"Клинические рекомендации "Плоскоклеточный рак кожи"
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ
КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ
ПЛОСКОКЛЕТОЧНЫЙ РАК КОЖИ
МКБ 10: C44, D04
Год утверждения (частота пересмотра): 2020
ID: КР476
URL
Профессиональные ассоциации
- Общероссийский национальный союз "Ассоциация онкологов России" - Ассоциация специалистов по проблемам меланомы - Общероссийская общественная организация "Российское общество клинической онкологии" - Общероссийская общественная организация "Ассоциация врачей-офтальмологов
Одобрено Научно-практическим Советом Минздрава РФ
Ключевые слова
Список сокращений
AJCC - Американский объединенный комитет по раку
CTCAE - Общие терминологические критерии неблагоприятных эффектов
ECOG - Восточная объединенная группа онкологов
RECIST - Критерии ответа солидных опухолей на терапию
TNM - (аббревиатура от tumor, nodus и metastasis) - международная классификация стадий злокачественных новообразований.
UICC - Международный союз по борьбе с раком
в/в - внутривенный
АТХ - Анатомо-терапевтическо-химическая классификация (англ. Anatomical Therapeutic Chemical Classification System) - международная система классификации лекарственных средств
АК - актинический кератоз
ПКРК - плоскоклеточный рак кожи (плоскоклеточная карцинома кожи)
БДУ - без дополнительного уточнения
БТ - брахитерапия
ВОЗ - Всемирная организация здравоохранения
КТ - компьютерная томография
ЛТ - лучевая терапия
ЛФК - лечебная физкультура
МАЛ - метиаминолевулинат (метиламинолевулиновая кислота)
МКА - моноклональные антитела (код АТХ-классификации: L01XC)
МКБ-10 - Международная классификация болезней 10-го пересмотра
МРТ - магнитно-резонансная томография
НМК - немеланомные опухоли кожи
ПЭТ/КТ - позитронно-эмиссионная томография, совмещенная с компьютерной томографией
РОД - разовая очаговая доза
СОД - суммарная очаговая доза
УЗИ - ультразвуковое исследование
ФДТ - фотодинамическая терапия
ЭКР - экстракапсулярное распространение
** - жизненно необходимые и важнейшие лекарственные препараты
# - препарат, применяющийся не в соответствии с показаниями к применению и противопоказаниями, способами применения и дозами, содержащимися в инструкции по применению лекарственного препарата (офф-лейбл)
Термины и определения
Брахитерапия (БТ) - контактное облучение опухоли
Второй этап реабилитации - реабилитация в стационарных условиях медицинских организаций (реабилитационных центров, отделений реабилитации), в ранний восстановительный период течения заболевания, поздний реабилитационный период, период остаточных явлений течения заболевания.
Инцизионная панч-биопсия - метод получения образца тканей кожи на всю его толщину, при этом латеральные края резекции могут содержать элементы опухоли (или невуса). Выполняется при помощи специальной панч-иглы (диаметром от 1 до 5 мм). Один из предпочтительных методов (наравне с эксцизионной биопсией) для установления диагноза ПКРК.
Интраоперационный морфологический контроль всех краев (периферических и глубокого) резекции - вариант срочного интрапоперационного прижизненного патолого-анатомического исследования операционного материала при выполнении хирургических вмешательств по поводу опухолей кожи. Отличается от стандартного метода способами вырезки, маркировки и приготовления препаратов для оценки краев резекции (см. также таблицу 19).
Интраоперационный контроль всех (периферических и глубокого) краев резекции выполняется как правило на свежезамороженных криостатных срезах, при этом достигается визуальная оценка до 99% площади краев резекции. Данный способ противопоставляется стандартному способу гистологического исследования по методике "хлебного ломтя", при котором оценке подлежит менее 1% поверхности удаленной ткани.
Кюретаж - это медицинская процедура, в ходе которой специальным инструментом (кюреткой, или медицинской ложкой), происходит вычищение (выскабливание) опухоли с поверхности кожи.
Оптическая когерентная томография (ОКТ) переднего отрезка - неинвазивный информативный, чувствительный метод, позволяющий провести прижизненную "оптическую биомикрометрию" плоскоклеточного рака кожи века, включая спайку век.
Отпечаток с поверхности опухоли - методический прием для получения материала для цитологического исследования.
Первый этап реабилитации - реабилитация в период специализированного лечения основного заболевания (включая хирургическое лечение/химиотерапию/лучевую терапию) в отделениях медицинских организаций по профилю основного заболевания.
Плоскостная (бритвенная) резекция новообразований кожи - способ удаления экзофитных и плоских новообразований кожи в плоскости кожи при помощи бритвенного лезвия или скальпеля. В случае подозрений на меланому кожи является субоптимальным методом диагностики, так как не позволяет гарантированно определить толщину новообразования и тем самым правильно стадировать заболевание.
Предреабилитация (prehabilitation) - реабилитация с момента постановки диагноза до начала лечения (хирургического лечения/химиотерапии/лучевой терапии).
Радиологическая оценка ответа на лечение - оценка ответа на лечение с использованием результатов радиологических исследований (компьютерной томографии, магнитно-резонансной томографии, позитронно-эмиссионной томографии, рентгенографии и т.д.) в сравнении с результатами ранее проведенных радиологических исследований в соответствии с одной или несколькими системами оценки ответа (такими как RECIST или ВОЗ)
Резектабельный плоскоклеточный рак кожи и/или резектабельные метастазы плоскоклеточного рака кожи - плоскоклеточный рак кожи или его метастазы (как правило, метастазы в регионарные лимфатические узлы), которые могут быть подвергнуты радикальному хирургическому удалению R0. На оценку резектабельности могут влиять такие факторы, как объем (количество и размеры) метастатического поражения лимфатических узлов, соотношение с магистральными сосудами, подлежащим тканями (например, костью). Оценка резектабельности процесса весьма субъективна и может варьировать от учреждения к учреждению и от хирурга к хирургу.
Третий этап реабилитации - реабилитация в ранний и поздний реабилитационный периоды, период остаточных явлений течения заболевания в отделениях (кабинетах) реабилитации, физиотерапии, лечебной физкультуры, рефлексотерапии, мануальной терапии, психотерапии, медицинской психологии, кабинетах логопеда (учителя-дефектолога), оказывающих медицинскую помощь в амбулаторных условиях, дневных стационарах, а также выездными бригадами на дому (в том числе в условиях санаторно-курортных организаций).
Ультразвуковое исследование (УЗИ) глаза - это сканирование с использованием ультразвуковых волн. УЗИ - неинвазивный, контактный, инструментальный метод, применяемый в диагностике плоскоклеточного рака кожи века, включая спайку век и оценки эффективности его лечения.
Фотодинамическая терапия (ФДТ) - метод лечения онкологических заболеваний, некоторых заболеваний кожи или инфекционных заболеваний, основанный на применении светочувствительных веществ - фотосенсибилизаторов - и света определенной длины волны. Сенсибилизатор вводится в организм чаще всего внутривенно, но может применяться аппликационно или перорально. Вещества для ФДТ обладают свойством избирательного накопления в опухоли или иных целевых тканях (клетках). Затем пораженные патологическим процессом ткани облучают светом с длиной волны, соответствующей или близкой к максимуму поглощения красителя.
Эксцизионная биопсия новообразования кожи - метод получения образца тканей кожи, при котором новообразование удаляется тотально (целиком) с небольшим (1 - 3 мм) захватом прилежащих здоровых тканей. Такой способ получения морфологического материала является предпочтительным при подозрении на меланому кожи.
Эпилюминесцентная микроскопия (дерматоскопия) - неинвазивная техника исследования кожи (осмотр кожи под увеличением) при помощи дерматоскопа, который обычно состоит из лупы (x 10), неполяризованного источника света, прозрачной пластины и жидкой среды между инструментом и кожей. Современные дерматоскопы могут работать с использованием жидкой среды или вместо этого применяют поляризованный свет, чтобы компенсировать отражения поверхности кожи. Когда получаемые изображения или видеоклипы записываются либо обрабатываются цифровым способом, прибор можно называть цифровым эпилюминесцентным дерматоскопом.
1. Краткая информация
1.1 Определение заболевания или состояния (группы заболеваний или состояний)
Плоскоклеточный рак кожи (далее ПКРК) - злокачественная опухоль кожи, происходящая из эпителиальных клеток (кератиноцитов) эпидермиса кожи и/или эпидермиса волосяных фолликулов. Плоскоклеточный рак кожи второй по частоте встречаемости после базальноклеточного рака среди всех немеланомных опухолей кожи. Частота регионарного метастазирования составляет 10 - 15% и зависит от локализации и размеров первичного очага [1].
1.2 Этиология и патогенез заболевания или состояния (группы заболеваний или состояний)
Не существует единого этиологического фактора для развития опухолей кожи. Самым значимым фактором риска спорадических (ненаследственных) форм плоскоклеточного рака кожи следует считать воздействие на кожу ультрафиолетового излучения типа B (длина волны 290 - 320 нм) и типа A (длина волны 320 - 400 нм) [2]. При этом чувствительность кожи к ультрафиолетовому воздействию различается у людей и может быть классифицирована на 6 типов, где 1 и 2 отличаются наибольшей чувствительностью (и, соответственно, вероятностью возникновения солнечного ожога), а 5-й и 6-й - наименьшей [3]. Рост шансов заболеть ПКРК отмечается при длительности кумулятивного солнечного воздействия приблизительно в 30 000 часов, а далее выходит на плато [4].
Также следует отметить такие факторы риска как врожденный или приобретенный иммунодефицит (например, после трансплантации органов или других заболеваниях, связанных с необходимостью принимать иммуносупрессанты, лимфомы, хронический лимфолейкоз, ВИЧ) [2]. Анализ регистров пациентов после трансплантации демонстрирует повышение шанса заболеть плоскоклеточным раком кожи от 5 до 113 раз более высокий, чем в общей популяции [5 - 15].
Описана связь между искусственным ультрафиолетом (в том числе PUVA-терапией) и повышением риска возникновения немеланомных опухолей кожи [16]. Лица, имеющие контакт с мышьяком и ионизирующей радиацией также имеют повышенный риск возникновения ПКРК [2]. Во многих случаях немеланомные опухоли кожи развиваются на фоне предсуществующих предопухолевых новообразований (вроде актинического кератоза), которые также часто могут быть обнаружены на соседних со злокачественной опухолью участках кожи [17].
ПКРК также развивается в области рубцов или незаживающих ран. ПКРК является наиболее частой опухолью, которая развивается на фоне предсуществующего рубца или длительно незаживающей раны. ПКРК, развивающийся на фоне рубца или раны, имеет худший прогноз и чаще рецидивирует после лечения [18 - 27].
Предопухолевые состояния, такие как актинический кератоз, или плоскоклеточный рак кожи in situ (болезнь Боуэна) без лечения могут прогрессировать в инвазивные формы рака, которые могут метастазировать [28 - 30].
В клетках ПКРК наблюдается очень большое разнообразие соматических мутаций, много больше, чем при других видах злокачественных опухолей. Большинство этих мутаций имеют сигнатуру УФ-повреждения (замены цитозина на тимидин, C > T или CC > TT) [31].
Существует также ряд наследственных синдромов, в рамках которых возможно возникновение ПКРК: альбинизм, а также пигментная ксеродерма [28, 29, 32 - 36].
В настоящее время появляются сведения, что некоторые лекарственные препараты могут повышать риск развития плоскоклеточного рака кожи. К таким лекарственным препаратам относят диуретики, блокаторы кальциевых каналов, бета-адреноблокаторы (суммарный относительный риск 1,14 - 1,21), некоторые противоопухолевые лекарственные препараты (например, ингибиторы протеинкиназы BRAF) [37 - 39].
1.3 Эпидемиология заболевания или состояния (группы заболеваний или состояний)
В Российской Федерации (как и во многих странах мира) плоскоклеточный рак не учитывается отдельно от других немеланомных опухолей кожи, однако, по некоторым данным, на ПКРК приходится до 15 - 20% всех случаев немеланомных опухолей кожи [40]. В этой связи здесь и далее статистика будет приведена для всех немеланомных опухолей кожи.
ПКРК считается второй по распространенности опухолью среди НМК у людей [41, 42]. Заболеваемость сильно отличается в зависимости от широты проживания и существенно выше у людей со светлым фототипом кожи [2]. В этой связи, самая высокая заболеваемость НМК в мире наблюдается в Австралии, где у каждого второго жителя до 70 лет развивается НМК, а самая низкая - в отдельных частях Африки [2, 4, 40 - 42]. У пациентов с двумя и более НМК риск появления новых НМК существенно выше, а множественные НМК чаще встречаются у мужчин [43].
В 2018 г. в Российской Федерации немеланомными опухолями кожи заболело 78 699 человек [44]. В 2018 г. грубый показатель заболеваемости (оба пола) составил 53,6 на 100 000 населения, стандартизованный - 27,46 на 100 000 населения (28,26 и 27,43 у женщин и мужчин соответственно). В структуре заболеваемости немеланомные опухоли кожи в 2018 г. составили 10,2% у мужчин и 14,6% у женщин. Среднегодовой темп прироста заболеваемости за 10 лет составил 0,77% у мужчин и 1,62% у женщин. Средний возраст заболевших оказался равным 69,7 лет (оба пола), 68,3 года (мужчины), 70,5 лет (женщины). Кумулятивный риск развития немеланомных опухолей кожи (период 2008 - 2018 гг., возраст 0 - 74 года) составил 3,23% [44, 45].
В 2018 г. от немеланомных опухолей кожи в России умерло 780 мужчин и 797 женщин, грубый показатель смертности (оба пола) - 1,07 на 100 000 населения, стандартизованный - 0,48 на 100 000 населения (0,34 у женщин и 0,73 у мужчин) [44].
Средний возраст умерших - 74,1 года (оба пола), 70,5 года (мужчины), 77,6 года (женщины). В 2017 г. было зарегистрировано 25 случаев меланомы у пациентов в возрасте до 20 лет [44].
Удельный вес пациентов с диагнозом, подтвержденным морфологически, от числа пациентов с впервые в жизни установленным диагнозом злокачественного новообразования в России в 2018 г составил 99,5%.
В 2018 г на момент диагноза была установлена стадия I - у 82,5%, стадия II - у 15,0%, стадия III - у 1,6%, стадия IV - у 0,5%, стадия не установлена у 0,4%. Среди впервые заболевших активно заболевание выявлено у 45,5%. Летальность на 1-м году составила 10,6% [44].
Под наблюдением на конец 2018 г. состояли 437828 пациента (298,2 на 100 000 населения), из них 5 лет и более наблюдались 139021 пациентов (31,8%). Индекс накопления контингентов составил 6,4, а летальность - 0,5% (в сравнении с 0,9% в 2008 г.). При этом, согласно имеющимся отчетным формам, в 2018 г. 66,8% пациентов немеланомными опухолями кожи (среди тех, кто подлежал радикальному лечению) получили только хирургическое лечение, а 29,9% - только лучевое лечение и 3,3% - комбинированное или комплексное лечение (кроме химиолучевого) [45].
1.4 Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статистической классификации болезней и проблем, связанных со здоровьем
По Международной статистической классификации болезней и проблем, связанных со здоровьем (далее - МКБ-10).
Другие злокачественные новообразования кожи (C44) [46]:
- C44.0 Злокачественные новообразования кожи губы;
- Исключены: злокачественные новообразования губы (C00)
- C44.1 Злокачественные новообразования кожи века, включая спайку век;
- Исключены: соединительной ткани века (C49.0)
- C44.2 Злокачественные новообразования кожи уха и наружного слухового прохода;
- Исключены: соединительной ткани уха (C49.0)
- C44.3 Злокачественные новообразования кожи других и неуточненных частей лица;
- C44.4 Злокачественные новообразования кожи волосистой части головы и шеи;
- C44.5 Злокачественные новообразования туловища (включая кожу перианальной области, ануса и пограничной зоны, грудной железы);
- Исключены: заднего прохода [ануса] БДУ (C21.0)
- C44.6 Злокачественные новообразования кожи верхней конечности, включая область плечевого сустава;
- C44.7 Злокачественные новообразования кожи нижней конечности, включая область тазобедренного сустава;
- C44.8 Злокачественные новообразования кожи, выходящая за пределы одной и более вышеуказанных локализаций;
- C44.9 Злокачественные новообразования кожи неуточненные;
1.5 Классификация заболевания или состояния (группы заболеваний или состояний)
1.5.1. Международная гистологическая классификация
Международная гистологическая классификация плоскоклеточного рака кожи и некоторых опухолей кожи из кератиноцитов приведена ниже (см. Таблица 1) [1]:
Таблица 1. Международная гистологическая классификация эпидермальных опухолей и опухолей из кератиноцитов
Название
Код МКБ-O-3
Карциномы
Плоскоклеточный рак, БДУ
8070/3
Кератоакантома
8071/3 <*>
Акантолитический плоскоклеточный рак
8075/3
Веретеноклеточный плосколкеточный рак
8074/3
Веррукозный плоскоклеточный рак
8051/3
Аденосквамозный рак
8560/3
Светлоклеточный плоскоклеточный рак
8084/3
Другие (редкие) варианты:
Плоскоклеточный рак с саркоматоидной дифференцировкой
8074/3
Рак по типу лимфоэпителиомы
8082/3
Псевдососудистый плоскоклеточный рак
8074/3
Плоскоклеточный рак с гигантскими клетками по типу остеокластов
8035/3
Плоскоклеточный рак in situ (болезнь Боуэна)
8070/2
Карцинома Меркеля
8274/3
Предопухолевые заболевания и доброкачественные состояния, симулирующие ЗНО кожи
Предопухолевые кератозы
Актинический кератоз
8070/0 <*>
Мышьяковый кератоз
8070/0 <*>
ПУВА-кератоз
8070/0 <*>
Бородавки
Обыкновенная бородавка
Подошвенная бородавка
Плоская бородавка
Доброкачественные акантомы/кератозы
Себорейный кератоз
8052/0
Солнечное лентиго
8052/0
Кератоз по типу красного плоского лишая
8052/0
Светлоклеточная акантома
8084/0 <*>
Крупноклеточная акантома
8072/0 <*>
Бородавчатая дискератома
8054/0 <*>
Другие доброкачественные кератозы
8052/0
--------------------------------
<*> Данный код введен впервые в классификации WHO 4 пересмотра (2018).
1.5.2. Стадирование
Для стадирования плоскоклеточного рака кожи по следует использовать актуальную версию классификации TNM AJCC/UICC, в настоящее время - 8-й пересмотр (2017 г.) [47].
Для процедуры стадирования плоскоклеточного рака морфологическое подтверждение обязательно. Оценку состояния лимфатических узлов для установления стадии выполняют при помощи клинического осмотра и инструментальных исследований.
Классификация рака кожи отличается в зависимости от анатомической области. В настоящее время отдельно классифицируют плоскоклеточный рак кожи в 1) области головы и шеи, 2) кожи века, включая спайку век и 3) все остальные анатомические области.
1.5.2.1. Рак кожи (кроме кожи века, включая спайку век, кожи головы и шеи, кожи перианальной области, вульвы и полового члена) (C44.5 - 7, C63.2).
Данная классификация применяется только для рака кожи (кроме карциномы Меркеля) указанных локализаций
Оценку распространенности первичной опухоли (cT) проводят при помощи клинического осмотра, оценку состояния лимфатических узлов (N) и наличия или отсутствия отдаленных метастазов (M) выполняют при помощи клинического осмотра и инструментальных исследований
Критерий T отражает распространенность первичной опухоли (см. Таблица 2)
Таблица 2. Стадирование первичной опухоли (T)
Критерий T
Классифицирующий признак
Tx
первичная опухоль не может быть определена
T0
нет признаков первичной опухоли (например, в случае выявления метастазов рака без выявленного первичного очага)
Tis
рак in situ
T1
Опухоль 2 см или менее в наибольшем измерении
T2
Опухоль > 2 см, но 4 см в наибольшем измерении
T3
Опухоль > 4 см в наибольшем измерении, ИЛИ незначительная эрозия подлежащей кости, ИЛИ периневральная инвазия, ИЛИ глубокая инвазия <1>
T4
Опухоль с массивной инвазией в кортикальный слой кости или в костный мозг, деструкцией костей основания черепа включая прорастание в костные отверстия и/или позвоночный канал с прорастанием в эпидуральное пространство
T4a
Опухоль с массивной инвазией в кортикальный слой кости или в костный мозг
T4b
Опухоль с инвазией в кости аксиального скелета, включая прорастание в костные отверстия и/или позвоночный канал с прорастанием в эпидуральное пространство
--------------------------------
<1> Глубокая инвазия определяется как инвазия за пределы подкожной жировой клетчатки ИЛИ более чем на 6 мм (при измерении от зернистого слоя прилежащего нормального эпидермиса до нижнего края опухоли); периневральная инвазия (для отнесения опухоли к стадии T3) определяется как клиническое или радиологическое вовлечение в опухоль нервом имеющих собственное название, но без инвазии или прорастания через отверстия в основании черепа.
В случае наличия синхронного первично-множественного поражения кожи, следует классифицировать опухоль с максимальной (худшей) категорией T, а количество отдельных опухолей указать в скобках, например T2(5).
Критерий N указывает на наличие или отсутствие метастазов в регионарных лимфатических узлах (см. Таблица 4)
Регионарными лимфатическими узлами следует считать для опухолей, расположенных преимущественно на одной стороне тела (левой или правой):
- Голова, шея: ипсилатеральные околоушные, подчелюстные, шейные и надключичные лимфатические узлы;
- Грудная стенка: ипсилатеральные подмышечные лимфатические узлы;
- Верхняя конечность: ипсилатеральные локтевые и подмышечные лимфатические узлы;
- Живот, поясница и ягодицы: ипсилатеральные паховые лимфатические узлы;
- Нижняя конечность: ипсилатеральные подколенные и паховые лимфатические узлы;
- Край ануса и кожа перианальной области: ипсилатеральная паховые лимфатические узлы.
В случае расположения опухоли в пограничных зонах лимфатические узлы с обеих сторон могут считаться регионарными. В Таблица 3 приведены анатомические ориентиры для определения пограничных зон шириной 4 см.
Таблица 3. Анатомические ориентиры пограничных зон для определения регионарных лимфатических бассейнов
Области
Линия границы (шириной 4 см)
Левая и правая половины
Срединная линия тела
Голова и шея/грудная стенка
Ключица - акромион - верхний край плеча
Грудная стенка/верхняя конечность
Плечо - подмышечная впадина - плечо
Грудная стенка/живот, поясница или ягодицы
Спереди: середина расстояния между пупком и реберной дугой;
Сзади: нижняя граница грудного позвонка (поперечный отросток)
Живот, поясница или ягодицы/нижняя конечность
Паховая складка - большой вертел - ягодичная борозда
При обнаружении метастазов в лимфатических узлах за пределами указанных регионарных зон метастазирования следует классифицировать их как отдаленные метастазы.
Таблица 4. Стадирование регионарных лимфатических узлов (N)
Nx
недостаточно данных для оценки состояния регионарных лимфатических узлов.
N0
поражения регионарных лимфатических узлов нет.
N1
метастаз в 1 регионарном лимфатическом узле на стороне поражения размерами 3 см или менее в наибольшем измерении.
N2
метастаз 1 регионарном лимфатическом узле размерами более 3 см, но не более 6 см в наибольшем измерении, или множественные метастазы в регионарных лимфатических узлах не более 6 см в наибольшем измерении
N3
метастаз в 1 или более регионарных лимфатических узлах размерами более 6 см в наибольшем измерении.
Критерий M указывает на наличие или отсутствие отдаленных метастазов (см. Таблица 5)
Таблица 5. Стадирование отдаленных метастазов (M)
M0
отдаленных метастазов нет.
M1
наличие отдаленных метастазов <2>.
--------------------------------
<2> Примечание: метастазы в контралатеральные лимфоузлы при расположении первичной опухоли за пределами кожи головы и шеи следует считать отдаленными.
Некоторые факторы неблагоприятного прогноза суммированы в разделе 7 (Дополнительная информация (в том числе факторы, влияющие на исход заболевания или состояния)). В классификации AJCC наличие таких факторов может повысить стадию с I до II [7].
Группировка по стадиям представлена в Таблица 6:
Таблица 6. Группировка по стадиям немеланомных опухолей кожи
Стадия
Т
N
M
0
is
0
0
I
1
0
0
II
2
0
0
III
3
0
0
1, 2, 3
1
0
IVA
1, 2, 3
2, 3
0
4
Любая
0
IVB
Любая
Любая
1
1.5.2.2. Рак кожи головы и шеи (кроме кожи века, включая спайку век) (C44.0, C44.2 - C44.4).
Критерий T отражает распространенность первичной опухоли (см. таблицу 2) в разделе 1.5.2.1.
Для рака кожи головы и шеи имеются особенности в стадировании регионарных лимфатических узлов (см. Таблица 7)
Таблица 7. Стадирование регионарных лимфатических узлов (N)
Nx
недостаточно данных для оценки состояния регионарных лимфатических узлов.
N0
поражения регионарных лимфатических узлов нет.
N1
метастаз в 1 регионарном ипсилатеральном лимфатическом узле размерами 3 см или менее в наибольшем измерении без признаков распространения опухоли за пределы капсулы лимфатического узла
N2
Определяются как:
N2a
метастаз 1 регионарном ипсилатеральном лимфатическом узле размерами более 3 см, но не более 6 см в наибольшем измерении без признаков распространения опухоли за пределы капсулы лимфатического узла
N2b
множественные метастазы в ипсилатеральных регионарных лимфатических узлах не более 6 см в наибольшем измерении без признаков распространения опухоли за пределы капсулы лимфатических узлов
N2c
метастазы в лимфатические узлы шеи с двух сторон или контралатеральные лимфатические узлы не более 6 см в наибольшем измерении без признаков распространения опухоли за пределы капсулы лимфатических узлов
N3
метастаз в 1 или более регионарных лимфатических узлах размерами более 6 см в наибольшем измерении без признаков распространения опухоли за пределы капсулы лимфатических узлов или метастаз в 1 или более регионарных лимфатических узлах с клиническими признаками распространения опухоли за пределы капсулы лимфатических узлов <3>
N3a
метастаз в 1 или более регионарных лимфатических узлах размерами более 6 см в наибольшем измерении без признаков распространения опухоли за пределы капсулы лимфатических узлов
N3b
метастаз в 1 или более регионарных лимфатических узлах с клиническими признаками распространения опухоли за пределы капсулы лимфатических узлов <1>
--------------------------------
<3> Клиническим признаком распространения опухоли за пределы капсулы следует считать вовлечение кожи или мягких тканей, фиксация или плотная связь с подлежащей мышцей или другими подлежащими структурами, а также клинические признаки вовлечения нерва.
Критерий M указывает на наличие или отсутствие отдаленных метастазов (см. Таблица 5) в разделе 1.5.2.1.
Группировка по стадиям представлена в Таблица 6 в разделе 1.5.2.1.
1.5.2.3. Рак кожи века, включая спайку век (C44.1).
Для рака кожи века имеются особенности стадирования как первичной опухоли, так и регионарных лимфатических узлов.
Морфологическое подтверждение обязательно. Оценку распространенности первичной опухоли (cT) и оценку состояния лимфатических узлов (N) проводят при помощи клинического осмотра; наличие или отсутствие отдаленных метастазов (M) выполняют при помощи клинического осмотра и инструментальных исследований
Регионарными лимфатическими узлами для века, включая спайку век следует считать предушные, поднижнечелюстные, и шейные лимфатические узлы.
Критерий T отражает распространенность первичной опухоли (см. Таблица 8)
Таблица 8. Стадирование первичной опухоли (T)
Критерий T
Классифицирующий признак
Tx
первичная опухоль не может быть определена
T0
нет признаков первичной опухоли (например, в случае выявления метастазов рака без выявленного первичного очага)
Tis
рак in situ
T1
Опухоль 10 мм или менее в наибольшем измерении и:
T1a
не вовлекает тарзальную пластинку или край века
T1b
вовлекает тарзальную пластинку или край века
T1c
Прорастает веко на всю толщину
T2
Опухоль более 10 мм, но ![]() мм или менее в наибольшем измерении и:
мм или менее в наибольшем измерении и:
T2a
не вовлекает тарзальную пластинку или край века
T2b
вовлекает тарзальную пластинку или край века
T2c
прорастает веко на всю толщину
T3
Опухоль более 20 мм, но ![]() мм или менее в наибольшем измерении и:
мм или менее в наибольшем измерении и:
T3a
не вовлекает тарзальную пластинку или край века
T3b
вовлекает тарзальную пластинку или край века
T3c
прорастает веко на всю толщину
T4
любая опухоль века, которая вовлекает прилежащие структуры глаза, глазницы или лица
T4a
опухоль вовлекает структуры глаза или интраорбитальные структуры
T4b
опухоль вовлекает (или разрушает) костные стенки орбиты или распространяется на параназальные синусы, или вовлекает слезный мешок/носослезный канал или головной мозг
Критерий N указывает на наличие или отсутствие метастазов в регионарных лимфатических узлах (см. Таблица 9)
Таблица 9. Стадирование регионарных лимфатических узлов (N)
NX
недостаточно данных для оценки состояния регионарных лимфатических узлов.
N0
поражения регионарных лимфатических узлов нет.
N1
метастаз в 1 регионарном ипсилатеральном лимфатическом узле размерами 3 см или менее в наибольшем измерении
N2
метастаз 1 регионарном ипсилатеральном лимфатическом узле размерами более 3 см в наибольшем измерении ИЛИ двусторонее поражение лимфатических узлов ИЛИ метастазы в контрлатеральные лимфатические узлы.
Критерий M указывает на наличие или отсутствие отдаленных метастазов (см. Таблица 5) в разделе 1.5.2.1.
Группировка по стадиям представлена в Таблица 10:
Таблица 10. Группировка по стадиям немеланомных опухолей кожи века, включая спайку век
Стадия
T
N
M
0
is
0
0
IA
1
0
0
IB
2a
0
0
IIA
2b, 2c, 3
0
0
IIB
4
0
0
IIIA
Любая T
1
0
IIIB
Любая T
2
0
IV
Любая T
Любая N
1
1.5.3. Классификация в соответствии с факторами риска рецидива [48]
С практической точки зрения плоскоклеточный рак рекомендуется классифицировать в отношении риска рецидива (см. Таблица 11). В этом случае учитывают локализацию опухоли (см. Таблица 12), клинические признаки и морфологические признаки (см. Таблица 11). В этой связи выполнение прижизненного патолого-анатомического исследования биопсионного материала при планировании деструктивных методов лечения представляется чрезвычайно важным.
Таблица 11. Клинические и морфологические факторы риска рецидива плоскоклеточного рака [48, 49]
Признак
Низкий риск
Высокий риск
Клинические признаки:
Локализация (расшифровка см. таблицу 12) и размер
Зона L: размер < 20 мм
Зона M: размер < 10 мм
Зона L: размер 3 20 мм
Зона M: размер 3 10 мм
Зона H: любой размер
Границы опухоли
Четкие
Размытые
Первичная опухоль или рецидив
Первичная опухоль
Рецидив
Иммуносупрессия
Нет
Есть
Предшествующая лучевая терапия
Не проводилась
Опухоль в поле ранее проведенной лучевой терапии
Зона рубца/хронической язвы/хронического воспаления
Нет
Да
Быстрый рост опухоли
Нет
Да
Неврологические симптомы <4>
Нет
Да
Морфологические признаки:
Степень дифференцировки
Высоко- или умеренно-дифференцированная опухоль
Низкодифференцированная опухоль
Морфологические подтипы
Другие типы
Акантолитический (аденоидный), аденосквамозный (муцин-продуцирующий), десмопластический, метапластический (карциносаркоматозный) тип
Глубина (толщина или уровень) инвазии
<= 6 мм и нет инвазии за пределы подкожной клетчатки
> 6 мм или инвазия за пределы подкожной клетчатки
Периневральная, лимфатическая или сосулистая инвазия
Нет
есть
--------------------------------
<4> Боль, жжение, снижение чувствительности, парестезии, паралич лицевого нерва, диплопия, нечеткое зрение и т.д. - симптомы, которые могут возникать при вовлечении двигательного или чувствительного нерва в опухолевый процесс.
Группы локализаций в зависимости от риска рецидива приведены в Таблица 12.
Таблица 12. Риск рецидива плоскоклеточного рака в зависимости от локализации первичной опухоли [48, 50]
Низкий риск (зона L)
Промежуточный риск (зона M)
Высокий риск (зона H)
Туловище и конечности (за исключением ладоней, ногтевых фаланг, передней поверхности голеней, лодыжек, стоп)
Щеки, лоб, волосистая часть головы, шея и голени
"зона лицевой маски" (центральные отделы лица, веки, брови, периорбитальные области, нос, губы (кожа и красная кайма), подбородок, нижняя челюсть, околоушная и заушная область, складки кожи лица, висок, ушная раковина), а также гениталии, ладони и стопы.
Плоскоклеточный рак, возникающий на гениталиях, слизистых оболочках и ушной раковине также сопровождается более высоким риском метастазирования [19, 50]
1.6 Клиническая картина заболевания или состояния (группы заболеваний или состояний)
Плоскоклеточный рак кожи чаще формируется на участках кожи, подверженных хронической ультрафиолетовой инсоляции: голова, шея, тыльная поверхность кистей и предплечий. К клиническим признакам фотоповреждения относят атрофию, телеангиоэктазии, солнечное лентиго и себорейный кератоз. ПКРК у мужчин развивается чаще, чем у женщин. Группой риска развития ПКРК являются пациенты 1 и 2 фототипа кожи [51].
ПКРК чаще развивается из предшественников или фоновых состояний, к которым относятся актинический кератоз, хронические инфекции, такие как остеомиелит, хроническое воспаление, ожоги (язва Маржолена), папилломавирусная инфекция, и редко ПКРК развивается de novo [52].
Одним из частых предшественников является АК, который клинически может быть представлен 3 степенями. При 1 степени АК представляет собой эритематозное пятно неправильной формы с гладкой поверхностью, чаще имеющий множественный характер. Со временем пятно становится более очерченным и на его поверхности появляются тонкие белесоватые чешуйки, элемент становится пальпируемым. Подобная клиническая картина соответствует 2 степени АК. По мере того как чешуйки на поверхности нарастают и приобретают желтоватый оттенок диагностируется 3 степень АК. Увеличение количества чешуек на поверхности АК приводит к формированию кожного рога. В таких распространенных стадиях отличить актинический кератоз от инвазивной формы ПКРК невозможно без данных патоморфологического исследования. Частной формой АК является актинической хейлит, при котором в процесс вовлекается красная кайма нижней губы, характеризующийся ограниченным участком с чешуйками и корочками на поверхности [53, 54].
К неинвазивным формам ПКРК относятся болезнь Боуэна и эритроплазия Кейра. Болезнь Боуэна характеризуется псосриазиформной единичной бляшкой неправильной формы с четкими границами, плотно сидящими сухими чешуйками на поверхности. Для нее характерно отсутствие ответа на топическую противовоспалительную терапию. Белесовато-желтые чешуйки неравномерно покрывают поверхность новообразования. При отсутствии лечения элемент продолжает медленно увеличиваться в размере и через много лет становиться инвазивной формой ПКРК. Болезнь Боуэна может носить пигментированный характер. Эритроплазия Кейра - неинвазивная форма ПКРК, локализующаяся на покровных тканях полового члена, клинически характеризуется красной бляшкой с четкими границами и влажной блестящей поверхностью. при локализации элементов на покровных тканях полового члена.
Высокодифференцированной формой ПКРК согласно ВОЗ 2018 г. является кератоакантома. Клинически данная форма представляет собой одиночный темно-красный узел от 2,0 и более, в центре узла имеется специфичное кратерообразное углубление, заполненное кератиновыми массами. Для кератоакантомы возможно самостоятельное разрешение. [49, 54]
Ранние проявления инвазивного ПКРК могут иметь клиническую картину гипертрофической формы АК (степень 3) и могут быть представлены красной бляшкой с желто-белыми чешуйками. При отсутствии лечения элемент становится большим, элеватным, с формированием плотного темно-красного узла с некротической коркой в центре. [55]
ПКРК, возникающий de novo, проявляется единичным темно-красным узлом с многослойной коркой в центре. Насильственное удаление корок приводит к формированию язвы, заполненной некротическими массами с неприятным запахом. Сформированная язва может приводить к разрушению подлежащих анатомических структур. [56]
2. Диагностика
Критерии установления диагноза/состояния:
1. данные анамнеза;
2. данные физикального обследования (клинического осмотра) и, в ряде случаев, дерматоскопии;
3. данные прижизненного патолого-анатомического исследования биопсийного или операционного материала, или, в ряде случаев, цитологического исследования опухолевого материала.
В Таблица 13 представлен план обследования в зависимости от клинической стадии ПКРК. Рекомендации по применению самих медицинских вмешательств представлены в соответствующих разделах.
Таблица 13. План обследования в зависимости от клинической стадии заболевания
Клинически установленная стадия заболевания
Физикальный осмотр (+/- дерматоскопия)
Инструментальная диагностика
0, I, II
Да
-
УЗИ регионарных лимфатических узлов
-
Лучевая диагностика не рекомендуется, если нет симптомов
III и IV
Да
-
УЗИ регионарных лимфоузлов
-
КТ с в/в контрастом пораженной анатомической области и МРТ с в/в контрастом пораженной анатомической области
-
КТ грудной клетки
2.1 Жалобы и анамнез
- Рекомендуется сбор жалоб и анамнеза у пациентов при первом обращении с подозрением на злокачественную опухоль кожи с целью выявления факторов, которые могут повлиять на выбор тактики лечения, методов диагностики и вторичной профилактики [57 - 64].
Уровень убедительности рекомендаций A (уровень достоверности доказательств - 1)
Комментарии: Следует активно спросить пациента и отметить в медицинской документации о наличии следующих факторов риска возникновения и рецидива заболевания: 1) наличие или отсутствие иммуносупрессии; 2) предшествующая лучевая терапия; 3) предшествующее лечение по поводу новообразований кожи 4) наличие наследственных заболеваний или синдромов 5) количество солнечных ожогов 6) были или нет термические/химические/лучевые ожоги, 7) контакт с вредными промышленными факторами, например с мышьяком. 8) лечение по поводу воспалительных заболеваний кожи, например, псориаза; 9) наличие или отсутствие длительно незаживающих ран или язв
2.2 Физикальное обследование
- Рекомендуется при первом обращении пациента с жалобами на новообразование кожи расширить зону осмотра и оценить состояние всех кожных покровов и видимых слизистых оболочек, включая волосистую часть головы, ногтевые пластинки, кожу стоп и кистей, слизистые оболочки полости рта, половых органов и конъюнктивы в целях выявления других подозрительных новообразований кожи [64, 65].
Уровень убедительности рекомендаций - A (уровень достоверности доказательств - 1)
Комментарий: существует значительная вариация и неопределенность в отношении диагностической точности визуального осмотра, частота ошибок при визуальном осмотре достаточно высока, для обеспечения точной диагностики злокачественных новообразований кожи необходимо также использовать другие методы диагностики. Также необходимо отметить, что первично-множественные синхронные опухоли (меланомы и немеланомные опухоли кожи) могут быть обнаружены у 5 - 10% пациентов [66 - 68].
- Рекомендуется осмотр пациента с жалобами на новообразование кожи проводить врачам, имеющим навыки ранней диагностики злокачественных новообразований кожи (включая навыки дерматоскопии), с целью оценки всех кожных покровов и лимфатических узлов и выявления подозрительных образований [64, 69].
Уровень убедительности рекомендаций - A (уровень достоверности доказательств - 1)
- Рекомендуется в рамках осмотра пациента с жалобами на пигментное новообразование кожи использование эпилюминисцентной микроскопии (дерматоскопии) кожного покрова, ногтевых пластин, доступных для исследования участков слизистых оболочек, так как она повышает точность неинвазивной диагностики и уменьшает потребность в выполнении биопсии, но может быть рекомендована к применению только обученным этому методу специалистам [64, 70, 71]
Уровень убедительности рекомендаций - A (уровень достоверности доказательств 1)
Комментарий: специфические для болезни Боуэна дерматоскопические признаки включают в себя точечные или клубочковые сосуды, часто расположенные линейно, желтые бесструктурные области; пигментированная форма болезни Боуэна характеризуется коричневыми бесструктурными областями, точками и глобулами коричневого цвета, расположенными линейно; для инвазивной формы ПКРК, в том числе кератоакантомы характерны: сосуды по типу "шпилек" по периферии элемента, центрально расположенные бесструктурные области желтого цвета, полиморфные сосуды, мишеневидные структуры (или кератиновые фолликулярные пробки), белые линии, при пигментированных формах ПКРК - серо-коричневые точки и глобулы [70, 72 - 75].
- Рекомендуется включить в осмотр также оценку состояния регионарных лимфатических узлов у пациентов с подозрением на злокачественное новообразование кожи с целью исключения метастатического поражения регионарных лимфатических узлов. [48, 64]
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5)
Комментарии: необходимо отметить, что пальпация лимфатических узлов у пациентов не исключает необходимость проведения УЗИ лимфатических узлов у пациентов с установленным диагнозом, так как физикальное обследование лимфатических узлов не обладает достаточной точностью.
- Рекомендуется по результатам анализа жалоб, анамнеза и данных физикального обследования на приеме принять решение о целесообразности инвазивной диагностики (биопсии) новообразования с целью морфологической верификации диагноза. [76]
Уровень убедительности рекомендаций - A (уровень достоверности доказательств - 1)
Комментарий: всегда следует отдавать предпочтение биопсии на всю толщину кожи и выполнения прижизненного патолого-анатомического исследования биопсийного материала, поскольку цитологическое исследование соскоба или мазков отпечатков может давать как ложно-отрицательные, так и ложно-положительные результаты [76].
- Рекомендуется при выявлении или подозрении на ПКРК век, включая спайку век, организовать консультацию (очную или посредством телемедицинских технологий) в онкологическом отделении офтальмологических клиник [77 - 82].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5)
Рекомендуется при подозрении на пигментную ксеродерму направить пациента на медико-генетическое консультирование [59, 83 - 92]
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5)
2.3 Лабораторные диагностические исследования
- До морфологического подтверждения диагноза лабораторная диагностика не рекомендуется, если только интеркуррентная патология или общее состояние пациента не требует ее для безопасного проведения биопсии [48].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
- В отдельных случаях цитологическое исследование мазков-отпечатков или соскобов может быть рекомендовано на приеме при подозрении на ПКРК, однако следует отдавать предпочтение биопсии на всю толщину кожи и выполнения патолого-анатомического исследования биопсийного материала, поскольку цитологическое исследование соскоба или мазков отпечатков может давать как ложно-отрицательные, так и ложно-положительные результаты [76].
Уровень убедительности рекомендаций - A (уровень достоверности доказательств - 1)
2.4 Инструментальные диагностические исследования
В отсутствие симптомов, принимая во внимание частоту регионарного и отдаленного метастазирования ПКРК для выявления скрытых метастазов рекомендовано выполнять диагностические исследования различного объема в зависимости от стадии заболевания (установленной по данным клинического осмотра и гистологического заключения). При планировании локального лечения важно выполнить максимально полное предоперационное стадирование в случае, если имеется подозрение на периневральную инвазию, вовлечение подлежащих мягких тканей или иных структур, или кости.
- Рекомендуется при наличии соответствующих показаний (симптомов метастазирования или местнодеструирующего роста, признаков вовлечения кости, периневрального распространения или подлежащих мягких тканей) проводить инструментальные диагностические мероприятия (включая лучевую диагностику) в полном объеме для своевременного определения распространенности первичного плоскоклеточного рака и выявления метастатического процесса [48, 93 - 101] (подобнее - см. таблицу 13)
Уровень убедительности рекомендаций - B (уровень достоверности доказательств - 4)
Комментарий: при клинических признаках вовлечения таких структур как кость, рекомендовано выполнить компьютерную томографию с внутривенным контрастным усилением (при отсутствии противопоказаний) анатомической области, вовлеченной в опухолевый процесс. При подозрении на периневральную инвазию или вовлечение мягких тканей следует отдавать предпочтение магнитно-резонансной томографии с внутривенным контрастированием (при отсутствии противопоказаний) [48, 93 - 101].
- Не рекомендуется до морфологического подтверждения диагноза инструментальная диагностика, если только интеркуррентная патология или общее состояние пациента не требует ее для безопасного проведения биопсии [48]
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
Комментарий: план лечения и обследований не следует составлять до получения данных гистологического (или, в некоторых случаях, цитологического) исследования.
- Рекомендуется выполнить биопсию метастазов под контролем УЗИ/КТ при подозрении на метастазы по данным КТ или МРТ в случаях, когда их подтверждение принципиально меняет тактику лечения с целью морфологического подтверждения метастатического процесса [17, 48].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
- Рекомендуется у пациентов с локализацией первичного процесса на коже век дополнить объем инструментальных исследований ультразвуковой биомикроскопией глаза и оптической когерентной томографией (ОКТ) переднего отрезка с осмотром врача-офтальмолога для оценки структуры плоскоклеточного рака кожи века, включая спайку век в дооперационном и послеоперационном периодах [102].
Уровень убедительности рекомендаций - B (уровень достоверности доказательств - 3).
2.5 Иные диагностические исследования
- Рекомендуется для подтверждения диагноза всем пациентам с клиническим подозрением на плоскоклеточный рак кожи, а также составления дальнейшего плана обследований и лечения, на первом этапе выполнять морфологическую верификацию диагноза. Для этого предпочтительнее использовать инцизионную (панч) биопсию на всю толщину кожи в сравнении с плоскостной резекцией или цитологическим исследованием соскоба/мазков-отпечатков, поскольку при некоторых формах (например, при инфильтративной) диагностический материал может находиться в глубоких слоях кожи, а фрагменты с поверхности новообразования могут не содержать клеток опухоли. [48, 76]
Уровень убедительности рекомендаций A (уровень достоверности доказательств - 1)
Комментарии: Инцизионная панч-биопсия может быть безопасно выполнена на амбулаторном этапе с использованием специального инструмента - иглы для панч-биопсии за исключением некоторых анатомических областей (например, кожи век).
- Рекомендуется для подтверждения диагноза всем пациентам с клиническим диагнозом плоскоклеточный рак или при подозрении на плоскоклеточный рак проведение прижизненного патолого-анатомического исследования биопсийного материала. В заключении рекомендуется отразить следующие характеристики для определения стадии заболевания и прогноза [48, 76, 103]
- Гистологический подтип ПКРК (в соответствии с международной классификацией опухолей кожи ВОЗ 2018 [103])
- Наличие или отсутствие каких-либо признаков, которые увеличивают риск местного рецидива, включая, но не ограничиваясь, такими характеристиками как
- степень дифференцировки;
- инвазия опухоли за пределы подкожно-жировой клетчатки;
- наличие периневральной инвазии (если вовлечен нерв в гиподерме или любой нерв > 0,1 мм диаметром);
- глубина (толщина в мм или анатомический уровень) инвазии;
- наличие сосудистой инвазии;
- наличие лимфатической инвазии
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
- Рекомендуется при проведении хирургического лечения всем пациентам с клиническим диагнозом плоскоклеточный рак или при подозрении на плоскоклеточный рак патолого-анатомическое исследование операционного материала. В заключении (при выявлении ПКРК) рекомендуется отразить следующие характеристики для определения стадии заболевания и прогноза [76, 104]:
- Гистологический подтип плоскоклеточного рака (в соответствии с международной классификацией опухолей кожи ВОЗ 2018) [103]),
- Глубину инвазии, в мм
- Анатомический уровень инвазии
- Прорастание опухоли за пределы подкожно-жировой клетчатки;
- инвазия опухоли за пределы подкожно-жировой клетчатки;
- наличие периневральной инвазии (если вовлечен нерв в гиподерме или любой нерв > 0,1 мм диаметром)
- Глубина (толщина в мм или анатомический уровень) инвазии
- Наличие сосудистой инвазии;
- Наличие лимфатической инвазии
- Состояние периферических и глубокого края резекции
- При получении образцов, полученных в ходе хирургического лечения с интраоперационным контролем всех краев резекции, глубина инвазии (в мм) не может быть надежно определена, в этом случае допускается указать анатомический уровень инвазии.
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
3. Лечение
Выбор тактики лечения пациентов с плоскоклеточным раком следует осуществлять индивидуально, принимая во внимание распространенность опухолевого процесса, его локализацию, прогностические факторы (включая данные, полученные при биопсии), общее состояние пациента (тяжесть сопутствующей патологии) и ожидаемую продолжительность жизни. Основной целью лечения пациентов с ПКРК кожи следует считать полное удаление опухоли, при этом следует добиваться максимального сохранения функции вовлеченного органа и наилучших косметических результатов. Хирургические подходы часто оказываются наиболее эффективными и действенными способами для достижения излечения, но соображения о сохранении функции, косметических результатах, предпочтениях пациента и его общем состоянии могут привести к выбору лучевой терапии в качестве основного лечения для достижения оптимального общего результата. У некоторых пациентов с высоким риском развития множественных первичных опухолей (например, при иммуносупрессии или альбинизме) может потребоваться тщательное наблюдение и назначение профилактических мер.
Рекомендации по применению данных методов, в том числе режимы дозирования указанных лекарственных препаратов, лечения представлены ниже.
3.1 Лечение локальных стадий заболевания (I - II)
- Рекомендуется всем пациентам с установленным диагнозом ПКРК перед выбором тактики лечения провести оценку риска рецидива заболевания и метастазирования в соответствии с настоящими рекомендациями (см. раздел 1.5.3) [48, 49, 76]
Уровень убедительности рекомендаций A (уровень достоверности доказательств - 2)
3.1.1 Лечение плоскоклеточного рака низкого риска
- Рекомендуется всем пациентам с установленным диагнозом ПКРК низкого риска (см. раздел 1.5.3) проводить стандартное удаление с отступом 4 мм от видимого края опухоли (с захватом подкожной клетчатки) (при линейных размерах опухоли менее 2 см) или с отступом 6 мм от видимого края опухоли (с захватом подкожной клетчатки) (при линейных размерах опухоли 2 см и более) и плановой оценкой края резекции в ходе прижизненного патолого-анатомического исследования операционного материала (способ закрытия дефекта - на усмотрение врача-хирурга) [105 - 117]
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 4)
- Рекомендуется использовать хирургический отступ не менее 6 мм от видимого края опухоли при ее размере 2 см и более (кроме зон высокого риска, в которых может потребоваться больший отступ - 9 мм). При этом зона эритемы или венчик покраснения, который иногда сопровождает опухоль, рекомендуется расценивать как элемент опухолевого узла [17, 48, 105 - 117]. См. также Таблица 14.
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
Комментарий: При выполнении стандартной хирургической эксцизии рекомендуется маркировать на удаленной опухоли и на теле пациента ориентиры (12 часов), что может быть необходимым при планировании ререзекции, в случае обнаружения опухоли в крае резекции при плановом гистологическом исследовании
Таблица 14. Хирургическая тактика при плоскоклеточном раке кожи в зависимости от риска рецидива и размера первичной опухоли [105 - 122].
Риск рецидива (см. раздел 1.5.3)
Максимальный размер опухоли, см
Хирургическая тактика
Низкий
< 1 см
Отступ от видимого края 4 мм
1,01 - 1,9 см
Отступ от видимого края 4 мм
>= 2,0 см
Отступ от видимого края 6 мм
Высокий
< 1 см
Отступ от видимого края 4 мм
ИЛИ
Удаление опухоли с интраоперационным контролем всех краев резекции (например, метод Моса)
1,01 - 1,9 см
Отступ от видимого края 6 мм
ИЛИ
Удаление опухоли с интраоперационным морфологическим контролем всех краев (периферических и глубокого) резекции (например, метод Моса)
>= 2,0 см
Отступ от видимого края 9 мм
ИЛИ
Удаление опухоли с интраоперационным морфологическим контролем всех краев (периферических и глубокого) резекции (например, метод Моса)
Рассмотреть возможность выполнения биопсии сторожевого лимфатического узла
- Рекомендуется пациентов после стандартного хирургического вмешательства с отступом не менее 6 мм от видимого края опухоли при обнаружении опухоли в крае резекции в ходе планового прижизненного патолого-анатомического исследования операционного материала выполнить ререзекцию с интраоперационным морфологическим контролем всех краев (периферических и глубокого) резекции или стандартную ререзекцию, или провести послеоперационную лучевую терапию, или комбинированное лечение (лучевую терапию и системную противоопухолевую терапию), если пациент более не является кандидатом для хирургического лечения [105 - 122].
Уровень убедительности рекомендаций A (уровень достоверности доказательств - 3)
- Рекомендуется всем пациентам с установленным диагнозом ПКРК in situ (болезнь Боуэна), которым по какой-либо причине (плохое общее состояние, отказ пациента в связи с неудовлетворенностью ожидаемыми косметическими результатами и т.д.) не планируется проводить хирургическое лечение, проводить какой-либо из деструктивных методов лечения ПКРК:
- кюретаж и электрокоагуляция
- лучевая терапия,
- криодеструкция,
- фотодинамическая терапия
- или топические средства с противоопухолевой активностью [123 - 146]
Уровень убедительности рекомендаций A (уровень достоверности доказательств - 1)
- Рекомендуется пациентам с установленным диагнозом ПКРК низкого риска (см. раздел 1.5.3), не подходящих для хирургического лечения проводить кюретаж и электрокоагуляцию (за исключением участков, несущих волосы, такие как кожа головы, лобковые и подмышечные области, а также борода у мужчин); если в ходе кюретажа достигнут жировой слой, обычно следует проводить хирургическое удаление [19, 114, 147 - 149]
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 3)
Комментарий: Кюретаж и электрокоагуляция могут быть использованы врачом-онкологом для небольших (< 2 см), четко очерченных очагов ПКРК с неагрессивной гистологией в зонах низкого риска. Кюретаж и электрокоагуляция не показаны при рецидивирующем ПКРК или ПКРК высокого риска. Кюретаж следует выполнять острой кюреткой до достижения здоровых тканей, полученный материал направлять на прижизненное патолого-анатомическое исследование, а только после этого проводить электрокоагуляцию ложа удаленной опухоли
- Рекомендуется пациентам с установленным диагнозом ПКРК низкого риска (см. раздел 1.5.3), не подходящих для хирургического лечения (в том числе, когда хирургическое вмешательство может привести к неприемлемым для пациента функциональным или косметическим нарушениям), проводить лучевую терапию на область первичной опухоли. [96, 150 - 152].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарий: выбор вида лучевой терапии (близкофокусная рентгенотерапия, гамма- и электронная терапия, брахитерапия) и режим фракционирования дозы проводится в зависимости от размеров и локализации опухоли, состояния пациента, его предпочтений и возможностей лечебного учреждения, Брахитерапия не считается стандартным подходом в лечении плоскоклеточного рака кожи и может рассматриваться только у строго отобранной группы пациентов (например, рак кожи век, включая спайку век). Возможные дозы и режимы дистанционной лучевой терапии и брахитерапии приведены в Таблица 15
Таблица 15. Режимы и дозы дистанционной лучевой терапии в самостоятельном варианте при плоскоклеточном раке кожи низкого риска
Размеры опухоли
Примеры фракционирования и длительности лечения
ссылки
< 2 см
60 Гр за 6 - 7 недель
[153]
50 - 55 Гр за 3 - 4 недели
[154]
35 Гр за 10 фракций
[154]
30,6 Гр за 3 фракции в течение 14 дней
[155]
54 Гр за 18 фракций
[156]
Рекомендуется пациентам с установленным диагнозом ПКРК in situ (болезнь Боуэна), не подходящих для хирургического лечения, проводить криодеструкцию первичной опухоли [123 - 128, 137, 139, 140]
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 2)
Комментарий: недостатки включают образование рубцов, трудности в оценке рецидива и отсутствие гистологического исследования операционного материала и доказательства радикальности вмешательства. Перед проведением требуется выполнить биопсию для верификации диагноза. Криодеструкция не подходит для местного рецидива заболевания или опухолей высокого риска. При проведении криохирургии следует использовать криозонды подходящего размера, которые бы наибольшим образом подходили по форме опухоли. Кожу следует тщательно фиксировать к подлежащей кости или хрящу. Интенсивность замерзания может быть проконтролирована при помощи импендансометра (500 - 1000 кОм, что соответствует времени замораживания 30 - 60 сек в зависимости от размера опухоли). Обычно проводят 1 - 2 цикла замораживания и оттаивания.
- Рекомендуется пациентам с установленным диагнозом ПКРК in situ (болезнь Боуэна), не подходящих для хирургического лечения, проводить фотодинамическую терапию [127, 129 - 132, 135, 140 - 145, 157]. Фотодинамическая терапия особенно эффективна при плоскоклеточном раке коже in situ и предопухолевых заболеваниях (например, при актиническом кератозе).
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 2)
Комментарий: При инвазивных формах ПКРК следует отдавать предпочтение хирургическому лечению. ФДТ не рекомендуется при ПКРК высокого риска.
Для проведения ФДТ при ПКРК кожи in situ (Болезнь Боуэна) применяется метиламинолевулинат (L01XD Сенсибилизирующие препараты, используемые для фотодинамической/лучевой терапии) в готовой лекарственной форме в виде крема для наружного применения (приготовление extempore недопустимо). Курс ФДТ состоит из введения препарата и сеанса ФДТ. Перед аппликационным применением препарата, при необходимости, проводят кюретаж новообразования кожи кюреткой или лезвием скальпеля, без анестезии. После полного гемостаза препарат наносят на поверхность опухоли с захватом здоровой кожи на 0,5 - 1,0 по всему периметру, далее накладывают окклюзионную водо- и светонепроницаемую повязку. Время экспозиции - 3 - 4 ч. По окончании экспозиции окллюзионную повязку снимают, остатки препарата удаляют сухой марлевой салфеткой. Для проведения фотодинамической терапии используют источник лазерного излучения с длиной волны 630 +/- 2 нм. Доза лазерного облучения составляет 300 - 350 Дж/см2. По показаниям, перед проведением сеанса фотодинамической терапии, для уточнения необходимого диаметра светового пятна, проводят флуоресцентную диагностику с источником света 400 - 405 нм. Лечение проводят в объеме 2 курсов ФДТ с интервалом в 1 мес. Оценка эффекта через 2 мес после второго курса. При частичной регрессии, подтвержденной гистологически, проведение ФДТ с препаратами на основе хлорина e6. Для проведения ФДТ при инвазивном или экзофитном плоскоклеточном раке кожи применяют препараты на основе хлорина e6. Препарат вводят внутривенно в дозе 1 мг/кг массы тела пациента, растворенного в 150 - 200 мл изотонического раствора натрия хлорида. Внутривенную инфузию проводят в затемненном помещении, флакон с готовым раствором экранируют светонепроницаемым материалом. Через 3 ч после введения препарата проводят флуоресцентную диагностику с источником света 400 - 405 нм, уточняют границы опухоли по поверхности кожи, флуоресценцию оценивают визуально с использованием очков с фильтром. Для проведения фотодинамической терапии используют источник лазерного излучения с длиной волны 662 +/- 2 нм. Доза лазерного облучения составляет 300 - 350 Дж/см2. Лечение проводят в объеме 1 курса ФДТ с оценкой ответа на лечение через 1,5 - 2 мес. Срок соблюдения светового режима составляет 4 сут после введения хлорина e6. При частичной регрессии опухоли возможно проведение повторного курса ФДТ с препаратом на основе хлорина e6. [158 - 160]
- Рекомендуется пациентам с установленным диагнозом ПКРК in situ (см. раздел 1.5.3), не подходящих для хирургического лечения, проводить топическое лечение #имихимодом [133 - 136, 138, 140]. Режимы применения приведены в Таблица 16.
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 2)
Таблица 16. Режимы применения #имихимода при плоскоклеточном раке кожи in situ (Болезнь Боуэна)
#Имихимод 5% крем, 1 р/сут, 7 дней/нед * 6 нед, местно
[161]
#Имихимод 5% крем, 1 р/сут, 5 дней/нед * 16 нед, местно
[134]
3.1.2 Лечение плоскоклеточного рака высокого риска
- Рекомендуется всем пациентам с установленным диагнозом ПКРК высокого риска (см. раздел 1.5.3) проводить удаление опухоли с интраоперационным морфологическим контролем всех краев (периферических и глубокого) резекции в ходе прижизненного патолого-анатомического исследования операционного материала (способ закрытия дефекта - на усмотрение хирурга, однако закрытие дефектов перемещенными лоскутами лучше всего выполнять после того, как морфологически будет подтверждено отсутствие опухоли в крае резекции) [105 - 122, 147].
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 2)
Комментарий: данный вид операций требует подготовленной команды хирургов-онкологов, пластических хирургов, морфологов и может выполняться в отдельных центрах. Интраоперационное гистологическое исследование должно проводиться в соответствии со следующими способами вырезки, маркировки и приготовления препаратов для оценки: метод Моса (Mohs) и "медленный" метод Моса (slow Mohs, 3D Histology Evaluation of Dermatologic Surgery, margin strip method, "Tu bingen torte", "Munich" method). Во всех случаях, когда отсутствует возможность интраоперационной гистологической оценки по методу Моса или "медленного" метода Моса должен выполняться рекомендованный достаточный отступ не менее 4 мм от видимых границ.
Таблица 17. Методы хирургического лечения с интраоперационным морфологическим контролем всех краев (периферических и глубокого) резекции
Метод Моса
"Медленный" метод Моса (slow Mohs, 3D Histology Evaluation of Dermatologic Surgery, margin strip method, "Tu bingen torte", "Munich" method)
Угол иссечения по отношению скальпеля и ткани
45°
90°
Приготовление срезов
Свежезамороженные криостатные срезы
парафиновые блоки
Время получения ответа
20 - 60 минут
24 часа (на ускоренном гистопроцессоре)
Стандартный способ гистологического исследования по методике "хлебного ломтя" не должен использоваться для оценки краев резекции и полноты удаления опухоли, поскольку при данном способе оценке подлежит менее 1% поверхности удаленной ткани.
- Рекомендуется всем пациентам с установленным диагнозом ПКРК высокого риска (см. раздел 1.5.3) в случае невозможности проводить удаление опухоли с интраоперационным контролем всех (периферических и глубокого) краев резекции выполнить стандартное удаление с максимально возможным отступом (6 мм на туловище и конечностях и 9 мм в случае расположения опухоли на коже с ростом волос) в данной клинической ситуации от видимого края опухоли (с захватом подкожной клетчатки) и плановой оценкой края резекции в ходе прижизненного патолого-анатомического исследования операционного материала (способ закрытия дефекта - на усмотрение хирурга) [105 - 122].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
Комментарий: При выполнении стандартной хирургической эксцизии рекомендуется маркировать на удаленном образце и на теле пациента ориентиры (12 часов), что может быть необходимым при планировании ререзекции, в случае обнаружения опухоли в крае резекции при плановом гистологическом исследовании
- Рекомендуется пациентов после стандартного хирургического вмешательства с отступом не менее 6 мм от видимого края опухоли при обнаружении опухоли в крае резекции в ходе планового прижизненного патолого-анатомического исследования операционного материала выполнить ререзекцию с интраоперационным морфологическим контролем всех краев резекции или запланировать лучевую терапию, если пациент более не является кандидатом для хирургического лечения [105 - 122]
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
- Рекомендуется выполнять пациентам с высоким риском рецидива и метастазирования (см. раздел 1.5.3) при размере опухоли кожи 2 см и более при отсутствии клинических и инструментальных признаков поражения регионарных лимфатических узлов выполнять биопсию сторожевого лимфатического узла с целью правильного определения стадии заболевания, прогноза течения заболевания и определения показаний к адъювантной лучевой терапии [162 - 172]
Уровень убедительности рекомендаций - B (уровень достоверности доказательств - 3).
Комментарий: биопсия сторожевого лимфатического узла проводится в специализированных учреждениях, укомплектованных оборудованием и имеющих обученный персонал.
- Рекомендуется пациентам с установленным диагнозом ПКРК высокого риска (см. раздел 1.5.3), не подходящих для хирургического лечения, или с определяемой опухолью в крае резекции, которая также по тем или иным причинам не может быть удалена, проводить лучевую терапию на область первичной опухоли [96, 147, 150 - 152, 173 - 177]. Дозы и режимы лучевой терапии приведены в Таблица 18.
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 2)
Таблица 18. Режимы и дозы дистанционной лучевой терапии в самостоятельном варианте при плоскоклеточном раке кожи высокого риска
Клинические особенности опухоли
Примеры фракционирования и длительности лечения
Источник
- >= 2 см ИЛИ
60 Гр за 6 недель
50 Гр за 4 недели
60 Гр за 3 недели
[178]
- T3/T4, ИЛИ
- с инвазией в кости, ИЛИ
50 Гр за 4 недели (при инвазии кости/хряща)
[154]
- с инвазией в мягкие ткани
- Рекомендуется пациентам с установленным диагнозом ПКРК высокого риска, а также пациентам низкого риска (см. раздел 1.5.3) при положительном или близкорасположенном крае резекции, с целью снижения риска рецидива после проведения хирургического лечения проводить лучевую терапию на область первичной опухоли [147, 178, 179]. Дозы и режимы лучевой терапии приведены в Таблица 19.
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 2)
Таблица 19. Режимы и дозы дистанционной послеоперационной лучевой терапии на область на область первичной опухоли
Клинические особенности опухоли
Примеры фракционирования и длительности лечения
Источник
Послеоперационная лучевая терапия на область первичной опухоли
60 Гр за 6 недель
[180]
50 Гр за 4 недели
[181]
- Рекомендуется пациентам с установленным диагнозом ПКРК головы и шеи высокого риска (см. раздел 1.5.3) без признаков клинического поражения регионарных лимфатических узлов с целью снижения риска рецидива после проведения хирургического лечения проводить лучевую терапию на область регионарных лимфоколлекторов [181]. Дозы и режимы лучевой терапии приведены в Таблица 21.
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 2)
3.1.3 Лечение плоскоклеточного рака высокого риска с локализацией на коже век (включая спайку век)
Принципы лечения ПКРК высокого риска с локализацией на коже век, описанные в разделе 3.1.2, дополняются тезисами данного раздела.
- Рекомендуется планировать органосохраняющее лечение плоскоклеточного рака кожи века, включая спайку век, с учетом размеров и локализации опухоли с использованием микрохирургической техники или бинокулярной лупы под общей анестезией [77, 78, 80 - 82, 182]
Уровень убедительности рекомендации C (уровень достоверности доказательств - 5)
Комментарий: Рекомендуется учитывать возраст больного и его соматическое состояние, состояние парного глаза, возможные осложнения, предусмотреть меры их профилактики. При размерах опухоли до 3 мм возможно использование местной анестезии. Хирургическое лечение плоскоклеточного рака кожи века, включая спайку век рекомендуется при локализованном характере опухоли, допускающим техническую возможность ее радикального удаления. При локализации опухоли в области кожи век, учитывая их размеры, проводить хирургический отступ 4 мм.
- Рекомендуется использовать радиоволновую или лазерную хирургию с помощью CO2 лазера для полной эксцизии узловых форм плоскоклеточного рака кожи века, включая спайку век и для проведения биопсии при диффузных формах плоскоклеточного рака кожи века, включая спайку век с целью уменьшения ее размеров и проведения лучевой терапии в рамках комбинированного лечения [77, 78, 80 - 82, 182, 183]
Уровень убедительности рекомендации C (уровень достоверности доказательств - 4)
Комментарии: Радиоволновая хирургия - бесконтактный метод разреза и коагуляции мягких тканей с помощью высокочастотных радиоволн (3,8 - 4,0 МГц). При использовании радиоволновой хирургии отмечена выраженная, ранняя (с 3-х суток) репарация и эпителизация тканей и их восстановление; раннее полное заживление тканей без образования грубого рубца. Радиоэксцизия узла опухоли осуществляется в соответствии с принципами абластики не менее 3 мм от видимых краев опухоли с последующей обработкой ложа опухоли радиокоагулятором. В основе хирургического лазера - фотодеструктивное воздействие, при котором тепловой, гидродинамический, фотохимический эффекты света вызывают деструкцию тканей. Операционный разрез, выполненный с помощью CO2 лазера, обладает рядом преимуществ, таких как высокая точность последнего, бактерицидный и абластический эффект, минимальная травматизация окружающих тканей, что способствует нежному рубцеванию и профилактирует келоидные рубцы. Используют сочетанную радиохирургию и лазерную хирургию с помощью CO2 лазера. Радиоскальпель в комбинации с CO2 лазером способен обеспечить дозированный разрез при минимальной механической и термической травме тканей, предоставляет возможность эффективной коагуляции кровоточащих сосудов, способствует заживлению тканей первичным натяжением.
- Рекомендуется кожная пластика в тех случаях, когда самопроизвольная эпителизация образовавшегося дефекта после удаления опухоли может повлечь за собой деформацию век и, как следствие, нарушение функций глаза. Кожная пластика проводится только при возможности радикального удаления плоскоклеточного рака кожи века, включая спайку век [77, 78, 80 - 82]
Уровень убедительности рекомендации C (уровень достоверности доказательств - 5)
Комментарии: Для замещения послеоперационного дефекта чаще используются следующие виды пластики: пластика местными тканями, свободная кожная пластика, пластика методом бокового смещения и пластика лоскутом кожи на ножке. При замещении небольших дефектов кожи широко используется пластика местными тканями с применением методов Шимановского, Лимберга и их комбинаций. При смешанном характере роста плоскоклеточного рака век, включая спайку век, верхнего и нижнего века и наружного угла глаза рекомендуется проводить близкофокусную рентгенотерапию. Рекомендуется использовать традиционную методику облучения - аппарат РТА02 при условиях РИК-10, фильтр АСМА-0,5, мощность дозы в воздухе 440, 1 - 40; разовую дозу 2 Гр, СОД до 55 - 65 Гр. При этом рекомендуется обязательно использовать защитный свинцовый протез для роговицы.
- Рекомендуется хирургическое лечение при ПКРК века, включая спайку век, распространяющейся в орбиту проводить в специализированных центрах [77, 78, 80 - 82, 182]
Уровень убедительности рекомендации C (уровень достоверности доказательств - 5)
- Хирургическое вмешательство рекомендуется выполняться абластично, с обязательным использованием электро- или радиокоагуляции при обработке мягких тканей в окружении опухоли и подлежащей костной стенки [77, 78, 80 - 82, 182]
Уровень убедительности рекомендации C (уровень достоверности доказательств - 5)
Комментарий: Радикальное хирургическое лечение (поднадкостничная экзентерация орбиты) остается показано при обширных злокачественных инфильтративных процессах в орбите. Весь удаленный во время операции патологический материал подлежит обязательному гистологическому исследованию. Для закрытия полости орбиты используют кожный лоскут, который иссекается с внутренней поверхности плеча, размещается в полости орбиты и фиксируется к коже орбитального края.
- В случаях плоскоклеточного рака кожи века, включая спайку век больших размеров рекомендуются комбинированные методы лечения: хирургическое удаление новообразования в сочетании с лучевой терапией (брахитерапией см. Таблица 20, а также таблицы 14 - 19). [182, 184 - 190].
Уровень убедительности рекомендации C (уровень достоверности доказательств - 5)
Комментарий: При невозможности радикального удаления при определенных локализациях и толщине опухоли используется лучевая терапия
Таблица 20. Режимы и дозы брахитерапии при плоскоклеточном раке кожи век
Локализация
Примеры фракционирования и длительности лечения
Источник
Поверхностная брахитерапия ПКРК века, включая спайку век с помощью стронциевых офтальмоаппликаторов
90 - 120 Гр за 3 - 5 фракции
[182, 184 - 190]
3.2 Лечение плоскоклеточного рака кожи с метастазами в регионарные лимфоузлы (III стадия)
- Рекомендуется выполнять регионарную лимфаденэктомию всем пациентам с резектабельными метастазами рака кожи в регионарных лимфоузлах [180, 191 - 199]
Уровень убедительности рекомендаций - B (уровень достоверности доказательств - 3)
- Пациентам после радикального хирургического лечения по поводу метастазов плоскоклеточного рака в регионарные лимфатические узлы рекомендуется проведение адъювантой лучевой терапии (см. Таблица 21) [178, 180, 191 - 200].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 4)
Комментарий: у пациентов с локализацией первичной опухоли на голове и шее частота поражения лимфатических узлов в области околоушной слюнной железы составляет до 82%. Этот факт следует принимать во внимание при планировании объема обследования и лечения пациентов с плоскоклеточным раком кожи головы и шеи
Таблица 21. Режимы и дозы дистанционной лучевой терапии при плоскоклеточном раке кожи с поражением регионарных лимфоузлов или с высоким риском поражения регионарных лимфоузлов
Клиническая ситуация
Примеры фракционирования и длительности лечения
ссылка
После лимфодиссекции
Край резекции без признаков опухолевого роста, нет ЭКР
50 - 60 Гр за 5 - 6 недель
[178]
Имеются признаки опухолевого роста в крае резекции, или имеется ЭКР
60 - 66 Гр за 6 - 7 недель
[200]
Без лимфодиссекции
Нет клинических признаков поражения регионарных лимфатических узлов шеи
50 Гр за 5 недель
[181]
Имеются клинические признаки поражения лимфатических узлов шеи
60 - 70 Гр за 6 - 7 недель
[201]
Наличие периневральной инвазии в зоне первичной опухоли
50 - 60 Гр за 5 - 6 недель
[202]
3.3 Лечение пациентов с метастатическим и нерезектабельным плоскоклеточным раком кожи (III нерезктабельная и IV стадия)
- Рекомендовано определять алгоритм и тактику ведения пациентов с метастатическим и нерезектабельным ПКРК в рамках мультидисциплинарного консилиума с участием врача-хирурга, врача-онколога и врача-радиотерапевта, принимая во внимание общее состояние пациента (в том числе с оценкой по шкале ECOG, см. Приложение Г1) [48].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5)
- Пациентам с метастатическим и нерезектабельным ПКРК рекомендовано при отсутствии противопоказаний проводить терапию моноклональными антителами, блокирующими взаимодействие между рецептором программируемой смерти (PD-1) и его лигандами. Режимы приведены в приведены в Таблица 22 [203 - 209].
Уровень убедительности рекомендаций - B (уровень достоверности доказательств - 3)
Комментарий: в настоящее время препарат из класса МКА-блокаторов PD1 исследовался в хорошо организованном исследовании и продемонстрировал эффект у пациентов с плоскоклеточным раком кожи [207, 210 - 217]. Для зарегистрированных препаратов (пембролизумаб, ниволумаб) данные об эффективности при данной патологии получены из небольших нерандомизированных исследований или отдельных клинических наблюдений.
Таблица 22. Режимы применения противоопухолевых лекарственных препаратов при метастатическом или нерезектабельном плоскоклеточном раке кожи.
Лекарственные препараты
Разовая доза
Путь введения
Интервал между введениями
Планируемая длительность лечения
ссылка
#Ниволумаб**
3 мг/кг массы тела
внутривенно капельно 30 - 60 мин
1 раз в 14 дней
Длительно <1>
[209, 218, 219]
#Пембролизумаб**
2 мг/кг массы тела (но не более 200 мг)
внутривенно капельно 30 мин
1 раз в 21 день
Длительно <1>
[203 - 206]
- Пациентам, не ответившим на монотерапию МКА-блокаторами PD1, или пациентам, которым противопоказано проводить терапию МКА-блокаторами PD1, при отсутствии противопоказаний рекомендуется проведение химиотерапии или терапии МКА-блокаторами EGFR в сочетании с лучевой терапией или в самостоятельном режиме [220 - 230] (см. Таблица 23 и Таблица 24)
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 4)
Таблица 23. Режимы химиотерапии, применяемые вместе с лучевой терапией при нерезектабельном местнораспространенном плоскоклеточном раке кожи.
Лекарственный препарат
Разовая (суточная) доза
Путь введения
Интервал между введениями
Планируемая длительность лечения
Режимы и дозы дистанционной лучевой терапии
ссылка
#Цисплатин**
75 - 100 мг/м2
внутривенно капельно
в день 1, каждые 21 день
До окончания курса ЛТ
70 Гр за 7 недель
[200, 231]
#Цисплатин**
40 мг/м2
внутривенно капельно
еженедельно (6 недель)
До окончания курса ЛТ
70 Гр за 7 недель
[232]
Карбоплатин**
AUC = 2
внутривенно капельно
еженедельно (6 недель)
До окончания курса ЛТ
70 Гр за 7 недель
[232]
#Цетуксимаб**
400 мг/м2
внутривенно капельно
За 4 - 5 дней до лучевой терапии
[225, 226, 228, 233]
#Цетуксимаб**
250 мг/м2
внутривенно капельно
еженедельно
Во время лучевой терапии
70 Гр за 7 недель
Таблица 24. Схемы химиотерапии, используемые в самостоятельно режиме
Лекарственные препараты
Разовая доза
Путь введения
Интервал между введениями
Планируемая длительность лечения
ссылка
#Цисплатин**
50 - 60 мг/м2
внутривенно капельно
в день 1, каждые 21 - 28 дней
длительно <2>
[220, 226, 227, 234]
#Доксорубицин**
50 мг/м2 в день 1
#Цисплатин**
75 мг/м2
внутривенно капельно
в день 1, каждые 21 день
длительно <1>
#Доксорубицин**
50 мг/м2 в день 1
#Карбоплатин**
AUC = 2
внутривенно капельно
еженедельно
6 недель
[226, 235]
#Паклитаксел**
80 мг/м2
#Цисплатин**
60 мг/м2
внутривенно капельно
в день 1 каждые 21 - 28 дней
длительно <1>
[226, 236]
#Капецитабин**
1000 мг/м2 в сутки в два приема
внутрь
2 раза в день с 1 по 14 дни, каждые 21 - 28 дней
#Цисплатин**
75 - 100 мг/м2
внутривенно капельно
в день 1, каждые 21 день
длительно <1>
[223]
Фторурацил**
1000 мг/м2
непрерывная инфузия
с 1 по 5 дни, каждые 21 день
#Цетуксимаб**
первая доза 400 мг/м2, далее 250 мг/м2
внутривенно капельно
еженедельно
Длительно <1>
[237]
#Панитумумаб**
6 мг/кг массы тела
внутривенно капельно
каждые 14 дней
не более 9 курсов терапии
[230]
--------------------------------
<1> Здесь и далее в таблицах 22 - 24 в столбце "Планируемая длительность лечения" "длительно" означает продолжение терапии до подтвержденного прогрессирования заболевания или развития непереносимой токсичности.
<2> Здесь и далее в таблицах 22 - 24 в столбце "Планируемая длительность лечения" "длительно" означает продолжение терапии до подтвержденного прогрессирования заболевания или развития непереносимой токсичности.
- При проведении противоопухолевого лекарственного лечения при расчете доз препаратов на поверхность или массу тела рекомендуется проводить округление фактических доз в пределах 5% расчетных [238, 239].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5)
3.4 Сопутствующая терапия у пациентов плоскоклеточным раком кожи
Принципы лечения и профилактики тошноты и рвоты у пациентов с плоскоклеточным раком кожи соответствуют принципам, изложенным в методических рекомендациях "ПРОФИЛАКТИКА И ЛЕЧЕНИЕ ТОШНОТЫ И РВОТЫ" (Коллектив авторов: Владимирова Л.Ю., Гладков О.А., Когония Л.М., Королева И.А., Семиглазова Т.Ю. DOI: 10.18 027/2224-5057-2018-8-3s2-502-511, https://rosoncoweb.ru/standarts/RUSSCO/2018/2018-35.pdf)
Принципы лечения и профилактики костных осложнений у пациентов с плоскоклеточным раком кожи соответствуют принципам, изложенным в методических рекомендациях "ИСПОЛЬЗОВАНИЕ ОСТЕОМОДИФИЦИРУЮЩИХ АГЕНТОВ ДЛЯ ПРОФИЛАКТИКИ И ЛЕЧЕНИЯ ПАТОЛОГИИ КОСТНОЙ ТКАНИ ПРИ ЗЛОКАЧЕСТВЕННЫХ НОВООБРАЗОВАНИЯХ" (Коллектив авторов: Манзюк Л.В., Багрова С.Г., Копп М.В., Кутукова С.И., Семиглазова Т.Ю. DOI: 10.18 027/2224-5057-2018-8-3s2-512-520, https://rosoncoweb.ru/standarts/RUSSCO/2018/2018-36.pdf)
Принципы профилактики и лечения инфекционных осложнений и фебрильной нейтропении у пациентов с плоскоклеточным раком кожи соответствуют принципам, изложенным в методических рекомендациях "ЛЕЧЕНИЕ ИНФЕКЦИОННЫХ ОСЛОЖНЕНИЙ ФЕБРИЛЬНОЙ НЕЙТРОПЕНИИ И НАЗНАЧЕНИЕ КОЛОНИЕСТИМУЛИРУЮЩИХ ФАКТОРОВ" (Коллектив авторов: Сакаева Д.Д., Орлова Р.В., Шабаева М.М. DOI: 10.18 027/2224-5057-2018-8-3s2-521-530, https://rosoncoweb.ru/standarts/RUSSCO/2018/2018-37.pdf)
Принципы профилактики и лечения у пациентов с плоскоклеточным раком кожи соответствуют принципам, изложенным в методических рекомендациях "КОРРЕКЦИЯ ГЕПАТОТОКСИЧНОСТИ" (Коллектив авторов: Ткаченко П.Е., Ивашкин В.Т., Маевская М.В. DOI: 10.18 027/2224-5057-2018-8-3s2-531-544, https://rosoncoweb.ru/standarts/RUSSCO/2018/2018-38.pdf)
Принципы профилактики и лечения сердечно-сосудистых осложнений у пациентов с плоскоклеточным раком кожи соответствуют принципам, изложенным в методических рекомендациях "ПРАКТИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО КОРРЕКЦИИ КАРДИОВАСКУЛЯРНОЙ ТОКСИЧНОСТИ ПРОТИВООПУХОЛЕВОЙ ЛЕКАРСТВЕННОЙ ТЕРАПИИ" (Коллектив авторов: Виценя М.В., Агеев Ф.Т., Гиляров М.Ю., Овчинников А.Г., Орлова Р.В., Полтавская М.Г., Сычева Е.А. DOI: 10.18 027/2224-5057-2018-8-3s2-545-563, https://rosoncoweb.ru/standarts/RUSSCO/2018/2018-39.pdf)
Принципы профилактики и лечения кожных осложнений у пациентов у пациентов с плоскоклеточным раком кожи соответствуют принципам, изложенным в методических рекомендациях "ПРАКТИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ЛЕКАРСТВЕННОМУ ЛЕЧЕНИЮ ДЕРМАТОЛОГИЧЕСКИХ РЕАКЦИЙ У ПАЦИЕНТОВ, ПОЛУЧАЮЩИХ ПРОТИВООПУХОЛЕВУЮ ЛЕКАРСТВЕННУЮ ТЕРАПИЮ" (Коллектив авторов: Королева И.А., Болотина Л.В., Гладков О.А., Горбунова В.А., Круглова Л.С., Манзюк Л.В., Орлова Р.В. DOI: 10.18 027/2224-5057-2018-8-3s2-564-574, https://rosoncoweb.ru/standarts/RUSSCO/2018/2018-40.pdf)
Принципы нутритивной поддержки у пациентов у пациентов с плоскоклеточным раком кожи соответствуют принципам, изложенным в методических рекомендациях "ПРАКТИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО НУТРИТИВНОЙ ПОДДЕРЖКЕ ОНКОЛОГИЧЕСКИХ БОЛЬНЫХ N (Коллектив авторов: Сытов А.В., Лейдерман И.Н., Ломидзе С.В., Нехаев И.В., Хотеев А.Ж. DOI: 10.18 027/2224-5057-2018-8-3s2-575-583, https://rosoncoweb.ru/standarts/RUSSCO/2018/2018-41.pdf
Принципы профилактики и лечения нефротоксичности у пациентов у пациентов с плоскоклеточным раком кожи соответствуют принципам, изложенным в методических рекомендациях "ПРАКТИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО КОРРЕКЦИИ НЕФРОТОКСИЧНОСТИ ПРОТИВООПУХОЛЕВЫХ ПРЕПАРАТОВ" (Коллектив авторов: Громова Е.Г., Бирюкова Л.С., Джумабаева Б.Т., Курмуков И.А. DOI: 10.18 027/2224-5057-2018-8-3s2-591-603, https://rosoncoweb.ru/standarts/RUSSCO/2018/2018-44.pdf
Принципы профилактики и лечения тромбоэмболических осложнений у пациентов с плоскоклеточным раком кожи соответствуют принципам, изложенным в методических рекомендациях "ПРАКТИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ПРОФИЛАКТИКЕ И ЛЕЧЕНИЮ ТРОМБОЭМБОЛИЧЕСКИХ ОСЛОЖНЕНИЙ У ОНКОЛОГИЧЕСКИХ БОЛЬНЫХ" (Коллектив авторов: Сомонова О.В., Антух Э.А., Елизарова А.Л., Матвеева И.И., Сельчук В.Ю., Черкасов В.А., DOI: 10.18 027/2224-5057-2018-8-3s2-604-609, https://rosoncoweb.ru/standarts/RUSSCO/2018/2018-45.pdf)
Принципы профилактики и лечения последствий экстравазации лекарственных препаратов у пациентов с плоскоклеточным раком кожи соответствуют принципам, изложенным в методических рекомендациях "РЕКОМЕНДАЦИИ ПО ЛЕЧЕНИЮ ПОСЛЕДСТВИЙ ЭКСТРАВАЗАЦИИ ПРОТИВООПУХОЛЕВЫХ ПРЕПАРАТОВ" (Коллектив авторов: Автор: Буйденок Ю.В. DOI: 10.18 027/2224-5057-2018-8-3s2-610-616, https://rosoncoweb.ru/standarts/RUSSCO/2018/2018-46.pdf)
Принципы профилактики и лечения иммуноопосредованных нежелательных явлений у пациентов с плоскоклеточным раком кожи соответствуют принципам, изложенным в методических рекомендациях "ПРАКТИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО УПРАВЛЕНИЮ ИММУНООПОСРЕДОВАННЫМИ НЕЖЕЛАТЕЛЬНЫМИ ЯВЛЕНИЯМИ" (Коллектив авторов: Проценко С.А., Антимоник Н.Ю., Берштейн Л.М., Новик А.В., Носов Д.А., Петенко Н.Н., Семенова А.И., Чубенко В.А., Юдин Д.И., DOI: 10.18 027/2224-5057-2018-8-3s2-636-665, https://rosoncoweb.ru/standarts/RUSSCO/2018/2018-48.pdf)
3.5 Диетотерапия.
Диетотерапия не используется при лечении у пациентов с плоскоклеточным раком кожи.
4. Реабилитация
В настоящее время для большинства видов медицинской реабилитации отсутствуют клинические исследования с участием пациентов с ПКРК. Данные рекомендации сделаны на основании того, что во многих исследованиях, в том числе метеанализах (Steffens, D et al 2018 и др.) и систематических обзорах (Nicole L. Stout et al, 2017 и R. Segal et al, 2017 и др.) доказано, что различные виды медицинской реабилитации значительно ускоряют функциональное восстановление, сокращают сроки пребывания в стационаре после операции и снижают частоту развития осложнений и летальных исходов у пациентов с другими злокачественными новообразованиями.
4.1. Предреабилитация
- Рекомендуется проведение предреабилитации всем пациентам с ПКРК в целях ускорения функционального восстановления, сокращения сроков пребывания в стационаре после операции, снижения частоты развития осложнений и летальных исходов на фоне лечения ПКРК. Предреабилитация включает физическую подготовку (ЛФК), психологическую и нутритивную поддержку, информирование пациентов [240].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5)
Комментарий: целесообразно советовать пациенту увеличить физическую активность за 2 недели до операции в целях снижения сроков пребывания в стационаре и риска развития послеоперационных осложнений, а также повышения качества жизни в послеоперационном периоде [241].
4.2. Хирургическое лечение
4.2.1. Первый этап реабилитации
- Рекомендуется мультидисциплинарный подход при проведении реабилитации пациентов в онкодерматологии с включением двигательной реабилитации, психологической поддержки, работы со специалистами по трудотерапии (инструкторами по трудовой терапии) [242].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
- Рекомендуется в качестве целей восстановительного лечения считать: восстановление объема движений в оперированной части тела, восстановление тонуса, увеличение силы мышц оперированной конечности, коррекция мышечного дисбаланса [243].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
- Рекомендуется раннее начало восстановительного лечения, поскольку оно улучшает функциональные результаты после операций в онкодерматологии [243].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
- Рекомендуется комплекс ЛФК в каждом конкретном случае разрабатывать индивидуально, исходя из особенностей и объема операции [244].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
- Рекомендуется сочетать лечение положением, ЛФК, криотерапию на область операции, массаж медицинский, электротерапию в целях обезболивания [245].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
- Рекомендуется постепенно расширять объем ЛФК. При появлении возможности активного отведения разрешается полная нагрузка на оперированную конечность [243].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
4.2.2. Второй этап реабилитации
- Рекомендовано использовать методики, направленные на мобилизацию рубцов для профилактики формирования грубых рубцовых изменений, в том числе в глубоких слоях мягких тканей: глубокий массаж, упражнения на растяжку, ультразвуковую терапию с целью размягчения рубцовых изменений [246].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
- Рекомендуется при возникновении лимфедемы проводить полную противоотечную терапию, включающую мануальный лимфодренаж, ношение компрессионного трикотажа, выполнение комплекса ЛФК, уход за кожей [247].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
4.2.3. Третий этап реабилитации
- Рекомендуется выполнение и постепенное расширение комплекса ЛФК с включением аэробной нагрузки, что улучшает результаты комбинированного лечения злокачественных новообразований и качество жизни [248].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
- Рекомендован массаж медицинский для улучшения качества жизни, уменьшения болевого синдрома, слабости [249].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5)
4.3. Химиотерапия
- Рекомендуется раннее начало физических нагрузок на фоне химиотерапии, что помогает профилактике мышечной слабости, гипотрофии, снижения толерантности к физической нагрузке [250].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 3).
- Данная рекомендация сделана на основании результатов проведенных систематических обзоров Nicole L. Stout et al, 2017 и R. Segal et al, 2017 влияния физических упражнений на пациентов с другими злокачественными новообразованиями - рекомендуется применение аэробной нагрузки на фоне химиотерапии, что повышает уровень гемоглобина, эритроцитов и снижает длительность лейко- и тромбоцитопении, а также повышает вероятность завершить запланированный курс химиотерапии [251, 252].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
- Рекомендовано проводить упражнения на тренировку баланса, что более эффективно для коррекции полинейропатии, чем сочетание упражнений на выносливость и силовых упражнений [253].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
- Рекомендуется применение низкоинтенсивной лазеротерапии в лечении периферической полинейропатии на фоне химиотерапии [254].
Уровень убедительности рекомендаций - B (уровень достоверности доказательств - 2).
- Рекомендуется низкочастотная магнитотерапия в лечении периферической полинейропатии на фоне химиотерапии [255].
Уровень убедительности рекомендаций - B (уровень достоверности доказательств - 2).
- Рекомендуется чрескожная короткоимпульсная электростимуляция в течение 20 минуты в день 4 недель для лечения полинейропатии на фоне химиотерапии [256].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
- Рекомендуется низкоинтенсивная лазеротерапия в профилактике мукозитов полости рта на фоне химиотерапии [257].
Уровень убедительности рекомендаций - A (уровень достоверности доказательств - 1).
- Рекомендуется проводить комплекс ЛФК, что снижает частоту развития кардиальных осложнений на фоне химиотерапии [258].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
- Рекомендуется использование систем охлаждения кожи головы, что обеспечивает профилактику алопеции на фоне химиотерапии [259].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
4.4. Лучевая терапия
- Рекомендуется выполнение комплекса ЛФК (аэробной нагрузки в сочетании с силовой) на фоне лучевой терапии, что позволяет проводить профилактику слабости и улучшает качество жизни у на фоне лучевой терапии [260].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5)
- Рекомендуется проведение комплекса ЛФК, что увеличивает плотность костной ткани и выносливость пациента на фоне лучевой терапии в первую очередь у пациентов с костными метастазами [261].
Уровень убедительности рекомендаций - B (уровень достоверности доказательств - 2).
- Рекомендуется через 3 дня после начала лучевой терапии подключить низкоинтенсивную лазеротерапию на 3 дня в неделю для профилактики лучевого дерматита [262].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
4.5. Принципы психологической реабилитации пациентов со злокачественными новообразованиями кожи
- Рекомендуется выполнять информирование пациентов о заболевании, психических реакциях; зоне ответственности в процессе лечения; способах коммуникации с родственниками, медицинским персоналом; способах получения дополнительной информации о своем заболевании или состоянии; способах получения социальной поддержки, что приводит к улучшению качества жизни и исхода заболевания [263 - 265]
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5)
- Рекомендуется добиваться комбинированного эффекта совладающего поведения и воспринимаемой социальной поддержки, что приводит к меньшему количеству навязчивых и избегающих мыслей до лечения и обеспечивает лучшую психологическую адаптацию через 1 месяц после лечения [266, 267].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5)
- Рекомендуются психообразовательные мероприятия и психологическая поддержка (самодиагностика патологических психических реакций; способы совладания со стрессом; отслеживание взаимовлияния психических реакций и физического состояния), что может рассматриваться как основной механизм трансформации стрессовых событий в личный опыт, способствующий социальной и психической адаптации в условиях заболевания и лечения [268, 269]
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5)
Комментарий: Чаще всего в научных исследованиях в рамках онкопсихологии встречаются 3 стиля совладания среди пациентов с меланомами и НМК:
(1) активное поведенческое преодоление эмоциональных, физических и социальных трудностей, ассоциированных с заболеванием и лечением;
(2) активно-познавательное преодоление, включающее в себя отношение, убеждения и размышления о заболевании;
(3) преодоление избегания, включающее попытки активного избегания проблем или косвенного снижения эмоционального напряжения с помощью отвлечения внимания.
В целом, исследования показывают, что пациенты, которые используют активные (проблемно-ориентированные) стратегии выживания, демонстрируют лучшую адаптацию к заболеванию, чем те, кто использует пассивные или избегающие стили выживания [270 - 273]
Пациенты, которые использовали активно-поведенческие методы преодоления трудностей, сообщали о более высоком уровне самооценки и энергии, меньшем количестве физических симптомов и снижении раздражительности и астенизации [274, 275].
В противоположность этому, у пациентов с меланомой и НМК на ранних стадиях была продемонстрирована положительная корреляция между методами преодоления избегания и тревожностью, депрессией, растерянностью и нестабильным фоном настроения [270, 274 - 276]
Boesen et al. продемонстрировали, что структурированные вмешательства, предлагающие психо-образовательную поддержку, способствуют снижению дистресса и расстройств настроения, приводят к более активному использованию стратегий выживания среди пациентов с меланомой и НМК [277, 278].
- Рекомендуется проводить прицельные психокоррекционные мероприятия психических реакций, ассоциированных с НМК (реакции по астено-тревожно-депрессивному типу, нарциссические реакции, реакции в рамках ПТС, социальная изоляция), что приводит к уменьшению тревожности, расстройств, связанных со здоровьем, а также с положительным изменениям в борьбе с болезнью [279].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5)
Комментарий: Результаты психокоррекционных мероприятий демонстрируют низкий уровень депрессии, спутанности сознания, астенизации, апатии и общего снижения фона настроения среди пациентов с меланомой и НМК [270]. Также многие исследования демонстрируют положительное влияние вмешательства на функции иммунной системы, в том числе увеличение некоторых типов естественных киллеров (NK) и увеличение потенциала NK-клеток в борьбе с опухолями [275]. За 5 лет наблюдения данные исследователи смогли показать, что психологические и биологические изменения, в свою очередь, были связаны с показателями рецидивов и выживаемости [274].
5. Профилактика
На сегодняшний день нет единого мнения относительно частоты и интенсивности наблюдения за пациентами с ПКРК. Целями наблюдения за пациентами следует считать раннее выявление рецидива заболевания, ранее выявление 2-х опухолей (в частности нового ПКРК, а также ПКРК и меланомы кожи), а также психосоциальную поддержку пациентов.
- В целях снижения риска возникновения как меланомы кожи, так и НМК (в том числе ПКРК), так и с целью профилактики возникновения новых меланом или иных злокачественных новообразований кожи рекомендуется избегать солнечных ожогов или действия искусственного ультрафиолета [280 - 287].
Уровень убедительности рекомендаций - B (уровень достоверности доказательств - 2)
- Всем пациентам с ранее установленным диагнозом "плоскоклеточный рак кожи" рекомендуется проводить регулярное самообследование кожных покровов и периферических лимфатических узлов и своевременно обращаться к врачу при выявлении каких-либо отклонений [288, 289].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5)
В Таблица 25 представлен рекомендуемый в рамках диспансерного наблюдения график обследований пациента с ранее установленным диагнозом, составленный на основании рекомендаций, данных в разделе "Диагностика" и на рисках возникновения прогрессирования болезни.
Таблица 25. График и содержание визитов диспансерного наблюдения для пациентов с ПКРК
Стадия заболевания (или эквивалент)
Физикальный осмотр
УЗИ лимфатических узлов
Лучевая диагностика в полном объеме
Годы наблюдения
Годы наблюдения
Годы наблюдения
1 - 3
4 - 5
6 - 10
1 - 3
4 - 5
6 - 10
1 - 3
4 - 5
6 - 10
0 - I (низкий риск <1>)
Каждые 6 мес
Каждые 12 мес
Каждые 12 мес
По показаниям
По показаниям
По показаниям
По показаниям
По показаниям
По показаниям
I - II (высокий риск <2>)
Каждые 3 мес
Каждые 6 мес
Каждые 12 мес
Каждые 3 мес
Каждые 6 мес
По показаниям
По показаниям
По показаниям
По показаниям
III - IV
Каждые 6 мес
Каждые 12 мес
Каждые 12 мес
Каждые 3 мес
Каждые 6 мес
По показаниям
Каждые 6 мес
По показаниям
По показаниям
--------------------------------
<1> См. раздел 1.5.3.
<2> См. раздел 1.5.3.
- Для пациентов 0 - I стадией заболевания и низким риском рецидива после завершения лечения рекомендовано физикальное обследование с тщательной оценкой состояния кожных покровов и периферических лимфатических узлов каждые 6 месяцев в течение первых 3 лет, затем ежегодно 10 лет наблюдения. Проведение инструментального обследования рекомендуется только по показаниям - в соответствии с рекомендациями, данными в подразделе "Инструментальные диагностические исследования" [285, 286, 290 - 293] (см. также Таблица 25)
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5)
- Для пациентов I - II стадией заболевания и высоким риском рецидива после завершения лечения рекомендовано физикальное обследование с тщательной оценкой состояния кожных покровов и периферических лимфатических узлов каждые 3 месяцев в течение первых 3 лет, затем каждые 6 мес. до 5 лет наблюдения, затем ежегодно 10 лет наблюдения. Проведение инструментального обследования рекомендуется только по показаниям - в соответствии с рекомендациями, данными в подразделе "Инструментальные диагностические исследования" [285, 286, 290 - 293] (см. также Таблица 25)
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5)
- Для пациентов III - IV стадией заболевания после завершения лечения рекомендованы физикальные осмотры с тщательной оценкой состояния кожных покровов и периферических лимфатических узлов каждые 3 месяцев в течение первых 3 лет, затем ежегодно 10 лет наблюдения. Проведение инструментального обследования рекомендуется в первые 3 года с интервалом 1 раз в 6 мес. (или чаще, если требуется по показаниям - в соответствии с рекомендациями, данными в подразделе "Инструментальные диагностические исследования" [285, 286, 290 - 293] (см. также Таблица 25)
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5)
- Рекомендуется пожизненное наблюдение врачом-офтальмологом пациентов с ПКРК кожи века, включая спайку век, обследование пациентов данной группы рекомендуется проводить каждые 3 месяца после завершения лечения в течение 1 года, затем каждые 6 месяцев на протяжении последующих трех лет, далее 1 раз в год пожизненно [294].
Уровень убедительности рекомендации C (уровень достоверности доказательств - 5)
Организация оказания медицинской помощи
Медицинская помощь, за исключением медицинской помощи в рамках клинической апробации, в соответствии с Федеральным законом от 21.11.2011 N 323-ФЗ (ред. от 25.05.2019) "Об основах охраны здоровья граждан в Российской Федерации" организуется и оказывается:
1. в соответствии с положением об организации оказания медицинской помощи по видам медицинской помощи, которое утверждается уполномоченным федеральным органом исполнительной власти;
2. в соответствии с порядком оказания помощи по профилю "онкология", обязательным для исполнения на территории Российской Федерации всеми медицинскими организациями;
3. на основе настоящих клинических рекомендаций;
4. с учетом стандартов медицинской помощи, утвержденных уполномоченным федеральным органом исполнительной власти.
Первичная специализированная медико-санитарная помощь оказывается врачом-онкологом и иными врачами-специалистами в центре амбулаторной онкологической помощи либо в первичном онкологическом кабинете, первичном онкологическом отделении, поликлиническом отделении онкологического диспансера.
При подозрении на ПКРК у пациента или ее выявлении врачи-терапевты, врачи-терапевты участковые, врачи общей практики (семейные врачи), врачи-специалисты, средние медицинские работники в установленном порядке направляют пациента на консультацию в центр амбулаторной онкологической помощи либо в первичный онкологический кабинет, первичное онкологическое отделение медицинской организации для оказания ему первичной специализированной медико-санитарной помощи.
Консультация в центре амбулаторной онкологической помощи либо в первичном онкологическом кабинете, первичном онкологическом отделении медицинской организации должна быть проведена не позднее 5 рабочих дней с даты выдачи направления на консультацию. Врач-онколог центра амбулаторной онкологической помощи (в случае отсутствия центра амбулаторной онкологической помощи врач-онколог первичного онкологического кабинета или первичного онкологического отделения) организует взятие биопсийного (операционного) материала, а также выполнение иных диагностических исследований, необходимых для установления диагноза, включая распространенность онкологического процесса и стадию заболевания.
В случае невозможности взятия в медицинской организации, в составе которой организован центр амбулаторной онкологической помощи (первичный онкологический кабинет, первичное онкологическое отделение), биопсийного (операционного) материала, проведения иных диагностических исследований пациент направляется лечащим врачом в онкологический диспансер или в медицинскую организацию, оказывающую медицинскую помощь пациентам с онкологическими заболеваниями.
Срок выполнения патолого-анатомических исследований, необходимых для гистологической верификации злокачественного новообразования, не должен превышать 15 рабочих дней с даты поступления биопсийного (операционного) материала в патолого-анатомическое бюро (отделение).
При подозрении на ПКРК или ее выявлении в ходе оказания скорой медицинской помощи пациентов переводят или направляют в медицинские организации, оказывающие медицинскую помощь пациентам с онкологическими заболеваниями, для определения тактики ведения и необходимости применения дополнительно других методов специализированного противоопухолевого лечения.
При выявлении или подозрении на наличие ПКРК рака в области кожи век, включая спайку век, учитывая специфику лечения, необходимо организовать консультацию (очную или посредством телемедицинских технологий) в онкологическом отделении офтальмологических клиник.
Врач-онколог центра амбулаторной онкологической помощи (первичного онкологического кабинета, первичного онкологического отделения) направляет пациента в онкологический диспансер или в медицинские организации, оказывающие медицинскую помощь пациентам с онкологическими заболеваниями, для уточнения диагноза (в случае невозможности установления диагноза, включая распространенность онкологического процесса и стадию заболевания, врачом-онкологом центра амбулаторной онкологической помощи, первичного онкологического кабинета или первичного онкологического отделения) и оказания специализированной, в том числе высокотехнологичной, медицинской помощи.
Срок начала оказания специализированной, за исключением высокотехнологичной, медицинской помощи пациентам с онкологическими заболеваниями в медицинской организации, оказывающей медицинскую помощь пациентам с онкологическими заболеваниями, не должен превышать 14 календарных дней с даты гистологической верификации злокачественного новообразования или 14 календарных дней с даты установления предварительного диагноза злокачественного новообразования (в случае отсутствия медицинских показаний для проведения патолого-анатомических исследований в амбулаторных условиях).
Специализированная, в том числе высокотехнологичная, медицинская помощь оказывается врачами-онкологами, врачами-радиотерапевтами в онкологическом диспансере или в медицинских организациях, оказывающих медицинскую помощь пациентам с онкологическими заболеваниями, имеющих лицензию, необходимую материально-техническую базу, сертифицированных специалистов, в стационарных условиях и условиях дневного стационара и включает профилактику, диагностику, лечение онкологических заболеваний, требующих использования специальных методов и сложных уникальных медицинских технологий, а также медицинскую реабилитацию.
В медицинской организации, оказывающей медицинскую помощь пациентам с онкологическими заболеваниями, тактика медицинского обследования и лечения устанавливается консилиумом врачей-онкологов и врачей-радиотерапевтов с привлечением при необходимости других врачей-специалистов. Решение консилиума врачей оформляется протоколом, подписывается участниками консилиума врачей и вносится в медицинскую документацию пациента.
Показания для госпитализации в круглосуточный или дневной стационар медицинской организации, оказывающей специализированную, в том числе высокотехнологичную, медицинскую помощь по профилю "онкология" определяются консилиумом врачей-онкологов и врачей-радиотерапевтов с привлечением при необходимости других врачей-специалистов.
Показанием для госпитализации в медицинскую организацию в экстренной или неотложной форме является:
1. наличие осложнений ПКРК, требующих оказания специализированной медицинской помощи в экстренной и неотложной форме;
2. наличие осложнений лечения (хирургическое вмешательство, лучевая терапия, лекарственная терапия и т.д.) ПКРК.
Показанием для госпитализации в медицинскую организацию в плановой форме является:
1. необходимость выполнения сложных интервенционных диагностических медицинских вмешательств, требующих последующего наблюдения в условиях круглосуточного или дневного стационара;
2. наличие показаний к специализированному противоопухолевому лечению (хирургическое вмешательство, лучевая терапия, в том числе контактная, дистанционная и другие виды лучевой терапии, лекарственная терапия и др.), требующему наблюдения в условиях круглосуточного или дневного стационара.
Показанием к выписке пациента из медицинской организации является:
1. завершение курса лечения или одного из этапов оказания специализированной, в том числе высокотехнологичной, медицинской помощи в условиях круглосуточного или дневного стационара при условиях отсутствия осложнений лечения, требующих медикаментозной коррекции и/или медицинских вмешательств в стационарных условиях;
2. отказ пациента или его законного представителя от специализированной, в том числе высокотехнологичной, медицинской помощи в условиях круглосуточного или дневного стационара, установленной консилиумом медицинской организации, оказывающей онкологическую помощь при условии отсутствия осложнений основного заболевания и/или лечения, требующих медикаментозной коррекции и/или медицинских вмешательств в стационарных условиях;
3. необходимость перевода пациента в другую медицинскую организацию по соответствующему профилю оказания медицинской помощи. Заключение о целесообразности перевода пациента в профильную медицинскую организацию осуществляется после предварительной консультации по предоставленным медицинским документам и/или данным предварительного осмотра пациента врачами специалистами медицинской организации, в которую планируется перевод.
Медицинские процедуры, которые могут быть оказаны в рамках первичной специализированной медицинской помощи (т.е. амбулаторно) под контролем врача-онколога:
1. инцизионная и эксцизионная биопсия новообразования, подозрительного в отношении ПКРК;
2. получение мазков - отпечатков опухоли;
3. тонкоигольная аспирационная биопсия поверхностно-расположенных органов (лимфатических узлов, новообразований в мягких тканях);
4. core-биопсия поверхностно-расположенных органов (лимфатических узлов, новообразований в мягких тканях);
Показания для направления пациента в другую медицинскую организацию:
- исполнение клинических рекомендаций призвано максимально повысить качество оказываемой медицинской помощи пациентам в различных клинических ситуациях. Если в медицинской организации отсутствует возможность проводить рекомендуемый объем медицинской помощи (например, отсутствует возможность проведения хирургического удаления опухоли с интраоперационным морфологическим контролем всех краев резекции), рекомендуется воспользоваться системой маршрутизации в другие медицинские организации, в том числе за пределы субъекта федерации, в том числе в федеральные центры, имеющие соответствующую оснащенность и кадры;
- клинические рекомендации не позволяют описать все многообразие реальной клинической практики и охватывают лишь наиболее частые и типовые клинические ситуации. Если практикующий врач или медицинская организация сталкивается с клинической ситуацией, не имеющей соответствующего отражения в настоящей клинической рекомендации (нетипичное течение болезни, необходимость начала противоопухолевой терапии при выявлении противопоказаний к ней, прогрессирование на фоне применения рекомендуемых видов лечения и т.д.). Рекомендуется воспользоваться системой телемедицинских консультаций или маршрутизации в национальные медицинские исследовательские центры для уточнения тактики лечения;
- выявление или обострение сопутствующей патологии, не относящейся к профилю онкологического учреждения, которая препятствует проведению данного этапа лечения (например, острый инфаркт миокарда, острое нарушение мозгового кровообращения и др.) требует маршрутизации в профильные медицинские организации.
6. Дополнительная информация, влияющая на течение и исход заболевания
Известные прогностические факторы при немеланомных опухолях кожи, которые рекомендуется регистрировать, приведены в Таблице 26 и Таблице 27.
Таблица 26. Прогностические факторы при немеланомных опухолях кожи (по классификации TNM 8-го пересмотра [47]
Категория факторов
Прогностические факторы
Ассоциированные с опухолью
Ассоциированные с пациентом
Ассоциированные с окружающей средой
Необходимые для оценки
- TNM
- Иммуносупрессия
- Края резекции
- Морфологический тип опухоли
- Рецидив болезни
- Ранее проведенная лучевая терапия
- Локализация
- Толщина (в мм)
- Периневральная инвазия (клинически оцененная)
Дополнительные
- Края опухоли
- Генетический фактор (альбинизм, пигментная ксеродерма)
- Курение (для плоскоклеточного рака)
- Степень дифференцировки
- Возраст
- Хроническое воспаление
- Скорость роста
- Рубцы
- Лимфоваскулярная инвазия
- Ожоги
- Периневральная инвазия (инструментально оцененная)
Новые и перспективные
- Микрометастазы по данным БСЛУ
- Вирусная этиология
- Молекулярно-генетические тесты
- Выскоконформная ЛТ
- Химиолучевая терапия
- Таргетная терапия
- Внутриопухолевая терапия
-
Таблица 27. Прогностические факторы при немеланомных опухолях кожи века, включая спайку век (по классификации TNM 8-го пересмотра [47]
Категория факторов
Прогностические факторы
Ассоциированные с опухолью
Ассоциированные с пациентом
Ассоциированные с окружающей средой
Необходимые для оценки
- TNM
- Иммуносупрессия
-
- Локализация (худший прогноз при вовлечении орбиты или синусов)
- Наличие метастазов Околоушных (предушных) или шейных лимфоузлах
- Системная метастатическая болезнь на момент диагноза
Дополнительные
- Опухоли из сальных желез имеют худших прогноз, чем БКРК или ПКРК
Новые и перспективные
- Локальный контроль связан с лучшим прогнозом в отношении системного рецидива
Критерий G характеризует степень дифференцировки опухоли:
- GX - степень дифференцировки не может быть определена;
- G1 - высокодифференцированная опухоль;
- G2 - умеренно дифференцированная опухоль;
- G3 - низкодифференцированная опухоль;
- G4 - недифференцированная опухоль.
Критерии оценки качества медицинской помощи
Критерии оценки качества медицинской помощи приведены в Таблица 28
Таблица 28. Критерии оценки качества медицинской помощи
N
Критерии качества
Оценка выполнения
Выполнена морфологическая верификация диагноза до начала специального противоопухолевого лечения (за исключением случаев экстренной хирургии)
Да/Нет
Оценены факторы риска рецидива заболевания в соответствии с разделом 1.5.3. настоящих рекомендаций до начала специального противоопухолевого лечения
Да/Нет
Выполнено морфологическое и/или иммуногистохимическое исследование препарата удаленных тканей (при хирургическом вмешательстве)
Да/Нет
Пациенту с высоким риском рецидива заболевания предложено хирургическое лечение с интраоперационным морфологическим контролем всех (периферических и глубокого) краев резекции при отсутствии противопоказаний
Да/Нет
Для пациента с низким риском рецидива заболевания (в соответствии с 1.5.3 настоящих рекомендаций) рассмотрены варианты проведения стандартного хирургического лечения, лучевой терапии, терапия #имихимодом, ФДТ, криодеструкция
Да/Нет
6.
Пациенту с нерезектабельным или метастатическим плоскоклеточным раком назначена терапия МКА-блокаторами PD1 при отсутствии противопоказаний
Да/Нет
Список литературы
1. WHO Classification of Skin Tumours, 4th edn; 2018.
2. Verkouteren JAC, Ramdas KHR, Wakkee M, Nijsten T: Epidemiology of basal cell carcinoma: scholarly review. Br J Dermatol 2017, 177(2): 359 - 372.
3. Fitzpatrick TB: The validity and practicality of sun-reactive skin types I through VI. Arch Dermatol 1988, 124(6): 869 - 871.
4. Rosso S, Zanetti R, Martinez C, Tormo MJ, Schraub S, Sancho-Garnier H, Franceschi S, Gafa L, Perea E, Navarro C et al: The multicentre south European study "Helios". II: Different sun exposure patterns in the aetiology of basal cell and squamous cell carcinomas of the skin. Br J Cancer 1996, 73(11): 1447 - 1454.
5. Gupta AK, Cardella CJ, Haberman HF: Cutaneous malignant neoplasms in patients with renal transplants. Arch Dermatol 1986, 122(11): 1288 - 1293.
6. Jensen P, Hansen S, Moller B, Leivestad T, Pfeffer P, Geiran O, Fauchald P, Simonsen S: Skin cancer in kidney and heart transplant recipients and different long-term immunosuppressive therapy regimens. J Am Acad Dermatol 1999, 40(2 Pt 1): 177 - 186.
7. Patel RV, Clark LN, Lebwohl M, Weinberg JM: Treatments for psoriasis and the risk of malignancy. J Am Acad Dermatol 2009, 60(6): 1001 - 1017.
8. Silverberg MJ, Leyden W, Warton EM, Quesenberry CP, Jr., Engels EA, Asgari MM: HIV infection status, immunodeficiency, and the incidence of non-melanoma skin cancer. J Natl Cancer Inst 2013, 105(5): 350 - 360.
9. Asgari MM, Arron ST, Warton EM, Quesenberry CP, Jr., Weisshaar D: Sirolimus use and risk of cutaneous squamous cell carcinoma (SCC) in solid organ transplant recipients (SOTRs). J Am Acad Dermatol 2015, 73(3): 444 - 450.
10. Brewer JD, Shanafelt TD, Khezri F, Sosa Seda IM, Zubair AS, Baum CL, Arpey CJ, Cerhan JR, Call TG, Roenigk RK et al: Increased incidence and recurrence rates of nonmelanoma skin cancer in patients with non-Hodgkin lymphoma: a Rochester Epidemiology Project population-based study in Minnesota. J Am Acad Dermatol 2015, 72(2): 302 - 309.
11. Gerber SR, Seifert B, Inci I, Serra AL, Kohler M, Benden C, Hofbauer GF, Schuurmans MM: Exposure to moxifloxacin and cytomegalovirus replication is associated with skin squamous cell carcinoma development in lung transplant recipients. J Eur Acad Dermatol Venereol 2015, 29(12): 2451 - 2457.
12. Hock BD, McIntosh ND, McKenzie JL, Pearson JF, Simcock JW, MacPherson SA: Incidence of cutaneous squamous cell carcinoma in a New Zealand population of chronic lymphocytic leukaemia patients. Intern Med J 2016, 46(12): 1414 - 1421.
13. van den Heuvel TR, Wintjens DS, Jeuring SF, Wassink MH, Romberg-Camps MJ, Oostenbrug LE, Sanduleanu S, Hameeteman WH, Zeegers MP, Masclee AA et al: Inflammatory bowel disease, cancer and medication: Cancer risk in the Dutch population-based IBDSL cohort. Int J Cancer 2016, 139(6): 1270 - 1280.
14. Diffey BL, Norval M, Albers PN, Wright CY: The influence of HIV infection on the age dependence of squamous cell carcinoma of the skin in South Africa. S Afr Med J 2017, 107(2): 127 - 129.
15. Zilinska Z, Sersenova M, Chrastina M, Breza J, Sr., Bena L, Baltesova T, Jurcina A, Roland R, Lackova E, Cellar M et al: Occurrence of malignancies after kidney transplantation in adults: Slovak multicenter experience. Neoplasma 2017, 64(2): 311 - 317.
16. Stern RS, Lunder EJ: Risk of squamous cell carcinoma and methoxsalen (psoralen) and UV-A radiation (PUVA). A meta-analysis. Arch Dermatol 1998, 134(12): 1582 - 1585.
17. Leffell DJ, Carucci JA: Management of Skin Cancer. In: Cancer: Principles and Practice of Oncology. 6th edn. Edited by Devita VT, Hellman S, Rosenberg SA: Lippincott Williams & Wilkins;.
18. Edwards MJ, Hirsch RM, Broadwater JR, Netscher DT, Ames FC: Squamous cell carcinoma arising in previously burned or irradiated skin. Arch Surg 1989, 124(1): 115 - 117.
19. Rowe DE, Carroll RJ, Day CL, Jr.: Prognostic factors for local recurrence, metastasis, and survival rates in squamous cell carcinoma of the skin, ear, and lip. Implications for treatment modality selection. J Am Acad Dermatol 1992, 26(6): 976 - 990.
20. Eroglu A, Berberoglu U, Berreroglu S: Risk factors related to locoregional recurrence in squamous cell carcinoma of the skin. J Surg Oncol 1996, 61(2): 124 - 130.
21. Snyder RJ, Stillman RM, Weiss SD: Epidermoid cancers that masquerade as venous ulcer disease. Ostomy Wound Manage 2003, 49(4): 63 - 64, 65 - 66.
22. Combemale P, Bousquet M, Kanitakis J, Bernard P, Angiodermatology Group FSoD: Malignant transformation of leg ulcers: a retrospective study of 85 cases. J Eur Acad Dermatol Venereol 2007, 21(7): 935 - 941.
23. Al-Zacko SM: Malignancy in chronic burn scar: a 20 year experience in Mosul-Iraq. Burns 2013, 39(7): 1488 - 1491.
24. Karasoy Yesilada A, Zeynep Sevim K, Ozgur Sucu D, Akcal A, Karsidag S, Kilinc L, Orhan Kizilkaya H: Marjolin ulcer: clinical experience with 34 patients over 15 years. J Cutan Med Surg 2013, 17(6): 404 - 409.
25. Natafji N, Tidman MJ: Improving detection of non-melanoma skin cancer Non-melanoma skin cancer. Practitioner 2015, 259(1784): 23 - 27, 23.
26. Onesti MG, Fino P, Fioramonti P, Amorosi V, Scuderi N: Ten years of experience in chronic ulcers and malignant transformation. Int Wound J 2015, 12(4): 447 - 450.
27. Khullar G, Saikia UN, De D, Handa S, Das Radotra B: Predisposing factors and histopathological variants of cutaneous squamous cell carcinoma: Experience from a North Indian teaching hospital. Indian J Dermatol Venereol Leprol 2016, 82(3): 273 - 278.
28. Marks R, Rennie G, Selwood TS: Malignant transformation of solar keratoses to squamous cell carcinoma. Lancet 1988, 1(8589): 795 - 797.
29. Criscione VD, Weinstock MA, Naylor MF, Luque C, Eide MJ, Bingham SF, Department of Veteran Affairs Topical Tretinoin Chemoprevention Trial G: Actinic keratoses: Natural history and risk of malignant transformation in the Veterans Affairs Topical Tretinoin Chemoprevention Trial. Cancer 2009, 115(11): 2523 - 2530.
30. Eimpunth S, Goldenberg A, Hamman MS, Oganesyan G, Lee RA, Hunnangkul S, Song SS, Greywal T, Jiang SIB: Squamous Cell Carcinoma In Situ Upstaged to Invasive Squamous Cell Carcinoma: A 5-Year, Single Institution Retrospective Review. Dermatol Surg 2017, 43(5): 698 - 703.
31. Jayaraman SS, Rayhan DJ, Hazany S, Kolodney MS: Mutational landscape of basal cell carcinomas by whole-exome sequencing. J Invest Dermatol 2014, 134(1): 213 - 220.
32. Luande J, Henschke CI, Mohammed N: The Tanzanian human albino skin. Natural history. Cancer 1985, 55(8): 1823 - 1828.
33. Kraemer KH, Lee MM, Scotto J: Xeroderma pigmentosum. Cutaneous, ocular, and neurologic abnormalities in 830 published cases. Arch Dermatol 1987, 123(2): 241 - 250.
34. Bradford PT, Goldstein AM, Tamura D, Khan SG, Ueda T, Boyle J, Oh KS, Imoto K, Inui H, Moriwaki S et al: Cancer and neurologic degeneration in xeroderma pigmentosum: long term follow-up characterises the role of DNA repair. J Med Genet 2011, 48(3): 168 - 176.
35. Mabula JB, Chalya PL, McHembe MD, Jaka H, Giiti G, Rambau P, Masalu N, Kamugisha E, Robert S, Gilyoma JM: Skin cancers among Albinos at a University teaching hospital in Northwestern Tanzania: a retrospective review of 64 cases. BMC Dermatol 2012, 12: 5.
36. Halkud R, Shenoy AM, Naik SM, Chavan P, Sidappa KT, Biswas S: Xeroderma pigmentosum: clinicopathological review of the multiple oculocutaneous malignancies and complications. Indian J Surg Oncol2014, 5(2): 120 - 124.
37. Gandini S, Palli D, Spadola G, Bendinelli B, Cocorocchio E, Stanganelli I, Miligi L, Masala G, Caini S: Anti-hypertensive drugs and skin cancer risk: a review of the literature and meta-analysis. Crit Rev Oncol Hematol 2018, 122: 1 - 9.
38. Chen P, Chen F, Zhou B: Systematic review and meta-analysis of prevalence of dermatological toxicities associated with vemurafenib treatment in patients with melanoma. Clin Exp Dermatol 2019, 44(3): 243 - 251.
39. Tang H, Fu S, Zhai S, Song Y, Asgari MM, Han J: Use of antihypertensive drugs and risk of keratinocyte carcinoma: A meta-analysis of observational studies. Pharmacoepidemiol Drug Saf 2018, 27(3): 279 - 288.
40. Rogers HW, Weinstock MA, Harris AR, Hinckley MR, Feldman SR, Fleischer AB, Coldiron BM: Incidence estimate of nonmelanoma skin cancer in the United States, 2006. Arch Dermatol 2010, 146(3): 283 - 287.
41. Lomas A, Leonardi-Bee J, Bath-Hextall F: A systematic review of worldwide incidence of nonmelanoma skin cancer. Br J Dermatol 2012, 166(5): 1069 - 1080.
42. Rubin AI, Chen EH, Ratner D: Basal-cell carcinoma. N Engl J Med 2005, 353(21): 2262 - 2269.
43. Kuo KY, Batra P, Cho HG, Li S, Chahal HS, Rieger KE, Tang JY, Sarin KY: Correlates of multiple basal cell carcinoma in a retrospective cohort study: Sex, histologic subtypes, and anatomic distribution. J AmAcad Dermatol 2017, 77(2): 233 - 234 e232.
44. Каприн АД, Старинский ВВ, Петрова ГВ (eds.): Злокачественные новообразования в России в 2017 году (заболеваемость и смертность). М.: МНИОИ им. П.А. Герцена - филиал ФГБУ "НМИЦ радиологии" Минздрава России; 2018.
45. Каприн АД, Старинский ВВ, Петрова ГВ (eds.): Состояние онкологической помощи населению России в 2018 году. М.: МНИОИ им. П.А. Герцена - филиал ФГБУ "НМИЦ радиологии" Минздрава России; 2019.
46. International Statistical Classification of Diseases and Related Health Problems 10th Revision [http://apps.who.int/classifications/icd10/browse/2016/en]
47. Brierley JD, Gospodarowicz MK, Wittekind C (eds.): TNM classification of malignant tumors, 8th edn. Oxford, UK: John Wiley & Sons, Inc; 2017.
48. Shmults CD, Blitzblau R, Aasi SA, Alam M, Andersen JS, Bordeaux J, Bowen GM, Carson W, Chen P-L, Contreras CM et al: NCCN Guidelienes Version 1.2020. Squamous Cell Skin Cancer. In.: NCCN; 2019.
49. Thompson AK, Kelley BF, Prokop LJ, Murad MH, Baum CL: Risk Factors for Cutaneous Squamous Cell Carcinoma Recurrence, Metastasis, and Disease-Specific Death: A Systematic Review and Meta-analysis. JAMA Dermatol 2016, 152(4): 419 - 428.
50. Swanson NA: Mohs surgery. Technique, indications, applications, and the future. Arch Dermatol 1983, 119(9): 761 - 773.
51. Prieto-Granada C, Rodriguez-Waitkus P: Cutaneous squamous cell carcinoma and related entities: Epidemiology, clinical and histological features, and basic science overview. Curr Probl Cancer 2015, 39(4): 206 - 215.
52. Burton KA, Ashack KA, Khachemoune A: Cutaneous Squamous Cell Carcinoma: A Review of High-Risk and Metastatic Disease. Am J Clin Dermatol 2016, 17(5): 491 - 508.
53. Kwiek B, Schwartz RA: Keratoacanthoma (KA): An update and review. J Am Acad Dermatol 2016, 74(6): 1220 - 1233.
54. Oshyvalova OO, Kaliuzhna LD, Kropelnytskyi VO: Clinical forms of actinic keratosis and levels of dysplasia of the epidermis. Wiad Lek 2017, 70(6 pt 1): 1072 - 1078.
55. Parekh V, Seykora JT: Cutaneous Squamous Cell Carcinoma. Clin Lab Med 2017, 37(3): 503 - 525.
56. Que SKT, Zwald FO, Schmults CD: Cutaneous squamous cell carcinoma: Incidence, risk factors, diagnosis, and staging. J Am Acad Dermatol 2018, 78(2): 237 - 247.
57. deShazo R, Soltani-Arabshahi R, Krishnasamy S, Langley RG, Kalia S, Stahle M, Langholff W, Goyal K, Fakharzadeh S, Galindo C et al: Non-Melanoma Skin Cancer Risk Among Patients in the Psoriasis Longitudinal Assessment and Registry (PSOLAR). J Drugs Dermatol 2019, 18(10): 1059 - 1060.
58. Elnahas S, Olson MT, Kang P, Panchanathan R, Masuda T, Walia R, Zeitouni NC, Smith MA, Bremner RM: Factors associated with skin cancer in lung transplant recipients: A single-center experience. Clin Transplant 2019: e13718.
59. Huang JT, Coughlin CC, Hawryluk EB, Hook K, Humphrey SR, Kruse L, Lawley L, Al-Sayegh H, London WB, Marghoob A et al: Risk Factors and Outcomes of Nonmelanoma Skin Cancer in Children and Young Adults. J Pediatr 2019, 211: 152 - 158.
60. Oliveira WRP, Tirico M, Souza AAV, Codarin FR, Silva LLC, Festa Neto C: Skin lesions in organ transplant recipients: a study of 177 consecutive Brazilian patients. Int J Dermatol 2019, 58(4): 440 - 448.
61. Oh CC, Lee HY, Tan BK, Assam PN, Kee TYS, Pang SM: Dermatological conditions seen in renal transplant recipients in a Singapore tertiary hospital. Singapore Med J 2018, 59(10): 519 - 523.
62. Collins L, Quinn A, Stasko T: Skin Cancer and Immunosuppression. Dermatol Clin 2019, 37(1): 83 - 94.
63. Lee CT, Lehrer EJ, Aphale A, Lango M, Galloway TJ, Zaorsky NG: Surgical excision, Mohs micrographic surgery, external-beam radiotherapy, or brachytherapy for indolent skin cancer: An international meta-analysis of 58 studies with 21,000 patients. Cancer 2019, 125(20): 3582 - 3594.
64. Dinnes J, Deeks JJ, Chuchu N, Matin RN, Wong KY, Aldridge RB, Durack A, Gulati A, Chan SA, Johnston L et al: Visual inspection and dermoscopy, alone or in combination, for diagnosing keratinocyte skin cancers in adults. Cochrane Database Syst Rev 2018, 12: CD011901.
65. Dinnes J, Deeks JJ, Grainge MJ, Chuchu N, Ferrante di Ruffano L, Matin RN, Thomson DR, Wong KY, Aldridge RB, Abbott R et al: Visual inspection for diagnosing cutaneous melanoma in adults. Cochrane Database of Systematic Reviews 2018(12).
66. Grange F: [Multiple primary melanoma and familial melanoma. Risk evaluation and screening tests. How to evaluate the risk of developing a second melanoma? In what family? Should screening methods be implemented? Which ones and why?]. Ann Dermatol Venereol 1995, 122(5): 365 - 371.
67. Claeson M, Holmstrom P, Hallberg S, Gillstedt M, Gonzalez H, Wennberg AM, Paoli J: Multiple Primary Melanomas: A Common Occurrence in Western Sweden. Acta Derm Venereol 2016.
68. Moore MM, Geller AC, Warton EM, Schwalbe J, Asgari MM: Multiple primary melanomas among 16,570 patients with melanoma diagnosed at Kaiser Permanente Northern California, 1996 to 2011. J Am Acad Dermatol 2015, 73(4): 630 - 636.
69. Force USPST, Bibbins-Domingo K, Grossman DC, Curry SJ, Davidson KW, Ebell M, Epling JW, Jr., Garcia FA, Gillman MW, Kemper AR et al: Screening for Skin Cancer: US Preventive Services Task Force Recommendation Statement. JAMA 2016, 316(4): 429 - 435.
70. Lallas A, Argenziano G, Zendri E, Moscarella E, Longo C, Grenzi L, Pellacani G, Zalaudek I: Update on non-melanoma skin cancer and the value of dermoscopy in its diagnosis and treatment monitoring. Expert Rev Anticancer Ther 2013, 13(5): 541 - 558.
71. Wernli KJ, Henrikson NB, Morrison CC, Nguyen M, Pocobelli G, Blasi PR: Screening for Skin Cancer in Adults: Updated Evidence Report and Systematic Review for the US Preventive Services Task Force. JAMA 2016, 316(4): 436 - 447.
72. Lallas A, Pyne J, Kyrgidis A, Andreani S, Argenziano G, Cavaller A, Giacomel J, Longo C, Malvestiti A, Moscarella E et al: The clinical and dermoscopic features of invasive cutaneous squamous cell carcinoma depend on the histopathological grade of differentiation. Br J Dermatol 2015, 172(5): 1308 - 1315.
73. Manfredini M, Longo C, Ferrari B, Piana S, Benati E, Casari A, Pellacani G, Moscarella E: Dermoscopic and reflectance confocal microscopy features of cutaneous squamous cell carcinoma. J Eur Acad Dermatol Venereol 2017, 31(11): 1828 - 1833.
74. Weber P, Tschandl P, Sinz C, Kittler H: Dermatoscopy of Neoplastic Skin Lesions: Recent Advances, Updates, and Revisions. Curr Treat Options Oncol 2018, 19(11): 56.
75. Payapvipapong K, Tanaka M: Dermoscopic classification of Bowen"s disease. Australas J Dermatol 2015, 56(1): 32 - 35.
76. Ferrante di Ruffano L, Dinnes J, Chuchu N, Bayliss SE, Takwoingi Y, Davenport C, Matin RN, O"Sullivan C, Roskell D, Deeks JJ et al: Exfoliative cytology for diagnosing basal cell carcinoma and other skin cancers in adults. Cochrane Database Syst Rev 2018, 12: CD013187.
77. Бровкина АФ: Офтальмоонкология. Москва: Медицина; 2002.
78. Бровкина АФ, Панова ИЕ, Саакян СВ: Офтальмоонкология: новое за последние два десятилетия. Вестник офтальмологии 2014, 130(6): 13 - 19.
79. Вальский ВВ, Бородин ЮИ, Саакян СВ: Эффективность протонотерапии эпителиальных злокачественных опухолей придаточного аппарата глаза редуцированной суммарной очаговой дозой. Опухоли головы и шеи 2016, 1(6): 47 - 48.
80. Важенина ДА, Васильев СА, Дудник СН: Рецидивирующий базальноклеточный рак кожи век (особенности клинического течения, лечения). Российский медицинский журнал 2016, 11: 36 - 43.
81. Енгибарян МА, Пустовая ИВ, Ульянова ЮВ: Первичная аутопластика в хирургическом лечении опухолей внутреннего угла глаза. Известия ВУЗ Северо-Кавказский Регион Естественные Науки 2011: 34 - 36.
82. Панова ИЕ, Васильев СА, Семенов ЛЕ: Рецидивирующий базальноклеточный рак кожи век. Клиническая офтальмология 2006, 7(1): 11 - 14.
83. Walsh MF, Chang VY, Kohlmann WK, Scott HS, Cunniff C, Bourdeaut F, Molenaar JJ, Porter CC, Sandlund JT, Plon SE et al: Recommendations for Childhood Cancer Screening and Surveillance in DNA Repair Disorders. Clin Cancer Res 2017, 23(11): e23 - e31.
84. Tofuku Y, Nobeyama Y, Kamide R, Moriwaki S, Nakagawa H: Xeroderma pigmentosum complementation group F: Report of a case and review of Japanese patients. J Dermatol 2015, 42(9): 897 - 899.
85. Pace P: [Eugenic consultation]. Minerva Med 1974, 65(90): 4754 - 4760.
86. Kraemer KH, DiGiovanna JJ: Xeroderma Pigmentosum. In: GeneReviews((R)). edn. Edited by Adam MP, Ardinger HH, Pagon RA, Wallace SE, Bean LJH, Stephens K, Amemiya A. Seattle (WA); 1993.
87. Naik SM, Shenoy AM, Nanjundappa A, Halkud R, Chavan P, Sidappa K, Gupta S: Cutaneous malignancies in xeroderma pigmentosum: earlier management improves survival. Indian J Otolaryngol Head Neck Surg 2013, 65(2): 162 - 167.
88. Christen-Zaech S, Imoto K, Khan SG, Oh KS, Tamura D, Digiovanna JJ, Boyle J, Patronas NJ, Schiffmann R, Kraemer KH et al: Unexpected occurrence of xeroderma pigmentosum in an uncle and nephew. Arch Dermatol 2009, 145(11): 1285 - 1291.
89. Poblete-Gutierrez P, Burgdorf WH, Has C, Berneburg M, Frank J: [Hereditary photodermatoses]. Hautarzt 2006, 57(12): 1067 - 1082.
90. Maeda T, Sato K, Minami H, Taguchi H, Yoshikawa K: PCR-RFLP analysis as an aid to genetic counseling of families of Japanese patients with group A xeroderma pigmentosum. J Invest Dermatol 1997, 109(3): 306 - 309.
91. Yang Y, Ding B, Wang K, Bu D, Tu P, Zhu X: DNA-based prenatal diagnosis in a Chinese family with xeroderma pigmentosum group A. Br J Dermatol 2004, 150(6): 1190 - 1193.
92. Itin PH, Fistarol SK: [Genetic counseling and DNA testing in patients with increased risks for malignant melanoma]. Ther Umsch 2003, 60(8): 469 - 472.
93. Oda T, Sue M, Sasaki Y, Ogura I: Diffusion-weighted magnetic resonance imaging in oral and maxillofacial lesions: preliminary study on diagnostic ability of apparent diffusion coefficient maps. Oral Radiol 2018, 34(3): 224 - 228.
94. Mendenhall WM, Ferlito A, Takes RP, Bradford CR, Corry J, Fagan JJ, Rinaldo A, Strojan P, Rodrigo JP: Cutaneous head and neck basal and squamous cell carcinomas with perineural invasion. Oral Oncol 2012, 48(10): 918 - 922.
95. Balamucki CJ, DeJesus R, Galloway TJ, Mancuso AA, Amdur RJ, Morris CG, Kirwan JM, Mendenhall WM: Impact of radiographic findings on for prognosis skin cancer with perineural invasion. Am J Clin Oncol 2015, 38(3): 248 - 251.
96. Newlands C, Currie R, Memon A, Whitaker S, Woolford T: Non-melanoma skin cancer: United Kingdom National Multidisciplinary Guidelines. J Laryngol Otol 2016, 130 (S2): S125 - S132.
97. Marrazzo G, Thorpe R, Condie D, Pinho MC, Srivastava D: Clinical and Pathologic Factors Predictive of Positive Radiologic Findings in High-Risk Cutaneous Squamous Cell Carcinoma. Dermatol Surg 2015, 41(12): 1405 - 1410.
98. Ruiz ES, Karia PS, Morgan FC, Schmults CD: The positive impact of radiologic imaging on high-stage cutaneous squamous cell carcinoma management. J Am Acad Dermatol 2017, 76(2): 217 - 225.
99. Gandhi MR, Panizza B, Kennedy D: Detecting and defining the anatomic extent of large nerve perineural spread of malignancy: comparing "targeted" MRI with the histologic findings following surgery. Head Neck 2011, 33(4): 469 - 475.
100. Williams LS, Mancuso AA, Mendenhall WM: Perineural spread of cutaneous squamous and basal cell carcinoma: CT and MR detection and its impact on patient management and prognosis. Int J Radiat Oncol Biol Phys 2001, 49(4): 1061 - 1069.
101. Nemzek WR, Hecht S, Gandour-Edwards R, Donald P, McKennan K: Perineural spread of head and neck tumors: how accurate is MR imaging? AJNR Am J Neuroradiol 1998, 19(4): 701 - 706.
102. Buchwald HJ, Muller A, Kampmeier J, Lang GK: [Optical coherence tomography versus ultrasound biomicroscopy of conjunctival and eyelid lesions]. Klin Monbl Augenheilkd 2003, 220(12): 822 - 829.
103. Dreno B, Thompson JF, Smithers BM, Santinami M, Jouary T, Gutzmer R, Levchenko E, Rutkowski P, Grob JJ, Korovin S et al: MAGE-A3 immunotherapeutic as adjuvant therapy for patients with resected, MAGE-A3-positive, stage III melanoma (DERMA): a double-blind, randomised, placebo-controlled, phase 3 trial. The Lancet Oncology 2018, 19(7): 916 - 929.
104. Bichakjian C, Aasi SZ, Alam M, Andersen JS, Blitzblau R, Bordeaux J, Bowen GM, Chen PL, Contreras CM, Mackenzie D et al: Basal cell skin cancer. NCCN clinical practice guidelines in oncology. Version 1.2019 - August 31.2018. 2019: 46.
105. Brodland DG, Zitelli JA: Surgical margins for excision of primary cutaneous squamous cell carcinoma. J Am Acad Dermatol 1992, 27(2 Pt 1): 241 - 248.
106. Baker NJ, Webb AA, Macpherson D: Surgical management of cutaneous squamous cell carcinoma of the head and neck. Br J Oral Maxillofac Surg 2001, 39(2): 87 - 90.
107. Griffiths RW, Feeley K, Suvarna SK: Audit of clinical and histological prognostic factors in primary invasive squamous cell carcinoma of the skin: assessment in a minimum 5 year follow-up study after conventional excisional surgery. Br J Plast Surg 2002, 55(4): 287 - 292.
108. Ang P, Tan AW, Goh CL: Comparison of completely versus incompletely excised cutaneous squamous cell carcinomas. Ann Acad Med Singapore 2004, 33(1): 68 - 70.
109. Nemet AY, Deckel Y, Martin PA, Kourt G, Chilov M, Sharma V, Benger R: Management of periocular basal and squamous cell carcinoma: a series of 485 cases. Am J Ophthalmol 2006, 142(2): 293 - 297.
110. Mourouzis C, Boynton A, Grant J, Umar T, Wilson A, Macpheson D, Pratt C: Cutaneous head and neck SCCs and risk of nodal metastasis - UK experience. J Craniomaxillofac Surg 2009, 37(8): 443 - 447.
111. Seretis K, Thomaidis V, Karpouzis A, Tamiolakis D, Tsamis I: Epidemiology of surgical treatment of nonmelanoma skin cancer of the head and neck in Greece. Dermatol Surg 2010, 36(1): 15 - 22.
112. van der Eerden PA, Prins ME, Lohuis PJ, Balm FA, Vuyk HD: Eighteen years of experience in Mohs micrographic surgery and conventional excision for nonmelanoma skin cancer treated by a single facial plastic surgeon and pathologist. Laryngoscope 2010, 120(12): 2378 - 2384.
113. Maciburko SJ, Townley WA, Hollowood K, Giele HP: Skin cancers of the hand: a series of 541 malignancies. Plast Reconstr Surg 2012, 129(6): 1329 - 1336.
114. Chren MM, Linos E, Torres JS, Stuart SE, Parvataneni R, Boscardin WJ: Tumor recurrence 5 years after treatment of cutaneous basal cell carcinoma and squamous cell carcinoma. J Invest Dermatol 2013, 133(5): 1188 - 1196.
115. Schell AE, Russell MA, Park SS: Suggested excisional margins for cutaneous malignant lesions based on Mohs micrographic surgery. JAMA Facial Plast Surg 2013, 15(5): 337 - 343.
116. Jenkins G, Smith AB, Kanatas AN, Houghton DR, Telfer MR: Anatomical restrictions in the surgical excision of scalp squamous cell carcinomas: does this affect local recurrence and regional nodal metastases? Int J Oral Maxillofac Surg 2014, 43(2): 142 - 146.
117. Brinkman JN, Hajder E, van der Holt B, Den Bakker MA, Hovius SE, Mureau MA: The Effect of Differentiation Grade of Cutaneous Squamous Cell Carcinoma on Excision Margins, Local Recurrence, Metastasis, and Patient Survival: A Retrospective Follow-Up Study. Ann Plast Surg 2015, 75(3): 323 - 326.
118. Pugliano-Mauro M, Goldman G: Mohs surgery is effective for high-risk cutaneous squamous cell carcinoma. Dermatol Surg 2010, 36(10): 1544 - 1553.
119. Batra RS, Kelley LC: Predictors of extensive subclinical spread in nonmelanoma skin cancer treated with Mohs micrographic surgery. Arch Dermatol 2002, 138(8): 1043 - 1051.
120. Leibovitch I, Huilgol SC, Selva D, Hill D, Richards S, Paver R: Cutaneous squamous cell carcinoma treated with Mohs micrographic surgery in Australia I. Experience over 10 years. J Am Acad Dermatol 2005, 53(2): 253 - 260.
121. Bogdanov-Berezovsky A, Cohen AD, Glesinger R, Cagnano E, Rosenberg L: Risk factors for incomplete excision of squamous cell carcinomas. J Dermatolog Treat 2005, 16(5 - 6): 341 - 344.
122. Khan AA, Potter M, Cubitt JJ, Khoda BJ, Smith J, Wright EH, Scerri G, Crick A, Cassell OC, Budny PG: Guidelines for the excision of cutaneous squamous cell cancers in the United Kingdom: the best cut is the deepest. J Plast Reconstr Aesthet Surg 2013, 66(4): 467 - 471.
123. Fraunfelder FT, Zacarian SA, Limmer BL, Wingfield D: Cryosurgery for malignancies of the eyelid. Ophthalmology 1980, 87(6): 461 - 465.
124. Zacarian SA: Cryosurgery of cutaneous carcinomas. An 18-year study of 3,022 patients with 4,228 carcinomas. J Am Acad Dermatol 1983, 9(6): 947 - 956.
125. Holt PJ: Cryotherapy for skin cancer: results over a 5-year period using liquid nitrogen spray cryosurgery. Br J Dermatol 1988, 119(2): 231 - 240.
126. Kuflik EG, Gage AA: The five-year cure rate achieved by cryosurgery for skin cancer. J Am Acad Dermatol 1991, 24(6 Pt 1): 1002 - 1004.
127. Morton CA, Whitehurst C, Moseley H, McColl JH, Moore JV, Mackie RM: Comparison of photodynamic therapy with cryotherapy in the treatment of Bowen"s disease. Br J Dermatol 1996, 135(5): 766 - 771.
128. Ahmed I, Berth-Jones J, Charles-Holmes S, O"Callaghan CJ, Ilchyshyn A: Comparison of cryotherapy with curettage in the treatment of Bowen"s disease: a prospective study. Br J Dermatol 2000, 143(4): 759 - 766.
129. Morton CA, Whitehurst C, Moore JV, MacKie RM: Comparison of red and green light in the treatment of Bowen"s disease by photodynamic therapy. Br J Dermatol 2000, 143(4): 767 - 772.
130. Morton CA, Whitehurst C, McColl JH, Moore JV, MacKie RM: Photodynamic therapy for large or multiple patches of Bowen disease and basal cell carcinoma. Arch Dermatol 2001, 137(3): 319 - 324.
131. Salim A, Leman JA, McColl JH, Chapman R, Morton CA: Randomized comparison of photodynamic therapy with topical 5-fluorouracil in Bowen"s disease. Br J Dermatol 2003, 148(3): 539 - 543.
132. Morton C, Horn M, Leman J, Tack B, Bedane C, Tjioe M, Ibbotson S, Khemis A, Wolf P: Comparison of topical methyl aminolevulinate photodynamic therapy with cryotherapy or Fluorouracil for treatment of squamous cell carcinoma in situ: Results of a multicenter randomized trial. Arch Dermatol 2006, 142(6): 729 - 735.
133. Patel GK, Goodwin R, Chawla M, Laidler P, Price PE, Finlay AY, Motley RJ: Imiquimod 5% cream monotherapy for cutaneous squamous cell carcinoma in situ (Bowen"s disease): a randomized, double-blind, placebo-controlled trial. J Am Acad Dermatol 2006, 54(6): 1025 - 1032.
134. Peris K, Micantonio T, Fargnoli MC, Lozzi GP, Chimenti S: Imiquimod 5% cream in the treatment of Bowen"s disease and invasive squamous cell carcinoma. J Am Acad Dermatol 2006, 55(2): 324 - 327.
135. Hansen JP, Drake AL, Walling HW: Bowen"s Disease: a four-year retrospective review of epidemiology and treatment at a university center. Dermatol Surg 2008, 34(7): 878 - 883.
136. Warshauer E, Warshauer BL: Clearance of basal cell and superficial squamous cell carcinomas after imiquimod therapy. J Drugs Dermatol 2008, 7(5): 447 - 451.
137. Lindemalm-Lundstam B, Dalenback J: Prospective follow-up after curettage-cryosurgery for scalp and face skin cancers. Br J Dermatol 2009, 161(3): 568 - 576.
138. Love WE, Bernhard JD, Bordeaux JS: Topical imiquimod or fluorouracil therapy for basal and squamous cell carcinoma: a systematic review. Arch Dermatol 2009, 145(12): 1431 - 1438.
139. Peikert JM: Prospective trial of curettage and cryosurgery in the management of non-facial, superficial, and minimally invasive basal and squamous cell carcinoma. Int J Dermatol 2011, 50(9): 1135 - 1138.
140. Overmark M, Koskenmies S, Pitkanen S: A Retrospective Study of Treatment of Squamous Cell Carcinoma In situ. Acta Derm Venereol 2016, 96(1): 64 - 67.
141. Varma S, Wilson H, Kurwa HA, Gambles B, Charman C, Pearse AD, Taylor D, Anstey AV: Bowen"s disease, solar keratoses and superficial basal cell carcinomas treated by photodynamic therapy using a large-field incoherent light source. Br J Dermatol 2001, 144(3): 567 - 574.
142. Lui H, Hobbs L, Tope WD, Lee PK, Elmets C, Provost N, Chan A, Neyndorff H, Su XY, Jain H et al: Photodynamic therapy of multiple nonmelanoma skin cancers with verteporfin and red light-emitting diodes: two-year results evaluating tumor response and cosmetic outcomes. Arch Dermatol 2004, 140(1): 26 - 32.
143. Haddad R, Nesher E, Weiss J, Skornick Y, Kashtan H: Photodynamic therapy for Bowen"s disease and squamous cell carcinoma of the skin. Photodiagnosis Photodyn Ther 2004, 1(3): 225 - 230.
144. Calzavara-Pinton PG, Venturini M, Sala R, Capezzera R, Parrinello G, Specchia C, Zane C: Methylaminolaevulinate-based photodynamic therapy of Bowen"s disease and squamous cell carcinoma. Br J Dermatol 2008, 159(1): 137 - 144.
145. Ko DY, Kim KH, Song KH: A randomized trial comparing methyl aminolaevulinate photodynamic therapy with and without Er: YAG ablative fractional laser treatment in Asian patients with lower extremity Bowen disease: results from a 12-month follow-up. Br J Dermatol 2014, 170(1): 165 - 172.
146. Bath-Hextall FJ, Matin RN, Wilkinson D, Leonardi-Bee J: Interventions for cutaneous Bowen"s disease. The Cochrane database of systematic reviews 2013(6): CD007281.
147. Lansbury L, Bath-Hextall F, Perkins W, Stanton W, Leonardi-Bee J: Interventions for non-metastatic squamous cell carcinoma of the skin: systematic review and pooled analysis of observational studies. BMJ 2013, 347: f6153.
148. Honeycutt WM, Jansen GT: Treatment of squamous cell carcinoma of the skin. Arch Dermatol 1973, 108(5): 670 - 672.
149. Shiffman NJ: Squamous cell carcinomas of the skin of the pinna. Can J Surg 1975, 18(3): 279 - 283.
150. Mendenhall WM, Amdur RJ, Hinerman RW, Cognetta AB, Mendenhall NP: Radiotherapy for cutaneous squamous and basal cell carcinomas of the head and neck. Laryngoscope 2009, 119(10): 1994 - 1999.
151. Hernandez-Machin B, Borrego L, Gil-Garcia M, Hernandez BH: Office-based radiation therapy for cutaneous carcinoma: evaluation of 710 treatments. Int J Dermatol 2007, 46(5): 453 - 459.
152. Veness MJ, Delishaj D, Barnes EA, Bezugly A, Rembielak A: Current Role of Radiotherapy in Non-melanoma Skin Cancer. Clin Oncol (R Coll Radiol) 2019, 31(11): 749 - 758.
153. Grossi Marconi D, da Costa Resende B, Rauber E, de Cassia Soares P, Fernandes JMJ, Mehta N, Lopes Carvalho A, Kupelian PA, Chen A: Head and Neck Non-Melanoma Skin Cancer Treated By Superficial X-Ray Therapy: An Analysis of 1021 Cases. PLoS One 2016, 11(7): e0156544.
154. Tsao MN, Tsang RW, Liu FF, Panzarella T, Rotstein L: Radiotherapy management for squamous cell carcinoma of the nasal skin: the Princess Margaret Hospital experience. Int J Radiat Oncol Biol Phys 2002, 52(4): 973 - 979.
155. Abbatucci JS, Boulier N, Laforge T, Lozier JC: Radiation therapy of skin carcinomas: results of a hypofractionated irradiation schedule in 675 cases followed more than 2 years. Radiother Oncol 1989, 14(2): 113 - 119.
156. van Hezewijk M, Creutzberg CL, Putter H, Chin A, Schneider I, Hoogeveen M, Willemze R, Marijnen CA: Efficacy of a hypofractionated schedule in electron beam radiotherapy for epithelial skin cancer: Analysis of 434 cases. Radiother Oncol 2010, 95(2): 245 - 249.
157. Clark C, Bryden A, Dawe R, Moseley H, Ferguson J, Ibbotson SH: Topical 5-aminolaevulinic acid photodynamic therapy for cutaneous lesions: outcome and comparison of light sources. PhotodermatolPhotoimmunol Photomed 2003, 19(3): 134 - 141.
158. Церковский ДА, Мазуренко АН, Петровская НА, Артемьева ТП: Фотодинамическая терапия базальноклеточного рака кожи с фотосенсибилизатором фотолон. Biomedical Photonics 2017, 6(1): 12 - 19.
159. Chan AL, Juarez M, Allen R, Volz W, Albertson T: Pharmacokinetics and clinical effects of mono-L-aspartyl chlorin e6 (NPe6) photodynamic therapy in adult patients with primary or secondary cancer of the skin and mucosal surfaces. Photodermatol Photoimmunol Photomed 2005, 21(2): 72 - 78.
160. Kochneva EV, Filonenko EV, Vakulovskaya EG, Scherbakova EG, Seliverstov OV, Markichev NA, Reshetnickov AV: Photosensitizer Radachlorin(R): Skin cancer PDT phase II clinical trials. Photodiagnosis Photodyn Ther 2010, 7(4): 258 - 267.
161. Rosen T, Harting M, Gibson M: Treatment of Bowen"s disease with topical 5% imiquimod cream: retrospective study. Dermatol Surg 2007, 33(4): 427 - 431; discussion 431 - 422.
162. Ross AS, Schmults CD: Sentinel lymph node biopsy in cutaneous squamous cell carcinoma: a systematic review of the English literature. Dermatol Surg 2006, 32(11): 1309 - 1321.
163. Renzi C, Caggiati A, Mannooranparampil TJ, Passarelli F, Tartaglione G, Pennasilico GM, Cecconi S, Potenza C, Pasquini P: Sentinel lymph node biopsy for high risk cutaneous squamous cell carcinoma: case series and review of the literature. Eur J Surg Oncol 2007, 33(3): 364 - 369.
164. Ahmed MM, Moore BA, Schmalbach CE: Utility of head and neck cutaneous squamous cell carcinoma sentinel node biopsy: a systematic review. Otolaryngol Head Neck Surg 2014, 150(2): 180 - 187.
165. Fukushima S, Masuguchi S, Igata T, Harada M, Aoi J, Miyashita A, Nakahara S, Inoue Y, Jinnin M, Shiraishi S et al: Evaluation of sentinel node biopsy for cutaneous squamous cell carcinoma. J Dermatol 2014, 41(6): 539 - 541.
166. Schmitt AR, Brewer JD, Bordeaux JS, Baum CL: Staging for cutaneous squamous cell carcinoma as a predictor of sentinel lymph node biopsy results: meta-analysis of American Joint Committee on Cancer criteria and a proposed alternative system. JAMA Dermatol 2014, 150(1): 19 - 24.
167. Takahashi A, Imafuku S, Nakayama J, Nakaura J, Ito K, Shibayama Y: Sentinel node biopsy for high-risk cutaneous squamous cell carcinoma. Eur J Surg Oncol 2014, 40(10): 1256 - 1262.
168. Allen JE, Stolle LB: Utility of sentinel node biopsy in patients with high-risk cutaneous squamous cell carcinoma. Eur J Surg Oncol 2015, 41(2): 197 - 200.
169. Krediet JT, Beyer M, Lenz K, Ulrich C, Lange-Asschenfeldt B, Stockfleth E, Terhorst D: Sentinel lymph node biopsy and risk factors for predicting metastasis in cutaneous squamous cell carcinoma. Br J Dermatol 2015, 172(4): 1029 - 1036.
170. Durham AB, Lowe L, Malloy KM, McHugh JB, Bradford CR, Chubb H, Johnson TM, McLean SA: Sentinel Lymph Node Biopsy for Cutaneous Squamous Cell Carcinoma on the Head and Neck. JAMA Otolaryngol Head Neck Surg 2016, 142(12): 1171 - 1176.
171. Gore SM, Shaw D, Martin RC, Kelder W, Roth K, Uren R, Gao K, Davies S, Ashford BG, Ngo Q et al: Prospective study of sentinel node biopsy for high-risk cutaneous squamous cell carcinoma of the head and neck. Head Neck 2016, 38 Suppl 1: E884 - 889.
172. Maruyama H, Tanaka R, Fujisawa Y, Nakamura Y, Ito S, Fujimoto M: Availability of sentinel lymph node biopsy for cutaneous squamous cell carcinoma. J Dermatol 2017, 44(4): 431 - 437.
173. Hauschild A, Breuninger H, Kaufmann R, Kortmann RD, Klein M, Werner J, Reifenberger J, Dirschka T, Garbe C: Brief S2k guidelines--Basal cell carcinoma of the skin. J Dtsch Dermatol Ges 2013, 11 Suppl 3: 10 - 15, 11 - 16.
174. Rowe DE, Carroll RJ, Day CL, Jr.: Mohs surgery is the treatment of choice for recurrent (previously treated) basal cell carcinoma. J Dermatol Surg Oncol 1989, 15(4): 424 - 431.
175. Rowe DE, Carroll RJ, Day CL, Jr.: Long-term recurrence rates in previously untreated (primary) basal cell carcinoma: implications for patient follow-up. J Dermatol Surg Oncol 1989, 15(3): 315 - 328.
176. Petit JY, Avril MF, Margulis A, Chassagne D, Gerbaulet A, Duvillard P, Auperin A, Rietjens M: Evaluation of cosmetic results of a randomized trial comparing surgery and radiotherapy in the treatment of basal cell carcinoma of the face. Plast Reconstr Surg 2000, 105(7): 2544 - 2551.
177. Avril MF, Auperin A, Margulis A, Gerbaulet A, Duvillard P, Benhamou E, Guillaume JC, Chalon R, Petit JY, Sancho-Garnier H et al: Basal cell carcinoma of the face: surgery or radiotherapy? Results of a randomized study. Br J Cancer 1997, 76(1): 100 - 106.
178. Dundar Y, Cannon RB, Hunt JP, Monroe M, Suneja G, Hitchcock YJ: Radiotherapy regimens in patients with nonmelanoma head and neck skin cancers. Int J Dermatol 2018, 57(4): 441 - 448.
179. Jambusaria-Pahlajani A, Miller CJ, Quon H, Smith N, Klein RQ, Schmults CD: Surgical monotherapy versus surgery plus adjuvant radiotherapy in high-risk cutaneous squamous cell carcinoma: a systematic review of outcomes. Dermatol Surg 2009, 35(4): 574 - 585.
180. Veness MJ, Morgan GJ, Palme CE, Gebski V: Surgery and adjuvant radiotherapy in patients with cutaneous head and neck squamous cell carcinoma metastatic to lymph nodes: combined treatment should be considered best practice. Laryngoscope 2005, 115(5): 870 - 875.
181. Wray J, Amdur RJ, Morris CG, Werning J, Mendenhall WM: Efficacy of elective nodal irradiation in skin squamous cell carcinoma of the face, ears, and scalp. Radiat Oncol 2015, 10: 199.
182. Тимофеев ЛВ, Саакян СВ, Волошин СВ, Архипов АЮ: Аппликаторы для офтальмоонкологии. Стронций - 90 + Иттрий-90. Москва; 2019.
183. Chopdar A: Carbon-dioxide laser treatment of eye lid lesions. Trans Ophthalmol Soc U K 1985, 104 (Pt 2): 176 - 180.
184. Вальский ВВ: Крупнофракционная брахитерапия злокачественных опухолей конъюнктивы. In: Достижения и перспективы офтальмоонкологии. edn. Москва; 2001: 98 - 100.
185. Бровкина АФ: Лучевая терапия в лечении опухолей органа зрения. Клин офтальмология 2003, 4(1): 15 - 19.
186. Тимофеев ЛВ: Физические, технические, некоторые радиобиологические и медицинские аспекты контактной лучевой (бета) терапии. Москва; 2016.
187. Тимофеев ЛВ: Расчетные методы дозиметрии бета-излучения. Москва: Типография "Вашформат"; 2017.
188. Laskar S, Gurram L, Laskar SG, Chaudhari S, Khanna N, Upreti R: Superficial ocular malignancies treated with strontium-90 brachytherapy: long term outcomes. J Contemp Brachytherapy 2015, 7(5): 369 - 373.
189. Lecuona K, Stannard C, Hart G, Rice J, Cook C, Wetter J, Duffield M: The treatment of carcinoma in situ and squamous cell carcinoma of the conjunctiva with fractionated strontium-90 radiation in a population with a high prevalence of HIV. Br J Ophthalmol 2015, 99(9): 1158 - 1161.
190. Stannard C, Sauerwein W, Maree G, Lecuona K: Radiotherapy for ocular tumours. Eye (Lond) 2013, 27(2): 119 - 127.
191. Veness MJ, Palme CE, Smith M, Cakir B, Morgan GJ, Kalnins I: Cutaneous head and neck squamous cell carcinoma metastatic to cervical lymph nodes (nonparotid): a better outcome with surgery and adjuvant radiotherapy. Laryngoscope 2003, 113(10): 1827 - 1833.
192. Hinerman RW, Indelicato DJ, Amdur RJ, Morris CG, Werning JW, Vaysberg M, Kirwan J, Mendenhall WM: Cutaneous squamous cell carcinoma metastatic to parotid-area lymph nodes. Laryngoscope 2008, 118(11): 1989 - 1996.
193. Jol JA, van Velthuysen ML, Hilgers FJ, Keus RB, Neering H, Balm AJ: Treatment results of regional metastasis from cutaneous head and neck squamous cell carcinoma. Eur J Surg Oncol 2003, 29(1): 81 - 86.
194. Audet N, Palme CE, Gullane PJ, Gilbert RW, Brown DH, Irish J, Neligan P: Cutaneous metastatic squamous cell carcinoma to the parotid gland: analysis and outcome. Head Neck 2004, 26(8): 727 - 732.
195. Khurana VG, Mentis DH, O"Brien CJ, Hurst TL, Stevens GN, Packham NA: Parotid and neck metastases from cutaneous squamous cell carcinoma of the head and neck. Am J Surg 1995, 170(5): 446 - 450.
196. O"Brien CJ, McNeil EB, McMahon JD, Pathak I, Lauer CS, Jackson MA: Significance of clinical stage, extent of surgery, and pathologic findings in metastatic cutaneous squamous carcinoma of the parotid gland. Head Neck 2002, 24(5): 417 - 422.
197. Chua MS, Veness MJ, Morgan G, Shakespeare T, Hehir A, Gebski V, Cakir B, Tiver KW: Parotid lymph-node metastases from cutaneous squamous-cell carcinomas: treatment outcome and prognostic factors following surgery and adjuvant radiotherapy. Australas Radiol 2002, 46(2): 174 - 179.
198. Dona E, Veness MJ, Cakir B, Morgan GJ: Metastatic cutaneous squamous cell carcinoma to the parotid: the role of surgery and adjuvant radiotherapy to achieve best outcome. ANZ J Surg 2003, 73(9): 692 - 696.
199. Palme CE, O"Brien CJ, Veness MJ, McNeil EB, Bron LP, Morgan GJ: Extent of parotid disease influences outcome in patients with metastatic cutaneous squamous cell carcinoma. Arch Otolaryngol Head Neck Surg 2003, 129(7): 750 - 753.
200. Apisarnthanarax S, Dhruva N, Ardeshirpour F, Tepper JE, Shores CG, Rosenman JG, Shockley WW, Hayward MC, Hayes DN: Concomitant radiotherapy and chemotherapy for high-risk nonmelanoma skin carcinomas of the head and neck. Int J Surg Oncol 2011, 2011: 464829.
201. Kwan W, Wilson D, Moravan V: Radiotherapy for locally advanced basal cell and squamous cell carcinomas of the skin. Int J Radiat Oncol Biol Phys 2004, 60(2): 406 - 411.
202. Balamucki CJ, Mancuso AA, Amdur RJ, Kirwan JM, Morris CG, Flowers FP, Stoer CB, Cognetta AB, Mendenhall WM: Skin carcinoma of the head and neck with perineural invasion. Am J Otolaryngol 2012, 33(4): 447 - 454.
203. Maubec E, Helfen S, Scheer-Senyarich I, Boubaya M, Schischmanoff O, Alloux C, Deschamps L, Petrow P, Lopez I, Tibi A et al: CARSKIN: Pembrolizumab as first line therapy in patients with unresectable cutaneous squamous cell carcinoma (cSCC). Journal of Clinical Oncology 2017, 35(15_suppl): TPS9596 - TPS9596.
204. Stevenson ML, Wang CQ, Abikhair M, Roudiani N, Felsen D, Krueger JG, Pavlick AC, Carucci JA: Expression of Programmed Cell Death Ligand in Cutaneous Squamous Cell Carcinoma and Treatment of Locally Advanced Disease With Pembrolizumab. JAMA Dermatol 2017, 153(4): 299 - 303.
205. Seiwert TY, Burtness B, Mehra R, Weiss J, Berger R, Eder JP, Heath K, McClanahan T, Lunceford J, Gause C et al: Safety and clinical activity of pembrolizumab for treatment of recurrent or metastatic squamous cell carcinoma of the head and neck (KEYNOTE-012): an open-label, multicentre, phase 1b trial. Lancet Oncol 2016, 17(7): 956 - 965.
206. Deinlein T, Lax SF, Schwarz T, Giuffrida R, Schmid-Zalaudek K, Zalaudek I: Rapid response of metastatic cutaneous squamous cell carcinoma to pembrolizumab in a patient with xeroderma pigmentosum: Case report and review of the literature. Eur J Cancer 2017, 83: 99 - 102.
207. Papadopoulos KP, Johnson ML, Lockhart AC, Moore KN, Falchook GS, Formenti SC, Naing A, Carvajal RD, Rosen LS, Weiss GJ et al: First-In-Human Study of Cemiplimab Alone or In Combination with Radiotherapy and/or Low Dose Cyclophosphamide in Patients with Advanced Malignancies. Clin Cancer Res 2019.
208. Choi FD, Kraus CN, Elsensohn AN, Carley SK, Lehmer LM, Nguyen RT, Linden KG, Shiu J: Programmed cell death 1 protein and programmed death-ligand 1 inhibitors in the treatment of nonmelanoma skin cancer: A systematic review. J Am Acad Dermatol 2019.
209. Ferris RL, Blumenschein G, Jr., Fayette J, Guigay J, Colevas AD, Licitra L, Harrington KJ, Kasper S, Vokes EE, Even C et al: Nivolumab vs investigator"s choice in recurrent or metastatic squamous cell carcinoma of the head and neck: 2-year long-term survival update of CheckMate 141 with analyses by tumor PD-L1 expression. Oral Oncol 2018, 81: 45 - 51.
210. Markham A, Duggan S: Cemiplimab: First Global Approval. Drugs 2018, 78(17): 1841 - 1846.
211. Migden MR, Rischin D, Schmults CD, Guminski A, Hauschild A, Lewis KD, Chung CH, Hernandez-Aya L, Lim AM, Chang ALS et al: PD-1 Blockade with Cemiplimab in Advanced Cutaneous Squamous-Cell Carcinoma. N Engl J Med 2018, 379(4): 341 - 351.
212. Sidaway P: Cemiplimab effective in cutaneous SCC. Nat Rev Clin Oncol 2018, 15(8): 472.
213. Ahmed SR, Petersen E, Patel R, Migden MR: Cemiplimab-rwlc as first and only treatment for advanced cutaneous squamous cell carcinoma. Expert Rev Clin Pharmacol 2019, 12(10): 947 - 951.
214. Ali SA, Arman HE, Patel AA, Birhiray RE: Successful Administration of Cemiplimab to a Patient With Advanced Cutaneous Squamous Cell Carcinoma After Renal Transplantation. J Oncol Pract2019: JOP1900567.
215. Burova E, Hermann A, Dai J, Ullman E, Halasz G, Potocky T, Hong S, Liu M, Allbritton O, Woodruff A et al: Preclinical Development of the Anti-LAG-3 Antibody REGN3767: Characterization and Activity in Combination with the Anti-PD-1 Antibody Cemiplimab in Human PD-1xLAG-3-Knockin Mice. Mol Cancer Ther 2019, 18(11): 2051 - 2062.
216. Hernandez-Guerrero T, Doger B, Moreno V: Cemiplimab for the treatment of advanced cutaneous squamous cell carcinoma. Drugs Today (Barc) 2019, 55(8): 485 - 494.
217. Vanhakendover L, Lebas E, Libon F, Wauters O, Dezfoulian B, Marchal N, Rorive A, Piret P, Quatresooz P, Jacquemin D et al: [Locally advanced and metastatic cutaneous squamous cell carcinoma treated with cemiplimab]. Rev Med Liege 2019, 74(7 - 8): 436 - 440.
218. Ferris RL, Blumenschein G, Jr., Fayette J, Guigay J, Colevas AD, Licitra L, Harrington K, Kasper S, Vokes EE, Even C et al: Nivolumab for Recurrent Squamous-Cell Carcinoma of the Head and Neck. N Engl J Med2016, 375(19): 1856 - 1867.
219. Modification of the Dosage Regimen for Nivolumab [http://www.fda.gov/Drugs/InformationOnDrugs/ApprovedDrugs/ucm520871.htm]
220. Guthrie TH, Porubsky ES: Successful systemic chemotherapy of advanced squamous and basal cell carcinoma of the skin with cis-diamminedichloroplatinum III and doxorubicin. Laryngoscope 1982, 92(11): 1298 - 1299.
221. Guthrie TH, Jr., McElveen LJ, Porubsky ES, Harmon JD: Cisplatin and doxorubicin. An effective chemotherapy combination in the treatment of advanced basal cell and squamous carcinoma of the skin. Cancer 1985, 55(8): 1629 - 1632.
222. Ikegawa S, Saida T, Obayashi H, Sasaki A, Esumi H, Ikeda S, Kiyohara Y, Hayasaka K, Ishihara K: Cisplatin combination chemotherapy in squamous cell carcinoma and adenoid cystic carcinoma of the skin. J Dermatol 1989, 16(3): 227 - 230.
223. Khansur T, Kennedy A: Cisplatin and 5-fluorouracil for advanced locoregional and metastatic squamous cell carcinoma of the skin. Cancer 1991, 67(8): 2030 - 2032.
224. Adelstein DJ, Lavertu P, Saxton JP, Secic M, Wood BG, Wanamaker JR, Eliachar I, Strome M, Larto MA: Mature results of a phase III randomized trial comparing concurrent chemoradiotherapy with radiation therapy alone in patients with stage III and IV squamous cell carcinoma of the head and neck. Cancer 2000, 88(4): 876 - 883.
225. Goppner D, Nekwasil S, Franke I, Gollnick H, Leverkus M: Successful combination therapy of a locally advanced squamous cell carcinoma of the skin with cetuximab and gamma-irradiation. J Dtsch Dermatol Ges 2010, 8(10): 826 - 828.
226. DeConti RC: Chemotherapy of squamous cell carcinoma of the skin. Semin Oncol 2012, 39(2): 145 - 149.
227. Bejar C, Maubec E: Therapy of advanced squamous cell carcinoma of the skin. Curr Treat Options Oncol 2014, 15(2): 302 - 320.
228. Preneau S, Rio E, Brocard A, Peuvrel L, Nguyen JM, Quereux G, Dreno B: Efficacy of cetuximab in the treatment of squamous cell carcinoma. J Dermatolog Treat 2014, 25(5): 424 - 427.
229. Conen KL, Fischer N, Hofbauer GF, Shafaeddin-Schreve B, Winterhalder R, Rochlitz C, Zippelius A: Cetuximab in metastatic squamous cell cancer of the skin: a Swiss case series. Dermatology 2014, 229(2): 97 - 101.
230. Foote MC, McGrath M, Guminski A, Hughes BG, Meakin J, Thomson D, Zarate D, Simpson F, Porceddu SV: Phase II study of single-agent panitumumab in patients with incurable cutaneous squamous cell carcinoma. Ann Oncol 2014, 25(10): 2047 - 2052.
231. Tanvetyanon T, Padhya T, McCaffrey J, Kish JA, Deconti RC, Trotti A, Rao NG: Postoperative concurrent chemotherapy and radiotherapy for high-risk cutaneous squamous cell carcinoma of the head and neck. Head Neck 2015, 37(6): 840 - 845.
232. Nottage MK, Lin C, Hughes BG, Kenny L, Smith DD, Houston K, Francesconi A: Prospective study of definitive chemoradiation in locally or regionally advanced squamous cell carcinoma of the skin. Head Neck 2017, 39(4): 679 - 683.
233. Bonner JA, Harari PM, Giralt J, Cohen RB, Jones CU, Sur RK, Raben D, Baselga J, Spencer SA, Zhu J et al: Radiotherapy plus cetuximab for locoregionally advanced head and neck cancer: 5-year survival data from a phase 3 randomised trial, and relation between cetuximab-induced rash and survival. The Lancet Oncology 2010, 11(1): 21 - 28.
234. Goldberg H, Tsalik M, Bernstein Z, Haim N: [Cisplatin-based chemotherapy for advanced basal and squamous cell carcinomas]. Harefuah 1994, 127(7 - 8): 217 - 221, 286.
235. Petre A, Dalban C, Karabajakian A, Neidhardt EM, Roux PE, Poupart M, Deneuve S, Zrounba P, Fayette J: Carboplatin in combination with weekly Paclitaxel as first-line therapy in patients with recurrent/metastatic head and neck squamous cell carcinoma unfit to EXTREME schedule. Oncotarget 2018, 9(31): 22038 - 22046.
236. Muzaffar J, Khushalani NI, Russell JS, Parameswaran J, Kirtane K, Iglesia JDL, Slebos R, Chung CH: A phase II study of capecitabine (Cape) or 5-fluorouracil (5-FU) with pegylated interferon alpha-2b (Peg-IFNA-2b) in unresectable/metastatic cutaneous squamous cell carcinoma (CSCC). Journal of Clinical Oncology 2019, 37(15_suppl): e21020 - e21020.
237. Maubec E, Petrow P, Scheer-Senyarich I, Duvillard P, Lacroix L, Gelly J, Certain A, Duval X, Crickx B, Buffard V et al: Phase II study of cetuximab as first-line single-drug therapy in patients with unresectable squamous cell carcinoma of the skin. J Clin Oncol 2011, 29(25): 3419 - 3426.
238. Gurney H: How to calculate the dose of chemotherapy. Br J Cancer 2002, 86(8): 1297 - 1302.
239. de Jongh FE, Verweij J, Loos WJ, de Wit R, de Jonge MJ, Planting AS, Nooter K, Stoter G, Sparreboom A: Body-surface area-based dosing does not increase accuracy of predicting cisplatin exposure. J Clin Oncol 2001, 19(17): 3733 - 3739.
240. Silver JK, Baima J: Cancer prehabilitation: an opportunity to decrease treatment-related morbidity, increase cancer treatment options, and improve physical and psychological health outcomes. Am J Phys Med Rehabil 2013, 92(8): 715 - 727.
241. Nilsson H, Angeras U, Bock D, Borjesson M, Onerup A, Fagevik Olsen M, Gellerstedt M, Haglind E, Angenete E: Is preoperative physical activity related to post-surgery recovery? A cohort study of patients with breast cancer. BMJ Open 2016, 6(1): e007997.
242. Siegel GW, Biermann JS, Chugh R, Jacobson JA, Lucas D, Feng M, Chang AC, Smith SR, Wong SL, Hasen J: The multidisciplinary management of bone and soft tissue sarcoma: an essential organizational framework. J Multidiscip Healthc 2015, 8: 109 - 115.
243. Shehadeh A, El Dahleh M, Salem A, Sarhan Y, Sultan I, Henshaw RM, Aboulafia AJ: Standardization of rehabilitation after limb salvage surgery for sarcomas improves patients" outcome. Hematol Oncol Stem Cell Ther 2013, 6(3 - 4): 105 - 111.
244. Cox CL, Montgomery M, Oeffinger KC, Leisenring W, Zeltzer L, Whitton JA, Mertens AC, Hudson MM, Robison LL: Promoting physical activity in childhood cancer survivors: results from the Childhood Cancer Survivor Study. Cancer 2009, 115(3): 642 - 654.
245. Fallon M, Giusti R, Aielli F, Hoskin P, Rolke R, Sharma M, Ripamonti CI, Committee EG: Management of cancer pain in adult patients: ESMO Clinical Practice Guidelines. Ann Oncol 2018, 29 (Suppl 4): iv166 - iv191.
246. Oren R, Zagury Al, Katzir O, Kollender Y, Meller I: Musculoskeletal Cancer Surgery. In., edn. Edited by Malawer. Dordrecht: Springer; 2013: 583 - 593.
247. Committee. NMA: Topic: The Diagnosis and Treatment of Lymphedema. Position Statement of the National Lymphedema Network.. In.; 2011: 1 - 19.
248. Segal R, Zwaal C, Green E, Tomasone JR, Loblaw A, Petrella T, Exercise for People with Cancer Guideline Development G: Exercise for people with cancer: a systematic review. Curr Oncol 2017, 24(4): e290 - e315.
249. Boyd C, Crawford C, Paat CF, Price A, Xenakis L, Zhang W, Evidence for Massage Therapy Working G: The Impact of Massage Therapy on Function in Pain Populations - A Systematic Review and Meta-Analysis of Randomized Controlled Trials: Part II, Cancer Pain Populations. Pain Med 2016, 17(8): 1553 - 1568.
250. Stout NL, Baima J, Swisher AK, Winters-Stone KM, Welsh J: A Systematic Review of Exercise Systematic Reviews in the Cancer Literature (2005 - 2017). PM R 2017, 9(9S2): S347 - S384.
251. Hu M, Lin W: Effects of exercise training on red blood cell production: implications for anemia. Acta Haematol 2012, 127(3): 156 - 164.
252. Bland KA, Zadravec K, Landry T, Weller S, Meyers L, Campbell KL: Impact of exercise on chemotherapy completion rate: A systematic review of the evidence and recommendations for future exercise oncology research. Crit Rev Oncol Hematol 2019, 136: 79 - 85.
253. Streckmann F, Zopf EM, Lehmann HC, May K, Rizza J, Zimmer P, Gollhofer A, Bloch W, Baumann FT: Exercise intervention studies in patients with peripheral neuropathy: a systematic review. Sports Med 2014, 44(9): 1289 - 1304.
254. Lee JM, Look RM, Turner C, Gardiner SK, Wagie T, Douglas J, Sorenson L, Evans L, Kirchner S, Dashkoff C et al: Low-level laser therapy for chemotherapy-induced peripheral neuropathy. Journal of Clinical Oncology 2012, 30(15_suppl): 9019 - 9019.
255. Rick O, von Hehn U, Mikus E, Dertinger H, Geiger G: Magnetic field therapy in patients with cytostatics-induced polyneuropathy: A prospective randomized placebo-controlled phase-III study. Bioelectromagnetics 2017, 38(2): 85 - 94.
256. Kilinc M, Livanelioglu A, Yildirim SA, Tan E: Effects of transcutaneous electrical nerve stimulation in patients with peripheral and central neuropathic pain. J Rehabil Med 2014, 46(5): 454 - 460.
257. Oberoi S, Zamperlini-Netto G, Beyene J, Treister NS, Sung L: Effect of prophylactic low level laser therapy on oral mucositis: a systematic review and meta-analysis. PLoS One 2014, 9(9): e107418.
258. Westphal JG, Schulze PC: Exercise training in cancer related cardiomyopathy. J Thorac Dis 2018, 10 (Suppl 35): S4391 - S4399.
259. Ross M, Fischer-Cartlidge E: Scalp Cooling: A Literature Review of Efficacy, Safety, and Tolerability for Chemotherapy-Induced Alopecia. Clin J Oncol Nurs 2017, 21(2): 226 - 233.
260. Kessels E, Husson O, van der Feltz-Cornelis CM: The effect of exercise on cancer-related fatigue in cancer survivors: a systematic review and meta-analysis. Neuropsychiatr Dis Treat 2018, 14: 479 - 494.
261. Rief H, Omlor G, Akbar M, Welzel T, Bruckner T, Rieken S, Haefner MF, Schlampp I, Gioules A, Habermehl D et al: Feasibility of isometric spinal muscle training in patients with bone metastases under radiation therapy - first results of a randomized pilot trial. BMC Cancer 2014, 14: 67.
262. Bensadoun RJ, Nair RG: Low-Level Laser Therapy in the Management of Mucositis and Dermatitis Induced by Cancer Therapy. Photomed Laser Surg 2015, 33(10): 487 - 491.
263. Temoshok L: Biopsychosocial studies on cutaneous malignant melanoma: psychosocial factors associated with prognostic indicators, progression, psychophysiology and tumor-host response. Soc Sci Med 1985, 20(8): 833 - 840.
264. Dirksen SR: Perceived well-being in malignant melanoma survivors. Oncol Nurs Forum 1989, 16(3): 353 - 358.
265. Lichtenthal WG, Cruess DG, Schuchter LM, Ming ME: Psychosocial factors related to the correspondence of recipient and provider perceptions of social support among patients diagnosed with or at risk for malignant melanoma. J Health Psychol 2003, 8(6): 705 - 719.
266. Sollner W, Zschocke I, Zingg-Schir M, Stein B, Rumpold G, Fritsch P, Augustin M: Interactive patterns of social support and inpidual coping strategies in melanoma patients and their correlations with adjustment to illness. Psychosomatics 1999, 40(3): 239 - 250.
267. Devine D, Parker PA, Fouladi RT, Cohen L: The association between social support, intrusive thoughts, avoidance, and adjustment following an experimental cancer treatment. Psychooncology 2003, 12(5): 453 - 462.
268. Folkman S, Lazarus RS, Gruen RJ, DeLongis A: Appraisal, coping, health status, and psychological symptoms. J Pers Soc Psychol 1986, 50(3): 571 - 579.
269. Беляев АМ, Чулкова ВА, Семиглазова ТЮ, Рогачев МВ (eds.): Онкопсихология для врачей-онкологов и медицинских психологов. Руководство. СПб: Любавич; 2017.
270. Fawzy FI, Cousins N, Fawzy NW, Kemeny ME, Elashoff R, Morton D: A structured psychiatric intervention for cancer patients. I. Changes over time in methods of coping and affective disturbance. Arch Gen Psychiatry 1990, 47(8): 720 - 725.
271. Holland JC, Passik S, Kash KM, Russak SM, Gronert MK, Sison A, Lederberg M, Fox B, Baider L: The role of religious and spiritual beliefs in coping with malignant melanoma. Psychooncology 1999, 8(1): 14 - 26.
272. Baider L, Perry S, Sison A, Holland J, Uziely B, DeNour AK: The role of psychological variables in a group of melanoma patients. An Israeli sample. Psychosomatics 1997, 38(1): 45 - 53.
273. Lehto US, Ojanen M, Kellokumpu-Lehtinen P: Predictors of quality of life in newly diagnosed melanoma and breast cancer patients. Ann Oncol 2005, 16(5): 805 - 816.
274. Fawzy FI, Fawzy NW, Hyun CS, Elashoff R, Guthrie D, Fahey JL, Morton DL: Malignant melanoma. Effects of an early structured psychiatric intervention, coping, and affective state on recurrence and survival 6 years later. Arch Gen Psychiatry 1993, 50(9): 681 - 689.
275. Fawzy FI, Kemeny ME, Fawzy NW, Elashoff R, Morton D, Cousins N, Fahey JL: A structured psychiatric intervention for cancer patients. II. Changes over time in immunological measures. Arch Gen Psychiatry1990, 47(8): 729 - 735.
276. Fawzy FI, Canada AL, Fawzy NW: Malignant melanoma: effects of a brief, structured psychiatric intervention on survival and recurrence at 10-year follow-up. Arch Gen Psychiatry 2003, 60(1): 100 - 103.
277. Boesen EH, Boesen SH, Frederiksen K, Ross L, Dahlstrom K, Schmidt G, Naested J, Krag C, Johansen C: Survival after a psychoeducational intervention for patients with cutaneous malignant melanoma: a replication study. J Clin Oncol 2007, 25(36): 5698 - 5703.
278. Boesen EH, Ross L, Frederiksen K, Thomsen BL, Dahlstrom K, Schmidt G, Naested J, Krag C, Johansen C: Psychoeducational intervention for patients with cutaneous malignant melanoma: a replication study. J Clin Oncol 2005, 23(6): 1270 - 1277.
279. McLoone J, Menzies S, Meiser B, Mann GJ, Kasparian NA: Psychoeducational interventions for melanoma survivors: a systematic review. Psychooncology 2013, 22(7): 1444 - 1456.
280. Sample A, He YY: Mechanisms and prevention of UV-induced melanoma. Photodermatol Photoimmunol Photomed 2018, 34(1): 13 - 24.
281. Craig S, Earnshaw CH, Viros A: Ultraviolet light and melanoma. J Pathol 2018, 244(5): 578 - 585.
282. Runger TM: Mechanisms of Melanoma Promotion by Ultraviolet Radiation. J Invest Dermatol 2016, 136(9): 1751 - 1752.
283. Green AC, Williams GM, Logan V, Strutton GM: Reduced melanoma after regular sunscreen use: randomized trial follow-up. J Clin Oncol 2011, 29(3): 257 - 263.
284. Ghiasvand R, Weiderpass E, Green AC, Lund E, Veierod MB: Sunscreen Use and Subsequent Melanoma Risk: A Population-Based Cohort Study. J Clin Oncol 2016, 34(33): 3976 - 3983.
285. Marcil I, Stern RS: Risk of developing a subsequent nonmelanoma skin cancer in patients with a history of nonmelanoma skin cancer: a critical review of the literature and meta-analysis. Arch Dermatol 2000, 136(12): 1524 - 1530.
286. Kiiski V, de Vries E, Flohil SC, Bijl MJ, Hofman A, Stricker BH, Nijsten T: Risk factors for single and multiple basal cell carcinomas. Arch Dermatol 2010, 146(8): 848 - 855.
287. Sanchez G, Nova J, Rodriguez-Hernandez AE, Medina RD, Solorzano-Restrepo C, Gonzalez J, Olmos M, Godfrey K, Arevalo-Rodriguez I: Sun protection for preventing basal cell and squamous cell skin cancers. Cochrane Database Syst Rev 2016, 7: CD011161.
288. Badertscher N, Meier M, Rosemann T, Braun R, Cozzio A, Tag B, Wensing M, Tandjung R: The role of skin self-examination at the Swiss skin cancer day. BMC Health Serv Res 2014, 14: 581.
289. Wu S, Han J, Li WQ, Li T, Qureshi AA: Basal-cell carcinoma incidence and associated risk factors in U.S. women and men. Am J Epidemiol 2013, 178(6): 890 - 897.
290. Karagas MR, Stukel TA, Greenberg ER, Baron JA, Mott LA, Stern RS: Risk of subsequent basal cell carcinoma and squamous cell carcinoma of the skin among patients with prior skin cancer. Skin Cancer Prevention Study Group. JAMA 1992, 267(24): 3305 - 3310.
291. Ramachandran S, Rajaratnam R, Smith AG, Lear JT, Strange RC: Patients with both basal and squamous cell carcinomas are at a lower risk of further basal cell carcinomas than patients with only a basal cell carcinoma. J Am Acad Dermatol 2009, 61(2): 247 - 251.
292. Flohil SC, Koljenovic S, de Haas ER, Overbeek LI, de Vries E, Nijsten T: Cumulative risks and rates of subsequent basal cell carcinomas in the Netherlands. Br J Dermatol 2011, 165(4): 874 - 881.
293. Flohil SC, van der Leest RJ, Arends LR, de Vries E, Nijsten T: Risk of subsequent cutaneous malignancy in patients with prior keratinocyte carcinoma: a systematic review and meta-analysis. Eur J Cancer 2013, 49(10): 2365 - 2375.
294. Aryasit O, Preechawai P, Hajeewaming N: Clinicopathologic Characteristics and Predictors Affecting Survival Outcome of Eyelid Malignancy. J Craniofac Surg 2019, 30(5): 1516 - 1519.
295. Schneider J: The teaspoon rule of applying sunscreen. Arch Dermatol 2002, 138(6): 838 - 839.
296. Oken MM, Creech RH, Tormey DC, Horton J, Davis TE, McFadden ET, Carbone PP: Toxicity and response criteria of the Eastern Cooperative Oncology Group. Am J Clin Oncol 1982, 5(6): 649 - 655.
Приложение А1
СОСТАВ РАБОЧЕЙ ГРУППЫ
1. Алиев М.Д., советник генерального директора по научной и лечебной работе ФГБУ НМИЦ радиологии Минздрава России академик РАН, Президент Восточно-европейской группы по изучению сарком
2. Алиева С.Б., д.м.н., ведущий научный сотрудник радиологического отделения отдела радиационной онкологии ФГБУ "Национальный медицинский исследовательский центр онкологии им. Н.Н. Блохина" Минздрава России; член Ассоциации специалистов по проблемам меланомы
3. Алымов Ю.В., к.м.н., врач-онколог, отделение хирургическое N 11 опухолей головы и шеи ФГБУ "НМИЦ онкологии им. Н.Н. Блохина" Минздрава России, исполнительный директор Общероссийской общественной организации "Российское общество специалистов по опухолям головы и шеи"
4. Бохян Б.Ю., к.м.н., старший научный сотрудник отделения общей онкологии ФГБУ "Национальный медицинский исследовательский центр онкологии им. Н.Н. Блохина" Минздрава России, член Восточно-европейской группы по изучению сарком
5. Гафтон Г.И., д.м.н., заведующий научным отделением общей онкологии и урологии ФГБУ "НМИЦ онкологии им. Н.Н. Петрова" Минздрава России, член Правления Ассоциации специалистов по проблемам меланомы
6. Демидов Л.В., д.м.н., профессор, заведующий отделением хирургических методов лечения N 12 (онкодерматологии) ФГБУ "Национальный медицинский исследовательский центр онкологии им. Н.Н. Блохина" Минздрава России, председатель правления Ассоциации специалистов по проблемам меланомы
7. Доброхотова В.З., к.м.н., ассистент кафедры онкологии лечебного факультета ФГАОУ ВО Первый МГМУ им. И.М. Сеченова Минздрава России (Сеченовский Университет)
8. Кушкин Д.Н., к.м.н., главный врач медицинского центра "Клиника Кожи", член MBA, AAD, IDS, ESMS, EADV, EADO,
9. Мудунов А.М., д.м.н., профессор, заведующий отделением хирургическим N 11 опухолей головы и шеи ФГБУ "НМИЦ онкологии им. Н.Н. Блохина" Минздрава России, президент Общероссийской общественной организации "Российское общество специалистов по опухолям головы и шеи"
10. Орлова К.В., к.м.н., старший научный сотрудник отделения хирургических методов лечения N 12 (онкодерматологии) ФГБУ "Национальный медицинский исследовательский центр онкологии им. Н.Н. Блохина" Минздрава России; член Правления Ассоциации специалистов по проблемам меланомы
11. Проценко С.А., д.м.н., заведующий отделением химиотерапии и инновационных технологий ФГБУ "НМИЦ онкологии им. Н.Н. Петрова" Минздрава России, член Правления Ассоциации специалистов по проблемам меланомы
12. Пустынский И.Н., д.м.н. доцент кафедры онкологии и лучевой терапии лечебного факультета Российского национального исследовательского медицинского университета имени Н.И. Пирогова, член-корреспондент Международного криохирургического общества, член правления Российского общества специалистов по опухолям головы и шеи
13. Самойленко И.В., к.м.н., старший научный сотрудник отделения хирургических методов лечения N 12 (онкодерматологии) ФГБУ "Национальный медицинский исследовательский центр онкологии им. Н.Н. Блохина" Минздрава России; член правления Ассоциации специалистов по проблемам меланомы
14. Трофимова О.П., д.м.н., ведущий научный сотрудник радиологического отделения отдела радиационной онкологии ФГБУ "Национальный медицинский исследовательский центр онкологии им. Н.Н. Блохина" Минздрава России; член Ассоциации специалистов по проблемам меланомы
15. Филоненко Е.В., д.м.н., профессор, заведующая центром лазерной и фотодинамической диагностики и терапии опухолей МНИОИ им. П.А. Герцена - филиала ФГБУ "НМИЦ радиологии" Минздрава России, врач-онколог;
16. Харатишвили Т.К., д.м.н., профессор, ведущий научный сотрудник отдела общей онкологии ФГБУ "Национальный медицинский исследовательский центр онкологии им. Н.Н. Блохина" Минздрава России; член Ассоциации специалистов по проблемам меланомы
17. Харкевич Г.Ю., к.м.н., ведущий научный сотрудник отделения хирургических методов лечения N 12 (онкодерматологии) ФГБУ "Национальный медицинский исследовательский центр онкологии им. Н.Н. Блохина" Минздрава России; член Ассоциации специалистов по проблемам меланомы
Блок по ранней диагностике
1. Шливко И.Л., д.м.н, заведующая кафедрой кожных и венерических болезней, Федеральное государственное бюджетное образовательное учреждение высшего образования "Приволжский исследовательский медицинский университет" Министерства здравоохранения Российской Федерации
2. Гаранина О.Е., к.м.н, ассистент кафедры кожных и венерических болезней, Федеральное государственное бюджетное образовательное учреждение высшего образования "Приволжский исследовательский медицинский университет" Министерства здравоохранения Российской Федерации
Блок по медицинской реабилитации:
1. Бутенко А.В., д.м.н., профессор, главный врач НИИ Клинической онкологии ФГБУ "НМИЦ онкологии им. Н.Н. Блохина" Минздрава России, председатель НС "Ассоциация специалистов по онкологической реабилитации";
2. Семиглазова Т.Ю., д.м.н., ведущий научный сотрудник научного отдела инновационных методов терапевтической онкологии и реабилитации ФГБУ "НМИЦ онкологии им. Н.Н. Петрова" Минздрава России, доцент кафедры онкологии ФГБОУ ВО "СЗГМУ им. И.И. Мечникова" Минздрава России;
Блок по организации медицинской помощи:
1. Невольских А.А., д.м.н., профессор, заместитель директора по лечебной работе МРНЦ им. А.Ф. Цыба - филиала ФГБУ "НМИЦ радиологии" Минздрава России;
2. Хайлова Ж.В., к.м.н., главный врач клиники МРНЦ им. А.Ф. Цыба - филиала ФГБУ "НМИЦ радиологии" Минздрава России.
Блок по лечению плоскоклеточного рака кожи век:
1. Бородин Ю.И., к.м.н., зав. отделением радиологии ФГБУ "НМИЦ ГБ им. Гельмгольца" МЗ РФ ООО "Ассоциация врачей-офтальмологов";
2. Бровкина А.Ф., академик РАН, профессор кафедры офтальмологии с курсом детской офтальмологии и курсом офтальмоонкологии и орбитальной патологии ГБОУ ДПО "Российская государственная медицинская академия последипломного образования" Министерства здравоохранения Российской Федерации, Заслуженный деятель науки РФ, ООО "Ассоциация врачей-офтальмологов";
3. Булгакова Е.С., к.м.н., "НМИЦ "МНТК "Микрохирургия глаза" им. С.Н. Федорова" Минздрава России, Общество офтальмологов России
4. Голубева О.В., к.м.н., "НМИЦ "МНТК "Микрохирургия глаза" им. С.Н. Федорова" Минздрава России, Общество офтальмологов России
5. Гусев Г.А., к.м.н.; ФГБУ "НМИЦ ГБ им. Гельмгольца" МЗ РФ ООО "Ассоциация врачей-офтальмологов";
6. Гришина Е.Е., д.м.н., проф., ФГБУ "МОНИКИ им. Владимирского" ООО "Ассоциация врачей-офтальмологов";
7. Жильцова М.Г., к.б.н., цитолог ФГБУ "НМИЦ ГБ им. Гельмгольца" МЗ РФ ООО "Ассоциация клинических цитологов России";
8. Клеянкина С.С., к.м.н., "НМИЦ "МНТК "Микрохирургия глаза" им. С.Н. Федорова" Минздрава России, Общество офтальмологов России
9. Панова И.Е., профессор, д.м.н, замдиректора по научной части С-Пб филиала "НМИЦ МНТК им. Федорова" МЗ РФ ООО "Ассоциация врачей-офтальмологов";
10. Пантелеева О.Г., д.м.н., ФГБУ "НМИЦ ГБ им. Гельмгольца" МЗ РФ ООО "Ассоциация врачей-офтальмологов";
11. Мякошина Е.Б., к.м.н., ФГБУ "НМИЦ ГБ им. Гельмгольца" МЗ РФ ООО "Ассоциация врачей-офтальмологов";
12. Нероев В.В., профессор, академик РАН д.м.н., директор ФГБУ "НМИЦ глазных болезней им. Гельмгольца" Минздрава России, президент ООО "Ассоциация врачей-офтальмологов";
13. Саакян С.В., профессор, д.м.н., начальник отдела офтальмоонкологии и радиологии, ФГБУ "НМИЦ ГБ им. Гельмгольца" МЗ РФ ООО "Ассоциация врачей-офтальмологов";
14. Хорошилова-Маслова И.П., профессор, д.м.н., заслуженный деятель науки РФ, начальник отдела патологической анатомии и гистологии, ООО "Ассоциация врачей-офтальмологов";
15. Яровой А.А., д.м.н., зав отделом офтальмоонкологии и радиологии "НМИЦ "МНТК "Микрохирургия глаза" им. С.Н. Федорова" Минздрава России, Общество офтальмологов России
Конфликт интересов: отсутствует
Приложение А2
МЕТОДОЛОГИЯ РАЗРАБОТКИ КЛИНИЧЕСКИХ РЕКОМЕНДАЦИЙ
Целевая аудитория данных клинических рекомендаций:
- врачи-онкологи;
- врачи-хирурги;
- врачи-радиологи;
- врачи-генетики;
- врачи-дерматовенерологи;
- врачи-патологоанатомы;
- врачи-офтальмологи;
- студенты медицинских вузов, ординаторы и аспиранты.
Таблица 29. Шкала оценки уровней достоверности доказательств (УДД) для методов диагностики (диагностических вмешательств)
УДД
Расшифровка
1
Систематические обзоры исследований с контролем референсным методом или систематический обзор рандомизированных клинических исследований с применением метаанализа
2
Отдельные исследования с контролем референсным методом или отдельные рандомизированные клинические исследования и систематические обзоры исследований любого дизайна, за исключением рандомизированных клинических исследований, с применением метаанализа
3
Исследования без последовательного контроля референсным методом или исследования с референсным методом, не являющимся независимым от исследуемого метода или нерандомизированные сравнительные исследования, в том числе когортные исследования
4
Несравнительные исследования, описание клинического случая
5
Имеется лишь обоснование механизма действия или мнение экспертов
Таблица 30. Шкала оценки уровней достоверности доказательств (УДД) для методов профилактики, лечения и реабилитации (профилактических, лечебных, реабилитационных вмешательств)
УДД
Расшифровка
1
Систематический обзор РКИ с применением метаанализа
2
Отдельные РКИ и систематические обзоры исследований любого дизайна, за исключением РКИ, с применением метаанализа
3
Нерандомизированные сравнительные исследования, в т.ч. когортные исследования
4
Несравнительные исследования, описание клинического случая или серии случаев, исследования "случай-контроль"
5
Имеется лишь обоснование механизма действия вмешательства (доклинические исследования) или мнение экспертов
Таблица 31. Шкала оценки уровней убедительности рекомендаций (УУР) для методов профилактики, диагностики, лечения и реабилитации (профилактических, диагностических, лечебных, реабилитационных вмешательств)
УУР
Расшифровка
A
Сильная рекомендация (все рассматриваемые критерии эффективности (исходы) являются важными, все исследования имеют высокое или удовлетворительное методологическое качество, их выводы по интересующим исходам являются согласованными)
B
Условная рекомендация (не все рассматриваемые критерии эффективности (исходы) являются важными, не все исследования имеют высокое или удовлетворительное методологическое качество и/или их выводы по интересующим исходам не являются согласованными)
C
Слабая рекомендация (отсутствие доказательств надлежащего качества (все рассматриваемые критерии эффективности (исходы) являются неважными, все исследования имеют низкое методологическое качество и их выводы по интересующим исходам не являются согласованными)
Порядок обновления клинических рекомендаций.
Механизм обновления клинических рекомендаций предусматривает их систематическую актуализацию - не реже чем один раз в три года, а также при появлении новых данных с позиции доказательной медицины по вопросам диагностики, лечения, профилактики и реабилитации конкретных заболеваний, наличии обоснованных дополнений/замечаний к ранее утвержденным КР, но не чаще 1 раза в 6 месяцев.
Приложение А3
СВЯЗАННЫЕ ДОКУМЕНТЫ
Актуальные инструкции к лекарственным препаратам, упоминаемым в данных клинических рекомендациях, можно найти на сайте http://grls.rosminzdrav.ru.
Приложение Б
АЛГОРИТМЫ ВЕДЕНИЯ ПАЦИЕНТА
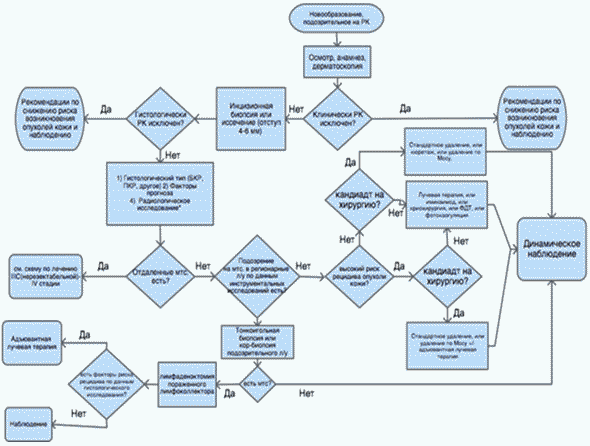
Рисунок 1. Схема диагностики и лечения пациентов с меланомой кожи с локальными (0 - III) стадиями заболевания
Приложение В
ИНФОРМАЦИЯ ДЛЯ ПАЦИЕНТОВ
Рекомендации по самостоятельному осмотру кожи и первичной профилактике меланомы и немеланомных опухолей кожи
Главный фактор риска развития ПКРК, меланомы и других опухолей кожи - ультрафиолетовое повреждение, которое возникает в результате естественных причин (солнечные ожоги) или искусственных причин (особые условия труда или посещение соляриев).
Различные типы кожи по-разному реагируют на одинаковую дозу ультрафиолетового излучения, при этом у одних людей (со светлой кожей, так называемого I фототипа) даже минимальные дозы ультрафиолета всегда вызывают солнечные ожоги (начальная степень - гиперемия кожи), в то время как у других вред солнечного ультрафиолета минимален (у лиц со смуглой или темной кожей). Большая часть населения России имеет I - III (т.е. "светлые") фототипы кожи и потому весьма чувствительна к солнечным ожогам.
Предотвращение солнечного ожога кожи является ключевым фактором первичной профилактики. Особенно серьезный вклад в повышение риска возникновения меланомы вносят солнечные ожоги в детском и подростковом возрасте. Общие рекомендации сводятся к следующим несложным правилам.
1. Используйте данные мобильного приложения, прогноза погоды об уровне УФ-индекса (УФ-индекс - это показатель, характеризующий уровень ультрафиолетового излучения). При УФ-индексе более 2 необходима защита от солнца (см. Таблица 32).
Таблица 32. Меры защиты в зависимости от УФ-индекса
УФ-индекс
Меры защиты
0 - 2
Защита не нужна. Пребывание вне помещения не представляет опасности
3 - 7
Необходима защита. В полуденные часы оставайтесь в тени. Носите одежду с длинными рукавами и шляпу. Пользуйтесь солнцезащитным кремом
8
Необходима усиленная защита. Полуденные часы пережидайте внутри помещения. Вне помещения оставайтесь в тени. Обязательно носите одежду с длинными рукавами, шляпу, пользуйтесь солнцезащитным кремом
2. Использование солнцезащитного крема широкого спектра действия (предотвращающего воздействие ультрафиолета как типа A, так и типа B), сила которого (для ультрафиолетовых лучей типа В - SPF (Sun Protecting Factor), для ультрафиолетовых лучей типа A - PPD (Persistent Pigment Darkening)) адекватна для вашего фототипа кожи (т.е. лицам с более светлой кожей требуется крем с большим SPF или PPD). В целом лицам с I или II фототипом кожи рекомендуют использовать кремы с SPF 30 - 50+ и максимальным PPD 42.
3. Солнцезащитные средства необходимо сочетать с другими способами защиты от солнца: носить одежду, очки, не пропускающие ультрафиолетовое излучение, головные уборы с широкими полями (подсчитано, что для того чтобы тень от шляпы закрыла лицо и шею, ее поля должны быть не менее 10 см) и находиться в тени.
4. Детям рекомендуется дополнительно носить специальную одежду с защитой от ультрафиолетового излучения.
5. Не пользуйтесь оборудованием и лампами для искусственного загара.
Правила применения солнцезащитных препаратов:
- солнцезащитные средства следует наносить за 30 мин до выхода на улицу на все участки кожи, которые подвергаются солнечному облучению;
- повторное нанесение нужно осуществлять каждые 2 ч, а также сразу после купания и после избыточного потения;
- фотопротекция, соответствующая указанной на маркировке солнцезащитного средства, проявляется при нанесении его на кожу в количестве 2 мг/см2, применение в меньшем объеме резко снижает степень защиты кожи от ультрафиолетового излучения. Для понимания количества солнцезащитного средства, необходимого для заявленной маркировкой защиты кожи, т.е. 2 мг/см2, разработано "правило чайной ложки" [295]:
- рука: 1/2 чайной ложки средства;
- голова и шея: 1/2 чайной ложки;
- нога: 1 чайная ложка;
- грудь: 1 чайная ложка;
- спина: 1 чайная ложка;
- при невозможности одномоментно нанести необходимый объем солнцезащитного средства необходимо раннее повторное (через 15 до 30 мин) использование крема;
- солнцезащитные кремы должны храниться при температуре ниже +30 °C, не использоваться после истечения срока годности.
Осмотр кожи:
Рекомендуется периодически (не реже 1 раза в 3 - 6 мес) самостоятельно осматривать полностью свои кожные покровы с использованием как панорамного, так и ручного зеркала. Алгоритм осмотра схематически представлен на рис. 5;
При осмотре следует уделять особое внимание пигментным пятнам размерами 4 - 5 мм и более с асимметрией формы или окраски, неровным (фестончатым) краем, неравномерной окраской (различные оттенки коричневого). Если вы отмечаете пигментные пятна, к которым подходят хотя бы 2 из указанных характеристик, обратитесь к дерматологу или онкологу. Совсем не обязательно, что данная родинка окажется злокачественной, но дальнейшую оценку ее состояния следует поручить врачу. Особое внимание следует уделить образованиям на коже, у которых какие-либо характеристики меняются с течением времени (например, увеличивается площадь пигментного пятна, или "родинка" становится толще, или, напротив, часть "родинки" начинает бледнеть и исчезать) - такие образования также потребуют проверки у врача, специализирующегося на ранней диагностике опухолей кожи.
Рис. 2. Алгоритм осмотра кожи
Приложение Г
Название на русском языке: Шкала оценки тяжести состояния пациента по версии ВОЗ/ECOG
Оригинальное название: The Eastern Cooperative Oncology Group/World Health Organization Performance Status (ECOG/WHO PS)
Источник (официальный сайт разработчиков, публикация с валидацией): https://ecog-acrin.org/resources/ecog-performance-status
Oken MM, Creech RH, Tormey DC, Horton J, Davis TE, McFadden ET, Carbone PP: Toxicity and response criteria of the Eastern Cooperative Oncology Group. Am J Clin Oncol 1982, 5(6): 649 - 655
Тип: шкала оценки
Назначение: описать уровень функционирования пациента с точки зрения его способности заботиться о себе, повседневной активности и физических способностях (ходьба, работа и т.д.).
Содержание:
Балл
Описание
0
Пациент полностью активен, способен выполнять все, как и до заболевания (90 - 100% по шкале Карновского)
1
Пациент неспособен выполнять тяжелую, но может выполнять легкую или сидячую работу (например, легкую домашнюю или канцелярскую работу, 70 - 80% по шкале Карновского)
2
Пациент лечится амбулаторно, способен к самообслуживанию, но не может выполнять работу. Более 50% времени бодрствования проводит активно - в вертикальном положении (50 - 60% по шкале Карновского)
3
Пациент способен лишь к ограниченному самообслуживанию, проводит в кресле или постели более 50% времени бодрствования (30 - 40% по шкале Карновского)
4
Инвалид, совершенно не способен к самообслуживанию, прикован к креслу или постели (10 - 20% по шкале Карновского)
5
Смерть
Ключ (интерпретация): приведен в самой шкале
