"Клинические рекомендации "Острый гепатит B (ОГB) у детей"
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ
КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ
ОСТРЫЙ ГЕПАТИТ B (ОГB) У ДЕТЕЙ
Кодирование по Международной статистической классификации болезней и проблем, связанных со здоровьем: B16
Год утверждения (частота пересмотра): 2025 Пересмотр не позднее: 2027
ID: 488_3
Возрастная категория: Дети
Специальность:
Разработчик клинической рекомендации Международная общественная организация "Евро-Азиатское общество по инфекционным болезням"
Одобрено Научно-практическим Советом Минздрава России
Список сокращений
HBcAg - Ядерный антиген вируса гепатита B
HBeAg - Конформационно измененный ядерный антиген вируса гепатита B
HBsAg - Поверхностный антиген вируса гепатита B
HBV - Вирус гепатита B
HBxAg - x-антиген вируса гепатита B
Ig M, G - Иммуноглобулины класса M, G
АЛТ - Аланинаминотрансфераза
Анти-HBe - Антитела к HBe-антигену
Анти-HBs - Антитела к поверхностному антигену вируса гепатита B
Анти-HDV - Антитела к вирусу гепатита D
Анти-HBc - Антитела к ядерному антигену вируса гепатита B
АСТ - Аспартатаминотрансфераза
ВОЗ - Всемирная организация здравоохранения
ГВ - Гепатит B
ГГТП - Гаммаглютаминтранспептидаза
ДВС - Диссеминированное внутрисосудистое свертывание
ДНК - Дезоксирибонуклеиновая кислота
ИФА - Иммуноферментный анализ
кзкДНК - Ковалентно замкнутая кольцевая ДНК
МЗ РФ - Министерство здравоохранения Российской Федерации
МКБ-10 - Международная классификация болезней, травм, и состояний, влияющих на здоровье 10-го пересмотра
ОРИТ - Отделение реанимации и интенсивной терапии
ОГB - Острый гепатит B
ОПН - Острая печеночная недостаточность
ПТИ - Протромбиновый индекс
ПЦР - Полимеразная цепная реакция
СОЭ - Скорость оседания эритроцитов
ФЗ - Федеральный закон
ХГB - Хронический гепатит B
ХЛИА - Хемилюминесцентный иммунный анализ
ЩФ - Щелочная фосфатаза
Термины и определения
Доказательная медицина - надлежащее, последовательное и осмысленное использование современных наилучших доказательств (результатов клинических исследований) в процессе принятия решений о состоянии здоровья и лечении пациента.
Заболевание - возникающее в связи с воздействием патогенных факторов нарушение деятельности организма, работоспособности, способности адаптироваться к изменяющимся условиям внешней и внутренней среды при одновременном изменении защитно-компенсаторных и защитно-приспособительных реакций и механизмов организма.
Инструментальная диагностика - диагностика с использованием для обследования больного различных приборов, аппаратов и инструментов.
Исходы заболеваний - медицинские и биологические последствия заболевания.
Качество медицинской помощи - совокупность характеристик, отражающих своевременность оказания медицинской помощи, правильность выбора методов профилактики, диагностики, лечения и реабилитации при оказании медицинской помощи, степень достижения запланированного результата.
Клинические рекомендации - документ, основанный на доказанном клиническом опыте, описывающий действия врача по диагностике, лечению, реабилитации и профилактике заболеваний, помогающий ему принимать правильные клинические решения.
Клиническая ситуация - случай, требующий регламентации медицинской помощи вне зависимости от заболевания или синдрома.
Лабораторная диагностика - совокупность методов, направленных на анализ исследуемого материала с помощью различного специального оборудования.
Медицинское вмешательство - выполняемые медицинским работником по отношению к пациенту, затрагивающие физическое или психическое состояние человека и имеющие профилактическую, исследовательскую, диагностическую, лечебную, реабилитационную направленность виды медицинских обследований и (или) медицинских манипуляций, а также искусственное прерывание беременности.
Уровень достоверности доказательств - отражает степень уверенности в том, что найденный эффект от применения медицинского вмешательства является истинным.
Уровень убедительности рекомендаций - отражает не только степень уверенности в достоверности эффекта вмешательства, но и степень уверенности в том, что следование рекомендациям принесет больше пользы, чем вреда в конкретной ситуации.
1. Краткая информация по заболеванию или состоянию (группы заболеваний или состояний)
1.1 Определение заболевания или состояния (группы заболеваний или состояний)
Острый гепатит B (ОГB) - антропонозное инфекционное заболевание, вызываемое вирусом гепатита B (HBV), с преимущественно парентеральным механизмом инфицирования и естественными и искусственными путями передачи. Характеризуется циклически протекающим гепатитом (с желтухой или без нее) с выраженным полиморфизмом клинических проявлений болезни и риском перехода в хроническую форму [1 - 10].
1.2 Этиология и патогенез заболевания или состояния (группы заболеваний или состояний)
Возбудитель ОГB - вирус гепатита B (hepatitis B virus - HBV) - ДНК-содержащий вирус, относящийся к семейству Hepadnaviridae, роду Orthohepadnaviridae. Один из самых мелких вирусов человека в оболочке. HBV характеризуется высокой ткане- и видоспецифичностью, уникальной организацией генома и механизма репликации. Встраивается в клетку хозяина. В сыворотке крови персистируют не только вирусные частицы, но и поверхностный антиген вируса - HbsAg (от Hepatitis B surface Antigen, в переводе с английского "поверхностный антиген вируса гепатита B") - нитевидные и сферические тела без ядра, состоящие из липидов и белков. Они не являются инфекционными [2, 8, 9, 11 - 15].
Вирион HBV (вирус вне клетки хозяина) - частица диаметром 42 - 45 нм, состоящая из липопротеидной оболочки (суперкапсид), внутренней оболочки (капсид) и нуклеопротеида (ДНК) [6, 8, 9, 11, 12, 14, 15]. Суперкапсид представляет собой липидную мембрану, в которую встроены HBsAg. В исторических источниках можно встретить упоминание HBsAg, как "австралийского антигена". "Австралийским" антиген назван его первооткрывателем B.S. Blumberg, так как впервые был обнаружен в крови туземцев Австралии. Помимо HBsAg, суперкапсид содержит pre-S1 и pre-S2 протеины [6, 8, 9, 11, 12, 14, 15]. Капсид (нуклеокапсид) имеет форму многогранника (икосаэдра) размером 28 нм. В состав капсида входит HBcoreAg/HBcAg (от Hepatitis B core Antigen, в переводе с английского "основной/сердцевинный/ядерный антиген вируса гепатита B"), его субъединица HBeAg (трансформированный HBcAg), HBxAg. Внутри капсида содержатся ферменты - ДНК-полимераза, обратная транскриптаза и нуклепротеид - генетический материал вируса. Геном HBV имеет нетипичное строение и представляет собой релаксированную кольцевую частично-двухцепочечную ДНК (ркдДНК) [6, 8, 9, 11, 12, 14, 15].
ДНК HBV имеет 4 открытые рамки считывания, кодирующие 7 белков:
ген P (полимераза): Po1/RTHBV - полимераза, обратная транскриптаза;
ген S (поверхностный): pre-S1, pre-S2, HBsAg;
ген C (ядерный): HBcAg, HbeAg;
ген X: HBxAg [9, 11, 12, 14, 15].
Антигены вируса и соответствующие им антитела отражают стадию инфекционного процесса (подробнее см. в разделе "Диагностика"). Каждый из белков HBV имеет свою функцию и играет роль в жизненном цикле вируса. HBsAg совместно с pre-S1 и pre-S2 - белками ответственны за интеграцию вируса в гепатоциты. HBcAg обладает протеинкиназной активностью, необходимой для фосфорилирования белков. Обладает высокой иммуногенностью, с которой связан адекватный иммунный ответ организма при циклическом течении ОГB. HBcAg можно обнаружить только в гепатоцитах, в кровеносное русло этот антиген не попадает. В периферической крови циркулирует трансформированный вариант HBcAg - HBeAg, являющийся маркером активной репликации вируса и высокой ДНК-полимеразной активности. HBxAg активирует экспрессию всех вирусных генов и усиливает синтез вирусных протеинов [9, 11, 12, 14, 15]. Исследования последних лет демонстрируют особую роль HBxAg в развитии эпигенетических мутаций и онкогенезе (формировании гепатоцеллюлярной карциномы) [13, 16 - 18]. Мутации, происходящие в отдельных участках гена, особенно, ответственных за preS-, pre-S1, и pre-C зоны, приводят к образованию новых мутантных штаммов вируса [12, 19]. Наиболее консервативной антигенной детерминантой, является a-детерминанта (HBsAg), мутации в которой приводят к ускользанию от вакцины [20 - 24]. Кроме того, мутации могут быть причиной ацикличного течения гепатита и затруднений в диагностике, например, при инфицировании мутантным штаммом вируса, при котором сохраняется продукция HBsAg.
К настоящему времени описано 10 генотипов HBV (A - J), различие в нуклеотидных последовательностях между разными которыми составляет около 8%. Наиболее хорошо изученными являются варианты A - D. Кроме того, выделяют субгенотипы (A1 - A4, B1 - B5, C1 - C16 и пр.) и рекомбинантные штаммы вируса (образующиеся вследствие мутаций при ко-инфицировании различными генотипами) [12]. Генотипы имеют филогенетически сложившееся географическое распределение (таб. 1). Различия между ними имеют клиническую значимость - оказывают влияние на эффективность проводимой терапии, частоту формирования хронической инфекции, тяжесть заболевания и пр. [11, 13, 14, 15, 19]. К настоящему времени клиническая роль генотипов HBV изучена недостаточно, работы в этом направлении ведутся по всему миру.
Таблица 1. Географическое распространение различных генотипов HBV [12, 19].
Генотип
Географическое распространение
A
США, Африка, Индия, Европа
B
Китай, Индонезия, Вьетнам
C
Азия, Корея, Китай, Вьетнам, Япония, Тайвань, Вьетнам, Полинезия, Австралия, США
D
Россия, Средиземноморье, Средний Восток, Индия, США
E
Африка
F
Южная и Центральная Америка, Полинезия
G
Европа
H
Мексика, Никарагуа
I
Южный Китай, Вьетнам, Лаос, Индия
J
Единичные изоляты в Японии, Малайзии (Борнео)
Патогенез. После попадания в организм человека (инфицирования) HBV гематогенно проникает в печень. На поверхности гепатоцитов расположены специфические рецепторы, через которые в норме желчные кислоты попадают в клетки печени. HBsAg обладает высоким сродством к этим рецепторам, их взаимодействие обеспечивает проникновение вируса в клетку [6, 9, 25]. Впоследствии вирус освобождается от оболочки, и в виде ркдДНК попадает в ядро гепатоцита. В нуклеоплазме ркдДНК трансформируется в ковалентно замкнутую кольцевую ДНК (кзкДНК), обволакивается гистоновыми и негистоновыми белками, формируя структуру "бусин на нитке" [6, 12 - 14, 26]. КзкДНК - матрица транскрипции HBV. Внутри ядра гепатоцита она находится в виде мини-хромосомы. Поддержание кзкДНК необходимо для сохранения вируса. Ацетилирование гистонов регулирует транскрипционную активность кзкДНК. Синтезированные РНК перемещаются в цитоплазму, где мРНК (матричная РНК) транслируется и прегеномная РНК вместе с полимеразой укладывается в белковую оболочку, происходит трансляция различных вирусных белков. Репликация HBV подразумевает и обратную транскрипцию, при помощи полимеразы на матрице прегеномной РНК синтезируется новая ркдДНК [9, 26 - 29].
Избыток синтезированных HBsAg и HBeAg поступает в кровь, а сборка вируса заканчивается презентацией HBcAg и HBeAg на мембране гепатоцита, в результате чего происходит "узнавание" их иммуноцитами. В результате взаимодействия вируса и иммунной системы макроорганизма происходит активация различных звеньев этой системы (T- и B-лимфоцитов, макрофагов, цитокинов, где ведущая роль принадлежит T-клеточному ответу) [20, 23, 26, 30, 31]. T-клетки оказывают как прямое цитолитическое действие, так и непрямой противовирусный эффект посредством экспрессии антивирусных цитокинов (интерферонов) и активации B-клеток, продуцирующих нейтрализующие антитела, которые предотвращают распространение вируса. В результате этого сложного процесса происходит элиминация вируса. Сменяемость гепатоцитов в результате гибели инфицированных клеток приводит к лизису кзкДНК [14, 20, 23, 26, 30, 31].
Гуморальный ответ заключается в накоплении специфических антител (анти-HBc, анти-HBe, анти-HBs) и связывании ими соответствующих антигенов, в результате свободная циркуляция антигенов в крови прекращается. Образующиеся при этом иммунные комплексы, состоящие из антител, антигенов, фрагмента C3 комплемента, фагоцитируются макрофагами и выводятся из организма. Избыток их может способствовать развитию аутоиммунного компонента патологического процесса. Самопрогрессирующий аутоиммунный процесс усугубляет аутоиммунный цитолиз гепатоцитов, способствуя дальнейшему распространению некроза печени, развитию фульминантного гепатита и хронизации [9, 14, 23].
Сам вирус не цитопатогенен. Поражение клеток происходит по иммуноопосредованному механизму. Течение и исход болезни зависит от многих факторов, в том числе и от характера и степени выраженности иммунного ответа, возраста, генетической детерминированности, особенностей самого вируса. При адекватном иммунном ответе будет наблюдаться тяжелое течение болезни, но в результате достигается полная элиминация вируса. При гипериммунном ответе возможен запуск аутоиммунных процессов. Слабый же иммунный ответ обуславливает низкую активность заболевания, течение гепатита будет легким или даже стертым. Однако, при таких стертых и легких формах значительно выше вероятность формирования хронического гепатита [8, 9, 14, 20, 23, 31].
Фульминантное течение встречается редко среди младенцев и детей [32, 33]. Случаи фульминантного гепатита несколько чаще регистрируются у младенцев, рожденных от матерей с ХГB, отрицательным по HBeAg [54]. Вакцинация против HBV не всегда защищает от развития молниеносного гепатита B у новорожденных или лиц с ослабленным иммунитетом
Частота развития хронического гепатита находится в обратной зависимости от возраста на момент инфицирования: ХГB формируется приблизительно у 80 - 90% младенцев, инфицированных в перинатальном периоде, у 30 - 60% детей, инфицированных в возрасте до 6 лет, и менее чем в 5% случаев в более старших возрастных группах [32, 34 - 36]
Иммунный ответ генетически детерминирован и связан с антигенами гистосовместимости (HLA). У больных с гипериммунным ответом в крови чаще всего выявляются антигены B8, A1 - B8, а при замедленном или ослабленном - B7, B18, B35 [37]. Последние исследования указывают на новый антивирусный ген INTS10 (хромосомная локализация 8p21.3), подавляющий репликацию HBV в клетках печени с помощью интерферон-зависимого регуляторного фактора 3-го типа и способствующем элиминации вируса из организма [38].
Доказана возможность внепеченочной репликации вируса в клетках крови, костного мозга, селезенки, лимфатических узлов. Это позволяет HBV "ускользать" от иммунного надзора. Другим путями персистенции вируса и хронизации процесса являются способность вируса интегрировать свой генетический аппарат в геном гепатоцита и высокая мутагенность. Недосягаемость вируса - одна из причин хронического течения инфекции. Мутантные "вакцинускользающие" штаммы вируса - одна из основных причин заболеваемости ВГB в группе привитых детей [6, 9, 23, 26, 30].
В случае полной элиминации вируса и достижения сероконверсии после перенесенного острого гепатита формируется стойкий иммунитет [2, 5, 8, 9].
1.3 Эпидемиология заболевания или состояния (группы заболеваний или состояний)
ГB относится к антропонозным инфекциям. Резервуар инфекции - больные различными формами гепатита B. При ОГB человек заразен с середины инкубационного периода вплоть до полной санации организма от вируса. Особую опасность представляют больные бессимптомными формами ГB. Все пациенты с хронической инфекцией могут представлять пожизненную опасность как источник заражения [9, 16, 39, 40]. Механизм передачи - парентеральный (гемоконтактный). Инфицирование может происходить как естественными, так и искусственными путями. К естественным путям относятся половой, бытовой (гемоконтактный), перинатальный. Заражение происходит при контакте с кровью, ее продуктами, спермой, вагинальными выделениям лиц, инфицированных HBV [1, 3, 5, 6, 7, 9, 41, 42].
Среди детей наиболее часто реализуется перинатальный путь - инфицирование плода и новорожденного во время беременности и родов [1, 9, 12, 33, 35, 43]. Исследования показали, что у новорожденных от матерей позитивных по HBsAg и HBeAg, риск заражения выше (70 - 100% по данным исследователей в Азии и 40% по данным африканских исследователей), по сравнению с теми детьми, чьи матери позитивны только по HBsAg (5 - 30% в Азии и 5% в Африке) [39]. Наибольший риск инфицирования детей от матерей с высоким показателем репликации вируса и биохимической активностью [44]. Ряд авторов указывают на то, что кесарево сечение снижает риск передачи HBV в перинатальный период от HBsAg-позитивных матерей [9]. Грудное молоко не является фактором риска передачи инфекции [31].
У детей старшего возраста и взрослых основными путями инфицирования являются медицинские и немедицинские манипуляции, сопровождающиеся повреждением кожи и слизистых оболочек. Заражение HBV при переливании инфицированной крови и ее компонентов, проведении инструментальных обследований в медицинских учреждениях возможно, но оно регистрируется сегодня крайне редко. Ведущими путями передачи вируса являются немедицинские - инфицирование через поврежденную кожу и слизистые оболочки при внутривенном введении наркотиков, татуаже, пирсинге, косметических, маникюрных, педикюрных и других процедурах с использованием контаминированных инструментов [1, 12, 31, 39, 41].
Инвазивность HBV в 500 - 1000 раз выше, чем у ВИЧ, для инфицирования достаточно 0,0000001 мл крови. Вирус способен длительно выживать вне организма человека, сохраняя вирулентность: при комнатной температуре (в пятнах крови, на лезвии бритвы, конце иглы) - до нескольких недель, в сыворотке крови при +30 °C - 6 мес., при -20 °C - 15 лет, в сухой плазме - 25 лет.
По данным ВОЗ, количество людей, живущих с ГB в мире составляет порядка 300 млн человек, другими словами, 3,8% населения земного шара инфицированы HBV. Ежегодно регистрируются ок. 1,2 млн новых случаев инфицирования [68].
Заболеваемость значительно колеблется в различных регионах. Так, в Африканском (82 миллиона человек) и западной части Тихоокеанского регионов (116 миллионов человек) около 6,7% населения живут с HBV-инфекцией. В Юго-Восточной Азии инфицировано около 60 миллионов человек. В то же время, в Европейском и Американском регионах показатели значительно ниже - 15 миллионов и 5 миллионов соответственно [43]. Большинство пациентов в странах с высокой распространенностью HBV были инфицированы перинатальным путем, еще до внедрения программ вакцинопрофилактики гепатита B [45]. Таким образом, в будущем можно ожидать существенного снижения распространенности HBV-инфекции. На сегодняшний день уже достигнуты большие успехи - согласно последним оценкам ВОЗ, доля детей в возрасте до пяти лет, инфицированных HBV, сократилась до 0,9% (2019 г.), тогда как до начала эпохи вакцинации (1980 - начало 2000-х гг.), этот показатель составлял 4,7% [41, 45]. В РФ заболеваемость острым гепатитом B в детской популяции с начала века снизилась колоссально - с 73,4 на 100 тыс. нас. в 2000 г. до 0,05 на 100 тыс. нас. в 2024 г. Всего по стране за 2024 г. было зарегистрировано лишь 16 случаев ОГB у детей, из них 12 - у детей младше 14 лет.
1.4 Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статистической классификации болезней и проблем, связанных со здоровьем
B16 - Острый гепатит B
1.5 Классификация заболевания или состояния (группы заболеваний или состояний)
Клиническая классификация "Острого гепатита B" [1 - 4, 6, 8, 10]:
По клинической форме:
Типичная (манифестная):
a) желтушная цитолитическая;
b) желтушно цитолитеческая с холестатическим синдромом;
c) желтушная холестатическая
Атипичная:
безжелтушная;
субклиническая;
инаппарантная;
По степени тяжести:
Легкая;
Средняя;
Тяжелая;
Крайне тяжелая (фульминантная/молниеносная).
По длительности течения:
Острое циклическое - до 3 мес.;
Острое затяжное (прогредиентное) - 3 - 6 мес.;
Желтушная цитолитическая форма (типичная) характеризуется наличием интоксикации, диспептических нарушений, цитолиза, повышением билирубина за счет прямой фракции, гепатомегалией. Возможно нарушение белково-синтетической функции печени с соответствующей диспротеинемией и снижением протромбинового индекса. Степень выраженности симптомов и лабораторных отклонений вариабельна и коррелирует со степенью тяжести заболевания.
Желтушная цитолитическая форма с холестатическим синдромом. На фоне выраженного цитолиза (высокой активности печеночных трансаминаз), диспротеинемии, низкого протромбинового индекса в разгар желтухи прогрессируют признаки холестаза (зуд кожи, гипербилирубинемия за счет прямой фракции, повышение ЩФ, ГГТП, холестерина). У детей она регистрируется реже, чем у взрослых и, главным образом, в подростковом периоде.
Желтушная холестатическая форма характеризуется наличием симптомов холестаза и нормальными или минимально измененными показателями трансаминаз.
Безжелтушная форма характеризуется симптомами интоксикации, диспептическими расстройствами. Возможно появление на коже сыпи различного характера и других симптомов, свойственных типичной форме, кроме желтухи. Увеличение печени может быть минимальным, но и гепатомегалия, и гиперферментемия - обязательные симптомы данной формы. Заболевание, как правило, протекает в легкой форме, но носит затяжной, прогредиентный характер.
Бессимптомные формы диагностируются при проведении иммунобиохимических исследований в очагах, плановых обследованиях отдельных категорий (доноров, медицинского персонала, работников общественного питания, военнослужащих и других). У больных с субклинической формой выявляется умеренная гиперферментемия. Наблюдается гепатомегалия. При инаппарантной форме клинико-биохимические симптомы отсутствуют. Подтверждением диагноза служат серологические маркеры репликативной активности вируса.
Критериями оценки тяжести заболевания являются как клинические (выраженность интоксикации, желтухи, гепатомегалии), так и лабораторные отклонения (уровни печеночных трансаминаз, билирубина, нарушение белково-синтетической функции печени). Критерии тяжести подробно описаны в Приложении А3.
Примеры формулировки диагноза:
Предварительный диагноз (впервые выявленное заболевание - случай подозрительный на ОГB/вероятный случай ОГB): Острый вирусный гепатит B, типичная желтушная форма средней тяжести?
Клинический диагноз (подтвержденный случай ОГB): B16.9 Острый вирусный гепатит B без дельта-агента, типичная желтушная форма средней тяжести (ИФА крови - HBsAg положительно, анти-HBcIgM положительно; ПЦР крови - ДНК HBV положительно).
1.6 Клиническая картина заболевания или состояния (группы заболеваний или состояний)
Длительность инкубационного периода может колебаться от 42 до 180 дней, в большинстве случаев - 60 - 120 дней [1 - 4, 6, 8, 10].
Для клинически манифестных форм ОГB характерно циклическое течение с постепенным началом. Выделяют следующие периоды болезни: инкубационный, преджелтушный (продромальный/начальный), желтушный (период разгара болезни), и период реконвалесценции (фаза угасания желтухи) [1 - 4, 6, 8, 10].
Продолжительность инкубационного периода от 2-х до 6-ти месяцев. При массивном инфицировании (как правило, при гемотрансфузиях) может отмечаться уменьшение инкубационного периода до 1,5 - 2-х месяцев. В случае инфицирования в результате бытового контакта, парентеральных манипуляций (инъекции) или при половом пути передачи продолжительность инкубационного периода составляет 4 - 6 месяцев [1 - 4, 6, 8, 10].
Преджелтушный период продолжается от 4 до 7 - 10 дней, реже до 14 дней. Для него характерны астеновегетативный и диспепсический синдромы, а также гепатомегалия. Артралгический синдром, часто регистрирующийся у взрослых в этом периоде болезни, у детей встречается редко. Заболевание начинается постепенно. Температура тела, как правило, повышена незначительно (за исключением тяжелых фульминантных форм). Первыми признаками являются слабость, вялость, быстрая утомляемость - проявления астеновегетативного синдрома, и симптомы диспепсии (снижение аппетита, вплоть полного отказа от еды, тошнота, иногда рвота, горечь во рту, вздутие живота, запор (реже - диарея). Характерно также возникновение тупых болей и чувства тяжести в правом подреберье, начинающееся со 2 - 3 дня, с прогрессивным нарастанием к концу преджелтушного периода. У части детей (10%) отмечаются экзантема (обычно уртикарная) и признаки васкулита. В преджелтушном и желтушном периодах возможно возникновение папулезного акродерматита (синдром Джанотти - Крости); на предплечьях, голенях (на других участках тела значительно реже) возникают папулы темно-красного (медного) цвета, что связанно с поражением кожи иммунными комплексами. Заканчивается преджелтушный период изменением окраски экскрементов - ахолией кала (цвет кала - светло-серый) и потемнением мочи. Желтуха, как правило, возникает через 1 - 2 дня после этого [1 - 4, 6, 8, 10]. У 5 - 7% пациентов преджелтушный период может отсутствовать. Тогда потемнение мочи и желтушность склер будут служить первыми симптомами болезни [8]. При лабораторном обследовании в моче обнаруживают повышение уровня уробилиногена, иногда желчные пигменты. В биохимическом анализе крови отмечается повышение АЛТ и АСТ. Изменения в периферической крови на начальном этапе болезни не характерны. Может отмечаться небольшой лейкоцитоз, тенденция к лимфоцитозу, СОЭ, как правило, в пределах нормы. При вирусологическом обследовании обнаруживается специфические маркеры HBV инфекции (HBsAg, HBeAg, анти-HBc IgM), в ПЦР крови детектируется ДНК HBV [1 - 4, 6, 8, 10].
Желтушный период продолжается от 2-х до 6-ти недель, чаще 3 - 4 недели. В единичных случаях желтуха сохранятся меньше 7 дней, редко отмечается и более длительное ее сохранение - до нескольких месяцев. В отличие от гепатита A, переход заболевания в желтушный период обычно не сопровождается улучшением общего состояния. Остаются выраженными и нередко нарастают симптомы интоксикации: слабость, раздражительность, головная боль, поверхностный сон, снижение аппетита до анорексии (при тяжелых формах), тошнота и иногда рвота. У некоторых больных, особенно у подростков, возникает эйфория, которая может быть предвестником энцефалопатии, но создает обманчивое впечатление улучшения состояния. Желтуха при ОГB нарастает постепенно - обычно в течение 5 - 6 дней, иногда до 2 недель и дольше. Первоначально желтушное окрашивание приобретают склеры, слизистая оболочка твердого неба и уздечка языка, позднее окрашивается кожа. Моча становится темной, кал на высоте желтухи ахоличный. Максимума желтуха достигает на 2 - 3 неделе, в течение 5 - 10 отмечается ее стабилизация, в дальнейшем сменяющаяся угасанием. Интенсивность желтухи обычно соответствует тяжести заболевания. В желтушном периоде еще более увеличивается печень [1 - 4, 6, 8, 10]. У подростков, особенно у девочек, нередко отмечается зуд кожи, интенсивность которого не коррелирует со степенью желтухи, а желтуха удерживается длительно и имеет зеленоватый оттенок, что является признаком холестаза. Нередко отмечаются носовые кровотечения. Появляются экхимозы (коагулопатия). При этом часто определяются гипотензия, брадикардия, приглушенность тонов сердца и систолический шум, обусловленные ваготоническим эффектом желчных кислот. Больных беспокоит чувство тяжести в эпигастральной области и правом подреберье, особенно после еды, вследствие растяжения капсулы печени [6]. Язык больных обычно покрыт белым или бурым налетом. При пальпации выявляется увеличение и болезненность печени, больше за счет левой доли (у подростков может увеличиваться преимущественно правая доля), консистенция эластичная или плотноэластичная, поверхность гладкая. Селезенка также увеличивается, но несколько реже. Сокращение размеров печени на фоне прогрессирующей желтухи и интоксикации - неблагоприятный признак, указывающий на развивающуюся злокачественную форму. Плотная консистенция печени, особенно правой доли, заостренный край, сохраняющиеся после исчезновения желтухи, могут свидетельствовать о переходе болезни в затяжную форму и требуют активного диспансерного наблюдения в отношении формирования хронического гепатита, особенно у подростков [6]. На протяжении всего желтушного периода регистрируется значительно повышение активности печеночных трансаминаз (в 30 - 50 раз выше нормы). При тяжелом течении болезни нарушается белково-синтетическая функция печени (снижается содержание альбумина, протромбинового индекса). В периферической крови обнаруживают тенденцию к лейкопении и лимфо-, моноцитозу, СОЭ снижается или в норме. Фаза угасания желтухи характеризуется постепенным улучшением состояния больного и восстановлением показателей функциональных печеночных тестов [1, 2]. Как правило, фаза угасания обычно более продолжительная, чем фаза нарастания. Она характеризуется постепенным улучшением состояния больного и восстановлением функциональных печеночных тестов. Однако у ряда больных развиваются обострения, протекающие, как правило, более легко [6].
Период реконвалесценции - клиническое выздоровление и нормализация биохимических показателей обычно происходят в течение 6 месяцев после начала заболевания. Наиболее длительно сохраняются астеновегетативный синдром и чувство дискомфорта в правом подреберье. Клинико-биохимические отклонения купируются медленно: содержание билирубина в сыворотке нормализуется в течение 2 - 4 недель; повышение трансаминаз сохраняется от 1 до 3 месяцев. У пациентов можно наблюдать волнообразный характер гиперферментемии в период реконвалесценции, возможны рецидивы (клинические и/или лабораторные - биохимические) с характерными синдромами, что требует дифференциации с хроническими гепатитами и/или суперинфекциями другими гепатотропными вирусами [1, 2, 6].
При тяжелой форме болезни (30 - 40% случаев) значительно выражен синдром интоксикации в виде астении, головной боли, анорексии, тошноты и рвоты, инсомнии и эйфории, часто возникают признаки геморрагического синдрома в сочетании с яркой ("шафранной") желтухой. Резко нарушены все функциональные тесты печени. При неосложненном течении тяжелые формы заканчиваются выздоровлением через 10 - 12 недель и более [6]. Критерии тяжести ОГB представлены в Приложении А3.
У новорожденных и детей младшей возрастной группы ОГB преимущественно протекает бессимптомно, без классической желтухи, но в 70 - 90% случаев переходит в хронический процесс. По всей видимости, это связано с несовершенством и незрелостью иммунной системы. В некоторых случаях единственным проявлением заболевания в этой возрастной группе может быть синдром Джанотти-Крости. На течение гепатита ОГB неблагоприятно влияет наличие сопутствующих хронических заболеваний [1 - 4, 6, 8, 10, 47].
Злокачественный (фульминантный) гепатит является самостоятельной формой вирусного гепатита B, характеризующейся массивным или субмассивным некрозом печени, прогрессирующей печеночной недостаточностью и высокой летальностью. Этиопатогенетическими факторами развития злокачественного вирусного гепатита являются как особенности вируса (инфицирование мутантными формами - pre-core мутант HBV, высокая инфицирующая доза возбудителя), так и особенности организма ребенка (чрезмерный иммунный ответ). Различают фульминантный гепатит, протекающие с развитием прекомы, комы и без них. В зависимости от темпа, характера клинической симптоматики и морфологических изменений выделяют:
Молниеносное течение (развитие печеночной комы и летального исхода в преджелтушном периоде в первые 3 - 4 дня от начала заболевания).
Острое течение (печеночная кома в разгар клинических симптомов, 5 - 8-й день желтушного периода).
Подострое течение (постепенное волнообразное прогрессирование клинических симптомов и развитие печеночной комы на 3 - 5-й неделе заболевания).
Злокачественные формы ОГB следует отличать от цирроза печени при хроническом гепатите, когда печеночная кома развивается в исходе течения декомпенсированного цирроза печени. Характерным является короткий преджелтушный период (3 - 5 дней), острое начало заболевания с повышения температуры тела до 38 - 40 °C, вялость, адинамия, сонливость с приступами беспокойства и двигательным возбуждением, выраженные диспептические расстройства (тошнота, рвота, срыгивание, вздутие живота, разжижение и/или учащение стула). С появлением желтухи состояние больных резко ухудшается, симптомы интоксикации быстро нарастают, рвота становится более частой с примесью крови, прогрессирует геморрагический синдром, уменьшаются размеры печени, развиваются симптомы сердечно-сосудистой недостаточности.
Клинические симптомы злокачественной формы можно разделить на следующие группы:
Нервно-психические расстройства. У детей раннего возраста возникает психомоторное возбуждение, беспричинный плач, вскрикивания, тремор рук, дрожание подбородка, тонико-клонические судороги. Приступы длятся часами, возникают обычно в ночное время. У старших детей отмечается неустойчивость психики, раздражительность, дезориентированность во времени и пространстве, приступы тоски, провалы памяти, расстройство почерка; развитие острого психоза, делирия, бреда, галлюцинаций, состояния возбуждения; тонико-клонические судороги, нарушение сознания, появление патологических рефлексов; для детей всех возрастов характерна инверсия сна - сонливость днем и бессонница ночью.
Рвота: отмечается тошнота, повторная рвота в преджелтушном и желтушном периоде, у детей раннего возраста - частые срыгивания, примесь крови в рвотных массах, рвота "кофейной гущей".
Геморрагический синдром: носовые кровотечения, кровотечения в ЖКТ, дегтеобразный стул (мелена), геморрагическая сыпь (кожа, слизистые). Причины: нарушение синтеза факторов свертывания, фибриногенопатия, снижение витамин K-зависимых ферментов.
Желтуха. Быстро усиливается и достигает максимальной выраженности в коматозный период. У детей раннего возраста желтуха менее выражена, так как у них хорошая гидрофильность тканей.
Печеночный запах: напоминает запах сырой печени, развивается вследствие нарушения обмена метионина, накопления в крови метилмеркаптана.
Лихорадка: может достигать 40 °C и выше, в терминальный период не поддается воздействию препаратов, обладающих жаропонижающим действием, у части больных заболевание протекает при нормальной температуре, повышение температуры свидетельствует о присоединении интеркуррентных заболеваний.
Уменьшение размеров печени. Один из наиболее характерных, но не ранних (!) признаков заболевания. На ранних этапах развития злокачественного гепатита размеры печени, как правило, увеличены, но консистенция становится менее плотной, тестообразной. В дальнейшем наблюдается быстрое сокращение размеров печени, отражающее динамику развития массивных некрозов.
Болевой синдром относится к ранним признакам развивающейся злокачественной формы. Связан с некрозом и аутолитическим распадом паренхимы, в меньшей степени - с поражением желчевыводящих путей и капсулы печени. Проявляется тупыми и ноющими болями в правом подреберье, иногда напоминает резкие боли при желчнокаменной болезни. У маленьких детей проявляются резким беспокойством, вскрикиванием; при попытке пальпировать печень возникает двигательное беспокойство и усиливается крик.
Со стороны сердечно-сосудистой системы: тахикардия, снижение АД, может быть по типу коллапса, иногда экстрасистолия, преждевременное появление 2-го тона, сниженный венозный возврат.
Со стороны органов дыхания: одышка (токсическое шумное дыхание), отек легких.
Поражение почек: снижение количества суточной мочи (шунтирование крови мимо клубочковых капилляров, канальцевый некроз).
Одновременно и вслед за этими симптомами наступает затемнение сознания с развитием печеночной комы с нарушением рефлекторной деятельности и расстройством жизненно важных функций (кровообращения, дыхания, обменных процессов). На начальной стадии (прекома) приступы психомоторного возбуждения сменяются периодами адинамии, сонливости, дети не могут фиксировать взгляд на игрушках, периодически не узнают мать, но на болевые раздражители реагируют плачем. Реакция зрачков на свет сохранена. Брюшные рефлексы обычно не вызываются. Симптомы прекомы сопровождаются повторной рвотой по типу кофейной гущи, повышением температуры тела, геморрагическими высыпаниями на коже и слизистых оболочках, тахикардией, одышкой, появлением периферических отеков. Размеры печени уменьшаются, край печени плотноватой консистенции, выступает из-под края реберной дуги на 1 - 2 см. Продолжительность прекомы у больных с острым течением гепатодистрофии составляет 1 - 1,5 дня, а при подостром течении - в среднем 8 дней. Вслед за прекомой развивается печеночная кома. Продолжительность комы при остром течении составляет в среднем 17 часов, при подострой гепатодистрофии - 24 часа. Для своевременной диагностики печеночной комы, возникающей у больных со злокачественными формами вирусного гепатита, кроме симптомов поражения ЦНС, важное значение имеют такие симптомы, как интенсивность желтухи, выраженность геморрагического синдрома, появление лихорадки, несвязанной с присоединением вторичных заболеваний, увеличение размеров живота, "печеночный" запах, лабильность пульса, тахикардия, токсическая одышка, уменьшение размеров печени, ее размягчение, болезненность при пальпации.
Лабораторные данные при злокачественной форме гепатита:
- повышение непрямого билирубина;
- соотношение АсАТ / АлАТ > 1;
- билирубин-ферментная диссоциация;
- билирубин-протеидная диссоциация;
- снижение уровня протромбина, фибриногена;
- снижение концентрации HBsAg, раннее появление anti-HBs;
- анемия.
Исходы ОГB:
- выздоровление с полным восстановлением функции печени;
- выздоровление с остаточными явлениями в виде фиброза;
- выздоровление с остаточными явлениями в виде поражения билиарной системы;
- формирование хронического гепатита;
- летальный исход.
Летальные исходы с высокой частотой (до 50% и выше) отмечаются при злокачественной форме. Продолжительные наблюдения в катамнезе показали, что манифестные (желтушные) формы ОГB у детей, как правило, не заканчиваются развитием хронического гепатита. Все случаи так называемой "хронизации острого гепатита B" требуют исключения суперинфекции, в первую очередь гепатита A и гепатита B у больного ХГB, а также другой патологии. Атипичные формы гепатита B трудно отличимы от первично-хронического течения гепатита B и требуют особого внимания врача [6].
Осложнениями могут быть острая печеночная недостаточность (ОПН в 0,8 - 1% случаев), массивный геморрагический синдром, обострения и рецидивы болезни (в 1 - 1,5% случаев), поражение желчных путей, возможно наслоение вторичной бактериальной инфекции (пневмония, холангит, холецистит и др.) [1 - 4, 6, 8, 10].
2. Диагностика заболевания или состояния (группы заболеваний или состояний) медицинские показания и противопоказания к применению методов диагностики
Критерии установления диагноза/состояния:
Окончательный диагноз ОГB устанавливается на основании обнаружения ДНК HBV в крови пациента, вне зависимости от наличия или отсутствия характерного симптомокомплекса и/или отклонений в результатах лабораторного обследования, т.к. помимо клинически манифестных форм возможно и латентное течение заболевания. Критерием дифференциальной диагностики острого и хронического гепатита является длительность течения заболевания. При течении заболевания менее 6 месяцев диагноз формулируется как острый гепатит B.
2.1 Жалобы и анамнез
- Рекомендуется у всех пациентов с подозрением на вирусный гепатит B тщательный сбор жалоб и анамнеза болезни с целью оценки состояния больного, определения плана обследования и лечения, и постановки предварительного диагноза [1 - 6, 8, 10, 48].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарий: при сборе жалоб и анамнеза следует тщательно расспрашивать пациента о характере начала болезни, наличии или отсутствии жалоб на повышение температуры, слабость, снижение аппетита, сонливость, боли в мышцах, суставах, появлении сыпи и т.п. для выявления первичных симптомов продромального периода. Целенаправленно уточняют сроки появления желтушности кожи, склер, изменения окраски мочи и кала (если таковые имеются).
- При опросе у всех пациентов с подозрением на гепатит B рекомендуется выяснить данные эпидемиологического анамнеза с целью выявления детей высокого риска к инфицированию вирусом гепатита B [1 - 6, 8, 10, 48].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарий: при опросе следует обращать внимание на выяснение данных эпидемиологического анамнеза. Факт эпидемиологического контакта (перинатального, полового, бытового) с человеком, инфицированным HBV, а также наличие парентерального анамнеза (операции, гемотрансфузии, инъекции) являются опорными признаками при диагностике ВГB. Для эпидемиологического анамнеза ОГB необходимы сведения о трансфузиях, оперативных вмешательствах, инъекциях, инструментальном обследовании, стоматологическом лечении и других медицинских манипуляциях за 6 мес. до заболевания, а также данные о половых и бытовых контактах с больными острыми и хроническими формами ГB, носителями HBsAg, незащищенных половых контактах, употреблении инъекционных наркотиков. Для детей раннего возраста первостепенное значение имеют сведения о наличии инфекции у матери. Для выявления группы риска при опросе следует выяснять данные вакцинального статуса: сведения о наличии/отсутствии вакцинации против ВГB. В случае диагностики заболевания у детей первого года жизни из перинатального контакта по гепатиту B факт вакцинации не должен быть основополагающим, т.к. инфицирование могло произойти в пренатальном периоде (до вакцинации).
2.2 Физикальное обследование
- Рекомендуется у всех пациентов с подозрением на гепатит B при внешнем осмотре оценить состояние и цвет кожных покровов, слизистых полости рта и склер, наличие сыпи, состояние языка (цвет, влажность и налет), степень выраженности катаральных симптомов, с целью выявления симптомов, характерных для продромального периода, а также указывающих на вовлечение печени в патологический процесс [1 - 6, 8, 10, 48].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарий: помимо осмотра на предмет желтухи, типичной для острого течения заболевания, необходимо исключить наличие сыпи. Петехиальная сыпь может быть симптомом тяжелого течения ОГB. Кроме того, необходимо помнить, что у младенцев и детей раннего возраста единственным проявлением заболевания может быть синдром Джанотти-Крости, проявляющийся в виде острой, симметричной сыпи с плоскими, телесного или розовато-коричневого цвета папулами или везикулами диаметром от 1 до 10 мм, которые могут сливаться в бляшки [69, 70]. Сыпь также может быть пятнисто-папулезной [71]. Атипичные формы могут быть везикуло-буллезными [72]. Преобладающими участками поражения являются лицо, ягодицы, разгибательные поверхности предплечий и ног, а также стопы. При травматизации кожного покрова возможно появление геморрагической сыпи [69, 70, 72 - 75].
- Рекомендуется у всех пациентов с подозрением на гепатит B визуальная и мануальная оценка состояния живота и органов брюшной полости: оценивают размеры живота, его форму, участие в акте дыхания, пальпируют и определяют границы печени и селезенки. С помощью перкуссии определяют наличие или отсутствие выпота в брюшной полости (при тяжелой форме возможно развитие асцита), проверяют перитонеальные симптомы, оценивают перистальтику [1 - 6, 8, 10, 48].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: гепатомегалия может быть выражена слабо или быть единственным клиническим признаком при безжелтушной форме ОГB. При типичной желтушной форме увеличение размеров печени и ее плотности максимальны в желтушный период. Чем меньше ребенок, тем чаще регистрируется спленомегалия. Степень выраженности гепатомегалии и спленомегалии коррелируют со степенью тяжести болезни. Уменьшение размеров печени (по сравнению с нормальными) может быть прогностически опасным признаком, свидетельствующем о злокачественном течении процесса.
- Рекомендуется у всех пациентов с подозрением на гепатит B оценить окраску мочи и кала с целью своевременной диагностики желтухи [1 - 6, 8, 10, 48].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: у детей потемнение мочи и "пятнистый", а затем ахоличный (светло-серый) стул появляются за 2 - 3 дня до начала желтухи. При легких вариантах болезнь может начинаться сразу с потемнения мочи и желтухи. Появление "пестрого" кала после обесцвеченного указывает на восстановление желчеотделения и соответствует кризису болезни, далее отмечается обратное развитие всех симптомов.
- Рекомендуется у всех пациентов с подозрением на гепатит B при физикальном осмотре оценить состояние сердечно-сосудистой и дыхательной систем - проводят измерение частоты сердцебиения, исследование пульса, измерение артериального давления на периферических артериях, измерение частоты дыхания у всех обследуемых детей для своевременного выявления осложнений со стороны сердечно-сосудистой системы [1 - 6, 8, 10, 48].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: нередко в процесс вовлекаются сердечно-сосудистая, нервная, мочевыделительная и другие системы, но эти изменения никогда не являются ведущими.
- Рекомендуется пациентам с тяжелым течением гепатита B определение признаков декомпенсации функции печени: появление симптомов энцефалопатии, появление периферических отеков, геморрагического синдрома - для своевременной диагностики печеночной недостаточности [1 - 6, 8, 10, 48].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
- Рекомендуется пациентам с тяжелым течением ОГB, при наличии признаков острой печеночной недостаточности (развитии энцефалопатии, отечного синдрома, геморрагического синдрома) оценка степени нарушения сознания и комы по шкале Глазго для своевременного перевода и дальнейшего оказания специализированной помощи в условиях ОРИТ [1 - 6, 8, 10, 48].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: критерии оценки степени нарушения сознания и комы по шкале Глазго представлены в Приложении Г1.
2.3 Лабораторные диагностические исследования
Лабораторные методы исследования с исследованием биохимических и гематологических показателей позволяют диагностировать острую фазу заболевания и степень тяжести; этиологическая верификация гепатита осуществляется только серологическими и молекулярно-генетическими методами.
На этапе постановки диагноза
- Рекомендуется всем пациентам с подозрением на ОГB определение активности аланинаминотрансферазы (АЛТ) и аспартатаминотрансферазы (АСТ) в крови с целью оценки степени повреждения печени и тяжести заболевания [1 - 6, 8, 10, 48].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: выявление повышенного уровня АЛТ и АСТ в сыворотке указывает на цитолиз гепатоцитов и с высокой степенью вероятности подтверждает диагноз острого гепатита. Для острой фазы болезни характерно превалирование АЛТ над АСТ.
- Рекомендуется всем пациентам с подозрением на ОГB исследование уровня свободного и связанного билирубина в крови с целью оценки степени нарушение метаболизма билирубина и соответствия тяжести заболевания [1 - 6, 8, 10, 48].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: признаками нарушения пигментного обмена и внутрипеченочного холестаза являются нарастание уровней общего билирубина в сыворотке крови с преобладанием прямой фракции, ЩФ, ГГТП и холестерина.
- Рекомендуется всем пациентам с подозрением на ОГB с целью установления этиологии гепатита проведение серологических исследований методом ИФА или ХЛИА: определение антигена (HBsAg) вируса гепатита B (Hepatitis B virus) в крови, качественное исследование, определение антител к поверхностному антигену (anti-HBs) вируса гепатита B (Hepatitis B virus) в крови, качественное исследование, определение антител класса M к ядерному антигену (anti-HBc IgM) вируса гепатита B (Hepatitis B virus) в крови, определение антител класса G к ядерному антигену (anti-HBc IgG) вируса гепатита B (Hepatitis B virus) в крови, определение антигена (HBeAg) вируса гепатита B (Hepatitis B virus) в крови, определение антител к e-антигену (anti-HBe) вируса гепатита B (Hepatitis B virus) в крови [1 - 6, 8 - 10, 48].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарий: лишь выявление специфических маркеров HBV является абсолютным этиологическим подтверждением диагноза ГB. Самым достоверным специфическим маркером ОГB являются анти-HBc IgM, которые появляются в конце инкубационного периода и сохраняются в течение всего периода клинических проявлений. Через 4 - 6 мес. от начала заболевания анти-HBc IgM исчезают и появляются анти-HBc IgG (они сохраняются пожизненно). У вирусоносителей HBVанти-HBc IgM в крови отсутствуют.
В инкубационном периоде ВГB одновременно с HBsAg в сыворотке крови циркулирует HBe-антиген - маркер активной репликации вируса, он выявляется еще до синдрома цитолиза. HBeAg исчезает из крови еще в периоде желтухи и появляются анти-HBe. Наличие HBeAg всегда отражает продолжающуюся репликативную фазу острой HBV-инфекции, если он обнаруживается более 2 - 3 мес., то это свидетельствует о возможности хронизации процесса. Индикация HBeAg и анти-HBe имеет не столько диагностическое, сколько эпидемиологическое и прогностическое значение. Anti-HBs начинают циркулировать в крови в период реконвалесценции после прекращения HBs-антигенемии и свидетельствуют о санации организма от вируса. Также они выявляются после вакцинации против ВГB Для исключения ко-инфекции вирусного гепатита D необходимо проведение обследования по вирусному гепатиту D. Следует учитывать, что в некоторых случаях HBsAg может отсутствовать, а при инфицировании мутантным штаммом не определяется HBeAg, поэтому целесообразно определять сразу несколько маркеров. Критерии лабораторного подтверждения диагноза и оценки стадии заболевания по результатам серологической диагностики представлены в Приложении А3.
- Рекомендуется всем пациентам с подозрением на гепатит B определение ДНК вируса гепатита B (Hepatitis B virus) в крови методом ПЦР, качественное исследование целью подтверждения этиологии гепатита [1 - 6, 8 - 10, 48].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарий: ДНК HBV - показатель репликации вируса и может быть обнаружена в инкубационный, желтушный периоды, а также в более поздние сроки (при обострении, прогредиентном, затяжном и хроническом течении) заболевания ДНК начинает обнаруживаться в крови в среднем через месяц после инфицирования и является первым диагностическим маркером ВГB, опережая появление HBsAg на 10 - 20 дней. Исследование на ДНК ВГB позволяет проводить раннюю диагностику ОГB, выявлять скрытые (латентные) формы ВГB и мутантные по HBeAg штаммы вируса. При затяжном течении гепатита целесообразно определение ДНК вируса гепатита B (Hepatitis B virus) в крови методом ПЦР, количественное исследование для оценки динамики вирусной активности и прогнозирования исхода заболевания.
- Рекомендуется всем пациентам с ОГB выполнение общего (клинического) анализа крови, развернутого с определением лейкоцитарной формулы для оценки тяжести состояния - степени выраженности воспалительных изменений, исключения анемии, тромбоцитопении [1 - 6, 8, 10, 48].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: в периферической крови при легкой и средней степени тяжести ОГB выявляется лейкопения или тенденция к ней, лимфоцитоз, а при тяжелой степени тяжести лейкопения сменяется лейкоцитозом со сдвигом влево, регистрируется замедленная СОЭ, тромбоцитопения, возможно развитие анемии.
- Рекомендуется всем пациентам с ОГB выполнение общего (клинического) анализа мочи для оценки степени тяжести заболевания и его формы [1 - 6, 8, 10, 48].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: повышение в моче уровней уробилина и желчных пигментов характерны для начала желтушного периода гепатита и указывают на первые признаки нарушения пигментного обмена и внутрипеченочного холестаза.
- Рекомендуется всем пациентам с ОГB определение активности щелочной фосфатазы в крови с целью оценки степени выраженности холестаза и тяжести заболевания [1 - 6, 8, 10, 48].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
- Рекомендуется всем пациентам с ОГB определение активности гамма-глютамилтрансферазы в крови с целью оценки степени выраженности холестаза и тяжести заболевания [1 - 6, 8, 10, 48].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: признаками нарушения пигментного обмена и внутрипеченочного холестаза являются нарастание уровней общего билирубина с преобладанием прямой фракции в сыворотке крови, ЩФ, ГГТП и холестерина.
- Рекомендуется всем пациентам с ОГB исследование уровня общего белка и уровня альбумина в крови с целью оценки белково-синтетической печени [1 - 6, 8, 10, 48].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
- Рекомендуется всем пациентам с ОГB выполнение коагулограммы (ориентировочное исследование системы гемостаза) для оценки степени тяжести заболевания и с целью раннего выявления признаков острой печеночной недостаточности [1 - 6, 8, 10, 48].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: данные протеинограммы и коагулограммы необходимы для оценки степени тяжести заболевания. Снижение уровня общего белка, альбумина, фибриногена и ПТИ - указывает на нарушение белково-синтетической функции печени (признаки гепатоцеллюлярной недостаточности) и возможность развития ДВС-синдрома, который сопровождается фазовыми изменениями в свертывающей системы крови.
- Рекомендуется пациентам с ОГB при тяжелом течении заболевания определение группы крови по системе AB0, определение антигена D системы Резус (резус-фактор) для своевременного проведения гемотрансфузии в случае развития геморрагического синдрома [1 - 6, 8, 10, 48, 65].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: проводится у пациентов с тяжелыми и фульминантными формами течения гепатита.
На этапе патогенетической и симптоматической терапии
- Рекомендуется всем пациентам с ОГB при стационарном лечении динамический контроль показателей общего (клинического) анализа крови развернутого с определением лейкоцитарной формулы с целью выявления осложнений и сопутствующей патологии не реже 1 раза в 14 дней [1 - 6, 8 - 10, 48, 65].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: позволяет оценить степень выраженности воспалительного процесса (по уровню лейкоцитов, лейкоцитарной формуле и СОЭ) и оценить риск развития кровотечений (по уровню тромбоцитов). Выполняется с периодичностью 1 раз в 7 - 14 дней. При наличии клинических показаний - частота выполнения на усмотрение лечащего врача.
- Рекомендуется всем пациентам с ОГB при стационарном лечении при повышенной активности аланинаминотрансферазы (АЛТ), аспартатаминотрансферазы (АСТ), щелочной фосфатазы, гамма-глутамилтрансферазы, повышением уровня билирубина, в крови на этапе диагностики и лечения заболевания, динамический контроль показателей (определение активности аланинаминотрансферазы, аспартатаминотрансферазы, щелочной фосфатазы, гамма-глютамилтрансферазы в крови, исследование уровня общего билирубина, свободного и связанного билирубина в крови), не реже 1 раза в 14 дней с целью своевременного выявления тяжелого и осложненного течения заболевания [1 - 6, 8, 10, 48].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: выполняется с периодичностью 1 раз в 7 - 14 дней. При наличии клинических показаний - частота выполнения анализа крови биохимического общетерапевтического на усмотрение лечащего врача.
- Рекомендуется пациентам с ОГB при стационарном лечении, имеющим отклонения в показателях коагулограммы, общего белка и альбумина на этапе постановки диагноза и лечения, а также пациентам с клиническими признаками снижения белково-синтетической функции печени (отеки, геморрагический синдром) динамический контроль показателей (коагулограмма (ориентировочное исследование системы гемостаза), исследование уровня общего белка, альбумина в крови) не реже 1 раза в 14 дней для контроля за течением заболевания [1 - 6, 8, 10, 48].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: выполняется с периодичностью 1 раз в 7 - 14 дней. При наличии клинических показаний - частота выполнения на усмотрение лечащего врача.
2.4 Инструментальные диагностические исследования
- Рекомендуется всем пациентам с ОГB на этапе постановки диагноза проведение ультразвукового исследования (УЗИ) органов брюшной полости и забрюшинного пространства для характеристики состояния печени, селезенки, исключения сопутствующей патологии желудочно-кишечного тракта [1 - 6, 8, 10, 48].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарий: характерна гепатомегалия без изменения структуры печени, возможна спленомегалия. При наличии выраженных изменений при первичном исследовании, по клиническим показаниям возможно повторное проведение исследования для оценки динамики заболевания [1 - 6, 47].
- Рекомендуется регистрация электрокардиограммы у пациентов с ОГB при подозрении на поражение сердца (изменение сердечного ритма, изменение границ и тонов сердца, выявление шума) [1 - 6, 47].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: для больных в остром периоде ВГB характерной является склонность к брадикардии, а при ухудшении состояния, нарастании интоксикации и риске развития прекомы характерным является изменение ритма сердца, появление тахикардии, аускультативно - приглушение тонов сердца.
2.5 Иные диагностические исследования
- Рекомендуется пациентам с тяжелым течением острого вирусного гепатита B при наличии неотложных состояний, консультация врача-анестезиолога-реаниматолога для определений показаний к переводу в отделение реанимации и интенсивной терапии (ОРИТ) [1 - 6, 8, 10, 47, 48].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
- Рекомендуется пациентам с тяжелым течением острого вирусного гепатита B при подозрении на развитие энцефалопатии консультация врача-невролога для коррекции терапии [1 - 6, 8, 10, 47, 48].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
- Рекомендуется в диагностически неясных случаях, при длительном сохранении гипербилирубинемии или синдрома холестаза, проведение магнитно-резонансной томографии органов брюшной полости или компьютерной томографии органов брюшной полости в целях дифференциальной диагностики [1 - 6, 47].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
3. Лечение, включая медикаментозную и немедикаментозную терапии, диетотерапию, обезболивание, медицинские показания и противопоказания к применению методов лечения
Принципы лечения больных с ОГB предусматривают одновременное решение нескольких задач [1 - 6, 8, 10, 47, 48]:
- купирование острых симптомов болезни и предупреждение развития осложнений;
- предупреждение рецидивов и формирования хронического гепатита.
На выбор тактики лечения оказывают влияние следующие факторы [1 - 6, 8, 10, 47, 48]:
- вариант начального периода заболевания;
- тяжесть заболевания;
- клиническая форма болезни;
- возраст больного;
- наличие и характер осложнений;
- доступность и возможность выполнения лечения в соответствии с необходимым видом и условиями оказания медицинской помощи.
Объем лекарственной терапии коррелирует со степенью тяжести заболевания: при легком течение ограничивается базисной терапией с достаточным уровнем гидратации больного и нутритивной поддержкой. По мере возрастания степени тяжести расширяется и спектр назначаемых препаратов. Необходимо избегать неоправданного назначения лекарственных средств ввиду потенциальных рисков лекарственно-индуцированного повреждения печени.
3.1 Консервативное лечение
3.1.1 Базисная терапия
- Рекомендуется пациентам со средней и тяжелой степенью тяжести назначение охранительного режима [2, 5, 6, 49, 50].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: в период разгара заболевания показано назначение постельного режима, а больным с тяжелым, злокачественным течением заболевания строгого постельного режима. В периоды угасания желтухи и реконвалесценции пациенты переходят на палатный режим [50].
- Рекомендуется всем пациентам назначение варианта диеты с механическим и химическим щажением. Категорически запрещается алкоголь [2, 5, 6, 49, 50].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
3.1.2 Этиотропная терапия
Большинство пациентов не нуждаются в назначении этиотропной терапии. Целесообразно ее проведение лишь по жизненным показаниям в случае жизнеугрожающих состояний при фульминантном течении ОГB, развитии острой печеночной недостаточности. Исследований, посвященных противовирусной терапии ОГB у детей нет. Ввиду отсутствия альтернатив, могут быть экстраполированы рекомендации по терапии взрослых больных с ОГB [75, 76, 84]. Для этиотропной терапии ОГB возможно применение противовирусных препаратов, используемых при терапии ХГB в тех же дозах. Терапия проводится до исчезновения HBsAg и достижения неопределяемого уровня ДНК HBV (определение ДНК вируса гепатита B (Hepatitis B virus) в крови методом ПЦР, качественное исследование), подтвержденных дважды с интервалом в 4 недели [75, 76].
3.1.3 Патогенетическая терапия
- Рекомендуется проведение дезинтоксикационной терапии в пероральном и/или инфузионном режиме по клиническим показаниям с учетом степени тяжести заболевания для купирования синдрома интоксикации. Выбор препаратов и объем данной терапии зависит от степени тяжести заболевания [2, 5, 6, 47, 49, 50].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: легкое течение - пероральная дезинтоксикация. Средняя степень тяжести - инфузионная терапия с использованием растворов для внутривенного введения: растворы электролитов, электролиты в комбинации с углеводами, углеводы (с учетом возраста детей, показаний и противопоказаний). Парентеральное введение жидкости проводят исходя из расчета физиологической потребности, текущих патологических потерь и имеющегося дефицита жидкости.
- Рекомендуется пациентам со среднетяжелым и тяжелым течением ОГB с целью более быстрого восстановления функции печени, улучшения тканевого обмена, стабилизации клеточных мембран назначение препаратов для лечения заболеваний печени (Глицирризиновая кислота + Фосфолипиды**, фосфолипиды) [49, 50, 52, 85, 87].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: препараты назначаются с учетом возрастных ограничений в соответствии с инструкциями по применению лекарственных препаратов. Детям старше 12 лет начинать терапию можно с внутривенных форм с последующим переводом на пероральные. Детям с 3 до 12 лет фосфолипиды назначают только в парентеральной форме (в соответствии с инструкциями) [49, 50, 52, 85, 87].
- Рекомендуется больным ОГB в случае формирования холестаза проведение терапии, направленной на нормализацию функции желчеобразования и желчевыведения с использованием препаратов для лечения заболеваний печени и желчевыводящих путей. Длительность курса 2 - 3 недели [2, 3, 5, 47, 50, 53].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
- Рекомендуется в случае тяжелого течения заболевания с формированием печеночной недостаточности, фульминантного течения ОГB назначение глюкокортикоидов. Длительность терапии определяется индивидуально, по клиническим показаниям [6, 47, 50 - 52].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: целесообразно назначение глюкокортикоидов пациентам с любыми проявления фульминантной формы ОГB (прекома, кома, признаки массивного некроза печени), с тяжелыми формами гепатита с признаками острой печеночной недостаточности, а также тяжелыми формами без признаков печеночной прекомы - комы, но с выраженными проявлениями интоксикации и их прогрессированием, несмотря на проводимую активную инфузионную терапию с целью подавления иммунопатологических, воспалительных реакций и предотвращения отека-набухания головного мозга. Препаратом выбора является преднизолон** [6, 47, 50, 51].
- Рекомендовано при тяжелом течении ОГB с формированием печеночной недостаточности со снижением белково-синтетической функции печени и уровня альбуминов сыворотки с заместительной целью назначение 10% раствора альбумина человека**, направленное на поддержание объема циркулирующей крови. При развитии печеночной недостаточности - терапия по протоколам ОРИТ [2, 5, 6, 47, 49, 50].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
- Рекомендуется больным с желтушной формой ОГB проведение терапии, направленной на регуляцию физиологического ритма опорожнения толстой кишки (запор) [2, 3, 5, 50, 52, 83].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: при лечении больных с ОГB необходимо следить за регулярным опорожнением кишечника в соответствии с физиологической нормой. С этой целью используются слабительные средства (лактулоза**).
- Рекомендуется пациентам с симптомами ферментативной недостаточности поджелудочной железы назначение ферментных препаратов - панкреатин**, с целью нормализации пищеварения [88].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
- Рекомендуется при развитии асцита и/или периферических отеков применение диуретиков с целью купирования отечного синдрома [2, 5, 6, 49, 50].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: в случае развития напряженного асцита показано проведение лапароцентеза.
3.2 Хирургическое лечение
- Рекомендуется пациентам с фульминантным течением ОГB с формированием ОПН экстренная трансплантация печени для повышения выживаемости [1, 3, 4, 58, 75].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
4. Медицинская реабилитация и санаторно-курортное лечение, медицинские показания и противопоказания к применению методов медицинской реабилитации, в том числе основанных на использовании природных лечебных факторов
Для пациентов с ОГB специализированные реабилитационные мероприятия не разработаны.
Допуск пациентов с ОГB в санаторно-курортные учреждения разрешается после клинического выздоровления [86].
5. Профилактика и диспансерное наблюдение, медицинские показания и противопоказания к применению методов профилактики
5.1 Профилактика
Профилактика ОГB осуществляется в соответствии с Санитарными правилами и нормами СанПин 3.3686-21 "Санитарно-эпидемиологические требования по профилактике инфекционных болезней" (утв. постановлением Главного государственного санитарного врача РФ от 28 января 2021 г. N 4).
- Рекомендуется во время стационарного лечения больных ОГB размещать отдельно от больных вирусными гепатитами A и E, а также больных с неуточненной формой гепатита. Срок возвращения к учебе после выписки из стационара определяется лечащим врачом с учетом характера учебы и результатов клинико-лабораторного обследования [1 - 6, 55].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: после клинического выздоровления ребенок допускается в образовательную организацию без противоэпидемических ограничений. Карантинно-изоляционные мероприятия в отношении контактных лиц в очаге не организовываются.
- Рекомендовано проведение заключительной дезинфекции после госпитализации больного [1 - 6, 55].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
- Рекомендовано обследование контактных с дальнейшим медицинским наблюдением в течение 6 месяцев. Контактным лицам, не болевшим гепатитом B и не привитым ранее, и лицам с неизвестным прививочным анамнезом - проведение иммунизации против гепатита B [1 - 6, 55].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: осмотр врача и контроль показателей крови (определение активности аланинаминотрансферазы в крови (АЛТ), определение антигена (HBsAg) вируса гепатита B (Hepatitis B virus), качественное исследование и антител к поверхностному антигену (HBsAg) вируса гепатита B (Hepatitis B virus) в крови) - проводится 1 раз в 2 мес. Лица, у которых анти-HBs выявлены в защитном титре при первом обследовании дальнейшему наблюдению не подлежат (паст-инфекция ОГB либо вакцинированные против ВГB).
Специфическая профилактика
Ведущим мероприятием в профилактике гепатита является пассивная и активная иммунизация населения.
- Рекомендуется проведение плановой вакцинации против вирусного гепатита всем детям с целью предупреждения инфицирования HBV [1 - 3, 5 - 7, 9, 43, 48, 55 - 60].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: активная иммунизация населения против гепатита B проводится в соответствии с Национальным календарем профилактических прививок, календарем профилактических прививок по эпидемическим показаниям и инструкциями по применению медицинских иммунобиологических препаратов. В РФ зарегистрированы как монопрепараты для профилактики гепатита B (вакцина для профилактики вирусного гепатита B**), так и комбинации противовирусных и противобактериальных вакцин отечественного и импортного производства. Все зарегистрированные в РФ вакцины взаимозаменяемы и могут вводиться одновременно с вакцинами против других инфекций. Начало вакцинации показано в первые 12 часов жизни. Основной схемой иммунизации является внутримышечное введение трех доз вакцины с интервалами в 0 - 1 - 6 месяцев (1 доза - в момент начала вакцинации (первые сутки жизни ребенка), 2 доза - через месяц после 1 прививки, 3 доза - через 6 месяцев от начала вакцинации). Для не привитых пациентов, которым планируются хирургические вмешательства показана экстренная схема вакцинации 0 - 7 - 21 день с повторным введением через 12 месяцев от начала вакцинации. Поствакцинальный иммунитет сохраняется около 20 лет.
Детям, относящимся к группам риска (родившихся от матерей носителей HBsAg, больных вирусным гепатитом B или перенесших вирусный гепатит B в третьем триместре беременности, не имеющих результаты обследования на маркеры гепатита B, потребляющих наркотические средства или психотропные вещества, из семей, в которых есть носитель HBsAg или больной острым вирусным гепатитом B и хроническими вирусными гепатитами) проведение вакцинации против вирусного гепатита B по схеме 0 - 1 - 2 - 12 месяцев (1 доза - в момент начала вакцинации, 2 доза - через месяц после 1 прививки, 2 доза - через 2 месяца от начала вакцинации, 3 доза - через 12 месяцев от начала вакцинации).
Пассивная иммунизация с использованием иммуноглобулина человека против гепатита B проводится у новорожденных, родившихся от матерей, инфицированных HBV. Наиболее желательным временем проведения профилактики считаются первые 24 часа жизни. Введение иммуноглобулина человека против гепатита B проводится с одновременным введением вакцины в разные участки тела. Для пассивной иммунизации детей, родившихся от матерей-носительниц вируса гепатита B, требуется однократно ввести 2 мл (100 ME) любого из препаратов специфического иммуноглобулина.
- Рекомендуется проведение экстренной иммунопрофилактики гепатита B лицам, подвергшимся риску инфицирования [1, 2, 3, 5 - 7, 9, 43, 48, 55 - 56].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: экстренная профилактика гепатита B проводится в случае ранения медицинскими инструментами (а также инструментами, применяемыми для выполнения маникюра, пирсинга, нанесения татуировок), используемыми при работе с лицами, зараженными гепатитом B или после контакта слизистых оболочек с инфицированными биологическими жидкостями: кровью, сывороткой, плазмой, мочой, слюной; незащищенного полового акта с лицом, инфицированным HBV; в/в употребления наркотических веществ. Лицам, не привитым ранее против гепатита B или лицам, у которых вакцинация не закончена, или в случае, когда уровень HBs-антител ниже защитного (< 10 ME/л), после случайных заражений в результате контакта с инфицированным материалом вводят специфический иммуноглобулин. Наиболее желательным временем проведения профилактики считаются первые 24 - 48 часов (до 15 дней, хотя при этом эффективность профилактики резко снижается) в сочетании с одновременным введением вакцины. Детям до 10 лет, подвергшимся риску инфицирования, вводится 100 ME препарата. Детям старше 10 лет и взрослым препарат вводят из расчета 6 - 8 ME на кг веса. В этот же день следует начать вакцинацию против гепатита B по схеме 0 - 1 - 2 - 12 мес. или продолжить начатый ранее курс. Проведение экстренной профилактики также показано лицам, относящимся к группам высокого риска инфицирования вирусом гепатита B (пациенты центров хронического гемодиализа, больные, страдающие различными заболеваниями, которые по жизненным показаниям получают частые трансфузии крови и ее препаратов, пациентам перед проведением трансплантации органов и тканей, контактные в очагах гепатита B), не привитым против гепатита B, иммуноглобулины вводят до начала процедуры - гемодиализа, переливания крови и ее препаратов.
Неспецифическая профилактика
- Рекомендуется активное выявление источников инфекции (обследование лиц, подверженных повышенному риску инфицирования и/или имеющие особую эпидемиологическую значимость) [2, 4, 18, 54, 67, 82].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
- Рекомендуется профилактика искусственного механизма передачи (переливание крови только по жизненным показаниям, обоснованность инвазивных методов обследования, использовании одноразового инструментария, строгое соблюдение режимов обработки медицинского инструментария и оборудования, использование защитных средств медработниками) [2, 4, 18, 54, 67, 82].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
- Рекомендуется лечение больных острыми и хроническими формами вирусного гепатита B, направленное на полную эрадикацию возбудителя [2, 4, 18, 54, 67, 82].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
5.2. Диспансерное наблюдение
- Рекомендуется диспансерное наблюдение в течение 12 месяцев всем реконвалесцентам ОГB [1, 2, 5, 6, 48].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: показано при отсутствии жалоб пациента проводить диспансерное обследование в условиях поликлиники врачом-инфекционистом, а при его отсутствии врачом-педиатром участковым, врачом общей практики (семейным врачом) через 1, 3 и 6 мес. после выписки из стационара/клинического выздоровления. Диспансерное наблюдение за переболевшим ОГB (по месту жительства или лечения) устанавливается не позднее чем через месяц после выписки его из стационара. В случае если больной был выписан со значительным повышением активности аминотрансфераз, осмотр проводят через 7 - 14 дней после выписки. Клинический осмотр, биохимические (определение активности аланинаминотрансферазы, аспартатаминотрансферазы, щелочной фосфатазы, гамма-глютамилтрансферазы в крови, исследование уровня общего билирубина, свободного и связанного билирубина в крови), иммунологические (определение антигена (HBsAg) вируса гепатита B (Hepatitis B virus), качественное исследование, определение антигена (HbeAg) вируса гепатита B (Hepatitis B virus) в крови, определение антител к поверхностному антигену (anti-HBs) вируса гепатита B (Hepatitis B virus) в крови, определение антител к e-антигену (anti-HBe) вируса гепатита B (Hepatitis B virus) в крови) и вирусологические тесты (определение ДНК вируса гепатита B (Hepatitis B virus) в крови методом ПЦР, качественное исследование) проводят через 1, 3, 6, 12 месяцев после выписки из стационара. При негладком, затяжном течении болезни и при сохранении при выписке в крови пациента ДНК HBV и HBeAg, проводится контроль данных маркеров (определение ДНК вируса гепатита B (Hepatitis B virus) в крови методом ПЦР, качественное исследование, определение антигена (HbeAg) вируса гепатита B (Hepatitis B virus) в крови) амбулаторно (не реже 1 раза в 6 мес.) до их элиминации или установления диагноза ХГB. В случаях ациклического и затяжного течения сроки диспансерного наблюдения определяются индивидуально.
Проведение профилактической вакцинации разрешено не ранее, чем через 1 мес. от момента выздоровления, допуск к занятиям спортом и физической культурой - через 3 - 6 мес. Сроки освобождения от тяжелой физической работы и спортивных занятий должны составлять 6 - 12 месяцев.
В Приложении А3 представлена частота, длительность и объем исследований при диспансеризации больных, перенесших ОГB.
6. Организация оказания медицинской помощи
Показания к госпитализации в стационар:
1) Подозрение/подтвержденный острый гепатит B.
Лечение острого гепатита B необходимо проводить всем пациентам детского возраста в условиях стационара, из-за возможности развития тяжелых форм и осложнений, высокой частоты хронизации в детском возрасте, а также сложности проведения исследований в амбулаторных условиях [1 - 6, 8, 10, 47, 48]. Госпитализация осуществляется в инфекционные стационары или отделения, лечение и наблюдение осуществляется врачом-инфекционистом (при отсутствии - врачом педиатром или врачом общей практики) [16, 8, 10, 47, 48].
Показания к выписке из стационара:
1) Уменьшение симптомов интоксикации.
2) Уменьшение желтухи.
3) Уменьшении выраженности гепатомегалии.
4) Уровень билирубина < 40 мкмоль/л.
5) Уровень АЛТ, АСТ < 150 Ед/л.
6) Уровень ПТИ > 70%.
При легком течении заболевания достижение указанных критериев происходит в среднем на 10 - 15 день, при среднетяжелом - на 15 - 20 день, при тяжелом - на 25 - 30 день. Сроки полного выздоровления и допуск в детские учреждения и школу устанавливается врачом в каждом случае индивидуально, с учетом динамики клинико-лабораторных показателей, наличия/отсутствия осложнений и сопутствующих соматических заболеваний [1, 2, 5, 6, 48].
7. Дополнительная информация (в том числе факторы, влияющие на исход заболевания или состояния)
Исход заболевания благоприятен, в большинстве случаев, оно имеет гладкое, циклическое течение, и заканчивается выздоровлением. Однако в части случаев возможно формирование хронического гепатита. Выписка из стационара проводится, как правило, через 25 - 30 дней от начала болезни. При этом допускается умеренная гиперферментемия, гепатомегалия, сохранение в крови HBsAg [1, 2, 5, 6, 48].
Критериями выздоровления являются [1, 2, 5, 6, 48]:
- отсутствие интоксикации;
- нормализация уровня печеночных аминотрансаминаз (АЛТ, АСТ) и билирубина;
- нормализация или уменьшение размеров печени и селезенки;
- отсутствие в крови ДНК и антигенов HBV;
- появление в крови анти-HBs.
Возможные исходы острого гепатита B и их характеристика представлена в Приложении А3.
Критерии оценки качества медицинской помощи
N
Критерии качества
Оценка выполнения (да/нет)
1
Выполнен общий (клинический) анализа крови, развернутый с определением лейкоцитарной формулы
Да/нет
2
Проведено определение активности аланинаминотрансферазы (АЛТ), аспартатаминотрансферазы (АСТ) в крови
Да/нет
3
Проведено исследование уровня свободного и связанного билирубина в крови
Да/нет
4
Проведено определение активности щелочной фосфатазы в крови
Да/нет
5
Проведено определение активности гамма-глютамилтрансферазы в крови
Да/нет
6
Выполнено исследование уровня общего белка и уровня альбумина в крови
Да/нет
7
Выполнена коагулограмма (ориентировочное исследование системы гемостаза)
Да/нет
8
Проведено серологическое исследование с целью установления этиологии гепатита B методами иммуноферментного анализа (ИФА) или хемилюминесцентного иммунного (ХЛИА) анализа: определение антигена (HBsAg) вируса гепатита B (Hepatitis B virus) в крови, качественное исследование, определение антител к поверхностному антигену (anti-HBs) вируса гепатита B (Hepatitis B virus) в крови, качественное исследование, определение антигена (HbeAg) вируса гепатита B (Hepatitis B virus) в крови, определение антител к e-антигену (anti-HBe) вируса гепатита B (Hepatitis B virus) в крови, определение антител класса M к ядерному антигену (anti-HBc IgM) вируса гепатита B (Hepatitis B virus) в крови, определение антител класса G к ядерному антигену (anti-HBc IgG) вируса гепатита B (Hepatitis B virus) в крови.
Да/нет
9
Проведено определение ДНК вируса гепатита B (Hepatitis B virus) в крови методом ПЦР, качественное исследование
Да/нет
10
Проведен динамический контроль показателей (определение активности аланинаминотрансферазы, аспартатаминотрансферазы, щелочной фосфатазы, гамма-глютамилтрансферазы в крови, исследование уровня общего билирубина, свободного и связанного билирубина в крови) пациентам в стационаре, имеющим отклонения в данных показателях, не реже 1 раза в 14 дней
Да/нет
11
Проведен динамический контроль (коагулограмма (ориентировочное исследование системы гемостаза), исследование уровня общего белка, альбумина в крови пациентам в стационаре, имеющим отклонения в данных показателях, а также пациентам с клиническими признаками снижения белково-синтетической функции печени
Да/нет
12
Выполнено ультразвуковое исследование органов брюшной полости и забрюшинного пространства
Да/нет
13
Проведена регистрация электрокардиограммы у пациентов с подозрением на поражение сердца
Да/нет
14
Проведена консультация врача-невролога пациентам с тяжелым течением ОГB при подозрении на развитие энцефалопатии
Да/нет
15
Проведена дезинтоксикационная терапия
Да/нет
16
Назначены глюкокортикоиды в случае тяжелого течения заболевания с формированием печеночной недостаточности или фульминантного течения
Да/нет
Список литературы
1. Инфекционные болезни. Национальное руководство. 3-е издание, переработанное и дополненное/ed. Ющук Н.Д., Венгеров Ю.Я. Москва: ГЭОТАР-Медиа, 2021. 1104 p.
2. Ющук Н.Д., Знойко О.О., Белый П.А. Вирусные гепатиты. Клиника, диагностика, лечение. Библиотека врача-специалиста/ed. Ющук Н.Д. Москва: ГЭОТАР-Медиа, 2018. 368 p.
3. Покровский В.И. et al. Инфекционные болезни и эпидемиология: учебник - 3-е изд., испр. и доп. Москва: ГЭОТАР-Медиа, 2018. 1008 p.
4. Вирусные гепатиты/К.В. Жданов, Лобзин Ю.В. [и др.].. - Санкт-Петербург: Фолиант, 2011. - 307 с.
5. Шамшева О.В., Баликин В.Ф., Чуелов С.Б. [и др.] Парентеральные вирусные гепатиты у детей: учебное пособие [для студентов медицинских вузов]/сост.] - Москва: "РНИМУ им. Н.И. Пирогова", 2021. - 108 с. ISBN 978-5-88458-523-2
6. World Health Organization. гепатит B. Информационный бюллетень ВОЗ [Electronic resource]. 2020. N July. P. 1 - 8. URL: http://www.who.int/mediacentre/factsheets/fs204/en.
7. Кузнецов Н.И. Вирусный гепатит B // Российский семейный врач. 2012. Vol. 16, N 4. P. 13 - 18.
8. Trepo C., Chan H.L.Y., Lok A. Hepatitis B virus infection // The Lancet. Lancet Publishing Group, 2014. Vol. 384, N 9959. P. 2053 - 2063.
9. Тимченко В.Н., Анненкова И.Д., Бабаченко И.В. Инфекционные болезни у детей/ed. Тимченко В.Н. СПб: СпецЛит, 2012. 623 p.
10. Santantonio T., Fasano M. Current concepts on management of chronic hepatitis B // Practical Management of Chronic Viral Hepatitis. InTech, 2013.
11. Tong S., Revill P. Overview of hepatitis B viral replication and genetic variability // J. Hepatol. 2016. P. 1 - 26.
12. Костюшев Д.С. etal. Роль ДНК-метилтрансфераз в жизненном цикле вируса гепатита B и патогенезе хронического гепатита B. // Вопросы вирусологии. 2018. Vol. 63, N 1. P. 19 - 29.
13. Волынец Г.В., Панфилова В.Н. Хронический вирусный гепатит B у детей и подростков: современный взгляд на проблему // Российский вестник перинатологии и педиатрии. 2020. Vol. 65, N 4. P. 47 - 60.
14. Seeger C., Mason W.S. Molecular biology of hepatitis B virus infection // Virology. Academic Press Inc., 2015. Vol. 479 - 480. P. 672 - 686.
15. Tian Y. et al. Hepatitis B Virus X Protein-Induced Aberrant Epigenetic Modifications Contributing to Human Hepatocellular Carcinoma Pathogenesis // Mol. Cell. Biol. 2013. Vol. 33, N 15. P. 2810 - 2816.
16. Kim S. et al. Hepatitis B virus X protein activates the ATM-Chk2 pathway and delays cell cycle progression // ournal Gen. Virol. 2015. Vol. 96. P. 2242 - 2251.
17. Zhu M. et al. Hepatitis B virus X protein induces expression of alpha-fetoprotein and activates PI3K/mTOR signaling pathway in liver cells // Oncotarget. Vol. 6, N 14. 12196 - 12208 p.
18. Sunbul M. Hepatitis B virus genotypes: Global distribution and clinical importance // World J. Gastroenterol. 2014. Vol. 20, N 18. P. 5427 - 5434.
19. Maini M.K., Gehring A.J. The role of innate immunity in the immunopathology and treatment of HBV infection // Journal of Hepatology. Elsevier B.V., 2016. Vol. 64, N 1. P. S60 - S70.
20. Cao L.-H. et al. Effect of hepatitis B vaccination in hepatitis B surface antibody-negative pregnant mothers on the vertical transmission of hepatitis B virus from father to infant. //
21. Exp. Ther. Med. 2015. Vol. 10, N 1. P. 279 - 284.
22. Liu J. et al. Incidence and determinants of spontaneous hepatitis B surface antigen seroclearance: A community-based follow-up study // Gastroenterology. W.B. Saunders, 2010. Vol. 139, N 2. P. 474 - 482.
23. Bertoletti A., Ferrari C. Adaptive immunity in HBV infection // J. Hepatol. Elsevier B.V., 2016. Vol. 64, N 1. P. 71 - 83.
24. Brunetto M.R. et al. Hepatitis B surface antigen serum levels help to distinguish active from inactive hepatitis B virus genotype D carriers // Gastroenterology. W.B. Saunders, 2010. Vol. 139, N 2. P. 483 - 490.
25. Ni Y. et al. Hepatitis B and D viruses exploit sodium taurocholate co-transporting polypeptide for species-specific entry into hepatocytes // Gastroenterology. 2014. Vol. 146, N 4. P. 1070-1083.
26. Lucifora J., Protzer U. Attacking hepatitis B virus cccDNA - The holy grail to hepatitis B cure // J. Hepatol. European Association for the Study of the Liver, 2016. Vol. 64, N 1. P. S41 - S48.
27. Allweiss L. et al. The Role of cccDNA in HBV Maintenance.
28. Diogo Dias J. et al. Early Steps of Hepatitis B Life Cycle: From Capsid Nuclear Import to cccDNA Formation. 2021.
29. Wei L., Ploss A. Hepatitis B virus cccDNA is formed through distinct repair processes of each strand // Nat. Commun. 2021. Vol. 12, N 1591. P. 1 - 13.
30. EASL 2017 Clinical Practice Guidelines on the management of hepatitis B virus infectionElsevier Enhanced Reader [Electronic resource]. URL: https://reader.elsevier.com
31. Goh Z.Y. et al. Intracellular interferon signalling pathways as potential regulators of covalently closed circular DNA in the treatment of chronic hepatitis B Conflict-of-interest statement // World J Gastroenterol. 2021. Vol. 27, N 14. P. 1369 - 1391.
32. Van Damme P. Hepatitis B Vaccines // Vaccines. 6th Edition / ed. Plotkin S., Orenstein W., Offit P. Elsevier Sanders, 2017. P. 1570.
33. Chang J.J., Lewin S.R. Immunopathogenesis of hepatitis B virus infection; Immunopathogenesis of hepatitis B virus infection // Immunol. Cell Biol. 2007. Vol. 85. P. 16 - 23.
34. Shimakawa Y. et al. Birth order and risk of hepatocellular carcinoma in chronic carriers of hepatitis B virus: A case-control study in The Gambia // Liver Int. Blackwell Publishing Ltd, 2015. Vol. 35, N 10. P. 2318 - 2326.
35. Talla C. et al. Hepatitis B infection and risk factors among pregnant women and their male partners in the Baby Shower Programme in Nigeria: a cross-sectional study // Trop. Med. Int. Heal. Blackwell Publishing Ltd, 2021. Vol. 26, N 3. P. 316 - 326.
36. Hyams K.C. Risks of chronicity following acute hepatitis B virus infection: A review // Clin. Infect. Dis. Oxford Academic, 1995. Vol. 20, N 4. P. 992 - 1000.
37. Kim Y.J. et al. A genome-wide association study identified new variants associated with the risk of chronic hepatitis B.
38. Li Y. et al. Genome-wide association study identifies 8p21.3 associated with persistent hepatitis B virus infection among Chinese // Nat. Commun. 2016. Vol. 7.
39. Михайлов М.И. et al. Проект программы по контролю и ликвидации вирусных гепатитов как проблемы общественного здоровья в Российской Федерации // Инфекционные болезни: новости, мнения, обучение. 2018. Vol. 7, N 2. P. 52 - 58.
40. Шилова И.В. et al. Успехи и проблемы профилактики гепатита B у детей. Новые пути решения. 2019. Vol. 21, N 3. P. 403 - 409.
41. WHO. GLOBAL HEPATITIS REPORT, 2017 [Electronic resource]. 2017. URL: https://apps.who.int/iris/bitstream/handle/10665/255016/9789241565455-eng.pdf?sequence=1&isAllowed=y (accessed: 19.06.2021).
42. Ip H.M.H. et al. Prevention of hepatitis b virus carrier state in infants according to maternal serum levels of HBV DNA // Lancet. 1989. Vol. 333, N 8635. 406 - 410.
43. Technical Report. Interim guidance for country validation of viral hepatitis elimination. 2021. N June. 1 - 96 p.
44. CDC. Hepatitis B virus: a comprehensive strategy for limiting transmission in the United States through universal childhood vaccination. Recommendations of the Immunization Practices Advisory Committee (ACIP). MMWR 1991; 40: RR-13:1-25.
45. Федеральная служба по надзору в сфере защиты прав потребителей и благополучия человека. О состоянии санитарно-эпидемиологического благополучия населения в Российской Федерации в 2019 году: Государственный Доклад. 2020. 1 - 300 p.
46. Крамарев С.А., Шпак И.В., Марков А.И. Клиническая значимость урсодезоксихолевой кислоты в комплексном лечении острых вирусных гепатитов у детей, сопровождающихся синдромом холестаза // ЗР. 2015. N 5 (65).
47. Чередниченко Т.В., Московская И.А. Вирусные гепатиты у детей первого года жизни // Детские Инфекции. 2003. Vol. 3. P. 11 - 14.
48. Учайкин В.Ф., Чередниченко Т.В., Смирнов А.В. Инфекционная гепатология. Руководство для врачей. Москва: ГЭОТАР-Медиа, 2014. 608 p.
49. Выставкина Г.В., Писарев А.Г., Учайкин В.Ф., Чаплыгина Г.В. Лечение Урсосаном холестаза при острых и хронических вирусных гепатитах у детей // Детские инфекции. 2002. N 1.
50. Крамарь Л.В. Особенности лечения вирусных гепатитов у детей // Лекарственный Вестник. 2018. Vol. 4, N 72. P. 34 - 40.
51. Горячева Л.Г. и соав. Неонатальные гепатиты: прогноз течения и тактика ведения. Методическое пособие // Современные подходы к диагностике, терапии и профилактике инфекционных заболеваний у детей. СПб: Тактик-Студио, 2013. P. 531 - 548.
52. Корчинский Н.Ч. Применение энтеросорбентов в лечении больных острыми вирусными гепатитами // Клиническая инфектология и паразитология. 2014. Vol. 3, N 10. P. 125 - 136.
53. Грищенко Е.Б., Щекина М.И. Применение эссенциальных фосфолипидов в лечении острых и хронических заболеваний печени. Consilium Medicum. 2011. Т. 13. N 8. С. 38 - 41.
54. Kowdley KV, Wang CC, Welch S, Roberts H, Brosgart CL. Prevalence of chronic hepatitis B among foreign-born persons living in the United States by country of origin. Hepatology. 2012 Aug; 56(2): 422-33. doi: 10.1002/hep.24804. Epub 2012 Feb 16. PMID: 22105832.
55. Санитарные правила и нормы СанПиН 3.3686-21 "Санитарно-эпидемиологические требования по профилактике инфекционных болезней" (утв. постановлением Главного государственного санитарного врача РФ от 28 января 2021 г. N 4).
56. WHO. Prevention of mother-to-child transmission of hepatitis B virus: guidelines on antiviral prophylaxis in pregnancy // Prevention of mother-to-child transmission of hepatitis B virus: guidelines on antiviral prophylaxis in pregnancy. 2020. N July. 1 - 58 p.
57. EASL 2017 Clinical Practice Guidelines on the management of hepatitis B virus infection // J. Hepatol. 2017. Vol. 67. P. 370 - 398.
58. Terrault N.A. et al. Update on prevention, diagnosis, and treatment of chronic hepatitis B: AASLD 2018 hepatitis B guidance // Hepatology. 2018. Vol. 67, N 4. P. 1560 - 1599.
59. Эсауленко Е.В., Понятишина М.В., Алексеева М.В., Особенности распространения генотипов вируса гепатита B в субъектах Северо-Западного федерального округа. Инфекция и иммунитет. 2017. N 5. С. 73 - 103.
60. Hu Y., Yu H. Prevention strategies of mother-to-child transmission of hepatitis B virus (HBV) infection. // Pediatr. Investig. Blackwell Publishing Ltd, 2020. Vol. 4, N 2. P. 133 - 137.
61. Thio C.L. et al. Global elimination of mother-to-child transmission of hepatitis B: revisiting the current strategy. // Lancet. Infect. Dis. 2015. Vol. 15, N 8. P. 981 - 985.
62. Society for Maternal-Fetal Medicine (SMFM) J. et al. Hepatitis B in pregnancy screening, treatment, and prevention of vertical transmission. // Am. J. Obstet. Gynecol. 2016. Vol. 214, N 1. P. 6 - 14.
63. Eke A.C. et al. Hepatitis B immunoglobulin during pregnancy for prevention of mother- to-child transmission of hepatitis B virus // Cochrane Database of Systematic Reviews. John Wiley and Sons Ltd, 2017. Vol. 2017, N 2.
64. Weis N. et al. Vertical transmission of hepatitis B virus during pregnancy and delivery in Denmark // Scand. J. Gastroenterol. Informa UK Limited, trading as Taylor 8 Francis Group, 2016. Vol. 0, N 0. P. 1 - 7
65. Wilkins T, Sams R, Carpenter M. Hepatitis B: screening, prevention, diagnosis, and treatment. American family physician. 2019 Mar 1; 99(5): 314-23.
66. Teasdale G., Jennett B. Assesment of coma and impaired consciousness. A practical scale. // The Lancet. 1974. Vol. 304, P. 81 - 84 DOI: https://doi.org/10.1016/S0140-6736(74)91639-0
67. Пирадов М.А., Супонева Н.А., Рябинкина Ю.В., Гнедовская Е.В., Ильина К.А., Юсупова Д.Г. и др. Шкала комы Глазго (Glasgow Coma Scale, GCS): лингвокультурная адаптация русскоязычной версии. Журнал им. Н.В. Склифосовского Неотложная медицинская помощь. 2021; 10(1): 91 - 99. https://doi.org/10.23934/2223-9022-2021-10-1-91-99
68. WHO 2024 hepatitis B guidelines: an opportunity to transform care Easterbrook P.J., Philippa J et al. The Lancet Gastroenterology & Hepatology, Volume 9, Issue 6, 493 - 495
69. Brandt O, Abeck D, Gianotti R, Burgdorf W. Gianotti-Crosti syndrome. J Am Acad Dermatol. 2006 Jan; 54(1): 136-45. doi: 10.1016/j.jaad.2005.09.033. Epub 2005 Dec 2. PMID: 16384769
70. Paller AS, Mancini AJ. The exanthematous diseases of childhood. In: Hurwitz Clinical Pediatric Dermatology: A Textbook of Skin Disorders of Childhood and Adolescence, 3rd ed, WB Saunders, 2006. p. 423.
71. Afonso A, Cach o J, Pinto Junior VL, Gouveia T. Gianotti-Crosti syndrome: a challenging exanthema. BMJ Case Rep 2021; 14.
72. Marcassi AP, Piazza CAD, Seize MBMP, Cestari SDCP. Atypical Gianotti-Crosti syndrome. An Bras Dermatol 2018; 93:265.
73. Tilly JJ, Drolet BA, Esterly NB. Lichenoid eruptions in children. J Am Acad Dermatol 2004; 51:606.
74. Sarma N, Sarkar UK, Das MK, Das S. Hemorrhagic Gianotti-Crosti Syndrome in a One and Half Month old Infant: An Extremely Unusual Presentation. Indian J Dermatol 2013; 58:65.
75. Update on prevention, diagnosis, and treatment of chronic hepatitis B: AASLD 2018 hepatitis B guidance. Terrault NA, Lok ASF, McMahon BJ, Chang KM, Hwang JP, Jonas MM, Brown RS Jr, Bzowej NH, Wong JB Hepatology. 2018; 67(4): 1560
76. Pediatric fulminant FC, Lee HC, Lin CC, Liu CC, Lee IH, Wu TC, Wu SF, Ni YH, Hsu HY, Chen DS, Chang MH Hepatology. 2004; 39(1): 58
77. Study AI463028: Evaluation of the pharmacokinetics, safety, tolerability and efficacy of entecavir (ETV) in pediatric subjects with chronic hepatitis B virus (HBV) infection who are HBeAg-positive. Week 120 clinical study report. Bristol-Myers Squibb Company; 2013. Document Control N 930070743.
78. Stinco M. et al. Treatment of hepatitis B virus infection in children and adolescents //World Journal of Gastroenterology. - 2021. - Т. 27. - N. 36. - С. 6053.
79. Murray KF, Szenborn L, Wysocki J, Rossi S, Corsa AC, Dinh P, et al. Randomized, placebo-controlled trial of tenofovir disoproxil fumarate in adolescents with chronic hepatitis B. Hepatology 2012; 56: 2018 - 2026.
80. Jonas MM, Mizerski J, Badia IB, Areias JA, Schwarz KB, Little NR, Greensmith MJ, Gardner SD, Bell MS, Sokal EM; International Pediatric Lamivudine Investigator Group. Clinical trial of lamivudine in children with chronic hepatitis B. N Engl J Med. 2002 May 30; 346(22): 1706-13. doi: 10.1056/NEJMoa012452. Erratum in: N Engl J Med 2002 Sep 19; 347(12): 955. Kelley, Deirdre [corrected to Kelly, Deirdre]. PMID: 12037150.
81. Пономарева М.А, Шилова И.В., Рогозина Н.В. Применение ламивудина при хроническом гепатите B у детей. Детские инфекции. - 2004. - N 1. - С. 30 - 33.
82. Рейзис А.Р. Противовирусное лечение хронического гепатита B у детей. Российский медицинский журнал 2003. Т 11. N 3. С. 42 - 46
83. Guidelines for the prevention, diagnosis, care and treatment for people with chronic hepatitis B infection. Geneva: World Health Organization; 2024. Licence: CC BYNC-SA 3.0 IGO.
84. Lewis SJ, Heaton KW. Stool form scale as a useful guide to intestinal transit time. Scand J Gastroenterol. 1997 Sep; 32(9):920-4. doi: 10.3109/00365529709011203. PMID: 9299672.
85. Эсауленко Е.В., Прийма Е.Н., Сухорук А.А., Понятишина М.В., Кузьмин А.В., Хомченко И.В., Яковлев А.А. Эффективность применения противовирусной терапии при лечении тяжелых форм острого гепатита B. Журнал инфектологии. 2015. Т. 7(4). С. 51 - 56.
86. Учайкин В.Ф., Ковалев О.Б. Применение фосфоглива при острых и хронических вирусных гепатитах у детей // Детские инфекции. 2006. N 1. С. 35 - 43.
87. Приказ Министерства здравоохранения РФ от 28 сентября 2020 г. N 1029н "Об утверждении перечней медицинских показаний и противопоказаний для санаторно-курортного лечения". Зарегистрирован в Минюсте РФ 27 октября 2020 г. Регистрационный N 60589
88. Ильченко Л.Ю. Эссенциальные фосфолипиды: от фармакологических свойств к терапевтическому эффекту/Л.Ю. Ильченко, Р.С. Осканова, И.Г. Федоров // Терапия. - 2015. - N 2. - С. 56 - 63.
89. Галова Е.А. Применение пищеварительных ферментов в педиатрической гастроэнтерологии/Е.С. Голова // Медицинский совет. - 2012. - N 5. - С. 50 - 54.
Приложение А1
СОСТАВ РАБОЧЕЙ ГРУППЫ ПО РАЗРАБОТКЕ И ПЕРЕСМОТРУ
КЛИНИЧЕСКИХ РЕКОМЕНДАЦИЙ
1. Грешнякова Вера Александровна, к.м.н., заведующая научно-исследовательским отделом вирусных гепатитов и заболеваний печени ФГБУ "ФНКЦИБ ФМБА России". Член "Евро-Азиатского общества по инфекционным болезням (МОО "ЕАОИБ"), член Союза педиатров России, член Российского общества по изучению печени.
2. Лобзин Юрий Владимирович, академик РАН, д.м.н., профессор, почетный президент ФГБУ "ФНКЦИБ ФМБА России". Председатель "Евро-Азиатского общества по инфекционным болезням (МОО "ЕАОИБ").
3. Жданов Константин Валерьевич, член-корр. РАН, д.м.н., профессор, директор Научно-клинического центра инфекционных болезней ФГБУ "ФНКЦИБ ФМБА России".
4. Горячева Лариса Георгиевна, д.м.н., ведущий научный сотрудник научно-исследовательского отдела вирусных гепатитов и заболеваний печени ФГБУ "ФНКЦИБ ФМБА России". Член "Евро-Азиатского общества по инфекционным болезням (МОО "ЕАОИБ").
5. Рычкова Светлана Владиславовна, д.м.н., доцент, заведующая отделом организации медицинской помощи детям, ФГБУ "ФНКЦИБ ФМБА России". Член "Евро-Азиатского общества по инфекционным болезням (МОО "ЕАОИБ").
Конфликт интересов:
Разработчики клинических рекомендаций сообщили об отсутствии конфликта интересов.
Приложение А2
МЕТОДОЛОГИЯ РАЗРАБОТКИ КЛИНИЧЕСКИХ РЕКОМЕНДАЦИЙ
Целевая аудитория данных клинических рекомендаций:
1. Врач-инфекционист;
2. Врач-педиатр;
3. Врач общей практики;
4. Врач-гастроэнтеролог;
5. Студенты медицинских ВУЗов, ординаторы, аспиранты.
Таблица 1. Шкала оценки уровней достоверности доказательств (УДД) для методов диагностики (диагностических вмешательств)
УДД
Расшифровка
1
Систематические обзоры исследований с контролем референсным методом или систематический обзор рандомизированных клинических исследований с применением мета-анализа
2
Отдельные исследования с контролем референсным методом или отдельные рандомизированные клинические исследования и систематические обзоры исследований любого дизайна, за исключением рандомизированных клинических исследований, с применением мета-анализа
3
Исследования без последовательного контроля референсным методом или исследования с референсным методом, не являющимся независимым от исследуемого метода или нерандомизированные сравнительные исследования, в том числе когортные исследования
4
Несравнительные исследования, описание клинического случая
5
Имеется лишь обоснование механизма действия или мнение экспертов
Таблица 2. Шкала оценки уровней достоверности доказательств (УДД) для методов профилактики, лечения, медицинской реабилитации, в том числе основанных на использовании природных лечебных факторов (профилактических, лечебных, реабилитационных вмешательств)
УДД
Расшифровка
1
Систематический обзор РКИ с применением мета-анализа
2
Отдельные РКИ и систематические обзоры исследований любого дизайна, за исключением РКИ, с применением мета-анализа
3
Нерандомизированные сравнительные исследования, в т.ч. когортные исследования
4
Несравнительные исследования, описание клинического случая или серии случаев, исследования "случай-контроль"
5
Имеется лишь обоснование механизма действия вмешательства (доклинические исследования) или мнение экспертов
Таблица 3. Шкала оценки уровней убедительности рекомендаций (УУР) для методов профилактики, диагностики, лечения, медицинской реабилитации, в том числе основанных на использовании природных лечебных факторов (профилактических, диагностических, лечебных, реабилитационных вмешательств)
УУР
Расшифровка
A
Сильная рекомендация (все рассматриваемые критерии эффективности (исходы) являются важными, все исследования имеют высокое или удовлетворительное методологическое качество, их выводы по интересующим исходам являются согласованными)
B
Условная рекомендация (не все рассматриваемые критерии эффективности (исходы) являются важными, не все исследования имеют высокое или удовлетворительное методологическое качество и/или их выводы по интересующим исходам не являются согласованными)
C
Слабая рекомендация (отсутствие доказательств надлежащего качества (все рассматриваемые критерии эффективности (исходы) являются неважными, все исследования имеют низкое методологическое качество и их выводы по интересующим исходам не являются согласованными)
Порядок обновления клинических рекомендаций.
Механизм обновления клинических рекомендаций предусматривает их систематическую актуализацию - не реже чем один раз в три года, а также при появлении новых данных с позиции доказательной медицины по вопросам диагностики, лечения, профилактики и реабилитации конкретных заболеваний, наличии обоснованных дополнений/замечаний к ранее утвержденным КР, но не чаще 1 раза в 6 месяцев.
Приложение А3
СПРАВОЧНЫЕ МАТЕРИАЛЫ, ВКЛЮЧАЯ СООТВЕТСТВИЕ ПОКАЗАНИЙ
К ПРИМЕНЕНИЮ И ПРОТИВОПОКАЗАНИЙ, СПОСОБОВ ПРИМЕНЕНИЯ И ДОЗ
ЛЕКАРСТВЕННЫХ ПРЕПАРАТОВ, ИНСТРУКЦИИ ПО ПРИМЕНЕНИЮ
ЛЕКАРСТВЕННОГО ПРЕПАРАТА
Данные клинические рекомендации разработаны с учетом следующих нормативно-правовых документов:
1. Федеральный закон от 17.09.1998 N 157-ФЗ (ред. от 25.12.2023) "Об иммунопрофилактике инфекционных болезней".
2. Федеральный закон от 29.11.2010 N 326-ФЗ (ред. от 29.10.2024) "Об обязательном медицинском страховании в Российской Федерации".
3. Федеральный закон от 21.11.2011 N 323-ФЗ (ред. от 28.12.2024) "Об основах охраны здоровья граждан в Российской Федерации".
4. Приказ Минздравсоцразвития России от 09.08.2005 N 494 "О порядке применения лекарственных средств у больных по жизненным показаниям".
5. Приказ Минздрава России от 13.10.2017 N 804н (ред. от 24.09.2020, с изм. от 26.10.2022) "Об утверждении номенклатуры медицинских услуг".
6. Приказ Министерства здравоохранения РФ от 06.12.2021 г. N 1122н "Об утверждении национального календаря профилактических прививок, календаря профилактических прививок по эпидемическим показаниям и порядка проведения профилактических прививок" (с изм. и доп. от 12.12.2023).
7. Приказ Минздрава России от 07.10.2015 N 700н (ред. от 09.12.2019) "О номенклатуре специальностей специалистов, имеющих высшее медицинское и фармацевтическое образование" (Зарегистрировано в Минюсте России 12.11.2015 N 39696).
8. Приказ Минздрава России от 10.05.2017 N 203н "Об утверждении критериев оценки качества медицинской помощи" (Зарегистрировано в Минюсте России 17.05.2017 N 46740).
9. Постановление Главного государственного санитарного врача РФ от 28.01.2021 N 4 (ред. от 25.05.2022) "Об утверждении санитарных правил и норм СанПиН 3.3686-21 "Санитарно-эпидемиологические требования по профилактике инфекционных болезней" (вместе с "СанПиН 3.3686-21. Санитарные правила и нормы...") (Зарегистрировано в Минюсте России 15.02.2021 N 62500).
10. Приказ Минздравсоцразвития России от 05.05.2012 N 521н (ред. от 21.02.2020) "Об утверждении Порядка оказания медицинской помощи детям с инфекционными заболеваниями" (Зарегистрировано в Минюсте России 10.07.2012 N 24867).
11. Приказ Минздрава РФ от 23.09.2020 г. N 1008н "Об утверждении порядка обеспечения пациентов лечебным питанием" (Зарегистрировано в Минюсте РФ 30.09.2020 N 60137).
12. Приказ Минздрава РФ от 05.08.2003 N 330 "О мерах по совершенствованию лечебного питания в лечебно-профилактических учреждениях Российской Федерации" Зарегистрировано в Министерстве юстиции Российской Федерации 12 сентября 2003 года, регистрационный N 5073 (с изменениями на 19 февраля 2024 года).
Лабораторные признаки острого вирусного гепатита B [1 - 6, 8, 10, 48].
Показатели
Критерии
АЛТ, АСТ
Выявление повышенного уровня аминотрансфераз в сыворотке указывает на цитолиз гепатоцитов, а коэффициент де Ритиса < 0,7 (соотношение АСТ:АЛТ) - на острую фазу болезни
Билирубин общий и его фракции
Выявление повышенного уровня общего билирубина в сыворотке с преобладанием прямой фракции указывает на нарушение билирубинового обмена (конъюгации и в большей степени экскреции) в печени
ЩФ, ГГТП, холестерин
Выявление повышенного уровня данных показателей свидетельствует о холестазе
Общий белок, альбумин, фибриноген, протромбиновый индекс
Снижение данных показателей указывает на нарушение белково-синтетической функции печени
Уробилин, желчные пигменты мочи
Появление в моче указывает на нарушение пигментного обмена и внутрипеченочный билистаз, что является характерным для начала желтушного периода
Стеркобилиноген
Исчезновение из кала указывает на нарушение пигментного обмена и внутрипеченочный билистаз, что является характерным для начала желтушного периода
HBsAg
Появляется в инкубационном периоде за 1 - 2 недели до клинических проявлений, сохраняется от нескольких недель до нескольких месяцев. Наличие его свидетельствует об HBV-инфекции, но не дает возможности дифференцировать острую форму от хронической. Прекращение HBs-антигенемии не всегда свидетельствует о санации, так как в крови может присутствовать ДНК, подтверждающая репликацию вируса, но прекращение циркуляции HBsAgс последующей сероконверсией всегда говорит о санации организма.
Анти-HBs
Появляются в период реконвалесценции после прекращения HBs-антигенемии и свидетельствует о санации организма от вируса, выявляются после вакцинации против ВГB (титр более 10 ME/мл указывает на наличие протективного иммунитета), а также могут выявляться при фульминантном гепатите в стадии комы.
Анти-HBc IgM
Появляются в начале клинической стадии болезни, являются показателями острой фазы болезни и свидетельствуют о репликации вируса.
Анти-HBc IgG
Определяются при острой и при хронической НВУ-инфекции, а также у реконвалесцентов, сохраняются в течение всей жизни и указывают на наличие инфекции в настоящем или прошлом. Исчезновение их у отдельных лиц говорит о слабом иммунном ответе.
HBeAg
Появляется после HBsAg, это маркер активной репликации вируса и показатель высокой инфекциозности крови, исчезает перед появлением анти-HBs. При тяжелых фульминантных формах может исчезать раньше, чем HBsAg.
Анти-HBe
Появляются после исчезновения HBeAg и сохраняются в течение 2 - 5 лет, свидетельствуют о резком снижении активности процесса.
ДНК-HBV
Наиболее чувствительный показатель репликации, может быть обнаружен как при острой, так и при хронической форме в сыворотке крови и в биоптатах печени.
Анти-HDV IgM
Появляются при коинфекции ВГB + D одновременно или чуть позже с HBsAg и указывают на развитие острого микст гепатита, а также могут обнаруживаться у больных ХГB при суперинфекции и свидетельствовать о развитии острого вирусного гепатита D у пациента с ХГB
Анти-HDV IgG
Определяются при острой и при хронической микст НВУ/HDV-инфекции, а также у реконвалесцентов, сохраняются в крови длительное время
РНК-HDV
Наиболее чувствительный показатель репликации, может быть обнаружен как при острой, так и при хронической форме в сыворотке крови и в биоптатах печени
Критерии тяжести вирусного гепатита [1 - 6, 8, 10, 48].
Тип
Форма тяжести
Критерии тяжести
Типичный
Легкая
Недомогание, слабость, возможна однократная рвота, тошнота, легкая иктеричность кожи и склер, увеличение печени, редко - селезенки; повышение билирубина в сыворотке крови до 85 мкмоль/л
Среднетяжелая
Выражены слабость, недомогание, боли в животе, тошнота, повторная рвота, увеличение печени, часто - селезенки, иктеричность кожи и склер; повышение билирубина в сыворотке крови свыше 85 мкмоль/л, снижение протромбинового индекса до 60 - 70%
Тяжелая
Адинамия, анорексия, повторная рвота, яркая желтуха, увеличение печени и селезенки; повышение билирубина в сыворотке крови свыше 150 мкмоль/л, снижение протромбинового индекса до 40 - 50%
Злокачественная
Кома I или кома II, геморрагический синдром, сокращение размеров печени, билирубин-протеидная и билирубин-ферментная диссоциация
Атипичный
Субклиническая
Повышение активности гепатоцеллюлярных ферментов (АЛТ, АСТ)
Стертая
Клинические проявления слабо выражены и быстро исчезают за 2 - 3 дня, уровень билирубина повышен незначительно, повышение активности гепатоцеллюлярных ферментов (АЛТ, АСТ) выражено умеренно
Безжелтушная
Увеличение размеров печени, повышение активности гепатоцеллюлярных ферментов (АЛТ, АСТ), субнормальный уровень билирубина
Дифференциальная диагностика вирусных гепатитов A, B, C [1 - 6, 8, 10, 48].
Признаки
Гепатит A
гепатит B
Гепатит C
Эпидемиологические предпосылки
Пребывание в очаге
ГА за 15 - 40 дней до заболевания
Гемотрансфузии, операции, парентеральные вмешательства (в том числе инъекции наркотиков), половой или тесный контакт с больным ГB
Гемотрансфузии, операции, парентеральные вмешательства (в том числе инъекции наркотиков), половой или тесный контакт с больным ГC
Начальный (преджелтушный) период
Острое начало заболевания, короткий преджелтушный период до 4 - 7 дней (чаще по гриппоподобному типу)
Постепенное начало болезни, длительный преджелтушный период до 7 - 14 дней (чаще по смешанному типу с возможными полиартралгиями)
Как правило, отсутствует. При его наличии характеризуется слабо выраженными явлениями интоксикации в течение 1 - 4 дней
Желтушный период
Быстрое развитие желтухи, с появлением которой, как правило, улучшается самочувствие.
Непродолжительный желтушный период (в среднем 2 недели)
Постепенное развитие желтухи, с появлением которой, как правило, отсутствует улучшение самочувствия, или оно ухудшается. Длительный желтушный период с медленным исчезновением симптомов в период реконвалесценции
Как правило, отсутствует. При его наличии характеризуется незначительной быстропроходящей желтухой и исчезновением симптомов в период реконвалесценции
Лабораторная диагностика
Наличие антител к вирусу гепатита A класса IgM (анти-HAV IgM)
Наличие поверхностного антигена (HBsAg), антител к ядерному антигену класса IgM (анти-HBcIgM), ДНК вируса гепатита B
Наличие антител к ядерному антигену класса IgM (анти-HCVc IgM), РНК, общих антител (анти-HCV)
Хронизация
Не характерна
в 5 - 10%
в 80 - 90%
Возможные исходы острого гепатита B и их характеристика [1 - 6, 8, 10, 48].
Наименование исхода
Критерии и признаки исхода при данной модели пациента
Ориентировочное время достижения исхода
Преемственность и этапность оказания медицинской помощи при данном исходе
Компенсация функции
Выздоровление
Непосредственно после курса лечения
Требуется обязательное динамическое наблюдение
Стабилизация
Отсутствие рецидива и осложнений
Непосредственно после курса лечения
Динамическое наблюдение требуется
Затяжное (прогредиентное) течение инфекции
Сохранение в крови HBsAg, HBeAg и повышенной АлТ
В течение 2 - 3 мес. от начала болезни
Оказание медицинской помощи по протоколу "Острого вирусного гепатита B"
Развитие ятрогенных осложнений
Появление новых поражений или осложнений, обусловленных проводимой терапией
На этапе лечения
Оказание медицинской помощи по протоколу соответствующего заболевания (осложнения)
Развитие нового заболевания, связанного с основным (осложнение)
Развитие/обострение воспалительных заболеваний: ЖВП и ЖКТ
Через 1 - 6 мес. после окончания лечения
Оказание медицинской помощи по протоколу соответствующего заболевания (осложнения)
Развитие хронического течения инфекционного процесса
Сохранение в крови HBsAg, HBeAg и повышенного уровня АлТ
Через 6 мес.
Оказание медицинской помощи по протоколу соответствующего заболевания
Частота, длительность и объем проводимых исследований и лечебно-профилактических мероприятий при диспансеризации больных, перенесших острый вирусный гепатит B [1, 2, 5, 6, 48].
Перечень и периодичность лабораторных, рентгенологических и других специальных методов исследования:
- Биохимический анализ крови (определение активности аланинаминотрансферазы, аспартатаминотрансферазы, щелочной фосфатазы, гамма-глютамилтрансферазы в крови, исследование уровня общего билирубина, свободного и связанного билирубина в крови) через 10 дней после выписки из стационара, далее:
- при гладком течении - через 1, 3, 6 мес.
- при сохранении клинико-лабораторных признаков - наблюдение до 12 мес.
- Определение антигена (HBsAg) вируса гепатита B (Hepatitis B virus) в крови, качественное исследование, определение антител к поверхностному антигену (anti-HBs) вируса гепатита B (Hepatitis B virus) в крови, качественное исследование - через 1, 3, 6 мес.
- При сохранении HBsAg проводят определение антигена (HbeAg) вируса гепатита B (Hepatitis B virus) в крови, определение антител к e-антигену (anti-HBe) вируса гепатита B (Hepatitis B virus) в крови, определение ДНК вируса гепатита B (Hepatitis B virus) в крови методом ПЦР, качественное исследование.
Лечебно-профилактические мероприятия:
- Медицинский отвод от вакцинации при:
- легкой и средней степени - 1 - 3 мес.
- тяжелой степени - 6 мес.
- Медицинский отвод от занятий спортом - 3 - 6 мес.
- Ограничение инсоляции до 12 мес.
Клинические критерии эффективности диспансеризации
- Отсутствие рецидива заболевания.
- Отсутствие прогредиентного и хронического течения заболевания.
Порядок допуска переболевших на работу, в образовательные учреждения, школы-интернаты, оздоровительные и другие закрытые учреждения
- Клиническое выздоровление и полная нормализация биохимических показателей.
Приложение Б
АЛГОРИТМЫ ДЕЙСТВИЙ ВРАЧА
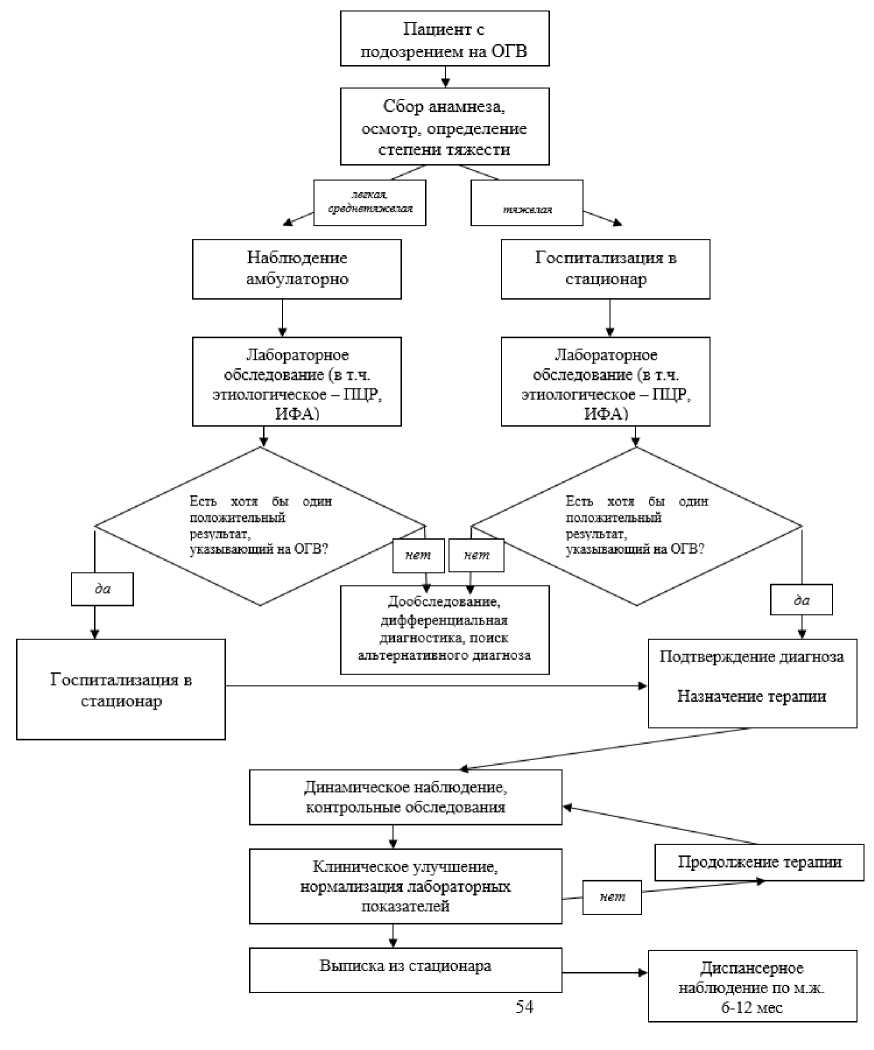
Приложение В
ИНФОРМАЦИЯ ДЛЯ ПАЦИЕНТА
Острый гепатит B (ОГB) - инфекционное заболевание, вызываемое вирусом гепатита B (HBV). Вирус устойчив во внешней среде и сохраняется при комнатной температуре в течение 3 месяцев, при замораживании до 20 лет, при прогревании до 60 °C - 4 часа, не чувствителен к ультрафиолетовому облучению, эфиру, низким концентрациям хлорсодержащих веществ.
По данным ВОЗ, около 2 миллиардов человек в мире инфицировано HBV, у более 400 миллионов человек имеет место хроническое течение инфекции и более 600 тысяч человек ежегодно умирает от осложнений ОГB. Клинические проявления ОГB разнообразны от малосимптомных и бессимптомных форм болезни до тяжелых случаев, нередко заканчивающихся формированием хронического гепатита B, цирроза печени и гепатокарциномой со смертельным исходом.
Источником заражения является больной человек или носитель этого вируса. Большинство инфицированных лиц, являющихся постоянным резервуаром вируса, не подозревают, что они больны и поэтому не соблюдают никаких мер предосторожности.
Путь заражения парентеральный (при попадании инфицированной вирусом крови в кровь заболевшего). Это может произойти в медицинских учреждениях при переливании крови, плазмы, при использовании инфицированного (плохо обработанного) медицинского инструментария во время обследования, лечения у стоматолога и других медицинских манипуляциях. В настоящее время наиболее распространен немедицинский парентеральный путь - инфицирование при внутривенном введении наркотических веществ. Но возможны и другие пути передачи инфекции в быту - гемоконтактный (через зубные щетки, расчески, бритвенные и другие парикмахерские и косметические инструменты, при пирсинге и татуаже), а также половой и перинатальный от больной матери ребенку (во время родов, реже при уходе за новорожденным и чрезвычайно редко внутриутробно).
Инкубационный период при ВГB от нескольких недель до 6 мес. Наиболее ярким симптомом заболевания является желтуха - желтушное прокрашивание кожи, склер, слизистых полости рта. Однако этот симптом встречается не всегда, поэтому надо обращать внимание на другие наиболее часто встречающиеся признаки гепатита - недомогание, слабость, снижение аппетита, состояние дискомфорта, тошнота, боли в животе, иногда в правом подреберье. Начало болезни может сопровождаться подъемом температуры и сыпью различного характера. При осмотре больного врач может выявить увеличение печени и селезенки. Подтверждение диагноза возможно только при проведении лабораторных методов обследования. Ребенок с подозрением или впервые установленным в амбулаторных условиях диагнозом ОГB нуждается в госпитализации. Выписка из стационара проводится, как правило, через 15 - 25 дней от начала болезни. Посещение детских дошкольных учреждений, школ разрешено при полной нормализации биохимических показателей.
Исход заболевания благоприятен, в большинстве случаев, оно заканчивается выздоровлением. Однако возможно формирование хронического гепатита, особенно у детей раннего возраста при безжелтушных формах болезни. Поэтому больным, перенесшим ВГB обязательно соблюдение режима, диеты (стол 5) и диспансерное наблюдение в течение 6 месяцев с клиническим и лабораторным обследованием крови через 1, 3 и 6 мес.
Карантинно-изоляционные мероприятия в отношении контактных лиц в очаге не организовываются, но проводится заключительная дезинфекция после госпитализации больного, осмотр контактных с определением АлТ, HBsAg, анти-HBs с дальнейшим медицинским наблюдением в течение 6 мес. Осмотр врача и контроль АлТ, HBsAg, анти-HBs-1 раз в 2 мес. Лица, у которых анти-HBs выявлены в защитном титре при первом обследовании дальнейшему наблюдению не подлежат (паст-инфекция ВГB либо вакцинированные против ВГB). Остальным контактным не привитым ранее или с неизвестными данными о прививках проводится специфическая профилактика - вакцинации против ВГB по схеме 0 - 1 - 2 - 12 мес.
Аналогичная схема 0 - 1 - 2 - 12 мес. используется при экстренной профилактике в случаях профессиональной угрозы заражения (повреждение кожи инфицированным медицинским инструментарием).
Приложение Г1 - ГN
ШКАЛЫ ОЦЕНКИ, ВОПРОСНИКИ И ДРУГИЕ ОЦЕНОЧНЫЕ ИНСТРУМЕНТЫ
СОСТОЯНИЯ ПАЦИЕНТА, ПРИВЕДЕННЫЕ В КЛИНИЧЕСКИХ РЕКОМЕНДАЦИЯХ
Приложение Г1
ШКАЛА КОМЫ ГЛАЗГО
Шкала комы Глазго Glasgow Coma Scale (Teasdale G.M., Jennett B., 1974) [66]
Название на русском языке: Шкала ком Глазго
Оригинальное название: Glasgow Coma Scale
Источник: Teasdale G.M., Jennett B., 1974
Тип: шкала оценки
Назначение: Критерий для оценки уровня сознания, коррелирует с тяжестью церебрального повреждения и прогнозом.
Содержание: Шкала состоит из трех тестов, оценивающих реакцию открывания глаз, а также речевые и двигательные реакции. За каждый тест начисляется определенное количество баллов. В тесте открывания глаз от 1 до 4, в тесте речевых реакций от 1 до 5, а в тесте на двигательные реакции от 1 до 6 баллов. Уровень сознания выражается суммой баллов по каждому из параметров
Признак
Баллы
1. Открывание глаз:
Спонтанное
4
на вербальную стимуляцию
3
на боль
2
нет реакции
1
2. Вербальная реакция:
Соответствующая
5
Спутанная
4
бессвязные слова
3
нечленораздельные звуки
2
нет реакции
1
3. Двигательная реакция:
выполняет словесные команды
6
локализует боль
5
реакция одергивания в ответ на боль
4
сгибание верхних конечностей в ответ на боль (поза декортикации)
3
разгибание верхних конечностей в ответ на боль
2
нет реакции
1
Начальная оценка по шкале Глазго коррелирует с тяжестью церебрального повреждения и прогнозом. Таким образом, шкала Глазго является важным критерием для оценки уровня сознания. Каждая отдельная реакция оценивается в баллах, а уровень сознания выражается суммой баллов по каждому из параметров.
Ключ (интерпретация): Самая низкая оценка - 3 балла, а самая высокая - 15 баллов. Оценка 8 баллов и ниже определяется как кома.
Пояснения: Оценка по шкале 3 - 5 баллов прогностически крайне неблагоприятна, особенно если она сочетается с широкими зрачками и отсутствием окуловестибулярного рефлекса.
