"Клинические рекомендации "Женское бесплодие"
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ
КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ
ЖЕНСКОЕ БЕСПЛОДИЕ
Кодирование по Международной статистической классификации болезней и проблем, связанных со здоровьем: N97 (N97.0, N97.1, N97.2, N97.3, N97.4, N97.8, N97.9), N98.0, N98.2, N98.3, N98.8, N98.9, Z31.1, Z31.2, Z31.3, Z31.4, Z31.5, Z31.6, Z31.8
Год утверждения (частота пересмотра): 2024
Возрастная категория: Взрослые
Пересмотр не позднее: 2026
ID: 641
Разработчик клинической рекомендации
- Российское общество акушеров-гинекологов
- ООО "Российская ассоциация репродукции человека (РАРЧ)"
Одобрено Научно-практическим Советом Минздрава РФ
Список сокращений
аГнРГ
аналоги гонадотропин-рилизинг гормона
АМГ
антимюллеров гормон
антГнРГ
антигонадотропин-рилизинг гормоны (антагонисты гонадотропин-рилизинг гормона)
ВИЧ
вирус иммунодефицита человека
ВМИ
внутриматочная инсеминация
ВПГ
вирус простого герпеса
ВРТ
вспомогательные репродуктивные технологии
ГСГ
гистеросальпингография
ДГЭАС
дегидроэпиандростерона сульфат
ИКСИ
инъекция сперматозоида в цитоплазму ооцита
ИМТ
индекс массы тела
ИППП
инфекции, передаваемые половым путем
КАФ
количество антральных фолликулов
ЛГ
лютеинизирующий гормон
ПГТ
преимплантационное генетическое тестирование
ПГТ-А
преимплантационное генетическое исследование (тестирование) на анеуплоидии
ПГТ-М
преимплантационное генетическое исследование (тестирование) на моногенные заболевания
ПГТ-СП
преимплантационное генетическое исследование (тестирование) на структурные хромосомные перестройки
ПНЯ
преждевременная недостаточность яичников
ПРЭ
перенос размороженного эмбриона(ов) в полость матки
ПЦР
полимеразная цепная реакция
ПЭ
перенос эмбриона(ов) в полость матки
СГЯ
синдром гиперстимуляции яичников
СПЯ
синдром поликистозных яичников
ТВП
трансвагинальная пункция яичников
ТТГ
тиреотропный гормон
ТЭО
тромбоэмболические осложнения
УЗИ
ультразвуковое исследование
ФСГ
фолликулостимулирующий гормон
ХГ
гонадотропин хорионический
ЦМВ
цитомегаловирус
ЧНБ
частота наступления беременности (клинической)
ЭКО
экстракорпоральное оплодотворение
Термины и определения
Бесплодие - заболевание, характеризующееся невозможностью достичь клинической беременности после 12 месяцев регулярной половой жизни без контрацепции вследствие нарушения способности пары мужчины и женщины к репродукции. Вмешательства по поводу бесплодия могут быть начаты и ранее 1 года, основываясь на данных медицинского, сексуального и репродуктивного анамнеза, возраста, данных физикального обследования и диагностических тестов.
Беременность биохимическая - беременность, диагностированная только путем определения бета-ХГ в сыворотке крови или в моче.
Беременность клиническая - беременность, диагностированная путем визуализации при ультразвуковом исследовании (УЗИ) одного или более плодных яиц, или наличия достоверных клинических признаков беременности. Кроме маточной беременности, термин включает клинически подтвержденную эктопическую беременность.
Бесплодие первичное - состояние, при котором не было ни одной беременности, несмотря на регулярную половую жизнь в течение года без применения контрацептивных средств.
Бесплодие вторичное - состояние, при котором в прошлом были беременности, однако в течение года регулярной половой жизни без предохранения зачатие более не происходит.
Внутриматочная инсеминация (ВМИ) - процедура, во время которой обработанную в лабораторных условиях сперму вводит в полость матки с целью достижения беременности.
Вспомогательные репродуктивные технологии (ВРТ) - методы лечения бесплодия, при применении которых отдельные или все этапы зачатия и раннего развития эмбрионов осуществляются вне материнского организма (в том числе с использованием донорских и (или) криоконсервированных половых клеток, тканей репродуктивных органов и эмбрионов), а также суррогатное материнство (определение в соответствие со ст. 55 Федерального закона от 21.11.2011 N 323-ФЗ (ред. от 25.12.2023) "Об основах охраны здоровья граждан в Российской Федерации").
Индукция овуляции - терапия у женщин с ановуляцией или олигоовуляцией с целью формирования нормальных овуляторных циклов.
Женское бесплодие, связанное с отсутствием овуляции - бесплодие, связанное с ановуляцией или олигоовуляцией.
Женское бесплодие трубного происхождения - бесплодие, связанное с врожденной аномалией маточных труб, приобретенной непроходимостью или отсутствием маточных труб.
Женское бесплодие маточного происхождения - бесплодие, связанное с врожденной аномалией матки или с патологией эндометрия и/или миометрия, вызывающих невозможность имплантации эмбриона.
Женское бесплодие цервикального происхождения - бесплодие, связанное с патологией шейки матки, вызывающей невозможность проникновение сперматозоидов в полость матки.
Женское бесплодие, связанное с мужскими факторами - бесплодие, связанное с нарушением репродуктивной функции у мужчины.
Другие формы женского бесплодия - бесплодие, связанное с другими гинекологическими заболеваниями, такими как эндометриоз.
Женское бесплодие неуточненное - бесплодие, при котором причину бесплодия установить не удалось.
Криоконсервация - процесс замораживания для сохранения биологического материала (гамет, зигот, эмбрионов на стадии дробления, бластоцист, тканей гонад) при экстремально низких температурах с целью его сохранения.
Овариальная стимуляция/стимуляция яичников (ОС) - фармакологическая терапия с целью индукции развития фолликулов в яичниках.
Овариальный резерв - количество фолликулов в яичниках, содержащих ооциты, оценивается на основании количества антральных фолликулов (КАФ) по данным УЗИ и уровня АМГ. Низкий овариальный резерв - КАФ < 5 - 7 в обоих яичниках [1], [2], [3], уровень АМГ < 0,5 - 1,1 нг/мл [1], [4], [5], [6], [7], [8], [9], [10], [11]. Избыточный овариальный резерв - АМГ > 3,4 нг/мл, КАФ ![]() 24 в обоих яичниках [12].
24 в обоих яичниках [12].
Ответ яичников на овариальную стимуляцию - оценивается на основании количества фолликулов в обоих яичниках ![]() 11 мм по данным УЗИ. Низкий ответ яичников на овариальную стимуляцию - получение
11 мм по данным УЗИ. Низкий ответ яичников на овариальную стимуляцию - получение ![]() 3 фолликулов в двух яичниках диаметром
3 фолликулов в двух яичниках диаметром ![]() 11 мм в результате овариальной стимуляции [1], [13]. Чрезмерный ответ яичников на овариальную стимуляцию - получение > 18 фолликулов в двух яичниках диаметром
11 мм в результате овариальной стимуляции [1], [13]. Чрезмерный ответ яичников на овариальную стимуляцию - получение > 18 фолликулов в двух яичниках диаметром ![]() 11 мм в результате овариальной стимуляции [12], [14], [15], [16].
11 мм в результате овариальной стимуляции [12], [14], [15], [16].
Перенос эмбриона(ов) (ПЭ) - введение в полость матки эмбриона(ов) на любой стадии его(их) развития с 1-го по 7-й день после ЭКО или ИКСИ, или размороженного(ых) эмбриона(ов).
Преимплантационное генетическое тестирование (ПГТ) - анализ ДНК ооцитов (полярных телец) или эмбрионов (на стадии дробления или бластоцисты) для определения генетических аномалий. Он включает: ПГТ на анеуплоидии (ПГТ-А); ПГТ на моногенные заболевания (ПГТ-М); ПГТ на хромосомные структурные перестройки (ПГТ-СП).
Синдром гиперстимуляции яичников - чрезмерный системный ответ на стимуляцию яичников, характеризующийся широким спектром клинических и лабораторных проявлений. Может быть классифицирован как легкий, умеренный или тяжелый, в зависимости от степени напряженности асцита, увеличения яичников и дыхательных, гемодинамических и метаболических осложнений.
Частота наступления клинической беременности (ЧНБ) - количество клинических беременностей на 100 начатых циклов, циклов с пункцией фолликулов или циклов с переносом эмбриона(ов). При предоставлении данных о частоте наступления клинической беременности необходимо указывать, относительно каких циклов она рассчитана (на начатые циклы, на циклы с пункцией фолликулов или на циклы с переносом эмбриона(ов)).
Частота родов живым ребенком - количество родов, которые закончились рождением хотя бы одного живого ребенка в расчете на 100 начатых циклов, циклов с пункцией фолликулов или циклов с переносом эмбриона(ов). При представлении частоты родов необходимо указывать, относительно каких циклов она рассчитана (на начатые циклы, на циклы с пункцией фолликулов или на циклы с переносом эмбриона(ов)).
Экстракорпоральное оплодотворение (ЭКО) - последовательность манипуляций, включающая экстракорпоральное оплодотворение ооцитов. Оно включает традиционную инсеминацию in vitro (ЭКО) и ИКСИ.
1. Краткая информация по заболеванию или состоянию (группы заболеваний или состояний)
1.1 Определение заболевания или состояния (группы заболеваний или состояний)
Бесплодие - заболевание, характеризующееся невозможностью достичь клинической беременности после 12 месяцев регулярной половой жизни без контрацепции вследствие нарушения способности пары мужчины и женщины к репродукции. Вмешательства по поводу бесплодия могут быть начаты и ранее 1 года, основываясь на данных медицинского, сексуального и репродуктивного анамнеза, возраста, данных физикального обследования и диагностических тестов.
1.2 Этиология и патогенез заболевания или состояния (группы заболеваний или состояний)
Женское бесплодие возникает вследствие различных патологических процессов в репродуктивной системе женщины. Этиологические и патогенетические факторы бесплодия целесообразно рассматривать в контексте его различных форм.
Способность к зачатию снижается почти в 2 раза у женщин в возрасте после 30 лет по сравнению с женщинами 20 лет и значительно уменьшается после 35 лет [17], [18].
1.3 Эпидемиология заболевания или состояния (группы заболеваний или состояний)
Согласно данным формы N 12 федерального статистического наблюдения в 2023 г. в РФ число женщин с бесплодием составило 254,8 тыс. человек, из них с впервые установленным диагнозом - 66,8 тыс. человек.
1.4 Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статистической классификации болезней и проблем, связанных со здоровьем
N97. Женское бесплодие:
N97.0. Женское бесплодие, связанное с отсутствием овуляции.
N97.1. Женское бесплодие трубного происхождения.
N97.2. Женское бесплодие маточного происхождения.
N97.3. Женское бесплодие цервикального происхождения.
N97.4 Женское бесплодие, связанное с мужскими факторами.
N97.8. Другие формы женского бесплодия.
N97.9 Женское бесплодие неуточненное.
N98.0 Инфекция, связанная с искусственным оплодотворением
N98.2 Осложнения, связанные с попыткой имплантации оплодотворенной яйцеклетки после экстракорпорального оплодотворения
N98.3 Осложнения, связанные с попыткой имплантации эмбриона
N98.8 Другие осложнения, связанные с искусственным оплодотворением
N98.9 Осложнения, связанные с искусственным оплодотворением, неуточненные
Z31.1 Искусственное оплодотворение
Z31.2 Оплодотворение
Z31.3 Другие методы, способствующие оплодотворению
Z31.4 Исследования и пробы по восстановлению детородной функции
Z31.5 Генетическое консультирование
Z31.6 Общее консультирование и советы по восстановлению детородной функции
Z31.8 Другие меры по восстановлению детородной функции
1.5 Классификация заболевания или состояния (группы заболеваний или состояний)
Классификация бесплодия соответствует кодам Международной статистической классификации болезней и проблем, связанных со здоровьем 10-го пересмотра.
Также бесплодие классифицируется на первичное и вторичное.
1.6 Клиническая картина заболевания или состояния (группы заболеваний или состояний)
Соответствует разделу "Жалобы и анамнез".
2. Диагностика заболевания или состояния (группы заболеваний или состояний) медицинские показания и противопоказания к применению методов диагностики
<*> Рекомендации относятся ко всем пациенткам с бесплодием, если не указано иное.
Критерии установления диагноза:
Бесплодие диагностируется при жалобе на неспособность к зачатию в течение 1 года регулярной половой жизни без контрацепции, при этом у пациентки в возрасте ![]() 35 лет диагностика причин и лечение бесплодия могут быть начаты при жалобе на неспособность к зачатию в течение 6 месяцев регулярной половой жизни без контрацепции [19], [20], [21], [22].
35 лет диагностика причин и лечение бесплодия могут быть начаты при жалобе на неспособность к зачатию в течение 6 месяцев регулярной половой жизни без контрацепции [19], [20], [21], [22].
2.1 Жалобы и анамнез
- Рекомендован сбор анамнеза с целью выявления причины бесплодия [23].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарий: Сбор анамнеза должен включать следующие данные пациентки:
- возраст,
- наличие профессиональных вредностей,
- наличие вредных привычек (курение, алкоголь, наркотические вещества),
- семейный анамнез (указание на наличие у родственников 1-й линии таких заболеваний как, сахарный диабет, тромбоэмболические осложнения (ТЭО), гипертоническая болезнь, психические заболевания, акушерские и перинатальные осложнения),
- характер менструаций (возраст менархе, длительность и регулярность менструального цикла, продолжительность и объем менструального кровотечения, болезненность),
- характер половой жизни (возраст начала, число половых партнеров, особенности сексуальной жизни - либидо, оргазм, частота половых контактов, наличие диспареунии);
- предшествующие методы контрацепции;
- акушерский анамнез (число беременностей и родов в анамнезе и их исход, наличие осложнений беременности, родов и/или абортов, весоростовые показатели и состояние здоровья рожденных детей, способ достижения беременности - самопроизвольная беременность или беременность в результате ВРТ),
- перенесенные и имеющиеся гинекологические заболевания, оперативные вмешательства на органах малого таза,
- перенесенные и имеющиеся соматические заболевания (в частности, детские инфекции, заболевания сердечно-сосудистой системы, заболевания почек, эндокринные заболевания, аллергические заболевания, ТЭО и др.),
- наличие травм, оперативных вмешательств и переливаний крови и ее компонентов в анамнезе,
- аллергические реакции,
- принимаемые лекарственные препараты,
- возраст и состояние здоровья партнера, его группа крови и резус-фактор, наличие у него профессиональных вредностей и вредных привычек.
- Рекомендована оценка жалоб с целью выявления причины бесплодия [23].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарий: Пациентки с бесплодием предъявляет жалобы на отсутствие беременности в течение 1 года регулярной половой жизни без контрацепции, при этом у пациентки в возрасте ![]() 35 лет диагностика причин и лечение бесплодия могут быть начаты при жалобах на неспособность к зачатию в течение 6 месяцев регулярной половой жизни без контрацепции.
35 лет диагностика причин и лечение бесплодия могут быть начаты при жалобах на неспособность к зачатию в течение 6 месяцев регулярной половой жизни без контрацепции.
2.2 Физикальное обследование
- Рекомендован общий осмотр с целью диагностики нарушения развития [24].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарий: Общий осмотр включает оценку типа телосложения, типа распределения подкожной жировой клетчатки, состояния кожных покровов и видимых слизистых, степени и типа оволосения.
- Рекомендовано измерение массы тела и измерение роста с целью определения индекса массы тела (ИМТ) (масса тела в кг/рост в м2) [24], [25], [26], [27], [28].
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 2).
Комментарий: Как избыточная (ИМТ ![]() 25 кг/м2) [25], [26], [27], так и недостаточная масса тела (ИМТ
25 кг/м2) [25], [26], [27], так и недостаточная масса тела (ИМТ ![]() 18,5 кг/м2) [28] ассоциированы с бесплодием.
18,5 кг/м2) [28] ассоциированы с бесплодием.
- Рекомендована пальпация молочных желез с целью оценки степени развития и выявления заболеваний молочных желез [24].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарий: Правила пальпации молочных желез - см. клинические рекомендации "Доброкачественная дисплазия молочной железы" [29]. При обнаружении узловых образований молочных желез рекомендовано направить пациентку на консультацию к врачу-онкологу.
- Рекомендован гинекологический осмотр с целью выявления или исключения гинекологических заболеваний [24].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарий: Гинекологический осмотр включает визуальный осмотр наружных половых органов, осмотр влагалища и шейки матки в зеркалах, бимануальное влагалищное исследование с определением размеров, консистенции, подвижности и болезненности матки, и придатков матки.
2.3 Лабораторные диагностические исследования
Лабораторные диагностические исследования с целью выявления причины бесплодия:
- Рекомендовано направить пациентку на микроскопическое исследование влагалищных мазков и определение концентрации водородных ионов (pH) отделяемого слизистой оболочки влагалища с целью исключения или выявления и лечения инфекционно-воспалительных заболеваний генитального тракта и бактериального вагиноза как возможной причины бесплодия [30], [31], [32], [33].
Уровень убедительности рекомендаций A (уровень достоверности доказательств - 2).
Комментарий: Нарушение микрофлоры влагалища ассоциировано с бесплодием [31], [32] и самопроизвольным выкидышем [30]. Алгоритм обследования и лечения пациенток с бактериальным вагинозом - см. клинические рекомендации "Бактериальный вагиноз" [34]. Алгоритм обследования и лечения пациенток с вульвовагинитом - см. клинические рекомендации "Воспалительные болезни шейки матки, влагалища и вульвы" (проект) [35].
- Рекомендовано направить пациентку на молекулярно-биологическое исследование отделяемого слизистых оболочек женских половых органов на возбудители инфекций, передаваемых половым путем (Neisseria gonorrhoeae, Trichomonas vaginalis, Chlamydia trachomatis, Mycoplasma genitalium) с целью исключения или выявления и лечения инфекционно-воспалительных заболеваний генитального тракта как возможной причины бесплодия [36], [37], [38], [39], [40], [41], [42].
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 2).
Комментарий: Наличие инфекций, передаваемых половым путем (ИППП), ассоциировано с бесплодием [36], [37], [38], [39], [40], [42] и самопроизвольным выкидышем [38], [41]. Алгоритм обследования и лечения пациенток с ИППП - см. клинические рекомендации "Гонококковая инфекция" [43], "Урогенитальный трихомониаз" [44], "Хламидийная инфекция" [45], "Урогенитальные заболевания, вызванные Mycoplasma genitalium" [46].
- Рекомендовано направить пациентку на исследование уровня тиреотропного гормона (ТТГ) и определение содержания антител к тиреопероксидазе (АТ-ТПО) в крови с целью исключения или выявления и лечения заболеваний щитовидной железы как возможной причины бесплодия [47], [48], [49].
Уровень убедительности рекомендаций A (уровень достоверности доказательств - 2).
Комментарии: Заболевания щитовидной железы ассоциированы с бесплодием и самопроизвольным выкидышем [47], [48]. При выявлении нарушения функции щитовидной железы рекомендовано направить пациентку на консультацию к врачу-эндокринологу. Алгоритм обследования и лечения пациенток с гипотиреозом - см. клинические рекомендации "Гипотиреоз" [49].
- Рекомендовано направить пациентку на исследование уровня пролактина в крови на 2 - 5 день менструального цикла (при наличии менструального цикла, либо независимо от дня менструального цикла при аменорее) с целью исключения или выявления и лечения гиперпролактинемии как возможной причины бесплодия [50], [51]
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарий: Гиперпролактинемия ассоциирована с бесплодием [50], [51]. При выявлении гиперпролактинемии рекомендовано направить пациентку на консультацию к врачу-эндокринологу. Алгоритм обследования и лечения пациенток с гиперпролактинемией - см. клинические рекомендации "Гиперпролактинемия" (проект) [51].
- Рекомендовано направить пациентку с нарушением менструального цикла на исследование уровня фолликулостимулирующего гормона (ФСГ) в сыворотке крови и исследование уровня лютеинизирующего гормона (ЛГ) в сыворотке крови на 2 - 5 день менструального цикла (при наличии менструального цикла, либо независимо от дня менструального цикла при аменорее) с целью выявления причины нарушения менструального цикла как возможной причины бесплодия [24], [52], [53].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарий: Нарушения менструального цикла, при которых рекомендовано исследование уровня ФСГ и ЛГ в сыворотке крови, включают: олигоменорею, аменорею, нерегулярные менструации, ановуляцию и ассоциированы с бесплодием [52], [53]. Алгоритм обследования и лечения пациенток с аменореей и олигоменореей - см. клинические рекомендации "Аменорея и олигоменорея" [54].
- Рекомендовано направить пациентку с аменореей на исследование уровня общего эстрадиола в крови с целью выявления причины аменореи [53].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
- Рекомендовано направить пациентку с нормогонадотропной аменореей и/или с гиперандрогенией на исследование уровня общего тестостерона в крови, исследование уровня 17-гидроксипрогестерона в крови, исследование уровня глобулина, связывающего половые гормоны, в крови, на 2 - 5 день менструального цикла (при наличии менструального цикла, либо независимо от дня менструального цикла при аменорее) с целью выявления причины аменореи и/или гиперандрогении как возможной причины бесплодия [53], [54], [55, 56], [57].
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 2).
Комментарий: Гиперандрогения - состояние, связанное с избыточной секрецией андрогенов и/или усиленным их воздействием на организм, которое у женщин чаще всего проявляется вирилизацией (появление мужских черт) и андрогензависимой дермопатией (акне, гирсутизм, алопеция) [58]. Наиболее частая причина гиперандрогенемии - синдром поликистозных яичников (СПЯ). Алгоритм обследования и лечения пациенток с СПЯ - см. клинические рекомендации "Синдром поликистозных яичников" [58]. Рекомендовано оценить уровень свободного тестостерона по индексу свободных андрогенов. Если уровень тестостерона или свободного тестостерона не повышен, рекомендовано исследование уровня андростендиона в крови и исследование уровня дегидроэпиандростерона сульфата (ДГЭАС) в крови, отмечая их меньшую специфичность и большее возрастное снижение уровня ДГЭАС [59].
- Рекомендовано направить пациентку с нарушением менструального цикла на исследование уровня прогестерона в крови через 5 - 7 дней после предполагаемой овуляции или за 5 - 7 дней до предполагаемой менструации, или использование теста для определения овуляции за 1 - 2 дня до предполагаемой овуляции с целью установления наличия или отсутствия овуляции как возможной причины бесплодия [60], [61], [62].
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 2).
Комментарии: Нарушения менструального цикла, при которых рекомендовано исследование уровня прогестерона в крови, включают: олигоменорею, полименорею, нерегулярные менструации, ановуляцию и ассоциированы с бесплодием [52], [53]. Уровень прогестерона, который может подтверждать факт произошедшей овуляции - см. клинические рекомендации "Синдром поликистозных яичников" [58]. Коммерческие тесты идентифицируют пик ЛГ за 1 - 2 дня до овуляции и помогают определить период времени с максимальной вероятностью зачатия, соответствующий дню положительного теста и последующим двум дням [62].
- С целью уточнения причины бесплодия рекомендовано направлять партнера пациентки на спермограмму [63], [64], [65].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 2).
- Не рекомендовано направлять пациентку на определение содержания антиспермальных антител в цервикальной слизи (посткоитальный тест) с целью уточнения причины бесплодия [66].
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 2).
Комментарий: Данный тест основан на взаимодействии цервикальной слизи и спермы in vivo. Убедительные данные о связи его результатов с наступлением беременности отсутствуют.
Лабораторные диагностические исследования перед программами ВРТ и ВМИ:
- С целью подготовки к программе ВРТ и ВМИ рекомендовано направить пациентку и ее партнера на исследование уровня антител классов M, G (IgM, IgG) к вирусу иммунодефицита человека ВИЧ-1/2 (далее - ВИЧ) и антигена p24 (Human immunodeficiency virus HIV 1/2 + Agp24) в крови [67], [68, 69], [70], [71].
Уровень убедительности рекомендаций A (уровень достоверности доказательств - 1).
Комментарии: Согласно пункту 4.3. санитарно-эпидемиологических правил СП 3.1.5.2826-10 "Профилактика ВИЧ инфекции", стандартным методом лабораторной диагностики ВИЧ-инфекции служит одновременное определение антител к ВИЧ 1,2 и антигена p24/25 ВИЧ с помощью диагностических тестов ИФА и ИХЛА [72]. При выявлении инфекции рекомендовано направить пациентку и/или ее партнера на консультацию к врачу-инфекционисту в Центр по профилактике и борьбе со СПИДом и инфекционными заболеваниями для подтверждения/исключения диагноза. Обследование партнера не требуется перед программой переноса криоконсервированного/размороженного эмбриона (ПРЭ).
- С целью подготовки к программе ВРТ и ВМИ рекомендовано направить пациентку и ее партнера на определение антител к поверхностному антигену (HBsAg) вируса гепатита B (Hepatitis B virus) в крови или определение антигена (HbsAg) вируса гепатита B (Hepatitis B virus) в крови [73, 74].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарии: При выявлении инфекции рекомендовано направить пациентку и/или ее партнера на консультацию к врачу-инфекционисту для подтверждения/исключения диагноза. Обследование партнера не требуется перед программой ПРЭ.
- С целью подготовки к программе ВРТ и ВМИ рекомендовано направить пациентку и ее партнера на определение суммарных антител классов M и G (anti-HCV IgG и anti-HCV IgM) к вирусу гепатита C (Hepatitis C virus) в крови [75].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
Комментарий: При выявлении инфекции рекомендовано направить пациентку и/или ее партнера на консультацию к врачу-инфекционисту для подтверждения/исключения диагноза. Обследование партнера не требуется перед программой ПРЭ.
- С целью подготовки к программе ВРТ и ВМИ рекомендовано направить пациентку и ее партнера на определение антител к бледной трепонеме (Treponema pallidum) в крови [76, 77].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4).
Комментарии: При выявлении инфекции рекомендовано направить пациентку и/или ее партнера на консультацию к врачу-дерматовенерологу для подтверждения/исключения диагноза. Обследование партнера не требуется перед программой ПРЭ.
- С целью подготовки к программе ВРТ и ВМИ рекомендовано направить пациентку на определение антител класса G (IgG) и класса M (IgM) к вирусу краснухи (Rubella virus) в крови [78].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарии: При отсутствии или недостаточном уровне иммуноглобулинов класса G рекомендована вакцинация с планированием беременности не ранее, чем через 3 месяца после вакцинации согласно инструкции к применению вакцины.
- С целью подготовки к программе ВРТ и ВМИ не рекомендовано направлять пациентку на определение антител классов M, G (IgM, IgG) к цитомегаловирусу (ЦМВ) (Cytomegalovirus) в крови [79, 80], [81].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарий: Данное исследование имеет низкую специфичность, большую долю ложноположительных результатов и, как следствие, приводит к необоснованной терапии ЦМВ-инфекции. Этиотропная терапия и профилактика внутриутробной передачи ЦМВ-инфекции отсутствует.
- С целью подготовки к программе ВРТ и ВМИ не рекомендовано направлять пациентку на определение антител к вирусу простого герпеса (ВПГ) (Herpes simplex virus) в крови вне зависимости от наличия или отсутствия симптомов рецидивирующей ВПГ-инфекции в анамнезе [81].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарий: Данное исследование имеет низкую специфичность, большую долю ложноположительных результатов и, как следствие, приводит к необоснованной терапии ВПГ-инфекции.
- С целью подготовки к программе ВРТ и ВМИ рекомендовано направить пациентку на микроскопическое исследование влагалищных мазков [30], [32].
Уровень убедительности рекомендаций A (уровень достоверности доказательств - 2).
Комментарий: Алгоритм обследования и лечения пациенток с бактериальным вагинозом - см. клинические рекомендации "Бактериальный вагиноз" [34]. Алгоритм обследования и лечения пациенток с вульвовагинитом - см. клинические рекомендации "Воспалительные болезни шейки матки, влагалища и вульвы" (проект) [35].
- С целью подготовки к программе ВРТ и ВМИ рекомендовано направить пациентку на молекулярно-биологическое исследование отделяемого слизистых оболочек женских половых органов на возбудителей инфекций, передаваемых половым путем (Neisseria gonorrhoeae, Trichomonas vaginalis, Chlamydia trachomatis, Mycoplasma genitalium) [36], [37], [38], [39], [40], [41], [42].
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 2).
Комментарий: Алгоритм обследования и лечения пациентов с ИППП - см. клинические рекомендации "Гонококковая инфекция" [43], "Урогенитальный трихомониаз" [44], "Хламидийная инфекция" [45], "Урогенитальные заболевания, вызванные Mycoplasma genitalium" [46]. Обследование партнера не требуется перед программой ПРЭ.
- С целью подготовки к программе ВРТ и ВМИ рекомендовано направить пациентку на определение основных групп по системе AB0 и антигена D системы Резус (резус-фактор) [82, 83], [84].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарий: У резус-отрицательных женщин следует определить резус-фактор мужа/партнера с целью определения риска резус-конфликта в случае наступления беременности.
- С целью подготовки к программе ВРТ и ВМИ рекомендовано направить пациентку на общий (клинический) анализ крови [85, 86].
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 2).
Комментарии: Для подтверждения латентного дефицита железа может быть рекомендовано определение уровня ферритина в крови, как наиболее точного показателя определения уровня железа [87]. При выявлении отклонений в показателях общего (клинического) анализа крови рекомендовано направить пациентку на консультацию к врачу-терапевту.
- С целью подготовки к программе ВРТ и ВМИ рекомендовано направить пациентку на анализ крови биохимический общетерапевтический [88], [89 - 91], [92].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4).
Комментарии: Биохимический общетерапевтический анализ крови включает: исследование уровня общего белка в крови, исследование уровня глюкозы в крови, исследование уровня мочевины в крови, исследование уровня креатинина в крови, исследование уровня общего билирубина в крови, исследование уровня билирубина связанного (конъюгированного) в крови, определение активности аланинаминотрансферазы (АЛТ) в крови, определение активности аспартатаминотрансферазы (ACT) в крови, исследование уровня глюкозы в крови. При выявлении отклонений в показателях биохимического общетерапевтического анализа крови рекомендовано направить пациентку на консультацию к врачу-терапевту.
- С целью подготовки к программе ВРТ и ВМИ рекомендовано направить пациентку на общий (клинический) анализ мочи [93], [94, 95].
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 1).
Комментарии: При выявлении отклонений в показателях общего (клинического) анализа мочи рекомендовано направить пациентку на консультацию к врачу-терапевту.
- С целью подготовки к программе ВРТ и ВМИ рекомендовано направить пациентку на цитологическое исследование микропрепарата шейки матки (мазка с поверхности шейки матки и цервикального канала) или жидкостное цитологическое исследование микропрепарата шейки матки [96].
Уровень убедительности рекомендаций A (уровень достоверности доказательств - 2).
Комментарий: Цитологическое исследование мазка с поверхности шейки матки и из цервикального канала следует рекомендовать в зависимости от даты предыдущего исследования, его результатов, наличия инфекции, вызванной вирусом папилломы человека, возраста пациентки согласно клиническим рекомендациям "Цервикальная интраэпителиальная неоплазия, эрозия и эктропион шейки матки" [97].
- С целью подготовки к программе ВРТ и ВМИ (с индукцией овуляции) рекомендовано направить пациентку на исследование уровня фолликулостимулирующего гормона (ФСГ) в сыворотке крови на 2 - 5 день менструального цикла [98].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 3).
Комментарии: Уровень ФСГ ![]() 25 МЕ/л указывает на недостаточность функции яичников [99]. Уровень ФСГ > 15 - 20 МЕ/л может прогнозировать низкий ответ яичников на овариальную стимуляцию с низкой чувствительностью, но высокой специфичностью [100], [101], [102]. Исследование не требуется перед программой ПРЭ и ВМИ.
25 МЕ/л указывает на недостаточность функции яичников [99]. Уровень ФСГ > 15 - 20 МЕ/л может прогнозировать низкий ответ яичников на овариальную стимуляцию с низкой чувствительностью, но высокой специфичностью [100], [101], [102]. Исследование не требуется перед программой ПРЭ и ВМИ.
- С целью подготовки к программе ВРТ и ВМИ (с индукцией овуляции) рекомендовано направить пациентку на исследование уровня антимюллерова гормона (АМГ) в крови [16], [1], [103].
Уровень убедительности рекомендаций A (уровень достоверности доказательств - 2).
Комментарии: Исследование уровня АМГ у пациенток в программах ВРТ необходимо для оценки возможного ответа на овариальную стимуляцию. Овариальный резерв оценивается в совокупности с КАФ. Уровень АМГ < 0,5 - 1,1 нг/мл ассоциирован с высокой вероятностью низкого ответа яичников на стимуляцию, и низкими шансами наступления беременности в программах ВРТ [1], [4], [5], [6], [7], [8], [9], [10], [11]. При автоматизированном анализе АМГ пороговым уровнем при 90% специфичности и 74,1% чувствительности для прогнозирования низкого ответа был определен уровень 0,93 нг/мл [4]. Уровень АМГ > 4,7 - 4,9 нг/мл связан с СПЯ [104], [105], [106], > 3,4 нг/мл - с высокой вероятностью чрезмерного ответа яичников на овариальную стимуляцию и развитием синдрома гиперстимуляции яичников (СГЯ) в программах ВРТ [12]. Исследование не требуется перед программой ПРЭ и ВМИ без индукции овуляции.
- С целью подготовки к программе ВРТ и ВМИ рекомендовано направлять партнера пациентки на спермограмму [107], [108]
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарий: Обследование партнера не требуется перед программой ПРЭ.
2.4 Инструментальные диагностические исследования
Инструментальные диагностические исследования с целью выявления причины бесплодия:
- Рекомендовано направить пациентку на УЗИ органов малого таза комплексное в раннюю фолликулярную фазу цикла (при наличии менструального цикла, либо независимо от дня менструального цикла при аменорее) с определением количества антральных фолликулов (КАФ) с целью исключения или выявления и лечения гинекологических заболеваний как возможных причин бесплодия [2], [109].
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 1).
Комментарии: УЗИ органов малого таза рекомендовано для определения размеров матки и яичников, диагностики новообразований матки и ее придатков, аномалий их развития, патологических процессов в эндометрии (полипы, гиперплазия, синехии), толщины эндометрия, а также определения КАФ. КАФ представляет собой сумму антральных фолликулов в яичниках в ранней фолликулярной фазе цикла. Антральные фолликулы определяют, как фолликулы со средним диаметром 3 - 10 мм в наибольшей двумерной плоскости. При наличии показаний (подозрение на наличие пороков развития внутренних половых органов, новообразований, распространенных форм эндометриоза, для оценки состоятельности рубца на матке) пациентке может быть показана магнитно-резонансная томографиия органов малого таза.
- Рекомендовано направить пациентку на гистеросальпингографию (ГСГ) или контрастную эхогистеросальпингоскопию с целью исключения или выявления патологии матки и маточных труб как возможной причины бесплодия [110], [111].
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 2).
Комментарий: ГСГ и контрастная эхогистеросальпингоскопия имеют одинаковую точность для оценки состояния маточных труб [112]. Однако диагностика генитального туберкулеза возможна только при ГСГ [113]. При подозрении на генитальный туберкулез по данным ГСГ рекомендовано направить пациентку на консультацию к врачу-фтизиатру. При хирургическом лечении на этапе планирования беременности альтернативой ГСГ является оценка проходимости маточных труб в процессе выполнения хирургического вмешательства.
- Не рекомендовано рутинно направлять пациентку на биопсию тканей матки (эндометрия) с целью уточнения причины бесплодия [114], [115].
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 2).
Комментарий: Данное исследование не показало свою эффективность для рутинной оценки овуляции и секреторной трансформации эндометрия.
- Рекомендовано направить пациентку с подозрением на внутриматочную патологию по данным УЗИ на гистероскопию с целью исключения или выявления и хирургического лечения внутриматочной патологии как возможной причины бесплодия [116], [117].
Уровень убедительности рекомендаций A (уровень достоверности доказательств - 1).
Комментарии: При отсутствии данных за внутриматочную патологию по данным УЗИ гистероскопия нецелесообразна, так как не увеличивает частоту живорождения [118], [119], [120].
- Рекомендовано направить пациентку с гинекологическими заболеваниями, требующими хирургического лечения, на лапароскопию диагностическую с целью исключения или выявления и хирургического лечения данных заболеваний как возможной причины бесплодия [121], [122], [123], [124], [125].
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 1).
Комментарий: При отсутствии данных за гинекологические заболевания, требующих хирургического лечения, лапароскопия диагностическая нецелесообразна, так как не увеличивает частоту наступления беременности [126].
Инструментальные диагностические исследования перед программами ВРТ и ВМИ:
- С целью подготовки к программе ВРТ и ВМИ рекомендовано направить пациентку на УЗИ матки и придатков трансвагинальное с УЗИ фолликулогенеза (при невозможности или необходимости - УЗИ матки и придатков трансабдоминальное) в раннюю фолликулярную фазу цикла с определением КАФ [2], [16].
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 1).
Комментарии: Овариальный резерв оценивается в совокупности с уровнем АМГ. КАФ < 5 - 7 в обоих яичниках ассоциирован с высокой вероятностью низкого ответа яичников на стимуляцию, и низкими шансами наступления беременности в программах ВРТ [1], [2], [3]. КАФ ![]() 24 в обоих яичниках ассоциирован с высокой вероятностью чрезмерного ответа яичников на овариальную стимуляцию и развитием СГЯ в программах ВРТ [12].
24 в обоих яичниках ассоциирован с высокой вероятностью чрезмерного ответа яичников на овариальную стимуляцию и развитием СГЯ в программах ВРТ [12].
- С целью подготовки к программе ВРТ и ВМИ рекомендовано направить пациентку на флюорографию легких или рентгенографию легких [127].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарий: При выявлении патологических изменений на флюорограмме или рентгенограмме рекомендовано направить пациентку на консультацию к врачу-терапевту.
- С целью подготовки к программе ВРТ и ВМИ рекомендовано направить пациентку на регистрацию электрокардиограммы [128].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарий: При выявлении патологических изменений на электрокардиограмме рекомендовано направить пациентку на консультацию к врачу-терапевту.
- С целью подготовки к программе ВРТ и ВМИ рекомендовано направить пациентку на УЗИ молочных желез в 1-й фазе менструального цикла (при регулярном ритме менструаций), либо независимо от дня менструального цикла при олиго-аменорее, с возраста 40 лет и старше - дополнительно на маммографию [129], [130].
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 1).
Комментарии: При обнаружении узловых образований молочных желез рекомендовано направить пациентку на консультацию к врачу-онкологу. Алгоритм обследования и лечения пациенток с доброкачественной дисплазией молочной железы, а также принципы маршрутизации пациенток с различной оценкой по системе BI-RADS (Breast Imaging Reporting and Data System) - см. клинические рекомендации "Доброкачественная дисплазия молочной железы" [29].
- С целью мониторинга овариальной стимуляции в программе ВРТ и индукции овуляции в программе ВМИ рекомендовано УЗИ фолликулогенеза [24], [131].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4).
Комментарий: Задачами УЗ-мониторинга являются: определение условий для начала стимуляции; оценка ответа яичников (количество растущих фолликулов, их диаметр); оценка критериев назначения триггера финального созревания ооцитов; оценка толщины и структуры эндометрия. Кратность УЗИ фолликулогенеза определяется врачом-акушером-гинекологом в зависимости от клинической ситуации. Проведение гормонального мониторинга в дополнение к УЗ-мониторингу не увеличивает эффективности программ ВРТ [16].
- С целью оценки состояния внутренних половых органов перед ПЭ (ПРЭ) и во время ПЭ (ПРЭ) в программе ВРТ пациентке рекомендовано УЗИ матки и придатков [132], [133].
Уровень убедительности рекомендаций A (уровень достоверности доказательств - 1).
Комментарий: При УЗИ измеряется длина полости матки, толщина эндометрия, оценивается состояние яичников и наличие свободной жидкости в малом тазу.
2.5 Иные диагностические исследования
- Рекомендовано направить партнера пациентки на консультацию к врачу-урологу с целью уточнения причины бесплодия и/или подготовки к программе ВРТ [107], [108].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 2).
Комментарии: Обследование пары по поводу бесплодия должно быть начато у мужчин и женщин одновременно. Обследование мужчин проводит врач-уролог, руководствуясь клиническими рекомендациями, разработанными Российским обществом урологов. Фертильность женщины необходимо учитывать при планировании диагностики и лечения мужского бесплодия [107], [108].
- Рекомендовано направить пациентку и ее партнера на консультацию к врачу-генетику с целью уточнения причины бесплодия и/или подготовки к программе ВРТ при выявлении у пациентки и/или ее партнера факторов риска рождения ребенка с хромосомной или генной патологией [134].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарий: Факторами риска рождения ребенка с хромосомной или генной патологией являются: наличие у хотя бы одного из партнеров хромосомных или генных нарушений; наличие у хотя бы одного из партнеров детей с хромосомными или генными нарушениями, врожденными пороками развития, умственной отсталостью; кровнородственный брак. Также медико-генетическое консультирование может быть показано при бесплодии неясного генеза, привычном выкидыше, повторных неудачах имплантации в программах ВРТ (![]() 2 переноса эмбриона(ов) в анамнезе без наступления беременности) [118], донорам гамет и эмбрионов. Дополнительные показания к медико-генетическому консультированию - см. клинические рекомендации "Мужское бесплодие" [108].
2 переноса эмбриона(ов) в анамнезе без наступления беременности) [118], донорам гамет и эмбрионов. Дополнительные показания к медико-генетическому консультированию - см. клинические рекомендации "Мужское бесплодие" [108].
- С целью подготовки к программе ВРТ и ВМИ рекомендовано направить пациентку на консультацию к врачу-терапевту и по показаниям к другим врачам-специалистам [135].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарий: Консультации врачей-специалистов проводятся для своевременной диагностики соматических заболеваний и назначения терапии.
- С целью подготовки к программе ВРТ и ВМИ рекомендовано направить пациентку с ВИЧ-инфекцией у нее и/или ее партнера на консультацию к врачу-инфекционисту [24].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарии: Обследование и проведение программ ВРТ или ВМИ у пациентов с ВИЧ-инфекцией возможно только при наличии заключения из Центра по профилактике и борьбе со СПИДом и инфекционными заболеваниями (учреждения, в котором пациенты состоят на учете). Заключение должно содержать краткую выписку из истории болезни и диагноз, результаты анализов, указание на отсутствие противопоказаний и особые условия (например, параллельное проведение антиретровирусной терапии) к оказанию данного вида медицинской помощи и вынашиванию беременности.
3. Лечение, включая медикаментозную и немедикаментозную терапии, диетотерапию, обезболивание, медицинские показания и противопоказания к применению методов лечения
<*> Рекомендации относятся ко всем пациенткам с бесплодием, если не указано иное.
<*> При установлении причины бесплодия лечение осуществляется в соответствие с клиническими рекомендациями по соответствующим заболеваниям.
3.1 Немедикаментозные методы лечения бесплодия
- Рекомендовано информировать пациентку с избыточной или недостаточной массой тела о необходимости нормализации массы тела с целью повышения вероятности наступления беременности [24], [25], [26], [27], [28].
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 2).
Комментарий: Как избыточная (ИМТ ![]() 25 кг/м2) [25], [26], [27], так и недостаточная масса тела (ИМТ
25 кг/м2) [25], [26], [27], так и недостаточная масса тела (ИМТ ![]() 18,5 кг/м2) [28] ассоциированы с бесплодием. При ожирении рекомендовано направить пациентку на консультацию к врачу-эндокринологу. Алгоритм обследования и лечения пациенток с ожирением - см. клинические рекомендации "Ожирение" [136].
18,5 кг/м2) [28] ассоциированы с бесплодием. При ожирении рекомендовано направить пациентку на консультацию к врачу-эндокринологу. Алгоритм обследования и лечения пациенток с ожирением - см. клинические рекомендации "Ожирение" [136].
3.2 Медикаментозные методы лечения бесплодия
- Не рекомендовано назначать гормональное лечение эндометриоза (гестагены, аналоги гонадотропин-рилизинг гормона (аГнРГ)) с целью повышения вероятности наступления беременности [137, 138], [139], [140], [141].
Уровень убедительности рекомендаций A (уровень достоверности доказательств - 1).
- Не рекомендовано назначать гормональное лечение миомы матки (гестагены, аГнРГ) с целью повышения вероятности наступления беременности [142].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
- Рекомендована индукция овуляции с использованием кломифена**, #летрозола, гонадотропинов пациентке с ановуляцией и нормальным уровнем эстрадиола и пролактина с целью восстановления овуляции согласно клиническим рекомендациям по соответствующим нозологиям [21], [54], [58].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарий: Алгоритм обследования и лечения пациенток с аменореей и олигоменореей - см. клинические рекомендации "Аменорея и олигоменорея" [54]. Алгоритм обследования и лечения пациенток с СПЯ - см. клинические рекомендации "Синдром поликистозных яичников" [58]. Согласно данным клиническим рекомендациям стимуляция овуляции #летрозолом (применимо для кодов МКБ-10 - N97) проводится в дозе 2,5 мг в сутки с 3-го по 7-й или с 5-го по 9-й дни менструального цикла, в случае отсутствия овуляции в следующем цикле стимуляции возможно увеличение дозы #летрозола до 5 мг в сутки. Максимальная дозировка #летрозола в протоколе стимуляции овуляции составляет 7,5 мг в сутки [143].
- Рекомендовано назначить агонисты дофаминовых рецептров (бромокриптин**, каберголин) пациентке с гиперпролактинемией, требующей медикаментозной терапии, с целью снижения уровня пролактина и восстановления овуляции [50], [51].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарий: Алгоритм обследования и лечения пациенток с гиперпролактинемией - см. клинические рекомендации "Гиперпролактинемия" (проект) [51].
- Не рекомендовано назначать индукцию овуляции пациентке с неуточненной формой бесплодия с целью повышения вероятности наступления беременности [135].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарии: При наличии овуляции дополнительная индукция овуляции не увеличивает ЧНБ.
3.3 Хирургические методы лечения бесплодия
- Рекомендовано направить пациентку с подозрением на внутриматочную патологию по данным УЗИ на гистероскопию и/или гистерорезектоскопию с целью исключения или выявления и хирургического лечения внутриматочной патологии как возможной причины бесплодия [116], [117].
Уровень убедительности рекомендаций A (уровень достоверности доказательств - 1).
Комментарий: Гистероскопия - ведущий метод лечения при наличии такой внутриматочной патологии, как полипы эндометрия, гиперплазия эндометрия, внутриматочные синехии, пороки развития матки, миома матки. В ряде случаев для лечения внутриматочной патологии необходимо сочетание гистероскопии и лапароскопии.
- Рекомендовано направить пациентку с гинекологическими заболеваниями, требующими хирургического лечения, на лапароскопию с целью исключения или выявления и хирургического лечения данных заболеваний как возможной причины бесплодия [121], [122], [123], [124], [125].
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 1).
Комментарий: Лапароскопия - метод комплексной оценки состояния органов малого таза и хирургический этап лечения, при подозрении на трубный фактор бесплодия, спайках в малом тазу, подозрении на эндометриоз, пороках развития внутренних половых органов и др.
- При хирургическом лечении эндометриоза рекомендовано удалить очаги эндометриоза различными хирургическими энергиями с целью повышения вероятности наступления беременности [139], [144].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4).
Комментарий: Лапароскопическое хирургическое лечение пациенток с эндометриозом и бесплодием позволяет выявить причины бесплодия, сопутствующие заболевания и провести их коррекцию. Хирургическое лечение рекомендовано проводить в соответствие с клиническими рекомендациями "Эндометриоз" [145].
- Пациентке с субмукозной миомой матки рекомендовано хирургическое лечение с использованием гистероскопии с целью повышения вероятности наступления беременности [142].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарий: Хирургическое лечение в соответствие с клиническими рекомендациями "Миома матки" [146].
- Пациентке с субсерозной миомой матки не рекомендовано хирургическое лечение с целью повышения вероятности наступления беременности при отсутствии показаний к хирургическому лечению [142].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
- Пациентке с интрамуральной миомой матки не рекомендовано хирургическое лечение с целью повышения вероятности наступления беременности при гистероскопически подтвержденном нормальном эндометрии при отсутствии показаний к хирургическому лечению [142].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
- Пациентке с миомой матки не рекомендована эмболизация маточных артерий с целью повышения вероятности наступления беременности [142].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
- С целью подготовки к программе ВРТ пациентке с гидросальпинксом рекомендована сальпингэктомия (медицинские услуги A16.20.004, A16.20.004.001) [147, 148].
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 3).
- С целью подготовки к программе ВРТ пациентке с СПЯ не рекомендована резекция яичников (дриллинг) (медицинские услуги A16.20.061, A16.20.061.001, A16.20.061.002, A16.20.061.003) с целью повышения вероятности наступления беременности [149], [150].
Уровень убедительности рекомендаций A (уровень достоверности доказательств - 1).
3.4 Вспомогательные репродуктивные технологии и внутриматочная инсеминация <*>
--------------------------------
<*> Рекомендации относятся ко всем пациенткам программ ВРТ, если не указано иное.
- Рекомендовано назначить лечение бесплодия с использованием программ ВРТ после неэффективного лечения консервативным или хирургическим методами с целью повышения эффективности лечения бесплодия [151].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарий: Лечение бесплодия с использованием программ ВРТ особенно показано при: (1) мужском бесплодии, (2) позднем репродуктивном возрасте пациентки, (3) низком овариальном резерве [151], (4) эндометриозе 3 - 4 стадии после проведенного хирургического лечения при нарушении проходимости маточных труб независимо от возраста пациентки и фертильности мужа [152].
- Рекомендовано с целью овариальной стимуляции индивидуально назначить протокол с использованием аГнРГ (бусерелин**, гозерелин**, трипторелин**) или антигонадотропин-рилизинг гормонов (антагонистов гонадотропин-рилизинг гормона) (антГнРГ) (ганиреликс**, цетрореликс**) с учетом возраста и овариального резерва пациентки, риска развития СГЯ и особенностей предыдущих циклов овариальной стимуляции [153], [154], [155].
Уровень убедительности рекомендаций A (уровень достоверности доказательств - 1).
Комментарии: Протоколы с аГнРГ в большей степени показаны пациенткам с низким риском СГЯ, и/или асинхронным ростом фолликулов или преждевременной овуляцией при применении антГнРГ в прошлых циклах овариальной стимуляции. Протоколы с антГнРГ в большей степени показаны пациенткам с высоким риском СГЯ, дефицитом массы тела, с нормальным овариальным резервом и первым предстоящим протоколом овариальной стимуляции. Не выявлено различий по количеству полученных ооцитов и по ЧНБ при сравнении протоколов с аГнРГ и антГнРГ у пациенток с низким ответом [156]. У пациенток при сегментации цикла вместо аГнРГ или антГнРГ можно назначить гестагены с целью десенситизации гипофиза и снижения риска преждевременной овуляции [157], [158], [159], [160], [161].
- Рекомендовано перед овариальной стимуляцией индивидуально по показаниям назначить гормональные препараты (эстрогены, гестагены, гормональные контрацептивы системного действия, содержащие гестагены и эстрогены) с целью синхронизации роста фолликулов [162], [159].
Уровень убедительности рекомендаций A (уровень достоверности доказательств - 1).
Комментарии: Данные препараты перед овариальной стимуляцией могут быть назначены пациенткам: с рецидивирующими функциональными кистами яичников для профилактики их образования, с СПЯ, с целью планирования дня начала овариальной стимуляции (например, для синхронизации циклов донора ооцитов и реципиента или потенциальной и суррогатной матерей). Для уменьшения возможного негативного влияния предварительной гормональной терапии на овариальную стимуляция следует начинать стимуляцию не ранее, чем через несколько дней после окончания гормональной терапии [163]. Прием гормональных контрацептивов системного действия, содержащих гестагены и эстрогены, перед овариальной стимуляцией не рекомендован при использовании антГнРГ [162]. Режимы назначения лекарственных препаратов off-label (применимо для кодов МКБ-10 - N97):
(1) #Эстрадиола валерат назначается перорально. Обычная доза составляет 4 мг/сутки [164]. Обычный режим назначения - с 20-го дня цикла, предшествующего овариальной стимуляции, до 1 - 2-го дня цикла овариальной стимуляции [164], но режим назначения может варьировать [162], [165], [166], [167].
(2) #Эстрадиол назначается в виде трансдермального геля. Средняя доза составляет 3 мг/сутки [168]. Обычный режим назначения - с 20-го дня цикла, предшествующего овариальной стимуляции, до 1 - 2-го дня цикла овариальной стимуляции, но режим назначения может варьировать [169], [170].
(3) #Прогестерон** назначается в виде капсул или геля. Обычная доза составляет 200 мг/сутки в виде капсул вагинально или перорально, или 90 мг/сутки в виде геля [171]. День менструального цикла, с которого назначается препарат, и длительность назначения - вариабельны [162], [172].
(4) #Дидрогестерон** назначается перорально. Обычная доза составляет 20 мг/сутки [172]. День менструального цикла, с которого назначается препарат, и длительность назначения - вариабельны [162], [172].
- Рекомендовано с целью овариальной стимуляции назначить рекомбинантные гонадотропины (фоллитропин альфа**, корифоллитропин альфа**, фоллитропин альфа + лутропин альфа**, фоллитропин бета, урофоллитропин, фоллитропин дельта) или менотропины (АТХ G03GA02 - гонадотропины менопаузальные) [173].
Уровень убедительности рекомендаций A (уровень достоверности доказательств - 1).
Комментарии: Не выявлено различий в ЧНБ, осложнений и исходов беременности при использовании рекомбинантных и менопаузальных гонадотропинов для стимуляции яичников в программах ВРТ. Возможно применение кломифена** для овариальной стимуляции в программах ВРТ у пациенток, входящих в группу риска по низкому ответу яичников, и у пациенток с риском СГЯ [174 - 177], [178], [179]. Для овариальной стимуляции в программах ВРТ у пациенток с онкологическими заболеваниями возможно применение #летрозола по 5 мг/сутки перорально со 2 - 3-го дня менструального цикла на период овариальной стимуляции гонадотропинами до введения триггера финального созревания ооцитов (с возможным продленным назначением #летрозола при уровне эстрадиола после ТВП > 250 пг/мл до достижения уровня эстрадиола < 50 пг/мл) [180], или #тамоксифена** по 20 мг/сутки перорально со 2 - 3-го дня менструального цикла на период овариальной стимуляции гонадотропинами до введения триггера финального созревания ооцитов [181]. Исследований по оптимальному и безопасному числу овариальных стимуляций и кратности их назначения в течение года нет. Рекомендовано взвешенно подходить к данному параметру и своевременно предлагать пациентке выбор программы донорства гамет или эмбрионов при повторных неудачах получения эмбрионов для переноса в полость матки в циклах овариальной стимуляции.
- Не рекомендовано увеличивать дозу гонадотропинов (фоллитропин альфа**, корифоллитропин альфа**, фоллитропин альфа + лутропин альфа**, фоллитропин бета, урофоллитропин, фоллитропин дельта, менотропины) более 300 МЕ с целью овариальной стимуляции при низком овариальном резерве [24], [182, 183].
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 1).
Комментарии: Стартовая доза гонадотропинов определяется индивидуально на основе возраста, ИМТ и показателей овариального резерва пациентки [24]. У пациенток с низким овариальным резервом увеличение стандартной дозы гонадотропинов не повышает ЧНБ и частоту родов живым ребенком.
- Рекомендовано назначить гонадотропин хорионический** (ХГ), или хориогонадотропин альфа, или аГнРГ (бусерелин**, трипторелин**) в качестве триггера финального созревания ооцитов при овариальной стимуляции [14, 15], [184], [12], [185, 186].
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 2).
Комментарий: Критерием назначения триггера является наличие нескольких ведущих фолликулов от 16 до 22 мм в диаметре [16].
- Рекомендовано назначить аГнРГ (бусерелин**, трипторелин**) в качестве триггера финального созревания ооцитов при овариальной стимуляции у пациенток с чрезмерным ответом яичников на овариальную стимуляцию с целью профилактики СГЯ и в случае отсутствия ПЭ в данном цикле [14], [15], [12].
Уровень убедительности рекомендаций A (уровень достоверности доказательств - 2).
- Рекомендована трансвагинальная пункция (ТВП) фолликулов яичников через 34 - 38 часов после введения триггера финального созревания ооцитов с целью аспирации ооцитов из фолликулов [187], [188], [189], [190].
Уровень убедительности рекомендаций A (уровень достоверности доказательств - 1).
Комментарии: Целесообразно назначение триггера за 35 - 36 часов до планируемой пункции, что позволяет свести к минимуму риски получения незрелых ооцитов и спонтанных овуляций. Данная манипуляция выполняется в условиях дневного стационара, в асептических условиях, может проводиться без обезболивания, под местной (парацервикальная блокада) или общей анестезией с помощью трансвагинального ультразвукового датчика со специальной насадкой пункционными иглами диаметром 17 - 22 G. Для снижения риска влагалищного кровотечения и выраженности болевых ощущений, связанных с пункцией, лучше использовать тонкие аспирационные иглы [191]. В редких случаях при невозможности выполнения ТВП (атипичное расположение яичников, выраженный спаечный процесс) ооциты могут быть получены трансабдоминальным доступом [192]. При наличии эндометриом не рекомендована их аспирация. В случае ТВП при наличии эндометриом рекомендована антибиотикопрофилактика [193].
- Не рекомендовано промывание фолликулов при проведении ТВП с целью повышения числа полученных ооцитов [194].
Уровень убедительности рекомендаций A (уровень достоверности доказательств - 1).
Комментарий: У пациенток с нормальным ответом яичников промывание фолликулов не повышает число полученных ооцитов [194]. У пациенток с низким ответом промывание фолликулов при проведении ТВП может способствовать повышению числа полученных ооцитов, хотя данные являются противоречивыми [195], [196], [197].
- Рекомендовано при возникновении наружного кровотечении из стенки влагалища в месте прокола при ТВП: локальное давление в области раны длительностью не менее 1 минуты, или тампонада влагалища длительностью не менее 2-х часов, или наложение швов с целью остановки кровотечения [198, 199].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4).
Комментарий: Дополнительно можно использовать гемостатические средства в соответствие с инструкцией по медицинскому применению.
- Рекомендовано выполнить эмбриологический этап ВРТ, включающий: (1) идентификацию и оценку зрелости ооцитов при их получении с целью отбора ооцитов для оплодотворения; (2) сбор образца спермы для исследования и обработку спермы для проведения процедуры ЭКО или ИКСИ; (3) экстракорпоральное оплодотворение ооцитов (ЭКО) или инъекцию сперматозоида в цитоплазму ооцита (ИКСИ) с целью оплодотворения при получении ооцитов; (4) культивирование эмбриона(ов) при получении эмбриона(ов) [200].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарий: Оплодотворение методом ИКСИ рекомендовано при: (1) обструктивной и необструктивной азооспермии, после получения сперматозоидов хирургическим путем, неподвижных сперматозоидах, глобозооспермии, некрозооспермии [201], [202]; (2) получении эякулята, в котором концентрация прогрессивно-подвижных форм < 0,1 - 0,5 * 106/мл [203]; (2) использовании ооцитов после криоконсервации и размораживания [204]; (3) премплантационное генетическое тестирование (ПГТ) [204], [205]; (4) отсутствии и низком проценте оплодотворения в предыдущих программах ВРТ с оплодотворением методом ЭКО [204]; (5) в программах с дозреванием ооцитов in vitro (IVM) [204]. Не рекомендован рутинный отбор сперматозоидов методами ПИКСИ (инъекция сперматозоида, отобранного по физиологическому признаку, в цитоплазму ооцита) и ИМСИ (инъекция сперматозоида, отобранного по морфологическому признаку при большом увеличении, в цитоплазму ооцита), однако они допустимы в у пациентов с повторными неудачами имплантации и привычным выкидышем [206], [207]. У пациенток с эндометриозом и отсутствием мужского бесплодия недостаточно доказательств, чтобы рекомендовать оплодотворение методом ИКСИ вместо ЭКО [193].
- Не рекомендован рутинный вспомогательный хетчинг (рассечение блестящей оболочки) нативного или размороженного эмбриона с целью повышения вероятности его имплантации [208].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарий: Вспомогательный хетчинг рекомендован при: (1) изменении морфологии блестящей оболочки эмбриона [209]; (2) плохом прогнозе наступления беременности (повторные неудачи имплантации, эмбрионы низкого качества) [210]; (3) биопсия эмбрионов для ПГТ [210]. В данных подгруппах пациентов вспомогательный хетчинг способствует повышению ЧНБ, но и увеличивает риск многоплодия [210],
- Рекомендована биопсия эмбриона с целью ПГТ при наличии показаний [211].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
- Рекомендована криоконсервация эмбрионов при необходимости их хранения с целью дальнейшего использования при лечении бесплодия с применением программ ВРТ [212].
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 2).
Комментарий: В программах ВРТ также используется программа криоконсервации гамет (ооцитов, сперматозоидов) с целью сохранения биоматериала. Рекомендовано криоконсервировать эмбрионы отличного и хорошего качества на стадии бластоцисты (5 или 6 день развития), криоконсервация на более ранних стадиях развития эмбриона также возможна [212]. Криоконсервацию ооцитов рекомендовано проводить не позже, чем через 120 минут после получения при ТВП фолликулов [213]. Рекомендована криоконсервация ооцитов и эмбрионов методом витрификации, при этом на одном носителе рекомендовано помещать не более 2-х эмбрионов (при криоконсервации эмбрионов после биопсии и ПГТ - по 1 эмбриону на носитель) или не более 4-х ооцитов [212].
- Рекомендовано назначить преимплантационное генетическое исследование (тестирование) на моногенные заболевания (ПГТ-М) и/или преимплантационное генетическое исследование (тестирование) на структурные хромосомные перестройки (ПГТ-СП) пациентам при высоком риске передачи наследственной патологии потомству (носители генных мутаций, сцепленных с X-хромосомой и/или с Y-хромосомой; носители генных мутаций, вызывающие моногенные заболевания; носители хромосомных аномалий) с целью профилактики передачи наследственной патологией потомству [214].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарий: Данная рекомендация относится к пациентам вне зависимости от статуса фертильности и акушерского анамнеза. Пациентам, имеющих, по результатам ПГТ эмбрионы с мозаицизмом, рекомендована консультация врача-генетика для решения вопроса о возможности переноса эмбриона с мозаицизмом [215].
- Рекомендован ПЭ (ПРЭ) (внутриматочное введение эмбриона(ов)/внутриматочное введение криоконсервированного эмбриона(ов)), полученного(ых) через 48 - 144 часов после оплодотворения ооцитов (на 2 - 6 сутки развития эмбриона(ов)) [216].
Уровень убедительности рекомендаций A (уровень достоверности доказательств - 1).
Комментарии: Эмбрионы можно переносить в полость матки до 7-го дня после ТВП (оптимально на 5 - 6-й день на стадии бластоцисты). Выбор дня ПЭ (ПРЭ) определяется в зависимости от числа, качества и характера дробления эмбрионов [217]. Перед ПЭ (ПРЭ) проводится аккуратное удаление слизи из области цервикального канала стерильным тампоном, смоченным раствором натрия хлорида** или с помощью аспирации шприцем, соединенным с катетером [218], [219], [133]. Оптимальным местом помещения эмбрионов в полости матки считается верхняя или средняя треть полости матки на расстоянии не ближе 1 см от дна матки (15 - 20 мм от дна матки) [133]. Менее чем в 3% случаев эмбрионы остаются в катетере, поэтому после завершения процедуры необходимо проверить оставшееся в катетере содержимое на наличие эмбрионов; если эмбрионы не были перенесены, их следует поместить в новый катетер и сделать повторный перенос.
- Не рекомендована рутинная анестезия при ПЭ (ПРЭ) с целью обезболивания [220].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 3).
- При ПЭ рекомендовано назначить препараты прогестерона** или дидрогестерон** в день ТВП яичников или в первые 3-е суток после ТВП с целью поддержания посттрансферного периода [221], [222], [223], [224], [225], [226], [227].
Уровень убедительности рекомендаций A (уровень достоверности доказательств - 1).
Комментарии: Назначение препаратов прогестерона** и дидрогестерона** обусловлено функциональной недостаточностью желтых тел при одномоментной аспирации фолликулов в ходе ТВП. При отсутствии подтверждения беременности данные лекарственные препараты отменяются. Длительность их назначения в случае наступления беременности определяется врачом-акушером-гинекологом в соответствие с инструкцией к назначению, особенностями течения беременности и анамнезом пациентки, и продолжается до не менее 12 недель беременности. После ПЭ у пациенток с нормальным и низким овариальным ответом для дополнительной поддержки пострансферного периода могут быть назначены аГнРГ (кроме депо-форм) [223].
- Не рекомендовано назначать препараты гонадотропина хорионического (ХГ)** после ПЭ с целью поддержания посттрансферного периода, если они использовались в качестве триггера финального созревания ооцитов [223].
Уровень убедительности рекомендаций A (уровень достоверности доказательств - 1).
Комментарии: Назначение ХГ** после ПЭ ассоциировано с повышением риска развития СГЯ.
- Не рекомендовано назначать препараты #эстрадиола валерата или #эстрадиола после ПЭ при толщине эндометрия 8 мм и более с целью поддержания посттрансферного периода [16], [228], [229], [230].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарии: У пациенток с толщиной эндометрия на этапе завершения гонадотропной стимуляции < 8 мм возможно применение препаратов #эстрадиола валерата или #эстрадиола до и после ПЭ, что приводит к увеличению толщины эндометрия, однако доказательства в пользу увеличения ЧНБ при данном назначении противоречивые [167], [231], [232]. Режимы назначения лекарственных препаратов off-label (применимо для кодов МКБ-10 - N97):
(1) #Эстрадиола валерат назначается перорально по 2 - 6 мг/сутки. Длительность назначения и режим дозирования определяется индивидуально [233].
(2) #Эстрадиол назначается в виде трансдермального геля по 2 мг/сутки. Длительность назначения и режим дозирования определяется индивидуально [233].
- Рекомендовано с целью подготовки к ПРЭ назначить циклическую гормональную терапию: препаратами #эстрадиола валерата или #эстрадиола в фолликулярную фазу, препаратами прогестерона** или дидрогестероном** в лютеиновую фазу, пациенткам с низким овариальным резервом, и/или нерегулярным менструальным циклом, и/или с тонким эндометрием [233], [234], [235], [236], [237], [238].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарий: Режимы назначения лекарственных препаратов off-label (применимо для кодов МКБ-10 - N97):
(1) #Эстрадиола валерат назначается перорально по 4 - 8 мг/сутки [233].
(2) #Эстрадиол назначается в виде трансдермального геля по 2 - 4 мг/сутки [233].
Препараты прогестерона** или дидрогестерон** отменяются при отсутствии беременности. Длительность их назначения в случае наступления беременности определяется врачом-акушером-гинекологом в соответствие с инструкцией к назначению, особенностями течения беременности и анамнезом пациентки, и продолжается до не менее 12 недель беременности. ПРЭ можно осуществлять также в естественном или модифицированном естественном менструальном цикле. При этом препараты прогестерона** или дидрогестерон** для поддержки посттрасферного периода назначаются после подтверждения овуляции. У пациенток с повторными неудачами имплантации в криоциклах ПРЭ можно проводить на фоне предварительного назначения аГНРГ пролонгированного действия (трипторелин**, бусерелин**, гозерелин**) с последующей подготовкой эндометрия препаратами #эстрадиола валерата или #эстрадиола в фолликулярную фазу (режим - см. выше) и препаратами прогестерона** или дидрогестероном** в лютеиновую фазу [239].
- Рекомендовано с целью подготовки к ПРЭ назначить препараты #эстрадиола валерата или #эстрадиола до и после ПРЭ пациенткам с преждевременной недостаточностью яичников (ПНЯ) или с отсутствием яичников, и/или при ПРЭ, полученного из донорских ооцитов или донорского эмбриона [233].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарий: Режимы назначения лекарственных препаратов off-label (применимо для кодов МКБ-10 - N97):
(1) #Эстрадиола валерат назначается перорально по 4 - 8 мг/сутки [233][238].
(2) #Эстрадиол назначается в виде трансдермального геля по 2 - 4 мг/сутки [233].
Длительность назначения и режим дозирования #эстрадиола валерата или #эстрадиола определяется индивидуально [233].
- При назначении ВМИ с целью лечения бесплодия ее рекомендовано проводить в периовуляторный период через 0 - 36 часов после пика ЛГ или после введения триггера финального созревания ооцитов [240].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарий: ВМИ проводится при наличии следующих условий: (1) отсутствие женского бесплодия трубного происхождения (N97.1), (2) отсутствие женского бесплодия, связанного с мужскими факторами (N97.4). У пациенток раннего репродуктивного возраста (35 лет и младше) ВМИ может быть рассмотрена как 1-й этап лечения бесплодия перед использованием ВРТ. При отсутствии овуляции ВМИ проводится в сочетании с индукцией овуляции с использованием кломифена**, #летрозола, гонадотропинов [240], [241]. Эффективность ВМИ при неуточненной форме бесплодия не доказана [242]. Известно, что эффективность ВМИ существенно ниже эффективности ЭКО, и составляет 10 - 20%, что соответствует ЧНБ в циклах с естественным зачатием [243]. Решение о числе курсов ВМИ следует принимать с учетом возраста пациентки и продолжительности бесплодия. При неэффективности ВМИ в течение 3 - 4 циклов рекомендованы ВРТ [126], [240], [244], [241].
- После ВМИ рекомендовано назначить препараты прогестерона** или дидрогестерон** с целью повышения вероятности наступления беременности [245], [246].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4).
4. Медицинская реабилитация и санаторно-курортное лечение, медицинские показания и противопоказания к применению методов медицинской реабилитации, в том числе основанных на использовании природных лечебных факторов
Не применимо
5. Профилактика и диспансерное наблюдение, медицинские показания и противопоказания к применению методов профилактики
5.1 Рекомендации по исключению факторов риска для профилактики осложнений беременности <*>
--------------------------------
<*> Рекомендации относятся ко всем пациенткам с бесплодием, если не указано иное.
- Рекомендовано информировать пациентку о необходимости нормализации массы тела с целью повышения вероятности наступления беременности и профилактики акушерских и перинатальных осложнений при наступлении беременности [247], [248], [249], [250].
Уровень убедительности рекомендаций A (уровень достоверности доказательств - 2).
Комментарии: Как избыточная, так и недостаточная прибавка массы тела ассоциирована с бесплодием, с акушерскими и перинатальными осложнениями. Беременные пациентки с ожирением (ИМТ ![]() 30 кг/м2) составляют группу высокого риска перинатальных осложнений: выкидыша, ГСД, гипертензивных расстройств, ПР, оперативного родоразрешения, антенатальной и интранатальной гибели плода, ТЭО [81], [251]. Беременные с ИМТ
30 кг/м2) составляют группу высокого риска перинатальных осложнений: выкидыша, ГСД, гипертензивных расстройств, ПР, оперативного родоразрешения, антенатальной и интранатальной гибели плода, ТЭО [81], [251]. Беременные с ИМТ ![]() 18,5 кг/м2 составляют группу высокого риска ЗРП [250].
18,5 кг/м2 составляют группу высокого риска ЗРП [250].
- Рекомендовано информировать пациентку о необходимости отказа от работы, связанной с воздействием рентгеновского излучения, с целью профилактики акушерских и перинатальных осложнений при наступлении беременности [252, 253].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4).
- Рекомендовано информировать пациентку о правилах здорового образа жизни, направленного на снижение воздействия на организм вредных факторов окружающей среды (поллютантов) с целью профилактики акушерских и перинатальных осложнений при наступлении беременности [254 - 258].
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 2).
Комментарий: Выявлен повышенный риск невынашивания беременности, ПР, гестационной артериальной гипертензии и других осложнений беременности вследствие воздействия поллютантов, содержащихся в атмосферном воздухе, воде и продуктах питания (например, тяжелых металлов - мышьяка, свинца, и др. органических соединений - бисфенола А, и др.) [254 - 258].
- Рекомендовано информировать пациентку о необходимости отказа от курения с целью профилактики акушерских и перинатальных осложнений при наступлении беременности [259 - 261].
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 2).
Комментарии: Курение во время беременности ассоциировано с такими осложнениями как ЗРП, ПР, предлежание плаценты, преждевременная отслойка нормально расположенной плаценты (ПОНРП), гипотиреоз у матери [259, 260], преждевременное излитие околоплодных вод [261], низкая масса тела при рождении, перинатальная смертность [259] и эктопическая беременность [259]. Примерно 5 - 8% ПР, 13 - 19% родов в срок ребенком с низкой массой тела, 23 - 34% случаев внезапной детской смерти и 5 - 7% смертей в детском возрасте по причинам, связанным с патологическим течением пренатального периода, могут быть ассоциированы с курением матери во время беременности [262]. Дети, рожденные от курящих матерей, имеют повышенный риск заболеваемости бронхиальной астмой, кишечными коликами и ожирением [263 - 265].
- Рекомендовано информировать пациентку о необходимости отказа от приема алкоголя с целью профилактики акушерских и перинатальных осложнений при наступлении беременности [266, 267].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарий: Несмотря на отсутствие высоко доказательных данных негативного влияния малых доз алкоголя на акушерские и перинатальные осложнения, накоплено достаточное количество наблюдений о негативном влиянии алкоголя на течение беременности вне зависимости от принимаемой дозы алкоголя [266, 268 - 270], например алкогольный синдром плода и задержка психомоторного развития [267].
- Рекомендовано информировать пациентку о необходимости правильного питания, в частности отказа от вегетарианства [271] и снижения потребления кофеина с целью профилактики акушерских и перинатальных осложнений при наступлении беременности [272 - 275].
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 2).
Комментарии: Вегетарианство во время беременности увеличивает риск ЗРП [271]. Большое количество кофеина (более 300 мг/сутки) увеличивает риск прерывания беременности и рождения маловесных детей [272 - 275].
- Рекомендовано информировать пациентку о необходимости правильного питания, в частности отказа от потребления рыбы, богатой метилртутью [276, 277], снижения потребления пищи, богатой витамином А (например, говяжьей, куриной, утиной печени и продуктов из нее) [278] и потребления пищи с достаточной калорийностью и содержанием белка, витаминов и минеральных веществ с целью профилактики акушерских и перинатальных осложнений при наступлении беременности [279].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4).
Комментарии: Большое потребление рыбы, богатой метилртутью (например, тунец, акула, рыба-меч, макрель) может вызвать нарушение развития плода [276, 277]. Здоровое питание во время беременности характеризуется достаточной калорийностью и содержанием белка, витаминов и минеральных веществ, получаемых в результате употребления в пищу разнообразных продуктов, включая зеленые и оранжевые овощи, мясо, рыбу, бобовые, орехи, фрукты и продукты из цельного зерна [279].
- Рекомендовано информировать пациентку о необходимости избегать потребление непастеризованного молока, созревших мягких сыров, паштета и плохо термически обработанных мяса и яиц, как потенциальных источников листериоза и сальмонеллеза, с целью профилактики акушерских и перинатальных осложнений при наступлении беременности [280, 281].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарии: Самыми частыми инфекциями, передающимися с пищей, являются листериоз и сальмонеллез. Заболеваемость листериозом беременных женщин выше (12/100 000), чем в целом по популяции (0,7/100 000) [280].
- Рекомендовано назначить пациентке пероральный прием фолиевой кислоты** в дозе 400 - 800 мкг в день с целью снижения риска дефекта нервной трубки у плода при наступлении беременности [282], [283, 284], [285], [286], [287].
Уровень убедительности рекомендаций A (уровень достоверности доказательств - 1).
Комментарий: Доза фолиевой кислоты** зависит от риска возникновения дефектов нервной трубки. Высокий риск - при наличии дефекта нервной трубки в анамнезе или семейном анамнезе, наличии синдрома мальабсорбции у женщины. Фолиевая кислота** может быть назначена как монопрепарат или в составе поливитаминов и поливитаминов в комбинации с минеральными веществами.
- Рекомендовано назначить пациентке пероральный прием препаратов йода (калия йодида**) в дозе 200 мкг в день с целью устранения йодного дефицита для профилактики нарушений нейрогенеза у плода при наступлении беременности [288], [289].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарий: Препараты йода могут быть назначены как монопрепарат или в составе поливитаминов и поливитаминов в комбинации с минеральными веществами.
5.2. Рекомендации по профилактике осложнений ВРТ <*>
--------------------------------
<*> Рекомендации относятся ко всем пациенткам программ ВРТ, если не указано иное.
- Не рекомендована овариальная стимуляция при наличии опухолей и опухолевидных образований яичников за исключением эндометриоидных кист и функциональных кист малых размеров (< 3 см в диаметре) с целью профилактики осложнений [139, 290], [291].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарий: Размеры нормального фолликула и желтого тела могут достигать 3 см в диаметре. Удаление небольших эндометриом (< 3 см в диаметре) перед овариальной стимуляцией не рекомендовано, особенно в случае повторных операций при подтвержденном диагнозе эндометриоза. Тем не менее, операция остается обязательной при наличии опухолевидных образований категории O-RADS-3 и выше [292] и у женщин с синдромом тазовых болей. Как выжидательная, так и хирургическая тактика при эндометриомах перед ВРТ имеет потенциальные преимущества и риски, которые должны быть тщательно оценены перед принятием решения. Требуется оценка овариального резерва (контроль АМГ и подсчет КАФ) перед планированием оперативного лечения у пациенток с эндометриомами яичников [138], [293].
- Не рекомендован ПЭ или ВМИ при наличии полипов эндометрия и/или миомы матки с показаниями к хирургическому лечению [294], [295], [296], [297], и/или внутриматочных синехиях с целью профилактики осложнений [116], [298].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарий: Выше указанные гинекологические заболевания являются показанием для хирургического лечения перед ВМИ или ПЭ. Показания для хирургического лечения при миоме матки - см. клинические рекомендации "Миома матки" [146].
- Рекомендовано оценить риск ТЭО до начала овариальной стимуляции с целью снижения риска ТЭО [299], [300].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4).
Комментарий: Оценка риска ТЭО и правила назначения антикоагулянтов - см. клинические рекомендации "Венозные осложнения во время беременности и послеродовом периоде. Акушерская тромбоэмболия" [301].
- Рекомендовано назначить протокол овариальной стимуляции с антГнРГ (ганиреликс**, цетрореликс**) пациенткам с избыточным овариальным резервом с целью профилактики СГЯ [153], [154], [12], [302].
Уровень убедительности рекомендаций A (уровень достоверности доказательств - 1).
- Рекомендовано при овариальной стимуляции назначить низкие стартовые дозы гонадотропинов (фоллитропин альфа**, фоллитропин бета, урофоллитропин, фоллитропин дельта, менотропины) пациенткам с избыточным овариальным резервом с целью профилактики СГЯ [303].
Уровень убедительности рекомендаций A (уровень достоверности доказательств - 1).
- Рекомендовано назначить аГнРГ (бусерелин**, трипторелин**) в качестве триггера финального созревания ооцитов при овариальной стимуляции у пациенток с чрезмерным ответом яичников на овариальную стимуляцию с целью профилактики СГЯ [14], [15], [12].
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 2).
- Рекомендовано после ТВП назначить антГнРГ (ганиреликс**, цетрореликс**) при чрезмерном ответе яичников на овариальную стимуляцию и сегментации цикла с целью профилактики СГЯ [304].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарий: антГнРГ (ганиреликс**, цетрореликс**) назначаются со дня ТВП в течение 5 - 8 дней в дозе 0,25 мг/сутки подкожно [304]. Применение #летрозола для профилактики СГЯ еще не получило официального признания, однако его назначение в дозе 7,5 мг ежедневно в течение 5 дней со дня ТВП снижают риск СГЯ у пациенток группы риска СГЯ [305].
- Рекомендовано переносить не более 2-х эмбрионов при ПЭ (ПРЭ) с целью профилактики многоплодной беременности [306], [307], [308], [309], [310], [311].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4).
Комментарии: Селективный перенос одного эмбриона рекомендован с целью снижения риска многоплодной беременности. Кумулятивная частота родов при переносе одного эмбриона сопоставима с таковой при переносе 2-х эмбрионов в одном лечебном цикле. Перенос > 2-х эмбрионов ассоциирован с высоким риском многоплодной беременности. Перенос одного эмбриона показан: (1) пациенткам 40 лет и младше при переносе эмбриона на стадии бластоцисты, (2) пациенткам с отягощенным акушерским анамнезом (невынашивание беременности, истмико-цервикальная недостаточность) и/или патологией матки (однорогая матка, рубец на матке, миома матки и др.), (3) при переносе эуплоидного эмбриона по результатам ПГТ-А, (4) при переносе эмбриона, полученного из донорского ооцита; (5) при переносе эмбриона в программе суррогатного материнства [308], [309], [310], [311]. В случае использования аГнРГ в качестве триггера финального созревания ооцитов при овариальной стимуляции ПЭ в данном цикле не рекомендован в связи со снижением результативности клинических исходов [312].
- Не рекомендована ВМИ пациентке при росте 3-х и более доминантных фолликулов по данным УЗИ фолликулогенеза с целью профилактики многоплодной беременности [313], [135].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4).
- Рекомендован ПЭ (ПРЭ) с использованием мягкого катетера с целью профилактики осложнений [24, 133, 314].
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 1).
Комментарий: Использование мягкого катетера позволяет избежать травмы эндометрия и повышает вероятность наступления беременности. Извлечение катетера из полости матки рекомендуется производить медленно сразу после завершения манипуляции [133], [315], [316].
- Не рекомендована рутинная антибиотикопрофилактика при ПЭ (ПРЭ) с целью профилактики гнойно-воспалительных осложнений [133], [317].
Уровень убедительности рекомендаций A (уровень достоверности доказательств - 1).
- Рекомендовано отменить ПЭ и провести криоконсервацию эмбрионов при их наличии в данном цикле овариальной стимуляции (провести сегментацию цикла) пациенткам с чрезмерным ответом яичников на овариальную стимуляцию с целью профилактики СГЯ [12]
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
- Рекомендовано проводить минимальное количество проколов стенки влагалища и яичников при ТВП с целью профилактики кровотечений [318, 319].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4).
- При возникновении инфекционных заболеваний рекомендовано отменить ПЭ и провести криоконсервацию эмбрионов при их наличии в данном цикле овариальной стимуляции (провести сегментацию цикла) с целью профилактики гнойно-воспалительных осложнений [135].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
6. Организация оказания медицинской помощи
Пациентки с бесплодием должны быть проконсультированы в женских консультациях 3-го уровня (кабинеты сохранения и восстановления репродуктивной функции женских консультаций, консультативно-диагностические отделения перинатальных центров, республиканских, краевых, областных, окружных родильных домов, центров охраны материнства и детства, центров охраны здоровья семьи и репродукции).
Обязательным условием является обследование и лечение обоих партнеров. Рекомендуемая длительность обследования, включая проведение лечебно-диагностической лапароскопии, для установления причин бесплодия не должна превышать более 6 месяцев с момента обращения пациентов в медицинскую организацию по поводу бесплодия.
При неэффективности лечения бесплодия в течение 12 месяцев при возрасте женщины до 35 лет или в течение 6 месяцев при возрасте женщины 35 лет и старше показано лечение с помощью ВРТ. Длительность ожидания проведения ВРТ при получении направления для проведения ВРТ должна составлять не более 3-х месяцев с момента получения направления. ВРТ и ВМИ проводится в центрах (отделениях) ВРТ.
Показаниями для госпитализации в стационар при проведении программ овариальной стимуляции и/или ВРТ являются следующие осложнения:
· СГЯ средней или тяжелой степени;
· влагалищное кровотечение;
· внутрибрюшное кровотечение;
· осложнения после анестезии;
· травма тазовых органов;
· острые аллергические реакции на прием лекарственных препаратов;
· гнойно-воспалительные осложнения после ТВП яичников;
· тромбоэмболические осложнения;
· перекрут яичника.
7. Дополнительная информация (в том числе факторы, влияющие на исход заболевания или состояния)
К факторам, влияющим на исход заболевания или состояния, относится мужское бесплодие.
Критерии оценки качества медицинской помощи
N
Критерии качества диагностики и лечения бесплодия
Да/Нет
1.
Назначен прием (осмотр, консультация) врача-акушера-гинеколога первичный (для установления диагноза)
Да/Нет
2.
Назначено микроскопическое исследование влагалищных мазков (для установления диагноза)
Да/Нет
3.
Назначено молекулярно-биологическое исследование отделяемого слизистых оболочек женских половых органов на возбудителей инфекции, передаваемые половым путем (Neisseria gonorrhoeae, Trichomonas vaginalis, Chlamydia trachomatis, Mycoplasma genitalium) (для установления диагноза)
Да/Нет
4.
Назначено исследование уровня тиреотропного гормона (ТТГ) в крови (для установления диагноза)
Да/Нет
5.
Назначено определение содержания антител к тиреопероксидазе в крови (для установления диагноза)
Да/Нет
6.
Назначено исследование уровня пролактина в крови на 2 - 5 день менструального цикла (при наличии менструального цикла, либо независимо от дня менструального цикла при аменорее) (для установления диагноза)
Да/Нет
7.
Назначено исследование уровня фолликулостимулирующего гормона в сыворотке крови на 2 - 5 день менструального цикла (при наличии менструального цикла, либо независимо от дня менструального цикла при аменорее) (при нарушении менструального цикла) (для установления диагноза)
Да/Нет
8.
Назначено исследование уровня лютеинизирующего гормона в сыворотке крови на 2 - 5 день менструального цикла (при наличии менструального цикла, либо независимо от дня менструального цикла при аменорее) (при нарушении менструального цикла) (для установления диагноза)
Да/Нет
9.
Назначено ультразвуковое исследование органов малого таза (комплексное) (в раннюю фолликулярную фазу цикла) (при наличии менструального цикла, либо независимо от дня менструального цикла при аменорее) (для установления диагноза)
Да/Нет
10.
Назначена гистеросальпингография или контрастная эхогистеросальпингоскопия (для установления диагноза, при отсутствии медицинских противопоказаний) (неприменимо при направлении на лапароскопию диагностическую)
Да/Нет
11.
Назначен прием (осмотр, консультация) врача-уролога первичный партнера пациентки (для установления диагноза)
Да/Нет
12.
При наличии гинекологических и/или эндокринных заболеваний выполнено обследование согласно клиническим рекомендациям по соответствующим нозологиям
Да/Нет
13.
При установлении причины бесплодия выполнено лечение согласно клиническим рекомендациям по соответствующим нозологиям
Да/Нет
14.
Назначено лечение бесплодия с использованием программ вспомогательных репродуктивных технологий после неэффективного лечения консервативным или хирургическим методами
Да/Нет
N
Критерии качества использования программ вспомогательных репродуктивных технологий и внутриматочной инсеминации
Да/Нет
1.
Назначен прием (осмотр, консультация) врача-акушера-гинеколога первичный (перед программой вспомогательных репродуктивных технологий)
Да/Нет
2.
Выполнен полный перечень обследований (перед программой вспомогательных репродуктивных технологий)
Да/Нет
3.
Выполнена индивидуальная подборка протокола овариальной стимуляции с учетом возраста и овариального резерва, риска развития синдрома гиперстимуляции яичников и особенностей предыдущих циклов овариальной стимуляции (на этапе проведения программы вспомогательных репродуктивных технологий в случае овариальной стимуляции, при отсутствии медицинских противопоказаний)
Да/Нет
4.
Выполнена трансвагинальная пункция фолликулов яичников через 34 - 38 часов после введения гонадотропина хорионического или хориогонадотропина альфа, или бусерелина, или гозерелина, или трипторелина (в случае их созревания, при овариальной стимуляции, на этапе проведения программы вспомогательных репродуктивных технологий) (не относится к программе переноса размороженного эмбриона(ов) и внутриматочной инсеминации)
Да/Нет
5.
Выполнено внутриматочное введение эмбриона или внутриматочное введение криоконсервированного эмбриона (не более 2-х эмбрионов через 48 - 144 часа после получения и оплодотворения ооцитов (на этапе проведения программы вспомогательных репродуктивных технологий в случае проведения переноса эмбрионов)
Да/Нет
6.
Назначены препараты прогестерона** или дидрогестерон** (для поддержания посттрансферного периода) (после переноса эмбриона(ов) или переноса размороженного(ых) эмбриона(ов) на этапе проведения программы вспомогательных репродуктивных технологий)
Да/Нет
7.
Назначены препараты прогестерона** или дидрогестерон** после внутриматочной инсеминации
Да/Нет
Список литературы
1. Wang X., Jin L., Mao Y., Shi J., Huang R., Jiang Y., et al. Evaluation of Ovarian Reserve Tests and Age in the Prediction of Poor Ovarian Response to Controlled Ovarian Stimulation-A Real-World Data Analysis of 89,002 Patients. Front Endocrinol (Lausanne). 2021; 12.
2. Hendriks D.J., Mol B.-W.J., Bancsi L.F.J.M.M., Te Velde E.R., Broekmans F.J.M. Antral follicle count in the prediction of poor ovarian response and pregnancy after in vitro fertilization: a meta-analysis and comparison with basal follicle-stimulating hormone level. Fertil Steril. 2005; 83(2): 291 - 301.
3. Liu Y., Pan Z., Wu Y., Song J., Chen J. Comparison of anti-M llerian hormone and antral follicle count in the prediction of ovarian response: a systematic review and meta-analysis. J Ovarian Res. 2023; 16(1): 117.
4. Baker V.L., Gracia C., Glassner M.J., Schnell V.L., Doody K., Coddington C.C., et al. Multicenter evaluation of the Access AMH antim llerian hormone assay for the prediction of antral follicle count and poor ovarian response to controlled ovarian stimulation. Fertil Steril. 2018; 110(3): 506 - 513. e3.
5. La Marca A., Sunkara S.K. Inpidualization of controlled ovarian stimulation in IVF using ovarian reserve markers: from theory to practice. Hum Reprod Update. 2014; 20(1): 124-40.
6. Baker V.L., Glassner M.J., Doody K., Schnell V.L., Gracia C., Shin S.S., et al. Validation study of the Access antim llerian hormone assay for the prediction of poor ovarian response to controlled ovarian stimulation. Fertil Steril. 2021; 116(2): 575-82.
7. Nelson S.M., Yates R.W., Fleming R. Serum anti-Mullerian hormone and FSH: prediction of live birth and extremes of response in stimulated cycles implications for inpidualization of therapy. Hum Reprod. 2007; 22(9): 2414-21.
8. Al-Azemi M., Killick S.R., Duffy S., Pye C., Refaat B., Hill N., et al. Multi-marker assessment of ovarian reserve predicts oocyte yield after ovulation induction. Hum Reprod. 2011; 26(2): 414-22.
9. Broer S.L., D lleman M., van Disseldorp J., Broeze K.A., Opmeer B.C., Bossuyt P.M.M., et al. Prediction of an excessive response in in vitro fertilization from patient characteristics and ovarian reserve tests and comparison in subgroups: an inpidual patient data meta-analysis. Fertil Steril. 2013; 100(2): 420-9. e7.
10. Toner J.P., Seifer D.B. Why we may abandon basal follicle-stimulating hormone testing: a sea change in determining ovarian reserve using antim llerian hormone. Fertil Steril. 2013; 99(7): 1825-30.
11. Zarek S.M., Mitchell E.M., Sjaarda L.A., Mumford S.L., Silver R.M., Stanford J.B., et al. Antim llerian hormone and pregnancy loss from the Effects of Aspirin in Gestation and Reproduction trial. Fertil Steril. 2016; 105(4): 946 - 952. e2.
12. Practice Committee of the American Society for Reproductive Medicine. Electronic address: ASRM@asrm.org, Practice Committee of the American Society for Reproductive Medicine. Prevention and treatment of moderate and severe ovarian hyperstimulation syndrome: a guideline. Fertil Steril. 2016; 106(7): 1634-47.
13. Ferraretti A.P., La Marca A., Fauser B.C.J.M., Tarlatzis B., Nargund G., Gianaroli L., et al. ESHRE consensus on the definition of "poor response" to ovarian stimulation for in vitro fertilization: the Bologna criteria. Hum Reprod. 2011; 26(7): 1616-24.
14. Engmann L., DiLuigi A., Schmidt D., Nulsen J., Maier D., Benapa C. The use of gonadotropin-releasing hormone (GnRH) agonist to induce oocyte maturation after cotreatment with GnRH antagonist in high-risk patients undergoing in vitro fertilization prevents the risk of ovarian hyperstimulation syndrome: a prospective rando. Fertil Steril. 2008; 89(1): 84 - 91.
15. Melo M., Busso C.E., Bellver J., Alama P., Garrido N., Meseguer M., et al. GnRH agonist versus recombinant HCG in an oocyte donation programme: a randomized, prospective, controlled, assessor-blind study. Reprod Biomed Online. 2009; 19(4): 486-92.
16. Bosch E., Broer S., Griesinger G., Grynberg M., Humaidan P., Kolibianakis E., et al. ESHRE guideline: ovarian stimulation for IVF/ICSI![]() . Hum Reprod Open. 2020; 2020(2).
. Hum Reprod Open. 2020; 2020(2).
17. te Velde E.R. The variability of female reproductive ageing. Hum Reprod Update. 2002; 8(2): 141-54.
18. Vitagliano A., Paffoni A., Vigano P. Does maternal age affect assisted reproduction technology success rates after euploid embryo transfer? A systematic review and meta-analysis. Fertil Steril. 2023; 120(2): 251-65.
19. Diagnostic evaluation of the infertile female: a committee opinion. Practice Committee of the American Society for Reproductive Medicine. Fertility and Sterilit Vol. 103, N 6, June 2015.
20. ASRM. Female age-related fertility decline. Committee Opinion N. 589. Fertility and Sterility(R) Vol. 101, N. 3, March 2014.
21. RCOG. Fertility: assessment and treatment for people with fertility problems. NICE Cliniczl Guideline. February 2013.
22. Aging and infertility in women The Practice Committee of the American Society for Reproductive Medicine American Society for Reproductive Medicine Volume 86, Issue 5, Supplement, Pages S248 - S252 2006.
23. Савельева Г.М., Сухих Г.Т. Серов В.Н. Акушерство. Национальное руководство. 2-е издание. 2018. 1735 стр.
24. O'Flynn N. Assessment and treatment for people with fertility problems: NICE guideline. Br J Gen Pract. 2014; 64(618): 50-1.
25. Hunter E., Avenell A., Maheshwari A., Stadler G., Best D. The effectiveness of weight-loss lifestyle interventions for improving fertility in women and men with overweight or obesity and infertility: A systematic review update of evidence from randomized controlled trials. Obes Rev. 2021; 22(12).
26. Kim C.-H., Lee S.-H. Effectiveness of Lifestyle Modification in Polycystic Ovary Syndrome Patients with Obesity: A Systematic Review and Meta-Analysis. Life. 2022; 12(2): 308.
27. Best D., Avenell A., Bhattacharya S. How effective are weight-loss interventions for improving fertility in women and men who are overweight or obese? A systematic review and meta-analysis of the evidence. Hum Reprod Update. 2017; 23(6): 681 - 705.
28. Boutari C., Pappas P.D., Mintziori G., Nigdelis M.P., Athanasiadis L., Goulis D.G., et al. The effect of underweight on female and male reproduction. Metabolism. 2020; 107:154229.
29. Клинические рекомендации "Доброкачественная дисплазия молочной железы" https://cr.minzdrav.gov.ru/recomend/598_1.
30. Haahr T., Zacho J., Bruuner M., Shathmigha K., Skov Jensen J., Humaidan P. Reproductive outcome of patients undergoing in vitro fertilisation treatment and diagnosed with bacterial vaginosis or abnormal vaginal microbiota: a systematic PRISMA review and meta-analysis. BJOG. 2019; 126(2): 200-7.
31. Hong X., Ma J., Yin J., Fang S., Geng J., Zhao H., et al. The association between vaginal microbiota and female infertility: a systematic review and meta-analysis. Arch Gynecol Obstet. 2020; 302(3): 569-78.
32. Singer M., Borg M., Ouburg S., Morre S.A. The relation of the vaginal microbiota to early pregnancy development during in vitro fertilization treatment-A meta-analysis. J Gynecol Obstet Hum Reprod. 2019; 48(4): 223-9.
33. Punzon-Jimenez P., Labarta E. The impact of the female genital tract microbiome in women health and reproduction: a review. J Assist Reprod Genet. 2021; 38(10): 2519-41.
34. Клинические рекомендации. Бактериальный вагиноз. (https://cr.minzdrav.gov.ru/recomend/206_2).
35. Клинические рекомендации "Воспалительные болезни шейки матки, влагалища и вульвы" (https://roag-portal.ru/projects_gynecology).
36. Ahmadi M.H., Mirsalehian A., Bahador A. Association of Chlamydia trachomatis with infertility and clinical manifestations: a systematic review and meta-analysis of case-control studies. Infect Dis (London, England). 2016; 48(7): 517-23.
37. Passos L.G., Terraciano P., Wolf N., Oliveira F. dos S. de, Almeida I. de, Passos E.P. The Correlation between Chlamydia Trachomatis and Female Infertility: A Systematic Review. Rev Bras Ginecol e Obs / RBGO Gynecol Obstet. 2022; 44(06): 614-20.
38. Lis R., Rowhani-Rahbar A., Manhart L.E. Mycoplasma genitalium infection and female reproductive tract disease: a meta-analysis. Clin Infect Dis. 2015; 61(3): 418-26.
39. Tantengco O.A.G., de Castro Silva M., Velayo C.L. The role of genital mycoplasma infection in female infertility: A systematic review and meta-analysis. Am J Reprod Immunol. 2021; 85(6).
40. Chemaitelly H., Majed A., Abu-Hijleh F., Blondeel K., Matsaseng T.C., Kiarie J., et al. Global epidemiology of Neisseria gonorrhoeae in infertile populations: systematic review, meta-analysis and metaregression. Sex Transm Infect. 2021; 97(2): 157-69.
41. Olaleye A.O., Babah O.A., Osuagwu C.S., Ogunsola F.T., Afolabi B.B. Sexually transmitted infections in pregnancy - An update on Chlamydia trachomatis and Neisseria gonorrhoeae. Eur J Obstet Gynecol Reprod Biol. 2020; 255:1 - 12.
42. Zhang Z., Li Y., Lu H., Li D., Zhang R., Xie X., et al. A systematic review of the correlation between Trichomonas vaginalis infection and infertility. Acta Trop. 2022; 236: 106693.
43. Клинические рекомендации "Гонококковая инфекция". (https://cr.minzdrav.gov.ru/recomend/218_1).
44. Клинические рекомендации "Урогенитальный трихомониаз". (https://cr.minzdrav.gov.ru/recomend/241_2).
45. Клинические рекомендации "Хламидийная инфекция". (https://cr.minzdrav.gov.ru/recomend/194_1).
46. Клинические рекомендации "Урогенитальные заболевания, вызванные Mycoplasma genitalium". (https://cr.minzdrav.gov.ru/recomend/216_1).
47. Busnelli A., Paffoni A., Fedele L., Somigliana E. The impact of thyroid autoimmunity on IVF/ICSI outcome: a systematic review and meta-analysis. Hum Reprod Update. 2016; 22(6): 775-90.
48. Deroux A., Dumestre-Perard C., Dunand-Faure C., Bouillet L., Hoffmann P. Female Infertility and Serum Auto-antibodies: a Systematic Review. Clin Rev Allergy Immunol. 2017; 53(1): 78 - 86.
49. Клинические рекомендации "Гипотиреоз". https://cr.minzdrav.gov.ru/recomend/531_3.
50. Concepcion-Zavaleta M.J., Coronado-Arroyo J.C., Quiroz-Aldave J.E., Durand-Vasquez M. del C., Ildefonso-Najarro S.P., Rafael-Robles L. del P., et al. Endocrine factors associated with infertility in women: an updated review. Expert Rev Endocrinol Metab. 2023; 18(5): 399 - 417.
51. Dedov I.I., Melnichenko G.A., Dzeranova L.K., Andreeva E.N., Grineva E.N., Marova E.I., et al. Clinical guidelines 'Hyperprolactinemia' (draft). Obe Metab. 2023; 20(2): 170-88.
52. Teede H.J., Misso M.L., Costello M.F., Dokras A., Laven J., Moran L., et al. Recommendations from the international evidence-based guideline for the assessment and management of polycystic ovary syndrome. Hum Reprod. 2018; 33(9): 1602-18.
53. Gordon C.M., Ackerman K.E., Berga S.L., Kaplan J.R., Mastorakos G., Misra M., et al. Functional Hypothalamic Amenorrhea: An Endocrine Society Clinical Practice Guideline. J Clin Endocrinol Metab. 2017; 102(5): 1413-39.
54. Клинические рекомендации "Аменорея и олигоменорея". (https://cr.minzdrav.gov.ru/recomend/644_1).
55. Amiri M., Tehrani F.R., Bidhendi-Yarandi R., Behboudi-Gandevani S., Azizi F., Carmina E. Relationships Between Biochemical Markers of Hyperandrogenism and Metabolic Parameters in Women with Polycystic Ovary Syndrome: A Systematic Review and Meta-Analysis. Horm Metab Res. 2019; 51(1): 22 - 34.
56. Dulohery K., Trottmann M., Bour S., Liedl B., Alba-Alejandre I., Reese S., et al. How do elevated levels of testosterone affect the function of the human fallopian tube and fertility?-New insights. Mol Reprod Dev. 2019;.
57. Sharma A., Welt C.K. Practical Approach to Hyperandrogenism in Women. Med Clin North Am. 2021; 105(6): 1099-116.
58. Клинические рекомендации "Синдром поликистозных яичников". (https://cr.minzdrav.gov.ru/recomend/258_2).
59. Teede H.J., Tay C.T., Laven J., Dokras A., Moran L.J., Piltonen T.T., et al. Recommendations from the 2023 International Evidence-based Guideline for the Assessment and Management of Polycystic Ovary Syndrome. Hum Reprod. 2023; 38(9): 1655-79.
60. Wathen N.C., Perry L., Lilford R.J., Chard T. Interpretation of single progesterone measurement in diagnosis of anovulation and defective luteal phase: observations on analysis of the normal range. Br Med J (Clin Res Ed). 1984; 288(6410): 7 - 9.
61. Jordan J., Craig K., Clifton D.K., Soules M.R. Luteal phase defect: the sensitivity and specificity of diagnostic methods in common clinical use. Fertil Steril. 1994; 62(1): 54 - 62.
62. Behre H.M., Kuhlage J.,  , Sonntag B., Schem C., Schneider H.P.G., et al. Prediction of ovulation by urinary hormone measurements with the home use ClearPlan(R) Fertility Monitor: comparison with transvaginal ultrasound scans and serum hormone measurements. Hum Reprod. 2000; 15(12): 2478-82.
, Sonntag B., Schem C., Schneider H.P.G., et al. Prediction of ovulation by urinary hormone measurements with the home use ClearPlan(R) Fertility Monitor: comparison with transvaginal ultrasound scans and serum hormone measurements. Hum Reprod. 2000; 15(12): 2478-82.
63. World Health Organization. WHO laboratory manual for the examination and processing of human semen - 5th ed. 2010. 287 p.
64. Долгушина Н.В., Ратушняк С.С., Сокур С.А., Глинкина Ж.И., Калинина Е.А. Риск анеуплоидии эмбрионов в программах вспомогательных репродуктивных технологий у мужчин с патозооспермией (мета-анализ). Акушерство и гинекология. 2012; 7: 4 - 13.
65. Murgia F., Corda V., Serrenti M., Usai V., Santoru M.L., Hurt K.J., et al. Seminal Fluid Metabolomic Markers of Oligozoospermic Infertility in Humans. Metabolites. 2020; 10(2): 64.
66. Oei S.G., Helmerhorst F.M., Bloemenkamp K.W., Hollants F.A., Meerpoel D.E., Keirse M.J. Effectiveness of the postcoital test: randomised controlled trial. BMJ. 1998; 317(7157): 502-5.
67. Volmink J., Siegfried N.L., van der Merwe L., Brocklehurst P. Antiretrovirals for reducing the risk of mother-to-child transmission of HIV infection. Cochrane database Syst Rev. 2007; (1): CD003510.
68. Sexually Transmitted Diseases: Summary of 2015 CDC Treatment Guidelines. J Miss State Med Assoc. 2015; 56(12):372-5.
69. Workowski K.A., Berman S.M. CDC sexually transmitted diseases treatment guidelines. Clin Infect Dis. 2002; 35 (Suppl 2): S135-7.
70. Tan W.S., Chow E.P.F., Fairley C.K., Chen M.Y., Bradshaw C.S., Read T.R.H. Sensitivity of HIV rapid tests compared with fourth-generation enzyme immunoassays or HIV RNA tests. AIDS. 2016; 30(12): 1951-60.
71. Smallwood M., Vijh R., Nauche B., Lebouche B., Joseph L., Pant Pai N. Evaluation of a Rapid Point of Care Test for Detecting Acute and Established HIV Infection, and Examining the Role of Study Quality on Diagnostic Accuracy: A Bayesian Meta-Analysis. Schmidt RL, editor. PLoS One. 2016; 11(2): e0149592.
72. Санитарно-эпидемиологические правила "Профилактика ВИЧ-инфекции" (постановление Главного государственного врача РФ от 11 января 2011 г. N 1, ред. от 21.07.2016 г.).
73. Wong V.C., Ip H.M., Reesink H.W., Lelie P.N., Reerink-Brongers E.E., Yeung C.Y., et al. Prevention of the HBsAg carrier state in newborn infants of mothers who are chronic carriers of HBsAg and HBeAg by administration of hepatitis-B vaccine and hepatitis-B immunoglobulin. Double-blind randomised placebo-controlled study. Lancet (London, England). 1984; 1(8383):921-6.
74. Xu Z.Y., Liu C.B., Francis D.P., Purcell R.H., Gun Z.L., Duan S.C., et al. Prevention of perinatal acquisition of hepatitis B virus carriage using vaccine: preliminary report of a randomized, double-blind placebo-controlled and comparative trial. Pediatrics. 1985; 76(5): 713-8.
75. Шапошникова Е.В., Сапрутько О.О. Хронические вирусные гепатиты В и С и беременность: особенности течения и перинатальные исходы. Медицинский альманах. 2014; 4(34): 4C.
76. Walker G.J. Antibiotics for syphilis diagnosed during pregnancy. Cochrane database Syst Rev. 2001; (3): CD001143.
77. Watson-Jones D., Gumodoka B., Weiss H., Changalucha J., Todd J., Mugeye K., et al. Syphilis in pregnancy in Tanzania. II. The effectiveness of antenatal syphilis screening and single-dose benzathine penicillin treatment for the prevention of adverse pregnancy outcomes. J Infect Dis. 2002; 186(7): 948-57.
78. Control and prevention of rubella: evaluation and management of suspected outbreaks, rubella in pregnant women, and surveillance for congenital rubella syndrome. MMWR Recomm reports Morb Mortal Wkly report Recomm reports. 2001; 50 (RR-12): 1 - 23.
79. Bolyard E., Tablan O., Williams W., Pearson M., Shapiro C., Deitchmann S. Guideline for infection control in health care personnel. Centers for Disease Control and Prevention. Infection Control and. Hosp Epidemiol. 1998; 19:408-63.
80. Stagno S., Whitley R. Herpesvirus infections of pregnancy. Part 1: Cytomegalovirus and Epstein-Barr virus infections. N Engl J Med. 1985; 313:1270-4.
81. American Academy of Pediatrics and the American College of Obstetricians and Gynecologists. Guidelines for perinatal care. 8th ed. Elk Grove Village, IL; Washington, DC; 2017.
82. Judd W.J., Luban N.L., Ness P.M., Silberstein L.E., Stroup M., Widmann F.K. Prenatal and perinatal immunohematology: recommendations for serologic management of the fetus, newborn infant, and obstetric patient. Transfusion. 1990; 30(2): 175-83.
83. McBain R.D., Crowther C.A., Middleton P. Anti-D administration in pregnancy for preventing Rhesus alloimmunisation. Cochrane database Syst Rev. 2015; (9): CD000020.
84. White J., Qureshi H., Massey E., Needs M., Byrne G., Daniels G., et al. Guideline for blood grouping and red cell antibody testing in pregnancy. Transfus Med. 2016; 26(4): 246-63.
85. Nair M., Churchill D., Robinson S., Nelson-Piercy C., Stanworth S.J., Knight M. Association between maternal haemoglobin and stillbirth: a cohort study among a multi-ethnic population in England. Br J Haematol. 2017; 179(5): 829-37.
86. Young M.F., Oaks B.M., Tandon S., Martorell R., Dewey K.G., Wendt A.S. Maternal hemoglobin concentrations across pregnancy and maternal and child health: a systematic review and meta-analysis. Ann N Y Acad Sci. 2019; 1450(1): 47 - 68.
87. Garcia-Casal M.N., Pasricha S.-R., Martinez R.X., Lopez-Perez L., Pe a-Rosas J.P. Serum or plasma ferritin concentration as an index of iron deficiency and overload. Cochrane Database Syst Rev. 2021; 2021(5).
88. Рослый И.М., Абрамов С.В. Биохимические показатели крови при физиологической беременности. Вопросы гинекологии, акушерства и перинатологии. 2005; 4(2): 71 - 13.
89. Weinert L.S. International Association of Diabetes and Pregnancy Study Groups recommendations on the diagnosis and classification of hyperglycemia in pregnancy: comment to the International Association of Diabetes and Pregnancy Study Groups Consensus Panel. Diabetes Care. 2010; 33(7): e97; author reply e98.
90. Walker J.D. NICE guidance on diabetes in pregnancy: management of diabetes and its complications from preconception to the postnatal period. NICE clinical guideline 63. London, March 2008. Diabet Med. 2008; 25(9): 1025-7.
91. HAPO Study Cooperative Research Group, Metzger B.E., Lowe L.P., Dyer A.R., Trimble E.R., Chaovarindr U., et al. Hyperglycemia and adverse pregnancy outcomes. N Engl J Med. 2008; 358(19): 1991 - 2002.
92. Committee on Practice Bulletins-Obstetrics. Practice Bulletin No. 180: Gestational Diabetes Mellitus. Obstet Gynecol. 2017; 130(1): e17 - 37.
93. Stettler R.W., Cunningham F.G. Natural history of chronic proteinuria complicating pregnancy. Am J Obstet Gynecol. 1992; 167(5): 1219-24.
94. Morris R.K., Riley R.D., Doug M., Deeks J.J., Kilby M.D. Diagnostic accuracy of spot urinary protein and albumin to creatinine ratios for detection of significant proteinuria or adverse pregnancy outcome in patients with suspected pre-eclampsia: systematic review and meta-analysis. BMJ. 2012; 345: e4342.
95. Sanchez-Ramos L., Gillen G., Zamora J., Stenyakina A., Kaunitz A.M. The protein-to-creatinine ratio for the prediction of significant proteinuria in patients at risk for preeclampsia: a meta-analysis. Ann Clin Lab Sci. 2013; 43(2): 211-20.
96. Meggiolaro A., Unim B., Semyonov L., Miccoli S., Maffongelli E., La Torre G. The role of Pap test screening against cervical cancer: a systematic review and meta-analysis. Clin Ter. 167(4): 124-39.
97. Клинические рекомендации "Цервикальная интраэпителиальная неоплазия, эрозия и эктропион шейки матки". https://cr.minzdrav.gov.ru/recomend/597_1.
98. Podfigurna A., Lukaszuk K., Czyzyk A., Kunicki M., Maciejewska-Jeske M., Jakiel G., et al. Testing ovarian reserve in pre-menopausal women: why, whom and how? Maturitas. 2018; 109:112-7.
99. ESHRE Guideline: management of women with premature ovarian insufficiency. Hum Reprod. 2016; 31(5): 926-37.
100. Tal R., Seifer D.B. Ovarian reserve testing: a user's guide. Am J Obstet Gynecol. 2017; 217(2): 129-40.
101. Esposito M.A., Coutifaris C., Barnhart K.T. A moderately elevated day 3 FSH concentration has limited predictive value, especially in younger women. Hum Reprod. 2002; 17(1): 118-23.
102. Broekmans F.J., Kwee J., Hendriks D.J., Mol B.W., Lambalk C.B. A systematic review of tests predicting ovarian reserve and IVF outcome. Hum Reprod Update. 12(6): 685 - 718.
103. Grisendi V., Mastellari E., La Marca A. Ovarian Reserve Markers to Identify Poor Responders in the Context of Poseidon Classification. Front Endocrinol (Lausanne). 2019; 10.
104. Iliodromiti S., Kelsey T.W., Anderson R.A., Nelson S.M. Can anti-Mullerian hormone predict the diagnosis of polycystic ovary syndrome? A systematic review and meta-analysis of extracted data. J Clin Endocrinol Metab. 2013; 98(8): 3332-40.
105. Wongwananuruk T., Panichyawat N., Indhavivadhana S., Rattanachaiyanont M., Angsuwathana S., Techatraisak K., et al. Accuracy of anti-Mullerian hormone and total follicles count to diagnose polycystic ovary syndrome in reproductive women. Taiwan J Obstet Gynecol. 2018; 57(4): 499 - 506.
106. Akbari Sene A., Ashrafi M., Alaghmand-Fard N., Mohammadi N., Mortezapour Alisaraie M., Alizadeh A. Anti-Mullerian Hormone Predictive Levels to Determine The Likelihood of Ovarian Hyper-Response in Infertile Women with Polycystic Ovarian Morphology. Int J Fertil Steril. 2021; 15(2): 115-22.
107. Jungwirth A., Diemer T., Kopa Z. Male Infertility. EAU guidelines. 2016.
108. Клинические рекомендации "Мужское бесплодие". (https://cr.minzdrav.gov.ru/recomend/5_2).
109. Под ред. Г.М. Савельевой Г.Т. Сухих. Гинекология. Национальное руководство. 2020. 303 - 345 p.
110. Soares S.R., Barbosa dos Reis M.M., Camargos A.F. Diagnostic accuracy of sonohysterography, transvaginal sonography, and hysterosalpingography in patients with uterine cavity diseases. Fertil Steril. 2000; 73(2): 406-11.
111. Hamilton J.A., Larson A.J., Lower A.M., Hasnain S., Grudzinskas J.G. Routine use of saline hysterosonography in 500 consecutive, unselected, infertile women. Hum Reprod. 1998; 13(9): 2463-73.
112. Izhar R., Mansuri F.A., Armar N.A., Tahir S. Diagnostic accuracy of Saline Infusion sonohystero-salpingography (SIS) as compared to Hystero-salpingography (HSG) in the assessment of sub-fertile women. J Pak Med Assoc. 2019; 69(6): 777-82.
113. Колесникова Л.И., Лещенко О.Я., Маланова А.Б. Современный взгляд на проблему туберкулеза женских половых органов. Акушерство и Гинекология 2014; 9.
114. Murray M.J., Meyer W.R., Zaino R.J., Lessey B.A., Novotny D.B., Ireland K., et al. A critical analysis of the accuracy, reproducibility, and clinical utility of histologic endometrial dating in fertile women. Fertil Steril. 2004; 81(5): 1333-43.
115. Adewole I.F., Babarinsa I.A., Akang E.E., Thompson M.O. The value of routine endometrial biopsy in gynaecological practice in Nigeria. West Afr J Med. 16(4): 242-5.
116. Pabuccu R., Onalan G., Kaya C., Selam B., Ceyhan T., Ornek T., et al. Efficiency and pregnancy outcome of serial intrauterine device-guided hysteroscopic adhesiolysis of intrauterine synechiae. Fertil Steril. 2008; 90(5): 1973-7.
117. Bosteels J., van Wessel S., Weyers S., Broekmans F.J., D'Hooghe T.M., Bongers M.Y., et al. Hysteroscopy for treating subfertility associated with suspected major uterine cavity abnormalities. Cochrane Database Syst Rev. 2018;.
118. Cimadomo D., de los Santos M.J., Griesinger G., Lainas G., Le Clef N., McLernon D.J., et al. ESHRE good practice recommendations on recurrent implantation failure. Hum Reprod Open. 2023; 2023(3).
119. El-Toukhy T., Campo R., Khalaf Y., Tabanelli C., Gianaroli L., Gordts S.S., et al. Hysteroscopy in recurrent in-vitro fertilisation failure (TROPHY): a multicentre, randomised controlled trial. Lancet. 2016; 387(10038): 2614-21.
120. Mao X., Wu L., Chen Q., Kuang Y., Zhang S. Effect of hysteroscopy before starting in-vitro fertilization for women with recurrent implantation failure. Medicine (Baltimore). 2019; 98(7): e14075.
121. Practice Committee of the American Society for Reproductive Medicine. Committee opinion: role of tubal surgery in the era of assisted reproductive technology. Fertil Steril. 2012; 97(3): 539-45.
122. Smith S., Pfeifer S.M., Collins J.A. Diagnosis and management of female infertility. JAMA. 2003; 290(13): 1767-70.
123. Balasch J. Investigation of the infertile couple: investigation of the infertile couple in the era of assisted reproductive technology: a time for reappraisal. Hum Reprod. 2000; 15(11): 2251-7.
124. Luttjeboer F.Y., Verhoeve H.R., van Dessel H.J., van der Veen F., Mol B.W.J., Coppus S.F.P.J. The value of medical history taking as risk indicator for tuboperitoneal pathology: a systematic review. BJOG. 2009; 116(5): 612-25.
125. Perquin D.A.M., Dorr P.J., de Craen A.J.M., Helmerhorst F.M. Routine use of hysterosalpingography prior to laparoscopy in the fertility workup: a multicentre randomized controlled trial. Hum Reprod. 2006; 21(5): 1227-31.
126. Romualdi D., Ata B., Bhattacharya S., Bosch E., Costello M., Gersak K., et al. Evidence-based guideline: unexplained infertility. Hum Reprod. 2023; 38(10): 1881-90.
127. Stender H.S., Saure D. [Are conventional roentgen technics for tbc diagnosis still acceptable?]. Offentl Gesundheitswes. 1991; 53(11): 753-6.
128. Reichlin T., Abacherli R., Twerenbold R., Kuhne M., Schaer B., M ller C., et al. Advanced ECG in 2016: is there more than just a tracing? Swiss Med Wkly. 2016; 146: w14303.
129. Nelson H.D., Fu R., Cantor A., Pappas M., Daeges M., Humphrey L. Effectiveness of Breast Cancer Screening: Systematic Review and Meta-analysis to Update the 2009 U.S. Preventive Services Task Force Recommendation. Ann Intern Med. 2016; 164(4): 244-55.
130. Sood R., Rositch A.F., Shakoor D., Ambinder E., Pool K.-L., Pollack E., et al. Ultrasound for Breast Cancer Detection Globally: A Systematic Review and Meta-Analysis. J Glob Oncol. 2019; 5: 1 - 17.
131. de Crespigny L.C., O'Herlihy C., Robinson H.P. Ultrasonic observation of the mechanism of human ovulation. Am J Obstet Gynecol. 1981; 139(6): 636-9.
132. Brown J., Buckingham K., Buckett W., Abou-Setta A.M. Ultrasound versus "clinical touch" for catheter guidance during embryo transfer in women. Cochrane database Syst Rev. 2016; 3: CD006107.
133. Practice Committee of the American Society for Reproductive Medicine. Electronic address: ASRM@asrm.org, Practice Committee of the American Society for Reproductive Medicine. Performing the embryo transfer: a guideline. Fertil Steril. 2017; 107(4): 882-96.
134. Кречмар М.В. Особенности пренатального медико-генетического консультирования. Журнал акушерства и женских болезней. 2007; 56(1).
135. Краснопольская К.В., Назаренко Т.А. Клинические аспекты лечения бесплодия в браке. М.: ГЭОТАР-Медиа; 2014. 376 p.
136. Клинические рекомендации "Ожирение". (https://cr.minzdrav.gov.ru/recomend/28_2).
137. Polat M., Yaral I., Boynukal n K., Yaral H. In vitro fertilization for endometriosis-associated infertility. Womens Health (Lond Engl). 2015; 11(5): 633-41.
138. NICE guideline. Endometriosis: diagnosis and management. 6 September 2017.
139. Dunselman G.A.J., Vermeulen N., Becker C., Calhaz-Jorge C., D'Hooghe T., De Bie B., et al. ESHRE guideline: management of women with endometriosis. Hum Reprod. 2014; 29(3): 400-12.
140. Georgiou E.X., Melo P., Baker P.E., Sallam H.N., Arici A., Garcia-Velasco J.A., et al. Long-term GnRH agonist therapy before in vitro fertilisation (IVF) for improving fertility outcomes in women with endometriosis. Cochrane database Syst Rev. 2019; 2019(11).
141. Tian Y., Zhang L., Qi D., Yan L., Song J., Du Y. Efficacy of long-term pituitary down-regulation pretreatment prior to in vitro fertilization in infertile patients with endometriosis: A meta-analysis. J Gynecol Obstet Hum Reprod. 2023; 52(3): 102541.
142. Carranza-Mamane B., Havelock J., Hemmings R., REPRODUCTIVE ENDOCRINOLOGY AND INFERTILITY COMMITTEE, SPECIAL CONTRIBUTOR. The management of uterine fibroids in women with otherwise unexplained infertility. J Obstet Gynaecol Can. 2015; 37(3): 277-85.
143. Franik S., Eltrop S.M., Kremer J.A., Kiesel L., Farquhar C. Aromatase inhibitors (letrozole) for subfertile women with polycystic ovary syndrome. Cochrane Database Syst Rev. 2018; 2018(5).
144. Candiani M., Ottolina J., Schimberni M., Tandoi I., Bartiromo L., Ferrari S. Recurrence Rate after "One-Step" CO2 Fiber Laser Vaporization versus Cystectomy for Ovarian Endometrioma: A 3-Year Follow-up Study. J Minim Invasive Gynecol. 2020; 27(4): 901-8.
145. Клинические рекомендации "Эндометриоз". (https://cr.minzdrav.gov.ru/recomend/259_1).
146. Клинические рекомендации "Миома матки". (https://cr.minzdrav.gov.ru/recomend/257_1).
147. Strandell A., Lindhard A., Eckerlund I. Cost--effectiveness analysis of salpingectomy prior to IVF, based on a randomized controlled trial. Hum Reprod. 2005; 20(12): 3284-92.
148. Noventa M., Gizzo S., Saccardi C., Borgato S., Vitagliano A., Quaranta M., et al. Salpingectomy before assisted reproductive technologies: a systematic literature review. J Ovarian Res. 2016; 9(1): 74.
149. Fauser B.C.J.M., Tarlatzis B.C., Rebar R.W., Legro R.S., Balen A.H., Lobo R., et al. Consensus on women's health aspects of polycystic ovary syndrome (PCOS): the Amsterdam ESHRE/ASRM-Sponsored 3rd PCOS Consensus Workshop Group. Fertil Steril. 2012; 97(1): 28 - 38. e25.
150. Lepine S., Jo J., Metwally M., Cheong Y.C. Ovarian surgery for symptom relief in women with polycystic ovary syndrome. Cochrane Database Syst Rev. 2017; 2017(11).
151. Doody K.J. Infertility Treatment Now and in the Future. Obstet Gynecol Clin North Am. 2021; 48(4): 801-12.
152. Somigliana E., Garcia-Velasco J.A. Treatment of infertility associated with deep endometriosis: definition of therapeutic balances. Fertil Steril. 2015; 104(4): 764-70.
153. Al-Inany H.G., Youssef M.A., Ayeleke R.O., Brown J., Lam W.S., Broekmans F.J. Gonadotrophin-releasing hormone antagonists for assisted reproductive technology. Cochrane database Syst Rev. 2016; 4: CD001750.
154. Lambalk C.B., Banga F.R., Huirne J.A., Toftager M., Pinborg A., Homburg R., et al. GnRH antagonist versus long agonist protocols in IVF: a systematic review and meta-analysis accounting for patient type. Hum Reprod Update. 2017; 23(5): 560-79.
155. Wang R., Lin S., Wang Y., Qian W., Zhou L. Comparisons of GnRH antagonist protocol versus GnRH agonist long protocol in patients with normal ovarian reserve: A systematic review and meta-analysis. PLoS One. 2017; 12(4): e0175985.
156. Jeve Y.B., Bhandari H.M. Effective treatment protocol for poor ovarian response: A systematic review and meta-analysis. J Hum Reprod Sci. 2016; 9(2): 70 - 81.
157. Guan S., Feng Y., Huang Y., Huang J. Progestin-Primed Ovarian Stimulation Protocol for Patients in Assisted Reproductive Technology: A Meta-Analysis of Randomized Controlled Trials. Front Endocrinol (Lausanne). 2021; 12.
158. Deng R., Wang J., He J., Lei X., Zi D., Nong W., et al. GnRH antagonist protocol versus progestin-primed ovarian stimulation in patients with polycystic ovary syndrome: a systematic review and meta-analysis. Arch Gynecol Obstet. 2023; 309(4): 1151-63.
159. Cui L., Lin Y., Wang F., Chen C. Effectiveness of progesterone-primed ovarian stimulation in assisted reproductive technology: a systematic review and meta-analysis. Arch Gynecol Obstet. 2021; 303(3): 615-30.
160. Lin G., Zhong X., Li S., Liu X., Xu L. The clinical value of progestin-primed ovarian stimulation protocol for women with diminished ovarian reserve undergoing IVF/ICSI: a systematic review and meta-analysis. Front Endocrinol (Lausanne). 2023; 14.
161. YILDIZ S., TURKGELDI E., ATA B. Role and effectiveness of progestins in pituitary suppression during ovarian stimulation for assisted reproductive technology: a systematic review and a meta-analysis. Minerva Obstet Gynecol. 2023; 75(6).
162. Farquhar C., Rombauts L., Kremer J.A., Lethaby A., Ayeleke R.O. Oral contraceptive pill, progestogen or oestrogen pretreatment for ovarian stimulation protocols for women undergoing assisted reproductive techniques. Cochrane database Syst Rev. 2017; 5: CD006109.
163. Garcia-Velasco J.A., Fatemi H.M. To pill or not to pill in GnRH antagonist cycles: that is the question! Reprod Biomed Online. 2015; 30(1): 39 - 42.
164. OZKAN Z.S. Ovarian stimulation modalities in poor responders. TURKISH J Med Sci. 2019; 49(4): 959-62.
165. Lee H., Choi H.J., Yang K.M., Kim M.J., Cha S.H., Yi H.J. Efficacy of luteal estrogen administration and an early follicular Gonadotropin-releasing hormone antagonist priming protocol in poor responders undergoing in vitro fertilization. Obstet Gynecol Sci. 2018; 61(1): 102.
166. Chang E.M., Han J.E., Won H.J., Kim Y.S., Yoon T.K., Lee W.S. Effect of estrogen priming through luteal phase and stimulation phase in poor responders in in-vitro fertilization. J Assist Reprod Genet. 2012; 29(3): 225-30.
167. Smirnova A.A. Estrogen supplementation in art (a review). Probl reproduktsii. 2015; 21(4): 48.
168. M.A. Kurtser, DP et al. Priming with estradiol hemihydrate in the luteal phase prior to ovarian stimulation with GnRH antagonists: outcomes of IVF cycles in patients with previous poor response to ovarian stimulatio Gynecological and Reproductive Endocrinology and Metabolism 2021; 2(1): 54 - 59.
169. Elassar A., Engmann L., Nulsen J., Benapa C. Letrozole and gonadotropins versus luteal estradiol and gonadotropin-releasing hormone antagonist protocol in women with a prior low response to ovarian stimulation. Fertil Steril. 2011; 95(7): 2330-4.
170. Ata B., Zeng X., Son W.Y., Holzer H., Tan S.L. Follicular synchronization using transdermal estradiol patch and GnRH antagonists in the luteal phase; does it increase oocyte yield in poor responders to gonadotropin stimulation for in vitro fertilization (IVF)? A comparative study with microdose flare-. Gynecol Endocrinol. 2011; 27(11): 876-9.
171. Nazarenko T.A., Durinyan E.R., Revishvili N.A., Mishieva N.G. Sovremennye podkhody k primeneniyu progestinov u zhenshchin reproduktivnogo vozrasta. Bull Reprod Heal. 2010; (3 - 4): 6.
172. Wei D., Shi Y., Li J., Wang Z., Zhang L., Sun Y., et al. Effect of pretreatment with oral contraceptives and progestins on IVF outcomes in women with polycystic ovary syndrome. Hum Reprod. 2017; 32(2): 354-61.
173. van Wely M., Kwan I., Burt A.L., Thomas J., Vail A., Van der Veen F., et al. Recombinant versus urinary gonadotrophin for ovarian stimulation in assisted reproductive technology cycles. A Cochrane review. Hum Reprod Update. 18(2): 111.
174. Weigert M., Krischker U., Pohl M., Poschalko G., Kindermann C., Feichtinger W. Comparison of stimulation with clomiphene citrate in combination with recombinant follicle-stimulating hormone and recombinant luteinizing hormone to stimulation with a gonadotropin-releasing hormone agonist protocol: a prospective, randomized study. Fertil Steril. 2002; 78(1): 34-9.
175. Kuang Y., Chen Q., Hong Q., Lyu Q., Ai A., Fu Y., et al. Double stimulations during the follicular and luteal phases of poor responders in IVF/ICSI programmes (Shanghai protocol). Reprod Biomed Online. 2014; 29(6): 684-91.
176. Gupta S., Satwik R., Majumdar A., Mittal S., Tiwari N. Clomiphene based ovarian stimulation in a commercial donor program. J Hum Reprod Sci. 8(3): 142-5.
177. Gibreel A., Maheshwari A., Bhattacharya S. Clomiphene citrate in combination with gonadotropins for controlled ovarian stimulation in women undergoing in vitro fertilization. Cochrane database Syst Rev. 2012; 11: CD008528.
178. Montoya-Botero P., Drakopoulos P., Gonzalez-Foruria I., Polyzos N.P. Fresh and cumulative live birth rates in mild versus conventional stimulation for IVF cycles in poor ovarian responders: a systematic review and meta-analysis. Hum Reprod Open. 2021; 2021(1).
179. Song D., Shi Y., Zhong Y., Meng Q., Hou S., Li H. Efficiency of mild ovarian stimulation with clomiphene on poor ovarian responders during IVF\ICSI procedures: a meta-analysis. Eur J Obstet Gynecol Reprod Biol. 2016; 204: 36 - 43.
180. Rodgers R.J., Reid G.D., Koch J., Deans R., Ledger W.L., Friedlander M., et al. The safety and efficacy of controlled ovarian hyperstimulation for fertility preservation in women with early breast cancer: a systematic review. Hum Reprod. 2017; 32(5): 1033-45.
181. Meirow D., Raanani H., Maman E., Paluch-Shimon S., Shapira M., Cohen Y., et al. Tamoxifen co-administration during controlled ovarian hyperstimulation for in vitro fertilization in breast cancer patients increases the safety of fertility-preservation treatment strategies. Fertil Steril. 2014; 102(2): 488 - 495. e3.
182. Youssef M.A.-F., van Wely M., Mochtar M., Fouda U.M., Eldaly A., El Abidin E.Z., et al. Low dosing of gonadotropins in in vitro fertilization cycles for women with poor ovarian reserve: systematic review and meta-analysis. Fertil Steril. 2018; 109(2): 289 - 301.
183. Baker V.L., Brown M.B., Luke B., Smith G.W., Ireland J.J. Gonadotropin dose is negatively correlated with live birth rate: analysis of more than 650,000 assisted reproductive technology cycles. Fertil Steril. 2015; 104(5): 1145-52. e1 - 5.
184. Casper R.F. Reducing the Risk of OHSS by GnRH Agonist Triggering. J Clin Endocrinol Metab. 2015; 100(12): 4396-8.
185. Chian R.C., Buckett W.M., Tulandi T., Tan S.L. Prospective randomized study of human chorionic gonadotrophin priming before immature oocyte retrieval from unstimulated women with polycystic ovarian syndrome. Hum Reprod. 2000; 15(1): 165-70.
186. Son W.-Y., Chung J.-T., Herrero B., Dean N., Demirtas E., Holzer H., et al. Selection of the optimal day for oocyte retrieval based on the diameter of the dominant follicle in hCG-primed in vitro maturation cycles. Hum Reprod. 2008; 23(12): 2680-5.
187. Weiss A., Neril R., Geslevich J., Lavee M., Beck-Fruchter R., Golan J., et al. Lag time from ovulation trigger to oocyte aspiration and oocyte maturity in assisted reproductive technology cycles: a retrospective study. Fertil Steril. 2014; 102(2): 419-23.
188. Nargund G., Reid F., Parsons J. Human chorionic gonadotropin-to-oocyte collection interval in a superovulation IVF program. A prospective study. J Assist Reprod Genet. 2001; 18(2): 87 - 90.
189. Bjercke S., Tanbo T., Dale P.O., Abyholm T. Comparison between two hCG-to-oocyte aspiration intervals on the outcome of in vitro fertilization. J Assist Reprod Genet. 2000; 17(6): 319-22.
190. Wang W., Zhang X.-H., Wang W.-H., Liu Y.-L., Zhao L.-H., Xue S.-L., et al. The time interval between hCG priming and oocyte retrieval in ART program: a meta-analysis. J Assist Reprod Genet. 2011; 28(10): 901-10.
191. Wikland M., Blad S., Bungum L., Hillensj T., Karlstr m P.O., Nilsson S. A randomized controlled study comparing pain experience between a newly designed needle with a thin tip and a standard needle for oocyte aspiration. Hum Reprod. 2011; 26(6): 1377-83.
192. Barton S.E., Politch J.A., Benson C.B., Ginsburg E.S., Gargiulo A.R. Transabdominal follicular aspiration for oocyte retrieval in patients with ovaries inaccessible by transvaginal ultrasound. Fertil Steril. 2011; 95(5): 1773-6.
193. Skorupskaite K., Hardy M., Bhandari H., Yasmin E., Saab W., Seshadri S. Evidence based management of patients with endometriosis undergoing assisted conception: British fertility society policy and practice recommendations. Hum Fertil. 2024; 27(1).
194. Levy G., Hill M.J., Ramirez C.I., Correa L., Ryan M.E., DeCherney A.H., et al. The use of follicle flushing during oocyte retrieval in assisted reproductive technologies: a systematic review and meta-analysis. Hum Reprod. 2012; 27(8): 2373-9.
195. Xiao Y., Wang Y., Wang M., Liu K. Follicular flushing increases the number of oocytes retrieved in poor ovarian responders undergoing in vitro fertilization: a retrospective cohort study. BMC Womens Health. 2018; 18(1): 186.
196. Lainas G.T., Lainas T.G., Makris A.A., Xenariou M. V, Petsas G.K., Kolibianakis E.M. Follicular flushing increases the number of oocytes retrieved: a randomized controlled trial. Hum Reprod. 2023; 38(10): 1927-37.
197. Neumann K., Griesinger G. Does follicular flushing increase oocyte number in poor responders? An update of a systematic review. Reprod Biomed Online. 2023; 46(2): 289-94.
198. Ludwig A.K., Glawatz M., Griesinger G., Diedrich K., Ludwig M. Perioperative and post-operative complications of transvaginal ultrasound-guided oocyte retrieval: prospective study of > 1000 oocyte retrievals. Hum Reprod. 2006; 21(12): 3235-40.
199. Ozalt n S., Kumbasar S., Savan K. Evaluation of complications developing during and after transvaginal ultrasound - guided oocyte retrieval. Ginekol Pol. 2018; 89(1): 1 - 6.
200. Comprehensive guidance for human embryology, andrology, and endocrinology laboratories: management and operations: a committee opinion. Fertil Steril. 2022; 117(6): 1183-202.
201. Song J., Gu L., Ren X., Liu Y., Qian K., Lan R., et al. Prediction model for clinical pregnancy for ICSI after surgical sperm retrieval in different types of azoospermia. Hum Reprod. 2020; 35(9): 1972-82.
202. Mazzilli R., Rucci C., Vaiarelli A., Cimadomo D., Ubaldi F.M., Foresta C., et al. Male factor infertility and assisted reproductive technologies: indications, minimum access criteria and outcomes. J Endocrinol Invest. 2023; 46(6): 1079-85.
203. Assisted reproductive technology in Europe 2013: results generated from European registers by ESHRE., Calhaz-Jorge C, Christian De Geyter, M S Kupka et al. Revised guidelines for good practice in IVF laboratories (2015). Hum Reprod. 2017; 32(10): 1957-73.
204. Intracytoplasmic sperm injection (ICSI) for non-male factor indications: a committee opinion. Fertil Steril. 2020; 114(2): 239-45.
205. Carvalho F., Coonen E., Goossens V., Kokkali G., Rubio C., Meijer-Hoogeveen M., et al. ESHRE PGT Consortium good practice recommendations for the organisation of PGT. Hum Reprod open. 2020; 2020(3): hoaa021.
206. Martin C., Woodland E. Sperm Selection Technology in ART. Semin Reprod Med. 2021; 39(05/06): 200-6.
207. Lepine S., McDowell S., Searle L.M., Kroon B., Glujovsky D., Yazdani A. Advanced sperm selection techniques for assisted reproduction. Cochrane Database Syst Rev. 2019;.
208. The role of assisted hatching in in vitro fertilization: a guideline. Fertil Steril. 2022; 117(6): 1177-82.
209. Cohen J., Alikani M., Trowbridge J., Rosenwaks Z. Implantation enhancement by selective assisted hatching using zona drilling of human embryos with poor prognosis. Hum Reprod. 1992; 7(5): 685-91.
210. Lacey L., Hassan S., Franik S., Seif M.W., Akhtar M.A. Assisted hatching on assisted conception (in vitro fertilisation (IVF) and intracytoplasmic sperm injection (ICSI)). Cochrane Database Syst Rev. 2021; 2021(4).
211. Capalbo A., Romanelli V., Cimadomo D., Girardi L., Stoppa M., Dovere L., et al. Implementing PGD/PGD-A in IVF clinics: considerations for the best laboratory approach and management. J Assist Reprod Genet. 2016; 33(10): 1279-86.
212. Rienzi L., Gracia C., Maggiulli R., LaBarbera A.R., Kaser D.J., Ubaldi F.M., et al. Oocyte, embryo and blastocyst cryopreservation in ART: systematic review and meta-analysis comparing slow-freezing versus vitrification to produce evidence for the development of global guidance. Hum Reprod Update. 2017; 23(2): 139-55.
213. Cobo A., Garrido N., Pellicer A., Remoh J. Six years' experience in ovum donation using vitrified oocytes: report of cumulative outcomes, impact of storage time, and development of a predictive model for oocyte survival rate. Fertil Steril. 2015; 104(6): 1426-8.
214. Медицинская генетика: национальное руководство/под ред. Е. К. Гинтера, В. П. Пузырева, С. И. Куцева. - Москва: ГЭОТАР-Медиа, 2022. - 896 с. - DOI: 10.33029/9704-6307-9-GEN-2022-1-904.
215. Leigh D., Cram D.S., Rechitsky S., Handyside A., Wells D., Munne S., et al. PGDIS position statement on the transfer of mosaic embryos 2021. Reprod Biomed Online. 2022; 45(1): 19 - 25.
216. Glujovsky D., Farquhar C., Quinteiro Retamar A.M., Alvarez Sedo C.R., Blake D. Cleavage stage versus blastocyst stage embryo transfer in assisted reproductive technology. Cochrane database Syst Rev. 2016; (6): CD002118.
217. Phillips S.J., Dean N.L., Buckett W.M., Tan S.L. Consecutive transfer of day 3 embryos and of day 5 - 6 blastocysts increases overall pregnancy rates associated with blastocyst culture. J Assist Reprod Genet. 2003; 20(11): 461-4.
218. Eskandar M.A., Abou-Setta A.M., El-Amin M., Almushait M.A., Sobande A.A. Removal of cervical mucus prior to embryo transfer improves pregnancy rates in women undergoing assisted reproduction. Reprod Biomed Online. 2007; 14(3): 308-13.
219. Craciunas L., Tsampras N., Fitzgerald C. Cervical mucus removal before embryo transfer in women undergoing in vitro fertilization/intracytoplasmic sperm injection: a systematic review and meta-analysis of randomized controlled trials. Fertil Steril. 2014; 101(5): 1302-7.
220. van der Ven H., Diedrich K., Al-Hasani S., Pless V., Krebs D. The effect of general anaesthesia on the success of embryo transfer following human in-vitro fertilization. Hum Reprod. 1988; 3 Suppl 2: 81-3.
221. Soliman S., Daya S., Collins J., Hughes E.G. The role of luteal phase support in infertility treatment: a meta-analysis of randomized trials. Fertil Steril. 1994; 61(6): 1068-76.
222. Connell M.T., Szatkowski J.M., Terry N., DeCherney A.H., Propst A.M., Hill M.J. Timing luteal support in assisted reproductive technology: a systematic review. Fertil Steril. 2015; 103(4): 939 - 946. e3.
223. van der Linden M., Buckingham K., Farquhar C., Kremer J.A.M., Metwally M. Luteal phase support for assisted reproduction cycles. Cochrane database Syst Rev. 2015; (7): CD009154.
224. Tournaye H., Sukhikh G.T., Kahler E., Griesinger G. A Phase III randomized controlled trial comparing the efficacy, safety and tolerability of oral dydrogesterone versus micronized vaginal progesterone for luteal support in in vitro fertilization. Hum Reprod. 2017; 32(10): 2152.
225. Child T., Leonard S.A., Evans J.S., Lass A. Systematic review of the clinical efficacy of vaginal progesterone for luteal phase support in assisted reproductive technology cycles. Reprod Biomed Online. 2018; 36(6): 630-45.
226. Shapiro D.B., Pappadakis J.A., Ellsworth N.M., Hait H.I., Nagy Z.P. Progesterone replacement with vaginal gel versus i.m. injection: cycle and pregnancy outcomes in IVF patients receiving vitrified blastocysts. Hum Reprod. 2014; 29(8): 1706-11.
227. Barbosa M.W.P., Valadares N.P.B., Barbosa A.C.P., Amaral A.S., Iglesias J.R., Nastri C.O., et al. Oral dydrogesterone vs. vaginal progesterone capsules for luteal-phase support in women undergoing embryo transfer: a systematic review and meta-analysis. JBRA Assist Reprod. 2018;.
228. Al-Ghamdi A., Coskun S., Al-Hassan S., Al-Rejjal R., Awartani K. The correlation between endometrial thickness and outcome of in vitro fertilization and embryo transfer (IVF-ET) outcome. Reprod Biol Endocrinol. 2008; 6: 37.
229. Xiao Z., Zhou X., Xu W., Yang J., Xie Q. Natural cycle is superior to hormone replacement therapy cycle for vitrificated-preserved frozen-thawed embryo transfer. Syst Biol Reprod Med. 2012; 58(2): 107-12.
230. Groenewoud E.R., Macklon N.S., Cohlen B.J., ANTARCTICA trial study group. Cryo-thawed embryo transfer: natural versus artificial cycle. A non-inferiority trial. (ANTARCTICA trial). BMC Womens Health. 2012; 12: 27.
231. Huang N., Situ B., Chen X., Liu J., Yan P., Kang X., et al. Meta-analysis of estradiol for luteal phase support in in vitro fertilization/intracytoplasmic sperm injection. Fertil Steril. 2015; 103(2): 367 - 373 .e5.
232. Cakiroglu Y., Tiras B., Franasiak J., Seli E. Treatment options for endometrial hypoproliferation. Curr Opin Obstet Gynecol. 2023; 35(3): 254-62.
233. Применение эстрогенов в программах ВРТ. Научно-практические рекомендации. РАРЧ. 2015.
234. Liao X., Li Z., Dong X., Zhang H. Comparison between oral and vaginal estrogen usage in inadequate endometrial patients for frozen-thawed blastocysts transfer. Int J Clin Exp Pathol. 2014; 7(10): 6992-7.
235. Jung H., Roh H.K. The effects of E2 supplementation from the early proliferative phase to the late secretory phase of the endometrium in hMG-stimulated IVF-ET. J Assist Reprod Genet. 2000; 17(1): 28 - 33.
236. Ghobara T., Gelbaya T.A., Ayeleke R.O. Cycle regimens for frozen-thawed embryo transfer. Cochrane Database Syst Rev. 2017;.
237. Vartanyan E., Tsaturova K., Devyatova E. Thin endometrium problem in IVF programs. Gynecol Endocrinol. 2020; 36 (sup 1): 24-7.
238. Davar R., Janati S., Mohseni F., Khabazkhoob M., Asgari S. A Comparison of the Effects of Transdermal Estradiol and Estradiol Valerate on Endometrial Receptivity in Frozen-thawed Embryo Transfer Cycles: A Randomized Clinical Trial. J Reprod Infertil. 2016; 17(2): 97 - 103.
239. Wu H., Zhou P., Lin X., Wang S., Zhang S. Endometrial preparation for frozen-thawed embryo transfer cycles: a systematic review and network meta-analysis. J Assist Reprod Genet. 2021; 38(8): 1913-26.
240. Penzias A., Bendikson K., Falcone T., Hansen K., Hill M., Jindal S., et al. Evidence-based treatments for couples with unexplained infertility: a guideline. Fertil Steril. 2020; 113(2): 305-22.
241. Buckett W., Sierra S. The management of unexplained infertility: an evidence-based guideline from the Canadian Fertility and Andrology Society. Reprod Biomed Online. 2019; 39(4): 633-40.
242. Farquhar C.M., Liu E., Armstrong S., Arroll N., Lensen S., Brown J. Intrauterine insemination with ovarian stimulation versus expectant management for unexplained infertility (TUI): a pragmatic, open-label, randomised, controlled, two-centre trial. Lancet (London, England). 2018; 391(10119): 441-50.
243. Российская Ассоциация Репродукции Человека. Регистр ВРТ. Отчет за 2021 год. https://www.rahr.ru/d_registr_otchet/RegistrVRT_2021.pdf.
244. Ayeleke R.O., Asseler J.D., Cohlen B.J., Veltman-Verhulst S.M. Intra-uterine insemination for unexplained subfertility. Cochrane Database Syst Rev. 2020; 2020(3).
245. Green K.A., Zolton J.R., Schermerhorn S.M. V, Lewis T.D., Healy M.W., Terry N., et al. Progesterone luteal support after ovulation induction and intrauterine insemination: an updated systematic review and meta-analysis. Fertil Steril. 2017; 107(4): 924 - 933. e5.
246. Tas M., Uludag S.Z., Aygen M.E., Sahin Y. Comparison of oral dydrogesterone and vaginal micronized progesterone for luteal phase support in intrauterine insemination. Gynecol Endocrinol. 2020; 36(1): 77 - 80.
247. Siega-Riz A.M., Adair L.S., Hobel C.J. Institute of Medicine maternal weight gain recommendations and pregnancy outcome in a predominantly Hispanic population. Obstet Gynecol. 1994; 84(4): 565-73.
248. Abrams B., Altman S.L., Pickett K.E. Pregnancy weight gain: still controversial. Am J Clin Nutr. 2000; 71(5 Suppl): 1233S-41S.
249. Tian C., Hu C., He X., Zhu M., Qin F., Liu Y., et al. Excessive weight gain during pregnancy and risk of macrosomia: a meta-analysis. Arch Gynecol Obstet. 2016; 293(1): 29 - 35.
250. Goldstein R.F., Abell S.K., Ranasinha S., Misso M., Boyle J.A., Black M.H., et al. Association of Gestational Weight Gain With Maternal and Infant Outcomes: A Systematic Review and Meta-analysis. JAMA. 2017; 317(21): 2207-25.
251. Johansson K., Hutcheon J.A., Bodnar L.M., Cnattingius S., Stephansson O. Pregnancy weight gain by gestational age and stillbirth: a population-based cohort study. BJOG. 2018; 125(8): 973-81.
252. Roman E., Doyle P., Ansell P., Bull D., Beral V. Health of children born to medical radiographers. Occup Environ Med. 1996; 53(2): 73-9.
253. Chavarro J.E., Rich-Edwards J.W., Gaskins A.J., Farland L. V, Terry K.L., Zhang C., et al. Contributions of the Nurses' Health Studies to Reproductive Health Research. Am J Public Health. 2016; 106(9): 1669-76.
254. Arroyo V., Linares C., D az J. Premature births in Spain: Measuring the impact of air pollution using time series analyses. Sci Total Environ. 2019; 660: 105-14.
255. Pedersen M., Stayner L., Slama R., S rensen M., Figueras F., Nieuwenhuijsen M.J., et al. Ambient air pollution and pregnancy-induced hypertensive disorders: a systematic review and meta-analysis. Hypertens (Dallas, Tex 1979). 2014; 64(3): 494 - 500.
256. Quansah R., Armah F.A., Essumang D.K., Luginaah I., Clarke E., Marfoh K., et al. Association of arsenic with adverse pregnancy outcomes/infant mortality: a systematic review and meta-analysis. Environ Health Perspect. 2015; 123(5): 412-21.
257. Pergialiotis V., Kotrogianni P., Christopoulos-Timogiannakis E., Koutaki D., Daskalakis G., Papantoniou N. Bisphenol A and adverse pregnancy outcomes: a systematic review of the literature. J Matern Fetal Neonatal Med. 2018; 31(24): 3320-7.
258. Committee on Obstetric Practice. Committee opinion N 533: lead screening during pregnancy and lactation. Obstet Gynecol. 2012; 120(2 Pt 1): 416-20.
259. Carmona R., Gerberding J. The Health Consequences of Smoking: A Report of the Surgeon General (28th Edition). ed. Health and Human Services Dept., Public Health Service, Office of the Surgeon General. Washington, DC: Agency, Healthcare Research and Quality; 2004. 955 p.
260. Salmasi G., Grady R., Jones J., McDonald S.D., Knowledge Synthesis Group. Environmental tobacco smoke exposure and perinatal outcomes: a systematic review and meta-analyses. Acta Obstet Gynecol Scand. 2010; 89(4): 423-41.
261. Castles A., Adams E.K., Melvin C.L., Kelsch C., Boulton M.L. Effects of smoking during pregnancy. Five meta-analyses. Am J Prev Med. 1999; 16(3): 208-15.
262. Dietz P.M., England L.J., Shapiro-Mendoza C.K., Tong V.T., Farr S.L., Callaghan W.M. Infant morbidity and mortality attributable to prenatal smoking in the U.S. Am J Prev Med. 2010; 39(1): 45 - 52.
263. Li Y.-F., Langholz B., Salam M.T., Gilliland F.D. Maternal and grandmaternal smoking patterns are associated with early childhood asthma. Chest. 2005; 127(4): 1232-41.
264. Sondergaard C., Henriksen T.B., Obel C., Wisborg K. Smoking during pregnancy and infantile colic. Pediatrics. 2001; 108(2): 342-6.
265. von Kries R., Toschke A.M., Koletzko B., Slikker W. Maternal smoking during pregnancy and childhood obesity. Am J Epidemiol. 2002; 156(10): 954-61.
266. American College of Obstetricians and Gynecologists. Committee on Health Care for Underserved Women. Committee opinion no. 496: At-risk drinking and alcohol dependence: obstetric and gynecologic implications. Obstet Gynecol. 2011; 118(2 Pt 1): 383-8.
267. Williams J.F., Smith V.C., Committee on substance abuse. Fetal Alcohol Spectrum Disorders. Pediatrics. 2015; 136(5): e1395-406.
268. Tobiasz A.M., Duncan J.R., Bursac Z., Sullivan R.D., Tate D.L., Dopico A.M., et al. The Effect of Prenatal Alcohol Exposure on Fetal Growth and Cardiovascular Parameters in a Baboon Model of Pregnancy. Reprod Sci. 2018; 25(7): 1116-23.
269. Seleverstov O., Tobiasz A., Jackson J.S., Sullivan R., Ma D., Sullivan J.P., et al. Maternal alcohol exposure during mid-pregnancy dilates fetal cerebral arteries via endocannabinoid receptors. Alcohol. 2017; 61(61): 51 - 61.
270. Lo J.O., Schabel M.C., Roberts V.H.J., Wang X., Lewandowski K.S., Grant K.A., et al. First trimester alcohol exposure alters placental perfusion and fetal oxygen availability affecting fetal growth and development in a non-human primate model. Am J Obstet Gynecol. 2017; 216(3): 302.e1 - 302.e8.
271. Tan C., Zhao Y., Wang S. Is a vegetarian diet safe to follow during pregnancy? A systematic review and meta-analysis of observational studies. Crit Rev Food Sci Nutr. 2018; 1 - 40.
272. Chen L.-W., Wu Y., Neelakantan N., Chong M.F.-F., Pan A., van Dam R.M. Maternal caffeine intake during pregnancy is associated with risk of low birth weight: a systematic review and dose-response meta-analysis. BMC Med. 2014; 12(1): 174.
273. Rhee J., Kim R., Kim Y., Tam M., Lai Y., Keum N., et al. Maternal Caffeine Consumption during Pregnancy and Risk of Low Birth Weight: A Dose-Response Meta-Analysis of Observational Studies. Zhang B, editor. PLoS One. 2015; 10(7): e0132334.
274. Chen L.-W., Wu Y., Neelakantan N., Chong M.F.-F., Pan A., van Dam R.M. Maternal caffeine intake during pregnancy and risk of pregnancy loss: a categorical and dose-response meta-analysis of prospective studies. Public Health Nutr. 2016; 19(07): 1233-44.
275. Li J., Zhao H., Song J.-M., Zhang J., Tang Y.-L., Xin C.-M. A meta-analysis of risk of pregnancy loss and caffeine and coffee consumption during pregnancy. Int J Gynecol Obstet. 2015; 130(2): 116-22.
276. Ramon R., Ballester F., Aguinagalde X., Amurrio A., Vioque J., Lacasa a M., et al. Fish consumption during pregnancy, prenatal mercury exposure, and anthropometric measures at birth in a prospective mother-infant cohort study in Spain. Am J Clin Nutr. 2009; 90(4): 1047-55.
277. ACOG Practice Advisory: Update on Seafood Consumption During Pregnancy. 2017.
278. Rothman K.J., Moore L.L., Singer M.R., Nguyen U.S., Mannino S., Milunsky A. Teratogenicity of high vitamin A intake. N Engl J Med. 1995; 333(21): 1369-73.
279. Здоровое питание. Информационный бюллетень. Женева: Всемирная организация здравоохранения. 31 августа 2018 г. [https://www.who.int/ru/news-room/fact-sheets/detail/healthy-diet].
280. Southwick F.S., Purich D.L. Intracellular pathogenesis of listeriosis. N Engl J Med. 1996; 334(12): 770-6.
281. British Nutrition Foundation. Nutrition through life. Pregnancy and pre-conception. [https://www.nutrition.org.uk/nutritionscience/life/pregnancy-and-pre-conception.html].
282. National Collaborating Centre for Women's and Children's Health. Antenatal care. Routine care for the healthy pregnant woman. 2nd ed. London NW1 4RG: RCOG Press; 2008. 428 p.
283. Li Z., Gindler J., Wang H., Berry R.J., Li S., Correa A., et al. Folic acid supplements during early pregnancy and likelihood of multiple births: a population-based cohort study. Lancet (London, England). 2003; 361(9355):380-4.
284. De-Regil L.M., Pena-Rosas J.P., Fernandez-Gaxiola A.C., Rayco-Solon P. Effects and safety of periconceptional oral folate supplementation for preventing birth defects. Cochrane database Syst Rev. 2015; (12): CD007950.
285. Wilson R.D., Wilson R.D., Audibert F., Brock J.-A., Carroll J., Cartier L., et al. Pre-conception Folic Acid and Multivitamin Supplementation for the Primary and Secondary Prevention of Neural Tube Defects and Other Folic Acid-Sensitive Congenital Anomalies. J Obstet Gynaecol Canada. 2015; 37(6): 534-49.
286. Guideline: Daily Iron and Folic Acid Supplementation in Pregnant Women. WHO Guidelines Approved by the Guidelines Review Committee. Geneva: World Health Organization; 2012.
287. Cordero A.M., Crider K.S., Rogers L.M., Cannon M.J., Berry R.J. Optimal serum and red blood cell folate concentrations in women of reproductive age for prevention of neural tube defects: World Health Organization guidelines. MMWR Morb Mortal Wkly Rep. 2015; 64(15): 421-3.
288. Alexander E.K., Pearce E.N., Brent G.A., Brown R.S., Chen H., Dosiou C., et al. 2017 Guidelines of the American Thyroid Association for the Diagnosis and Management of Thyroid Disease During Pregnancy and the Postpartum. Thyroid. 2017; 27(3): 315-89.
289. Public Health Committee of the American Thyroid Association, Becker D. V, Braverman L.E., Delange F., Dunn J.T., Franklyn J.A., et al. Iodine supplementation for pregnancy and lactation-United States and Canada: recommendations of the American Thyroid Association. Thyroid. 2006; 16(10): 949-51.
290. Адамян Л.В., Андреева Е.Н., Аполихина И.А., Беженарь В.Ф., Геворкян М.А., Гус А.И., et al. Эндометриоз: диагностика, лечение и реабилитация. Москва; 2013. 89 p.
291. Levine D., Brown D.L., Andreotti R.F., Benacerraf B., Benson C.B., Brewster W.R., et al. Management of asymptomatic ovarian and other adnexal cysts imaged at US: Society of Radiologists in Ultrasound Consensus Conference Statement. Radiology. 2010; 256(3): 943-54.
292. Andreotti R.F., Timmerman D., Strachowski L.M., Froyman W., Benacerraf B.R., Bennett G.L., et al. O-RADS US Risk Stratification and Management System: A Consensus Guideline from the ACR Ovarian-Adnexal Reporting and Data System Committee. Radiology. 2020; 294(1): 168-85.
293. RCOG. Endometriosis. Information for you. July 2016.
294. Kroon B., Johnson N., Chapman M., Yazdani A., Hart R., Australasian CREI Consensus Expert Panel on Trial evidence (ACCEPT) group. Fibroids in infertility--consensus statement from ACCEPT (Australasian CREI Consensus Expert Panel on Trial evidence). Aust N Z J Obstet Gynaecol. 2011; 51(4): 289-95.
295. Perez-Lopez F.R., Ornat L., Ceausu I., Depypere H., Erel C.T., Lambrinoudaki I., et al. EMAS position statement: management of uterine fibroids. Maturitas. 2014; 79(1): 106-16.
296. Vilos G.A., Allaire C., Laberge P.-Y., Leyland N., SPECIAL CONTRIBUTORS. The management of uterine leiomyomas. J Obstet Gynaecol Can. 2015; 37(2): 157-78.
297. Mas A., Tarazona M., Das Carrasco J., Estaca G., Crist bal I., Monle n J. Updated approaches for management of uterine fibroids. Int J Womens Health. 2017; 9: 607-17.
298. Kodaman P.H., Arici A. Intra-uterine adhesions and fertility outcome: how to optimize success? Curr Opin Obstet Gynecol. 2007; 19(3): 207-14.
299. Grandone E., Di Micco P.P., Villani M., Colaizzo D., Fernandez-Capitan C., Del Toro J., et al. Venous Thromboembolism in Women Undergoing Assisted Reproductive Technologies: Data from the RIETE Registry. Thromb Haemost. 2018; 118(11): 1962-8.
300. Nikolaeva M.G., Smirnova A.A. How high is the risk of thromboembolism in IVF? Probl reproduktsii. 2022; 28(2): 86.
301. Клинические рекомендации "Венозные осложнения во время беременности и послеродовом периоде. Акушерская тромбоэмболия". https://cr.minzdrav.gov.ru/recomend/723_1.
302. Xing W., Lin H., Li Y., Yang D., Wang W., Zhang Q. Is the GnRH Antagonist Protocol Effective at Preventing OHSS for Potentially High Responders Undergoing IVF/ICSI? PLoS One. 2015; 10(10): e0140286.
303. Lensen S.F., Wilkinson J., Leijdekkers J.A., La Marca A., Mol B.W.J., Marjoribanks J., et al. Inpidualised gonadotropin dose selection using markers of ovarian reserve for women undergoing in vitro fertilisation plus intracytoplasmic sperm injection (IVF/ICSI). Cochrane database Syst Rev. 2018; 2: CD012693.
304. Lainas G.T., Kolibianakis E.M., Sfontouris I.A., Zorzovilis I.Z., Petsas G.K., Tarlatzi T.B., et al. Outpatient management of severe early OHSS by administration of GnRH antagonist in the luteal phase: an observational cohort study. Reprod Biol Endocrinol. 2012; 10(1): 69.
305. Choudhary R.A., Vora P.H., Darade K.K., Pandey S., Ganla K.N. A Prospective Randomised Comparative Clinical Trial Study of Luteal PhaseLetrozole versus Ganirelix Acetate Administration to Prevent Severity of Early Onset OHSS in ARTs. Int J Fertil Steril. 2021; 15(4): 263-8.
306. European IVF-monitoring Consortium (EIM), European Society of Human Reproduction and Embryology (ESHRE), Calhaz-Jorge C., De Geyter C., Kupka M.S., de Mouzon J., et al. Assisted reproductive technology in Europe, 2013: results generated from European registers by ESHRE. Hum Reprod. 2017; 32(10): 1957-73.
307. Prevention of twin pregnancies after IVF/ICSI by single embryo transfer. ESHRE Campus Course Report. Hum Reprod. 2001; 16(4): 790 - 800.
308. Mancuso A.C., Boulet S.L., Duran E., Munch E., Kissin D.M., Van Voorhis B.J. Elective single embryo transfer in women less than age 38 years reduces multiple birth rates, but not live birth rates, in United States fertility clinics. Fertil Steril. 2016; 106(5): 1107-14.
309. Kissin D.M., Kulkarni A.D., Mneimneh A., Warner L., Boulet S.L., Crawford S., et al. Embryo transfer practices and multiple births resulting from assisted reproductive technology: an opportunity for prevention. Fertil Steril. 2015; 103(4): 954-61.
310. Syrkasheva S.A.G., Ermakova E.D.M., Magamadova M.M.U., Dolgushina D.N.V. Elective single embryo transfer: compromise or necessity? Akush Ginekol (Sofiia). 2023; 10_2023: 48 - 59.
311. Practice Committee of the American Society for Reproductive Medicine. Electronic address: ASRM@asrm.org, Practice Committee of the Society for Assisted Reproductive Technology. Guidance on the limits to the number of embryos to transfer: a committee opinion. Fertil Steril. 2017; 107(4): 901-3.
312. Youssef M.A.F.M., Van der Veen F., Al-Inany H.G., Mochtar M.H., Griesinger G., Nagi Mohesen M., et al. Gonadotropin-releasing hormone agonist versus HCG for oocyte triggering in antagonist-assisted reproductive technology. Cochrane database Syst Rev. 2014; (10): CD008046.
313. Goverde A.J., Lambalk C.B., McDonnell J., Schats R., Homburg R., Vermeiden J.P.W. Further considerations on natural or mild hyperstimulation cycles for intrauterine insemination treatment: effects on pregnancy and multiple pregnancy rates. Hum Reprod. 2005; 20(11): 3141-6.
314. Buckett W.M. A review and meta-analysis of prospective trials comparing different catheters used for embryo transfer. Fertil Steril. 2006; 85(3): 728-34.
315. Sroga J.M., Montville C.P., Aubuchon M., Williams D.B., Thomas M.A. Effect of delayed versus immediate embryo transfer catheter removal on pregnancy outcomes during fresh cycles. Fertil Steril. 2010; 93(6): 2088-90.
316. Tiras B., Polat M., Korucuoglu U., Zeyneloglu H.B., Yarali H. Impact of embryo replacement depth on in vitro fertilization and embryo transfer outcomes. Fertil Steril. 2010; 94(4): 1341-5.
317. Kroon B., Hart R.J., Wong B.M.S., Ford E., Yazdani A. Antibiotics prior to embryo transfer in ART. Cochrane database Syst Rev. 2012; (3): CD008995.
318. Sarhan A., Muasher S.J. Surgical complications of in vitro fertilization. Review. Middle East Fert Soc J. 2007; 12(1): N1.
319. Serour G.I., Aboulghar M., Mansour R., Sattar M.A., Amin Y., Aboulghar H. Complications of medically assisted conception in 3,500 cycles. Fertil Steril. 1998; 70(4): 638-42.
Приложение А1
СОСТАВ
РАБОЧЕЙ ГРУППЫ ПО РАЗРАБОТКЕ И ПЕРЕСМОТРУ
КЛИНИЧЕСКИХ РЕКОМЕНДАЦИЙ
1. Долгушина Наталия Витальевна - д.м.н., профессор, заместитель директора по научной работе ФГБУ "Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии им. акад. В.И. Кулакова" Минздрава России, главный внештатный специалист Минздрава России по репродуктивному здоровью женщин (г. Москва). Конфликт интересов отсутствует.
2. Корсак Владислав Станиславович - д.м.н., профессор, генеральный директор АО "Международный центр репродуктивной медицины", президент ООО "Российская ассоциация репродукции человека" (РАРЧ) (г. Санкт-Петербург). Конфликт интересов отсутствует.
3. Корнеева Ирина Евгеньевна - д.м.н., доцент, ведущий научный сотрудник научно-клинического отделения ВРТ им. Ф. Паулсена-старшего института репродуктивной медицины ФГБУ "Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии им. акад. В.И. Кулакова" Минздрава России (г. Москва). Конфликт интересов отсутствует.
4. Гзгзян Александр Мкртичевич - д.м.н., профессор, руководитель отделения вспомогательных репродуктивных технологий ФГБНУ "Научно-исследовательского института акушерства, гинекологии и репродуктологии им. Д.О. Отта" (г. Санкт-Петербург). Конфликт интересов отсутствует.
5. Исакова Эльвира Валентиновна - к.м.н., заведующий отделением ВРТ АО Международный центр репродуктивной медицины" (г. Санкт-Петербург). Конфликт интересов отсутствует.
6. Калинина Елена Анатольевна - д.м.н., профессор, заведующий отделением вспомогательных технологий в лечении бесплодия института репродуктивной медицины ФГБУ "Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии им. акад. В.И. Кулакова" Минздрава России (г. Москва). Конфликт интересов отсутствует.
7. Колода Юлия Алексеевна - к.м.н., доцент кафедры акушерства и гинекологии РМАНПО (г. Москва). Конфликт интересов отсутствует.
8. Корнеев Игорь Алексеевич - д.м.н., профессор кафедры урологии ФГБОУ ВО ПСПбГМУ им. акад. И.П. Павлова, медицинский директор АО "Международный центр репродуктивной медицины" (г. Санкт-Петербург). Конфликт интересов отсутствует.
9. Макарова Наталья Петровна - д.б.н., в.н.с., старший эмбриолог отделения вспомогательных технологий в лечении бесплодия института репродуктивной медицины ФГБУ "Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии им. акад. В.И. Кулакова" Минздрава России (г. Москва). Конфликт интересов отсутствует.
10. Назаренко Татьяна Алексеевна - д.м.н., профессор, директор института репродуктивной медицины ФГБУ "Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии им. акад. В.И. Кулакова" Минздрава России (г. Москва). Конфликт интересов отсутствует.
11. Перминова Светлана Григорьевна - д.м.н., в.н.с. 1-го гинекологического отделения института репродуктивной медицины ФГБУ "Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии им. акад. В.И. Кулакова" Минздрава России (г. Москва). Конфликт интересов отсутствует.
12. Рудакова Елена Борисовна - д.м.н., профессор, зав. отделением ВРТ ГБУЗ МО "Московский областной перинатальный центр" (г. Москва). Конфликт интересов отсутствует.
13. Савина Валентина Андреевна - к.м.н., врач акушер-гинеколог АО "Международный центр репродуктивной медицины" (г. Санкт-Петербург). Конфликт интересов отсутствует.
14. Смирнова Анна Анатольевна - к.м.н., доцент кафедры женских болезней и репродуктивного здоровья Института усовершенствования врачей НМХЦ им. Н.И. Пирогова, главный репродуктолог федеральной сети "Клиники Фомина" (г. Москва). Конфликт интересов отсутствует.
15. Сыркашева Анастасия Григорьевна - к.м.н., старший научный сотрудник отделения вспомогательных технологий в лечении бесплодия института репродуктивной медицины ФГБУ "Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии им. акад. В.И. Кулакова" Минздрава России (г. Москва). Конфликт интересов отсутствует.
16. Тапильская Наталья Игоревна - д.м.н., профессор, в.н.с. отделения вспомогательных репродуктивных технологий ФГБНУ "Научно-исследовательского института акушерства, гинекологии и репродуктологии им. Д.О. Отта" (г. Санкт-Петербург). Конфликт интересов отсутствует.
17. Шахова Марина Александровна - д.м.н., руководитель образовательного центра "Бесплодный брак и вспомогательные репродуктивные технологии" имени Ф. Паулсена-старшего ФГБУ "Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии им. акад. В.И. Кулакова" Минздрава России (г. Москва). Конфликт интересов отсутствует.
18. Шурыгина Оксана Викторовна - д.м.н., профессор, зав. отделением ВРТ Медицинской компании ИДК (ГК "Мать и дитя"), председатель секции "Клиническая эмбриология" РАРЧ (г. Самара). Конфликт интересов отсутствует.
19. Ярмолинская Мария Игоревна - профессор РАН, д.м.н., профессор, заведующий отделом гинекологии и эндокринологии ФГБНУ "НИИ АГиР им. Д.О. Отта", руководитель центра "Диагностики и лечение эндометриоза", профессор кафедры акушерства и гинекологии ФГБОУ ВО "Северо-Западный государственный медицинский университет им. И.И. Мечникова" Минздрава России (г. Санкт-Петербург). Конфликт интересов отсутствует.
Главные внештатные специалисты
20. Адамян Лейла Вагоевна - д.м.н., профессор, академик РАН, заместитель директора по науке ФГБУ "Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии им. акад. В.И. Кулакова" Минздрава России, главный внештатный специалист Минздрава России по гинекологии (г. Москва). Конфликт интересов отсутствует.
21. Артымук Наталья Владимировна - д.м.н., профессор, заведующая кафедрой акушерства и гинекологии имени профессора Г.А. Ушаковой ФГБОУ ВО "Кемеровский государственный медицинский университет" Минздрава России, главный внештатный специалист Минздрава России по акушерству, главный внештатный специалист Минздрава России по гинекологии, главный внештатный специалист по репродуктивному здоровью женщин в СФО (г. Кемерово). Конфликт интересов отсутствует.
22. Башмакова Надежда Васильевна - д.м.н., профессор, главный научный сотрудник ФГБУ "Уральский научно-исследовательский институт охраны материнства и младенчества" Минздрава России, главный внештатный специалист Минздрава России по акушерству, главный внештатный специалист Минздрава России по гинекологии, главный внештатный специалист по репродуктивному здоровью женщин в УФО. Конфликт интересов отсутствует.
23. Беженарь Виталий Федорович - д.м.н., профессор, заведующий кафедрой акушерства, гинекологии и репродуктологии ФГБОУ ВО "Первый Санкт-Петербургский государственный медицинский университет им. акад. И.П. Павлова" Минздрава России, главный внештатный специалист Минздрава России по акушерству и гинекологии в СЗФО (г. Санкт-Петербург). Конфликт интересов отсутствует.
24. Белокриницкая Татьяна Евгеньевна - д.м.н., профессор, заведующая кафедрой акушерства и гинекологии факультета дополнительного профессионального образования ФГБОУ ВО "Читинская государственная медицинская академия" Минздрава России, заслуженный врач Российской Федерации, главный внештатный специалист Минздрава России по акушерству, главный внештатный специалист Минздрава России по гинекологии, главный внештатный специалист по репродуктивному здоровью женщин в ДФО (г. Чита). Конфликт интересов отсутствует.
25. Калугина Алла Станиславовна - д.м.н., профессор, профессор кафедры акушерства, гинекологии и неонатологии ФГБОУ ВО "Первый Санкт-Петербургский государственный медицинский университет им. акад. И.П. Павлова" Минздрава России (г. Санкт-Петербург), главный внештатный специалист по репродуктивному здоровью женщин с СЗФО. Конфликт интересов отсутствует.
26. Коган Игорь Юрьевич - д.м.н., профессор, член-корреспондент РАН, директор ФГБНУ "Научно-исследовательского института акушерства, гинекологии и репродуктологии им. Д.О. Отта" (г. Санкт-Петербург), главный внештатный специалист по репродуктивному здоровью комитета по здравоохранению г. Санкт-Петербург. Конфликт интересов отсутствует.
27. Краснопольская Ксения Владиславовна - член-корреспондент РАН, д.м.н., профессор, руководитель отделения репродуктологии МОНИИАГ, главный внештатный специалист по репродуктивному здоровью женщин Министерства здравоохранения Московской области (г. Москва). Конфликт интересов отсутствует.
28. Малышкина Анна Ивановна - д.м.н., профессор, директор ФГБУ "Ивановский НИИ материнства и детства им. В.Н. Городкова", заведующая кафедрой акушерства и гинекологии, медицинской генетики лечебного факультета ФГБОУ ВО "Ивановская государственная медицинская академия" Минздрава России, главный внештатный специалист Минздрава России по акушерству, главный внештатный специалист Минздрава России по гинекологии, главный внештатный специалист по репродуктивному здоровью женщин в ЦФО (г. Иваново). Конфликт интересов отсутствует.
29. Моисеева Ирина Валерьевна - д.м.н., заведующая отделением вспомогательных репродуктивных технологий ГБУЗ "Самарский областной медицинский центр Династия", главный внештатный специалист по репродуктивному здоровью Министерства здравоохранения Самарской области, главный внештатный специалист по репродуктивному здоровью женщин в ПФО (г. Самара). Конфликт интересов отсутствует.
30. Попандопуло Виктория Александровна - д.м.н., профессор, заведующий кафедрой акушерства и гинекологии ФГБОУ ВО "Майкопский государственный технологический университет", профессор кафедры акушерства и гинекологии лечебного факультета ФГБОУ ВО "Астраханский государственный медицинский университет" Минздрава России, главный врач ООО "Кубанский медицинский центр", г. внештатный специалист Минздрава России по акушерству, главный внештатный специалист Минздрава России по гинекологии, главный внештатный специалист по репродуктивному здоровью женщин в ЮФО (г. Краснодар). Конфликт интересов отсутствует.
Приложение А2
МЕТОДОЛОГИЯ РАЗРАБОТКИ КЛИНИЧЕСКИХ РЕКОМЕНДАЦИЙ
Целевая аудитория данных клинических рекомендаций:
1. врачи акушеры-гинекологи
2. ординаторы акушеры-гинекологи
3. эмбриологи
Таблица 1. Шкала оценки уровней достоверности доказательств (УДД) для методов диагностики (диагностических вмешательств)
УДД
Расшифровка
1
Систематические обзоры исследований с контролем референсным методом или систематический обзор рандомизированных клинических исследований с применением мета-анализа
2
Отдельные исследования с контролем референсным методом или отдельные рандомизированные клинические исследования и систематические обзоры исследований любого дизайна, за исключением рандомизированных клинических исследований, с применением мета-анализа
3
Исследования без последовательного контроля референсным методом или исследования с референсным методом, не являющимся независимым от исследуемого метода или нерандомизированные сравнительные исследования, в том числе когортные исследования
4
Несравнительные исследования, описание клинического случая
5
Имеется лишь обоснование механизма действия или мнение экспертов
Таблица 2. Шкала оценки уровней достоверности доказательств (УДД) для методов профилактики, лечения и реабилитации (профилактических, лечебных, реабилитационных вмешательств)
УДД
Расшифровка
1
Систематический обзор РКИ с применением мета-анализа
2
Отдельные РКИ и систематические обзоры исследований любого дизайна, за исключением РКИ, с применением мета-анализа
3
Нерандомизированные сравнительные исследования, в т.ч. когортные исследования
4
Несравнительные исследования, описание клинического случая или серии случаев, исследования "случай-контроль"
5
Имеется лишь обоснование механизма действия вмешательства (доклинические исследования) или мнение экспертов
Таблица 3. Шкала оценки уровней убедительности рекомендаций (УУР) для методов профилактики, диагностики, лечения и реабилитации (профилактических, диагностических, лечебных, реабилитационных вмешательств)
УУР
Расшифровка
A
Сильная рекомендация (все рассматриваемые критерии эффективности (исходы) являются важными, все исследования имеют высокое или удовлетворительное методологическое качество, их выводы по интересующим исходам являются согласованными)
B
Условная рекомендация (не все рассматриваемые критерии эффективности (исходы) являются важными, не все исследования имеют высокое или удовлетворительное методологическое качество и/или их выводы по интересующим исходам не являются согласованными)
C
Слабая рекомендация (отсутствие доказательств надлежащего качества (все рассматриваемые критерии эффективности (исходы) являются неважными, все исследования имеют низкое методологическое качество и их выводы по интересующим исходам не являются согласованными)
Приложение А3
СПРАВОЧНЫЕ МАТЕРИАЛЫ,
ВКЛЮЧАЯ СООТВЕТСТВИЕ ПОКАЗАНИЙ К ПРИМЕНЕНИЮ
И ПРОТИВОПОКАЗАНИЙ, СПОСОБОВ ПРИМЕНЕНИЯ И ДОЗ ЛЕКАРСТВЕННЫХ
ПРЕПАРАТОВ, ИНСТРУКЦИИ ПО ПРИМЕНЕНИЮ
ЛЕКАРСТВЕННОГО ПРЕПАРАТА
Не требуется.
Приложение Б
АЛГОРИТМЫ ДЕЙСТВИЙ ВРАЧА
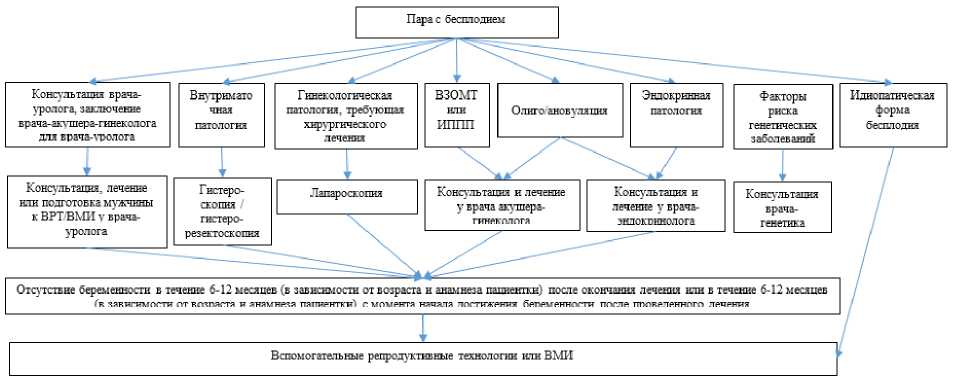
Приложение В
ИНФОРМАЦИЯ ДЛЯ ПАЦИЕНТА
Вероятность зачатия - самая высокая в первые месяцы незащищенного полового акта и постепенно снижается. Примерно у 80% супружеских пар беременность наступает в течение первых 6 месяцев.
Время зачатия увеличивается с возрастом. Способность к зачатию у женщин значительно снижается после 35 лет. У мужчины параметры спермы также снижаются после 35 лет, но способность к оплодотворению яйцеклетки может не изменяться до 50 лет.
Вероятность зачатия возрастает с частотой полового акта каждые 2 дня. У мужчин с нормальным качеством спермы, ее концентрация и подвижность остаются нормальными даже при ежедневной эякуляции.
Вероятный интервал зачатия определяют, как 6-дневный интервал, заканчивающийся в день овуляции. Но, наиболее оптимальное время для зачатия, это последние 2 - 3 дня перед овуляцией, определяемой по мочевому тесту. Определение оптимального интервала зачатия наиболее актуально у супружеских пар с редкими половыми контактами.
Использование вагинальных смазок на водной и силиконовой основе, а также оливковое масло, могут ухудшать выживаемость сперматозоидов и снижать вероятность зачатия.
Нет никаких доказательств, что положение тела во время полового акта и после него может влиять на вероятность зачатия.
Здоровый образ жизни, правильное питание, нормальная масса тела могут увеличить вероятность зачатия у женщин с овуляторной дисфункцией. Время зачатия увеличивается в 2 раза при ожирении и в 4 раза - при недостаточной массе тела.
Женщина, планирующая беременность, должна до зачатия и до 12 недель беременности принимать фолиевую кислоту** для снижения риска аномалий нервной трубки у плода.
Курение, потребление алкоголя и кофеина может отрицательно влиять на возможность наступления беременности. Потребление алкоголя более 20 г этанола в день увеличивает риск бесплодия на 60%, курение увеличивает риск бесплодия в 1,6 раз, высокий уровень потребления кофеина (500 мг или более 5 чашек в день) снижает шансы наступления беременности в 1,45 раз.
Посещение сауны не снижает шансы на зачатие у женщины и безопасно при неосложненной беременности. У мужчин образ жизни целесообразно направить на уменьшение тепловых воздействий на яички.
Мужчина и женщина, планирующие беременность и имеющие хронические вирусные инфекции, такие как гепатит В, гепатит С или ВИЧ, должны быть направлены в специализированные центры, имеющие соответствующий опыт и возможности для обеспечения адекватного наблюдения с оценкой всех рисков в отношении рождения здорового потомства.
Для женщин моложе 35 лет консультации врача акушера-гинеколога для обследования и лечения следует начинать после 12 месяцев безуспешных попыток естественного зачатия. Для женщин старше 35 лет - через 6 месяцев.
Для обследования в связи с отсутствием беременности супружеской паре необходимо обратиться к врачу акушеру-гинекологу и врачу урологу для первичной консультации.
Обследование супружеской пары начинают одновременно: женщина - у врача акушера-гинеколога, мужчина - у врача уролога. Обследование проводят в женской консультации и поликлинике.
Обследование для выявления причины бесплодия у женщины включает:
- беседу с врачом для оценки жалоб и данных о характере менструаций, ранее перенесенных заболеваниях, предшествующем лечении;
- исследование на наличие инфекций;
- оценку овуляции (по данным мочевого теста на овуляцию и уровню прогестерона в крови, определяемому за 6 - 7 дней до предполагаемой менструации);
- оценку проходимости маточных труб по данным рентгенологического исследования (гистеросальпингографии или эхогистеросальпингоскопия);
- оценку матки и ее придатков по данным ультразвукового исследования (размеры матки, яичников, количество фолликулов в яичниках);
· оценку уровня половых гормонов, гормонов щитовидной железы.
Перечень обследования у мужчины определяет врач уролог.
Обследование занимает 1 - 2 месяца. По результатам обследования врач назначает лечение. При выявлении патологии в полости матки (полипы, подслизистые миомы, синехии) необходимо проведение хирургической гистероскопии, при подозрении на эндометриоз, опухоли яичников - хирургической лапароскопии.
В 10 - 15% случаев у супружеской пары не удается установить причину бесплодия. У таких пар самым эффективным методом лечения является ЭКО.
Программа ЭКО включает:
- стимуляцию функции яичников для того чтобы вызвать рост не одного, а нескольких фолликулов и получить несколько яйцеклеток для оплодотворения;
- пункцию фолликулов и забор яйцеклеток,
- оплодотворение яйцеклеток спермой;
- культивирование эмбрионов;
- перенос эмбрионов в полость матки.
Результат программы ЭКО оценивают через 14 дней по мочевому тесту на беременность или по уровню ХГЧ в крови.
Ожидаемая частота наступления беременности у женщин до 35 лет составляет около 30%. После 35 лет этот показатель снижается в 2 раза, а после 40 лет достигает минимальных значений. С возрастом организм женщины стареет, и, хотя запас фолликулов в яичниках еще есть, начинают созревать яйцеклетки, неспособные дать нормальный генетический потенциал эмбриону. При переносе таких эмбрионов в полость матки беременность не наступает или прерывается на раннем сроке.
Необходимость подготовки к программе ЭКО и перечень лечебных мероприятий определяет врач по результатам амбулаторного обследования.
Женщинам с ожирением (ИМТ >= 30 кг/м2) рекомендовано снижение массы тела и коррекция метаболических нарушений, женщинам с недостаточной массой тела (ИМТ < 18,5 кг/м2) - набор массы тела. Нормальная масса тела - залог большего успеха ЭКО.
Приложение Г1 - ГN
ШКАЛЫ ОЦЕНКИ, ВОПРОСНИКИ И ДРУГИЕ ОЦЕНОЧНЫЕ ИНСТРУМЕНТЫ
СОСТОЯНИЯ ПАЦИЕНТА, ПРИВЕДЕННЫЕ В КЛИНИЧЕСКИХ РЕКОМЕНДАЦИЯХ
Не применимо
