"Клинические рекомендации "Язвенный колит"
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ
КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ
ЯЗВЕННЫЙ КОЛИТ
Год утверждения (частота пересмотра): 2024
Пересмотр не позднее: 2026
ID: 391_3
Возрастная категория: Дети
Специальность:
Разработчик клинической рекомендации
Союз педиатров России, Общероссийская общественная организация "Российская ассоциация детских хирургов", Автономная некоммерческая организация "Общество детских гастроэнтерологов, гепатологов и нутрициологов"
Одобрено Научно-практическим Советом Минздрава России
Список сокращений
АЗА** - азатиоприн**
БК - болезнь Крона
ВЗК - воспалительное заболевание кишечника
ВКП - внекишечные проявления
ГКС - глюкокортикоиды
ДЭРА - двуэнергетическая рентгеновская абсорбциометрия (Рентгеноденситометрия поясничного отдела позвоночника)
ЖКТ - желудочно-кишечный тракт
ИФМ** - инфликсимаб**
КТ - компьютерная томография
МПК - минеральный прирост костной ткани
МПКТ - минеральная плотность костной ткани
МРТ - магнитно-резонансная томография
МТ** - метотрексат**
ОРН ВЗК - ВЗК с очень ранним началом (до 6 лет)
ПСХ - первичный склерозирующий холангит
РКИ - рандомизированное контролируемое испытание
СРБ - С-реактивный белок
СР - степень рекомендаций
СОЭ - скорость оседания эритроцитов
Тиопурины - Другие иммунодепрессанты/Аналоги пурина.
УД - уровень доказательности
УЗИ - ультразвуковое исследование
ЭРХПГ - эндоскопическая ретроградная холангиопанкреатография
ЯК - язвенный колит
PUCAI - индекс активности язвенного колита
Аминосалициловая кислота и аналогичные препараты - аминосалицилаты, 5-АСК
Термины и определения
Язвенный колит - хроническое рецидивирующее воспалительное заболевание толстой кишки с распространением поражения непрерывно от прямой кишки в проксимальном направлении.
Обострение (рецидив, атака) ЯК - появление типичных симптомов заболевания у больных ЯК в стадии клинической ремиссии, спонтанной или медикаментозно поддерживаемой. На практике признаками клинического обострения являются увеличение частоты дефекаций с выделением крови и/или характерные изменения, обнаруживаемые при эндоскопическом исследовании толстой кишки. Ранним рецидивом называют рецидив, возникший менее чем через 3 месяца после медикаментозно достигнутой ремиссии.
Ремиссия ЯК - исчезновение основных клинических симптомов заболевания и заживление слизистой оболочки толстой кишки ("глубокая ремиссия").
Клиническая ремиссия ЯК - отсутствие примеси крови в стуле, отсутствие императивных/ложных позывов при частоте дефекаций не более 3 раз в сутки;
Эндоскопическая ремиссия ЯК - отсутствие видимых макроскопических признаков воспаления при эндоскопическом исследовании толстой кишки;
Гистологическая ремиссия ЯК - отсутствие микроскопических признаков воспаления;
Ректальный спаринг - меньшая выраженность воспаления в прямой кишке по сравнению с проксимальными отделами у детей младшего возраста и на фоне местного лечения (использование свечей)
Немедицинское переключение (НМП) - изменение проводимой пациенту терапии на альтернативную по причинам, не связанным с клинической неэффективностью, возникновением нежелательных побочных реакций (НПР) или непереносимостью терапии пациентом [1]
1. Краткая информация по заболеванию или состоянию (группы заболеваний или состояний)
1.1 Определение заболевания или состояния (группы заболеваний или состояний)
Язвенный колит (ЯК) - хроническое рецидивирующее воспалительное заболевание толстой кишки с распространением поражения непрерывно от прямой кишки в проксимальном направлении.
1.2 Этиология и патогенез заболевания или состояния (группы заболеваний или состояний)
Этиология воспалительных заболеваний кишечника (ВЗК), в том числе ЯК, не установлена: заболевание развивается в результате сочетания нескольких факторов, включающих генетическую предрасположенность, дефекты врожденного и приобретенного иммунитета, нарушение кишечной микрофлоры и различных факторов окружающей среды. Генетический фон предрасполагает к изменениям врожденного иммунного ответа, аутофагии, механизмов распознавания микроорганизмов, эндоплазматического ретикулоцитарного стресса, функций эпителиального барьера и адаптивного иммунного ответа. Ключевым дефектом иммунитета, приводящим к развитию ВЗК, является нарушение распознавания бактериальных молекулярных маркеров дендритными клетками, что приводит к гиперактивации сигнальных провоспалительных путей. Также при ВЗК отмечается снижение разнообразия кишечной микробиоты за счет снижения доли анаэробных бактерий, преимущественно Bacteroidetes и Firmicutes и увеличение агрессивных типов (Proteobacteria, Fusobacteria). К триггерным факторам относят нервный стресс, дефицит витамина D, антибиотикотерапия, курение, питание с пониженным содержанием пищевых волокон и повышенным содержанием животного белка, кишечные инфекции, особенно инфекция C. difficile [2].
Результатом взаимного влияния данных факторов риска является активация Th2-клеток, гиперэкспрессия провоспалительных цитокинов, в первую очередь, фактора некроза опухоли-альфа и молекул клеточной адгезии. Недостаточность иммунной регуляции приводит к неконтролируемым ответам на повреждение ткани и развитию локального воспаления. Результатом этих реакций становится лимфоплазмоцитарная инфильтрация слизистой оболочки толстой кишки с развитием характерных макроскопических изменений и симптомов ЯК.
При ЯК поражается только толстая кишка (за исключением ретроградного илеита), в процесс обязательно вовлекается прямая кишка, воспаление чаще всего ограничивается слизистой оболочкой (за исключением острого тяжелого колита) и носит диффузный характер.
1.3 Эпидемиология заболевания или состояния (группы заболеваний или состояний)
Заболеваемость ЯК у детей колеблется от 1 до 4 случаев на 100 000 жителей в Северной Америке и Европе [3, 4, 5], что составляет приблизительно 15 - 20% от больных ЯК всех возрастов. Данные о распространенности ЯК в Российской Федерации ограничены. Распространенность ЯК выше в северных широтах и В Западной Европе. Заболеваемость и распространенность ЯК в Азии ниже, однако, увеличивается. Европеоиды страдают заболеванием чаще, чем представители негроидной и монголоидной рас. Пик заболеваемости отмечается между 20 и 30 годами жизни, а второй пик заболеваемости описан в возрасте 60 - 70 лет. Заболеваемость приблизительно одинакова у мужчин и женщин.
1.4 Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статистической классификации болезней и проблем, связанных со здоровьем
K51.0 - Язвенный (хронический) панколит
K51.2 - Язвенный (хронический) проктит
K51.3 - Язвенный (хронический) ректосигмоидит
K51.4 - Воспалительные полипы
K51.5 - Левосторонний колит
K51.8 - Другие язвенные колиты
K51.9 - Язвенный колит неуточненный
1.5 Классификация заболевания или состояния (группы заболеваний или состояний)
Для классификации ЯК по локализации поражения и фенотипическим вариантам течения заболевания рекомендуется использовать международную классификацию, принятую в 2010 г. в Париже (табл. 1 [6]) и обновленные Порто-критерии ESPGHAN [7].
Таблица 1. Парижская классификация язвенного колита [6].
Критерий
Градации
Протяженность поражения (по данным колоноскопии)
E1 - язвенный проктит
E2 - левосторонний ЯК (ниже селезеночного изгиба)
E3 - распространенный ЯК (ниже печеночного изгиба)
E4 - панколит (выше печеночного изгиба)
Тяжесть
S0 - Отсутствие тяжелой атаки в анамнезе
S1 - Наличие тяжелой атаки в анамнезе (PUCAI 365)
Сейчас выделяют также ВЗК с очень ранним началом (ОРН ВЗК) - до 6 лет, а также младенческие ВЗК - с началом в первые 2 года жизни [2, 8].
По характеру течения выделяют:
1. Острое течение (менее 6 месяцев от дебюта заболевания);
2. Хроническое непрерывное течение (отсутствие более чем 6-месячных периодов ремиссии на фоне адекватной терапии);
3. Хроническое рецидивирующее течение (наличие более чем 6-месячных периодов ремиссии).
В зависимости от ответа на гормональную терапию выделяют:
- стероидорезистентность (сохранение активности заболевания несмотря на пероральный прием адекватной дозы кортикостероидов системного действия в течение 7 - 14 дней).
- стероидозависимость (определяется при достижении клинической ремиссии на фоне терапии кортикостероидами системного действия и возобновлении симптомов при снижении дозы или в течение 3 месяцев после полной отмены, а также в случаях, если терапию кортикостероидами системного действия не удается прекратить в течение 14 - 16 недель).
Для определения тяжести текущего обострения (атаки) используют педиатрический индекс активности ЯК Pediatric Ulcerative Colitis Activity Index (PUCAI). Выделяют легкую, среднетяжелую и тяжелую атаки ЯК (Приложение Г1) [9].
Фазы течения заболевания:
Клиническая ремиссия - отсутствие клинических симптомов заболевания и воспалительной активности по результатам лабораторных исследований крови (PUCAI < 10 баллов).
Клинико-эндоскопическая (или полная) ремиссия - наличие клинической ремиссии и полное заживление слизистой оболочки по данным эндоскопии.
Обострение
Появление типичных симптомов заболевания у больных ЯК в стадии клинической ремиссии, спонтанной или медикаментозно поддерживаемой.
Фенотип заболевания и риск колэктомии определяются: протяженностью и топографией воспалительных изменений, тяжестью текущего обострения, наличием тяжелой атаки в анамнезе, развитием гормональной зависимости, резистентностью к лечению, наличием внекишечных проявлений и осложнений [10, 11, 12, 13].
Согласно обновленным Порто-критериям ESPGHAN [7], ЯК у детей может быть представлен типичным и атипичным фенотипами.
Типичный фенотип характеризуется непрерывным хроническим активным воспалением без гранулем, которое начинается в прямой кишке и может распространяться в проксимальном направлении до слепой кишки, не поражая тонкую кишку. В случае тотального колита (E4) с вовлечением в воспалительный процесс слепой кишки в структуре типичного ЯК может иметь место возвратный илеит (эритема и отек в дистальной части подвздошной кишки в отсутствии афт, эрозий и язв).
Атипичный ЯК может быть представлен 5 вариантами:
1. типичное поражение проксимальных отделов толстой кишки при отсутствии воспалительных изменений в прямой кишке;
2. воспалительные изменения могут быть фокальными при отсутствии морфологических признаков хронического воспаления (у детей с недавним дебютом симптомов);
3. левосторонний ЯК со скачкообразным поражением слепой кишки;
4. наличие диффузного или фокального гастрита (без линейных и серпигинозных язв);
5. тяжелый колит с трансмуральным воспалением или глубокими язвами [7].
Особым фенотипом является неклассифицированное ВЗК. Диагноз ставят в том случае, если при изолированном поражении толстой кишки на основании результатов обследования не представляется возможным дифференцировать ЯК и болезнь Крона [7, 14].
1.6 Клиническая картина заболевания или состояния (группы заболеваний или состояний)
Кишечные проявления болезни: хроническая (![]() 4 недель) или рецидивирующая (
4 недель) или рецидивирующая (![]() 2 эпизодов в течение 6 месяцев) диарея с кровью, преимущественно в ночное время (65% случаев); кровь в стуле; тенезмы, иногда в сочетании с запором (при дистальном поражении), не более, чем у 15% больных, только при остром начале у 86% детей ночной стул); боли в животе спастического характера;
2 эпизодов в течение 6 месяцев) диарея с кровью, преимущественно в ночное время (65% случаев); кровь в стуле; тенезмы, иногда в сочетании с запором (при дистальном поражении), не более, чем у 15% больных, только при остром начале у 86% детей ночной стул); боли в животе спастического характера;
Проявления токсемии и метаболические нарушения: лихорадка, общая слабость, потеря массы тела, задержка роста и/или пубертатного развития.
Внекишечные проявления: поражение кожи, слизистых, суставов, печени, глаз, и др.
Внекишечные проявления болезни (ВКП)
ВКП наблюдаются у 30% педиатрических пациентов с ЯК. При ВЗК возможны поражения любых органов, но наиболее часто встречаются поражения суставов, печени, глаз и кожи. Некоторые из ВКП четко связаны с активностью заболевания кишечника (узловатая эритема, периферические артриты), в то время как другие происходят независимо друг от друга (гангренозная пиодермия, увеит, анкилозирующий спондилит и первичный склерозирующий холангит (ПСХ) [15]. Данные 2-х детских реестров в США [16, 17] и Европе [15] показывают, что > 1 ВКП присутствуют на момент постановки диагноза у 6% - 17% педиатрических пациентов с ЯК, особенно у детей в возрасте старше 5 лет, с ростом почти на 50% с эволюцией болезни [18, 19, 20, 21]. ВКП более вероятны у больных с распространенным колитом [17].
Первичный склерозирующий холангит (ПСХ) в 3 раза чаще встречаются при ЯК, чем при БК [17], и ассоциируется с детьми более старшего возраста [17]. ПСХ может предшествовать появлению симптомов ВЗК на много лет, но может также развиваться у больных с ЯК после колэктомии. Кумулятивная частота ПСХ при ВЗК у детей увеличивается на 1,6% в течение 10 лет после установления диагноза [16]. Хотя внекишечные проявления язвенного колита, как правило, связаны с более тяжелым течением заболевания, это не верно для ПСХ [17]. В связи с тем, что ЭРХПГ трудно выполнить, особенно маленьким детям, магниторезонансная РХПГ может показать характерную картину нерегулярных желчных протоков, с зонами сужения и дилатации [22]. ПСХ может прогрессировать в цирроз печени, и, в конечном счете, потребовать пересадки печени. У пациентов с ПСХ и ЯК имеется больший риск развития злокачественных опухолей, таких как колоректальный рак и холангиокарцинома (8% - 30% пациентов с ЯК и длительным течением ПСХ) [23, 24]. Пациенты, у которых диагноз ПСХ был установлен в детском возрасте, могут иметь более тяжелое течение болезни [24]. Сообщается, что у взрослых с ПСХ урсодезоксихолевая кислота** улучшает нарушенные функциональные пробы печени [25] и может улучшить исход. Исследования по лечению ПСХ у детей отсутствуют. Магнитно-резонансная холангиопанкреатография является исследованием первой линии для ПСХ у детей, но интерпретация у маленьких детей может быть затруднена.
К кишечным осложнениям ЯК относят кишечное кровотечение, токсическую дилатацию и перфорацию толстой кишки, а также колоректальный рак.
Токсическая дилатация ободочной кишки (токсический мегаколон) является редким осложнением у детей и представляет собой не связанное с обструкцией расширение кишки (диаметр поперечно-ободочной кишки у подростков и взрослых - более 60мм, у детей младше 10 лет - более 40 мм, старше 11 лет - более 55 мм) на фоне симптомов интоксикации. К факторам риска развития токсической дилатации относятся гипокалиемия, гипомагниемия, прием противодиарейных, кишечных противовоспалительных и противомикробных препаратов (лоперамид**) и антихолинергических средств, опиоидов и антидепрессантов, а также цитомегаловирусная и клостридиальная инфекция [3, 8]. О развитии токсической дилатации свидетельствует внезапное сокращение частоты стула на фоне имевшейся диареи, вздутие живота, а также внезапное уменьшение или исчезновение болевого синдрома и нарастание симптомов интоксикации (включая тахикардию и снижение артериального давления). Выполнение обзорной рентгенографии органов брюшной полости в вертикальном положении является достоверным подтверждением диагноза [90, 159].
О кишечном кровотечении косвенно свидетельствует прогрессирующее снижение уровня гемоглобина на фоне интенсивной терапии [112]. Объективными критериями (на фоне комплексного адекватного консервативного лечения) для решения вопроса в пользу экстренного хирургического лечения являются: склонность к гипотонии на фоне адекватной инфузионной терапии; явления гемической гипоксии; изменение показателей коагулограммы (признаки ДВС синдрома, нарастающая гипокоагуляция); прогрессирующая анемия, несмотря на заместительную терапию.
Перфорация толстой кишки в свободную брюшную полость при остром сверхтяжелом/тяжелом ЯК может быть первым проявлением заболевания и является наиболее опасным осложнением с почти 50% летальностью.
В клинической практике может встречаться так называемая "сверхтяжелая или крайне тяжелая атака" ЯК ("острый тяжелый колит" в англоязычной литературе), характеризующаяся диареей более 10 - 15 раз в сутки, прогрессирующим снижением уровня гемоглобина, лихорадкой выше 38 °C, тяжелой гипопротеинемией и электролитными сдвигами, высоким уровнем СРБ. Подходы к лечению такого колита отличаются от обычных [32].
2. Диагностика заболевания или состояния (группы заболеваний или состояний) медицинские показания и противопоказания к применению методов диагностики
Диагноз ЯК у детей должен устанавливаться на основании сочетания данных анамнеза, физикального осмотра и интестиноскопии и колоноскопии с множественной биопсией.
Единого критерия для установления диагноза ЯК не существует. Как правило, диагноз ЯК следует подозревать у ребенка с хронической (![]() 4 недель) или повторяющейся (
4 недель) или повторяющейся (![]() 2 эпизодов в течение 6 мес.) диареей с кровью, тенезмами, болями в животе после исключения инфекционных и других причин, а в тяжелых случаях - с потерей массы тела, общей слабостью и рвотой. Особенно настораживающими данными в отношении ВЗК у ребенка являются сопутствующая задержка роста и/или пубертатного развития, наличие ВЗК в семье, повышение маркеров воспаления или наличие анемии.
2 эпизодов в течение 6 мес.) диареей с кровью, тенезмами, болями в животе после исключения инфекционных и других причин, а в тяжелых случаях - с потерей массы тела, общей слабостью и рвотой. Особенно настораживающими данными в отношении ВЗК у ребенка являются сопутствующая задержка роста и/или пубертатного развития, наличие ВЗК в семье, повышение маркеров воспаления или наличие анемии.
Язвенный колит, дебютирующий в детском возрасте, оказывается тотальным в 60 - 80% всех случаев, то есть в два раза чаще, чем у взрослых [26]. Поскольку доказано, что протяженность поражения коррелирует с большей активностью заболевания, в детском возрасте при первой атаке течение болезни становится более тяжелым, приводя к колэктомии у 30 - 40% детей в течение 10 лет, по сравнению с 20% у взрослых [26, 27].
Кроме того, при лечении детей приходится учитывать возрастные особенности, такие как рост, половое развитие, питание и прирост минеральной плотности костной ткани (МПК) в подростковом возрасте, возрастные ограничения к применению препаратов, а также особенности психосоциального поведения и развития [28, 29, 30].
Для формулирования диагноза и определения тактики лечения следует определять тяжесть текущего обострения (атаки), для чего применяют педиатрический индекс активности ЯК (PUCAI) (Приложение Г1). Выделяют легкую, среднетяжелую и тяжелую атаки ЯК [9].
2.1 Жалобы и анамнез
При сборе жалоб и анамнеза следует оценить типичные клинические симптомы болезни: частота и характер стула, боли в животе, примеси крови в стуле (см. клиническую картину).
2.2 Физикальное обследование
При физикальном осмотре могут быть обнаружены различные проявления ЯК, включая лихорадку, периферические отеки, дефицит питания, отставание в росте и половом развитии, наличие признаков перфорации или токсической дилатации толстой кишки, а также внекишечных проявлений.
При проведении физикального обследования следует провести осмотр перианальной области, пальцевое исследование прямой кишки (Трансректальное пальцевое исследование) [29, 30, 31].
Для уточнения локализации и объема поражения следует обратить внимание на следующую симптоматику:
1. О наличии проктита, проктосигмоидита свидетельствуют:
- стул ежедневный 1 - 2 раза в день, может быть нормальным оформленным или спастического характера, кровь располагается на каловых массах в виде ректального "плевка" или мазка, учащение ночных дефекаций, частые тенезмы;
- боли в животе локализуются в левой половине живота, предшествуют акту дефекации;
- дефицит массы тела развивается редко.
2. О наличии левостороннего колита, тотального колита свидетельствуют:
- стул учащенный до 20 - 50 раз в сутки, примесь крови в большом количестве и перемешана с каловыми массами;
- боли в животе локализуются по всему животу, предшествуют акту дефекации;
- ночные позывы;
- дефицит массы тела [29, 30, 31].
2.3 Лабораторные диагностические исследования
- Всем пациентам при первичной диагностике и далее при динамическом наблюдении рекомендовано проводить общий (клинический) анализ крови развернутый (гематокрит, скорость оседания эритроцитов (СОЭ)) с целью оценки воспалительной реакции, выявления анемии и/или контроля терапии [29, 30, 32, 33].
(УУР - C УДД - 5)
Комментарии: По общему (клиническому) анализу крови могут быть диагностированы анемия (железодефицитная, анемии хронического заболевания), лейкоцитоз (на фоне хронического воспаления или на фоне стероидной терапии), тромбоцитоз.
Частота контроля исследований в динамическом наблюдении зависит от клинической необходимости, в среднем, не реже 1 раза в год, по показаниям - чаще (при иммуносупрессивной терапии - в среднем, каждые 3 месяца, при терапии тиопуринами
- каждые 1-2 нед. в первый месяц лечения, затем ежемесячно до 3 месяца терапии, далее - каждые 3 месяца)
- Рекомендовано всем пациентам при первичной диагностике и далее при динамическом наблюдении исследование уровня С-реактивного белка в сыворотке крови, анализ крови биохимический общетерапевтический (общий белок, альбумин, печеночные пробы (определение активности аланинаминотрансферазы, аспартатаминотрансферазы, гамма-глютамилтрансферазы, щелочной фосфатазы в крови), электролиты (исследование уровня натрия, калия, хлоридов в крови)), с целью оценки воспалительной реакции, определения наличия электролитных нарушений [29, 30, 32, 33].
(УУР - C УДД - 5)
Комментарии: Лабораторные проявления ЯК носят неспецифический характер. Анализ крови биохимический общетерапевтический позволяет выявить электролитные нарушения, гипопротеинемию (в частности, гипоальбуминемию), а также повышение активности щелочной фосфатазы, что является возможным проявлением ассоциированного с ЯК первичного склерозирующего холангита.
Уровень маркеров воспаления у детей с активным колитом может быть нормальным, особенно при низкой активности заболевания.
Частота контроля исследований в динамическом наблюдении зависит от клинической необходимости, в среднем, не реже 1 - 2 раза в год, по показаниям - чаще (на фоне иммуносупрессивной терапии, в среднем, каждые 3 месяца).
Исследование уровня С-реактивного белка в сыворотке крови может контролироваться при госпитализации в комплексном контроле активности болезни.
- Рекомендуется исследование коагулограммы (ориентировочное исследование системы гемостаза - исследование уровня фибриногена в крови) при первичной диагностике и далее в динамическом наблюдении для оценки риска нарушений коагуляции и в комплексной оценке активности воспаления [34].
(УУР - C УДД - 5)
Комментарий: Частота контроля исследований в динамическом наблюдении зависит от клинической необходимости, в среднем, не реже 1 - 2 раза в год
- Пациентам с ЯК при наличии анемии рекомендуется оценить обмен железа (Исследование уровня трансферрина сыворотки крови, Исследование уровня ферритина в крови) с целью оценки воспалительной реакции, дефицита железа [35].
(УУР - C УДД - 5)
Комментарий: исследование проводится при первичной диагностике и далее в процессе динамического наблюдения по необходимости в зависимости от тяжести течения заболевания и клинических проявлений.
- Пациентам с подозрением на ЯК рекомендовано использовать серологические маркеры (антинейтрофильные цитоплазматические антитела) (Определение маркеров ANCA-ассоциированных васкулитов: PR3 (c-ANCA), МПО (p-ANCA)) для дифференциальной диагностики между ЯК, БК и другими заболеваниями. [30, 31]
(УУР - C УДД - 5)
Комментарии: отсутствие серологических маркеров, особенно у детей раннего возраста, не является основанием для исключения или пересмотра диагноза ЯК.
Серологические маркеры используются в качестве дополнительного метода дифференциальной диагностики в сомнительных случаях.
- При остром течении ЯК (как при первой атаке заболевания, так и в случае обострения) рекомендовано выполнить бактериологическое и микроскопическое исследование кала (Микробиологическое (культуральное) исследование фекалий/ректального мазка на возбудителя дизентерии (Shigella spp.) и/или Микробиологическое (культуральное) исследование фекалий на возбудители брюшного тифа и паратифов (Salmonella typhi) и/или Микробиологическое (культуральное) исследование фекалий/ректального мазка на возбудитель иерсиниоза (Yersinia enterocolitica) и/или Микробиологическое (культуральное) исследование фекалий/ректального мазка на патогенные кампилобактерии (Campylobacter jejuni/coli) с определением чувствительности к антибактериальным препаратам) и/или Микроскопическое исследование кала на яйца и личинки гельминтов и/или Микроскопическое исследование кала на гельминты с применением методов обогащения, Микроскопическое исследование кала на простейшие (Strongyloides,)) (Amoeba (по эпид. показаниям)) и/или Молекулярно-биологическое исследование фекалий на власоглава (Trichuris trichiura) и/или Микроскопическое исследование кала на простейшие с применением методов обогащения и/или Исследование биологических объектов, обнаруженных в фекалиях, с целью определения их биологического вида) для исключения острой кишечной инфекции [32, 33, 160].
(УУР - C УДД - 5)
- Как при дебюте заболевания, так и при обострениях, рекомендуется исследование кала на наличие токсина клостридии диффициле (Clostridium difficile), Иммунохроматографическое экспресс-исследование кала на токсины A и B клостридии (Clostridium difficile). Наиболее высокой чувствительностью и специфичностью обладает ПЦР (Молекулярно-биологическое исследование фекалий на возбудителя диффициального клостридиоза (Clostridium difficile)/Определение ДНК возбудителя диффициального клостридиоза (Clostridium difficile) в образцах фекалий методом ПЦР) (особенно, при недавно проведенном курсе антибиотикотерапии или пребывании в стационаре). Данное исследование также рекомендуется выполнять при тяжелом течении и развитии резистентности к проводимой терапии [36].
(УУР - C УДД - 4)
Комментарии: Препаратом выбора для лечения колита, ассоциированного с C. difficile при язвенном колите является ванкомицин** (перорально) [32].
Лечение колита, вызванного другими возбудителями, проводят согласно соответствующим клиническим рекомендациям.
- Рекомендовано исследование уровня кальпротектина в кале всем пациентам с подозрением на ЯК с целью дифференциальной диагностики колита с диареей невоспалительной природы и далее регулярно в динамическом наблюдении с целью неинвазивного динамического контроля воспаления. [30, 31, 32, 33].
(УУР - C УДД - 5)
Комментарии: По некоторым данным, на момент дебюта концентрация маркеров воспаления оказывается выше при БК, чем при ЯК [37, 38]. При впервые выявленном ЯК у 54% пациентов с легкой атакой результаты анализа 4 наиболее часто используемых маркеров (гемоглобина, альбумина, тромбоцитов и СОЭ) могут находиться в пределах нормы, в то время как при легкой атаке БК доля нормальных результатов составляет 21% [37]. В международном консенсусе 2018 года по язвенному колиту у детей фекальному кальпротектину придается большее значение, чем в более ранних документах. При повышении уровня кальпротектина в кале (фекального кальпротектина) более чем в 5 раз (212 мг/г либо выше, в зависимости от возраста) ребенок должен быть направлен в гастроэнтерологическое отделение для углубленного обследования. Следует отметить, что у детей раннего возраста уровень кальпротектина всегда повышен и может в норме составлять до 2000 мкг/г [39, 40].
Для повышения чувствительности фекального кальпротектина в мониторинге активности заболевания, рекомендовано также дополнительно исследование уровня C-реактивного белка в сыворотке крови и клинического индекса активности ЯК PUCAI [41].
- Пациентам с ЯК в активной фазе заболевания и при терапии кортикостероидами системного действия рекомендовано исследование уровня общего кальция, исследование уровня ионизированного кальция в крови и витамина D (Исследование уровня 25-OH витамина Д в крови) с целью профилактики остеопороза и своевременной диагностики недостаточности витамина D и кальция [35].
(УУР - C УДД - 5)
Комментарий: диагностика, динамическое наблюдение и терапия остеопороза осуществляется в соответствии с соответствующими клиническими рекомендациями.
- Рекомендовано пациентам с ЯК проведение исследований уровней B12 (Определение уровня витамина B12 (цианокобаламин) в крови), Исследование уровня фолиевой кислоты в сыворотке крови, Исследование уровня цинка в крови, витаминов A, E в крови при подозрении на витаминодефицитные состояния и/или дефицит цинка с целью своевременного выявления отклонений и назначения соответствующих препаратов для коррекции [197, 197, 198]
(УУР - C УДД - 5).
Комментарии: показания и частота исследований устанавливаются индивидуально. Исследования уровня витаминов A, E - редко и при возможности.
2.4 Инструментальные диагностические исследования
Диагностика ЯК преимущественно основана на инструментальных методах исследования. Для подтверждения диагноза необходимы следующие мероприятия.
- Рекомендовано проведение колоноскопии и интестиноскопии. Данные исследования являются обязательной процедурой для установления диагноза ЯК, а также для решения вопроса о колэктомии. Для интерпретации результатов исследования применяются эндоскопический индекс активности язвенного колита (UCEIS) (Приложение Г2) [42] и эндоскопический индекс активности язвенного колита Mayo ES (с оценкой состояния слизистой оболочки по Schroeder) (Приложение Г3) [43]. Интестиноскопия рекомендована для исключения болезни Крона (БК), особенно у пациентов с нетипичной клинической симптоматикой [29, 30, 31, 32, 33].
(УУР - C УДД - 5)
Комментарии: эндоскопическое исследование толстой кишки является основным методом диагностики ЯК, однако, специфичные эндоскопические признаки отсутствуют. Наиболее характерными являются непрерывное воспаление, ограниченное слизистой оболочкой, начинающееся в прямой кишке и распространяющееся проксимальнее, с четкой границей воспаления. Эндоскопическую активность ЯК наилучшим образом отражают наличие или отсутствие эрозий и язв, контактная ранимость (выделение крови при контакте с эндоскопом), отсутствие сосудистого рисунка.
Эндоскопическую оценку следует проводить для постановки диагноза, при существенных изменениях схемы лечения и затруднениях в оценке клинических симптомов. Эндоскопическое исследование у детей не следует проводить рутинно при нетяжелых обострениях или в период ремиссии, при отсутствии подозрений на развитие колоректального рака [44]. Во время нетяжелых рецидивов проведение колоноскопии и интестиноскопии обычно не показано, исследование проводят при высоком уровне кальпротектина (более 250 мг/г).
У пациентов с острым тяжелым колитом, диагностическая сигмоскопия может использоваться в качестве первого исследования для оценки состояния, однако, в дальнейшем следует провести контрольную колоноскопию.
- Рекомендовано пациентам с подозрением на ЯК проведение эзофагогастродуоденоскопии, интестиноскопии и колоноскопии для проведения дифференциальной диагностики с болезнью Крона [30, 45, 46].
(УУР - C УДД - 5)
Комментарий: Поскольку различные обнаруживаемые проявления в отдельности могут не соответствовать ЯК, при диагностике ВЗК у детей важно выполнить интестиноскопию, колоноскопию и эзофагогастродуоденоскопию с серийной биопсией (биопсия пищевода с помощью эндоскопии и/или биопсия желудка с помощью эндоскопии, и/или биопсия двенадцатиперстной кишки с помощью эндоскопии, и/или биопсия тонкой кишки эндоскопическая, и/или биопсия ободочной кишки эндоскопическая, и/или биопсия сигмовидной кишки с помощью видеоэндоскопических технологий, и/или биопсия прямой кишки с помощью видеоэндоскопических технологий).
- Рекомендовано проводить ректосигмоидоскопию при левостороннем колите для контроля эффективности проводимой терапии [30, 31].
(УУР - C; УДД - 5)
- Пациентам рекомендуется выполнение биопсии ободочной кишки эндоскопическая, биопсии сигмовидной кишки с помощью видеоэндоскопических технологий, биопсии толстой кишки при лапароскопии:
-- при первичной постановке диагноза
-- для оценки динамики состояния на фоне терапии
-- при сомнениях в правильности ранее выставленного диагноза
-- при длительном анамнезе язвенного колита (более 7 - 10 лет) для исключения дисплазии эпителия [28, 30, 47].
(УУР - C; УДД - 5)
- Рекомендовано при проведении биопсии (Биопсия тонкой кишки эндоскопическая, Биопсия ободочной кишки эндоскопическая, Биопсия сигмовидной кишки с помощью видеоэндоскопических технологий, Биопсия прямой кишки с помощью видеоэндоскопических технологий) при постановке диагноза язвенного колита взятие биоптатов слизистой оболочки прямой кишки и не менее чем из 4 других участков толстой кишки, а также слизистой оболочки подвздошной кишки с гистологическим исследованием биоптатов (Патолого-анатомическое исследование биопсийного (операционного) материала тонкой кишки, Патолого-анатомическое исследование биопсийного (операционного) материала толстой кишки, Патолого-анатомическое исследование биопсийного (операционного) материала прямой кишки) [7, 31]
(УУР - C; УДД - 5)
Комментарии:
Биоптаты нужно брать, как из измененных, так и из эндоскопически не измененных участков, размещая биоптаты в отдельные контейнеры с соответствующей маркировкой [48].
Патолого-анатомическая (гистологическая) диагностика язвенного колита состоит из следующих этапов [45, 49, 50]:
1. Подтверждение наличия воспалительного заболевания кишечника: выявление признаков хронического воспаления (базальный плазмоцитоз и нарушение архитектоники крипт (разветвленность и разнонаправленность крипт, появление крипт разного диаметра, диффузная атрофия крипт), наличие клеток Панета в левых отделах толстой кишки).
2. Дифференциальный диагноз с болезнью Крона: для язвенного колита характерно наличие однотипных изменений в биоптатах, взятых из разных участков толстой кишки с эндоскопическими признаками воспаления, неровная поверхность слизистой, уменьшение числа бокаловидных клеток и муцина, отсутствие гранулем.
3. Оценка активности воспаления: наличие криптитов (внедрение нейтрофилов в эпителий крипт) и крипт-абсцессов (скопление нейтрофилов в просвете крипт). Для острых инфекционных колитов характерно наличие активности воспаления при отсутствии признаков хронического воспаления.
Согласно клиническим рекомендациям при ЯК для взрослых - при длительном анамнезе ЯК (более 7 - 10 лет) целесообразна хромоскопия, контрастное исследование органов желудочно-кишечного тракта с прицельной биопсией или ступенчатая биопсия (из каждого отдела толстой кишки) для исключения дисплазии эпителия [32].
- Рекомендовано провести ректосигмоидоскопию с гистологическим, иммуногистохимическим и/или молекулярно-биологическим исследованием биоптата слизистой оболочки (Патолого-анатомическое исследование биопсийного (операционного) материала толстой кишки, Патолого-анатомическое исследование биопсийного (операционного) материала прямой кишки) для исключения/подтверждения цитомегаловирусной этиологии колита детям, не отвечающим на терапию внутривенными кортикостероидами системного действия в течение 3 дней и при обострении язвенного колита [32].
(УУР - C; УДД - 5)
Комментарии: исследование биоптата проводится с помощью окраски гематоксилин-эозином (Патолого-анатомическое исследование биопсийного (операционного) материала толстой кишки, Патолого-анатомическое исследование биопсийного (операционного) материала прямой кишки), иммуногистохимического исследования (Патолого-анатомическое исследование биопсийного (операционного) материала толстой кишки с применением иммуногистохимических методов, Патолого-анатомическое исследование биопсийного (операционного) материала прямой кишки с применением иммуногистохимических методов).
Положительный результат ПЦР-тестирования (Определение ДНК цитомегаловируса (Cytomegalovirus) в биоптатах и пунктатах из очагов поражения органов и тканей методом ПЦР, качественное исследование, Определение ДНК цитомегаловируса (Cytomegalovirus) в биоптатах и пунктатах из очагов поражения органов и тканей методом ПЦР, количественное исследование) в отсутствие включений или позитивного мазка не является информативным.
- Рекомендовано при длительном анамнезе ЯК (более 7 - 10 лет) проведение хромоскопии, контрастного исследования органов желудочно-кишечного тракта с прицельной биопсией или ступенчатой биопсии (из каждого отдела толстой кишки) (биопсия пищевода с помощью эндоскопии и/или биопсия желудка с помощью эндоскопии, и/или биопсия двенадцатиперстной кишки с помощью эндоскопии, и/или биопсия тонкой кишки эндоскопическая, и/или биопсия ободочной кишки эндоскопическая, и/или биопсия сигмовидной кишки с помощью видеоэндоскопических технологий, и/или биопсия прямой кишки с помощью видеоэндоскопических технологий) для исключения дисплазии эпителия [7, 51].
(УУР - C; УДД - 4)
Комментарий: интактность прямой кишки (ректальный спаринг), очаговые макроскопические изменения, а также нормальная или минимально измененная архитектоника крипт на момент дебюта заболевания чаще встречается у детей младшего возраста [52, 53]. Подобные особенности характерны для детей в возрасте 10 лет и младше [54]. Легкий неэрозивный илеит при наличии тяжелого панколита может быть следствием ретроградного илеита, ассоциированного с ЯК, и микроскопически может проявляться атрофией ворсинок, повышением содержания мононуклеарных клеток и несгруппированными крипт-абсцессами [55]. У 1 из 13 пациентов с колитом, диагноз БК может быть установлен на основании изменений, найденных при эндоскопии верхних отделов ЖКТ [53].
- При обнаружении стойкого сужения кишки на фоне ЯК рекомендовано обязательно исключить колоректальный рак с целью своевременной его диагностики и старта терапии [51, 56].
(УУР - C; УДД - 5)
Комментарий: колоректальный рак крайне редко обнаруживается у детей с ЯК, т.к. требует длительного анамнеза заболевания. Однако следует соблюдать настороженность в плане колоректального рака, особенно у детей с ОРН ВЗК [161]: Частота КРР/дисплазии при дебюте ЯК в детском возрасте составляет 2.8 случая на 1,000 человек-лет.
- Рекомендовано проведение ультразвукового исследования органов брюшной полости (комплексного), забрюшинного пространства, органов малого таза (комплексного) с целью уточнения диагноза, скрининга на наличие свищей и/или абсцессов, при постановке диагноза и далее при динамическом наблюдении [30, 31, 47].
(УУР - C; УДД - 5)
- Рекомендовано проведение обзорной рентгенографии органов брюшной полости (при тяжелой атаке) при наличии показаний для исключения токсической дилатации и перфорации толстой кишки [31].
(УУР - C УДД - 5)
Комментарии: Критерии, при наличии которых может предполагаться токсический мегаколон [57]:
Критерии, при наличии которых может предполагаться токсический мегаколон [57]:
А) Диаметр поперечной ободочной кишки (по данным обзорной рентгенографии) более 40 мм у детей младше 10 лет, более 56 мм у детей старше 10 лет, более 60 мм у подростков и взрослых
+ Б) симптомы интоксикации (температура тела > 38,8 °C, тахикардия (ЧСС > 2 стандартных отклонений по возрасту), обезвоживание, электролитные расстройства, нарушение сознания или кома, гипотония или шок.
- При необходимости дифференциальной диагностики или при невозможности проведения полноценной интестиноскопии и колоноскопи (илеоколоноскопии) рекомендовано проведение уточняющих методов визуализации:
- Магнитно-резонансная томография тонкой кишки с контрастированием, Магнитно-резонансная томография органов брюшной полости с внутривенным контрастированием (предпочтительно) или
- Компьютерная томография тонкой кишки с контрастированием, Компьютерная томография толстой кишки с двойным контрастированием, Компьютерная томография органов брюшной полости с внутривенным болюсным контрастированием [30, 31, 47].
(УУР - C; УДД - 5)
Комментарий: по показаниям проводится Анестезиологическое пособие (включая раннее послеоперационное ведение).
- При невозможности выполнения МРТ (Магнитно-резонансная томография тонкой кишки с контрастированием) или КТ (Компьютерная томография тонкой кишки с контрастированием) рекомендовано проведение ирригоскопии с двойным контрастированием (для оценки протяженности поражения в толстой кишке, уточнения наличия образований, стриктур и др.) [162].
(УУР - C; УДД - 5)
2.5 Иные диагностические исследования
- При неясности клинической картины рекомендовано селективное проведение дополнительных исследований [30, 31, 47].
(УУР - C; УДД - 5)
Комментарии: в зависимости от клинической картины и лабораторно-инструментальных данных могут проводиться:
-- Ультразвуковое исследование тонкой кишки
-- Ультразвуковое исследование толстой кишки, ультразвуковое исследование сигмовидной и прямой кишки (Трансабдоминальное ультразвуковое сканирование тонко ободочной кишки и сигмовидной кишки) с целью оценки активности процесса и динамического наблюдения;
-- Ультразвуковое исследование прямой кишки трансректальное с целью оценки активности процесса и обнаружения/исключения параректальных абсцессов;
-- Эзофагогастродуоденоскопия с целью выявления изменений верхних отделов пищеварительного тракта;
-- Видеокапсульная эндоскопия (Тонкокишечная эндоскопия видеокапсульная, Толстокишечная эндоскопия видеокапсульная) (при отсутствии стриктур кишечника) и/или интестиноскопия или интестиноскопия двухбаллонная с целью постановки альтернативного диагноза, если язвенный колит исключен или мало вероятен;
- При сверхтяжелом ЯК, возникающем как первая атака или как рецидив заболевания на фоне поддерживающей терапии, рекомендовано проведение следующих диагностических мероприятий: обзорной рентгенографии органов брюшной полости (для исключения токсической дилатации или перфорации толстой кишки); эндоскопического исследования дистального отдела толстой кишки (Ректосигмоидоскопия (при отсутствии стриктур кишечника)) (с целью оценки объема необходимого консервативного лечения) [31, 46].
(УУР - C; УДД - 5)
Комментарии: понятие "сверхтяжелая или крайне тяжелая атака" ЯК см. в разделе "Клиническая картина"
Дополнительные инструментальные и лабораторные исследования выполняются преимущественно с целью проведения дифференциальной диагностики с рядом заболеваний. Это инфекционные, сосудистые, медикаментозные, токсические и радиационные поражения, а также дивертикулит и др. На следующем этапе дифференциальной диагностики проводится верификация клинических диагнозов ЯК и БК, относящихся к группе ВЗК. Таким образом, дифференциальный диагноз ЯК проводится с болезнью Крона толстой кишки, острыми кишечными инфекциями (дизентерия, сальмонеллез, кампилобактериоз, иерсиниоз, амебиаз), паразитозами, антибиотико-ассоциированными поражениями кишечника (псевдомембранозный колит, вызываемый C. difficile) [59], туберкулезом кишечника, системными васкулитами, раком толстой кишки, дивертикулитом, микроскопическими колитами (коллагеновым и лимфоцитарным) [60], радиационным проктитом. В приложении А3.2 указаны основные заболевания, с которыми следует проводить дифференциальную диагностику ЯК у детей.
- С целью оценки минеральной плотности костной ткани (МПКТ), особенно у детей, длительно получающих глюкокортикоиды и с недостаточностью питания, рекомендовано провести двуэнергетическую рентгеновскую абсорбциометрию (ДЭРА) поясничного отдела позвоночника (Рентгеноденситометрия поясничного отдела позвоночника) [193, 194]
(УУР - C; УДД - 5)
Комментарий: дети с ЯК могут подвергаться повышенному риску переломов, в особенности переломов позвоночника [195]. К факторам риска низкой МПКТ при ЯК у педиатрических пациентов относят нарушение роста или низкую массу тела для соответствующего возраста, при первичной диагностике заболевания, при этом более высокая кумулятивная доза глюкокортикоидов является фактором риска при последующем наблюдении после верификации диагноза [196]. ДЭРА следует выполнять при недавно диагностированном ЯК, особенно у детей и подростков с нарушениями роста.
- С целью дифференциальной диагностики и подбора терапии при внекишечных проявлениях ЯК и сопутствующих состояниях рекомендовано провести, при необходимости, консультации::
-- врача-психотерапевта (прием, осмотр, консультация врача-психотерапевта первичный) и/или медицинского психолога (прием (тестирование, консультация) медицинского психолога первичный) (невроз, планируемая операция с наличием стомы и т.п.);
-- прием врача-эндокринолога/врача детского эндокринолога первичный (стероидный сахарный диабет, надпочечниковая недостаточность у больных на длительной гормональной терапии);
-- прием врача-дерматовенеролога первичный (дифференциальный диагноз узловатой эритемы, пиодермии, псориаза и т.п.);
-- прием врача-ревматолога первичный (артропатии и т.п.) [30, 31].
(УУР - C; УДД - 5)
- У детей младше 2 лет при клинических признаках ЯК рекомендовано селективное проведение консультации врача-аллерголога-иммунолога, иммунологического исследования в целях исключения колита, связанного с первичным иммунодефицитом [30, 32, 33].
(УУР - C; УДД - 5)
Комментарии: иммунологическое исследование включает исследование популяций лимфоцитов (Иммунофенотипирование периферической крови для выявления субпопуляционного состава лимфоцитов (основные), Иммунофенотипирование периферической крови для выявления субпопуляционного состава лимфоцитов (малые)), исследование уровня иммуноглобулинов A, M, G, в крови, исследование уровня общего иммуноглобулина E в крови, а также, при необходимости, функциональные анализы ответа лимфоцитов на антигены/митогены и нейтрофилы, включая анализ на хроническую гранулематозную болезнь (ХГБ) (Определение активности системы пероксидаза-пероксид водорода нейтрофилов периферической крови, Тест восстановления нитросинего тетразолия (НСТ-тест)) и другие, в зависимости от клинической ситуации.
- При клинических признаках ЯК у детей младше 2 лет рекомендовано аллергологическое обследование для исключения/подтверждения колита аллергической этиологии [163].
(УУР - C; УДД - 5)
Комментарии: Воспаление толстой кишки у детей до 2 лет (особенно младше 1 года) может являться проявлением аллергического колита или иммунодефицита, даже если это единственный симптом. В данном случае для исключения/подтверждения диагноза аллергического колита ребенку следует провести аллергологическое обследование (Исследование уровня общего иммуноглобулина E в крови, Исследование уровня антител к антигенам растительного, животного и химического происхождения в крови (выбор антигенов и объем исследования - по клинической ситуации;. у маленьких детей проявления колита часто ассоциированы с аллергией к белкам коровьего молока) и/или диагностическая элиминационная диета (исключение определенных продуктов питания) [61]. При развитии симптоматики в раннем детском возрасте, следует исключить классические или скрытые иммунодефицитные состояния [62, 63, 64].
3. Лечение, включая медикаментозную и немедикаментозную терапии, диетотерапию, обезболивание, медицинские показания и противопоказания к применению методов лечения
Лечебные мероприятия при ЯК включают в себя назначение лекарственных препаратов, хирургическое лечение, психосоциальную поддержку и диетические рекомендации.
Выбор вида консервативного или хирургического лечения определяется тяжестью атаки, протяженностью поражения толстой кишки, наличием внекишечных проявлений, длительностью анамнеза, эффективностью и безопасностью ранее проводившейся терапии, а также риском развития осложнений ЯК [65, 66].
Целью терапии является достижение клинической, эндоскопической и (в идеале) гистологической ремиссии [50, 67]. При достижении ремиссии неоперированный пациент должен оставаться на постоянной поддерживающей (противорецидивной) терапии.
3.1. Консервативное лечение
3.1.1 Диетотерапия
- Нутритивный статус и рост детей с ЯК рекомендуется регулярно оценивать; при необходимости рекомендовано применять нутритивную поддержку с целью поддержания адекватного нутритивного статуса [30].
(УУР - C; УДД - 5)
Комментарий: частота оценки роста и веса детей с ЯК - проводится при каждом поступлении в стационар или при каждом амбулаторном приеме
- Рекомендован у пациентов с ЯК прием обычной пищи, при невозможности - отдавать предпочтение энтеральному питанию (питательные смеси или жидкости). Парентеральное питание применять при полной невозможности энтерального питания [30, 35].
(УУР - C; УДД - 5)
- Специальная диета или биологически активные добавки неэффективны и не рекомендованы к использованию для индукции и поддержания ремиссии при ЯК у детей, а в некоторых случаях могут способствовать дефициту питательных веществ [30].
(УУР - C; УДД - 5)
- Рекомендовано назначение препаратов витамина D и его аналогов и препаратов кальция при гипокальциемии в рамках ВЗК (кальция глюконат** таблетки - согласно инструкции, противопоказан до 3 лет, кальция глицерофосфат - согласно инструкции, противопоказан до 2 лет или комбинированные препараты, например, кальция карбонат + колекальциферол - согласно инструкции, противопоказан до 2 лет) пациентам в активной фазе болезни и получающим глюкокортикоиды на основании результатов исследования уровня 25-OH витамина Д в крови с целью коррекции дефицита витамина D и кальция [35, 68, 69, 70, 164].
(УУР - C; УДД - 5)
Комментарии: Возможны различные стратегии назначения препаратов витамина D и аналогов, например, ежедневный прием (> 2000 МЕ/день) или 50 000 МЕ колекальциферола** капли для приема внутрь (показан к применению у детей с 4-х недель жизни) перорально один раз в неделю на протяжении 2 - 3 месяцев. Для профилактики и лечения дефицита витамина D/Определение суточной потребности ребенка в витамине D и способа его применения должны устанавливаться врачом индивидуально и каждый раз подвергаться коррекции во время периодических обследований, особенно в первые месяцы жизни. Необходимо контролировать концентрацию кальция в крови и моче. Имеется публикация об эффективности и безопасности применения однократной высокой дозы #колекальциферола** 300 000 - 500 000 МЕ [33].
Терапия остеопении и остеопороза осуществляется согласно соответствующим клиническим рекомендациям
3.1.2 Медикаментозная терапия
3.1.2.1 Терапия пероральными и ректальными препаратами аминосалициловой кислоты и аналогичными препаратами (5-АСК))
- Рекомендовано применение препаратов группы аминосалициловой кислоты и аналогичных препаратов (употребляемые наименования: аминосалицилаты, 5-АСК) в качестве терапии первой линии для индукции и поддержания ремиссии у детей при легкой и среднетяжелой активности язвенного колита [8, 71].
(УУР - C; УДД - 5)
Комментарии: месалазин** - в таблетках по инструкции - детям с 3 лет: начальная доза 30 - 50 мг/кг/сут, разделенная на несколько приемов, максимальная доза - 75 мг/кг/сут. Суммарная суточная доза не должна превышать максимальную суточную дозу для взрослых. Для профилактики рецидивов доза подбирается индивидуально. Начальная доза составляет 15 - 30 мг/кг/сут, разделенная на несколько приемов. Суммарная суточная доза не должна превышать рекомендованную суточную дозу для взрослых. Общая рекомендация состоит в том, что до 40 кг массы тела применяется 1/2 суточной дозы для взрослых, более 40 кг массы тела - суточная доза для взрослых,
- в гранулах - по инструкции - детям с 6 лет в острый период доза подбирается индивидуально: начальная доза составляет 30 - 50 мг/кг/сут, разделенная на несколько приемов, максимальная доза - 75 мг/кг/сут (не > 4 г). Поддерживающая доза подбирается индивидуально: 15 - 30 мг/кг/сут, разделенная на несколько приемов. Максимальная суточная доза - не > 2 г. Детям с массой тела < 40 кг - начинают с 1/2 дозы взрослых, детям с массой тела > 40 кг - дозировки для взрослых.
Детям любого возраста пероральный #месалазин** может назначаться в дозе от 60 до 75 мг/кг (не более 4 г/сутки) и, при необходимости, > 75 до 80 мг/кг в сутки (не более 4,8 г/сутки) в 2 приема [8].
Для усиления эффективности терапии при поражении дистальных отделов толстого кишечника применяются ректальные формы #месалазина** в дозе 25 мг/кг 1 раз в сутки [8].
Сульфасалазин** применяется в доступной в РФ форме.
Сульфасалазин** - в таблетках по инструкции: детям в возрасте от 16 до 18 лет: в 1-й день по 500 мг 4 раза в сутки, во 2-й день по 1 г 4 раза в сутки, в 3-й и последующие дни по 1,5 - 2 г 4 раза в сутки. После достижения ремиссии детям в возрасте от 16 до 18 лет и/или с массой тела более 65 кг назначают поддерживающую дозу по 500 мг 3 - 4 раза в сутки в течение нескольких месяцев. Детям в возрасте от 10 до 16 лет и/или с массой тела от 35 кг до 50 кг: по 500 мг 4 раза в сутки. Поддерживающая терапия для детей до 16 лет и/или с массой тела менее 65 кг не рекомендуется. Максимальная суточная доза для детей в возрасте от 10 до 16 лет - 2 г.
При необходимости применения в более младшем возрасте (до 10 лет) #сульфасалазин**, как правило, назначают в начальной дозе 25 мг/кг/день, разделенной на два или три приема, и в течение одной недели увеличивают дозу до 40 - 80 мг/кг/день, разделенной на два или три приема (до максимальной дозы 4 г в день). У более крупных детей доза #сульфасалазина** может титроваться до 4 - 6 г/день, разделенные на три-четыре приема.
Всем пациентам, принимающим #сульфасалазин**, следует назначать дополнительно #фолиевую кислоту** (1 мг/день) [8, 68].
Максимальная доза пероральных и ректальных препаратов (#месалазин** и #сульфасалазин**) обычно не превосходит стандартную дозу для перорального приема более чем на 50% или 6,4 г/сутки у взрослых. Постепенное увеличение дозы #сульфасалазина** в течение 7 - 14 дней может снизить риск дозозависимых нежелательных явлений, таких как головные боли, расстройства желудочно-кишечного тракта (ЖКТ), гепато-панкреатотоксичности и миелосупрессии.
Возможен однократный прием препаратов аминосалициловой кислоты и аналогичных препаратов, о чем сообщается в ряде исследований, свидетельствующих о равной эффективности однократного и двукратного применения дозы.
Острая непереносимость препаратов аминосалициловой кислоты и аналогичных препаратов может имитировать картину обострения колита. Улучшение состояния после их отмены и появление симптомов после повторного назначения позволяет верифицировать причину состояния и является противопоказанием к назначению любых препаратов аминосалициловой кислоты и аналогичных препаратов.
- Рекомендовано комбинированное назначение пероральных и местных (ректальных) препаратов аминосалициловой кислоты и аналогичных препаратов (5-АСК) пациентам без противопоказаний, так как данная стратегия более эффективна, чем применение каждого препарата отдельно [30, 32, 33].
(УУР - C; УДД - 5)
Комментарии: ректальные препараты аминосалициловой кислоты и аналогичных препаратов (#месалазин**) назначаются в дозе 25 мг/кг (до 1 г/сутки) [8].
- Рекомендовано отдавать предпочтение ректальному назначению препаратов аминосалициловой кислоты и аналогичных препаратов (#месалазин**) пациентам с легким течением ЯК по сравнению с ректальным назначением глюкокортикоидов в связи с большей эффективностью [71, 8].
(УУР - C; УДД - 5)
Комментарии: детям следует попытаться назначить ректальную терапию, однако не нужно на ней настаивать. Однократное введение ректальных форм может улучшить приверженность к лечению, не снижая клинической эффективности терапии.
Для эффективного местного лечения необходимо обеспечить оптимальную приверженность к лечению, что требует поддержки ребенка и родителей, их обучения, убеждения и разъяснения тревожащих их вопросов.
#Месалазин** форме суппозиториев ректальных по инструкции противопоказан детям до 18 лет, в форме пены ректальной противопоказание для детей до 18 лет, назначение детям - вне показаний, обозначенных в инструкции - в дозе 25 мг/кг (до 1 г/сутки) [8].
Суппозитории ректальные полезны при ограниченном проктите (0,5 г/сут в течение 3 - 6 недель), при этом пенные и жидкие клизмы с #месалазином** эффективны и при левостороннем колите [8].
- Пациентам с легким течением ЯК при условии хорошей переносимости поддерживающую терапию препаратами аминосалициловой кислоты и аналогичных препаратов (5-АСК) рекомендовано проводить неограниченно долго. Поддерживающая доза должна равняться дозе, использованной для индукции ремиссии, хотя возможно применение меньшей дозы (месалазин** таблетки, гранулы - согласно инструкции, противопоказаны до 6 лет - не менее 40 мг/кг или 2,4 г/сутки; минимальная эффективная доза у взрослых составляет 1,2 г/сутки) после достижения устойчивой ремиссии [30, 47, 73, 75].
(УУР - C; УДД - 5)
- При отсутствии ответа на пероральный прием месалазина** (таблетки, гранулы - согласно инструкции, противопоказан до 6 лет) в течение 2 недель рекомендовано назначение альтернативного лечения, например, подключение местной терапии (если еще не проводится) или назначение кортикостероидов системного действия (пероральные формы) [30, 47, 73].
(УУР - C; УДД - 5)
3.1.2.2 Кортикостероиды системного действия
- Кортикостероиды системного действия (перорально) рекомендовано использовать для индукции ремиссии, но не для ее поддержания при язвенном колите у детей [30, 71].
(УУР - C; УДД - 5)
- Кортикостероиды системного действия рекомендовано применять при среднетяжелой атаке с системными проявлениями и у отдельных пациентов детского возраста с тяжелой атакой без системных проявлений или у пациентов, не достигших ремиссии на фоне терапии оптимальной дозой препаратами аминосалициловой кислоты и аналогичными препаратами (5-АСК). При тяжелой атаке проводится внутривенная стероидная терапия [30].
(УУР - C; УДД - 5)
- Доза преднизолона** (таблетки - согласно инструкции, противопоказаны до 3 лет) составляет 1 мг/кг и превышать ее не рекомендовано; у большинства детей она составляет 40 мг в сутки однократно или в 3 приема [30]
(УУР - C; УДД - 5)
Комментарии: с целью уменьшения потенциального риска подавления роста рекомендуется однократный прием всей дозы утром. Ориентировочная схема применения кортикостероидов системного действия у детей представлена в Таблице 1.
Таблица 1 - Схема снижения дозы преднизолона** детям с язвенным колитом (в мг/сутки)
Неделя 1
Неделя 2
Неделя 3
Неделя 4
Неделя 5
Неделя 6
Неделя 7
Неделя 8
Неделя 9
Неделя 10
Неделя 11
60*
50
40
35
30
25
20
15
10
5
0
50*
40
40
35
30
25
20
15
10
5
0
45*
40
40
35
30
25
20
15
10
5
0
40
40
30
30
25
25
20
15
10
5
0
35
35
30
30
25
20
15
15
10
5
0
30
30
30
25
20
15
15
10
10
5
0
25
25
25
20
20
15
15
10
5
5
0
20
20
20
15
15
12.5
10
7.5
5
2.5
0
15
15
15
12.5
10
10
7.5
7.5
5
2.5
0
Первые 2 - 3 недели: начало терапии преднизолоном** (таблетки - согласно инструкции, противопоказаны до 3 лет) в дозе 1 мг/кг (до 60 мг) однократно в сутки (*для купирования атаки тяжелого язвенного колита может применяться доза до 60 мг/сутки перорально, а также внутривенно до 3 - 5 мг/кг). При отсутствии значимого клинического улучшения у пациентов со среднетяжелым и тяжелым колитом (снижение PUCAI на < 20 баллов) после 7 - 14 дней терапии или при увеличении PUCAI на ![]() 20 баллов на любом этапе лечения следует рассмотреть возможность усиления терапии после исключения других причин стероидорезистентного течения болезни.
20 баллов на любом этапе лечения следует рассмотреть возможность усиления терапии после исключения других причин стероидорезистентного течения болезни.
После первых 2 - 3 недель терапии: при PUCAI от 15 до 30 продолжить прием преднизолона** в таблетках (согласно инструкции, противопоказаны до 3 лет) в той же дозе (увеличение общей продолжительности приема на 1 неделю); PUCAI > 35: увеличение дозы до использовавшейся на 1 - 2 этапах лечения, в течение недели, затем начать снижение дозы с меньшей скоростью; PUCAI > 60 или повышение PUCAI не менее чем на 20 баллов на любом этапе лечения: рассмотреть возможность усиления терапии. В любой ситуации следует избегать гормональной зависимости путем усиления поддерживающей терапии.
Риск обострения меньше при использовании дозы преднизолона** в таблетках (согласно инструкции, противопоказаны до 3 лет) > 20 мг, однако, частота нежелательных явлений при использовании высокой дозы увеличивается. Снижение дозы в связи с этим следует начать как можно раньше и в начале курса кортикостероидов системного действия снижать дозу более интенсивно, замедлив скорость уменьшения дозы в дальнейшем. В некоторых случаях возможно сокращение каждого этапа терапии с 7 до 5 дней. По достижению малой дозы для снижения риска нежелательных явлений возможен прием препарата через день. Следует помнить о возможности надпочечниковой недостаточности даже спустя много месяцев после отмены кортикостероидов системного действия.
Заживление слизистой оболочки на фоне приема стероидов при ЯК достигается чаще, чем при БК, однако отстает от клинического улучшения [44]. У детей особенно важно оценить ответ на максимально раннем этапе для быстрого начала снижения дозы и уменьшения продолжительности лечения. Обязательным является сокращение необоснованного приема кортикостероидов системного действия для минимизации задержки роста и других, связанных с приемом кортикостероидов системного действия, нежелательных явлений. Гормональная терапия может снижать концентрацию кальпротектина по мере ослабления активности заболевания, однако нормализация его уровня отмечается нечасто [74]. Повышенный уровень кальпротектина не требует продолжения гормональной терапии, если пациент находится в состоянии клинической ремиссии.
Разделение суточной дозы на несколько приемов по эффективности не превышает однократный прием [75]. У детей, страдающих ЯК, по сравнению с взрослыми, частота осложнений стероидной терапии, включая остеопороз, глаукому и катаракту, может быть выше даже при назначении дозы, рассчитанной по массе тела [76]. В большинстве случаев, при отсутствии клинической симптоматики применение антацидов не требуется. Их следует назначить при поражении верхних отделов ЖКТ или при приеме нестероидных противовоспалительных и противоревматических препаратов.
Способы профилактики гормональной зависимости включают оптимизацию дозы препаратов аминосалициловой кислоты и аналогичных препаратов (5-АСК), сопутствующую терапию клизмами и усиление базисной терапии с подключением ингибиторов фактора некроза опухоли альфа (ФНО-альфа) и тиопуринов или инфликсимаба** (согласно инструкции, противопоказан до 6 лет) или иных лекарственных препаратов. Следует убедиться в соблюдении медицинских назначений, особенно подростками. При невозможности преодолеть гормональную зависимость консервативными средствами следует рассмотреть возможность колэктомии (см. раздел 3.2).
3.1.2.3 Адъювантная терапия
- Антибактериальные препараты системного действия при ЯК у детей не рекомендованы к применению для индукции или поддержания ремиссии в амбулаторной практике в связи с неэффективностью [30].
(УУР - C; УДД - 5)
Комментарии: антибактериальная терапия применяется в случае развития осложнений или в качестве дополнения к стандартной терапии в острый период.
3.1.2.4 Иммунодепрессанты и антиметаболиты (азатиоприн**, #меркаптопурин** и #циклоспорин**, #такролимус**)
- Иммунодепрессант (азатиоприн**) или антиметаболит (#меркаптопурин**) (традиционное наименование - тиопурины (по АТХ-классификации - другие иммунодепрессанты/аналоги пурина)) рекомендовано назначать для поддержания ремиссии у детей с непереносимостью препаратов аминосалициловой кислоты и аналогичных препаратов или у пациентов с часто рецидивирующим течением (2 - 3 обострения в год) или развитием гормонозависимой формы заболевания на фоне проведения терапии препаратами аминосалициловой кислоты и аналогичными препаратами в максимальных дозах [30, 32, 33].
(УУР - C; УДД - 5)
Комментарии: терапевтический эффект тиопуринов достигается через 10 - 14 недель от начала лечения. Доза может корректироваться приблизительно до 2,5 мг/кг для азатиоприна** или 1 - 1,5 мг/кг для #меркаптопурина** и приниматься однократно [30].
Азатиоприн** превосходит плацебо для поддержания ремиссии ЯК [30], обладая приблизительно 60% эффективностью [77, 78]. Ретроспективные исследования у детей подтвердили эффективность тиопуринов в поддержании ремиссии и преодолении стероидной зависимости [79, 80, 81]. Средний период времени до достижения стабильного уровня тиопуринов в сыворотке крови составляет 55 сут [82].
С учетом эффективности и безопасности препаратов аминосалициловой кислоты и аналогичных препаратов для поддержания ремиссии, применение тиопуринов ограничивается следующими показаниями: непереносимость препаратов аминосалициловой кислоты и аналогичных препаратов и тяжелая атака ЯК у детей, т.е. в случае повышенного риска агрессивного течения заболевания. Учитывая хороший профиль безопасности и высокую эффективность препаратов аминосалициловой кислоты и аналогичных препаратов, в т.ч. и для профилактики колоректального рака, нельзя исключить целесообразность сочетанного применения препаратов аминосалициловой кислоты и аналогичных препаратов с тиопуринами. В то же время увеличение числа принимаемых таблеток может снизить приверженность детей к лечению.
Не зависящие от дозы побочные эффекты тиопуринов включают лихорадку, панкреатит, артралгию, тошноту, рвоту и диарею, дозозависимые токсические реакции (лейкопению, тромбоцитопению, инфекции и гепатит) [83]. Панкреатит - наиболее часто обнаруживаемая реакция гиперчувствительности, отмечаемая у 3 - 4% пациентов и практически всегда развивающаяся в течение первых нескольких недель лечения. Наибольший риск для детей, принимающих иммунодепрессанты (другие иммунодепрессанты, аналоги пурина), представляют инфекции [84, 85], хотя тяжелые инфекции развиваются редко.
- Тиопурины (#меркаптопурин** (в дозе от 1 до 1,5 мг/кг один раз в сутки) или азатиоприн**) рекомендуются для поддерживающей терапии при остром тяжелом колите после индукции ремиссии при помощи кортикостероидов системного действия [30, 8].
(УУР - C; УДД - 5)
Комментарии: назначаются, как правило, со 2-й недели лечения кортикостероидами системного действия.
Терапию тиопуринами необходимо прекратить при клинически значимой миелосупрессии или панкреатите. Назначать тиопурины повторно после лейкопении следует в меньшей дозе, после тщательной оценки риска и пользы от лечения. Переход с азатиоприна** на #меркаптопурин** (1 - 1,5 мг/кг/день, максимальная доза для детей от 1 года - 2,5 мг/кг/день) и наоборот [166, 8] может быть эффективен при острых гриппоподобных и желудочно-кишечных побочных эффектах.
Продолжение терапии 5-АСК после назначения тиопуринов может иметь ряд преимуществ.
Также тиопурины могут одновременно применяться с кортикостероидами системного действия [165].
- Терапию #циклоспорином**, назначенную при острой тяжелой атаке язвенного колита рекомендовано прекратить спустя 4 месяца с переходом на прием тиопуринов [29].
(УУР - C; УДД - 5)
Комментарий: обычно назначается в стартовой дозе 2 мг/кг/сут [32] (или 2 - 4 мг/сут) [8, 87] (в виде продолжительной внутривенной инфузии) Целевая концентрация уровня #циклоспорина** в крови во время индукции - 150 - 300 нг/мл и 100 - 200 нг/мл при достижении ремиссии [32].
Из тиопуринов используются #меркаптопурин** (в дозе от 1 до 1,5 мг/кг один раз в сутки) или азатиоприн** [8].
- Рекомендовано детям с обострением ЯК при рефрактерности к кортикостероидам системного действия или селективно применять при амбулаторном лечении детей с ЯК в качестве альтернативы кортикостероидам системного действия для перехода к тиопуринам или #ведолизумабу** (учитывая более длительное время до начала действия) селективное применение #такролимуса** в стартовой дозе 0,1 мг/кг перорально два раза в день, далее доза может быть увеличена, под контролем (при возможности) уровня #такролимуса** в крови (Исследование уровня лекарственных препаратов в крови): первоначально желательные целевые значения 10 - 15 нг/мл, далее, после достижения ремиссии, - 5 - 7 нг/мл сообщалось о более длительном лечении с использованием более низких уровней от 2 до 5 нг/мл [87, 8].
Комментарии: пациентам, получающим кортикостероиды системного применения и ингибиторы кальциневрина - необходимо проведение профилактики пневмоцистной пневмонии.
Также необходим контроль креатинина (Исследование уровня креатинина в крови), глюкозы (Исследование уровня глюкозы в крови), электролитов (включая магний) (Исследование уровня натрия в крови, исследование уровня калия в крови, исследование уровня хлоридов в крови), уровни липидов (Анализ крови по оценке нарушений липидного обмена биохимический), артериальное давление, при возможности, уровней ингибиторов кальциневрина (Исследование уровня циклоспорина А, Исследование уровня лекарственных препаратов в крови).
- Рутинное применение #метотрексата** при ЯК у детей в настоящее время не рекомендуется, препарат назначается только в случае непереносимости тиопуринов при невозможности проведения альтернативного лечения [32, 33].
(УУР - C; УДД - 5)
Комментарии: дозы #метотрексата** у детей с язвенным колитом изучались только в когортных исследованиях. Препарат может применяться в дозе 15 мг/м2 поверхности тела [88]. Применение #метотрексата** должно сопровождаться приемом #фолиевой кислоты** 1 мг/сут. или 5 мг/неделю [89].
3.1.2.5 #Инфликсимаб**, адалимумаб**, #голимумаб**, #ведолизумаб**, #тофацитиниб**, #упадацитиниб**
- У пациентов с хроническим непрерывным или гормонозависимым течением ЯК, не контролируемым препаратами группы "Аминосалициловая кислота и аналогичные препараты" (5-АСК)) и тиопуринами или при тяжелой атаке ЯК (в качестве второй линии терапии) рекомендовано селективное применение #инфликсимаба** [33].
(УУР - C; УДД - 5)
Комментарии: у детей с ЯК в настоящее время рекомендовано назначать Ингибиторы фактора некроза опухоли альфа (ФНО-альфа) (#Инфликсимаб**) в качестве препарата первой линии биологической терапии в дозе 5 мг/кг (3 индукционных на 0, 2 и 6 неделях с последующим введением по 5 мг/кг каждые 8 недель в качестве поддерживающей терапии). Может потребоваться индивидуальный подбор дозы. Препарат по инструкции разрешен детям с 6 лет, при необходимости назначют в более младшем возрасте (с 3 лет в дозе 5 мг/кг 0 - 2 - 6 и далее каждые 8 нед (режим дозирования соответствует режиму применения у детей с 6 лет - по инструкции); отсутствуют данные о применении до 3 лет) [166, 167].
Отсутствуют надежные данные о необходимости комбинации Ингибиторов фактора некроза опухоли альфа (ФНО-альфа) (#инфликсимаба**) с тиопуринами (другие иммунодепрессанты) у детей с ЯК, не ответивших на терапию только тиопуринами (другие иммунодепрессанты, аналоги пурина). Возможно, однако, применение биологических препаратов (Ингибиторы фактора некроза опухоли альфа (ФНО-альфа)) в сочетании с тиопуринами (другие иммунодепрессанты, аналоги пурина) в течение 4 - 8 месяцев терапии, даже если ребенок не ответил на ранее проводившуюся терапию тиопуринами (другие иммунодепрессанты, аналоги пурина). Необходима при комбинированном лечении дальнейшая тщательная оценка соотношения польза/риск.
Учитывая потенциальное благоприятное действие (включая возможную профилактику колоректального рака) и высокую безопасность аминосалициловой кислоты и аналогичных препаратов, представляется рациональным проведение их комбинированного лечения с биологическими препаратами (Ингибиторы фактора некроза опухоли альфа (ФНО-альфа)).
Показано, что инфликсимаб** эффективен в индукции клинической ремиссии, обеспечивает заживление слизистой оболочки и снижает потребность в проведении колэктомии у больных с активным ЯК, не ответивших на стандартную терапию [90, 91]. Согласно данным рандомизированных двойных слепых плацебо-контролируемых исследований АСТ-1 и АСТ-2, инфликсимаб** эффективен для индукции и поддержания ремиссии у взрослых пациентов со среднетяжелым и тяжелым ЯК [92]. Сопоставимые результаты были получены и в ходе проведенного у детей РКИ Т-72: через 8 недель лечения инфликсимабом** (5 мг/кг внутривенно на 0-й, 2-й и 6-й нед) 73% пациентов ответили и 40% достигли клинической ремиссии; у 68% пациентов отмечалось заживление слизистой оболочки по данным эндоскопического исследования. При продолжении терапии в течение года в режиме регулярных инфузий по 5 мг/кг каждые 8 недель стойкая клиническая ремиссия без применения ГК наблюдалась практически у 40% пациентов [93, 94, 95]. Имеются результаты и других педиатрических исследований, подтверждающие целесообразность применения инфликсимаба** у детей с ЯК. Мета-анализ показал, что накопленная долгосрочная эффективность инфликсимаба** при остром тяжелом колите составляет 64% [90]. Избежать колэктомии в течение 2 лет удалось у 61% больных.
- Инфликсимаб** (по инструкции разрешен детям с 6 лет) рекомендовано назначить при гормонорезистетной форме заболевания (устойчивости как к пероральному, так и внутривенному введению). Если инфликсимаб** был назначен при острой атаке у пациента, ранее не получавшего тиопурины, биологическая терапия может использоваться как вспомогательная для перехода на терапию тиопуринами (другие иммунодепрессанты, аналоги пурина). В этом случае, терапию инфликсимабом** можно прекратить через 4 - 8 месяцев [32, 33].
(УУР - C; УДД - 5)
Комментарии: В исследовании SUCCESS [96], проведенном у взрослых пациентов с ЯК, установлено, что комбинация инфликсимаба** с азатиоприном** превосходит по эффективности монотерапию каждым из препаратов по отдельности. Назначение комбинированной терапии следует проводить с учетом риска развития возможных нежелательных явлений, включая риск лимфомы, а также принимая во внимание тот факт, что эффективность комбинации препаратов при неэффективности тиопуринов (другие иммунодепрессанты, аналоги пурина) пока надежно не доказана. Несмотря на то, что тиопурины (другие иммунодепрессанты, аналоги пурина) снижают частоту инфузионных реакций и иммуногенность инфликсимаба**, они не влияют на клинический исход терапии и его фармакокинетику [97]. Аналогичные результаты, свидетельствующие об отсутствии преимущества в проведении комбинированной терапии, были получены и в ходе исследования эффективности инфликсимаба** у детей (T-72) [93]. Вероятность колэктомии при долгосрочном наблюдении 52 детей с ЯК, получавших инфликсимаб**, не различалась в группах монотерапии и комбинированного лечения [95]. У детей с гормональной резистентностью, ранее не получавших тиопурины (другие иммунодепрессанты, аналоги пурина), инфликсимаб** (согласно инструкции, противопоказан до 6 лет) может быть использован для перехода на терапию тиопуринами (другие иммунодепрессанты, аналоги пурина). В этом случае комбинированная терапия обычно продолжается в течение 4 - 8 мес. [29].
Пациентам с потерей ответа во время поддерживающего лечения может потребоваться оптимизация дозы (увеличение дозы #инфликсимаба** до 10 мг/кг или сокращение интервалов между введениями до 4 - 6 нед - согласно инструкции, у детей старше 6 лет) [93, 98]. По данным большинства клинических исследований, наиболее существенным является риск инфузионных и аллергических реакций, тогда как вероятность развития других побочных эффектов невелика.
- Адалимумаб** (разрешен по инструкции пациентам с ЯК с 5 лет) рекомендовано применять только у пациентов с потерей ответа на инфликсимаб** или с непереносимостью инфликсимаба** [32, 33, 99].
(УУР - B; УДД - 2)
Комментарии: терапию адалимумабом** показано проводить по схеме: индукционная доза на 0 и 2 неделе 160 мг и 80 мг при массе тела ![]() 40 кг или 80 мг и 40 мг при массе тела < 40 кг, затем поддерживающая терапия для пациентов с массой тела
40 кг или 80 мг и 40 мг при массе тела < 40 кг, затем поддерживающая терапия для пациентов с массой тела ![]() 40 кг 80 мг 1 р. в 2 недели или 40 мг 1 р. в неделю, для детей с массой тела < 40 кг 40 мг 1 р. в 2 недели или 20 мг 1 р. в неделю [100]. Препарат вводится подкожно. Может потребоваться индивидуальный подбор дозы.
40 кг 80 мг 1 р. в 2 недели или 40 мг 1 р. в неделю, для детей с массой тела < 40 кг 40 мг 1 р. в 2 недели или 20 мг 1 р. в неделю [100]. Препарат вводится подкожно. Может потребоваться индивидуальный подбор дозы.
Еще одним препаратом данной фармакотерапевтической группы ГИБП (Ингибиторы фактора некроза опухоли альфа (ФНО-альфа)) является #голимумаб**, однако его назначение детям после проведенной неэффективной терапии инфликсимабом** и адалимумабом** нецелесообразно.
- Рекомендовано (при возможности) измерение уровней Ингибиторов фактора некроза опухоли альфа (ФНО-альфа) в крови (Исследование уровня лекарственных препаратов в крови) и антител к данным препаратам после периода, достаточного для индукции ремиссии (например, на 14 неделе от начала для инфликсимаба** и на 8 - 10 неделе для адалимумаба**) у пациентов с недостаточным эффектом от проводимой терапии с целью оптимизации лечения [33].
(УУР - C; УДД - 5)
Комментарий: Как правило, ответ на лечение Ингибиторами фактора некроза опухоли альфа (ФНО-альфа) может проявляться уже через 1 - 4 недели и достигает пика к 12 - 16 неделе лечения.
Во время индукции минимальный уровень > 15 мкг/мл на 6 неделе лучше всего предсказывал вероятность в ближайшее время заживления слизистой оболочки.
Рекомендуемые оптимальные уровни во время поддерживающей терапии для улучшения клинических исходов до настоящего времени дискутируются: например, в ряде исследований для инфликсимаба** > 4 мкг/мл, для адалимумаба** > 5 мкг/мл. Американская гастроэнтерологическая ассоциация рекомендует использовать пороговые значения > 5 мкг/мл для инфликсимаба** и > 7,5 мкг/мл для адалимумаба**.
- Измерение уровней Ингибиторов фактора некроза опухоли альфа (ФНО-альфа) в крови (Исследование уровня лекарственных препаратов в крови) рекомендовано селективно применять (при возможности) у пациентов с неудовлетворительным ответом на ингибиторы фактора некроза опухоли альфа (ФНО-альфа) для решения вопроса о повышении дозы или переходе на другой биологический препарат [33].
(УУР - C; УДД - 5)
Комментарий: К факторам, являющимся предикторами более низких уровней препарата (и, таким образом, возможно, диктующим более высокую дозировку) относятся более высокий индекс массы тела, низкая масса тела < 30 кг, мужской пол, высокая воспалительная нагрузка (степень и тяжесть заболевания), гипоальбуминемия, наличие антител против лекарств и отсутствие терапии иммунодепрессантами.
Сохраняющиеся симптомы, несмотря на адекватные уровни лекарств, указывают на необходимость переключения терапии на другой класс биологических препаратов. Высокий титр антител указывает на неэффективность увеличения дозы.
- #Ведолизумаб** рекомендовано применять только у пациентов с потерей ответа или непереносимостью препаратов Ингибиторов фактора некроза опухоли альфа (ФНО-альфа) (инфликсимаба**, адалимумаба**) (дозы - см. в Комментарии) [73, 101, 102, 168, 169, 170].
(УУР - C; УДД - 5)
Комментарии: дозы #ведолизумаба** у детей окончательно не определены, лечение проводится по схеме: в начальной дозе 5 мг/кг (далее обычно используются дозы 6 - 10 мг/кг) [32, 87, 168, 169, 170], до 300 мг на 0, 2, 6 неделе, затем каждые 8 недель (более короткие интервалы (4 недели) могут понадобиться при неполном эффекте) (детям < 30 кг требуются более высокие дозы - из расчета 10 мг/кг на введение).
Может быть более предпочтителен расчет на площадь поверхности тела - 177 мг/м2 [8, 32, 103].
применение #ведолизумаба** у детей с ЯК - off label - вне зарегистрированных в инструкции лекарственного средства показаний.
- Рекомендовано селективное применение #тофацитиниба** детям с ЯК при отсутствии эффекта от одного или более из следующих препаратов: инфликсимаба**, адалимумаба**, #голимумаба**, #ведолизумаба** с целью достижения и поддержания ремиссии [171, 172, 173]
(УУР - C; УДД - 4)
Комментарии: с возраста 6 лет, в начальной дозе 5 мг x 2 р/дн или 10 мг x 2 р/дн с переходом на поддерживающую дозу 5 мг x 2 р/дн по достижении ремиссии (в среднем, через 8 - 16 недель) или, при отсутствии эффекта, поддерживающая доза может оставаться 10 мг x 2 р/дн [171, 172]. Согласно опубликованным данным - продолжительность наблюдения составляла от 24 месяцев [171, 172].
#Тофацитиниб** также возможно применение в составе "двойной терапии", в дополнение к инфликсимаба**, адалимумаба**, #голимумаба**, #ведолизумаба** [172].
При применении #тофацитиниба** проводится контроль лабораторных показателей согласно Инструкции.
- Рекомендовано селективное применение #упадацитиниба** детям с ЯК при отсутствии эффекта от одного или более из следующих препаратов: инфликсимаба**, адалимумаба**, #голимумаба**, #ведолизумаба**, #тофацитиниба** с целью достижения и поддержания ремиссии [174, 175, 176].
Комментарий: с возраста 8 лет детям с рефрактерными к терапии вариантами ЯК в начальной дозе 45 мг/сут 8 - 12 недель, далее - поддерживающая доза 15 мг в день [174, 175] или - после начальной дозы 45 мг/кг в течение 12 недель - далее применять по 30 мг/сут, при нормализации уровня кальпротектина - перейти на поддерживающую дозу 15 мг в день [175, 176].
3.1.2.5.1 Немедицинское переключение
В настоящее время зарегистрированы биоаналоги (биосимиляры) Ингибиторов фактора некроза опухоли альфа (ФНО-альфа) анти-ФНО препаратов, которые эквивалентны им по строению, часть из которых в клинических испытаниях показали схожую с оригинальными препаратами эффективность [104], однако не для всех биоаналогов проведены такие исследования.
- Переход с оригинального препарата у пациентов с ЯК на биосимиляр рекомендовано проводить только после достижения ремиссии (не ранее, чем после введения 3-х доз оригинального инфликсимаба** - согласно инструкции, противопоказан до 6 лет) и после обсуждения перехода с пациентом и/или законным представителем с целью достижения максимального эффекта терапии и возможности точной оценки ее результативности [104].
(УУР - C; УДД - 5)
Комментарии:
При применении как оригинальных препаратов, так и биосимиляров, необходим тщательный контроль со своевременной подачей сведений в систему Мониторинга эффективности и безопасности лекарственных препаратов Росздравнадзора (https://roszdravnadzor.gov.ru/drugs/monitpringlp).
Общероссийская общественная организация "Ассоциация колопроктологов России" и "Всероссийское общество по изучению воспалительных заболеваний кишечника" по вопросу немедицинского переключения биологической терапии при воспалительных заболеваниях кишечника в рамках Национального саммита по лечению воспалительных заболеваний кишечника 22 июня 2019 г вынесли следующую резолюцию:
Биосимиляр может быть назначен пациентам, не получавшим ранее Ингибиторы фактора некроза опухоли альфа (ФНО-альфа), при наличии соответствующих показаний и в том случае, если его стоимость ниже, чем оригинального Ингибитора фактора некроза опухоли альфа (ФНО-альфа), и поддерживается совместным решением пациента и врача.
Решение о возможности замены оригинального Ингибитора фактора некроза опухоли альфа (ФНО-альфа) на его биосимиляр должно приниматься врачом исходя из индивидуальных особенностей течения ВЗК, а также с учетом отнесения пациента к особым популяциям (дети, беременные, пожилые и др.) и должно быть согласовано с пациентом в соответствии с мировыми практиками.
Не допустима автоматическая замена оригинального препарата на биосимиляр и/или переключение с одного биосимиляра на другой ввиду отсутствия в настоящий момент достаточных данных об их безопасности и эффективности [105].
- Не рекомендуются множественные переключения (более одного переключения) между различными биоаналогами (биосимилярами) или между биосимиляром и оригинальным препаратом пациентам с ВЗК так как становится сложным отслеживание лекарственного препарата в случае потери эффективности и/или сигналов безопасности [104, 106, 107].
(УУР - C; УДД - 5)
3.1.2.6 Консервативная терапия кишечного кровотечения
- Рекомендовано при кишечном кровотечении в случае отсутствия массивной кровопотери в течение 24 - 48 часов проведение интенсивной гемостатической терапии и назначение заместительных гемотрансфузий эритроцитарной массы [108].
(УУР - C; УДД - 5)
Комментарии: при отсутствии эффекта в течение 24 - 48 часов и массивной кровопотере - необходимо экстренное хирургическое вмешательство (косвенно о продолжающемся кишечном кровотечении свидетельствует прогрессирующее снижение уровня гемоглобина на фоне интенсивной терапии).
3.1.2.7 Консервативная терапия токсического мегаколона
- В случае диагностирования токсического мегаколона рекомендовано начать интенсивную инфузионную и антибактериальную терапию, противовоспалительное лечение (кортикостероиды системного действия), применять декомпрессию кишечника (абдоминальная декомпрессия) (с назогастральной и ректальной интубацией) [108, 109].
(УУР - C; УДД - 5)
Комментарий: При неэффективности консервативных мероприятий в течение 24 - 72 часов показано проведение экстренной операции.
3.1.2.8 Консервативная терапия тяжелой/сверхтяжелой атаки ЯК
- Рекомендовано детей с тяжелой/сверхтяжелой атакой ЯК госпитализировать в многопрофильный стационар в гастроэнтерологическое (при наличии), педиатрическое или хирургическое отделение [32, 33].
(УУР - C; УДД - 5)
Комментарий: Следует придерживаться алгоритма, принятого ESPGHAN в 2018 г. Ключевым критериями, определяющими тактику лечения, являются PUCAI и уровень маркеров воспаления, определяемых при поступлении, на 3 и 5 дни лечения тяжелой атаки [12, 13, 110].
При поступлении необходимо подсчитать PUCAI, исключить инфекционные причины тяжелой атаки (посев кала на патогенные бактерии, вирусы, токсины C. Difficile (A, B)) ((Микробиологическое (культуральное) исследование фекалий/ректального мазка на возбудителя дизентерии (Shigella spp.), Микробиологическое (культуральное) исследование фекалий на возбудители брюшного тифа и паратифов (Salmonella typhi), Микробиологическое (культуральное) исследование фекалий/ректального мазка на возбудитель иерсиниоза (Yersinia enterocolitica), Микробиологическое (культуральное) исследование фекалий/ректального мазка на патогенные кампилобактерии (Campylobacter jejuni/coli) с определением чувствительности к антибактериальным препаратам, Микробиологическое (культуральное) исследование фекалий/ректального мазка на возбудитель диффициального клостридиоза (Clostridium difficile)), оценить общий (клинический) анализ крови, СОЭ, анализ крови биохимический общетерапевтический (Исследование уровня хлоридов в крови, Исследование уровня натрия в крови, Исследование уровня калия в крови, Исследование уровня альбумина в крови, Определение активности аспартатаминотрансферазы в крови, Определение активности аланинаминотрансферазы в крови, Исследование уровня C-реактивного белка в сыворотке крови), сделать посев крови (микробиологическое (культуральное) исследование крови на стерильность, при необходимости: определение чувствительности микроорганизмов к антимикробным химиотерапевтическим препаратам) (при наличии фебрильной лихорадки). При наличии симптомов интоксикации, выраженного болевого синдрома, вздутия живота и болезненности при пальпации следует сделать обзорная рентгенография органов брюшной полости для исключения токсического мегаколона [32].
- Рекомендуется при тяжелой/сверхтяжелой атаке ЯК отменить, как пероральные, так и ректальные формы 5-АСК и аналогичных препаратов, так как в 2 - 10% случаев обострение ЯК может быть связано с непереносимостью месалазина** [111].
(УУР - B; УДД - 2)
- После исключения инфекции при тяжелой/сверхтяжелой атаке ЯК рекомендуется начать внутривенное введение кортикостероидов системного действия (ГКС). Оптимальным является введение метилпреднизолона** в суточной дозе 1 мг/кг 1 раз в день (до 40 мг/сут). При сверхтяжелой атаке возможно введение метилпреднизолона** в суточной дозе 1 - 1,5 мг/кг, одномоментно или разделив ее на 2 введения (максимум 60 мг/сут) [38, 87, 32].
(УУР - C; УДД - 5)
Комментарии: Снижение PUCAI до 45 баллов и ниже на 3-й день лечения свидетельствует о хорошем ответе на в/в кортикостероиды системного действия (ГКС). В этом случае нужно продолжить терапию в течение еще 2 дней. Попытка перехода на пероральные формы кортикостероидов системного действия (ГКС) может быть сделана, если PUCAI будет менее 35 баллов [32].
Если на 3й день лечения в/в кортикостероидами системного действия PUCAI > 45 баллов, в течение следующих 3 - 5 дней нужно начать планировать терапию 2-й линии. Подготовка к терапии 2-й линии включает проведение сигмоскопии (для взятия биопсии с целью исключения CMV-инфекции, наличия гранулем и оценки тяжести воспаления), консультацию врача-хирурга, скрининг на туберкулез, гепатиты B и C. На 3 и 5 сутки необходимо повторить следующие анализы: общий (клинический) анализ крови с СОЭ, анализ крови биохимический общетерапевтический (СРБ, альбумин, электролиты) [12, 32].
Если на 5-й день лечения в/в кортикостероидами системного действия PUCAI будет 35 - 65 баллов, нужно продолжить в/в введение кортикостероидов системного действия еще в течение 2 - 5 дней и затем следовать алгоритму в зависимости от PUCAI [32].
Если на 5-й день лечения в/в кортикостероидами системного действия PUCAI > 65 баллов, следует либо начать терапию 2-й линии (EL2), либо сделать колэктомию.
- Рекомендовано при отсутствии непосредственной угрозы жизни или развития тяжелых осложнений, требующих немедленного оперативного вмешательства, пациентам с тяжелой/сверхтяжелой атакой ЯК назначение терапии "второй линии" (биологической или иммуносупрессивной терапии) [8].
(УУР - C; УДД - 5)
Комментарии: возможно в сочетании с кортикостероидами системного действия
- Рекомендуется в качестве терапии 2-й линии назначение инфликсимаба** (согласно инструкции, противопоказан до 6 лет). Альтернативой являются #такролимус** 0,2 мг/кг/день в два приема или #циклоспорин** (обычно назначается в стартовой дозе 2 мг/кг/сут [32] (или 2 - 4 мг/сут)) [8, 87] (в виде продолжительной внутривенной инфузии). Целевая концентрация уровня циклоспорина A в крови во время индукции - 150 - 300 нг/мл и 100 - 200 нг/мл при достижении ремиссии [32].
(УУР - C; УДД - 5)
Комментарии: перед началом терапии #циклоспорином** следует провести: Исследование уровня креатинина в крови, Исследование уровня глюкозы в крови, исследование уровня электролитов в крови (Исследование уровня натрия в крови, Исследование уровня калия в крови, Исследование уровня общего кальция в крови, Исследование уровня общего магния в сыворотке крови), Исследование уровня холестерина в крови.
В процессе терапии #циклоспорином** или #такролимусом** следует проводить контрольные: Исследование уровня креатинина в крови, Исследование уровня глюкозы в крови, исследование уровня электролитов в крови (Исследование уровня натрия в крови, Исследование уровня калия в крови, Исследование уровня общего кальция в крови, Исследование уровня общего магния в сыворотке крови, Исследование уровня триглицеридов в крови, измерение артериального давления на периферических артериях, профилактика пневмонии, вызванной P. jirovec [32].
- В связи с повышенным клиренсом инфликсимаба** (согласно инструкции, противопоказан до 6 лет) у детей с тяжелой атакой ЯК, рекомендуется #увеличить дозу препарата до 10 мг/кг и сократить интервалы между введением (например, 0 - 1 - 4 (5) недели) [12, 32, 90].
(УУР - C; УДД - 5)
- Рекомендуется для оценки эффективности терапии 2й линии ежедневно оценивать PUCAI, проводить исследование уровня C-реактивного белка в сыворотке крови и исследование уровня альбумина в крови в крови. При хорошем ответе на 4 - 7 день лечения PUCAI должен снизиться по меньшей мере на 20 баллов [12, 32, 33].
(УУР - C; УДД - 5)
- Рекомендуется наблюдение детским хирургом всех пациентов с тяжелой/сверхтяжелой атакой ЯК, при отсутствии улучшения или появления отрицательной динамики, коллегиально принять решение о целесообразности операции и сроках ее проведения [112].
(УУР - C; УДД - 5)
- С целью предотвращения иммуносупрессии при назначении терапии 2-й линии, а также перед колэктомией рекомендуется начать снижение дозы кортикостероидов системного действия [32, 33].
(УУР - C; УДД - 5)
- При снижении уровня гемоглобина ниже 80 г/л рекомендуется переливание крови (эритроцитарной массы) с целью коррекции анемии [32].
(УУР - C; УДД - 5)
- Подросткам с риском тромбоэмболических осложнений (курение, прием гормональных контрацептивов системного действия, полное обездвиживание, наличие центрального катетера, ожирение, сопутствующая тяжелая инфекция, наличие тромбозов и тромбоэмболии в анамнезе, отягощенная наследственность) рекомендуется назначение антитромботических средств [113].
(УУР - B; УДД - 3)
Комментарий: С этой целью используют группу гепарина (низкомолекулярные гепарины), например, #эноксапарин натрия** в дозе 1 мг/кг подкожно 1 раз в день [114, 115].
- Детям с тяжелым ЯК при поступлении в стационар антибактериальные препараты системного действия, как правило, не рекомендуются [32].
(УУР - C; УДД - 5)
Комментарий: при наличии высокой вероятности инфекции (включая C. difficile), до получения результатов анализов кала возможно проведение эмпирической антибактериальной терапии [32].
3.2 Хирургическое лечение
3.2.1. Хирургическое лечение при ургентных хирургических осложнениях
- Рекомендуется пациентам с осложнениями ЯК (кишечное кровотечение, перфорация стенки толстой кишки, токсическая дилатация ободочной кишки), а также с тяжелым/сверхтяжелым колитом при неэффективности консервативной терапии, экстренная операция в объеме тотальной/субтотальной колэктомии с формированием терминальной илеостомы по Бруку [116].
(УУР - C; УДД - 5)
Комментарии: при выполнении экстренной колэктомии нет необходимости выполнять низкую резекцию прямой кишки, поскольку это усложняет ход операции и удлиняет время хирургического вмешательства у тяжелых пациентов. Прямая кишка пересекается на уровне мыса крестца (ректо-сигмоидный переход) с формированием культи. Предпочтительным является применение линейных сшивающих аппаратов, что позволяет сократить время операции [117]. Также, в течение 3 - 5 дней после колэктомии рекомендуется санировать культю прямой кишки с помощью ПХВ катетера (катетер Нелатона, ПВХ-катетер), введенного через анальное отверстие, для профилактики несостоятельности швов в связи с накоплением в прямой кишке слизи и крови [118]. Выполненная колэктомия с илеостомией купирует явления интоксикации, обусловленные течением тяжелого колита, улучшает общее состояние пациента, а патолого-анатомическое (гистологическое) исследование операционного (макропрепарата) препарата позволяет уточнить диагноз и исключить болезнь Крона толстой кишки, которая у детей может протекать фенотипически как ЯК (Крон-колит) [119].
- Рекомендуется применение лапароскопических технологий для уменьшения частоты интраоперационных и послеоперационных осложнений, более быстрого восстановления в послеоперационном периоде, уменьшения риска развития спаечного процесса в брюшной полости, уменьшения снижения риска фертильности и улучшения косметического результата [124, 125, 177].
(УУР - C; УДД - 4)
Комментарий: при высокой квалификации опытного специалиста колэктомия с применением лапароскопической методики является относительно безопасной хирургической опцией даже у тяжелых пациентов с ЯК, оперируемых по экстренным показаниям [178].
- Рекомендуется пациентам после колэктомии, выполненной по экстренным показаниям проводить реконструктивный этап операции через 6 - 12 месяцев после отмены противовоспалительной терапии (гормональной и/или биологической) и нормализации нутритивного статуса пациента [120].
(УУР - C; УДД - 4)
Комментарии: реконструктивный этап включает в себя резекцию прямой кишки с формированием резервуарного наданального илеоректального/илеоанального анастомоза. Также у детей (особенно у пациентов младшего возраста) допускается формирование прямого илеоректального (илеоанального) кишечного анастомоза [121]. Операция завершается формированием превентивной петлевой илеостомы по Торнболлу.
Третий этап хирургического лечения - закрытие превентивной илеостомы возможно выполнить в случаях адекватно сформированного тонкокишечного резервуара, отсутствии явлений стеноза и воспалительных изменений слизистой оболочки кишки в зоне резервуарного анастомоза. Реконструктивно-восстановительная операция по восстановлению проходимости ЖКТ возможна через 1 - 2 месяца после основного реконструктивного этапа [118].
3.2.2 Плановое хирургическое лечение
- Рекомендуется в случае неэффективности консервативной терапии ЯК селективное проведение хирургического лечения. Объем оперативного вмешательства заключается в выполнении колпроктэктомии с формированием наданального илеоректального/илеоанального резервуарного анастомоза (ИАРА) с целью улучшения состояния пациента [31, 118]. Хирургическое лечение может быть выполнено в 1 или 3 этапа.
(УУР - C; УДД - 5)
Комментарии: услуги согласно дейцствующей Номенклатуре услуг: Тотальная колэктомия/Субтотальная колэктомия/Колэктомия с формированием илеоректального анастомоза/Формирование тонкокишечного анастомоза/Лапароскопически-ассистированная/колэктомия с брюшно-анальной резекцией прямой кишки/Лапароскопическая колэктомия с брюшно-анальной резекцией прямой кишки/Колэктомия с брюшно-анальной резекцией прямой кишки/Лапароскопически-ассистированная колэктомия с формированием илеоректального анастомоза/Лапароскопическая колэктомия с формированием илеоректального анастомоза.
Неэффективность консервативной терапии включает развитие гормональной резистентности и/или гормональной зависимости или неэффективности биологической терапии. Невозможность продолжения терапии возникает при формировании стероидозависимости, непереносимости или противопоказаний для проведения консервативного лечения (биологической и/ли иммуносупрессивной терапии). У детей при неэффективности терапии может отмечаться задержка физического развития.
- Рекомендуется пациентам с ЯК при выявлении дисплазии высокой степени (в биоптатах неизмененной слизистой оболочки) проведение хирургического этапа лечения [112, 126, 179].
(УУР - C; УДД - 5)
Комментарий: При выявлении дисплазии легкой степени у пациентов с ЯК (в биоптатах неизмененной слизистой оболочки) решение о проведении хирургического лечения принимается коллегиально с привлечением пациента и/или родителей/законных представителей пациента.
- Динамическое наблюдение с регулярным патолого-анатомическим (гистологическим) исследованием биоптатов слизистой толстой кишки (Патолого-анатомическое исследование биопсийного (операционного) материала прямой кишки, Патолого-анатомическое исследование биопсийного (операционного) материала прямой кишки с применением гистохимических методов) (1 раз в 3 мес.) рекомендуется в качестве альтернативы ранней хирургии некоторым пациентам [127].
(УУР - C; УДД - 5)
Комментарий: Вопрос о необходимости проведения хирургического вмешательства решается коллегиально с участием врача-гастроэнтеролога, врача-детского хирурга, врача клинической лабораторной диагностики/врача-патологоанатома, с соблюдением междисциплинарного подхода [126].
- Рекомендуется детям с ЯК при неэффективности консервативной терапии и необходимости хирургического лечения, с высоким риском осложнений, трехэтапное лечение: 1 этап - колэктомия с формированием терминальной илеостомы; 2 этап - ИАРА (формирование илеоанального/наданального илеоректального резервуарного анастомоза) с превентивной петлевой илеостомией проксимальнее анастомоза (дистальная петля подвздошной кишки); 3 этап - закрытие превентивной илеостомы [130].
(УУР - B; УДД - 3)
Комментарий: В стационарах, где оперируют менее 10 пациентов в год (с формированием тонкокишечных резервуаров), допускается выполнение операции в объеме колэктомии с резекцией слизистой прямой кишки, низведением подвздошной кишки через серозно-мышечный цилиндр и формированием прямого илеоанального анастомоза по типу операции Соаве [120, 121, 131].
Плановое хирургическое вмешательство у детей с ЯК технически возможно выполнить в два этапа - с выполнением колэктомии, формированием илеоанального анастомоза и превентивной илеостомией, и последующим закрытием илеостомы, либо в один этап - без наложения илеостомы [132].
У пациентов с ранним дебютом ЯК (с моногенными формами ВЗК/первичным иммунодефицитом) хирургический этап лечения рассматривается как единственная возможность для достижения стабилизации состояния [133, 134].
К факторам высокого риска послеоперационных осложнений, обусловливающих выбор объема операции, относится лечение кортикостероидами системного действия в высоких дозах, острый тяжелый колит, тяжелый дефицит веса и недифференцированный колит, не позволяющий исключить болезнь Крона толстой кишки [132]. Отмечено влияние лекарственной терапии на частоту осложнений хирургических вмешательств. Так, прием преднизолона** в дозе более 20 мг в течение более чем 6 недель повышает риск хирургических осложнений [152]. Предоперационный прием азатиоприна** не ухудшает исход хирургического лечения [153, 154], в то время как введение инфликсимаба** (разрешен детям с 6 лет) и #циклоспорина** незадолго до операции может увеличивать частоту послеоперационных осложнений, хотя данные по инфликсимабу** остаются противоречивыми [155, 156]. Гипоальбуминемия, потеря веса в предоперационном периоде, так же, как и терапия кортикостероидами системного действия, увеличивают риск послеоперационных осложнений [157, 158].
Плановое хирургическое вмешательство у детей с ЯК технически возможно выполнить в два этапа - с выполнением колпроктэктомии, с формированием илеоанального анастомоза и превентивной илеостомией, и последующим закрытием илеостомы, [180] либо даже в один этап - без наложения превентивной илеостомы [132, 181].
3.2.3. Осложнения хирургического лечения ЯК
В послеоперационном периоде возможны как общехирургические осложнения - гнойно-септические инфекции, спаечная кишечная непроходимость [148], так и осложнения, связанные с особенностью течения иммунного заболевания - резервуарит и каффит [149, 150, 182]. В послеоперационном периоде возможны осложнения, обусловленные техникой формирования резервуара - несостоятельность резервуарно-анального анастомоза или резервуара, либо формирование стриктур или свищей, а также бесплодие у женщин, как результат спаечного процесса в малом тазу [151, 183, 184].
- В случае развития резервуарита у детей с ЯК рекомендовано назначение консервативной терапии - антибактериальные препараты системного действия курсом до 14 дней (препараты первой линии #метронидазол** 20 - 30 мг/кг/день в три приема (максимальная доза 500 мг) и #ципрофлоксацин** 30 мг/кг/день в 2 приема (максимальная доза 1 г), а также глюкокортикоиды для местного применения: #будесонид (гранулы кишечнорастворимые) 9 мг в день с целью купирования воспаления [30, 135].
(УУР - C; УДД - 5)
Комментарии: Наиболее частым осложнением колэктомии с формированием тонкокишечного резервуара является неспецифическое воспаление резервуара (резервуарит, "паучит" - от анг. pouch - мешок, резервуар), которое может возникнуть после операции в течение 10 лет, и даже в крупных специализированных центрах частота резервуарита колеблется от 15 до 75% [11, 185]. К симптомам резервуарита относятся учащение дефекаций, спастические боли в животе, тенезмы [136].
- Рекомендовано при сохранении воспаления в оставшемся участке слизистой оболочке прямой кишки, оставляемой при наложении анастомоза (т.н. "каффите" - от англ. cuff - манжетка) назначение местного лечения и антимикробной терапии (в зависимости от клинической ситуации назначаются Другие бета-лактамные антибактериальные препараты (цефалоспорины 2-го или 3-го поколения), фторхинолоны, метронидазол**, ректальных препаратов аминосалициловой кислоты и аналогичных препаратов (5-АСК) #месалазина** - 60 до 80 мг/кг в сутки (не более 4,8 г/сутки) в 2 приема или глюкокортикоиды для местного применения #будесонид (гранулы кишечнорастворимые) по 9 мг в день) [30, 135, 137, 138].
(УУР - C; УДД - 4)
Комментарии: "каффит" может быть причиной появления примеси крови в стуле или учащения стула [186].
4. Медицинская реабилитация и санаторно-курортное лечение, медицинские показания и противопоказания к применению методов медицинской реабилитации, в том числе основанных на использовании природных лечебных факторов
Специфические меры реабилитации пациентов с ЯК отсутствуют. Меры медицинской реабилитации направлены на профилактику осложнений консервативной терапии
- Рекомендуется проведение психосоциальной поддержки (консультации медицинского психолога (Прием (тестирование, консультация) медицинского психолога первичный и повторный), мероприятия, способствующие повышению приверженности к терапии) с целью повышения качества жизни, облегчения адаптации к заболеванию и профилактики депрессии [32, 33].
(УУР - C; УДД - 5)
- У детей и подростков, особенно при нестабильном течении заболевания, рекомендовано учитывать возможное несоблюдение медицинских предписаний [139].
(УУР - C; УДД - 4)
Комментарии: Отсутствие приверженности терапии ВЗК является важной и частой проблемой, и отмечается у 50% - 66% детей [139, 140], особенно в подростковом возрасте. Отсутствие приверженности связано с повышенной активностью заболевания у подростков [140]. Индивидуальные исследования среди подростков с ВЗК сообщили о наличие проблем, идентичные тем, которые существуют среди взрослых, а также собственно педиатрических конкретных проблем: страх побочных эффектов лекарств, убеждение, что болезнь является неактивной, убеждение, что лечение не работает, > 1 ежедневного лекарства [139]), забывчивость, вмешательство других видов деятельности, трудности при глотании таблеток [141], отсутствие мотивации, а также конфликты между родителями и ребенком [142].
Приверженность может быть оценена с помощью интервью подростка и родителей, мониторинга лекарственных средств (например, Исследование уровня лекарственных препаратов и их метаболитов в моче (тиопурина)).
Приверженность к терапии может быть улучшена путем предоставления всеобъемлющей информации, касающейся предписанных лекарств, сохранения лекарственной нагрузки как можно ниже, а также однократного приема, когда это возможно, суточной дозы препаратов.
5. Профилактика и диспансерное наблюдение, медицинские показания и противопоказания к применению методов профилактики
5.1. Профилактика
Язвенный колит характеризуется хроническим рецидивирующим течением. Целью диспансерного наблюдения является, в первую очередь, раннее выявление рецидивов заболевания, а также профилактика колоректального рака. Следует учитывать особенности наблюдения за пациентами, получающими различные иммуносупрессивную и биологическую терапию (см. раздел 5.3). Пациенту следует разъяснить необходимость постоянного приема лекарственных препаратов, поскольку соблюдение предписаний по терапии существенно (в 2 - 2,5) раза снижает частоту обострений, а сама терапия является методом химиопрофилактики колоректального рака.
5.2. Вакцинация
Воспалительные заболевания кишечника - состояния, которые характеризуются повышенным риском присоединения и/или реактивации различных инфекций, особенно подвержены риску пациенты на иммуносупрессивной терапии, а также имеющие хронические заболевания (например, диабет, хроническая болезнь почек, ВИЧ-инфекция, первичный иммунодефицит), а также нарушения нутритивного статуса.
Стратегиями по нивелированию рисков для пациента признаны своевременная диагностика инфекций и вакцинация [187, 188, 189].
- Рекомендовано пациентам с язвенным колитом, при диагностике заболевания оценить вакцинальный статус, риск заражения и последствия перенесенной инфекции с целью определения необходимости и вида вакцинации [143, 187].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: также следует уточнить, переносил ли пациент ранее вакцинопредотвратимые инфекции (например, корь, краснуха, ветряная оспа, эпидемический паротит и др.). В дальнейшем в ходе наблюдения и лечения следует регулярно мониторировать вакцинальный статус пациента.
- Рекомендовано пациентам с язвенным колитом проведение вакцинации в соответствии с национальным календарем профилактических прививок с целью предотвращения/уменьшения вероятности тяжелого (осложненного) течения инфекций, с учетом периода заболевания и получаемой терапии [187, 188, 189].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарий: пациентам, не получающим иммуносупрессивную терапию (таблица 1), могут применяться любые вакцины в соответствии инструкцией (инактивированные и живые). Пациентам, получающим иммуносупрессивную терапию, не назначаются вакцины (живые).
В настоящее время нет однозначных данных об оптимальном интервале до возможности применения вакцин (живых) после завершения иммуносупрессивной терапии.
Согласно [Методическим указаниям МУ 3.3.1.1095-02. "Медицинские противопоказания к проведению профилактических прививок препаратами национального календаря прививок"], дозой кортикостероидов системного действия, вызывающей иммуносупрессию, является для преднизолона** 2 мг/кг/сут, принимаемой в течение 14 дней и более; введение вакцин (живых) этим пациентам допускается через 1 месяц и более после окончания терапии. Использование такой дозы в течение менее 2 недель или меньших доз в течение более длительного периода не ведет к развитию выраженной иммуносупрессии, так что введение живых вакцин возможно сразу по окончании курса лечения. Использование поддерживающих доз глюкокортикоидов, а также ингаляционное, местное или внутрисуставное их применение не является противопоказанием к введению любых вакцин".
Вакцины (живые) могут быть назначены не ранее, чем через 1 - 3 мес. после завершения иммуносупрессивной терапии [187, 188, 190]. В случае применения высоких доз глюкокортикоидов - интервал после окончания лечения и возможностью введения вакцин (живых) может составлять до 6 месяцев в зависимости от инструкции к препарату [187].
Необходимую иммунизацию с использованием вакцин (живых) следует, при возможности, проводить до старта иммуносупрессивной терапии. В ином случае, иммунизация может быть продолжена при установлении контроля над заболеванием, при необходимости его поддержания - на фоне назначения базисной терапии, строгого соблюдения диетологических и других рекомендаций врача-гастроэнтеролога. Иммуносупрессивное лечение может быть начато не ранее, чем через 3 - 4 недели после введения вакцин (живых) [187, 188].
У ряда пациентов с воспалительными заболеваниями кишечника сохраняется риск недостаточного иммунного ответа после проведения стандартной схемы вакцинации, в связи с чем возможно селективное проведение выборочного контроля напряженности иммунитета не ранее, чем через 1 месяц после завершенной вакцинации (например, после вакцины для профилактики вирусного гепатита B** - Определение антител к поверхностному антигену (anti-HBs) вируса гепатита B (Hepatitis В virus) в крови, количественное исследование) с последующим введением бустерной дозы вакцины при отсутствии защитных титров антител [187].
Таблица 1
Перечень лекарственных препаратов, применяемых в терапии ВЗК, в зависимости от наличия иммуносупрессивного действия
Обладающие иммуносупрессивным действием
Глюкокортикоиды (преднизолон**, метилпреднизолон**, будесонид**)
Азатиоприн**
#Меркаптопурин**
#Такролимус**
#Циклоспорин**
Инфликсимаб** (включая биосимиляры)
Адалимумаб** (включая биосимиляры)
#Голимумаб**
Устекинумаб**
#Тофацитиниб**
#Упадацитиниб
Не обладающие иммуносупрессивным действием
Аминосалициловая кислота**
Сульфасалазин**
#Ведолизумаб** <1>
--------------------------------
Примечание:
<1> Ведолизумаб не включен в список препаратов, обладающих иммуносупрессивным действием, поскольку обладает селективным действием на кишечник, тем не менее, согласно инструкции, в очень редких случаях могут возникать инфекционные осложнения
Особо высок у пациентов с ВЗК риск тяжелого течения инфекций, вызванных пневмококком, вирусами гриппа, гепатита В, кори, краснухи, эпидемического паротита, ветряной оспы.
- Вакцинацию против пневмококковой инфекции пациентам с язвенным колитом с профилактической целью рекомендовано проводить последовательно, начиная с однократной дозы Вакцины для профилактики пневмококковой инфекции полисахаридная, конъюгированная, адсорбированная - ПКВ13 наиболее широкой валентности с последующим введением Вакцины для профилактики пневмококковых инфекций - ППВ23 с минимальным интервалом 8 недель. Повторная вакцинация предусмотрена с применением пневмококковой полисахаридной 23-валентной вакцины через 5 лет [188].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
- Рекомендовано пациентам с язвенным колитом проведение ежегодной вакцинации против гриппа при подготовке к сезону гриппа с применением вакцин (инактивированных) с профилактической целью [187, 188].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
- Рекомендовано пациентам с язвенным колитом перед назначением иммуносупрессивной терапии при отсутствии подтверждения перенесенной инфекции или выполненной вакцинации против гепатита В, ветряной оспы, кори, краснухи и эпидемического паротита проведение соответствующей вакцинации [187, 188].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: вакцинация проводится в соответствии с инструкциями
- Рекомендована с осторожностью пациентам с язвенным колитом вакцинация от COVID-19 вакцинами для профилактики COVID-19**/(с до 12 лет) пациентам с болезнью Крона с целью предотвращения/уменьшения вероятности тяжелого (осложненного) течения инфекций, с учетом периода заболевания и получаемой терапии [191].
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 2).
Комментарий: Кратность вакцинации определяется нормативными документами Минздрава России.
Есть данные, что пациенты с ВЗК вырабатывают иммунитет, но он может быть ниже особенно у получающих иммуносупрессивную терапию [192]
Нет данных об ухудшении течения основного заболевания на фоне вакцинации [192].
5.3. Диспансерное наблюдение
В связи с прогрессирующим характером заболевания пациенты, страдающие ЯК, должны получать постоянную (пожизненную) терапию и проходить регулярный (пожизненный) мониторинг активности заболевания. Контроль активности заболевания позволяют мониторировать не только инструментальные методы исследования, но и лабораторные методы анализа маркеров воспаления, в первую очередь, уровня фекального кальпротектина, концентрация которого в стуле коррелирует со степенью активности воспалительного процесса в кишечнике.
Периодичность и объем диспансерного наблюдения определяется индивидуально, но у большинства пациентов целесообразно придерживаться следующего:
- Рекомендовано для детей с ЯК, в среднем, каждые 3 месяца - осмотр врачом-гастроэнтерологом (или врачом-педиатром с соответствующей специализацией) с полным объективным исследованием, включая перианальную область, оценка физического и полового развития, общий (клинический) анализ крови развернутый, исследование уровня СРБ, определение уровня фекального кальпротектина [2].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: если ребенок наблюдается в стационаре - осмотры и исследования не дублируются.
- Не рекомендовано детям с ЯК рутинное (ежегодное) эндоскопическое исследование при отсутствии клинических показаний (сомнений в диагнозе, необходимости исключения сопутствующих состояний, нарастания клинических проявлений, подозрений на осложнения, необходимости контроля после оперативного лечения) в большинстве случаев не проводится [2].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
- При ухудшении состояния, нарастании уровня маркеров воспаления (C-реактивного белка, фекального кальпротектина) детям с ЯК рекомендовано выполнять (илео) колоноскопию для оценки активности заболевания [2].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: проводится в стационарных условиях (см. раздел 2).
- Необходимо полное обследование, включая эндоскопическое, патолого-анатомическое (гистологическое), лабораторное, при переходе подростка с ЯК во взрослую сеть для дальнейшего наблюдения [2].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: проводится в стационарных условиях
5.4. Мониторинг пациентов, получающих иммуносупрессивную терапию.
- При назначении иммуносупрессивной и биологической терапии рекомендовано предварительное обследование на туберкулезную инфекцию (Внутрикожная проба с туберкулезным аллергеном, Исследование уровня интерферона-гамма на антигены Mycobacterium tuberculosis complex в крови, Компьютерная томография органов грудной полости), строгое соблюдение доз и графика введения препарата и регулярный контроль [31].
(УУР - C; УДД - 5)
Комментарии:
1. Перед началом биологической терапии консультация врача-фтизиатра (Прием (осмотр, консультация) врача-фтизиатра первичный) - скрининг на туберкулез (см. соответствующие рекомендации);
2. Биологическая терапия требует строгого соблюдения доз и графика введения (нерегулярное введение повышает риск инфузионных реакций и неэффективности);
3. На фоне иммуносупрессивной терапии обязательным является контроль уровня лейкоцитов, тромбоцитов, эритроцитов и гемоглобина (общий (клинический) анализ крови развернутый ежемесячно), анализ крови биохимический общетерапевтический (печеночные пробы (определение активности аланинаминотрансферазы, аспартатаминотрансферазы, гамма-глютамилтрансферазы, щелочной фосфатазы в крови, исследование уровня общего билирубина в крови), Исследование уровня креатинина в крови, Исследование уровня панкреатической амилазы в крови, Исследование уровня липазы в крови), скрининг на туберкулез (см. соответствующие рекомендации).
- С целью уменьшения рисков, связанных с назначением кортикостероидов системного действия, рекомендовано строгое соблюдение принципов гормональной терапии при ВЗК [30].
(УУР - C; УДД - 5)
Комментарии: кортикостероиды системного действия не могут применяться в качестве поддерживающей терапии. При назначении гормональной терапии необходимо учитывать следующее:
1. Постепенное снижение дозы кортикостероидов системного действия до полной отмены - строго обязательно;
2. Суммарная продолжительность гормональной терапии не должна превышать 12 недель;
3. Обязательным является сопутствующий прием препаратов кальция, витамина D и его аналогов, ингибиторов протонного насоса;
4. В период лечения необходим регулярный исследование уровня глюкозы в крови.
6. Организация оказания медицинской помощи
Пациентам с язвенным колитом, в зависимости от необходимости, может быть оказана медицинская помощь любого вида, условия, формы, предусмотренных законодательством Российской Федерации.
Диагностику и динамическое наблюдение с подбором и коррекцией терапии осуществляет врач-гастроэнтеролог (врач-педиатр с опытом оказания медицинской помощи таким пациентам), также на всех этапах может быть необходимо участие врача-педиатра, врача общей практики (семейного врача), врача-инфекциониста, врача-ревматолога, врача-аллерголога-иммунолога, медицинского психолога и других (по клинической необходимости)
Показания для экстренной или неотложной госпитализации в медицинскую организацию:
1) наличие осложнений язвенного колита, требующих оказания пациенту специализированной медицинской помощи в экстренной и неотложной форме.
2) наличие осложнений лечения (хирургическое вмешательство, биологическая терапия, гормональная и цитостатическая терапия и т.д.) язвенного колита.
Показания для плановой госпитализации в медицинскую организацию:
1) необходимость выполнения сложных интервенционных диагностических медицинских вмешательств, требующих последующего наблюдения в условиях круглосуточного или дневного стационара;
2) наличие показаний к специализированному лечению язвенного колита (хирургическое вмешательство, гормональная и цитостатическая терапия, биологическая и таргетная терапия), требующему наблюдения в условиях круглосуточного или дневного стационара.
Показания к выписке пациента из медицинской организации:
1) завершение курса лечения, или одного из этапов оказания специализированной, в том числе высокотехнологичной медицинской помощи, в условиях круглосуточного или дневного стационара при условии отсутствия осложнений лечения, требующих медикаментозной коррекции и/или медицинских вмешательств в стационарных условиях;
2) отказ пациента или его законного представителя от специализированной, в том числе высокотехнологичной медицинской помощи в условиях круглосуточного или дневного стационара, установленной консилиумом медицинской организации, оказывающей лечение язвенного колита при условии отсутствия осложнений основного заболевания и/или лечения, требующих медикаментозной коррекции и/или медицинских вмешательств в стационарных условиях;
3) необходимость перевода пациента в другую медицинскую организацию по соответствующему профилю оказания медицинской помощи. Заключение о целесообразности перевода пациента в профильную медицинскую организацию осуществляется после предварительной консультации по предоставленным медицинским документам и/или предварительного осмотра пациента врачами специалистами медицинской организации, в которую планируется перевод.
7. Дополнительная информация (в том числе факторы, влияющие на исход заболевания или состояния)
Риск тяжелого обострения ЯК в течение жизни составляет 15%, при этом вероятность тяжелой атаки выше у больных с тотальным поражением толстой кишки. При проведении адекватной противорецидивной терапии в течение 5 лет обострений удается избежать у половины пациентов, а в течение 10 лет - у 20% больных. В течение первого года после постановки диагноза вероятность колэктомии составляет 4 - 9% (при тяжелой атаке - около 50%), в дальнейшем с каждым годом заболевания риск колэктомии увеличивается на 1%. Факторами риска агрессивного течения ЯК являются детский и подростковый возраст на момент начала заболевания, прогрессирование поражения от дистального (проктита) к тотальному и первичный склерозирующий холангит.
К хроническим кишечным осложнениям ЯК относят дисплазию эпителия высокой степени и колоректальный рак. У больных с длительным анамнезом ЯК существенно повышен риск колоректального рака, что обусловливает необходимость регулярного обследования для выявления дисплазии эпителия толстой кишки. На вероятность развития рака влияют следующие факторы:
1) длительность анамнеза ЯК: риск колоректального рака составляет 2% при 10-летнем, 8% - при 20-летнем и 18% - при 30-летнем анамнезе [126];
2) начало заболевания в детском и подростковом возрасте, хотя этот фактор может лишь отражать длительность анамнеза и не являться независимым предиктором колоректального рака [145];
3) наличие первичного склерозирующего холангита [146],
4) семейный анамнез колоректального рака,
5) тяжелые обострения ЯК в анамнезе или непрерывное течение ЯК. Последствием высокой активности ЯК может являться "воспалительный полипоз", также являющийся фактором риска развития колоректального рака [147].
Послеоперационные осложнения
В послеоперационном периоде возможны как общехирургические осложнения - гнойно-септические инфекции, спаечная кишечная непроходимость [148], так и осложнения, связанные с особенностью течения иммунного заболевания - резервуарит и каффит [149, 150]. В послеоперационном периоде возможны осложнения, обусловленные техникой формирования резервуара - несостоятельность резервуарно-анального анастомоза или резервуара, либо формирование стриктур или свищей, а также бесплодие у женщин, как результат спаечного процесса в малом тазу [151].
К факторам высокого риска послеоперационных осложнений, обусловливающих выбор объема операции, относится лечение кортикостероидами системного действия в высоких дозах, острый тяжелый колит, тяжелый дефицит веса и недифференцированный колит, не позволяющий исключить болезнь Крона толстой кишки [132]. Отмечено влияние лекарственной терапии на частоту осложнений хирургических вмешательств. Так, прием преднизолона** в дозе более 20 мг в течение более чем 6 недель повышает риск хирургических осложнений [152]. Предоперационный прием азатиоприна** не ухудшает исход хирургического лечения [153, 154], в то время как введение инфликсимаба** (разрешен детям с 6 лет) и #циклоспорина** незадолго до операции может увеличивать частоту послеоперационных осложнений, хотя данные по инфликсимабу** остаются противоречивыми [155, 156]. Гипоальбуминемия, потеря веса в предоперационном периоде, так же, как и терапия кортикостероидами системного действия, увеличивают риск послеоперационных осложнений [157, 158].
Критерии оценки качества медицинской помощи
Критерии оценки качества специализированной медицинской помощи детям при язвенном колите (коды по МКБ - 10: K51)
N п/п
Критерии оценки качества
Оценка выполнения
1.
Выполнена колоноскопия (с проведением илеоскопии) (при установлении диагноза и при решении вопроса о колэктомии (за исключением пациентов с острым тяжелым колитом))
Да/Нет
2.
Выполнена ректосигмоидоскопия (при остром тяжелом колите или сверхтяжелом колите) (при установлении диагноза (при отсутствии стриктур кишечника))
Да/Нет
3.
Выполнена биопсия тонкой кишки эндоскопическая и/или биопсия ободочной кишки эндоскопическая, и/или биопсия сигмовидной кишки с помощью видеоэндоскопических технологий, и/или биопсия прямой кишки с помощью видеоэндоскопических технологий (при установлении диагноза)
Да/Нет
4.
Выполнено исследование кала на наличие токсина клостридии диффициле (Clostridium difficile) или иммунохроматографическое экспресс-исследование кала на токсины A и B клостридии (Clostridium difficile), или молекулярно-биологическое исследование фекалий на возбудителя диффициального клостридиоза (Clostridium difficile) (при остром начале диареи и/или при недавно проведенном курсе антибиотикотерапии или пребывании в стационаре)
Да/Нет
5.
Проведено лечение препаратом 5-АСК и аналогичными препаратами (A07EC) (при легкой и среднетяжелой активности язвенного колита, при отсутствии медицинских противопоказаний)
Да/Нет
6.
Проведено лечение кортикостероидами системного действия или азатиоприном**, или #меркаптопурином**, или #такролимусом**, или #циклоспорином**, или инфликсимабом**, или адалимумабом**, или #голимумабом**, или #ведолизумабом** (при тяжелом колите, в зависимости от медицинских показаний и при отсутствии медицинских противопоказаний)
Да/Нет
Список литературы
1. Azevedo V, et al. Biosimilars: considerations for clinical practice. Considerations Med 2017;1:13-18, Гущина Ю.Ш., Зырянов С.К., Орлихина И.А. Клинические и фармакоэкономические аспекты изменения анти-ФНО терапии по немедицинским причинам // Качественная клиническая практика. - 2017. - N 2. - С. 35 - 48.
2. Корниенко Е.А. Воспалительные заболевания кишечника у детей / Корниенко Е.А. - М.: Прима Принт, 2019. - 228 с.: ил. - ISBN 978-5-6042241-1-3.
3. Benchimol E. I., Fortinsky K. J., Gozdyra P. et al. Epidemiology of pediatric inflammatory bowel disease: a systematic review of international trends. Inflamm. Bowel. Dis. 2011; 17: 423-439.
4. Henderson P., Hansen R., Cameron F. L. et al. Rising incidence of pediatric inflammatory bowel disease in Scotland. Inflamm. Bowel. Dis. 2012; 18: 999-1005.
5. Heyman M. B., Kirschner B. S., Gold B. D. et al. Children with earlyonset inflammatory bowel disease (IBD): analysis of a pediatric IBD consortium registry. J. Pediatr. 2005; 146: 35-40.
6. Levine A, Griffiths A, Markowitz J, et al. Pediatric modification of the Montreal classification for inflammatory bowel disease: the Paris classification. Inflamm Bowel Dis 2011;17:1314-21
7. Levine A., Koletzko S., Turner D. et al. European Society of Pediatric Gastroenterology, Hepatology, and Nutrition. ESPGHAN revised porto criteria for the diagnosis of inflammatory bowel disease in children and adolescents. J Pediatr Gastroenterol Nutr. 2014 Jun;58(6):795-806
8. Turner D., Frank M. Ruemmele, Esther Orlanski-Meyer et al. Management of Paediatric Ulcerative Colitis, Part 1: Ambulatory Care-An Evidence-based Guideline From European Crohn's and Colitis Organization and European Society of Paediatric Gastroenterology, Hepatology and Nutrition. JPGN 2018;67: 257-291
9. Turner D., Otley A.R., Mack D., et al. Development, validation, and evaluation of a pediatric ulcerative colitis activity index: a prospective multicenter study. Gastroenterology. 2007;133:423-432
10. Parragi L., Fournier N., Zeitz J., et al. Swiss IBD Cohort Study Group, Colectomy Rates in Ulcerative Colitis are Low and Decreasing: 10-year Follow-up Data From the Swiss IBD Cohort Study, Journal of Crohn's and Colitis, Volume 12, Issue 7, July 2018, Pages 811 - 818
11. Rinawi F., Assa A., Eliakim R. et al. Risk of Colectomy in Patients With Pediatric-onset Ulcerative Colitis. J Pediatr Gastroenterol Nutr. 2017 Oct;65(4):410-415
12. Turner D., Walsh C.M., Benchimol E.I., et al. Severe paediatric ulcerative colitis: incidence, outcomes and optimal timing for second-line therapy. Gut. 2008;57:331-338
13. Turner D., Mack D., Leleiko N., et al. Severe pediatric ulcerative colitis: a prospective multicenter study of outcomes and predictors of response. Gastroenterology. 2010;138:2282-2291
14. Matsui T., Yao T., Sakurai T., et al. Clinical features and pattern of indeterminate colitis: Crohn's disease with ulcerative colitis-like clinical presentation. J Gastroenterol 2003;38:647 - 55.
15. Aloi M, Cucchiara S. Extradigestive manifestations of IBD in pediatrics. Eur Rev Med Pharmacol Sci 2009;13(suppl 1):23-32.
16. Jose FA, Garnett EA, Vittinghoff E, et al. Development of extraintestinal manifestations in pediatric patients with inflammatory bowel disease. Inflamm Bowel Dis 2009;15:63-8.
17. Dotson JL, Hyams JS, Markowitz J, et al. Extraintestinal manifestations of pediatric inflammatory bowel disease and their relation to disease type and severity. J Pediatr Gastroenterol Nutr 2010; 51:140-5.
18. Hyams JS. Extraintestinal manifestations of inflammatory bowel disease in children. J Pediatr Gastroenterol Nutr 1994;19:7-21.
19. Hyams JS. Crohn's disease in children. Pediatr Clin North Am 1996;43:255-77.
20. Winesett M. Inflammatory bowel disease in children and adolescents. Pediatr Ann 1997;26:227-34.
21. Mamula P, Markowitz JE, Baldassano RN. Inflammatory bowel disease in early childhood and adolescence: special considerations. Gastroenterol Clin North Am 2003;32:967-95.
22. Charatcharoenwitthaya P, Lindor KD. Primary sclerosing cholangitis: diagnosis and management. Curr Gastroenterol Rep 2006;8:75-82.
23. Broome U, Lofberg R, Veress B, et al. Primary sclerosing cholangitis and ulcerative colitis: evidence for increased neoplastic potential. Hepatology 1995;22:1404-8.
24. Fevery J, Henckaerts L, Van Oirbeek R, et al. Malignancies and mortality in 200 patients with primary sclerosering cholangitis: a long-term single-centre study. Liver Int 2012;32:214-22.
25. Cullen SN, Chapman RW. The medical management of primary sclerosing cholangitis. Semin Liver Dis 2006;26:52-61.
26. Van Limbergen J., Russell R. K., Drummond H. E. et al. Definition of phenotypic characteristics of childhood-onset inflammatory bowel disease. Gastroenterology. 2008; 135: 1114-1122.
27. Gower-Rousseau C., Dauchet L., Vernier-Massouille G. et al. The natural history of pediatric ulcerative colitis: a population-based cohort study. Am. J. Gastroenterol. 2009; 104: 2080-2088.
28. Travis S. P. L., Stange E. F., Le mann M. et al. European evidencebased consensus on the management of ulcerative colitis: current management. J. Crohn Colitis. 2008; 2: 24-62.
29. Turner D, Travis SP, Griffiths AM, Ruemmele FM, Levine A, Benchimol EI, Dubinsky M, Alex G, Baldassano RN, Langer JC, Shamberger R, Hyams JS, Cucchiara S, Bousvaros A, Escher JC, Markowitz J, Wilson DC, van Assche G, Russell RK; European Crohn's and Colitis Organization; Porto IBD Working Group, European Society of Pediatric Gastroenterology, Hepatology, and Nutrition. Consensus for managing acute severe ulcerative colitis in children: a systematic review and joint statement from ECCO, ESPGHAN, and the Porto IBD Working Group of ESPGHAN. Am J Gastroenterol. 2011 Apr;106(4):574-88.
30. Turner D, Levine А, Escher JC et al. Management of Pediatric Ulcerative Colitis: Joint ECCO and ESPGHAN Evidence-based Consensus Guidelines. J. Pediatr. Gastroenterol. Nutr. 2012; 55: 340-361.
31. Magro F, Gionchetti P, Eliakim R. et al. European Crohn's and Colitis Organisation [ECCO]. Third European Evidence-based Consensus on Diagnosis and Management of Ulcerative Colitis. Part 1: Definitions, Diagnosis, Extra-intestinal Manifestations, Pregnancy, Cancer Surveillance, Surgery, and Ileo-anal Pouch Disorders. J Crohns Colitis. 2017 Jun 1;11(6):649-670.
32. Turner D, Ruemmele FM, Orlanski-Meyer E. et al. Management of Paediatric Ulcerative Colitis, Part 2: Acute Severe Colitis-An Evidence-based Consensus Guideline From the European Crohn's and Colitis Organization and the European Society of Paediatric Gastroenterology, Hepatology and Nutrition. J Pediatr Gastroenterol Nutr. 2018 Aug;67(2):292-310
33. Turner D, Ruemmele FM, Orlanski-Meyer E. et al. Management of Paediatric Ulcerative Colitis, Part 1: Ambulatory Care-An Evidence-based Guideline From European Crohn's and Colitis Organization and European Society of Paediatric Gastroenterology, Hepatology and Nutrition. J Pediatr Gastroenterol Nutr. 2018 Aug;67(2):257-291
34. Matowicka-Karna J. Markers of inflammation, activation of blood platelets and coagulation disorders in inflammatory bowel diseases. Postepy Hig Med Dosw (Online). 2016 Apr 13;70:305-12
35. Bischoff SC, Escher J,  X,
X, ![]() S, Krznaric Z, Schneider S, Shamir R, Stardelova K, Wierdsma N, Wiskin AE, Forbes A. ESPEN practical guideline: Clinical Nutrition in inflammatory bowel disease. Clin Nutr. 2020 Mar;39(3):632-653. doi: 10.1016/j.clnu.2019.11.002
S, Krznaric Z, Schneider S, Shamir R, Stardelova K, Wierdsma N, Wiskin AE, Forbes A. ESPEN practical guideline: Clinical Nutrition in inflammatory bowel disease. Clin Nutr. 2020 Mar;39(3):632-653. doi: 10.1016/j.clnu.2019.11.002
36. Rodeman JF, Dubberke ER, Reske KA et al. Incidence of Clostridium difficile in inflammatory bowel disease. Clin Gastroenterol Hepatol. 2007; 5: 339-344
37. Mack D. R., Langton C., Markowitz J. et al. Laboratory values for children with newly diagnosed inflammatory bowel disease. Pediatrics. 2007; 119: 1113-1119.
38. Weinstein T. A., Levine M., Pettei M. J. et al. Age and family history at presentation of pediatric inflammatory bowel disease. J. Pediatr. Gastroenterol. Nutr. 2003; 37: 609-613.
39. Degraeuwe PL, Beld MP, Ashorn M, et al. Faecal calprotectin in suspected paediatric inflammatory bowel disease. J Pediatr Gastroenterol Nutr 2015;60:339-46.
40. Koninckx CR, Donat E, Benninga MA, Broekaert IJ, Gottrand F, Kolho KL, Lionetti P, Miele E, Orel R, Papadopoulou A, Pienar C,  MG, Wilschanski M, Thapar N. The Use of Fecal Calprotectin Testing in Paediatric Disorders: A Position Paper of the European Society for Paediatric Gastroenterology and Nutrition Gastroenterology Committee. J Pediatr Gastroenterol Nutr. 2021 Apr 1;72(4):617-640. doi: 10.1097/MPG.0000000000003046. PMID: 33716293
MG, Wilschanski M, Thapar N. The Use of Fecal Calprotectin Testing in Paediatric Disorders: A Position Paper of the European Society for Paediatric Gastroenterology and Nutrition Gastroenterology Committee. J Pediatr Gastroenterol Nutr. 2021 Apr 1;72(4):617-640. doi: 10.1097/MPG.0000000000003046. PMID: 33716293
41. Koninckx R., Donat E., Benninga M. et al. The use of fecal calprotectin testing in paediatric disorders. A position paper of the ESPGHAN Gastroenterology Committee. Journal of Pediatric Gastroenterology and Nutrition, Publish Ahead of Print DOI: 10.1097/MPG.0000000000003046
42. Travis SP, Schnell D, Krzeski P, et al. Reliability and Initial Validation of the Ulcerative Colitis Endoscopic Index of Severity. Gastroenterology 2013;145(5):987 95. DOI: 10.1053/j.gastro.2013.07.024
43. Schroeder KW, Tremaine WJ, Ilstrup DM. Coated oral 5 aminosalicylic acid therapy for mildly to moderately active ulcerative colitis. A randomized study. New England Journal of Medicine 1987;317(26):1625 9. DOI: 10.1056/NEJM198712243172603.
44. Beattie R. M., Nicholls S. W., Domizio P. et al. Endoscopic assessment of the colonic response to corticosteroids in children with ulcerative colitis. J. Pediatr. Gastroenterol. Nutr. 1996; 22: 373-379.
45. North American Society for Pediatric Gastroenterology, Hepatology, and Nutrition; Colitis Foundation of America, Bousvaros A, Antonioli DA, Colletti RB, et al. Differentiating ulcerative colitis from Crohn disease in children and young adults: report of a working group of the North American Society for Pediatric Gastroenterology, Hepatology, and Nutrition and the Crohn's and Colitis Foundation of America. J Pediatr Gastroenterol Nutr. 2007 May;44(5):653-74. doi: 10.1097/MPG.0b013e31805563f3. PMID: 17460505.
46. Oliva S, Thomson M, de Ridder L, et al. Endoscopy in Pediatric Inflammatory Bowel Disease: A Position Paper on Behalf of the Porto IBD Group of the European Society for Pediatric Gastroenterology, Hepatology and Nutrition. J Pediatr Gastroenterol Nutr. 2018 Sep;67(3):414-430.
47. Ивашкин В.Т., Шелыгин Ю.А., Белоусова Е.А. и др. ПРОЕКТ КЛИНИЧЕСКИХ РЕКОМЕНДАЦИЙ ПО ДИАГНОСТИКЕ И ЛЕЧЕНИЮ ЯЗВЕННОГО КОЛИТА. Колопроктология. 2019;18(4):7-36. https://doi.org/10.33878/2073-7556-2019-18-4-7-36
48. Higuchi L.M., Bousvaros A. Clinical presentation and diagnosis of inflammatory bowel disease in children. UpToDate, Oct. 2020 https://www.uptodate.com/contents/clinical-presentation-and-diagnosis-of-inflammatory-bowel-disease-in-children
49. Magro F., Langner C., Driessen A. et al on behalf of the European Society of Pathology (ESP) and the European Crohn's and Colitis Organisation (ECCO), European consensus on the histopathology of inflammatory bowel disease, Journal of Crohn's and Colitis, Volume 7, Issue 10, November 2013, Pages 827 - 851, https://doi.org/10.1016/j.crohns.2013.06.001
50. Lamb CA, Kennedy NA, Raine T, et al. IBD guidelines eDelphi consensus group, Gaya DR, Iqbal TH, Taylor SA, Smith M, Brookes M, Hansen R, Hawthorne AB. British Society of Gastroenterology consensus guidelines on the management of inflammatory bowel disease in adults. Gut. 2019 Dec;68(Suppl 3):s1-s106. doi: 10.1136/gutjnl-2019-318484. Epub 2019 Sep 27. Erratum in: Gut. 2021 Apr;70(4):1. PMID: 31562236; PMCID: PMC6872448.
51. Leidenius M, Kellokumpu I, Husa A, et al. Dysplasia and carcinoma in longstanding ulcerative colitis: an endoscopic and histological surveillance programme. Gut. 1991 Dec;32(12):1521-5.
52. Glickman J. N., Bousvaros A., Farraye F. A. et al. Pediatric patients with untreated ulcerative colitis may present initially with unusual morphologic findings. Am. J. Surg. Pathol. 2004; 28: 190-197.
53. Levine A., de Bie C. L., Turner D. et al. Atypical disease phenotypes in paediatric ulcerative colitis: 5-year analyses of the EUROKIDS registry. Inflamm. Bowel Dis. 2013 Feb;19(2):370-7.
54. Robert M. E., Tang L., Hao L. M. et al. Patterns of inflammation in mucosal biopsies of ulcerative colitis: perceived differences in pediatric populations are limited to children younger than 10 years. Am. J. Surg. Pathol. 2004; 28: 183-189.
55. Haskell H., Andrews C. W., Jr., Reddy S. I. et al. Pathologic features and clinical significance of "backwash" ileitis in ulcerative colitis. Am. J. Surg. Pathol. 2005; 29: 1472-1481.
56. https://www.uptodate.com/contents/clinical-manifestations-and-complications-of-inflammatory-bowel-disease-in-children-and-adolescents?search=ulcerative%20colitis&source=search_result&selectedTitle=5~150&usage_type=default&display_rank=5
57. Benchimol EI, Turner D, Mann EH, et al. Toxic megacolon in children with inflammatory bowel disease: clinical and radiographic characteristics. Am J Gastroenterol 2008;103:1524-31
58. Winthrop J. D. et al. Ulcerative and granulomatous colitis in children. Comparison of double-and single-contrast studies // Radiology. - 1985. - Т. 154. - N. 3. - С. 657 - 660.
59. Корнеева О.И., Ивашкин В.Т. Антибиотикоассоциированный колит: патоморфология, клиника, лечение. Российский журнал гастроэнтерологии, гепатологии, колопроктологии. 2007. Т. 17. N 3. С. 65 - 71
60. Ивашкин В.Т., Шептулин А.А., Шифрин О.С., Галимова С.Ф., Юрманова Е.Н. Микроскопический колит: клинические формы, диагностика, лечение. Российский журнал гастроэнтерологии, гепатологии, колопроктологии. 2006. Т. 16, N 6. С. 56 - 60
61. Koletzko S., Niggemann B., Arato A. et al. Diagnostic approach and management of cow's milk protein allergy in infants and children: a practical guideline of the GI-committee of ESPGHAN. J Pediatr Gastroenterol Nutr. 2012; 55: 221-229.
62. Glocker E. O., Frede N., Perro M. et al. Infant colitis - it's in the genes. Lancet. 2010; 376: 1272.
63. Glocker E. O., Kotlarz D., Boztug K. et al. Inflammatory bowel disease and mutations affecting the interleukin-10 receptor. N. Engl. J. Med. 2009; 361: 2033-2045.
64. Begue B., Verdier J., Rieux-Laucat F. et al. Defective IL10 signaling defining a subgroup of patients with inflammatory bowel disease. Am. J. Gastroenterol. 2011; 106: 1544-1555.
65. Белоусова Е.А., Никитина Н.В., Цодикова О.М. Лечение язвенного колита легкого и среднетяжелого течения. Фарматека. 2013. N 2. С. 42 - 46
66. Халиф И.Л. Лечебная тактика при язвенном колите. Российский журнал гастроэнтерологии, гепатологии, колопроктологии, 2006. Т 16. N 3. С. 58 - 62
67. Ungaro R, Colombel JF, Lissoos T, Peyrin-Biroulet L. A Treat-to-Target Update in Ulcerative Colitis: A Systematic Review. Am J Gastroenterol. 2019 Jun;114(6):874-883. doi: 10.14309/ajg.0000000000000183. PMID: 30908297; PMCID: PMC6553548.
68. https://utd.vuonxa.com/d/topic.htm?path=management-of-mild-to-moderate-ulcerative-colitis-in-children-and-adolescents
69. Homik J, Suarez-Almazor ME, Shea B, Cranney A, Wells G, Tugwell P. Calcium and vitamin D for corticosteroid-induced osteoporosis. Cochrane Database Syst Rev. 2000;1998(2):CD000952.
70. https://www.uptodate.com/contents/prevention-and-treatment-of-glucocorticoid-inducedosteoporosis?search=corticosteroid%E2%80%90induced%20osteoporosis&topicRef=7988&source=see_link.
71. Dignass A, et al, Second EUROPEAN evidence-based Consensus on the diagnosis and management of ulcerative colitis: Current management, Journal of Crohn's and Colitis (2012).
72. Paoluzi OA, Iacopini F, Pica R, et al. Comparison of two different daily dosages (2.4 vs. 1.2 g) of oral mesalazine in maintenance of remission in ulcerative colitis patients: 1-year follow-up study. Aliment Pharmacol Ther 2005;21:1111-1119, Colitis and Crohn's Foundation (India) consensus statements on use of 5-aminosalicylic acid in inflammatory bowel disease Intest Res. 2020;18(4):355-378. Published online July 13, 2020 DOI: https://doi.org/10.5217/ir.2019.09176
73. Harbord M., Eliakim R., Bettenworth D. et al. European Crohn's and Colitis Organisation [ECCO]. Third European Evidence-based Consensus on Diagnosis and Management of Ulcerative Colitis. Part 2: Current Management. J Crohns Colitis. 2017 Jul 1;11(7):769-784.
74. Kolho K. L., Raivio T., Lindahl H. et al. Fecal calprotectin remains high during glucocorticoid therapy in children with inflammatory bowel disease. Scand. J. Gastroenterol. 2006; 41: 720-725.
75. Powell-Tuck J., Bown R. L., Lennard-Jones J. E. A comparison of oral prednisolone given as single or multiple daily doses for active proctocolitis. Scand. J. Gastroenterol. 1978; 13: 833-837.
76. Uchida K., Araki T., Toiyama Y. et al. Preoperative steroid-related complications in Japanese pediatric patients with ulcerative colitis. Dis. Colon Rectum. 2006; 49: 74-79.
77. Gisbert J. P., Linares P. M., McNicholl A. G. et al. Meta-analysis: the efficacy of azathioprine and mercaptopurine in ulcerative colitis. Aliment. Pharmacol. Ther. 2009; 30: 126-137.
78. Khan K. J., Dubinsky M. C., Ford A. C. et al. Efficacy of immunosuppressive therapy for inflammatory bowel disease: a systematic review and meta-analysis. Am. J. Gastroenterol. 2011; 106: 630-642.
79. Barabino A., Torrente F., Ventura A. et al. Azathioprine in paediatric inflammatory bowel disease: an Italian multicentre survey. Aliment. Pharmacol. Ther. 2002; 16: 1125-1130.
80. Kader H. A., Mascarenhas M. R., Piccoli D. A. et al. Experiences with 6-mercaptopurine and azathioprine therapy in pediatric patients with severe ulcerative colitis. J. Pediatr. Gastroenterol. Nutr. 1999; 28: 54-58.
81. Verhave M., Winter H. S., Grand R. J. Azathioprine in the treatment of children with inflammatory bowel disease. J. Pediatr. 1990; 117: 809-814.
82. Pozler O., Chladek J., Maly J. et al. Steady-state of azathioprine during initiation treatment of pediatric inflammatory bowel disease. J. Crohns Colitis. 2010; 4: 623-628.
83. Sandborn W. J. A review of immune modifier therapy for inflam matory bowel disease: azathioprine, 6-mercaptopurine, cyclosporine, and methotrexate. Am. J. Gastroenterol. 1996; 91: 423-433.
84. De Greef E., Vandenplas Y., Veereman-Wauters G. Opportunistic infections in paediatric inflammatory bowel disease patients. Arch. Dis. Child. 2011; 91: 5-7.
85. Russell R. K., Wilson M. L., Loganathan S. et al. A British Society of Paediatric Gastroenterology, Hepatology and Nutrition survey of the effectiveness and safety of adalimumab in children with inflammatory bowel disease. Aliment. Pharmacol. Ther. 2011; 33: 946-953.
86. https://www.uptodate.com/contents/mercaptopurine-drug-information?search=ulcerative%20colitis%20treatment&topicRef=5871&source=see_link
87. Bousvaros A., Kaplan JL. Management of the hospitalized child or adolescent with acute severe ulcerative colitis. UpToDate, Dec 12. 2023 (https://www.uptodate.com/contents/management-of-the-hospitalized-child-or-adolescent-with-acute-severe-ulcerative-colitis?search=Management%20of%20severe%20or%20refractory%20ulcerative%20colitis%20in%20children%20and%20adolescents&source=search_result&selectedTitle=1%7E150&usage_type=default&display_rank=1)
88. Aloi M, Di Nardo G, Conte F, Mazzeo L, Cavallari N, Nuti F, Cucchiara S, Stronati L. Methotrexate in paediatric ulcerative colitis: a retrospective survey at a single tertiary referral centre. Aliment Pharmacol Ther. 2010 Oct;32(8):1017-22
89. Miele E, Shamir R, Aloi M, Assa A, Braegger C, Bronsky J, de Ridder L, Escher JC, Hojsak I,  S, Koletzko S, Levine A, Lionetti P, Martinelli M, Ruemmele F, Russell RK, Boneh RS, van Limbergen J, Veereman G, Staiano A. Nutrition in Pediatric Inflammatory Bowel Disease: A Position Paper on Behalf of the Porto Inflammatory Bowel Disease Group of the European Society of Pediatric Gastroenterology, Hepatology and Nutrition. J Pediatr Gastroenterol Nutr. 2018 Apr;66(4):687-708
S, Koletzko S, Levine A, Lionetti P, Martinelli M, Ruemmele F, Russell RK, Boneh RS, van Limbergen J, Veereman G, Staiano A. Nutrition in Pediatric Inflammatory Bowel Disease: A Position Paper on Behalf of the Porto Inflammatory Bowel Disease Group of the European Society of Pediatric Gastroenterology, Hepatology and Nutrition. J Pediatr Gastroenterol Nutr. 2018 Apr;66(4):687-708
90. Turner D., Griffiths A. M. Acute severe ulcerative colitis in children: a systematic review. Inflamm. Bowel. Dis. 2011; 17: 40-449.
91. Lawson M. M., Thomas A. G., Akobeng A. K. Tumour necrosis factor alpha blocking agents for induction of remission in ulcerative colitis. Cochr. Database Syst. Rev. 2006: CD005112.
92. Rutgeerts P., Sandborn W. J., Feagan B. G. et al. Infliximab for induction and maintenance therapy for ulcerative colitis. N. Engl.J. Med. 2005; 353: 2462-2476.
93. Hyams J., Damaraju L., Blank M. et al. Induction and maintenance therapy with infliximab for children with moderate to severe ulcerative colitis. Clin. Gastroenterol. Hepatol. 2012; 10: 391-399.
94. Baranov A. A., Potapov A. S., Tsimbalova E. G. Vestnik Rossiiskoi akademii meditsinskikh nauk - Annals of the Russian Academy of Medical Sciences. 2011; 6: 36-41.
95. Hyams J. S., Lerer T., Griffiths A. et al. Outcome following infliximab therapy in children with ulcerative colitis. Am. J.Gastroenterol. 2010; 105: 1430-1436.
96. Panaccione R., Ghosh S., Middleton S. et al. Infliximab, azathioprine or infliximab-azathioprine for treatment of moderate to severe ulcerative colitis. The UC SUCCESS trial. J. Crohns Colitis. 2011; 5: 13.
97. Lichtenstein G. R., Diamond R. H., Wagner C. L. et al. Clinical trial: benefits and risks of immunomodulators and maintenance infliximab for IBD-subgroup analyses across four randomized trials. Aliment. Pharmacol. Ther. 2009; 30: 210-226.
98. Chaparro M., Guerra I., Munoz-Linares P. et al. Systematic review: antibodies and anti-TNF-alpha levels in inflammatory bowel disease. Aliment. Pharmacol. Ther. 2012; 35: 971-986.
99. Croft NM, Faubion WA Jr, Kugathasan S, Kierkus J, Ruemmele FM, Shimizu T, Mostafa NM, Venetucci M, Finney-Hayward T, Sanchez Gonzalez Y, Bereswill M, Lazar A, Turner D. Efficacy and safety of adalimumab in paediatric patients with moderate-to-severe ulcerative colitis (ENVISION I): a randomised, controlled, phase 3 study. Lancet Gastroenterol Hepatol. 2021 Aug;6(8):616-627. doi: 10.1016/S2468-1253(21) 00142-4. Epub 2021 Jun 19. PMID: 34153231
100. https://grls.rosminzdrav.ru/Grls_View_v2.aspx?routingGuid=ca33f239-4d15-4927-876f-223ca3671b01&t=
101. Bickston SJ, Behm BW, Tsoulis DJ, Cheng J, MacDonald JK, Khanna R, Feagan BG.Vedolizumab for induction and maintenance of remission in ulcerative colitis Cochrane Database Syst Rev. 2014 Aug 8;(8):CD007571.
102. Lam MC1, Bressler B. Vedolizumab for ulcerative colitis and Crohn's disease: results and implications of GEMINI studies. Immunotherapy. 2014;6(9):963-71. doi: 10.2217/imt.14.66.
103. https://www.uptodate.com/contents/vedolizumab-drug-information?search=vedolizumab&topicRef=4060&source=see_link
104. de Ridder L, Assa A, Bronsky J, et al; Paediatric IBD Porto group of ESPGHAN. Use of Biosimilars in Pediatric Inflammatory Bowel Disease: An Updated Position Statement of the Pediatric IBD Porto Group of ESPGHAN. J Pediatr Gastroenterol Nutr. 2019 Jan;68(1):144-153. doi: 10.1097/MPG.0000000000002141. PMID: 30169454
105. Материалы Всероссийской научно-практической конференции с международным участием "Российский колопроктологический форум" Колопроктология, том 18 N 3s 2019, nch 11-12 https://doi.org/10.33878/2073-7556-2019-18-3-pril
106. Franchimont D, Ferrante M, Louis E, et al. Belgian IBD research group (BIRD) position statement 2017 on the use of biosimilars in inflammatory bowel diseases (IBD). Acta Gastroenterol Belg. 2018 Jan-Mar;81(1):49-53. PMID: 29562378.
107. Danese S, Fiorino G, Raine T, et al. ECCO Position Statement on the Use of Biosimilars for Inflammatory Bowel Disease-An Update. J Crohns Colitis. 2017 Jan;11(1):26-34.
108. https://www.uptodate.com/contents/management-of-severe-or-refractory-ulcerative-colitis-in-children-and-adolescents?search=ulcerative%20colitis%20hemorrhage&source=search_result&selectedTitle=1~150&usage_type=default&display_rank=1
109. Autenrieth DM, Baumgart DC. Toxic megacolon. Inflamm Bowel Dis. 2012 Mar;18(3):584-91.
110. Turner D., Leach S. T., Mack D. et al. Faecal calprotectin, lactoferrin, M2-pyruvate kinase and S100A12 in severe ulcerative colitis: a prospective multicentre comparison of predicting outcomes and monitoring response. Gut. 2010; 59: 1207-1212.
111. Loftus E.V. Jr., Kane S.V., Bjorkman D. Systematic review: short-term adverse effects of 5-aminosalicylic acid agents in the treatment of ulcerative colitis. Aliment Pharmacol Ther 2004;19:179 - 89.
112. Andersson P,  JD. Surgery in ulcerative colitis: indication and timing. Dig Dis. 2009;27(3):335-40
JD. Surgery in ulcerative colitis: indication and timing. Dig Dis. 2009;27(3):335-40
113. Lazzerini M., Bramuzzo M., Maschio M., et al. Thromboembolism in pediatric inflammatory bowel disease: systematic review. Inflamm Bowel Dis 2011;17:2174 - 83
114. Trame M.N., Mitchell L., Krumpel A., et al. Population pharmacokinetics of enoxaparin in infants, children and adolescents during secondary thromboembolic prophylaxis: a cohort study. J Thromb Haemost 2010;8:1950 - 8.
115. Nowak-Gottl U., Bidlingmaier C., Krumpel A., et al. Pharmacokinetics, efficacy, and safety of LMWHs in venous thrombosis and stroke in neonates, infants and children. Br J Pharmacol 2008;153:1120 - 7
116. Baillie C.T., Smith J.A. Surgical strategies in pediatric IBD. \\ World J. Gastroenterol. 2015, May; 21(20): 6101-6116.
117. Ishii H., Kawai K, Hata K., Shuno Y., Nishikawa T., Tanaka T, et al. Comparison of Functional Outcomes of Patients who Underwent Hand-Sewn or Stapled Ileal Pouch-Anal anastomosis for Ulcerative Colitis. Int. Surg. 2015; 100:1169-76.
118. Ивашкин В.Т., Шелыгин Ю.А., Белоусова Е.А. и соавт. "Проект клинических рекомендаций по диагностике и лечению язвенного колита". // Колопроктология, том 18, N 4, 2019.
119. Levine A, de Bie Cl, Turner D, et al. Atypical disease phenotypes in pediatric ulcerative colitis: 5-year analyses of the EUROKIDS Registry. \\ IBD 2013;19 (2): 370-377.
120. Sako M, Kimura H, Arai K, et al. Restorative proctocolectomy for pediatric patients with ulcerative colitis. Surg Today 2006;36 (2):162-5.
121. Tilney HS, Constantinides V., Ioannides AS, et al. Pouch-anal anastomosis vs straight ileoanal anastomosis in pediatric patients: a meta-analysis. J. Pediatr Surg. 2006; 41:1799-1808.
122. Vei Shaun Siow, Riha Bhatt, Kevin P. Mollen. Management of acute severe ulcerative colitis in Children \\ Seminars in Pediatric Surgery 26 (2017) 367-372/
123. Gan S. A new look at toxic megacolon: an update and review of incidence, etiology, pathogenesis, and management. \\ Am J Gastroenterol. 2003;98(11):2363-2371.
124. с.
125. Proctor ML, Langer JC, Gerstle JT, Kim PCW. Is laparoscopic subtotal colectomy better then open subtotal colectomy in children? \\ J. Pediatr Surg. 2002;37(5):706-708.
126. Messenger DE, Mihailovic D, et al. Subtotal colectomy in severe ulcerative and Crohns colitis: what benefit dose the laparoscopic approach confers? \\ Dis Colon Rectum 2014; 57:1349-1357.
127. Eaden JA, Abrams KR, Mayberry JF. The risk of colorectal cancer in ulcerative colitis: a meta-analysis. Gut. 2001;48: 526-535
128. DeRoche TC, Xiao SY, Liu X. Histological evaluation in ulcerative colitis. Gastroenterol Rep (Oxf). 2014 Aug;2(3):178-92.
129. Randall J, Singh B, Warren BF, et al. Delayed surgery for acute severe colitis is associated with increased risk of postoperative complications. Br J Surg. 2010;97:404-9.
130. Benazzato L, ![]() R, Grigoletto F, Perissinotto E, Medici V, Angriman I, Sturniolo GC. Prognosis of severe attacks in ulcerative colitis: effect of intensive medical treatment. Dig Liver Dis. 2004 Jul;36(7):461-6.
R, Grigoletto F, Perissinotto E, Medici V, Angriman I, Sturniolo GC. Prognosis of severe attacks in ulcerative colitis: effect of intensive medical treatment. Dig Liver Dis. 2004 Jul;36(7):461-6.
131. Tan Tanny SP, Yoo M, Hutson JM, Langer JC, King SK. Current surgical practice in pediatric ulcerative colitis: A systematic review. J Pediatr Surg. 2019 Jul;54(7):1324-1330.
132. Seetharamaiah R, West BT, Ignash SJ, et al. Outcomes in pediatric patients undergoing straight vs J pouch ileoanal anastomosis: a multicenter analysis. J Pediatr Surg. 2009 Jul;44(7):1410-7.
133. Gray BW, Drongowski RA, Hirschl RB, Geiger JD. Restorative proctocolectomy without perting ileostomy in children with ulcerative colitis. J Pediatr Surg. 2012 Jan;47(1):204-8.
134. Christopher J. Moran. "Very early onset inflammatory bowl disease." \\ S. in Pediatric Surgery 26 (2017) 356-359.
135. Judith Kelsen, Robert Baldassano "The Role of Monogenic Disease in Children with Very Early-Onset IBD. \\ Curr Opin Pediatr, 2017; 29 (5): 566-571.
136. Jarchin L, Spencer EA, Khaitov S, et al. De Novo Crohn's Disease of the Pouch in Children Undergoing Ileal Pouch-Anal Anastomosis for Ulcerative Colitis. J Pediatr Gastroenterol Nutr. 2019 Oct;69(4):455-460. doi: 10.1097/MPG.0000000000002406. PMID: 31136563; PMCID: PMC7408293.
137. Dharmaraj R, Dasgupta M, Simpson P, Noe J. Predictors of Pouchitis After Ileal Pouch-Anal Anastomosis in Children. J Pediatr Gastroenterol Nutr. 2016 Oct;63(4):e58-62.
138. Slatter C, Girgis S, Huynh H, El-Matary W. Pre-pouch ileitis after colectomy in paediatric ulcerative colitis. Acta Paediatr. 2008 Mar;97(3):381-3.
139. Patton D, Gupta N, Wojcicki JM, Garnett EA, Nobuhara K, Heyman MB. Postoperative outcome of colectomy for pediatric patients with ulcerative colitis. J Pediatr Gastroenterol Nutr. 2010 Aug;51(2):151-4. doi: 10.1097/MPG.0b013e3181c99290. PMID: 20410838; PMCID: PMC3119923.
140. Greenley RN, Stephens M, Doughty A, et al. Barriers to adherence among adolescents with inflammatory bowel disease. Inflamm Bowel Dis 2010;16:36-41.
141. Hommel KA, Denson LA, Baldassano RN. Oral medication adherence and disease severity in pediatric inflammatory bowel disease. Eur J Gastroenterol Hepatol 2011;23:250-4.
142. Hommel KA, Baldassano RN. Barriers to treatment adherence in pediatric inflammatory bowel disease. J Pediatr Psychol 2010; 35:1005-10.
143. Reed-Knight B, Lewis JD, Blount RL. Association of disease, adolescent, and family factors with medication adherence in pediatric inflammatory bowel disease. J Pediatr Psychol 2011;36:308-17.
144. Martinelli M, Giugliano FP, Strisciuglio C, et al. Vaccinations and Immunization Status in Pediatric Inflammatory Bowel Disease: A Multicenter Study From the Pediatric IBD Porto Group of the ESPGHAN. Inflamm Bowel Dis. 2020 Aug 20;26(9):1407-1414
145. Приказ Министерства здравоохранения РФ от 21 марта 2014 г. N 125н "Об утверждении национального календаря профилактических прививок и календаря профилактических прививок по эпидемическим показаниям" (с изм. и доп. N 47н от 03.02.2021
146. Jess T, Loftus EV Jr, Velayos FS, et al. Risk of intestinal cancer in inflammatory bowel disease: a population-based study from olmsted county, Minnesota. Gastroenterology. 2006 Apr;130(4):1039-46.
147. Deneau MR, El-Matary W, Valentino PL, et al. The natural history of primary sclerosing cholangitis in 781 children: A multicenter, international collaboration. Hepatology. 2017 Aug;66(2):518-527.
148. Rutter M, Saunders B, Wilkinson K, et al. Severity of inflammation is a risk factor for colorectal neoplasia in ulcerative colitis. Gastroenterology. 2004 Feb;126(2):451-9.
149. Hull TL, Joyce MR, Geisler DP, Coffey JC. Adhesions after laparoscopic and open ileal pouch-anal anastomosis surgery for ulcerative colitis. Br J Surg. 2012 Feb;99(2):270-5.
150. Fehmel E, Teague WJ, Simpson D, et al. The burden of surgery and postoperative complications in children with inflammatory bowel disease. J Pediatr Surg. 2018 Dec;53(12):2440-2443.
151. Nyholm I, Hukkinen M, Koivusalo A, et al. Long-term Single-centre Outcomes After Proctocolectomy With Ileoanal Anastomosis for Paediatric Ulcerative Colitis. J Crohns Colitis. 2019 Mar 26;13(3):302-308.
152. Rajaratnam SG, Eglinton TW, Hider P, Fearnhead NS. Impact of ileal pouch-anal anastomosis on female fertility: meta-analysis and systematic review. Int J Colorectal Dis. 2011 Nov;26(11):1365-74.
153. Ferrante M, D'Hoore A, Vermeire S, et al. Corticosteroids but not infliximab increase short-term postoperative infectious complications in patients with ulcerative colitis. Inflamm Bowel Dis. 2009 Jul;15(7):1062-70.
154. Mahadevan U, Loftus EV Jr, Tremaine WJ, et al. Azathioprine or 6-mercaptopurine before colectomy for ulcerative colitis is not associated with increased postoperative complications. Inflamm Bowel Dis. 2002 Sep;8(5):311-6.
155. Schaufler C, Lerer T, Campbell B, et al. Preoperative immunosuppression is not associated with increased postoperative complications following colectomy in children with colitis. J Pediatr Gastroenterol Nutr. 2012 Oct;55(4):421-4.
156. Yang Z, Wu Q, Wu K, et al. Meta-analysis: pre-operative infliximab treatment and short-term post-operative complications in patients with ulcerative colitis. Aliment Pharmacol Ther 2010;31:486-92.
157. Narula N, Charleton D, Marshall JK. Meta-analysis: peri-operative anti-TNF treatment and post-operative complications in patients with inflammatory bowel disease. Aliment Pharmacol Ther. 2013 Jun;37(11):1057-64.
158. Markel TA, Lou DC, Pfefferkorn M, et al. Steroids and poor nutrition are associated with infectious wound complications in children undergoing first stage procedures for ulcerative colitis. Surgery 2008; 144:540-5.
159. Grover Z. Predicting and preventing complications in children with inflammatory bowel disease. Transl Pediatr. 2019 Jan;8(1):70-76.
160. Jethwa KD, Green MR, Balapatabendi MD. The importance of the abdominal X-radiograph in acute ulcerative colitis. Arch Dis Child Educ Pract Ed. 2014 Oct;99(5):188, 200. doi: 10.1136/archdischild-2013-305639
161. Atagozli T., Elliott D. E., Ince M. N. Helminth lessons in inflammatory bowel diseases (IBD) // Biomedicines. - 2023. - Т. 11. - N. 4. - С. 1200
162. El-Matary W, Bernstein CN. Cancer Risk in Pediatric-Onset Inflammatory Bowel Disease. Front Pediatr. 2020 Jul 17;8:400. doi: 10.3389/fped.2020.00400
163. Mentzel HJ, Reinsch S, Kurzai M, Stenzel M. Magnetic resonance imaging in children and adolescents with chronic inflammatory bowel disease. World J Gastroenterol. 2014 Feb 7;20(5):1180-91. doi: 10.3748/wjg.v20.i5.1180
164. Хавкин А.И., Пермякова А.А., Цепилова М.О., Каплина А.В., Ситкин С.И., Сурков А.Н., Гетманов С.Д. Современные представления о воспалительных заболеваниях кишечника у детей с очень ранним и ранним началом. Вопросы современной педиатрии. 2024;23(3):145-151. doi: https://doi.org/10.15690/vsp.v23i3.2768
165. Rufo P. A. et al. Health supervision in the management of children and adolescents with IBD: NASPGHAN recommendations // Journal of pediatric gastroenterology and nutrition. - 2012. - Т. 55. - N. 1. - С. 93-108
166. Atia O, Ledder O, Ben-Moshe T, Lev-Tzion R, Rachmen Y, Meyer EO, Beeri R, Renbaum P, Shamasneh I, Shteyer E, Turner D. Role of Thiopurines in Pediatric Inflammatory Bowel Diseases: A Real-Life Prospective Cohort Study. J Pediatr Gastroenterol Nutr. 2020 Jun;70(6):825-832
167. Kelsen, J., Gupta, K., Grossman, A., Mamula, P., & Baldassano, R. (2011). Infliximab therapy in pediatric patients 7 years of age and younger. Inflammatory Bowel Diseases, 17, S5. doi:10.1097/00054725-201112002-00012,
168. Щиголева Н.Е. и др. Применение инфликсимаба при воспалительных заболеваниях кишечника у детей // Педиатрическая фармакология. - 2010. - Т. 7. - N. 1. - С. 55 - 61
169. Schneider A. M. et al. Vedolizumab use after failure of TNF-![]() antagonists in children and adolescents with inflammatory bowel disease // BMC gastroenterology. - 2018. - Т. 18. - С. 1 - 7
antagonists in children and adolescents with inflammatory bowel disease // BMC gastroenterology. - 2018. - Т. 18. - С. 1 - 7
170. Shah P., McDonald D. Vedolizumab: an emerging treatment option for pediatric inflammatory bowel disease // The Journal of Pediatric Pharmacology and Therapeutics. - 2021. - Т. 26. - N. 8. - С. 795 - 801
171. Потапов А. С и др. Опыт применения ведолизумаба у детей и подростков с воспалительными заболеваниями кишечника: моноцентровое исследование. Вопросы детской диетологии, 2023, том 21, N 4, с. 5 - 15
172. Costaguta GA, Girard C, Groleau V, Grzywacz K, Dirks MH, Deslandres C. The Role of Tofacitinib in the Treatment of Acute Severe Colitis in Children. J Can Assoc Gastroenterol. 2023 Nov 6;7(2):196-203
173. Ryan N, Cooper S, Dominik A, Quinn S, Broderick A, Bourke B, Hussey S. Outcomes of Tofacitinib Use in an Irish Pediatric Cohort. JPGN Rep. 2023 Jun 26;4(3):e332
174. Ledder O, Dolinger M, Dubinsky MC, Stein R, Vellanki S, Buckuk R, Fatima A, Suskind DL, Scarlett J, ![]() D, Shouval DS, Meyer G, Rios ZM, Pujol-Muncunill G, Lozano A, Kolho KL, Rohani P, Hussey S, de Mejj T, Ayers T, Navas-
D, Shouval DS, Meyer G, Rios ZM, Pujol-Muncunill G, Lozano A, Kolho KL, Rohani P, Hussey S, de Mejj T, Ayers T, Navas-![]() VM, Turner D, Tzivinikos C. Tofacitinib in Pediatric Ulcerative Colitis: A Retrospective Multicenter Experience. Inflamm Bowel Dis. 2024 Jun 3:izae112. doi: 10.1093/ibd/izae112. Epub ahead of print. PMID: 38828483
VM, Turner D, Tzivinikos C. Tofacitinib in Pediatric Ulcerative Colitis: A Retrospective Multicenter Experience. Inflamm Bowel Dis. 2024 Jun 3:izae112. doi: 10.1093/ibd/izae112. Epub ahead of print. PMID: 38828483
175. A Potapov, A Vinokurova, A Pushkareva, et al, P590 Use of upadacitinib in Refractory Paediatric Inflammatory Bowel Diseasein: A Single-Center Cohort Study, Journal of Crohn's and Colitis, Volume 18, Issue Supplement_1, January 2024, Page i1148, https://doi.org/10.1093/ecco-jcc/jjad212.0720
176. Spencer EA, Bergstein S, Dolinger M, Pittman N, Kellar A, Dunkin D, Dubinsky MC. Single-center Experience With Upadacitinib for Adolescents With Refractory Inflammatory Bowel Disease. Inflamm Bowel Dis. 2023 Dec 22:izad300. doi: 10.1093/ibd/izad300. Epub ahead of print. PMID: 38134405
177. Danese S, Vermeire S, Zhou W, Pangan AL, Siffledeen J, Greenbloom S, H buterne X, D'Haens G, Nakase H, Pan s J, Higgins PDR, Juillerat P, Lindsay JO, Loftus EV Jr, Sandborn WJ, Reinisch W, Chen MH, Sanchez Gonzalez Y, Huang B, Xie W, Liu J, Weinreich MA, Panaccione R. Upadacitinib as induction and maintenance therapy for moderately to severely active ulcerative colitis: results from three phase 3, multicentre, double-blind, randomised trials. Lancet. 2022 Jun 4;399(10341):2113-2128. doi: 10.1016/S0140-6736(22) 00581-5
178. Pini-Prato A, Faticato MG, Barabino A, Arrigo S, Gandullia P, Mazzola C, Disma N, Montobbio G, Mattioli G. Minimally invasive surgery for paediatric inflammatory bowel disease: Personal experience and literature review. World J Gastroenterol. 2015 Oct 28;21(40):11312-20. doi: 10.3748/wjg.v21.i40.11312
179. Willobee BA, Nguyen JA, Ferrantella A, Quiroz HJ, Hogan AR, Brady AC, Pandya S, Langshaw AH, Sola JE, Thorson CM, Perez EA. A retrospective comparison of outcomes for open vs. laparoscopic surgical techniques in pediatric ulcerative colitis. Transl Gastroenterol Hepatol. 2021 Jul 25;6:41. doi: 10.21037/tgh-20-189
180. Peneau A, Savoye G, Turck D, Dauchet L, Fumery M, Salleron J, Lerebours E, Ligier K, Vasseur F, Dupas JL, Mouterde O, Spyckerelle C, Djeddi D, Peyrin-Biroulet L, Colombel JF, Gower-Rousseau C. Mortality and cancer in pediatric-onset inflammatory bowel disease: a population-based study. Am J Gastroenterol. 2013 Oct;108(10):1647-53. doi: 10.1038/ajg.2013.242
181. Kallis MP, Denning NL, Kvasnovsky CL, Lipskar AM. Early Experience with Variant Two-Stage Approach in Surgical Management of Inflammatory Bowel Disease Colitis in the Pediatric Population. J Laparoendosc Adv Surg Tech A. 2019 Oct;29(10):1239-1243. doi: 10.1089/lap.2019.0202
182. Oltean I, Travis N, Kaur M, Grandpierre V, Hayawi L, Tsampalieros A, Nasr A. Postoperative complications of colectomy and J-pouch with ileostomy versus without ileostomy in children with inflammatory bowel diseases: a systematic review and meta-analysis. World J Pediatr Surg. 2022 Feb 8;5(2):e000354. doi: 10.1136/wjps-2021-000354
183. Penninck E, Fumery M, Armengol-Debeir L, et al. Postoperative complications in pediatric inflammatory bowel disease: a population-based study. Inflamm Bowel Dis 2016;22(1):127-33. doi:10.1097/MIB.0000000000000576
184. Gonzalez DO, Nwomeh BC. Complications in children with ulcerative colitis undergoing ileal pouch-anal anastomosis. Semin Pediatr Surg. 2017 Dec;26(6):384-390. doi: 10.1053/j.sempedsurg.2017.10.008
185. Alsafi Z, Snell A, Segal JP. Prevalence of 'pouch failure' of the ileoanal pouch in ulcerative colitis: a systematic review and meta-analysis. Int J Colorectal Dis. 2022 Feb;37(2):357-364. doi: 10.1007/s00384-021-04067-6
186. Segal JP, Ding NS, Worley G, Mclaughlin S, Preston S, Faiz OD, Clark SK, Hart AL. Systematic review with meta-analysis: the management of chronic refractory pouchitis with an evidence-based treatment algorithm. Aliment Pharmacol Ther. 2017 Mar;45(5):581-592. doi: 10.1111/apt.13905
187. Runde J, Erondu A, Akiyama S, Traboulsi C, Rai V, Glick LR, Yi Y, Ollech JE, Cohen RD, Skowron KB, Hurst RD, Umanskiy K, Shogan BD, Hyman NH, Rubin MA, Dalal SR, Sakuraba A, Pekow J, Chang EB, Rubin DT. Outcomes of Ileoanal Pouch Anastomosis in Pediatric Ulcerative Colitis Are Worse in the Modern Era: A Time Trend Analysis Outcomes Following Ileal Pouch-Anal Anastomosis in Pediatric Ulcerative Colitis. Inflamm Bowel Dis. 2022 Sep 1;28(9):1386-1394. doi: 10.1093/ibd/izab319. PMID: 35040964; PMCID: PMC9434476.
188. Ishige T, Shimizu T, Watanabe K, Arai K, Kamei K, Kudo T, Kunisaki R, Tokuhara D, Naganuma M, Mizuochi T, Murashima A, Inoki Y, Iwata N, Iwama I, Koinuma S, Shimizu H, Jimbo K, Takaki Y, Takahashi S, Cho Y, Nambu R, Nishida D, Hagiwara SI, Hikita N, Fujikawa H, Hosoi K, Hosomi S, Mikami Y, Miyoshi J, Yagi R, Yokoyama Y, Hisamatsu T. Expert consensus on vaccination in patients with inflammatory bowel disease in Japan. J Gastroenterol. 2023 Feb;58(2):135-157. doi: 10.1007/s00535-022-01953-w. Epub 2023 Jan 11. Erratum in: J Gastroenterol. 2023 Feb 10;: PMID: 36629948
189. Kucharzik T, Ellul P, Greuter T, Rahier JF, Verstockt B, Abreu C, Albuquerque A, Allocca M, Esteve M, Farraye FA, Gordon H, Karmiris K, Kopylov U, Kirchgesner J, MacMahon E, Magro F, Maaser C, de Ridder L, Taxonera C, Toruner M, Tremblay L, Scharl M, Viget N, Zabana Y, Vavricka S. ECCO Guidelines on the Prevention, Diagnosis, and Management of Infections in Inflammatory Bowel Disease. J Crohns Colitis. 2021 Jun 22;15(6):879-913. doi: 10.1093/ecco-jcc/jjab052. Erratum in: J Crohns Colitis. 2022 Aug 16
190. Rubin LG, Levin MJ, Ljungman P, Davies EG, Avery R, Tomblyn M, Bousvaros A, Dhanireddy S, Sung L, Keyserling H, Kang I; Infectious Diseases Society of America. 2013 IDSA clinical practice guideline for vaccination of the immunocompromised host. Clin Infect Dis. 2014 Feb;58(3):309-18
191. Методические указания МУ 3.3.1.1095-02. "Медицинские противопоказания к проведению профилактических прививок препаратами национального календаря прививок"
192. Временные методические рекомендации "Порядок проведения вакцинации против новой коронавирусной инфекции (COVID-19)" Москва 2022 г. https://static-0.minzdrav.gov.ru/system/attachments/attaches /system/attachments/attaches/000/060/087/original/Методические_рекомендации_02062022_%282%29.pdf?1655803717
193. Jena A, James D, Singh AK, Dutta U, Sebastian S, Sharma V. Effectiveness and Durability of COVID-19 Vaccination in 9447 Patients With IBD: A Systematic Review and Meta-Analysis. Clin Gastroenterol Hepatol. 2022 Jul;20(7):1456-1479.e18, Kubas A, Malecka-Wojciesko E. COVID-19 Vaccination in Inflammatory Bowel Disease (IBD). J Clin Med. 2022 May 9;11(9):2676. doi: 10.3390/jcm11092676
194. Sigurdsson GV, Schmidt S, Mellstrom S et al. Bone mass development from childhood into young adulthood in patients with childhood-onset inflammatory bowel disease. J Pediatr Gastroenterol Nutr 2017; 23: 2215-26
195. Lee WS, Arai K, Alex G, Treepongkaruna S, Kim KM, Choong CL, Mercado KC, Darma A, Srivastava A, Aw MM; APPSPGHAN PIBD Working Group. Management and monitoring of pediatric inflammatory bowel disease in the Asia-Pacific region: A position paper by the Asian Pan-Pacific Society for Pediatric Gastroenterology, Hepatology, and Nutrition (APPSPGHAN) PIBD Working Group: Surgical management, disease monitoring, and special considerations. J Gastroenterol Hepatol. 2023 Apr;38(4):510-522. doi: 10.1111/jgh.16084
196. Wong SC, Catto-Smith AG, Zacharin M. Pathological fractures in paediatric patients with inflammatory bowel disease. Eur J Pediatr 2014; 173: 141-51
197. Schmidt S, Mellstrom D, Norjavaara E, Sundh V, Saalman R. Longitudinal assessment of bone mineral density in children and adolescents with inflammatory bowel disease. J Pediatr Gastroenterol Nutr 2012; 55: 511-8
198. D britz J, Gerner P, Enninger A, Cla en M, Radke M. Inflammatory Bowel Disease in Childhood and Adolescence. Dtsch Arztebl Int. 2017 May 12;114(19):331-338
199. Oliveira SB, Monteiro IM. Diagnosis and management of inflammatory bowel disease in children. BMJ. 2017 May 31;357:j2083
200. Ghishan FK, Kiela PR. Vitamins and Minerals in Inflammatory Bowel Disease. Gastroenterol Clin North Am. 2017 Dec;46(4):797-808
Приложение А1
СОСТАВ
РАБОЧЕЙ ГРУППЫ ПО РАЗРАБОТКЕ И ПЕРЕСМОТРУ
КЛИНИЧЕСКИХ РЕКОМЕНДАЦИЙ
1. Баранов А.А., акад. РАН, профессор, д.м.н.; почетный президент Союза педиатров России, советник руководителя НИИ педиатрии и охраны здоровья детей НКЦ N 2 ФГБНУ "РНЦХ им. акад. Б.В. Петровского, профессор кафедры педиатрии и детской ревматологии ФГАОУ "Первый МГМУ им. И.М. Сеченова" Минздрава России (Сеченовский Университет), главный внештатный специалист педиатр Минздрава России
2. Намазова-Баранова Л.С., акад. РАН, профессор, д.м.н., президент Союза педиатров России; паст-президент EPA/UNEPSA; руководитель НИИ педиатрии и охраны здоровья детей НКЦ N 2 ФГБНУ "РНЦХ им. акад. Б.В. Петровского", заведующая кафедрой факультетской педиатрии педиатрического факультета института материнства и детства ФГАОУ ВО "РНИМУ им. Н.И. Пирогова" Минздрава России (Пироговский Университет), главный внештатный детский специалист по профилактической медицине Минздрава России
3. Разумовский А.Ю., член-корр. РАН, д.м.н., проф., заведующий кафедрой детской хирургии ФГАОУ ВО РНИМУ имени Н.И. Пирогова Минздрава России, Президент Российской ассоциации детских хирургов
4. Хавкин А.И., д.м.н., профессор, главный научный сотрудник отдела гастроэнтерологии НИКИ заведующий кафедрой гастроэнтерологии и диетологии им. А.В. Мазурина, руководитель Московского областного центра детской гастроэнтерологии и гепатологии Научно-исследовательского клинического института детства Министерства здравоохранения Московской области; профессор кафедры педиатрии с курсом детских хирургических болезней Медицинского института Белгородского государственного национального исследовательского университета, председатель Общества детских гастроэнтерологов, гепатологов и нутрициологов России, Член Союза педиатров России.
5. Аверкина Н.А., к.м.н., главный специалист ФГБУ "Центральный научно-исследовательский институт организации и информатизации здравоохранения" Минздрава России, врач-гастроэнтеролог, врач-педиатр детского КДО НМИЦ ТИО им. ак. В.И. Шумакова, член Союза педиатров России
6. Аксельров М.А., д.м.н., доцент, заведующий кафедрой детской хирургии ФГБОУ ВО Тюменского государственного медицинского университета, заведующий хирургическим отделением для детей N 1 ГБУЗ ТО ОКБ N 2 г. Тюмень, главный детский хирург Тюменской области, член РАДХ.
7. Бельмер С.В., профессор, доктор медицинских наук профессор кафедры госпитальной педиатрии N 2 ПФ ФГАОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России, сопредседатель Общества детских гастроэнтерологов, гепатологов и нутрициологов, член союза педиатров России
8. Боровик Т.Э., д.м.н., профессор, заведующая лабораторией питания здорового и больного ребенка Национального медицинского исследовательского центра здоровья детей Министерства здравоохранения Российской Федерации; профессор кафедры педиатрии и детской ревматологии Первого Московского государственного медицинского университета им. И.М. Сеченова (Сеченовский Университет), член Союза педиатров России
9. Вишнева Елена Александровна, д.м.н., профессор РАН, заместитель руководителя НИИ педиатрии и охраны здоровья детей НКЦ N 2 ФГБНУ "РНЦХ им. акад. Б.В. Петровского", профессор кафедры факультетской педиатрии педиатрического факультета института материнства и детства ФГАОУ ВО "РНИМУ им. Н.И. Пирогова" (Пироговский Университет) Минздрава России, член Союза педиатров России
10. Волынец Г.В., д.м.н., главный научный сотрудник отдела гастроэнтерологии НИКИ педиатрии им. академика Ю.Е. Вельтищева ФГАОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России
11. Габрусская Т.В., к.м.н., член Союза педиатров России (участие в исходной версии документа)
12. Горелов А.В. академик РАН, профессор, заместитель директора по научной работе ФБУН "Центральный научно-исследовательский институт эпидемиологии" Роспотребнадзора д.м.н., профессор кафедры детских болезней ФГАОУ "Первый МГМУ им. И.М. Сеченова" Минздрава России (Сеченовский Университет)
13. Горячева О.А. к.м.н., педиатр, гастроэнтеролог, ГБУЗ "Морозовская детская городская клиническая больница ДЗМ", кафедры пропедевтики детских болезней педиатрического факультета РНИМУ имени Н.И. Пирогова
14. Гундобина О.С. кандидат медицинских наук, в.н.с., врач-гастроэнтеролог НИИ педиатрии и охраны здоровья детей НКЦ N 2 ФГБНУ "РНЦХ им. акад. Б.В. Петровского", член Союза педиатров России
15. Гурова М.М., доктор медицинских наук, ведущий научный сотрудник лаборатории Медико-социальных проблем педиатрии НИЦ ФГОУ ВО СПбГПМУ Минздрава России, профессор кафедры пропедевтики детских болезней с курсом общего ухода ФГОУ ВО СПбГПМУ Минздрава России, член Союза педиатров России, член Общества детских гастроэнтерологов, гепатологов и нутрициологов, заместитель главного врача по медицинской части СПб ГБУЗ КДЦД.
16. Захарова И.Н., д.м.н., профессор, член Союза педиатров России (участие в исходной версии документа)
17. Зокиров Н.З., д.м.н., заведующий кафедрой Академии последипломного образования ФГБУ ФНКЦ ФМБА России, ФГБУ "ФНКЦ детей и подростков ФМБА России", член Союза педиатров России
18. Камалова А.А., д.м.н., доцент, член Союза педиатров России (участие в исходной версии документа)
19. Кайтукова Е.В., кандидат медицинских наук, заместитель руководителя по медицинской деятельности, руководитель консультативно-диагностического центра для детей, врач-гастроэнтеролог, в.н.с. отдела орфанных болезней и профилактики инвалидизирующих заболеваний НИИ педиатрии и охраны здоровья детей НКЦ N 2 ФГБНУ "РНЦХ им. акад. Б.В. Петровского", доцент кафедры факультетской педиатрии педиатрического факультета института материнства и детства ФГАОУ ВО "РНИМУ им. Н.И. Пирогова" Минздрава России (Пироговский Университет), член Союза педиатров России
20. Караваева С.А., д.м.н., профессор, заведующая кафедрой детской хирургии ФГБОУ ВО Северо-западного государственного медицинского университета им. И.И. Мечникова, профессор кафедры детской хирургии с курсом анестезиологии и реанимации ФГБОУ ВО СПбГПМУ им. акад. И.П. Павлова, ведущий хирург службы неонатальной хирургии детского городского многопрофильного клинического специализированного Центра высоких медицинских технологий (Детская городская больница N 1 г. Санкт-Петербурга), член РАДХ.
21. Комарова Е.В. заместитель руководителя по экспертизе инновационных методов лечения и реабилитации, врач-гастроэнтеролог, гл.н.с. отдела орфанных болезней и профилактики инвалидизирующих заболеваний НИИ педиатрии и охраны здоровья детей НКЦ N 2 ФГБНУ "РНЦХ им. акад. Б.В. Петровского", профессор кафедры факультетской педиатрии педиатрического факультета института материнства и детства ФГАОУ ВО "РНИМУ им. Н.И. Пирогова" Минздрава России (Пироговский Университет), член Союза педиатров России
22. Корниенко Е.А., д.м.н., профессор, заведующая кафедрой гастроэнтерологии ФП и ДПО (Факультета послевузовского и дополнительного профессионального образования) Санкт-Петербургского государственного педиатрического медицинского университета (СПбГПМУ), главный детский гастроэнтеролог и эндоскопист Санкт-Петербурга
23. Котин А.Н., к.м.н., доцент кафедры детской хирургии ФГБОУ ВО СПбГПМУ им. И.П. Павлова, врач-детский хирург детского городского многопрофильного клинического специализированного Центра высоких медицинских технологий (Детская городская больница N 1 г. Санкт-Петербурга), член РАДХ.
24. Лохматов М.М., д.м.н., заведующий отделением эндоскопических исследований ФГАУ "НМИЦ здоровья детей" Минздрава России, профессор кафедры детской хирургии, урологии и уроандрологии ФГАОУ ВО Первого Московского государственного медицинского университета имени И.М. Сеченова Минздрава России (Сеченовский Университет), член Союза педиатров России
25. Мокрушина О.Г., д.м.н., профессор кафедры детской хирургии им. Ю.Ф. Исакова РНИМУ им. Н.И. Пирогова, зам главного врача по хирургической помощи ДГКБ N 13 им. Н.Ф. Филатова, член Ассоциации колопроктологов России, член РАДХ.
26. Морозов Д.А., д.м.н., профессор, главный внештатный детский хирурги Минздрава России, директор научно-исследовательского клинического института им. акад. Ю.Е. Вельтищева, заведующий кафедрой детской хирургии и урологии-андрологии им. проф. Л.П. Александрова Первого Московского государственного медицинского университета им. И.М.Сеченова (Сеченовский университет) член РАДХ.
27. Новикова В.П., доктор медицинских наук, профессор, заведующая кафедрой пропедевтики детских болезней, заведующая лабораторией медико-социальных проблем в педиатрии НИЦ Санкт-Петербургского государственного педиатрического медицинского университета
28. Новожилов В.А., д.м.н., доцент, заведующий кафедрой детской хирургии ФГБОУ ВО Иркутского государственного медицинского университета, профессор кафедры детской хирургии Иркутской государственной медицинской академии последипломного образования - филиала ФГБОУ ДПО РМАНПО Минздрава России, главный врач ОГАУЗ Городская Ивано-Матренинская детская клиническая больница г. Иркутска, член Ассоциации колопроктологов России, член РАДХ.
29. Панфилова В.Н., д.м.н., доцент, член Союза педиатров России (участие в исходной версии документа)
30. Петряйкина Е. Е, д.м.н., директор РДКБ ФГАОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России, профессор кафедры факультетской педиатрии педиатрического факультета РНИМУ имени Н.И. Пирогова, профессор кафедры доказательной медицины медицинского института РУДН, Главный внештатный специалист детский эндокринолог Департамента здравоохранения города Москвы
31. Печкуров Д.В., д.м.н., профессор, член Союза педиатров России (участие в исходной версии документа)
32. Поддубный И.В. (д.м.н., проф., заведующий кафедрой детской хирургии, Московский государственный медико-стоматологический университет им. А.И. Евдокимова),
33. Подкаменев А.В. д.м.н., Санкт-Петербургский государственный педиатрический медицинский университет, доцент/проф. кафедры хирургических болезней детского возраста им. академика Г.А. Баирова),
34. Потапов А.С., д.м.н., профессор, начальник центра воспалительных заболеваний кишечника у детей, заведующий гастроэнтерологическим отделением ФГАУ "НМИЦ здоровья детей" Минздрава России; профессор кафедры педиатрии и детской ревматологии Первого Московского государственного медицинского университета им. И.М. Сеченова (Сеченовский Университет), член Союза педиатров России
35. Ревнова М.О., д.м.н., профессор, член Союза педиатров России
36. Рославцева Е.А., к.м.н., старший научный сотрудник лаборатории питания здорового и больного ребенка ФГАУ "НМИЦ здоровья детей" Минздрава России
37. Сварич Вячеслав Гаврилович, д.м.н., доцент, профессор кафедры хирургических болезней детского возраста им. Г.А. Баирова ФГБОУ ВО СПбГПМУ, член РАДХ.
38. Ситникова Е.П., д.м.н., профессор, член Союза педиатров России
39. Сичинава И.В., доктор медицинских наук, доцент по кафедре, профессор кафедры детских болезней ФГАОУ ВО Первый МГМУ им. И.М. Сеченова Минздрава России (Сеченовский Университет), член Союза педиатров России
40. Скворцова Т.А., к.м.н., Главный внештатный детский специалист гастроэнтеролог Департамента здравоохранения г. Москва, руководитель Центра детской гастроэнтерологии и Центра ВЗК, заведующая отделением гастроэнтерологии ГБУЗ "Морозовская детская городская клиническая больница ДЗМ"
41. Сурков А.Н., д.м.н., заведующий отделением гастроэнтерологии для детей стационара для детей, заведующий отделом научных основ детской гастроэнтерологии, гепатологии и метаболических нарушений НИИ педиатрии и охраны здоровья детей НКЦ N 2 ФГБНУ "РНЦХ им. акад. Б.В. Петровского", профессор кафедры факультетской педиатрии Института материнства и детства ФГАОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России (Пироговский Университет), член Союза педиатров России, Ассоциации колопроктологов России
42. Степанова Н.М., к.м.н., доцент кафедры детской хирургии ФГБОУ ВО Иркутского государственного медицинского университета, руководитель Центра коррекции аномалий развития аноректальной области и колоректальной хирургии детского возраста ОГАУЗ Городской Ивано-Матренинской детской клинической больницы г. Иркутска, член Ассоциации колопроктологов России, член РАДХ.
43. Сытьков В.В., к.м.н., доцент кафедры детской хирургии НОИ клинической медицины им Н.А. Семашко ФГБОУ ВО "Российский университет медицины" Минздрава России, колопроктолог, врач-детский хирург хирургического отделения ФГБУ "Федеральный научно-клинический центр детей и подростков Федерального медико-биологического агентства", член Союза педиатров России, член Российской ассоциации детских хирургов, Российского общества колоректальных хирургов
44. Ткаченко М.А., к.м.н., педиатр, гастроэнтеролог, главный внештатный гастроэнтеролог Комитета по Здравоохранению Ленинградской области, доцент кафедры поликлинической педиатрии имени академика А.Ф. Тура Санкт-Петербургского государственного педиатрического медицинского университета.
45. Филиппов Д.В. к.м.н., Санкт-Петербургский государственный педиатрический медицинский университет, доцент кафедры хирургических болезней детского возраста им. академика Г.А. Баирова)
46. Федосеенко М.В., к.м.н., заведующая отделом разработки научных подходов к иммунизации пациентов с отклонениями в состоянии здоровья и хроническими болезнями, ведущий научный сотрудник, врач-педиатр НИИ педиатрии и охраны здоровья детей НКЦ N 2 ФГБНУ "РНЦХ им. акад. Б.В. Петровского", доцент кафедры факультетской педиатрии педиатрического факультета института материнства и детства ФГАОУ ВО "РНИМУ им. Н.И. Пирогова" Минздрава России (Пироговский Университет), член Союза педиатров России
47. Федулова Э.Н., д.м.н., профессор, член Союза педиатров России (участие в исходной версии документа)
48. Цимбалова Е.Г., к.м.н., заведующая отделением гастроэнтерологии РДКБ филиал ФГАОУ ВО РНИМУ им. Н.И. Пирогова, руководитель центра гастроэнтерологии РДКБ филиал ФГАОУ ВО РНИМУ им. Н.И. Пирогова, координатор педиатрической группы РДКБ филиал ФГАОУ ВО РНИМУ им. Н.И. Пирогова, член Союза педиатров России, член детской группы Российского общества по изучению ВЗК, член Европейской ассоциации по изучению язвенного колита и болезни Крона (ECCO)
49. Шумилов П.В., д.м.н., профессор, член Союза педиатров России (участие в исходной версии документа)
50. Щербакова О.В., д.м.н., заведующая хирургическим отделением ФГБУ "ФНКЦ детей и подростков ФМБА России"
51. Щиголева Н.Е., к.м.н., член Союза педиатров России (участие в исходной версии документа)
52. Яблокова Е.А. кандидат медицинских наук, доцент кафедры детских болезней ФГАОУ ВО Первый МГМУ им. И.М. Сеченова Минздрава России (Сеченовский Университет) член Союза педиатров России
Авторы подтверждают отсутствие финансовой поддержки/конфликта интересов, который необходимо обнародовать.
Приложение А2
МЕТОДОЛОГИЯ РАЗРАБОТКИ КЛИНИЧЕСКИХ РЕКОМЕНДАЦИЙ
Целевая аудитория данных клинических рекомендаций:
1. Врачи-педиатры
2. Врачи-гастроэнтерологи
3. Врачи-детские хирурги
4. Врачи-эндоскописты
5. Врачи-рентгенологи
6. Врачи-патологоанатомы
7. Врачи общей практики (семейные врачи)
8. Врачи-инфекционисты
9. Врачи-аллергологи-иммунологи
10. Студенты медицинских ВУЗов, обучающиеся в ординатуре и аспирантуре
Данные рекомендации составлены на основании данных литературы, Европейского доказательного консенсуса по диагностике и лечению ЯК, представленного Европейским обществом по изучению язвенного колита и болезни Крона.
Клинические рекомендации отражают мнение экспертов по ключевым вопросам. В клинической практике могут возникать ситуации, выходящие за рамки представленных рекомендаций, поэтому окончательное решение о тактике ведения каждого пациента должен принимать лечащий врач, на котором лежит ответственность за его лечение.
Таблица 1. Шкала оценки уровней достоверности доказательств (УДД) для методов диагностики (диагностических вмешательств)
УДД
Расшифровка
1
Систематические обзоры исследований с контролем референсным методом или систематический обзор рандомизированных клинических исследований с применением мета-анализа
2
Отдельные исследования с контролем референсным методом или отдельные рандомизированные клинические исследования и систематические обзоры исследований любого дизайна, за исключением рандомизированных клинических исследований, с применением мета-анализа
3
Исследования без последовательного контроля референсным методом или исследования с референсным методом, не являющимся независимым от исследуемого метода или нерандомизированные сравнительные исследования, в том числе когортные исследования
4
Несравнительные исследования, описание клинического случая
5
Имеется лишь обоснование механизма действия или мнение экспертов
Таблица 2. Шкала оценки уровней достоверности доказательств (УДД) для методов профилактики, лечения и реабилитации (профилактических, лечебных, реабилитационных вмешательств)
УДД
Расшифровка
1
Систематический обзор РКИ с применением мета-анализа
2
Отдельные РКИ и систематические обзоры исследований любого дизайна, за исключением РКИ, с применением мета-анализа
3
Нерандомизированные сравнительные исследования, в т.ч. когортные исследования
4
Несравнительные исследования, описание клинического случая или серии случаев, исследования "случай-контроль"
5
Имеется лишь обоснование механизма действия вмешательства (доклинические исследования) или мнение экспертов
Таблица 3. Шкала оценки уровней убедительности рекомендаций (УУР) для методов профилактики, диагностики, лечения и реабилитации (профилактических, диагностических, лечебных, реабилитационных вмешательств)
УУР
Расшифровка
A
Сильная рекомендация (все рассматриваемые критерии эффективности (исходы) являются важными, все исследования имеют высокое или удовлетворительное методологическое качество, их выводы по интересующим исходам являются согласованными)
B
Условная рекомендация (не все рассматриваемые критерии эффективности (исходы) являются важными, не все исследования имеют высокое или удовлетворительное методологическое качество и/или их выводы по интересующим исходам не являются согласованными)
C
Слабая рекомендация (отсутствие доказательств надлежащего качества (все рассматриваемые критерии эффективности (исходы) являются неважными, все исследования имеют низкое методологическое качество и их выводы по интересующим исходам не являются согласованными)
Порядок обновления клинических рекомендаций.
Механизм обновления клинических рекомендаций предусматривает их систематическую актуализацию - не реже чем один раз в три года, а также при появлении новых данных с позиции доказательной медицины по вопросам диагностики, лечения, профилактики и реабилитации конкретных заболеваний, наличии обоснованных дополнений/замечаний к ранее утвержденным КР, но не чаще 1 раза в 6 месяцев.
Приложение А3
СПРАВОЧНЫЕ МАТЕРИАЛЫ,
ВКЛЮЧАЯ СООТВЕТСТВИЕ ПОКАЗАНИЙ К ПРИМЕНЕНИЮ
И ПРОТИВОПОКАЗАНИЙ, СПОСОБОВ ПРИМЕНЕНИЯ И ДОЗ ЛЕКАРСТВЕННЫХ
ПРЕПАРАТОВ, ИНСТРУКЦИИ ПО ПРИМЕНЕНИЮ
ЛЕКАРСТВЕННОГО ПРЕПАРАТА
Данные клинические рекомендации разработаны с учетом следующих нормативно-правовых документов:
1) Стандарт специализированной медицинской помощи детям при язвенном (хроническом) илеоколите (неспецифическом язвенном колите) (Приказ Минздрава России от 07.11.2012 N 649н).
2) Об утверждении порядка оказания педиатрической помощи (Приказ Министерства здравоохранения Российской Федерации N 366н от 16 апреля 2012 г.).
3) Информация о лекарственных препаратах: https://grls.rosminzdrav.ru/.
Основные нормативно-правовые акты, регулирующие оказание паллиативной медицинской помощи
1. Федеральный закон "О внесении изменений в Федеральный закон "Об основах охраны здоровья граждан в Российской Федерации" по вопросам оказания паллиативной медицинской помощи" от 06.03.2019 N 18-ФЗ.
2. Приказ Минздрава России N 345н, Минтруда России от 31.05.2019 N 372н "Об утверждении положения об организации оказания паллиативной медицинской помощи, включая порядок взаимодействия медицинских организаций, организаций социального обслуживания и общественных объединений, иных некоммерческих организаций, осуществляющих свою деятельность в сфере охраны здоровья".
3. Приказ Минздрава России N 348н от 31 мая 2019 года "Об утверждении перечня медицинских изделий, предназначенных для поддержания органов и систем организма человека, предоставляемых для использования на дому".
4. Приказ Минздрава России N 505н от 10 июля 2019 года "Об утверждении Порядка передачи от медицинской организации пациенту (его законному представителю) медицинских изделий, предназначенных для поддержания функций органов и систем организма человека, для использования на дому при оказании паллиативной медицинской помощи".
5. Приказ МЗ РФ N 831 от 3 октября 2019 года "Об утверждении ведомственной целевой программы "Развитие системы оказания паллиативной медицинской помощи".
Прочие нормативно-правовые документы, с учетом которых разработаны клинические рекомендации:
1. Федеральный закон от 21 ноября 2011 г. N 323-ФЗ "Об основах охраны здоровья граждан в Российской Федерации" (Собрание законодательства Российской Федерации, 2011 г., N 48, ст. 6724);
2. Международная классификация болезней, травм и состояний, влияющих на здоровье (МКБ-10);
3. Приказ МЗ РФ от 20 декабря 2012 г. N 1183н Об утверждении номенклатуры должностей медицинских работников и фармацевтических работников.
4. Приказ МЗ РФ от 23 июля 2010 г. N 541н. Единый квалификационный справочник должностей руководителей, специалистов и служащих, раздел Квалификационные характеристики должностей работников в сфере здравоохранения.
5. Федеральный закон от 25.12.2018 N 489 489-ФЗ "О внесении изменений в статью 40 Федерального закона "Об обязательном медицинском страховании в Российской Федерации" и Федеральный закон "Об основах охраны здоровья граждан в Российской Федерации" по вопросам клинических рекомендаций".
6. Приказ Минздрава России N 103н от 28.02.2019 г. "Об утверждении порядка и сроков разработки клинических рекомендаций, их пересмотра, типовой формы клинических рекомендаций и требований к их структуре, составу и научной обоснованности включаемой в клинические рекомендации информации".
7. Приказ Минздрава России от 13.10.2017 N 804н "Об утверждении номенклатуры медицинских услуг".
8. Приказ Министерства труда и социальной защиты РФ от 27 августа 2019 г. N 585н "О классификациях и критериях, используемых при осуществлении медико-социальной экспертизы граждан федеральными государственными учреждениями медико-социальной экспертизы" (вступает в силу с 1 января 2020 года);
9. Приказ Министерства здравоохранения РФ от 14 января 2019 г. N 4н "Об утверждении порядка назначения лекарственных препаратов, форм рецептурных бланков на лекарственные препараты, порядка оформления указанных бланков, их учета и хранения"
10. Приказ Министерство здравоохранения и социального развития Российской Федерации "О порядке применения лекарственных средств у больных по жизненным показаниям" от 9 августа 2005 г. N 494
11. Информационное письмо Минздрава России по возможности закупки лекарственного препарата по торговому наименованию (https://www.rosminzdrav.ru/news/2019/12/18/13043-minzdrav-podgotovil-informatsionnoe-pismo-po-vozmozhnosti-zakupki-lekarstvennogo-preparata-po-torgovomu-naimenovaniyu);
12. Постановление Главного государственного санитарного врача РФ от 28.01.2021 N 4 (ред. от 25.05.2022) "Об утверждении санитарных правил и норм СанПиН 3.3686-21 "Санитарно-эпидемиологические требования по профилактике инфекционных болезней"
Примеры формулировок диагноза:
- Язвенный колит, проктит (E1), легкая атака (PUCAI - 30 баллов). Отсутствие тяжелой атаки в анамнезе (S0).
- Язвенный колит, левостороннее поражение (E2), среднетяжелая атака (PUCAI - 50 баллов). Наличие тяжелой атаки в анамнезе (S1). Обострение. Внекишечные проявления (первичный склерозирующий холангит).
- Язвенный колит, левостороннее поражение (E2), атипичный фенотип (скачкообразное поражение слепой кишки), среднетяжелая атака (PUCAI - 50 баллов), отсутствие тяжелой атаки в анамнезе (S0).
- Язвенный колит, панколит (E4), тяжелая атака (PUCAI - 80 баллов) (S1). Гормональная резистентность. Токсический мегаколон.
- Неклассифицированное воспалительное заболевание кишечника, тяжелая атака (PUCAI - 80 баллов) (S1). Гормональная резистентность.
- Язвенный колит, панколит (E4). Отсутствие тяжелой атаки в анамнезе (S0). Клинико-эндоскопическая ремиссия.
Приложение А3.1
РАСШИФРОВКА ПРИМЕЧАНИЙ
** - лекарственный препарат, входящий в Распоряжение Правительства РФ от 12.10.2019 N 2406-р (ред. от 09.06.2023) "Об утверждении перечня жизненно необходимых и важнейших лекарственных препаратов, а также перечней лекарственных препаратов для медицинского применения и минимального ассортимента лекарственных препаратов, необходимых для оказания медицинской помощи"
# - Применение лекарственного препарата в соответствии с показателями (характеристиками), не указанными в инструкции по его применению (off-label), осуществляется согласно ФЗ N 323-ФЗ от 21.11.2011 г. с изменениями.
Приложение А3.2
ОСНОВНЫЕ ЗАБОЛЕВАНИЯ,
С КОТОРЫМИ СЛЕДУЕТ ПРОВОДИТЬ ДИФФЕРЕНЦИАЛЬНУЮ ДИАГНОСТИКУ
ЯК У ДЕТЕЙ
Дифференциальный диагноз
Клиническая картина
Исследования
Инфекционный колит (часто)
Острое начало, часто с лихорадкой и рвотой. Редко продолжается более 3 недель
Определение этиологии заболевания (спектр исследований - по показаниям)
Аллергический колит (часто у младенцев)
Экзема, аллергия на молочный белок в анамнезе, отягощенная наследственность по атопии
Исследование уровня общего иммуноглобулина E в крови, Накожные исследования реакции на аллергены (с 3 лет), биопсия толстой кишки (эозинофильная инфильтрация, лимфофолликулярная гиперплазия), диагностическая элиминационная диета с исключением белков коровьего молока и других аллергенов
Васкулит (редко)
Сопутствующие внекишечные проявления (поражения кожи, суставов и глаз)
Определение HLA-антигенов (Анализ HLA-B5), биопсия кожи, исследования маркеров васкулита согласно соответствующим рекомендациям
Иммунодефицитные состояния (редко)
Развитие колита в первые месяцы жизни, часто с вовлечением перианальной зоны; воспаление волосяных фолликулов или экзема; другие грибковые или бактериальные инфекции
Консультация врача-аллерголога-иммунолога во всех случаях колита с ранним развитием
Приложение Б
АЛГОРИТМЫ ДЕЙСТВИЙ ВРАЧА
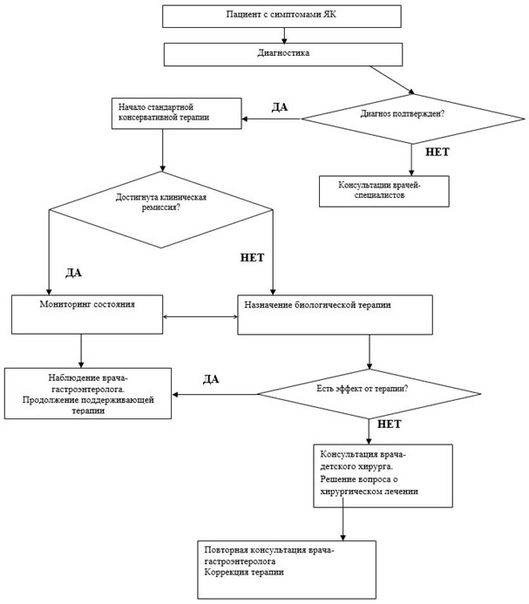
Алгоритм диагностики и лечения детей с ЯК
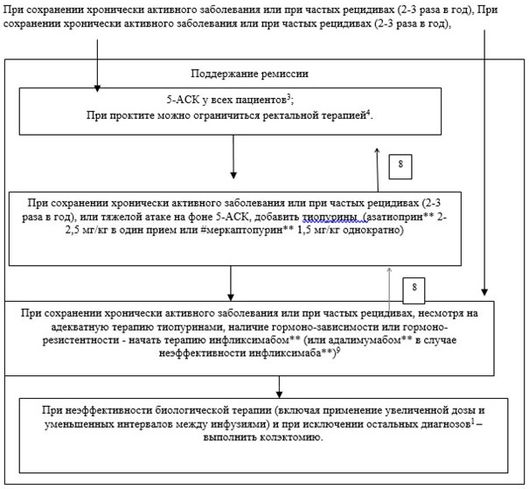
--------------------------------
Примечания: Медикаментозные средства лечения ЯК следует разделить на препараты для индукции ремиссии (Аминосалициловая кислота и аналогичные препараты [5-АСК], кортикостероиды системного действия, Ингибиторы фактора некроза опухоли альфа (ФНО-альфа) [иФНО], ингибиторы кальциневрина) и для поддержания ремиссии (Аминосалициловая кислота и аналогичные препараты (5-АСК), тиопурины, Ингибиторы фактора некроза опухоли альфа (ФНО-альфа)).
<1> При любой тяжести активного заболевания следует исключить следующие состояния: инфекционный колит (включая цитомегаловирусный (ЦМВ) и Cl. difficile), 5-АСК-ассоциированный колит, непереносимость лактозы, синдром раздраженного кишечника, ошибочный диагноз, целиакия и схожие состояния.
<2> В отличие от взрослых, эндоскопическая оценка слизистой оболочки прямой кишки у детей представляется более инвазивной для рутинного мониторирования активности заболевания и ответа на терапию. В связи с этим, оценивать статус заболевания предпочтительнее на основании неинвазивных косвенных маркеров активности колита.
<3> Аминосалициловая кислота и аналогичные препараты (5-АСК) назначаются в дозе 60 - 80 мг/кг/сутки до 4,8 г/сутки [8]. Последние данные свидетельствуют, что однократный прием 3 г Аминосалициловая кислота и аналогичные препараты (5-АСК) не менее эффективен, чем назначение этой дозы на 2 приема.
<4> Клизмы с Аминосалициловая кислота и аналогичные препараты (5-АСК) (25 мг/кг, до 1 г) более эффективны, чем клизмы с кортикостероидами системного действия [8].
<5> При отсутствии улучшения (т.е. при снижении PUCAI менее чем на 20 пунктов) после 7 - 10 дней или при увеличении PUCAI на ![]() 20 пунктов на любом этапе лечения следует рассмотреть применение внутривенных кортикостероидов системного действия или назначение Ингибиторов фактора некроза опухоли альфа (реже - #такролимус**). При гормональной зависимости следует усилить поддерживающую терапию.
20 пунктов на любом этапе лечения следует рассмотреть применение внутривенных кортикостероидов системного действия или назначение Ингибиторов фактора некроза опухоли альфа (реже - #такролимус**). При гормональной зависимости следует усилить поддерживающую терапию.
<6> Turner D et al 2011 [29].
<7> Ответ определяется как снижение PUCAI не менее чем на 20 пунктов; в то же время, целью индукционной терапии является достижение полной клинической ремиссии (PUCAI < 10).
<8> Если инфликсимаб** назначался пациенту, ранее не получавшему тиопурины (Другие иммунодепрессанты), после достижения полной ремиссии возможно их подключение к терапии и последующая отмена инфликсимаба** через 4 - 8 месяцев. В отдельных случаях после длительной устойчивой ремиссии возможен постепенный переход на терапию Аминосалициловая кислота и аналогичные препараты (5-АСК), если ранее не отмечалась неэффективность Аминосалициловая кислота и аналогичные препараты (5-АСК).
<9> На настоящий момент отсутствуют данные, позволяющие рекомендовать подключение тиопуринов (Другие иммунодепрессанты) к терапии инфликсимабом** у детей, у которых тиопурины (Другие иммунодепрессанты) ранее оказались неэффективны. Показано прекращение терапии тиопуринами (Другие иммунодепрессанты) после 4 - 8 месяцев комбинированной терапии, особенно для мальчиков.
Алгоритм диагностики и лечения тяжелой атаки язвенного колита
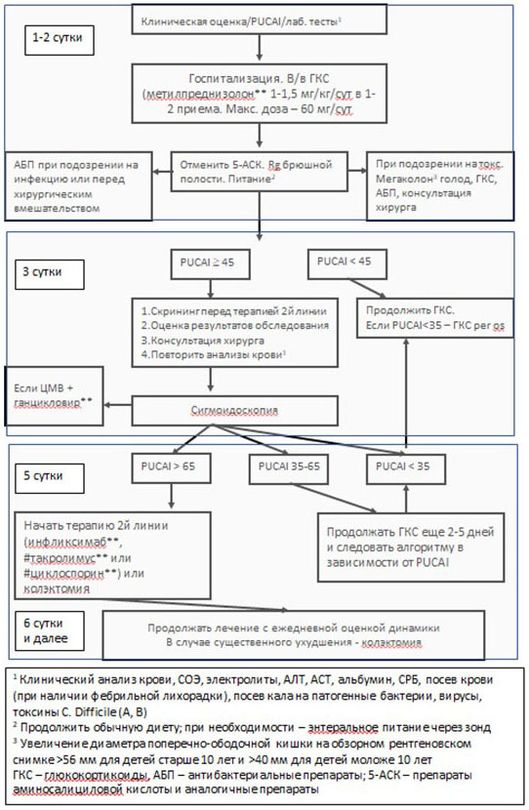
Приложение В
ИНФОРМАЦИЯ ДЛЯ ПАЦИЕНТА
Язвенный колит (ЯК) - хроническое воспалительное заболевание, характеризующееся повторяющимися острыми обострениями, после которых следуют периоды ремиссии. Многочисленные исследования показывают, что без лечения у больных ЯК существенно снижается качество жизни, повышается риск развития колоректального рака и смертность. Несвоевременное и недостаточное лечение может привести к прогрессированию заболевания и не только нарастанию симптомов (диареи с кровью, болей в животе), но и к системным проявлениям: снижению массы тела, лихорадке, анемии. Тяжелое обострение язвенного колита представляет угрозу для жизни из-за риска перфорации (прободения) кишки и развития перитонита. Самое главное, что даже при слабо выраженных симптомах или их отсутствии в кишке может сохраняться воспаление. При неполноценном лечении э постоянное воспаление приводит к развитию колоректального рака, который при ЯК протекает особенно агрессивно. Только регулярная противовоспалительная терапия может уменьшить вероятность развития опухоли.
Язвенный колит - достаточно редкое заболевание, человек с этой болезнью должен по возможности наблюдаться у врача, специализирующегося на лечении именно данной патологии, и строго следовать его рекомендациям по длительной, нередко, пожизненной, лекарственной терапии. Ни уровень физической нагрузки, ни прием конкретных продуктов питания, не влияют на риск обострения язвенного колита так, как влияет на него нерегулярный прием лекарств и несвоевременное обращение к специалисту.
Приложение Г1 - ГN
ШКАЛЫ ОЦЕНКИ, ВОПРОСНИКИ И ДРУГИЕ ОЦЕНОЧНЫЕ ИНСТРУМЕНТЫ
СОСТОЯНИЯ ПАЦИЕНТА, ПРИВЕДЕННЫЕ В КЛИНИЧЕСКИХ РЕКОМЕНДАЦИЯХ
Приложение Г1
ПЕДИАТРИЧЕСКИЙ ИНДЕКС АКТИВНОСТИ ЯЗВЕННОГО КОЛИТА
Оригинальное название: Pediatric Ulcerative Colitis Activity Index: PUCAI
Источник: [32]
Тип: шкала оценки
Назначение: оценка активности язвенного колита
Содержание (шаблон):
Симптом
Пункты
1. Боль в животе
Нет боли
0
Болью можно пренебречь
5
Сильные боли
10
2. Ректальное кровотечение
Нет
0
Незначительное количество, менее чем при 50% дефекаций
10
Незначительное количество при большинстве дефекаций
20
Значительное количество (более 50% количества стула)
30
3. Консистенция стула при большинстве дефекаций
Оформленный
0
Полуоформленный
5
Полностью неоформленный
10
4. Частота стула за 24 часа
0 - 2
0
3 - 5
5
6 - 8
10
> 8 - 15
15
5. Дефекация в ночное время (любой эпизод, вызвавший пробуждение)
Нет
0
Есть
10
6. Уровень активности
Нет ограничений активности
0
Эпизодическое ограничение активности
5
Выраженное ограничение активности
10
Суммарный индекс PUCAI (0 - 85)
Ключ (интерпретация):
Критерии PUCAI:
- Ремиссия - до 10 баллов (чувствительность 89%, специфичность 89%)
- Минимальная активность (легкая атака) - 10 - 34 балла (чувствительность 95%, специфичность 95%)
- Умеренная активность (среднетяжелая атака) - 35 - 64 балла (чувствительность 92%, специфичность 94%)
- Высокая активность (тяжелая атака) - более 65 баллов
- Клинически значимый ответ соответствует снижению PUCAI не менее, чем на 20 баллов.
Приложение Г2
ЭНДОСКОПИЧЕСКИЙ ИНДЕКС
АКТИВНОСТИ ЯЗВЕННОГО КОЛИТА (UCEIS) [42]
Оригинальное название: Ulcerative Colitis Endoscopic Index of Severity (UCEIS)
Источник: [42]
Тип: шкала оценки
Назначение: эндоскопическая оценка активности язвенного колита
Оцениваемый признак (наиболее выраженные изменения)
Точки шкалы Likert
Определение
Сосудистый рисунок
Нормальный (0)
Нормальный сосудистый рисунок с четко выраженными ветвлениями капилляров или с нечеткой или пятнистой потерей краев капилляров
Очаговая облитерация (1)
Очаговая облитерация сосудистого рисунка
Отсутствует (2)
Полная облитерация сосудистого рисунка
Кровоточивость
Нет (0)
Нет видимой крови
Слизистая (1)
Некоторые пятна или полосы свернувшейся крови на поверхности слизистой оболочки, которые можно смыть.
Внутрипросветное легкой степени (2)
Немного свободной жидкой крови в просвете
Внутрипросветное средней или тяжелой степени (3)
Кровь в просвете или видимое просачивание из слизистой оболочки после промывания внутрипросветной крови, или видимое просачивание из геморрагической слизистой оболочки
Эрозии и язвы
Нет (0)
Слизистая оболочка нормальная, видимых эрозий и язв нет.
Эрозии (1)
Маленькие (![]() 5 мм) дефекты слизистой оболочки белого или желтого цвета с плоским краем
5 мм) дефекты слизистой оболочки белого или желтого цвета с плоским краем
Поверхностные язвы (2)
Более крупные (> 5 мм) дефекты слизистой оболочки, которые представляют собой отдельные язвы, покрытые фибрином, по сравнению с эрозиями, но остаются поверхностными
Глубокие язвы (3)
Более глубокие язвенные дефекты на слизистой оболочке со слегка приподнятым краем
Ключ (интерпретация): ремиссия - 0 - 1 баллов, минимальная активность - 2 - 4 балла, умеренная активность - 5 - 6 баллов, 7 - 8 баллов - высокая активность.
Приложение Г3
ЭНДОСКОПИЧЕСКИЙ ИНДЕКС
АКТИВНОСТИ ЯЗВЕННОГО КОЛИТА MAYO ES (С ОЦЕНКОЙ СОСТОЯНИЯ
СЛИЗИСТОЙ ОБОЛОЧКИ ПО SCHROEDER) [43]
Оригинальное название: Mayo Endoscopy Score (MES)
Источник: [43]
Тип: шкала оценки
Назначение: эндоскопическая оценка активности язвенного колита
Эндоскопические признаки
Балл
Степень активности
Нормальная слизистая оболочка
0
отсутствует
Слизистая оболочка гиперемирована, отечная, рыхлая; сосудистый рисунок смазан или отсутствует; контактная кровоточивость отсутствует
1
минимальная
Выраженная гиперемия, сосудистый рисунок не определяется, выраженная контактная кровоточивость, обнаруживаются эрозии
2
умеренная
Спонтанные кровотечения, язвы
3
выраженная
Ключ (интерпретация): отсутствие активности (0 баллов), легкая степень активности (1 балл), умеренная степень активности (2 балла) и тяжелая (высокая) степень активности (3 балла).
