"Клинические рекомендации "Вирусные пневмонии"
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ
КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ
ВИРУСНЫЕ ПНЕВМОНИИ
Кодирование по Международной статистической классификации болезней и проблем, связанных со здоровьем: J12, J12.0, J12.1, J12.2, J12.3, J12.8, J12.9
Год утверждения (частота пересмотра): 2024
Возрастная категория: Взрослые
Пересмотр не позднее: 2026
ID: 838
Разработчик клинической рекомендации
- Национальная ассоциация специалистов по инфекционным болезням имени академика В.И. Покровского (НАСИБ)
- Общероссийская общественная организация "Российское научное медицинское общество терапевтов"
- Межрегиональная ассоциация специалистов респираторной медицины (МАСРМ)
Одобрено Научно-практическим Советом Минздрава РФ
Список сокращений
АД - артериальное давление
ВОЗ - всемирная организация здравоохранения
д.м.н. - доктор медицинских наук
ДНК - дезоксирибонуклеиновая кислота
ЖНВЛП - Перечень жизненно необходимых и важнейших лекарственных препаратов
к.м.н. - кандидат медицинских наук
КТ - компьютерная томография
КТ ОГК - компьютерная томография органов грудной клетки
РГ ОГК - рентгенография органов грудной клетки
МЗ РФ - Министерство здравоохранения Российской Федерации
МКБ-10 - международная классификация болезней, травм, и состояний, влияющих на здоровье 10-го пересмотра
МНН - международное непатентованное наименование
ОДН - острая дыхательная недостаточность
ОРДС - острый респираторный дистресс синдром
ОМС - Обязательное медицинское страхование граждан
ОРВИ - Острые респираторные вирусные инфекции
ОРИТ - отделение реанимации и интенсивной терапии
РФ - Российская Федерация
ФЗ - Федеральный закон
ЧДД - частота дыхательных движений
ЧСС - частота сердечных сокращений
SARS-CoV-2 - новая коронавирусная инфекция, вызвавшая пандемию COVID-19
Термины и определения
Доказательная медицина - подход к медицинской практике, при котором решения о применении профилактических, диагностических и лечебных мероприятий принимаются исходя из имеющихся доказательств их эффективности и безопасности, а такие доказательства подвергаются поиску, сравнению, обобщению и широкому распространению для использования в интересах пациентов
Заболевание - возникающее в связи с воздействием патогенных факторов нарушение деятельности организма, работоспособности, способности адаптироваться к изменяющимся условиям внешней и внутренней среды при одновременном изменении защитно-компенсаторных и защитно-приспособительных реакций и механизмов организма.
Основное заболевание - заболевание, которое само по себе или в связи с осложнениями вызывает первоочередную необходимость оказания медицинской помощи в связи с наибольшей угрозой работоспособности, жизни и здоровью, либо приводит к инвалидности, либо становится причиной смерти;
Сопутствующее заболевание - заболевание, которое не имеет причинно-следственной связи с основным заболеванием, уступает ему в степени необходимости оказания медицинской помощи, влияния на работоспособность, опасности для жизни и здоровья и не является причиной смерти;
Тяжесть заболевания или состояния - критерий, определяющий степень поражения органов и (или) систем организма человека либо нарушения их функций, обусловленные заболеванием или состоянием либо их осложнением;
Исходы заболеваний - медицинские и биологические последствия заболевания;
Последствия (результаты) - исходы заболеваний, социальные, экономические результаты применения медицинских технологий;
Осложнение заболевания - присоединение к заболеванию синдрома нарушения физиологического процесса; - нарушение целостности органа или его стенки; - кровотечение; - развившаяся острая или хроническая недостаточность функции органа или системы органов;
Инструментальная диагностика - диагностика с использованием для обследования больного различных приборов, аппаратов и инструментов.
Качество медицинской помощи - совокупность характеристик, отражающих своевременность оказания медицинской помощи, правильность выбора методов профилактики, диагностики, лечения и реабилитации при оказании медицинской помощи, степень достижения запланированного результата.
Клинические рекомендации - документ, основанный на доказанном клиническом опыте, описывающий действия врача по диагностике, лечению, реабилитации и профилактике заболеваний, помогающий ему принимать правильные клинические решения.
Лабораторная диагностика - совокупность методов, направленных на анализ исследуемого материала с помощью различного специализированного оборудования.
Модель пациента - совокупность клинических, лабораторных и инструментальных диагностических признаков, позволяющих идентифицировать заболевание (отравление, травму, физиологическое состояние) и отнести его к группе состояний с общей этиологией и патогенезом, клиническими проявлениями, общими подходами к лечению и коррекции состояния;
Медицинский работник - физическое лицо, которое имеет медицинское или иное образование, работает в медицинской организации и в трудовые (должностные) обязанности которого входит осуществление медицинской деятельности, либо физическое лицо, которое является индивидуальным предпринимателем, непосредственно.
Нозологическая форма - совокупность клинических, лабораторных и инструментальных диагностических признаков, позволяющих идентифицировать заболевание (отравление, травму, физиологическое состояние) и отнести его к группе состояний с общей этиологией и патогенезом, клиническими проявлениями, общими.
Синдром - состояние, развивающееся как следствие заболевания и определяющееся совокупностью клинических, лабораторных, инструментальных диагностических признаков, позволяющих идентифицировать его и отнести к группе состояний с различной этиологией, но общим патогенезом, клиническими проявлениями, общими подходами к лечению, зависящими, вместе с тем, и от заболеваний, лежащих в основе синдрома.
Уровень достоверности доказательств - отражает степень уверенности в том, что найденный эффект от применения медицинского вмешательства является истинным.
Уровень убедительности рекомендаций - отражает не только степень уверенности в достоверности эффекта вмешательства, но и степень уверенности в том, что следование рекомендациям принесет больше пользы, чем вреда в конкретной ситуации.
1. Краткая информация по заболеванию или состоянию (группы заболеваний или состояний)
1.1 Определение заболевания или состояния (группы заболеваний или состояний)
Вирусные пневмонии (ВП) - острое воспаление респираторных отделов легких, вызываемые вирусными возбудителями, протекающие с синдромом интоксикации и дыхательных расстройств [1 - 7].
После идентификации вирусного возбудителя необходимо учитывать возможность бактериальной коинфекции и определять, нужна ли антибактериальная терапия [94].
1.2 Этиология и патогенез заболевания или состояния (группы заболеваний или состояний)
В настоящее время признано, что уровень вирусной инфекции у пациентов с пневмонией достигает 27% [95].
Вирусную пневмонию может вызвать большое количество вирусов, которые содержат РНК или ДНК в качестве нуклеиновой кислоты [96].
Респираторно-синцитиальный вирус (РСВ)
- РНК-вирус
- РСВ является наиболее распространенной причиной вирусной пневмонии у маленьких детей и младенцев.
Риновирус
- РНК
- Риновирус является наиболее распространенной причиной инфекции верхних дыхательных путей во всех возрастных группах, хотя он не так часто встречается в качестве причины вирусной пневмонии.
Вирусы гриппа A, B и C
- РНК
- Грипп A является основной причиной смертности и заболеваемости среди вирусных типов пневмонии.
- Существует несколько подтипов гриппа A. Два подтипа, о которых следует знать особенно внимательно, - это птичий грипп (H5N1) и свиной грипп (H1N1).
Человеческий метапневмовирус
- РНК
- Человеческий метапневмовирус - это новый вирусный патоген, который все чаще признается причиной вирусной пневмонии и считается причиной вспышки атипичной пневмонии.
Вирусы парагриппа типа 1, 2, 3 и 4
- РНК
- Вирус парагриппа имеет несколько серотипов и чаще всего ассоциируется с пневмониеподобным заболеванием у маленьких детей в сезон. Преобладают весна и осень.
Человеческий бокавирус Коронавирус
- РНК
- Коронавирусы - это вирусы, вызывающие пневмонию, как правило, у людей с ослабленным иммунитетом.
- Однако один из подтипов коронавируса вызывает ближневосточный респираторный синдром, а другой - тяжелый острый респираторный синдром.
Аденовирус
- ДНК
- Аденовирус чаще всего вызывает пневмонию у людей с трансплантацией солидных органов или гематологической трансплантацией.
Энтеровирусы
- РНК
- Энтеровирусы, хотя и являются частыми причинами полиомиелита, желудочно-кишечных и верхних дыхательных синдромов, реже вызывают вирусную пневмонию.
вирус ветряной оспы
- ДНК
- Вирус ветряной оспы связан как с ветрянкой, так и с опоясывающим лишаем и может вызывать тяжелые формы пневмонии, особенно у неиммунизированных беременных женщин, небеременных взрослых с ветрянкой. Это довольно частая причина пневмонии у людей с ВИЧ после вспышки опоясывающего лишая.
Хантавирус
- РНК
- Хантавирус - зоонозный вирусный патоген, возникший на юго-западе Америки и связанный с воздействием фекалий грызунов.
- Хантавирусная пневмония часто ассоциируется с быстрой дыхательной недостаточностью и сердечно-сосудистой недостаточностью.
Вирус Эпштейна-Барр (ВЭБ)
- ДНК
- Вирус Эпштейна-Барр, хотя и часто участвует в моноподобных синдромах, редко может быть связан с вирусной пневмонией. Большинство из них возникают у людей с гематологическими заболеваниями.
Вирус герпеса человека 6 и 7
- ДНК
вирус простого герпеса
- ДНК
- ВПГ I и II связаны с вирусной пневмонией у пациентов с ослабленным иммунитетом, в том числе у пациентов с ВИЧ, а также у пациентов, перенесших трансплантацию твердых органов и гемопоэтическую трансплантацию.
Цитомегаловирус (ЦМВ)
- ДНК
- Цитомегаловирус является значимой причиной пневмонии у ВИЧ-инфицированных пациентов с количеством CD4 менее 100 клеток на квадратный миллиметр.
- Цитомегаловирус также часто становится причиной пневмонии у реципиентов трансплантатов солидных органов и гемопоэтических трансплантатов.
Корь
- РНК
- Детское заболевание, вызывающее экзантематоз, которое, хотя и менее распространено в индустриальном мире вследствие вакцинации, по-прежнему является одним из основных факторов детской смертности во всем мире вследствие вирусной пневмонии как осложнения.
Ближневосточный респираторный синдром (коронавирус)
- РНК
- Подвид коронавируса, связанный с тяжелой пневмонией. Впервые был обнаружен на Ближнем Востоке и имел начальный уровень смертности 30%.
Тяжелый острый респираторный синдром (метапневмовирус)
- РНК
- Подвид коронавируса, вызывающий опасную для жизни пневмонию
В метаанализе Burk M и соавт. продемонстрировано, что грипп и риновирус были наиболее часто обнаруживаемыми вирусами. Респираторно-синцитиальный вирус, коронавирус, парагрипп, аденовирус и человеческий метапневмовирус играют меньшую, но заметную роль в ВП, будучи обнаруженными у 1 - 4% пациентов. Вирусы, которые были обнаружены у < 1% популяции ВП, включают энтеровирус, вирус ветряной оспы и вирус простого герпеса [97].
Инфицирование вирусом SARS-CoV-2 безусловно занимает свое место в развитии ВП, но, следует подчеркнуть, что в текущем сезоне тяжелых случаев заболевания, протекающего с поражением легких, крайне мало. COVID-19, как правило, протекает нетяжело - как сезонная респираторная инфекция. С клинической точки зрения стоит помнить о том, что патогномоничных признаков COVID-19, как и других вирусных заболеваний нет и диагноз выставляется на основании только лабораторной диагностики (иммунохроматографического экспресс-теста, методом полимеразной цепной реакции) [98].
Все указанные вирусы являются возбудителями внебольничной пневмонии независимо от возраста пациента. Встречаемость респираторных вирусов у пациентов с внебольничной пневмонией носит выраженный сезонный характер и увеличивается в осенне-зимний период. Различают первичную вирусную (возникает в результате непосредственного воздействия вируса на ткань легкого) и вторичную бактериальную пневмонию, которая может сочетаться с первичным поражением легких или быть поздним осложнением респираторной вирусной инфекции (в первую очередь гриппа).
У взрослых вирусы являются предполагаемыми возбудителями в одной трети случаев внебольничной пневмонии, в частности вирусы гриппа, рино- и коронавирусы, но сравнительная частота разных инфекций может существенно варьировать как по времени, так и регионам. Кроме того, при оценке этиологической структуры вирусных пневмоний в динамике нужно принимать во внимание вариабельность используемых для диагностики тестов. Несмотря на то, что ВП вызывается различными возбудителями, для нее характерна общность механизмов путей передачи, многих стадий и особенностей патогенеза, а также клинических проявлений [1 - 7]. Практически всегда вирус попадает в органы дыхания воздушно-капельным путем. При его попадании в составе относительно крупных капель первичной локализацией вирусного процесса являются слизистые оболочки дыхательных путей и развитие пневмонии может быть связано со "спусканием" инфекции. В другом случае, вирус попадает в составе мелкодисперсных частиц (образуются при сильном чихании и кашле) и сразу попадает в респираторные отделы, что характерно для эпидемического гриппа с типичным острейшим началом заболевания.
Для реализации инфекционного процесса вирусы должны начать репликацию в чувствительных клетках, которая может приводить как формированию полных, так и дефектных вирусных частиц. Известны четыре варианта исходов взаимодействия вируса и клетки: цитопатический эффект, цитопролиферативный эффект, формирование вирусных включений, персистенция вируса в клетке. Цитопатический эффект наиболее хорошо изучен при эпидемическом гриппе - активная репликация вируса в различных эпителиальных клетках и макрофагах приводит к их характерным изменениям (появление "гриппозных" клеток) а затем гибели путем цитолиза. Цитопролиферативный эффект наиболее характерен для парамиксовирусов, но может быть связан и с другими возбудителями. Находящийся в клетке возбудитель стимулирует либо формирование характерных клеточных разрастаний, либо появление двух- и многоядерных клеток. Вируссодержащие базофильные внутриядерные включения характерны для ДНК вирусных инфекций (аденовирусной и респираторного герпеса) с последующей смертью клетки путем апоптоза.
Существенную роль в патогенезе вирусных респираторных инфекций и сопровождающих их симптоматики играют изменения связанные с нарушениями гемодинамики и другими "неспецифическими" (т.е. непосредственно несвязанными с вирусами изменениями): полнокровием, мелкими гемморагиями, микротромбозом, серозным отеком, иногда формированием гиалиновых мембран, дистелектазами. Степень выраженности этих изменений коррелирует с тяжестью клинических проявлений (как признаками интоксикации, так и дыхательной недостаточностью). Механизмы их развития связаны с цитокинами, прежде всего продуцируемых макрофагами и связанные с повреждением эндотелия. Существенную роль играют повреждения эндотелиальной выстилки. При максимальной степени выраженности таких изменений принято говорить о диффузном альвеолярном повреждении (респираторном дисстресс синдроме взрослого типа, шоковом легком).
При длительном течении воспалительного процесса отмечается появление клеток лимфоидного ряда в области альвеолярных перегородок, что в сочетании с умеренным фиброзом позволяет говорить об истинной интерстициальной пневмонии [5, 6].
1.3 Эпидемиология заболевания или состояния (группы заболеваний или состояний)
Вирусные пневмонии относятся к наиболее распространенным заболеваниям, возникают в любом возрасте и имеют определенные особенности течения в различных возрастных группах. Вирусы попадают в организм человека воздушно-капельным или контактно-бытовым путем [1 - 4, 7].
Ежегодно во всем мире регистрируется около 200 миллионов случаев вирусной внебольничной пневмонии: 100 миллионов у детей и 100 миллионов - у взрослых. Болеют в равной мере как мужчины, так и женщины. У людей с иммунодефицитом она развивается независимо от возраста. Часто вирусная пневмония возникает у детей до трех лет (даже с хорошим иммунитетом), особенно на фоне инфекций, вызванных респираторно-синцитиальным вирусом. У взрослых без иммунной дисфункции ВП чаще всего протекает в легкой форме [1 - 4, 7].
В 2020 г. заболеваемость внебольничными пневмониями возросла по сравнению с предыдущим годом более чем в 3,5 раза, показатель составил 1856,2 на 100 тыс. населения при среднемноголетней заболеваемости 397,4 (2011 - 2020 гг.) При этом более чем в 100 раз относительно прошлого года увеличилась заболеваемость пневмонией вирусной этиологии, 783,08 на 100 тыс. населения против 7,2 на 100 тыс. населения в 2019 г. В 2021 г. заболеваемость внебольничными пневмониями (показатель - 148,43 на 100 тыс. населения) в сравнении со среднемноголетним показателем (СМП - 391,82) увеличилась в 2,9 раза (в 2020 г. - 1 856,18). Заболеваемость пневмонией вирусной этиологии (265,06 на 100 тыс. населения) относительно СМП (5,88) увеличилась в 45,1 раза (в 2020 г. - 783,08). Данная ситуация объясняется тем, что в 2020 г. случаи внебольничных пневмоний, обусловленные новой коронавирусной инфекцией, учитывались в форме федерального статистического наблюдения N 2 "Сведения об инфекционных и паразитарных заболеваниях" совместно с внебольничными пневмониями вирусной этиологии. С 2021 г. случаи пневмонии, вызванные новым коронавирусом, регистрируются отдельно что не позволяет достоверно оценить различие показателей заболеваемости последних двух лет. В 2022 году общее количество зарегистрированных внебольничных пневмоний снизилось до уровня доковидного времени (показатель 2022 г. - 407,29 на 100 тыс. населения). В 2023 году заболеваемость внебольничными пневмониями (показатель составил 498,02 на 100 тыс. населения) увеличилась как по сравнению с предыдущим годом, так и в сравнении с СМП. Темп прироста заболеваемости относительно прошлого года составил 22%, среднемноголетняя заболеваемость - превышена на 25% (СМП - 398,41 на 100 тыс. населения). До 2020 года в структуре верифицированных внебольничных пневмоний преобладала бактериальная, но с началом пандемии новой коронавирусной инфекции ситуация изменилась. Заболеваемость пневмонией вирусной этиологии (62,40 на 100 тыс. населения) относительно СМП (5,88) в 2022 г. увеличилась в 10,6 раза и уменьшилась относительно прошлого года в 4,2 раза (в 2021 г. - 265,06). Количество пневмоний, вызванных коронавирусом, тоже значительно снизилось в связи с преобладанием штамма Омикрон, который в основном поражает верхние дыхательные пути. В структуре лабораторно подтвержденных случаев внебольничных пневмоний в 2022 г. удельный вес вирусных пневмоний составил 15,32% от общего количества, бактериальных - 12,30%. В 2023 году отмечено значительное снижение заболеваемости вирусными пневмониями в 2,3 раза (показатель в 2022 году - 62,4 на 100 тыс. населения, в 2023 году - 26,98 на 100 тыс. населения) [8].
Наибольшее количество летальных исходов от внебольничных пневмоний у взрослых и детей в РФ зарегистрировано в 2020 году, что объясняется доминированием в данный период циркуляции коронавируса Дельта, поражающего преимущественно нижние отделы легких [8].
В большинстве случаев ВП характеризуются нетяжелым течением, однако у лиц пожилого и старческого возраста, при наличии сопутствующих бронхолегочных, сердечно-сосудистых заболеваний или иммунодефицита могут ассоциироваться с развитием тяжелых, угрожающих жизни осложнений. У 10 - 30% пациентов с пневмонией имеет место смешанная или ко-инфекция, которая может вызвана сочетанием различных бактериальных возбудителей (S. pneumoniae с H. influenzae или M. pneumoniae), либо их комбинацией с респираторными вирусами. Для вирусных пневмоний, вызванных ассоциацией возбудителей, характерно более тяжелое течение и неблагоприятный прогноз [1 - 7].
1.4 Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статистической классификации болезней и проблем, связанных со здоровьем
I. Международная классификация болезней X пересмотра (МКБ-X):
J12: Вирусная пневмония, не классифицированная в других рубриках
J12.0 Аденовирусная пневмония
J12.1 Пневмония, вызванная респираторным синцитиальным вирусом
J12.2 Пневмония, вызванная вирусом парагриппа
J12.3 Пневмония, вызванная человеческим метапневмовирусом
J12.8 Другая вирусная пневмония
J12.9 Вирусная пневмония неуточненная
1.5 Классификация заболевания или состояния (группы заболеваний или состояний)
[1 - 7].
I. Классификация вирусной пневмонии по этиологическому принципу с указанием возбудителя):
Частые причины вирусных пневмоний:
- вирусы гриппа типов A, B;
- респираторно-синцитиальный вирус;
- аденовирус;
- вирус парагриппа;
Иногда причиной становятся:
- вирус SARS-CoV - вызывает острый респираторный синдром;
- коронавирус MERS-CoV - вызывает ближневосточный респираторный синдром;
- коронавирус SARS-CoV-2 - вызывает новую коронавирусную инфекцию COVID-19.
К редким причинам относятся:
- вирусы ветряной оспы, краснухи, простого герпеса - у новорожденных;
- цитомегаловирусная инфекция - у людей со сниженным иммунитетом;
- хантавирус.
II. По клинико-морфологическим характеристикам:
- паренхиматозная (альвеолярная): долевая, очаговая (бактериальные)
- интерстициальная (вирусные)
- смешанная (вирусно-бактериальные)
III. Классификация пневмонии по условиям возникновения:
- внебольничная пневмония - возникает вне больницы или в первые два дня после госпитализации;
- внутрибольничная пневмония - возникает спустя два дня после госпитализации.
IV. Классификация пневмонии по локализации и распространенности:
- субсегментарные - поражает менее одного сегмента легкого;
- сегментарные - поражает один или несколько сегментов;
- долевые - поражает долю легкого;
- односторонние - поражает одно легкое (левостороннее, правостороннее);
- двусторонние - поражает оба легких;
- тотальные.
V. Классификация пневмонии по степени тяжести (описание степеней тяжести в Приложении А3)
- нетяжелая
- тяжелая
VI. Течение заболевания:
- острое (до 3 - 4 недель)
- затяжное (более 3 - 4 недель)
VII. Осложнения, связанные с течением вирусной пневмонии:
- острая дыхательная недостаточность;
- острый респираторный дистресс-синдром;
- вторичная (бактериальная) пневмония.
VIII. Осложнения, связанные с развитием вторичной (бактериальной) пневмонии:
- острая дыхательная недостаточность;
- острый респираторный дистресс-синдром
- септический шок;
- сепсис
- плеврит и эмпиема плевры (гнойный плеврит);
- абсцесс легкого;
- менингит;
- миокардиодистрофия и миокардит и др.
Приводим пример формулировки клинического диагноза:
Основное заболевание: грипп A H1N1, тяжелое течение, вирусное поражение легких.
Осложнения: ОДН.
Основное заболевание: новая коронавирусная инфекция COVID-19 (подтвержденная), тяжелое течение. Двустороннее вирусное поражение легких (КТ-3, 60%). U07.1
Осложнения: ОРДС, ОДН. Нозокомиальная деструктивная пневмония, вызванная Klebsiella pneumoniae.
1.6 Клиническая картина заболевания или состояния (группы заболеваний или состояний)
В большинстве случаев развитию вирусной пневмонии предшествует симптоматика ОРВИ. Заболевание, как правило, начинается остро с появления синдрома интоксикации (повышения температуры тела до субфебрильных или фебрильных цифр, общей слабости, головной боли, боли в мышцах и суставах), а также катарального (катарально-респираторного) синдрома - развитие кашля, насморка, в некоторых случаях конъюнктивита [11].
При прогрессировании вирусного поражения легких и на высоте клинических проявлений инфекции, основным симптомом является нарастающая одышка свыше 30 дыхательных движений в минуту (острая дыхательная недостаточность). Клинические симптомы: диффузный цианоз, тахикардия, беспокойство больного, быстро сменяющееся апатией, возможна потеря сознания, падение систолического АД ниже 90 мм рт. ст. Кашель со скудной кровянистой мокротой (в мокроте - мононуклеарный цитоз).
В ретроспективном анализе T. Ishiguro показал, что, у пациентов, с подтвержденным диагнозом вирусная пневмония, симптомы боль в горле, лихорадка, одышка, сухой кашель встречались чаще, чем у пациентов с другими заболеваниями [61].
Развитие вторичной (бактериальной) пневмонии необходимо подозревать:
1. При сохраняющейся лихорадке (температура тела более 37,5 °C) более 3 - 4 суток на фоне адекватной противовирусной терапии.
2. При появлении второй волны лихорадки в сочетании с продуктивным кашлем, болью в грудной клетке.
3. При кашле в сочетании с болью в грудной клетке, или болью в груди, связанной с актом дыхания при отсутствии кашля.
4. При появлении одышки при обычной физической нагрузке.
5. При локальном притуплении перкуторного тона и/или локализованных влажных хрипах (фокусах крепитации).
2. Диагностика заболевания или состояния (группы заболеваний или состояний) медицинские показания и противопоказания к применению методов диагностики
Отличительные особенности вирусных пневмоний:
1. На старте - типичная картина ОРВИ, минимальные аускультативные изменения, минимальные изменения при рентгенографии органов грудной клетки.
2. "Стремительный" характер ухудшения течения заболевания.
3. Развитие острого респираторного дистресс-синдрома (ОРДС).
4. Отсутствие лейкоцитоза и значимого повышения CРБ.
Критерии установления диагноза
Для верификации вирусного генеза пневмонии необходимо [1]:
1) уточнить эпидемиологический анамнез (был ли пациент с ОРВИ в окружении, семье, находился ли больной или его окружение, родственники за рубежом в предшествующие 14 дней
2) исследовать методом ПЦР мокроту (или, при ее отсутствии комбинированный респираторный мазок) на грипп и коронавирусную инфекцию для подтверждения и расшифровки вирусной этиологии заболевания (при госпитализации: всем обязательно в день поступления или на следующее утро после госпитализации).
3) Всем больным, при осмотре на дому, в приемном покое и т.д. необходимо измерять сатурацию с помощью пульсоксиметра, при подозрении на грипп рекомендовать госпитализацию.
4) Всем пациентам, осмотренным на дому или обратившимся в приемный покой медицинской организации (в т.ч. в условиях инфекционного отделения) - выполнять рентгенографию органов грудной клетки (прямая + боковая проекция), пульсоксиметрию (с фиксацией результатов в медицинской карте больного!) и назначить общий анализ крови с лейкоцитарной формулой (для вирусной пневмонии характерны лейкопения, тромбоцитопения и лимфопения). Патогномоничных анамнестических признаков, результатов физикального обследования для диагностики вирусной пневмонии в отличие от бактериальной пневмонии нет. Клинические, радиологические и лабораторные данные, которые обычно используются для дифференциальной диагностики, представлены в Приложении А3.
--------------------------------
[1] Письмо Минздрава России от 06.03.2020 N 30-4/И/2-2702 "О направлении алгоритма оказания медицинской помощи взрослому населению с внебольничными пневмониями"
2.1 Жалобы и анамнез
- Рекомендуется у всех пациентов с подозрением на ВП обратить внимание на основные симптомы, свидетельствующие о вовлечении легких в патологический процесс: высокую лихорадку, сухой кашель, появление одышки и боли в грудной клетке. Учитывать в комплексе общеинтоксикационный синдром: общее недомогание, утомляемость, слабость, потливость, тошноту, рвоту, судороги и потерю сознания для клинической диагностики ВП [1 - 4, 7, 9 - 11].
- Рекомендовано обратить внимание на наличие эпидемического подъема заболеваемости ОРВИ и гриппом, новой коронавирусной инфекцией, на контакты с больными вирусными инфекциями, наличие вспышек в организованных коллективах в эпидсезон для клинической диагностики заболевания [1 - 4, 7, 9 - 11].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
- Рекомендуется у всех пациентов с подозрением на ВП обратить внимание на наличие вакцинации от гриппа и SARSCoV-2 инфекции для выявления риска развития данного заболевания [1 - 4, 7, 9 - 11].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
- Рекомендуется у всех пациентов с подозрением на ВП определить факторы риска развития тяжелого и осложненного течения заболевания [1]: возраст 65 лет и старше; лица с сопутствующими хроническими заболеваниями бронхолегочной системы, ССС, СД, заболеваниями почек, крови, нервной системы (эпилепсией, миопатиями и др.); лица с иммуносупрессией (включая ВИЧ и прием иммунодепрессантов); беременные; пациенты с морбидным ожирением (индекс массы тела > 40 кг/м2); лица, проживающие в домах престарелых и других учреждениях закрытого типа [1 - 4, 7, 9 - 11].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
--------------------------------
[1] СанПиН 3.3686-21 "Санитарно-эпидемиологические требования по профилактике инфекционных болезней". XXXIV. Профилактика гриппа и других острых респираторных вирусных инфекций (постановление Главного государственного санитарного врача РФ от 28.01.2021 г. N 2)].
2.2 Физикальное обследование
- Рекомендовано всем пациентам в обязательном порядке выполнение термометрии (при нормотермии, уточняется последнее время и кратность приема жаропонижающих средств в течение последних суток) [1 - 4, 7, 9 - 13].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
- Рекомендовано всем пациентам выполнить пульсоксиметрию (SpO2) для выявления дыхательной недостаточности (ДН) и оценки выраженности гипоксемии [1 - 4, 7, 9 - 13].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарии: пульсоксиметрия является простым и надежным скрининговым методом, позволяющим выявлять пациентов с гипоксемией, нуждающихся в респираторной поддержке и оценивать ее эффективность
- Рекомендовано у всех пациентов начать с общего осмотра с оценкой состояния кожных покровов и видимых слизистых оболочек: цвет (гиперемия, бледность, цианоз), влажность, отечность, инъекция сосудов склер, конъюнктивит, оценить носовое дыхание, проявления ринита, провести осмотр ротоглотки с целью выявления гиперемии небных дужек и/или задней стенки ротоглотки, миндалин, рыхлости и зернистости слизистой задней стенки, наличие слизистого налета, увеличения лимфоидных фолликулов на задней стенке глотки, на предмет выявления симптомов вирусной инфекции [1 - 4, 7, 9 - 11].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
- Рекомендовано всем пациентам выполнить исследование легких: [1 - 4, 7, 9 - 11].
- пальпацию грудной клетки с определением голосового дрожания;
- сравнительной перкуссии легких - для выявления возможного изменения перкуторного звука (симптом уплотнения легочной ткани);
- аускультации легких - для выявления патологических дыхательных шумов (сухие и влажные хрипы, крепитации, и их распространенность), проведение бронхофонии, оценки фазы вдоха и выдоха.
Комментарии:
1. Голосовое дрожание и бронхофония (повышенный резонанс звуков голоса, слышимых при аускультации) - усилено над пораженным участком легкого.
2. Перкуторный тон - укорочение (притупление) перкуторного тона над пораженным участком легкого, асимметричность перкуторного звука при сравнении симметричных участков обоих легких указывает на уплотнение и/или плевральный выпот.
3. Дыхание - локально выслушиваемое бронхиальное дыхание с ослаблением вдоха, усилением и удлинением выдоха.
4. Хрипы - локально определяемые звучные мелкопузырчатые влажные хрипы и/или крепитация, феномен "шум трения плевры".
Указанные признаки, выявленные при непосредственном исследовании больного, свидетельствуют об изменениях в зоне пневмонической инфильтрации (альвеолярной экссудации, фокус бактериальной пневмонии)
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
- Рекомендовано всем пациентам выполнить непосредственное исследование сердца: измерение пульса и артериального давления, аускультация (выявление тахикардии, брадикардии, сердечных шумов, приглушение тонов и др.) для определения степени тяжести заболевания, наличия осложнений и сопутствующих заболеваний [1 - 4, 7, 9 - 11].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
2.3 Лабораторные диагностические исследования
2.3.1. Неспецифическая лабораторная диагностика
- Рекомендовано всем пациентам выполнить общий (клинический) анализ крови развернутый с определением уровня эритроцитов, гематокрита, лейкоцитов, тромбоцитов, лейкоцитарной формулы для комплексной оценки степени тяжести болезни, своевременного выявления осложнений и неотложных состояний, исключения осложнений, вызванных бактериальной инфекцией [1 - 4, 7, 9 - 13].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарии: при неосложненном течении вирусной инфекции характерны нормоцитоз или лейкопения, нейтропения, эозинопения, относительный лимфо- и моноцитоз. При бактериальных осложнениях (пневмония, синусит и т.д.) в крови нарастает лейкоцитоз, палочкоядерный нейтрофилез, увеличивается скорость оседания эритроцитов (СОЭ). При интерстициальном вирусном поражении легких характерны лейкопения, нейтрофилез с палочкоядерным сдвигом, анемия и тромбоцитопения.
- Рекомендовано всем пациентам с ВП на всех уровнях оказания медицинской помощи количественное определение уровня C-реактивного белка (CРБ) в сыворотке крови с целью дифференциального диагноза с бактериальной пневмонией, оценки тяжести и прогноза [1 - 4, 7, 9 - 13, 63]
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарии: уровень CРБ коррелирует с тяжестью течения, распространенностью воспалительной инфильтрации и прогнозом при ВП. При концентрации CРБ > 100 мг/л его специфичность в подтверждении диагноза ВП бактериальной этиологии превышает 90%. Напротив, при концентрации CРБ < 20 мг/л диагноз бактериальной пневмонии является маловероятным.
- Рекомендовано всем пациентам с ВП выполнение общего (клинического) анализа мочи для выявления наличия почечной дисфункции, декомпенсации сопутствующих заболеваний [1 - 4, 7, 9 - 13]
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарии: при неосложненном течении вирусной инфекции патологических изменений нет; при выраженной лихорадке, интоксикационном синдроме возможно увеличение плотности мочи, невыраженные лейкоцитурия, протеинурия, цилиндрурия, носящие транзиторный характер, исчезают при нормализации температуры тела и купировании проявлений общей инфекционной интоксикации.
- Рекомендовано всем госпитализированным пациентам с ВП проведение биохимического анализа крови (общетерапевтический) с определением активности аланинаминотрансферазы, аспартатаминотрансферазы, амилазы, исследованием уровня глюкозы, мочевины, креатинина, миоглобина, альбумина, определение активности креатинкиназы, лактатдегидрогеназы, с целью определения органной недостаточности, выявления декомпенсации сопутствующих заболеваний, для назначения и коррекции фармакотерапии [1 - 4, 7, 9 - 13, 64, 65, 66].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: обнаруживаемые отклонения могут указывать на наличие органной дисфункции, декомпенсацию сопутствующих заболеваний и развитие осложнений, что оказывает влияние на выбор лекарственных препаратов и режим их дозирования [64]. Увеличение концентрации ЛДГ, КФК и миоглобина может свидетельствовать в пользу вирусного поражения легких в рамках тяжелого гриппа. Определение данных показателей может быть использовано как с дополнительной диагностической целью (рост концентрации миоглобина (инфекционный рабдомиолиз) сопровождается развитием острого повреждения почек), так и для решения вопроса о привлечении методов экстракорпоральной детоксикации [65, 66].
- Рекомендовано всем госпитализированным пациентам с тяжелой и осложненной вирусной пневмонией, проведение коагулограммы (ориентировочное исследование системы гемостаза): активированное парциальное тромбопластиновое время (АПТВ), протромбиновое время по Квику, тромбиновое время и/или фибриноген, D-димер (количественным методом) для комплексной оценки степени тяжести болезни и назначения терапии [1 - 4, 7, 9 - 11].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: возрастание D-димера в 3 - 4 раза выше возрастной нормы и удлинение протромбинового времени, особенно при тяжелом течении (снижение % протромбина), увеличение фибриногена имеет клиническое значение.
- Рекомендовано исследование маркеров воспалительной реакции (фибриногена, прокальцитонина, тропонина, ферритина) пациентам с тяжелым и осложненным течением ВП для оценки тяжести течения, и прогноза заболевания [12 - 16, 67, 68].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарий: в качестве "точки принятия решения", свидетельствующей в пользу бактериальной инфекции рекомендовано использовать показатель ПКТ - 0,5 нг/мл и выше. В случае тяжелого течения заболевания, определение ПКТ наряду с CРБ является обязательным. Уровень ПКТ коррелирует с тяжестью течения пневмонии [67] и может служить дополнительным критерием (наряду с CРБ) в плане дифференциальной диагностики между вирусным поражением легких и вторичной (бактериальной) пневмонией. В случае поражения легких у пациентов с SARS-CoV-2, острой интерстициальной пневмонии - ОИП (при системных заболеваниях соединительной ткани - ревматоидный артрит, системная красная волчанка и пр., "метотрексатовое легкое" и др.), нередко наблюдается высокий уровень CРБ, лейкоцитоз, однако уровень ПКТ остается в пределах нормальных значений [7, 50 - 52, 62, 63, 66, 67, 68].
- Рекомендуется всем госпитализированным пациентам с ВП и признаками ОДН (SpO2 < 92% на фоне дыхания атмосферным воздухом по данным пульсоксиметрии) исследование кислотно-основного состояния и газов крови с определением paO2, paCO2, pH, бикарбонатов, лактата для оценки наличия и выраженности ДН, метаболических нарушений, оптимизации респираторной поддержки [12, 16, 17, 18, 19]
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 2)
Комментарии: Исследование paO2, PaCO2, pH, бикарбонатов позволяет более точно определить наличие и выраженность ДН и метаболических нарушений, оптимизировать респираторную поддержку. Повышение уровня лактата артериальной крови является маркером гипоперфузии и неблагоприятного прогноза при ТВП.
2.3.2. Специфическая лабораторная диагностика
Лабораторное обследование в целях идентификации возбудителя гриппа и острой респираторной инфекции проводится в обязательном порядке [1]:
- на амбулаторном этапе - всем лицам с симптомами - гриппоподобного заболевания, обратившимся за медицинской помощью не позднее 2 суток
- при госпитализации больного по поводу ОРВИ верхних и нижних дыхательных путей (тяжелые и необычные формы заболевания) (условия стационарной помощи);
- при заболевании лиц с высоким риском неблагоприятного исхода гриппа и ОРВИ (беременные, лица с хроническими заболеваниями сердца, легких, метаболическим синдромом, иммунодефицитными состояниями и лица старше 60 лет и других) (условия амбулаторной помощи);
- регистрации очагов ОРВИ с множественными случаями заболеваний в организованных коллективах взрослых с числом пострадавших 5 и более человек в один инкубационный период, заболевании лиц из организаций с круглосуточным пребывание (условия амбулаторной помощи)
- Рекомендовано пациентам с ВП использование экспресс-методов диагностики для идентификации возбудителя ОРВИ с целью своевременного назначения этиотропной терапии [1 - 4, 7, 9 - 12].
Комментарии: использование экспресс-метода иммунохроматографии (ИХА) на наличие антигенов вирусов гриппа A и B, респираторно-синцитиального вируса, аденовируса и коронавируса SARS-CoV-2 (Иммунохроматографическое экспресс-исследование носоглоточного мазка на вирус гриппа A, вирус гриппа B, аденовирус (Human Adenovirus), респираторно-синцитиальный вирус (Human Respiratory и коронавирус SARS-CoV-2) больным, обратившимся за медицинской помощью не позднее 2 суток с момента появления симптомов.
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
- Рекомендовано пациентам с ВП проведение этиологической лабораторной диагностики методами амплификации нуклеиновых кислот (ПЦР, LAMP и др.) на наличие нуклеиновых кислот возбудителей ОРВИ, гриппа и SARS-Cov-2 в мазках со слизистой оболочки носоглотки и ротоглотки для идентификации возбудителя ОРВИ [1 - 4, 7, 9 - 12].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: Молекулярно-биологическое исследование мазков со слизистой оболочки носоглотки на и ротоглотки на коронавирус SARS-CoV-2, на вирусы гриппа A, B (Influenza virus A, B), молекулярно-биологическое исследование мазков со слизистой оболочки носо- и ротоглотки на вирусы парагриппа (Human Parainfluenza virus), риновирусы (Human Rhinovirus), аденовирус (Human Adenovirus), респираторно-синцитиальный вирус (Human Respiratory Syncytial virus), коронавирусы 229E, OC43, NL63, HKUI (Human Coronavirus), бокавирус (Human Bocavirus), метапневмовирус (Human Metapneumo virus) - определение вирусов наиболее часто вызывающих инфекции верхних и нижних дыхательных путей для дифференциальной диагностики, с целью назначения этиотропной терапии для своевременной профилактики развития тяжелого течения болезни и осложнений. При подозрении на заболевание нижних дыхательных путей проводится исследование мокроты, аспиратов из трахеи или зева, жидкости бронхоальвеолярного лаважа. Это наиболее эффективный метод, который позволяет обнаружить нуклеиновые кислоты вируса в среднем до 7 дней, и максимум - до 2 недель от начала заболевания (при условии сохранении признаков поражения верхних дыхательных путей). Результаты получают в течение 4 - 6 часов после представления образца.
- Рекомендовано при наличии критериев бактериальной пневмонии, обследование и лечение пациентов проводить согласно утвержденным клиническим рекомендациям по внебольничной (нозокомиальной) пневмонии [13].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарии: критериями установления диагноза бактериальной ВП, являются определенным при наличии у пациента рентгенологически подтвержденной очаговой инфильтрации легочной ткани и, по крайней мере, двух клинических симптомов и признаков из числа следующих [69].
1. остро возникшая лихорадка в начале заболевания (лихорадка более 38 градусов, продуктивный кашель с выделением или без выделения гнойной мокроты;
2. физикальные признаки (фокус крепитации/влажных мелкопузырчатых хрипов, бронхиальное дыхание, укорочение перкуторного звука);
3. лейкоцитоз > 10 x 109/л, повышение C-реактивного белка (CРБ) > 50 мг/л.
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
--------------------------------
[1] СанПиН 3.3686-21 "Санитарно-эпидемиологические требования по профилактике инфекционных болезней". XXXIV. Профилактика гриппа и других острых респираторных вирусных инфекций (постановление Главного государственного санитарного врача РФ от 28.01.2021 г. N 2)
2.4 Инструментальные диагностические исследования
- Рекомендовано выполнение рентгенографии легких в 2-х проекциях (прямая и правая боковая) всем пациентам с подозрением на ВП, явлениями бронхита (для исключения очаговой пневмонии) и наличии физикальных признаков поражения легочной ткани с целью установления диагноза и выявления осложнений [10, 11, 13, 63, 69].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарии: признаки, которые больше всего указывают на вирусную пневмонию, включают следующее: [63, 96]
- Интерстициальные инфильтраты - "матовое стекло" наблюдается при заполнении воспалительным экссудатом межальвеолярных пространств;
- неравномерное распределение интерстициальных инфильтратов;
- двусторонние распространенные инфильтраты;
- синдром, похожий на пневмонию, с нормальной рентгенограммой грудной клетки (обычно они не имеют отчетливой симптоматики при физическом обследовании и могут быть не видны при рентгенографии).
Чаще всего респираторные вирусы (гриппа, SARS-CoV-2 и др.) ассоциируются с диффузным двусторонним поражением легких "матовое стекло".
Признаки, указывающие на бактериальную пневмонию, включают следующее:
- альвеолярные инфильтраты (основной рентгенологический признак бактериальной ВП - локальное очаговое снижение воздушности легочной ткани (инфильтрация) за счет накопления воспалительного экссудата в респираторных отделах);
- долевая консолидация (при заполнении воспалительным экссудатом воздухосодержащих альвеол, альвеолярных мешков, альвеолярных ходов и респираторных бронхиол в пределах доли легкого);
- наличие ограниченного одностороннего поражения в виде участка консолидации легочной ткани повышает вероятность бактериальной пневмонии.
- плотность очагов (узелков);
- плевральный выпот.
- Рекомендовано всем пациентам по определенным показаниям при нетяжелой ВП и в качестве метода выбора при осложненной, тяжелой ВП, выполнять КТ ОГК [69 - 72].
Комментарии: КТ ОГК отличается более высокой чувствительностью и специфичностью в диагностике ВП по сравнению с рентгенографией ОГК. КТ ОГК рекомендуется проводить у пациентов с высокой клинической и лабораторной вероятностью в пользу ВП, но отсутствием инфильтрации при рентгенографии ОГК, а также при получении изображений, которые нельзя однозначно трактовать как инфильтрацию, обусловленную пневмонией. КТ-признаки вирусных пневмоний: часто встречаемый двусторонний процесс в легких с наличием "матовых стекол", их локализация, консолидация, чаще с двусторонним процессом, утолщение междолькового пространства легких или "симптом булыжной мостовой", симптом "обратного гало" или "ободка", ретикулярные изменения.
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
- Рекомендовано всем госпитализированным пациентам с ВП выполнить регистрацию электрокардиограммы в стандартных отведениях для исключения осложнений ВП, выявления сопутствующих заболеваний и выбора безопасного режима лекарственной терапии, включая АБТ по показаниям [69].
Комментарии: повышается риск развития нарушений ритма и острого коронарного синдрома, декомпенсации хронических сопутствующих заболеваний. Своевременное их выявление и коррекция влияет на прогноз больного. Кроме того, ряд изменений, регистрируемых на ЭКГ - удлинение интервала QT, наличие синдрома ранней реполяризации желудочков влияет на выбор лекарственных препаратов и АБП.
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
2.5 Иные диагностические исследования
- Рекомендуется консультация смежных специалистов пациентам в случаях подозрения на осложнения: врача-пульмонолога (при наличии признаков пневмонии), врача-отоларинголога (при наличии синусита, отита), врача-невролога (при развитии энцефалопатии), врача-кардиолога (при присоединении симптомов миокардита, острой сердечно-сосудистой недостаточности), врача-акушера-гинеколога (при развитии ВП на фоне беременности) для определения дальнейшей тактики ведения [1 - 4, 7].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
- Рекомендуется всем пациентам с признаками прогрессирующей ОДН ((ЧД > 25 в 1 мин, SpO2 < 92% при дыхании атмосферным воздухом) и полиорганной дисфункции (оценка по шкале SOFA >= 2 баллов) консультация анестезиолога-реаниматолога с целью выбора оптимального метода респираторной поддержки и решения вопроса о переводе в отделение реанимации и интенсивной терапии (ОРИТ) [1 - 4, 7, 16, 17].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
3. Лечение, включая медикаментозную и немедикаментозную терапии, диетотерапию, обезболивание, медицинские показания и противопоказания к применению методов лечения
Принципы лечения больных ВП предусматривают решение следующих задач:
- подавление репликации вирусов на ранних сроках болезни (противовирусная терапия);
- предупреждение дальнейшего развития патологического процесса, обусловленного заболеванием, достижение полного и стойкого выздоровления;
- профилактика развития возможных осложнений заболевания;
- рассмотрение оптимального терапевтического (антимикробной терапии) лечения пациентов при наличии критериев бактериальной инфекции и/или коинфекции [94].
На выбор тактики лечения оказывают влияние следующие факторы [1 - 7]: период заболевания; тяжесть заболевания; клиническая форма заболевания; ведущие клинические проявления и особенности течения заболевания с учетом признаков иммунодефицита (хронический алкоголизм, истощение, тяжелая сопутствующая патология, пожилой возраст); возраст больного; наличие и характер осложнений; доступность и возможность выполнения лечения в соответствии с необходимым видом оказания медицинской помощи.
Информация, касающаяся доз, показаний к применению и способов применения лекарственных средств, содержащаяся в данных рекомендациях, может отличаться от информации, указанной в инструкции по медицинскому применению (ИМП). Для получения полной информации о применении того или иного ЛС следует ознакомиться с ИМП. Персональная ответственность за интерпретацию и использование настоящих рекомендаций лежит на лечащем враче.
Диагностическое тестирование на вирусные инфекции (в первую очередь, грипп, КОВИД-19) ни в коем случае не должно задерживать начало лечения противовирусными препаратами для системного применения и выполнения процедур по борьбе с инфекцией.
3.1. Консервативное лечение
3.1.1. Этиотропная (противовирусная терапия)
- Рекомендовано назначение пациентам с ВП противовирусных препаратов не позднее 48 часов после начала болезни, для прекращения репликации вирусов: первой линией являются препараты с прямым противовирусным действием, второй - иммунотропные препараты с опосредованным противовирусным действием (L03AB - интерфероны, L03AX - другие иммуностимуляторы, A13A-общетонизирующие препараты) [1 - 4, 7, 9 - 12, 63, 69].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: назначается в зависимости от этиологии. Раннее назначение противовирусных препаратов при ОРВИ с целью подавления репликации вирусов является профилактикой развития тяжелого течения заболевания и риска развития осложнений. При развившейся ВП быстрое снижение вирусной нагрузки является профилактикой тяжелого поражения легких. Целесообразность назначения противовирусных препаратов определяется врачом индивидуально для каждого пациента. Схемы назначения и дозы подробно указаны в разделе лечение клинических рекомендаций: "ОРВИ у взрослых", "Грипп у взрослых" и временных методических рекомендациях "Профилактика, диагностика и лечение новой коронавирусной инфекции (COVID-19)" 18 версия [9 - 12].
3.1.2. Патогенетическая и симптоматическая терапия
- Рекомендуется обязательное проведение базисной терапии всем пациентам независимо от тяжести течения заболевания [1 - 4, 7].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарии: Базисная терапия включает в себя постельный режим, диету и обильное питье. При отсутствии заболеваний органов пищеварения и отсутствии показаний для назначения специализированной диеты показан стол N 15. В рацион включают легко усвояемые продукты, богатые витаминами (нежирные сорта мяса, рыбы, молочные продукты, фрукты, овощи, соки, компоты). Запрещается алкоголь в любых видах.
Организация диетического лечебного питания пациентов с ВП при стационарном лечении в медицинских организациях проводится в соответствии с приказами Министерства здравоохранения Российской Федерации от 5 августа 2003 г. N 330 "О мерах по совершенствованию лечебного питания в лечебно-профилактических учреждениях Российской Федерации", от 21 июня 2013 г. N 395н "Об утверждении норм лечебного питания" и от 23 сентября 2020 г. N 1008н "Об утверждении порядка обеспечения пациентов лечебным питанием".
- Рекомендовано назначение Меглюмина натрия сукцината** пациентам с наличием поражения легких с антигипоксической и антиоксидантной целью для купирования синдрома интоксикации [21, 22].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарии: Объемная водная нагрузка при вирусном поражении легких, усугубит состояние пациента.
Вводят внутривенно капельно со скоростью 1 - 4,5 мл/мин (до 90 капель в минуту). Средняя суточная доза - 10 мл/кг. Курс терапии - до 11 дней. Объем и длительность зависит от степени тяжести пациента.
- Рекомендовано назначение нестероидных противовоспалительных и противоревматических препаратов пациентам с гипертермией выше 38 C, мышечными и суставными болями с жаропонижающей, болеутоляющей и противовоспалительной целью [1, 2, 4, 7, 23 - 30]
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарий: применение НПВС может быть рекомендовано только с симптоматической целью для достижения жаропонижающего и анальгетического эффектов. Назначение их длительным курсом нецелесообразно. Кроме того, с практической точки зрения следует помнить о том, что назначение НПВС может дезориентировать врача в оценке эффективности проводимой терапии. Рекомендованы к применению - парацетамол** 500 мг - 1 г до 4 раз в сутки (максимальная суточная доза - м4гмг), ибупрофен** 400 мг 3 раза в сутки (максимальная суточная доза - 1200 мг), комбинированные лекарственные формы: парацетамол в комбинации с ибупрофеном (ибупрофен + парацетамол).
- Рекомендуется назначение противокашлевых средств при лечении пациентам с ВП с сухим непродуктивным надсадным кашлем, значительно ухудшающим качество жизни пациента (болевой синдром, нарушение сна) с симптоматической целью (бутамират, леводропропизин, комбинация антител к брадикинину, морфину и гистамину - ренгалин или декстрометорфан (в составе комбинированных ЛС)) [1 - 4, 7, 28, 32 - 44].
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 3).
Комментарии: Препаратами выбора являются:
Декстрометорфан (входит в состав многокомпонентных препаратов);
Бутамират - внутрь по 15 мл 4 раза в сутки (сироп).
Леводропропизин - внутрь, в перерывах между едой, взрослым и детям старше 12 лет - 60 мг (10 мл сиропа или 20 капель, желательно разведенных в половине стакана воды) 1 - 3 раза в сутки с промежутками не менее 6 ч
Реналгин по 1 - 2 таблетке (или 5 - 10 мл раствора для приема внутрь) 3 раза в сутки вне приема пищи. В зависимости от тяжести состояния в первые три дня частота приема может быть увеличена до 4 - 6 раз в сутки. Длительность терапии зависит от тяжести заболевания и определяется лечащим врачом. Не рекомендован при наследственной непереносимости фруктозы. У беременных и в период лактации эффективность и безопасность препарата не изучались
- Рекомендовано пациентам с продуктивным кашлем, а также явлениями бронхообструкции назначение муколитических и отхаркивающих препаратов, для разжижения и улучшения отхождения мокроты [1 - 4, 7, 28, 32 - 44].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарии: возможно применение различных муколитических средств, в том числе и растительных лекарственных препаратов только при наличии продуктивного кашля.
Синтетические муколитические средства:
Ацетилцистеин** - внутрь 600 мг/сут, перорально, курс до 5 - 7 дней
Бромгексин - внутрь по 8 мг (1 - 2 таблетки) 3 - 4 раза в сутки;
Амброксол** - внутрь 90 мг/сут, ретардная форма 75 мг/сут курс до 14 дней;
Амброксол + Натрия Глицирризинат (тринатриевая соль глицирризиновой кислоты) + Тимьяна ползучего травы экстракт (чабреца экстракт жидкий) - внутрь 40 мл/сут (10 мл в 4 приема).
Амброксол + Натрия глицирризинат (тринатриевая соль глицирризиновой кислоты) + Термопсиса ланцетного травы экстракт + Натрия гидрокарбонат - по 1 таблетке 3 раза в сутки.
- Не рекомендовано одновременное применение отхаркивающих и противокашлевых средств пациентам с кашлем, что может способствовать застою мокроты за счет подавления кашлевого рефлекса [1 - 4, 7].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
- Рекомендовано назначение комбинации коротко действующего бета-2-агониста (КДБА) и коротко действующего антихолинергика (КДАХ) у пациентов с бронхообструктивным синдромом, связанного с бронхоспазмом [45, 46].
Уровень убедительности рекомендаций C (уровень доказательности - 5).
Комментарии: рекомендуется назначение комбинаций #Фенотерола и Ипратропия бромида** в форме дозированного аэрозольного ингалятора (ДАИ) в дозе 50 мкг/20 мкг (1 - 2 вдоха) до 3 - 4 раз в сутки или в форме раствора для ингаляции через небулайзер в дозе 0,5 мг/мл + 0,25 мг/мл (1 - 2 мл) до 3 - 4 раз в сутки
- Рекомендовано назначение у взрослых комбинированного препарата, содержащего амброксол, гвайфенезин и левосальбутамол для симптоматической терапии продуктивного кашля, особенно при наличии признаков бронхиальной обструкции [47 - 50].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарии: применяется в виде раствора для приема внутрь по 10 мл 3 раза в день в течение 2 недель
Антибактериальные препараты
- Не рекомендуется применение антибактериальных препаратов системного действия при неосложненном течении заболевания, однако при развитии ОРДС и присоединении вторичной бактериальной инфекции по определенным критериям назначения антибактериальных препаратов является обязательным компонентом терапии [1 - 4, 7, 8 - 12].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Лечение бактериальной пневмонии в данных рекомендациях не рассматривается, проводится в соответствии с клиническими рекомендациями по лечению внебольничной пневмонии у взрослых!
- Рекомендовано назначение системных глюкокортикостероидов (#дексаметазон**, #метилпреднизолон**) пациентам с ВП с явлениями острой дыхательной недостаточности [51 - 55].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: Глюкокортикостероиды (ГКС) являются препаратами первого выбора для лечения больных с цитокиновым штормом, они угнетают все фазы воспаления, синтез широкого спектра провоспалительных медиаторов, увеличение концентрации которых в рамках цитокинового шторма ассоциируется с неблагоприятным прогнозом при COVID-19 и риском развития ОРДС.
Для терапии среднетяжелой и тяжелой форм ВП с дыхательной недостаточностью могут применяться различные схемы введения ГКС: #дексаметазон** в дозе 6 - 20 мг/сутки внутривенно в зависимости от тяжести состояния пациента за 1 - 2 введения; #метилпреднизолон** в 125 мг мг/введение/внутривенно каждые 12 ч. или 250 - 500 мг/введение/внутривенно одномоментно.
Максимальная доза ГКС применяется в течение 3 - 4 суток, а затем снижается при стабилизации состояния (купирование лихорадки, стабильное снижение уровня CРБ, активности АЛТ и/или АСТ, ЛДГ сыворотки крови) на 20 - 25% на введение/сутки в первые 2 суток, далее - на 50% каждые 1 - 2 суток до полной отмены. Терапия ГКС более 10 суток не рекомендована.
Пациенты, получающие ГКС, должны находиться под наблюдением на предмет возникновения побочных эффектов. К ним относятся: гипергликемия, артериальная гипертензия, эрозивно-язвенное поражение верхних отделов ЖКТ.
ГКС необходимо применять с осторожностью при: сахарном диабете, гипертонической болезни, язвенной болезни желудка и 12-перстной кишки, ожирении, признаках активной бактериальной инфекции, тромботических нарушениях.
- Рекомендуется всем пациентам с ВП и признаками ОДН проведение оксигенотерапии с целью предотвращения и устранения гипоксии [1 - 4, 7, 56 - 60, 102 - 109].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарии: при появлении признаков ОДН (SpO2 < 92%) необходимо обеспечить ингаляцию кислорода через носовые катетеры или лицевые маски. В зависимости от клинической ситуации (степень гипоксемии, ответ на кислородотерапию), используются различные системы доставки кислорода: назальные канюли низкого потока (FiO2 = 0,25 - 0,4); лицевая маска (FiO2 = 0,35 - 0,5) или назальные канюли высокого потока с применением аппаратов для высокопоточной оксигенации (ВПО). Начинают со средней скорости потока (5 - 7 л/мин), при необходимости увеличивая до 10 л/мин, чтобы обеспечить приемлемый уровень оксигенации крови (paO2 > 60 мм рт. ст., SpO2 > 92%).
- Рекомендуются всем пациентам с вирусной пневмонией и выраженными нарушениями газообмена интубация трахеи и искусственная вентиляция легких (ИВЛ) с целью обеспечения адекватного газообмена [1 - 4, 7, 56 - 60, 102 - 109]
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарии: Основными показаниями для инвазивной ИВЛ являются остановка дыхания, нарушения сознания, психомоторное возбуждение, гемодинамические расстройства, отсутствие возможности обеспечить проходимость дыхательных путей и плотное прилегание маски, высокий риск аспирации, частота дыхания > 35 в минуту, paO2/FiO2 < 300 мм. рт. ст., увеличение paCO2 > 20% от исходного уровня или более 60 мм. рт. ст.
Задачи респираторной поддержки:
- Коррекция нарушений газообмена (достижение paO2 в пределах 55 - 80 мм. рт ст., SaO2 - 88 - 95%);
- Минимизация риска развития баро- и волюмотравмы;
- Оптимизация рекрутирования альвеол;
- Раннее отлучение больного от респиратора;
- Проведение комплекса специальных мероприятий, направленных на ограничение риска распространения вируса от больного к персоналу и другим больным.
- Рекомендовано при крайне тяжелых случаях ОРДС проведение экстракорпоральной мембранной оксигенации (ЭКМО) для обеспечения адекватного газообмена [60, 110 - 113].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарии: Быстрота прогрессирования ОРДС диктует необходимость осуществить заблаговременный контакт с центром, располагающим возможностями проведения ЭКМО. ЭКМО проводится в отделениях, имеющих опыт использования данной технологии: стационары, в которых есть специалисты, в т.ч. хирурги, перфузиологи, владеющие техникой канюлизации, настройкой ЭКМО.
Потенциальные показания к ЭКМО:
- Рефрактерная персистирующая <*> гипоксемия: PO2/FiO2 < 50 мм рт. ст. (несмотря на FiO2 > 0,8 + PEEP (<= 20 см H2O) при Pplat = 32 см H2O + прональная позиция +/- ингаляционный NO);
--------------------------------
<*> Характер персистирования зависит от динамики процесса (несколько часов для быстропрогрессирующих состояний и до 48 часов в случае стабилизации).
- Давление плато >= 35 см H2O (несмотря на снижение PEEP до 5 см H2O и снижение Vt до минимального значения (4 мл/кг) и pH >= 7,15).
Противопоказания к ЭКМО:
- Тяжелые сопутствующие заболевания, с предсказанной продолжительностью жизни больного не более 5 лет;
- Полиорганная недостаточность и SAPS II > 90 баллов или SOFA > 15 баллов;
- Немедикаментозная кома (вследствие инсульта);
- Отсутствие возможности обеспечить венозный или артериальный доступ;
- Индекс массы тела > 40 кг/м2.
- Рекомендуется пациентам с ОРДС тяжелой степени и рефрактерной гипоксемией назначение экзогенного сурфактанта (R07AA Легочные сурфактанты) с целью устранения его дефицита [13, 60, 65, 66, 69, 74, 75, 100, 101].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4).
3.2. Хирургическое лечение
Не проводится
4. Медицинская реабилитация и санаторно-курортное лечение, медицинские показания и противопоказания к применению методов медицинской реабилитации, в том числе основанных на использовании природных лечебных факторов
- Рекомендуется начальный этап реабилитации проводить уже в остром периоде заболевания [1 - 4, 7, 76 - 88].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4).
Комментарии: начальный этап реабилитации, как правило, проходит в стационарных условиях и связан с началом острой фазы заболевания. При необходимости мероприятия начального этапа осуществляются в условиях ОРИТ. Мероприятия на данном этапе направлены на предупреждение развития дыхательной недостаточности, восстановление и поддержание естественного дыхания, улучшение дренажной функции легких, активацию дыхательной мускулатуры, нормализацию газообмена и других функций легочной ткани, а также предупреждение ранних осложнений. На этом этапе рефлексотерапия не используется
- Рекомендуется развивающий этап реабилитации начинать после окончания острого периода пневмонии и проводить как в стационарных, так и в амбулаторных условиях [1 - 4, 7, 76 - 88].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4).
Комментарии: развивающий этап реабилитации направлен на восстановление нормальной легочной вентиляции, предупреждение снижения функций внешнего дыхания, развитие дыхательной мускулатуры, предупреждение развития застойных явлений, пневмофиброза и других признаков развития хронических легочных заболеваний
- Рекомендуется в дальнейшем проводить тренирующий этап реабилитации для восстановления функций внешнего дыхания, укрепления дыхательной мускулатуры, повышения функционального состояния респираторной системы, профилактики заболеваний органов дыхания, а также повышения общей резистентности к инфекционным и другим неблагоприятным факторам [1 - 4, 7, 76 - 88].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4).
- Рекомендуется пациентам с синдромом вирусной и поствирусной астении вне зависимости от степени тяжести, формы инфекционного процесса и периода болезни назначение адаптогенных препаратов с противоастенической целью [89 - 93].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарии: оксиэтиламмония метилфеноксиацетат обладает одновременно иммуномодулирующим и адаптогенным свойствами. Перорально в первый день 3 таблетки (600 мг) в сутки, в последующие 7 дней по 1 таблетке (200 мг). Всего на курс 10 таблеток (суммарная доза 2000 мг), длительность курса 8 дней.
- Рекомендуется комплексный характер восстановительных мероприятий с участием различных специалистов и с применением разнообразных методов воздействия, исходя из преобладающих симптомов и синдромов [1 - 4, 7, 76 - 88].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4).
- Рекомендуется соблюдать последовательность и преемственность проводимых мероприятий, обеспечивающих непрерывность на различных этапах реабилитации и диспансеризации [1 - 4, 7, 76 - 88].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4).
- Рекомендуется адекватность реабилитационных и восстановительных мероприятий и воздействий адаптационным и резервным возможностям пациента [1 - 4, 7, 76 - 88].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4).
Комментарии: Важны постепенность возрастания дозированных физических и умственных нагрузок, а также дифференцированное применение различных методов воздействия.
- Рекомендуется постоянный контроль эффективности проводимых мероприятий. [1 - 4, 7, 76 - 88].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4).
Комментарии: учитываются скорость и степень восстановления функционального состояния и профессионально-значимых функций, переболевших (косвенными и прямыми методами).
- Рекомендовано пациентам с ВП на этапе реабилитации использовать методы немедикаментозной терапии [1 - 4, 7, 76 - 88].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4).
Комментарии:
1. Инспираторный тренинг-дыхательные упражнения при коронавирусном поражении легких, вследствие повреждения альвеол для улучшения вентиляционной способности легких, улучшения механики дыхания, работы дыхательной мускулатуры. Рационально использование объемных и потоковых мотивирующих вдох спирометров
2. Вибрационно-перкуссионная терапия - метод сочетает механическое воздействие высокочастотной вибрацией и компрессией на грудную клетку.
3. Интрапульмональная перкуссионная вентиляция - метод сочетает неинвазивную вентиляцию легких, методику рекрутирования плохо вентилируемых отделов легких с последующим улучшением равномерности вентиляции и нормализацией вентиляционно-перфузионных отношений и мобилизацию бронхиального секрета
4. Осцилляторные РЕР-тренажеры - сочетание предупреждения формирования воздушных ловушек на выдохе и мобилизации мокроты
5. Профилактика и диспансерное наблюдение, медицинские показания и противопоказания к применению методов профилактики
- Рекомендована иммунизации населения: сезонная вакцинация от вируса гриппа (в октябре - ноябре), SARS-CoV-2 инфекции и пневмококка. Специфическая вакцинопрофилактика других острых респираторных вирусных инфекций не разработана [1 - 4, 7, 9, 11].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
5.2. Неспецифическая профилактика [1]
- Рекомендовано ранняя диагностика и активное выявление инфицированных, в том числе с бессимптомными формами; [1 - 4, 7].
- Больного изолируют в домашних условиях, при необходимости в условиях стационара до полного клинического выздоровления. Мероприятия в очаге не проводятся. Необходимо обеспечение больного отдельной посудой, предметами ухода [1 - 4, 7].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
- Карантинно-изоляционные мероприятия в отношении контактных лиц не организовываются [1 - 4, 7].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
- Рекомендовано соблюдение масочного режима, со сменой масок каждые 3 - 4 часа работы, при работе с больными ВП [1 - 4, 7].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
- Рекомендована организация санитарно-противоэпидемических (профилактических) мероприятий, предусматривающий обязательное обеззараживание посуды, воздуха и поверхностей в помещениях с использованием эффективных при вирусных инфекциях дезинфицирующих средств и методов, разрешенных к применению, а также текущую влажную уборку и проветривание помещений [1 - 4, 7].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
- Рекомендовано проведение химиопрофилактики лицам при наличии в анамнезе контакта с больным ВП с целью немедленного противовирусного действия и с целью повышение резистентности организма [1 - 4, 7, 9, 11]].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: Схемы назначения и дозы подробно указаны в разделе профилактика клинических рекомендаций: "ОРВИ у взрослых", "Грипп у взрослых" и временных методических рекомендациях "Профилактика, диагностика и лечение новой коронавирусной инфекции (COVID-19)" 18 версия
Неспецифическая профилактика подразделяется на два варианта: экстренную, рассчитанную на немедленное противовирусное действие химиопрепаратов, интерферонов, индукторов интерферона (внутриочаговая и внеочаговая (плановая), и сезонная профилактика, проводимая в предэпидемический период с целью повышение резистентности организма человека к респираторным вирусам во время максимальной вероятности заболевания. Внутриочаговую профилактику проводят среди лиц, находившихся в непосредственном контакте с больными, в семьях, квартирах, больничных палатах (эпидемических очагах). Продолжительность внутриочаговой профилактики колеблется от 2 дней при прекращении контакта с источником инфекции до 5 - 7 дней, если контакт сохраняется. Внеочаговую профилактику проводят среди контингентов с повышенным риском заражения ОРВИ и с высоким риском неблагоприятных исходов заболевания
5.3. Диспансерное наблюдение
- Рекомендовано диспансерное наблюдение у врача терапевта при развитии осложнений [1 - 4, 7].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
- После выписки в течение 1 месяца рекомендовано воздержаться от профилактических прививок, кроме (при наличии показаний) анатоксина столбнячного** и вакцины для профилактики бешенства** [1 - 4, 7].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
--------------------------------
[1] СанПиН 3.3686-21 "Санитарно-эпидемиологические требования по профилактике инфекционных болезней". XXXIV. Профилактика гриппа и других острых респираторных вирусных инфекций (постановление Главного государственного санитарного врача РФ от 28.01.2021 г. N 2).
6. Организация оказания медицинской помощи
На выбор тактики лечения оказывают влияние следующие факторы [1 - 4, 7]: возраст пациента; характер сопутствующих заболеваний; клиническая форма болезни; характер течения болезни (динамики нарастания симптомов); тяжесть заболевания; наличие и характер осложнений.
- Рекомендуется до принятия решения о тактике ведения больного ВП установить дефиницию случая ВП у больного: степень тяжести, объем поражения легких, неосложненное или осложненное течение [1 - 4, 7].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
- Рекомендовано лечение в амбулаторных условиях пациентов с легкой формой ВП, но случае безуспешности проводимого лечения или невозможности его проведения в амбулаторных условиях рассматривается вопрос о госпитализации в стационар [1 - 4, 7].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
- Рекомендована госпитализация в медицинскую организацию пациентов: с тяжелым и среднетяжелым и осложненным течением ВП, пациентов групп риска, а также по эпидемическим показаниям, в том числе и с легким течением болезни (проживающих в общежитиях и в условиях неблагоприятных факторов жилой среды) [1] [1 - 4, 7].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарий: группы риска развития неблагоприятного течения болезни описаны в п. 7
- Рекомендована госпитализация в стационар при наличии следующих критериев тахипноэ более 24 дыханий в минуту; гипоксемия (SpO2 < 95%), нарушении сознания, снижении артериального давления на треть по сравнению с привычным значением для своевременного оказания помощи [1 - 4, 7].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
- Рекомендуется перевод в отделение реанимации и интенсивной терапии для своевременного оказания неотложной помощи пациентов с ВП с наличием следующих критериев (любой из критериев): [1 - 4, 7].
1. SpO2 < 90%
2. Нарастающая и выраженная одышка, ЧДД более 30 в минуту
3. Цианоз
4. АД сист < 90 мм. рт. ст.
5. Дисфункция ЦНС (оценка по ШКГ < 15 баллов)
6. Шок (мраморность конечностей, акроцианоз, холодные конечности, симптом замедленного сосудистого пятна (более 3 с), лактат более 3 ммоль/л
7. Печеночная дисфункция (увеличение концентрации билирубина в плазме крови > 20 мкмоль/л в течение 2 дней или повышение уровня трансаминаз в 2 раза и более от нормы)
8. Острая почечная недостаточность (почасовой темп диуреза < 0,5 мл/кг/час в течение 1 часа или повышение креатинина в 2 раза от нормы)
9. Коагулопатия (число тромбоцитов менее 100 тыс/мкл или их снижение на 50% от наивысшего значения в течение 3 дней)
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарий: также оценить показания для госпитализации в ОРИТ врачу анестезиологу-реаниматологу помогут некоторые шкалы: CURB-65, PORT, АТО/АОИБ, SMART-COP.
- Рекомендуется срочно пересмотреть схемы ведения больного ВП при появлении признаков (симптомов) прогрессирующего течения болезни [2]: [1 - 4, 7].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарии:
1) при симптомах, свидетельствующих об ухудшении снабжения организма кислородом или сердечно-легочной недостаточности (одышка (при движении или в состоянии покоя), затрудненное дыхание, синюшность, кровянистая или окрашенная мокрота, боль в груди, гипотония; гипоксия, определяемая по показаниям пульсоксиметра);
2) при симптомах, свидетельствующих об осложнениях со стороны ЦНС (измененное психическое состояние, бессознательное состояние, сонливость или трудности с пробуждением и периодические или постоянные конвульсии (судороги), спутанность сознания, сильная слабость или паралич);
3) при подтверждении вторичной бактериальной инфекции, основанное на результатах лабораторных исследований или клинических признаках (например, сохранение постоянной высокой температуры тела и других симптомов более 3 дней);
4) при появлении тяжелого обезвоживания, проявляющегося в пониженной активности, головокружении, сниженном диурезе и вялости.
- Рекомендована выписка пациента из медицинской организации при стойком улучшение клинической картины: нормализации температуры тела, купировании респираторно-катарального синдрома, дыхательных расстройств и органной дисфункции, нормальных показателях общего анализа крови, CРБ, ПКТ, фибриногена [1 - 4, 7].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Условия оказания медицинских услуг
Медицинская помощь оказывается в форме:
- экстренной медицинской помощи;
- неотложной медицинской помощи;
Медицинская помощь оказывается в виде:
- первичной медико-санитарной помощи;
- скорой, в том числе скорой специализированной, медицинской помощи;
- специализированной, в том числе высокотехнологичной, медицинской помощи.
Медицинская помощь взрослым больным ОРВИ может оказываться в следующих условиях:
- амбулаторно (в условиях, не предусматривающих круглосуточное медицинское наблюдение и лечение);
- стационарно (в условиях, обеспечивающих круглосуточное медицинское наблюдение и лечение).
Первичная медико-санитарная помощь пациентам оказывается в амбулаторных условиях и в условиях дневного стационара.
Первичная доврачебная медико-санитарная помощь в амбулаторных условиях осуществляется в фельдшерско-акушерских пунктах.
Первичная врачебная медико-санитарная помощь осуществляется врачом-терапевтом участковым, врачом общей практики (семейным врачом) в амбулаторных условиях.
Первичная специализированная медико-санитарная помощь осуществляется врачом-инфекционистом медицинской организации, оказывающим медицинскую помощь пациентам в амбулаторных условиях.
Специализированная, в том числе высокотехнологичная, медицинская помощь оказывается в условиях стационара врачами-инфекционистами и другими врачами-специалистами и включает в себя профилактику, диагностику, лечение заболеваний и состояний, требующих использования специальных методов и сложных медицинских технологий, а также медицинскую реабилитацию.
Лечение пациентов осуществляется в условиях стационара по направлению врача-терапевта участкового, врача общей практики (семейного врача), врача-инфекциониста, медицинских работников, выявивших ОРВИ.
--------------------------------
[1] СанПиН 3.3686-21 "Санитарно-эпидемиологические требования по профилактике инфекционных болезней". XXXIV. Профилактика гриппа и других острых респираторных вирусных инфекций (постановление Главного государственного санитарного врача РФ от 28.01.2021 г. N 2).
[2] Письмо Федеральной службы по надзору в сфере защиты прав потребителей и благополучия человека Российской Федерации от 26.11.2009 N 01/17863-9-32 "О направлении документа ВОЗ "Клинические методы ведения больных, инфицированных пандемическим вирусом гриппа (H1N1) 2009"
7. Дополнительная информация (в том числе факторы, влияющие на исход заболевания или состояния)
Тяжесть течения ВП и частота летальных исходов выше у пациентов старше 65 лет и лиц из групп риска:
- женщины детородного возраста (в связи с беременностью и кормлением грудью, что приводит к дефициту железа и микроэлементов или понижению физической активности и ожирению);
- люди с наличием тяжелых хронических заболеваний (бронхолегочные, сердечно-сосудистые, эндокринные), морбидное ожирение (ИМТ >= 40 кг/м2), алкоголизм
- люди с наличием иммунодефицитов, или находящиеся на иммуносупрессивной терапии
- лица, контактирующие с большим числом людей;
- пациенты из закрытых коллективов (интернаты, социальные учреждения) - среди лиц организованного коллектива взрослых с совместным проживанием
Критерии оценки качества медицинской помощи
N
Критерии качества
Оценка выполнения
1. Этап постановки диагноза
1
Выполнен общий осмотр, термометрия, оценка ЧДД, АД, ЧСС
Да/Нет
2
Выполнено физикальное обследование легких (пальпация, перкуссия, аускультация)
Да/Нет
3
Выполнена пульсоксиметрия с измерением SpO2
Да/Нет
4
Выполнено физикальное исследование сердца: измерение пульса и артериального давления, аускультация (выявление тахикардии, сердечных шумов и др.)
Да/Нет
5
Выполнен общий (клинический) анализ крови развернутый
Да/Нет
6
Выполнен общий (клинический) анализ мочи
Да/Нет
7
Выполнен биохимический (общетерапевтический) анализ крови
Да/Нет
8
Выполнено иммунохроматографическое экспресс-исследование на вирус гриппа A и B (обнаружение антигенов вируса гриппа) и на коронавирус SARS-CoV-2
Да/Нет
9
Выполнено молекулярно-биологическое исследование мазков со слизистой оболочки носоглотки и ротоглотки или иммунохроматографическое экспресс-исследование носоглоточного мазка на вирусы гриппа A и B.
Да/Нет
10
Выполнено молекулярно-биологическое исследования мазков со слизистой оболочки носоглотки и ротоглотки или иммунохроматографическое экспресс-исследование носоглоточного мазка на коронавирус SARS-CoV-2 для проведения дифференциальной диагностики.
Да/Нет
11
Выполнено проведение коагулограммы пациентам с, тяжелым и осложненным течением ВП или с проявлениями геморрагического синдрома
Да/Нет
12
Выполнено исследование маркеров воспалительной реакции (фибриногена, прокальцитонина, тропонина, ферритина) пациентам с тяжелым и осложненным течением ВП
Да/Нет
13
Выполнено исследование пациентам с тяжелым и осложненным течением ВП кислотно-основного состояния и газов крови с определением PaO2, PaCO2, pH, бикарбонатов, лактат
Да/Нет
14
Выполнена рентгенография легких в 2-х проекциях (прямая и правая боковая) или компьютерная томограмма органов грудной клетки
Да/Нет
15
Выполнена электрокардиография пациентам со среднетяжелым и тяжелым течением ВП (особенно лицам пожилого и старческого возраста)
Да/Нет
Выполнена консультация врача анестезиолога-реаниматолога пациентам с наличием быстро-прогрессирующей ОДН или другой органной недостаточностью и произведен перевод в ОРИТ при наличии показаний
Да/Нет
16
Проведена патогенетическая и симптоматическая терапия
Да/Нет
17
Проведена этиотропная терапия противовирусными препаратами
Да/Нет
18
Проведена терапия антибактериальными препаратами широкого спектра действия при наличии подтвержденной бактериальной инфекции
Да/Нет
19
Проведена выписка пациента из медицинской организации при: стойком улучшение клинической картины: нормализации температуры тела, купировании респираторно-катарального синдрома, дыхательных расстройств и органной дисфункции, нормальных показателях общего анализа крови, CРБ, прокальцитонина, фибриногена.
Да/Нет
Список литературы
1. Корин Ю.Ю., Куколь Л.В. Вирусные пневмонии: особенности диагностики, течения и лечения. Медицинский альянс. 2020. Т. 8. N 4. С. 32 - 39.
2. Гулябин К.Р. Основные принципы диагностики и лечения вирусной пневмонии. Справочник врача общей практики. 2021. N 2. С. 40 - 47.
3. Инфекционные болезни. Национальное руководство. Под ред. акад. РАМ Н.Д. Ющука, акад. РАЕН Ю.Я. Венгерова. - 2-е изд., перераб. и доп. М.: Издательство ГЭОТАР-Медиа, 2019. - 1004 с.
4. Lyadov K.V., Koneva E.S., Polushkin V.G., Sultanov E.Yu., Lukashin M.A. Randomized controlled study on pulmonary rehabilitation in COVID-19 patients with pneumonia Pulmonologiya. 2020. Т. 30. N S5. С. 569 - 576
5. Харитонов М.А., Салухов В.В., Крюков Е.В., Паценко М.Б., Рудаков Ю.В., Богомолов А.Б., Иванов В.В., Минаков А.А. Вирусные пневмонии: новый взгляд на старую проблему (обзор литературы). Медицинский совет. 2021; (16): 60 - 77. https://doi.org/10.21518/2079-701X-2021-16-60-77
6. Зайратьянц О.В., Самсонова М.В., Михалева Л.М., Черняев, А.Л., Мишнев, О. Д., Крупнов Н.М., Калинин Д.В. Патологическая анатомия COVID-19: Атлас. Под общей ред. О.В. Зайратьянца. - М.: ГБУ "НИИОЗММ ДЗМ", 2020. - 142 с.
7. Зайратьянц О.В., Малявин А.Г., Самсонова М.В., Черняев А.Л., Мишнев О.Д., Михалева М.Л., Крупнов Н.М., Калинин Д.В. Патоморфологические изменения в легких при COVID-19: клинические и терапевтические параллели. Терапия. 2020; 5: С. 35 - 46.
8. Эсауленко Е.В., Александрович Ю.С., Бушманова А.Д., Пшениснов К.В., Новак К.Е., Басина В.В., Позднякова М.Г., Дитковская Л.В., Акименко Т.И. Вирусные пневмонии. Учебное пособие для врачей. СПб.: изд-во СПбГПМУ, 2022. - 100 с.
9. О состоянии санитарно-эпидемиологического благополучия населения в Российской Федерации в 2023 году: Государственный доклад. Москва: Федеральная служба по надзору в сфере защиты прав потребителей и благополучия человека, 2024. - 364 с.
10. Бабак С.Л., Горелов А.В., Зайцев А.А. [и др.]. Грипп у взрослых. Москва: Министерство здравоохранения Российской Федерации, 2022. - 104 с. - EDN PGBFSV.
11. Чуланов В.П., Горелов А.В., Малявин А.Г. [и др.]. Острые респираторные вирусные инфекции (ОРВИ) у взрослых. Москва: Некоммерческое партнерство "Национальное научное общество инфекционистов", 2021. - 70 с. - EDN NEZDFV.
12. Временные методические рекомендации "Профилактика, диагностика и лечение новой коронавирусной инфекции (COVID-19)". Версия 18 (26.10.2023). Министерство здравоохранения Российской Федерации, 2023 Доступно по: https://static0.minzdrav.gov.ru/system/attachments/attaches/000/064/610/original/%D0%92%D0%9C%D0%A0_COVID-19_V18.pdf
13. "Внебольничная пневмония у взрослых". Клинические рекомендации Министерства здравоохранения Российской Федерации. М., 2021
14. Ebell MH, Bentivegna M, Cai X, et al. Accuracy of Biomarkers for the Diagnosis of Adult
15. Community-acquired Pneumonia: A Meta-analysis. Academic Emergency Medicine 2020; 27 (3): 195 - 206.
16. Liu D, Su L_X, Guan W, et al. Prognostic value of procalcitonin in pneumonia: A systematic review and meta-analysis. Respirology 2016; 21(2): 280 - 288.
17.  NM, Seyhan AU, Erdogan MO, et al. Evaluation of Blood Gas Analysis as a Mortality Predictor. South Clin Ist Euras 2019; 30 (3): 228 - 231
NM, Seyhan AU, Erdogan MO, et al. Evaluation of Blood Gas Analysis as a Mortality Predictor. South Clin Ist Euras 2019; 30 (3): 228 - 231
18. Dellinger R.P., Levy M.M., Rhodes A., et al. Surviving sepsis campaign: international guidelines for management of severe sepsis and septic shock: 2012. Crit Care Med 2013; 41: 580 - 637
19. Клинические рекомендации по диагностике и лечению тяжелого сепсиса и септического шока в лечебно-профилактических организациях Санкт-Петербурга. Бубнова Н.А., Зуева Л.П., Колбин А.С., Колосовская Е.Н., Луфт В.М., Насер Н.Р. и др. 2016; 94с.
20. Howell M.D., Donnino M., Clardy P., et al. Occult hypoperfusion and mortality in patients with suspected infection. Intensive Care Med 2007; 33: 1892 - 1899.
21. Zhou H., Lan T., Guo S. Prognostic Prediction Value of qSOFA, SOFA, and Admission Lactate in Septic Patients with Community-Acquired Pneumonia in Emergency Department. Emerg Med Int 2020; 2020: 7979353.
22. Войтенков В.Б. Инструментальные методы диагностики кардиальной патологии при инфекционных заболеваниях/В.Б. Войтенков, С.Н. Чупрова, И.В. Бабаченко и др.//Журнал инфектологии, 2018. - N 1 (т. 10). - С 15 - 23
23. Исаков В.А., Архипов Г.С., Коваленко А.Л., Туркин В.В. Терапия вирусных инфекций. Лечащий врач, 2000 N 3 С. 57 - 59.
24. Мазина Н.К., Шешунов И.В., Мазин П.В. Адъювантная энергопротекция реамберином в практике интенсивной терапии и реанимации: эффективность по данным метаанализа (систематический обзор). Анестезиология и реаниматология. 2016; 61(4), С. 314 - 319.
25. Дворецкий Л.И. Лихорадящий больной. Место и польза антипиретиков//Русский медицинский журнал. - 2011. - Т. 19. - N 18. - С. 1166 - 1171.
26. Мартынов А.И., Малявин А.Г., Журавлева, М.В. и др. Консенсус экспертного совета РНМОТ "Улучшение результатов лечения инфекций дыхательных путей" Профилактическая медицина, 2019, 22 (4); 144 - 151.
27. Mehlisch D.R., Aspley S., Daniels S.E. et al. A single-tablet fixed-dose combination of racemic ibuprofen/paracetamol in the management of moderate to severe postoperative dental pain in adult and adolescent patients: a multicenter, two-stage, randomized, double-blind, parallel-group, placebo-controlled, factorial study//Clin Ther. 2010. Vol. 32. P. 1033 - 1049
28. Hay, Alastair D., et al. "Paracetamol plus ibuprofen for the treatment of fever in children (PITCH): randomised controlled trial." Bmj 337 (2008).
29. А.Г. Малявин, А.В. Горелов, Е.В. Эсауленко, О.В. Калюжин, Е.В. Ших, С.Л. Бабак, М.В. Пчелинцев. Согласованное мнение экспертов круглого стола "Терапия ОРВИ у взрослых: традиционные представления и перспективы"//Терапия. - N 10. - 2022
30. Eccles, R., Turner, R. B. & Dicpinigaitis, P. V. Treatment of Acute Cough Due to the Common Cold: Multi-component, Multi-symptom Therapy is Preferable to Single-Component, Single-Symptom Therapy-A Pro/Con Debate. Lung 194, 15 - 20 (2016).
31. Picon PD, Costa MB, da Veiga Picon R, et al. Symptomatic treatment of the common cold with a fixed-dose combination of paracetamol, chlorphenamine and phenylephrine: a randomized, placebo-controlled trial. BMC Infect Dis. 2013; 13: 556
32. Kiran, Mayuresh D., Monali P. Vakharia, Lalit J. Pawaskar, and Shaheen N. Sheikh. 2018. "Efficacy and Safety of a Fixed Dose Combination of Paracetamol, Chlorpheniramine Maleate and Phenylephrine in Treatment of Common Cold: A Phase IV, Open-Labelled, Multi-Centric Study." International Journal of Basic & Clinical Pharmacology 8 (1): 34.
33. Оковитый С.В., Суханов Д.С., Зайцев А.А. Кашель при новой коронавирусной инфекции (COVID-19): рациональные подходы к фармакотерапии (обзор)//Пульмонология. - 2022. - Т. 32. N 2. - С. 232 - 238.
34. Зайцев А.А., Лещенко И.В., Эсаулова Н.А., Викторова И.А. Оценка эффективности и безопасности комбинированного препарата, содержащего амброксол, гвайфенезин и левосальбутамол, в сравнении с фиксированной комбинацией бромгексин/гвайфенезин/сальбутамол в терапии продуктивного кашля у взрослых пациентов с острым бронхитом. Терапевтический архив. 2023; 95(3): 235 - 241.
35. Zaccone E.J., Lieu T., Muroi Y. et al. Parainfluenza 3-induced cough hypersensitivity in the guinea pig airways. PLoS One. 2016; 11(5): e0155526. DOI: 10.1371/journal.pone.0155526
36. Deng Z., Zhou W., Sun J. et al ![]() enhances the cough reflex sensitivity via calcium influx in vagal sensory neurons. Am J Respir Crit Care Med. 2018; 198(7): 868 - 879. DOI: 10.1164/rccm.201709-1813OC
enhances the cough reflex sensitivity via calcium influx in vagal sensory neurons. Am J Respir Crit Care Med. 2018; 198(7): 868 - 879. DOI: 10.1164/rccm.201709-1813OC
37. Patil M.J., Ru F., Sun H. et al Acute activation of bronchopulmonary vagal nociceptors by type I interferons. J Physiol. 2020; 598(23): 5541 - 5554. DOI: 10.1113/JP280276
38. Зайцев А.А., Оковитый С.В., Мирошниченко Н.А., Крюков Е.В. Кашель: Методические рекомендации для врачей//М.: ГВКГ им. Н.Н. Бурденко. - 2021.
39. Зайцев А.А. Кашель: проблемы и решения//Практическая пульмонология. - 2020. - N 2. - С. 78 - 86.
40. Будневский А.В., Овсянников Е.С., Фейгельман С.Н. Исследование эффективности левопронта в лечении непродуктивного кашля//Практическая пульмонология. - 2021. - N 2. - С. 65 - 74.
41. Хамитов Р.Ф., Илькович М.М., Акопов А.Л., Михайлусова М.П., Петров Д.В., Алпенидзе Д.Н., Шаповалова Ю.С., Козырев О.А., Абраменкова Н.Ю., Шуньков В.Б., Павлыш Е.Ф., Ерофеева С.Б. Результаты многоцентрового рандомизированного двойного слепого плацебо-контролируемого исследования эффективности и безопасности применения Ренгалина для лечения кашля при острой респираторной инфекции у взрослых пациентов. Терапия. 2019, Т. 5, N 1(27): 38 - 53.
42. Акопов А.Л., Александрова Е.Б., Илькович М.М., Петров Д.В., Трофимов В.И. Ренгалин - новый эффективный и безопасный препарат в лечении кашля. Результаты многоцентрового сравнительного рандомизированного клинического исследования у больных с острыми респираторными инфекциями. Антибиотики и химиотерапия, 2015: 60: 19 - 26.
43. Геппе Н.А., Кондюрина Е.Г., Галустян А.Н., Пак Т.Е., Бальцерович Н.Б., Жиглинская О.В., Камаев А.В., Лазарева С.Г., Лалэко С.Л., Мельникова И.М., Михайлова Е.В., Перминова О.А., Сабитов А.У., Спиваковский Ю.М., Шамшева О.В., Черная Н.Л. Новые возможности эффективной терапии кашля при острых респираторных инфекциях у детей. Лечащий врач. 2017; 10: 25 - 33.
44. Roveta A.M., Debbia E.A., Schito G.C., Marchese A. Comparison of the activity of N-acetylcysteine, Ambroxol, Bromexine and Sobrelol on Staphylococcus aureus biofilms//GIMMOC.2004. Vol. 8, p. 1 - 12.
45. Blasi F. et al. The effect of N-acetylcysteine on biofilms: Implications for the treatment of respiratory tract infections//Respiratory medicine. - 2016. - Т. 117. - С. 190 - 197.
46. Малявин А.Г. Мифы острого бронхита. Non nocere. 2019; 9: 19 - 24.
47. Малявин А.Г. Острый бронхит и роль вирусной инфекции при этом заболевании. Non nocere. 2020; 11: 84 - 93.
48. Зайцев А.А., Оковитый С.В., Крюков Е.В. Современные возможности мукоактивной терапии. Фарматека. 2015; 14: 81 - 4.
49. Лиджиева А.А., Смолярчук Е.А. Левосальбутамол - новые возможности лечения бронхиальной астмы. Ведомости Научного центра экспертизы средств медицинского применения. 2015; 2: 25 - 8.
50. Jan Lotvall, Mona Palmqvist, Peter Arvidsson, Alan Maloney, Pietro Ventresca, Jonathan Ward. The therapeutic ratio of R-albuterol is comparable with that of RS-albuterol in asthmatic patients. Goteborg, Sweden, and Greenford, United Kingdom. July 27, 2001; S - 413 - 15.
51. Зайцев А.А., Лещенко И.В., Эсаулова Н.А., Викторова И.А. Оценка эффективности и безопасности комбинированного препарата, содержащего амброксол, гвайфенезин и левосальбутамол, в сравнении с фиксированной комбинацией бромгексин/гвайфенезин/сальбутамол в терапии продуктивного кашля у взрослых пациентов с острым бронхитом. Терапевтический архив. 2023; 95(3): 235 - 241.
52. Johnson R., Vinetz J. Dexamethasone in the management of COVID-19. BMJ. 2020; 370: m2648. doi: 10.1136/bmj.m2648.
53. Munch M., Myatra S., et al. Effect of 12 mg vs 6 mg of Dexamethasone on the Number of Days Alive Without Life Support in Adults With COVID-19 and Severe Hypoxemia: The COVID STEROID 2 Randomized Trial. JAMA. 2021; 326 (18): 1807 - 1817. doi: 10.1001/jama.2021.18295.
54. Papamanoli A., Yoo J., Grewal P., et al. High-dose methylprednisolone in nonintubated patients with severe COVID-19 pneumonia. Eur J Clin Invest. 2021; 51(2): e13458. doi: 10.1111/eci.13458.
55. Зайцев А.А., Голухова Е.З., Мамалыга М.Л., с соавт. Эффективность пульс-терапии метилпреднизолоном у пациентов с COVID-19. КМАХ. 2020. Том 22. No2: 88 - 91. doi: 10.36488/cmac.2020.2.88-91
56. Webb S., Higgins A., McArthur C. Glucocorticoid Dose in COVID-19: Lessons for Clinical Trials During a Pandemic. JAMA 2021; 326 (18): 1801 - 1802. doi: 10.1001/jama.2021.16438
57. Авдеев С.Н. Ургентная кислородотерапия. Вестник анестезиологии и реаниматологии 2011; N 3: 42 - 51.
58. Авдеев С.Н. Современные рекомендации по неотложной кислородотерапии. Терапевтический архив 2012; 84 (N12): 108 - 114.
59. Rochwerg B, Brochard L, Elliott MW, Hess D, Hill NS et al Official ERS/ATS Clinical Practice Guidelines: Noninvasive ventilation for acute respiratory failure. Eur Respir J 2017 Aug 31; 50: 1602426. doi: 10.1183/13993003.02426 - 2016.
60. Авдеев С.Н. Неинвазивная вентиляция легких при острой дыхательной недостаточности: от клинических рекомендаций - к реальной клинической практике. Пульмонология 2018; 28(1): 32 - 35. DOI: 10.18093/0869-0189-2018-28-1-32-35
61. Диагностика и интенсивная терапия острого респираторного дистресс-синдрома: клинические рекомендации Федерациии анестезиологов и реаниматологов России [Электрон. ресурс]. А.И. Ярошецкий, А.И. Грицан, С.Н. Авдеев [и др.] - 2020. - Режим доступа: http://www.far.org.ru/recomendation.
62. Ishiguro T, Kobayashi Y, Uozumi R, Takata N, Takaku Y, Kagiyama N, Kanauchi T, Shimizu Y, Takayanagi N. Viral Pneumonia Requiring Differentiation from Acute and Progressive Diffuse Interstitial Lung Diseases. Intern Med. 2019; 58(24): 3509 - 3519. doi: 10.2169/internalmedicine.2696-19. Epub 2019 Dec 15. PMID: 31839671; PMCID: PMC6949447.
63. O. Ruuskanen, E. Lahti, L.C. Jennings, D.R. Murdoch. Viral pneumonia. Lancet, 377 (2011), pp. 1264 - 1275 http://dx.doi.org/10.1016/S0140-6736(10)61459-6
64. Диагностика и лечение внебольничной пневмонии у военнослужащих: Методческие указания/А.А. Зайцев, М.Б. Паценко, А.М. Макаревич [и др.]. - не периздавалась. - Москва: Главный военный клинический госпиталь имени Н.Н. Бурденко, 2023. - 28 с. - EDN QBACUY]
65. Metlay J., Waterer G., Long A., et al. Diagnosis and Treatment of Adults with Community-acquired Pneumonia. An Official Clinical Practice Guideline of the American Thoracic Society and Infectious Diseases Society of America//Am J Respir Crit Care Med. - 2019. - P. 200. - P. e45 - e67.
66. Авдеев С.Н., Зайцев А.А., Жданов К.В., с соавт. Алгоритмы ведения пациентов с тяжелыми формами гриппа A/H1N1: от диагностики до методов респираторной поддержки. Методические рекомендации//Consilium Medicum. - 2022. - Т. 24. - N 12. - С. 843 - 850,
67. Зайцев А.А., Щеголев А.В. Диагностика и лечение тяжелых поражений легких при гриппе A(H1N1/09): практические рекомендации//Военно-медицинский журнал. - 2016. - Т. 337. - N 3. - 39 - 46.
68. Johansson N., Kalin M., Backman-Johansson C., et al. Procalcitonin levels in community-acquired pneumonia - correlation with aetiology and severity//Scand. J. Infect. Dis. - 2014. - 46 (11). - P. 787 - 791
69. Зайцев А.А. Синопальников А.И., "Трудная" пневмония.//Москва. - 2020. - 104 с.
70. Авдеев С.Н., Дехнич А.В., Зайцев А.А., с соавт. Внебольничная пневмония: федеральные клинические рекомендации по диагностике и лечению//Пульмонология. 2022. - Т. - 32. - N 3. - С. 295 - 355, Клинические рекомендации "Внебольничная пневмония у взрослых", Минздрава РФ, 2021 г.
71. Shiley, KT · van Deerlin, VM · Miller, Jr, WT Chest CT features of community-acquired respiratory viral infections in adult inpatients with lower respiratory tract infections J Thorac Imaging. 2010; 25:68 - 75;
72. Claessens Y., Debray M., Tubach F. et al. Early chest computed tomography scan to assist diagnosis and guide treatment decision for suspected community-acquired pneumonia//Am. J. Respir. Crit. Care Med. - 2015. - 192 (8). - P. 974 - 982;
73. Ishiguro T, Kobayashi Y, Uozumi R, Takata N, Takaku Y, Kagiyama N, Kanauchi T, Shimizu Y, Takayanagi N. Viral Pneumonia Requiring Differentiation from Acute and Progressive Diffuse Interstitial Lung Diseases. Intern Med. 2019; 58(24): 3509 - 3519. doi: 10.2169/internalmedicine.2696-19. Epub 2019 Dec 15. PMID: 31839671; PMCID: PMC6949447.
74. Федеральное руководство по использованию лекарственных средств (формулярная система). Выпуск XVII. Под. ред. Чучалина А.Г., Яснецова В.В. М.: Видокс. 2016; 1045 с.
75. Розенберг О.А. и др. Сурфактант терапия в комплексном лечении тяжелой двусторонней пневмонии и ОРДС, вызванных вирусом гриппа A/H1N1//М.В Швечкова и др.//Дело Жизни. - 2016. - N. 2. - С. 10.
76. Розенберг О.А. Препараты легочного сурфактанта и сурфактанттерапия ОРДС в условиях хирургической реанимации (обзор литературы). Креативная хирургия и онкология. 2019; 9(1): 50 - 65. https://doi.org/10.24060/2076-3093-2019-9-1-50-65
77. Бодрова Р.А., Кирьянова В.Р., Цыкунов М.Б., Делян А.М., Садыков И.Ф., Савина А.И., Хусаинова Э.Р. Возможности физической реабилитации при пневмонии. Вестник восстановительной медицины. 2020; 97 (3): 31 - 39. https://doi.org/10.38025/2078-1962-2020-97-3-31-39
78. Гусакова Е.В., Ткаченко Г.А. Комплексная реабилитация больных после перенесенного COVID-19. Кремлевская медицина. Клинический вестник. 2021; 2: 57 - 60.
79. Иванова Г.Е., Баландина И.Н., Бахтина И.С., Белкин А.А., Беляев А.Ф., Бодрова Р.А., Буйлова Т.В., Гречко А.В., Дидур М.Д., Калинина С.А., Кирьянова В.В., Лайшева О.А., Мальцева М.Н., Мельникова Е.В., Мишина И.Е., Петрова М.В., Пряников И.В., Постникова Л.Б., Суворов А.Ю., Соловьева Л.Н., Цыкунов М.Б., Шмонин А.А. Медицинская реабилитация при новой коронавирусной инфекции (COVID-19). Физическая и реабилитационная медицина, медицинская реабилитация. 2020; 2(2): 140 - 189.
80. Кирилюк Е.В., Неструев М.М., Кабаева Е.Н. Лечебная физкультура в лечении и реабилитации больных вирусной пневмонией, вызванной COVID-19/Диагностика и лечение новой коронавирусной инфекции. организация работы в условиях многопрофильного стационара. Руководство для врачей. Под редакцией В.И. Вечорко. - Москва, 2020.
81. Лядов К.В., Конева Е.С., Полушкин В.Г., Султанов Э.Ю., Лукашин М.А. Дыхательная реабилитация у больных вирусной пневмонией на фоне новой коронавирусной инфекции. Пульмонология. 2020; 30 (5): 569 - 576.
82. Малявин А.Г., Епифанов В.А., Глазкова И.И. Реабилитация при заболеваниях органов дыхания. - М.: ГЭОТАР-Медиа, 2010. 352 с.. Версия 2 (31.07.2020)
83. Медицинская реабилитация при новой коронавирусной инфекции (COVID-19). Временные клинические рекомендации.
84. Мещерякова Н.Н., Белевский А.С., Кулешов А.В. Легочная реабилитация пациентов, перенесших коронавирусную инфекцию COVID-19 (клинические примеры). Пульмонология. 2020; 30 (5): 715 - 722.
85. Стариков С.М., Юдин В.Е., Калашников С.В., Мохов П.А., Ткаченко С.А., Косухин Е.С. Физическая реабилитация больных пневмонией, ассоциированной с коронавирусной инфекцией (COVID-19): учебное пособие/С.М. Стариков, В.Е. Юдин, С.В. Калашников, П.А. Мохов, С.А. Ткаченко, Е.С. Косухин. - М.: МГУПП, 2020. - М.: Издательство "Перо"
86. Александров В.И. Рефлексотерапия заболеваний нервной системы у детей: учебное пособие/В.И. Александров; ГБОУ ДПО РМАПО "Российская медицинская академия последипломного образования". - М.: ГБОУ ДПО РМАПО, 2014. - 74 с. ISBN 978-5-7249-2283-8
87. Э.Д. Тыкочинская. Основы иглорефлексотерапии. М.: Медицина, 1979. - 344 с.
88. Стариков С.М., Юдин В.Е., Калашников С.В., Мохов П.А., Ткаченко С.А., Косухин Е.С. Физическая реабилитация больных пневмонией, ассоциированной с коронавирусной инфекцией (COVID-19): учебное пособие/С.М. Стариков, В.Е. Юдин, С.В. Калашников, П.А. Мохов, С.А. Ткаченко, Е.С. Косухин. - М.: МГУПП, 2020. - М.: Издательство "Перо", 2020. - 75 с
89. Авдеев С.Н., Малявин А.Г., ред. Методические рекомендации "Диагностика, профилактика, лечение и реабилитация вирусного поражения легких при SARS Cov-2 инфекции" Терапия, 2023, N 5 211 С.
90. Применение оксиэтиламмония метилфеноксиацетата для лечения острых респираторных вирусных инфекций на амбулаторном этапе/Е.В. Эсауленко, К.Е. Новак, А.Д. Иброхимова [и др.]//РМЖ. Медицинское обозрение. - 2023. - Т. 7, N 11. - С. 718 - 724. - DOI 10.32364/2587-6821-2023-7-11-3. - EDN PWMNKP
91. Ерофеева М.К., Максакова В.Л Трекрезан - иммуномодулирующий препарат с выраженными адаптогенными свойствами. ФГБУ "НИИ гриппа им. А.А. Смородинцева" Минздрава России, Санкт-Петербург, Россия ж-л Поликлиника 2020,4 стр 71 - 74
92. Стороженко П.А., Жигачева И.В., Кузнецов И.А., Бегметова М.Х., Мякинькова Л.Л., Гукасов В.М., Рыбаков Ю.Л., Расулов М.М. Свойство препарата Трекрезан модулировать синтез белка в клетках Медицина и высокие технологии. 2022. N 1. С. 36 - 43.
93. Малявин А.Г., Горелов А.В., Васенина Е.Е., Екушева Е.В., Кобзева Н.Д., Ковальчук В.В., Эсауленко Е.В. Постинфекционная астения: современные подходы к терапии. Резолюция Экспертного совета Российского научного медицинского общества терапевтов и Национальной ассоциации специалистов по инфекционным болезням им. академика РАН В.И. Покровского. Профилактическая медицина. 2023; 26(9): 82 - 91. https://doi.org/10.17116/profmed2023260918
94. Методические рекомендации "Особенности течения Long-COVID-инфекции. Терапевтические и реабилитационные мероприятия". Терапия. 2022; 1 (Приложение): 1 - 147)
95. Moore SE, Hebert BJ, Wilde AM. Practical Insight into Understanding the Clinical Conundrum of Viral Community-acquired Pneumonia: A Review. Norton Healthcare Medical Journal. 2024; 1(1). doi: 10.59541/001c.118568].
96. Jain S, Self WH, Wunderink RG, CDC EPIC Study Team, et al. Community-acquired pneumonia requiring hospitalization among U.S. adults. N Engl J Med 373: 415 - 427, 2015].
97. Freeman AM, Leigh, Jr TR. Вирусная пневмония. [Обновлено 4 июля 2023 г.]. В: StatPearls [Интернет]. Treasure Island (FL): StatPearls Publishing; 2024 Январь-. Доступно по адресу: https://www.ncbi.nlm.nih.gov/books/NBK513286/
98. Burk M, El-Kersh K, Saad M, Wiemken T, Ramirez J, Cavallazzi R. Viral infection in community-acquired pneumonia: a systematic review and meta-analysis. Eur Respir Rev. 2016 Jun; 25(140): 178 - 88. doi: 10.1183/16000617.0076-2015. PMID: 27246595; PMCID: PMC9487248.
99. Зайцев А.А., Макаревич А.М. Острые респираторные вирусные инфекции: направления диагностики и рациональной терапии (как избежать ошибок?). Consilium Medicum. 2024; 26(3): 159 - 163. DOI: 10.26442/20751753.2024.3.202739.
100. Баутин А.Е. Применение препарата сурфактанта в комплексной терапии острого респираторного дистресс-синдрома. Методические рекомендации. 2021: 42 с.
101. Кириллов Ю.А., Чернов И.А., Малышева Е.М., Тимофеев С.Е., Кукушкин В.И., Жарков Н.В., Розенберг О.А. Оксидативный стресс и эндотелиальная дисфункция в развитии экспериментального радиоиндуцированного повреждения легких и их коррекция препаратом легочного сурфактанта. Журнал анатомии и гистопатологии 2020; 9 (1): 35 - 42.
102. Avdeev SN, Trushenko NV, Chikina SY, Tsareva NA, Merzhoeva ZM, Yaroshetskiy AI, Sopova VI, Sopova MI, Rosenberg OA, Schermuly RT, Kosanovic D. Beneficial effects of inhaled surfactant in patients with COVID-19-associated acute respiratory distress syndrome. Respir Med 2021; 185: 106489. doi: 10.1016/j.rmed.2021.106489
103. Авдеев С.Н. Современные рекомендации по неотложной кислородотерапии. Терапевтический архив 2012; 84 (N12): 108 - 114.
104. Rochwerg B, Brochard L, Elliott MW, Hess D, Hill NS et al Official ERS/ATS Clinical Practice Guidelines: Noninvasive ventilation for acute respiratory failure. Eur Respir J 2017 Aug 31; 50: 1602426. doi: 10.1183/13993003.02426-2016.
105. Авдеев С.Н. Неинвазивная вентиляция легких при острой дыхательной недостаточности: от клинических рекомендаций - к реальной клинической практике. Пульмонология 2018; 28(1): 32 - 35. DOI: 10.18093/0869-0189-2018-28-1-32-35
106. Avdeev S, Yaroshetskiy A, Tsareva N, Merzhoeva Z, Trushenko N, Nekludova G, Chikina S. Noninvasive ventilation for acute hypoxemic respiratory failure in patients with COVID-19. Amer J Emerg Med 2021; 39: 154 - 157. DOI: https://doi.org/10.1016/j.ajem.2020.09.075.
107. Vaschetto R, Barone-Adesi F, Racca F, Pissaia C, et al. Outcomes of COVID-19 patients treated with continuous positive airway pressure outside ICU. ERJ Open Res 2021; 7(1): 00541 - 2020. doi: 10.1183/23120541.00541-2020.
108. Bellani G, Grasselli G, Cecconi M, Antolini L, Borelli M, et al. Noninvasive Ventilatory Support of COVID-19 Patients Outside the Intensive Care Units. Ann Am Thorac Soc 2021; 18: 1020 - 1026. doi: 10.1513/AnnalsATS.202008-1080OC.
109. Grieco DL, Menga LS, Cesarano M, Rosa' T, Spadaro S, Bitondo MM, et al. Effect of helmet noninvasive ventilation vs high-flow nasal oxygen on days free of respiratory support in patients with COVID-19 and moderate to severe hypoxemic respiratory failure: the HENIVOT randomized clinical trial. JAMA 2021; 325(17): 1731 - 43. https://doi.org/10.1001/jama.2021.4682
110. Авдеев С.Н., Царева Н.А., Мержоева З.М., Трушенко Н.В., Ярошецкий А.И. Практические рекомендации по кислородотерапии и респираторной поддержке пациентов с COVID-19 на дореанимационном этапе. Пульмонология 2020; 30(2): 151 - 163. DOI: 10.18093/0869-0189-2020-30-2-151-163
111. WHO Clinical management of severe acute respiratory infection (SARI) when COVID-19 disease is suspected: interim guidance. 2020. Available from: https://apps.who.int/iris/bitstream/handle/10665/330854/WHO-nCoV-Clinical-2020.2-eng.pdf?sequence=1&isAllowed=yWHO/nCoV/Clinical/2020.2.
112. Savarimuthu S, BinSaeid J, Harky A. The role of ECMO in COVID-19: can it provide rescue therapy in those who are critically ill? J Card Surg. 2020; 35(6): 1298 - 301.
113. Schmidt M, Hajage D, Lebreton G, et al; Groupe de Recherche Clinique en REanimation et Soins intensifs du Patient en Insuffisance Respiratoire aiguE (GRC-RESPIRE) Sorbonne  ; Paris-Sorbonne ECMO-COVID investigators: Extracorporeal membrane oxygenation for severe acute respiratory distress syndrome associated with COVID-19: A retrospective cohort study. Lancet Respir Med 8: 1121 - 1131, 2020.
; Paris-Sorbonne ECMO-COVID investigators: Extracorporeal membrane oxygenation for severe acute respiratory distress syndrome associated with COVID-19: A retrospective cohort study. Lancet Respir Med 8: 1121 - 1131, 2020.
114. Lorusso R, Combes A, Lo Coco V, De Piero ME, Belohlavek J; EuroECMO COVID-19 WorkingGroup; Euro-ELSO Steering Committee: ECMO for COVID-19 patients in Europe and Israel [published online ahead of print January 9, 2021]. Intensive Care Med 2021; doi: 10.1007/s00134-020-06272-3.
Приложение А1
СОСТАВ
РАБОЧЕЙ ГРУППЫ ПО РАЗРАБОТКЕ И ПЕРЕСМОТРУ
КЛИНИЧЕСКИХ РЕКОМЕНДАЦИЙ
1. Авдеев С.Н. - д.м.н., профессор, академик РАН, Директор Национального медицинского исследовательского центра по профилю "пульмонология"; заведующий кафедрой пульмонологии Института клинической медицины им. Н.В. Склифосовского Первого Московского государственного медицинского университета имени И.М. Сеченова;
2. Александрович Ю.С. - главный внештатный детский специалист анестезиолог-реаниматолог Северо-Западного федерального округа Минздрава России, заведующий кафедрой анестезиологии, реаниматологии и неотложной педиатрии факультета послевузовского и дополнительного профессионального образования ФГБОУ ВО "Санкт-Петербургский государственный педиатрический медицинский университет" Минздрава России, профессор, д.м.н., заслуженный деятель науки Российской Федерации.
3. Бабак С.Л. - д.м.н., доцент, профессор кафедры фтизиатрии и пульмонологии НОИ клинической медицины им. Н.А. Семашко Российского университета медицины МЗ РФ
4. Горелов А.В. - академик РАН, профессор, заместитель директора по научной работе ФБУН Центральный НИИ эпидемиологии Роспотребнадзора, заведующий кафедрой инфекционных болезней и эпидемиологии ФГБОУ ВО "Московского государственного медико-стоматологического университета им. А.И. Евдокимова" Минздрава России.
5. Зайцев А.А. - д.м.н., профессор, главный пульмонолог Федерального государственного бюджетного учреждения "Главный военный клинический госпиталь имени академика Н.Н. Бурденко" МО РФ; ФГБОУ ВО "Российская медицинская академия непрерывного профессионального образования" Минздрава России.
6. Макаревич А.М. - к.м.н., доцент кафедры терапии и профилактической медицины Краевого государственного бюджетного образовательного учреждения дополнительного профессионального образования "Институт повышения квалификации специалистов здравоохранения" министерства здравоохранения Хабаровского края.
7. Малявин А.Г. - д.м.н., профессор, профессор кафедры фтизиатрии и пульмонологии лечебного факультета ФГБОУ ВО "Московский государственный медико-стоматологический университет им. А.И. Евдокимова" Минздрава России, Руководитель Центра респираторной медицины.
8. Новак К.Е. - к.м.н., доцент, доцент кафедры инфекционных болезней взрослых и эпидемиологии ФГБОУ ВО "Санкт-Петербургский государственный педиатрический медицинский университет" Минздрава России
9. Повторейко А.В. - к.м.н., главный врач ГБУЗ "Псковская областная инфекционная больница".
10. Позднякова М.Г. - к.м.н., старший научный сотрудник лаборатории испытаний новых средств защиты против вирусных инфекций ФГБУ "НИИ гриппа им. А.А. Смородинцева" Минздрава России
11. Усенко Д.В. - д.м.н., руководитель образовательного центра, ведущий научный сотрудник клинического отдела инфекционной патологии ФБУН Центральный НИИ эпидемиологии Роспотребнадзора
12. Чуланов В.П. - д.м.н., профессор, заместитель директора по научной работе и инновационному развитию ФГБУ НМИЦ Фтизиопульмонологии и инфекционных болезней МЗ РФ
13. Эсауленко Е.В. - д.м.н., профессор, заведующая кафедрой инфекционных болезней взрослых и эпидемиологии ФГБОУ ВО "Санкт-Петербургский государственный педиатрический медицинский университет" Минздрава России
Все члены рабочей группы являются членами Национальной ассоциации специалистов по инфекционным болезням имени академика В.И. Покровского (НАСИБ) или Российского научного медицинского общества терапевтов (РМОТ)
Конфликт интересов отсутствует.
Приложение А2
МЕТОДОЛОГИЯ РАЗРАБОТКИ КЛИНИЧЕСКИХ РЕКОМЕНДАЦИЙ
Целевая аудитория клинических рекомендаций:
1. Врач-инфекционист;
2. Врач-пульмонолог;
3. Врач-терапевт;
4. Врач общей практики;
5. Студенты медицинских ВУЗов, клинические ординаторы, аспиранты.
В данных клинических рекомендациях все сведения ранжированы по уровню достоверности (доказательности) в зависимости от количества и качества исследований по данной проблеме.
Определение уровней достоверности доказательств и убедительности рекомендаций для диагностических вмешательств
Таблица П1 - Уровни достоверности доказательности для диагностических вмешательств
УДД
Иерархия дизайнов клинических исследований по убыванию уровня достоверности доказательств от 1 до 5
1
Систематические обзоры исследований с контролем референсным методом <1>
2
Отдельные исследования с контролем референсным методом
3
Исследования без последовательного контроля референсным методом или исследования с референсным методом, не являющимся независимым от исследуемого метода
4
Несравнительные исследования, описание клинического случая
5
Имеется лишь обоснование механизма действия или мнение экспертов
--------------------------------
<1> Общепринятым стандартом КИ диагностических вмешательств является одномоментный дизайн исследования, в котором к каждому включенному пациенту параллельно и в одинаковых условиях применяются исследуемый диагностический метод и референсный метод, являющийся "золотым стандартом" диагностики изучаемого заболевания или состояния, при этом исследуемый и референсный методы должны применяться независимо друг от друга (т.е. исследуемый метод не может быть частью референсного) и должны интерпретироваться исследователем без знания результатов применения другого метода (рекомендуется использовать ослепление)
Таблица П2 - Шкала определения УУР для диагностических вмешательств
УУР
Иерархия дизайнов клинических исследований по убыванию уровня достоверности доказательств от 1 до 5
A
Однозначная (сильная) рекомендация (все исследования имеют высокое или удовлетворительное методологическое качеств, их выводы по интересующим исходам являются согласованными)
B
Неоднозначная (условная) рекомендация (не все исследования имеют высокое или удовлетворительное методологическое качество и/или их выводы по интересующим исходам не являются согласованными)
C
Низкая (слабая) рекомендация - отсутствие доказательств надлежащего качества (все исследования имеют низкое методологическое качество и их выводы по интересующим исходам не являются согласованными)
Таблица П3 - Возможные комбинации УДД и УУР для диагностических вмешательств
УДД
Критерии определения УУР
Итоговый УУР
1 = Наиболее достоверны доказательства: систематические обзор исследований с контролем референсным методом
Одновременное выполнение двух условий:
1. Все исследования имеют высокое или удовлетворительное методологическое качество;
2. Выводы исследований по интересующим исходам являются согласованными <*>
A
Выполнение хотя бы одного из условий:
1. Не все исследования имеют высокое или удовлетворительное методологическое качество;
2. Выводы исследований по интересующим исходам не являются согласованными <*>
B
Выполнение хотя бы одного из условий:
1. Все исследования имеют низкое методологическое качество;
2. Выводы исследований по интересующим исходам не являются согласованными <*>
C
2 = Отдельные исследования с контролем референсным методом
Одновременное выполнение двух условий:
1. Все исследования имеют высокое или удовлетворительное методологическое качество;
2. Выводы исследований по интересующим исходам являются согласованными <*>
A
Выполнение хотя бы одного из условий:
1. Не все исследования имеют высокое или удовлетворительное методологическое качество;
2. Выводы исследований по интересующим исходам не являются согласованными <*>
B
Выполнение хотя бы одного из условий:
1. Все исследования имеют низкое методологическое качество;
2. Выводы исследований по интересующим исходам не являются согласованными <*>
C
3 = Исследования без последовательного контроля референсным методом или исследования с референсным методом не являющимся независимым от исследуемого метода
Выполнение хотя бы одного из условий:
1. Не все исследования имеют высокое или удовлетворительное методологическое качество;
2. Выводы исследований по интересующим исходам не являются согласованными <*>
B
Выполнение хотя бы одного из условий:
1. Все исследования имеют низкое методологическое качество;
2. Выводы исследований по интересующим исходам не являются согласованными <*>
C
4 = Несравнительные исследования, описание клинического случая
C
5 = Наименее достоверные доказательства: имеется лишь обоснование механизма действия или мнение экспертов
C
--------------------------------
<*> Если оценивается одно КИ, то данное условие не учитывается
Определение уровня достоверности доказательств и убедительности рекомендаций для лечебных, реабилитационных, профилактических вмешательств
Таблица П4 - Уровни достоверности доказательности для лечебных, реабилитационных, профилактических вмешательств
УДД
Иерархия дизайнов клинических исследований по убыванию уровня достоверности доказательств от 1 до 5
1
Систематический обзор рандомизированных клинических исследований с применением мета-анализа
2
Отдельные рандомизированные клинические исследования и системные обзоры исследований любого дизайна за исключением рандомизированных клинических исследований с применением мета-анализа
3
Нерандомизированные сравнительные исследования, в том числе когортные исследования
4
Несравнительные исследования, описание клинического случая или серии случаев, исследование "случай-контроль"
5
Имеется лишь обоснование механизма действия вмешательства (доклинические исследования) или мнения экспертов
Таблица П5 - Шкала определения уровни убедительности рекомендаций для лечебных, реабилитационных, профилактических вмешательств
УУР
Расшифровка
A
Однозначная (сильная) рекомендация (все рассматриваемые критерии эффективности (исходы) являются важными, все исследования имеют высокое или удовлетворительное методологическое качество, их выводы по интересующим исходам являются согласованными)
B
Неоднозначная (условная) рекомендация (не все критерии эффективности (исходы) являются важными, не все исследования имеют высокое или удовлетворительное методологическое качество и/или их выходы по интересующим исходам не являются согласованными)
C
Низкая (слабая) рекомендация - отсутствие доказательств надлежащего качества (все рассматриваемые критерии эффективности (исходы) являются неважными, все исследования имеют низкое методологическое качество и их выводы по интересующим исходам не являются согласованными)
Порядок обновления клинических рекомендаций
Клинические рекомендации обновляются каждые 3 года.
Приложение А3
СПРАВОЧНЫЕ МАТЕРИАЛЫ,
ВКЛЮЧАЯ СООТВЕТСТВИЕ ПОКАЗАНИЙ К ПРИМЕНЕНИЮ
И ПРОТИВОПОКАЗАНИЙ, СПОСОБОВ ПРИМЕНЕНИЯ И ДОЗ ЛЕКАРСТВЕННЫХ
ПРЕПАРАТОВ, ИНСТРУКЦИИ ПО ПРИМЕНЕНИЮ
ЛЕКАРСТВЕННОГО ПРЕПАРАТА
Данные клинические рекомендации разработаны с учетом следующих нормативно-правовых документов:
1. Федеральный закон от 17 сентября 1998 г. N 157-ФЗ "Об иммунопрофилактике инфекционных заболеваний"
2. Федеральный закон Российской Федерации от 29 ноября 2010 г. N 326-ФЗ "Об обязательном медицинском страховании в Российской Федерации".
3. Федеральный закон от 21 ноября 2011 г. N 323-ФЗ "Об основах охраны здоровья граждан в Российской Федерации".
4. Приказ Минздравсоцразвития России от 9 августа 2005 г. N 494 "О порядке применения лекарственных средств у больных по жизненным показаниям".
5. Приказ Минздравсоцразвития России от 13 октября 2017 г. N 804н "Об утверждении номенклатуры медицинских услуг".
6. Приказ Минздравсоцразвития России от 31 января 2012 г. N 69н "Об утверждении Порядка оказания медицинской помощи взрослым больным при инфекционных заболеваниях".
7. Приказ Минздрава России от 2 мая 2023 г. N 205н "Об утверждении Номенклатуры должностей медицинских работников и фармацевтических работников"
8. Приказ Минздрава России от 07 октября 2015 г. N 700н "О номенклатуре специальностей специалистов, имеющих высшее медицинское и фармацевтическое образование".
9. Приказ Министерства труда и социальной защиты Российской Федерации от 27 августа 2019 г. N 585н "О классификации и критериях, используемых при осуществлении медико-социальной экспертизы граждан федеральными государственными учреждениями медико-социальной экспертизы".
10. Приказ Минздрава России от 10 мая 2017 г. N 203н "Об утверждении критериев оценки качества медицинской помощи".
11. СанПиН 3.3686-21 "Санитарно-эпидемиологические требования по профилактике инфекционных болезней". XXXIV. Профилактика гриппа и других острых респираторных вирусных инфекций (постановление Главного государственного санитарного врача РФ от 28.01.2021 г. N 4).
12. Письмо Министерства здравоохранения Российской Федерации 02.12.2022 N 30-4/И/1-20714). Памятка для медицинских работников по проведению дифференциальной диагностики COVID-19 с гриппом и ОРВИ, определению тактики ведения больных, включая детей, лиц пожилого возраста и беременных.
13. Письмо Минздрава России от 06.03.2020 N 30-4/И/2-2702 "О направлении алгоритма оказания медицинской помощи взрослому населению с внебольничными пневмониями"
14. Приказ Министерства здравоохранения Российской Федерации от 5 августа 2003 г N 330 "О мерах по совершенствованию лечебного питания в лечебно-профилактических учреждениях Российской Федерации".
15. Приказ Министерства здравоохранения Российской Федерации от 21 июня 2013 г. N 395н "Об утверждении норм лечебного питания".
16. Приказ Министерства здравоохранения Российской Федерации и от 23 сентября 2020 г. N 1008н "Об утверждении порядка обеспечения пациентов лечебным питанием"
Критерии определения степени тяжести пневмонии
Легкая форма
слабые симптомы интоксикации, температура не превышает 37,5 °C, лейкоциты в крови не более 9 x 109/л, поражение находится в пределах одного сегмента
Среднетяжелая форма
умеренная интоксикация, температура до 38 °C, частота дыхания не более 22 движений в минуту, частота сердечных сокращений не более 100 в минуту, поражаются 2 - 3 сегмента, осложнений нет;
Тяжелая форма
выраженная интоксикация, частота сердечных сокращений более 100 в минуту, частота дыхания более 25 движений в минуту, артериальное давление менее 90/60 мм.рт.ст., уровень лейкоцитов менее 4 x 109/л или более 20 x 109/л, наблюдается многодолевое двустороннее поражение с осложнениями (нарушение свертываемости крови и образование тромбов, септический синдром, недостаточность других органов и систем, нарушение зрения).
Характеристики основных вирусов, вовлеченных в развитие вирусных пневмоний
Вирус
Семейство
Подтип
Заболеваемость ВП
Дети
Взрослые
Дифференциальная диагностика
Лечение
Дети
Взрослые
Инфицирование
Коморбидность
Риновирус
Пикорнавирусы
-
18%
6%
Все возрасты, но чаще дети
Астма. Клеточная Иммуносупрессия
Весь год (чаще осенью)
Верхние дыхательные пути: ринорея, кашель и заложенность носа
Плеконари (Использование незарегистрированного препарата в связи с исключительными обстоятельствами)
Респираторно-синцитиальный вирус (РСВ)
Парамиксовирусы
1 и 2
11%
3%
Новорожденные и недоношенные дети
ХОБЛ. Астма. Трансплантация стволовых клеток. Иммуносупрессия
Конец осени, начало зимы
Выраженная бронхиальная реактивность
Ингаляционный рибавирин (детям), рибавирин IV (иммуносупрессия)
Вирус гриппа
Ортомиксовирусы
А А и Б сезонный
10%
8%
Дети и пожилые
> 65 лет
Сопутствующие заболевания
Беременность
![]() ИМТ
ИМТ
Беременность
Люди без определенного места жительства
Ожирение
Нейтропения и поздняя диагностика
Конец осени и зима
Специфические вспышки волнами
Вспышки в течение года
Общая астения, гриппоподобный синдром
Чаще пневмонии,
ОИТ и смертность
Тромбоцитопения и почечная недостаточность
Ингибиторы нейраминидазы (устойчивость к осельтамивиру)
Амантадин
(не в Б)
Ингибиторы нейраминидазы (Занамивир и перамивир для критических пациентов)
Высокий уровень ингибиторов нейраминидаз
Амантадины не благоприятны
H1N1 09
-
-
< 65 лет
H5N1
-
-
Контакты с птицами
Вирус парагриппа
Парамиксовирусы
1, 2, 3 и 4
8%
2%
Гериатрическая помощь на дому
Трансплантация легких и стволовых клеток. Ослабленные пожилые люди.
Осень (парагрипп 1 - 2)
Весна (парагрипп 3)
Ложный круп (дети с парагриппом 1)
Рибавирин в/в
(иммуносупрессия)
Метапневмовирус
Парамиксовирусы
-
8%
%
Дети < 5 лет
Ко-инфекция РСВ. Иммуносупрессия
Конец зимы и весна
Хрипы, обострения астмы
Рибавирин в/в
(иммуносупрессия)
Коронавирус
Коронавирусы
229E,
7%
5%
Гериатрическая помощь на дому
Летучие мыши и циветты в Азии
Медицинский персонал
Астма. Иммуносупрессия.
Пожилые. СД. Гепатит B.
(фактор защиты детского населения)
Зима
Вспышки в течение года
Диарея
Продромальный период с лихорадкой и миалгией, за которой следует респираторный дистресс
Лечение не доказано
Хлорохин
Нет специфического лечения
Используются кортикостероиды
NL63,
-
-
OC43,
KU1
SARS
Аденовирус
Аденовирусы
7, 14, 16
3%
2%
Тюрьмы
(вспышк)
Пневмококк
Весь год
Конъюнктивит, диарея, энцефалит.
Цидофовир (доказано при иммуносупрессии)
Бокавирус
Парвовирусы
-
5%
< 1%
Дети < 2 лет
Плохо изучен
Конец осени, начало зимы
Средний отит и пневмония несколько стадий
Нет специфической терапии
Дифференциальные признаки между вирусной пневмонией и бактериальной пневмонией. [62].
Предполагает вирусное происхождение
Предполагает бактериальное происхождение
Возраст
Моложе 5 и старше 65 лет
Взрослые
Эпидемические данные
Сезонные или эпидемические вспышки
В течение года
Течение болезни
Медленное начало
Быстрое начало
Клинические признаки
Чаще всего ринит и хрипы
Чаще высокая температура и одышка
Общее количество лейкоцитов при поступлении
< 10 x 106 с/л
> 15 x 106 к/л и < 4 x 106 с/л
C-реактивный белок при поступлении
< 20 мг/л
> 60 мг/л
Прокальцитонин сыворотки при поступлении
< 0,1 мкг/л
> 0,5 мкг/л (> 1 мкг/л с большей специфичностью)
Рентген грудной клетки
Двусторонние интерстициальные инфильтраты
Долевые альвеолярные инфильтраты
Реакция на лечение антибиотиками
Медленный ответ или его отсутствие
Быстрый
Приложение Б
АЛГОРИТМЫ ДЕЙСТВИЙ ВРАЧА
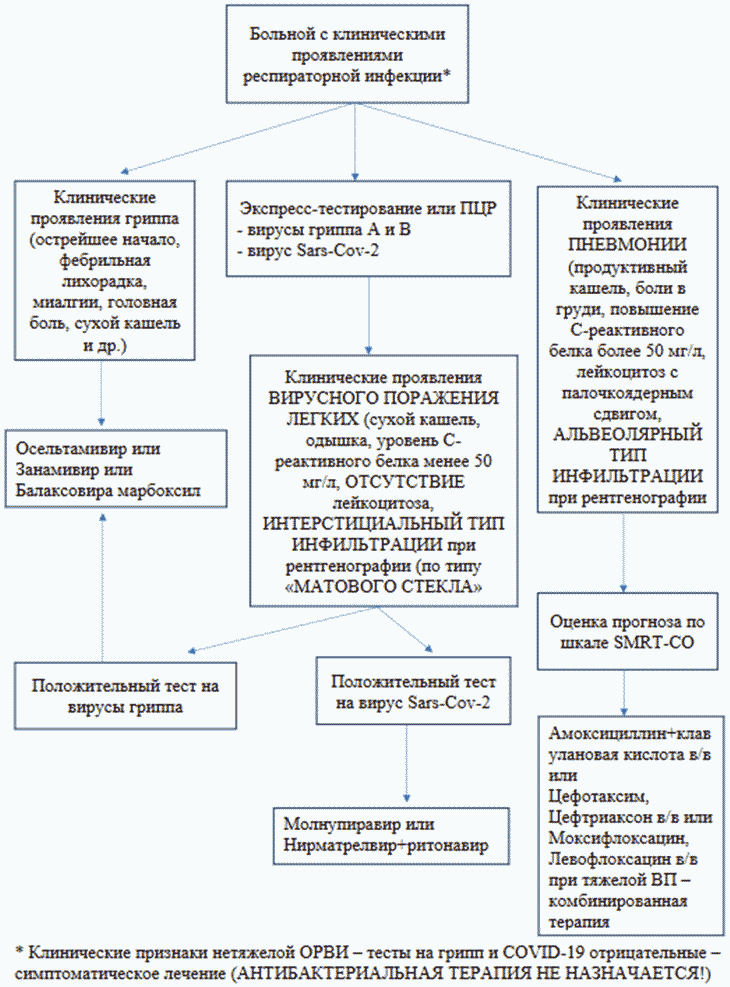
Приложение В
ИНФОРМАЦИЯ ДЛЯ ПАЦИЕНТА
Вирусная пневмония - острое заболевание, при котором в легких развивается воспаление. Это воспаление вызывают респираторные вирусы, чаще после перенесения ОРВИ. Иногда вирусы и бактерии могут обнаруживаться у пациентов с пневмонией одновременно. Пневмонию называют внебольничной, если она развилась за пределами больницы или другого лечебного учреждения.
Микроорганизмы чаще всего попадают в легкие через дыхательные пути (трахею, бронхи). При этом пневмония возникает только в том случае, если организм человека не может своевременно удалить возможного возбудителя (например, ослаблен иммунитет, в легкие попало большое количество возбудителя), либо он является очень агрессивным. Пневмония может развиваться в любом возрасте, но чаще встречается у пожилых людей (особенно старше 65 лет), а также при наличии хронических сопутствующих заболеваний, таких как сердечная недостаточность, сахарный диабет, хроническая обструктивная болезнь легких. Развитию пневмонии способствует переохлаждение, курение, злоупотребление алкоголем, прием лекарств, угнетающих иммунитет.
В результате воспаления в легких скапливается секрет, который может нарушать обмен кислорода и углекислого газа и приводить к появлению одышки (затрудненного дыхания). При пневмонии воспаление часто распространяется на бронхи, что может приводить к появлению кашля и мокроты, а также плевру (серозная оболочка, покрывающая легкие). Это сопровождается появлением болей в груди при кашле, дыхании. При воспалении легких у большинства пациентов наблюдается повышение температуры (обычно выше 38 °C), ознобы, слабость, повышенная утомляемость, сильное потоотделение по ночам. Развитию заболевания могут предшествовать симптомы простуды (боли в горле, насморк и др.). Пневмония, в свою очередь, может привести к ухудшению течения имеющихся хронических заболеваний.
Пневмония - серьезное заболевание, которое при несвоевременной диагностике или неправильном лечении может приводить к развитию осложнений и даже смерти. Поэтому если Вы подозреваете у себя воспаление легких, то нужно незамедлительно обратиться к врачу.
Для диагностики пневмонии используются разные методы. При подозрении на воспаление легких врач подробно Вас расспросит, выполнит общий осмотр и аускультацию (прослушивание) легких с помощью специального прибора. Дополнительно Вам выполнят ряд анализов (обычно анализы крови), а в случае лечения в больнице Вас могут попросить собрать мокроту для исследования, чтобы выявить микроорганизм, вызвавший заболевания. Для подтверждения изменений в легких и оценки их распространенности Вам выполнят рентгенографию или компьютерную томографию органов грудной клетки.
После установления диагноза врач определит характер и тяжесть пневмонии и где Вам лучше лечиться - амбулаторно или в больнице - и назначит лечение.
При пневмонии рекомендуется также временно ограничить чрезмерную физическую нагрузку и пить достаточное количество жидкости.
Для того, чтобы предупредить пневмонию, важно выполнять общие мероприятия по укреплению здоровья - прекращение курения, регулярные физические нагрузки, достаточное и сбалансированное питание. Некоторым пациентам, относящимся к группе повышенного риска развития осложнений гриппа, коронавирусной инфекции будет предложена ежегодное введение вакцины для профилактики гриппа, ковида, а пациентам с высокой вероятностью развития серьезных пневмококковых инфекций - вакцинация вакцинами для профилактики пневмококковых инфекций.
Залогом успеха лечения воспаления легких является дисциплинированное соблюдение рекомендаций и назначений врача в полном объеме.
Как уберечься от респираторных инфекций:
1. Избегать переохлаждений. Особенно важно держать в тепле ноги и не вдыхать воздух открытым ртом в холодную погоду. Не следует находиться на улице на сильном морозе более 20 минут. Нельзя выходить на улицу в мороз в состоянии алкогольного опьянения и выпивать перед выходом горячие напитки - это способствует переохлаждению. Не следует также выходить на улицу в момент выраженного потоотделения. Не следует долго находиться под прямым потоком воздуха вблизи кондиционера и на сквозняках.
2. Избегать тесного контакта с больным ОРВИ. Не использовать общие столовые принадлежности.
3. Ношение маски в общественных местах. Однако маска эффективна до того момента, пока она не промокла (от пота и др.).
4. Промывание носоглотки и ротоглотки водой после посещения общественных мест.
5. Химиопрофилактика.
При заболевании рекомендуется обращаться за медицинской помощью в поликлинику или вызвать врача на дом (при температуре свыше 38,5 C). Не следует заниматься самолечением!
Особенно важно обратиться за медицинской помощью при высокой температуре тела, при появлении одышки, стойкой головной боли, повторной рвоте, не приносящей облегчения, при выраженном падении артериального давления!
Приложение Г1 - ГN
ШКАЛЫ ОЦЕНКИ, ВОПРОСНИКИ И ДРУГИЕ ОЦЕНОЧНЫЕ ИНСТРУМЕНТЫ
СОСТОЯНИЯ ПАЦИЕНТА, ПРИВЕДЕННЫЕ В КЛИНИЧЕСКИХ РЕКОМЕНДАЦИЯХ
Приложение Г1
ШКАЛЫ И АЛГОРИТМЫ ОЦЕНКИ ПРОГНОЗА И ТЯЖЕСТИ ВП
Название на русском языке: Шкала PORT (PSI)
Оригинальное название: Шкала PORT (Pneumonia Outcomes Research Team) или индекс тяжести пневмонии (PSI)
Источник (публикация с валидацией): Fine M., Auble T., Yealy D. et al. A prediction rule to identify low risk patients with community acquired pneumonia. N. Engl. J. Med. 1997; 336 (4): 243 - 250.
Тип (подчеркнуть):
шкала
оценки индекс
вопросник
другое (уточнить)
Назначение: оценка риска неблагоприятного исхода при внебольничной пневмонии (ВП) Содержание (шаблон):
Алгоритм оценки риска неблагоприятного прогноза
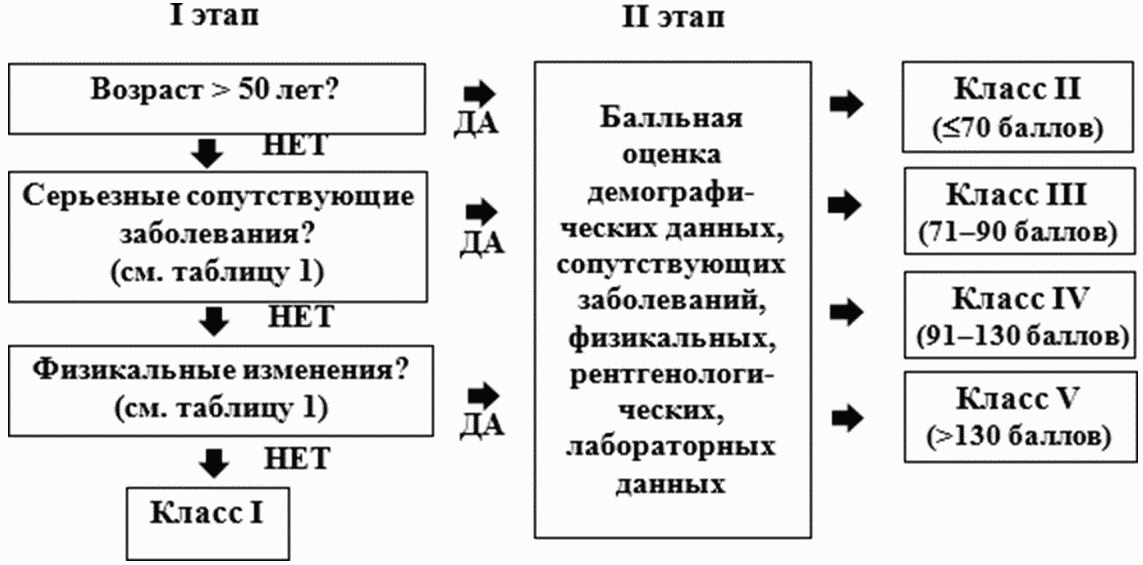
Таблица 1. Балльная оценка факторов риска неблагоприятного прогноза
Параметр
Баллы
Демографические характеристики
Мужчина
возраст (лет)
Женщина
возраст (лет) - 10
Пребывание в доме престарелых/учреждении длительного ухода
+ 10
Сопутствующие заболевания
Злокачественное новообразование
+ 30
Серьезные хронические заболевания печени
+ 20
Застойная сердечная недостаточность
+ 10
Цереброваскулярные заболевания
+ 10
Серьезные хронические заболевания почек
+ 10
Физические признаки
Нарушение сознания
+ 20
Частота дыхания > 30/мин
+ 20
Систолическое давление < 90 мм. рт. ст.
+ 20
Температура < 35 °C или > 40 °C
+ 15
Пульс > 125/мин
+ 10
Лабораторные и рентгенологические данные
pH артериальной крови < 7,35
+ 30
Остаточный азот мочевины крови > 9 ммоль/л
+ 20
Натрий сыворотки крови < 130 ммоль/л
+ 20
Глюкоза сыворотки крови > 14 ммоль/л
+ 10
Гематокрит < 30%
+ 10
PaO2 < 60 мм. рт. ст. или SaO2 < 90%
+ 10
Плевральный выпот
+ 10
Таблица 2. Классы риска и клинический профиль пациента с ВП
Класс риска
I
II
III
IV
V
Число баллов
-
< 70
71 - 90
91 - 130
> 130
Летальность, %
0,1 - 0,4
0,6 - 0,7
0,9 - 2,8
8,5 - 9,3
27 - 31,1
Место лечения
Амбулаторно
Амбулаторно
Кратковременная госпитализация
Стационар
Стационар (ОРИТ)
Ключ (интерпретация): шкала содержит 20 клинических, лабораторных и рентгенологических признаков ВП. Класс риска определяется путем стратификации пациента в одну из пяти групп. Для этого используется двухступенчатая система подсчета баллов, основанная на анализе значимых с точки зрения прогноза демографических, клинико-лабораторных и рентгенологических признаков.
В ходе разработки и дальнейшей валидации шкалы исследователи установили, что показатели летальности составляют: для I класса - 0,1 - 0,4%; II класса - 0,6 - 0,7%; III класса - 0,9 - 2,8%; IV класса - 8,5 - 9,3%; V класса - 27,0 - 31,1%
Пояснения: ВП обычно ассоциируется с неблагоприятным прогнозом, соответственно, важно проводить оценку риска летального исхода у пациентов.
Приложение Г2
ШКАЛА CURB/CRB-65.
Название на русском языке: Шкала CURB/CRB-65
Оригинальное название: CURB-65 (confusion, urea, respiratory rate, blood pressure); CRB-65 (confusion, respiratory rate, blood pressure)
Источник (публикация с валидацией):
- Lim W., van der Eerden M., Laing R. et al. Defining community acquired pneumonia severity on presentation to hospital: an international derivation and validation study. Thorax. 2003; 58 (5): 377 - 382.
- Bauer T., Ewig S., Marre R. et al. CRB-65 predicts death from community acquired pneumonia. J. Intern. Med 2006; 260 (1): 93 - 101.
Тип (подчеркнуть):
шкала оценки
индекс
вопросник
другое (уточнить)
Назначение: оценка риска неблагоприятного исхода при ВП
Содержание (шаблон):
I. Алгоритм оценки риска неблагоприятного прогноза и выбора места лечения при ВП по шкале CURB-65
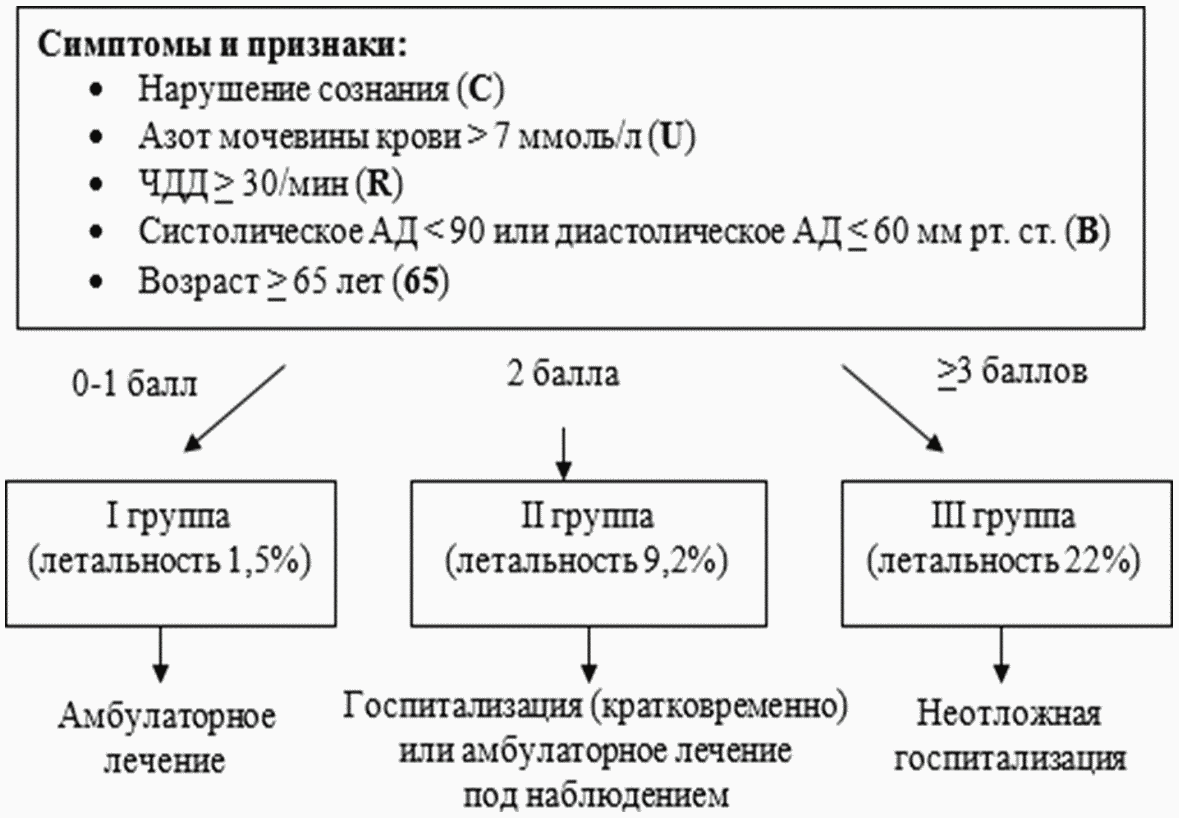
II Алгоритм оценки риска неблагоприятного исхода и выбора места лечения при ВП по шкале CRB-65
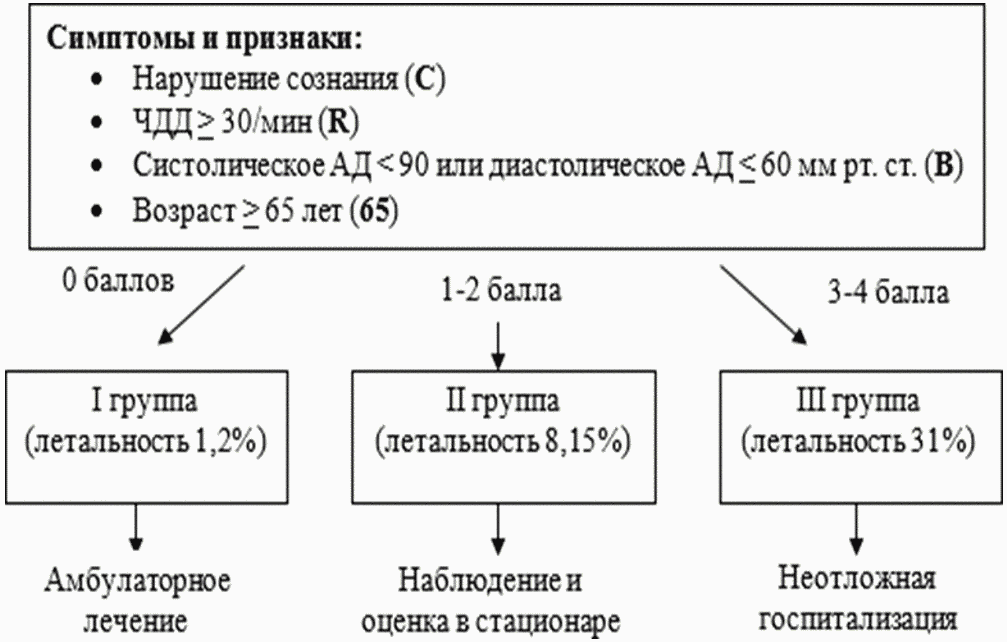
Ключ (интерпретация): подход оценки риска неблагоприятного исхода при ВП, предполагающий анализ пяти признаков:
- нарушение сознания, обусловленное пневмонией;
- повышение уровня азота мочевины > 7 ммоль/л (только для шкалы CURB-65);
- тахипноэ >= 30/мин;
- снижение систолического артериального давления (АД) < 90 мм. рт. ст. или диастолического <= 60 мм. рт. ст.;
- возраст пациента >= 65 лет.
Наличие каждого признака оценивается в 1 балл. Общая сумма может варьировать от 0 до 5 баллов, причем риск летального исхода возрастает по мере увеличения общей суммы баллов. CRB-65 отличается отсутствием в критериях оценки лабораторного параметра - азота мочевины, что упрощает использование данной шкалы у амбулаторных пациентов и в приемном отделении медицинской организации
Пояснения: Шкалы CURB/CRB-65 имеют высокую значимость при оценке риска летального исхода и выбора места лечения пациентов с ВП.
Приложение Г3
КРИТЕРИИ ТВП АТО/АОИБ, 2007 Г.
Название на русском языке: Критерии ТВП АТО/АОИБ, 2007 г.
Оригинальное название: Критерии ТВП Американского торакального общества/Американского общества по инфекционным болезням в 2007 г. (2007 Infectious Diseases Society of America/American Thoracic Society Criteria for Defining Severe Community-acquired Pneumonia)
Источник (публикация с валидацией):
- Mandell LA, Wunderink RG, Anzueto A, et al. American Thoracic Society. Infectious Diseases Society of America/American Thoracic Society consensus guidelines on the management of community-acquired pneumonia in adults. Clin Infect Dis. 2007; 44: S27 - S72.
- Brown SM, Jones BE, Jephson AR, et al. Validation of the Infectious Disease Society of America/American Thoracic Society 2007 guidelines for severe community-acquired pneumonia. Crit Care Med. 2009; 37: 3010 - 3016.
- Phua J, See KC, Chan YH, et al. Validation and clinical implications of the IDSA/ATS minor criteria for severe community-acquired pneumonia. Thorax. 2009; 64: 598 - 603
- Chalmers JD, Taylor JK, Mandal P, et al. Validation of the Infectious Diseases Society of America/American Thoracic Society minor criteria for intensive care unit admission in community-acquired pneumonia patients without major criteria or contraindications to intensive care unit care. Clin Infect Dis. 2011; 53: 503 - 511
Тип (подчеркнуть):
шкала оценки
индекс
вопросник
другое (уточнить)
Назначение: выявление пациентов с ТВП, которые нуждаются в неотложной госпитализации в ОРИТ путем оценки "больших" и "малых" критериев, ассоциированных с ростом летальности
Содержание (шаблон):
Критерии ТВП АТО/АОИБ, 2007 г.
"Большие" критерии:
Выраженная дыхательная недостаточность (требуется ИВЛ)
Септический шок (необходимость введения вазопрессоров)
Малые" критерии <1>:
ЧДД > 30/мин
PaO2/FiO2 <= 250
Мультилобарная инфильтрация
Нарушение сознания
Уремия (остаточный азот мочевины <2> >= 20 мг/дл) Лейкопения (лейоциты < 4 x 109/л)
Тромбоцитопения (тромбоциты < 100 x 1012/л)
Гипотермия (< 36° C)
Гипотензия, требующая интенсивной инфузионной терапии
--------------------------------
<1> дополнительные критерии - гипогликемия (у пациентов без СД), гипонатриемия, необъяснимы другими причинами метаболический ацидоз/повышение уровня лактата, цирроз, аспления, передозировка/резкое прекращение приема алкоголя у зависимых пациентов
<2> остаточный азот мочевины (мг/дл) = мочевина (ммоль/л) * 2,8
Ключ (интерпретация): Алгоритм АТО/АОИБ основан на использовании двух "больших" и девяти "малых" критериев, ассоциированных с повышением летальности при ВП. Наличие одного "большого" или трех "малых" критериев являются показанием к госпитализации пациента в ОРИТ. При принятии решения, особенно в спорных ситуациях наряду с девятью "малыми" могут учитываться дополнительные критерии (см. выше).
Пояснения: Критерии ТВП АТО/АОИБ позволяют выделить пациентов с ТВП и оценить потребность их направления в ОРИТ.
Приложение Г4
ШКАЛА SMART-COP/SMRT-CO.
Название на русском языке: Шкала SMART-COP/SMRT-CO
Оригинальное название: SMART-COP (systolic blood pressure, multilobar infiltration, albumin, respiratory rate, tachycardia, confusion, oxygenation, pH); SMRT-CO (systolic blood pressure, multilobar infiltration, respiratory rate, tachycardia, confusion, oxygenation); Источник (публикация с валидацией):
- Charles P., Fine M., Ramirez J. et al. Validation of SMART-COP: a pneumoniae severity assessment tool for predicting with patients will need intensive respiratory or inotropic support (IRIS). In: 47th ICAAC. Chicago; 2007: Abstr: L1156a.
- Charles P., Wolfe R., Whitby M. et al. SMART-COP: A tool for predicting the need for intensive respiratory or vasopressor support in community-acquired pneumonia. Clin. Infect. Dis. 2008; 47 (3): 375 - 384.
- Chalmers J., Singanayagam A., Hill A. Predicting the need for mechanical ventilation and/or inotropic support for young adults admitted to the hospital with community-acquired pneumonia. Clin. Infect. Dis. 2008; 47 (12): 1571 - 1574.
Тип (подчеркнуть):
шкала оценки
индекс
вопросник
другое (уточнить)
Назначение: оценка тяжести ВП путем выявления пациентов, нуждающихся в интенсивной респираторной поддержке и инфузии вазопрессоров с целью поддержания адекватного уровня артериального давления
Содержание (шаблон):
1. Оцениваемые параметры в шкале SMART-COP/SMRT-CO
Значение показателя
Баллы
S
Систолическое АД < 90 мм рт. ст.
2
M
Мультилобарная инфильтрация на рентгенограмме ОГК
1
A
Содержание альбумина в плазме крови < 3,5 г/дл <*>
1
R
ЧДД > 25/мин в возрасте < 50 лет и > 30/мин в возрасте > 50 лет
1
T
ЧСС > 125/мин
1
C
Нарушение сознания
1
O
Оксигенация:
PaO2 <*> < 70 мм рт. ст. или SpO2 < 94% или PaO2/FiO2 < 333 в возрасте < 50 лет PaO2 <*> < 60 мм рт. ст. или SpO2 < 90% или PaO2/FiO2 < 250 в возрасте > 50 лет
2
P
pH <*> артериальной крови < 7,35
2
Общее кол-во баллов
--------------------------------
<*> Не оцениваются в шкале SMRT-CO
2. Интерпретация SMART-COP
Баллы
Потребность в респираторной поддержке и вазопрессорах
0 - 2
Низкий риск
3 - 4
Средний риск (1 из 8)
5 - 6
Высокий риск (1 из 3)
> 7
Очень высокий риск (2 из 3)
3. Интерпретация SMRT-CO
Баллы
Потребность в респираторной поддержке и вазопрессорах
0
Очень низкий риск
1
Низкий риск (1 из 20)
2
Средний риск (1 из 10)
3
Высокий риск (1 из 6)
> 4
Высокий риск (1 из 3)
Ключ (интерпретация): Шкала SMART-COP предусматривает балльную оценку клинических, лабораторных, физических и рентгенологических признаков с определением вероятностной потребности в интенсивных методах лечения: респираторной поддержке и вазопрессорах. Модифицированный вариант шкалы SMRT-CO не требует определения таких параметров, как уровень альбумина, PaO2 и pH артериальной крови. Риск потребности в ИВЛ или назначении вазопрессоров по шкале SMART-COP является высоким при наличии 5 и более баллов, по шкале SMRT-CO - при наличии 3 и более баллов
Пояснения: Шкала SMART-COP/SMRT-CO позволяет оценить потребность направления пациентов в ОРИТ.
