"Клинические рекомендации "Лимфома из клеток мантии"
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ
КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ
ЛИМФОМА ИЗ КЛЕТОК МАНТИИ
Кодирование по Международной статистической классификации болезней и проблем, связанных со здоровьем: C83.1, C85.1
Год утверждения (частота пересмотра): 2024
Возрастная категория: Взрослые
Пересмотр не позднее: 2026
ID: 136
Разработчик клинической рекомендации
- Некоммерческое партнерство содействия развитию гематологии и трансплантологии костного мозга "Национальное гематологическое общество"
- Российское профессиональное общество онкогематологов
- Ассоциация онкологов России
Одобрено Научно-практическим Советом Минздрава РФ
Список сокращений
A. baumannii - Acinetobacter baumannii
ag-vWF - антиген фактора Виллебранда
C. albicans - Candida albicans
C. neumonia - Chlamydophila neumonia
CIM - carbapenem inactivation method
C. difficile - Clostridioides difficile
E. faecalis - Enterococcus faecalis
E. faecium - Enterococcus faecium
E. coli - Escherichia coli
EBMT - Европейское общество трансплантации костного мозга
K. neumonia - Klebsiella neumonia
KPC - Klebsiella neumonia carbapenemase
L. pneumophila - Legionella pneumophila
L. monocytogenes - Listeria monocytogenes
M. pneumonia - Mycoplasma pneumonia
MASCC - Международная ассоциация по поддерживающему лечению в онкологии
mCIM - modified carbapenem inactivation method
MIPIb (Mantle cell lymphoma International Prognostic Index) - международный прогностический индекс лимфомы из клеток мантийной зоны биологический
NDM - New Delhi metallo-![]() -lactamase
-lactamase
NK-1 - нейрокинин-1
OXA-48 - oxacillinase-48
P. jirovecii - Pneumocystis jirovecii
R-поддержка - поддерживающая терапия ритуксимабом**
S. aureus - Staphylococcus aureus
S. maltophilia - Stenotrophomonas maltophilia
vWF - фактор Виллебранда
АВК - антагонисты витамина К
АВТ - абдоминальные венозные тромбозы
аГУС - атипичный гемолитико-уремический синдром
АИКК - антиингибиторный коагулянтный комплекс**
аллоТГСК - аллогенная трансплантация гемопоэтических стволовых клеток
АСТ - аспартатаминотрансфераза
АЛТ - аланинаминотрансфераза
АТГ** - иммуноглобулин антитимоцитарный**
АТ III - антитромбин III
аутоТГСК - трансплантация аутологичных гемопоэтических стволовых клеток
аллоТГСК - трансплантация аллогенных гемопоэтических стволовых клеток
АФС - антифосфолипидный синдром
АЧТВ - активированное частичное тромбопластиновое время
БАЛ - бронхоальвеолярный лаваж
БЛРС - ![]() -лактамазы расширенного спектра
-лактамазы расширенного спектра
БРВ - безрецидивная выживаемость
БСВ - бессобытийная выживаемость
БТК - тирозинкиназа Брутона
ВВИГ - внутривенный иммуноглобулин
ВТЭО - венозные тромбоэмболические осложнения
ГИТ - гепарин-индуцированная тромбоцитопения
ГКС - глюкокортикоиды
Г-КСФ - группы L03AA Колониестимулирующие факторы по АТХ классификации
ДВС-синдром - синдром диссеминированного внутрисосудистого свертывания
ДНК - дезоксирибонуклеиновая кислота
ЖКК - желудочно-кишечное кровотечение
ЖКТ - желудочно-кишечный тракт
иБТК - ингибиторы тирозинкиназы Брутона (BTK)
иBCL2 - (АТХ-группа - другие противоопухолевые препараты)
ИТП - иммунная тромбоцитопения
ИГХ - иммуногистохимический
ИМТ - индекс массы тела
ИПП - ингибиторы протонного насоса
ИТП - иммунная тромбоцитопения
ИФТ - иммунофенотипирование
КОЕ - колониеобразующая единица
КТ - компьютерная томография
ЛДГ - лактатдегидрогеназа
ЛКМ - лимфома из клеток мантии
ЛУ - лимфатический узел
МДС - миелодиспластический синдром
МЕ - международная единица
МНО - международное нормализованное отношение
МПЗ - миелопролиферативные заболевания
МПК - минимальная подавляющая концентрация
МРТ - магнитно-резонансная томография
НМГ - низкомолекулярные гепарины (АТХ B01AB Группа гепарина)
НТ - гидрокситриптамин (серотонин) (АТХ B01AB Группа гепарина)
НФГ - нефракционированный гепарин (АТХ B01AB Группа гепарина)
НХЛ - неходжкинская лимфома
ОВ - общая выживаемость
ОО - общий ответ
ОПН - острая почечная недостаточность
п/к - подкожно
ПОАК - прямые оральные антикоагулянты (АТХ B01AF Прямые ингибиторы фактора Xa, B01AE Прямые ингибиторы тромбина)
ПР - полная ремиссия
ПХТ - полихимиотерапия
ПЦР - полимеразная цепная реакция
ПЭТ - позитронно-эмиссионная томография
Р/Р - рецидив или резистентное течение
СЗП - свежезамороженная плазма
СЛО - синдром лизиса опухоли
СМЖ - спинномозговая жидкость
СОД - суммарная очаговая доза
ТВ - тромбиновое время
ТГСК - трансплантация гемопоэтических стволовых клеток
ТМА - тромботическая микроангиопатия
ТОТ - тотальное облучение тела
ТТП - тромботическая тромбоцитопеническая пурпура
ТЭЛА - тромбоэмболия легочной артерии
УЗДГ - ультразвуковая доплерография
УЗИ - ультразвуковое исследование
ХБП - хроническая болезнь почек
ХТ - химиотерапия
ЦВК - центральный венозный катетер
ЦНС - центральная нервная система
ЭГДС - эзофагогастродуоденоскопия
ЭхоКГ - эхокардиография
** - жизненно необходимые и важнейшие лекарственные препараты
# - препарат, применяющийся не в соответствии с показаниями к применению и противопоказаниями, способами применения и дозами, содержащимися в инструкции по применению лекарственного препарата (офф-лейбл)
Термины и определения
ECOG - оценка общего состояния пациента по шкале, разработанной Восточной объединенной онкологической группой (Eastern Cooperative Oncology Group) - см. приложение Г1.
B-симптомы - неспецифические симптомы опухолевой интоксикации, включающие лихорадку выше 38 °C не менее трех дней подряд без признаков воспаления; ночные профузные поты; похудание на 10% массы тела за последние 6 месяцев.
1. Краткая информация по заболеванию или состоянию (группы заболеваний или состояний)
1.1 Определение заболевания или состояния (группы заболеваний или состояний)
Лимфома из клеток мантии (ЛКМ; син.: мантийноклеточная лимфома, лимфома из клеток мантийной зоны, mantle cell lymphoma) - это зрелоклеточная B-клеточная лимфома из мелких и среднего размера лимфоидных клеток с неправильным контуром ядер. В более чем 95% случаев выявляется транслокация с участием гена CCND1. Большинство случаев ЛКМ характеризует агрессивное течение, но описаны и индолентные варианты [1].
1.2 Этиология и патогенез заболевания или состояния (группы заболеваний или состояний)
Главным (первичным) онкогенным событием в патогенезе ЛКМ считается транслокация t(11;14) (q13;q32). Ген CCND1, находящийся в 13 локусе длинного плеча 11 хромосомы, переносится в область энхансера конституционально гиперэкспрессированных в B-лимфоцитах генов IgVH [2, 3]. В результате развивается гиперэкспрессия белка-регулятора клеточного цикла циклина D1. Установление факта избыточной экспрессии циклина D1 является одним из основных иммунологических маркеров ЛКМ. Анализ точек разрыва в 11q13 и 14q32 показал, что транслокация происходит во время первичной перестройки генов иммуноглобулинов в костномозговой клетке-предшественнице B-лимфопоэза между одним из D- и J-сегментов генов иммуноглобулинов. Около 50% перестроек в 11q13 происходят в регионе, обозначенном как главный кластер транслокации. Оптимальным способом определения t(11;14)(q13;q32) является флуоресцентная гибридизация in situ (FISH): частота выявления транслокации этим методом при ЛКМ достигает 99% [4]. Партнером для гена, кодирующего циклин D1, могут стать и локусы легких цепей иммуноглобулинов: t(2;11)(p11;q13) и t(11;22)(q13;q11). Вариантные транслокации встречаются менее чем в 1% случаев ЛКМ. Циклин D1 в комплексе с циклин-зависимыми киназами 4 и 6 (CDK4/6) является регулятором перехода клеток из G1 в S-фазу клеточного цикла. Активный комплекс циклин D1/CDK4(6) фосфорилирует ретинобластомный протеин (RB), белок-блокатор транскрипционного фактора E2F. Комплекс циклин D1/CDK4 имеет и киназа-независимые функции, связываясь, в частности, с белком-блокатором клеточного цикла p27kip, который, в свою очередь, титрует из ядра комплекс циклина E/CDK2. Это дополнительно способствует ускорению клеточного цикла. При ЛКМ циклин-зависимые киназы CDK4 и CDK6, необходимые для реализации циклина D1a, часто гиперэкспрессированы. В случае CDK4 это достигается за счет амплификации гена CDK4, а в случае CDK6 отмечается снижение экспрессии микроРНК-29. Это ведет к стабилизации транскрипта CDK6 и способствует гиперэкспрессии белка, что ассоциируется с более короткой выживаемостью пациентов [5]. Также существует редко встречающийся вариант (< 5% случаев) циклин D1-негативной ЛКМ [6, 7]. При данном варианте ЛКМ опухолевые клетки имеют тот же иммунофенотип, но может наблюдаться гиперэкспрессия циклина D2 или D3 [8, 9]. Тем не менее, выявление гиперэкспрессии циклинов D2 или D3 при иммуногистохимическом исследовании не может быть использовано для верификации диагноза циклин D1-негативной ЛКМ. Это связано с тем, что повышенный уровень экспрессии циклинов D2 и D3 характерен для других B-клеточных лимфом. Недавнее исследование серии случаев циклин D1-негативных ЛКМ выявило наличие перестроек с участием гена CCND2 в 55% случаев, что ассоциировалось с высоким уровнем экспрессии мРНК циклина D2. Профиль экпрессии генов и микроРНК у пациентов с циклин D1-негативными вариантами ЛКМ соответствовали циклин D1-позитивным вариантам ЛКМ [7, 8, 10]. Патологические особенности и клинические характеристики циклин D1-негативной ЛКМ, по всей видимомости, аналогичны циклин D1-позитивным вариантам ЛКМ [8, 10]. Таким образом, при отсутствии данных, указывающих на обратное, для циклин D1-негативных вариантов ЛКМ должны выбираться такие же подходы в лечении, что и для циклин D1-позитивных вариантов ЛКМ.
1.3 Эпидемиология заболевания или состояния (группы заболеваний или состояний)
ЛКМ составляет около 3 - 5% всех вновь диагностированных случаев неходжкинских лимфом [11, 12]. В Западной Европе, Скандинавии и США ее частота варьирует от 0,5 до 0,7 на 100 000 населения, причем у людей старше 65 лет заболеваемость возрастает до 3,9 на 100 000. Болеют преимущественно мужчины старше 60 лет (медиана возраста 65 - 75 лет, М:Ж - > 2:1). В США ежегодно заболевают от 5000 до 6000 человек, что косвенным образом свидетельствует о том, что в РФ ежегодно должно выявляться не менее 2500 новых случаев.
1.4 Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статистической классификации болезней и проблем, связанных со здоровьем
C83.1, C85.1 - лимфома из клеток мантии.
1.5 Классификация заболевания или состояния (группы заболеваний или состояний)
Для ЛКМ существует условное разделение на три клинико-патологических варианта: классический, агрессивный (плеоморфный или бластоидный) и индолентный. Данное деление учитывает пересмотр классификации лимфопролиферативных заболеваний ВОЗ от 2017 г. и подтверждено анализом профиля экспрессии генов [1]. Классический вариант ЛКМ (узловой или экстранодальный) характеризуется наличием гиперэкспрессии SOX11+, отсутствием соматической гипермутации генов тяжелых цепей иммуноглобулиноа (IGHV). Пролиферативный индекс Ki-67 при данном варианте как правило составляет 10 - 30%. Индолентный (вялотекущий, лейкемический и неузловой, leukemic non-nodal) подтип характеризуется наличием мутированных генов IGHV, отсутствием экспресии SOX11, лейкемическим составом периферической крови, вовлечением костного мозга и селезенки, низкой опухолевой нагрузкой и индексом пролиферативной активности по Ki-67 < 10% [13 - 15]. Стоит отметить ряд случаев с поражением только желудочно-кишечного тракта (ЖКТ) или крови/костного мозга, которые могут экспрессировать SOX11 и иметь индолентное течение.
Наиболее агрессивные варианты ЛКМ (бластоидый или плеоморфный) характеризуются бластной или крупноклеточной морфологией, высоким пролиферативным индексом по Ki-67 > 30%, наличием B-симптомов, низкой частотой ответа на лечение. Бластоидный вариант может выявляться как de novo (до 20% случаев), так и быть результатом трансформации в результате "накопления" цитогенетических аномалий. Агрессивные варианты зачастую ассоициированы с наличием мутаций в гене TP53. При оценке прогностического влияния наиболее известных цитогенетических аномалий у 183 пациентов, включенных в клинические исследования, была выявлена достоверная ассоциация мутаций в гене TP53 с высоким пролиферативным индексом Ki-67 > 30%, бластоидной морфологией, низкой частотой ответа на лечение [16].
В настоящее время для ЛКМ были выделены группы риска, основанные на комплексной морфологической, цито- и молекулярно-генетической оценке. Так, для группы ультра-высокого и высокого риска характерными особенностями являлось наличие мутаций в генах TP53, KMT2D, NSD2, CCND1, NOTCH1, CDKN2A, NOTCH2, SMARCA4, как правило, в сочетании с de novo бластоидным/плеоморфным морфологическим вариантом, высоким индексом пролиферативной активности по Ki-67 и наличием комплексного кариотипа [17].
Стадирование
Для стадирования ЛКМ используется модифицированная классификация по стадиям Ann Arbor (табл. 1) [18, 19].
Таблица 1. Стадирование ЛКМ по Ann-Arbor
Стадия I
Вовлечение одной группы лимфатических узлов (ЛУ) - I или локализованное поражение одного экстралимфатического органа или ткани - I E.
Стадия II
Вовлечение ![]() 2 групп ЛУ по одну сторону диафрагмы - II или локализованное поражение одного экстралимфатического органа или ткани с вовлечением
2 групп ЛУ по одну сторону диафрагмы - II или локализованное поражение одного экстралимфатического органа или ткани с вовлечением ![]() 1 группы ЛУ по ту же сторону диафрагмы - II E.
1 группы ЛУ по ту же сторону диафрагмы - II E.
Стадия III
Вовлечение групп ЛУ по обе стороны диафрагмы с/без локализованного поражения экстралимфатического органа или ткани - III E, селезенки - III S, или того и другого - III S + E.
Стадия IV
Диффузное или диссеминированное поражение экстралимфатического органа или ткани с/без вовлечения ЛУ.
1.6 Клиническая картина заболевания или состояния (группы заболеваний или состояний)
В 90% случаев диагноз устанавливается на III или IV стадии с наличием генерализованной лимфоаденопатии, гепатоспленомегалии и поражения костного мозга [20, 21].
В половине случаев имеются B-симптомы - лихорадка (гипертермия), ночные поты, потеря массы тела более 10% за последние полгода. Спленомегалия наблюдается более чем у 50% пациентов. Часто выявляется лейкоцитоз с наличием клеток ЛКМ в крови. Наиболее распространенной экстранодальной локализацией при ЛКМ является поражение желудочно-кишечного тракта: лимфоматоидные полипы толстой кишки или желудка. Следует помнить, что даже при отсутствии явных полипов или видимых изменений слизистой оболочки при гистологическом исследовании биоптатов могут выявляться участки опухолевой инфильтрации. Может наблюдаться также поражение мочеполовой системы, легких и мягких тканей, в том числе мягких тканей головы и шеи, периорбитальных тканей глаза. Поражение центральной нервной системы редко диагностируется в дебюте и может развиться у пациентов с ЛКМ в рецидиве или прогрессировании заболевания. Также у небольшой части пациентов, особенно с бластоидным вариантом ЛКМ, встречаются изолированные ЦНС-рецидивы после первоначально успешного лечения [22, 23].
2. Диагностика заболевания или состояния (группы заболеваний или состояний) медицинские показания и противопоказания к применению методов диагностики
Многие рекомендованные методы диагностики заболевания и связанных с ним состояний имеют ограниченную доказательную базу (в соответствии со шкалами оценки уровней достоверности доказательств и уровней убедительности рекомендаций) по причине отсутствия посвященных им клинических исследований. Невзирая на это, они являются необходимыми элементами обследования пациента для установления диагноза и выбора тактики лечения, так как более эффективные и доказанные методы в настоящее время не разработаны.
Критерии установления диагноза: диагноз ЛКМ устанавливают на основании патолого-анатомического исследования биопсийного или операционного материала с применением иммуногистохимических методов.
2.1 Жалобы и анамнез
- Всем пациентам с подозрением на ЛКМ, а также всем пациентам с верифицированной ЛКМ при каждом приеме рекомендуется сбор анамнеза и жалоб при заболеваниях органов кроветворения и крови для оценки состояния пациента, а также для установления факторов, которые могут оказать влияние на определение лечебной тактики пациента [18, 24 - 26].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
Комментарии. При сборе анамнеза заболевания и семейного анамнеза выяснять следующее: установление предшествующих развитию заболевания факторов - бактериальная или вирусная инфекция, стресс, сопутствующие заболевания, пересадка органов в анамнезе; семейный анамнез - болезни системы кроветворения у кровных родственников.
2.2 Физикальное обследование
- Всем пациентам с подозрением на ЛКМ или с выявленной ЛКМ при первичном или повторном приеме, при контрольных обследованиях и при подозрении на рецидив/прогрессирование заболевания рекомендуется тщательный физикальный осмотр с вниманием к областям, в которых расположены лимфатические узлы, а также оценку функционального состояния и конституциональных симптомов, выполнение визуального осмотра терапевтического, пальпации терапевтической и аускультации терапевтической, определение общего состояния по шкале ECOG (см. приложение Г), а также осмотр миндалин и полости рта для уточнения распространенности заболевания и оценки состояния пациента по органам и системам [18, 24 - 26].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
Комментарии. Следует обращать внимание на такие факторы: гипертермия, снижение массы тела и симптомы интоксикации, гепато- и спленомегалия, лимфаденопатия, патология молочных желез, сердца, вен нижних конечностей, врожденные аномалии.
2.3 Лабораторные диагностические исследования
- У всех пациентов с подозрением на ЛКМ или с выявленной ЛКМ при первичном или повторном приеме, перед проведением 1-й линии противоопухолевой терапии, при оценке ремиссии через 1 мес. после завершения терапии, при контрольных обследованиях, при подозрении на рецидив/прогрессирование, перед проведением последующих линий противоопухолевой терапии (т.е. на всех этапах диагностики, лечения, наблюдения) рекомендуется выполнить общий (клинический) анализ крови развернутый, для верификации диагноза, уточнения активности заболевания, оценки состояния пациента и выработки адекватной терапевтической тактики [18, 24 - 26].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
Комментарии. Объем исследования включает в себя дифференциальный подсчет клеток крови с использованием автоматического анализатора; при отклонении от нормы желателен оптический подсчет количества тромбоцитов (по Фонио), исследование морфологии лимфоцитов по мазку, скорости оседания эритроцитов.
- У всех пациентов с подозрением на ЛКМ или с выявленной ЛКМ при первичном или повторном приеме, перед проведением 1-й линии противоопухолевой терапии, при оценке ремиссии через 1 мес. после завершения терапии, при контрольных обследованиях, при подозрении на рецидив/прогрессирование, перед проведением последующих линий противоопухолевой терапии (т.е. на всех этапах диагностики, лечения, наблюдения) рекомендуется выполнение анализа крови биохимического общетерапевтического и исследование уровня глюкозы в крови для оценки функционального состояния внутренних органов и выявления сопутствующей патологии [18, 24 - 26].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
Комментарий. Включает обязательное определение следующих параметров: определение активности лактатдегидрогеназы, аланинаминотрансферазы, аспартатаминотрансферазы, щелочной фосфатазы в крови, исследование уровня мочевой кислоты, мочевины, креатинина, общего белка, альбумина, общего, прямого и связанного билирубина, натрия, калия хлоридов, общего кальция в крови.
- У всех пациентов с подозрением на ЛКМ или с выявленной ЛКМ при первичном или повторном приеме, перед проведением 1-й линии противоопухолевой терапии, при оценке ремиссии через 1 мес. после завершения терапии, при контрольных обследованиях, при подозрении на рецидив/прогрессирование, перед проведением последующих линий противоопухолевой терапии (т.е. на всех этапах диагностики, лечения, наблюдения) рекомендуется выполнение общего (клинического) анализа мочи для выявления сопутствующей патологии и выработки адекватной терапевтической тактики [18, 24 - 26].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
- У всех пациентов с подозрением на ЛКМ или с выявленной ЛКМ при первичном или повторном приеме, перед проведением 1-й линии противоопухолевой терапии, при оценке ремиссии через 1 мес. после завершения терапии, при контрольных обследованиях, при подозрении на рецидив/прогрессирование, перед проведением последующих линий противоопухолевой терапии (т.е. на всех этапах диагностики, лечения, наблюдения) рекомендуется выполнение коагулограммы (ориентировочного исследования системы гемостаза) для оценки функционального состояния печени, тромбоцитов и свертывающей системы [18, 24].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
Комментарии. Коагулограмма должна включать определение следующих параметров: определение протромбинового (тромбопластинового) времени в крови или в плазме, определение международного нормализованного отношения (МНО), активированное частичное тромбопластиновое время, исследование уровня фибриногена в крови, определение тромбинового времени в крови.
- Всем пациентам с ЛКМ на этапе диагностики и, при наличии показаний, на любом этапе лечения и/или наблюдения рекомендуется молекулярно-биологическое исследование крови на наличие вируса иммунодефицита человека (исследование уровня антител классов M, G (IgM, IgG) к вирусу иммунодефицита человека ВИЧ-1/2 и антигена p24 (Human immunodeficiency virus HIV 1/2 + Agp24) в крови) для уточнения коморбидности и необходимости антиретровирусной терапии [18].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
- Всем пациентам с ЛКМ на этапе диагностики и, при наличии показаний, на любом этапе лечения и/или наблюдения рекомендуется выполнение развернутого вирусологического обследования для выявления маркеров вируса гепатита B с целью уточнения риска и, в случае необходимости, профилактики реактивации вирусного гепатита, которое должно включать:
- определение антигена (HbsAg) вируса гепатита B (Hepatitis B virus) в крови;
- определение антител к поверхностному антигену (HBsAg) вируса гепатита B (Hepatitis B virus) в крови;
- определение антител к ядерному антигену (HBcAg) вируса гепатита B (Hepatitis B virus) в крови;
- определение ДНК вируса гепатита B (Hepatitis B virus) в крови методом полимеразной цепной реакции, качественное исследование (только при положительных тестах HBsAg и/или HBcAg) [18].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
- Всем пациентам с ЛКМ на этапе диагностики и, при наличии показаний, на любом этапе лечения и/или наблюдения рекомендуется выполнить определение антител к вирусу гепатита C (Hepatitis C virus) в крови и определение Core-антигена вируса гепатита C (Hepatitis C virus) в крови с целью уточнения риска и, в случае необходимости, профилактики реактивации вирусного гепатита [18].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
- Всем пациентам с ЛКМ на этапе диагностики и, при наличии показаний, на любом этапе лечения и/или наблюдения рекомендуется определение основных групп по системе AB0, определение антигена D системы Резус (резус-фактора), определение фенотипа антигенов эритроцитов системы MNS для возможности выполнения гемотрансфузии [18].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
- Пациентам с ЛКМ на этапе диагностики и, при клинических или лабораторных признаках гемолиза, на любом этапе лечения и/или наблюдения рекомендуется выполнение прямого антиглобулинового теста (прямой пробы Кумбса) для уточнения причины гемолиза [18].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
- Пациентам с ЛКМ при первичном обследовании, при контрольном обследовании (оценка ремиссии), перед мобилизацией и сбором ГСК и при подозрении на рецидив/прогрессирование заболевания рекомендуется выполнить получение цитологического препарата костного мозга путем пункции и провести цитологическое исследование мазка костного мозга (миелограмма) для оценки поражения костного мозга и состояния остальных ростков кроветворения [18, 24 - 26].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
- Пациентам с ЛКМ при первичном обследовании, при контрольном обследовании (оценка ремиссии), перед мобилизацией и сбором ГСК и при подозрении на рецидив/прогрессирование заболевания рекомендуется выполнить получение гистологического препарата костного мозга и провести патолого-анатомическое исследование биопсийного (операционного) материала костного мозга с применением иммуногистохимических методов для оценки объема поражения костного мозга и состояния остальных ростков кроветворения [18, 24 - 26].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
Комментарии. Исследование пунктата костного мозга (стернального или др.) не заменяет патолого-анатомическое исследование трепанобиоптата. Отсутствие морфологических признаков поражения костного мозга не исключает наличие минимального поражения костного мозга, что выявляется с помощью метода полимеразной цепной реакции или при выполнении проточной цитофлуориметрии аспирата костного мозга.
- Пациентам с ЛКМ при первичном обследовании и при подозрении на рецидив заболевания рекомендуется выполнить стандартное цитогенетическое исследование (кариотип) и определение транслокации t(11;14)(q13;q32) в биопсийном (операционном) материале методом флуоресцентной гибридизации in situ (FISH) [4, 27].
Уровень убедительности рекомендаций - B (уровень достоверности доказательств - 2).
- Пациентам с ЛКМ при первичном обследовании, на этапах лечения/наблюдения, при подозрении на рецидив/прогрессирование заболевания рекомендуется при наличии показаний выполнить иммунохимическое исследование сыворотки крови - исследование моноклональности иммуноглобулинов в крови методом иммунофиксации, исследование моноклональности легких цепей иммуноглобулинов в крови методом иммунофиксации, исследование уровня иммуноглобулина A, M, G в крови для исключения моноклональной секреции и уточнения уровня нормальных иммуноглобулинов [18, 24 - 26].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
- Пациентам с ЛКМ при бластоидном варианте ![]() гиперлейкоцитоз +/- наличие общемозговой симптоматики при первичном обследовании рекомендуется выполнение спинномозговой пункции, цитологическое исследование клеток спинномозговой жидкости и/или исследование биологического материала (спинномозговой жидкости) методом проточной цитофлуориметрии для исключения нейролейкемии [18, 24 - 26].
гиперлейкоцитоз +/- наличие общемозговой симптоматики при первичном обследовании рекомендуется выполнение спинномозговой пункции, цитологическое исследование клеток спинномозговой жидкости и/или исследование биологического материала (спинномозговой жидкости) методом проточной цитофлуориметрии для исключения нейролейкемии [18, 24 - 26].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
Комментарии. Профилактическое введение лекарственных препаратов в спинномозговой канал - на усмотрение лечащего врача. Данных об эффективности профилактики нейрорецидива не существует.
2.4 Инструментальные диагностические исследования
- Пациентам с ЛКМ на любом этапе диагностики, лечения, наблюдения, исключения рецидива, при наличии клинических признаков опухолевого поражения головного мозга (очаговая симптоматика, общемозговая симптоматика) рекомендуется перед спинномозговой пункцией выполнить магнитно-резонансную томографию головного мозга с контрастированием или компьютерную томографию головного мозга с внутривенным контрастированием для выявления или исключения опухолевого поражения головного мозга [18, 24 - 26].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
- Пациентам с ЛКМ на любом этапе диагностики, лечения, наблюдения, исключения рецидива, при наличии клинических признаков опухолевого поражения головного мозга (очаговая симптоматика, общемозговая симптоматика) рекомендуется по показаниям выполнить электроэнцефалографию [18, 24 - 26].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
- Пациентам с ЛКМ при первичном обследовании, и, в случае выявления специфического поражения, - на этапах лечения (при контроле эффекта), при динамическом наблюдении, при подозрении на рецидив заболевания рекомендуется выполнение эзофагогастродуоденоскопии с биопсиями слизистых желудка, даже при отсутствии визуальных признаков вовлечения органа ("слепые" биопсии) для исключения опухолевого поражения желудка [18, 24 - 26].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
- Пациентам с ЛКМ при первичном обследовании, и, в случае выявления специфического поражения, - на этапах лечения (при контроле эффекта), при динамическом наблюдении, при подозрении на рецидив заболевания рекомендуется выполнение колоноскопии с биопсиями слизистых толстой кишки, даже при отсутствии визуальных признаков вовлечения органа ("слепые" биопсии) для исключения опухолевого поражения толстой кишки [18, 24 - 26].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
- Всем пациентам с ЛКМ при первичной диагностике, перед началом терапии 1-й и/или последующих линий, при наблюдении и подозрении на рецидив/прогресирование заболевания рекомендуется регистрация электрокардиограммы для оценки функционального состояния сердечно-сосудистой системы [18, 24].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
- Всем пациентам с ЛКМ на любом этапе - при первичной диагностике, перед началом и в процессе противоопухолевой терапии, при контроле эффективности терапии и после ее завершения, а также при подозрении на рецидив/прогрессирование заболевания при наличии кардиальной патологии или клинических показаний рекомендуется выполнение эхокардиографии [18, 24].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
- Всем пациентам с ЛКМ при первичной диагностике, перед началом противоопухолевой терапии, при контроле эффективности терапии и после ее завершения, а также при подозрении на рецидив/прогрессирование заболевания рекомендуется выполнение компьютерной томографии (КТ) шеи, грудной клетки, органов брюшной полости и забрюшинного пространства, малого таза (целесообразно с внутривенным контрастированием) для уточнения наличия и распространенности лимфаденопатии или оценки противоопухолевого эффекта, если исследование выполнено в динамике [18, 24 - 26].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств 5).
- Пациентам с ЛКМ на этапе диагностики, перед началом терапии, при контроле эффективности терапии и после ее завершения, а также при подозрении на рецидив/прогрессирование заболевания, а также при наличии противопоказаний к КТ рекомендуется выполнить ультразвуковое исследование лимфатических узлов и органов брюшной полости (комплексное), органов малого таза для уточнения наличия и распространенности лимфаденопатии [18, 24 - 26].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
Комментарии. При ультразвуковом исследовании необходимо оценить периферические лимфатические узлы, внутрибрюшные, забрюшинные узлы, органы брюшной полости и малого таза.
- Пациентам с ЛКМ на любом этапе диагностики, лечения, наблюдения, исключения рецидива, при наличии клиническо-инструментальных признаков поражения легочной ткани и/или бронхиального дерева рекомендуется по возможности выполнить бронхоскопию с проведением бронхо-альвеолярного лаважа и исследованием лаважной жидкости, включающим цитологическое исследование лаважной жидкости, микробиологическое (культуральное) исследование лаважной жидкости на аэробные и факультативно-анаэробные микроорганизмы, микробиологическое (культуральное) исследование бронхоальвеолярной лаважной жидкости на грибы (дрожжевые и мицелиальные) для исключения инфекционного поражения и уточнения вида возбудителя [28].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
- Пациентам с ЛКМ на этапе первичной диагностики, при оценке эффекта противоопухолевой терапии, при наблюдении (оценке) ремиссии, а также при подозрении на рецидив/прогрессирование заболевания рекомендуется выполнение позитронной эмиссионной томографии (ПЭТ) всего тела с туморотропными радиофармпрепаратами (РФП) (фтордезоксиглюкоза [18F]) при сохранении остаточных образований после завершения высокодозной терапии и трансплантации аутологичных гемопоэтических стволовых клеток (аутоТГСК) с целью решения вопроса о проведении лучевой терапии [29 - 31].
Уровень убедительности рекомендаций - B (уровень достоверности доказательств - 2).
Всем пациентам с ЛКМ для подтверждения диагноза перед проведением 1-й линии противоопухолевой терапии и при подозрении на рецидив/прогрессирование заболевания рекомендуется обязательное выполнение биопсии лимфатического узла либо иного очага поражения (при поражении желудка - эндоскопическая биопсия желудка, при поражении кости - биопсия кости и др.) с последующим патолого-анатомическим исследованием биопсийного (операционного) материала лимфоузла или другого очага поражения с применением иммуногистохимических методов [1, 18, 24 - 26].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
Комментарии. Диагноз лимфомы устанавливают только на основании морфологического исследования биоптата, полученного методом эксцизионной биопсии наиболее доступного лимфатического узла или биоптата желудка, толстой кишки и пр. Выполнение "cor" биоспии для установления диагноза неинформативно. Одно цитологическое исследование пунктатов или мазков-отпечатков лимфатических узлов или других опухолевых очагов не является достаточным основанием для нозологической верификации лимфом. Морфологическое исследование проводится с помощью гистологического и иммуногистохимического методов. Кроме того, необходимо проведение цитологического, молекулярно-биологических и генетических тестов. При иммуногистохимическом исследовании обязательно определение экспрессии следующих антигенов: CD3, CD5, CD10, CD20, CD21, CD23, BCL2, BCL6, CyclinD1, SOX11 и Ki-67. При возможности необходимо также определять TP53 и LEF1 (для выделения индолентных и агрессивных форм и дифференциальной диагностики ХЛЛ соответственно).
2.5 Иные диагностические исследования
- Всем пациентам с ЛКМ с лимфоцитозом в общем (клиническом) анализе крови или в миелограмме (независимо от числа лейкоцитов) рекомендуется исследование биологического материала (периферической крови или костного мозга) методом проточной цитофлуориметрии для уточнения распространенности заболевания и определения стратегии лечения [24 - 26].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
Комментарии. Выполнение ИФТ целесообразно при наличии лимфоцитоза в общем (клиническом) анализе крови (независимо от числа лейкоцитов) или в миелограмме, а также при преобладании лимфоидных клеток, атипичных лимфоцитов или клеток с бластной морфологией в плевральной, асцитической или других биологических жидкостях. Выполнение ИФТ позволяет быстро провести дифференциальную диагностику опухолевого и реактивного лимфоцитоза, что важно для определения дальнейшей тактики обследования пациента.
Выполнение ИФТ клеток костного мозга позволяет выявить поражение даже в случае отсутствия убедительных признаков морфологического поражения по данным миелограммы. Минимальная ИФТ-панель должна включать CD3, CD19, CD20, CD10, CD5, CD23, Ig-k, Ig-![]() . При возможности полезно оценить наличие экпрессии опухолевыми клетками CD200. Уровень экспрессии циклина D1 можно изучить только при иммуногистохимическом (ИГХ) анализе трепанобиоптата костного мозга или другой ткани.
. При возможности полезно оценить наличие экпрессии опухолевыми клетками CD200. Уровень экспрессии циклина D1 можно изучить только при иммуногистохимическом (ИГХ) анализе трепанобиоптата костного мозга или другой ткани.
Материалом для ИФТ могут служить клетки крови, костного мозга, выпотных жидкостей, бронхоальвеолярного смыва, ликвора, гомогенизированные образцы тканей (селезенка, лимфатические узлы и т.д.), клеточная суспензия, полученная при аспирационной тонкоигольной пункции лимфатических узлов.
- Пациентам с ЛКМ при первичном обследовании и при подозрении на рецидив/прогрессирование заболевания рекомендуется выполнить определение делеции локуса 17p методом FISH и мутационного статуса гена TP53 с целью определения тактики терапии [16, 26].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
- Пациентам с ЛКМ перед проведением мобилизации и сбора ауто-ГСК, при оценке ремиссии, при контрольных обследованиях рекомендуется исследование минимальной остаточной болезни (МОБ) методом проточной цитофлуориметрии для определения полноты ремиссии и возможности заготовки ауто-ГСК только при условия достиженния МОБ-негативной ремиссии [32, 33].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 4).
- Пациентам с ЛКМ при назначении лучевой терапии рекомендуется топографическое и топометрическое планирование лучевой терапии для определения зоны облучения [18].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
3. Лечение, включая медикаментозную и немедикаментозную терапии, диетотерапию, обезболивание, медицинские показания и противопоказания к применению методов лечения
Следует учитывать, что у пациента могут быть нестандартные проявления болезни, а также сочетание конкретной болезни с другими патологиями, что может диктовать лечащему врачу изменения в алгоритме выбора оптимальной тактики диагностики и лечения. Основу современного лечения ЛКМ составляет иммунохимиотерапия с последующей консолидацией и поддерживающей терапией (табл. 2) [34 - 37]. Применение (R)CHOP-подобных курсов обладает субоптимальной эффективностью: полные ремиссии (ПР) достигаются в трети случаев, а медиана бессобытийной выживаемости (БСВ) составляет 16 - 20 мес. [34 - 36].
Основными тенденциями в терапии ЛКМ за последнее десятилетие являются:
1. Интенсификация индукционной терапии высокими дозами #цитарабина** (3 - 4 курса по 12 г/м2/курс) для пациентов моложе 60 - 65 лет [38, 39];
2. Широкое распространение ауто-ТГСК в качестве консолидации 1-й ремиссии у пациентов моложе 60 - 65 лет [40 - 42];
3. Применение комбинаций средних доз цитарабина** с #бендамустином**, препаратами платины [43, 44];
4. Постепенное исключение из протоколов интенсивной терапии высоких доз метотрексата**, в первую очередь из-за отсутствия убедительных данных о его эффективности и высокой токсичности у пациентов старшей возрастной группы [45];
5. Замена винкристина** на бортезомиб** в CHOP-подобном режиме для пациентов старше 60 - 65 лет (схема VR-CAP) [46];
6. Использование поддерживающей терапии моноклональными антителами (ритуксимаб**) после аутоТГСК и среднедозной индукционной терапии (R-CHOP) [47, 48];
7. внедрение ингибиторов тирозинкиназы Брутона (BTK) (ибрутиниб**/акалабрутиниб**/занубрутиниб) (АТХ-группа - Ингибиторы тирозинкиназы брутона (BTK)), ингибиторов BCL2 (АТХ-группа - другие противоопухолевые препараты) и иммуномодуляторов (АТХ-группа - другие иммунодепрессанты) в клиническую практику [49 - 54].
Основываясь на результатах различных исследований использование моноклональных антител, высокодозной индукционной терапии и аутологичной трансплантации стволовых кроветворных клеток (ауто-ТГСК) по-прежнему являются наиболее эффективным способом достижения полных ремиссий, длительной бессобытийной и общей выживаемости у пациентов моложе 60 - 65 лет, преимущественноо в группе без мутаций в гене TP53 [39 - 42].
Введение высоких доз цитарабина** в схемы индукционной терапии позволяет достигать ОО в 90 - 95%, а ПР не менее чем в половине случаев. Целью высокодозной консолидации с поддержкой ауто-ТГСК является достижение молекулярной ремиссии, что коррелирует с более длительной безрецидивной выживаемостью (БРВ). Плато на кривой БСВ не регистрируется, но около половины пациентов после высокодозной терапии переживают 10-летний рубеж [55].
Снижение дозы цитарабина** в индукционной ПХТ с 12 до 4 г/м2 ведет к уменьшению сроков медианы БСВ с 5 до 3 лет, хотя ПР достигаются в 89 и 84% случаев соответственно. Это подталкивает на поиск оптимальной по переносимости и эффективности индукционной ПХТ у пациентов с сопутствующей патологией в возрасте 55 - 65 лет. Альтернативой высоким дозам цитарабина** и метотрексата** могут быть курсы ПХТ, включающие средние дозы цитарабина** с #цисплатином** (R-DHAP), #бендамустином** (R-BAC) и/или #бортезомибом** (R-HAD+B)*. Их высокая эффективность продемонстрирована не только в терапии рецидивов и резистентных форм, но и у первичных пациентов [43, 45, 56, 57].
По данным проведенного Европейской рабочей группой по ЛКМ, рандомизированного исследования TRIANGLE была продемонстрирована сопоставимая эффективность применения программы R-CHOP/R-DHAP с интеграцией ибрутиниба** в первой линии ЛКМ с и без ауто-ТГСК. При проведении подгруппового анализа было получено преимущество для групп с бластоидным морфологическим вариантом и высокой экспрессией белка p53 при применении программ именно с интеграцией ибрутиниба**. Несмотря, на непродолжительные сроки наблюдения, данная схема лечения может быть рекомендована для больных моложе 60 - 65 лет, особенно при отсутствии возможности проведения ауто-ТГСК [58].
При отсутствии возможности проведения ауто-ТГСК, особенно в региональных медицинских учреждениях, возможно применение в качестве консолидации альтернативного подхода - программы Dexa-BEAM (при отсутствии кармустина** возможна замена на #ломустин** - Dexa-CEAM) [33].
Для пациентов моложе 60 - 65 лет с наличием мутаций в гене TP53 применение стандартных подходов к терапии ЛКМ неэффективно [16]. Для данной подгруппы больных рационально рассмотрение вопроса о проведение таргетной терапии инибиторами тирозинкиназы брутона (BTK) и BCL2 (АТХ-группа - другие противоопухолевые препараты) и консолидация с использованием опцией клеточной терапии (трансплантация аллогенных гемопоэтических стволовых клеток крови (алло-ТГСК) или CAR-T клеточной терапии) в первой линии лечения [33, 39, 59, 60]. По данным проведенного исследования BOVen была показана высокая эффективность политаргетной терапии в лечении TP53-мутированных форм ЛКМ. Комбинация занубрутиниба, #венетоклакса** и #обинутузумаба** в первой линии у больных ЛКМ с мутациями в гене TP53 позволила достичь 1-летней БПВ и ОВ 84% и 96% соответственно [61].
По результатам проведенного исследования в ФГБУ "НМИЦ гематологии" Минздрава России было показано, что при применении стандартных подходов к терапии ЛКМ у пациентов моложе 60 - 65 лет с наличием комплексного кариотипа показатели БПВ составили 48% [62]. Для данной подгруппы больных также рационально рассмотрение вопроса о интеграции таргетной терапии инибиторами тирозинкиназы брутона (BTK) и BCL2 (АТХ-группа - другие противоопухолевые препараты) к индукционными схемам терапии первой линии лечения и консолидация ауто-ТГСК или CAR-T клеточной терапией. При развитии рецидива после ауто-ТГСК или CAR-T клеточной терапии рациональна ранняя интеграция в схему лечения алло-ТГСК [33].
Медиана возраста пациентов с ЛКМ колеблется около 65 лет, что ограничивает проведение интенсивной терапии не менее чем в половине случаев. Постоянный поиск новых схем иммунополихимиотерапии не позволяет выделить "золотой" стандарт, однако любая интенсификация сопряжена с токсичностью. Например, добавление средних доз цитарабина** к схеме ритуксимаб**-#бендамустин** (R-BAC) позволяет значительно улучшить результаты индукционной терапии, но только у соматически сохранных пациентов в возрасте до 70 - 75 лет. При невозможности применения среднедозных режимов терапии (R-CHOP или R-B) у пациентов с неудовлетворительным соматическим статусом возможно использование леналидомида** с ритуксимабом**, метрономной терапии, такой как R-PEPC. В ряде случаев возможно использование лучевой терапии, особенно при I - II стадиях заболевания. Неудовлетворительные результаты среднедозной терапии подталкивают к активному внедрению в клиническую практику новых таргетных препаратов, таких как ингибиторы тирозинкинзы Брутона (BTK) (акалабрутиниб**, занубрутиниб, ибрутиниб**), механизм действия которых направлен на блокирование передачи сигнала от B-клеточного рецептора к ядру клетки [49, 63, 64].
Для пожилых коморбидных больных ЛКМ старше 65 лет с наличием мутаций в гене TP53 рациональна интеграция таргетных препаратов (ингибиторы тирозинкинзы Брутона (BTK) (ибрутиниб**/акалабрутиниб**/занубрутиниб) и BCL2 (АТХ-группа - другие противоопухолевые препараты) - #венетоклакса**) с последующей консолидацией CAR-T клеточной терапией в первой линии лечения [51].
Важной особенностью терапии ЛКМ является медленное достижение ответа и, как следствие, необходимость в проведении от 6 до 8 курсов индукционной терапии. Однако, по данным некоторых исследований было показано, что применение интенсивной индукционной терапии (R-BAC/R-Hd-Ara-C, R-DHAP) позволяет сократить количество курсов до 4, что в свою очередь, обладает сопоставимой эффективностью и снижает риски увеличения токсичности, наблюдаемые при проведении 6 - 8 курсов терапии [33, 39, 62, 65]. Таким образом, выбор терапии, в первую очередь, зависит от возраста и соматического статуса пациента, наличия молекулярно-генетических факторов неблагоприятного прогноза и возможностей проведения интенсивной терапии в медицинских организациях разного уровня.
Таблица 2. Терапия пациентов с ЛКМ в зависимости от возраста и соматического статуса (см. Приложение А3)
< 60 - 65 лет, кандидаты для высокодозной химиотерапии
> 60 - 65 лет
1-я линия
терапии
1. Интенсивная индукция:
R-BACN2/R-Hd-Ara-C N 2
R-BAC N 6
R-CHOP/R-DHAP
R-(Maxi)CHOP/R-HD-AraC
R-HyperCVAD/R-HD-Met-AraC
#R-BACN2/ R-Hd-Ara-C N 2 + иБТК (ибрутиниб**/акалабрутиниб**/занубрутиниб) + #венетоклакс**
#R-CHOP/R-DHAP + ибрутиниб** (TRIANGLE)
2. Консолидация: аутоТГСК или программа Dexa-BEAM/CEAM
3. R-поддержка 375 мг/м2 1 раз в 2 - 3 мес 3 года и более
4. #Поддерживающая терапия иБТК (ибрутиниб**/акалабрутиниб**/занубрутиниб) +/- ритуксимаб**
5. #При наличии мутации в гене TP53:
Индукция ремиссии:
битаргетная терапия: иБТК (ибрутиниб**/акалабрутиниб**/занубрутиниб) + #венетоклакс**+ритуксимаб**/#обинутузумаб**
Консолидация ремиссии:
Алло-ТГСК или CAR-T клеточная терапия
1. Среднедозная индукция:
R-BAC N 6,
RiBVD N 6
VR-CAP N 6 - 8
R-B N 6 (> 80 лет доза B 50 мг/м2)
#R-B/R-BAC + иБТК (ибрутиниб**/акалабрутиниб**/занубрутиниб +/- #венетоклакс**)
R-CHOP N 8 (субоптимальный ответ на терапию)
2. #Для больных с мутацией в гене TP53: (иБТК (ибрутиниб**/акалабрутиниб**/занубрутиниб) и #венетоклакс** +/- ритуксимаб** и консолидация CAR-T клеточной терапией
При тяжелом соматическом статусе R-I, R-Len, R-CVP, #Кладрибин+R, R-PEPC, #R-I-V
3. Включение в клинические исследования
4. R**-поддержка 375 мг/м2 1 раз в 2 - 3 мес длительно (более 3 лет)
5. #Поддерживающая терапия иБТК (ибрутиниб**/акалабрутиниб**/занубрутиниб) +/- ритуксимаб**
Рецидив/
прогрессия
R-Hyper-CVAD/R-HMA
#R-Hyper-CVAD/R-HMA +иБТК +/- иBCL2
#Платино-содержащие программы (R-DHAP/R-GemOx/R-GIDIOX) +/- иБТК +/- иBCL2
R-BAC (при рецидиве > 2 лет, с осторожностью третье введение цитарабина**)
Акалабрутиниб**
Занубрутиниб
Ибрутиниб** в монорежиме или в комбинации с ритуксимабом**
#Венетоклакс**
Ибрутиниб**/акалабрутиниб**/занубрутиниб + #венетоклакс** (особенно при агрессивном рецидиве) +/- ритуксимаб**/#обинутузмаб**
Леналидомид**-ритуксимаб**
Ибрутиниб**-леналидомид**-ритуксимаб**
#Венетоклакс**-леналидомид**-ритуксимаб**
Занубрутиниб + #обинутузмаб** + #венетоклакс**
R-HAD ![]() B (AraC 1 - 2 г/м2 x 4
B (AraC 1 - 2 г/м2 x 4 ![]() #бортезомиб**)
#бортезомиб**)
Аллогенная трансплантация гемопоэтических стволовых клеток (алло-ТГСК) (при достижении ответа)
#CAR-T клеточная терапия
Ауто-ТГСК (при отсутствии на более раннем этапе и достижении ответа)
R-B (после R-CHOP)
#R-B + иБТК (ибрутиниб**/акалабрутиниб**/занубрутиниб) +/- #венетоклакс**
Бортезомиб** (лучше в комбинации)
Клинические исследования
R-PEPC
Лучевая терапия (особенно при локальном рецидиве)
3.1. Локальные (I - II) стадии
- Пациентам с верифицированной ЛКМ I - II стадии и бессимптомным индолентным течением рекомендуется использование тактики "watch and wait" - "наблюдай и жди" [24 - 26].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
- Пациентам с верифицированной ЛКМ с I - II стадией без массивного вовлечения лимфоузлов и факторов риска в качестве терапии 1-й линии возможно применение 4 - 6 курсов ПХТ по схеме R-CHOP и локальной лучевой терапии в суммарной очаговой дозе (СОД) 30 Гр при достижении полной ремиссии или СОД 36 - 40 Гр при частичном ответе [26].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
Комментарии. С появлением высокочувствительных методов диагностики I - II стадия у пациентов с ЛКМ устанавливается исключительно редко (в 1 - 3% случаев). Стандартная терапия не разработана. При применении комбинированного химиолучевого лечения ремиссии достигаются у 95% пациентов.
- Пациентам с верифицированной ЛКМ с I - II стадией моложе 60 лет при массивном вовлечении лимфоузлов и/или при наличии факторов неблагоприятного прогноза (см. раздел 7.1) рекомендовано проводить индукционную терапию по принципам лечения распространенных стадий [25, 26].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
3.2. Пациенты моложе 65 лет с сохранным соматическим статусом, являющиеся кандидатами для проведения высокодозной терапии, первая линия терапии.
- Пациентам с верифицированной ЛКМ моложе 65 лет без значимой коморбидности, являющимся кандидатами для проведения высокодозной терапии, рекомендуется проведение индукционной терапии с использованием высоких доз цитарабина** [39, 66].
Уровень убедительности рекомендаций - A (уровень достоверности доказательств - 2).
Комментарии. Предпочтительным вариантом индукционной терапии является применение ротирующих схем с использованием #бендамустина** и цитарабина** в высоких дозах (R-BAC/R-HD-Ara-C), высокая эффективность которой позволяет сократить количество проводимых курсов до 4 с приемлемым профилем токсичности [39]. Ряд европейских исследователей придерживаются схем индукционной терапии, включающих средние дозы цитарабина** в комбинации с #цисплатином** (R-CHOP/R-DHAP) [67]. Американские исследования в большистве случаев предлагают использование программ R-HyperCVAD/R-HMA [38, 68, 69], R-MaxiCHOP/R-HD-AraC [69, 70] - см. приложение А3. При высоком риске развития синдрома лизиса опухоли, особенно при гиперлейкоцитозе более 50,0 x 109/л, возможно исключение из первого курса терапии ритуксимаба** или проведение предфазы циклофосфамидом** и дексаметазоном**.
- Пациентам с верифицированной ЛКМ моложе 65 лет из группы высокого риска с мутациями в гене TP53, рекомендуется применение политаргетной терапии иБТК ибрутиниб**, в комбинации с #венетоклаксом** и CD20 (кластеры дифференцировки 20) ингибиторами (ритуксимаб**/#обинутузумаб**) [71].
Уровень убедительности рекомендаций - B (уровень достоверности доказательств - 2).
Комментарий. По данным проведенных исследований было показано, что у больных с мутациями в гене TP53 показатели БПВ и ОВ при применении стандартных подходов к терапии составляют 0,8 и 1,2 года соответственно [16]. Наиболее эффективной терапевтической стратегией для этой группы больных является проведении политаргетной индукционной терапии.
- Пациентам с верифицированной ЛКМ моложе 65 лет из группы высокого риска с мутациями в гене TP53, рекомендуется применение политаргетной терапии иБТК акалабрутиниб**, в комбинации с #венетоклаксом** и CD20 (кластеры дифференцировки 20) ингибиторами (ритуксимаб**/#обинутузумаб**) [72 - 74]
Уровень убедительности рекомендаций - B (уровень достоверности доказательств - 2).
- Пациентам с верифицированной ЛКМ моложе 65 лет из группы высокого риска с мутациями в гене TP53, рекомендуется применение политаргетной терапии иБТК занубрутиниб в комбинации с #венетоклаксом** и CD20 (кластеры дифференцировки 20) ингибиторами (ритуксимаб**/#обинутузумаб**) [61]
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 4).
- Пациентам моложе 65 лет с ЛКМ из группы высокого риска с комплексным кариотипом, делецией 17p13, которые расцениваются как пациенты из группы высокого риска, рекомендуется проведение терапии по программе R-BAC/R-HD-Ara-C в комбинации с иБТК и иBCL2 (АТХ-группа - другие противоопухолевые препараты) [33].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
- Пациентам с верифицированной ЛКМ моложе 65 лет без значимой коморбидности, из группы низкого или промежуточного риска, не являющихся кандидатами на ауто-ТГСК рекомендуется проведение терапии по программе R-CHOP/R-DHAP с интеграцией ибрутиниба** на индукционном и поддерживающих этапах лечения без выполнения ауто-ТГСК [58]
Уровень убедительности рекомендаций - B (уровень достоверности доказательств - 2).
Комментарий. Пациентам с верифицированной ЛКМ моложе 65 лет без значимой коморбидности, в качестве альтернативы ауто-ТГСК возможно проведение интенсивных программ терапии с интеграцией таргетных препаратов с последующей поддерживающей терапией. Аналогичные режимы с или без ауто-ТГСК могут быть применены при возможности у больных ЛКМ моложе 65 лет с наличием комплексного кариотипа, бластоидной морфологии, делеции 17p13, высокого индекса пролиферативной активности (более 30%). По данным рандомизированного исследования TRIANGLE была представлена сопоставимая эффективность применения программы R-CHOP/R-DHAP с ибрутинибом** и дальнейшей поддерживающей терапией ибрутинибом** и ритуксимабом** с или без выполнения ауто-ТГСК [58]. В качестве альтернативных программ может быть использован режим R-BAC/R-HD-Ara-C с интеграцией ибрутиниба** +/- #венетоклакса** [33]. При отсутствии ибрутиниба**, наличии кардиальной патологии (в первую очередь фибрилляции предсердий в анамнезе) возможна интеграция иБТК следующих поколений (акалабрутиниб**/занубрутиниб).
- Пациентам с верифицированной ЛКМ моложе 65 лет без значимой коморбидности, являющимся кандидатами для проведения высокодозной терапии и ауто-ТГСК, рекомендуется при достижении ЧР или ПР проведение ауто-ТГСК в данном алгоритме [40 - 42, 66]:
- сбор аутологичных стволовых кроветворных клеток (получение костномозговой взвеси или цитаферез гемопоэтических клеток) с очисткой трансплантата in vivo от возможной контаминации CD20+ клетками ритуксимабом**;
- мобилизация и сбор стволовых кроветворных клеток проводится при достижении санации костного мозга, подтвержденной данными проточной цитофлуориметрии (минимальная остаточная болезнь) и молекулярно-генетическим исследованием костного мозга (B-клеточная клональность) после того цикла терапии, после которого была достигнута МОБ-негативность.
- проведение режима кондиционирования режимом по выбору трансплантационного центра (предпочтительным режимом является BEAM);
- трансплантация аутологичных гемопоэтических стволовых клеток (аутоТГСК).
Уровень убедительности рекомендаций - B (уровень достоверности доказательств - 2).
Комментарии. При достижении полной ремиссии лучшей эффективностью и безопасностью обладает кондиционирование по схеме BEAM ![]() R. В связи с нерегулярностью поставок кармустина** в режиме кондиционирования возможно использование #ломустина** или бендамустина** 140 мг/м2 однократно.
R. В связи с нерегулярностью поставок кармустина** в режиме кондиционирования возможно использование #ломустина** или бендамустина** 140 мг/м2 однократно.
- Пациентам с верифицированной ЛКМ моложе 65 лет без значимой коморбидности, при отсутствии возможности выполнения ауто-ТГСК, рекомендуется проведение в качестве консолидации программы Dexa-BEAM [33].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
Комментарий. при отсутствии возможности проведения ауто-ТГСК в медицинских учреждениях разного уровня в качестве альтернативного консолидирующего подхода рекомендуется программа Dexa-BEAM (при отсутствии кармустина** возможна замена на #ломустин**).
- Пациентам с верифицированной ЛКМ моложе 65 лет без значимой коморбидности после проведения высокодозной терапии и ауто-ТГСК рекомендуется проведение контрольных обследований - КТ, при необходимости - ультразвуковое исследование (УЗИ), позитронная эмиссионная томография, совмещенная с компьютерной томографией с туморотропными РФП (ПЭТ/КТ исследование с фтордезоксиглюкозой [18F]), а также контроль минимальной остаточной болезни в периферической крови и костном мозге [25, 26, 32, 75].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
Комментарии. эндоскопические методы исследования, особенно колоноскопию, целесообразно выполнять у пациентов с вовлечением ЖКТ 1 раз в 6 мес. ПЭТ/КТ исследование целесообразно выполнять 1 раз в 12 месяцев. Большинство рецидивов возникают в течение первых 3 лет после ауто-ТГСК. Динамическое наблюдение после аутоТГСК проводится не менее 5 лет с интервалом 3 - 6 мес.
- Пациентам моложе 65 лет с верифицированной ЛКМ с бластоидным вариантом заболевания, гиперлейкоцитозом, мутацией в гене TP53 и/или при наличии симптомов вовлечения ЦНС рекомендуется профилактика нейролейкемии - спинномозговые пункции с введением лекарственных препаратов в спинномозговой канал в соответствии с рекомендациями для агрессивных B-клеточных нефолликулярных лимфом с высоким риском поражения ЦНС [24, 76].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5)
- Пациентам моложе 65 лет с ЛКМ с мутацией в гене TP53, которые расцениваются как пациенты крайне высокого риска, после выполнения индукционной терапии рекомендуется консультация в трансплантологическом центре с целью рассмотрения возможности выполнения трансплантации аллогенных гемопоэтических стволовых клеток в 1-й ремиссии болезни [77, 78].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 4).
Комментарии. При выполнении алло-ТГСК рекомендовано отказаться от аутоТГСК.
- Пациентам с ЛКМ с наличием мутаций в гене TP53, которые расцениваются как пациенты крайне высокого риска, рекомендуется рассмотрение возможности проведения CAR-T клеточной терапии в 1-й ремиссии болезни. [60].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
Комментарии. Проведение CAR-T клеточной терапии может быть рассмотрено только в индивидуальных случаях в специализированных лицензированных центрах с возможностью ее проведения.
- Пациентам с верифицированной ЛКМ моложе 65 лет без значимой коморбидности после проведения высокодозной терапии и аутоТГСК рекомендуется проведение поддерживающей терапии ритуксимабом** 375 мг/м2 в/в 1 раз в 2 месяца в течение 3 лет и более [65].
Уровень убедительности рекомендаций - B (уровень достоверности доказательств - 2).
Комментарии. В рандомизированном исследовании Le Gouill с соавторами в группе пациентов, получавших поддерживающую терапию ритуксимабом** с началом через 3 месяца после аутоТГСК, отмечено статистически достоверное улучшение БСВ и ОВ по сравнению с пациентами без поддерживающей терапии [65].
- Пациентам с верифицированной ЛКМ моложе 65 лет без значимой коморбидности после проведения индукционной терапии и +/- ауто-ТГСК рекомендуется проведение поддерживающей терапии ритуксимабом** 375 мг/м2 в/в 1 раз в 2 месяца до 3 лет и более в сочетании с иБТК (ибрутиниб**/акалабрутиниб**/занубрутиниб) до прогресии или непереносимости [58, 79, 80].
ибрутиниб** - Уровень убедительности рекомендаций - B (уровень достоверности доказательств - 2).
акалабрутиниб**/занубрутиниб - Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 4).
3.3. Распространенные стадии у пациентов старше 65 лет и пациентов, не являющихся кандидатами для проведения интенсивной терапии, первая линия терапии.
Целью терапии в этой группе является достижение ремиссии и ее поддержание нехимиотерапевтическими агентами. Выбор тактики, в первую очередь, определяется соматическим статусом пациента, наличием сопутствующей патологии, признаков почечной недостаточности и факторов неблагоприятного прогноза, в первую очередь, мутации в гене TP53. Проводится 4 - 8 курсов индукционной ПХТ с последующей поддержкой ритуксимабом** до 5 лет и более. В ряде случаев у соматически сохранных пациентов в возрасте до 70 лет возможно выполнение аутоТГСК (режим кондиционирования BEAM-R) [81].
- Пациентам с верифицированной ЛКМ старше 60 - 65 лет в удовлетворительном соматическом состоянии, однако не являющимся кандидатами для проведения интенсивной терапии, рекомендовано проведение одного из следующих режимов терапии (на выбор лечащего врача и пациента, описание режимов - см. приложение А3):
- #Бендамустин**-содержащие режимы, R-BAC, RiBVD, RB (6 циклов) [43, 44, 82, 83];
R-BAC, RiBVD - Уровень убедительности рекомендаций - 4 (уровень достоверности доказательств - C).
RB - Уровень убедительности рекомендаций - 2 (уровень достоверности доказательств - B).
- R-CHOP (8 циклов) - субоптимальный ответ на терапию [46];
- VR-CAP (6 или 8 циклов) [84].
Уровень убедительности рекомендаций - B (уровень достоверности доказательств - 2).
Комментарии. В проспективном рандомизированном исследовании эффективность режима R-B оказалась выше R-CHOP при более благоприятном профиле токсичности: медиана беспрогрессивной выживаемости составила 35,4 мес против 22,1 мес соответственно. Однако при более длительном наблюдении эффективность обоих режимов оказалась схожей. Применение флударабина** в 1-й линии терапии нецелесообразно из-за высокой токсичности и длительной гипоплазии костного мозга. К более интенсивным вариантам индукции можно отнести схему R-BAC (ритуксимаб** 375 мг/м2 в 0 или 1 дни, #бендамустин** 70 мг/м2 в 1 - 2 дни и #цитарабин ** 500 мг/м2 в 2 - 4 дни 1 р/д, шесть 28-дневных циклов) [85]. Применение более интенсивных режимов терапии сопряжено с высокой токсичностью и невыполнимостью плана терапии, что негативно сказывается на возможности достижения ЧР и ПР. Другим, довольно интенсивно применяемым во Франции режимом терапии является комбинация RiBVD - ритуксимаб** 375 мг/м2 в 1 день, #бендамустин** 90 мг/м2 в 1 - 2 дни, #бортезомиб** 1,3 мг/м2 в 1, 4, 8 и 11 дни и дексаметазон** 40 мг во 2 день однократно, шесть 28-дневных циклов [81]. Частота достижения полных ремиссий составляет 75%, а беспрогрессивная выживаемость достигает 70% в течение 2 лет. Схема VR-CAP, подразумевающая включение бортезомиба** в дозе 1,3 мг/м2 п/к в 1, 4, 8 и 11 дни в режим R-CHOP (с исключением винкристина**) продемонстрировала улучшение не только БСВ, но ОВ с умеренным увеличением токсичности и обратимыми эпизодами полинейропатии.
- Пожилым коморбидным больным ЛКМ с мутацией в гене TP53 рекомендуется проведение таргетной терапии иБТК и BCL2 (АТХ-группа - другие противоопухолевые препараты) (ибрутиниб**/акалабрутиниб**/занубрутиниб + #венетоклакс**). Кроме того, возможно рассмотрение опций интеграции таргетных препаратов в существующие режимы терапии (R-BAC500/R-B + иБТК +/- иBCL2) [51].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
- Пациентам с ЛКМ старше 65 лет, с наличием мутаций в гене TP53, которые расцениваются как пациенты ультра-высокого риска, рекомендуется рассмотрение возможности проведение CAR-T клеточной терапии в 1-й ремиссии болезни [51].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 4).
Комментарии. Проведение CAR-T клеточной терапии может быть рассмотрено только в индивидуальных случаях в специализированных лицензированных центрах с возможностью ее проведения.
- Пациентам с верифицированной ЛКМ старше 65 лет с тяжелой сопутствующей патологией рекомендовано проведение одного из следующих режимов терапии (на выбор лечащего врача; описание режимов - см. приложение А3):
- R-CVP [46, 80];
Уровень убедительности рекомендаций - B (уровень достоверности доказательств - 2).
- Леналидомид** + ритуксимаб** (леналидомид** 25 мг (редукция при снижении клиренса креатинина) 1 - 21 дни 28-дневного цикла) [50, 86].
- Ритуксимаб** + ибрутиниб**/акалабрутиниб**/занубрутиниб (ибрутиниб** 560 мг до прогрессии, акалабрутиниб** 200 мг до прогрессии, занубрутиниб 320 мг до прогрессии) [53, 54, 75].
- Акалабрутиниб** 200 мг - Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 4).
- Занубрутиниб 320 мг - Уровень убедительности рекомендаций - B (уровень достоверности доказательств - 2).
Комментарии. Возможно участие в клинических исследованиях 1-й линии терапии, так как применение новых малотоксичных таргетных препаратов позволит, по всей видимости, увеличить общую выживаемость в этой группе пациентов.
- Пациентам с верифицированной ЛКМ старше 65 лет и не являющихся кандидатами для проведения интенсивной терапии в случае достижения ремиссии после 1-й линии лечения рекомендуется поддерживающая терапия ритуксимабом** каждые 2 мес. в дозе 375 мг/м2 до прогрессирования болезни [87].
Уровень убедительности рекомендаций - B (уровень достоверности доказательств - 2).
- Пациентам с верифицированной ЛКМ старше 65 лет рекомендуется проведение поддерживающей терапии ритуксимабом** 375 мг/м2 в/в 1 раз в 2 месяца до 3 лет и более в сочетании с иБТК и/или иBCL2 (АТХ-группа - другие противоопухолевые препараты) (ибрутиниб**/акалабрутиниб**/занубрутиниб) до прогресии или непереносимости [53, 88, 89].
Для комбинации с акалабрутинибом**/занубрутинибом - Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4).
Для комбиннации с ибрутинибом** - Уровень убедительности рекомендаций B (уровень достоверности доказательств - 2).
- Пациентам старше 65 лет с верифицированной ЛКМ с бластоидным вариантом заболевания, гиперлейкоцитозом и/или при наличии симптомов вовлечения ЦНС рекомендуется профилактика нейролейкемии - спинномозговые пункции с введением лекарственных препаратов в спинномозговой канал в соответствии с рекомендациями для агрессивных B-клеточных нефолликулярных лимфом с высоким риском поражения ЦНС [24, 76].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
3.4. Терапия рецидивов и резистентных форм
Противорецидивная терапия определяется схемой индукционной терапии и продолжительностью ремиссии.
- Пациентам с рецидивом ЛКМ рекомендуется один из следующих терапевтических подходов (описание режимов - см. приложение А3) [90]:
- комбинации #бендамустина** с ритуксимабом** (BR) [91, 92]
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 2).
- комбинации #бендамустина** с ритуксимабом** и цитарабином** (R-BAC) [43]
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4).
- комбинации #бендамустина** с ритуксимабом** и #бортезомибом** у пациентов с рецидивами после высокодозного цитарабина** и аутоТГСК [93];
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4).
- R-Hyper-CVAD/R-HMA [94] при возможности с интеграцией иБТК и/или/иBCL2
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 4)
- #R-DHAP +/- иБТК/иBCL2 [95]
- Акалабрутиниб** в монорежиме [96, 97];
Уровень убедительности рекомендаций - B (уровень достоверности доказательств - 3)
- занубрутиниб в монорежиме [98, 99];
- ибрутиниб** в монорежиме или в комбинации с ритуксимабом** [100 - 103];
- высокие/средние дозы цитарабина** + #бортезомиб** (R-HAD-B) у пациентов, получавших в качестве 1-й линии терапии только CHOP-подобные или флударабин** - содержащие схемы [57];
- гемцитабин** - содержащие режимы (R-GemOx, R-GIFOX) у пациентов с рецидивами после высокодозного цитарабина** и ауто-ТГСК [104, 105];
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 4)
- леналидомид** в монорежиме [106, 107];
Уровень убедительности рекомендаций - B (уровень достоверности доказательств - 2)
- леналидомид** в комбинации с ритуксимабом** [106, 107];
- #венетоклакс** (при прогрессии после применения ингибиторов БТК) [108, 109];
- ибрутиниб**/акалабрутиниб**/занубрутиниб + #венетоклакс** (при агрессивном рецидиве, бластоидном варианте, наличии мутации TP53) +/- анти CD20-моноклональные антитела (ритуксимаб**/#обинутузумаб**). Ингибитор БТК используется до прогрессии, #венетоклакс** применяется до прогрессии в дозе 400 мг в сутки [61, 72, 74, 110, 111];
- ибрутиниб**/леналидомид** + ритуксимаб** [112];
- #венетоклакс** + леналидомид** + ритуксимаб** [113].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 4).
- Пациентам с рецидивом ЛКМ после длительной (более 3 лет) ремиссии, ранее не получавшим высокодозную химиотерапию с ауто-ТГСК, в случае ответа на терапию 2-й линии рекомендуется консолидация высокодозной химиотерапией с аутоТГСК [90].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
- Пациентам моложе 60 лет с рецидивом ЛКМ рекомендуется консультация в трансплантологическом центре относительно возможности выполнения аллогенной трансплантации костного мозга и, в случае наличия возможности (отсутствие противопоказаний, наличие подходящего донора, химиочувствительный рецидив), - выполнение аллоТГСК с немиелоаблативным режимом кондиционирования или при возможности проведение CAR-T клеточной терапии [114, 115].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 4).
Комментарии. Применение ибрутиниба** оказалось более эффективным по сравнению с #бендамустин**-содержащими режимами при развитии рецидива в течение первых 24 месяцев. При развитии рецидива после 24 месяцев от завершения ПХТ эффективность монотерапии ибрутинибом** оказалась схожей с #бендамустин**-содержащими режимами [116]. Ряд небольших исследований демонстрируют эффективность монотерапии #венетоклаксом** и схемы R-BAC при развитии рецидива или рефрактерности после терапии ингибиторами БТК [117 - 123].
Акалабрутиниб**. В исследовании II фазы, включившем 124 пациента с Р/Р ЛКМ, при медиане наблюдения 15 месяцев терапия акалабрутинибом** позволила достигнуть ОО в 81% случаев (частота ПР составила 40%) [96]. 12-месячная БПВ и ОВ составили 67% и 87% соответственно. При более длительном наблюдении (более 24 месяцев) данные были подтверждены - медиана БПВ составила 20 месяцев, а 24-месячная ОВ составила 72% [124].
Ибрутиниб** +/- ритуксимаб**. В качестве монотерапии или в комбинации с ритуксимабом** ибрутиниб** позволяет достигать устойчивые ответы у пациентов с Р/Р ЛКМ даже после нескольких линий терапии [100 - 103]. При медиане наблюдения 27 месяцев частота ОО составила 67% (ПР 23%) при медиане длительности ответа 18 месяцев [101]. 24-месячная БПВ и ОВ составили 31% и 47% соответственно.
Занубрутиниб. Эффективность препарата оценена в двух многоцентровых исследованиях (исследование II фазы включило 86 пациентов с Р/Р ЛКМ и исследование I фазы, включившее 48 пациентов из которых 37 были с Р/Р ЛКМ) [98, 99]. Частота ОО составила 85% (ПР 77%) и 87% (30% ПР) в этих двух исследованиях соответственно. При медиане наблюдения 14 и 16 месяцев прекращение терапии из-за прогрессии потребовалось в 22% и 33% случаев соответственно. Медиана БПВ составила 17 и 15 месяцев соответственно. [125].
Леналидомид** + ритуксимаб**. Комбинация леналидомида** с ритуксимабом** позволила достинуть ОО в 57% случаев и ПР у 36% больных [126]. Медианы продолжительности ответа, БПВ и ОВ составили 19, 11 и 24 месяца соответственно. Эффективность монотерапии леналидомидом** в терапии Р/Р ЛКМ продемонстрирована в мультицентровом исследовании II фазы MCL-001 (EMERGE) [104, 127, 128]. Медианы БПВ и ОВ составили 4 и 19 месяцев соответственно. [127]. В мультицентровом исследовании MCL-002 (SPRINT) при медиане наблюдения 16 месяцев терапия леналидомидом** статистически достоверно улучшала БПВ в сравнениии с выбором исследователя (9 месяцев против 5 месяцев; p = 0,004). [106].
#Бендамустин** + ритуксимаб**. В многоцентровом исследовании II фазы, включившем 67 пациентов с индолентными лимфомами и ЛКМ (n = 12), применение комбинации BR позволило достигнуть ОО в 92% случаев (ПР 41%) [129]. В исследовании III фазы StiL, включившего 219 пациентов с Р/Р фолликулярной и индолентной лимфом и ЛКМ (20%), продемонстрировано преимущество режима BR над комбинацией флударабина** и ритуксимаба** [130]. При медиане наблюдения 96 месяцев медиана БПВ составила 34 месяца против 12 месяцев (p < 0,0001).
#Бортезомиб** +/- ритуксимаб**. В исследовани II фазы PINNACLE монотерапия бортезомибом** позволила достигнуть ОО у 33% пациентов (ПР у 8%) с медианой продолжительности ответа 9 месяцев [131]. Эффективность комбинации #бортезомиба** и ритуксимаба** продемонстрирована в группе тяжело предлеченых пациентов с Р/Р ЛКМ в исследовании II фазы [132]. Частота ОО составила 40% для всех 25 пациентов и 29% для пациентов с Р/Р ЛКМ. Расчетная 2-летняя БПВ составила 24% для всех пациентов и 60% для пациентов, у которых был достигнут ответ.
Ибрутиниб** + леналидомид** + ритуксимаб**. Частота ОО при использовании комбинации ибрутиниба**, ритуксимаба** и леналидомида** составила 76% (ПР 56%) при медиане наблюдения 18 месяцев [112].
#Венетоклакс** + ибрутиниб**. Включение комбинации ибрутиниба** и #венетоклакса** основано на данных исследования II фазы в группе пациентов с Р/Р ЛКМ с крайне неблагоприятным прогнозом (абберации гена TP53, высокий риск по шкале MIPI) [110]. Частота достижения ПР составила 42% к 16 неделям терапии против 9% при монотерапии ибрутинибом** в более ранних исследованиях у данной прогностически неблагоприятной группы пациентов (p < 0,001). У 78% пациентов с достигнутым ответом его продолжительность составила более 15 месяцев.
#Венетоклакс**. Включение данного препарата в клинические рекомендации основано на результатах исследования I фазы оценки эффективности и безопасности #венетоклакса** в терапии пациентов с Р/Р неходжкинских лимфом (n = 106, из них 28 больных с ЛКМ) [108]. Ожидаемая продолжительность 12-месячной ОВ для всей группы пациентов составила 70%, в то время как для пациентов с Р/Р ЛКМ 82%. Высокая опухолевая нагрузка, в том числе у пациентов с ЛКМ, соотносится с риском синдрома лизиса опухоли. В данном случае возможен старт терапии с 20 мг #венетоклакса** ежедневно с постепенным повышением дозы до 400 мг ежедневно в течение 5 недель [117, 133].
Трансплантация аллогенных гемопоэтических стволовых клеток (АллоТГСК). При подгрупповом анализе пациентов с ЛКМ, кому была выполнена ТГСК в MD Anderson Cancer Center, в группе пациентов с Р/Р ЛКМ применение аллоТГСК (RIC, n = 35) имела удовлетворительные долгосрочные результаты [134]. У большинства пациентов (62%) до аллоТГСК была достигнута ПР (31% во второй ремиссии). Медиана БПВ составила 60 месяцев, а 6-летняя БПВ и ОВ составили 46% и 53% соответственно. 3-месячная и 1-годовая летальность, связанная с аллоТГСК (transplant-related mortality, TRM) составили 0% и 9% соответственно [134].
В другом исследовании, оценившем эффективность аллоТГСК (RIC) у 33 пациентов с Р/Р ЛКМ (42% из них имели в анамнезе высокодозную ПХТ и ауто-ТГСК), 2-летняя безрецидивная и ОВ составили 60% и 65% соответственно [135]. При медиане наблюдения почти 25 месяцев ни у одного из 13 пациентов, получивших аллоТГСК после достижения ПР, не было рецидива заболевания.
Таким образом, аллоТГСК является потенциально излечивающим вариантом для подходящих пациентов с Р/Р ЛКМ, при условии достижения ремиссии до этапа ТГСК после терапии второй линии [136].
CAR-T клеточная терапия
Ключевым исследованием по оценке эффективности анти CD19 CAR-T клеточной терапии у больных ЛКМ является ZUMA-2. В исследовании было показано, что при медиане наблюдения 35,6 мес частота общего ответа и ПР составила 91% и 68% соответственно. Для общей группы больных медиана БПВ и ОВ составили 25,8 и 46,6 мес соответственно. У больных, которые достигли ПР, медиана беспрогрессивной выживаемости составила 48 месяцев. Кроме того, при проведении подгруппового анализа было показано, что у больных с мутацией в гене TP53 медиана БПВ после CAR-T клеточной терапии достигнута не была [115].
3.5. Сопроводительная терапия
- Пациентам с ЛКМ с массивным опухолевым поражением рекомендуется профилактика и лечение синдрома массивного лизиса опухоли: #аллопуринол** для приема внутрь - 100 - 900 мг/сут (частота приема 2 - 4 раза/сут после еды) и инфузионная терапия 3 л/м2/сут с защелачиванием раствором 4% натрия гидрокарбоната** 40 - 80 ммоль/л под контролем диуреза и плановым назначением #фуросемида**, лабораторным контролем (исследование кислотно-основного состояния и газов крови) [135, 136, 140].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
- Пациентам ЛКМ на фоне приема глюкокортикоидов рекомендуется проведение профилактики язвенной болезни желудка и 12-перстной кишки [140].
Уровень убедительности рекомендаций - B (уровень достоверности доказательств - 1)
Комментарии. язва желудка или двенадцатиперстной кишки является одним из серьезных побочных эффектов терапии ГКС (включены в профилактику осложнений АТГ**). В связи с ульцерогенностью, при использовании ГКС необходимо проводить антисекреторную терапию с целью профилактики стероидных язв. По результатам мета-анализа 300 работ [141], язвы желудка и двенадцатиперстной кишки рубцуются практически во всех случаях, если pH внутрижелудочного содержимого поддерживается более 3 в течение суток на протяжении 18 часов. Согласно одному из последних мета-анализов, при использовании ИПН или блокаторов H2-гистаминовых рецепторов достоверно эффективнее достигается рубцевание язвенного дефекта, а также снижается риск повторного кровотечения [139, 140].
- Пациентам с ЛКМ, получающим противоопухолевую химио- или лучевую терапию, для профилактики тошноты и рвоты рекомендуется применение противорвотных препаратов (блокаторы серотониновых 5HT3-рецепторов, антагонистами NK-1 рецепторов (АТХ A04AD Другие противорвотные препараты), глюкокортикоидов, стимуляторов моторики желудочно-кишечного тракта (метоклопрамид**), анксиолитиков, антипсихотических средств, ингибиторов протонного насоса, блокаторов H2-гистаминовых рецепторов [144 - 146].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5)
Комментарии. выбор метода профилактики тошноты и рвоты определяется эметогенностью режима терапии, индивидуальным порогом тошноты и рвоты, сопутствующими заболеваниями.
- Пациентам с ЛКМ при проведении курсов химиоиммунотерапии с высоким риском фебрильной нейтропении, превышающем 20% (режимы R-CHOP, DA-R-EPOCH, R-Hyper-CVAD, DHAP, ESHAP, ICE, GDP, MINE, R-BAC, R-BAC/R-Hd-Ara-C), или с промежуточным риском ФН 10 - 20% с наличием факторов риска (возраст > 65 лет; тяжелые сопутствующие заболевания; почечная, печеночная недостаточность; гемоглобин менее 12 г/дл; недостаточное питание; длительная нейтропения или ФН в анамнезе; отсутствие антимикробной профилактики; ECOG ![]() 2; открытые раны или раневая инфекция; недавние обширные хирургические вмешательства; женский пол; химиолучевая терапия; цитопения вследствие опухолевого поражения костного мозга; ВИЧ инфекция) рекомендована первичная профилактика фебрильной нейтропении препаратами Г-КСФ группы L03AA Колониестимулирующие факторы по АТХ классификации [147].
2; открытые раны или раневая инфекция; недавние обширные хирургические вмешательства; женский пол; химиолучевая терапия; цитопения вследствие опухолевого поражения костного мозга; ВИЧ инфекция) рекомендована первичная профилактика фебрильной нейтропении препаратами Г-КСФ группы L03AA Колониестимулирующие факторы по АТХ классификации [147].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
Комментарии. профилактическое назначение колониестимулирующих факторов (Г-КСФ): филграстим** 5 мкг/кг подкожно (п/к) через 24 - 72 часа после окончания введения противоопухолевых препаратов и до восстановления нормального числа нейтрофилов после надира или пэгфилграстим в дозе 6 мг или эмпэгфилграстим** в дозе 7,5 мг подкожно, однократно, не менее чем через 24 часа после окончания введения противоопухолевых препаратов в соответствии с инструкцией по медицинскому применению с целью предупреждения развития и лечения нейтропении, вызванной цитотоксической химиотерапией опухолей.
- Пациентам с ЛКМ после зафиксированного ранее эпизода ФН, дозолимитирующей афебрильной нейтропении (после единственного эпизода удлинения интервалов между курсами и/или редукции дозы) рекомендована вторичная профилактика фебрильной нейтропении препаратами Г-КСФ группы L03AA Колониестимулирующие факторы по АТХ классификации [147].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
Комментарии. профилактическое назначение колониестимулирующих факторов (Г-КСФ): филграстим** 5 мкг/кг подкожно (п/к) через 24 - 72 часа после окончания введения противоопухолевых препаратов и до восстановления нормального числа нейтрофилов после надира или пэгфилграстим в дозе 6 мг или эмпэгфилграстим** в дозе 7,5 мг подкожно, однократно, не менее чем через 24 часа после окончания введения противоопухолевых препаратов в соответствии с инструкцией по медицинскому применению с целью предупреждения развития и лечения нейтропении, вызванной цитотоксической химиотерапией опухолей.
- Пациентам с ЛКМ с планируемыми интенсивными режимами химиотерапии рекомендуется устанавливать центральный венозный катетер для проведения ХТ и сопроводительной терапии (см. раздел 7.11) [148].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 4).
- Пациентам с ЛКМ с выявленной симптоматической гипогаммаглобулинемией (перенесенная тяжелая инфекция, IgG < 4 г/л) рекомендовано проведение заместительной терапии #иммуноглобулином человека нормальным** 0,2 - 0,4 г/кг в/в каждые 3 - 4 недели в течение 12 месяцев для лечения вторичного иммунодефицита [150, 151].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
Комментарий. терапия проводится под контролем уровня IgG каждые 6 месяцев, пересмотр дозы #иммуноглобулина человека нормального** каждые 6 месяцев. После завершения терапии проводится пожизненное мониторирование уровня IgG 1 раз в год, в случае повторного снижения IgG < 4 г/л проводятся повторные курсы заместительной терапии аналогичным препаратом в аналогичном режиме в течение 12 месяцев.
- Пациентам с ЛКМ и факторами риска тромботических осложнений с целью профилактики венозных тромбоэмболических осложнений рекомендуется применение антикоагулянтов (B01 Антитромботические средства по АТХ классификации), методов физического воздействия (эластическая компрессия нижних конечностей, прерывистая пневмокомпрессия нижних конечностей) [152, 153].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5)
- Пациентам с ЛКМ при проведении цитотоксической химиотерапии при риске развития мукозита или при развитии мукозита рекомендуется с профилактической и лечебной целью применение глюкокортикоидов, соматостатина и аналогов, противодиарейных, кишечных противовоспалительных и противомикробных препаратов, противопротозойных препаратов, антибиотиков гликопептидной структуры, местных анестетиков, антидепрессантов, установка назогастрального зонда [154, 155].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5)
Комментарии. выбор метода профилактики и лечения мукозита определяется степенью тяжести и локализацией поражения.
- Пациентам с ЛКМ при проведении цитотоксической химиотерапии для профилактики водно-электролитных нарушений рекомендуется нутритивная поддержка комплексами микроэлементов для парентерального введения, растворами кристаллических аминокислот, растворами углеводов, жировыми эмульсиями, готовыми сбалансированными смесями для перорального приема (полимерные, олигомерные) в зависимости от вида нарушения питания [156, 157].
Уровень убедительности рекомендаций - B (уровень достоверности доказательств - 1)
- Для пациентов с ЛКМ детородного возраста рекомендуется обсуждать вопрос о возможности криоконсервации спермы или ооцитов/эмбрионов перед началом терапии [157].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5)
- Для пациенток с ЛКМ - девочек и молодых женщин, у которых планируется лучевая терапия на подвздошную область, рекомендуется рассмотрение вопроса о необходимости гомолатеральной овариопексии для защиты яичников [158].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5)
Комментарий. овариопексия особенно показана, если ожидаемая доза облучения на яичники составит более 5 Гр, так как при этом может возникнуть длительная дисфункция яичника. Этого можно избежать, если лучевая терапия проводится с противоположных полей в СОД 20 Гр и яичник находится, как минимум, на расстоянии 2 см от границы лучевой области.
При проведении овариопексии нить должна быть обязательно помечена клипсой. Процедура выполняется хирургом после консультации врача-радиолога до начала лучевой терапии на поддиафрагмальную область.
- Пациентам с ЛКМ при проведении цитотоксической химиотерапии, для профилактики тумор-лизис синдрома, при развитии дегидратации, инфекционных, токсических и геморрагических осложнений, электролитных нарушениях, рекомендуется проведение инфузионной терапии [159].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5)
- Пациентам с ЛКМ при проведении цитотоксической химиотерапии, при развитии геморрагических, инфекционных осложнений, анемии, тромбоцитопении, индуцированных проведением интенсивной химиотерапии, или с лечебной целью пациентам с уже имеющимися геморрагическими осложнениями, для возмещения объема при проведении процедур плазмафереза при гиперлейкоцитозе, при выполнении различных манипуляций (трепанобиопсия, спинномозговая пункция, установка ЦВК и пр.) в условиях тромбоцитопении, рекомендуется заместительная гемотрансфузионная терапия тромбоконцентратом, эритроцитной взвесью, свежезамороженной плазмой (СЗП), факторами свертывания крови VIII (B02BD по АТХ классификации), ингибиторами протеаз, аантифибринолитическими средствами (B02A по АТХ классификации) [160].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5)
Комментарий. При гематологических заболеваниях с известными показаниями к неоднократным трансфузиям компонентов крови (лейкозы, лимфомы, миелодиспластические синдромы, апластическая анемия и др), с целью профилактики нежелательных реакций и осложнений, связанных с трансфузиями, рекомендуется использование компонентов крови со следующими характеристиками:
- лейкоредуцированные - содержание лейкоцитов в дозе переливаемой среды снижено до 1 x 106 клеток;
- облученные эритроциты и тромбоциты (гамма-излучение или рентегновское излучение в дозе 25 - 50 Гр);
- ограничение использования донорской плазмы путем использования взвешивающих растворов для эритроцитов;
- после исследования донорской крови на маркеры вирусных инфекций посредством молекулярно-биологических методов.
- Основные реакции и осложнения, связанные с трансфузией (переливанием) компонентов донорской крови представлены в разделе А3 справочная информация.
- Пациентам с ЛКМ при проведении цитотоксической химиотерапии, при развитии токсических и инфекционных осложнений, при электролитных нарушениях, при необходимости проведения парентерального питания, взятия образцов крови и пр. рекомендуется обеспечение сосудистого доступа [161].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5)
У пациентов с ЛКМ при проведении цитотоксической химиотерапии, в межкурсовых интервалах, после трансплантацаии ГСК, при проведении таргетной и клеточной терапии могут развиваться различные критические состояния вследствие разнообразных причин. Критическими синдромами, требующими перевода в ОРИТ являются: сепсис, септический шок (СШ), ОДН, ОПН, острое нарушение мозгового кровообращения (ОНМК) по ишемическому или геморрагическому типу, синдром массивного лизиса опухоли, жизнеугрожающее нарушение сердечного ритма, массивное желудочно-кишечное кровотечение. Для лечения жизнеугрожающих осложнений у гематологических пациентов в ОРИТ чаще всего используют следующие методы поддержания жизнеобеспечения: ИВЛ у 50 - 66% больных; вазопрессорная терапия у 8 - 75,6% больных, заместительная почечная терапия у 3,2 - 61% больных [163, 164].
3.6. Оценка ответа на лечение
- Всем пациентам с ЛКМ после каждого цикла химиотерапии и после индукционного курса лечения, а также после завершения всей программы лечения (химио- или химиолучевой терапии, поддерживающей терапии и т.д.) рекомендуется оценка ответа на терапию в соответствии со стандартными критериями ответа на лечение лимфом (см. раздел 7.2 данных рекомендаций) [18, 165].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
Комментарии. Дополнительное обследование в процессе индукционного курса для оценки эффекта терапии проводится при наличии показаний - подозрении на недостаточную эффективность.
Оценка ответа на лечение проводится в соответствии с обновленными критериями, предложенными Международной рабочей группой по лимфомам в 2007 году [164].
Полная ремиссия (ПР):
1. Полное исчезновение всех проявлений заболевания, в том числе выявляемых при помощи лабораторных и лучевых методов диагностики, а также клинических симптомов, если они имели место до начала лечения.
2. Размеры лимфатических узлов:
1. ![]() 1,5 см по наибольшему диаметру, если до начала лечения размеры лимфатических узлов были больше 1,5 см
1,5 см по наибольшему диаметру, если до начала лечения размеры лимфатических узлов были больше 1,5 см
2. ![]() 1,0 см по наибольшему диаметру, если до начала лечения размеры лимфатических узлов были 1,5 - 1,1 см
1,0 см по наибольшему диаметру, если до начала лечения размеры лимфатических узлов были 1,5 - 1,1 см
3. Печень, селезенка, если были увеличены до начала лечения, не пальпируются, по данным лучевых методов объемные образования в них не выявляются.
4. Костный мозг без признаков опухолевого поражения. Если результат морфологического исследования костного мозга неоднозначный, наличие или отсутствие поражения должно определяться иммуногистохимически.
ПР считается подтвержденной, если достигнутый эффект сохраняется не менее 2 недель или констатируется дальнейшее улучшение.
Неуверенная полная ремиссия (ПРн) констатируется только у пациентов, которым не выполнялась ПЭТ-КТ для оценки эффекта:
- Остаточные изменения, выявляемые только при помощи лучевых методов исследования (особенно это касается остаточных объемных образований в месте массивного опухолевого поражения, чаще всего в средостении), в случае сокращения опухоли более чем на 75% от исходных размеров по сумме двух наибольших ее диаметров. Эти остаточные изменения не должны увеличиваться в течение более чем 3 месяцев.
- По другим показателям - соответствие критериям полной ремиссии.
Частичная ремиссия (ЧР):
1. Уменьшение суммы диаметров всех измеряемых очагов (лимфоузлов и/или очагов экстранодального поражения) не менее чем на 50%. Если размеры пораженных очагов менее 3 см по наибольшему диаметру, то 2 наибольших очага должны уменьшиться не менее, чем на 50% по наибольшему диаметру. При наличии более чем 6 очагов поражения более 3 см, достаточна оценка 6 наибольших очагов, доступных четкому измерению в двух перпендикулярных направлениях. При наличии медиастинальных и/или ретроперитонеальных очагов поражения, они обязательно должны учитываться при измерении.
2. Отсутствие новых очагов поражения, отсутствие признаков увеличения какого-либо из ранее диагностированных очагов поражения.
3. В случае исходного поражения костного мозга, статус костного мозга для определения ЧР не значим. Однако при сохранении поражения костного мозга в процессе и/или после завершения лечения, обязательно уточнение характеристики опухолевых клеток. Пациенты с исходным поражением костного мозга, у которых после завершения лечения клинически диагностируется ПР, но при этом сохраняется поражение костного мозга или костный мозг не может быть оценен, относятся к ЧР.
Стабилизация
Показатели опухоли не соответствуют ни критериям ПР или ЧР, ни критериям прогрессирования.
Рецидив (после ПР) или прогрессирование (после ЧР или стабилизации)
1. Появление новых очагов (увеличение лимфатических узлов или объемных образований экстранодальных локализаций) более 1,5 см в наибольшем измерении в процессе или после завершения лечения, вне зависимости от изменения размеров других очагов поражения.
2. Увеличение как минимум одного уже известного очага более чем на 25% от минимального. Для очагов менее 1 см в наибольшем измерении - увеличение до 1,5 см и более.
4. Медицинская реабилитация и санаторно-курортное лечение, медицинские показания и противопоказания к применению методов медицинской реабилитации, в том числе основанных на использовании природных лечебных факторов
- Пациентам с ЛКМ на всех этапах терапии заболевания, а также после завершения лекарственного лечения рекомендуется комплексная реабилитация [165].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5)
Комментарии. Специальных методов реабилитации при ЛКМ не существует. Реабилитация пациентов с ЛКМ должна носить комплексный характер, охватывая медицинские и социально-психологические аспекты адаптации пациента к нормальной жизни. Программы реабилитации разрабатываются индивидуально, в зависимости от выявленных осложнений лекарственного лечения, сопутствующей патологии, социальных и психологических проблем.
Реабилитация при возникновении осложнений в течение заболевания и лечения проводится в рамках соответствующих нозологий.
5. Профилактика и диспансерное наблюдение, медицинские показания и противопоказания к применению методов профилактики
Методов профилактики ЛКМ в настоящее время не существует, поскольку неизвестны этиологические факторы, ведущие к развитию заболевания.
- Всем пациентам с ЛКМ на протяжении всей жизни пациента - как в период лечения, так и вне лечения - рекомендуется соблюдать предписания врача-гематолога по лечению, избегать провоцирующих заболевание факторов, изменить виды и условия труда на невредные и облегченные, ограничить инсоляции и физиотерапевтические методы лечения, планировать беременность [24, 90].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
Комментарии. Диспансерное наблюдение врачом-гематологом или врачом-онкологом осуществляется в период лечения и после достижения ремиссии лимфомы.
6. Организация оказания медицинской помощи
Медицинская помощь, за исключением медицинской помощи в рамках клинической апробации, в соответствии с Федеральным законом от 21.11.2011 N 323-ФЗ (ред. от 25.05.2019) "Об основах охраны здоровья граждан в Российской Федерации" организуется и оказывается:
1. в соответствии с положением об организации оказания медицинской помощи по видам медицинской помощи, которое утверждается уполномоченным федеральным органом исполнительной власти;
2. в соответствии с порядком оказания помощи по профилю "гематология" и "онкология", обязательным для исполнения на территории Российской Федерации всеми медицинскими организациями;
3. на основе настоящих клинических рекомендаций;
4. с учетом стандартов медицинской помощи, утвержденных уполномоченным федеральным органом исполнительной власти.
Первичная специализированная медико-санитарная помощь оказывается врачом-гематологом/онкологом и иными врачами-специалистами в центре амбулаторной гематологической/онкологической помощи либо в первичном гематологическом/онкологическом кабинете, первичном гематологическом отделении, поликлиническом отделении онкологического диспансера.
При выявлении у пациента ЛКМ или подозрении на ЛКМ врачи-терапевты, врачи-терапевты участковые, врачи общей практики (семейные врачи), врачи-специалисты, средние медицинские работники в установленном порядке направляют пациента на консультацию в центр амбулаторной гематологической/онкологической помощи либо в первичный гематологический кабинет, первичное гематологическое отделение медицинской организации для оказания ему первичной специализированной медико-санитарной помощи.
Врач-гематолог/онколог амбулаторного или стационарного звена гематологической помощи организует выполнение диагностических исследований, необходимых для установления диагноза, включая распространенность и стадию заболевания.
В случае невозможности проведения диагностических исследований пациент направляется лечащим врачом в медицинскую организацию, оказывающую медицинскую помощь пациентам с гематологическими заболеваниями для установления диагноза и оказания специализированной, в том числе высокотехнологичной, медицинской помощи.
При выявлении ЛКМ или подозрении на ЛКМ в ходе оказания скорой медицинской помощи пациента переводят или направляют в медицинские организации, оказывающие медицинскую помощь пациентам с гематологическими заболеваниями, для определения тактики ведения и необходимости применения дополнительно других методов специализированного противоопухолевого лечения.
Специализированная, в том числе высокотехнологичная, медицинская помощь оказывается врачами-гематологами в медицинских организациях, оказывающих медицинскую помощь пациентам с ЛКМ, имеющих лицензию, необходимую материально-техническую базу, сертифицированных специалистов, в стационарных условиях и условиях дневного стационара и включает профилактику, диагностику, лечение гематологических заболеваний, требующих использования специальных методов и сложных уникальных медицинских технологий, а также медицинскую реабилитацию.
В медицинской организации, оказывающей медицинскую помощь пациентам с ЛКМ, тактика медицинского обследования и лечения устанавливается врачами-гематологами/онкологами с привлечением при необходимости других врачей-специалистов, при необходимости - с проведением консилиума. Решение консилиума врачей оформляется протоколом, подписывается участниками консилиума врачей и вносится в медицинскую документацию пациента.
Показания к госпитализации в круглосуточный или дневной стационар медицинской организации, оказывающей специализированную, в том числе высокотехнологичную, медицинскую помощь по профилю "гематология" и "онкология", определяются врачом-гематологом/онкологом или консилиумом врачей с привлечением при необходимости других врачей-специалистов.
Показания для плановой госпитализации:
1. Проведение терапии в случаях, требующих круглосуточного наблюдения за пациентом по тяжести состояния, обусловленного опухолью, или по причине рисков осложнений, сопряженных с программой лечения или сопутствующими заболеваниями.
2. Обследование пациента, в том числе включающее биопсии и инвазивные вмешательства в случаях, когда оно не может быть проведено амбулаторно.
Показания для экстренной госпитализации:
1. Развитие тяжелой инфекции (не обязательна госпитализация в гематологический стационар).
2. Развитие угрожающих жизни цитопений (глубокая анемия, геморрагический синдром, нейтропения).
3. Развитие осложнений терапии, включая синдром лизиса опухоли, тяжелые инфузионные реакции, миелотоксический агранулоцитоз с лихорадкой и другие осложнения, угрожающие жизни.
Показания к выписке пациента из стационара:
1. Завершение курса терапии.
2. Завершение обследования.
3. Достижение ожидаемого эффекта от лечения.
4. В случаях, когда по решению врачебной комиссии пребывание пациента в стационаре не показано в связи с бесперспективностью лечения и необходимостью оказания только паллиативной помощи.
Заключение о целесообразности перевода пациента в профильную медицинскую организацию составляется после предварительной консультации по предоставленным медицинским документам и/или предварительного осмотра пациента врачами-специалистами медицинской организации, в которую планируется перевод.
7. Дополнительная информация (в том числе факторы, влияющие на исход заболевания или состояния)
Критерии оценки качества медицинской помощи
N
Критерии качества
Оценка выполнения
1
Пациенту с подозрением на ЛКМ или с выявленной ЛКМ при первичном или повторном приеме, при оценке ремиссии через 1 мес. после завершения терапии, при контрольных обследованиях, при подозрении на рецидив/прогрессирование, перед проведением 1-й и последующих линий противоопухолевой терапии выполнен общий (клинический) анализ крови развернутый
Да/Нет
2
Пациенту с подозрением на ЛКМ или с выявленной ЛКМ при первичном или повторном приеме, при оценке ремиссии через 1 мес. после завершения терапии, при контрольных обследованиях, при подозрении на рецидив/прогрессирование заболевания выполнен анализ крови биохимический общетерапевтический
Да/Нет
3
Пациенту с подозрением на ЛКМ или с выявленной ЛКМ при первичном или повторном приеме, при оценке ремиссии, после завершения терапии, при контрольных обследованиях, при подозрении на рецидив заболевания выполнена позитронно-эмиссионная томография, компьютерная томография органов грудной полости, мягких тканей, органов брюшной полости, забрюшинного пространства и органов малого таза у мужчин или женщин (при необходимости с контрастированием) или при наличии противопоказаний к КТ, рентгенография органов грудной клетки в двух проекциях и ультразвуковое исследование лимфатических узлов и органов брюшной полости (комплексное)
Да/Нет
4
Первичному пациенту с подозрением на ЛКМ выполнена биопсия лимфоузла или другого очага поражения и патолого-анатомическое исследование биопсийного (операционного) материала лимфоузла или другого очага поражения с применением иммуногистохимических методов
Да/Нет
5
Пациентам с ЛКМ с подозрением на ЛКМ выполнено цитогенетическое исследование (кариотип) и молекулярно-цитогенетическое исследование (FISH метод) на одну пару хромосом (t(11;14)(q13;q32) в биопсийном (операционном) материале)
Да/Нет
6
Первичному пациенту с подозрением на рецидив ЛКМ выполнено получение гистологического препарата костного мозга, патолого-анатомическое исследование биопсийного (операционного) материала костного мозга с применением иммуногистохимических методов
Да/Нет
7
Пациенту с подозрением на ЛКМ или с выявленной ЛКМ при первичном или повторном приеме, при оценке ремиссии после завершения терапии, при контрольных обследованиях, при подозрении на рецидив заболевания выполнена регистрация электрокардиограммы
Да/Нет
Список литературы
1. Swerdlow S.H. et al. WHO classification of tumours of haematopoietic and lymphoid tissues. Revised 4th ed. Lyon, France: International Agency for Research in Cancer (IARC) / ed. Swerdlow SH, Campo E, Harris NL, Jaffe ES, Pileri SA, Stein H T.J. 2017. 585 p.
2. Campo E., Raffeld M., Jaffe E.S. Mantle-cell lymphoma. // Semin. Hematol. 1999. Vol. 36, N 2. P. 115 - 127.
3. Swerdlow S.H., Williams M.E. From centrocytic to mantle cell lymphoma: a clinicopathologic and molecular review of 3 decades. // Hum. Pathol. 2002. Vol. 33, N 1. P. 7 - 20.
4. Kodet R. et al. Mantle cell lymphoma: improved diagnostics using a combined approach of immunohistochemistry and identification of t(11;14)(q13;q32) by polymerase chain reaction and fluorescence in situ hybridization. // Virchows Arch. 2003. Vol. 442, N 6. P. 538 - 547.
5. Navarro A. et al. Molecular Pathogenesis of Mantle Cell Lymphoma // Hematol. Oncol. Clin. North Am. Hematol Oncol Clin North Am, 2020. Vol. 34, N 5. P. 795 - 807.
6. Hartmann E.M. et al. Pathway discovery in mantle cell lymphoma by integrated analysis of high-resolution gene expression and copy number profiling // Blood. Blood, 2010. Vol. 116, N 6. P. 953 - 961.
7. Iqbal J. et al. Genome-wide miRNA profiling of mantle cell lymphoma reveals a distinct subgroup with poor prognosis // Blood. The American Society of Hematology, 2012. Vol. 119, N 21. P. 4939.
8. Fu K. et al. Cyclin D1-negative mantle cell lymphoma: a clinicopathologic study based on gene expression profiling. // Blood. The American Society of Hematology, 2005. Vol. 106, N 13. P. 4315 - 4321.
9. Wlodarska I. et al. Translocations targeting CCND2, CCND3, and MYCN do occur in t(11;14)-negative mantle cell lymphomas // Blood. Blood, 2008. Vol. 111, N 12. P. 5683 - 5690.
10. Salaverria I. et al. CCND2 rearrangements are the most frequent genetic events in cyclin D1(-) mantle cell lymphoma // Blood. Blood, 2013. Vol. 121, N 8. P. 1394 - 1402.
11. Teras L.R. et al. 2016 US lymphoid malignancy statistics by World Health Organization subtypes // CA. Cancer J. Clin. CA Cancer J Clin, 2016. Vol. 66, N 6. P. 443 - 459.
12. Zhou Y. et al. Incidence trends of mantle cell lymphoma in the United States between 1992 and 2004 // Cancer. Cancer, 2008. Vol. 113, N 4. P. 791 - 798.
13. Fernandez V. et al. Genomic and gene expression profiling defines indolent forms of mantle cell lymphoma // Cancer Res. Cancer Res, 2010. Vol. 70, N 4. P. 1408 - 1418.
14. Ondrejka S.L. et al. Indolent mantle cell leukemia: a clinicopathological variant characterized by isolated lymphocytosis, interstitial bone marrow involvement, kappa light chain restriction, and good prognosis // Haematologica. Haematologica, 2011. Vol. 96, N 8. P. 1121 - 1127.
15. Navarro A. et al. Molecular subsets of mantle cell lymphoma defined by the IGHV mutational status and SOX11 expression have distinct biologic and clinical features // Cancer Res. Cancer Res, 2012. Vol. 72, N 20. P. 5307 - 5316.
16. Eskelund C.W. et al. TP53 mutations identify younger mantle cell lymphoma patients who do not benefit from intensive chemoimmunotherapy // Blood. 2017. Vol. 130, N 17. P. 1903 - 1910.
17. Jain P. et al. High-Risk Mantle Cell Lymphoma: De fi nition, Current Challenges, and Management // J. Clin. Oncol. 2020. Vol. 62. P. 56 - 58.
18. Демина Е.А. et al. Общие принципы диагностики лимфом // Российские клинические рекомендации по диагностике и лечению злокачественных лимфопролиферативных заболеваний; под ред. И.В. Поддубной, В.Г. Савченко. 2018. P. 9 - 27.
19. Carbone P.P. et al. Report of the Committee on Hodgkin's Disease Staging Classification // Cancer Res. 1971. Vol. 31, N 11. P. 1860 - 1861.
20. Bosch F. et al. Mantle cell lymphoma: presenting features, response to therapy, and prognostic factors. // Cancer. 1998. Vol. 82, N 3. P. 567 - 575.
21. Norton A.J. et al. Mantle cell lymphoma: Natural history defined in a serially biopsied population over a 20-year period // Ann. Oncol. Oxford University Press (OUP), 1995. Vol. 6, N 3. P. 249 - 256.
22. Воробьев В.И. et al. Мантийноклеточная лимфома: программное лечение первичных больных в возрасте до 65 лет // Клиническая онкогематология. 2013. Vol. 6, N 3. P. 274 - 281.
23. Ferrer A. et al. Central nervous system involvement in mantle cell lymphoma // Ann. Oncol. Off. J. Eur. Soc. Med. Oncol. Ann Oncol, 2008. Vol. 19, N 1. P. 135 - 141.
24. Воробьев В.И., Тумян Г.С. Лимфома из клеток мантии // Российские клинические рекомендации по диагностике и лечению злокачественных лимфопролиферативных заболеваний; под ред. И.В. Поддубной, В.Г. Савченко. 2018. P. 68 - 80.
25. Zelenetz A.D. et al. B-cell lymphomas. NCCN Clinical Practice Guidelines in Oncology. Version 5.2022. 2022.
26. Dreyling M. et al. Newly diagnosed and relapsed mantle cell lymphoma: ESMO Clinical Practice Guidelines for diagnosis, treatment and follow-up // Ann. Oncol. 2017. Vol. 28, N Supplement 4. P. iv62 - iv71.
27. Remstein E.D. et al. Diagnostic utility of fluorescence in situ hybridization in mantle-cell lymphoma // Br. J. Haematol. Br J Haematol, 2000. Vol. 110, N 4. P. 856 - 862.
28. Ramirez P., Valencia M., Torres A. Bronchoalveolar lavage to diagnose respiratory infections // Semin. Respir. Crit. Care Med. Semin Respir Crit Care Med, 2007. Vol. 28, N 5. P. 525 - 533.
29. Gill S. et al. [18F]Fluorodeoxyglucose positron emission tomography scanning for staging, response assessment, and disease surveillance in patients with mantle cell lymphoma // Clin. Lymphoma Myeloma. Cancer Information Group, LP, 2008. Vol. 8, N 3. P. 159 - 165.
30. Sun T. et al. Fluorescence in situ hybridization: method of choice for a definitive diagnosis of mantle cell lymphoma. // Am. J. Hematol. 2003. Vol. 74, N 1. P. 78 - 84.
31. Alavi A. et al. Fluorodeoxyglucose-positron-emission tomography findings in mantle cell lymphoma // Clin. Lymphoma, Myeloma Leuk. 2011. Vol. 11, N 3. P. 261 - 266.
32. Cheminant M. et al. Minimal residual disease monitoring by 8-color flow cytometry in mantle cell lymphoma: an EU-MCL and LYSA study. // Haematologica. 2016. Vol. 101, N 3. P. 336 - 345.
33. Королева Д.А., Щецова О.О., Звонков Е.Е. "Протокол диагностики и лечения больных лимфомой из клеток мантии" // Алгоритмы диагностики и протоколы лечения заболеваний системы крови под редакцией Е.Н. Паровичниковой. 2024. P. 132 - 160.
34. Howard O.M. et al. Rituximab and CHOP induction therapy for newly diagnosed mantle-cell lymphoma: Molecular complete responses are not predictive of progression-free survival // J. Clin. Oncol. 2002. Vol. 20, N 5. P. 1288 - 1294.
35. LaCasce A.S. et al. Comparative outcome of initial therapy for younger patients with mantle cell lymphoma: an analysis from the NCCN NHL Database. // Blood. 2012. Vol. 119, N 9. P. 2093 - 2099.
36. Lenz G. et al. Immunochemotherapy with rituximab and cyclophosphamide, doxorubicin, vincristine, and prednisone significantiy improves response and time to treatment failure, but not long-term outcome in patients with previously untreated mantle cell lymphoma: Results o // J. Clin. Oncol. 2005. Vol. 23, N 9. P. 1984 - 1992.
37. Hoster E., Kluin-Nelemans H., Hermine O. Rituximab Maintenance after First-Line Immunochemotherapy in Mantle Cell Lymphoma: Long-Term Follow-up of the Randomized European MCL Elderly Trial // Blood (ASH Annu. Meet. Abstr. 2017. Vol. 130, N Suppl 1. P. Abstract 153.
38. Bernstein S.H. et al. A phase II multicenter trial of hyperCVAD MTX/Ara-C and rituximab in patients with previously untreated mantle cell lymphoma; SWOG 0213 // Ann. Oncol. 2013. Vol. 24, N 6. P. 1587 - 1593.
39. Д.А. К. et al. Негативное влияние мутаций в гене TP53 на эффективность терапии лимфомы из клеток мантии. Промежуточные результаты протокола "ЛКМ-2016". // Гематология и трансфузиология. 2019. Vol. 64, N 3. P. 256 - 273.
40. Damon L.E. et al. Immunochemotherapy and autologous stem-cell transplantation for untreated patients with mantle-cell lymphoma: CALGB 59909 // J. Clin. Oncol. 2009. Vol. 27, N 36. P. 6101 - 6108.
41. Dreyling M. et al. Early consolidation by myeloablative radiochemotherapy followed by autologous stem cell transplantation in first remission significantly prolongs progression-free survival in mantle-cell lymphoma: results of a prospective randomized trial of the European MCL Network. // Blood. 2005. Vol. 105, N 7. P. 2677 - 2684.
42. Fenske T.S., Carreras T., Zhang M. Outcome of patients with mantle-cell lymphoma undergoing autologous versus reduced-intensity allogenic transplantation // Ann. Oncol. 2011. Vol. 22, N Suppl. 4. P. Abstract 018.
43. Visco C. et al. Combination of rituximab, bendamustine, and cytarabine for patients with mantle-cell non-Hodgkin lymphoma ineligible for intensive regimens or autologous transplantation // J. Clin. Oncol. 2013. Vol. 31, N 11. P. 1442 - 1449.
44. Rummel M.J. et al. Bendamustine plus rituximab versus CHOP plus rituximab as first-line treatment for patients with indolent and mantle-cell lymphomas: An open-label, multicentre, randomised, phase 3 non-inferiority trial // Lancet. Elsevier Ltd, 2013. Vol. 381, N 9873. P. 1203 - 1210.
45. Geisler C.H. Front-line therapy of mantle cell lymphoma // Haematologica. 2010. Vol. 95. P. 1241 - 1243.
46. Kluin-Nelemans H.C. et al. Treatment of older patients with mantle-cell lymphoma // N. Engl. J. Med. Massachussetts Medical Society, 2012. Vol. 367, N 6. P. 520 - 531.
47. Kahl B.S. et al. Maintenance rituximab following induction chemoimmunotherapy may prolong progression-free survival in mantle cell lymphoma: A pilot study from the Wisconsin Oncology Network // Ann. Oncol. 2006. Vol. 17, N 9. P. 1418 - 1423.
48. Hilal T. et al. Rituximab maintenance therapy for mantle cell lymphoma: A systematic review and meta-analysis. // Am. J. Hematol. 2018. Vol. 93, N 10. P. 1220 - 1226.
49. Rule S. et al. Outcomes in 370 patients with mantle cell lymphoma treated with ibrutinib: a pooled analysis from three open-label studies. // Br. J. Haematol. 2017. Vol. 179, N 3. P. 430 - 438.
50. Ruan J. et al. Five-year follow-up of lenalidomide plus rituximab as initial treatment of mantle cell lymphoma // Blood. 2018. Vol. 132, N 19. P. 2016 - 2025.
51. Звонков Е.Е. et al. Комбинация ибрутиниба и венетоклакса с последующей терапией Т-клетками с химерным антигенным рецептором в первой линии лечения у пожилого больного лимфомой из клеток мантии с гиперлейкоцитозом и мутацией в гене TP53 // Гематология и трансфузиология. 2022. Vol. 67, N 3. P. 441 - 452.
52. Jurczak W. et al. First-line ibrutinib + venetoclax treatment for mantle cell lymphoma in older patients or those with TP53 mutation: a new open-label arm of the phase 3 PCYC-1143 SYMPATICO STUDY // Wiley. 2018. P. 350 - 351.
53. Jain P. et al. Acalabrutinib with rituximab as first-line therapy for older patients with mantle cell lymphoma - a phase II clinical trial // Blood. 2023. Vol. 142. P. 3036 - 3038.
54. Dreyling M. et al. A Phase III Study of Zanubrutinib Plus Rituximab Versus Bendamustine Plus Rituximab in Transplant-Ineligible, Untreated Mantle Cell Lymphoma A Phase III study of zanubrutinib plus rituximab versus bendamustine plus rituximab in transplant-ineligible, un // Futur. Oncol. 2021. Vol. 17, N 3. P. 255 - 262.
55. Romaguera J.E. et al. Ten-year follow-up after intense chemoimmunotherapy with Rituximab-HyperCVAD alternating with Rituximab-high dose methotrexate/cytarabine (R-MA) and without stem cell transplantation in patients with untreated aggressive mantle cell lymphoma // Br. J. Haematol. 2010. Vol. 150, N 2. P. 200 - 208.
56. Martin P. et al. Outcome of deferred initial therapy in mantle-cell lymphoma // J. Clin. Oncol. 2009. Vol. 27, N 8. P. 1209 - 1213.
57. Weigert O. et al. High Dose Cytarabine Salvage Regimen Combined with Bortezomib Is Feasible and Highly Effective in Relapsed Mantle Cell Lymphoma. // Blood. 2006. Vol. 108, N 11. P. 2449 - 2449.
58. Dreyling M. et al. Ibrutinib combined with immunochemotherapy with or without autologous stem-cell transplantation versus immunochemotherapy and autologous stem-cell transplantation in previously untreated patients with mantle cell lymphoma (TRIANGLE): a three-ar // Lancet Oncol. 2024. Vol. 403. P. 2293 - 2306.
59. Д.А. К. et al. Первый опыт трансплантации аллогенных гемопоэтических стволовых клеток у больных лимфомой из клеток мантии с мутациями в гене TP53. // Гематология и трансфузиология. 2020. Vol. 65, N 4. P. 483 - 500.
60. Munshi P.N. et al. American Society of Transplantation and Cellular Therapy, Center of International Blood and Marrow Transplant Research, and European Society for Blood and Marrow Transplantation Clinical Practice Recommendations for Transplantation and Cellular Therapies // Transplant. Cell. Ther. 2021. Vol. 27, N 9. P. 720 - 728.
61. Kumar A. et al. A Multicenter Phase 2 Trial of Zanubrutinib, Obinutuzumab, and Venetoclax (BOVen) in patients with treatment-naive, TP53-mutant mantle cell lymphoma // Blood. The American Society of Hematology, 2023. Vol. 142. P. 738 - 740.
62. Королева Д.А. "Молекулярно-генетическая диагностика и терапия прогностически неблагоприятных форм лимфомы из клеток мантии" // Диссертация на соискание ученой степени кандидата медицинских наук. 2021.
63. Robak T. et al. Rituximab combined with cladribine or with cladribine and cyclophosphamide in heavily pretreated patients with indolent lymphoproliferative disorders and mantle cell lymphoma // Cancer. 2006. Vol. 107, N 7. P. 1542 - 1550.
64. Coleman M. et al. Prednisone, etoposide, procarbazine, and cyclophosphamide (PEP-C) oral combination chemotherapy regimen for recurring/refractory lymphoma: low-dose metronomic, multidrug therapy. // Cancer. 2008. Vol. 112, N 10. P. 2228 - 2232.
65. Le Gouill S. et al. Rituximab after autologous stem-cell transplantation in mantle-cell lymphoma // N. Engl. J. Med. 2017. Vol. 377, N 13. P. 1250 - 1260.
66. Hermine O. et al. Addition of high-dose cytarabine to immunochemotherapy before autologous stem-cell transplantation in patients aged 65 years or younger with mantle cell lymphoma (MCL Younger): a randomised, open-label, phase 3 trial of the European Mantle Cell Lymphoma N // Lancet. 2016. Vol. 388, N 10044. P. 565 - 575.
67. Pott C. et al. R-CHOP/R-DHAP Compared to R-CHOP Induction Followed by High Dose Therapy with Autologous Stem Cell Transplantation Induces Higher Rates of Molecular Remission In MCL: Results of the MCL Younger Intergroup Trial of the European MCL Network // Blood. 2010. Vol. 116, N 21.
68. Merli F. et al. Rituximab plus HyperCVAD alternating with high dose cytarabine and methotrexate for the initial treatment of patients with mantle cell lymphoma, a multicentre trial from Gruppo Italiano Studio Linfomi. // Br. J. Haematol. 2012. Vol. 156, N 3. P. 346 - 353.
69. Geisler C.H. et al. Nordic MCL2 trial update: Six-year follow-up after intensive immunochemotherapy for untreated mantle cell lymphoma followed by BEAM or BEAC + autologous stem-cell support: Still very long survival but late relapses do occur // Br. J. Haematol. 2012. Vol. 158, N 3. P. 355 - 362.
70. Eskelund C.W. et al. 15-year follow-up of the Second Nordic Mantle Cell Lymphoma trial (MCL2): prolonged remissions without survival plateau // Br. J. Haematol. 2016. Vol. 175, N 3. P. 410 - 418.
71. Le Gouill S. et al. Ibrutinib, obinutuzumab, and venetoclax in relapsed and untreated patients with mantle cell lymphoma: a phase 1/2 trial // Blood. 2021. Vol. 137, N 7. P. 877 - 887.
72. Hawkes E.A. et al. Traverse: A Phase 2, Open-Label, Randomized Study of Acalabrutinib in Combination with Venetoclax and Rituximab in Patients with Treatment-Naive Mantle Cell Lymphoma // Blood. The American Society of Hematology, 2023. Vol. 142. P. 3054.
73. Wang M. et al. Acalabrutinib plus venetoclax and rituximab in treatment-naive mantle cell lymphoma: 2-year safety and ef fi cacy analysis // BLOOD Adv. The American Society of Hematology, 2024. Vol. 8, N 17. P. 4539 - 4548.
74. Kim A.I. et al. Phase I Safety and Preliminary Efficacy of Acalabrutinib, Venetoclax, and Obinutuzumab (AVO) in Patients with Relapsed/Refractory Mantle Cell Lymphoma Austin // Blood. The American Society of Hematology, 2023. Vol. 142, N November. P. 3031.
75. Hoster E., Pott C. Minimal residual disease in mantle cell lymphoma: Insights into biology and impact on treatment // Hematology. 2016. Vol. 2016, N 1. P. 437 - 445.
76. Gatt M.E., Grisaro S. Central nervous system prophylaxis in mantle cell lymphoma // Blood. American Society of Hematology, 2009. Vol. 114, N 26. P. 5402 - 5403.
77. Crocchiolo R. et al. Tandem autologous-allogeneic stem cell transplantation as a feasible and effective procedure in high-risk lymphoma patients // Haematologica. Ferrata Storti Foundation, 2015. Vol. 100, N 10. P. e423 - e427.
78. Lin R.J. et al. Allogeneic haematopoietic cell transplantation impacts on outcomes of mantle cell lymphoma with TP53 alterations // Br. J. Haematol. 2019. Vol. 184, N 6. P. 1006 - 1010.
79. Yan G. et al. A Phase II Study of Zanubrutinib-Based Induction and Maintenance Therapy in Young and Fit Patients with Untreated Mantle Cell Lymphoma (BRIDGE): An Updated Analysis with Long-Term Follow up // Blood. The American Society of Hematology, 2021. Vol. 142, N November. P. 6147 - 6148.
80. Hawkes E. et al. A Window Study of Acalabrutinib Plus Rituximab Followed By R-Dhaox (rituximab, dexamethasone, cytarabine, oxaliplatin) and Autologous Stem Cell Transplant (ASCT) in Fit Mantle Cell Lymphoma (MCL): The Australasian Leukaemia & Lymphoma Group (ALLG) NHL33 W // Blood. 2021. Vol. 138. P. 4516.
81. Soubeyran P., Gressin R. Treatment of the elderly patient with mantle cell lymphoma // Hematol. (United States). 2016. Vol. 2016, N 1. P. 425 - 431.
82. Flinn I.W. et al. Randomized trial of bendamustine-rituximab or R-CHOP/R-CVP in first-line treatment of indolent NHL or MCL: the BRIGHT study // Blood. American Society of Hematology, 2014. Vol. 123, N 19. P. 2944 - 2952.
83. Gressin R. et al. Frontline Therapy with the Ribvd Regimen Elicits High Clinical and Molecular Response Rates and Long PFS in Elderly Patients Mantle Cell Lymphoma (MCL); Final Results of a Prospective Phase II Trial By the Lysa Group // Blood. 2014. Vol. 124, N 21. P. 148 - 148.
84. Robak T. et al. Frontline bortezomib, rituximab, cyclophosphamide, doxorubicin, and prednisone (VR-CAP) versus rituximab, cyclophosphamide, doxorubicin, vincristine, and prednisone (R-CHOP) in transplantation-ineligible patients with newly diagnosed mantle cell lymphoma: // Lancet Oncol. 2018. Vol. 19, N 11. P. 1449 - 1458.
85. Tisi M.C. et al. Long-term follow-up of rituximab plus bendamustine and cytarabine in older patients with newly diagnosed MCL // BLOOD Adv. The American Society of Hematology, 2023. Vol. 7, N 15. P. 3916 - 3924.
86. Ruan J. et al. Lenalidomide plus Rituximab as Initial Treatment for Mantle-Cell Lymphoma // N. Engl. J. Med. N Engl J Med, 2015. Vol. 373, N 19. P. 1835 - 1844.
87. Kluin-Nelemans H.C. et al. Treatment of Older Patients With Mantle Cell Lymphoma (MCL): Long-Term Follow-Up of the Randomized European MCL Elderly Trial // J. Clin. Oncol. 2020. Vol. 38, N 3. P. 248 - 256.
88. Jain P. et al. Ibrutinib With Rituximab in First-Line Treatment of Older Patients With Mantle Cell Lymphoma // Journal of Clinical Oncology. 2022. Vol. 40, N 2. P. 202 - 212.
89. Visco C. et al. Rituximab, Bendamustine and Cytarabine Followed By Venetoclax (V-RBAC) in High-Risk Older Patients with Mantle Cell Lymphoma: A Phase 2 Study By the Fondazione Italiana Linfomi (FIL) // Blood. 2023. Vol. 142. P. 737 - 740.
90. Dreyling M. et al. Treatment for patients with relapsed/refractory mantle cell lymphoma: European-based recommendations // Leuk. Lymphoma. Taylor and Francis Ltd, 2018. Vol. 59, N 8. P. 1814 - 1828.
91. Chen R.W. et al. RB but not R-HCVAD is a feasible induction regimen prior to auto-HCT in frontline MCL: results of SWOG Study S1106 // Br. J. Haematol. 2017. Vol. 176, N 5. P. 759 - 769.
92. Bega G. et al. Rituximab and Bendamustine (BR) Compared with Rituximab, 2021.
93. Friedberg J.W. et al. The combination of bendamustine, bortezomib, and rituximab for patients with relapsed/refractory indolent and mantle cell non-Hodgkin lymphoma // Blood. Blood, 2011. Vol. 117, N 10. P. 2807 - 2812.
94. Wang M. et al. Phase 2 Trial of Rituximab Plus Hyper-CVAD Alternating With Rituximab Plus Methotrexate-Cytarabine for Relapsed or Refractory Aggressive Mantle Cell Lymphoma // Cancer. 2008. Vol. 113, N 10. P. 2734 - 2741.
95. Bonnet C. et al. Ibrutinib Associated with Rituximab-Platinum Salt-Based Immunochemotherapy in B-Cell Lymphomas: Results of a Phase 1b-II Study of the LYSA Group // Cancers (Basel). 2022. Vol. 14, N 1761. P. 1 - 14.
96. Wang M. et al. Acalabrutinib in relapsed or refractory mantle cell lymphoma (ACE-LY-004): a single-arm, multicentre, phase 2 trial // Lancet. Elsevier Ltd, 2018. Vol. 391, N 10121. P. 659 - 667.
97. Telford C. et al. Matching-adjusted Indirect Comparisons of the Efficacy and Safety of Acalabrutinib Versus Other Targeted Therapies in Relapsed/Refractory Mantle Cell Lymphoma // Clin. Ther. Excerpta Medica Inc., 2019. Vol. 41, N 11. P. 2357 - 2379.e1.
98. Song Y. et al. Treatment of Patients with Relapsed or Refractory Mantle-Cell Lymphoma with Zanubrutinib, a Selective Inhibitor of Bruton's Tyrosine Kinase // Clin. Cancer Res. Clin Cancer Res, 2020. Vol. 26, N 16. P. 4216 - 4224.
99. Tam C.S. et al. Zanubrutinib for the treatment of relapsed or refractory mantle cell lymphoma // Blood Adv. Blood Adv, 2021. Vol. 5, N 12. P. 2577 - 2585.
100. Wang M.L. et al. Targeting BTK with ibrutinib in relapsed or refractory mantle-cell lymphoma // N. Engl. J. Med. Massachussetts Medical Society, 2013. Vol. 369, N 6. P. 507 - 516.
101. Wang M.L. et al. Long-term follow-up of MCL patients treated with single-agent ibrutinib: Updated safety and efficacy results // Blood. American Society of Hematology, 2015. Vol. 126, N 6. P. 739 - 745.
102. Dreyling M. et al. Ibrutinib versus temsirolimus in patients with relapsed or refractory mantle-cell lymphoma: An international, randomised, open-label, phase 3 study // Lancet. Elsevier Ltd, 2016. Vol. 387, N 10020. P. 770 - 778.
103. Wang M.L. et al. Ibrutinib in combination with rituximab in relapsed or refractory mantle cell lymphoma: a single-centre, open-label, phase 2 trial. // Lancet. Oncol. 2016. Vol. 17, N 1. P. 48 - 56.
104. Gironella M. et al. Rituximab Plus Gemcitabine and Oxaliplatin As Salvage Therapy in Patients with Relapsed/Refractory Mantle-Cell Lymphoma // Blood. 2012. Vol. 120, N 21.
105. Corazzelli G. et al. Gemcitabine, ifosfamide, oxaliplatin and rituximab (R-GIFOX), a new effective cytoreductive/mobilizing salvage regimen for relapsed and refractory aggressive non-Hodgkin's lymphoma: Results of a pilot study // Annals of Oncology. 2006. Vol. 17, N SUPPL. 4.
106. Trneny M. et al. Lenalidomide versus investigator's choice in relapsed or refractory mantle cell lymphoma (MCL-002; SPRINT): A phase 2, randomised, multicentre trial // Lancet Oncol. 2016. Vol. 17, N 3. P. 319 - 331.
107. Chong E.A. et al. Combination of Lenalidomide and Rituximab Overcomes Rituximab Resistance in Patients with Indolent B-cell and Mantle Cell Lymphomas. // Clin. Cancer Res. 2015. Vol. 21, N 8. P. 1835 - 1842.
108. Davids M.S. et al. Long-term Follow-up of Patients with Relapsed or Refractory Non-Hodgkin Lymphoma Treated with Venetoclax in a Phase I, First-in-Human Study // Clin. Cancer Res. Clin Cancer Res, 2021. Vol. 27, N 17. P. 4690 - 4695.
109. Davids M.S. et al. Revised Dose Ramp-Up to Mitigate the Risk of Tumor Lysis Syndrome When Initiating Venetoclax in Patients With Mantle Cell Lymphoma // https://doi.org/10.1200/JCO.18.00359. American Society of Clinical Oncology, 2018. Vol. 36, N 35. P. 3525 - 3527.
110. Tam C.S. et al. Ibrutinib plus Venetoclax for the Treatment of Mantle-Cell Lymphoma // N. Engl. J. Med. 2018. Vol. 378, N 13. P. 1211 - 1223.
111. Wang M. et al. Concurrent ibrutinib plus venetoclax in relapsed/refractory mantle cell lymphoma: the safety run-in of the phase 3 SYMPATICO study // J. Hematol. Oncol. BioMed Central, 2021. Vol. 14, N 1. P. 1 - 8.
112. Jerkeman M. et al. Ibrutinib, lenalidomide, and rituximab in relapsed or refractory mantle cell lymphoma (PHILEMON): a multicentre, open-label, single-arm, phase 2 trial // Lancet Haematol. 2018. Vol. 5, N 3. P. e109 - e116.
113. Jerkeman M. et al. Venetoclax, Lenalidomide and Rituximab for Patients with Relapsed or Refractory Mantle Cell Lymphoma - the Nordic Lymphoma Group NLG-MCL7 (VALERIA) Phase Ib-II Trial // Blood. American Society of Hematology, 2022. Vol. 140, N Supplement 1. P. 184 - 185.
114. Le Gouill S. et al. Reduced-intensity conditioning allogeneic stem cell transplantation for relapsed/refractory mantle cell lymphoma: A multicenter experience // Ann. Oncol. 2012. Vol. 23, N 10. P. 2695 - 2703.
115. Wang M. et al. KTE-X19 CAR T-Cell Therapy in Relapsed or Refractory Mantle-Cell Lymphoma // N. Engl. J. Med. 2020. Vol. 382, N 14. P. 1331 - 1342.
116. Visco C. et al. Outcomes in first relapsed-refractory younger patients with mantle cell lymphoma: results from the MANTLE-FIRST study // Leukemia. Leukemia, 2021. Vol. 35, N 3. P. 787 - 795.
117. Eyre T.A. et al. Efficacy of venetoclax monotherapy in patients with relapsed, refractory mantle cell lymphoma after Bruton tyrosine kinase inhibitor therapy // Haematologica. 2019. Vol. 104, N 2. P. e68 - e71.
118. Zhao S. et al. Efficacy of venetoclax in high risk relapsed mantle cell lymphoma (MCL) - outcomes and mutation profile from venetoclax resistant MCL patients // Am. J. Hematol. 2020. Vol. 95, N 6. P. 623 - 629.
119. McCulloch R. et al. Efficacy of R-BAC in relapsed, refractory mantle cell lymphoma post BTK inhibitor therapy // Br. J. Haematol. 2020. P. 1 - 5.
120. McCulloch R. et al. Ibrutinib for mantle cell lymphoma at first relapse: a United Kingdom real-world analysis of outcomes in 211 patients // Br. J. Haematol. Br J Haematol, 2021. Vol. 193, N 2. P. 290 - 298.
121. Martin P. et al. Postibrutinib outcomes in patients with mantle cell lymphoma // Blood. Blood, 2016. Vol. 127, N 12. P. 1559 - 1563.
122. Jain P. et al. Outcomes of relapsed mantle cell lymphoma patients after discontinuing acalabrutinib // Am. J. Hematol. Am J Hematol, 2021. Vol. 96, N 5. P. E137 - E140.
123. Dietrich S. et al. Outcome and prognostic factors in patients with mantle-cell lymphoma relapsing after autologous stem-cell transplantation: a retrospective study of the European Group for Blood and Marrow Transplantation (EBMT) // Ann. Oncol. 2014. Vol. 25, N 5. P. 1053 - 1058.
124. Wang M. et al. Long-Term Follow-up of Acalabrutinib Monotherapy in Patients with Relapsed/Refractory Mantle Cell Lymphoma // Blood. American Society of Hematology, 2018. Vol. 132, N Supplement 1. P. 2876 - 2876.
125. Song Y. et al. ZANUBRUTINIB IN PATIENTS WITH RELAPSED/REFRACTORY MANTLE CELL LYMPHOMA // Hematol. Oncol. John Wiley & Sons, Ltd, 2019. Vol. 37. P. 45 - 46.
126. Wang M. et al. Lenalidomide in combination with rituximab for patients with relapsed or refractory mantle-cell lymphoma: a phase 1/2 clinical trial // Lancet. Oncol. Lancet Oncol, 2012. Vol. 13, N 7. P. 716 - 723.
127. Goy A. et al. Single-agent lenalidomide in patients with mantle-cell lymphoma who relapsed or progressed after or were refractory to bortezomib: Phase II MCL-001 (EMERGE) study // J. Clin. Oncol. 2013. Vol. 31, N 29. P. 3688 - 3695.
128. Witzig T.E. et al. Long-term analysis of phase II studies of single-agent lenalidomide in relapsed/refractory mantle cell lymphoma // Am. J. Hematol. Am J Hematol, 2017. Vol. 92, N 10. P. E575 - E583.
129. Robinson K.S. et al. Phase II multicenter study of bendamustine plus rituximab in patients with relapsed indolent B-cell and mantle cell non-Hodgkin's lymphoma // J. Clin. Oncol. J Clin Oncol, 2008. Vol. 26, N 27. P. 4473 - 4479.
130. Rummel M. et al. Bendamustine plus rituximab versus fludarabine plus rituximab for patients with relapsed indolent and mantle-cell lymphomas: a multicentre, randomised, open-label, non-inferiority phase 3 trial. // Lancet. Oncol. 2016. Vol. 17, N 1. P. 57 - 66.
131. Fisher R.I. et al. Multicenter phase II study of bortezomib in patients with relapsed or refractory mantle cell lymphoma // J. Clin. Oncol. J Clin Oncol, 2006. Vol. 24, N 30. P. 4867 - 4874.
132. Goy A. et al. Bortezomib in patients with relapsed or refractory mantle cell lymphoma: updated time-to-event analyses of the multicenter phase 2 PINNACLE study // Ann. Oncol. Off. J. Eur. Soc. Med. Oncol. Ann Oncol, 2009. Vol. 20, N 3. P. 520 - 525.
133. Sawalha Y. et al. A multicenter analysis of the outcomes with venetoclax in patients with relapsed mantle cell lymphoma // BLOOD Adv. The American Society of Hematology, 2023. Vol. 7, N 13. P. 2983 - 2993.
134. Tam C.S. et al. Mature results of the M.D. Anderson Cancer Center risk-adapted transplantation strategy in mantle cell lymphoma // Blood. 2009. Vol. 113, N 18. P. 4144 - 4152.
135. Maris M.B. et al. Allogeneic hematopoietic cell transplantation after fludarabine and 2 Gy total body irradiation for relapsed and refractory mantle cell lymphoma // Blood. 2004. Vol. 104, N 12. P. 3535 - 3542.
136. Marangon M. et al. Allogeneic Stem Cell Transplantation in Mantle Cell Lymphoma in the Era of New Drugs and CAR-T Cell Therapy // Cancers (Basel). Cancers (Basel), 2021. Vol. 13, N 2. P. 1 - 21.
137. Барях Е.А., Мякова Н.В., Поддубная И.В. Профилактика и лечение синдрома лизиса опухоли // Российские клинические рекомендации по диагностике и лечению злокачественных лимфопролиферативных заболеваний; под ред. И.В. Поддубной, В.Г. Савченко. 2018. P. 251 - 253.
138. Барях Е.А. et al. Лейкоз/лимфома Беркитта: клинические особенности, диагностические критерии, терапевтическая тактика // Клиническая онкогематология. Фундаментальные исследования и клиническая практика. 2010. Vol. 3, N 2. P. 138 - 143.
139. Троицкая В.В. et al. Гиперлейкоцитоз, профилактика и лечение синдрома лизиса опухоли у пациентов с гематологическими заболеваниями // Сопроводительная терапия при лечении заболеваний системы крови. Под редакцией Е.Н. Паровичниковой, Г.М. Галстян. 2024. P. 35 - 59.
140. Narum S., Westergren T., Klemp M. Corticosteroids and risk of gastrointestinal bleeding: A systematic review and meta-analysis // BMJ Open. 2014. Vol. 4, N 5. P. e004587.
141. Burget D.W., Chiverton S.G., Hunt R.H. Is there an optimal degree of acid suppression for healing of duodenal ulcers? A model of the relationship between ulcer healing and acid suppression // Gastroenterology. Gastroenterology, 1990. Vol. 99, N 2. P. 345 - 351.
142. Ивашкин В.Т. et al. Диагностика и лечение язвенной болезни у взрослых (Клинические рекомендации Российской гастроэнтерологической ассоциации, Российского общества колоректальных хирургов и Российского эндоскопического общества). // Российский журнал гастроэнтерологии, гепатологии, колопроктологии. 2020. Vol. 30, N 1. P. 49 - 70.
143. Scally B. et al. Effects of gastroprotectant drugs for the prevention and treatment of peptic ulcer disease and its complications: a meta-analysis of randomised trials // Lancet Gastroenterol. Hepatol. Elsevier Ltd, 2018. Vol. 3, N 4. P. 231 - 241.
144. Владимирова Л.Ю. et al. Практические рекомендации по профилактике и лечению тошноты и рвоты у онкологических больных // Практические рекомендации Российского общества клинической онкологии. Лекарственное лечение злокачественных опухолей. Поддерживающая терапия в онкологии. 2018. P. 502 - 511.
145. Navari R.M., Gray S.E., Kerr A.C. Olanzapine versus aprepitant for the prevention of chemotherapy-induced nausea and vomiting: a randomized phase III trial // J. Support. Oncol. J Support Oncol, 2011. Vol. 9, N 5. P. 188 - 195.
146. Navari R.M., Aapro M. Antiemetic Prophylaxis for Chemotherapy-Induced Nausea and Vomiting // N. Engl. J. Med. New England Journal of Medicine (NEJM/MMS), 2016. Vol. 374, N 14. P. 1356 - 1367.
147. Roy V. et al. Hematopoietic Growth Factors. NCCN Guidelines. Ver 1.2022. 2022.
148. SPIRIN M., GALSTYAN G., DROKOV M. Central venous access in lymphoma patients (pts) with superior vena cava syndrome (SVCS) // INTENSIVE CARE Med. Exp. 2019. Vol. 7, N Suppl. 3:001341. P. 388 - 389.
149. Константинова Т.С., Клясова Г.А., Капланов К.Д. Лечение и профилактика инфекционных осложнений у пациентов с лимфопролиферативными заболеваниями. // Российские клинические рекомендации по диагностике и лечению злокачественных лимфопролиферативных заболеваний; под ред. И.В. Поддубной, В.Г. Савченко. 2018. P. 289 - 311.
150. Srivastava S., Wood P. Secondary antibody deficiency-causes and approach to diagnosis // Clin. Med. J. R. Coll. Physicians London. 2016.
151. Сомонова О.В. et al. Практические рекомендации по профилактике и лечению тромбоэмболических осложнений у онкологических больных // Злокачественные опухоли: Практические рекомендации RUSSCO. 2021. Vol. 11, N 3S2. P. 47.
152. Lyman G.H. et al. American Society of Hematology 2021 guidelines for management of venous thromboembolism: prevention and treatment in patients with cancer // Blood Adv. Blood Adv, 2021. Vol. 5, N 4. P. 927 - 974.
153. Семиглазова Т.Ю. et al. Практические рекомендации по лечению и профилактике мукозитов // Злокачественные опухоли: Практические рекомендации RUSSCO. 2021. Vol. 11, N 3s2. P. 51.
154. Peterson D.E., Bensadoun R.J., Roila F. Management of oral and gastrointestinal mucositis: ESMO Clinical Practice Guidelines // Ann. Oncol. Off. J. Eur. Soc. Med. Oncol. Ann Oncol, 2011. Vol. 22 Suppl 6, N Suppl 6.
155. Сытов А.В., Лейдерман И.Н., Ломидзе С.В., Нехаев И.В. Х.А.Ж. Практические рекомендации по нутритивной поддержке онкологических больных // RUSSCO. 2017. P. 524 - 532.
156. de van der Schueren M.A.E. et al. Systematic review and meta-analysis of the evidence for oral nutritional intervention on nutritional and clinical outcomes during chemo(radio)therapy: current evidence and guidance for design of future trials // Ann. Oncol. Off. J. Eur. Soc. Med. Oncol. Ann Oncol, 2018. Vol. 29, N 5. P. 1141 - 1153.
157. Oktay K. et al. Fertility Preservation in Patients With Cancer: ASCO Clinical Practice Guideline Update // J. Clin. Oncol. J Clin Oncol, 2018. Vol. 36, N 19. P. 1994 - 2001.
158. Meirow D., Nugent D. The effects of radiotherapy and chemotherapy on female reproduction // Hum. Reprod. Update. 2001. Vol. 7, N 6. P. 535 - 543.
159. Галстян Г.М. Инфузионная терапия у пациентов с гематологическими заболеваниями // Сопроводительная терапия при лечении заболеваний системы крови. Под редакцией Е.Н. Паровичниковой, Г.М. Галстян. 2024. P. 495 - 501.
160. Камельских Д.В. et al. Трансфузии донорской крови и (или) ее компонентов у взрослых пациентов с гематологическими заболеваниями. // Сопроводительная терапия при лечении заболеваний системы крови. Под редакцией Е.Н. Паровичниковой, Г.М. Галстяна. ИД "Практика". 2024. P. 387 - 407.
161. Галстян Г.М., Спирин М.В. Сосудистый доступ в гематологии // ИД "Практика." 2021. P. 232.
162. Воробьев А.И. et al. Критические состояния при гемобластозах (типичные формы и выживаемость в условиях отделения реанимации). // Терапевтический архив. 1993. Vol. 65, N 7. P. 3 - 6.
163. Галстян Г.М., Городецкий В.М. Опыт работы отделения реанимации и интенсивной терапии ФГБУ ГНЦ МЗиСР РФ // Клиническая онкогематология. 2011. Vol. 4, N 1. P. 75 - 78.
164. Cheson B.D. et al. Revised response criteria for malignant lymphoma // Journal of Clinical Oncology. 2007. Vol. 25, N 5. P. 579 - 586.
165. Paul K.L. Rehabilitation and exercise considerations in hematologic malignancies. // Am. J. Phys. Med. Rehabil. 2011. Vol. 90, N 5 Suppl 1. P. S88 - 94.
166. Yelvington B.J. Subcutaneous Rituximab in Follicular Lymphoma, Chronic Lymphocytic Leukemia, and Diffuse Large B-Cell Lymphoma. // J. Adv. Pract. Oncol. Harborside Press, 2018. Vol. 9, N 5. P. 530 - 534.
167. Davies A. et al. Subcutaneous Rituximab for the Treatment of B-Cell Hematologic Malignancies: A Review of the Scientific Rationale and Clinical Development // Advances in Therapy. Springer Healthcare, 2017. Vol. 34, N 10. P. 2210 - 2231.
168. Garcia-Munoz R. et al. Safety of switching from intravenous to subcutaneous rituximab during first-line treatment of patients with non-Hodgkin lymphoma: the Spanish population of the MabRella study // Br. J. Haematol. Blackwell Publishing Ltd, 2020. Vol. 188, N 5. P. 661 - 673.
169. Macdonald D. et al. A canadian perspective on the subcutaneous administration of rituximab in non-Hodgkin lymphoma // Current Oncology. Multimed Inc., 2017. Vol. 24, N 1. P. 33 - 39.
170. Delarue R. et al. CHOP and DHAP plus rituximab followed by autologous stem cell transplantation in mantle cell lymphoma: A phase 2 study from the Groupe d'Etude des Lymphomes de l'Adulte // Blood. 2013. Vol. 121, N 1. P. 48 - 53.
171. Geisler C.H. et al. Long-term progression-free survival of mantle cell lymphoma after intensive front-line immunochemotherapy with in vivo-purged stem cell rescue: A nonrandomized phase 2 multicenter study by the Nordic Lymphoma Group // Blood. 2008. Vol. 112, N 7. P. 2687 - 2693.
172. Dreyling M., Ferrero S., Hermine O. How to manage mantle cell lymphoma // Leukemia. Nature Publishing Group, 2014. Vol. 28, N 11. P. 2117 - 2130.
173. Sawalha Y. et al. Ef fi cacy of Standard Dose R-CHOP Alternating With R-HDAC Followed by Autologous Hematopoietic Cell Transplantation as Initial Therapy of Mantle Cell Lymphoma, a Single-Institution Experience // Clin. Lymphoma, Myeloma Leuk. Elsevier Inc., 2017. P. 1 - 8.
174. Olivieri A. et al. Proposed definition of "poor mobilizer" in lymphoma and multiple myeloma: An analytic hierarchy process by ad hoc working group Gruppo ItalianoTrapianto di Midollo Osseo // Bone Marrow Transplant. Bone Marrow Transplant, 2012. Vol. 47, N 3. P. 342 - 351.
175. Yang B.B., Kido A. Pharmacokinetics and pharmacodynamics of pegfilgrastim // Clinical Pharmacokinetics. Clin Pharmacokinet, 2011. Vol. 50, N 5. P. 295 - 306.
176. Costa L.J. et al. Pegfilgrastim-versus filgrastim-based autologous hematopoietic stem cell mobilization in the setting of preemptive use of plerixafor: Efficacy and cost analysis // Transfusion. Transfusion, 2012. Vol. 52, N 11. P. 2375 - 2381.
177. Афанасьева О.И., Воинов В.А. Г.Ю.С. Экстракорпоральная гемокоррекция: терминология, языковые соответствия. СПб, 2016. P. 7 - 15.
178. Sutherland D.R. et al. The ISHAGE guidelines for CD34+ cell determination by flow cytometry // Journal of Hematotherapy and Stem Cell Research. J Hematother, 1996. Vol. 5, N 3. P. 213 - 226.
179. Enric Carreras D.C., Mohty Mohamad K.N. Hematopoietic Stem Cell Transplantation and Cellular Therapies. 2019. 702 p.
180. Frankiewicz A. et al. Comparable safety profile of BeEAM (bendamustine, etoposide, cytarabine, melphalan) and BEAM (carmustine, etoposide, cytarabine, melphalan) as conditioning before autologous haematopoietic cell transplantation. // Contemp. Oncol. (Poznan, Poland). Termedia Publishing, 2018. Vol. 22, N 2. P. 113 - 117.
181. Caballero M.D. et al. BEAM chemotherapy followed by autologous stem cell support in lymphoma patients: analysis of efficacy, toxicity and prognostic factors // Bone Marrow Transplant. Bone Marrow Transplant, 1997. Vol. 20, N 6.
182. Galieni P. et al. Modified BEAM as a conditioning regimen for mantle cell lymphoma patients undergoing autologous hematopoietic stem cell transplantation // Ther. Adv. Hematol. 2024. Vol. 15. P. 1 - 4.
183. Mills W. et al. BEAM chemotherapy and autologous bone marrow transplantation for patients with relapsed or refractory non-Hodgkin's lymphoma. // J. Clin. Oncol. J Clin Oncol, 1995. Vol. 13, N 3. P. 588 - 595.
184. Colita A. et al. LEAM vs. BEAM vs. CLV Conditioning Regimen for Autologous Stem Cell Transplantation in Malignant Lymphomas. Retrospective Comparison of Toxicity and Efficacy on 222 Patients in the First 100 Days After Transplant, On Behalf of the Romanian Society for Bon // Front. Oncol. 2019. Vol. 9, N September. P. 1 - 10.
185. Sharma A. et al. Comparison of BEAM vs. LEAM regimen in autologous transplant for lymphoma at AIIMS // Springerplus. 2013. Vol. 2, N 1. P. 1 - 6.
186. Perz J.B. et al. LACE-conditioned autologous stem cell transplantation for relapsed or refractory Hodgkin's lymphoma: treatment outcome and risk factor analysis in 67 patients from a single centre. // Bone Marrow Transplant. Bone Marrow Transplant, 2007. Vol. 39, N 1. P. 41 - 47.
187. Ramzi M. et al. Autologous noncryopreserved hematopoietic stem cell transplant with CEAM as a modified conditioning regimen in patients with Hodgkin lymphoma: a single-center experience with a new protocol. // Exp. Clin. Transplant. Exp Clin Transplant, 2012. Vol. 10, N 2. P. 163 - 167.
188. Visani G. et al. XRCC1 399GG genotype predicts significantly longer overall survival in resistant lymphoma patients treated with Benda-EAM and ASCT // Bone Marrow Transplant. Nature Publishing Group, 2020. Vol. 55, N 4. P. 818 - 820.
189. Visani G. et al. BeEAM (bendamustine, etoposide, cytarabine, melphalan) before autologous stem cell transplantation is safe and effective for resistant/relapsed lymphoma patients. // Blood. 2011. Vol. 118, N 12. P. 3419 - 3425.
190. Шкляев С.С., Павлов В.В. Лимфома Ходжкина и "новый старый" бендамустин // Клиническая онкогематология. 2013. Vol. 6, N 2. P. 139 - 147.
191. Keil F. et al. BendaEAM versus BEAM as conditioning regimen for ASCT in patients with relapsed lymphoma (BEB): a multicentre, randomised, phase 2 trial // Lancet. Elsevier Ltd, 2023. Vol. 66. P. 102318.
192. Conn H.O., Poynard T. Corticosteroids and peptic ulcer: meta-analysis of adverse events during steroid therapy. // J. Intern. Med. J Intern Med, 1994. Vol. 236, N 6. P. 619 - 632.
193. Протоколы трансплантации аллогенных гепомоэтических стволовых клеток. Под ред. В.Г. Савченко. М.: Практика, 2020. 320 p.
194. Bonfim C. et al. Bone Marrow Transplantation (BMT) for heavily Transfused Patients (pts) with Severe Aplastic Anemia (SAA): 147 pts treated at the same institution with Busulfan (BU) + Cyclophosphamide (CY) // Biol. Blood Marrow Transplant. Elsevier, 2006. Vol. 12, N 2. P. 28.
195. de Latour R.P., Risitano A.M., Dufour C. Severe Aplastic Anemia and PNH // The EBMT Handbook: Hematopoietic Stem Cell Transplantation and Cellular Therapies. 7th ed. / ed. Carreras E. et al. Springer, 2019. P. 579 - 587.
196. Michonneau D., Socie G. GVHD Prophylaxis (Immunosuppression) // The EBMT Handbook: Hematopoietic Stem Cell Transplantation and Cellular Therapies. 7th ed. / ed. Carreras E. et al. Springer, 2019. P. 177 - 183.
197. Nagler A., Shimoni A. Conditioning // The EBMT Handbook: Hematopoietic Stem Cell Transplantation and Cellular Therapies. 7th ed. / ed. Carreras E. et al. Springer, 2019. P. 99 - 109.
198. Гаврилина О.А. et al. Терапия T-клетками с химерным антигенным рецептором взрослых больных B-клеточными лимфопролиферативными заболеваниям // Гематология и трансфузиология. 2022. Vol. 6, N 1. P. 8 - 28.
199. Wang M. et al. KTE-X19 CAR T-Cell therapy in relapsed or refractory mantle-cell lymphoma // N. Engl. J. Med. 2020. Vol. 382, N 14. P. 1331 - 1342.
200. Schubert M. et al. Side-effect management of chimeric antigen receptor (CAR) T-cell therapy // Ann. Oncol. Elsevier Ltd., 2021. Vol. 32, N 1. P. 34 - 48.
201. Santomasso B.D. et al. Management of Immune-Related Adverse Events in Patients Treated With Chimeric Antigen Receptor T-Cell Therapy: ASCO Guideline abstract // J. Clin. Oncol. 2021. Vol. 39, N 35. P. 3978 - 3992.
202. Strati P. et al. Clinical e ffi cacy of anakinra to mitigate CAR T-cell therapy - associated toxicity in large B-cell lymphoma // Blood Adv. 2020. Vol. 4, N 13. P. 3123 - 3127.
203. Christian H. Geisler, Arne Kolstad, Anna Laurell, Riikka Ra"ty, Mats Jerkeman, Mikael Eriksson, Marie Nordstro"m, Eva Kimby, Anne Marie Boesen, Herman Nilsson-Ehle, Outi Kuittinen, Grete F. Lauritzsen, Elisabeth Ralfkiaer, Mats Ehinger, Christer Sundstro"m and E.E. The Mantle Cell Lymphoma International Prognostic Index (MIPI) is superior to the International Prognostic Index (IPI) in predicting survival following intensive first-line immunochemotherapy and autologous stem cell transplantation (ASCT) // Nat. Rev. Immonology. 2010. Vol. 3, N 8. P. 875 - 885.
204. Hoster E. et al. A new prognostic index (MIPI) for patients with advanced-stage mantle cell lymphoma // Blood. 2008. Vol. 111, N 2. P. 558 - 565.
205. Hoster E. et al. Prognostic value of Ki-67 index, cytology, and growth pattern in mantle-cell lymphoma: Results from randomized trials of the european mantle cell lymphoma network // J. Clin. Oncol. 2016. Vol. 34, N 12. P. 1386 - 1394.
206. Schaffel R. et al. Prognostic impact of proliferative index determined by quantitative image analysis and the international prognostic index in patients with mantle cell lymphoma // Ann. Oncol. 2010. Vol. 21, N 1. P. 133 - 139.
207. Oken M.M. et al. Toxicity and response criteria of the Eastern Cooperative Oncology Group // Am. J. Clin. Oncol. 1982. Vol. 5, N 6. P. 649 - 655.
208. Gratwohl A. The EBMT risk score // Bone Marrow Transplantation. Nature Publishing Group, 2012. Vol. 47, N 6. P. 749 - 756.
209. Sorror M.L. et al. Hematopoietic cell transplantation (HCT)-specific comorbidity index: a new tool for risk assessment before allogeneic HCT. // Blood. The American Society of Hematology, 2005. Vol. 106, N 8. P. 2912 - 2919.
210. Sorror M.L. et al. Prospective Validation of the Predictive Power of the Hematopoietic Cell Transplantation Comorbidity Index: A Center for International Blood and Marrow Transplant Research Study // Biol. Blood Marrow Transplant. Elsevier Inc., 2015. Vol. 21, N 8. P. 1479 - 1487.
Приложение А1
СОСТАВ РАБОЧЕЙ ГРУППЫ ПО РАЗРАБОТКЕ И ПЕРЕСМОТРУ
КЛИНИЧЕСКИХ РЕКОМЕНДАЦИЙ
1. Паровичникова Елена Николаевна - д.м.н., генеральный директор ФГБУ "НМИЦ гематологии" Минздрава России, председатель ассоциации содействия развитию гематологии и трансплантации костного мозга "Национальное гематологическое общество"
2. Поддубная Ирина Владимировна - академик РАН, заслуженный деятель образования РФ, д.м.н., профессор, зав. кафедрой онкологии и паллиативной медицины, проректор по лечебной работе и международному сотрудничеству ГБОУ ДПО РМАНПО Минздрава России, председатель Российского общества онкогематологов.
3. Звонков Евгений Евгеньевич - д.м.н., заведующий отделом лимфопролиферативных заболеваний, заведующий отделением гематологии и химиотерапии лимфом с блоком трансплантации костного мозга и гемопоэтических стволовых клеток ФГБУ "НМИЦ гематологии" Минздрава России, член Ассоциации содействия развитию гематологии и трансплантации костного мозга "Национальное гематологическое общество".
4. Тумян Гаяне Сергеевна - д.м.н., профессор, профессор кафедры онкологии и паллиативной медицины Российской медицинской академии непрерывного профессионального образования Минздрава России, ведущий научный сотрудник отделения химиотерапии гемобластозов "НМИЦ онкологии им. Н.Н. Блохина" Минздрава России, член правления Российского общества онкогематологов.
5. Фалалеева Наталья Александровна - д.м.н., зав. отделением противоопухолевого лекарственного лечения МРНЦ им. А.Ф. Цыба - филиал ФГБУ "НМИЦ радиологии" Минздрава России, член Ассоциации онкологов России и Российской Ассоциации терапевтических радиационных онкологов.
6. Королева Дарья Александровна - к.м.н., врач-гематолог отделения гематологии и химиотерапии лимфом с блоком трансплантации костного мозга и гемопоэтических стволовых клеток ФГБУ "НМИЦ гематологии" Минздрава России, член Ассоциации содействия развитию гематологии и трансплантации костного мозга "Национальное гематологическое общество".
7. Птушкин Вадим Вадимович - д.м.н., профессор, заместитель главного врача по гематологии ГБУЗ "ГКБ им. С.П. Боткина", главный внештатный специалист-гематолог Департамента здравоохранения города Москвы, член Национального гематологического общества и Российского общества онкогематологов.
8. Османов Евгений Александрович - д.м.н., профессор, зав. отделом гематологии и трансплантации костного мозга ФГБУ "НМИЦ онкологии им. Н.Н. Блохина" Минздрава России, профессор кафедры онкологии ФГАОУ ВО Первый МГМУ имени И.М. Сеченова Минздрава России, член правления Российского общества онкогематологов.
9. Байков Вадим Валентинович - д.м.н., профессор кафедры патологической анатомии, заведующий лабораторией патоморфологии НИИ детской онкологии, гематологии и трансплантологии им. Р.М. Горбачевой Первого Санкт-Петербургского государственного медицинского университета им. акад. И.П. Павлова Минздрава России, член президиума Российского общества патологоанатомов, член правления Российского общества онкогематологов.
10. Ковригина Алла Михайловна - д.б.н., профессор кафедры патологической анатомии, цитологии и молекулярной патологии Института повышения квалификации ФМБА РФ, заведующая патологоанатомическим отделением "НМИЦ гематологии" Минздрава России, член президиума Российского общества патологоанатомов, член правления Российского общества онкогематологов.
11. Михайлова Наталья Борисовна - к.м.н., руководитель отдела клинической онкологии НИИ детской онкологии, гематологии и трансплантологии им. Р.М. Горбачевой, член Российского общества онкогематологов.
12. Невольских Алексей Алексеевич - д.м.н., заместитель директора по лечебной работе МРНЦ им. А.Ф. Цыба - филиал ФГБУ "НМИЦ радиологии" Минздрава России.
13. Иванов Сергей Анатольевич - профессор РАН, д.м.н., директор МРНЦ им. А.Ф. Цыба - филиал ФГБУ "НМИЦ радиологии" Минздрава России.
14. Хайлова Жанна Владимировна - к.м.н., заместитель директора по организационно-методической работе МРНЦ им. А.Ф. Цыба - филиал ФГБУ "НМИЦ радиологии" Минздрава России.
15. Геворкян Тигран Гагикович - заместитель директора НИИ КЭР ФГБУ "НМИЦ онкологии им. Н.Н. Блохина".
Блок по трансплантации аллогенных гемопоэтических стволовых клеток
16. Паровичникова Елена Николаевна - д.м.н., генеральный директор ФГБУ "НМИЦ гематологии" Минздрава России, председатель ассоциации содействия развитию гематологии и трансплантации костного мозга "Национальное гематологическое общество".
17. Кузьмина Лариса Анатольевна - к.м.н., заведующая отделением химиотерапии гемобластозов и трансплантации костного мозга и гемопоэтических стволовых клеток ФГБУ "НМИЦ гематологии" Минздрава России.
18. Дроков Михаил Юрьевич - к.м.н., руководитель сектора научных исследований химиотерапии гемобластозов, депрессий кроветворения и трансплантации костного мозга ФГБУ "НМИЦ гематологии" Минздрава России.
19. Васильева Вера Алексеевна - к.м.н., заведующая дневным стационаром иммунохимиотерапии после трансплантации костного мозга и гемопоэтических стволовых клеток ФГБУ "НМИЦ гематологии" Минздрава России.
20. Власова Юлия Юрьевна - к.м.н., заведующая отделением трансплантации костного мозга для взрослых НИИ детской онкологии, гематологии и трансплантологии ФГБОУ ВО "Первый Санкт-Петербургский государственный медицинский университет имени академика И.П. Павлова" Министерства здравоохранения Российской Федерации.
21. Гапонова Татьяна Владимировна - д.м.н., главный внештатный специалист-трансфузиолог Министерства здравоохранения РФ, заместитель генерального директора ФГБУ "НМИЦ гематологии" Минздрава России, заведующая отделом процессинга клеток крови и криоконсервирования ФГБУ "НМИЦ гематологии" Минздрава России.
22. Грицаев Сергей Васильевич - д.м.н., руководитель Республиканского центра ТКМ ФГБУ РосНИИГТ ФМБА России.
23. Зарицкий Андрей Юрьевич - д.м.н., директор института гематологии, ФГБУ НМИЦ им. В.А. Алмазова.
24. Зюзгин Илья Сергеевич - заведующий отделением гематологии и трансплантации костного мозга ФГБУ "НМИЦ онкологии им. Н.Н. Петрова" Минздрава России.
25. Капорская Татьяна Семеновна - к.м.н., заведующая отделением гематологии с блоком трансплантации костного мозга ГБУЗ "Иркутская ордена "Знак Почета" областная клиническая больница".
26. Климко Николай Николаевич - д.м.н., профессор, заведующий кафедрой клинической микологии, аллергологии и иммунологии СЗГМУ им. И.И. Мечникова.
27. Клясова Галина Александровна - д.м.н., профессор, заведующая лабораторией клинической бактериологии, микологии и антибиотической терапии ФГБУ "НМИЦ гематологии" Минздрава России.
28. Константинова Татьяна Семеновна - к.м.н., заведующая отделением гематологии ГАУЗ СО "Свердловская областная больница N 1", главный внештатный гематолог УрФО и Свердловской области, доцент ФГБОУ ВО "Уральского Государственного Медицинского Университета" МЗ РФ.
29. Кулагин Александр Дмитриевич - д.м.н., и.о. директора НИИ детской онкологии, гематологии и трансплантологии ФГБОУ ВО "Первый Санкт-Петербургский государственный медицинский университет имени академика И.П. Павлова" Министерства здравоохранения Российской Федерации.
30. Михайлова Наталья Борисовна - к.м.н., руководитель отдела клинической онкологии НИИ детской онкологии, гематологии и трансплантологии им. Р.М. Горбачевой, член Российского общества онкогематологов.
31. Минаева Наталья Викторовна - зам. директора по лечебной работе ФГБУН КНИИ ГПК ФМБА России.
32. Моисеев Иван Сергеевич - д.м.н., зам. директора по науке НИИ детской онкологии, гематологии и трансплантологии ФГБОУ ВО "Первый Санкт-Петербургский государственный медицинский университет имени академика И.П. Павлова" Министерства здравоохранения Российской Федерации.
33. Морозова Елена Владиславовна - к.м.н., руководитель отдела гематологии, онкологии и трансплантации для взрослых НИИ детской онкологии, гематологии и трансплантологии ФГБОУ ВО "Первый Санкт-Петербургский государственный медицинский университет имени академика И.П. Павлова" Министерства здравоохранения Российской Федерации.
34. Моторин Дмитрий Васильевич - к.м.н., врач-гематолог отделения онкогематологии N 2, старший научный сотрудник ФГБУ "НМИЦ им. В.А. Алмазова" Минздрава России.
35. Петрова Галина Дмитриевна - к.м.н., заведующая отделением трансплантации костного мозга и гемопоэтических стволовых клеток отдела гематологии и трансплантации костного мозга ФГБУ "НМИЦ онкологии им Н.Н. Блохина" Минздрава России.
36. Попова Марина Олеговна - к.м.н., доцент кафедры гематологии, трансфузиологии и трансплантологии ФПО ПСПбГМУ им. И.П. Павлова.
37. Эстрина Мария Аркадьевна - к.м.н., заведующая отделением клинической трансфузиологии НИИ детской онкологии, гематологии и трансплантологии ФГБОУ ВО "Первый Санкт-Петербургский государственный медицинский университет имени академика И.П. Павлова" Министерства здравоохранения Российской Федерации.
Конфликт интересов отсутствует.
Приложение А2
МЕТОДОЛОГИЯ РАЗРАБОТКИ КЛИНИЧЕСКИХ РЕКОМЕНДАЦИЙ
Целевая аудитория данных клинических рекомендаций:
1. Врачи-гематологи.
2. Врачи-онкологи.
3. Студенты медицинских вузов.
Методология сбора доказательств:
Методы, использованные для сбора/селекции доказательств:
- поиск публикаций в специализированных периодических печатных изданиях с импакт-фактором > 0.3;
- поиск в электронных базах данных.
Базы данных, использованных для сбора/селекции доказательств:
Доказательной базой для рекомендаций являются публикации, вошедшие в Кохрайновскую библиотеку, базы данных PUBMED и MEDLINE. Глубина поиска составляла 30 лет.
Методы, использованные для анализа доказательств:
- обзоры опубликованных мета-анализов;
- систематические обзоры с таблицами доказательств.
Методы, использованные для качества и силы доказательств:
- консенсус экспертов;
- оценка значимости доказательств в соответствии с рейтинговой схемой доказательств (табл. 4, 5).
В настоящих клинических рекомендациях в скобках приведены уровни доказательности рекомендаций в соответствии со шкалами, разработанными Американским обществом клинической онкологии (ASCO) и Европейским обществом медицинской онкологии (ESMO).
Таблица 1. Шкала оценки уровней достоверности доказательств (УДД) для методов диагностики (диагностических вмешательств)
УДД
Расшифровка
1
Систематические обзоры исследований с контролем референсным методом или систематический обзор рандомизированных клинических исследований с применением метаанализа.
2
Отдельные исследования с контролем референсным методом или отдельные рандомизированные клинические исследования и систематические обзоры исследований любого дизайна, за исключением рандомизированных клинических исследований с применением метаанализа
3
Исследования без последовательного контроля референсным методом или исследования с референсным методом, не являющимся независимым от исследуемого метода или нерандомизированные сравнительные исследования, в том числе когортные исследования.
4
Несравнительные исследования, описание клинического случая.
5
Имеется лишь обоснование механизма действия или мнение экспертов.
Таблица 2. Шкала оценки уровней достоверности доказательств для методов профилактики, лечения и реабилитации (профилактических, лечебных, реабилитационных вмешательств)
Уровень достоверности доказательств
Расшифровка
1
Систематический обзор РКИ с применением метаанализа.
2
Отдельные РКИ и систематические обзоры исследований любого дизайна, за исключением РКИ, с применением метаанализа.
3
Нерандомизированные сравнительные исследования, в т.ч. когортные исследования.
4
Несравнительные исследования, описание клинического случая или серии случаев, исследования "случай-контроль".
5
Имеется лишь обоснование механизма действия вмешательства (доклинические исследования) или мнение экспертов.
Таблица 3. Шкала оценки уровней убедительности рекомендаций для методов профилактики, диагностики, лечения и реабилитации (профилактических, диагностических, лечебных, реабилитационных вмешательств)
Уровень убедительности рекомендаций
Расшифровка
A
Сильная рекомендация (все рассматриваемые критерии эффективности (исходы) являются важными, все исследования имеют высокое или удовлетворительное методологическое качество, их выводы по интересующим исходам являются согласованными).
B
Условная рекомендация (не все рассматриваемые критерии эффективности (исходы) являются важными, не все исследования имеют высокое или удовлетворительное методологическое качество и/или их выводы по интересующим исходам не являются согласованными).
C
Слабая рекомендация (отсутствие доказательств надлежащего качества, все рассматриваемые критерии эффективности (исходы) являются неважными, все исследования имеют низкое методологическое качество и их выводы по интересующим исходам не являются согласованными).
Методология валидизации рекомендаций:
Методы валидизации рекомендаций:
- внешняя экспертная оценка;
- внутренняя экспертная оценка.
Описание методики валидизации рекомендаций. Настоящие рекомендации в предварительной версии были рецензированы независимыми экспертами, которых попросили прокомментировать, насколько качественно интерпретированы доказательства и разработаны рекомендации. Также была проведена экспертная оценка изложения рекомендаций и их доступности для понимания.
Рекомендации обсуждены и одобрены ведущими специалистами профильных федеральных центров РФ и практическими врачами. Проект клинических рекомендаций был рассмотрен на совещаниях рабочей группы в 2017 - 2018 гг., на Форуме экспертов по вопросам диагностики и лечения злокачественных лимфопролиферативных заболеваний "Лимфорум", ежегодной Российской конференции с международным участием "Злокачественные лимфомы", а также в рамках IV Конгресса гематологов России.
Окончательная редакция. Для окончательной редакции и контроля качества рекомендации были повторно проанализированы членами авторского коллектива, которые пришли к заключению, что все существенные замечания и комментарии экспертов приняты во внимание, риск систематических ошибок при разработке сведен к минимуму.
Приложение А3
СПРАВОЧНЫЕ МАТЕРИАЛЫ, ВКЛЮЧАЯ СООТВЕТСТВИЕ ПОКАЗАНИЙ
К ПРИМЕНЕНИЮ И ПРОТИВОПОКАЗАНИЙ, СПОСОБОВ ПРИМЕНЕНИЯ И ДОЗ
ЛЕКАРСТВЕННЫХ ПРЕПАРАТОВ, ИНСТРУКЦИИ ПО ПРИМЕНЕНИЮ
ЛЕКАРСТВЕННОГО ПРЕПАРАТА
Приложение А3.1
РЕЖИМЫ ЛЕКАРСТВЕННОГО ЛЕЧЕНИЯ
R-BAC/R-Hd-Ara-C
R-BAC - 1, 3 циклы [33, 39, 43]
- Ритуксимаб**:
- 375 мг/м2 в/в кап., день 1 все циклы курса [166 - 169].
- #Бендамустин** 70 мг/м2 в/в кап., дни 2, 3.
- #Цитарабин** 800 мг/м2 в/в кап., дни 2 - 4 [39].
Интервалы между циклами 28 дней.
R-HD-ARA-C - 2, 4 циклы [33, 39]
- Ритуксимаб**:
- 375 мг/м2 в/в кап., день 1 все циклы курса [166 - 169].
- Цитарабин** 3000 мг/м2 x 2 р/сутки в/в кап., дни 2 - 3.
Интервалы между циклами 28 дней.
R-BAC/R-Hd-Ara-C + ибрутиниб** + #венетоклакс
#R-BAC + ибрутиниб** + #венетоклакс** [33]
- Ибрутиниб** 560 мг внутрь со 2 дня 1 цикла непрерывно (до снижения лейкоцитов ниже 2 тыс/мкл, тромбоцитов ниже 100 тыс/мкл)
- #Венетоклакс** с 15 дня 1 цикла непрерывно с еженедельным увеличением дозы с 20 мг до 400 мг (до снижения лейкоцитов ниже 2 тыс/мкл, тромбоцитов ниже 100 тым/мкл)
- Ритуксимаб**:
- 375 мг/м2 в/в кап., день 1 все циклы курса [166 - 169].
- #Бендамустин** 70 мг/м2 в/в кап., дни 2, 3 со 2 цикла (суммарно 2 цикла)
- #Цитарабин** 800 мг/м2 в/в кап., дни 2 - 4 со 2 цикла (суммарно 2 цикла) [39]
Интервалы между циклами 28 дней, ибрутиниб** и #венетоклакс** возобновляются при восстановлении количества лейкоцитов более 2 тыс/мкл, тромбоцитов более 100 тыс/мкл. При кардиальной токсичности возможна замена ибрутиниба** на акалабрутиниб** в дозе 200 мг/сутки или занубрутиниб в дозе 320 мг/сутки
R-HD-ARA-C с ибрутинибом** и #венетоклаксом** [33]
- Ибрутиниб** 560 мг внутрь со 2 дня 1 цикла непрерывно (до снижения лейкоцитов ниже 2 тыс/мкл, тромбоцитов ниже 100 тыс/мкл)
- #Венетоклакс** с 15 дня 1 цикла непрерывно с еженедельным увеличением дозы с 20 мг до 400 мг (до снижения лейкоцитов ниже 2 тыс/мкл, тромбоцитов ниже 100 тым/мкл)
- Ритуксимаб**:
- 375 мг/м2 в/в кап., день 1 все циклы курса [166 - 169].
- Ритуксимаб**:
- 375 мг/м2 в/в кап., день 1 все циклы курса [166 - 169].
- Цитарабин** 3000 мг/м2 x 2 р/сутки в/в кап., дни 2 - 3.
Интервалы между циклами 28 дней, ибрутиниб** и #венетоклакс** возобновляются при восстановлении количества лейкоцитов более 2 тыс/мкл, тромбоцитов более 100 тыс/мкл. При кардиальной токсичности возможна замена ибрутиниба** на акалабрутиниб** в дозе 200 мг/сутки или занубрутиниб в дозе 320 мг/сутки
R-CHOP [84]
- Ритуксимаб**:
- 375 мг/м2 в/в кап., день 0 или 1 все циклы курса [166 - 169].
- Доксорубицин** 50 мг/м2 в/в кап., день 1.
- Циклофосфамид** 750 мг/м2 в/в кап., день 1.
- #Винкристин** 1,4 мг/м2 (суммарно не более 2 мг) в/в, день 1.
- Преднизолон** 100 мг внутрь, дни 1 - 5.
Лечение возобновляется на 22 день.
R-CVP [82]
- Ритуксимаб**:
- 375 мг/м2 в/в кап., день 0 или 1 все циклы курса [166 - 169].
- Циклофосфамид** 750 мг/м2 в/в кап., день 1.
- #Винкристин** 1,4 мг/м2 (суммарно не более 2 мг) в/в, день 1.
- Преднизолон** 100 мг внутрь, дни 1 - 5.
Лечение возобновляется на 22 день.
RB [44]
- Ритуксимаб**:
- 375 мг/м2 в/в кап., день 0 или 1 все циклы курса [166 - 169].
- #Бендамустин** 90 мг/м2 в/в кап., дни 1, 2.
Лечение возобновляется на 29 день.
#Бендамустин** + #бортезомиб** + ритуксимаб** [93]
- Ритуксимаб**:
- 375 мг/м2 в/в кап., день 1 все циклы курса [166 - 169].
- #Бендамустин** 90 мг/м2 в/в кап., дни 1, 4.
- #Бортезомиб** 1,3 мг/м2 в/в кап., дни 1, 4, 8, 11.
Лечение возобновляется на 29 день.
VR-CAP [84]
- Ритуксимаб**:
- 375 мг/м2 в/в кап., день 0 или 1 все циклы курса [166 - 169].
- Бортезомиб** 1,3 мг/м2 п/к, дни 1, 4, 8, 11.
- Доксорубицин** 50 мг/м2 в/в кап. (короткая инфузия 20 мин), день 1.
- Циклофосфамид** 750 мг/м2 в/в кап., день 1.
- Преднизолон** 100 мг внутрь или в/в, дни 1 - 5.
Лечение возобновляется на 22 день.
R-HyperCVAD/R-HMA [68]
Циклы 1, 3, 5, 7 (HyperCVAD):
- #Циклофосфамид** 300 мг/м2 в/в каждые 12 ч, дни 1 - 3 (всего 6 введений).
- Дексаметазон** 40 мг в/в или внутрь, дни 1 - 4, 11 - 14.
- Доксорубицин** 50 мг/м2 в/в непрерывной 48-часовой инфузией в центральный катетер, дни 4 - 5 (по 25 мг/м2/сут).
- #Винкристин** 2 мг в/в, дни 4, 11.
Циклы 2, 4, 6, 8 (HMA):
- #Метотрексат** 1000 мг/м2 в/в непрерывной 24-часовой инфузией (200 мг/м2 болюсно, затем 800 мг/м2 за 24 часа) день 1.
- Цитарабин** 3 г/м2 (у пациентов старше 60 лет - 1 г/м2) в/в каждые 12 ч, дни 2 - 3 (всего 4 введения).
- Ритуксимаб** 375 мг/м2 в/в [166 - 169]), день 0 или 1 каждого цикла.
R-CHOP/R-DHAP [170]
Циклы 1, 3, 5 (R-CHOP)
- Ритуксимаб**:
- 375 мг/м2 в/в кап., день 0 или 1 все циклы курса [166 - 169].
- Доксорубицин** 50 мг/м2 в/в кап., день 1.
- Циклофосфамид** 750 мг/м2 в/в кап., день 1.
- Этопозид** 75 мг/м2 в/в, день 1.
- #Винкристин** 1,4 мг/м2 (суммарно не более 2 мг) в/в, день 1.
- Преднизолон** 40 мг/м2 внутрь, дни 1 - 5.
Циклы 2, 4, 6 (R-DHAP)
- Ритуксимаб**:
- 375 мг/м2 в/в кап., день 1 [166 - 169].
- #Цисплатин** 100 мг/м2 в/в постоянная инфузия за 24 часа (при почечной недостаточности #цисплатин** заменяется на #оксалиплатин** 120 мг/м2 за 6 ч).
- Цитарабин** 2000 мг/м2 2 раза в день, день 2 (всего 2 введения).
- Дексаметазон** 40 мг в/в, дни 1 - 4.
Лечение возобновляется на 22 день или после восстановления показателей периферической крови.
R-CHOP/R-DHAP + ибрутиниб** (TRIANGLE)
Циклы 1, 2, 3 (R-CHOP + ибрутиниб**)
- Ритуксимаб**:
- 375 мг/м2 в/в кап., день 0 или 1 все циклы курса [166 - 169].
- Доксорубицин** 50 мг/м2 в/в кап., день 1.
- Циклофосфамид** 750 мг/м2 в/в кап., день 1.
- #Винкристин** 1,4 мг/м2 (суммарно не более 2 мг) в/в, день 1.
- Преднизолон** 40 мг/м2 внутрь, дни 1 - 5.
- Ибрутиниб** 560 мг/сутки внутрь, дни 1 - 10.
Циклы 3, 4, 5 (R-DHAP)
- Ритуксимаб**:
- 375 мг/м2 в/в кап., день 1 [166 - 169].
- #Цисплатин** 100 мг/м2 в/в постоянная инфузия за 24 часа (при почечной недостаточности #цисплатин** заменяется на #оксалиплатин** 120 мг/м2 за 6 ч).
- Цитарабин** 2000 мг/м2 2 раза в день, день 2 (всего 2 введения).
- Дексаметазон** 40 мг в/в, дни 1 - 4.
Лечение возобновляется на 22 день или после восстановления показателей периферической крови. После завершения индукционного этапа проводится поддерживающая терапия ибрутинибом** в дозе 560 мг/сутки внутрь непрерывно до 2 лет, возможно в сочетании с ритуксимабом** в дозе 375 мг/м2 каждые 2 месяца в течение 3 лет.
R-MaxiCHOP/R-HAD [171]
Циклы 1, 3, 5, (R-MaxiCHOP)
- Ритуксимаб**:
- 375 мг/м2 в/в кап., день 0 или 1 все циклы курса [166 - 169].
- #Циклофосфамид** 1200 мг/м2 в/в, день 1.
- #Доксорубицин** 75 мг/м2 в/в, день 1.
- #Винкристин** 2 мг в/в, день 1.
- Преднизолон** 100 мг в/в или внутрь, дни 1 - 5.
Циклы 2, 4, 6 (R-HAD)
- Ритуксимаб**:
- 375 мг/м2 в/в кап., день 1 [166 - 169].
- Цитарабин** 3000 мг/м2 (у пациентов старше 60 лет - 2 г/м2) в/в каждые 12 ч, дни 2 - 3 (всего 4 введения).
- Дексаметазон** 40 мг в/в, дни 1 - 4.
Лечение возобновляется на 22 день или после восстановления показателей периферической крови, проводится 6 - 8 курсов терапии.
R-CHOP/R-HAD [171, 173, 174]
Циклы 1, 3, 5, 7 (R-CHOP)
- Ритуксимаб**:
- 375 мг/м2 в/в кап., день 0 или 1 все циклы курса [166 - 169].
- Доксорубицин** 50 мг/м2 в/в кап., день 1.
- Циклофосфамид** 750 мг/м2 в/в кап., день 1.
- #Винкристин** 1,4 мг/м2 (суммарно не более 2 мг) в/в, день 1.
- Преднизолон** 40 мг/м2 внутрь, дни 1 - 5.
Циклы 2, 4, 6, 8 (R-HAD)
- Ритуксимаб**:
- 375 мг/м2 в/в кап., день 1 [166 - 169].
- Цитарабин** 3000 мг/м2 (при концентрации креатинина в сыворотке более 150 мкмоль/л и у пациентов старше 60 лет - 2000 мг/м2) в/в каждые 12 ч, дни 2 - 3 (всего 4 введения).
- Дексаметазон** 40 мг в/в, дни 1 - 4.
Лечение возобновляется на 22 день или после восстановления показателей периферической крови, проводится 6 - 8 курсов терапии.
R-HAD + B [57]
- Ритуксимаб**:
- 375 мг/м2 в/в кап., день 0 или 1 все циклы курса [166 - 169].
- Цитарабин** 2000 мг/м2 (у пациентов старше 60 лет - 1000 мг/м2) в/в, дни 2 - 3.
- #Бортезомиб** 1,5 мг/м2 в/в, дни 1, 4.
- Дексаметазон** 40 мг в/в, дни 1 - 4.
Лечение возобновляется на 22 день
R-GemOx
- Ритуксимаб**:
- 375 мг/м2 в/в кап., день 0 или 1 все циклы курса [166 - 169].
- #Гемцитабин** 1000 мг/м2 в/в кап., день 1.
- #Оксалиплатин** 100 мг/м2 в/в кап., день 2.
Лечение возобновляется на 14 день.
R-GIFOX [105]
- Ритуксимаб**:
- 375 мг/м2 в/в кап., день 1 все циклы курса [166 - 169]
- #Гемцитабин** 1000 мг/м2 в/в кап., день 2.
- #Оксалиплатин** 130 мг/м2 в/в кап., день 3.
- Ифосфамид** 5000 мг/м2 в/в кап. (с месной**), день 3 в виде 24-часовой однократной инфузии у пациентов в возрасте младше 66 лет, или фракционированной в течение 3 дней (дни 3 - 5) у пациентов в возрасте > 65 лет.
PEPC [64].
- Преднизолон** 20 мг внутрь.
- #Циклофосфамид** 50 мг внутрь.
- Этопозид** 50 мг внутрь.
- #Прокарбазин** 100 мг/м2 внутрь.
При режиме PEPC препараты принимаются ежедневно до снижения уровня лейкоцитов ниже 3 x 109/л. Прием возобновляется после восстановления показателей крови в ежедневном режиме, через день или в фракционированном режиме (5 дней в неделю, 2 дня перерыв) в зависимости от индивидуальной переносимости. Ежедневная доза препаратов всегда остается постоянной, возможно только изменение количества дней в неделю, в которые принимаются препараты.
Монотерапия ибрутинибом** [49]
Ибрутиниб** 560 мг в сутки внутрь (4 капсулы). Принимается через 2 часа после и за 1 час до приема пищи. Запивается стаканом воды. 4 капсулы принимаются вместе. При возникновении осложнений лучше временно снижать дозу препарата, а не отменять его целиком. При необходимости отмены препарата следует возобновить его прием в течение 7 дней. Применяется ежедневно до прогрессирования заболевания или недопустимого токсического действия
Монотерапия акалабрутинибом** [96]
Акалабрутиниб** 200 мг в сутки, по 1 капсуле (100 мг) 2 раза в день независимо от приема пищи. Применяется ежедневно до прогрессии заболевания или развития непереносимой токсичности.
Монотерапия занубрутинибом [99]
Занубрутиниб 320 мг в сутки, по 2 капсулы (160 мг) 1 раз в день независимо от приема пищи. Применяется ежедневно до прогрессии заболевания или развития непереносимой токсичности.
Ибрутиниб** + ритуксимаб** [103]
- Ритуксимаб** - один раз в неделю в течение 4 недель, затем 1 раз в 28 дней в течение 2 лет:
- 375 мг/м2 в/в кап., день 1 все циклы курса [166 - 169]
- Ибрутиниб** 560 мг в сутки внутрь (4 капсулы). Принимается через 2 часа после и за 1 час до приема пищи. Запивается стаканом воды. 4 капсулы принимаются вместе. При возникновении осложнений лучше временно снижать дозу препарата, а не отменять его целиком. При необходимости отмены препарата следует возобновить его прием в течение 7 дней. Применяется ежедневно до прогрессирования заболевания или недопустимого токсического действия.
Ибрутиниб** + ритуксимаб** + #венетоклакс** [33] для больных с мутациями в гене TP53.
- Ритуксимаб** - один раз в месяц в течение 12 недель:
- 375 мг/м2 в/в кап., день 1 все циклы курса [166 - 169]
- Ибрутиниб** 560 мг в сутки внутрь (4 капсулы) со 2 дня. Принимается через 2 часа после и за 1 час до приема пищи. Запивается стаканом воды. 4 капсулы принимаются вместе. При возникновении осложнений лучше временно снижать дозу препарата, а не отменять его целиком. При необходимости отмены препарата следует возобновить его прием в течение 7 дней. Применяется ежедневно до прогрессирования заболевания или недопустимого токсического действия.
- #Венетоклакс** с 15 дня внутрь с еженедельным увеличением дозы от 20 мг до 400 мг (20 - 50 - 100 - 200 - 400 мг) 1 раз в день примерно в одно и то же время, во время еды. При возникновении осложнений лучше временно снижать дозу препарата, а не отменять его целиком. При необходимости отмены препарата следует возобновить его прием в течение 7 дней. Применяется ежедневно до прогрессирования заболевания или недопустимого токсического действия.
Ибрутиниб** + ритуксимаб** + #венетоклакс** [33] для терапии Р/Р ЛКМ.
- Ритуксимаб** - один раз в неделю в течение 4 недель, затем 1 раз в 28 дней в течение 2 лет:
- 375 мг/м2 в/в кап., день 1 все циклы курса [166 - 169]
- Ибрутиниб** 560 мг в сутки внутрь (4 капсулы). Принимается через 2 часа после и за 1 час до приема пищи. Запивается стаканом воды. 4 капсулы принимаются вместе. При возникновении осложнений лучше временно снижать дозу препарата, а не отменять его целиком. При необходимости отмены препарата следует возобновить его прием в течение 7 дней. Применяется ежедневно в течение 12 недель.
- #Венетоклакс** с 15 дня внутрь с еженедельным увеличением дозы от 20 мг до 400 мг (20 - 50 - 100 - 200 - 400 мг) 1 раз в день примерно в одно и то же время, во время еды. При возникновении осложнений лучше временно снижать дозу препарата, а не отменять его целиком. При необходимости отмены препарата следует возобновить его прием в течение 7 дней. Применяется ежедневно в течение 12 недель.
Монотерапия леналидомидом** [106]
- Леналидомид** 25 мг внутрь, дни 1 - 21
Лечение возобновляется на 29 день, проводится до прогрессирования заболевания или недопустимого токсического действия
#Леналидомид** + ритуксимаб** [107]
- #Леналидомид** 25 мг ежедневно, до, во время и после применения ритуксимаба**, до прогрессирования заболевания или недопустимого токсического действия
- Ритуксимаб** 375 мг/м2 в/в кап. 4 еженедельных введения, после двух 28-дневных циклов #леналидомида** (после 8 недель приема #леналидомида**)
Приложение А3.2
ОСНОВНЫЕ РЕАКЦИИ И ОСЛОЖНЕНИЯ, СВЯЗАННЫЕ С ТРАНСФУЗИЕЙ
(ПЕРЕЛИВАНИЕМ) КОМПОНЕНТОВ ДОНОРСКОЙ КРОВИ
Таблица 3.2.1. Основные реакции и осложнения, связанные с трансфузией (переливанием) компонентов донорской крови
Реакция (осложнение)
Причина
Лечение
Обязательные и дополнительные лабораторные и инструментальные исследования <*>
Острая сердечно-сосудистая недостаточность, отек легких (синдром TACO, от transfusion associated circulatory overload)
Перегрузка объемом
Симптоматическая терапия отека легких
Острое обусловленное трансфузией повреждение легких (синдром TRALI, от transfusion-related acute lung injury)
Наличие донорских антилейкоцитарных антител в крови реципиента
Глюкокортикоиды Симптоматическая терапия отека легких
Обязательные: прицельная рентгенография органов грудной клетки
Дополнительные: определение содержания антилейкоцитарных антител, определение содержания антител к цитоплазме нейтрофилов в крови
Одышка, связанная с трансфузией (синдром TAD, от transfusion-associated dyspnea)
Острый респираторный дистресс-синдром, развивающийся в течение 24 часов после трансфузии
Симптоматическая терапия
Аллергические реакции (крапивница, анафилактический шок и др.)
Крапивница: наличие антител к белкам плазмы
Антигистаминные средства системного действия (клемастин, 2%, 2 мг, или другой препарат с аналогичным действием)
Анафилактический шок: первичный иммунодефицит IgA у реципиента
Противошоковая терапия
Дополнительные: оценка уровня сывороточного IgA у реципиента
Пострансфузионная артериальная гипотония (HTR, от post-transfusion hypotension)
Сосудистая реакция, обусловленная выбросом брадикинина
Симптоматическая терапия, в тяжелых случаях - применение кардиотонических средств, кроме сердечных гликозидов
Гипертермическая (фебрильная) негемолитическая реакция (FNHTR, от febrile non-hemolytic transfusion reaction)
Секреция цитокинов иммунокомпетентными клетками, сопровождающаяся повышением температуры тела реципиента выше 38 °C
Антигистаминные средства системного действия (клемастин 2%, 2 мг, или другой препарат с аналогичным действием)
Наркотические анальгетики
Глюкокортикоиды
Обязательные: микробиологическое (культуральное) исследование крови на стерильность;
Дополнительные: определение содержания антилейкоцитарных антител, определение содержания антитромбоцитарных антител, определение содержания антител к цитоплазме нейтрофилов в крови
Острый гемолиз (AHTR, от acute hemolytic transfusion reaction)
Иммунная реакция: наличие у реципиента антител к аллоантигенам эритроцитов донора (ABO, резус-фактор и другая несовместимость)
Глюкокортикоиды
Форсированный диурез проводится до купирования клинических проявлений гемолиза
Контроль АД, ЦВД, объема и цвет мочи
При неэффективности консервативной терапии или анурии - плазмаферез и гемодиализ
Обязательные: исследование уровня свободного гемоглобина в плазме крови, исследование уровня свободного и связанного билирубина в крови, обнаружение гемоглобина в моче, определение гемосидерина в моче
Дополнительные: прямой антиглобулиновый тест (прямая проба Кумбса)
Неиммунная реакция: разрушение эритроцитов донора вследствие нарушения температурного режима или сроков хранения, несоблюдения правил подготовки к переливанию, смешивания с гипотоническим или гипертоническим растворами
Обязательные: исследование уровня свободного гемоглобина в плазме крови, исследование уровня свободного и связанного билирубина в крови, обнаружение гемоглобина в моче, определение гемосидерина в моче
Отсроченный гемолиз (DHTR, от delayed hemolytic transfusion reaction)
Внутриклеточный (тканевый) гемолиз в результате трансфузии несовместимых по аллоантигенам эритроцитов донора
Аллоиммунизация отмечается в период от 24 часов до 28 дней после трансфузии
Глюкокортикоиды
Форсированный диурез;
проводится до купирования клинических проявлений гемолиза
Контроль АД, ЦВД, объема и цвет мочи
При неэффективности консервативной терапии или анурии - плазмаферез и гемодиализ
Обязательные: исследование уровня свободного гемоглобина в плазме крови, исследование уровня свободного и связанного билирубина в крови, обнаружение гемоглобина в моче, определение гемосидерина в моче; прямой антиглобулиновый тест (прямая проба Кумбса)
Отсроченная серологическая трансфузионная реакция (DSTR, от delayed serologic transfusion reaction)
Непосредственно после трансфузии признаки гемолиза отсутствуют; в срок от 24 ч до 28 дней после трансфузии у реципиента выявляются новые антиэритроцитарные аллоантитела
Обязательные: прямой антиглобулиновый тест (прямая проба Кумбса)
Посттрансфузионная реакция "трансплантат против хозяина" (TA-GVHD, от transfusion-associated graft-versus-host-disease)
Введение иммунокомпетентных клеток донора (T-лимфоцитов) иммунокомпрометированному реципиенту приводит к их пролиферации и дифференцировке в организме реципиента, что вызывает повреждение клеток реципиента, экспрессирующих HLA-антигены I и II классов (кожа, ЖКТ, печень, селезенка, костный мозг)
Характерны кожная эритема, диарея, поражение печени с гепатомегалией
Синдром может развиваться в сроки от 2 дней до 6 недель после трансфузии
Глюкокортикоиды
Обязательные: общий (клинический) анализ крови, анализ крови биохимический общетерапевтический (АЛТ, АСТ, щелочная фосфатаза, свободный и связанный билирубин), коагулограмма (ориентировочное исследование системы гемостаза), патолого-анатомическое исследование биопсийного (операционного) материала кожи (при наличии кожной эритемы)
Дополнительные: молекулярно-генетическое исследование химеризма кроветворения после неродственной трансплантации костного мозга, ультразвуковое исследование органов брюшной полости (комплексное)
Пострансфузионная пурпура (PTP, от post-transfusion purpura)
Образование антител к тромбоцитам или лейкоцитам (анти-HLA, анти-HPA) через 5 - 12 дней после трансфузии, проявляющееся выраженной тромбоцитопенией и геморрагическим синдромом
Глюкокортикоиды
Обязательные: общий (клинический) анализ крови, определение содержания антилейкоцитарных антител
Дополнительные: определение содержания антитромбоцитарных антител
Другие
Септический шок при переливании инфицированного компонента крови
Антибактериальная терапия широкого спектра действия, противошоковая терапия
Обязательные: Микробиологическое (культуральное) исследование крови на стерильность
Перегрузка железом (гемосидероз) органов в результате множественных переливаний эритроцитов
Железосвязывающие препараты (деферазирокс**, 15 - 20 мг/кг или другой препарат с аналогичным действием)
Обязательные: исследование уровня ферритина в крови определение уровня ферритина в сыворотке (не должен превышать 1000 мкг/л)
--------------------------------
<*> Контейнер с компонентом крови, при трансфузии которого возникла реакция или осложнение, передается в установленном порядке для оценки параметров качества и безопасности.
Приложение А3.2
ТРАНСПЛАНТАЦИЯ АУТОЛОГИЧНЫХ ГЕМОПОЭТИЧЕСКИХ
СТВОЛОВЫХ КЛЕТОК
Мобилизация и сбор гемопоэтических стволовых клеток крови
Мобилизация - резкое увеличение количества гемопоэтических стволовых клеток (ГСК) в периферической крови под воздействием ростовых факторов.
Разработано несколько схем мобилизации ГСК, используемых в онкогематологии, в каждой из которых применяется Г-КСФ (АТХ L03AA Колониестимулирующие факторы).
Алгоритм принятия решения перед мобилизацией ГСК:
1. оценка статуса больного (наличие показаний для трансплантации аутологичных гемопоэтических стволовых клеток (ауто-ТГСК), стандартное обследование для исключения факторов, препятствующих проведению высокодозного лечения, коморбидность, согласие больного, изучение предшествующей терапии - количество курсов и сроки окончания лечения, использование лучевой терапии)
2. оценка статуса болезни - глубина противоопухолевого ответа, наличие ремиссии, сроки ее достижения;
3. оценка состояния кроветворения (гистологическое исследование костного мозга позволит выявить угнетение ростков кроветворения, а также инфильтрацию костного мозга опухолевыми клетками).
Факторы риска неэффективной мобилизации ГСК:
К факторам доказанного риска неудачи относятся два параметра: если показатели циркулирующих в крови CD34+ не достигают 20 клеток в 1 мкл. на 4 - 6-й дни после старта Г-КСФ (АТХ L03AA Колониестимулирующие факторы) или же заготовлено менее 2 x 106 CD34+ клеток/кг за 3 лейкафереза.
Критериями вероятного риска неудачи мобилизации ГСК является наличие предшествующей неэффективной мобилизации ГСК; длительной ХТ или лучевой терапии, использование флударабина**, мелфалана**, леналидомида** на предыдущих этапах лечения; продвинутая фаза болезни, потребовавшая проведения как минимум двух линий ХТ. Клеточность костного мозга менее 30% на момент мобилизации и возраст старше 65 лет также являются факторами риска неэффективной мобилизации [174]. В случае недостаточного количества заготовленных ГСК обсуждается вопрос об эскалации дозы ростового фактора, проведении повторной мобилизации по другой схеме, эксфузии костного мозга. Цель мобилизации - заготовка адекватного количества CD34+клеток, достаточного для выполнения одной или двух трансплантаций.
Далее представлена подробная характеристика препаратов, стимулирующих выброс ГСК в периферическую кровь.
Препараты, используемые для мобилизации ГСК:
Колониестимулирующие факторы:
Г-КСФ - гликопротеин, ускоряющий пролиферацию гранулоцитарных клеток-предшественников нейтрофильного ростка костного мозга, дифференцировку в направлении зрелых нейтрофилов и их выход из костного мозга в периферическую кровь. Применение колониестимулирующих факторов как после курса химиотерапии (ХТ), так и независимо от нее, приводит к мобилизации в периферическую кровь клеток-предшественниц гемопоэза. Изучение фармакокинетики колониестимулирующих факторов показало, что препарат быстро выводится из организма, что требует применения многократных инъекций. С целью пролонгации действия разработана иммобилизованная на полиэтиленгликоле (ПЭГ) форма препаратов. Время циркуляции в крови пэгилированной формы увеличивается с 3,5 ч до 42 ч. После одной инъекции препарата высокий уровень нейтрофилов поддерживается в крови в течение 9 дней [175].
Г-КСФ (филграстим**) вводится в дозе 5 или 10 мкг/кг/сутки подкожно в зависимости от режима мобилизации ГСК. #Пэгфилграстим вводится однократно в дозе 12 мг подкожно [176].
Плериксафор
Плериксафор - селективный обратимый антагонист хемокинового рецептора CXCR4. Он блокирует CXCR4 за счет связывания с фактором SDF-1, в результате чего ГСК "отрывается" от стромы костного мозга и выходит в периферическую кровь. Плериксафор применяется для усиления мобилизации гемопоэтических стволовых клеток в периферический кровоток с целью их сбора и последующей ауто-ТГСК пациентам с лимфомой и множественной миеломой в сочетании с колониестимулирующими факторами. Рекомендованная доза плериксафора составляет 0,24 мг/кг/сут. Препарат вводят подкожно за 6 - 11 ч до начала афереза после предварительной 4-дневной терапии колониестимулирующими факторами. В клинических исследованиях препарат обычно использовался в течение 2 - 4 дней подряд (до 7 дней непрерывного применения).
Режимы мобилизации ГСК
В настоящее время в онкогематологии широкое распространение получили следующие режимы мобилизации ГСК:
- Колониестимулирующие факторы (Г-КСФ) в монорежиме
- Колониестимулирующие факторы (Г-КСФ) после миелосупрессивной химиотерапии (ХТ + Г-КСФ)
- Колониестимулирующие факторы (Г-КСФ) в сочетании с плериксафором
Колониестимулирующие факторы (Г-КСФ) в монорежиме
Данный режим также называют "мобилизация на стабильном состоянии кроветворения", так как у пациента не развивается миелотоксический агранулоцитоз (МТА).
Показания
- Мобилизация ГСК у пациентов с онкогематологическими заболеваниями;
- Повторная мобилизация после неудачи первой мобилизации ГСК схемами, включающими миелосупрессивные препараты.
Схема мобилизации ГСК
Г-КСФ (филграстим**) назначают в дозе 10 мкг/кг/сутки, вводят подкожно утром (или по 5 мкг 2 раза в сутки). Лейкаферез начинается на четвертый день введения препарата при наличии адекватного количества CD34+ клеток в периферической крови. При их количестве более 10 - 20 клеток/мкл начинают сепарацию клеток. Если CD34+ в периферической крови менее 10 клеток/мкл, необходимо отказаться от лейкафереза и повторить подсчет клеток на следующий день. Число сеансов лейкафереза зависит от результатов сбора ГСК, для заготовки оптимального количества CD34+ клеток необходимо 2 - 4 процедуры (от 1 до 5). В заключительный день проведения лейкафереза препарат не вводится (таблица А3.2.1).
Таблица А3.2.1. Схема мобилизации ГСК "Г-КСФ в монорежиме"
Дни
1
2
3
4
5
6
Филграстим**,
10 мкг/кг
X
X
X
X
X
отмена
Лейкаферез
V
V
V
Колониестимулирующие факторы (Г-КСФ) после миелосупрессивной химиотерапии
Показания
Мобилизация ГСК у пациентов с онкогематологическими заболеваниями
Схема мобилизации ГСК "ХТ + Колониестимулирующие факторы (Г-КСФ)"
Миелосупрессивная ХТ стимулирует пролиферацию стволовых клеток и клеток-предшественниц, что приводит к увеличению выброса ГСК из костного мозга в кровь. Принцип данного режима мобилизации ГСК: пациенту вводится противоопухолевый препарат (или несколько препаратов) согласно соответствующему протоколу лечения, а затем, после развития МТА, начинается стимуляция лейкопоэза Г-КСФ (филграстим**) в дозе 5 мг/кг/сут. При условии восстановления лейкоцитов периферической крови и адекватного количества среди них CD34+ клеток начинаются процедуры сбора ГСК (как правило, на 6 - 8 день введения колониестимулирующих факторов (Г-КСФ)).
На рисунке А3.2.1 представлен алгоритм определения показаний к проведению первого лейкафереза. Количество лейкаферезов зависит от результата сбора ГСК (от 1 до 5). В заключительный день проведения лейкафереза колониестимулирующие факторы (Г-КСФ) не вводятся.
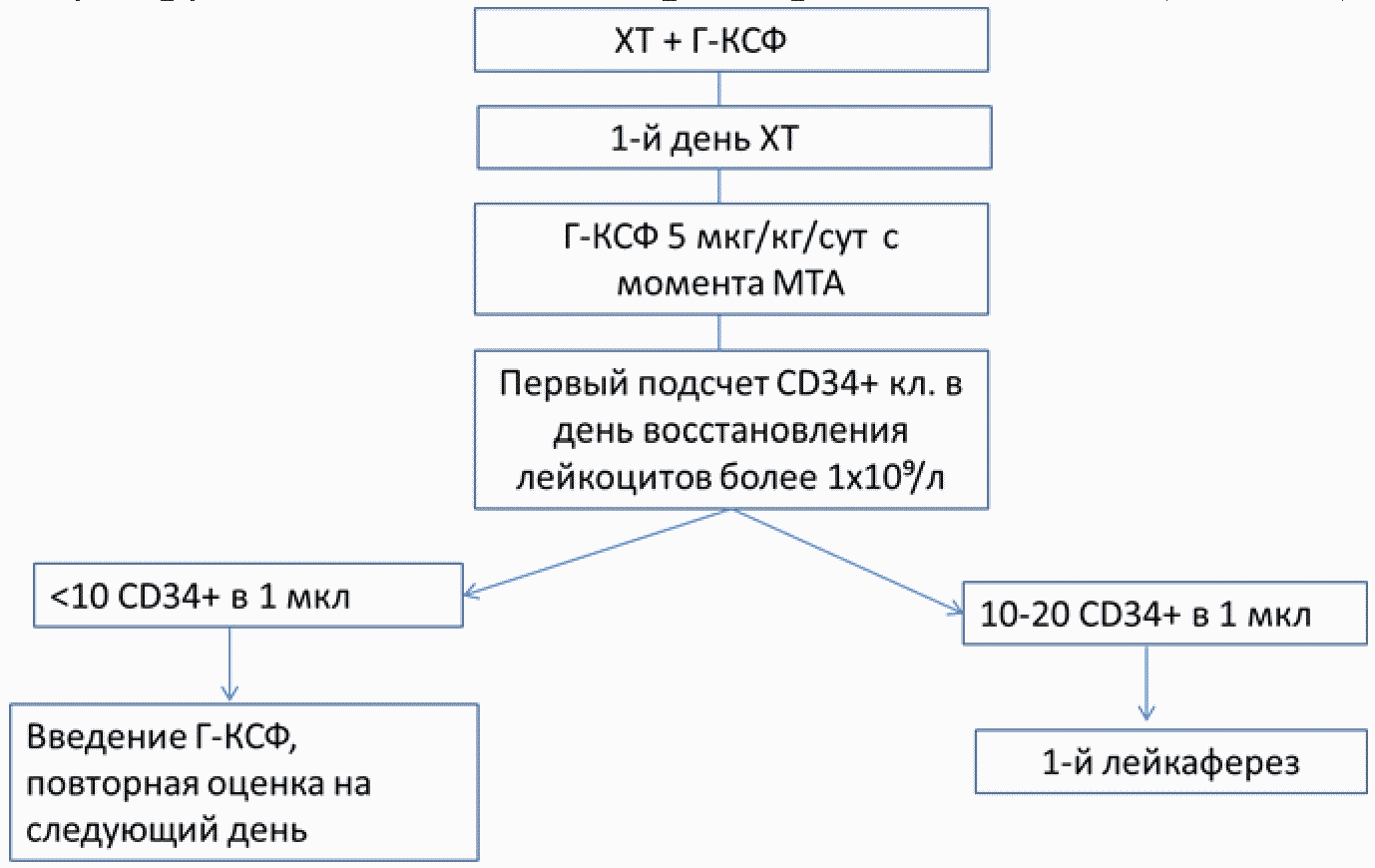
Рисунок А3.2.1. Алгоритм определения показаний к проведению первого лейкафереза при мобилизации ГСК в режиме "ХТ+ Г-КСФ". ХТ - химиотерапия, МТА - миелотоксический агранулоцитоз.
Стандартная схема мобилизации ГСК, применяемая в настоящее время: #циклофосфамид** 4 г/м2 + Г-КСФ (филграстим**) в дозе 5 мкг/кг/сут (табл. А3.2.2).
Ориентировочно через 7 дней после введения препарата отмечается развитие МТА, что является показанием для назначения Г-КСФ (филграстим**) в дозе 5 мкг/кг/сут. В случае если МТА не развивается, доза Г-КСФ (филграстим**) увеличивается до 10 мкг/кг/сут. На 6 - 8 день введения Г-КСФ (филграстим**) начинаются процедуры лейкафереза. Медиана даты первого сбора ГСК - 15 день после введения #циклофосфамида**.
Колониестимулирующие факторы в сочетании с плериксафором
Показания
Повторная мобилизация после неудачи первой мобилизации ГСК схемами, включающими противоопухолевые препараты в сочетании с колониестимулирующими факторами или применения колониестимулирующих факторов в монорежиме у пациентов с лимфомами;
Неудовлетворительные результаты текущей мобилизации у пациентов с лимфомами.
Неудовлетворительные результаты текущей мобилизации:
- количество CD34+ клеток в периферической крови в день предполагаемого первого лейкафереза менее 10 клеток/мкл (при планируемой одной аутотрансплантации) и 10 - 20 клеток/мкл (при планируемой тандемной аутотрансплантации);
- за первый лейкаферез заготовлено менее 30 - 50% от необходимого количества CD34+ клеток.
Схема мобилизации ГСК
Г-КСФ (филграстим**) назначают в дозе 10 мкг/кг/сутки, вводят подкожно утром. На четвертый день введения Г-КСФ (филграстима**) плериксафор назначается за 12 часов до лейкафереза в дозе 240 мкг/кг подкожно. По результатам лейкафереза решается вопрос о необходимости повторного введения плериксафора (таблица А3.2.3). Возможно применение нескольких введений плериксафора.
Таблица А3.2.3. Схема мобилизации ГСК "колониестимулирующие факторы + плериксафор"
Дни
1
2
3
4
5
6
Г-КСФ (филграстим**), 10 мкг/кг
X
X
X
X
X
Плериксафор, 240 мкг/кг
X
(X)
Лейкаферез
V
V
Особенности сопроводительной терапии при мобилизации ГСК
Колониестимулирующие факторы (Г-КСФ) в монорежиме и Колониестимулирующие факторы (Г-КСФ) в сочетании с плериксафором
Если есть сложности с доступом к периферическим венам, перед началом сбора ГСК устанавливается перфузионный катетер в центральную вену;
С целью профилактики тромботических осложнений проводится введение низкомолекулярных гепаринов (АТХ Группа гепарина) (эноксапарин натрия** 40 мг или эквивалент) в профилактической дозе подкожно один раз в сутки на фоне введения колониестимулирующих факторов (Г-КСФ) и в течение 2 - 3 суток после его отмены;
Адекватное обезболивание при болевом синдроме в костях, вызванном введением колониестимулирующих факторов (Г-КСФ). Предпочтение отдается опиоидным анальгетикам (тримеперидин** 10 мг в/в, трамадол** 100 мг в/в, фентанил** 25 мкг/час трансдермально), при отсутствии миелотоксического агранулоцитоза возможно использование нестероидных противовоспалительных и противоревматических препаратов.
Лейкаферез и криоконсервирование
Лейкаферез - полуселективный метод экстракорпоральной гемокоррекции, основанный на разделении плазмы и клеток крови под воздействием центробежной силы и выделении из крови фракции лейкоцитов [177]. В день первого предполагаемого сбора выполняется общий (клинический) анализ крови и исследование CD34+CD31+ лимфоцитов в крови методом проточной цитометрии.
Исследование CD34+CD31+ лимфоцитов + ГСК в крови проводится по формуле:
Абсолютное содержание CD34+ клеток в крови (клеток/мкл) = доля CD34+ клеток (%) x количество лейкоцитов (109/л) x 10
При содержании CD34+ клеток в периферической крови более 10 - 20 в 1 мкл. можно начинать первый лейкаферез. Если содержание CD34+ клеток менее 10 в 1 мкл., желательно воздержаться от сбора клеток в этот день и повторить анализ на следующий день. При содержании CD34+ клеток менее 5 в 1 мкл необходимо обсудить вопрос об отказе от продолжения мобилизации или же возможности применения плериксафора.
Абсолютными противопоказаниями для проведения процедуры лейкафереза являются тяжелые соматические заболевания в стадии декомпенсации, угрожающие жизни состояния. Примерами относительных противопоказаний может быть значимое снижение гемоглобина или тромбоцитов, что компенсируется трансфузионной поддержкой до процедуры. Непосредственно перед процедурой необходимо произвести аппаратное измерение артериального давления, оценить общее состояние пациента, ознакомиться с результатами анализа крови биохимического общетерапевтического и коагулограммы (ориентировочное исследование системы гемостаза).
Процедура сбора ГСК длится около 3 - 4 часов. Во время проведения лейкафереза при развитии гипокальцемии (проявляется парестезией губ, языка, кончиков пальцев) необходимо замедлить скорость возврата крови.
Из полученного продукта берут пробу ГСК для определения содержания CD34+ клеток при помощи проточного цитофлуориметра. Существует множество рекомендуемых схем по подсчету CD34+ ГСК, наиболее известен ISHAGE-протокол (International Society of Hematotherapy and Graft Engineering) [178].
Таким образом, для успешного сбора ГСК важны своевременное начало первой процедуры лейкафереза и отлаженная лабораторная методика, включающая цитофлуориметрический анализ. Параллельно с подсчетом CD34+ клеток проводится фракционирование полученного продукта лейкафереза. Далее осуществляется подсчет CD34+ клеток в полученном лейкоконцентрате. Получив долю CD34+ клеток от всех лейкоцитов в лейкоконцентрате, подсчитывают количество CD34+ клеток на 1 кг массы тела пациента.
Полученный биоматериал с криопротектором переносят в контейнер для криоконсервирования и тщательно удаляют пузыри воздуха. Заморозку и хранение биоматериала производят в емкости с парами жидкого азота.
Обследование пациентов перед мобилизацией и сбором ГСК
Перед началом мобилизации гемопоэтических стволовых клеток необходимо определить фазу заболевания, оценить соматический статус пациента и состояние кроветворения. Для этого всем пациентам проводится рутинный комплекс обследования, включающий как лабораторные, так и инструментальные методы.
Противопоказания к выполнению ауто-ТГСК
Абсолютные противопоказания к выполнению ауто-ТГСК
- прогрессия/рецидив основного заболевания;
- инфекционные заболевания в стадии обострения;
- заболевания опорно-двигательного аппарата, системы кровообращения, органов пищеварения и дыхания, мочеполовой, эндокринной и нервной систем, а также заболевания других органов и систем в стадии обострения и сопровождающиеся стойким расстройством функций;
- наличие "вторых" злокачественных новообразований вне ремиссии;
- терапия иммуносупрессивными или иными лекарственными препаратами, которые могут повлиять на способность к самоподдержанию собственной популяции и полипотентность гемопоэтических стволовых клеток;
- психические расстройства и расстройства поведения в состоянии обострения и (или) представляющие опасность для больного и окружающих;
- психические расстройства и расстройства поведения, вызванные употреблением психоактивных веществ;
- кахексия;
- беременность;
- ранний послеоперационный период с наличием потенциальных рисков инфицирования послеоперационных ран в период миелотоксического агранулоцитоза.
- отсутствие подписанного информированного согласия на выполнение трансплантации.
Относительные противопоказания к выполнению ауто-ТГСК
- инфекционные заболевания вне обострения (очаги инфекций, требующие санации);
- заболевания опорно-двигательного аппарата, системы кровообращения, органов пищеварения и дыхания, мочеполовой, эндокринной и нервной систем, а также заболевания других органов и систем в стадии компенсации;
- возраст старше 65 лет.
- наличие в крови маркеров вируса иммунодефицита человека;
Обследование пациентов перед ауто-ТГСК
Перед выполнением трансплантации аутологичных гемопоэтических стволовых клеток необходимо определить фазу заболевания, оценить соматический статус пациента и состояние кроветворения. Для этого всем пациентам проводится рутинный комплекс обследования, включающий как лабораторные, так и инструментальные методы.
Режимы предтрансплантационной подготовки при ауто-ТГСК
Цель высокодозной химиотерапии - устранение оставшихся после противоопухолевой терапии опухолевых клеток с минимальным токсическим воздействием на системы органов.
Для предтрансплантационной подготовки используют режим кондиционирования BEAM, который, состоит из #кармустина** (300 мг/м2 x 1, день -6), #этопозида** (200 мг/м2, дни от -5 до -2), цитарабина** (200 мг/м2 x дважды в день, дни от -5 до -2), #мелфалана** (140 мг/м2/день x 1, дни -1) [179 - 182]. Схемы введения препаратов и дозы представлены в таблице А3.2.5.
Ранняя токсичность режима BEAM включает тяжелый мукозит, тошноту и рвоту, диарею, гепатотоксичность, нефротоксичность и неинфекционные легочные осложнения.
Поздняя токсичность включает легочные осложнения, такие как хронический интерстициальный фиброз и снижение диффузионной способности легких (21%), инфекция (30%), метаболический синдром (17%), сердечно-сосудистые осложнения (12%), вторичные опухоли (20%).
Таблица А3.2.5. Схема предтрансплантационного кондиционирования BEAM [179 - 181, 183, 184]
Препарат
Дни введения перед ауто-ТГСК
Разовая доза
Суточная доза
Курсовая доза
Особенности введения
#Кармустин** [182]
-6 день
300 мг/м2
300 мг/м2
300 мг/м2
Вводится в/в в виде инфузии в течение 2 ч в 500 мл 0,9% NaCl**
#Этопозид [182]**
-5, -4, -3, -2 дни
200 мг/м2
200 мг/м2
800 мг/м2
Вводится в/в в виде инфузии в течение 30 минут в 500 мл 0,9% NaCl**
Цитарабин**
-5, -4, -3, -2 дни
200 мг/м2
400 мг/м2
1600 мг/м2
Вводится в/в в виде инфузии в течение 30 минут в 500 мл 0,9% NaCl**
#Мелфалан** [182]
-1 день
140 мг/м2
140 мг/м2
140 мг/м2
Вводится в/в в виде инфузии в течение 1 ч в 500 мл 0,9% NaCl**
Для снижения токсичности режима предтрансплантационной подготовки BEAM в ряде случаев вместо #кармустина** используется #ломустин** (CEAM/LEAM). Схема введения препаратов и дозы представлены в таблице А3.2.6.
Таблица А3.2.6. Схема предтрансплантационного кондиционирования CEAM/LEAM [179, 184 - 187]
Препарат
Дни введения перед ауто-ТГСК
Разовая доза
Суточная доза
Курсовая доза
Особенности введения
#Ломустин**
-6 день
200 мг/м2
200 мг/м2
200 мг/м2
Внутрь
#Этопозид** [182]
-5, -4, -3, -2 дни
200 мг/м2
200 мг/м2
800 мг/м2
Вводится в/в в виде инфузии в течение 30 минут в 500 мл 0,9% NaCl**
Цитарабин**
-5, -4, -3, -2 дни
200 мг/м2
400 мг/м2
1600 мг/м2
Вводится в/в в виде инфузии в течение 30 минут в 500 мл 0,9% NaCl**
Мелфалан** [182]
-1 день
140 мг/м2
140 мг/м2
140 мг/м2
Вводится в/в в виде инфузии в течение 1 ч в 500 мл 0,9% NaCl**
В ряде клинических исследований была подтверждена эффективность режима предтрансплантационного кондиционирования Benda-EAM при лимфопролиферативных заболеваниях. Схема введения препаратов и дозы представлены в таблице А3.2.7.
Таблица А3.2.7. Схема предтрансплантационного кондиционирования Benda-EAM [188 - 191]
Препарат
Дни введения перед ауто-ТГСК
Разовая доза
Суточная доза
Курсовая доза
Особенности введения
#Бендамустин** [191]
-7, -6 день
200 мг/м2
200 мг/м2
400 мг/м2
Вводится в/в в виде инфузии в течение 30 - 60 минут в 500 мл 0,9% NaCl**
#Этопозид** [191]
-5, -4, -3, -2 дни
200 мг/м2
200 мг/м2
800 мг/м2
Вводится в/в в виде инфузии в течение 30 минут в 500 мл 0,9% NaCl**
Цитарабин**
-5, -4, -3, -2 дни
200 мг/м2
400 мг/м2
1600 мг/м2
Вводится в/в в виде инфузии в течение 30 минут в 500 мл 0,9% NaCl**
#Мелфалан** [191]
-1 день
140 мг/м2
140 мг/м2
140 мг/м2
Вводится в/в в виде инфузии в течение 1 ч в 500 мл 0,9% NaCl**
Инфузия аутологичных гемопоэтических стволовых клеток.
Инфузия гемопоэтических стволовых клеток осуществляется в центральный венозный катетер с соблюдением принципов асептики и антисептики.
Временной интервал после окончания химиотерапии до инфузии ГСК не менее 24 ч.
Перед началом процедуры трансплантации врач обязан осмотреть криоконсервированные мешки, содержащие ГСК, убедиться в целостности упаковки и отсутствии повреждений, сравнить идентификационные данные, указанные на упаковке с данными пациента.
Для первого введения выбирают мешок с максимальной клеточностью. При манипуляциях с мешком запрещается использовать металлические предметы (зажимы, пинцеты и т.д.). При наличии нескольких пакетов криоконсервированных ГСК между инфузиями целесообразно делать перерывы. В ряде случаев допустимо введение ГСК в течение 2 дней (пожилые, ослабленные пациенты).
Криоконсервированные ГСК размораживают на водяной бане или программном размораживателе при температуре 37 °C. После разморозки врач должен убедиться в том, что в мешке отсутствуют фрагменты льда или сгустки. После этого врач присоединяет мешок к системе для инфузии.
В ряде случаев перед введением лейкоконцентрата в центральный венозный катетер используется тримеперидин** в стандартной дозировке.
Начальная скорость введения ГСК составляет 3 - 5 мл/мин (4 - 5 минут), после чего скорость можно увеличить до максимально возможной. Во время и после инфузий ГСК осуществляется мониторинг жизненно-важных показателей: Измерение артериального давления на периферических артериях, исследование пульса, измерение частоты дыхания.
В случае развития гемолиза, инфузия следующего мешка приостанавливается до купирования осложнений.
После завершения инфузии ход ЦВК промывают физиологическим раствором натрия хлорида**.
Через 2 часа после завершения инфузии выполняют анализ крови биохимический общетерапевтический, общий (клинический) анализ мочи для исключения гемолиза.
В истории болезни оформляется протокол операции, с указанием этапов введения ГСК, временных интервалов и состояния пациента.
На следующий день выполняется общий (клинический) анализ мочи.
Сопроводительная терапия при ауто-ТГСК.
Инфузионная терапия
С целью уменьшения токсичности кондиционирования и профилактики синдрома лизиса опухоли всем пациентам проводится инфузионная терапия. На этапе предтрансплантационного кондиционирования объем инфузионной терапии составляет 2 - 3 литра в сутки, после трансплантации объем инфузий должен составлять не менее 1,5 литров в сутки, водная нагрузка распределяется равномерно в течение суток. Чаще всего применяются растворы, влияющие на водно-электролитный баланс: изотонический раствор натрия хлорида**, раствор 5% декстрозы**, натрия хлорида раствор сложный [калия хлорид + кальция хлорид + натрия хлорид]**, калия и магния аспарагинат**. Для коррекции ацидоза используют 4% раствор натрия гидрокарбоната**. В случае выраженной гипоальбумиемии, отечного синдрома безбелкового генеза применяются кровезаменители и препараты плазмы крови (5 - 20% растворы альбумина человеческого**). В состав солевого раствора, как правило, входят раствор 5% декстрозы** и 4% калия хлорида + [Декстроза]** (KCl). На этапе предтрансплантационного кондиционирования суточное количество 4% KCl** составляет 120 - 150 мл, в дальнейшем доза титруется в зависимости от концентрации калия в крови. При значительной гипокалиемии, которая может быть обусловлена выраженной диарей, рвотой, применяется круглосуточное введение 4% раствора KCl**, скорость инфузии корректируется с учетом данных анализ крови биохимического общетерапевтического. У пациентов на гемодиализе объем солевых растворов не должен превышать 1 литр в сутки, при этом калия хлорид** назначается только при развитии гипокалиемии. При развитии фебрильной лихорадки объем инфузионной терапии должен быть увеличен до 3 - 4 литров в сутки под контролем водного баланса.
Антисекреторная терапия
В настоящее время с антисекреторной целью применяются два класса препаратов: ингибиторы протонного насоса и блокаторы H2-гистаминовых рецепторов [141, 194].
Приложение А3.2
ПРОВЕДЕНИЕ ТРАНСПЛАНТАЦИИ АЛЛОГЕННЫХ ГЕМОПОЭТИЧЕСКИХ
СТВОЛОВЫХ КЛЕТОК
1. Отбор пациентов для трансплантации аллогенных гемопоэтических стволовых клеток
Показания для проведения алло-ТГСК [193]:
Медицинские показания к трансплантации костного мозга и гемопоэтических стволовых клеток определены Приказом Минздрава России от 12.12.2018 N 875н "Об утверждении Порядка оказания медицинской помощи при заболеваниях (состояниях), для лечения которых применяется трансплантация (пересадка) костного мозга и гемопоэтических стволовых клеток, и внесении изменения в Порядок оказания медицинской помощи по профилю "хирургия (трансплантация органов и (или) тканей человека)", утвержденный приказом Министерства здравоохранения Российской Федерации от 31 октября 2012 г. N 567н" (Зарегистрировано в Минюсте России 09.01.2019 N 53256). В качестве кандидатов для проведения алло-ТГСК могут рассматриваться пациенты, имеющие:
- злокачественные и другие новообразования лимфоидной, кроветворной и родственной им тканей;
- болезни крови, кроветворных органов и отдельные нарушения, вовлекающие иммунный механизм;
- врожденные иммунодефицитные синдромы;
- врожденные аномалии (пороки развития), деформации и хромосомные нарушения, болезни эндокринной системы, расстройства питания и нарушения обмена веществ, которые могут быть скорригированы с помощью трансплантации гемопоэтических клеток;
- злокачественные новообразования мезотелиальной и мягких тканей (рабдомиосаркома);
- злокачественные новообразования костей и суставных хрящей (саркома Юинга, хондросаркома, фибросаркома);
- нейроэпителиальные новообразования (нейробластома, ретинобластома);
- демиелинизирующие болезни центральной нервной системы (рассеянный склероз);
- герминогенные новообразования;
- сложные и смешанные стромальные новообразования (нефробластома);
- глиомы (примитивная нейроэктодермальная опухоль);
- злокачественные новообразования печени и внутрипеченочных желчных протоков (гепатобластома);
- болезни кожи и подкожной клетчатки (склеродермия);
- системные поражения соединительной ткани (системная красная волчанка);
- иные заболевания (состояния), при которых в соответствии с клиническими рекомендациями (протоколами лечения) по вопросам оказания медицинской помощи применяется трансплантации костного мозга или гемопоэтических стволовых клеток.
Основные критерии для определения рисков трансплантационной летальности у пациентов, которым планируется выполнение алло-ТГСК [193]:
- Наличие верифицированного диагноза и статуса (ремиссия, рецидив, стабилизация, прогрессия), которые являются показанием для проведения алло-ТГСК.
- Оценка рисков проведения алло-ТГСК по шкалам EBMT и HCT-CI (приложения Г2 и Г3).
- Оценка статуса кандидата в реципиенты согласно определению индекса ECOG (приложение Г1)
- Оценка психологического статуса, отсутствие обострения психических заболеваний.
- Оценка функционального состояния почек: концентрация креатинина сыворотки < 177 мкмоль/л (< 2 мг/дл) или клиренс креатинина > 50 мл/мин/1,73 м2.
- Оценка функционального состояния сердечной деятельности: фракция выброса левого желудочка > 35% по Simpson, отсутствие нестабильной стенокардии в анамнезе, отсутствие желудочковых аритмий высоких градаций (нарушения ритма IV - V градаций по Lawn-Wolf).
- Оценка функционального состояния легких: ОФВ1 ![]() 80%; по возможности определяют скорректированную диффузионную способность легких (DLCO), которая должна быть > 35% должного.
80%; по возможности определяют скорректированную диффузионную способность легких (DLCO), которая должна быть > 35% должного.
- Оценка функционального состояния печени:
- концентрация общего билирубина ![]() 22 мкмоль/л (за исключением доказанного синдрома Жильбера);
22 мкмоль/л (за исключением доказанного синдрома Жильбера);
- концентрация общего билирубина ![]() 30 мкмоль/л (за исключением доказанного синдрома Жильбера).
30 мкмоль/л (за исключением доказанного синдрома Жильбера).
Дополнительные критерии определения рисков трансплантационной летальности у пациентов, которым планируется выполнение алло-ТГСК [193]:
- Иммунодепрессивное состояние: нейтропения, лимфопения с концентрацией CD4+ ![]() 200 клеток/мкл, гипогаммаглобулинемия, аспления, применение высоких доз ГКС на этапе предшествующей химиотерапии и связь с основным заболеванием.
200 клеток/мкл, гипогаммаглобулинемия, аспления, применение высоких доз ГКС на этапе предшествующей химиотерапии и связь с основным заболеванием.
- Инфекционные осложнения и степень их тяжести, значимость и длительность в период предшествующей химиотерапии с указанием локализации, чувствительности возбудителя к антибактериальным препаратам системного действия, проводимой терапии: фебрильная нейтропения, пневмония (с указанием установленного возбудителя или отсутствием верификации возбудителя), грибковые инфекции, вирусные инфекции.
- Перенесенные заболевания в том числе (COVID-19, туберкулез, вирусные гепатиты)
- Наличие донорспецифичных анти-HLA-антител у реципиента при неродственной частично совместимой или гаплоидентичной ТГСК
- Тромботические, геморрагические события на этапе предшествующей терапии и причины при их верификации
- Трансфузионный анамнез, наличие данных за рефрактерность к трансфузиям компонентов донорской крови.
- Наличие гемохроматоза и/или лабораторных признаков перегрузки железом. Проведение в анамнезе трансфузий от родственных доноров.
- Наличие врожденных или приобретенных пороков
- Наличие протезов, имплантатов и биоматериалов.
- Наличие хронических заболеваний и их стадия.
- Информация о лечении зубов в течение последних 6 мес., при отсутствии информации - обязательно прием (осмотр, консультация) врача-стоматолога первичный.
- Прием (осмотр, консультация) врача-акушера-гинеколога первичный для женщин с целью выявления риска дисфункциональных маточных кровотечений/перименопаузального статуса.
- Эпилептическая активность подтвержденная результатами ЭЭГ
- Нутритивный статус: избыточный вес или дефицит массы тела.
- Критерии, при наличии которых выполнение алло-ТГСК противопоказано
- Беременность
- Цирроз печени, активный вирусный гепатит с признаками нарушения функции печени (гипербилирубинемия, синдром цитолиза, снижение белково-синтетической функции печени)
- Наличие любой неконтролируемой инфекции.
- Другие онкологические заболевания различных стадий и локализаций вне ремиссии.
Список лабораторных и инструментальных исследований для обследования кандидатов на алло-ТГСК [193]:
- Общий (клинический) анализ крови развернутый.
- Анализ крови биохимический общетерапевтический.
- Коагулограмма (ориентировочное исследование системы гемостаза).
- Исследование уровня глюкозы в крови натощак.
- Серологические исследования гемотрансмиссивных инфекций (Определение антител классов M, G (IgM, IgG) к вирусу иммунодефицита человека ВИЧ-1 (Human immunodeficiency virus HIV 1) в крови, определение антител классов M, G (IgM, IgG) к вирусу иммунодефицита человека ВИЧ-2 (Human. immunodeficiency virus HIV 2) в крови, определение антигена (HbsAg) вируса гепатита B (Hepatitis B virus) в крови, определение антител к поверхностному антигену (HBsAg) вируса гепатита B (Hepatitis B virus) в крови, определение антител класса M к ядерному антигену (anti-HBc IgM) вируса гепатита B (Hepatitis B virus) в крови, определение антител класса G к ядерному антигену (anti-HBc IgG) вируса гепатита B (Hepatitis B virus) в крови, определение антител к e-антигену (anti-HBe) вируса гепатита B (Hepatitis B virus) в крови, молекулярно-биологическое исследование крови на Treponema pallidum.
- Определение антигенов вируса простого герпеса 1 и 2 типов (Herpes simplex virus types 1, 2) в крови, молекулярно-биологическое исследование крови на вирус Эпштейна-Барра (Epstein-Barr virus), определение антител к вирусу герпеса человека 6 типа (Herpes-virus 6) в крови, определение антител к токсоплазме (Toxoplasma gondii) в крови (при возможности).
- Определение ДНК вируса гепатита B (Hepatitis B virus) в крови методом ПЦР, качественное исследование (в случае выявления - также количественное исследование), Определение РНК вируса гепатита C (Hepatitis C virus) в крови методом ПЦР, качественное исследование (в случае выявления - также количественное исследование).
- Компьютерная томография органов грудной полости. Компьютерная томография других областей при необходимости
- Позитронная эмиссионная томография совмещенная с компьютерной томографией с туморотропными РФП (при необходимости - в соответствии с клиническими рекомендациями (протоколами лечения)).
- Магнитно-резонансная томография головного мозга при наличии показаний (с записью на электронный носитель).
- Рентгенография или компьютерная томография придаточных пазух носа, гортани.
- Ультразвуковое исследование печени, селезенки, почек.
- Регистрация электрокардиограммы, расшифровка, описание и интерпретация электрокардиографических данных.
- Эхокардиография.
- Эргоспирометрия
- Эзофагогастроскопия
- Электроэнцефалография при необходимости
- прием (осмотр, консультация) врачей-специалистов первичный: врача-стоматолога (обязательно), врача-акушера-гинеколога (обязательно для женщин), врача-оториноларинголога (по показаниям).
2. Отбор доноров аллогенных ГСК
Основные критерии по отбору доноров аллогенных ГСК [193]:
- Оценка статуса кандидата в доноры согласно определению ECOG (приложение Г1).
- Стандартный возраст кандидата в доноры 18 - 75 лет. В отдельных случаях в качестве доноров могут выступать несовершеннолетние сиблинги. Решение о допуске на донацию в данном случае принимается родителями в соответствии с действующим законодательством РФ.
- Адекватное психологическое состояние (юридическая дееспособность).
- Наличие HLA-типирования: для родственных - не менее чем по средне-низкому разрешению, для неродственных - по высокому разрешению. Окончательные требования к разрешению типирования остаются на усмотрение трансплатационного центра, в котором проводится алло-ТГСК.
- Серологические исследования гемотрансмиссивных инфекций (Определение антител классов M, G (IgM, IgG) к вирусу иммунодефицита человека ВИЧ-1 (Human immunodeficiency virus HIV 1) в крови, определение антител классов M, G (IgM, IgG) к вирусу иммунодефицита человека ВИЧ-2 (Human. immunodeficiency virus HIV 2) в крови, определение антигена (HbsAg) вируса гепатита B (Hepatitis B virus) в крови, определение антител к поверхностному антигену (HBsAg) вируса гепатита B (Hepatitis B virus) в крови, определение антител класса M к ядерному антигену (anti-HBc IgM) вируса гепатита B (Hepatitis B virus) в крови, определение антител класса G к ядерному антигену (anti-HBc IgG) вируса гепатита B (Hepatitis B virus) в крови, определение антител к e-антигену (anti-HBe) вируса гепатита B (Hepatitis B virus) в крови, молекулярно-биологическое исследование крови на Treponema pallidum
- Наличие результатов обследования.
Дополнительные критерии по отбору доноров аллогенных ГСК [193]:
- Информация об инфекционном статусе. Перенесенных заболеваниях в том числе (COVID-19, туберкулезе, вирусных гепатитах)
- Информация о структурных и врожденных аномалиях, наличии протезированного биоматериала.
- Поездки в страны Юго-Восточной Азии, Африки, Центральной и Южной Америки.
- Информация о наличии хронических заболеваний и их стадии.
- Информация о лечении зубов, переливании компонентов крови, татуировках в течение как минимум 6 мес до донации.
- Количество беременностей и родов в анамнезе.
- Вес донора и реципиента - если вес донора составляет менее 50% от веса пациента, то рекомендуется рассмотреть в качестве источника трансплантата СКК.
- Нутритивный статус: избыточный вес или дефицит массы тела (на основании индекса массы тела и/или уровня альбумина в крови).
- Оперативные вмешательства в анамнезе
- Предполагаемая трудная интубация трахеи (для доноров костного мозга)
Противопоказания для донорства [193]
Медицинские противопоказания для изъятия аллогенного костного мозга и/или забора аллогенных гемопоэтических стволовых клеток в целях их трансплантации являются следующие заболевания (состояния) у донора которые определены Приказом Минздрава России от 12.12.2018 N 875н "Об утверждении Порядка оказания медицинской помощи при заболеваниях (состояниях), для лечения которых применяется трансплантация (пересадка) костного мозга и гемопоэтических стволовых клеток, и внесении изменения в Порядок оказания медицинской помощи по профилю "хирургия (трансплантация органов и (или) тканей человека)", утвержденный приказом Министерства здравоохранения Российской Федерации от 31 октября 2012 г. N 567н" (Зарегистрировано в Минюсте России 09.01.2019 N 53256).
Абсолютные медицинские противопоказания [193]:
- инфекционные заболевания в стадии обострения;
- наличие в крови маркеров вируса иммунодефицита человека;
- болезнь Крейтцфельдта-Якоба в анамнезе;
- злокачественные новообразования;
- кахексия;
- терапия иммунодепрессантами или иными лекарственными препаратами, которые могут повлиять на способность к самоподдержанию собственной популяции и полипотентность костного мозга и гемопоэтических стволовых клеток (на дату изъятия костного мозга и забора гемопоэтических стволовых клеток и до прекращения приема указанных лекарственных препаратов и восстановления кровяных ростков);
- психические расстройства и расстройства поведения в состоянии обострения и (или) представляющие опасность для больного и окружающих;
- психические расстройства и расстройства поведения, вызванные употреблением психоактивных веществ;
- беременность;
- грудное вскармливание;
- отсутствие подписанного донором информированного согласия на забор ГСК или костного мозга
Относительные медицинские противопоказания [193]:
- наличие инфекционных заболеваний вне обострения или инфекционные заболевания в анамнезе, в том числе выявление маркеров вирусов гепатитов (за исключением перенесенного гепатита A в анамнезе), сифилиса;
- доброкачественные новообразования;
- нарушения здоровья, связанные с нарушением двигательных функций, болезнями системы кровообращения, болезнями органов пищеварения и органов дыхания, болезнями мочеполовой системы, болезнями эндокринной системы, болезнями крови, кроветворных органов и отдельными нарушениями, вовлекающими иммунный механизм, психическими расстройствами и сопровождающиеся стойким расстройством функций организма;
- При наличии у донора относительных медицинских противопоказаний для изъятия костного мозга и забора гемопоэтических стволовых клеток решение об изъятии костного мозга или заборе гемопоэтических стволовых клеток принимается консилиумом врачей медицинской организации, осуществляющей трансплантацию.
Особые случаи:
Допускается изъятие костного мозга и забор гемопоэтических стволовых у родственного донора, у которого выявлены маркеры вирусов гепатитов (за исключением перенесенного гепатита A в анамнезе), сифилиса, в случае невозможности подбора другого совместимого донора при соблюдении одновременно следующих условий:
- предварительное проведение этиотропного и симптоматического лечения вирусных гепатитов (за исключением перенесенного гепатита A в анамнезе), сифилиса;
- наличие информированного добровольного согласия пациента (реципиента) на медицинское вмешательство с указанием сведений о том, что забор костного мозга и гемопоэтических стволовых клеток будет осуществляться у донора, у которого выявлены маркеры вирусов гепатитов (за исключением перенесенного гепатита A в анамнезе), сифилиса.
Список лабораторных и инструментальных исследований для обследования кандидатов в доноры [193]:
- Общий (клинический) анализ крови развернутый
- Анализ крови биохимический общетерапевтический.
- Коагулограмма (ориентировочное исследование системы гемостаза).
- Исследование уровня глюкозы в крови натощак.
- Общий (клинический) анализ мочи.
- Серологические исследования гемотрансмиссивных инфекций (Определение антител классов M, G (IgM, IgG) к вирусу иммунодефицита человека ВИЧ-1 (Human immunodeficiency virus HIV 1) в крови, определение антител классов M, G (IgM, IgG) к вирусу иммунодефицита человека ВИЧ-2 (Human. immunodeficiency virus HIV 2) в крови, определение антигена (HbsAg) вируса гепатита B (Hepatitis B virus) в крови, определение антител к поверхностному антигену (HBsAg) вируса гепатита B (Hepatitis B virus) в крови, определение антител класса M к ядерному антигену (anti-HBc IgM) вируса гепатита B (Hepatitis B virus) в крови, определение антител класса G к ядерному антигену (anti-HBc IgG) вируса гепатита B (Hepatitis B virus) в крови, определение антител к e-антигену (anti-HBe) вируса гепатита B (Hepatitis B virus) в крови, молекулярно-биологическое исследование крови на Treponema pallidum.
- Определение антигенов вируса простого герпеса 1 и 2 типов (Herpes simplex virus types 1, 2) в крови, молекулярно-биологическое исследование крови на вирус Эпштейна-Барра (Epstein-Barr virus), определение антител к вирусу герпеса человека 6 типа (Herpesvirus 6) в крови.
- Определение ДНК вируса гепатита B (Hepatitis B virus) в крови методом ПЦР, качественное исследование, определение РНК вируса гепатита C (Hepatitis C virus) в крови методом ПЦР, качественное исследование.
- Регистрация электрокардиограммы, расшифровка, описание и интерпретация электрокардиографических данных, эхокардиография по показаниям
- Рентгенография легких, по показаниям - компьютерная томография органов грудной полости.
- Ультразвуковое исследование органов брюшной полости (комплексное) - по показаниям.
3. Протокол подготовки к инфузии и инфузии аллогенных гемопоэтических стволовых клеток
Установка ЦВК
Перед началом кондиционирования больному устанавливают двух- или трехходовой ЦВК в подключичную вену (или во внутреннюю яремную, в наружную яремную вену).
Подготовка к инфузии ГСК
Убедитесь, что выполнены следующие условия:
- Пациент подписал добровольное информированное согласие на трансплантацию.
- Пациенту на момент введения ГСК установлен ЦВК. При отсутствии адекватно функционирующего ЦВК на момент инфузии допускается инфузия клеточной взвеси через периферическую вену, в которой содержание диметилсульфоксида не превышает 10%.
- Прошло не менее 36 ч после завершения введения противоопухолевых препаратов, входящих в режим кондиционирования.
- При использовании с -1 дня циклоспорина** (в режиме профилактики острой РТПХ) пациенту было введено не менее 3 доз препарата до инфузии ГСК.
- В момент инфузии ГСК введение других препаратов не проводится.
- В момент введения ГСК запрещено проведение плазмафереза и/или гемодиализа.
При необходимости проведения плазмафереза и/или гемодиализа инфузия ГСК выполняется до и/или через сутки после завершения этих процедур.
За 2 - 3 ч до алло-ТГСК рекомендуется проводить инфузионную терапию растворами электролитов в объеме 500 - 1500 мл) в случае использования криоконсервированных ГСК.
За 30 мин до введения ГСК, при наличии реакций на трансфузию компонентов крови в анамнезе, должна быть использована премедикация антигистаминными средствами системного действия и/или нестероидными и противовоспалительными и противоревматическими препаратами препаратами и/или #метилпреднизолоном** (если в предыдущие сутки использовали #метилпреднизолон**) [193].
При любой несовместимости между донором и реципиентом по системе AB0 возможно введение #метилпреднизолона** в дозе 60 мг перед введением ГСК [193].
После получения из лаборатории мешка с ГСК производится его осмотр: указание Ф. И. О. пациента или донора (в зависимости от применяемых в центре требований к маркировке), даты рождения и группы крови, наличие внешних повреждений и/или посторонних примесей в мешке (сгустки, фрагменты костной ткани). В случае выявления "дефектов" мешок возвращается в лабораторию для их устранения.
Инфузия ГСК
Для первого введения выбирают мешок с максимальной клеточностью. При манипуляциях с мешком запрещается использовать металлические инструменты (зажимы, пинцеты и др.). В случае использования криоконсервированных ГСК их предварительно размораживают на водяной бане или программном размораживателе при температуре 37 °C. После разморозки врач проверяет, что в мешке отсутствуют остаточные фрагменты льда, после чего прокалывает мешок с использованием системы для инфузии. Система для инфузии должна иметь фильтр размером от 150 - 260 микрон (обычная система для инфузии крови имеет фильтр в 175 микрон).
В случае развития гемолиза инфузия ГСК из следующего мешка не проводится. Инфузии ГСК из следующих мешков возобновляют после хотя бы частичного купирования лизиса эритроцитов. После завершения инфузии ход ЦВК, который был использован для трансплантации, промывают физиологическим раствором натрия хлорида**. Далее пациент находится под пристальным наблюдением медицинского персонала. По показаниям возможно суточное наблюдение врачом-анестезиологом-реаниматологом и/или суточное прикроватное мониторирование жизненных функций и параметров. Через 2 ч после завершения инфузии выполняют исследование уровня калия в крови.
4. Препараты, применяемые в режимах кондиционирования и для профилактики РТПХ
4.1. Режим кондиционирования
В состав режима кондиционирования включают химиопрепараты и методы воздействия, обладающие выраженным иммуносупрессивным и/или миелосупрессивным эффектом. Набор препаратов, дозы и последовательность введения химиопрепаратов в составе режима кондиционирования могут варьировать. Выбор режима кондиционирования определяется технологической платформой ТГСК, реализуемой в трансплантационном центре, исходными характеристиками пары донор-реципиент и другими факторами.
Табл. 5.1.1. Медикаменты, используемые в составе режима кондиционирования [193 - 197]
Препарат
Суммарная доза
Медикаменты и другие воздействия, используемые в составе режима кондиционирования
Без какого-либо воздействия
-
#Бусульфан**
8 - 16 мг/кг
#Циклофосфамид**
29 мг/кг - 120 мг/кг
#Циклофосфамид**
1000 мг/м2 - 2000 мг/м2
Тотальное облучение тела
2 Гр - 12 Гр
#Флударабин**
90 - 180 мг/м2
#Треосульфан
10 - 42 г/м2
Тиотепа
5 - 10 мг/кг
#Мелфалан**
100 мг/м2 - 140 мг/м2
5.2. Профилактика РТПХ
Препараты, применяемые для профилактики РТПХ, группируют в схемы, выбор которой определяется риском развития РТПХ в каждой конкретной паре донор-реципиент и технологической платформой ТГСК, реализуемой в трансплантационном центре.
Табл. 5.2.1. Медикаменты, используемые для профилактики РТПХ [193 - 197]
Препарат
Доза
Медикаменты и другие воздействия, используемые в составе режима профилактики РТПХ
#Циклоспорин**
3 мг/кг/сут
#Метотрексат**
10 - 15 мг/м2/сут
#Такролимус**
0,02 - 0,03 мг/кг/сут
#Микофенолата мофетил**
30 - 45 мг/кг/сут, 1000 - 2000 мг/сут
#Циклофосфамид**
25 - 50 мг/кг/сут
#Руксолитиниб**
15 - 45 мг/сут
#Бортезомиб**
1,3 мг/м2/сут
#Абатацепт**
10 мг/кг/сут
#Тоцилизумаб**
4 - 8 мг/кг/сут
#Ритуксимаб**
100 - 375 мг/м2/сут
#Бендамустин**
130 мг/м2/сут
#АТГ (лошадиный)**
10 - 25 мг/кг/сут
#АТГ (кроличий)**
2,5 - 5 мг/кг/сут
TCRab/CD19 деплеция
однократно
CD34+ селекция
однократно
Приложение А3.3
CAR-T КЛЕТОЧНАЯ ТЕРАПИЯ
Терапия CAR-T лимфоцитами включает следующие этапы:
1. Лейкоцитаферез
2. Цикл автоматизированной продукции биомедицинского клеточного продукта
3. Лимфодеплетирующая химиотерапия
4. Инфузия аутологичного клеточного продукта
План обследования пациента до CAR-T клеточной терапии
- Общий (клинический) анализ крови развернутый.
- Анализ крови биохимический общетерапевтический.
- Коагулограмма (ориентировочное исследование системы гемостаза).
- Исследование уровня глюкозы в крови натощак.
- Магнитно-резонансная томография головного мозга
- Регистрация электрокардиограммы, расшифровка, описание и интерпретация электрокардиографических данных.
- Эхокардиография.
- Эргоспирометрия.
- Электроэнцефалография.
- Осмотр специалистов: врач-стоматолог (обязательно), врач-акушер-гинеколог (обязательно для женщин), врач-оториноларинголог (по показаниям), врач - невролог, врач-офтальмолог.
- Исследование популяций лимфоцитов.
- Исследование уровня иммуноглобулинов в крови.
- Цитологическое исследование мазка костного мозга (миелограмма).
- Спинномозговая пункция.
- Цитологическое исследование клеток спинномозговой жидкости.
- Биобанкинг (консервация образца опухоли, ДНК, РНК, сыворотки).
Лимфодеплетирующая химиотерапия [198]
Лимфодеплетирующая терапия включает два препарата: #флударабин** и #циклофосфамид**. #Флударабин** вводится в курсовой дозе 120 мг/м2 (30 мг/м2 в дни -5, -4, -3, -2, каждое введение внутривенной инфузией за 30 минут). #Циклофосфамид** вводится в дозе 750 мг/м2 (инфузией за 1 час в день -2) [198]. Во время проведения химиотерапии пациент будет получать инфузионную терапию в объеме 2500 мл/м2/сутки, профилактику гиперурикемии, антиэметическую терапию в соответствии со стандартом клинических рекомендаций [199].
Профилактика синдрома выброса цитокинов
Тоцилизумаб**
#Тоцилизумаб** - рекомбинантное гуманизированное моноклональное антитело к рецептору интерлейкина-6. Препарат вводится в день 0, за 1 час до инфузии CD19 CAR-T лимфоцитов, в дозе 8 мг/кг (максимальная доза 800 мг), внутривенной инфузией за 1 час [198].
Мониторинг синдрома выброса цитокинов
- Измерение аксиллярной температуры тела каждые 6 часов, оценку витальных функций каждые шесть часов.
- Лабораторный мониторинг: исследование уровня C-реактивного белка в сыворотке крови и исследование уровня ферритина в крови ежедневно в дни 1 - 14 от инфузии CD19 CAR-T лимфоцитов, анализа крови биохимического общетерапевтического - один раз в два дня, коагулограммы (ориентировочное исследование системы гемостаза) - три раза в неделю.
Терапия синдрома выброса цитокинов
При развитии синдрома выброса цитокинов > 1 степени тяжести:
#Дексаметазон** 10 мг каждые 6 - 8 часов с оценкой тяжести состояния и динамики критериев СВЦ [200].
#Тоцилизумаб** в дозе 8 мг/кг (максимальная доза 800 мг), внутривенной инфузией за 1 час [201, 202].
Токсическая энцефалопатия
Ожидаемые проявления нейротоксичности
Неврологические осложнения могут включать следующие клинические проявления: судороги, нарушение памяти, нарушение сознания, поражение черепно-мозговых нервов, афазия, атаксия. Мониторинг неврологических осложнений включает ежедневный неврологический осмотр. При развитии токсической энцефалопатии выполняется спинномозговая пункция и МРТ головного мозга.
Терапия энцефалопатии включает #дексаметазон** в дозе 10 мг каждые 6 - 8 часов с оценкой тяжести состояния и динамики энцефалопатии. При отсутствии ответа на дексаметазон вводится #анакинра** в дозе 100 - 200 мг [202].
B-клеточная аплазия и гипогаммаглобулинемия
B-клеточная аплазия является прямым следствием эффективной цитолитической активности CAR-T лимфоцитов в отношении CD19, CD20, CD22-позитивных мишеней. B-лимфопения является суррогатным маркером персистенции CAR-T лимфоцитов и может сохраняться от 2-х недель до > 1 года. Следствием B-лимфопении является гипогаммаглобулинемия. В рамках настоящего протокола планируется мониторинг концентрации сывороточных иммуноглобулинов с интервалом 1 раз в три недели. При снижении концентрации иммуноглобулинов сыворотки до < 5 г/л будет обеспечена заместительная терапия препаратом иммуноглобулина человека нормального** (в/в или п/к) в дозе 0,4 г/кг массы тела пациента [201].
Приложение Б
АЛГОРИТМЫ ДЕЙСТВИЙ ВРАЧА
Рис. 1. Алгоритмы ведения пациента с лимфомой из клеток мантии.
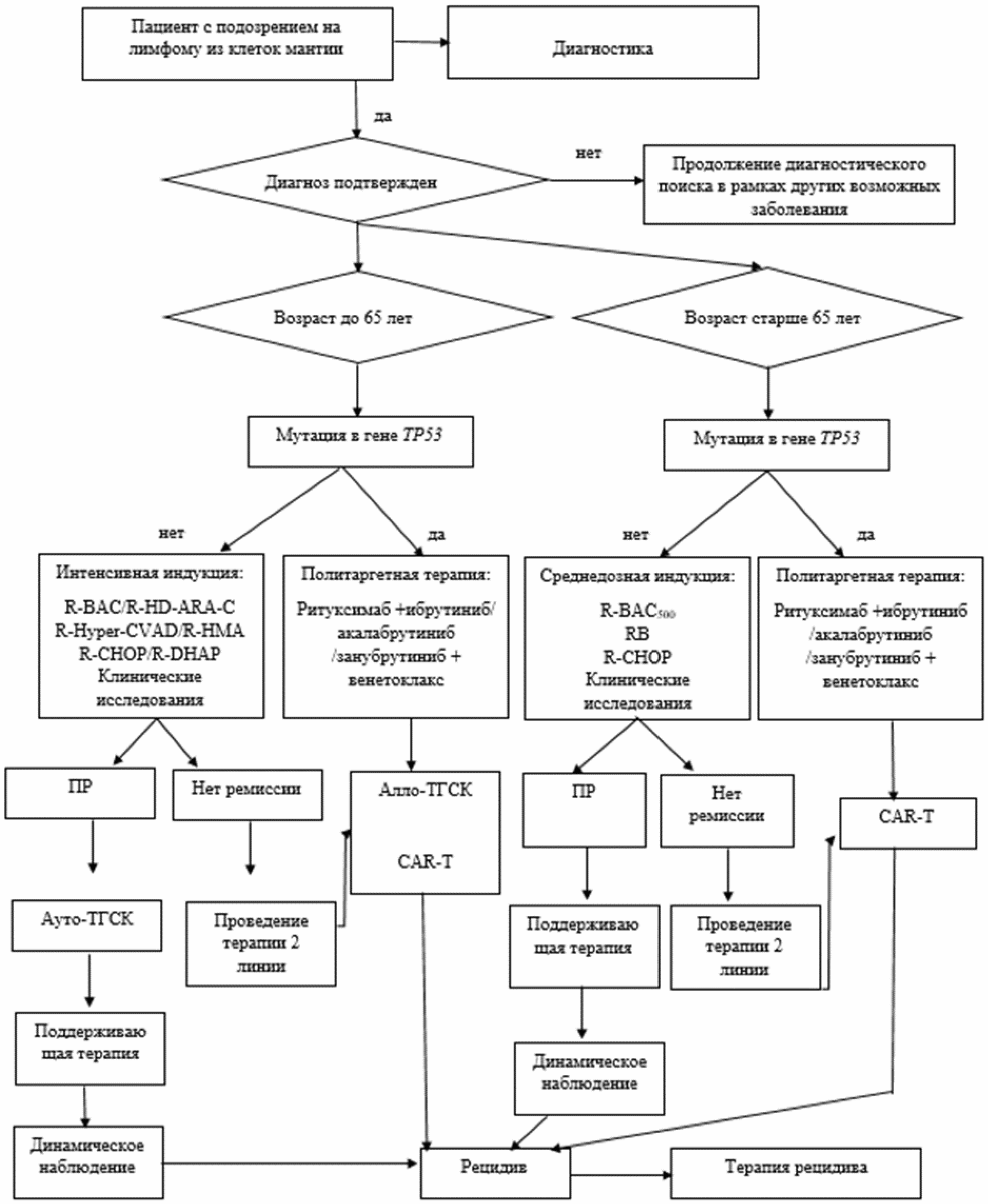
Рис. 2. Терапия пациентов с ЛКМ в рецидиве/резистентности в зависимости от возраста, соматического статуса и наличия/отсутствия мутаций в гене TP53.
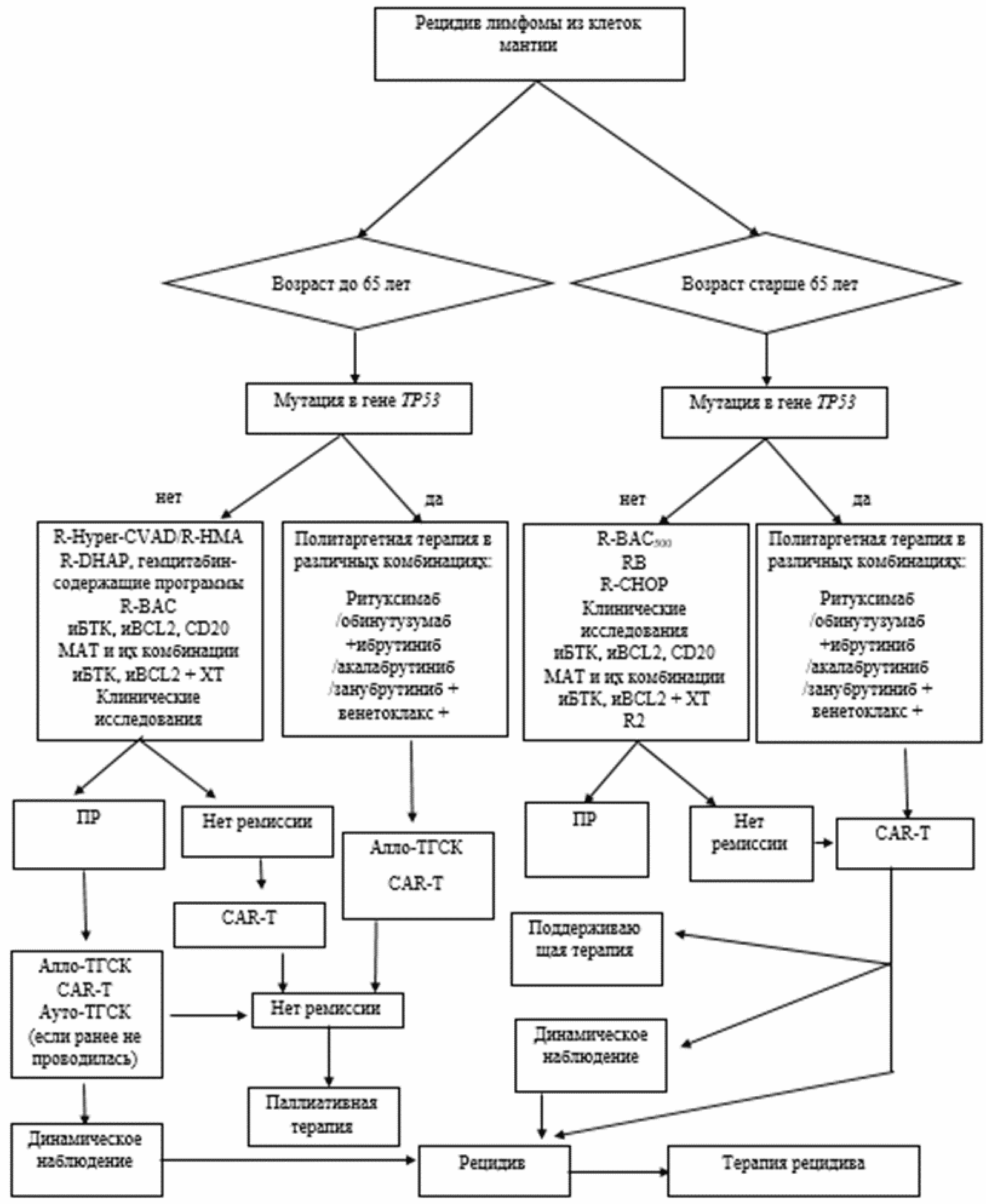
Приложение В
ИНФОРМАЦИЯ ДЛЯ ПАЦИЕНТА
Что такое лимфома из клеток мантии?
Это опухолевое заболевание лимфатической ткани. Клетки опухоли происходят из B-клеток, которые располагаются в мантийной зоне лимфатических узлов. Как правило, первым симптомом лимфомы является значительное увеличение размеров лимфатических узлов на шее, в подмышечных впадинах или в паху. При этом, в отличие от инфекционных заболеваний, увеличенные лимфатические узлы безболезненны, их размеры не уменьшаются со временем и при лечении антибактериальными препаратами системного действия. Иногда вследствие давления со стороны увеличенных печени, селезенки и лимфатических узлов возникает чувство переполнения в животе, затруднения дыхания, распирающие боли в нижней части спины, ощущение давления в лице или на шее.
Как подтвердить, что у вас ЛКМ?
Основным анализом, позволяющим подтвердить диагноз лимфомы, является микроскопическое исследование образца лимфоидной ткани, полученной при биопсии (хирургическом удалении лимфатического узла или кусочка ткани пораженного органа). Эта ткань направляется на морфологическое исследование к врачу-патологоанатому, главная задача которого - определить, есть ли в изучаемой ткани опухолевые (лимфомные) клетки. Если врач находит опухолевые клетки в изучаемом гистологическом препарате, то следующий вопрос, на который он должен ответить - с каким видом лимфомы мы имеем дело. Для этого проводится иммуногистохимическое и цитогенетическое исследование.
Нуждаетесь ли вы сейчас в лечении?
Очень редко ЛКМ не требует немедленного начала терапии, когда объем поражения очень мал, нет признаков быстрого роста опухоли, отсутствуют симптомы интоксикации.
Приложение Г1 - ГN
ШКАЛЫ ОЦЕНКИ, ВОПРОСНИКИ И ДРУГИЕ ОЦЕНОЧНЫЕ ИНСТРУМЕНТЫ
СОСТОЯНИЯ ПАЦИЕНТА, ПРИВЕДЕННЫЕ В КЛИНИЧЕСКИХ РЕКОМЕНДАЦИЯХ
Приложение Г1
ОПРЕДЕЛЕНИЕ ГРУПП ПРОГНОЗА
Международный прогностический индекс для лимфомы из клеток мантии, MIPI, 2010,
Mantle Cell Lymphoma International Prognostic Index, балльная шкала меньше 5,7, от 5,7 до 6,2, более 6,2 [203] для определения прогноза больных ЛКМ.
Пояснения:
Клинической системой прогноза ЛКМ является международный прогностический индекс лимфомы из клеток мантии (MIPI). Его модификациями являются упрощенный индекс (sMIPI - табл. 7.1.1) или комбинированные индексы, учитывающие дополнительно количество клеток, экспрессирующих Ki-67 - MIPI-c и MIPIb [204].
Низкий риск по шкале MIPI - 5-летняя общая выживаемость (ОВ) составляет 60%. Промежуточный риск по шкале MIPI - медиана ОВ составляет 51 мес. Высокий риск по шкале MIPI - медиана ОВ составляет 29 мес.
Таблица 7.1.1. Упрощенный вариант международного прогностического индекса ЛКМ sMIPI
Баллы
Возраст, годы
ECOG
ЛДГ,
X/верхняя граница нормы
Лейкоциты,
X x 109/л
0
< 50
0 - 1
< 0,67
< 6,7
1
50 - 59
-
0,67 - 0,99
6,7 - 9,9
2
60 - 69
2 - 4
1,00 - 1,49
10,0 - 14,9
3
![]() 70
70
-
![]() 1,50
1,50
![]() 15,0
15,0
Каждый прогностический фактор оценивается от 0 до 3 баллов, которые потом суммируются (максимально 11 баллов). Пациенты, набравшие от 0 до 3 баллов, относятся к группе низкого риска; 4 - 5 баллов - к группе промежуточного риска; 6 - 11 баллов - к группе высокого риска. Влияние концентрации ЛДГ оценивалось путем деления концентрации ЛДГ сыворотки пациента на значение верхней нормы лаборатории (например, у пациента концентрация ЛДГ на момент установления диагноза 390 Е/л, а лабораторные нормы составляют 250 - 480 Е/л; тогда проводится деление 390 / 480 = 0,81, что соответствует 1 баллу).
Международный биологический прогностический индекс для лимфомы из клеток мантии, MIPIb, 2016,
Mantle Cell Lymphoma Biological International Prognostic Index, балльная шкала меньше 5,7, от 5,7 до 6,2, более 6,2 для определения прогноза больных ЛКМ [205].
Пояснения:
Расчет комбинированного биологического варианта международного прогностического индекса ЛКМ MIPIb [206]:
MIPIb = 0,03535 x возраст (годы)
+ 0,6978 (если ECOG > 1)
+ 1,367 x log10 (ЛДГ/верхняя граница нормы ЛДГ)
+ 0,9393 x log10 (число лейкоцитов)
+ 0,02142 x Ki-67 (%)
Группы риска при расчете MIPIb:
1. Низкий: MIPIb < 5,7.
2. Промежуточный: 5,7 < MIPIb < 6,5.
3. Высокий: MIPIb > 6,5.
Применение индекса MIPIb позволяет избежать случаев включения молодых пациентов с бластоидным вариантом заболевания в группу низкого риска.
Другими независимыми факторами неблагоприятного прогноза являются бластоидный вариант заболевания, высокий (Ki-67 > 30%) пролиферативный индекс, комплексный кариотип, делеции и мутации TP53.
Шкала оценки общего состояния пациента Восточной объединенной онкологической группы (ECOG)
Шкала оценки общего состояния пациента Восточной объединенной онкологической группы,
The ECOG Scale of Performance Status, 1982,
балльная шкала 0, 1, 2, 3, 4, 5 для определения соматического состояния больных [207]
Пояснения:
Статус (баллы)
Описание общего состояния пациента
0
Пациент полностью активен, способен выполнять все, как и до заболевания.
1
Пациент неспособен выполнять тяжелую, но может выполнять легкую или сидячую работу (например, легкую домашнюю или канцелярскую работу).
2
Пациент лечится амбулаторно, способен к самообслуживанию, но не может выполнять работу. Более 50% времени проводит активно - в вертикальном положении.
3
Пациент способен лишь к ограниченному самообслуживанию, проводит в кресле или постели более 50% времени бодрствования.
4
Инвалид, совершенно не способен к самообслуживанию, прикован к креслу или постели.
5
Смерть пациента
Приложение Г2
РАСЧЕТ ТРАНСПЛАНТАЦИОННОГО РИСКА ПО ШКАЛЕ EBMT
Оценка трансплантационного риска проводится не более чем за 10 дней до начала предтрансплантационного кондиционирования [208].
Факторы риска
Характеристика факторов риска
Баллы
Возраст
< 20 лет
0
20 - 40 лет
1
> 40 лет
2
Статус заболевания <1>
Ранний
0
Промежуточный
1
Развернутый
2
Время от постановки диагноза до ТГСК <2>
< 12 мес
0
![]() 12 мес
12 мес
1
Донор
HLA-идентичный сиблинг
0
Неродственный донор
1
Пол донора и реципиента
Донор - женщина, реципиент - мужчина
1
Другие сочетания
0
--------------------------------
<1> Не применяется у пациентов с АА.
Ранний - острый лейкоз в ПР1; МДС в ПР1 или без предшествующего лечения; ХМЛ в 1 хронической фазе; НХЛ нелеченная или в ПР1; ММ нелеченная или в ПР1.
Промежуточный - острый лейкоз в ПР2; ХМЛ за исключением хронической фазы 1 и БК; МДС в ПР2 или ЧР; НХЛ в ПР2, ЧР или стабилизация заболевания; ММ в ПР2, ЧР или стабилизация заболевания.
Развернутый - острый лейкоз в других стадиях кроме ПР1 и ПР2; ХМЛ в БК; МДС во всех других стадиях; НХЛ во всех других стадиях; ММ во всех других стадиях.
<2> Не применяется у пациентов в ПР1.
Пятилетняя летальность (%), связанная с трансплантацией, согласно шкале риска EBMT
Баллы
0
1
2
3
4
5
6 - 7
ОМЛ
14
20
25
30
36
40
41
ОЛЛ
15
23
24
30
40
47
53
ХМЛ
15
22
30
38
45
52
55
АА
18
26
40
49
52
-
-
МДС
25
28
30
35
38
46
50
ММ
-
-
29
35
40
42
52
НХЛ
15
24
28
30
34
36
38
Приложение Г3
РАСЧЕТ ТРАНСПЛАНТАЦИОННОГО РИСКА ПО ШКАЛЕ HCT-CI
Индекс сопутствующих заболеваний, специфичный для трансплантации гемопоэтических клеток, HCT-CI (Hematopoietic Cell Transplantation-specific Comorbidity Index (HCT-CI)), 2005, (https://www.mdcalc.com/calc/3980/hematopoietic-cell-transplantation-specific-comorbidity-index-hct-ci)
Тип - шкала оценки
Содержание: балльная шкала - 0 баллов (низкий риск), 1 - 2 балла (промежуточный риск), 3 - 4 балла (высокий риск), 5 и более баллов (крайне высокий риск) для оценки состояния пациента для рассмотрения в качестве кандидата на проведение алло-ТГСК.
Пояснения: Оценка трансплантационного риска проводится при первичном рассмотрении пациента в качестве кандидата на проведение алло-ТГСК и повторно не более чем за 10 дней до начала предтрансплантационного кондиционирования [209, 210].
Статус
Баллы
Дыхательная система
ОФВ1 66 - 80% или одышка при небольшой физической нагрузке
2
ОФВ1 ![]() 65% или одышка в покое или потребность в кислородной поддержке
65% или одышка в покое или потребность в кислородной поддержке
3
Сердечно-сосудистая система
Мерцательная аритмия или трепетание предсердий, синдром слабости синусового узла или желудочковые аритмии
1
Ишемическая болезнь сердца, застойная сердечная недостаточность, инфаркт миокарда или фракция выброса менее 50%
1
Пороки сердца за исключением пролапса митрального клапана
1
ЖКТ
Хронический гепатит, билирубин до 1,5 норм или АЛТ либо АСТ до 2,5 норм
1
Цирроз, билирубин более 1,5 норм или АЛТ либо АСТ более 2,5 норм
3
Болезнь Крона или язвенный колит
1
Язвенная болезнь, требующая лечения
2
Нарушение обмена
Сахарный диабет, требующий лечения
1
Индекс массы тела > 35 кг/м2
1
Неврологический статус
Транзиторная ишемическая атака или острое нарушение мозгового кровообращения в анамнезе
1
Психический статус
Депрессия или тревога, требующие консультации психиатра или лечения
1
Мочевыделительная система
Концентрация креатинина сыворотки > 176 мкмоль/л, диализ или почечный трансплантат
2
Системные заболевания
Системная красная волчанка, ревматоидный артрит, полимиозит и другие болезни соединительной ткани, требующие лечения
2
Инфекции
Инфекционные осложнения, требующие терапии до и после трансплантации
1
Онкологические заболевания
Любые опухоли в анамнезе, кроме рака кожи (исключая меланому)
3
