"Клинические рекомендации "Преждевременная отслойка плаценты"
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ
КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ
ПРЕЖДЕВРЕМЕННАЯ ОТСЛОЙКА ПЛАЦЕНТЫ
Кодирование по Международной статистической классификации болезней и проблем, связанных со здоровьем: O45, O46
Год утверждения (частота пересмотра): 2024
Возрастная категория: Взрослые, Дети
Пересмотр не позднее: 2026
ID: 800
Разработчик клинической рекомендации
- Российское общество акушеров-гинекологов
Одобрено Научно-практическим Советом Минздрава РФ
Список сокращений
АД - артериальное давление
ВОЗ - Всемирная организация здравоохранения
ДВС - диссеминированное внутрисосудистое свертывание
ПОНРП - преждевременная отслойка нормально расположенной плаценты
КС - кесарево сечение
КТГ - кардиотокография
МКБ - международная классификация болезней
ПК послеродовое кровотечение
ПР - преждевременные роды
ПРПО - преждевременный разрыв плодных оболочек
УЗИ - ультразвуковое исследование
ЧСС - частота сердечных сокращений
Термины и определения
Антибиотикопрофилактика - предоперационное введение антибактериальных препаратов с целью снижения риска развития послеоперационной раневой инфекции.
Антибактериальная терапия - применение антибактериальных препаратов при наличии клинических признаков инфекции с целью элиминации возбудителя из пораженных органов и тканей.
Массивная кровопотеря - одномоментная потеря более > 1500 мл крови (25 - 30% ОЦК) или > 2500 мл крови (50% ОЦК) за 3 часа.
Послеродовое кровотечение - кровопотеря, возникшая в результате естественных родов или после оперативного родоразрешения путем операции кесарева сечения, превышающая или равная 500 мл при естественных родах и 1 000 мл и более при оперативном родоразрешении, или любой клинически значимый объем кровопотери (приводящий к гемодинамической нестабильности), возникающий на протяжении 42 дней после рождения плода.
Предлежание плаценты - расположение плаценты, при котором она полностью или частично перекрывает внутренний маточный зев. При предлежании плацента находится на пути рождающегося плода. Термин "предлежание плаценты" следует использовать, когда плацента лежит непосредственно над внутренним зевом.
Низкое расположение плаценты - расположение плаценты, при котором она располагается < 20 мм от внутреннего маточного зева, но не покрывает его. Срок постановки диагноза "предлежание плаценты или низкое расположение плаценты" - после 16 недель беременности. При расположении края плаценты > 20 мм от внутреннего маточного зева - расположение плаценты считается нормальным. Данная классификация принята всеми ведущими мировыми организациями и основана на определении риска перинатальных осложнений, таких как: кровотечение в антенатальном периоде, массивное послеродовое кровотечение, а также направлено на улучшение акушерской тактики у пациенток с предлежанием плаценты. Вероятность кровотечения выше, когда край плаценты в третьем триместре располагается в пределах 2-х см от внутреннего маточного зева. Расположение края плаценты > 2 см от внутреннего маточного зева не увеличивает риск антенатального кровотечения и кесарева сечения
Предлежание сосудов (vasa previa) - осложнение беременности, при котором пуповина с проходящими в ней сосудами прикрепляется к оболочкам в низко расположенной плаценте, и сосуды располагаются перед предлежащей частью плода.
Преждевременная отслойка нормально расположенной плаценты (ПОНРП) - преждевременное (до рождения ребенка) отделение плаценты от стенки матки во время беременности или в I - II периодах родов
Преждевременные роды (ПР) - это роды, наступившие в сроки беременности от 22 до 36 недель, при этом установление срока беременности определяется на основании данных о 1-м дне последней менструации (при регулярном менструальном цикле) и УЗИ плода, выполненном в 1-м триместре.
Родоразрешение путем кесарева сечения (КС) - это способ родоразрешения, при котором рождение ребенка происходит посредством хирургического вмешательства с рассечением стенки беременной матки, извлечением плода, последа и последующим восстановлением целостности матки.
Своевременные роды - роды в 37,0 - 41,6 недель беременности.
1. Краткая информация по заболеванию или состоянию (группы заболеваний или состояний)
1.1 Определение заболевания или состояния (группы заболеваний или состояний)
Преждевременная отслойка нормально расположенной плаценты преждевременное (до рождения ребенка) отделение плаценты от стенки матки во время беременности или в I - II периодах родов [1].
1.2 Этиология и патогенез заболевания или состояния (группы заболеваний или состояний)
Непосредственная причина преждевременной отслойки нормально расположенной плаценты неизвестна.
Факторы риска ПОНРП [1, 2]:
1. Во время беременности [3 - 6]:
- соматические заболевания (гипертоническая болезнь, острый и хронический гломерулонефрит, острый и хронический пиелонефрит, заболевания крови (тромбоцитопения), аутоиммунные состояния, антифосфолипидный синдром, врожденные тромбофилии, сахарный диабет);
- преэклампсия, особенно тяжелые формы, эклампсия;
- генетическая предрасположенность к тромбозам;
- аномалии развития матки, ее опухоли;
- крупный плод;
- количество родов в анамнезе более 3;
- многоплодная беременность;
- многоводие;
- чрезмерное употребление алкоголя, наркотиков, курение;
- амниоцентез;
- ПОНРП во время предыдущей беременности
- маточные кровотечения на сроке > 28 недель беременности.
- предлежание плаценты
2. В родах:
- быстрое излитие околоплодных вод при разрыве плодного пузыря;
- запоздалый разрыв плодного пузыря (при полном открытии шейки матки):
- многоводие;
- многоплодная беременность:
- стимуляция родовой деятельности окситоцином при целом плодном пузыре.
Предрасполагающие факторы ПОНРП [1, 7]
1. Во время беременности:
- механическая травма;
2. ПОНРП во время родов может наступить при:
- гиперстимуляции матки;
- рождении первого плода при многоплодии;
- короткой пуповине (менее 30 см.);
- наружно-внутреннем повороте плода при многоплодной беременности.
Во время беременности и в родах плацента подвергается давлению маточной стенки. Вследствие губчатого строения она легко приспосабливается к изменениям давления и размерам площади маточной стенки, с которой интимно связана. Кроме того, содержимое плодного яйца оказывает противодействие давлению на плаценту, прижимая ее к стенке матки. Отслойка плаценты начинается с геморрагии в децидуальную оболочку матки (decidua). Затем в ней образуется гематома, которая ведет к отслойке, сдавлению и деструкции плаценты, прилегающей к этому участку, что влечет за собой дальнейшее распространение гематомы и появление наружного кровотечения. В некоторых случаях кровь проникает в толщу миометрия, достигая серозной оболочки. Такое патологическое состояние называют маточно-плацентарной апоплексией, или маткой Кувелера. При ПОНРП кровотечение может быть чрезвычайно обильным из-за нарушений коагуляционных свойств крови. Такая ситуация характерна для центральной отслойки, когда в области скопления крови повышается давление, возникают условия для проникновения клеток плацентарной ткани, обладающих тромбопластическими свойствами, в материнский кровоток [8].
1.3 Эпидемиология заболевания или состояния (группы заболеваний или состояний)
Частота преждевременной отслойки нормально расположенной плаценты в мире в последние годы имеет тенденцию к повышению и варьирует от 0.3 до 0.4%. В Российской Федерации частота ПОНРП значимо не изменилась, в 2005 г. - 9.2 на 1 000 родов, в 2019 г. - 9.3 на 1 000 родов [2]. При этом необходимо отметить, что в ряде регионов на протяжении указанного периода частота ПОНРП в разы превосходит среднее значение в РФ (максимальное значение в 2019 г. - 23.8 на 1000 родов), а в ряде регионов - на протяжении всего периода с 2005 г. по 2019 г. - значительно ниже (минимальное значение в 2019 г. - 3.4 на 1000 родов), что обусловлено определенными особенностями оказания акушерской помощи в регионе. Из всех случаев ПОНРП до начата родовой деятельности она возникает в 75 - 80% случаев. ПОНРП в родах - 20 - 25% [2, 9]. При этом ПОНРП диагностируется на амбулаторном этапе или до поступления в стационар у 30% пациентов, в стационаре - 70% случаев. Материнская летальность при данной патологии составляет 1.6 - 15,6% (в основном обусловлена геморрагическим шоком и кровотечением), перинатальная смертность - 200 - 350![]() (дистресс - синдром плода и "незрелость" плода) [10]. Степень опасности для матери и плода возрастает по мере увеличения площади отделения плаценты от матки, размеров гематомы, величины кровопотери, нарушения гемостаза [10]. При ПОНРП легкой степени перинатальная смертность - 100 - 150
(дистресс - синдром плода и "незрелость" плода) [10]. Степень опасности для матери и плода возрастает по мере увеличения площади отделения плаценты от матки, размеров гематомы, величины кровопотери, нарушения гемостаза [10]. При ПОНРП легкой степени перинатальная смертность - 100 - 150![]() . средней степени - достигает 800
. средней степени - достигает 800![]() . при отслойке 50% плаценты и более - достигает 90 - 100%. Частота развития маточно-плацентарной апоплексии (матки Кувелера) достигает 3.5% от всех случаев ПОНРП, что диктует необходимость расширения объема операции и проведения гистеректомии у женщин репродуктивного возраста [1, 2, 7, 9, 10].
. при отслойке 50% плаценты и более - достигает 90 - 100%. Частота развития маточно-плацентарной апоплексии (матки Кувелера) достигает 3.5% от всех случаев ПОНРП, что диктует необходимость расширения объема операции и проведения гистеректомии у женщин репродуктивного возраста [1, 2, 7, 9, 10].
1.4 Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статистической классификации болезней и проблем, связанных со здоровьем
O45 Преждевременная отслойка плаценты (abruption placentae):
O45.0 Преждевременная отслойка плаценты с нарушением свертываемости крови
O45.8 Другая преждевременная отслойка плаценты
O45.9 Преждевременная отслойка плаценты неуточненная.
O46 Дородовое кровотечение, не классифицированное в других рубриках.
1.5 Классификация заболевания или состояния (группы заболеваний или состояний)
Единой классификации преждевременной отслойки нормально расположенной плаценты не существует [11].
По площади отслойки различают:
- частичную:
- не прогрессирующую;
- прогрессирующую.
- полную.
При частичной отслойке плаценты от маточной стенки отслаивается часть ее, при полной - вся плацента. Частичная ПОНРП может быть краевой, когда отслаивается край плаценты, или центральной - соответственно - центральная часть.
При отслойке нормально расположенной плаценты различают:
- отслойку с наружным или видимым кровотечением (выделение крови из влагалища);
- отслойку с внутренним или скрытым кровотечением (кровь скапливается между плацентой и стенкой матки, образуя ретроплацентарную гематому);
- отслойку с комбинированным или смешанным кровотечением (наличествует как скрытое, так и видимое кровотечение) [12].
1.6 Клиническая картина заболевания или состояния (группы заболеваний или состояний)
ПОНРП может произойти во время беременности, в первом и втором периодах родов,
1. Болевой синдром: острая боль в проекции локализации плаценты, которая затем распространяется на всю матку, поясницу, спину и становится диффузной. Боль наиболее выражена при центральной отслойке и может быть не выраженной при краевой отслойке. При отслойке плаценты, расположенной по задней стенке матки, боль может имитировать почечную колику.
2. Гипертонус матки вплоть до тетании, который не купируется применением токолитиков (АТХ G02CA Симпатомиметики, токолитические препараты.
3. Кровотечение из влагалища может варьировать в зависимости от степени тяжести ПОНРП и ее характера (краевая или центральная отслойка), от незначительного до массивного. При формировании ретроплацентарной гематомы, наружное кровотечение может отсутствовать. При ПОНРП выделяют зри типа кровотечения: наружное (происходит отслойка края плаценты и кровь вытекает через половые пули), внутреннее (кровь скапливается между плацентой и стенкой матки) и смешанное (часть крови вытекает наружу, часть - остается ретроплацентарно).
4. Нарушение состояния внутриутробного плода (нарушение двигательной активности, тахи- или брадикардия у плода, возможна внутриутробная гибель плода).
5. Присоединение симптомов геморрагического шока и ДВС-синдрома.
Классическая клиническая картина наблюдается только у 25% беременных. У 1/3 беременных отсутствует болевой синдром как один из важных диагностических признаков данной патологии. Ведущими клиническими симптомами ПОНРП выступают кровяные выделения из половых путей и признаки дистресса плода [13, 14].
2. Диагностика заболевания или состояния (группы заболеваний или состояний) медицинские показания и противопоказания к применению методов диагностики
Критерии, позволяющие заподозрить ПОНРП:
1) кровяные выделения из половых путей во время беременности или в родах;
2) болевой синдром;
3) гипертонус матки;
4) отсутствие расслабления матки в паузах между схватками (при начале родовой деятельности);
5) признаки дистресс-синдрома плода;
6) прогрессирующее снижение артериального давления, тахикардия.
Критерии установления диагноза/состояния
Окончательный диагноз устанавливают после родоразрешения, когда на материнской поверхности плаценты определяют кратерообразное вдавление и сгусток крови [15, 16].
2.1 Жалобы и анамнез
- Рекомендовано обращать внимание на наличие боли о животе, первоначально в проекции матки, затем распространяющуюся на весь живот, поясницу, спину, повышение тонуса матки, появление кровянистых выделений из половых путей как жалобы, характерные для ПОНРП [1, 3, 11].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4).
- Рекомендован сбор анамнеза и выявление факторов риска ПОНРП у всех беременных во II и III триместре беременности, в родах с целью выявления группы риска ПОНРП (см. 1.2 Этиология и патогенез) [3, 17].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
2.2 Физикальное обследование
- Рекомендовано оценить состояние беременной пациентки (измерение частоты сердцебиения, измерение артериального давления (АД) на периферических артериях, измерение частоты дыхания, сознания, состояния кожных покровов) при подозрении на ПОНРП в целях оценки вероятности скрытого кровотечения и своевременного начала диагностики и лечения состояния [18, 19].
Уровень убедительности рекомендации C (уровень достоверности доказательств - 4).
Комментарии: необходимо обратить внимание на бледность кожных покровов, холодный, липкий пот. наличие тахикардии, снижение уровня АД, что может указывать на наличие скрытого кровотечения [1, 19].
- Рекомендовано проведение наружного акушерского исследования (пальпации матки и плода) при подозрении на ПОНРП в целях выявления симптомов ПОНРП и своевременного оказания требуемой медицинской помощи, оценки состояния плода [19 - 21]
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4).
Комментарии: при проведении наружного акушерского исследования необходимо обратить внимание на гипертонус матки, наличие деформации матки с локальным выпячиванием ее стенки при расположении плаценты по передней стенке матки, болезненность матки при смешении и пальпации, невозможность определить части плода из-за болезненности матки, нарушение двигательной активности плода.
- Рекомендовано проведение аускультации плода с помощью фетального допплера или стетоскопа при подозрении на ПОНРП в целях оценки состояния плода [19, 20, 22].
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 3).
- При подозрении на ПОНРП при наличии продолжающегося кровотечения из половых путей рекомендовано проводить влагалищное исследование в условиях развернутой операционной в целях своевременного реагирования на ухудшение состояния пациентки и выполнения оперативного лечения [3, 19].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарии: При усилении кровотечения экстренно производят чревосечение и КС. Обязательным является определение величины кровопотери (взвешивание пеленок, простыней) с учетом сгустков крови, находившихся во влагалище. При проведении внутреннего акушерского исследования определяется напряжение плодного пузыря (при отсутствии излития околоплодных вод), кровотечение различной степени интенсивности, при излитии околоплодных вод они могут быть окрашены кровью. При центральной отслойке плаценты признаки наружного кровотечения могут отсутствовать [1, 12].
2.3 Лабораторные диагностические исследования
- Рекомендован общий (клинический) анализ крови при подозрении на ПОНРП, проведении оперативного родоразрешения и сразу после окончания операции с обязательным подсчетом уровня тромбоцитов в целях оценки наличия анемии и тромбоцитопении [20, 23 - 27]
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4).
Комментарии: Тромбоцитопения может указывать на более тяжелое состояние пациентки, увеличивает риск преждевременных родов и перинатальных осложнений [25]. повышает риск как пери-, так и постоперационного кровотечения, позволяет оценить необходимость переливания крови. Определение уровня гемоглобина необходимо для выявления и лечения анемии, что способствует снижению риска развития кровотечения, негативных исходов. Анемия также повышает риск развития ПОНРП. преждевременных родов, ухудшения состояния матери и плода [28, 29].
- В связи с возможной гемотрансфузией рекомендовано определение основных групп по системе АВО и антигена D системы Резус (резус-фактор) пациенткам с подозрением на ПОНРП при поступлении в стационар [26, 29, 30].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
- Рекомендовано исследование системы гемостаза (с определением уровня фибриногена) при подозрении на ПОНРП при поступлении в стационар в целях определения тактики лечения [26, 29, 31 - 34].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4).
Комментарии: При нестабильных показателях гемодинамики. наличии диагностических признаков дистресс-синдрома плода родоразрешение проводится не зависимо от объема проведенных лабораторных исследований и наличия их результатов.
- Если пациентке с подозрением на ПОНРП не требуется экстренное родоразрешение, при наличии отклонений в показателях гемостаза рекомендовано проведение тромбоэластографии (при наличии соответствующего оборудования и специалистов) в целях мониторинга состояния системы гемостаза и признаков ДВС-синдрома [33 - 35].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
2.4 Инструментальные диагностические исследования
- Рекомендовано при наличии подозрения на ПОНРП проведение ультразвукового исследования плода с целью оценки его состояния [1, 3, 19, 36, 37]
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 2).
Комментарии: признаком ПОНРП при УЗИ исследовании фетоплацентарного комплекса является наличие гипоэхогенных очагов или зон между плацентой и стенкой матки. При проведении УЗИ исследования необходимо определить место и площадь отслойки плаценты, размеры и структуру ретроплацентарной гематомы [1, 14]. В ряде случаев при незначительной краевой отслойке плаценты с наружным кровотечением по данным УЗИ отслойку плаценты обнаружить не удается. Необходимо отметить, что УЗИ не является чувствительным методом выявления ПОНРП (24 - 57% по данным различных исследований), однако обладает высокой специфичностью (96 - 100%) [36, 37]. Кроме того, выявление ПОНРП при УЗИ увеличивает риск токолиза, преждевременных родов, неблагоприятных перинатальных исходов - внутриутробной гибели плода, мертворождения, низкого веса при рождении, госпитализации в отделение реанимации и интенсивной терапии новорожденных [37]. При наличии показаний к экстренному родоразрешению проведение УЗИ плода не должно удлинять время до начала операции [1, 19].
- Рекомендовано проведение кардиотокографии плода при подозрении на ПОНРП в целях контроля состояния плода и своевременного выявления нарушений сердечного ритма [3, 38].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарии: длительность проведения кардиотокографического исследования плода зависит от клинической ситуации. При подтвержденной ПОНРП необходима непрерывная запись КТГ плода вплоть до начала операции при выявлении показаний для экстренного родоразрешения. Аномальная КТГ является предиктором неблагоприятного исхода для плода. При наличии показаний к экстренному родоразрешению проведение КТГ не должно удлинять время до начала операции.
- Не рекомендована ультразвуковая допплерография маточно-плацентарного кровотока до определения акушерской тактики ведения пациентки с подозрением на ПОНРП [38].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарии: проведение ультразвуковой допплерографии маточно-плацентарного кровотока при необходимости экстренного родоразрешения приводит к необоснованной потере времени. Данное исследование целесообразно проводить при выработанной выжидательной тактике ведения пациентке и отсутствии показаний к экстренному родоразрешению.
- Рекомендовано после установления предварительного диагноза ПОНРП начать мониторинг жизненно важных функций (артериального давления, пульса, дыхания, уровня насыщения кислорода в крови, диуреза) не позднее 10 минут от момента установления диагноза в целях своевременного выявления необходимости респираторной поддержки [39, 40].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
- Рекомендовано при уровне сатурации крови менее 92% по данным мониторного наблюдения необходимо начать респираторную поддержку (ингаляцию кислорода) с последующей оценкой клинической ситуации и оценкой тактики респираторной поддержки [39, 40].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
2.5 Иные диагностические исследования
- Рекомендован прием (осмотр, консультация) врача акушера-гинеколога первичный не позднее 10 минут в приемном отделении медицинского учреждения при поступлении пациентки с подозрением на ПОНРП [19, 41].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарии: при поступлении пациентки с подозрением на ПОНРП осмотр врача акушера-гинеколога должен быть выполнен максимально быстро в приемном отделении медицинского учреждения. Установление предварительного диагноза ПОНРП диктует необходимость вызова второго врача-акушера-гинеколога, врача-анестезиолога-реаниматолога, второй акушерки и медицинской сестры-анестезистки при наличии возможности в медицинском учреждении.
- Рекомендовано при принятии решения о родоразрешении путем операции кесарева сечения перед операцией проведение осмотра (консультации) врачом-анестезиологом-реаниматологом первичный для определения не позднее 10 минут анестезиологического риска [39, 40].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарии: основная цель осмотра (консультации) врачом-анестезиологом-реаниматологом - это осмотр пациентки с регистрацией физического статуса, выбора метода обезболивания, оценка риска трудной интубации трахеи, риска тромбоэмболических осложнений, риска аспирационного синдрома и анафилаксии [39, 40].
3. Лечение, включая медикаментозную и немедикаментозную терапии, диетотерапию, обезболивание, медицинские показания и противопоказания к применению методов лечения
3.1 Дородовая ПОНРП
3.1.1 Выбор тактики лечения
- Рекомендовано непрерывное наблюдение за состоянием матери и плода и постельный режим всем пациенткам с подозрением на ПОНРП [19, 30].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
- Рекомендовано при выборе тактики ведения беременности у пациенток с подтвержденной ПОНРП учитывать величину кровопотери (определяется доступными в лечебном учреждении методами), состояние беременной и внутриутробного плода, срок гестации, состояние системы гемостаза [1, 19, 30].
Уровень убедительности рекомендации C (уровень достоверности доказательств - 5).
- Рекомендована выжидательная тактика с наблюдением в стационарных условиях пациентки с подозрением на ПОНРП при отсутствии выраженного или продолжающегося наружного или внутреннего кровотечения (небольшая не прогрессирующая ретроплацентарная гематома по данным УЗИ), отсутствии нарушения состояния беременной и внутриутробного плода, анемии, сроке гестации менее 36 недель [19, 30, 42].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарии: при отсутствии выраженного наружного или внутреннего кровотечения (небольшая не прогрессирующая ретроплацентарная гематома по данным УЗИ), отсутствии нарушения состояния беременной и внутриутробного плода, анемии, сроке гестации 34 недели и более решение о тактике ведения беременности принимается индивидуально консилиумом врачей [14].
- Рекомендовано родоразрешение путем операции кесарева сечения при наличии одного из факторов: прогрессирующая ПОНРП во время беременности, наличие выраженного наружного или внутреннего кровотечения, нарушение параметров гемодинамики у беременной, признаки дистресс синдрома плода, прогрессировании анемии, появлении признаков коагулопатии независимо от срока беременности [1, 30, 42, 43].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
3.1.2 Консервативное лечение
- Рекомендовано при выборе выжидательной тактики ведения беременности проведение лечения основного заболевания, предположительно вызвавшего ПОНРП, снижение тонуса миометрия, коррекция нарушений гемостаза, проведение профилактики респираторного дистресс-синдрома (РДС) плода [19, 30, 42, 43].
Уровень убедительности рекомендаций C (уровень достоверности доказательств _ 5).
- Не рекомендовано использование адреномиметиков, токолитических средств при наличии подозрения на ПОНРП, наличии кровотечения из половых путей, наличии ретроплацентарной гематомы по данным УЗИ исследования, т.к. данные об его эффективности и безопасности спорны, в ряде исследований показано негативное влияние на неонатальные исходы при ПОНРП [27, 44, 45].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4).
- Рекомендовано проведение выжидательной тактики при ПОНРП только при регулярном проведении УЗИ плода, ультразвуковой допплерографии плодового кровотока и КТГ плода, что обусловлено высоким риском ухудшения состояния плода [27, 30, 46, 47].
Уровень убедительности рекомендаций C (Уровень достоверности доказательств - 4).
Комментарии: Частота проведения УЗИ контроля плода, допплерографии плодового кровотока, КТГ плода определяется клинической ситуацией.
3.1.3 Хирургическое лечение
- Рекомендовано проведение родоразрешения путем операции кесарева сечения в экстренном порядке при подтвержденной прогрессирующей ПОНРП, наличии выраженного наружного и внутреннего кровотечения, признаках геморрагического шока, прогрессировании анемии в интересах беременной независимо от внутриутробного состояния плода, включая случаи анте- или интранатальной гибели плода [19, 48, 49].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарии: Неоправданно запоздалое родоразрешение приводит к внутриутробной гибели плода, развитию маточно-плацентарной апоплексии, массивной кровопотере, геморрагическому шоку, ДВС-синдрому, потере репродуктивной функции женщины [48].
- Рекомендовано сократить интервал времени между установлением диагноза ПОНРП и началом хирургического вмешательства до 30 минут, однако, этот показатель может изменяться в зависимости от клинической ситуации и возможностей медицинской организации [49].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
- Рекомендована установка внутривенного катетера и катетеризация мочевого пузыря перед проведением операции кесарева сечения [49].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
ПОНРП в родах
- Рекомендовано при подозрении на ПОНРП, непрогрессирующей ПОНРП в 1 периоде родов без признаков выраженного наружного и внутреннего кровотечения, удовлетворительном состоянии женщины и плода проведение амниотомии. Проведение стимуляции родовой деятельности противопоказано [19, 50].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4).
Комментарии: Роды в таком случае ведутся под тщательным мониторным контролем состояния матери и плода [1]. Если в процессе родов возобновляется или усиливается кровотечение, отмечаются признаки нарушения состояния матери и плода, нет условий для быстрого родоразрешения через естественные родовые пути, то показано родоразрешение путем кесарева сечения.
- Рекомендовано при наличии признаков ПОНРП во втором периоде родов и головном предлежании плода, расположении головки плода в широкой части таза и выше родоразрешение путем операции кесарева сечения [19, 30, 50, 51, 92].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарии: Перед проведением экстракции плода за тазовый конец обязательно убедиться в отсутствии противопоказаний для проведения данной процедуры [1, 92].
- Рекомендовано при проведении родов через естественные родовые пути при подтвержденной ПОНРП, проведение ручного отделения плаценты и выделение последа с последующим ручным контролем полости матки [88, 92].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
- Рекомендовано рассмотреть вопрос использования нижнесрединной лапаротомии при проведении операции кесарева сечения у пациентки с ПОНРП в случае развития геморрагического шока, массивной кровопотери, подозрении на наличие маточно-плацентарной апоплексии [1, 19, 48].
Уровень убедительности рекомендации C (уровень достоверности доказательств - 5).
- Рекомендовано при родоразрешении пациентки с ПОНРП обеспечить наличие в операционной неонатологической бригады для оказания реанимационной помощи новорожденному [27, 30].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
- Рекомендовано при родоразрешении пациентки с ПОНРП при возможности обеспечить готовность персонала и оборудования для проведения процедуры реинфузии крови [53 - 55, 88].
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 2).
- Рекомендовано проведение антибиотикопрофилактики перед началом операции кесарева сечения при ПОНРП [49, 56, 57, 89]
Уровень убедительности рекомендации B (уровень достоверности доказательств - 1).
- Рекомендовано при проведении операции кесарева сечения после извлечения плода обязательная ревизия стенок матки (особенно внешняя поверхность) с целью исключения маточно-плацентарной апоплексии [19, 48, 58].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
- Для снижения кровопотери рекомендовано использование утеротонической терапии после извлечения плода [52, 59].
Уровень убедительности рекомендаций A (уровень достоверности доказательств - 1).
Комментарии: Утеротоническая терапия может проводиться следующими препаратами: окситоцин** 1 мл (5 ме) внутривенно медленно (в течение 1 - 2 мин) после рождения плода или внутривенно инфузоматом со скоростью 16,2 мл/час (27 мЕд/мин) после рождения плода, или с помощью капельницы со скоростью 40 кап/мин (5 Ед в 500 мл раствора натрия хлорида**); карбетоцин** 1 мл (100 мкг) внутривенно сразу после рождения плода медленно в течение 1 минуты (только при наличии факторов риска интра- и постоперационного кровотечения) [52, 59].
- Рекомендовано расширение объема оперативного вмешательства вплоть до экстирпации матки при продолжающемся маточном кровотечении и неэффективности проводимых мероприятий (перевязка маточных артерий, компрессионные швы на матку, эмболизация или перевязка внутренних подвздошных артерий), наличии маточно-плацентарной апоплексии (матки Кувелера) [1, 19, 51, 58, 91]
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарии: наличие матки Кувелера не является абсолютным показанием к гистерэктомии. При сохраненной сократительной способности матки, отсутствии кровотечения и признаков ДВС-синдрома, при необходимости сохранения репродуктивной функции (первые роды, наличие внутриутробной гибели плода в анамнезе) консилиумом врачей может быть принято решение о сохранении матки. При принятии подобного решения в течение 20 - 30 минут проводится наблюдение за состоянием матки при открытой брюшной полости на фоне системного введения утеротоников, при отсутствии признаков кровотечения проводится послойное ушивание брюшной полости с обязательным ее дренированием. При сомнении в полном восстановлении сократительной способности матки на фоне проводимых мероприятий и при наличии технической возможности проводится перевязка внутренних подвздошных артерий, эмболизация маточных артерий. Для проведения динамического наблюдения за состоянием матки, наличием наружного или внутреннего кровотечения, пациентка в раннем послеродовом периоде наблюдается в условиях развернутой операционной. Такая тактика допустима в исключительных случаях в учреждениях 3-го уровня оказания медицинской помощи при обязательном наличии круглосуточного врача-акушера-гинеколога и врача-анестезиолога-реаниматолога, возможности проведения экстренного хирургического вмешательства и лабораторного контроля в режиме 24/7. Любое сомнение в эффективности проводимой терапии трактуется в пользу расширения объема операции до гистерэктомии [19].
3.2 Послеродовой период
- Рекомендуется наблюдение и интенсивная терапия в послеоперационном периоде при родоразрешении путем операции кесарева сечения в связи ПОНРП в условиях отделения реанимации или палаты интенсивной терапии [19, 49, 60, 61].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: в послеоперационном периоде проводится тщательное наблюдение за состояние родильницы, контроль тонуса матки, объема выделений из половых путей, уровня гемоглобина, показателей свертывающей системы крови [60].
- Рекомендован тщательный контроль гемодинамического состояния пациентки в раннем послеродовом периоде [50, 51].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4).
- Рекомендовано в раннем послеродовом периоде проведение профилактики акушерских кровотечений, венозных тромбоэмболических и гнойно-септических осложнений при подтвержденной ПОНРП [52, 59, 62 - 64].
Для профилактики акушерских кровотечений и гнойно-септических осложнений - Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Для профилактики венозных тромбоэмболических осложнений - Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4).
4. Медицинская реабилитация и санаторно-курортное лечение, медицинские показания и противопоказания к применению методов медицинской реабилитации, в том числе основанных на использовании природных лечебных факторов
- Рекомендован прием (тестирование, консультация) медицинского психолога первичный пациенткам, преждевременно родоразрешенным в связи с ПОНРП, особенно тем, чьи дети находятся в отделении реанимации и интенсивной терапии новорожденных, при получении их информированного добровольного согласия [65 - 68].
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 1).
Комментарии: ПР, обусловленные ПОНРП, являются тревожным событием для родителей, которые часто сообщают о симптомах посттравматического стресса в течение нескольких лет, иногда даже через 5 - 6 лет после ПР матери имеют негативное мнение о своем перинатальном периоде. Основной стресс, испытываемый родителями, связан с разлучением со своим ребенком (нахождение в палате интенсивной терапии) и потерей родительской роли вследствие потери физической и эмоциональной близости, которые являются важными факторами в формировании отношений между родителями и новорожденным ребенком. Во время стационарного лечения недоношенного ребенка, особенно в отделении интенсивной терапии матери могут испытывать противоречивые эмоциональные реакции, такие как горе, грусть, вина, страх, гнев, потеря самооценки и чувство неудачи. Фактически, эта ситуация может настолько угнетать матерей, что они могут реагировать, эмоционально дистанцируясь от своих детей. Это препятствует их позитивному настрою в отношении перспектив для своего ребенка. В частности, матери недоношенных детей часто имеют меньше позитивных идей и ожиданий в отношении своих детей, чем матери доношенных новорожденных [65].
- Рекомендовано наблюдение у медицинского психолога пациентки и ее партнера после ПОНРП с перинатальными потерями в целях снижения негативных психологических последствий и преодоления горя [65 - 68].
Уровень убедительности рекомендаций A (уровень достоверности доказательств - 1).
- Единые подходы к реабилитации пациенток после ПОНРП в настоящее время не разработаны, рекомендовано придерживаться общих правил реабилитации пациентов акушерского профиля [69].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
5. Профилактика и диспансерное наблюдение, медицинские показания и противопоказания к применению методов профилактики
Специфической профилактики ПОНРП не существует.
- Рекомендовано избегание и/или лечение стрессов, тревожных состояний и депрессивных расстройств до и во время беременности в целях снижения риска развития ПОНРП [70 - 72].
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 3)
- Рекомендован набор массы тела до нормальных значений при планировании беременности при индексе массы тела меньше 18,5, так как недостаточная масса тела до и во время беременности повышает риск развития ПОНРП [73].
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 1)
- Рекомендовано отказаться от курения как минимум на период беременности, т.к. курение во время беременности повышает как риск возникновения ПОНРП (до 11 раз), так и ухудшает течение ПОНРП и неонатальные исходы [73, 90].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
- Рекомендовано избегать пассивного курения, т.к. пассивное курение во время беременности также повышает риск возникновения ПОНРП [74].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
- Рекомендовано лечение никотиновой зависимости при планировании беременности и во время нее в целях снижения рисков ПОНРП [75 - 79].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
- Рекомендовано лечение наркологической зависимости до и во время беременности, т.к. прием наркотических средств значительно повышает риск ПОНРП и ухудшает тяжесть течения и исходы [73, 74, 80 - 83].
Уровень убедительности рекомендаций A (уровень достоверности доказательств - 1)
- Рекомендуется прегравидарная подготовка (лечение хронического эндометрита, контроль артериальной гипертензии и астмы, терапия экстрагенитальных заболеваний, коррекция дефектов гемостаза) с целью профилактики ПОНРП во время беременности [1, 19, 73].
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 1)
- Рекомендуется своевременная диагностика и лечение заболеваний и состояний, предрасполагающих к развитию ПОНРП во время беременности и в родах (артериальная гипертензия, преэклампсия [1, 3, 19, 83].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
- Рекомендуется предупреждение механических травм пациентки во время беременности с целью профилактики ПОНРП [2, 3, 7, 8, 83].
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 3)
- Рекомендуется избегать во время родов гиперстимуляции родовой деятельности, быстрого излития околоплодных вод с целью предупреждения ПОНРП в родах [11, 84].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
- Рекомендовано избегать необоснованного выполнения кесарева сечения в связи с повышением риска ПОНРП в последующую беременность [73].
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 1)
6. Организация оказания медицинской помощи
Показания для госпитализации в медицинскую организацию:
1) подозрение на ПОНРП или подтвержденная ПОНРП;
2) наличие кровянистых выделений из половых путей во время беременности;
Прогрессирующая ПОНРП является показанием к родоразрешению путем кесарева сечения в экстренном порядке (I категория неотложности). При возникновении экстренных показаний к родоразрешению путем КС операция выполняется в стационаре того лечебного учреждения, где пациентка находится на момент установления диагноза, при условии наличия необходимого медицинского оборудования и медицинского персонала для оказания помощи матери и новорожденному. Наличие продолжающегося кровотечения из половых путей является противопоказанием к медицинской транспортировке из одной медицинской организации в другую при наличии условий для проведения экстренного родоразрешения. Массивное кровотечение, особенно при гемодинамической нестабильности - это противопоказание к транспортировке даже в пределах медицинской организации, что требует выполнения операции на месте нахождения пациентки (родильный зал, палата). При отсутствии возможности проведения экстренного родоразрешения транспортировка пациентки осуществляется в ближайшую медицинскую организацию, имеющее условия для оказания медицинской помощи женщине и новорожденному в условиях специального медицинского транспорта (реанимобиля) в сопровождении анестезиолого-реанимационной бригады с постоянным мониторным контролем состояния женщины и плода.
Показания к выписке пациента из медицинской организации: выписка родильниц из акушерского стационара после родоразрешения путем КС проводится по общим правилам при следующих условиях:
1) отсутствие гипертермии (выше 37,2 °C) и неосложненное течение послеоперационного периода;
2) отсутствие патологических изменений при УЗИ матки и придатков;
3) отсутствие признаков мастита и лактостаза;
4) отсутствие признаков воспаления в области послеоперационной раны.
Выписка возможна с нерассасывающимся шовным материалом с последующим удалением шовной нити по месту жительства.
7. Дополнительная информация (в том числе факторы, влияющие на исход заболевания или состояния)
Факторами, влияющими на исход беременности для плода при преждевременной отслойке нормально расположенной плаценты, являются [1, 19]:
площадь преждевременной отслойки нормально расположенной плаценты;
величина кровопотери;
состояние беременной и плода;
срок беременности;
состояние системы гемостаза (наличие коагулопатии).
Прогноз в отношении жизни матери и плода при ПОНРП неоднозначен. Исход заболевания зависит от этиологического фактора, тяжести отслойки, своевременности установления диагноза, характера кровотечения (наружное, внутреннее), выбора адекватного метода лечения, состояния организма беременной, степени зрелости плода.
Прогноз при ПОНРП серьезный. Исход для матери и плода определяется не только тяжестью состояния, но и своевременностью оказания квалифицированной помощи.
- В целях прогнозирования развития ПОНРП у беременной рекомендовано тщательно собирать семейный и акушерский анамнез при постановке беременной на учет, в том числе собрать информацию о ПОНРП в предыдущие беременности, их тяжести, способе родоразрешения, родственницах с ПОНРП, а также оценить наличие иных факторов риска ПОНРП, психологическое состояние [3].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
- В целях улучшения исходов ПОНРП с учетом тяжести исходов и высокой распространенности размытой картины и скрытых форм ПОНРП рекомендовано при постановке беременной на учет разъяснять пациентке необходимость профилактики развития ПОНРП, отслеживания своего состояния и состояния плода (особенно в группе риска), срочного обращения за медицинской помощью при кровотечениях или ином ухудшении состояния [30].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
- В целях улучшения исходов ПОНРП рекомендован усиленный контроль состояния беременной пациентки старше 35 лет (особенно 45 лет и старше) и плода даже при отсутствии иных факторов рисков в связи с повышенным риском ПОНРП у данной группы пациентов [73, 83, 85, 86].
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 2)
- С учетом значимости сроков оказания медицинской помощи при ПОНРП рекомендуется обучение и контроль готовности специалистов в медицинских организациях к поступлению пациенток с подозрением на ПОНРП или развитием ПОНРП в родах [30].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Критерии оценки качества медицинской помощи
N
Критерии качества
Оценка выполнении (да/нет)
1.
Выполнен осмотр врачом-акушером-гинекологом и/или врачом-анестезиологом-реаниматологом не позднее 10 минут от момента поступления в стационар
Да/нет
2.
Вызван врач-анестезиолог-реаниматолог не позднее 10 минут от момента установления диагноза
Да/нет
3.
Выполнено мониторирование жизненно важных функций (артериального давления, пульса, дыхания, уровня насыщения кислорода в крови, диуреза) не позднее 10 минут от момента установления диагноза
Да/нет
4.
Выполнено ингаляционное введение кислорода (при сатурации менее 92%)
Да/нет
5.
Выполнен общий (клинический) анализ крови перед операцией кесарева сечения и контроль клинического анализа крови после оперативного родоразрешения
Да/нет
6.
Выполнено определение основных групп по системе АВО и антигена D системы Резус (резус-фактор) перед операцией кесарево сечение
Да/нет
7.
Выполнена установка внутривенного катетера перед операцией кесарево сечение
Да/нет
8.
Выполнена постановка мочевого катетера перед операцией кесарево сечение
Да/нет
9.
Выполнено хирургическое вмешательство не позднее 30 минут от момента установления диагноза при наличии показаний для его выполнения
Да/нет
10.
Проведена антибиотикопрофилактика перед родоразрешением путем кесарева сечения
Да/нет
11.
Выполнено введение утеротонических препаратов (H01BB окситоцин и его аналоги) внутривенно медленно после извлечения плода
Да/нет
12.
Проведена профилактика тромбоэмболических осложнений в период госпитализации
Да/нет
Список литературы
1. Takeda S., Makino S., Takeda J., Kanayama N., Kubo T., Nakai A., et al. Japanese Clinical Practice Guide for Critical Obstetrical Hemorrhage (2017 revision). J Obstet Gynaecol Res. 2017; 43(10): 1517 - 21.
2. Say L., Chou D., Gemmill A.,  ., Moller A.-B., Daniels J., et al. Global causes of maternal death: a WHO systematic analysis. Lancet Glob Heal. 2014; 2(6): e323 - 33.
., Moller A.-B., Daniels J., et al. Global causes of maternal death: a WHO systematic analysis. Lancet Glob Heal. 2014; 2(6): e323 - 33.
3. Tikkanen M. Etiology, clinical manifestations, and prediction of placental abruption. Acta Obstet Gynecol Scand. 2010; 89(6): 732 - 40.
4. Lindqvist P.G., Happach C. Risk and risk estimation of placental abruption. Eur J Obstet Gynecol Reprod Biol. 2006; 126(2): 160 - 4.
5. Toivonen S., Keski-Nisula L., Saarikoski S., Heinonen S. Risk of placental abruption in first-degree relatives of index patients. Vol. 66, Clinical genetics. Denmark; 2004. p. 244 - 6.
6. Ganer Herman H., Mizrachi Y., Horowitz E., Weissman A., Sabban B., Gluck O., et al. Obstetric outcomes following ovarian hyperstimulation syndrome in IVF - a comparison with uncomplicated fresh and frozen transfer cycles. BMC Pregnancy Childbirth. 2022; 22(1): 573.
7. Creanga A.A., Berg C.J., Ko J.Y., Farr S.L., Tong V.T., Bruce F.C., et al. Maternal mortality and morbidity in the United States: where are we now? J Womens Health (Larchmt). 2014; 23(1): 3 - 9.
8. Maswime S., Buchmann E. A systematic review of maternal near miss and mortality due to postpartum hemorrhage. Int J Gynaecol Obstet Off organ Int Fed Gynaecol Obstet. 2017; 137(1): 1 - 7.
9. Khan K.S., Wojdyla D., Say L.,  A.M., Van Look P.F. WHO analysis of causes of maternal death: a systematic review. Lancet (London, England). 2006; 367(9516): 1066 - 74.
A.M., Van Look P.F. WHO analysis of causes of maternal death: a systematic review. Lancet (London, England). 2006; 367(9516): 1066 - 74.
10. Clark S.L., Belfort M.A., Dildy G.A., Herbst M.A., Meyers J.A., Hankins G.D. Maternal death in the 21st century: causes, prevention, and relationship to cesarean delivery. Am J Obstet Gynecol. 2008; 199(1): 36. e1 - 5; discussion 91 - 2. e7 - 11.
11. Berg C.J., Harper M.A., Atkinson S.M., Bell E.A., Brown H.L., Hage M.L., et al. Preventability of pregnancy-related deaths: results of a state-wide review. Obstet Gynecol. 2005; 106(6): 1228 - 34.
12. The American College, Gynecologists O. and. Committee opinion no. 590: preparing for clinical emergencies in obstetrics and gynecology. Obstet Gynecol. 2014; 123(3): 722 - 5.
13. Shields L.E., Wiesner S., Fulton J., Pelletreau B. Comprehensive maternal hemorrhage protocols reduce the use of blood products and improve patient safety. Am J Obstet Gynecol. 2015; 212(3): 272 - 80.
14. Lyndon A, Lagrew D, Shields L, Main E C. V. Improving Health Care Response to Obstetric Hemorrhage Version 2.0 A California Quality Improvement Toolkit. A California Toolkit to Transform Maternity Care Improving. 2015.
15. D'Alton M.E., Friedman A.M., Smiley R.M., Montgomery D.M., Paidas M.J., D'Oria R., et al. National Partnership for Maternal Safety: Consensus Bundle on Venous Thromboembolism. Anesth Analg. 2016; 123(4): 942 - 9.
16. Anorlu R.I., Maholwana B., Hofmeyr G.J. Methods of delivering the placenta at caesarean section. Cochrane database Syst Rev. 2008; (3): CD004737.
17. Romero R., Espinoza J., Kusanovic J.P., Gotsch F., Hassan S., Erez O., et al. The preterm parturition syndrome. BJOG. 2006; 113 Suppl (Suppl 3): 17 - 42.
18. Li Y., Tian Y., Liu N., Chen Y., Wu F. Analysis of 62 placental abruption cases: Risk factors and clinical outcomes. Taiwan J Obstet Gynecol. 2019; 58(2): 223 - 6.
19. Schlembach D., Helmer Н., Henrich W., von Heymann C., Kainer F., Korte W., et al. Peripartum Haemonhage, Diagnosis and Therapy. Guideline of the DGGG, OEGGGa nd SGGG(S2k Level, AWMF Registry No.015/063, March 20l6). Geburtshilfe Frauenheilkd. 201 8; 78(4): 382 - 99. https://dx.doi.org110,1055/а-0582-0122.
20. Utama B.I. A case report of modified Porro caesarean hysterectomy on mother with hemorrhagic shock and severe anemia due to placental abruption. Vol. 79, International journal of surgery case reports. Netherlands; 2021. p. 135 - 7.
21. Faye-Petersen O.M., Heller D.S., Joshi V. V. Handbook of placental pathology. CRC Press; 2005.
22. Downes K.L., Grantz K.L., Shenassa E.D. Maternal, Labor, Delivery, and Perinatal Outcomes Associated with Placental Abruption: A Systematic Review. Am J Perinatol. 2017; 34(10): 935 - 57.
23. Attali E., Epstein D., Reicher L., Lavie M., Yogev Y., Hiersch L. Mild thrombocytopenia prior to elective cesarean section is an independent risk factor for blood transfusion. Arch Gynecol Obstet. 2021; 304(3): 627 - 32.
24. Liu C.-N., Yu F.-B., Xu Y.-Z., Li J.-S., Guan Z.-H., Sun M.-N., et al. Prevalence and risk factors of severe postpartum hemorrhage: a retrospective cohort study. BMC Pregnancy Childbirth. 2021; 21(1): 332.
25. Parnas M., Sheiner E., Shoham-Vardi I., Burstein E., Yermiahu T., Levi I., et al. Moderate to severe thrombocytopenia during pregnancy. Eur J Obstet Gynecol Reprod Biol. 2006; 128 (1 - 2): 163 - 8.
26. Sano Y., Kasai M., Shinoda S., Miyagi E., Aoki S. The indicators for early blood transfusion in patients with placental abruption with intrauterine fetal death: a retrospective review. BMC Pregnancy Childbirth. 2022; 22(1): 847.
27. Green M., Rider C., Ratcliff D., Woodring B.C. Developing a Systematic Approach to Obstetric Emergencies. J Obstet Gynecol neonatal Nurs JOGNN. 2015; 44(5): 677 - 82.
28. Shi H., Chen L., Wang Y., Sun M., Guo Y., Ma S., et al. Severity of Anemia During Pregnancy and Adverse Maternal and Fetal Outcomes. JAMA Netw open. 2022; 5(2): e2147046.
29. Royal College of Obstetricians and Gynaecologists. Blood Transfusion in Obstetrics Green-top Guideline No. 47. RCOG; 2015. 23 p.
30. Schmidt P., Skelly C.L., Raines D.A. Placental Abruption. In Treasure Island (FL); 2023.
31. Takeda J., Takeda S. Management of disseminated intravascular coagulation associated with placental abruption and measures to improve outcomes. Obstet Gynecol Sci. 2019; 62(5): 299 - 306.
32. Twaalfhoven F.C., van Roosmalen J., ![]() E., Gravenhorst J.B. Conservative management of placental abruption complicated by severe clotting disorders. Eur J Obstet Gynecol Reprod Biol. 1992; 46(1): 25 - 30.
E., Gravenhorst J.B. Conservative management of placental abruption complicated by severe clotting disorders. Eur J Obstet Gynecol Reprod Biol. 1992; 46(1): 25 - 30.
33. Mallett S. V, Armstrong M. Point-of-care monitoring of haemostasis. Anaesthesia. 2015; 70 Suppl 1: 73 - 7, e25 - 6.
34. Fowler A., Perry D.J. Laboratory monitoring of haemostasis. Anaesthesia. 2015; 70 Suppl 1: 68 - 72, e24.
35. Suemitsu C., Fudaba M., Kitada K., Kurihara Y., Tahara M., Hamuro A., et al. Changes of Coagulation and Fibrinolytic Status Detected by Thromboelastography (TEG6s((R))) in Pregnancy, Labor, Early Postpartum, Postpartum Hemorrhage and Heparin Treatment for Perinatal Venous Thrombosis. Healthc (Basel, Switzerland). 2022; 10(10).
36. Shinde G.R., Vaswani B.P., Patange R.P., Laddad M.M., Bhosale R.B. Diagnostic Performance of Ultrasonography for Detection of Abruption and Its Clinical Correlation and Maternal and Foetal Outcome. J Clin Diagn Res. 2016; 10(8): QC04-7.
37. Glantz C., Purnell L. Clinical utility of sonography in the diagnosis and treatment of placental abruption. J ultrasound Med Off J Am Inst Ultrasound Med. 2002; 21(8): 837 - 40.
38. James D. Caesarean section for fetal distress. Vol. 322, BMJ (Clinical research ed.). England; 2001. p. 1316 - 7.
39. Clark V., Van de Velde M., Fernando R., editors. Oxford Textbook of Obstetric Anaesthesia. Oxford University Press; 2016.
40. S.Paterson-Brown C.H. Managing Obstetric Emergencies and Trauma: The Moet Course Manual, Revised 3rd Edition. Edited by Sara Paterson-Brown and Charlotte Howell. Cambridge: Cambridge University Press. Acad Emerg Med. 2014;.
41. Slava V Gaufberg M. is a member of the following medical societies: A.C. of E.P. Emergent Management of Abruptio Placentae. Medscape. 2021;.
42. Cwm Taf Morgannwg University Health Board Obstetric and Gynaecology Directorate. Guideline for the Management of Antepartum Haemorrhage. 2020;: 1 - 20.
43. Morgan K., Arulkumaran S. Antepartum haemorrhage. Curr Obstet Gynaecol. 2011; 13(2): 1 - 23.
44. Ogawa M., Matsuda Y., Konno J., Mitani M., Matsui H. Preterm placental abruption: tocolytic therapy regarded as a poor neonatal prognostic factor. Clin Obs Gynecol Reprod Med. 2015; 1: 20 - 4.
45. Saller Jr D.N., Nagey D.A., Pupkin M.J., Crenshaw Jr M.C. Tocolysis in the management of third trimester bleeding. J Perinatol Off J Calif Perinat Assoc. 1990; 10(2): 125 - 8.
46. Mahenthiran R., Li R.Y. VP46. 03: Conservatively managed abruptio placentae with unexpected good outcomes. Ultrasound Obstet Gynecol. 2020; 56: 268.
47. Shyamala G., Lavanya R., Prashanth A., Manopriva P. Conservative management of preterm marginal placental abruption with a supracervical clot: A case report. Internet J Gynecol Obstet. 2012; 9(2): 50 - 2.
48. Шмаков Р. г., Баев О.Р., Пекарев О. г., Пырегов А.В., Приходько А.М., Павлович С.В. Кесарево сечение. Показания, хирургическая техника, методы обезболивания: учебное пособие. Москва: ООО ИФП "Системные решения"; 2016.; 2016. 72 p.
49. Tyner J.E., Rayburn W.F. Emergency cesarean delivery: special precautions. Obstet Gynecol Clin North Am. 2013; 40(1): 37 - 45.
50. Golditch I.M., Boyce N.E.J. Management of abruptio placentae. JAMA. 1970; 212(2): 288 - 93.
51. Yeo, L, Ananth, C et al. Placental Abruption. Glob Libr women's med. 2008;
52. Dyer R.A., van Dyk D., Dresner A. The use of uterotonic drugs during caesarean section. Int J Obstet Anesth. 2010; 19(3): 313 - 9.
53. Tanaka H., Matsunaga S., Yamashita T., Okutomi T., Sakurai A., Sekizawa A., et al. A systematic review of massive transfusion protocol in obstetrics. Taiwan J Obstet Gynecol. 2017; 56(6): 715 - 8.
54. Goucher H., Wong C.A., Patel S.K., Toledo P. Cell Salvage in Obstetrics. Anesth Analg. 2015; 121(2): 465 - 8.
55. Lim G., Melnyk V., Facco F.L., Waters J.H., Smith K.J. Cost-effectiveness Analysis of Intraoperative Cell Salvage for Obstetric Hemorrhage. Anesthesiology. 2018; 128(2): 328 - 37.
56. Nabhan A.F., Allam N.E., Hamed Abdel-Aziz Salama M. Routes of administration of antibiotic prophylaxis for preventing infection after caesarean section. Cochrane database Syst Rev. 2016; 2016(6): CD011876.
57. Баев О.Р., Орджоникидзе Н.В., Тютюнник В.Л., Ушкалова Е.А., Шмаков Р.Г. Клинический протокол "Антибиотикопрофилактика при проведении абдоминального родоразрешения (кесарево сечение)". Акушерство и гинекология. 2011; (4).
58. Под общ. ред. Краснопольского В.И. Кесарево сечение. Проблемы абдоминального акушерства: руководство для врачей/. М.: СИМК; 2018; 2018. 224 p.
59. Gallos I., Williams H., Price M., Pickering K., Merriel A., Tobias A., et al. Uterotonic drugs to prevent postpartum haemorrhage: a network meta-analysis. Health Technol Assess. 2019; 23(9): 1 - 356.
60. Caughey A.B., Wood S.L., Macones G.A., Wrench I.J., Huang J., Norman M., et al. Guidelines for intraoperative care in cesarean delivery: Enhanced Recovery After Surgery Society Recommendations (Part 2). Am J Obstet Gynecol. 2018; 219(6): 533 - 44.
61. Macones G.A., Caughey A.B., Wood S.L., Wrench I.J., Huang J., Norman M., et al. Guidelines for postoperative care in cesarean delivery: Enhanced Recovery After Surgery (ERAS) Society recommendations (part 3). Am J Obstet Gynecol. 2019; 221(3): 247.e1 - 247.e9.
62. World Health Organization et al. WHO recommendations for the prevention and treatment of postpartum haemorrhage. - World Health Organization. Geneva; 2012.
63. Hofmeyr G.J., Qureshi Z. Preventing deaths due to haemorrhage. Best Pract Res Clin Obstet Gynaecol. 2016; 36: 68 - 82.
64. Thum L., Wikman A., Lindqvist P.G. Postpartum blood transfusion and hemorrhage as independent risk factors for venous thromboembolism. Thromb Res. 2018; 165: 54 - 60. https://dx.doi.org/Zft 1016/j.thromres.2018.03.002.
65. Welch M.G., Halperin M.S., Austin J., Stark R.I., Hofer M.A., Hane A.A., et al. Depression and anxiety symptoms of mothers of preterm infants are decreased at 4 months corrected age with Family Nurture Intervention in the NICU. Arch Womens Ment Health. 2016; 19(1): 51 - 61. https://dx.doi.org/7ft 1007/s00737-015-0502-7.
66. Hunter A., Tussis L., MacBeth A. The presence of anxiety, depression and stress in women and their partners during pregnancies following perinatal loss: A meta-analysis. J Affect Disord. 2017; 223: 153 - 64. https://dx.doi.org/7ft 1016/j.jad.2017.07.004.
67. Badenhorst W., Hughes P. Psychological aspects of perinatal loss. Best Pract Res Clin Obstet Gynaecol. 2007; 21(2): 249 - 59. https://dx.doi.org/10.1016/j.bpobgyn.2006.11.004.
68. Shaohua L., Shorey S. Psychosocial interventions on psychological outcomes of parents with perinatal loss: A systematic review and meta-analysis. Int J Nurs Stud. 2021; 117: 103871. https://dx.doi.org/7ft 1016/j.ijnurstu.2021.103871.
69. Лебедева Е.Ю., Татаринцева Р.Я., Панов г.А., Писаревский И.Е., Кадошникова М.Ю. Комплексная методика восстановления женщины в послеродовом периоде. Вестник Российского университета дружбы народов Серия: Медицина. 2014: (4): 34 - 42.
70. Chahal H.S., Gelaye B., Mostofsky E., Salazar M.S., Sanchez S.E., Ananth C.V. et al. Relation of outbursts of anger and the acute risk of placental abruption: A case-crossover study. Paediatr Perinat Epidemiol. 2019; 33(6): 405 - 11. https://dx.doi.org/7ft 7111/ppe.12591.
71. Kawanishi Y., Yoshioka E., Saijo Y., Itoh T., Miyamoto T., Sengoku K., et al. The relationship between prenatal psychological stress and placental abruption in Japan. The Japan Environment and Children"s Study (JECS). PLoS One. 2019; 14(7): e0219379. https://dx.doi.org/10.737I/journal.pone.0219379.
72. Laszlo K.D., Ananth С. V. Wikstrom A.K., Svensson T., Li J., Olsen J., et al. Loss of a close family member the year before or during pregnancy and the risk of placental abruption: a cohort study from Denmark and Sweden. Psychol Med. 2014; 44(9): 1855 - 66. https://dx.doi.0rg//ft/O/7/S0033291713002353.
73. Jenabi E., Salimi Z., Ayubi E., Bashirian S., Salehi A.M. The environmental risk factors prior to conception associated with placental abruption: an umbrella review. Syst Rev. 2022; 11(1): 55. https://dx.doi.org//ft/I86/sl3643-022-01915-6.
74. Amasha H. A. J.M.S. Effect of Active and Passive Smoking during Pregnancy on Its Outcomes. Heal Sci J. 2012; 6(2).
75. Cressman A.M., Pupco A., Kim E., Koren G., Bozzo P. Smoking cessation therapy during pregnancy. Can Fam Physician. 2012: 58(5): 525 - 7.
76. Kaminsky L.M., Ananth С. V. Prasad V., Nath C., Vintzileos A.M. The influence of maternal cigarette smoking on placental pathology in pregnancies complicated by abruption. Am J Obstet Gynecol. 2007; 197(3): 275.e1 - 5. https://dx.doi.Org//ft1016j.ajog.2007.06.026.
77. Ananth С. V, Savitz D.A., Luther E.R. Maternal cigarette smoking as a risk factor for placental abruption, placenta previa, and uterine bleeding in pregnancy. Am J Epidemiol. 1996; 144(9): 881 - 9. https://dx.doi.org/7ft1093/oxfordjournals.aje.a009022.
78. Ananth С. V, Cnattingius S. Influence of maternal smoking on placental abruption in successive pregnancies: a population-based prospective cohort study in Sweden. Am J Epidemiol. 2007: 166(3): 289 - 95. https://dx.doi.org//0.1093/aje/kwm073.
79. Mortensen J.T., Thulstrup A.M., Larsen H., Moller M., Sorensen H.T. Smoking, sex of the offspring, and risk of placental abruption, placenta previa, and preeclampsia: a populationbased cohort study. Acta Obstet Gynecol Scand. 2001; 80(10): 894 - 8. https://dx.doi.org/7ft1034/j.1600-0412.2001.801005.x.
80. Terplan M., Ramanadhan S., Locke A., Longinaker N., Lui S. Psychosocial interventions for pregnant women in outpatient illicit drug treatment programs compared to other interventions. Cochrane database Syst Rev. 2015; (4): CD006037. https://dx.doi.org/7ft 1002/14651858.CD006037.puh3.
81. Flowers D., Clark J.F., Westney L.S. Cocaine intoxication associated with abruptio placentae. J Natl Med Assoc. 1991; 83(3): 23O-2..
82. Mbah A.K., Alio A.P., Fombo D.W., Bruder K., Dagne G., Salihu H.M. Association between cocaine abuse in pregnancy and placenta-associated syndromes using propensity score matching approach. Early Hum Dev. 2012; 88(6): 333 - 7. https://dx.doi.org/7ft1016/j.earlhumdev. 2011.09.005.
83. Tonhaugen LT. Risk factors for placental abruption. 2023; DOI: 10.1177/00494755221116716
84. Labour Ward Forum/Antenatal Ward Forum. Management of Uterine Hyperstimulation. Swansea Bay Univ Heal Board. 2023; (February): 1 - 4.
85. Martinelli K.G., Garcia ![]() . Santos Neto E.T. Dos. Gama S.G.N. da. Advanced maternal age and its association with placenta praevia and placental abruption: a meta-analysis. Cad Saude Publica. 2018; 34(2): e00206116. https://dx.doi.org/7ft1590/0102-311X00206116.
. Santos Neto E.T. Dos. Gama S.G.N. da. Advanced maternal age and its association with placenta praevia and placental abruption: a meta-analysis. Cad Saude Publica. 2018; 34(2): e00206116. https://dx.doi.org/7ft1590/0102-311X00206116.
86. Sugai S., Nishijima K., Haino K., Yoshihara K. Pregnancy outcomes at maternal age over 45 years: a systematic review and meta-analysis. Am J Obstet Gynecol MFM. 2023; 5(4): 100885. https://dx.doi.org/7ft1016/j.ajogmf.2023.100885.
87. Шифман Е.М., Куликов А.В. ПДН и др. Анестезия и интенсивная терапия при массивной кровопотере в акушерстве. Клинические рекомендации (протоколы лечения). Вопросы акушерства, гинекологии, перинатологии. 2018: 17(3): 81 - 100.
88. Кровесберегающие технологии в акушерской практике. Клинические рекомендации (протокол лечения). Письмо Министерства здравоохранения РФ от 27 мая 2014 г. N 15-4/10/2-379839.
89. Тютюнник В.Л., Шмаков Р.Г., Кан Н.Е., Баев О.Р., Балушкина А.А. Федеральные клинические рекомендации. Антибиотикопрофилактика при абдоминальном родоразрешении. 2013. - 13 с.
90. Cande V. Ananth, Sven Cnattingius, Influence of Maternal Smoking on Placental Abruption in Successive Pregnancies: A Population-based Prospective Cohort Study in Sweden, American Journal of Epidemiology, Volume 166, Issue 3, 1 August 2007, Pages 289 - 295, https://doi.org/10.1093/aje/kwm073.
91. Серов В.Н., Адамян Л.В., Филиппов О.С., Артымук Н.В., Белокриницкая Т.Е., Кан Н.Е., et al. Клинические рекомендации (протокол лечения) "Кесарево сечение. Показания, методы обезболивания, хирургическая техника, антибиотикопрофилактика, ведение послеоперационного периода." Москва; 2016. 38 стр.
92. Brandt JS, Ananth CV. Placental abruption at near-term and term gestations: pathophysiology, epidemiology, diagnosis, and management. Am J Obstet Gynecol. 2023 May; 228(5S): S1313 - S1329. doi: 10.1016/j.ajog.2022.06.059. Epub 2023 Mar 23. PMID: 37164498; PMCID: PMC10176440.
Приложение А1
СОСТАВ
РАБОЧЕЙ ГРУППЫ ПО РАЗРАБОТКЕ И ПЕРЕСМОТРУ
КЛИНИЧЕСКИХ РЕКОМЕНДАЦИЙ
1. Климов Владимир Анатольевич - к.м.н., руководитель службы организации медицинской помощи и информационного сервиса ФГБУ "Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова" Минздрава России (г. Москва). Конфликт интересов отсутствует.
2. Артымук Наталья Владимировна - д.м.н., профессор, заведующая кафедрой акушерства и гинекологии имени профессора Г.А. Ушаковой ФГБОУ ВО "Кемеровский государственный медицинский университет" Минздрава России, главный внештатный специалист Минздрава России по акушерству и гинекологии в Сибирском федеральном округе (г. Кемерово). Конфликт интересов отсутствует.
3. Белокриницкая Татьяна Евгеньевна - д.м.н., профессор, заведующая кафедрой акушерства и гинекологии ФПК и ППС ФГБОУ ВО "Читинская государственная медицинская академия" Минздрава России, заслуженный врач Российской Федерации, главный внештатный специалист по акушерству и гинекологии Минздрава России в ДФО (г. Чита). Конфликт интересов отсутствует.
4. Кан Наталья Енкыновна - д.м.н., профессор, заместитель директора ФГБУ "Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова" Минздрава России (г. Москва). Конфликт интересов отсутствует.
5. Курцер Марк Аркадьевич - д.м.н., профессор, академик РАН, заведующий кафедрой акушерства и гинекологии педиатрического факультета "РНИМУ имени Н.И. Пирогова" Минздрава России (г. Москва). Конфликт интересов отсутствует.
6. - д.м.н., профессор, директор ФГБУ "Ивановский научно-исследовательский институт материнства и детства имени В.Н. Городкова" Минздрава России, главный внештатный специалист по акушерству и гинекологии Минздрава России в ЦФО (г. Иваново). Конфликт интересов отсутствует.
7. Мартиросян Сергей Валерьевич - к.м.н., заместитель главного врача по акушерско-гинекологической помощи ГБУЗ "Городская клиническая больница N 67 (г. Москва). Конфликт интересов отсутствует.
8. Николаева Анастасия Владимировна - к.м.н., главный врач ФГБУ "Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова" Минздрава России (г. Москва). Конфликт интересов отсутствует.
9. Пекарев Олег Григорьевич - д.м.н., профессор, заместитель директора института акушерства ФГБУ "Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова" Минздрава России (г. Москва). Конфликт интересов отсутствует.
10. Радзинский Виктор Евсеевич - доктор медицинских наук, профессор, член-корреспондент РАН, заведующий кафедрой акушерства и гинекологии с курсом перинатологии Российского университета дружбы народов, заслуженный деятель науки РФ (г. Москва). Конфликт интересов отсутствует.
11. Савельева Галина Михайловна - академик РАН, д.м.н., профессор, заслуженный деятель науки РФ, Герой Труда Российской Федерации (г. Москва). Конфликт интересов отсутствует. Конфликт интересов отсутствует.
12. Ушакова Инна Анатольевна - к.м.н., заведующая 2-м родовым отделением ФГБУ "Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова" Минздрава России (г. Москва). Конфликт интересов отсутствует.
13. Цхай Виталий Борисович - д.м.н., профессор, заведющий кафедрой перинатологии, акушерства и гинекологии лечебного факультета ФГБОУВО "Красноярский государственный медицинский университет имени профессора В.Ф. Войно-Ясенецкого" Министерства здравоохранения Российской Федерации (г. Красноярск). Конфликт интересов отсутствует.
14. Шешко Елена Леонидовна - кандидат медицинских наук, доцент, руководитель департамента организации проектной деятельности, ФГБУ "НМИЦ АГП им. акад. В.И. Кулакова" Минздрава России (г. Москва). Конфликт интересов отсутствует.
15. Шмаков Роман Георгиевич - доктор медицинских наук, профессор РАН, директор института акушерства ФГБУ "Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова" Минздрава России (г. Москва). Конфликт интересов отсутствует.
Приложение А2
МЕТОДОЛОГИЯ РАЗРАБОТКИ КЛИНИЧЕСКИХ РЕКОМЕНДАЦИЙ
Целевая аудитория данных клинических рекомендаций:
1. Врачи-акушеры-гинекологи.
2. Студенты, ординаторы, аспиранты акушеры-гинекологи
3. Преподаватели, научные сотрудники
Таблица 1. Шкала оценки уровней достоверности доказательств (УДД) для методов диагностики (диагностических вмешательств)
УДД
Расшифровка
1
Систематические обзоры исследований с контролем референсным методом или систематический обзор рандомизированных клинических исследований с применением мета-анализа
2
Отдельные исследования с контролем референсным методом или отдельные рандомизированные клинические исследования и систематические обзоры исследований любого дизайна, за исключением рандомизированных клинических исследований, с применением мета-анализа
3
Исследования без последовательного контроля референсным методом или исследования с референсным методом, не являющимся независимым от исследуемого метода или нерандомизпрованные сравнительные исследования, в том числе когортные исследования
4
Несравнительные исследования, описание клинического случая
5
Имеется лишь обоснование механизма действия или мнение экспертов
Таблица 2. Шкала оценки уровней достоверности доказательств (УДД) для методов профилактики, лечения и реабилитации (профилактических, лечебных, реабилитационных вмешательств)
УДД
Расшифровка
1
Систематический обзор РКИ с применением мета-анализа
2
Отдельные РКИ и систематические обзоры исследований любого дизайна, за исключением РКИ, с применением мета-анализа
3
Нерандомизированные сравнительные исследования, в т.ч. когортные исследования
4
Несравнительные исследования, описание клинического случая или серии случаев, исследования "случай-контроль"
5
Имеется лишь обоснование механизма действия вмешательства (доклинические исследования) или мнение экспертов
Таблица 3. Шкала оценки уровней убедительности рекомендаций (УУР) для методов профилактики, диагностики, лечения и реабилитации (профилактических, диагностических, лечебных, реабилитационных вмешательств)
УУР
Расшифровка
A
Сильная рекомендация (все рассматриваемые критерии эффективности (исходы) являются важными, все исследования имеют высокое или удовлетворительное методологическое качество, их выводы по интересующим исходам являются согласованными)
B
Условная рекомендация (не все рассматриваемые критерии эффективности (исходы) являются важными, не все исследования имеют высокое или удовлетворительное методологическое качество и/или их выводы по интересующим исходам не являются согласованными)
C
Слабая рекомендация (отсутствие доказательств надлежащего качества (все рассматриваемые критерии эффективности (исходы) являются неважными, все исследования имеют низкое методологическое качество и их выводы по интересующим исходам не являются согласованными)
Порядок обновления клинических рекомендаций
Механизм обновления клинических рекомендаций предусматривает их систематическую актуализацию - не реже чем один раз в три года, а также при появлении новых данных с позиции доказательной медицины по вопросам диагностики, лечения, профилактики и реабилитации конкретных заболеваний, наличии обоснованных дополнений/замечаний к ранее утвержденным КР, но не чаще 1 раза в 6 месяцев.
Приложение А3
СПРАВОЧНЫЕ МАТЕРИАЛЫ,
ВКЛЮЧАЯ СООТВЕТСТВИЕ ПОКАЗАНИЙ К ПРИМЕНЕНИЮ
И ПРОТИВОПОКАЗАНИЙ, СПОСОБОВ ПРИМЕНЕНИЯ И ДОЗ ЛЕКАРСТВЕННЫХ
ПРЕПАРАТОВ, ИНСТРУКЦИИ ПО ПРИМЕНЕНИЮ
ЛЕКАРСТВЕННОГО ПРЕПАРАТА
1. Федеральный закон "Об основах охраны здоровья граждан в Российской Федерации" от 21.11.2011. N 323-ФЗ.
2. Сборник ФГБУ "Центральный научно-исследовательский институт организации и информатизации здравоохранения" Минздрава РФ "Основные показатели здоровья матери и ребенка, деятельность службы охраны детства и родовспоможения в Российской Федерации". Москва 2019.
3. Приказ Министерства здравоохранения Российской Федерации от 10.05.2017 г. N 203н. "Об утверждении критериев оценки качества медицинской помощи".
4. Приказ Министерства здравоохранения Российской Федерации от 20.10.2020 г. N 1130н "Об утверждении Порядка оказания медицинской помощи по профилю "акушерство и гинекология".
5. Приказ Минздрава России от 13.10.2017 N 804н (ред. от 16.04.2019 г.) "Об утверждении номенклатуры медицинских услуг".
6. Письмо Министерства здравоохранения Российской Федерации 15-4/и/2-2535 от 26.03.201 г. "Профилактика, алгоритм ведения, анестезия и интенсивная терапия при послеродовых кровотечениях".
7. Письмо Министерство здравоохранения и социального развития РФ от 6 мая 2014 N 15-4/10/2-3190 "Кесарево сечение. Показания, методы обезболивания, хирургическая техника, антибиотикопрофилактика, ведение послеоперационного периода".
8. ACOG Practice Bulletin No. 202: Gestational Hypertension and Preeclampsia.
9. ACOG Committee Opinion Number 712. August 2017: Intrapartum Management of Intraamniotic Infection.
10. ACOG committee opinion No. 433: optimal goals for anesthesia care in obstetrics. ACOG Committee on Obstetric Practice.
11. ACOG. Intrapartum Fetal Heart Rate Monitoring: Nomenclature. Interpretation, and General Management Principles Replaces Practice Bulletin Number 70. December 2005. Reaffirmed 2017
12. ACOG committee opinion. Placenta accreta. Number 266. January 2002.
13. ASA Committee on Occupational Health Task Force on Infection Control. 2007.
14. Commissioned By the National Institute for Health and Clinical Excellence <Caesarean section> National Collaborating Centre for Women"s and Children"s Health. Commissioned by the National institute for Health and Clinical Excellence. November 2011
15. ACOG Committee Opinion No. 382: Fetal Monitoring Prior to Scheduled Cesarean Delivery. Committee on Obstetric Practice.
16. nice caesarean section clinical guideline published: 2з november 2olllast updated August 2019
17. RCOG. Placenta Praevia and Placenta Accreta: Diagnosis and Management: Green-top Guideline No. 27а.
18. rcog. classification of urgency of caesarean section а continuum of risk. good Practice No. 11 April 2010
19. the cochrane collaboration. techniques for assisting difficult delivery at caesarean section (Review) 2016 The Cochtane Collaboration. Published by John Wiley&Sons, Ltd
20. WHO recommendations: uterotonics for the prevention of postpartum haemorrhage. World Health Organization. 2018; 53 p.
21. guidelines for perinatal care. 8th edition. acog&aap, 2017
22. antenatal care. routine carefor the healthy pregnant woman. nice&nccwch RCOG Press 2008.
Приложение Б
АЛГОРИТМЫ ДЕЙСТВИЙ ВРАЧА
АЛГОРИТМ ВЕДЕНИЯ БЕРЕМЕННОЙ С ПРЕЖДЕВРЕМЕННОЙ ОТСЛОЙКОЙ НОРМАЛЬНО РАСПОЛОЖЕННОЙ ПЛАЦЕНТЫ
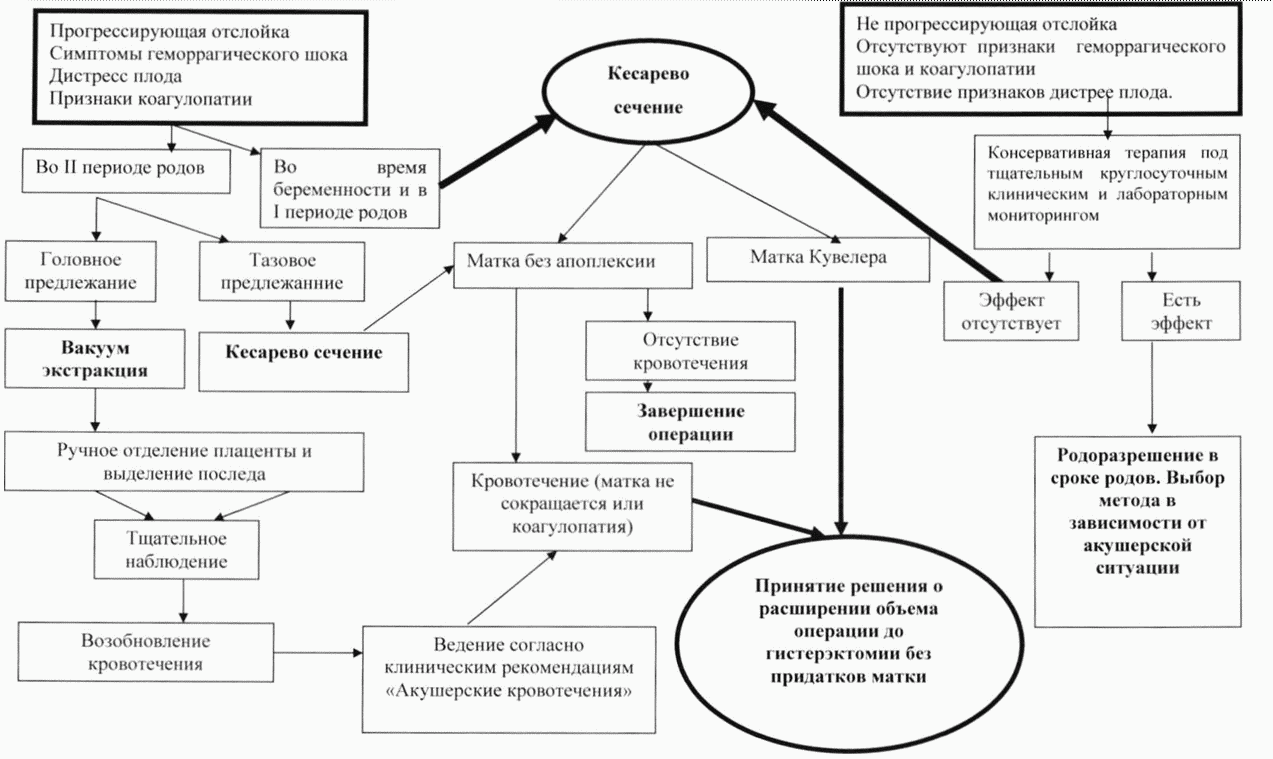
Приложение В
ИНФОРМАЦИЯ ДЛЯ ПАЦИЕНТА
Во время беременности пациентка должна иметь информацию о возможных осложнениях и, в первую очередь, о возможности кровотечения во время беременности, родов и послеродового периода.
При любых признаках кровотечения (даже незначительных) из родовых путей, изменении состояния плода, необходимо обратиться к врачу акушеру-гинекологу с целью решения вопроса об экстренной госпитализации.
Пациентка должна быть информирована, что при развитии массивного кровотечения необходимо использовать оперативное лечение, переливание компонентов крови, обеспечение катетеризации магистральных вен и применения рекомбинантных факторов (комплексов факторов) свертывания крови.
При наличии кровотечения из половых путей во время беременности или в родах одной из причин его развития может быть преждевременная отслойка нормально расположенной плаценты. В ряде случаев при возникновении данного осложнения может возникнуть необходимость в экстренном родоразрешении. Тактику ведения беременности и выбор метода родоразрешения определяется врачом акушером-гинекологом в зависимости от акушерской ситуации, состояния матери и внутриутробного плода, а также целого ряда других факторов.
В стационаре Вам будет выполнен необходимый перечень лабораторных и инструментальных исследований в зависимости от акушерской ситуации. Перед операцией Вас проконсультируют врач-акушер-гинеколог и врач-анестезиолог-реаниматолог. Вы будете обязаны сообщить врачам обо всех известных Вам проблемах, связанных с Вашим здоровьем, наследственностью, аллергических реакциях, индивидуальной непереносимостью лекарственных препаратов и продуктов питания, а также о курении табака, злоупотреблении алкоголем или наркотическими препаратами в настоящее время и в прошлом. Врач-анестезиолог-реаниматолог выберет наиболее подходящий для Вас вид обезболивания во время операции. Перед операцией Вам будет необходимо надеть на ноги компрессионный трикотаж для профилактики тромбоэмболических осложнений, который Вы будете носить на протяжении всего послеоперационного периода. Также перед операцией Вам проведут антибиотикопрофилактику для снижения риска гнойно-воспалительных послеоперационных осложнений.
В операционной Вам установят внутривенный катетер и мочевой катетер на время и первые часы после операции.
Вы должны быть осведомлены, что во время операции могут возникнуть различные осложнения, которые могут потребовать дополнительных вмешательств и переливания донорской крови и ее компонентов (плазмы, эритроцитарной массы, тромболейкомассы), а также других белоксодержащих препаратов. При наличии маточно-плацентарной апоплексии, коагулопатии, продолжающегося кровотечения объем операции может быть расширен до удаления матки.
В послеоперационном периоде Вы будете переведены в палату интенсивной терапии на необходимое время в зависимости от Вашего состояния. В послеоперационном периоде Вам продолжат обезболивание, будет предложена ранняя активизация для снижения риска послеоперационных осложнений: раннее присаживание в кровати и вставание, обычно, в 1-е сутки после родов. Прием прозрачных жидкостей возможен сразу после родоразрешения, прием пищи - через несколько часов после родов.
Время прикладывание ребенка к груди зависит от Вашего состояния и состояния Вашего ребенка, но при отсутствии показаний практикуется раннее прикладывание: во время операции или сразу после нее.
Удаление шовного материала проводится в стационаре или после выписки в случае необходимости, так как в ряде случаев практикуется применение рассасывающегося шовного материала.
После выписки из стационара Вы должны будете соблюдать лечебно-охранительный режим на протяжении первых месяцев: ограничение подъема тяжестей (> 5 кг), воздержание от половой жизни, а при ее возобновлении - использование методов контрацепции по рекомендации Вашего лечащего врача-акушера-гинеколога, ограничение физической нагрузки. Вы должны будете посетить Вашего лечащего врача-акушера-гинеколога через 1 - 1.5 месяца после родоразрешения. Планирование следующей беременности, учитывая наличие у Вас рубца на матке, рекомендовано не ранее чем через 1 год после родоразрешения после контрольного УЗИ с оценкой состояния рубца.
Вы должны знать, что кесарево сечение является достаточно безопасной операцией, однако возможны осложнения во время ее проведения и в послеоперационном периоде:
- Очень часто - повторное кесарево сечение при последующих родоразрешениях (1 случай на каждые 4 операции).
- Часто - боль в ране и дискомфорт в животе в первые несколько месяцев после операции (9 случаев на каждые 100 операций).
- Часто - повторная госпитализация, послеродовая инфекция (5 - 6 случаев на 100 операций).
- Часто - травмы плода, например, рассечение кожи скальпелем (2 случая на 100 операций).
- Не часто - повторная операция в послеоперационном периоде, госпитализация в отделение интенсивной терапии (5 - 9 случаев на 1000 операций).
- Не часто - разрыв матки в последующей беременности/родах, предлежание и врастания плаценты, кровотечение (1 - 8 случаев на 1000 операций).
- Редко - тромботические осложнения, повреждения мочевого пузыря, повреждение мочеточника во время операции (1 - 5 случаев на 1000 операций).
- Очень редко - смерть (1 женщина на 12 000 операций).
Также Вы должны быть осведомлены, что наличие рубца на матке может в дальнейшем снизить Вашу фертильность (способность к зачатию и деторождению). Также Вы должны знать, что после оперативного родоразрешения чаще, чем после родов через естественные родовые пути, отмечается снижение лактации.
Приложение Г1 - ГN
ШКАЛЫ ОЦЕНКИ, ВОПРОСНИКИ И ДРУГИЕ ОЦЕНОЧНЫЕ ИНСТРУМЕНТЫ
СОСТОЯНИЯ ПАЦИЕНТА, ПРИВЕДЕННЫЕ В КЛИНИЧЕСКИХ РЕКОМЕНДАЦИЯХ
Не применимо.
