"Клинические рекомендации "Нормальный послеродовый период (послеродовая помощь и обследование)"
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ
КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ
НОРМАЛЬНЫЙ ПОСЛЕРОДОВЫЙ ПЕРИОД
(ПОСЛЕРОДОВАЯ ПОМОЩЬ И ОБСЛЕДОВАНИЕ)
Кодирование по Международной статистической классификации болезней и проблем, связанных со здоровьем: Z39.0, Z39.1, Z39.2; O73.0, O73.1; O92.0, O92.2, O92.3, O92.4, O92.5, O92.6, O92.7
Год утверждения (частота пересмотра): 2024
Возрастная категория: Взрослые, Дети
Пересмотр не позднее: 2026
ID: 799
Разработчик клинической рекомендации
- Российское общество акушеров-гинекологов
Одобрено Научно-практическим Советом Минздрава РФ
Список сокращений
АД
артериальное давление
ВАШ
визуально-аналоговая шкала
ВДМ
высота дна матки
УЗИ
ультразвуковое исследование
Термины и определения
Агалактия - неспособность к лактации вследствие отсутствия железистых элементов молочной железы.
Антибактериальная терапия - применение антибактериальных препаратов системного действия при наличии клинических признаков инфекции с целью элиминации возбудителя из пораженных органов и тканей.
Антибиотикопрофилактика - предоперационное введение антибактериальных препаратов системного действия с целью снижения риска развития послеоперационной раневой инфекции.
Гипогалактия - сниженная секреторная функция молочной железы.
Лактостаз - дисфункциональное состояние лактирующей молочной железы, в основе которого лежит несоответствие процессов молокообразования и молокоотдачи.
Лохии (греч. Lochia - послеродовые очищения) - послеродовые выделения (кровь, слизь, продукты распада мышечных клеток и децидуальная ткань).
Недержание мочи - состояние, характеризующееся любым непроизвольным выделением мочи из уретры.
Нормальный послеродовый период - послеродовый период, при котором не возникло осложнений, приведших: к назначению антибактериальной терапии, и/или к назначению дополнительной утеротонической терапии, и/или к хирургическим вмешательствам, и/или к несвоевременной выписки из учреждения родовспоможения, и/или дополнительной госпитализации пациентки в связи с акушерскими осложнениями.
Послеродовый эмоциональный дистресс - послеродовая "хандра" (бэби-блюз), проявляющийся сниженным настроением и легкими астенодепрессивными симптомами, к которым относятся грусть, плаксивость, истощение, раздражительность, беспокойство, нарушение сна, снижение концентрации внимания и лабильное настроение. Эти симптомы обычно развиваются в течение двух-трех дней после родов, достигают максимума в течение следующих нескольких дней и проходят самостоятельно в течение двух недель с момента появления.
Послеродовая задержка мочи - невозможность самостоятельного мочеиспускания через 6 часов после родов.
Послеродовый период - период в течении 42 дней после родов, в течение которого у родильницы происходит инволюция органов и систем, которые подверглись изменениям в связи с беременностью и родами.
1. Краткая информация по заболеванию или состоянию (группы заболеваний или состояний)
1.1 Определение заболевания или состояния (группы заболеваний или состояний)
Послеродовый период - период в течении 42 дней после родов, в течение которого у родильницы происходит инволюция органов и систем, которые подверглись изменениям в связи с беременностью и родами.
Нормальный послеродовый период - послеродовый период, при котором не возникло осложнений, приведших: к назначению антибактериальной терапии, и/или к назначению дополнительной утеротонической терапии, и/или к хирургическим вмешательствам, и/или к несвоевременной выписки из учреждения родовспоможения, и/или дополнительной госпитализации пациентки в связи с акушерскими осложнениями.
Ведение послеродового периода после родоразрешения путем кесарева сечения - см. клинические рекомендации "Роды одноплодные, родоразрешение путем кесарева сечения" [1].
Ведение послеродового периода после родоразрешения при многоплодной беременности - см. клинические рекомендации "Многоплодная беременность" [2].
Определение основных групп по системе AB0 и антигена D системы Резус (резус-фактор) и правила проведения специфической профилактики резус-изоиммунизации - см. клинические рекомендации "Резус-изоиммунизация. Гемолитическая болезнь плода" [3]
1.2 Этиология и патогенез заболевания или состояния (группы заболеваний или состояний)
В послеродовом периоде происходят изменения во всех системах организма, но в большей степени - в половых органах и в молочных железах.
Матка. Сразу после родов размер матки соответствует 20 неделям беременности, дно ее пальпируется на 1 - 2 поперечных пальца ниже пупка. К концу 1-х суток дно матки пальпируется на уровне пупка, к 10-м суткам - на уровне лона. Темп инволюции матки зависит от многих факторов: паритета, степени растяжения во время беременности (массы тела плода, многоводия, многоплодия), времени начала и регулярности грудного вскармливания.
Лохии - выделения из влагалища, состоящие из распадающихся частиц децидуальной оболочки, сгустков крови и других тканей: (1) первые 2 - 3 дня после родов лохии кровяные, в их составе преобладают эритроциты (lochia rubra); (2) на 3-е - 4-е сутки после родов лохии кровянисто-серозные, в их составе преобладают лейкоциты (lochia serosa): (3) через неделю после родов лохии слизистые, в их составе преобладает слизь, децидуальные клетки и клетки плоского эпителия, а эритроциты почти исчезают (lochia alba).
Мочевой пузырь во время родов испытывает сдавление головкой плода, поэтому в первые часы после родов слизистая оболочка мочевого пузыря отечна. У большинства родильниц в первые 6 недель после родов имеется расширение мочеточников и почечных лоханок, что служит фактором риска развития инфекции мочевыводящих путей.
Пищеварительная система. В ближайшие недели после родов сохраняется сниженная моторика ЖКТ, что может приводить к развитию запоров.
Лактация определяется двумя основными процессами: секрецией молока в железе под влиянием пролактина и опорожнением железы под влиянием окситоцина. В 1-е сутки послеродового периода молочные железы секретируют молозиво (colostrum) - густую желтоватую жидкость, имеющую щелочную реакцию, в отличие от молока более богатую белками (9%) и минералами (0,5%), менее богатую углеводами (4,5%), одинаково богатую жирами (3,5 - 4%). Молоко приобретает постоянный состав ко 2-й - 3-й неделе послеродового периода ("зрелое" молоко).
Наиболее частыми дисфункциональными состояниями лактационной функции являются: лактостаз, гипогалактия и агалактия.
1.3 Эпидемиология заболевания или состояния (группы заболеваний или состояний)
По данным формы федерального статистического наблюдения N 32 число родов в 2023 г. составило более 1,2 млн., из них число женщин с осложнениями родов и послеродового периода - 785 тыс. (64,5%), т.е. без осложнений родов и послеродового периода - 35,5% родов. Примерно у 25% женщин в послеродовом периоде имеются проблемы с лактацией, в том числе явления лактостаза - в 10,8% случаев [4]. Истинная гипогалактия встречается у ~5% женщин [5].
1.4 Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статистической классификации болезней и проблем, связанных со здоровьем
Z39.0 Помощь и обследование непосредственно после родов (помощь и наблюдение при неосложненных случаях, исключена: помощь при послеродовых осложнениях).
Z39.1 Помощь и обследование кормящей матери (наблюдение за лактацией, исключено: нарушение лактации).
Z39.2 Рутинное послеродовое наблюдение.
073.0 Задержка плаценты без кровотечения.
073.1 Задержка частей плаценты или плодных оболочек без кровотечения.
O92.0 Втянутый сосок.
O92.2 Другие и неуточненные изменения молочной железы, связанные с деторождением.
O92.3 Агалактия (первичная агалактия).
O92.4 Гипогалактия.
O92.5 Слабая [подавленная] лактация (агалактия факультативная, вторичная, по медицинским показаниям).
O92.6 Галакторея (исключена галакторея, не связанная с деторождением).
O92.7 Другие и неуточненные нарушения лактации (галактоцеле в послеродовом периоде).
1.5 Классификация заболевания или состояния (группы заболеваний или состояний)
Ранний послеродовой период длится 24 часа после окончания родов. В это время за родившей женщиной необходимо вести тщательное наблюдение, так как именно в первые часы после родов наиболее вероятно проявление самых серьезных послеродовых осложнений.
Поздний послеродовой период начинается через 24 часа после родов и длится 42 дня. Заканчивается полным восстановлением половых органов, нервной, сердечно-сосудистой и других систем женского организма, а также изменениями в эндокринной системе и молочных железах, обеспечивающих функцию лактации.
1.6 Клиническая картина заболевания или состояния (группы заболеваний или состояний)
Нормальный послеродовый период характеризуется удовлетворительным общим состоянием женщины и нормальными физиологическими параметрами: температуры тела, частоты пульса, уровня артериального давления (АД), темпа инволюции матки, количества и состава лохий, лактации.
В первые 1 - 5 сутки после родов могут наблюдаться следующие жалобы и клинические проявления: (1) ощущение слабости и усталости [6]; (2) умеренная головная боль [7]; (3) болевые ощущения в области промежности после растяжения вульвы и влагалища во время родов [8]; (4) периодические болевые ощущения внизу живота при сокращении матки [9], [10]; (5) боль в пояснице после эпидуральной аналгезии [11]; (6) нарушение функции мочевого пузыря в виде отсутствия позывов к мочеиспусканию при полном мочевом пузыре, которые чаще возникают при крупном плоде и длительной продолжительности родов [12]; (7) запоры и обострение геморроя [13], [14]; (8) равномерное нагрубание молочных желез и выделение молозива, а затем - молока (проблемы с лактацией более выражены у первородящих женщин) [15]; (9) боли и повышение температуры тела в области молочных желез (в подмышечной ямке) вследствие лактостаза [16]; (10) послеродовый эмоциональный дистресс [17].
Лактостаз - дисфункциональное состояние лактирующей молочной железы, в основе которого лежит несоответствие процессов молокообразования и молокоотдачи [18], [19], [20], [21]. В отличие от мастита при лактостазе: (1) не нарушается общее самочувствие женщины; (2) температура тела чаще остается нормальной или субфебрильной; (3) уплотнение в молочной железе при пальпации соответствует долькам молочной железы с четкими границами и бугристой поверхностью; (4) при надавливании на уплотнение в молочной железе молоко выделяется свободно, после сцеживания женщина ощущает облегчение; (5) параметры общего (клинического) анализа крови остаются в пределах референсных значений.
2. Диагностика заболевания или состояния (группы заболеваний или состояний) медицинские показания и противопоказания к применению методов диагностики
Рекомендации относятся ко всем пациенткам в послеродовом периоде, если не указано иное.
2.1 Жалобы и анамнез
Сбор анамнеза проводится согласно клиническим рекомендациям "Нормальная беременность" [22].
- Рекомендована оценка жалоб при осмотре пациентки [6], [7], [8], [9], [10], [11], [12], [13], [14], [15], [16], [17].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 3).
Комментарий: Жалобы, которые могут возникать в нормальном послеродовом периоде - см. раздел 1.6.
2.2 Физикальное обследование
- Рекомендован осмотр врачом-акушером-гинекологом или акушеркой в родильном отделении 1 раз в 15 минут в течение 2-х часов после неосложненных родов и 1 раз в 15 минут в течение не менее 3-х часов после оперативных влагалищных родов, и/или кровотечения в родах и в раннем послеродовом периоде, и/или ручного обследования полости матки, и/или преэклампсии, и/или влагалищных родов при наличии рубца на матке с целью выявления или исключения осложнений послеродового периода [23].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарий: Осмотр включает: (1) оценку жалоб; (2) измерение АД на периферических артериях; (3) исследование пульса; (4) измерение температуры тела (медицинская услуга A02.20.002 - измерение базальной температуры); (5) измерение размеров матки (высоты дна матки - ВДМ) с определением консистенции и болезненности матки; (6) визуальный осмотр наружных половых органов и промежности с оценкой характера выделений из половых путей и оценкой состояния швов (при их наличии); (7) оценку функции мочевого пузыря (Приложение Б).
- Рекомендован осмотр в послеродовом отделении врачом-акушером-гинекологом 1 раз в сутки и акушеркой 2 раза в сутки с целью выявления или исключения осложнений послеродового периода [23].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарий: Осмотр включает: (1) оценку жалоб; (2) измерение АД на периферических артериях; (3) исследование пульса; (4) измерение размеров матки (ВДМ) с определением консистенции и болезненности матки; (5) визуальный осмотр наружных половых органов и промежности с оценкой характера выделений из половых путей и оценкой состояния швов (при их наличии); (6) пальпацию вен нижних конечностей; (7) визуальное исследование молочных желез; (8) пальпацию молочных желез; (9) оценку функции кишечника; (10) оценку функции мочевого пузыря с контролем возобновления самостоятельного мочеиспускания в течение 4 - 6 ч после родов; (11) измерение базальной температуры (температуры тела) (после становления лактации температура измеряется только после сцеживания груди, если в подмышечной впадине она превышает 37 °C, обязательно проводится повторное измерение в локтевом сгибе) (Приложение Б).
- Рекомендовано при осмотре в условиях послеродового отделения активно расспрашивать пациентку об общем и эмоциональном самочувствии с целью диагностики психо-эмоционального дистресса [24].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
- Не рекомендовано рутинное бимануальное влагалищное исследование [23].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарий: Показаниями для бимануального влагалищного исследования являются: (1) гипертермия; (2) боль в животе с оценкой по визуальной аналоговой шкале (ВАШ) > 5 баллов (Приложение Г1); (3) боль во влагалище или промежности с оценкой по визуальной аналоговой шкале (ВАШ) > 5 баллов (Приложение Г1); (4) чувство инородного тела во влагалище; (5) выявление патологии при УЗИ органов малого таза; (6) анемия тяжелой степени неясного генеза [23], [24].
2.3 Лабораторные диагностические исследования
- Рекомендован общий (клинический) анализ крови на 2-е - 3-е сутки после родоразрешения с целью своевременного выявления и лечения анемии и других патологических состояний [23].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарий: Дополнительные исследования показателей общего (клинического) анализа крови и интерпретация показателей - см. клинические рекомендации "Послеродовое кровотечение" [25], "Железодефицитная анемия" [26], "Послеродовые инфекционные осложнения" [27].
- Не рекомендован рутинный общий (клинический) анализ мочи [23].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
2.4 Инструментальные диагностические исследования
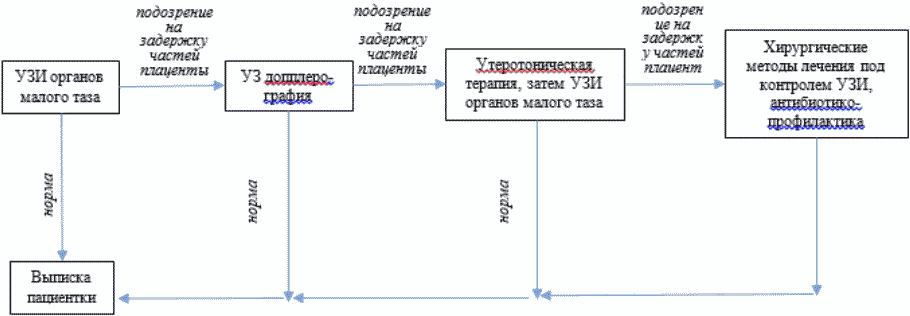
- Рекомендовано ультразвуковое исследование (УЗИ) органов малого таза комплексное (трансвагинальное и трансабдоминальное) на 3-е сутки после родов с целью оценки состояния матки в послеродовом периоде [23], [28], [29].
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 3).
Комментарий: УЗИ после родов проводится трансабдоминальным доступом, редко по показаниям дополняется трансвагинальным УЗИ. Правила УЗИ после родов: (1) исследование проводится при умеренно наполненном мочевом пузыре; (2) определяется ширина полости матки; (3) оценивается содержимое полости матки на предмет задержки остатков плаценты или плодных оболочек (образования на стенках полости матки повышенной эхогенности, округлой формы, губчатой структуры, с наличием зон васкуляризации, которые следует дифференцировать с субмукозной миомой матки); (4) оценивается состояние миометрия, наличие узловых образований, тромбов в мелких венах миометрия и степень выраженности варикоза маточных вен; (5) проводится осмотр области придатков матки и шейки матки; (6) проводится осмотр всех отделов брюшной полости для выявления свободной жидкости и оценки ее характера. При ширине полости матки > 2,0 см диагностика остатков плацентарной ткани затруднена, поэтому следует повторить УЗИ после утеротонической терапии. Ширина полости матки не является основанием для хирургических методов лечения.
- Рекомендована ультразвуковая допплерография маточно-плацентарного кровотока при подозрении на задержку частей плаценты или плодных оболочек по данным УЗИ органов малого таза с целью исключения остатков плацентарной ткани [30], [31].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4).
- Рекомендовано УЗИ органов малого таза комплексное после утеротонической терапии при подозрении на задержку частей плаценты или плодных оболочек с целью мониторинга эффективности терапии [30].
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 3).
- Рекомендовано УЗИ молочных желез при лактостазе и других патологических изменениях молочных желез (патологические выделения из сосков, очаговые образования молочных желез, признаки мастита и др.) [32], [33].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
2.5 Иные диагностические исследования
- Рекомендовано консультирование по правилам грудного вскармливания с целью профилактики гипогалактии, лактостаза и мастита [34], [35].
Уровень убедительности рекомендации C (уровень достоверности доказательств - 5).
Комментарий: Рекомендовано кормить ребенка по его требованию. Следует не пропускать кормления и не допускать длительных перерывов (более 3-х часов) [36], [37], [38]. Эффективное опорожнение груди при кормлении и/или сцеживании рекомендовано для всех кормящих женщин как основная профилактическая мера развития мастита.
- Рекомендован прием (тестирование, консультирование) медицинского психолога при признаках послеродового эмоционального дистресса и в группе риска послеродовой депрессии с целью ее профилактики [39], [40], [41], [42], [43], [44].
Уровень убедительности рекомендаций A (уровень достоверности доказательств - 2).
Комментарий: Признаки послеродового эмоционального дистресса - см. Приложение Г2. К факторам риска послеродовой депрессии относятся: гормональные изменения в организме женщины после родов, болевой синдром в послеродовом периоде, наличие в анамнезе тревожных и депрессивных расстройств, трудности при становлении лактации, гибель или наличие заболевания у ребенка, экономическая и социальная незащищенность [45]. Рутинное консультирование медицинским психологом с целью снижения частоты развития послеродовой депрессии нецелесообразно.
- Рекомендован повторный прием (осмотр, консультация) врача-акушера-гинеколога через 30 - 45 дней после родов с целью профилактики и выявления послеродовых осложнений [35], [46].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
- Рекомендован прием (осмотр, консультация) врача-терапевта через 30 - 45 дней после родов с целью профилактики осложнений при наличии соматических заболеваний у женщин после родов [23], [47].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
3. Лечение, включая медикаментозную и немедикаментозную терапии, диетотерапию, обезболивание, медицинские показания и противопоказания к применению методов лечения
Рекомендации относятся ко всем пациенткам в послеродовом периоде, если не указано иное.
3.1 Немедикаментозные методы лечения
- Рекомендовано при травме промежности прикладывание холода к промежности в течении 10 мин в первые 1 - 2 суток после родов с целью уменьшения боли и отека [48], [49].
Уровень убедительности рекомендаций A (уровень достоверности доказательств - 2).
Комментарий: Ведение пациенток с разрывами промежности - см. клинические рекомендации "Разрывы промежности при родоразрешении и другие акушерские травмы (акушерский травматизм)" [50].
- Рекомендованы при недержании мочи после родов методы когнитивно-поведенческой терапии [51].
Уровень убедительности рекомендации A (уровень достоверности доказательств - 2).
Комментарий: Когнитивно-поведенческая терапия включает: (1) ведение дневника мочеиспускания; (2) обучение методике запланированных мочеиспусканий и отсрочки мочеиспускания; (3) упражнения для мышц тазового дна в режиме биологической обратной связи; (4) лечебная физкультура с биологической обратной связью при заболеваниях женских половых органов) [52]. Ведение пациенток с задержкой мочи, гипотонией/атонией мочевого пузыря после родов - см. соответствующие клинические рекомендации ООО "Российское общество урологов (РОУ)".
- Не рекомендована рутинная гипоаллергенная диета при грудном вскармливании с целью снижения риска аллергических заболеваний у детей [53], [54].
Уровень убедительности рекомендаций A (уровень достоверности доказательств - 2).
Комментарий: Диета матери во время лактации не предотвращает аллергические заболевания у ребенка, не снижает вероятность атопического дерматита, аллергического ринита или бронхиальной астмы [55], [56], [57]. С детьми, у которых есть признаки пищевой аллергии вскоре после рождения, вопрос решается индивидуально с учетом предпочтений и опасений женщины, оценки генетический факторов и других рисков.
- Не рекомендовано при грудном вскармливании ограничивать или увеличивать объем потребляемой жидкости с целью повышения лактации [58].
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 3).
Комментарий: При грудном вскармливании объем жидкости и питания не должен изменяться [59], [60]. Рекомендовано употреблять столько жидкости, сколько хочется женщине.
- Рекомендована сбалансированная диета и частота приемов пищи, обеспечивающая физиологические потребности в пищевых веществах, при кормлении грудью с целью достаточной выработки грудного молока и оптимизации его состава [61], [62].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
- Не рекомендовано при грудном вскармливании назначение лактогонных трав с целью повышения лактации [63].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
- Рекомендовано регулярное частое кормление грудью или сцеживание грудного молока при признаках лактостаза с целью профилактики мастита [18], [19], [34], [35], [36], [37], [38], [64], [65].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарий: Койломастия (втянутые соски) (2 - 4% случаев) в большинстве случаев не является препятствием для грудного вскармливания. При трудностях с кормлением рекомендовано использование специальных накладок и молокоотсоса [66], [67].
- Не рекомендовано подавление лактации при таких состояниях, как: (1) плоские соски; (2) трещины сосков; (3) боли при прикладывании ребенка к груди; (4) недостаток молозива или молока; (5) перенесенные ранее операции на молочной железе (односторонняя мастэктомия, установка имплантатов, частичная резекция молочной железы, удаление доброкачественных новообразований) с целью профилактики осложнений у матери или ребенка [23], [68], [69].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарий: При наличии данных состояний необходимо дать рекомендации по снижению риска мастита при грудном вскармливании.
3.2. Медикаментозные методы лечения
- Рекомендовано при наличии болей назначение нестероидных противовоспалительных и противоревматических препаратов (M01A) или парацетамола** (N02BE01) с целью адекватного обезболивания после родоразрешения [23], [70].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
- Не рекомендована рутинная утеротоническая терапия (АТХ: G02A - Утерононизирующие препараты) [71], [72], [73].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 3).
Комментарий: Утеротоническая терапия назначается в группе высокого риска по послеродовым кровотечениям: [1], [2], [25]. Препаратом выбора является окситоцин**.
- Рекомендована утеротоническая терапия (АТХ: G02A - Утерононизирующие препараты) при подозрении на задержку частей плаценты или плодных оболочек по данным УЗИ органов малого таза [74].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4).
Комментарий: Препаратом выбора является окситоцин**. У #мизопростола** в РФ не зарегистрированы показания для лечения и профилактики послеродового кровотечения.
- Рекомендовано назначить контактные слабительные свечи (АТХ: A06AB - контактные слабительные средства) или осмотические слабительные средства (препараты с полиэтиленгликолем или лактулозой**) на 2 - 3 сутки после родов с целью профилактики запора и размягчения кала [75], [76].
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 2).
- Рекомендовано при геморрое назначить консервативное лечение, включающее: (1) диету, богатую пищевыми волокнами, и соблюдение питьевого режима; (2) местную терапию с применением мазей, гелей, суппозиториев с ранозаживляющим, обезболивающим эффектом; (3) ношение компрессионного трикотажа [77], [78].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
- Рекомендовано назначить кормящей пациентке группы высокого риска гиповитаминоза пероральный прием колекальциферола** в профилактических дозах с целью профилактики дефицита витамина D для снижения риска гиповитаминоза у матери и ребенка [79].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарий: К группе высокого риска гиповитаминоза витамина D относятся женщины: с темной кожей [80], витилиго [81], имеющие ограничения пребывания на солнце [82], с заболеваниями желудочно-кишечного тракта [83], с недостаточным питанием [84], ожирением [85], анемией [86], диабетом [87]. Колекальциферол** может быть назначен как монопрепарат или в составе поливитаминов и поливитаминов в комбинации с минеральными веществами. Рекомендовано избегать необоснованного назначения высоких доз витамина D (Колекальциферол**) для кормящих матерей, так как это может привести к токсическому уровню витамина D в грудном молоке [88], [89]. При наличии лабораторно подтвержденного дефицита витамина D необходима консультация врача-эндокринолога и коррекция дозы колекальциферола** в соответствии с проектом клинических рекомендаций Российской ассоциации эндокринологов "Дефицит витамина D" 2023 г. [90].
- Рекомендовано назначить кормящей пациентке прием препаратов йода (калия йодида**) в дозе 200 мкг в день на протяжении всего периода грудного вскармливания с целью устранения йодного дефицита у матери и ребенка [91], [92], [93].
Уровень убедительности рекомендаций A (уровень достоверности доказательств - 2).
Комментарий: Препараты йода могут быть назначены как монопрепарат или в составе поливитаминов и поливитаминов в комбинации с минеральными веществами.
- Рекомендовано подавление лактации при наличии заболеваний, при которых лактация и/или кормление грудью противопоказаны, и при перинатальной смерти ребенка с использованием каберголина или бромокриптина** [63], [94], [95].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 3).
Комментарий: При назначении бромокриптина** следует учитывать, что его использование для подавления лактации в послеродовом периоде ассоциировалось с редкими случаями как артериальной гипертензии, так и гипотензии, инфаркта миокарда, инсульта и судорог [35], [63], [96]. К заболеваниям, при которых противопоказана лактация и/или кормление грудью относятся: (1) ВИЧ-инфекция; (2) наркомания; (3) активные формы туберкулеза; (4) заболевания, требующие назначения препаратов, противопоказанных при грудном вскармливании; (5) заболевания ребенка, при которых он не может получать грудное молоко (например, галактоземия) [96], [97], [98]. Немедикаментозные методы подавления лактациии, такие как тугое перевязывание груди, не рекомендованы, так как они повышают риск лактостаза и мастита [97]. Подавление лактации в виде постепенного завершения лактации (обычно длится до 2-х - 3-х недель) заключается в регулирующем сцеживании молока [99].
3.3. Хирургические методы лечения
- Рекомендована гистероскопия и/или вакуум-аспирация эндометрия под контролем УЗИ при задержке частей плаценты или плодных оболочек по данным УЗИ органов малого таза при неэффективности утеротонической терапии [100], [101], [102], [103], [104].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4).
Комментарий: При наличии условий вначале выполняется гистероскопия для подтверждения задержки частей плаценты или плодных оболочек, а затем при их наличии - их удаление (вакуум-аспирация эндометрия). Ширина полости матки не является основанием для хирургических методов лечения.
4. Медицинская реабилитация и санаторно-курортное лечение, медицинские показания и противопоказания к применению методов медицинской реабилитации, в том числе основанных на использовании природных лечебных факторов
- Рекомендовано пациенткам в послеродовом периоде назначение тренировки мышц тазового дна (лечебная физкультура при заболеваниях женских половых органов) с целью быстрой реабилитации после родов: повышения тонуса мышц тазового дна, улучшения кровообращения в области органов малого таза, снижения болевого синдрома, профилактики пролапса гениталий и недержания мочи [105], [106], [107], [108], [109].
Уровень убедительности рекомендаций A (уровень достоверности доказательств - 1).
5. Профилактика и диспансерное наблюдение, медицинские показания и противопоказания к применению методов профилактики
Рекомендации относятся ко всем пациенткам в послеродовом периоде, если не указано иное.
Оценка факторов риска венозных тромбоэмболических осложнений проводится в соответствие с клиническими рекомендациями "Венозные осложнения во время беременности и послеродовом периоде. Акушерская тромбоэмболия" [110].
- Не рекомендована рутинная антибиотикопрофилактика после родов [111].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарий: Антибиотикопрофилактика рекомендована при оперативных влагалищных родах [112].
- Рекомендована антибиотикопрофилактика при гистероскопии и/или вакуум-аспирации эндометрия при задержке частей плаценты или плодных оболочек без кровотечения с целью профилактики гнойно-воспалительных осложнений [113], [114].
Уровень убедительности рекомендаций A (уровень достоверности доказательств - 2).
Комментарий: Препараты, применяемые для антибиотикопрофилактики: цефазолин**, и/или цефуроксим**, и/или амоксициллин + [клавулановая кислота]**, и/или амоксициллин + [сульбактам]** согласно инструкции к применению лекарственного препарата. При аллергических реакциях на бета-лактамные антибиотики и/или цефалоспорины - эритромицин согласно инструкции к применению лекарственного препарата.
Антибиотикопрофилактика после оперативных влагалищных родов - см. клинические рекомендации "Оперативные влагалищные роды (Роды одноплодные, родоразрешение с наложением щипцов или с применением вакуум-экстрактора)" [112].
Антибиотикопрофилактика при разрывах промежности III - IV степени - см. клинические рекомендации "Разрывы промежности при родоразрешении и другие акушерские травмы (акушерский травматизм)" [50].
- При родах, произошедших вне медицинского учреждения (например, в дороге), рекомендована экстренная специфическая профилактика столбняка [115].
Уровень убедительности рекомендации C (уровень достоверности доказательств - 5).
- Рекомендовано поощрять пациентку к физической активности, уходу за собой, гигиене сна, получению социальной поддержки и помощи в уходе за ребенком с целью психопрофилактики [116], [117], [118].
Уровень убедительности рекомендаций A (уровень достоверности доказательств - 2).
- Рекомендовано консультирование по вопросам контрацепции с целью планирования последующих беременностей [119].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарий: Рекомендуемый интергенетический интервал составляет 2 года. После родов при отсутствии грудного вскармливания возможно использовать: барьерные методы контрацепции, гормональную контрацепцию (гормональные контрацептивы системного действия, которые могут назначаться перорально, в виде инъекций, в виде подкожных имплантатов влагалищных колец, пластырей), и внутриматочную контрацепцию. При грудном вскармливании возможно использовать: барьерные методы контрацепции, гормональные контрацептивы системного действия, содержащие гестагены, и внутриматочную контрацепцию
Барьерная контрацепция и гормональная контрацепция могут быть назначены через 6 недель после родов. Внутриматочная контрацепция может быть назначена сразу после родов, внутриматочный контрацептив, содержащий левоноргестрел, - через 6 недель после родов.
Метод лактационной аменореи не является надежным методом контрацепции, но при этом женщины, которые кормят ребенка исключительно грудью, с послеродовой аменореей, в течение первых 6 месяцев после родов могут использовать метод лактационной аменореи для контрацепции [119].
6. Организация оказания медицинской помощи
Акушерскими показаниями для выписки пациентки из послеродового отделения являются:
- отсутствие послеродовых осложнений (гнойно-воспалительных, тромбоэмболических, послеродового кровотечения и др.);
- отсутствие задержки частей плаценты или плодных оболочек;
- отсутствие лактостаза
7. Дополнительная информация (в том числе факторы, влияющие на исход заболевания или состояния)
Не применимо.
Критерии оценки качества медицинской помощи
N
Критерии качества
Да/Нет
1.
Выполнен осмотр врачом-акушером-гинекологом или акушеркой в родильном отделении 1 раз в 15 минут в течение 2-х часов
Да/Нет
2.
Выполнен осмотр в послеродовом отделении врачом-акушером-гинекологом 1 раз в сутки и акушеркой 2 раза в сутки
Да/Нет
3.
Выполнен общий (клинический) анализ крови на 2-е - 3-е сутки после родоразрешения
Да/Нет
4.
Выполнено ультразвуковое исследование органов малого таза комплексное на 3-е сутки после родов
Да/Нет
5.
Назначена тренировка мышц тазового дна (лечебная физкультура при заболеваниях женских половых органов)
Да/Нет
6.
Проведено консультирование по вопросам контрацепции
Да/Нет
7.
Назначен повторный прием (осмотр, консультация) врача-акушера-гинеколога через 30 - 45 дней после родов
Да/Нет
Список литературы
1. Клинические рекомендации "Роды одноплодные, родоразрешение путем кесарева сечения" https://cr.minzdrav.gov.ru/recomend/639_1.
2. Клинические рекомендации "Многоплодная беременность" https://cr.minzdrav.gov.ru/recomend/638_1.
3. Клинические рекомендации "Резус-изоиммунизация. Гемолитическая болезнь плода" 2020 г. https://cr.minzdrav.gov.ru/recomend/596_2.
4. Karacam Z., Saglik M. Breastfeeding problems and interventions performed on problems: systematic review based on studies made in Turkey//![]() Pediatr.
Pediatr. ![]() . 2018. Vol. 53, N 3. P. 134 - 148.
. 2018. Vol. 53, N 3. P. 134 - 148.
5. Mathur G.P. et al. Lactation failure.//Indian Pediatr. 1992. Vol. 29, N 12. P. 1541 - 1544.
6. HSIEH C.-H. et al. Factors Influencing Postpartum Fatigue in Vaginal-Birth Women: Testing a Path Model//J. Nurs. Res. 2018. Vol. 26, N 5. P. 332 - 339.
7. Boushra M., Rathbun K.M. Postpartum Headache//StatPearls. 2021.
8. Pereira T.R.C., Souza F.G. De, Beleza A.C.S. Implications of pain in functional activities in immediate postpartum period according to the mode of delivery and parity: an observational study.//Brazilian J. Phys. Ther. Vol. 21, N 1. P. 37 - 43.
9. Brito A.P.A., Caldeira C.F., Salvetti M. de G. Prevalence, characteristics, and impact of pain during the postpartum period//Rev. da Esc. Enferm. da USP. 2021. Vol. 55.
10. Starzec-Proserpio M. et al. Prevalence and factors associated with postpartum pelvic girdle pain among women in Poland: a prospective, observational study//BMC Musculoskelet. Disord. 2022. Vol. 23, N 1. P. 928.
11. Malevic A., Jatuzis D., Paliulyte V. Epidural Analgesia and Back Pain after Labor.//Medicina (Kaunas). 2019. Vol. 55, N 7.
12. Mevorach Zussman N. et al. Protracted postpartum urinary retention-a long-term problem or a transient condition?//Int. Urogynecol. J. 2020. Vol. 31, N 3. P. 513 - 519.
13. Turawa E.B., Musekiwa A., Rohwer A.C. Interventions for preventing postpartum constipation.//Cochrane database Syst. Rev. 2015. N 9. P. CD011625.
14. Poskus T. et al. Haemorrhoids and anal fissures during pregnancy and after childbirth: a prospective cohort study.//BJOG. 2014. Vol. 121, N 13. P. 1666 - 1671.
15.  J.M. et al. Relationship between parity and the problems that appear in the postpartum period.//Sci. Rep. 2019. Vol. 9, N 1. P. 11763.
J.M. et al. Relationship between parity and the problems that appear in the postpartum period.//Sci. Rep. 2019. Vol. 9, N 1. P. 11763.
16. Leung S.S. Breast pain in lactating mothers.//Hong Kong Med. J. = Xianggang yi xue za zhi. 2016. Vol. 22, N 4. P. 341 - 346.
17. 
 A. et al. Prediction of posttraumatic stress disorder symptomatology after childbirth - A Croatian longitudinal study.//Women Birth. 2017. Vol. 30, N 1. P. e17 - e23.
A. et al. Prediction of posttraumatic stress disorder symptomatology after childbirth - A Croatian longitudinal study.//Women Birth. 2017. Vol. 30, N 1. P. e17 - e23.
18. Kiosov A.F. Lactostasis and mastitis: what can a neonatologist and a pediatrician do?//Vopr. Prakt. Pediatr. 2020. Vol. 15, N 2. P. 99 - 106.
19. Balushkina A.A. et al. New trends in prevention and treatment of postpartum mastitis and lactostasis//Med. Counc. 2019. N 12. P. 136 - 141.
20. Alekseev. S. A.; et al. ACUTE PURULENT LACTATION MASTITIS AND PECULIARITIES. 2018. P. 93 - 98.
21. Пустотина, О.А., Павлютенкова Ю.А. Лактационный мастит и лактостаз.//Российский вестник акушера-гинеколога. 2007. N 2. P. 55 - 57.
22. Клинические рекомендации "Нормальная беременность" 2023 г. https://cr.minzdrav.gov.ru/recomend/288_2.
23. Акушерство: национальное руководство/под ред. Г.М. Савельевой, Г.Т. Сухих, В.Н. Серова, В.Е. Радзинского. - 2-е изд., перераб. и доп. - Москва: ГЭОТАР-Медиа, 2022. - 1080 с. - ISBN 978-5-9704-6632-2. - URL: https://www.rosmedlib.ru/book/.
24. World Health Organization, Recommendations on Postnatal care of the mother and newborn, октябрь 2013, - 72 стр., ISBN 978 92 4 150664 9.
25. Клинические рекомендации "Послеродовое кровотечение" https://cr.minzdrav.gov.ru/recomend/119_2.
26. Клинические рекомендации "Железодефицитная анемия" 2021 г. https://cr.minzdrav.gov.ru/recomend/669_1.
27. Клинические рекомендации "Послеродовые инфекционные осложнения" https://cr.minzdrav.gov.ru/recomend/791_1.
28. Ucci M.A. et al. Ultrasound evaluation of the uterus in the uncomplicated postpartum period: a systematic review//Am. J. Obstet. Gynecol. MFM. 2021. Vol. 3, N 3. P. 100318.
29. De Winter J. et al. The value of postpartum ultrasound for the diagnosis of retained products of conception: A systematic review.//Facts, views Vis. ObGyn. 2017. Vol. 9, N 4. P. 207 - 216.
30. Karimova K.G.N. et al. Current approaches to the echographic monitoring of uterine involution in the postpartum period: Impact on management tactics//Akush. Ginekol. (Sofiia). 2016. Vol. 3_2016. P. 43 - 48.
31. Kamaya A. et al. Retained Products of Conception//J. Ultrasound Med. 2009. Vol. 28, N 8. P. 1031 - 1041.
32. Stavros A.T., Rapp C.L., Parker S.H. Breast ultrasound. eBook/ed. Philadelphia P.: L.W.& W. Philadelphia, Pennsylvania, 2004. 1015 p.
33. Sabate J.M. et al. Radiologic Evaluation of Breast Disorders Related to Pregnancy and Lactation//RadioGraphics. 2007. Vol. 27, N suppl_1. P. S101 - S124.
34. Victora C.G. et al. Breastfeeding in the 21st century: epidemiology, mechanisms, and lifelong effect//Lancet. 2016. Vol. 387, N 10017. P. 475 - 490.
35. Senat M. V. et al. Post-partum: recommandations pour la pratique clinique-Texte court//J. Gynecol. Obstet. Biol. la Reprod. Elsevier Masson SAS, 2015. Vol. 44, N 10. P. 1157 - 1166.
36. Iskakov, S.S.; Malgazhdarova, B.S.; Tulemisova, A.A.; Shegenov G.A. Clinical protocol for diagnosis and treatment. Lactational mastitis and lactostasis. Republican Center for Healthcare Development of the Ministry of Health of the Republic of Kazakhstan. 2019. 15 p.
37. Zakharova I.N. et al. Mastitis and/or plugged ducts? How to differentiate, help and treat?//Med. Counc. 2019. N 11. P. 10 - 15.
38. World Health Organization. Mastitis - Causes and Management//World Heal. Organ. 2000. P. 1 - 44.
39. Thombs B.D. et al. Overestimation of Postpartum Depression Prevalence Based on a 5-item Version of the EPDS: Systematic Review and Inpidual Participant Data Meta-analysis//Can. J. Psychiatry. 2020. Vol. 65, N 12. P. 835 - 844.
40. Levis B. et al. Accuracy of the Edinburgh Postnatal Depression Scale (EPDS) for screening to detect major depression among pregnant and postpartum women: systematic review and meta-analysis of inpidual participant data//BMJ. 2020. P. m4022.
41. National Collaborating Centre for Mental Health. Antenatal and Postnatal Mental Health: The NICE Guideline On Clinical Management and Service Guidance//Antenatal and postnatal mental health: the NICE guideline on clinical management and service guidance. 2007. 369 p.
42. Khanlari S. et al. Re-examination of perinatal mental health policy frameworks for women signalling distress on the Edinburgh Postnatal Depression Scale (EPDS) completed during their antenatal booking-in consultation: a call for population health intervention//BMC Pregnancy Childbirth. 2019. Vol. 19, N 1. P. 221.
43. Rezaie-Keikhaie K. et al. Systematic Review and Meta-Analysis of the Prevalence of the Maternity Blues in the Postpartum Period.//J. Obstet. Gynecol. neonatal Nurs. JOGNN. 2020. Vol. 49, N 2. P. 127 - 136.
44. Balaram K., Marwaha R. Postpartum Blues//StatPearls. 2021.
45. Banasiewicz J. et al. Perinatal Predictors of Postpartum Depression: Results of a Retrospective Comparative Study//J. Clin. Med. 2020. Vol. 9, N 9. P. 2952.
46. Stuebe A., Auguste T., Gulati M. Recommendations and Conclusions Presidential Task Force on Redefining the Postpartum Visit Committee on Obstetric Practice Optimizing Postpartum Care Committee Opinion Optimizing Postpartum Care e141//Obstet. Gynecol. 2018. Vol. 131, N 5. P. 140 - 150.
47. Morgan J. et al. Society for Maternal-Fetal Medicine Special Statement: Postpartum visit checklists for normal pregnancy and complicated pregnancy//Am. J. Obstet. Gynecol. 2022. Vol. 227, N 4. P. B2 - B8.
48. Francisco A.A. et al. Ice pack induced perineal analgesia after spontaneous vaginal birth: Randomized controlled trial//Women and Birth. 2018. Vol. 31, N 5. P. e334 - e340.
49. East C. et al. Local cooling for relieving pain from perineal trauma sustained during childbirth//Cochrane Database of Systematic Reviews/ed. East C. Chichester, UK: John Wiley & Sons, Ltd, 2007.
50. Клинические рекомендации "Разрывы промежности при родоразрешении и другие акушерские травмы (акушерский травматизм)" (https://cr.minzdrav.gov.ru/recomend/768_1).
51. Steenstrup B. et al. Cognitive-behavioral therapy and urge urinary incontinence in women. A systematic review//Int. Urogynecol. J. 2022. Vol. 33, N 5. P. 1091 - 1101.
52. Yip S.-K. et al. Postpartum Urinary Retention//Obstet. Gynecol. 2005. Vol. 106, N 3. P. 602 - 606.
53. Kramer M.S., Kakuma R. Maternal dietary antigen avoidance during pregnancy or lactation, or both, for preventing or treating atopic disease in the child.//Cochrane database Syst. Rev. 2012. N 9. P. CD000133.
54. American Academy of Pediatrics. Fish: What Pregnant Women and Parents Should Know: Draft Updated Advice by FDA and EPA//Diet. Guidel. Am. 2019. P. 1.
55. Sigurs N., Hattevig G., Kjellman B. Maternal avoidance of eggs, cow's milk, and fish during lactation: effect on allergic manifestations, skin-prick tests, and specific IgE antibodies in children at age 4 years.//Pediatrics. 1992. Vol. 89, N 4 Pt 2. P. 735 - 739.
56. Hattevig G., Sigurs N., Kjellman B. Effects of maternal dietary avoidance during lactation on allergy in children at 10 years of age.//Acta Paediatr. 1999. Vol. 88, N 1. P. 7 - 12.
57. Cant A.J. et al. Effect of maternal dietary exclusion on breast fed infants with eczema: two controlled studies.//Br. Med. J. (Clin. Res. Ed). 1986. Vol. 293, N 6541. P. 231 - 233.
58. Dewey K.G. et al. Maternal versus infant factors related to breast milk intake and residual milk volume: the DARLING study.//Pediatrics. 1991. Vol. 87, N 6. P. 829 - 837.
59. Michaelsen K.F. et al. The Copenhagen Cohort Study on Infant Nutrition and Growth: breast-milk intake, human milk macronutrient content, and influencing factors//Am. J. Clin. Nutr. 1994. Vol. 59, N 3. P. 600 - 611.
60. Dusdieker L.B., Hemingway D.L., Stumbo P.J. Is milk production impaired by dieting during lactation?//Am. J. Clin. Nutr. 1994. Vol. 59, N 4. P. 833 - 840.
61. Kodentsova V.M. et al. Optimization of the micronutrients sufficiency of feeding women and children on exclusively breastfeeding by enriching of the woman diet//Gynecology. 2021. Vol. 23, N 3. P. 222 - 227.
62. Методические рекомендации МР 2.3.1.0253-21 "Нормы физиологических потребностей в энергии и пищевых веществах для различных групп населения Российской Федерации" (утв. Федеральной службой по надзору в сфере защиты прав потребителей и благополучия человека.
63. McGuire T.M. Drugs affecting milk supply during lactation//Aust. Prescr. 2018. Vol. 41, N 1. P. 7 - 9.
64. Milinco M. et al. Effectiveness of biological nurturing on early breastfeeding problems: a randomized controlled trial//Int. Breastfeed. J. 2020. Vol. 15, N 1. P. 21.
65. Amir L.H. ABM Clinical Protocol #4: Mastitis, Revised March 2014//Breastfeed. Med. 2014. Vol. 9, N 5. P. 239 - 243.
66. Zucca-Matthes G., Urban C., Vallejo A. Anatomy of the nipple and breast ducts.//Gland Surg. 2016. Vol. 5, N 1. P. 32 - 36.
67. Alexander J.M., Grant A.M., Campbell M.J. Randomised controlled trial of breast shells and Hoffman's exercises for inverted and non-protractile nipples.//BMJ. 1992. Vol. 304, N 6833. P. 1030 - 1032.
68. Bhurosy T., Niu Z., Heckman C.J. Breastfeeding is Possible: A Systematic Review on the Feasibility and Challenges of Breastfeeding Among Breast Cancer Survivors of Reproductive Age//Ann. Surg. Oncol. 2021. Vol. 28, N 7. P. 3723 - 3735.
69. Marcacine K.O. et al. Fatores associados ![]() mamoplastia de aumento e o aleitamento materno//Rev. da Esc. Enferm. da USP. 2018. Vol. 52.
mamoplastia de aumento e o aleitamento materno//Rev. da Esc. Enferm. da USP. 2018. Vol. 52.
70. Murphy D., Strachan B., Bahl R. Assisted Vaginal Birth//BJOG An Int. J. Obstet. Gynaecol. 2020. Vol. 127, N 9.
71. Gallos I.D. et al. Uterotonic agents for preventing postpartum haemorrhage: a network meta-analysis.//Cochrane database Syst. Rev. 2018. Vol. 4. P. CD011689.
72. Dahlke J.D. et al. Prevention and management of postpartum hemorrhage: a comparison of 4 national guidelines.//Am. J. Obstet. Gynecol. 2015. Vol. 213, N 1. P. 76.e1 - 76.e10.
73. Evensen A., Anderson J.M., Fontaine P. Postpartum Hemorrhage: Prevention and Treatment.//Am. Fam. Physician. 2017. Vol. 95, N 7. P. 442 - 449.
74. Schulte R.L. et al. Medical management of retained products of conception: A prospective observational study//Eur. J. Obstet. Gynecol. Reprod. Biol. 2023. Vol. 285. P. 153 - 158.
75. Paladine H.L., Blenning C.E., Strangas Y. Postpartum Care: An Approach to the Fourth Trimester.//Am. Fam. Physician. 2019. Vol. 100, N 8. P. 485 - 491.
76. Turawa E.B., Musekiwa A., Rohwer A.C. Interventions for treating postpartum constipation.//Cochrane database Syst. Rev. 2014. N 9. P. CD010273.
77. Lomova N.A. et al. Hemorrhoids in pregnant and postpartum women: principles of therapy//Med. Counc. 2016. N 2. P. 22 - 25.
78. Shin G.H., Toto E.L., Schey R. Pregnancy and postpartum bowel changes: constipation and fecal incontinence.//Am. J. Gastroenterol. 2015. Vol. 110, N 4. P. 521 - 529; quiz 530.
79. Food and Nutrition Board of the Institute of Medicine. Dietary reference intakes for calcium and vitamin D, 2011. Available at: http://www.nap.edu/catalog/13050/dietary-reference-intakes-for-calcium-and-vitamin-d (Accessed on June 27, 2016).
80. Lips P. Vitamin D status and nutrition in Europe and Asia//J. Steroid Biochem. Mol. Biol. 2007. Vol. 103, N 3 - 5. P. 620 - 625.
81. Upala S., Sanguankeo A. Low 25-hydroxyvitamin D levels are associated with vitiligo: a systematic review and meta-analysis//Photodermatol. Photoimmunol. Photomed. 2016. Vol. 32, N 4. P. 181 - 190.
82. Datta P. et al. Low vitamin D in dark-skinned immigrants is mainly due to clothing habits and low UVR exposure: a Danish observational study//Photochem. Photobiol. Sci. 2021. Vol. 20, N 12. P. 1573 - 1584.
83. Lu C. et al. Association between 25(OH)D Level, Ultraviolet Exposure, Geographical Location, and Inflammatory Bowel Disease Activity: A Systematic Review and Meta-Analysis//PLoS One/ed. Green J. 2015. Vol. 10, N 7. P. e0132036.
84. Veronese N. et al. Vitamin D status in anorexia nervosa: A meta-analysis//Int. J. Eat. Disord. 2015. Vol. 48, N 7. P. 803 - 813.
85. Kauser H. et al. Factors Showing the Growing Relation Between Vitamin D, Metabolic Syndrome, and Obesity in the Adult Population: A Systematic Review//Cureus. 2022. Vol. 14, N 7. P. e27335.
86. Smith E.M. et al. Vitamin D deficiency is associated with anaemia among African Americans in a US cohort//Br. J. Nutr. 2015. Vol. 113, N 11. P. 1732 - 1740.
87. Yu J. et al. Vitamin D and Beta Cells in Type 1 Diabetes: A Systematic Review//Int. J. Mol. Sci. 2022. Vol. 23, N 22. P. 14434.
88. Greer F.R., Hollis B.W., Napoli J.L. High concentrations of vitamin D2 in human milk associated with pharmacologic doses of vitamin D2//J. Pediatr. 1984. Vol. 105, N 1. P. 61 - 64.
89. Specker B.L. Effect of Race and Diet on Human-Milk Vitamin D and 25-Hydroxyvitamin D//Arch. Pediatr. Adolesc. Med. 1985. Vol. 139, N 11. P. 1134.
90. Клинические рекомендации "Дефицит витамина D" 2023 г. https://www.endocrincentr.ru/sites/default/files/specialists/science/clinic-recomendations/d_2021.pdf.
91. Becker D. V. et al. Iodine Supplementation for Pregnancy and Lactation - United States and Canada: Recommendations of the American Thyroid Association//Thyroid. 2006. Vol. 16, N 10. P. 949 - 951.
92. Harding K.B. et al. Iodine supplementation for women during the preconception, pregnancy and postpartum period.//Cochrane database Syst. Rev. 2017. Vol. 3. P. CD011761.
93. Alexander E.K. et al. 2017 Guidelines of the American Thyroid Association for the Diagnosis and Management of Thyroid Disease During Pregnancy and the Postpartum.//Thyroid. 2017. Vol. 27, N 3. P. 315 - 389.
94. Harris K. et al. Safety of Cabergoline for Postpartum Lactation Inhibition or Suppression: A Systematic Review//J. Obstet. Gynaecol. Canada. 2020. Vol. 42, N 3. P. 308 - 315.e20.
95. Oladapo O.T., Fawole B. Treatments for suppression of lactation//Cochrane Database Syst. Rev. 2012.
96. European Medicines Agency. CMDh endorses restricted use of bromocriptine for stopping breast milk production. 2014. Vol. 44, N August. P. 1 - 3.
97. Swift K., Janke J. Breast Binding ... Is It All That It's Wrapped Up To Be?//J. Obstet. Gynecol. Neonatal Nurs. 2003. Vol. 32, N 3. P. 332 - 339.
98. Hashemi Jam M.S., Roustaei Z. Lactation Suppression Treatments//Sarem J. Reprod. Med. 2016. Vol. 1, N 1. P. 29 - 34.
99. Чадаев А.П., Зверев А.А. Диагностика и лечение острого лактационного мастита. РМЖ. 2001; 3: 117.
100. Smorgick N. et al. Hysteroscopic management of retained products of conception: meta-analysis and literature review//Eur. J. Obstet. Gynecol. Reprod. Biol. 2014. Vol. 173. P. 19 - 22.
101. Hooker A.B. et al. Immediate and long-term complications of delayed surgical management in the postpartum period: a retrospective analysis//J. Matern. Neonatal Med. 2015. Vol. 28, N 16. P. 1884 - 1889.
102. Namazi G. et al. Minimally invasive management of retained products of conception and the adherent placenta//Curr. Opin. Obstet. Gynecol. 2021. Vol. 33, N 4. P. 311 - 316.
103. Karavani G. et al. A "See and Treat" Office Procedure for Retained Products of Conception Removal After Normal Vaginal Delivery Using Manual Vacuum Aspiration: Preliminary Efficacy and Reproductive Outcomes//J. Minim. Invasive Gynecol. 2017. Vol. 24, N 6. P. 1007 - 1013.
104. Wagenaar L.P. et al. Reproductive and obstetrical outcomes after treatment of retained products of conception: hysteroscopic removal vs ultrasound-guided electric vacuum aspiration, a prospective follow-up study//Am. J. Obstet. Gynecol. 2024.
105. Critchley C.J.C. Physical Therapy Is an Important Component of Postpartum Care in the Fourth Trimester//Phys. Ther. 2022. Vol. 102, N 5.
106. Kazeminia M., Rajati F., Rajati M. The effect of pelvic floor muscle-strengthening exercises on low back pain: a systematic review and meta-analysis on randomized clinical trials//Neurol. Sci. 2023. Vol. 44, N 3. P. 859 - 872.
107. Hadizadeh-Talasaz Z., Sadeghi R., Khapzadeh T. Effect of pelvic floor muscle training on postpartum sexual function and quality of life: A systematic review and meta-analysis of clinical trials//Taiwan. J. Obstet. Gynecol. 2019. Vol. 58, N 6. P. 737 - 747.
108. Artymuk N.V., Khapacheva S.Y. Device-assisted pelvic floor muscle postpartum exercise programme for the management of pelvic floor dysfunction after delivery//J. Matern. Neonatal Med. 2022. Vol. 35, N 3. P. 481 - 485.
109. Wu Y. (Maria), McInnes N., Leong Y. Pelvic Floor Muscle Training Versus Watchful Waiting and Pelvic Floor Disorders in Postpartum Women: A Systematic Review and Meta-analysis//Female Pelvic Med. Reconstr. Surg. 2018. Vol. 24, N 2. P. 142 - 149.
110. Клинические рекомендации "Венозные осложнения во время беременности и послеродовом периоде. Акушерская тромбоэмболия" 2022 г. https://cr.minzdrav.gov.ru/recomend/723_1.
111. WHO recommendation on routine antibiotic prophylaxis for women undergoing operative vaginal birth [Internet]. Geneva: World Health Organization; 2021. Available from: https://www.ncbi.nlm.nih.gov/books/NBK571525/.
112. Клинические рекомендации "Оперативные влагалищные роды (Роды одноплодные, родоразрешение с наложением щипцов или с применением вакуум-экстрактора)" https://cr.minzdrav.gov.ru/recomend/775_1.
113. Petousis S. et al. Prophylactic Antibiotics before Gynecologic Surgery: A Comprehensive Review of Guidelines//J. Pers. Med. 2024. Vol. 14, N 3. P. 327.
114. Lambert K.A. et al. Antibiotic Recommendations After Postpartum Uterine Exploration or Instrumentation//Obstet. Gynecol. Surv. 2023. Vol. 78, N 7. P. 438 - 444.
115. Иммунизация взрослых. Методические рекомендации./О.М. Драпкина, Н.И. Брико, М.П. Костинов, И.В. Фельдблюм [и др.]. - М., ФГБУ "НМИЦ ТПМ" Минздрава России: 2020. - 248 с.
116. McCurdy A.P. et al. Effects of Exercise on Mild-to-Moderate Depressive Symptoms in the Postpartum Period//Obstet. Gynecol. 2017. Vol. 129, N 6. P. 1087 - 1097.
117. Emamian F. et al. Link between insomnia and perinatal depressive symptoms: A meta-analysis//J. Sleep Res. 2019. Vol. 28, N 6.
118. Stephens S. et al. Effectiveness of Psychological Interventions for Postnatal Depression in Primary Care: A Meta-Analysis//Ann. Fam. Med. 2016. Vol. 14, N 5. P. 463 - 472.
119. Национальные медицинские критерии приемлемости методов контрацепции (Адаптированный документ "Медицинские критерии приемлемости использования методов контрацепции ВОЗ, 5-е издание, 2015"). М., 2023.
120. Scott J., Huskisson E.C. Graphic representation of pain.//Pain. 1976. Vol. 2, N 2. P. 175 - 184.
Приложение А1
СОСТАВ
РАБОЧЕЙ ГРУППЫ ПО РАЗРАБОТКЕ И ПЕРЕСМОТРУ
КЛИНИЧЕСКИХ РЕКОМЕНДАЦИЙ
1. Игнатьева Алла Александровна - к.м.н., руководитель 2-го акушерского физиологического отделения ФГБУ "Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова" Минздрава России (г. Москва). Конфликт интересов отсутствует.
2. Долгушина Наталия Витальевна - д.м.н., профессор, заместитель директора по научной работе ФГБУ "Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии им. акад. В.И. Кулакова" Минздрава России, главный внештатный специалист Минздрава России по репродуктивному здоровью женщин (г. Москва). Конфликт интересов отсутствует.
3. Мешалкина Ирина Владимировна - к.м.н., руководитель 1-го акушерского физиологического отделения ФГБУ "Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова" Минздрава России (г. Москва). Конфликт интересов отсутствует.
4. Каримова Галия Насибуллаевна - к.м.н., научный сотрудник, врач 2-го акушерского физиологического отделения ФГБУ "Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова" Минздрава России (г. Москва). Конфликт интересов отсутствует.
5. Ахмедова Аминат Исаевна - к.м.н., научный сотрудник, врач 1-го акушерского физиологического отделения ФГБУ "Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова" Минздрава России (г. Москва). Конфликт интересов отсутствует.
6. Козлова Анастасия Анатольевна - к.м.н., научный сотрудник, врач 1-го акушерского физиологического отделения ФГБУ "Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова" Минздрава России (г. Москва). Конфликт интересов отсутствует.
7. Авдеева Оксана Валерьевна - к.м.н., главная медицинская сестра ФГБУ "Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова" Минздрава России (г. Москва). Конфликт интересов отсутствует.
8. Аполихина Инна Анатольевна - д.м.н., профессор, руководитель отделения эстетической гинекологии и реабилитации ФГБУ "Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова" Минздрава России (г. Москва). Конфликт интересов отсутствует.
9. Минакова Елена Николаевна - к.м.н., заместитель главного врача по работе с медицинским персоналом ФГБУ "Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова" Минздрава России (г. Москва). Конфликт интересов отсутствует.
10. Стеняева Наталья Николаевна - к.м.н., психиатр, психотерапевт, акушер-гинеколог, сексолог, старший научный сотрудник отделения андрологии и урологии ФГБУ "Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова" Минздрава России (г. Москва). Конфликт интересов отсутствует.
11. Шабанова Наталья Евгеньевна - к.м.н., доцент, заведующая отделением клинической фармакологии антимикробных и иммунобиологических препаратов, института микробиологии, антимикробной терапии и эпидемиологии, ФГБУ "Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова" Минздрава России (г. Москва). Конфликт интересов отсутствует.
12. Баранов Игорь Иванович - д.м.н., профессор, заведующий отделом научно-образовательных программ департамента организации научной деятельности ФГБУ "Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова" Минздрава России. Конфликт интересов отсутствует.
13. Кан Наталья Енкыновна - д.м.н., профессор, заместитель директора по научной работе ФГБУ "Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова" Минздрава России (г. Москва). Конфликт интересов отсутствует.
14. Шмаков Роман Георгиевич - д.м.н., профессор, профессор РАН, директор Московского областного НИИ акушерства и гинекологии имени академика В.И. Краснопольского, главный внештатный специалист Минздрава России по акушерству (г. Москва). Конфликт интересов отсутствует.
15. Серов Владимир Николаевич - академик РАН, д.м.н., профессор, главный научный сотрудник ФГБУ "Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова" Минздрава России, президент ООО "Российское общество акушеров-гинекологов" (РОАГ) (г. Москва). Конфликт интересов отсутствует.
16. Артымук Наталья Владимировна - д.м.н., профессор, заведующая кафедрой акушерства и гинекологии имени профессора Г.А. Ушаковой ФГБОУ ВО "Кемеровский государственный медицинский университет" Минздрава России, главный внештатный специалист Минздрава России по акушерству, гинекологии, репродуктивному здоровью женщин в СФО (г. Кемерово). Конфликт интересов отсутствует.
17. Башмакова Надежда Васильевна - д.м.н., профессор, главный научный сотрудник ФГБУ "Уральский научно-исследовательский институт охраны материнства и младенчества" Минздрава России, главный внештатный специалист Минздрава России по акушерству, гинекологии, репродуктивному здоровью женщин в УФО. Конфликт интересов отсутствует.
18. Белокриницкая Татьяна Евгеньевна - д.м.н., профессор, заведующая кафедрой акушерства и гинекологии факультета ДПО ФГБОУ ВО "Читинская государственная медицинская академия" Минздрава России, заслуженный врач Российской Федерации, главный внештатный специалист Минздрава России по акушерству, гинекологии, репродуктивному здоровью женщин в ДФО (г. Чита). Конфликт интересов отсутствует.
19. Малышкина Анна Ивановна - д.м.н., профессор, директор ФГБУ "Ивановский НИИ материнства и детства им. В.Н. Городкова" Минздрава России, заведующая кафедрой акушерства и гинекологии, медицинской генетики лечебного факультета ФГБОУ ВО "Ивановская государственная медицинская академия" Минздрава России, главный внештатный специалист Минздрава России по акушерству, гинекологии, репродуктивному здоровью женщин в ЦФО (г. Иваново). Конфликт интересов отсутствует.
20. Михайлов Антон Валерьевич - д.м.н., профессор, главный врач СПб ГУЗ "Родильный Дом N 17", профессор кафедры акушерства и гинекологии ФГБОУ ВО "СЗГМУ им. И.И. Мечникова" Минздрава России, и кафедры акушерства, гинекологии и перинатологии ФГБОУ ВО "Первый Санкт-Петербургский государственный медицинский университет им. акад. И.П. Павлова" Минздрава России, главный внештатный специалист Минздрава России по акушерству, гинекологии в СЗФО (г. Санкт-Петербург). Конфликт интересов отсутствует.
21. Оленев Антон Сергеевич - д.м.н., доцент, заместитель главного врача по акушерско-гинекологической помощи ГБУЗ "ГКБ N 31 им. академика Г.М. Савельевой ДЗМ, главный внештатный специалист по акушерству Департамента здравоохранения г. Москвы, (г. Москва). Конфликт интересов отсутствует.
22. Попандопуло Виктория Александровна - д.м.н., профессор, заведующий кафедрой акушерства и гинекологии ФГБОУ ВО "Майкопский государственный технологический университет", профессор кафедры акушерства и гинекологии лечебного факультета ФГБОУ ВО "Астраханский государственный медицинский университет" Минздрава России, главный врач ООО "Кубанский медицинский центр", главный внештатный специалист Минздрава России по акушерству, гинекологии, репродуктивному здоровью женщин в ЮФО (г. Краснодар). Конфликт интересов отсутствует.
23. Радзинский Виктор Евсеевич - член-корреспондент РАН, д.м.н., профессор, заведующий кафедрой акушерства и гинекологии с курсом перинатологии Российского университета дружбы народов (г. Москва). Конфликт интересов отсутствует.
24. Сахарова Виктория Владиславовна - к.м.н., заместитель директора департамента медицинской помощи детям, службы родовспоможения и общественного здоровья Министерства здравоохранения Российской Федерации (г. Москва). Конфликт интересов отсутствует.
25. Фаткуллин Ильдар Фаридович - д.м.н., профессор, заведующий кафедрой акушерства и гинекологии им. проф. В.С. Груздева ФГБОУ ВО "Казанский государственный медицинский университет" Минздрава России, главный внештатный специалист Минздрава России по акушерству, по гинекологии в ПФО (г. Казань). Конфликт интересов отсутствует.
26. Шешко Елена Леонидовна - к.м.н., директор департамента медицинской помощи детям, службы родовспоможения и общественного здоровья Министерства здравоохранения Российской Федерации (г. Москва). Конфликт интересов отсутствует.
Приложение А2
МЕТОДОЛОГИЯ РАЗРАБОТКИ КЛИНИЧЕСКИХ РЕКОМЕНДАЦИЙ
Целевая аудитория данных клинических рекомендаций:
- врачи-акушеры-гинекологи
- врачи общей практики (семейные врачи)
- акушерки
- фельдшера
- ординаторы акушеры-гинекологи
Таблица 1. Шкала оценки уровней достоверности доказательств (УДД) для методов диагностики (диагностических вмешательств)
УДД
Расшифровка
1
Систематические обзоры исследований с контролем референсным методом или систематический обзор рандомизированных клинических исследований с применением мета-анализа
2
Отдельные исследования с контролем референсным методом или отдельные рандомизированные клинические исследования и систематические обзоры исследований любого дизайна, за исключением рандомизированных клинических исследований, с применением мета-анализа
3
Исследования без последовательного контроля референсным методом или исследования с референсным методом, не являющимся независимым от исследуемого метода или нерандомизированные сравнительные исследования, в том числе когортные исследования
4
Несравнительные исследования, описание клинического случая
5
Имеется лишь обоснование механизма действия или мнение экспертов
Таблица 2. Шкала оценки уровней достоверности доказательств (УДД) для методов профилактики, лечения и реабилитации (профилактических, лечебных, реабилитационных вмешательств)
УДД
Расшифровка
1
Систематический обзор РКИ с применением мета-анализа
2
Отдельные РКИ и систематические обзоры исследований любого дизайна, за исключением РКИ, с применением мета-анализа
3
Нерандомизированные сравнительные исследования, в т.ч. когортные исследования
4
Несравнительные исследования, описание клинического случая или серии случаев, исследования "случай-контроль"
5
Имеется лишь обоснование механизма действия вмешательства (доклинические исследования) или мнение экспертов
Таблица 3. Шкала оценки уровней убедительности рекомендаций (УУР) для методов профилактики, диагностики, лечения и реабилитации (профилактических, диагностических, лечебных, реабилитационных вмешательств)
УУР
Расшифровка
A
Сильная рекомендация (все рассматриваемые критерии эффективности (исходы) являются важными, все исследования имеют высокое или удовлетворительное методологическое качество, их выводы по интересующим исходам являются согласованными)
B
Условная рекомендация (не все рассматриваемые критерии эффективности (исходы) являются важными, не все исследования имеют высокое или удовлетворительное методологическое качество и/или их выводы по интересующим исходам не являются согласованными)
C
Слабая рекомендация (отсутствие доказательств надлежащего качества (все рассматриваемые критерии эффективности (исходы) являются неважными, все исследования имеют низкое методологическое качество и их выводы по интересующим исходам не являются согласованными)
Приложение А3
СПРАВОЧНЫЕ МАТЕРИАЛЫ,
ВКЛЮЧАЯ СООТВЕТСТВИЕ ПОКАЗАНИЙ К ПРИМЕНЕНИЮ
И ПРОТИВОПОКАЗАНИЙ, СПОСОБОВ ПРИМЕНЕНИЯ И ДОЗ ЛЕКАРСТВЕННЫХ
ПРЕПАРАТОВ, ИНСТРУКЦИИ ПО ПРИМЕНЕНИЮ
ЛЕКАРСТВЕННОГО ПРЕПАРАТА
Не применимо.
Приложение Б
АЛГОРИТМЫ ДЕЙСТВИЙ ВРАЧА
Чек-лист
Мониторинг состояния родильницы в течение 2-х часов после родов
Минуты после родов
15
30
45
60
75
90
105
120
Жалобы (да/нет)
АД (мм рт. ст.)
Пульс (ударов/мин.)
Температура °C
X
X
X
X
X
X
Тонус матки при пальпации нормальный (да/нет)
Матки болезненна при пальпации (да/нет)
Кровопотеря (мл)
Диурез (мл)
X
X
X
X
X
X
X
Чек-лист
Мониторинг состояния родильницы акушеркой в послеродовом отделении
Сутки
1-е
(часы после родов)
2-е
3-е
3 ч.
6 ч.
10 ч.
утро
вечер
утро
вечер
Жалобы (да/нет)
АД (мм рт. ст.)
Пульс (ударов/мин.)
Температура °C
Тонус матки при пальпации нормальный (да/нет)
Матки безболезненна при пальпации (да/нет)
Объем выделений (отсутствуют или скудные - 0, норма - 1, обильно - 2)
Состояние молочных желез в норме (да/нет)
Проблемы с грудным вскармливанием (да/нет)
Мочеиспускание в норме (да/нет)
Стул есть (да/нет)
Чек-лист
Мониторинг состояния родильницы в послеродовом отделении врачом-акушером-гинекологом
Сутки
1е
2е
3е
Жалобы (да/нет)
Тонус матки при пальпации нормальный (да/нет)
Заживление швов первичным натяжением (при наличии) (да/нет)
При наличии болевого синдрома оценка по шкале ВАШ (балл)
Объем выделений (отсутствуют или скудные - 0, норма - 1, обильно - 2)
Характер лохий (кровяные - 1, кровянисто-серозные - 2, слизистые - 3)
Состояние молочных желез в норме (да/нет)
Проблемы с грудным вскармливанием (да/нет)
Мочеиспускание в норме (да/нет)
Стул есть (да/нет)
Вены нижних конечностей изменены (да/нет)
Мочеиспускание в норме (да/нет)
При отклонении от нормы - алгоритм действий согласно клиническим рекомендациям по соответствующим нозологиям.
Алгоритм при подозрении на задержку частей плаценты или плодных оболочек
Приложение В
ИНФОРМАЦИЯ ДЛЯ ПАЦИЕНТА
В послеродовом периоде происходит адаптация женского организма к новым условиям: становление лактации, обратное развитие увеличившейся во время беременности матки.
Размеры матки и лохии. Уменьшение размеров матки происходит в течение 6 недель после родов. Сразу после родов внутренняя поверхность матки представляет раневую поверхность, поэтому после родов наблюдаются выделения - лохии. По мере ее заживления количество и характер лохий меняются: с 1-го по 3 - 4-й день послеродового периода лохии кровяные, с 5-го по 8-й - коричневые, с 9-го по 15-й - желтоватые, с 16-го по 20-ый - беловатые, с 3-ей недели выделения становятся скудными, содержат примесь слизи, на 5-ой - 6-ой неделе они прекращаются. Если кровяные выделения продолжаются после родов длительное время, это может указывать на осложнения послеродового периода (замедленное сокращение матки, задержка остатков плаценты, эндометрит и др.), в этом случае необходимо обратиться к врачу-акушеру-гинекологу.
Лактация. Со 2-ых - 3-их суток после родов начинается лактация. Сначала в молочной железе вырабатывается молозиво, а с 5-ых - 6-ых суток - молоко. Нередко начало лактации сопровождается выраженным нагрубанием молочных желез. Необходимо вовремя сцеживать молоко, научиться правильно прикладывать ребенка к груди, следить за состоянием сосков. В течение всего периода лактации перед кормлением ребенка надо обязательно вымыть водой руки и молочные железы. Длительность нахождения ребенка у груди не следует ограничивать.
Швы на промежности. При наличии швов на промежности нельзя находиться в положении сидя, вставать и ложиться на кровать необходимо из положения лежа на боку в течение 7 - 14 дней после родов. Снятие хирургических швов проводится в стационаре или после выписки в случае необходимости, так как в ряде случаев практикуется применение рассасывающегося шовного материала.
Питание. Прием прозрачных жидкостей возможен сразу после родоразрешения, прием пищи - через несколько часов после родов. Необходимо правильно и регулярно питаться. Голодание или строгие диеты не рекомендованы, так как могут отрицательно сказаться на нутритивном статусе кормящих женщин. Рекомендуемая частота приемов пищи родильнице в период кормления грудью - 5 - 6 раз/сутки: 3 основных приема пищи и 2 - 3 перекуса с использованием продуктов здорового питания. Не рекомендовано употреблять избыточное количество молочных продуктов. Молочные продукты не влияют на становление лактации, но могут приводить к функциональным расстройствам желудочно-кишечного тракта и аллергическим реакциям у ребенка. Кормящим женщинам не рекомендовано употреблять продукты и блюда из сырого или плохо прожаренного мяса (шашлык и др.), рыбы (суши), молоко без термической обработки, утиные и гусиные яйца. Не рекомендовано употребление алкоголя родильницами независимо от вида вскармливания. Употребление алкоголя может представлять угрозу в плане адекватного ухода за ребенком.
Гигиена. В послеродовом периоде необходимо проводить профилактику восходящей инфекции. Для этого женщинам рекомендуется соблюдать правила личной гигиены (ежедневное принятие душа, подмывание 2 - 3 раза в день, менять постельное белье следует не реже 1 раза в неделю, а нательное - ежедневно, при необходимости чаще).
Физическая активность. Необходимо ограничение подъема тяжестей (> 5 кг). После родов женщина должна постепенно включаться в обычную домашнюю работу. Умеренная физическая активность в послеродовом периоде способствует поддержанию и улучшению состояния сердечно-сосудистой, легочной систем, опорно-двигательного аппарата, снижает риск сопутствующих заболеваний, в комплексе с правильным питанием и полноценным сном повышает иммунитет и сопротивляемость организма инфекционным заболеваниям, снижается риск развития послеродовой депрессии. Рекомендуется 150 минут аэробной нагрузки средней интенсивности в неделю, потребление не менее 1500 ккал в сутки сбалансированной пищи, 8 часовой сон.
Менструальная функция. У некормящих и некоторых кормящих матерей на 6 - 8-й неделе после родов возобновляется менструальная функция. У большинства кормящих женщин (80%) менструации отсутствуют в течение всего периода кормления ребенка грудью (лактационная аменорея). Первые менструации после родов чаще всего имеют ановуляторный характер, т.е. происходят без созревания яйцеклетки. Однако иногда менструальные циклы являются овуляторными, вследствие чего беременность может наступить до возобновления менструаций. В связи с этим большое значение имеет контрацепция (предохранение от беременности), которая возможна с помощью барьерных, внутриматочных и гормональных средств. Гормональные и внутриматочные средства контрацепции назначаются врачом-акушером-гинекологом. Метод лактационной аменореи не является надежным методом контрацепции ввиду высокой частоты наступления беременности при его использовании. Но при этом этот метод может быть использован при наличии 3-х условий: (1) ребенок находится исключительно на грудном вскармливании; (2) менструации отсутствуют; (3) после родов прошло не более 6 месяцев.
Половая жизнь. Половую жизнь рекомендовано начинать только по истечении послеродового периода (через 6 - 8 недель после родов) или после прекращения выделений из половых путей. Наиболее физиологичным промежутком между беременностями считается промежуток в 2 года.
Рекомендации по профилактике и коррекции лактостаза
1. Необходимо обучиться правильной технике прикладывания ребенка к груди, при возникновении сложностей необходимо обратиться за помощью к врачу-акушеру-гинекологу, педиатру или консультанту по грудному вскармливанию.
2. Кормить ребенка рекомендовано по требованию, не следует пропускать кормления и допускать длительных перерывов (более 3-х часов), даже ночью.
3. Необходимо использовать специальное белье для кормящих матерей, не допускать давления на грудь извне (например, автомобильным ремнем безопасности или лямкой слинга для ношения ребенка).
4. В случае чувства набухания или распирания молочных желез надо незамедлительно приложить ребенка к груди и/или сцедить грудное молоко молокоотсосом, предварительно произведя очищение деталей молокоотсоса.
5. Кормления или сцеживания грудного молока следует участить (каждые полтора часа).
6. Кормление или сцеживание молока лучше начинать с больной стороны. Однако если боль мешает кормлению, то кормление можно начинать и с непораженной груди, а затем переходить на грудь с лактостазом.
7. Ребенка у груди необходимо поместить так, чтобы подбородок и нос ребенка были расположены напротив пораженного участка.
8. Легкий массаж груди полезен перед началом сцеживания или кормления. Массаж и сцеживание следует проводить очень аккуратно, т.к. травматизация воспаленных тканей может ухудшить состояние. Массаж болезненной области по направлению к соску помогает правильно дренировать грудь. Следует избегать болезненного массажа и всех форм сильного давления на молочные железы, поскольку они увеличивают риск повреждения тканей, что может привести к развитию мастита.
9. Сцеживание целесообразно выполнять до появления чувства "облегчения", пока грудь не станет достаточно мягкой, не следует добиваться полного опорожнения груди.
10. При выраженном нагрубании молочных желез, ощущении боли, покраснении, повышении температуры тела и других жалобах необходима срочная консультация врача акушера-гинеколога. Категорически запрещается заниматься самолечением.
Приложение Г1 - ГN
ШКАЛЫ
ОЦЕНКИ, ВОПРОСНИКИ И ДРУГИЕ ОЦЕНОЧНЫЕ ИНСТРУМЕНТЫ СОСТОЯНИЯ
ПАЦИЕНТА, ПРИВЕДЕННЫЕ В КЛИНИЧЕСКИХ РЕКОМЕНДАЦИЯХ
Приложение Г1
ВИЗУАЛЬНО-АНАЛОГОВАЯ ШКАЛА ИНТЕНСИВНОСТИ БОЛИ
Название на русском языке: Визуально-аналоговая шкала интенсивности боли.
Оригинальное название: Visual analogue pain intensity scale.
Источник: [120]
Тип: шкала оценки.
Назначение: оценка интенсивности боли
Содержание:
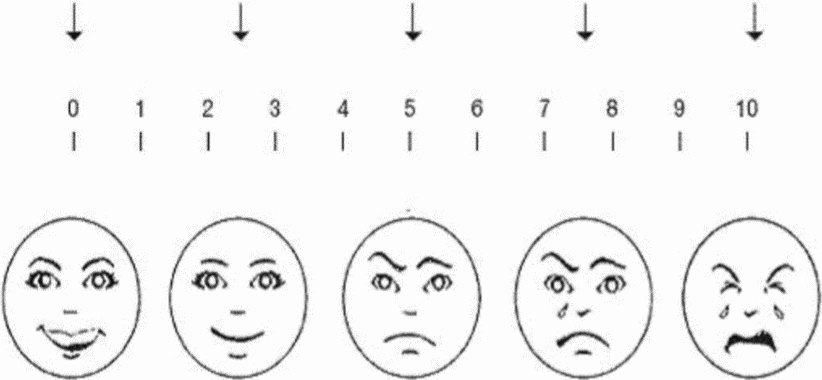
Ключ (интерпретация): Шкала длиной 10 см: 0 - 1 см - боль отсутствует, 1 - 3 см - боль можно игнорировать, 3 - 5 см - мешает деятельности, 5 - 7 см - мешает концентрироваться, 7 - 9 см - мешает основным потребностям, 9 - 10 см необходим постельный режим.
Приложение Г2
ШКАЛА ПОСТНАТАЛЬНОЙ ДЕПРЕССИИ
Название на русском языке: Эдинбургская шкала послеродовой депрессии
Оригинальное название: The Edinburgh Postnatal Depression Scale
Источник: [40]
Тип: шкала оценки.
Назначение: клиническая методика в виде самоопросника, предназначенная для выявления депрессивный расстройств в предродовом и послеродовом периодах.
Содержание:
ФИО ________________________________________________________
Вы сейчас беременны или недавно родили. Нам важно знать, как вы себя чувствуете. Пожалуйста, поставьте галочку (![]() ) напротив утверждения, которое наиболее подходит к тому, как вы себя чувствовали в последние 7 дней. Ответьте на все 10 пунктов. Это скрининг-тест, он не является диагнозом.
) напротив утверждения, которое наиболее подходит к тому, как вы себя чувствовали в последние 7 дней. Ответьте на все 10 пунктов. Это скрининг-тест, он не является диагнозом.
1. Я могла смеяться и замечать забавные стороны происходящего
А) Так же часто, как всегда
0
Б) Реже, чем обычно
1
В) Не так часто, как обычно
2
Г) Нет, не могла совсем
3
2. Я с нетерпением ожидала различных событий в моей жизни
А) Так же, как я делала это всегда
0
Б) Скорее меньше, чем всегда
1
В) Определенно меньше, чем всегда
2
Г) Вообще-то едва ли
3
3. Я необоснованно обвиняла себя
А) Да, чаще всего
3
Б) Да, иногда
2
В) Не очень часто
1
Г) Нет, никогда
0
4. Я тревожилась без особой причины
А) Нет, нисколько
0
Б) Едва ли когда-либо
1
В) Да, иногда
2
Г) Да, очень часто
3
5. Я была испугана, паниковала
А) Да, очень часто
3
Б) Да, иногда
2
В) Нет, не часто
1
Г) Нет, нисколько
0
6. Происходящее давило на меня
А) Да, большую часть времени я была не в состоянии справиться с этим
3
Б) Да, иногда я не справлялась с происходящим, как это было обычно
2
В) Нет, большую часть времени я справлялась с этим
1
Г) Нет, я справлялась с происходящим так же хорошо, как обычно
0
7. Я была настолько расстроена, что у меня появились проблемы со сном
А) Да, большую часть времени
3
Б) Да, иногда
2
В) Не очень часто
1
Г) Нет, никогда
0
8. Я чувствовала себя несчастной
А) Да, большую часть времени
3
Б) Да, достаточно часто
2
В) Не очень часто
1
Г) Нет, нисколько
0
9. Я была несчастной и часто плакала
А) Да, большую часть времени
3
Б) Да, достаточно часто
2
В) Только иногда
1
Г) Нет, никогда
0
10. Мысли о нанесении себе телесного вреда посещали меня
А) Да, очень часто
3
Б) Иногда
2
В) Едва ли когда-либо
1
Г) Никогда
0
Ключ (интерпретация):
В каждом пункте отмечается одно утверждение, наиболее соответствующее состоянию на протяжении последней недели, не только сегодня.
Пункты 1, 2 и 4 подсчитываются в прямых значениях (0, 1, 2, 3).
Остальные пункты подсчитываются в обратных значениях (3, 2, 1, 0).
Баллы по всем десяти пунктам суммируются.
Баллы 8 - 9 и выше свидетельствуют о высокой вероятности послеродовой депрессии (примерно в 86% случаев).
Баллы выше 13 свидетельствуют о 100% вероятности послеродовой депрессии (при максимуме в 30 баллов).
При получении >= 10 баллов по опроснику "Эдинбургская шкала послеродовой депрессии" необходимо направить пациентку на прием (тестирование, консультирование) медицинского психолога.
