"Клинические рекомендации "Стабильная ишемическая болезнь сердца"
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ
КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ
СТАБИЛЬНАЯ ИШЕМИЧЕСКАЯ БОЛЕЗНЬ СЕРДЦА
Кодирование по Международной статистической классификации болезней и проблем, связанных со здоровьем: I20.0, I20.1, I20.8. I20.9, I25.0, I25.1, I25.2, I25.3, I25.4, I25.5, I25.6, I25.8, I25.9, Q24.5
Год утверждения (частота пересмотра): 2024
Возрастная категория: Взрослые
Пересмотр не позднее: 2026
ID: 155
Разработчик клинической рекомендации
- Общероссийская общественная организация "Российское кардиологическое общество"
- Автономная некоммерческая организация "Национальное общество по изучению атеросклероза"
- Некоммерческое партнерство "Национальное общество по атеротромбозу"
- Ассоциация сердечно-сосудистых хирургов России
- Российское общество кардиосоматической реабилитации и вторичной профилактики (РосОКР)
- Общероссийская общественная организация содействия развитию лучевой диагностики и терапии "Российское общество рентгенологов и радиологов"
- Российская ассоциация специалистов ультразвуковой диагностики в медицине
- Российское научное общество специалистов по рентгенэндоваскулярной диагностике и лечению
Одобрено Научно-практическим Советом Минздрава РФ
Список сокращений
АВК - непрямые антикоагулянты (антагонисты витамина K)
ААТ - антиагрегантная терапия
АГ - артериальная гипертония;
АД - артериальное давление;
АРА - антагонисты рецептора ангиотензина II (Средства, действующие на ренин-ангиотензиновую систему)
АСК - ацетилсалициловая кислота**;
БАБ - бета-адреноблокаторы;
БКК - блокаторы "медленных" кальциевых каналов (Блокаторы кальциевых каналов);
ВСУЗИ - внутрисосудистое ультразвуковое исследование;
ДГП-БКК - дигидропиридиновые блокаторы "медленных" кальциевых каналов (Селективные блокаторы кальциевых каналов с преимущественным действием на сосуды);
ЕОК - Европейское общество кардиологов;
иАПФ - ингибиторы ангиотензин-превращающего фермента - АПФ, (Средства, действующие на ренин-ангиотензиновую систему);
ИБС - ишемическая болезнь сердца;
ИМ - инфаркт миокарда;
ИМТ - индекс массы тела;
КА - коронарная артерия;
КАГ - коронароангиография;
КШ - коронарное шунтирование в условиях искусственного кровообращения или коронарное шунтирование на работающем сердце без использования искусственного кровообращения;
ЛВП - липопротеиды высокой плотности;
ЛЖ - левый желудочек;
ЛКА - левая коронарная артерия;
ЛНП - липопротеиды низкой плотности;
МКБ 10 - Международная классификация болезней X пересмотра;
МРК - моментальный резерв кровотока;
МРТ - магнитно-резонансная томография;
МСКТА - мультиспиральная компьютерная томографическая ангиография коронарных артерий или компьютерно-томографическая коронарография
НДД - органические нитраты длительного действия (Органические нитраты)
не-ДГП-БКК - недигидропиридиновые блокаторы "медленных" кальциевых каналов (Селективные блокаторы кальциевых каналов с прямым действием на сердце);
НЛС - нарушение локальной сократимости;
ОКС - острый коронарный синдром;
ОКТ - оптическая когерентная томография
ОФЭКТ - однофотонная эмиссионная компьютерная томография миокарда перфузионная с функциональными пробами;
ОХС - общий холестерин;
ПНА - передняя нисходящая артерия;
ПОАК - прямые оральные антикоагулянты (ингибиторы тромбина прямые: дабигатрана этексилат** или прямые ингибиторы фактора Xa: апиксабан**, ривароксабан**, эдоксабан)
ПТВ - предтестовая вероятность;
РКК - резерв коронарного кровотока;
СД - сахарный диабет;
СКФ - скорость клубочковой фильтрации;
СЛП - стент для коронарных артерий, выделяющий лекарственное средство***;
СН - сердечная недостаточность;
ССЗ - сердечно-сосудистые заболевания;
ССО - сердечно-сосудистые осложнения;
ССС - сердечно-сосудистая система;
ТАТ - тройная антитромботическая терапия;
ТГ - триглицериды;
ТФН - толерантность к физической нагрузке;
ТЭО - тромбоэмболические осложнения
УДД - уровень достоверности доказательств;
УУР - уровень убедительности рекомендаций;
ФВ - фракция выброса;
ФК - функциональный класс;
ФР - факторы риска;
ФРК - фракционный резерв кровотока;
ХБП - хроническая болезнь почек;
ХКС - хронический коронарный синдром;
Хс ЛНП - холестерин липопротеидов низкой плотности;
ЧКВ - чрескожное коронарное вмешательство;
ЧПЭС - чреспищеводная электрокардиостимуляция;
ЧСС - частота сердечных сокращений;
ЭКГ - электрокардиограмма;
ЭхоКГ - эхокардиография;
Термины и определения
Доказательная медицина - надлежащее, последовательное и осмысленное использование современных наилучших доказательств (результатов клинических исследований) в процессе принятия решений о состоянии здоровья и лечении пациента [1].
Заболевание - возникающее в связи с воздействием патогенных факторов нарушение деятельности организма, работоспособности, способности адаптироваться к изменяющимся условиям внешней и внутренней среды при одновременном изменении защитно-компенсаторных и защитно-приспособительных реакций и механизмов организма [2].
Инструментальная диагностика - диагностика с использованием для обследования пациента различных приборов, аппаратов и инструментов.
Исход - любой возможный результат, возникающий от воздействия причинного фактора, профилактического или терапевтического вмешательства, все установленные изменения состояния здоровья, возникающие как следствие вмешательства [3].
Конфликт интересов - ситуация, при которой у медицинского или фармацевтического работника при осуществлении ими профессиональной деятельности возникает личная заинтересованность в получении лично либо через представителя компании материальной выгоды или иного преимущества, которое влияет или может повлиять на надлежащее исполнение ими профессиональных обязанностей вследствие противоречия между личной заинтересованностью медицинского работника или фармацевтического работника и интересами пациента [2].
Клиническое исследование - любое исследование, проводимое с участием человека в качестве субъекта для выявления или подтверждения клинических и/или фармакологических эффектов исследуемых продуктов и/или выявления нежелательных реакций на исследуемые продукты, и/или изучения их всасывания, распределения, метаболизма и выведения с целью оценить их безопасность и/или эффективность. Термины "клиническое испытание" и "клиническое исследование" являются синонимами [4].
Лабораторная диагностика - совокупность методов, направленных на анализ исследуемого материала с помощью различного специализированного оборудования.
Лекарственные препараты - лекарственные средства в виде лекарственных форм, применяемые для профилактики, диагностики, лечения заболевания, реабилитации, для сохранения, предотвращения или прерывания беременности [5].
Медицинское вмешательство - выполняемые медицинским работником и иным работником, имеющим право на осуществление медицинской деятельности, по отношению к пациенту, затрагивающие физическое или психическое состояние человека и имеющие профилактическую, диагностическую, лечебную, реабилитационную или исследовательскую направленность виды медицинских обследований и (или) медицинских манипуляций, а также искусственное прерывание беременности [2].
Медицинский работник - физическое лицо, которое имеет медицинское или иное образование, работает в медицинской организации и в трудовые (должностные) обязанности которого входит осуществление медицинской деятельности, либо физическое лицо, которое является индивидуальным предпринимателем, непосредственно осуществляющим медицинскую деятельность [2].
Острый инфаркт миокарда (ИМ) - острое повреждение (некроз) миокарда вследствие ишемии, подтвержденное характерной динамикой уровня биомаркеров в крови.
Острый коронарный синдром (ОКС) - термин, обозначающий любую группу клинических признаков или симптомов, позволяющих подозревать острый инфаркт миокарда или нестабильную стенокардию.
Операция коронарного шунтирования - наложение обходного анастомоза, позволяющего улучшить кровоток дистальнее гемодинамически значимого стеноза в коронарной артерии. В зависимости от методики включает аортокоронарное, маммарокоронарное и другие виды шунтирования.
Пациент - физическое лицо, которому оказывается медицинская помощь или которое обратилось за оказанием медицинской помощи независимо от наличия у него заболевания и от его состояния [2].
Рабочая группа по разработке/актуализации клинических рекомендаций - коллектив специалистов, работающих совместно и согласованно в целях разработки/актуализации клинических рекомендаций и несущих общую ответственность за результаты данной работы.
Состояние - изменения организма, возникающие в связи с воздействием патогенных и (или) физиологических факторов и требующие оказания медицинской помощи [2].
Синдром - устойчивая совокупность ряда симптомов с единым патогенезом [6].
СЛП - Стент с лекарственным покрытием, препятствующим образованию неоинтимы и, за счет этого, способствующим замедлению повторного стенозирования
Уровень достоверности доказательств (УДД) - степень уверенности в том, что найденный эффект от применения медицинского вмешательства является истинным [7].
Уровень убедительности рекомендаций (УУР) - степень уверенности в достоверности эффекта вмешательства и в том, что следование рекомендациям принесет больше пользы, чем вреда в конкретной ситуации [7].
Реваскуляризация миокарда - восстановление кровоснабжения миокарда с помощью ЧКВ или КШ, проводится для уменьшения выраженности симптомов и/или улучшения прогноза.
Чрескожное коронарное вмешательство - восстановление кровотока в стенозированном участке коронарной артерии с использованием чрескожного введения необходимых для этого устройств. Включает коронарное стентирование, баллонную ангиопластику, в том числе баллонными катетерами с лекарственным покрытием, ротационную атерэктомию и другие менее распространенные методики. Как правило, если не указано иное, под чрескожным коронарным вмешательством подразумевают коронарное стентирование.
1. Краткая информация по заболеванию или состоянию (группы заболеваний или состояний)
1.1 Определение заболевания или состояния (группы заболеваний или состояний)
Ишемическая болезнь сердца (ИБС) - поражение миокарда, вызванное нарушением кровотока по коронарным артериям (КА) [8 - 11]. ИБС возникает в результате органических (необратимых) и функциональных (преходящих) изменений. Главная причина органического поражения - атеросклероз КА. К функциональным изменениям относят спазм и внутрисосудистый тромбоз. Понятие "ИБС" включает в себя острые преходящие (нестабильные) и хронические (стабильные) состояния.
Комментарий. В рекомендациях Европейского общества кардиологов 2019 года пересмотра по лечению стабильных форм ИБС [12] введено понятие хронических коронарных синдромов (ХКС) и определены шесть клинических сценариев, наиболее часто встречающихся у пациентов со стабильной ИБС:
1) пациенты с подозрением на ИБС (с симптомами стабильной стенокардии) и/или одышкой;
2) пациенты с впервые возникшей сердечной недостаточностью (СН) или левожелудочковой дисфункцией и подозрением на ИБС;
3) бессимптомные и симптомные пациенты, у которых стабилизация симптомов произошла в сроки менее одного года после ОКС или пациенты с недавней реваскуляризацией;
4) бессимптомные и симптомные пациенты в сроки более одного года после первичной диагностики ИБС или реваскуляризации;
5) пациенты с клиникой стенокардии и подозрением на ее вазоспастический или микрососудистый характер;
6) бессимптомные лица, у которых при скрининге выявлена ИБС.
Все эти сценарии классифицируются как ХКС, но связаны с различными рисками будущих сердечно-сосудистых событий [например, смерть или инфаркт миокарда (ИМ)], и риск этот может измениться с течением времени - возрасти вследствие недостаточного контроля факторов риска, неоптимальных изменений в образе жизни и/или неадекватной медикаментозной терапии, или в результате неудачной реваскуляризации. Риск может уменьшиться при условии применения грамотной вторичной профилактики и успешной реваскуляризации. Таким образом, ХКС являются различными эволюционными фазами ИБС, за исключением тех ситуаций, когда клиническую картину определяет острый тромбоз коронарных артерий, т.е. ОКС.
В настоящих рекомендациях сохранена прежняя терминология, принятая в РФ.
1.2 Этиология и патогенез заболевания или состояния (группы заболеваний или состояний)
В большинстве случаев (~ 95%) основными причинами развития ИБС являются анатомический атеросклеротический и/или функциональный стеноз эпикардиальных сосудов и/или микрососудистая дисфункция [8, 9]. ИБС - заболевание, развитие которого определяется наличием и дальнейшим ростом обструктивной или необструктивной атеросклеротической бляшки. К редким причинам ИБС (< 5% случаев) относятся врожденные аномалии отхождения коронарных артерий (КА), синдромы Марфана, Элерса-Данло с расслоением корня аорты, коронарные васкулиты при системных заболеваниях соединительной ткани, болезнь Кавасаки, инфекционный эндокардит, передозировка сосудосуживающих препаратов и некоторых наркотических средств, диффузное стенозирование КА в пересаженном сердце, сифилитический мезаортит и ряд других состояний [8 - 10]. В данных рекомендациях редкие формы ИБС не рассматриваются.
Существует целый ряд модифицируемых и немодифицируемых факторов риска развития ИБС.
Главные модифицируемые факторы риска ИБС:
- дислипопротеидемия;
- артериальная гипертония;
- сахарный диабет;
- курение;
- низкая физическая активность;
- ожирение;
- стресс, тревога, нарушения сна
Немодифицируемые факторы риска ИБС:
- мужской пол;
- возраст;
- отягощенный семейный анамнез по сердечно-сосудистым заболеваниям (подтвержденный диагноз инфаркта миокарда или ишемического инсульта у родственников первой линии, у женщин - до 65 лет, у мужчин - до 55 лет).
Социальные факторы риска, предрасполагающие к массовому распространению ИБС в развивающихся странах:
- урбанизация;
- индустриализация;
- несбалансированное питание;
- низкий уровень развития экономики страны.
Ишемия миокарда возникает, когда потребность миокарда в кислороде превышает возможности его доставки с кровотоком по КА. Главные механизмы возникновения ишемии: снижение коронарного резерва (способности к увеличению коронарного кровотока при повышении метаболических потребностей миокарда), а также первичное уменьшение коронарного кровотока вследствие атеросклеротического стеноза.
Потребность миокарда в кислороде определяют три основных фактора: напряжение стенок левого желудочка (ЛЖ); частота сердечных сокращений (ЧСС); сократимость миокарда. Чем выше значение каждого из этих показателей, тем выше потребление миокардом кислорода.
Величина коронарного кровотока зависит от трех основных факторов: сопротивления КА; ЧСС; перфузионного давления (разность между диастолическим давлением в аорте и диастолическим давлением в ЛЖ) [8 - 10, 13].
1.3 Эпидемиология заболевания или состояния (группы заболеваний или состояний)
В России, как и во всем мире, несмотря на проводимые лечебно-профилактические мероприятия, сердечно-сосудистая патология по-прежнему занимает первое место в структуре заболеваемости и смертности. По данным Росстата число умерших от сердечно-сосудистых заболеваний (ССЗ) россиян в 2021 г. составило 933986 человек или 640,3 на 100000 населения (38% всех случаев смерти), причем из них на ИБС приходится больше половины (54,4%). Немаловажно, что 15% (27% мужчин и 3% женщин) от всех умерших от ИБС были трудоспособного возраста. По данным Российского регистра ОКС почти у половины больных с острой коронарной недостаточностью инфаркт миокарда (ИМ) является первым проявлением заболевания. Это обусловлено тем, что с одной стороны, выявление ИБС представляет собой ряд отработанных диагностических мероприятий, алгоритм которых достаточно хорошо известен, с другой - затруднено при атипичной клинике стенокардии, безболевой ишемии миокарда, редких формах ИБС, ИБС у старшей возрастной группы с различными сопутствующими заболеваниями и прочее.
Распространенность стенокардии как самой часто встречающейся формы ИБС в популяции увеличивается с возрастом у лиц обоего пола: с 5 - 7% среди женщин в возрасте 45 - 64 лет до 10 - 12% среди женщин в возрасте 65 - 85 лет, и с 4 - 7% среди мужчин в возрасте 45 - 64 лет до 12 - 14% среди мужчин в возрасте 45 - 64 лет.
По данным различных регистров, среди всех больных с ИБС ежегодная общая смертность составляет 1,2 - 2,4%, от фатальных сердечно-сосудистых осложнений (ССО) ежегодно погибают 0,6 - 1,4% больных, нефатальные ИМ случаются с частотой 0,6 - 2,7% в год [9 - 11, 13]. Однако в субпопуляциях с различными дополнительными факторами риска (ФР) эти значения могут существенно различаться.
1.4 Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статистической классификации болезней и проблем, связанных со здоровьем
Стенокардия [грудная жаба] (I20) [14]:
I20.1 - Стенокардия с документально подтвержденным спазмом;
I20.8 - Другие формы стенокардии;
I20.9 - Стенокардия неуточненная.
Хроническая ишемическая болезнь сердца (I25):
I25.0 - Атеросклеротическая сердечно-сосудистая болезнь, так описанная;
I25.1 - Атеросклеротическая болезнь сердца;
I25.2 - Перенесенный в прошлом инфаркт миокарда;
I25.3 - Аневризма сердца;
I25.4 - Аневризма коронарной артерии;
I25.5 - Ишемическая кардиомиопатия;
I25.6 - Бессимптомная ишемия миокарда;
I25.8 - Другие формы хронической ишемической болезни сердца;
I25.9 - Хроническая ишемическая болезнь сердца неуточненная.
Q24.5 - Аномалия развития коронарных сосудов
1.5 Классификация заболевания или состояния (группы заболеваний или состояний)
На практике удобнее пользоваться клинической классификацией стабильной ИБС:
1. Стенокардия:
1.1. Стенокардия напряжения стабильная (с указанием функционального класса (см. таблицу ПБ1-1, Приложение Б1)).
1.2. Стенокардия вазоспастическая.
1.3. Стенокардия микрососудистая.
2. Кардиосклероз постинфарктный очаговый (с указанием даты перенесенного инфаркта, локализации, типа (в соответствии с универсальным определением ИМ, подготовленным объединенной рабочей группой Европейского общества кардиологов, Американского кардиологического колледжа, Американской ассоциации сердца и Всемирной кардиологической федерации [15]).
3. Безболевая ишемия миокарда [16].
4. Ишемическая кардиомиопатия.
Комментарии по особенностям статистического кодирования ИБС:
В связи с тем, что для микрососудистой и стабильной стенокардии в МКБ-10 не выделено собственных кодов, они объединены в код I20.8.
В разработке статистики смертности коды I20 не используются, т.е. ни одна форма стенокардии не может рассматриваться как первоначальная причина смерти и не может быть зарегистрирована в рубрике "основное заболевание" посмертного клинического и патологоанатомического диагнозов.
Рубрика I25.0 - Атеросклеротическая сердечно-сосудистая болезнь, так описанная: код соответствует неточно сформулированному диагнозу, применять на практике не следует.
Рубрика I25.1 - Атеросклеротическая болезнь сердца: атеросклероз коронарной(-ых) артерии(-ий) (как причина оказания мед. помощи, связанной с плановым вмешательством на коронарных артериях), должен быть инструментально подтвержден); нарушения ритма сердца как нозологическая форма из группы ИБС (при обязательном подтверждении атеросклероза коронарных артерий; выносятся как основное заболевание, если нет других нозологий из группы ИБС. В случае наличия других нозологий из группы ИБС, например, постинфарктный кардиосклероз, нарушения ритма сердца целесообразно рассматривать как их осложнение)
Рубрика I25.2 - перенесенный в прошлом ИМ (следует отличать от постинфарктного кардиосклероза - I25.8), предусмотрена ВОЗ только для случаев ИМ, выявленного случайно, ретроспективно и не имеющего на момент выявления и наблюдения пациента никаких клинических проявлений. Привести к летальному исходу эта клиническая ситуация не может и, более того, МКБ-10 накладывает прямой запрет на использование рубрики I25.2 в разработке статистики смертности.
Рубрика I25.3 - Аневризма сердца: хроническая аневризма сердца является не самостоятельной нозологической формой ИБС, а проявлением постинфарктного кардиосклероза, поэтому формулировку клинического диагноза следует начать с термина "постинфарктный кардиосклероз", но саму хроническую аневризму сердца указать в диагнозе следует, так как ее наличие определяет выбор корректного шифра.
Рубрика I25.4 - Аневризма коронарной артерии: если указанные в этой рубрике патологические состояния являются осложнением медицинских процедур, они не могут рассматриваться как основное заболевание/первоначальная причина смерти, а выносятся как осложнение проведенного вмешательства. Если они не связаны с оказанием медицинской помощи, то ограничений для их регистрации как основного заболевания (в т.ч. в случае летального исхода - первоначальной причины смерти) нет.
Рубрика I25.5 - Ишемическая кардиомиопатия сохранена в МКБ-10 (версия 2016 г.). Также МКБ-10 не накладывает никаких ограничений на использование ишемической КМП в статистике смертности.
Рубрика I25.6 - Бессимптомная ишемия миокарда не может рассматриваться в качестве первоначальной причины смерти (основного заболевания в посмертном клиническом и патологоанатомическом диагнозах). В случае летального исхода выбор первоначальной причины смерти определяется клинической картиной, предшествующей смерти.
Рубрика I25.8 - Другие формы хронической ИБС: в отличие от перенесенного ИМ I25.2 (см. Рубрика I25.2) МКБ-10 определяет постинфарктный кардиосклероз для шифрования (I25.8) как причину смертельного исхода; атеросклероз коронарного шунта, КА трансплантированного сердца и стентированных ранее КА в случае, если данные патологические состояния явились поводом для плановой высокотехнологичной медицинской помощи. Данные состояния целесообразно рассматривать как первоначальную причину смерти (основное заболевание - в посмертном клиническом/патологоанатомическом диагнозе), если инвазивное/хирургическое вмешательство по поводу данной патологии привело к развитию летальных осложнений.
Рубрики I20.9 - Стенокардия неуточненная и I25.9 - Хроническая ишемическая болезнь сердца неуточненная: коды соответствует неточно сформулированному диагнозу, применять на практике не следует.
1.6 Клиническая картина заболевания или состояния (группы заболеваний или состояний)
Стабильная ИБС может иметь сравнительно доброкачественное течение на протяжении многих лет. Выделяют стабильную симптомную или бессимптомную фазы, которые могут прерываться развитием острого коронарного синдрома (ОКС).
Постепенное прогрессирование атеросклероза коронарных артерий и сердечной недостаточности (СН) приводит к снижению функциональной активности больных, а иногда - к острым сердечно-сосудистым осложнениям, в том числе фатальным [8, 9, 13].
2. Диагностика заболевания или состояния (группы заболеваний или состояний) медицинские показания и противопоказания к применению методов диагностики
Диагноз ишемической болезни сердца (ИБС) устанавливается на основании: 1.) Совокупности жалоб (клиника стенокардии - стабильной или нестабильной), 2.) Данных анамнеза (наличие факторов сердечно-сосудистого риска, приводящих к развитию атеросклероза), 3.) Выявления с помощью диагностических методов обследования (нагрузочных и визуализирующих тестов) скрытой коронарной недостаточности на вероятного коронарного атеросклероза (ишемии миокарда). При опросе пациента о жалобах (клиника стенокардии) и других клинических проявлениях ИБС врачом могут быть использован опросник Роуза (Приложение Г) для выставления предварительного диагноза ИБС.
2.1 Жалобы и анамнез
На этапе диагностики проводится анализ жалоб и сбор анамнеза у всех пациентов с подозрением на ИБС. Самой частой жалобой при стенокардии напряжения, как наиболее распространенной форме стабильной ИБС, является боль в груди.
С целью выявления клиники стенокардии медицинский работник (врач) расспрашивает пациента с подозрением на ИБС о существовании болевого синдрома в грудной клетке, характере, частоте возникновения и обстоятельствах возникновения и исчезновения.
Признаки типичной (несомненной) стенокардии напряжения:
1) боль (или дискомфорт) в области грудины, возможно, с иррадиацией в левую руку, спину или нижнюю челюсть, реже - в эпигастральную область, длительностью от 2 до 5 (менее 20) мин. Эквивалентами боли бывают: одышка, ощущение "тяжести", "жжения";
2) вышеописанная боль возникает во время физической нагрузки или выраженного психоэмоционального стресса;
3) вышеописанная боль быстро исчезает после прекращения физической нагрузки или через 1-3 минуты после приема нитроглицерина.
Для подтверждения диагноза типичной (несомненной) стенокардии необходимо наличие у пациента всех трех вышеперечисленных признаков одновременно. Эквивалентом физической нагрузки может быть кризовое повышение артериального давления (АД) с увеличением нагрузки на миокард, а также обильный прием пищи, выход на холод, ветер, эмоциональный стресс.
Диагноз атипичной стенокардии ставится, если у пациента присутствуют любые два из трех вышеперечисленных признаков типичной стенокардии.
Признаки неангинозных (нестенокардитических) болей в грудной клетке:
1) боли локализуются попеременно справа и слева от грудины;
2) боли носят локальный, "точечный" характер;
3) боли продолжаются более 30 минут после возникновения (до нескольких часов или суток), могут быть постоянными, "простреливающими" или "внезапно прокалывающими";
4) боли не связаны с ходьбой или иной физической нагрузкой, однако зависят от положения тела: возникают при наклонах и поворотах корпуса, в положении лежа (за исключением стенокардии "decubitus" - истинной стенокардии, возникающей в лежачем положении в результате увеличения венозного возврата и увеличения преднагрузки на сердце с увеличением потребности миокарда в кислороде), при длительном нахождении тела в неудобном положении, при глубоком дыхании на высоте вдоха;
5) боли не купируются приемом нитроглицерина;
6) боли усиливаются при пальпации грудины и/или грудной клетки по ходу межреберных промежутков.
Особенностью болевого синдрома в грудной клетке при вазоспастической стенокардии является то, что болевой приступ, как правило, очень сильный, локализуется в "типичном" месте - в области грудины. Нередко такие приступы случаются ночью и рано утром, а также при воздействии холода на открытые участки тела.
Особенностью болевого синдрома в грудной клетке при микрососудистой стенокардии является то, что ангинозная боль, по качественным признакам и локализации соответствует стенокардии, но возникает через некоторое время после физической нагрузки, а также при эмоциональном напряжении, может возникать в покое и плохо купируется органическими нитратами. Наличие болевого синдрома в грудной клетке должно, прежде всего, настораживать в отношении приступов стенокардии, затем следует искать другие заболевания, которые могут давать сходную симптоматику. Необходимо учитывать, что боль любого генеза (невралгии, гастралгии, боли при холецистите и др.) может провоцировать и усиливать имеющуюся стенокардию.
При выявлении во время расспроса синдрома стенокардии напряжения для оценки его выраженности рекомендуется определить функциональный класс (в соответствии с канадской классификацией стенокардии), в зависимости от переносимой физической нагрузки [13]. (Сбор анамнеза и жалоб при патологии сердца и перикарда)
Различают 4 функциональных класса (ФК) стенокардии [13] (см. таблицу ПБ1-1, Приложение Б1).
У всех пациентов с подозрением на ИБС:
Во время сбора анамнеза с целью выявления факторов риска у пациента с подозрением на ИБС уточняется о курении в настоящее время или в прошлом.
Во время сбора анамнеза с целью выявления факторов риска у пациента с подозрением на ИБС уточняется о случаях ССЗ у ближайших родственников пациента (отец, мать, родные братья и сестры).
Во время сбора анамнеза с целью выявления факторов риска у пациента с подозрением на ИБС уточняется о случаях смерти от ССЗ ближайших родственников (отец, мать, родные братья и сестры).
Во время сбора анамнеза у пациента с подозрением на ИБС уточняется о предыдущих случаях обращения за медицинской помощью и о результатах таких обращений.
Во время сбора анамнеза у пациента с подозрением на ИБС уточняется наличие ранее зарегистрированных электрокардиограмм, результатов других инструментальных исследований и заключений по этим исследованиям с целью оценки изменений различных показателей в динамике.
Во время сбора анамнеза у пациента с подозрением на ИБС уточняется об известных ему сопутствующих заболеваниях с целью оценки дополнительных рисков.
Во время сбора анамнеза у пациента с подозрением на ИБС уточняется обо всех принимаемых в настоящее время лекарственных препаратах с целью коррекции терапии.
Во время сбора анамнеза у пациента с подозрением на ИБС уточняется обо всех препаратах, прием которых ранее был прекращен из-за непереносимости или неэффективности для снижения риска аллергических и анафилактических реакций, а также оптимального выбора медикаментозных препаратов.
2.2 Физикальное обследование
На этапе диагностики всем пациентам с ИБС или подозрением на нее с целью выявления ряда факторов риска, а также сопутствующих заболеваний проводится физикальное обследование.
Во время физикального обследования всем пациентам с ИБС или подозрением на нее проводятся: перкуссия и аускультация сердца и легких, пальпация пульса на лучевых артериях и артериях тыльной поверхности стоп, измерение АД по Короткову в положении пациента лежа, сидя и стоя, сравнения АД между руками, подсчет ЧСС и частоты пульса, аускультация точек проекций сонных артерий, брюшной аорты, подвздошных артерий, пальпация живота, парастернальных точек и межреберных промежутков с целью выявления ряда признаков, как основного, так и сопутствующих заболеваний.
Обычно физикальное обследование при неосложненной стабильной ИБС имеет малую специфичность. Иногда при физикальном обследовании можно выявить некоторые факторы риска: избыточную массу тела, сахарный диабет (СД) (расчесы, сухость и дряблость кожи, снижение кожной чувствительности). Очень важны признаки атеросклероза клапанов сердца, аорты, магистральных и периферических артерий: шум над проекциями сердца, брюшной аорты, сонных, почечных и бедренных артерий, наличие клиники перемежающейся хромоты, похолодание стоп, ослабление пульсации артерий и атрофия мышц нижних конечностей. Существенный фактор риска ИБС, выявляемый при физикальном обследовании, - повышение артериального давления. Кроме того, следует обращать внимание на внешние симптомы анемии. У больных с семейными формами гиперхолестеринемии при осмотре можно выявить ксантомы на кистях, локтях, ягодицах, коленях и сухожилиях, а также ксантелазмы на веках. Физикальное обследование может оказаться более информативным, если присутствуют симптомы осложнений ИБС, в первую очередь - СН: одышка, застойные хрипы в легких, кардиомегалия, аритмия, набухание шейных вен, гепатомегалия, отеки ног и прочие. Выявление симптомов СН при физикальном обследовании больного с ИБС обычно заставляет предполагать постинфарктный кардиосклероз и очень высокий риск ССО, диктует необходимость безотлагательного комплексного лечения, в том числе реваскуляризацию миокарда.
Во время физикального обследования всем пациентам с ИБС или подозрением на нее измеряют окружность талии (см), рост (м) и вес (кг), определяют индекс массы тела пациента для оценки рисков и прогноза.
Индекс массы тела (ИМТ) рассчитывается по формуле Кеттле: "вес (кг)/рост (м)2". Нормальный ИМТ - от 18,5 до 24,9 кг/м2.
Во время физикального обследования всем пациентам с ИБС или подозрением на нее проводятся: перкуссия и аускультация сердца и легких, пальпация живота, парастернальных точек и межреберных промежутков с целью выявления ряда признаков, как основного, так и сопутствующих заболеваний.
Оценка предтестовой вероятности ИБС
- Оценка предтестовой вероятности (ПТВ) рекомендована всем пациентам с подозрением на ИБС при первичном обращении к врачу для определения вероятности наличия ИБС [17].
ЕОК I B (УУР C, УДД 5)
Комментарий. После оценки симптомов на первом визите врач определяет расчетную ПТВ ИБС (таблица ПБ1-2, Приложение Б1). ПТВ - это простой показатель вероятности наличия ИБС у пациента, который базируется на оценке характера боли в грудной клетке, возраста и пола [17]. Модель расчета ПТВ была получена в крупных популяционных исследованиях. В предшествующей версии рекомендаций ПТВ ИБС основывалась на данных T.S. Genders и соавт. [18]. Однако в ряде крупных исследований последних лет было показано [19, 20], что такой подход приводит к существенному завышению риска ИБС и сопровождается назначением необоснованных дополнительных специфических диагностических исследований более чем у 50% пациентов [19, 20]. Поэтому таблица ПТВ была модифицирована.
ПТВ ИБС считается очень низкой при значении < 5% (ежегодный риск сердечно-сосудистой смерти или острого инфаркта миокарда < 1% в год). В этом случае диагноз ИБС может быть исключен после первичного обследования, не обнаруживавшего факторов, повышающих ПТВ. ПТВ ИБС > 15% является умеренной и требует проведения не только первичного обследования, но и дополнительных специфических методов диагностики ИБС. ПТВ ИБС 5 - 15% в целом обеспечивает хороший прогноз (ежегодный риск сердечно-сосудистой смерти или острого инфаркта миокарда < 1% в год), но при наличии дополнительных клинических факторов, повышающих вероятность ИБС, или явных симптомов, после проведения первичного обследования может потребовать выполнения дополнительного специфического обследования.
Первичное обследование не является специфичным при диагностике стабильной ИБС, но позволяет выявить факторы, повышающие предтестовую вероятность ИБС, и в ряде случаев обнаружить достаточно характерные для ИБС признаки, например, рубцовые изменения на ЭКГ или нарушения локальной сократимости при ЭхоКГ.
2.3 Лабораторные диагностические исследования
Лишь немногие лабораторные исследования обладают самостоятельной прогностической ценностью при стабильной ИБС. Самым важным параметром является липидный спектр крови. Остальные лабораторные исследования крови и мочи позволяют выявить сопутствующие заболевания и синдромы (сердечную недостаточность, сахарный диабет (СД), дисфункцию щитовидной железы, анемию, эритремию, тромбоцитоз, тромбоцитопению, хроническую печеночную или почечную недостаточность и т.д.), которые ухудшают прогноз ИБС и требуют учета при подборе лекарственной терапии и при возможном направлении больного на оперативное лечение.
- Всем пациентам с ИБС или подозрением на нее при первичном обращении рекомендуется проводить общий (клинический) анализ крови развернутый с исследованием уровня гемоглобина, эритроцитов и лейкоцитов в крови для исключения возможных сопутствующих заболеваний, а также вторичного характера возникновения стенокардии [8 - 12].
ЕОК I B (УУР C, УДД 5)
- Всем пациентам с ИБС или подозрением на нее при наличии клинических оснований скрининг для выявления СД рекомендуется начинать с исследования уровня гликированного гемоглобина в крови, уровня глюкозы в крови натощак. Если результаты неубедительны - дополнительно рекомендуется провести пероральный тест толерантности к глюкозе [8 - 12].
ЕОК I B (УУР C, УДД 5)
- Всем пациентам с ИБС или подозрением на нее для определения возможности назначения некоторых лекарственных средств, а также коррекции их доз рекомендуется провести исследование уровня креатинина в крови и оценить состояние функции почек по расчетной скорости клубочковой фильтрации (СКФ) или клиренсу креатинина (КК) (таблица ПБ1-3, Приложение Б1) [21].
ЕОК I B (УУР C, УДД 5)
- Всем пациентам с ИБС или подозрением на нее рекомендуется провести анализ крови для оценки нарушений липидного обмена, биохимический (анализ крови биохимический общетерапевтический), включая исследование уровня общего исследование уровня холестерина в крови, исследование уровня холестерина липопротеидов низкой плотности (ХсЛНП), исследование уровня триглицеридов (ТГ), холестерина липопротеинов высокой плотности в крови (ХсЛПВП) с целью выявления фактора риска и, при необходимости, коррекции терапии [22].
ЕОК I C (УУР C, УДД 5)
- У пациентов с высоким уровнем ТГ, при сахарном диабете, ожирении, метаболическом синдроме или очень низком ХсЛНП рекомендуется также исследование уровня холестерина липопротеинов высокой плотности в крови (ХсЛВП) и расчет значений холестерина-не ЛВП [71, 100].
ЕОК I C (УУР C, УДД 5).
Комментарий. Дислипопротеидемия - нарушение соотношения основных классов липидов в плазме - ведущий ФР атеросклероза. Проатерогенными считаются липопротеиды низкой плотности и очень низкой плотности, тогда как липопротеиды высокой плотности являются антиатерогенным фактором. При очень высоком содержании ХсЛНП в крови ИБС развивается даже у молодых людей. Низкий уровень холестерина липопротеидов высокой плотности - неблагоприятный прогностический фактор. Высокий уровень ТГ считают значимым предиктором ССО [23 - 25]. В силу того, что прямое измерение ХсЛНП имеет ограничения, особенно при метаболическом синдроме, сахарном диабете, гипертриглицеридемии, целесообразно использовать показатель Хс не-ЛВП, который у этой категории пациентов имеет более высокий уровень прогностической значимости, по сравнению с ЛНП, и может быть вторичной целью терапии. Уровень Хс не-ЛВП рассчитывается по формуле: Хс не-ЛВП= ОХС - ЛВП. Целевые уровни Хс не-ЛВП составляют < 2,2 и < 2,6 ммоль/л для лиц с очень высоким и высоким риском, соответственно [23 - 25].
- При наличии клинических проявлений патологии щитовидной железы, пациентам с ИБС рекомендуется проводить оценку функции щитовидной железы (исследование уровня тиреотропного гормона (ТТГ) в крови, исследование уровня общего тироксина (Т4) сыворотки крови, исследование уровня свободного тироксина (СТ4) сыворотки крови, исследование уровня свободного трийодтиронина (СТ3) в крови, исследование уровня общего трийодтиронина (Т3) в крови) для выявления заболеваний щитовидной железы, поскольку они могут влиять на состояние ССС. [21]
ЕОК I C (УУР C, УДД 5)
- У пациентов с ИБС и подозрением на сердечную недостаточность рекомендуется исследование уровня N-терминального фрагмента натрийуретического пропептида мозгового (NT-proBNP) в крови для исключения наличия сердечной недостаточности и оценки прогноза [21].
ЕОК IIa C (УУР C, УДД 5)
- При клинической нестабильности состояния или при подозрении на ОКС для исключения некроза миокарда пациентам с ИБС рекомендуется повторное исследование уровня тропонинов I, T в крови высоко- или сверхвысокочувствительным методом [21].
ЕОК I A (УУР C, УДД 5)
- У пациентов, жалующихся на симптомы миопатии (мышечные боли) на фоне приема статинов, рекомендуется определение активности креатинкиназы в крови для исключения негативных побочных эффектов статинов и, при необходимости, коррекции терапии [24].
ЕОК I C (УУР C, УДД 5)
- При повторных исследованиях у всех пациентов с диагнозом стабильной ИБС рекомендуется проводить ежегодный контроль общего (клинического) анализа крови развернутого, анализа крови биохимического общетерапевтического, анализа крови по оценке нарушений липидного обмена биохимического, исследование уровня креатинина в крови и исследование уровня глюкозы в крови натощак с целью своевременной коррекции терапии при необходимости [21].
ЕОК I C (УУР C, УДД 5)
- Рекомендуется определение АСТ, АЛТ у всех пациентов с ИБС, принимающих статины (C10AA: Ингибиторы ГМГ-КоА-редуктазы), 1 раз в 6 месяцев [21].
ЕОК I C (УУР C, УДД 5)
- Рекомендуется определение КК по формуле Кокрофта-Голта на основании исследования уровня креатинина в крови у всех пациентов с ИБС и фибрилляцией предсердий с учетом необходимости назначения антикоагулянтов (B01 Антитромботические средства) [21].
ЕОК I C (УУР C, УДД 5)
2.4 Инструментальные диагностические исследования
2.4.1 Неинвазивные методы исследования
Электрокардиографическое исследование
- Регистрация 12-канальной электрокардиограммы (ЭКГ) в покое и расшифровка, описание и интерпретация электрокардиографических данных рекомендована всем пациентам с подозрением на ИБС для выявления признаков ишемии в покое (в том числе, безболевой ишемии миокарда), а также возможного наличия зубца Q, сопутствующих нарушений ритма и проводимости сердца [21, 26, 27].
ЕОК I C (УУР C, УДД 4)
Комментарий. При неосложненной стабильной ИБС специфические ЭКГ-признаки ишемии миокарда вне нагрузки обычно отсутствуют. Единственным достаточно специфичным признаком ИБС на ЭКГ покоя является зубец Q после перенесенного острого инфаркта миокарда (ОИМ). Изолированные изменения зубца T малоспецифичные и требуют сопоставления с клиникой заболевания и данными других исследований.
- Регистрация 12-канальной ЭКГ во время или сразу после приступа боли в грудной клетке с расшифровкой, описанием и интерпретацией электрокардиографических данных рекомендована всем пациентам с подозрением на ИБС для выявления признаков ишемии [21, 26].
ЕОК I C (УУР C, УДД 5)
Комментарий. Регистрация ЭКГ во время болевого приступа в грудной клетке имеет большее значение, чем ЭКГ покоя. Если во время боли изменения на ЭКГ отсутствуют, вероятность ИБС у таких больных снижается, хотя заболевание не исключается полностью. Появление изменений ЭКГ во время болевого приступа или сразу после него существенно повышает вероятность ИБС. Специфическими признаками ишемии является горизонтальная или косонисходящая депрессия сегмента ST глубиной не менее 0,1 мВ продолжительностью не менее 0,06 - 0,08 с от точки J в одном и более ЭКГ-отведении. Специфическими признаками вазоспазма служит транзиторный подъем сегмента ST не менее 0,1 мВ в двух и более отведениях. Ишемические изменения ЭКГ сразу в нескольких отведениях являются неблагоприятным прогностическим признаком. Чувствительность метода снижается у больных с исходно измененной ЭКГ вследствие рубцовых изменений, внутрижелудочковых блокад, гипертрофии левого желудочка (ГЛЖ). Изменения сегмента ST не должны расцениваться как признак ишемии у пациентов с пароксизмом суправентрикулярной тахикардии.
Эхокардиографическое исследование
- Трансторакальная эхокардиография (ЭхоКГ) в состоянии покоя с использованием допплеровских режимов рекомендована всем пациентам с подозрением на ИБС для: 1) исключения других причин боли в грудной клетке; 2) выявления нарушений локальной сократимости (НЛС) левого желудочка; 3) измерения фракции выброса (ФВ) ЛЖ; 4) оценки диастолической функции ЛЖ; 5) выявления патологии клапанного аппарата сердца [21, 28 - 30].
ЕОК I B (УУР C, УДД 5)
Комментарий. Эхокардиографическое исследование в покое предоставляет важную информацию об анатомии и функции сердца. Основная цель ЭхоКГ в покое - это оценка систолической и диастолической функции ЛЖ, обнаружение НЛС, а также исключение других причин боли в грудной клетке, в частности, клапанного поражения, перикардита, миокардита, аневризмы восходящей аорты, гипертрофической кардиомиопатии и других заболеваний [17, 28]. Важно помнить, что обнаружение других заболеваний не обязательно исключает ИБС. У пациентов с подозрением на ИБС ФВ ЛЖ часто нормальная. Нарушения локальной сократимости стенок ЛЖ, выявленные при визуальной оценке [18, 29] или с помощью технологий оценки деформации [19, 30], повышают вероятность обнаружения ИБС у пациентов с нормальной функцией ЛЖ. Сниженная ФВ ЛЖ также повышает вероятность обнаружения ИБС. Типичными ЭхоКГ-признаками перенесенного ОИМ являются НЛС на территории кровоснабжения соответствующей артерии. Ранним признаком ИБС или микрососудистой дисфункции может быть нарушенная диастолическая функция ЛЖ [26 - 28].
- Для улучшения визуализации границы эндокарда рекомендуется рассмотреть возможность применения контрастных веществ при ЭхоКГ пациентам с подозрением на ИБС и "плохим" акустическим окном, отсутствием адекватной визуализации двух и более сегментов ЛЖ, при отсутствии противопоказаний к введению контрастных веществ [29, 31 - 32].
ЕОК I C (УУР C, УДД 5)
Комментарий. Использование контрастных веществ актуально у пациентов с "плохим" акустическим окном, когда >= 2 сегментов ЛЖ не могут быть визуализированы в покое. Доказан факт улучшения диагностических возможностей ЭхоКГ при оценке нарушений глобальной и локальной сократимости [29, 32].
Магнитно-резонансное томографическое (МРТ) исследование сердца
- Проведение магнитно-резонансной томографии сердца, магнитно-резонансной томографии сердца с контрастированием в состоянии покоя рекомендуется пациентам с подозрением на ИБС в случае неубедительных результатов ЭхоКГ и при отсутствии противопоказаний с целью получения информации о структуре и функции сердца [30, 33].
ЕОК IIa C (УУР C, УДД 5)
Комментарий. МРТ, подобно ЭхоКГ, предоставляет важную информацию о структуре и функции сердца и способно ответить на те вопросы, которые ставят перед ЭхоКГ. МРТ может быть проведено пациентам, у которых отсутствует акустическое окно для проведения ЭхоКГ. В сравнении с ЭхоКГ, МРТ с контрастированием предоставляет дополнительную важную информацию по дифференциальной диагностике некоронарогенных заболеваний (кардиомиопатий, миокардитов, ряда других) [33].
Ультразвуковое исследование сонных артерий
- Дуплексное сканирование экстракраниальных отделов брахиоцефальных артерий рекомендуется пациентам с подозрением на ИБС без ранее верифицированного атеросклероза любой локализации для выявления атеросклеротических бляшек [34, 35, 36].
ЕОК IIa C (УУР C, УДД 5)
Комментарий. Критерием атеросклеротической бляшки является локальное утолщение комплекса интима-медия (ИМ) >= 1,5 мм или толщина комплекса ИМ, на 50% или 0,5 мм превышающая толщину комплекса ИМ рядом расположенных участков сонной артерии [34, 35]. Наличие признаков атеросклероза сонных артерий у пациентов с подозрением на ИБС сопряжено с повышенным риском ССО и является основанием для назначения статинов.
Рентгенография грудной клетки
- Прицельная рентгенография органов грудной клетки рекомендуется пациентам с нетипичными для ИБС симптомами для исключения иных заболеваний сердца и крупных сосудов, а также внесердечной патологии (патологии других органов средостения, легких, плевры) [8, 11].
ЕОК I C (УУР C, УДД 5)
- Прицельная рентгенография органов грудной клетки рекомендуется пациентам с подозрением на ИБС и сердечную недостаточность для определения наличия и выраженности нарушений внутрилегочной гемодинамики (венозного застоя, легочной артериальной гипертензии), а также свободной жидкости в плевральных полостях [8, 11, 37 - 39].
ЕОК IIaC (УУР C, УДД 2)
Суточное мониторирование ЭКГ (Холтеровское)
- Холтеровское мониторирование сердечного ритма рекомендуется пациентам с ИБС или подозрением на ИБС и сопутствующими нарушениями ритма и/или проводимости с целью выявления последних и, при необходимости, подбора терапии [37 - 39].
EOK I C (УУР C, УДД 2)
- Холтеровское мониторирование сердечного ритма рекомендуется пациентам с болью в грудной клетке при подозрении на вазоспастическую стенокардию с целью регистрации характерных изменений на ЭКГ [37 - 39].
EOK IIaC (УУР C, УДД 2)
- Мониторирование ЭКГ не рекомендуется для выявления ишемии у пациентов с подозрением на ИБС [37 - 39].
EOK III B (УУР C, УДД 2)
Комментарий. Метод позволяет определить частоту возникновения, продолжительность и условия возникновения нарушений ритма сердца и проводимости. Мониторирование ЭКГ позволяет документировать изменения на ЭКГ, связанные с вазоспазмом. При мониторировании ЭКГ может быть обнаружена депрессия сегмента ST, ранее предлагаемая к трактовке как признак транзиторной ишемии миокарда. Однако депрессия ST при мониторировании не взаимосвязана с неблагоприятным прогнозом, не дает дополнительной информации по сравнению с нагрузочными тестами и часто даже не подтверждается как признак преходящей ишемии при проведении визуализирующих нагрузочных тестов [37 - 39]. Мониторирование ЭКГ не может быть использовано для диагностики ишемии миокарда даже при отсутствии условий для проведения других методов диагностики, поскольку отрицательные результаты исследования не исключают наличие ИБС.
Компьютерная томография (КТ) для оценки коронарного кальциноза
- У пациентов с подозрением на ИБС рекомендуется рассмотреть возможность оценки коронарного кальция с помощью компьютерной томографии сердца с расчетом индекса Агатсона (при наличии возможности) для выявления факторов, изменяющих ПТВ заболевания [107, 114].
EOK IIb B (УУР C, УДД 4)
Комментарий. Оценка коронарного кальциноза целесообразна как метод понижения вероятности ИБС при значении коронарного кальция, равного 0, и метод, повышающий вероятность ИБС, при обнаружении коронарного кальция. Отрицательный результат исследования коронарного кальция окончательно не исключает наличия коронарного атеросклероза и/или бляшек, не содержащих в своем составе кальцинатов (мягкотканных бляшек).
Нагрузочная ЭКГ
- У пациентов с подозрением на ИБС рекомендуется рассмотреть возможность проведения нагрузочного ЭКГ-теста, выполненного на фоне отмены антиишемической терапии (при наличии возможности), для выявления факторов, изменяющих ПТВ ИБС [21, 42].
EOK IIb B (УУР C, УДД 5)
Комментарий. Отрицательный нагрузочный тест является признаком, снижающим вероятность ИБС. При положительном или сомнительном нагрузочном тесте (появлении стенокардии, ЭКГ-признаков ишемии миокарда, низкой толерантности к физической нагрузке (ТФН)) вероятность ИБС повышается.
Интерпретация ПТВ ИБС и данных первичного обследования при подозрении на ИБС. Дополнительное специфическое обследование для подтверждения диагноза ИБС
Выбор дальнейшей стратегии обследования больного с подозрением на ИБС зависит от ПТВ ИБС и данных первичного обследования (анамнеза, физикального и лабораторного исследования, ЭКГ в покое, ЭхоКГ в покое и проведенных по показаниям и при возможности рентгенографии грудной клетки, холтеровского мониторирования ЭКГ, оценки коронарного кальциноза и нагрузочной ЭКГ, модифицирующих ПТВ ИБС. На основании этих данных принимается решение о необходимости выполнения дополнительных специфических неинвазивных и инвазивных тестов, имеющих высокую чувствительность при диагностике ИБС.
Факторы, изменяющие предтестовую вероятность ИБС
- Факторами, которые повышают ПТВ ИБС, рекомендуется считать: ФР ССЗ (семейный анамнез ССЗ, дислипидемию, сахарный диабет, гипертензию, курение, ожирение); наличие зубца Q или изменения сегмента ST-T на ЭКГ, дисфункцию ЛЖ, изменения при нагрузочной ЭКГ и кальциноз коронарных артерий [40 - 42, 114, 115].
EOK I C (УУР A, УДД 2)
- Факторами, которые снижают ПТВ ИБС, рекомендуется считать: отрицательные результаты нагрузочной ЭКГ; отсутствие коронарного кальция при компьютерной томографии (индекс Агатстона = 0) [40 - 42, 114, 115].
EOK I C (УУР A, УДД 2)
Комментарий. Клинические факторы, изменяющие ПТВ ИБС, не являются самостоятельными специфическими признаками ИБС, но повышают или понижают вероятность заболевания и риск развития ССО [40 - 42].
Оценка ПТВ ИБС, первичное обследование пациентов с подозрением на ИБС и решение о необходимости выполнения дополнительных специфических методов диагностики должны быть выполнены на уровне первичного звена здравоохранения.
Специфические методы диагностики ИБС и выбор метода в зависимости от ПТВ ИБС и модифицирующих факторов
- Пациентам с очень низкой ПТВ ИБС (< 5%) при отсутствии факторов, повышающих ПТВ ИБС (см. выше) или наличии факторов, снижающих ПТВ ИБС (см. выше), рекомендуется ограничиться проведенной оценкой ПТВ ИБС и первичным обследованием, позволяющими убедительно отвергнуть диагноз ИБС [19].
EOK I C (УУР B, УДД 2)
- Пациентам с очень низкой ПТВ ИБС (< 5%) и факторами высокого риска ССО (раздел 2.5) рекомендуется проведение дополнительных специфических неинвазивных визуализирующих диагностических тестов для подтверждения или исключения диагноза ИБС [19].
EOK I C (УУР B, УДД 2)
Комментарий. При очень низкой ПТВ (< 5%) и отсутствии факторов, повышающих ПТВ ИБС, подавляющее большинство больных в популяционных исследованиях не имеют стенозов коронарных артерий > 50% и сниженного фракционного или моментального резерва кровотока (ФРК <= 0,80, МРК <= 0,89) при последующем инвазивном обследовании. Поэтому оценки ПТВ ИБС и первичных симптомов достаточно, чтобы убедительно отвергнуть ИБС. Дополнительное использование неинвазивных визуализирующих методов не повышает диагностическую точность в этой группе, но существенно увеличивает стоимость и длительность диагностики [19].
- Пациентам с низкой ПТВ ИБС (5 - 15%) и типичными симптомами и/или факторами, повышающими ПТВ (см. выше) рекомендуется проведение дополнительных специфических неинвазивных визуализирующих тестов для подтверждения или исключения диагноза ИБС [43, 44].
EOK I C (УУР B, УДД 2)
Комментарий. При низкой ПТВ (5 - 15%) большинство больных в популяционных исследованиях также не имеют стенозов коронарных артерий > 50% и сниженного фракционного или моментального резерва кровотока (ФРК <= 0,80, МРК <= 0,89) при последующем инвазивном обследовании. Однако проведение дополнительных неинвазивных визуализирующих методов диагностики у пациентов с ФР ССЗ и/или изменениями на ЭКГ покоя или нагрузки способны повысить точность диагностики гемодинамически значимых коронарных стенозов [43 - 44].
- Пациентам с умеренной ПТВ ИБС (> 15%) рекомендуется проведение дополнительных специфических неинвазивных визуализирующих тестов для подтверждения или исключения диагноза ИБС [8, 19].
EOK I C (УУР B, УДД 2)
- В качестве первого специфического метода для диагностики ИБС рекомендуется один из неинвазивных визуализирующих стресс-методов (эхокардиография (ЭхоКГ) с физической нагрузкой, или с чреспищеводной стимуляцией (ЧПЭС), или с фармакологической нагрузкой - стресс-эхокардиография (Стресс-ЭхоКГ); или сцинтиграфия миокарда с функциональными пробами, или однофотонная эмиссионная компьютерная томография миокарда (ОФЭКТ) перфузионная с функциональными пробами - Стресс-ОФЭКТ; или позитронно-эмиссионная томография (ПЭТ) миокарда с функциональными пробами - Стресс-ПЭТ, или магнитно-резонансная томография сердца (МРТ) с функциональными пробами - Стресс-МРТ) [45, 122, 124, 158, 212, 214, 216, 230 - 233].
EOK I B (УУР B, УДД 1)
- Неинвазивные визуализирующие стресс-методы выявления ишемии миокарда не рекомендуются для диагностики ИБС пациентам с абсолютными противопоказаниями к проведению нагрузочных исследований [(эхокардиография (ЭхоКГ) с физической нагрузкой, или с чреспищеводной стимуляцией (ЧПЭС), или с фармакологической нагрузкой - стресс-эхокардиография (Стресс-ЭхоКГ); или сцинтиграфия миокарда с функциональными пробами, или однофотонная эмиссионная компьютерная томография миокарда (ОФЭКТ) перфузионная с функциональными пробами - Стресс-ОФЭКТ; или позитронно-эмиссионная томография (ПЭТ) миокарда с функциональными пробами - Стресс-ПЭТ, или магнитно-резонансная томография сердца (МРТ) с функциональными пробами - Стресс-МРТ)] [8, 11].
EOK III B (УУР B, УДД 5)
Комментарий. Визуализирующие стресс-методы диагностики предназначены для выявления ишемии миокарда путем оценки ЭКГ-изменений, нарушений локальной сократимости стенки (при ЭхоКГ, МРТ и ОФЭКТ-вентрикулографии) или нарушений перфузии (при ОФЭКТ, ПЭТ, миокардиальной контрастной ЭхоКГ или контрастной МРТ). Ишемия провоцируется физической нагрузкой на тредмиле/велоэргометре, учащающей чреспищеводной электрокардиостимуляцией или фармакологическими стресс-агентами, которые повышают работу сердца и потребность в кислороде (добутамин**) или провоцируют гетерогенность миокардиальной перфузии при вазодилатации (трифосаденин (C.01.E.B.10), дипиридамол). Методы позволяют не только установить факт ишемии, но и предварительно определить симптом-связанную коронарную артерию (КА) по локализации преходящей дисфункции или преходящего дефекта перфузии ЛЖ [45]. Стресс-ЭхоКГ проводится со всеми типами стресс-агентов, стресс-ОФЭКТ и стресс-ПЭТ выполняются с физической нагрузкой и вазодилататорами (трифосаденином (аденозинтрифосфатом натрия) (C.01.E.B.10) дипиридамолом), стресс-МРТ - только с фармакологическими агентами. Методы оценки движения стенки (стресс-ЭхоКГ, стресс-МРТ) предоставляют дополнительную информацию о динамике глобальной и региональной сократительной, насосной и диастолической функции ЛЖ, методы оценки перфузии позволяют оценить систолическую функцию ЛЖ, объем, выраженность и протяженность зоны рубца. Наравне с инвазивным тестированием (измерением ФРК), неинвазивные визуализирующие стресс-методы демонстрируют высокую диагностическую точность в выявлении гемодинамически значимых стенозов, поскольку обе группы методов направлены на оценку функциональной значимости поражения. При отрицательных результатах визуализирующего стресс-теста вероятность гемодинамически значимых стенозов (ФРК <= 0,80, МРК <= 0,89) минимальная. Кроме того, неинвазивные функциональные стресс-тесты одновременно позволяют провести стратификацию риска ССО и принять решение о тактике лечения, которые требуются большинству пациентов на следующем этапе. Визуализирующие стресс-методы не применяются в случае, когда пациент имеет противопоказания к проведению нагрузочных исследований [357, 359].
- Мультиспиральная компьютерная томография (МСКТ) коронарных артерий (МСКТА КА, компьютерно-томографическая коронарография) рекомендуется в качестве первого неинвазивного визуализирующего метода диагностики ИБС как альтернатива визуализирующим стресс-методам [46, 47, 217, 218, 220].
EOK I B (УУР B, УДД 2)
- МСКТА КА не рекомендуется для диагностики ИБС пациентам с высоким кальциевым индексом, нерегулярным ритмом, при ЧСС > 80 ударов в минуту, с выраженным ожирением, невозможностью следовать командам задержки дыхания и другими состояниями, при которых невозможно получение качественных изображений [46, 47].
EOK III C (УУР B, УДД 2)
- По результатам МСКТ не рекомендуется оценивать степень стенозирования КА у больных с выраженным коронарным кальцинозом [46, 47].
EOK III C (УУР B, УДД 2)
Комментарий. МСКТ коронарных артерий с контрастированием (МСКТА КА) позволяет оценить анатомию, просвет, стенку КА, а также локализацию, структуру и поверхность атеросклеротических бляшек. Метод имеет высокую точность диагностики стенозов > 50% в сравнении с КАГ, поскольку оба метода базируются на оценке структуры коронарных артерий. При отрицательных результатах МСКТА КА вероятность наличия стенозов > 50% (анатомически значимых) минимальная. В соответствие с согласованным мнением экспертов, МСКТА КА должны подвергаться только пациенты со способностью адекватной задержки дыхания, без тяжелого ожирения, с синусовым ритмом и низкой вероятностью реваскуляризации миокарда. Частота сердечных сокращений должна быть снижена с помощью бета-адреноблокаторов, оптимально менее чем 65 ударов в минуту. Современные томографы, обладающие высокой скоростью оборота трубки и большой шириной детектора, позволяют уменьшить зависимость от ЧСС и проводить исследование у больных с ЧСС 80 уд/мин. и более.
Для достижения коронарной вазодилатации до исследования дают органические нитраты сублингвально. Нерегулярный ритм, выраженный кальциноз коронарных артерий, предшествующая реваскуляризация (АКШ, стентирование) снижают вероятность получения изображения хорошего качества при МСКТ и влияют на диагностическую точность метода. Однако если при МСКТА КА обнаружены стенозы КА >= 50%, метод позволяет одновременно стратифицировать риск ССО и принять решение о тактике лечения (при условии обнаружения стенозов > 90% или наличия в медицинском учреждении возможности проведения МСКТ с перфузией в условиях стресс-теста (фармакологическая проба с аденозином фосфатом или его производными (трифосаденином, C.01.E.B.10)).
- Рекомендуется рассмотреть возможность проведения ЭКГ с физической нагрузкой на тредмиле или велоэргометре (нагрузочной ЭКГ, электрокардиография с физической нагрузкой), выполняемой в условиях отмены антиишемической терапии, в качестве альтернативного метода верификации ишемии миокарда в случае недоступности или технической невыполнимости визуализирующих методов (стресс-методов визуализации или МСКТА КА) [47 - 49].
EOK IIb B (УУР B, УДД 2)
Комментарий. Ранее нагрузочная ЭКГ была рекомендована для опосредованной оценки ишемии миокарда на основании появления изменений сегмента ST во время нагрузки на тредмиле или велоэргометре. Основным диагностическим ЭКГ-признаком ишемии является горизонтальная или косонисходящая депрессия сегмента ST >= 0,1 мВ продолжительностью по крайней мере 0,06 - 0,08 секунд от точки J в одном или более ЭКГ-отведении и появление типичной стенокардии умеренной и высокой интенсивности. В недавнем метаанализе чувствительность и специфичность нагрузочной ЭКГ для диагностики ИБС, определенной как стеноз КА >= 50%, составила 58% и 62%, соответственно. Ряд других исследований показал еще более низкую чувствительность (45 - 50%), но более высокую специфичность метода (85 - 90%). Нагрузочная ЭКГ имеет более низкие диагностические возможности по сравнению с визуализирующими стресс-методами как в подтверждении, так и в исключении преходящей ишемии миокарда [47]. В недавних рандомизированных клинических исследованиях было показано, что добавление визуализирующего стресс-метода или МСКТА КА к нагрузочной ЭКГ позволяет дополнительно уточнить диагноз, более целенаправленно назначить лекарственную терапию, выполнить реваскуляризацию миокарда и снизить потенциальный риск острого инфаркта миокарда (ОИМ) [48, 49]. Поэтому в настоящем документе рекомендовано использовать диагностические визуализирующие методы вместо нагрузочной ЭКГ как первые для диагностики значимой ИБС. Нагрузочная ЭКГ может быть использована как альтернативный тест для подтверждения или исключения ИБС, если использование визуализирующих методов невозможно по техническим причинам. Для получения максимальной диагностической информации тест следует проводить до появления симптомов/признаков, ограничивающих его, и помнить о высоком риске ложноотрицательных и ложноположительных результатов. Положительный результат теста в виде появления депрессии сегмента ST или низкой ТФН является дополнительным фактором, усиливающим клиническую вероятность ИБС и показанием для проведения дополнительных специфических методов диагностики ИБС.
- Нагрузочная ЭКГ не рекомендуется как тест для диагностики ИБС у пациентов с депрессией сегмента ST глубиной >= 0,1 мВ на ЭКГ покоя или получающих сердечные гликозиды, и/или имеющих выраженное снижение ФВ ЛЖ (<= 30%) [8, 48].
EOK III C (УУР A, УДД 2)
Комментарий. Нагрузочная ЭКГ является недиагностической при наличии полной блокады левой ножки пучка Гиса, ритме ЭКС и синдроме WPW, при которых изменения сегмента ST-T не могут быть интерпретированы. Кроме того, ложноположительные результаты часто обнаруживаются у пациентов с аномалиями ЭКГ в покое вследствие гипертрофии ЛЖ, электролитного дисбаланса, внутрижелудочковых нарушений проводимости, фибрилляции предсердий и при применении сердечных гликозидов. В этом случае могут быть использованы только методы неинвазивной визуализации или инвазивные методы диагностики.
- Изолированная оценка коронарного кальция при МСКТА не рекомендуется для диагностики коронарного атеросклероза у пациентов с подозрением на ИБС [46, 47].
EOK III C (УУР B, УДД 2)
Комментарий. Изолированная оценка коронарного кальция, особенно в старших возрастных группах, имеет невысокую точность при диагностике стенозов > 50%.
Выбор неинвазивного визуализирующего метода диагностики
- Выбор первого неинвазивного визуализирующего метода рекомендуется проводить на основании ПТВ ИБС, особенностей пациента и собственно метода диагностики (переносимость нагрузки, вероятность получения изображения хорошего качества, наличие лучевой нагрузки, риски и противопоказания), технических возможностей медицинской организации и уровня квалификации специалистов [50 - 52].
EOK I C (УУР C, УДД 4)
- МСКТА КА в качестве первого специфического неинвазивного метода для диагностики ИБС рекомендуется (при наличии возможности) у пациентов с более низкой ПТВ ИБС (<= 15%), низкой вероятностью реваскуляризации, противопоказаниями к проведению нагрузочных тестов и хорошей визуализацией [50 - 52, 217, 218, 220].
EOK IIa C (УУР B, УДД 2)
- Один из неинвазивных методов визуализирующих стресс-методов (ЭхоКГ с физической нагрузкой, или с ЧПЭС, или с фармакологической нагрузкой; или сцинтиграфии миокарда с функциональными пробами, или ПЭТ миокарда с функциональными пробами, или ОФЭКТ перфузионная с функциональными пробами, или МРТ сердца с функциональными пробами) рекомендуется (при наличии возможности) в качестве первого специфического метода для диагностики ИБС у пациентов с более высокой ПТВ ИБС (> 15%), высокой вероятностью выполнения реваскуляризации, необходимостью оценки жизнеспособности миокарда [50 - 52, 122, 124, 158, 212, 221, 223].
EOK I C (УУР C, УДД 4)
- Один из неинвазивных визуализирующих стресс-методов (ЭхоКГ с физической нагрузкой, или с ЧПЭС, или с фармакологической нагрузкой; или сцинтиграфия миокарда с функциональными пробами, или ПЭТ миокарда с функциональными пробами, или ОФЭКТ миокарда перфузионная с функциональными пробами, или МРТ с функциональными пробами) рекомендуется (при наличии возможности) в качестве второго неинвазивного метода диагностики ИБС пациентам со стенокардией I - II ФК или ее эквивалентом в виде одышки, у которых при МСКТА КА были диагностированы коронарные стенозы с неясной функциональной значимостью (50 - 90%), или МСКТА КА оказался неинформативен [50 - 52, 122, 124, 158].
EOK I B (УУР B, УДД 2)
- МСКТА КА рекомендуется (при наличии возможности) в качестве второго неинвазивного метода диагностики ИБС у пациентов, у которых визуализирующий стресс-тест оказался неинформативным или сомнительным [50 - 52, 217, 218, 220].
EOK IIa A (УУР C, УДД 4)
Комментарий. На выбор неинвазивного визуализирующего метода влияет ПТВ ИБС. МСКТА КА является несколько более предпочтительным методом у пациентов с наиболее низкими значениями умеренной ПТВ (до 16%), потому что имеет наибольшую силу для исключения диагноза ИБС. Так, МСКТ демонстрирует очень высокую чувствительность при выявлении стенозов КА > 50% (97%), но умеренную специфичность (78%). Отсутствие стенозов при МСКТ ассоциировано с очень хорошим прогнозом. МСКТ предполагает воздействие ионизирующего излучения, что должно учитываться у молодых пациентов и женщин репродуктивного возраста. Необходимо также взвешивать риски от введения йодсодержащих контрастных агентов. Неинвазивные визуализирующие стресс-методы наиболее важны для подтверждения диагноза ИБС и являются предпочтительными у пациентов с более высокими значениями ПТВ (более 15%), имеющих более высокую вероятность реваскуляризации, поскольку позволяют одновременно провести стратификацию риска ССО. Методы оценки функциональной значимости стенозов ассоциированы с более редким назначением КАГ, по сравнению со стратегией, основанной на МСКТ.
Выбор в группе стресс-методов визуализации. Оценка функциональной значимости стенозов возможна с помощью целой группы неинвазивных визуализирующих стресс-методов: стресс-ЭхоКГ, стресс-МРТ, стресс-ОФЭКТ, или стресс-ПЭТ. Наиболее доступными и используемыми служат стресс-ЭхоКГ и стресс-ОФЭКТ.
Стресс-ЭхоКГ является одним из самых востребованных и высокоинформативных методов неинвазивной диагностики ИБС и выполняется с использованием всех типов стресс-агентов. В основе метода лежит визуальное выявление НЛС, как эквивалента ишемии. Стресс-ЭхоКГ обладает чувствительностью 80 - 85% и специфичностью 84 - 86% в диагностике стенозов > 50%. Основными преимуществами стресс-ЭхоКГ по сравнению с другими функциональными тестами является ее доступность, более низкая стоимость, лучшее соотношение стоимость/эффективность, возможность одновременной оценки ишемии и систолической, диастолической функции ЛЖ и функции клапанов сердца. Технология не связана с воздействием ионизирующего излучения, но при этом обеспечивает такую же диагностическую и прогностическую точность, как радионуклидные стресс-методы и стресс-МРТ. Основные трудности, связанные со стресс-ЭхоКГ, - это существенная зависимость качества экспертизы от опыта исследователя, и визуальная оценка нарушений локальной сократимости. Точность диагностики при стресс-ЭхоКГ повышает использование эхоконтрастных препаратов по показаниям. Оценка сократительного резерва, резерва частоты сердечных сокращений, прироста B-линий, коронарного резерва в передней нисходящей коронарной артерии (ПНА) имеет дополнительное диагностическое и прогностическое значение при стенозах > 50% и микрососудистом поражении. Оценка глобальной продольной систолической деформации левого желудочка с помощью техологии спекл-трекинг в ходе стресс-ЭхоКГ имеет более высокую диагностическую точность для выявления стенозов коронарных артерий > 50% при сравнении с визуальной оценкой НЛС. Значение технологии трехмерной реконструкции при стресс-ЭхоКГ для качества диагностики ИБС и прогноза не согласовано экспертам.
При ОФЭКТ перфузионное изображение миокарда обеспечивается региональным захватом радиофармацевтического препарата (РФП), который определяется относительным миокардиальным кровотоком в покое и во время стресса. При ОФЭКТ в качестве стресс-агента выступают физическая нагрузка и фармакологические стресс-агенты. Метод предоставляет информацию о наличии и отсутствии ишемии миокарда, ее локализации и выраженности, рубцовых изменениях, жизнеспособности миокарда и желудочковой функции. Общая чувствительность стресс-ОФЭКТ для диагностики стенозов > 50% составляет 87% и специфичность 70%, для диагностики функционально значимых стенозов (ФРК <= 0,80) 73% и 83%, соответственно. При исследовании с наиболее часто используемыми радиофармацевтическими препаратами (на основе технеция-99m) лучевая нагрузка на пациента составляет приблизительно 10 мЗв, но может быть уменьшена в 2 раза при оценке изображения только на пике нагрузки и проведении исследования на ОФЭКТ-камерах нового типа. Однако наличие лучевой нагрузки следует принимать во внимание у молодых пациентов и женщин репродуктивного возраста.
Для получения перфузионного изображения при ПЭТ используются радиофармацевтические препараты, тропные к миокарду, установленные действующим перечнем лекарственных средств. Подобно ОФЭКТ, ПЭТ-технология предоставляет информацию о наличии или отсутствии ишемии миокарда, ее локализации и выраженности, наличии рубца и желудочковой функции. В сравнении с ОФЭКТ, ПЭТ имеет более высокое качество изображения, уникальные возможности по расчету кровотока в мл/мин/г, который позволяет неинвазивно оценивать резерв кровотока, и обеспечивает более низкую лучевую нагрузку на пациента (примерно 1 - 4 мЗв) из-за более короткого периода полураспада ПЭТ-трейсеров. Суммарная чувствительность ПЭТ при диагностике стенозов > 50% составляет 90%, специфичность 85%, при диагностике гемодинамически значимых стенозов (ФРК, <= 0,80) 89% и 85% соответственно, что несколько, хотя и незначимо, выше, чем у стресс-ЭхоКГ и стресс-ОФЭКТ. Однако ПЭТ в целом меньше используется из-за малой доступности и существенно более высокой стоимости.
Стресс-МРТ может быть выполнена с фармакологическими стресс-агентами (чаще вазодилататорами) путем оценки миокардиальной перфузии и/или изменений движения стенки ЛЖ в ответ на стресс. Анализ проводится как путем визуальной оценки полей с низким сигналом, связанных со снижением перфузии, так и с помощью различных программных инструментов. Предприняты попытки полуколичественной и количественной оценки перфузии при МРТ, однако клиническое применение этих инструментов остается неясным. Основными недостатками метода являются низкая доступность, необходимость в экспертах с очень высокой квалификацией, неколичественный анализ и высокая стоимость. При контрастной МРТ необходимо взвешивать риск введения гадолиния. В конечном итоге ключевыми факторами, влияющими на выбор стресс-метода визуализации, будут: доступность выполнения, специфические показания и особенности пациента, наличие экспертов, лучевая нагрузка и стоимость.
Выбор типа стресс-агента при визуализирующих стресс-методах. Необходимо выбрать не только метод, но и оптимальный стресс-агент, который предоставит наиболее полную информацию при наименьшем риске. Тредмил-тест и велоэргометрия, с одной стороны, являются наиболее физиологическими вариантами нагрузки, с другой, особенно предпочтительны в случаях, когда дополнительно необходимо получить информацию о толерантности к физической нагрузке, уровне ЧСС на нагрузке, и при оценке отдельных профессиональных категорий (пилоты, спортсмены, др.). Методом визуализации в этих случаях могут выступать только ЭхоКГ и ОФЭКТ. С другой стороны, пробы с физической нагрузкой не всегда могут быть проведены у пациентов с перемежающейся хромотой, заболеваниями опорно-двигательного аппарата, артериальной гипертензией, при детренированности, ряде других. У пациентов, которые не могут выполнить полный тест с нагрузкой, имеют противопоказания к нагрузке или выраженные изменения конечной части желудочкового комплекса на ЭКГ выбор должен быть сделан между фармакологическими стресс-агентами. Применение в качестве стресс-агента добутамина наиболее оправдано у лиц с исходными НЛС ЛЖ. Аденозин фосфат (C.01.E.B.10) и дипиридамол хорошо зарекомендовали себя не только при диагностике стенозов КА, но и микрососудистой дисфункции. Необходимо также взвешивать риски и пользу различных диагностических тестов у индивидуума и противопоказания и противопоказания к фармакологическим стресс-агентам.
Методы диагностики у больного с установленным диагнозом ИБС
- Регистрация электрокардиограммы, расшифровка, описание и интерпретация электрокардиографических данных, эхокардиография в состоянии покоя с использованием B- и допплеровских режимов и оценкой ФВ ЛЖ рекомендуется пациентам с установленным диагнозом ИБС, в том числе с реваскуляризацией миокарда в анамнезе, при прогрессировании сердечных симптомов, несмотря на оптимальную медикаментозную терапию, и/или появлении новых симптомов для рестратификации риска [8, 11].
EOK I C (УУР C, УДД 5)
- Прицельная рентгенография органов грудной клетки рекомендуется пациентам с установленным диагнозом ИБС при подозрении на развитие СН [8, 11, 53 - 54].
EOK I C (УУР C, УДД 5)
- Холтеровское мониторирование сердечного ритма рекомендуется пациентам с доказанной стабильной ИБС и подозрением на появление нарушений ритма сердца [21, 37 - 39].
EOK IC (УУР B, УДД 2)
- МСКТА КА артерий не рекомендуется использовать как рутинный метод контроля у бессимптомных пациентов с установленным диагнозом атеросклеротического поражения коронарных артерий [47, 53 - 54].
EOK III C (УУР A, УДД 1)
- Один из неинвазивных визуализирующих стресс-методов (ЭхоКГ с физической нагрузкой, или с ЧПЭС, или с фармакологической нагрузкой; или сцинтиграфия миокарда с функциональными пробами, или ПЭТ миокарда с функциональными пробами, или ОФЭКТ перфузионная с функциональными пробами, или МРТ с функциональными пробами) (оптимален при наличии возможности) или нагрузочная ЭКГ (если тест доведен до диагностических критериев и ЭКГ позволяет оценить ишемические изменения) рекомендуется пациентам с установленным диагнозом ИБС, в том числе после реваскуляризации, при увеличении частоты и тяжести сердечных симптомов для стратификации риска ССО и планирования реваскуляризация [53 - 54].
EOK I B (УУР C, УДД 5)
- При невозможности проведения неинвазивных стресс-тестов, КАГ, дополненная измерением ФРК или МРК, рекомендуется для оценки состояния коронарного русла у пациентов, у которых имеются симптомы ИБС, несмотря на оптимальную медикаментозную терапию, данные неинвазивных методов диагностики указывают на высокий риск ССО, и планируется реваскуляризация для улучшения прогноза [55, 56].
EOK I A (УУР A, УДД 1)
- Нагрузочная ЭКГ (ЭКГ с физической нагрузкой на тредмиле или велоэргометре) рекомендуется пациентам с установленным диагнозом ИБС и стабильным течением заболевания для оценки ТФН, симптомов, нарушений ритма сердца, динамики АД и риска ССО при решении экспертных вопросов [8, 11, 21].
EOK I C (УУР C, УДД 5)
- Рекомендуется рассмотреть возможность проведения нагрузочной ЭКГ (ЭКГ с физической нагрузкой на тредмиле или велоэргометре) у пациентов с установленным диагнозом ИБС для оценки антиангинальной и интиишемической эффективности лекарственной терапии и реваскуляризации [8, 11, 21].
EOK IIb C (УУР C, УДД 5)
Комментарий. Нагрузочная ЭКГ может быть полезным методом для оценки эффективности медикаментозного лечения, а также динамической оценки симптомов и толерантности к нагрузке после реваскуляризации миокарда. Однако крупных рандомизированных исследований о положительном влиянии повторных нагрузочных исследований на ССО не выполнено.
2.4.2 Инвазивные методы обследования при стабильной ИБС
Инвазивная коронарная ангиография
Коронарная ангиография (КАГ, коронарография) - это инвазивное диагностическое исследование, выполняемое в условиях рентгенооперационнои путем введения контрастного вещества в устья коронарных артерии под рентгенологическим контролем. Традиционно используется в диагностике ИБС с целью выявления стенозов коронарных артерий, их локализации, протяженности и степени выраженности, а также для стратификации риска осложнений [8, 10, 11, 57].
При наличии клиники стенокардии
- КАГ рекомендуется для стратификации риска ССО у пациентов с тяжелой стабильной стенокардией (ФК III - IV) или с клиническими признаками высокого риска ССО, несмотря на проводимую медикаментозную терапию, в том числе и без предшествующего стресс-тестирования [8, 10, 11, 55 - 57].
EOK I B (УУР B, УДД 1)
- Проведение КАГ рекомендуется пациентам с длительным анамнезом ИБС при появлении признаков ишемии по данным неинвазивного стресс-тестирования, нарастании клинических проявлений стенокардии или ее эквивалентов (ФК III - IV), а также при необъяснимом снижении локальной и глобальной сократимости миокарда ЛЖ [58].
EOK I C (УУР A, УДД 2)
- Во время проведения КАГ при отсутствии данных нагрузочного стресс-тестирования при выявлении пограничных стенозов (50 - 90%) для определения показаний к реваскуляризации рекомендуется измерение фракционного резерва коронарного кровотока (ФРК, A06.12.059) или моментального резерва кровотока (МРК) (при наличии технических возможностей) [55 - 57].
EOK I A (УУР A, УДД 1).
- Проведение КАГ, дополненной измерением ФРК или МРК, рекомендовано рассмотреть для стратификации риска ССО у пациентов с неинформативными или противоречивыми результатами неинвазивных исследований [60 - 62].
EOK IIa B (УУР B, УДД 2)
Комментарий. Для обоснования проведения КАГ необходимо учитывать весь комплекс данных, полученных в ходе расспроса, осмотра и неинвазивных инструментальных исследований. Наиболее оправдано проведение КАГ пациентам с высоким риском тяжелых ССО, - поскольку в ходе исследования у таких пациентов обычно принимается решение о методе реваскуляризации миокарда с целью снижения этого риска. При низком риске ССО проведение КАГ нецелесообразно, поскольку ее результаты обычно не оказывают влияния на ход лечения и, соответственно, не изменяют прогноз. При отсутствии данных нагрузочного стресс-тестирования при стенозах менее 90% рекомендуется измерение фракционного или моментального резерва кровотока [58]. В отдельных случаях, КАГ дополняют проведением внутрикоронарного ультразвукового исследования (ВСУЗИ, A04.12.013.001) или оптической когерентной томографии коронарных артерий (ОКТ, A.06.12.060) [76 - 79, 218]. В практике используют классификацию по количеству пораженных сосудов (однососудистое, двухсосудистое, трехсосудистое поражение КА) [59]. Доказано, что неблагоприятная прогностическая роль стенозов в проксимальных отделах КА выше, чем роль стенозов в дистальных участках [8, 9, 11, 19]. Отдельно выделяют группы больных со стенозированием ствола левой КА и проксимальной части передней нисходящей артерии (ПНА). Из-за неблагоприятного прогностического значения таких поражений этим больным рекомендуют проведение реваскуляризации миокарда. Гемодинамически значимым по данным КАГ может считаться сужение КА на 50% диаметра и выше [8, 11]. Но более точным считается определение функциональной значимости стеноза КА путем измерения ФРК и МРК с помощью внутрикоронарного датчика давления. При этом ФРК выполняется на фоне максимальной гиперемии, которая достигается посредством внутрикоронарного введения натрия аденозинтрифосфата (код АТХ: C01EB10) или папаверина (код АТХ: A03AD01), или внутривенного введения натрия аденозинтрифосфата (код АТХ: C01EB10). МРК не требует введения препаратов, вызывающих гиперемию. В настоящее время существует несколько разновидностей МРК - моментальный резерв кровотока (iFR, instaneous wavefree ratio), диастолический резерв кровотока (DFR, Diastolic Hyperemia-Free Ratio) и резерв кровотока покоя (RFR, resting full-cycle ratio). Значения ФРК <= 0.80 и МРК <= 0,89 считаются независимыми предикторами высокого риска ССО [58, 62, 288 - 290].
- Проведение КАГ рекомендуется для оценки выраженности стенозирования КА при выявлении тяжелого кальциноза по данным МСКТ КА - особенно у пациентов с высокой или умеренной предтестовой вероятностью стабильной ИБС [49, 50].
EOK IIa C (УУР B, УДД 2)
Малосимптомное и/или бессимптомное течение заболевания
- КАГ, дополненная измерением ФРК или МРК, рекомендуется для определения состояния коронарного русла у больных со слабовыраженными симптомами или с бессимптомным течением заболевания (безболевая ишемия миокарда), у которых данные неинвазивных методов исследования указывают на высокий риск ССО и обсуждается возможность реваскуляризации миокарда для улучшения прогноза (в том числе без предварительного нагрузочного стресс-тестирования) [56, 57].
EOK I A (УУР A, УДД 2)
Малоизмененные/неизмененные коронарные артерии и вазоспастическая стенокардия
- У пациентов с симптомами ишемии миокарда и неизмененными или малоизмененными КА (стенозы менее 50%) при КАГ для исключения микрососудистой стенокардии рекомендуется:
А) измерение резерва коронарного кровотока и/или индекса микрососудистого сопротивления с помощью датчика давления, используемого при определении ФРК/МРК или датчика для термодилюциии.
EOK IIa B (УУР B, УДД 3) [64, 65, 287, 291]
Б) рекомендуется рассмотреть возможность внутрикоронарного введения натрия аденозинтрифосфата (код АТХ: C01EB10) при проведении КАГ для оценки эндотелий-независимого резерва коронарного кровотока.
EOK IIb C (УУР B, УДД 3) [66 - 68]
- Проведение КАГ или МСКТА КА рекомендуется при подозрении на вазоспастическую стенокардию пациентам с характерными изменениями сегмента ST и клиникой стенокардии покоя, купируемой приемом органических нитратов и/или АК, для исключения атеросклеротического поражения коронарных артерий [69, 70].
EOK I C (УУР C, УДД 5).
Другие показания для исследования коронарных артерий
- Проведение КАГ рекомендуется перед оперативным лечением клапанной патологии сердца при наличии любого из ниже перечисленных признаков: анамнеза сердечно-сосудистых заболеваний (указание на наличие стенокардии), подозрения на ишемию миокарда, систолической дисфункции левого желудочка, у мужчин старше 40 лет и женщин в постменопаузальном периоде, а также при наличии одного или нескольких факторов риска ССО [71].
EOK I C (УУР C, УДД 5)
- Проведение КАГ рекомендуется пациентам с митральной регургитацией средней и тяжелой степени [71].
EOK I C (УУР C, УДД 5)
- Проведение МСКТА КА рекомендуется рассмотреть в качестве альтернативы КАГ перед операцией на клапанах сердца у пациентов с тяжелыми клапанными пороками и низкой вероятностью поражений коронарных артерий [71].
EOK IIa C (УУР C, УДД 5)
- КАГ у пациентов после трансплантации сердца рекомендуется выполнять ежегодно в течение 5 лет после трансплантации, и в дальнейшем при отсутствии гемодинамически значимых поражений КА - раз в 2 года [73 - 75].
EOK IIa B (УУР C, УДД 5)
Дополнительные методы исследования коронарных артерий. Внутрисосудистое ультразвуковое исследование коронарных артерий (ВСУЗИ) и оптическая когерентная томография (ОКТ)
- ВСУЗИ и/или ОКТ коронарных артерий целесообразно проводить для оценки значимости поражения ствола ЛКА и проксимального сегмента ПНА у пациентов со стабильной ИБС при отсутствии возможности получения данных нагрузочного стресс-тестирования и/или определения функциональной значимости с помощью измерения ФРК/МРК [11, 76 - 77].
EOK IIa B (УУР C, УДД 2)
- Рутинное выполнение внутрисосудистых методов визуализации не рекомендуется [11, 76 - 77].
EOK III C (УУР C, УДД 5)
Комментарий. Внутрисосудистое ультразвуковое исследование и оптическая когерентная томография - диагностические методы, дополняющие КАГ и имеющие ряд преимуществ. Позволяют изучить поверхность и внутреннюю структуру атеросклеротических бляшек, выявить тромбоз коронарных артерий, исследовать состояние сосудистой стенки вокруг бляшек. Кроме того, с помощью этих методов удается точнее визуализировать атеросклеротическую бляшку сложной конфигурации, в том числе при эксцентрических стенозах, плохо поддающихся количественной оценке при КАГ в обычных проекциях. Эти методы могут быть полезны при диагностике ОКС [11, 57, 76, 77]. Особую значимость они имеют у больных с поражением ствола ЛКА для определения выраженности стеноза, а также для оптимизации результатов ЧКВ ствола ЛКА, хронической окклюзии КА, бифуркационном и протяженном поражениях крупных эпикардиальных артерий [76, 78].
Пороговой гемодинамически значимой величиной минимальной площади просвета ствола ЛКА при ВСУЗИ является 6,0 мм2. Считается, что при площади просвета сосуда в стволе ЛКА более 6,0 мм2 реваскуляризация миокарда не требуется. Поскольку отрезные значения минимальной площади просвета варьируют между западной и азиатской популяцией пациентов, решение в пользу реваскуляризации однозначно принимается при площади просвета ствола ЛКА менее 4,5 мм2. При площади просвета ствола ЛКА от 4,5 мм2 до 6 мм2 рекомендуется дополнительная оценка значимости поражения с помощью измерения ФРК или МРК.
ВСУЗИ - чувствительный метод для обнаружения потенциально гемодинамически значимых стенозов, не выявленных по данным КАГ, а также для исключения атеросклеротического поражения коронарных артерий при наличии ангиографического сужения (например, при вазоспастической стенокардии). Пороговые значения минимальной площади просвета в крупных КА при ВСУЗИ составляют 2,9 - 3,1 мм2. По результатам исследования FLAVOUR реваскуляризация миокарда под контролем ВСУЗИ (площадь просвета сосуда менее 3 мм2 или от 3 до 4 мм2 при объеме бляшки более 75%) является сопоставимой по эффективности с реваскуляризацей под ФРК-контролем [224, 234, 235].
2.5 Иные диагностические исследования
Стратификация риска пациентов с ИБС
- Всем пациентам с впервые установленным диагнозом ИБС, а также при ухудшении симптомов ИБС рекомендуется стратификация риска ССО [54, 80].
EOK I B (УУР C, УДД 4)
Комментарий. Конечной целью диагностических исследований у лиц с впервые установленным и ранее известным диагнозом ИБС является стратификация риска ССО (таблица ПБ1-4, приложение Б1).
- Эхокардиография с определением глобальной систолической функции ЛЖ, ФВ ЛЖ и диастолической функции ЛЖ рекомендуется для стратификации риска у пациентов с впервые установленным диагнозом ИБС. Фракция выброса ЛЖ менее 35% рассматривается как маркер высокого риска ССО [8].
EOK I C (УУР C, УДД 5)
- Рекомендуется рассмотреть возможность эхокардиографической оценки глобальной продольной деформации для определения прогноза дополнительно к измерению ФВ ЛЖ у пациентов с впервые установленным диагнозом ИБС и ФВ ЛЖ > 35% [63].
EOK IIb B (УУР A, УДД 1)
- Стратификация риска по результатам визуализирующего стресс-теста или МСКТА КА (при наличии возможности) или ЭКГ с физической нагрузкой (как возможной альтернативы им) рекомендуется пациентам со стабильной ИБС и нетяжелыми симптомами (стенокардия напряжения или одышка напряжения ФК I - II) [53, 54].
EOK IB (УУР A, УДД 2)
- Рекомендуется рассмотреть возможность стратификации риска с использованием дополнительного неинвазивного визуализирующего стресс-теста (ЭхоКГ с физической нагрузкой, или с ЧПЭС, или с фармакологической нагрузкой; или сцинтиграфии миокарда с функциональными пробами, или ПЭТ миокарда с функциональными пробами, или ОФЭКТ перфузионной с функциональными пробами, или МРТ с функциональными пробами) у пациентов с нетяжелыми симптомами (стенокардия напряжения или одышка напряжения ФК I - II) и стенозами >= 50% по данным МСКТА КА, у которых недостаточно оснований для направления на КАГ [81].
EOK IIb B (УУР B, УДД 3)
- КАГ, дополненную измерением ФРК или МРК, рекомендуется проводить для стратификации риска ССО у пациентов с неинформативными или противоречивыми результатами неинвазивных исследований [61].
EOK IIa B (УУР B, УДД 2)
- При стабильной стенокардии ФК I - II или при бессимптомном течении ИБС - КАГ, дополненная измерением ФРК и/или МРК (при необходимости и наличии технической возможности), рекомендована больным, находящимся на медикаментозной терапии, имеющим высокий риск ССО по данным неинвазивной диагностики, которым предполагается реваскуляризация миокарда для улучшения прогноза [134, 135].
EOK I A (УУР A, УДД 3)
- У больных с тяжелой стабильной стенокардией (ФК III - IV) - КАГ, дополненная измерением ФРК и/или МРК, рекомендована для стратификации риска ССО, особенно если сохраняются симптомы на фоне оптимальной медикаментозной терапии, и предполагается реваскуляризация миокарда для улучшения прогноза [134, 135].
EOK I A (УУР A, УДД 3)
- КАГ не рекомендуется использовать в качестве единственного метода для стратификации риска ССО [52, 54, 61, 80 - 82].
ЕОК III C (УУР A, УДД 5)
Комментарий. Стратификация риска необходима для выявления группы с высоким риском ССО, в которой можно добиться уменьшения выраженности симптомов заболевания и/или улучшения прогноза при проведении реваскуляризации миокарда. Выбор метода или группы методов, на основании которых проводится стратификация риска, зависит от ПТВ ИБС и результатов первичного обследования. В группе пациентов с низким и умеренным клиническим риском стратификация риска проводится по мере выполнения дополнительных специфических неинвазивных диагностических тестов и инвазивной диагностики. В группе пациентов с исходно высоким клиническим риском ССО стратификация риска выполняется сразу на этапе инвазивного тестирования. Пациенты, которые на основании неинвазивных и/или инвазивных тестов определяются как пациенты высокого риска ССО, при отсутствии противопоказаний должны быть направлены на реваскуляризацию миокарда. Суммированные критерии риска ССО для различных методов представлены в таблице ПА3-4, приложение Б1. Следует помнить, что риск ССО является динамичной, т.е. подверженной изменениям величиной, поскольку этот риск может изменяться с течением времени - он может возрастать вследствие недостаточного контроля факторов риска, неоптимального образа жизни и/или неадекватной медикаментозной терапии, а также неудачной реваскуляризации миокарда. О повышении риска ССО могут свидетельствовать инструментально-лабораторные признаки повреждения миокарда или сосудов, возникающие при лечении некоторых заболеваний (например, онкологических), а также факторы окружающей среды и стрессовые факторы (например, острые вирусные инфекции, в.ч. коронавирусная инфекция). Пациентам с ИБС, получающим специфическую кардиотоксическую противораковую терапию, рекомендуются регулярные клинические осмотры, физикальные обследования и исследования сердечно-сосудистой системы (включая ЭКГ в 12 стандартных отведениях, трансторакальную эхокардиографию и определение уровня кардиоспецифичных биомаркеров). Частота периодических осмотров определяется в соответствии с базовым риском ССО и вновь выявленной кардиотоксичностью [236]. Оценку факторов сердечно-сосудистого риска рекомендуется проводить в соответствии с клиническими рекомендациями по профилактике сердечно-сосудистых заболеваний [71, С.А. Бойцов, Н.В. Погосова, В.А. Бадтиева и др. Кардиоваскулярная профилактика 2022. Российские национальные рекомендации. https://scardio.ru/content/Guidelines/Kardiovascular_profilaktika_2022.pdf]. Риск ССО может снижаться при проведении эффективной вторичной профилактики и успешной реваскуляризации миокарда. В этой связи риск ССО должен периодически переоцениваться (как минимум 1 раз в год).
3. Лечение, включая медикаментозную и немедикаментозную терапии, диетотерапию, обезболивание, медицинские показания и противопоказания к применению методов лечения
3.1 Консервативное лечение
3.1.1 Модификация факторов риска
Основой консервативного лечения стабильной ИБС являются устранение модифицируемых факторов риска и комплексная медикаментозная терапия. Как правило, их проводят неопределенно долго. В ходе сбора анамнеза и обследования особое внимание обращают на выявление сопутствующих АГ, СД, дислипопротеидемии [8 - 11]. Крайне важным представляется информирование пациентов о наличии у них ИБС, характере ее течения, факторах риска и стратегии лечения [21].
Комментарий. Информирование и обучение - необходимый компонент лечения, поскольку правильно информированный и обученный больной более тщательно выполняет врачебные рекомендации и может самостоятельно принимать важные решения в зависимости от симптомов заболевания. Рекомендуется обсудить с пациентом перспективы как медикаментозного, так и инвазивного лечения выявленной у него формы ИБС, а также оговорить необходимость и периодичность дальнейших инструментальных и лабораторных исследований. Рекомендуется рассказать о самых типичных симптомах нестабильной стенокардии, острого инфаркта миокарда и подчеркнуть важность своевременного обращения за помощью при их появлении. Рекомендуется дать больному конкретные советы по здоровому образу жизни и важности правильного лечения сопутствующих заболеваний. Модифицируемые факторы риска ССО: избыточная масса тела, курение, АГ, СД, дислипопротеидемия. Немодифицируемые факторы риска ССО: возраст, мужской пол, отягощенный семейный анамнез.
- При выявлении избыточной массы тела рекомендуется ее снижение с помощью дозированных физических нагрузок и низкокалорийной диеты. При необходимости рекомендуется направить пациента к врачу-диетологу для коррекции диеты и/или подбора медикаментозного лечения ожирения [21].
ЕОК I C (УУР C, УДД 5)
- Всем пациентам со стабильной ИБС рекомендуется соблюдение специальной диеты и регулярный контроль массы тела [21].
ЕОК I C (УУР C, УДД 5)
Комментарии. Основная цель диетотерапии при стабильной ИБС - снижение избыточной массы тела (нормальный ИМТ - 18.5 - 24.9 кг/м2) и уровня общего холестерина (ОХС) крови. Основные требования к диете: 1) энергетическая ценность до 2000 ккал/сут; 2) содержание ОХС до 300 мг/сут; 3) обеспечение за счет жиров не более 30% энергетической ценности пищи. Строгой диетой можно добиться снижения уровня ОХС плазмы на 10 - 15%. Снижение избыточной массы тела снижает риск общей и сердечно-сосудистой смерти. Целесообразно рекомендовать увеличивать в пищевом рационе содержание свежих фруктов и овощей (более 200 - 300 г в сутки), пищевых волокон, цельных зерен, уменьшение употребления сладкого и сладких газированных напитков. Следует ограничивать употребление жирных сортов мяса, вообще красного мяса и гастрономических продуктов. Целесообразно рекомендовать употребление рыбы 2 раза в неделю. Пациентам, особенно с сопутствующей АГ, следует ограничивать употребление поваренной соли до 5 г в сутки. Употребление 1 - 2 порций алкоголя в сутки безопасно для пациентов с ИБС. Наиболее приемлемым типом нагрузки являются ходьба, прогулки, плавание. Физическая нагрузка оказывает многочисленные положительные эффекты на факторы риска и физиологические процессы в сердечно-сосудистой системе - это тренирующий эффект с увеличением толерантности к физической нагрузке, повышение уровня холестерина липопротеидов высокой плотности, снижение массы тела, уменьшение психологического стресса, положительные эмоции, особенно при занятиях в группах. Увеличение пикового потребления кислорода на 1 мл/кг/мин сопровождается снижением риска сердечно-сосудистых заболеваний на 14 - 17% и смерти от всех причин. Малоподвижный образ жизни, напротив, влияет на больного ИБС неблагоприятно.
- Курящим пациентам настоятельно рекомендуется отказ от курения при помощи не только изменения поведенческой стратегии, но также использования фармакологической поддержки; избегать пассивного курения [21].
ЕОК I C (УУР C, УДД 5)
- Рекомендована ежегодная вакцинация против гриппа пациентов с ИБС, особенно у пожилых пациентов для снижения риска ССО и улучшения качества жизни [21].
ЕОК I B (УУР C, УДД 5)
- При сопутствующей АГ рекомендуется включать в состав медикаментозной терапии антигипертензивные средства для достижения целевого уровня АД < 140/90 мм рт. ст. (первичная цель), при условии хорошей переносимости и в возрасте до 64 лет включительно - < 130/80 мм рт. ст. (вторичная цель), но не менее 120 и 70 мм рт. ст. в возрасте >= 65 лет - 130 - 139/80 мм рт. ст. при хорошей переносимости [8, 83 - 85].
ЕОК I B (УУР B, УДД 1)
Комментарии. Повышенное АД - важнейший фактор риска развития атеросклероза и осложнений ИБС. Основная цель лечения больных АГ состоит в максимальном снижении риска развития фатальных и нефатальных ССО. Вопросы диагностики и лечения АГ рассматриваются в соответствующих клинических рекомендациях [8, 11, 16].
- При сопутствующем СД рекомендуется достижение целевых уровней гликемии (гликированного гемоглобина) с помощью диеты и гипогликемических синтетических и других средств. Важно при этом избегать эпизодов гипогликемии, которые ухудшают прогноз у пациентов с ИБС. При необходимости рекомендуется направлять пациента к врачу-эндокринологу для коррекции диеты и/или медикаментозного лечения [21].
ЕОК I C (УУР C, УДД 5)
Комментарий. Нарушение углеводного обмена и СД увеличивают риск ССО у мужчин в 3 раза, у женщин в 5 раз - по сравнению с лицами без диагноза СД. У этой категории больных контроль основных ФР ССЗ, включая АГ, дислипидемию, избыточный вес, низкую физическую активность, курение, должен осуществляться с особой тщательностью. Лечение пациентов при сопутствующем СД включает ингибитор ангиотензинпревращающего фермента (иАПФ) или антагонист рецепторов к ангиотензину II. Получены данные, свидетельствующие о благоприятном воздействии на течение ИБС, в том числе у лиц, перенесших инфаркт миокарда, а также имеющих сердечную недостаточность с низкой и сохраненной фракцией выброса и/или хроническую болезнь почек (при СКФ > 45 мл/мин/1,73 м2), ингибиторов натрийзависимого котранспортера глюкозы 2-го типа (SGLT2) - дапаглифлоцина и эмпаглифлозина. У пациентов с сочетанием ИБС и сахарного диабета 2-го типа терапия аналогами глюкагоноподобного пептида-1 сопровождается снижением риска ССО. Вопросы диагностики и лечения СД рассматриваются в соответствующих клинических рекомендациях.
3.1.2 Медикаментозное лечение стабильной ИБС
Основные цели медикаментозного лечения: устранение симптомов стенокардии/ишемии миокарда и профилактика сердечно-сосудистых осложнений.
3.1.2.1 Лечение, направленное на устранение симптомов заболевания
Для лечения стенокардии зарегистрировано 7 классов препаратов, оказывающих практически одинаковое антиангинальное действие, которые вследствие доказанности дополнительных эффектов, противопоказаний для назначения и переносимости традиционно делят на препараты первой линии или ряда (бета-адреноблокаторы (БАБ) и блокаторы кальциевых каналов (БКК)) и препараты второй линии (органические нитраты длительного действия (НДД)), ивабрадин, никорандил, ранолазин, триметазидин), а также с выделением группы препаратов, не влияющих на показатели гемодинамики (ранолазин, триметазидин). В таблице ПА3-10, приложение Б1 представлены 7 классов антиангинальных препаратов с кратким описанием основного механизма действия, а в табл. ПА3-5 пошаговый алгоритм назначения антиишемической лекарственной терапии при стабильной ИБС в зависимости от клинической ситуации с учетом необходимости контроля ЧСС и АД, индивидуальных особенностей пациентов, противопоказаний и нежелательных эффектов, а также приоритетов комбинированного лечения. Основные нежелательные эффекты, противопоказания и лекарственные взаимодействия при применении антиангинальных препаратов представлены в таблице ПА3-11, приложение Б1.
- Пациентам со стабильной ИБС рекомендуется назначить как минимум один препарат для устранения стенокардии/ишемии миокарда и улучшения качества жизни [12].
ЕОК I C (УУР C, УДД 5)
Комментарий. У всех пациентов с ИБС целесообразно оценивать эффективность назначенного лечения в ближайшее время (через 3 - 5 дней) и через 2 - 4 недели после начала терапии для проведения в случае необходимости ее дальнейшей коррекции. Оценку эффективности терапии следует проводить по частоте приступов стенокардии в неделю, по потребности в приеме короткодействующих нитратов, по расстоянию, которое проходит пациент до появления приступов стенокардии или по его возможности подъема по лестнице. Для этого следует рекомендовать пациентам ведение дневников самочувствия. В ряде случаев целесообразно проводить нагрузочный тест для оценки изменения толерантности к физической нагрузке.
- Для устранения непосредственно приступа стабильной стенокардии (обезболивания) рекомендуется назначить органические нитраты короткого действия (нитроглицерин**, изосорбида динитрат**) [21].
ЕОК I B (УУР C, УДД 5)
Комментарий. Сублингвальные таблетки и спрей нитроглицерина** дают быстрый эффект при стенокардии (спрей действует быстрее). Нитроглицерин в виде таблеток или спрея, а также изосорбида динитрат в виде спрея можно использовать профилактически, перед физической активностью, которая обычно вызывает приступ стенокардии. Эффект нитроглицерина в виде таблеток или спрея длится 15 - 20 мин, изосорбида динитрата - около 1 ч. При приступе загрудинной боли больной должен сесть (чтобы избежать синкопе), поместить таблетку нитроглицерина под язык или брызнуть спреем под язык, не проглатывая. Если боль не прошла, прием можно повторить через 5 мин, затем еще через 5 мин. Можно применять изосорбида динитрат** в таблетках под язык, но иметь в виду, что его действие начинается позже, чем при аппликации спрея. Если приступ не купируется в течение 15 - 20 мин, в том числе после повторного приема нитроглицерина** или изосорбида динитрата**, - возникает угроза развития ИМ.
Конкретному пациенту антиишемическое лечение должно быть назначено с учетом сопутствующих заболеваний, совместно проводимой терапии, ожидаемой переносимости и приверженности, а также предпочтений пациента. Выбор антиишемических препаратов также должен быть соотнесен с ЧСС, АД и функцией ЛЖ. Для эффективного устранения приступов стенокардии напряжения пациентам с АГ и ИБС рекомендуется снижать АД до целевых значений (см. 3.1.1 настоящих рекомендаций)
- При стабильной стенокардии I - II ФК и ЧСС > 60 уд/мин рекомендуется назначить в качестве препарата 1-й линии БАБ или недигидропиридиновые блокаторы "медленных" кальциевых каналов - не-ДГП-БКК: верапамил** или дилтиазем) (таблица ПА3-5) для снижения ЧСС до значений 55 - 60 уд/мин [12].
ЕОК I A (УУР A, УДД 5)
- При стабильной стенокардии III - IV ФК при отсутствии противопоказаний рекомендуется сразу назначить комбинацию БАБ с дигидропиридиновыми блокаторами "медленных" кальциевых каналов (ДГП-БКК) для достижения ФК I [12].
ЕОК I C (УУР C, УДД 5)
Комментарий. Поскольку приступы стенокардии (эпизоды ишемии) возникают вследствие повышения потребности миокарда в кислороде, лечение, направленное на снижение ЧСС и АД, является патогенетически обоснованным. БАБ не только устраняют симптомы заболевания (стенокардию), оказывают антиишемическое действие и улучшают качество жизни больного, но и способны улучшить прогноз после перенесенного ИМ (в течение первого года), а также у больных со сниженной фракцией выброса ЛЖ и ХСН. Для лечения стенокардии БАБ назначают в минимальной дозе, которую при необходимости постепенно повышают до полного устранения приступов стенокардии или достижения максимально допустимой дозы. При применении БАБ наибольшее снижение потребности миокарда в кислороде и прирост коронарного кровотока достигается при ЧСС 55 - 60 уд/мин. БКК по антиангинальной эффективности сопоставимы с БАБ. Наилучшие результаты по профилактике ишемии БКК показывают у больных с вазоспастической стенокардией. БКК также назначают в случаях, когда БАБ противопоказаны или не переносятся. Эти препараты обладают рядом преимуществ перед другими антиангинальными и антиишемическими средствами и могут применяться у более широкого круга больных с сопутствующими заболеваниями, чем БАБ. Препараты этого класса рекомендуется назначать при сочетании стабильной стенокардии с АГ [12]. Одновременное назначение ДГП-БКК и не-ДГП-БКК приводит к суммированию побочных эффектов и с антиангинальной целью рутинно не применяется. Комбинация БАБ с не-ДГП-БКК (верапамилом**, дилтиаземом) из-за риска суммирования побочных эффектов, особенно влияния на проводимость сердца, нежелательна [21]. Может назначаться в редких случаях с малых доз с возможностью контроля ЭКГ и гемодинамики [12]. БАБ с не-ДГП-БКК противопоказана при снижении ФВ ЛЖ менее 60%, нарушении проводимости или нарушении функции синусового узла [12].
- НДД должны быть рассмотрены как препараты второй линии терапии, когда начальная терапия БАБ или не-ДГП-БКК противопоказана, плохо переносится или недостаточна для контроля симптомов стенокардии [237, 238]. При назначении НДД для снижения толерантности к ним должно быть рассмотрен ежедневный интервал без нитратов 10 - 14 часов [237, 238].
ЕОК IIa B (УУР A, УДД 2)
Комментарий. Нитраты противопоказаны при гипертрофической кардиомиопатии с обструкцией выносящего тракта [239], тяжелом аортальном стенозе, при совместном назначении с ингибиторами фосфодиэстеразы 5 типа [240].
- При недостаточной эффективности препаратов 1-й линии у пациентов со стабильной стенокардией рекомендуется добавить к лечению один из препаратов 2-й линии (НДД или ивабрадин**, или триметазидин, ранолазин, или никорандил) - в зависимости от АД, ЧСС, переносимости назначенной терапии и достижения ФК I [12].
ЕОК IIa B (УУР C, УДД 5)
- Никорандил [241 - 245], ранолазин [246, 247], ивабрадин** [248 - 250] или триметазидин [251, 252] должны быть рассмотрены в качестве препаратов второй линии терапии для снижения частоты приступов стенокардии и улучшения толерантности к физическим нагрузкам у пациентов, которые плохо переносят, имеют противопоказания или симптомы которых недостаточно контролируются при назначении БАБ, БКК и НДД (таблица ПА3-5).
ЕОК IIa (УУР A, УДД 3)
- У пациентов с исходно низкой ЧСС и низким АД ранолазин или триметазидин могут быть рассмотрены в качестве препаратов первой линии для снижения частоты приступов стенокардии и улучшения толерантности к физической нагрузке.
ЕОК II b C (УУР C, УДД 5)
- У отдельных групп пациентов комбинация БАБ или БКК с препаратами второй линии (ранолазин, никорандил, ивабрадин** и триметазидин) может быть рассмотрена в качестве первой линии терапии с учетом ЧСС, АД и переносимости [203].
ЕОК II b C (УУР C, УДД 5)
- При наличии противопоказаний к назначению БАБ или не-ДГП-БКК (Селективные блокаторы кальциевых каналов с прямым действием на сердце) верапамил**, дилтиазем) пациентам со стабильной стенокардией рекомендуется назначить ивабрадин** при ЧСС > 80 и синусовом ритме [12, 246].
ЕОК IIa C (УУР C, УДД 5)
- Не рекомендуется одновременное назначение ивабрадина** с не-ДГП-БКК (верапамил**, дилтиазем).
ЕОК III C (УУР C, УДД 5)
3.1.2.2 Лечение, направленное на профилактику сердечно-сосудистых осложнений
Антитромботическая терапия
- Для профилактики ССО всем пациентам со стабильной ИБС в качестве ингибитора агрегации тромбоцитов рекомендуется назначение ацетилсалициловой кислоты (АСК)** в дозе 75 - 100 мг в сутки [86].
ЕОК I A (УУР A, УДД 1)
Комментарий. Ацетилсалициловая кислота** (АСК) остается самым распространенным и доступным ингибитором агрегации тромбоцитов и при отсутствии противопоказаний должна быть назначена всем больным со стабильной ИБС. Согласно европейским рекомендациям, АСК должна назначаться пациентам, перенесшим ИМ или реваскуляризацию миокарда. У пациентов, не перенесших ИМ или реваскуляризацию миокарда, также можно рассмотреть назначение АСК, но при условии подтверждения ИБС с помощью визуализирующих методов. Сниженная биодоступность кишечнорастворимых форм АСК и плохая абсорбция из среды с высоким pH тонкого кишечника может привести к неадекватному ингибированию тромбоцитов. Это актуально для пациентов с избыточной массой тела. Следует отдавать предпочтение простым формам АСК у пациентов с ИМТ > 35 кг/м2 или весом > 120 кг [87 - 90].
- При непереносимости АСК** для профилактики ССО в качестве альтернативного ингибитора агрегации тромбоцитов пациентам со стабильной ИБС рекомендуется назначить клопидогрел** в дозе 75 мг в сутки [91].
ЕОК I B (УУР A, УДД 2)
Комментарий. Преимущества клопидогрела** 75 мг перед АСК** (325 мг в сутки), в отношении снижения риска суммарной частоты ИМ, инсульта и ССС были показаны в основном за счет пациентов с периферическим атеросклерозом и перемежающейся хромотой. Нет данных, продемонстрировавших преимущества других ингибиторов агрегации тромбоцитов (прасугрела и тикагрелора**) перед АСК** или клопидогрелом** у больных стабильной ИБС. Применение тикагрелора** можно рассмотреть в крайних случаях у пациентов, не переносящих и АСК**, и клопидогрел**. У больных, не имеющих клиники стенокардии, но имеющих поражение коронарных артерий по данным визуализирующих методов рекомендуется рассмотреть возможность назначения АСК** в дозе 75 - 100 мг в сутки с целью профилактики ССО.
- У пациентов со стабильной ИБС, имеющих высокий риск ишемических событий и не имеющих высокого риска кровотечения, рекомендуется рассмотреть возможность присоединения к АСК** второго антитромботического препарата (ингибитора агрегации тромбоцитов: клопидогрела** или прасугрела, или тикагрелора**, АТХ антиагреганты, кроме гепарина) или ривароксабана в дозе 2,5 мг x 2 раза. При этом соотношение пользы и риска продления такой терапии должно регулярно пересматриваться [93 - 96].
ЕОК IIa A (УУР A, УДД 2)
- У пациентов со стабильной ИБС, имеющих средний риск ишемических событий и не имеющих высокого риска кровотечений** рекомендуется рассмотреть возможность присоединения к АСК** второго антитромботического препарата (ингибитора агрегации тромбоцитов: клопидогрела** или прасугрела, или тикагрелора**, АТХ антиагреганты, кроме гепарина) или ривароксабана в дозе 2,5 мг x 2 раза. При этом соотношение пользы и риска продления такой терапии должно регулярно пересматриваться.
ЕОК IIb A (УУР B, УДД 2)
Комментарий. Под высоким ишемическим риском подразумевают наличие у пациента многососудистого поражения коронарных артерий (стенозы > 50%) в сочетании как минимум с одним из следующих признаков: сахарным диабетом, требующим приема медикаментов, перенесенным ИМ, атеросклеротическим поражением периферических артерий, хронической болезнью почек (ХБП) с рСКФ 15 - 59 мл/мин/1,73 м2.
Под средним ишемическим риском подразумевают наличие у пациента как минимум одного из признаков: многососудистое поражение коронарных артерий; сахарного диабета, требующего лечения; рецидивирующего ИМ, ЗПА, ХСН или ХБП с рСКФ 15 - 59 мл/мин/1,73 м2.
Под высоким риском кровотечения понимают наличие у больного внутричерепного кровоизлияния или другой внутричерепной патологии в анамнезе (кроме ишемического инсульта давностью более одного месяца), недавнего кровотечения из ЖКТ или анемии вследствие потери крови из ЖКТ, другой патологии ЖКТ, ассоциирующейся с повышенным риском кровотечения, печеночной недостаточности, геморрагического диатеза, старческого возраста и синдрома "хрупкости", ХБП, требующая диализа или рСКФ < 15 мл/мин/1,73 м2.
Возможны следующие варианты усиления терапии АСК** вторым антитромботическим препаратом:
- У пациентов с высоким ишемическим риском и невысоким риском кровотечений рекомендуется рассмотреть назначение или продление сочетания АСК** с тикагрелором** в дозе 60 мг 2 раза в сутки для профилактики развития атеротромботических сердечно-сосудистых событий [92, 96].
ЕОК IIa B (УУР A, УДД 2)
- У пациентов со стабильной ИБС, высоким риском тромботических осложнений и невысоким риском кровотечений рекомендуется рассмотреть возможность длительного использования АСК** в дозе 75 - 100 мг в сочетании с ривароксабаном** в дозе 2,5 мг 2 раза в сутки для профилактики развития атеротромботических сердечно-сосудистых событий [95].
ЕОК IIa B (УУР A, УДД 2)
Комментарий. Ривароксабан** - ингибитор фактора Xa в дозе 2,5 мг 2 раза в день (т.н. "сосудистая" доза) по сравнению с плацебо уменьшает совокупность таких событий, как ИМ, инсульт и смерть от СС причин, у стабилизированных пациентов, получавших преимущественно АСК и клопидогрел** после ОКС, при этом, несмотря на увеличение частоты кровотечений, снижал смертность от СС причин. В исследовании COMPASS тот же режим дозирования в сочетании с АСК** сравнивался с одной АСК**, а также с монотерапией ривароксабаном** в дозе 5 мг два раза в день, у пациентов со стабильной ИБС или заболеванием периферических артерий. Применение "сосудистой" дозы ривароксабана вновь продемонстрировало снижение ишемических событий, в том числе снижение ССС, при одновременном увеличении риска преимущественно не жизнеугрожающих кровотечений.
К больным с высоким риском тромботических осложнений атеросклероза в исследовании COMPASS относили лиц, перенесших ИМ или имеющих многососудистый коронарный атеросклероз в сочетании с атеросклеротическим поражением других сосудистых бассейнов, возрастом 365 лет или как минимум с двумя из следующих факторов риска: курение, сахарный диабет, нетяжелая ХСН в анамнезе, нелакунарный ишемический инсульт в анамнезе, ХБП с расчетной СКФ менее 60 мл/мин/1,73 м2.
- У пациентов со стабильной ИБС, перенесших ИМ и не имевших кровотечений в течение первого года для профилактики ССО рекомендуется рассмотреть возможность продления двойной терапии ингибитором агрегации тромбоцитов (АСК** 75 - 100 мг и клопидогрел** 75 мг) на более длительный срок [93].
ЕОК IIa B (УУР B, УДД 2)
- У пациентов стабильной ИБС, перенесших ИМ и подвергнутых ЧКВ для профилактики ССО рекомендуется рассмотреть возможность продления терапии АСК** (75 - 100 мг в день) с прасугрелом в дозе 10 мг в день (5 мг при массе тела менее 60 кг или возрасте старше 75 лет) более 1 года [93].
ЕОК IIa B (УУР B, УДД 2)
Терапия антиагрегантами (Ингибиторы агрегации тромбоцитов, кроме гепарина) после планового ЧКВ у пациентов со стабильной стенокардией и синусовым ритмом
- Пациентам со стабильной стенокардией после планового ЧКВ рекомендуется продолжить прием АСК** в дозе 75 - 100 мг в сутки для профилактики ССО [97, 98].
ЕОК I A (УУР A, УДД 2)
- Пациентам со стабильной стенокардией при проведении планового ЧКВ к АСК** рекомендуется добавить клопидогрел** в поддерживающей дозе 75 мг в сутки (в случае приема поддерживающей дозы менее 5 дней рекомендуется добавление одной нагрузочной дозы клопидогрела** 600 мг) на 6 месяцев после стентирования вне зависимости от типа установленного стента для коронарных артерий***. В случае возникновения жизнеугрожающего кровотечения или его высокого риска продолжительность приема клопидогрела** может быть уменьшена до 3 месяцев, а в случае очень высокого риска кровотечения - до 1-го месяца [99].
ЕОК I A (УУР C, УДД 5)
Комментарий В особых случаях при плановом стентировании, сопровождающемся высоким риском осложнений (неоптимальное позиционирование стента для коронарных артерий***, другие осложнения ЧКВ, повышающие риск тромбоза стента для коронарных артерий***, ЧКВ на стволе ЛКА или множественное стентирование коронарных артерий, а также при непереносимости АСК**) в качестве антиагрегантов рекомендуется рассмотреть возможность использования других ингибиторов агрегации тромбоцитов: прасугрела или тикагрелора** [95], по крайней мере, в период начальной терапии для профилактики ССО. Баланс эффективности и безопасности применения прасугрела или тикагрелора** по сравнению с клопидогрелом** после ЧКВ у больных стабильной стенокардией и высоким ишемическим риском не изучен. Возможность применения прасугрела или тикагрелора** изучалась лишь в единичных фармакодинамических исследованиях. Результаты единственного рандомизированного одноцентрового исследования, включившего 300 больных ИБС, оперированных с помощью КШ в режиме off-pump показали, что проходимость шунтов у этих пациентов лучше, если они получают комбинацию АСК** и клопидогрела в течение 12 месяцев, нежели монотерапию АСК** [254].
Антитромботическая терапия у пациентов со стабильной ИБС и фибрилляцией предсердий
- В случае начала терапии антитромботическими средствами и при отсутствии противопоказаний назначение ПОАК предпочтительнее, чем назначение антагонистов витамина K (ABK) [100 - 104, 255].
ЕОК I A (УУР A, УДД 2)
- Пациентам со стабильной ИБС и ФП (мужчинам с суммой баллов по шкале CHA2DS2-VASc >= 2; женщинам с суммой баллов по шкале CHA2DS2-VASc >= 3) рекомендуется длительная терапия антитромботическими средствами преимущественно ПОАК или ABK при условии возможности поддержания МНО в пределах TTR (target therapeutic range) > 70%] для профилактики ТЭО [105].
ЕОК I A (УУР C, УДД 5)
- Пациентам со стабильной ИБС и ФП (мужчинам с суммой баллов по шкале CHA2DS2-VASc >= 1; женщинам с суммой баллов по шкале CHA2DS2-VASc >= 2) рекомендуется рассмотреть необходимость длительной терапии антитромботическими средствами преимущественно ПОАК или АВК при условии возможности поддержания МНО в пределах TTR (target therapeutic range) > 70%] для профилактики ТЭО [105].
ЕОК IIa B (УУР C, УДД 5)
Комментарий. Пациентам со стабильной ИБС и ФП, которым рекомендована длительная терапия ПОАК (прямым ингибитором тромбина или прямым ингибитором фактора Xa) или ABK, рекомендуется назначить его в монотерапии, т.к. одновременное применение с антиагрегантами не снижает риск инсульта и других сердечно-сосудистых событий, но может увеличить частоту геморрагических осложнений [105]. Всем пациентам с фибрилляцией предсердий, не связанной с поражением клапанов сердца, рекомендовано использовать шкалу CHA2DS2-VASc (таблица ПА3-6, Приложение Б1) для оценки риска тромбоэмболических осложнений (ТЭО): ишемического инсульта и системных тромбоэмболий.
Для оценки риска кровотечений предложено использовать несколько шкал, наибольшее распространение имеет шкала HAS-BLED (таблица ПА3-7, Приложение Б1). Сумма баллов по шкале HAS-BLED >= 3 указывает на высокий риск кровотечений. Тем не менее расчетный высокий риск кровотечений не должен являться единственным ограничением к назначению антикоагулянтов. В первую очередь необходимо провести обследование больного, направленное на выявление потенциальных источников кровотечений, и скорректировать модифицируемые факторы риска, а при наличии немодифицируемых факторов выбрать наиболее безопасный антикоагулянт. Таблица ПА3-8, содержащая модифицируемые и немодифицируемые факторы риска кровотечений, представлена в Приложении Б1. У пациентов с ФП и высоким риском кровотечения (HAS-BLED >= 3), рекомендуется рассмотреть необходимость использования ривароксабана** в дозе 15 мг в день [103] или дабигатрана этексилата** в дозе 110 мг x 2 раза в день [102] на период лечения совместно с антиагрегантами для снижения риска кровотечения.
- У пациентов со стабильной ИБС и ФП и с ИМ в анамнезе и высоким риском повторных ишемических событий, не имеющих повышенного риска жизнеугрожающих кровотечений, рекомендуется рассмотреть возможность присоединения к антитромботическому средству для перорального приема АСК** в суточной дозе 75 - 100 мг или клопидогрела** в суточной дозе 75 мг с целью профилактики ССО [95, 105, 106].
ЕОК IIb B (УУР A, УДД 2)
Комментарий. Под высоким риском кровотечения понимают наличие у больного внутричерепного кровоизлияния или другой внутричерепной патологии в анамнезе (кроме ишемического инсульта давностью более одного месяца), недавнего кровотечения из ЖКТ или анемии вследствие потери крови из ЖКТ, другой патологии ЖКТ, ассоциирующейся с повышенным риском кровотечения, печеночной недостаточности, геморрагического диатеза, старческого возраста и синдрома "хрупкости", ХБП, требующая диализа или рСКФ < 15 мл/мин/1,73 м2.
Антитромботическая терапия после планового ЧКВ у пациентов со стабильной ИБС и фибрилляцией предсердий или иными показаниями для приема антикоагулянтов
- Всем пациентам, которым выполняется ЧКВ со стентированием, АСК** и клопидогрел** рекомендуется назначить перипроцедурно в насыщающих дозах [100, 102, 256].
ЕОК I C (УУР C, УДД 5)
Комментарий. Под перипроцедурным назначением подразумевается назначение АСК** и клопидогрела** перед ЧКВ в насыщающих дозах пациентам, не принимавшим их ранее.
- Пациентам с ФП и показаниями к комбинированной антитромботической терапии рекомендовано предпочесть назначение ПОАК, а не ABK [101, 102, 256 - 259].
ЕОК I А (УУР A, УДД 1)
Комментарий. Дозу для каждого ПОАК следует выбирать в соответствии с показаниями при ФП (прямые ингибиторы фактора Xa - апиксабан** в дозе 5 мг x 2 раза в сутки, ривароксабан** в дозе 20 мг 1 раз в сутки, эдоксабан 60 мг 1 раз в сутки или прямые ингибиторы тромбина - дабигатрана этексилат** в дозе 150 мг x 2 раза в сутки)
- У пациентов с ИБС и ФП ПОАК в комбинации с АСК** и/или клопидогрелом** рекомендовано назначать в дозах, одобренных для профилактики инсульта [101, 102].
ЕОК IIbB (УУР B, УДД 2)
Комментарии: При отсутствии противопоказаний в комбинации с ингибиторами агрегации тромбоцитов рекомендуется назначение полной дозы ПОАК (апиксабан** 5 мг x 2 раза в сутки; дабигатрана этексилат** 110 мг 2 раза в сутки или 150 мг x 2 раза в сутки; ривароксабан** 20 мг 1 раз в сутки, эдоксабан 60 мг 1 раз в сутки). Для всех ПОАК в составе комбинированной терапии используются стандартные критерии для снижения дозы.
При использовании ривароксабана** у пациентов с высоким риском кровотечений (HAS-BLED >= 3) следует иметь в виду, что доза 15 мг предпочтительнее 20 мг для длительного лечения одновременно с одним или двумя ингибиторами агрегации тромбоцитов.
При использовании дабигатрана этексилата** у пациентов с высоким риском кровотечений (HAS-BLED >= 3), следует иметь в виду, что доза 110 мг предпочтительнее 150 мг для длительного лечения одновременно с одним или двумя ингибиторами агрегации тромбоцитов.
- Если пациент получает ABK в комбинации с антитромбоцитарными препаратами, рекомендовано поддерживать уровень МНО в нижнем пределе терапевтического диапазона 2,0 - 2,5 [101, 102, 260 - 263].
ЕОК - IIaB (УУР B, УДД 3)
- После успешного планового ЧКВ у пациентов с низким риском тромбоза стента или в том случае, если риск кровотечений превышает риск тромбоза стента, рекомендовано ограничить срок тройной антитромботической терапии ПОАК в сочетании с АСК** и клопидогрелом** сроком до 7 суток с последующей отменой АСК** и продолжением двойной терапии до 6 месяцев независимо от типа стента [101, 102, 256, 258].
ЕОК - IA (УУР A, УДД 1)
Комментарии: Продление тройной терапии (ПОАК, АСК** и клопидогрел**) более 7 дней следует рассмотреть у пациентов после планового ЧКВ в случае наличия дополнительных факторов риска ишемических осложнений/тромбоза стента и низком риске кровотечений. К факторам риска тромбоза стента относят: субоптимальное позиционирование стента или резидуальная диссекция, стентирование ствола левой коронарной артерии/проксимального отдела передней нисходящей артерии/единственной проходимой артерии, длина стента > 60 мм, бифуркационная установка 2-х стентов, лечение хронических окклюзий, многососудистое стентирование, тромбоз стента в прошлом на адекватной двойной антиагрегантной терапии, сахарный диабет, ХБП. Риск ишемических осложнений выше у пациентов с предшествующими эпизодами острого коронарного синдрома в анамнезе, с многососудистым поражением коронарного русла, с сопутствующим периферическим атеросклерозом, ранней манифестацией (ранее 45 лет) и агрессивным течением ИБС (возникновение нового поражения в течение 2 лет). Также для оценки риска ишемических событий могут быть использованы шкалы: REACH или SYNTAX у пациентов со стабильной ИБС, GRACE - у пациентов с ОКС). В пользу сокращения сроков комбинированной антитромботической терапии указывают наличие высокого риска кровотечений (например, HAS-BLED >= 3) и низкий атеротромботический риск. Перед выпиской из стационара необходимо дать пациенту подробные рекомендации относительно антитромботической терапии с указанием конкретных сроков отмены тех или иных препаратов. Следует помнить, что риск кровотечений и ишемических осложнений - динамичный показатель, его следует регулярно пересматривать. Соответственно, представления об оптимальной длительности комбинированной антитромботической терапии для конкретного пациента могут меняться. Схема назначения многокомпонентной терапии у больного ФП после планового ЧКВ представлена в рисунке ПА31 приложения Б
- Переход на монотерапию ПОАК рекомендован у пациентов с ИБС и ФП через 6 месяцев после планового ЧКВ [258, 262, 264 - 266].
ЕОК - IA (УУР A, УДД 1)
Комментарии: в отдельных случаях у пациентов с очень высоким риском тромботических осложнений и приемлемым риском кровотечений возможно рассмотреть продолжение двойной антитромботической терапии ПОАК и ингибитором агрегации тромбоцитов (клопидогрелом** или АСК**) по истечении 6 месяцев после планового ЧКВ и 12 месяцев после ЧКВ в связи с ОКС. Напротив, у пациентов с высоким риском кровотечений и отсутствием высокого риска ишемических осложнений в отдельных случаях может быть рассмотрено сокращение периода двойной терапии.
- У пациентов, принимающих ПОАК рекомендовано использовать лучевой доступ для проведения ЧКВ с целью снижения риска геморрагических осложнений [193].
ЕОК I B (УУР C, УДД 5)
Комментарии: Перед ЧКВ 1 - 2 дозы ПОАК следует пропустить, длительность отмены ПОАК определяется сроком выведения ПОАК почками пациента и риском кровотечения, связанного с вмешательством. Вопросы лечения ФП, в том числе при ЧКВ, рассматриваются в соответствующих клинических рекомендациях.
- У пациентов со стабильной ИБС с высоким риском кровотечений из ЖКТ или при наличии кровотечения ЖКТ в анамнезе, получающих АСК** или комбинацию нескольких антитромботических средств, для защиты слизистой желудка и профилактики желудочно-кишечных кровотечений рекомендуется использовать ингибиторы протонового насоса (по показанию - профилактика эрозивно-язвенных поражений желудка и двенадцатиперстной кишки, связанных с приемом нестероидных противовоспалительных препаратов) [107 - 112].
ЕОК I A (УУР A, УДД 2)
Комментарий. Применение ингибиторов протонового насоса рекомендуется всем пациентам, получающим тройную антитромботическую терапию, а также у пациентов с повышенным риском желудочно-кишечных кровотечений (язвенная болезнь или желудочно-кишечное кровотечение в анамнезе, хроническое использование нестероидных противовоспалительных средств или кортикостероидов, как минимум 2 из следующих признаков - возраст 365 лет, диспепсия, желудочно-пищеводный рефлюкс, инфицирование Helicobacter Pylory, хроническое употребление алкоголя) (по показанию профилактика эрозивно-язвенных поражений желудка и двенадцатиперстной кишки, связанных с приемом нестероидных противовоспалительных препаратов). Возможность ослабления антитромбоцитарного эффекта клопидогрела** продемонстрирована при его сочетании с омепразолом** или эзомепразолом**, но не с пантопразолом или рабепразолом. Нет доказательств, что эти лекарственные взаимодействия оказывают неблагоприятное влияние на клинические результаты лечения.
Гиполипидемическая терапия
- Все пациенты с хронической ИБС относятся к категории лиц очень высокого риска, поэтому для профилактики ССО им всем рекомендуется коррекция дислипидемии с использованием мероприятий по здоровому образу жизни и оптимальной медикаментозной терапии [96, 113] для профилактики ССО.
ЕОК I A (УУР C, УДД 5)
- Всем пациентам с ИБС рекомендована терапия статином (Ингибиторы ГМГ-КоА-редуктазы) в дозах, необходимых для достижения целевого уровня ХС ЛНП менее 1,4 ммоль/л и его снижения на 50% от исходного уровня [96, 113].
ЕОК/ЕОА IA (УУР B, УДД 1)
- Пациентам, не достигшим целевого уровня ХС ЛНП на фоне максимально переносимых доз статинов (Ингибиторы ГМГ-КоА-редуктазы), следует рассмотреть возможность комбинированной терапии, в том числе статин с эзетимибом, предпочтительно в одной таблетке или капсуле (зарегистрированы розувастатин + эзетимиб и аторвастатин + эзетимиб) [267].
ЕОК IB (УУР A, УДД 2)
- У пациентов с недостижением целевого уровня ХС ЛНП на фоне максимально переносимых доз статина в комбинации с эзетимибом рекомендовано добавить алирокумаб** (ЕОК I A), эволокумаб** (ЕОК I A) или инклисиран** (ЕОК нет) с целью вторичной профилактики ССЗ [268 - 271].
(УУР A, УДД 1)
- В случае значительного повышения уровня ХС ЛНП у больных очень высокого риска (выше 4,0 ммоль/л), рекомендуется рассмотреть возможность инициального назначения статина (Ингибиторы ГМГ-КоА-редуктазы) и эзетимиба, предпочтительно в одной таблетке или капсуле (зарегистрированы розувастатин + эзетимиб и аторвастатин + эзетимиб) [272].
ЕОК/ЕОА нет (УУР A, УДД 1)
- В случае значительного повышения уровня ХС ЛНП у больных экстремального или очень высокого риска (выше 5,0 ммоль/л), рекомендуется рассмотреть возможность инициального назначения статина максимально переносимой дозе + эзетимиб + ингибитора PCSK9 (C10AX Другие гиполипидемические средства): алирокумаба** (ЕОК/ЕОА I A), эволокумаба** (ЕОК/ЕОА I A) или инклисирана** (ЕОК/ЕОА нет) [270, 273, 274]. (УУР A, УДД 1)
- Пациентам с непереносимостью любой дозы статина рекомендован прием эзетимиба [275].
ЕОК/ЕОА IIaC (УУР A, УДД 2)
- Пациентам с непереносимостью любой дозы статина, которые на фоне приема эзетимиба не достигли целевого уровня ХС ЛНП, рекомендовано добавление к терапии алирокумаба**, эволокумаба** или инклисирана** [275, 276, 277].
ЕОК/ЕОА IIbC (УУР A, УДД 2)
Комментарий. При всех формах ИБС терапию статинами нужно начинать сразу после установления диагноза, независимо от уровней общего холестерина (ОХС) и ХС ЛНП (в отсутствие прямых противопоказаний). Эффективность терапии оценивается по уровню ХсЛНП: оптимальный уровень этого показателя должен быть < 1,4 ммоль/л и снижен на 50% от исходного уровня. Доказано, что снижение уровней ОХС и ХС ЛНП в крови сопровождается снижением общей смертности в популяции и риска всех ССО приблизительно на 20%. В рандомизированных клинических исследованиях было показано, что у пациентов с различными формами ИБС липидснижающая терапия (в т.ч. статины и ингибиторы PCSK9) обеспечивает не только выраженное снижение ХС ЛНП, но также способствуют стабилизации и регрессу атеросклеротической бляшки, что является важным патофизиологическим фактором, который важно учитывать при определении тактики лечения [278 - 281]. Липидснижающая терапия при хронической ИБС проводится, при отсутствии побочных эффектов, неопределенно долго.
- Всем пациентам с ИБС рекомендован целевой уровень ТГ < 1,7 ммоль/л [282].
ЕОК/ЕОА IIaC (УУР B, УДД 2)
- Пациентам, достигшим на терапии статином уровня ТГ 1,7 - 2,3 ммоль/л, рекомендовано добавить препарат омега-3 ПНЖК (Омега-3 кислот этиловых эфиров 90 в дозе до 2 г 2 раза в день [282, 283].
ЕОК/ЕОА IIaB (УУР B, УДД 1)
- Пациентам с уровнем ТГ > 2,3 ммоль/л на терапии статином, рекомендовано добавить фенофибрат** (предпочтительно в одной таблетке (зарегистрирован розувастатин + фенофибрат) или препарат омега-3 ПНЖК (Омега-3 кислот этиловых эфиров 90 в дозе до 2 г 2 раза в день [282, 283 - 285, 360].
ЕОК/ЕОА IIaB (УУР B, УДД 1)
- Пациентам с уровнем ТГ > 5,0 ммоль/л, рекомендовано назначить фенофибрат** и препарат омега-3 ПНЖК (Омега-3 кислот этиловых эфиров 90 в дозе до 2 г 2 раза [286].
ЕОК/ЕОА IIaB (УУР B, УДД 2)
Другая медикаментозная терапия
- У пациентов со стабильной ИБС при сопутствующих заболеваниях, имеющих существенное значение для прогноза (постинфарктный кардиосклероз, АГ, СД, СН), для профилактики ССО рекомендуется назначать иАПФ или АРА [21].
ЕОК I A (УУР C, УДД 5)
Комментарий. Ингибиторы АПФ снижают общую смертность, риск развития ИМ, инсульта и прогрессирования СН у пациентов, перенесших ИМ, а также при сопутствующем СД. Назначение иАПФ лицам со стабильный ИБС особенно показано при наличии АГ, ХСН при ФВЛЖ < 40%, хронических заболеваний почек с начальной и умеренной азотемией. Препараты для назначения при наличии ИБС: периндоприл**, рамиприл**. При непереносимости иАПФ, по тем же показаниям, в качестве альтернативы назначают антагонисты рецепторов к ангиотензину II. Препараты при наличии ИБС и ХСН: лозартан**, валсартан**, кандесартан [21].
- Рекомендуется рассмотреть возможность назначения спиронолактона** (25 мг/сут) или эплеренона у пациентов, перенесших ИМ, которые уже получают терапевтические дозы ингибитора АПФ и бета-адреноблокатора, имеют ФВ ЛЖ <= 35%, а также СД или СН для профилактики сердечно-сосудистой смерти [115, 118].
ЕОК IIb B (УУР B, УДД 2)
Комментарий. Следует соблюдать осторожность при применении альдостерона антагонистов у пациентов с нарушением функции почек [расчетная СКФ < 45 мл/мин/1,73 м2] и у пациентов с уровнем калия в сыворотке крови > 5,0 ммоль/л [119].
3.1.3 Медикаментозное лечение особых форм стабильной ИБС
Лечение микрососудистой стенокардии должно быть направлено на главный механизм ее возникновения - микрососудистую дисфункцию.
- Пациентам с аномальным резервом коронарного кровотока (РКК) < 2,0 или индексом микроциркуляторной резистентности >= 25 ед и без признаков вазоспазма рекомендуется назначение БАБ, БКК, иАПФ и ингибитров ГМГ-коА-редуктазы, изменение образа жизни, коррекция веса, программы реабилитации, отказ от курения [120, 121].
ЕОК I A (УУР A, УДД 2)
Комментарий. Рекомендуется применять БАБ с вазодилатирующими свойствами (небиволол). При недостаточной эффективности БАБ и БКК у больных микрососудистой стенокардией для профилактики приступов рекомендуется назначать никорандил, ранолазин, ивабрадин, триметазидин [287].
Вазоспастическая стенокардия (Вариантная стенокардия, стенокардия Принцметала)
- Постановка диагноза вазоспастической стенокардии рекомендуется на основании выявления транзиторных ишемических изменений сегмента ST во время приступа стенокардии (регистрация электрокардиограммы в покое, расшифровка, описание и интерпретация электрокардиографических данных). Для пациентов с вазоспастической стенокардией характерны подъемы сегмента ST во время приступа [69, 122].
ЕОК I A (УУР C, УДД 5)
- В диагностике вазоспастической стенокардии рекомендуется опираться на регистрацию спонтанных ишемических изменений (как правило, подъема сегмента ST) по данным ЭКГ в 12 отведениях во время приступа, или холтеровского мониторирования сердечного ритма в 12 отведениях с пролонгацией до 1 недели. Рекомендуется проводить холтеровское мониторирование сердечного ритма всем пациентам с вазоспастической стенокардии с целью оценки эффективности медикаментозной терапии [69, 122].
ЕОК I A (УУР C, УДД 5)
- Пациентам с вероятной вазоспастической стенокардии рекомендуется проведение КАГ с целью исключения возможных стенозов КА.
ЕОК I A (УУР C, УДД 4)
- Для пациентов с вазомоторными нарушениями эпикардиальных или микрососудов коронарного русла БКК или НДД рекомендуются как препараты выбора для профилактики приступов стенокардии в дополнение к модификации факторов риска атеросклероза и образа жизни [70, 117].
ЕОК I A (УУР C, УДД 5)
Комментарий. Нифедипин** продемонстрировал также эффективность в купировании спазма КА, ассоциированного со стентированием КА [124]. У пациентов с сохраняющимися симптомами вазоспастической стенокардии рассмотреть возможность назначения высоких доз БКК (верапамил 240 - 480 мг или дилтиазем 90 - 180 мг 2 раза в день) или терапию двумя БКК (дилтиазем и амлодипин) [287]. Также показана пероральная терапия нитратами длительного действия и нитратами короткого действия по требованию при боли в груди. БАБ могут являться триггером приступа вазоспастической стенокардии, поэтому для лечения вазоспастической стенокардии они не используются. Неселективные БАБ при вазоспастической стенокардии противопоказаны, а селективные допустимо назначать в особых клинических ситуациях. При необходимости применения БАБ необходимо их сочетать с ДГП-БКК и/или НДД.
3.2 Реваскуляризация миокарда
- Решение о выборе метода лечения рекомендуется принимать междисциплинарным консилиумом, в который должен состоящей из врача по рентгенэндоваскулярным диагностике и лечению, сердечно-сосудистого хирурга, врача-кардиолога и с учетом мнения пациента основываясь на клинических данных, результатах неинвазивного обследования и КАГ, в том числе с применением шкал Syntax. В случае отсутствия в клинике отделения сердечно-сосудистой хирургии, при поражении ствола ЛКА и при многососудистом поражении с баллом по шкале SYNTAX [Приложение Г2] > 22 целесообразно использовать возможности дистанционных консультаций [292 - 294].
ЕОК IB (УДД 2, УУР B)
- У пациентов с многососудистым поражением подсчет баллов по шкале SYNTAX (Приложение Г3) рекомендован для выбора метода реваскуляризации и оценки отдаленного прогноза [295 - 297].
ЕОК I B (УДД 2, УУР B)
- Рекомендуется информирование пациентов о краткосрочных и долгосрочных преимуществах и рисках каждого из методов реваскуляризации с учетом данных о местном опыте, при этом больные должны обладать достаточным временем для принятия обоснованных решений [295 - 297].
ЕОК I C (УУР A, УДД 5)
Комментарии. Факторы, которые следует учитывать кардиологической команде при принятии решения о наиболее рациональном методе реваскуляризации:
1. Коронарная анатомия: поражения магистральных сосудов, выраженность кальциноза КА, комплексность поражения КА по результатам расчета баллов по шкале Syntax, включая поражение ствола ЛКА и других бифуркаций, а также наличие окклюзий КА.
2. Состояние сердечно-сосудистой системы: систолическая дисфункция ЛЖ, сопутствующее поражение сердца (приобретенные и врожденные пороки, нарушения ритма), требующие коррекции на данный момент или в обозримой перспективе.
3. Сопутствующие заболевания: сахарный диабет, злокачественные новообразования, почечная недостаточность, заболевания печени, хроническая обструктивная болезнь легких, коагулопатии, заболевания периферических артерий и вен.
4. Перипроцедурные факторы: артериальные доступы, риски хирургического вмешательства.
5. Факторы пациента: предпочтения пациентов, неспособность или нежелание придерживаться назначенной терапии, социальная поддержка пациентов.
В случае отсутствия в клинике сердечно-сосудистого хирурга, при поражении ствола ЛКА и/или многососудистом поражении коронарного русла с оценкой по шкале SYNTAX > 22, показано проведение телемедицинской консультации с вышестоящей организацией (экспертным центром), имеющей в своем составе кардиохирургическую службу.
В зависимости от сопутствующей патологии к проведению консилиума следует привлекать узких специалистов: пульмонологов, неврологов, анестезиологов-реаниматологов и т.д., в том числе с помощью телемедицинских консультаций.
3.2.1 Реваскуляризация у пациентов со стабильной стенокардией и безболевой ишемией миокарда
Для улучшения прогноза рекомендуется проводить реваскуляризацию при:
- поражении ствола ЛКА > 50% <*> ЕОК I A (УУР B, УДД 1)
- проксимальном стенозе ПНА > 50% <*> ЕОК I A (УУР B, УДД 1)
- двух и трехсосудистом поражении со стенозами > 50% и сниженной фракцией выброса ЛЖ (ФВ ЛЖ <= 35%) <*> ЕОК I A (УУР B, УДД 1)
- большой площади спровоцированной функциональными тестами преходящей ишемии миокарда (> 10% площади ЛЖ) или значимом ФРК/МРК <**> ЕОК I B (УУР B, УДД 1)
- при стенозе > 50% в единственной функционирующей КА * ЕОК I C (УУР B, УДД 1) [38, 55, 126 - 150].
Примечание: <*> - при наличии ишемии по данным нагрузочных тестов или подтверждения гемодинамической значимости стеноза с помощью ФРК/МРК, методов визуализации (ВСУЗИ/ОКТ) или при стенозе более 90%.
<**> - ФРК <= 0.80 или МРК <= 0.89
- Для уменьшения выраженности симптомов ишемии рекомендуется проводить реваскуляризацию при гемодинамически значимом стенозировании КА (по результатам нагрузочных тестов с визуализацией и/или измерения ФРК/МРК, или стеноз > 90%), при наличии ограничивающей физическую активность стенокардии или ее эквивалентах, несмотря на оптимальную медикаментозную терапию [55, 151 - 157].
ЕОК I B (УУР B, УДД 1)
- Реваскуляризация промежуточных коронарных стенозов от 50 до 90% по данным КАГ, может быть рекомендована при наличии ассоциированной с ними ишемии миокарда по данным нагрузочных проб с визуализацией миокарда или измерения ФРК/МРК [60 - 62, 288].
ЕОК I B (УУР B, УДД 2)
- У больных с промежуточными стенозами (50 - 90%), при отсутствии ишемии миокарда и/или ФРК > 0,80/МРК > 0,89 не рекомендуется рутинное выполнение реваскуляризацию миокарда [60 - 62, 298 - 300].
ЕОК I B (УУР B, УДД 2)
- При стенозах более 70% проксимальных сегментов коронарных артерий целесообразно рассмотреть ЧКВ у пациентов, которым планируется транскатетерная имплантация аортального клапана [71, 158, 160].
ЕОК IIa C (УУР C, УДД 4)
3.2.2 Реваскуляризация миокарда у больных с вазоспастической стенокардией
- При вазоспастической стенокардии реваскуляризация миокарда не рекомендуется (ЧКВ или КШ) [161 - 166].
ЕОК III C (УУР C, УДД 5)
3.2.3 Выбор метода реваскуляризации миокарда
Для плановой реваскуляризации миокарда при стабильной ИБС проводят ЧКВ КА (баллонная ангиопластика с применением баллонного катетера с лекарственным покрытием, ротационная атерэктомия, баллонная ангиопластика и стентирование коронарных артерий, или стентирование коронарных артерии) либо операцию КШ (коронарное шунтирование в условиях искусственного кровообращения или на работающем сердце без использования искусственного кровообращения).
- Для выбора наиболее эффективного метода реваскуляризации миокарда с целью минимизации рисков неблагоприятных сердечно-сосудистых событий рекомендуется учитывать: анатомические особенности поражения коронарных артерий; сопутствующую патологию и вероятные риски вмешательства; согласие пациента на рекомендованный способ оперативного вмешательства [38, 53, 55, 126, 133, 134, 136, 145, 151].
ЕОК I A (УУР A, УДД 1)
- Рекомендовано проводить оценку хирургического риска по шкале STS для определения риска госпитальной и 30-дневной летальности и осложнений при проведении операции КШ [301 - 303].
ЕОК IB (УУР B, УДД 1)
- Подсчет баллов по шкале EuroSCORE II (Приложение Г3) может быть рекомендован для оценки госпитальной летальности [304].
ЕОК IIb B (УУР C, УДД 3)
- У больных с поражением ствола ЛКА и/или многососудистым поражением КА рекомендовано проводить оценку тяжести поражения коронарного русла с помощью анатомической шкалы SYNTAX для определения риска смерти и ССО в отдаленном периоде [295 - 297].
ЕОК IB (УУР B, УДД 1)
- Возможность полной реваскуляризации целесообразно учитывать при выборе между проведением операции КШ и ЧКВ [305 - 307].
ЕОК IIa B (УУР C, УДД 3)
Комментарии. При необходимости проведения реваскуляризации миокарда, при согласии пациента на любой вид оперативного лечения, выбор метода зависит от анатомических особенностей поражения коронарного русла (число и характер поражений, вовлеченность бифуркаций и устьев, протяженность, извитость и кальциноз коронарных артерий), наличия сопутствующих заболеваний (сахарный диабет, ХОБЛ, почечная недостаточность и др.), опыта специалистов по рентгенэдоваскулярным диагностике и лечению, а также сердечно-сосудистых хирургов. У больных с многососудистым поражением и/или стенозом ствола ЛКА: в пользу проведения ЧКВ говорит наличие тяжелой коморбидности, старческий возраст, хрупкость и низкая ожидаемая продолжительность жизни, низкий риск по шкале SYNTAX (0 - 22), невозможность полной реваскуляризации с помощью КШ из-за низкого качества материала для шунтов, выраженная деформация грудной клетки или сколиоз, "фарфоровая" аорта; в пользу проведения КШ говорит наличие сахарного диабета, низкой ФВ (< 35%), противопоказаний к назначению ДАТ, повторные случаи рестеноза в ранее установленных стентах, средний и высокий риск по шкале SYNTAX (>= 23), невозможность полной реваскуляризации при ЧКВ, выраженный диффузный кальциноз КА, необходимость одномоментной хирургической коррекции патологии восходящей аорты, клапанов сердца и др.
В таблице ПБ1-9 Приложения Б1 представлены рентгенэндоваскулярный и хирургический методы реваскуляризации миокарда в зависимости от вовлеченности коронарного русла с указанием уровней убедительности, достоверности и источников литературы [167 - 185]. При поражении ствола ЛКА или при многососудистом поражении для принятия решения о методе вмешательства на КА необходим подсчет баллов по шкале SYNTAX [308 - 310]. КШ имеет преимущества перед ЧКВ при поражении ствола ЛКА и многососудистом поражении при оценке по шкале SYNTAX >= 23.
- При операциях АКШ рекомендовано на интраоперационном этапе выполнение ультразвуковой флоуметрии шунтов [12, 361, 362].
ЕОК II A (УУР C, УДД 4)
Комментарии. По данным различных авторов частота развития интраоперационной дисфункции шунта может достигать 12%. Основными причинами интраоперационной дисфункции кондуитов являются технические ошибки при формировании дистальных и проксимальных анастомозов, перегиб шунтов, дефекты при заборе кондуитов, конкурентный кровоток по нативному руслу. Нарушение функции шунтов в свою очередь приводит к ранним послеоперационным осложнениям, таким как рецидив стенокардии, инфаркт миокарда, злокачественные аритмии. Метод ультразвуковой флоуметрии не инвазивен, безопасен, прост в исполнении и воспроизведении, и предоставляет информацию о гемодинамических свойствах кондуита в реальном времени без непосредственной визуализации анастомоза. На основании результатов исследования кровотока по шунтам в совокупности с анализом клинической картины возможно своевременное принятие решения о ревизии наложенных шунтов.
3.2.4 Тактика и особенности ЧКВ
3.2.4.1. Выбор стента
В настоящее время существуют два типа стентов***: стенты для коронарных артерий, выделяющий лекарственное средство*** (СЛП) и стенты металлические непокрытые***.
- Всем пациентам со стабильной ИБС при реваскуляризации миокарда методом ЧКВ рекомендуется применение СЛП вне зависимости от клинической картины заболевания, типа атеросклеротической бляшки, ожидаемой плановой операции, продолжительности двойной антитромбоцитарной терапии и сопутствующей антикоагулянтной терапии [186 - 188].
ЕОК I A (УУР A, УДД 1)
- Применение стентов для коронарных артерий металлических непокрытых*** пациентам со стабильной ИБС при реваскуляризации миокарда методом ЧКВ не рекомендуется [186 - 188].
ЕОК III C (УУР C, УДД 5)
Комментарий. В зависимости от дизайна стента для коронарных артерий*** и лекарственного покрытия, выделяют более ранние и новые поколения стентов для коронарных артерий, выделяющих лекарственное средство***. Как правило, к раннему поколению СЛП*** относятся стенты для коронарных артерий***, покрытые сиролимусом или паклитакселем, к новому - эверолимусом, зотаролимусом и биолимусом А9. Дальнейшее развитие технологии производства стентов для коронарных артерий*** и внедрение в клиническую практику СЛП*** нового (не первого) поколения связано с использованием новых антипролиферативных агентов (эверолимус, зотаролимус, биолимус А9), новых металлических сплавов (кобальт-хром, платина-хром и др.) и платформ стентов для коронарных артерий***, а также новых полимеров и схем их нанесения. Благодаря применению новых технологий, СЛП*** нового поколения, в отличие от СЛП*** раннего поколения, имеют меньший профиль, большую гибкость и надежность фиксации стента для коронарных артерий*** к системе доставки, демонстрируя лучшие показатели доставляемости к месту поражения в коронарном русле. СЛП*** нового поколения имеют бесспорное преимущество при сложных коронарных вмешательствах, таких как выраженная извитость и кальциноз коронарных артерий, малый диаметр артерий (менее 2,5 мм), протяженное поражение (более 20 мм), бифуркационные поражения, стенозы ствола ЛКА, хронические тотальные окклюзии коронарных артерий, а также при рестенозах. Результаты крупных регистров, многоцентровых рандомизированных клинических исследований последних лет, а также данные метаанализов продемонстрировали, что применение СЛП*** нового поколения при ЧКВ у пациентов с ИБС ассоциировано со значительно меньшей частотой неблагоприятных сердечно-сосудистых событий по сравнению со стентами для коронарных артерий металлическими непокрытыми***: частота рестеноза снизилась в 5 раз, риск повторной реваскуляризации снизился в 4 раза, риск тромбозов стента для коронарных артерий*** снизился в 2 раза (преимущественно использовались СЛП***, покрытые эверолимусом, зотаролимусом.) Таким образом, СЛП***, должны применяться у всех пациентов с ИБС [189 - 192].
3.2.4.2. Рентгенэндоваскулярное лечение рестеноза стента у пациентов с ИБС
- У пациентов со стабильной ИБС при реваскуляризации миокарда методом ЧКВ применение изолированной баллонной ангиопластики не рекомендуется в связи с высоким риском рестеноза.
ЕОК III A (УУР A, УДД 5)
- У пациентов со стабильной ИБС при реваскуляризации миокарда методом ЧКВ применение СЛП*** рекомендовано для лечения внутристентовых рестенозов [311 - 313].
ЕОК IA (УУР B, УДД 2)
- У пациентов со стабильной ИБС при реваскуляризации миокарда методом ЧКВ применение баллонных катетеров с лекарственным покрытием рекомендовано при лечении внутристентовых рестенозов [311 - 313].
ЕОК IA (УУР B, УДД 2)
- У пациентов со стабильной ИБС при проведении КАГ ВСУЗИ или ОКТ целесообразно использовать для выявления механических причин рестеноза стента [311 - 313].
ЕОК IIa C (УУР C, УДД 3)
3.2.4.2. Рентгенэндоваскулярное лечение в специфических клинических ситуациях
- Использование метода ротационной атерэктомии при ЧКВ у пациентов со стабильной ИБС с тяжелыми кальцинированными поражениями рекомендовано для обеспечения эффективной подготовки целевой зоны к ангиопластике и стентированию и повышению общей эффективности и безопасности процедуры [314 - 318].
ЕОК IIa A (УУР A, УДД 2).
Комментарии: Ротационная атерэктомия обеспечивает механическое удаление неэластичных (в т.ч. кальцинированных) тканей в зоне поражения коронарной артерии путем ротационного воздействия специализированного бура с алмазным напылением, вращающегося на высокой скорости. Ряд рандомизированных клинических исследований продемонстрировал улучшение доставляемости, характеристик раскрытия и аппозиции стента после выполнения ротационной атерэктомии в зоне тяжелых кальцинированных поражений по сравнению с применением обычных или режущих баллонных катетеров, а также ряда иных методов модификации субстрата. По этой причине, не смотря на недостаточный объем данных о влиянии метода на долгосрочные результаты стентирования, ротационная атерэктомия остается важным инструментом эффективной подготовки целевой зоны для последующей ангиопластики и стентирования при наличии тяжелого кальцинированного поражения. В дополнение к ротационной атерэктомии у больных с выраженным кальцинозом коронарных артерий могут быть использованы как стандартные, так и некомплаентные баллонные катетеры, а также баллонные катетеры с режущими кромками (cutting и scoring) для адекватного расширения поражений при подготовке целевого поражения к стентированию.
- У пациентов со стабильной ИБС при реваскуляризации миокарда методом ЧКВ большинства бифуркационных поражений рекомендуется имплантация стента только в основной сосуд, с последующей баллонной ангиопластикой боковой ветви со стентированием или без него ("провизорное стентирование") [319 - 321].
ЕОК I A (УУР A, УДД 2)
- ЧКВ хронических тотальных окклюзий КА целесообразно проводить у пациентов со стабильной ИБС и стенокардией, устойчивой к медикаментозной терапии и/или большой зоной преходящей ишемии миокарда по данным нагрузочных стресс-тестов в зоне кровоснабжения окклюзированного сосуда [322 - 324].
ЕОК IIa A (УУР A, УДД 2)
Дополнительные методы исследования коронарных артерий для сопровождения ЧКВ
- ФРК/МРК целесообразно измерять для оценки функциональной значимости стенозов для определения тактики реваскуляризации пациентов со стабильной ИБС и многососудистым поражением коронарных артерий [325, 326].
ЕОК IIa В (УУР B, УДД 2)
- Применение ВСУЗИ рекомендуется рассмотреть для оценки результатов вмешательства у пациентов со стабильной ИБС, поражением ствола ЛКА и со сложными поражениями коронарных артерий для снижения частоты ишемических событий [234, 327].
АОК IIa B (УУР C, УДД 5)
Комментарий. Внутрисосудистое ультразвуковое исследование и оптико-когерентная томография - диагностические методы, которые позволяют максимально точно оценить непосредственные результаты стентирования коронарных артерий при поражении ствола ЛКА и сложных поражениях коронарного русла (протяженные поражения, бифуркационные поражения, хронические тотальные окклюзии, аорто-устьевые поражения, подозрение на нестабильную атеросклеротическую бляшку, диссекции коронарных артерий). Применение ВСУЗИ позволяет оценить такие критерии оптимальной установки стента, как минимальная площадь раскрытия стента, наличие или отсутствие мальаппозиции и краевой диссекции, протрузию атеросклеротической бляшки через ячейки стента, пристеночный тромбоз. Критерии оптимального стентирования включают в себя: минимальную площадь раскрытия стента более 5,2 - 5,5 мм2 (относительная степень раскрытия стента по среднему референсному диаметру более 80%), отсутствие мальаппозиции и краевой диссекции (более 60 градусов окружности, протяженностью более 2 мм и/или с вовлечением глубоких слоев сосудистой стенки). ВСУЗИ может применяться для выбора метода подготовки поражения, подбора оптимальных размеров инструментов, выбора места имплантации стента. ВСУЗИ и ОКТ также позволяют оценить наличие недорасправления и мальаппозиции стента как причины рестеноза и/или тромбоза стента. Также ВСУЗИ может применяться при ЧКВ у пациентов со сниженной почечной функцией для минимизации введения рентгенконтрастного вещества.
3.2.5 Выбор сосудистого доступа
- Использование радиального доступа рекомендуется для КАГ и ЧКВ у всех пациентов со стабильной ИБС, кроме случаев, когда вмешательство требует другого доступа (малый диаметр лучевых артерий, окклюзии и извитость артерий верхних конечностей, использование инструментов больших диаметров (более 7 Френч) [193 - 195].
EOK I A (УУР A, УДД 1)
Комментарий. Использование радиального доступа является предпочтительным, поскольку снижает смертность и количество серьезных сердечно-сосудистых осложнений, а также увеличивает безопасность КАГ и ЧКВ за счет снижения риска больших кровотечений и других сосудистых осложнений независимо от формы ИБС.
3.2.6 Тактика операций коронарного шунтирования
- У пациентов со стабильной ИБС рекомендована полная реваскуляризация миокарда [305, 328].
EOK I B (УУР A, УДД 1)
- У пациентов со стабильной ИБС рекомендовано минимизировать объем манипуляций на аорте при проведении КШ [329, 330].
EOK I B (УУР A, УДД 1)
- В качестве шунтов у всех пациентов со стабильной ИБС рекомендуется использование левой внутренней грудной артерии для реваскуляризации основной целевой коронарной артерии. При отсутствии высокого риска стернальных осложнений (ожирения, декомпенсированного СД, тяжелой хронической обструктивной болезни легких) рекомендуется использование правой внутренней грудной артерии. В дополнении к внутренним грудным артериям при стенозах коронарных сосудов более 80% и/или их окклюзиях рекомендовано применение лучевой артерии в качестве аортокоронарных шунтов, реваскуляризация остальных коронарных ветвей проводится аутовенозными трансплантатами [196 - 201].
EOK I B (УУР B, УДД 2)
Комментарий. При множественном гемодинамически значимом атеросклерозе КА или диффузном поражении в большинстве случаев проводится операция КШ с искусственным кровообращением. Кальциноз восходящей аорты, удобное для операции и неосложненное поражение КА высокий риск кровотечений предполагает более эффективное в этих случаях КШ без искусственного кровообращения.
Операции КШ с искусственным кровообращением обеспечивают полную реваскуляризацию миокарда, и в большинстве наблюдений отдаленные результаты лучше, чем без искусственного кровообращения. Широкое применение аутоартериальных трансплантатов обеспечивает лучшую отдаленную работоспособность шунтов и снижение количества рецидивов стенокардии.
- Левую внутреннюю грудную артерию рекомендуется использовать в качестве шунта для реваскуляризации передней нисходящей (передней межжелудочковой) артерии [196 - 201].
EOK I B (УУР B, УДД 2)
3.2.6.1 КШ в специфических клинических ситуациях
- Операция КШ рекомендуется пациентам с ИБС и показаниями к оперативному лечению пороков аортального/митрального клапана и стенозами коронарных артерий > 70% [71].
EOK I C (УУР C, УДД 5)
- Операцию КШ целесообразно рекомендовать пациентам с ИБС и показаниями к оперативному лечению пороков аортального/митрального клапана и стенозами коронарных артерий 50 - 70% [71].
EOK IIa C (УУР C, УДД 5)
- У пациентов с ИБС и каротидным атеросклерозом, которым показано КШ, рекомендуется проводить консилиум с привлечением врачей-неврологов о методе и сроках реваскуляризации сонных артерий [331].
EOK I C (УУР C, УДД 5)
- Повторную операцию КШ целесообразно рекомендовать пациентам со стабильной ИБС при отсутствии работающего маммаро-коронарного шунта к передней нисходящей артерии при бесперспективности эндоваскулярного лечения [332].
EOK IIa B (УУР C, УДД 4)
- Операция КШ без искусственного кровообращения (предпочтительно без вмешательства на восходящей аорте) рекомендована пациентам со стабильной ИБС и выраженным атеросклеротическим поражением аорты при наличии опытного персонала [333 - 336].
EOK I B (УУР B, УДД 1)
- Операцию КШ без искусственного кровообращения целесообразно рассмотреть в подгруппах пациентов со стабильной ИБС очень высокого риска ССО при наличии опытного персонала [333 - 336].
EOK IIa B (УУР B, УДД 1)
- В экспертных центрах минимально инвазивное КШ из минидоступа целесообразно рассмотреть у пациентов с ИБС и с изолированным поражением передней нисходящей артерии или в качестве этапа при гибридной реваскуляризации [337].
EOK IIa B (УУР C, УДД 3)
- Гибридную реваскуляризацию, состоящую из последовательно проведенных или совмещенных операций КШ и ЧКВ, можно рассмотреть у отдельных пациентов с ИБС (высокого риска) в экспертных центрах [338, 339].
EOK IIb B (УУР C, УДД 4)
3.3 Лечение рефрактерной стенокардии
К рефрактерной относят стенокардию, симптомы которой длятся более 3-х месяцев, при этом верифицирована преходящая ишемия миокарда, имеется тяжелое поражение коронарного русла, и эти симптомы не удается контролировать путем усиления медикаментозной терапии за счет добавления препаратов второй и третьей линии, коронарного шунтирования или стентирования, включая ЧКВ хронической полной коронарной окклюзии [12]. Применение наружной контрпульсации, эпидуральной спинномозговой электростимуляции (имплантация системы электростимуляции периферических нервов), а также терапия стволовыми клетками не показали достаточной эффективности. В настоящее время идет поиск методов симптоматического лечения у данной категории больных, в ряде случаев к лечению следует подключать специалистов смежных специальностей.
- Трансмиокардиальная реваскуляризация и экстракорпоральная кардиологическая ударно-волновая терапия не рекомендуются при стабильной ИБС [202 - 206].
EOK III C (УУР B, УДД 5)
4. Медицинская реабилитация и санаторно-курортное лечение, медицинские показания и противопоказания к применению методов медицинской реабилитации, в том числе основанных на использовании природных лечебных факторов
Медицинская реабилитация пациентов со стабильной ИБС (кардиореабилитация) осуществляется в три этапа. Первый этап медицинской реабилитации рекомендуется осуществлять в структурных подразделениях медицинской организации, оказывающих специализированную, в том числе высокотехнологичную, медицинскую помощь в стационарных условиях. Второй этап медицинской реабилитации для пациентов, требующих круглосуточного наблюдения при оказании специализированной, в том числе высокотехнологичной, медицинской помощи осуществляется в стационарных условиях в отделении медицинской реабилитации. Третий этап медицинской реабилитации осуществляется при оказании первичной медико-санитарной помощи в амбулаторных условиях и (или) в условиях дневного стационара. Кардиореабилитация начинается как можно раньше, проводится в плановом порядке при условии стабильности клинического состояния пациента, наличия медицинских показаний к проведению отдельных методов реабилитации и основывается на пациент-ориентированном подходе [340].
- Трудоспособных пациентов с впервые установленным диагнозом стабильной ИБС, чья профессиональная деятельность связана с тяжелым физическим трудом и потенциальным общественным риском (летчики, крановщики, водители общественного транспорта и т.п.), рекомендуется направлять на медико-социальную экспертизу [207 - 211].
EOK I C (УУР C, УДД 5)
- Пациентов со стенокардией III - IV ФК рекомендуется направлять на медико-социальную экспертизу для определения группы инвалидности [207 - 211].
EOK I C (УУР C, УДД 5)
Комментарии: Трудоспособность больного со стабильной ИБС зависит от ФК стенокардии и СН, сопутствующих заболеваний, характера профессии. Пациентов со стабильной стенокардией I - II ФК без опасных нарушений сердечного ритма и проводимости можно направлять в местные кардиологические санатории, бальнеологические и климатические курорты для проведения комплексной программы реабилитации. Пациентам со стенокардией III - IV ФК и тяжелыми сопутствующими заболеваниями санаторное лечение не рекомендуется [21].
- Всем трудоспособным пациентам с диагнозом стабильная ИБС после реваскуляризации миокарда рекомендуется советовать возвращение к своей работе и прежнему уровню полноценной деятельности для улучшения качества жизни пациента. При возобновлении симптомов рекомендовать немедленно обращаться к врачу [8 - 12].
EOK I C (УУР C, УДД 5)
- Рекомендуется всех пациентов со стабильной ИБС, после ОКС, реваскуляризации миокарда (ЧКВ, КШ) включать в комплексные программы кардиореабилитации для снижения общей и сердечно-сосудистой смертности, частоты госпитализаций, повышения физической работоспособности, улучшения качества жизни [12, 218, 341 - 344].
EOK I A (УУР A, УДД 1)
Комментарий. Программа реабилитации должна осуществляться мультидисциплинарной командой и включать три этапа: стационарный - в период интенсивного наблюдения, и реабилитационный амбулаторный. Правильно построенная программа физической и психологической реабилитации, основанная на индивидуальной оценке возраста, исходном уровне активности и физических ограничений способствует повышению приверженности к медикаментозному лечению и мероприятиям по изменению образа жизни, включающим диету, регулярные физические нагрузки и отказ от курения. После определения индивидуальной переносимости физической нагрузки и оценки связанного с ней риска рекомендуется разработать программу реабилитации, включающую регулярные аэробные физические нагрузки умеренной интенсивности по 30 - 60 минут как минимум 5 дней в неделю. Больных с малоподвижным образом жизни следует активно стимулировать к началу программ физической реабилитации с нагрузками небольшой интенсивности.
Чтобы помочь больному придерживаться здорового образа жизни, обеспечить контроль сердечно-сосудистых факторов риска и надлежащую приверженность к медикаментозной терапии, рекомендуются когнитивные поведенческие вмешательства. Наличие противопоказаний к физическим тренировкам не ограничивает участия пациентов в программах кардиореабилитации и не исключает применения других методов физической реабилитации.
Для категории пациентов со стабильной ИБС, имеющих заболевания со стороны опорно-двигательного аппарата и/или другие ограничения для выполнения физических тренировок, с целью повышения физической работоспособности, улучшения качества жизни может быть рассмотрена при наличии возможностей проведения индивидуально дозированная нормобарическая гипо/гиперокситерапия [205].
- Для проведения кардиореабилитации у пациентов со стабильной ИБС, перенесших ОКС и/или реваскуляризацию миокарда (ЧКВ, КШ), рекомендуется формировать мультидисциплинарную реабилитационную команду с целью оценки клинико-функционального состояния, определения и проведения индивидуального комплекса реабилитационных мероприятий [12, 71, 224, 340, 341, 345 - 347].
EOK I A (УУР B, УДД 2)
Комментарий. Правильно построенная программа кардиореабилитации учитывает клиническое состояние, возраст пациента, его исходный уровень активности и физические ограничения. Члены мультидисциплинарной команды описывают актуальные проблемы здоровья пациента, определяют степень функционирования органов и систем, выявляют показания и противопоказания к проведению реабилитационных мероприятий, оказывают пациентам поддержку в изменении образа жизни и решении сложных аспектов поведения. Для оценки клинического статуса пациента, уровня его функционирования и жизнедеятельности, влияния личностных факторов и факторов окружающей среды рекомендуется использовать стандартизованные и валидные методы диагностики, а также инструменты оценки по Международной Классификации Функционирования, ограничений жизнедеятельности и здоровья (МКФ)
- Рекомендуется у всех пациентов со стабильной ИБС в рамках программы кардиореабилитации осуществлять контроль и коррекцию кардиоваскулярных факторов риска с целью профилактики прогрессирования заболевания, снижения риска сердечно-сосудистых осложнений, повышения приверженности лечению и улучшения результатов реабилитации [12, 71, 214, 221, 341, 348].
ЕОК IA (УУР A, УДД 1)
Комментарий. В дополнение к соответствующей медикаментозной терапии рекомендуется внедрять программу здорового образа жизни, включая отказ от курения, поддержание нормального индекса массы тела, соблюдение рекомендаций по здоровому питанию и ежедневной физической активности. Больным со стабильной стенокардией рекомендуется аэробная физическая активность умеренной интенсивности (150 минут в неделю) или высокой интенсивности (75 минут в неделю) в зависимости от функционального класса стенокардии. Если пациент не способен поддерживать такой уровень физической активности, то этот уровень должен находиться в пределах физических возможностей пациента и соответствовать его клиническому состоянию.
- Рекомендуется у пациентов со стабильной ИБС в рамках программы кардиореабилитации проводить оценку психологического статуса и психологическое консультирование (при наличии показаний) с целью улучшения качества жизни, повышения приверженности лечению, реабилитации и здоровому образу жизни [12, 349 - 354].
ЕОК IA (УУР A, УДД 1)
Комментарий. Психологические факторы (депрессия, тревога, хронический стресс) и когнитивная дисфункция отрицательно влияют на приверженность лечению, вовлеченность в программы реабилитации и процесс обучения, продуктивность взаимодействия с врачом, качество жизни и прогноз, а также повышают риск социальной изоляции пациента. При выявлении клинических нарушений психологического статуса рекомендуется проведение психологического консультирования, что в сочетании со структурированным обучением, физическими тренировками может уменьшить симптомы депрессии, улучшить социальное функционирование, когнитивный профиль и качества жизни пациента. Психологическая помощь (например, консультирование и/или когнитивно-поведенческая терапия) и фармакологические вмешательства оказывают благотворное влияние на депрессию, тревогу и стресс, и способствуют снижению сердечно-сосудистой смертности и повышению приверженности здоровому образу жизни.
- В рамках программы кардиореабилитации рекомендуется информировать пациентов со стабильной стенокардией по вопросам, связанным с заболеванием, его лечением и профилактикой; обучать здоровому образу жизни, методам самоконтроля и самопомощи в любом доступном формате (индивидуально и/или в группах в очном или онлайн режимах) с целью повышения приверженности лечебно-реабилитационным вмешательствам, улучшения течения заболевания и качества жизни [71, 355].
ЕОК IA (УУР C, УДД 5)
- Рекомендуется у всех пациентов со стабильной ИБС (при отсутствии противопоказаний) оценивать толерантность к физической нагрузке посредством теста с симптом-лимитирующей физической нагрузкой - велоэргометрии или тредмил-теста; при их недоступности - с помощью теста с 6-минутной ходьбой для выбора оптимального режима физических тренировок, контроля их эффективности и безопасности [12, 356, 357].
ЕОК IIaC (УРР A УДД 2)
- Рекомендуется пациентов со стабильной ИБС I - III ФК (при отсутствии противопоказаний) включать в программу аэробных физических тренировок умеренной интенсивности с целью улучшения функционального статуса, уменьшения симптоматики, повышения физической работоспособности, улучшения качества жизни, снижения частоты госпитализаций, общей и сердечно-сосудистой смертности [12, 356, 357].
ЕОК IA (УУР C, УДД 5)
Комментарий. Физические тренировки могут выполняться в индивидуальном формате и/или в организованных группах в лечебном учреждении /или в домашних условиях после обучения и освоения программы. Длительность физических тренировок динамического характера от 30 до 60 мин. при частоте занятий 3 - 5 раза в неделю и интенсивности 55 - 69% от максимальной ЧСС при нагрузочном тестировании или 12 - 14/20 баллов по шкале Борга (Borg Rating of Perceived Exertion, Borg RPE). Для безопасности программы физической реабилитации рекомендуется осуществлять мониторинг состояния пациента (жалобы, клинические симптомы, уровень АД, ЧСС и ЭКГ), оценивать уровень физического напряжения по шкале Борга в процессе тренировки. Больным, перенесших инфаркт миокарда, показаны контролируемые и неконтролируемые тренировки. Контролируемые групповые тренировки проводят групповым методом 3 раза в неделю по 30 - 60 мин. Оценка эффективности реабилитационной программы и выявление нового порога толерантности к физическим нагрузкам, целесообразно проводить 3 - 4 раза в год. Далее 1 раз в 4 - 6 мес больных направляют на консультацию кардиолога и врачу ЛФК для очередной проверки и коррекции. [358]
5. Профилактика и диспансерное наблюдение, медицинские показания и противопоказания к применению методов профилактики
- Всем пациентам со стабильной ИБС рекомендуется диспансерное наблюдение врача-терапевта для определения частоты визитов, контроля за выполнением предписанных рекомендаций, своевременного изменения терапии, оценки риска ССО, направления на дополнительные исследования, санаторно-курортное лечение и, при необходимости, - на госпитализацию [8 - 12].
EOK I C (УУР C, УДД 5)
- Рекомендуется диспансерное наблюдение за пациентами со стабильной ИБС и стенокардией напряжения I - II ФК, а также после завершения диспансерного наблюдения у врача кардиолога проводить силами врача-терапевта [8 - 12].
EOK IIa C (УУР C, УДД 5)
- Рекомендуется диспансерное наблюдение за пациентами с осложненными формами стабильной ИБС проводить силами врача-кардиолога. Диспансерное наблюдение за пациентами, перенесшими инфаркт миокарда и его осложнения, чрескожное коронарное вмешательство и коронарное шунтирование осуществляется кардиологом в первые 12 месяцев после установки диагноза или вмешательства [8 - 12, 345].
EOK IIa C (УУР C, УДД 5)
- При появлении новых или обострении старых симптомов у пациентов со стабильной ИБС рекомендуется проводить консультацию врача-кардиолога [8 - 12].
EOK I C (УУР C, УДД 5)
- Для решения вопроса о направлении пациентов со стабильной ИБС на ЭхоКГ, нагрузочные пробы, неинвазивные визуализирующие исследования и КАГ рекомендуется проводить консультацию врача-кардиолога [8 - 12].
EOK I C (УУР C, УДД 5)
- Контрольные амбулаторные осмотры пациентов со стабильной ИБС рекомендуется проводить врачу-терапевту или врачу-кардиологу (при наличии показаний для диспансерного наблюдения) не реже 2-х раз в год [8 - 12, 345].
EOK I C (УУР C, УДД 5)
Комментарий. Во время визитов врач, осуществляющий диспансерное наблюдение, проводит тщательный сбор анамнеза, физикальное исследование, и общеклинические и биохимические исследования крови, в том числе определение ХсЛНП не реже 2-х раз в год, в соответствии с установленным порядком диспансерного наблюдения и в зависимости от клинической картины заболевания.
- Больным со стабильной ИБС, находящихся под диспансерным наблюдением, рекомендуется проводить регистрацию электрокардиограммы, расшифровку, описание и интерпретацию электрокардиографических данных в покое не реже 1 раза в год и дополнительно - при ухудшении течения стенокардии, снижении толерантности к физической нагрузке, появлении аритмии, а также при назначении/изменении лечения, влияющего на внутрисердечную электрическую проводимость; рентгенографию органов грудной клетки не реже 1 раза в год; ЭхоКГ в покое не реже 1 раза в год; дуплексное сканирование экстракраниальных отделов сонных артерий не реже 1 раза в год [8 - 12, 345].
EOK I C (УУР C, УДД 5)
- Пациентам со стабильной ИБС, в том числе после реваскуляризации миокарда, находящимся под диспансерным наблюдением, рекомендуется проведение ЭКГ с физической нагрузкой на тредмиле/велоэргометре или любого визуализирующего стресс-метода диагностики (ЭхоКГ с физической нагрузкой, или с фармакологической нагрузкой, или сцинтиграфии миокарда с функциональными пробами, или ОФЭКТ миокарда перфузионной с функциональными пробами, или ПЭТ миокарда с функциональными пробами, или МРТ сердца с функциональными пробами) при появлении новых или возобновлении прежних симптомов заболевания - после исключения нестабильности состояния, - для выявления ишемии миокарда и определения показаний к реваскуляризации миокарда [8 - 12].
EOK I C (УУР C, УДД 5)
- Всем пациентам со стабильной ИБС, в том числе после реваскуляризации миокарда, находящимся под диспансерным наблюдением, рекомендуется рассмотреть возможность проведения нагрузочной ЭКГ (ЭКГ с физической нагрузкой на тредмиле или велоэргометре) для оценки антиангинальной и интиишемической эффективности лекарственной терапии и определения показаний для реваскуляризации миокарда не ранее, чем через два года после предыдущего исследования (кроме случаев изменения симптомов заболевания) [8 - 12].
EOK IIb C (УУР C, УДД 5)
- Рекомендуется врачу, осуществляющему диспансерное наблюдение, проводить вторичную профилактику ССО всем пациентам со стабильной ИБС после реваскуляризации миокарда, а также запланировать их контрольный визит к врачу после выписки из стационара в течение 3 дней [8 - 12].
EOK I A (УУР C, УДД 5)
- Всем трудоспособным пациентам с диагнозом стабильной ИБС после реваскуляризации миокарда рекомендуется советовать возвращение к своей работе и прежнему уровню полноценной деятельности для улучшения качества жизни пациента. При возобновлении симптомов рекомендовать немедленно обращаться к врачу [8 - 12].
EOK I C (УУР C, УДД 5)
- Всем пациентам с ИБС при низком риске ССО (например, ишемия < 5% миокарда по данным стресс-визуализации с помощью сцинтиграфии миокарда) для улучшения прогноза и профилактики приступов стенокардии рекомендуется оптимальная медикаментозная терапия, описанная выше в разделе "Лечение" [8 - 12].
EOK I C (УУР C, УДД 5)
- Всем пациентам с ИБС при высоком риске ССО (например, ишемия > 10% миокарда по данным стресс-визуализации) рекомендуется провести КАГ для выявления показаний к реваскуляризации миокарда [8 - 12].
EOK I C (УУР C, УДД 5)
- У некоторых пациентов после ЧКВ высокого риска (например, при стентировании ствола левой КА) может быть рассмотрена возможность проведения контрольной КАГ через 3 - 12 месяцев после вмешательства для контроля состояния стента для коронарных артерий***, исключения рестеноза/тромбоза и определения показаний для возможного повторного вмешательства [8 - 12].
EOK IIb C (УУР C, УДД 5)
- Повсеместное проведение контрольной КАГ в ранние и поздние сроки после ЧКВ, в отсутствие рецидивирования клинической симптоматики не рекомендуется [8 - 12].
EOK III C (УУР C, УДД 5)
- Трудоспособным пациентам со стабильной ИБС, чья профессиональная деятельность связана с потенциальным общественным риском (водители, крановщики, пилоты и пр.), после реваскуляризации миокарда рекомендуется проводить плановую нагрузочную пробу с визуализацией (эхокардиография с физической нагрузкой, или эхокардиография с фармакологической нагрузкой, или сцинтиграфия миокарда с функциональными пробами, или позитронно-эмиссионная томография миокарда, или однофотонная эмиссионная компьютерная томография миокарда перфузионная, с функциональными пробами) в ранние сроки (через 4 - 6 месяцев) после выписки из стационара для исключения скрытой ишемии миокарда [8 - 12].
EOK IIa C (УУР C, УДД 5)
- Пациентам с ИБС и сохраняющейся клиникой стенокардии любого ФК не рекомендуется участие в спортивных состязаниях и командных играх [8 - 12].
EOK III C (УУР C, УДД 5)
- Всем больным, перенесшим ИМ, КШ и ЧКВ со стентированием КА, страдающим стенокардией, рекомендованы тренировки умеренной интенсивности [ходьба, велосипед реабилитационный (велотренажер)] 3 раза в неделю продолжительностью до 30 минут для улучшения качества жизни пациентов с ИБС [8 - 12].
EOK IIa C (УУР C, УДД 5)
Комментарий. У пациентов с низким уровнем физической активности тренировочная программа должна быть максимально облегченной, с постепенным, по мере тренированности, увеличением нагрузки. Регулярные физические тренировки также помогают снизить избыточную массу тела, снизить повышенное АД. Физическое состояние пациента с ИБС во многом определяет и его способность к реализации сексуальной активности. Перед тем, как рекомендовать тот или иной вид физической активности, врач должен получить результаты нагрузочного теста с определением функциональных возможностей больного.
- Всем пациентам с ИБС рекомендуется ежегодная сезонная вакцинация против гриппа, особенно настоятельно - лицам пожилого возраста (в отсутствие абсолютных противопоказаний) для профилактики повторных ССО и улучшения качества жизни [8 - 12].
EOK I C (УУР C, УДД 5)
6. Организация оказания медицинской помощи
Показания для госпитализации
- Госпитализация пациентов со стабильной ИБС рекомендуется при сохранении высокого функционального класса стенокардии (III - IV ФК), несмотря на проводимое в полном объеме медикаментозное лечение для проведения инвазивных исследований и/или реваскуляризации миокарда, а также для проведения генно-инженерной биологической терапии по показаниям в стационар или дневной стационар [8 - 12].
EOK I C (УУР C, УДД 5)
Госпитализация пациентов со стабильной ИБС рекомендуется при декомпенсации явлений СН, не поддающихся медикаментозному лечению на амбулаторном этапе [8 - 12].
EOK I C (УУР C, УДД 5)
- Госпитализация пациентов со стабильной ИБС рекомендуется при возникновении значимых или жизнеугрожающих нарушений ритма и/или проводимости сердца [8 - 12].
EOK I C (УУР C, УДД 5)
- Всех пациентов с подозрением на впервые возникшую стенокардию или обострение имевшейся ранее хронической ИБС (с подозрением на ОКС) рекомендуется экстренно госпитализировать, предпочтительно в стационар, где возможно инвазивное лечение [8 - 12].
EOK I C (УУР C, УДД 5).
Комментарий. Поскольку многим больным с подозрением на ОКС может потребоваться углубленная дифференциальная диагностика, их оптимально госпитализировать в многопрофильный стационар с возможностью экстренной диагностики и лечения острой коронарной и иной патологии. Больной с признаками высокого риска неблагоприятного исхода должен быть госпитализирован в стационар с возможностью инвазивного лечения. За более исчерпывающей информацией рекомендуется обратиться к Клиническим рекомендациям по лечению ОКС без подъема сегмента ST электрокардиограммы.
- На догоспитальном этапе не рекомендуется проведение диагностических мероприятий, направленных на подтверждение или исключение диагноза ОКС, исключая сбор жалоб и анамнеза, осмотр, запись ЭКГ [8 - 12].
EOK I C (УУР C, УДД 5)
Комментарий. Диагноз ОКС клинический, и никаких его подтверждений на догоспитальном этапе не требуется. Регистрация ЭКГ нужна для определения патогенетического варианта ОКС (ОКСпST или ОКСбпST) и, соответственно, необходимости срочного реперфузионного лечения. Любые догоспитальные диагностические мероприятия, которые могут задержать госпитализацию, неприемлемы.
- Пациентам с хронической ИБС вне обострения рекомендуется проходить лечение на амбулаторном этапе под наблюдением врача-терапевта или (при наличии показаний) врача-кардиолога [8 - 12].
EOK I C (УУР C, УДД 5)
- Пациентам с прогрессированием ИБС рекомендуется госпитализация в стационар или дневной стационар для проведения КАГ (а также ряда диагностических исследований во время проведения КАГ) и госпитализация в стационар для реваскуляризации миокарда (ЧКВ или КШ) [8 - 12].
EOK I C (УУР C, УДД 5)
Показания к выписке пациента из стационара
- Пациентов с ИБС рекомендуется выписывать из стационара при условии клинической стабилизации состояния, после завершения оценки риска неблагоприятного исхода (включая проведение КАГ и/или неинвазивные стресс-тесты, перечисленные в разделе "Инструментальные диагностические исследования" в случаях, когда это показано) и реализации выбранной стратегии лечения [8, 11].
EOK I C (УУР C, УДД 5)
- После исключения диагноза ОКС всех пациентов с ИБС рекомендуется выписать на амбулаторный этап лечения или перевести в профильное отделение при выявлении другого основного заболевания, требующего госпитализации [8, 11].
EOK I C (УУР C, УДД 5)
Иные организационные технологии
- При подозрении на ОКС рекомендуется интенсивное наблюдение за пациентами с суточным прикроватным мониторированием жизненных функций и параметров, включая мониторирование ритма сердца, пока не будет подтверждено или отвергнуто наличие ОКС, не определен риск неблагоприятного исхода, не выбрана стратегия ведения пациента и исключены другие угрожающие жизни заболевания и осложнения [8 - 12, 226 - 229].
EOK I C (УУР B, УДД 2)
Комментарий. Мониторирование ритма сердца рекомендуется продлить при повышенном риске возникновения аритмий (нестабильность гемодинамики, имевшиеся серьезные аритмии, ФВ ЛЖ < 40%, безуспешные попытки реперфузионного лечения, сохраняющиеся критические стенозы в крупных коронарных артериях, осложнения при ЧКВ, сумма баллов по шкале GRACE > 140). У больных, не имеющих признаков продолжающейся ишемии миокарда, продление мониторирования ритма сердца возможно при подозрении на спазм коронарных артерий, а также при наличии симптомов, не позволяющих исключить аритмию.
7. Дополнительная информация (в том числе факторы, влияющие на исход заболевания или состояния)
Дополнительная информация отсутствует.
Критерии оценки качества медицинской помощи
Критерии оценки качества первичной медико-санитарной помощи медицинской помощи взрослым при стабильной ишемической болезни сердца
N п/п
Критерии оценки качества
Оценка выполнения
1
Выполнена оценка предтестовой вероятности ишемической болезни сердца (при первичной постановке диагноза)
Да/Нет
2
Выполнен общий (клинический) анализ крови
Да/Нет
3
Выполнен анализ крови биохимический общетерапевтический (аланинаминотрансфераза, аспартатаминотрансфераза, креатинин, глюкоза)
Да/Нет
4
Выполнен анализ крови по оценке нарушений липидного обмена биохимический (общий холестерин, холестерин липопротеидов низкой плотности, триглицериды)
Да/Нет
5
Выполнена регистрация электрокардиограммы
Да/Нет
6
Выполнена эхокардиография
Да/Нет
7
Выполнена оценка ишемии миокарда с помощью одного неинвазивных методов диагностики (при отсутствии медицинских противопоказаний)
Да/Нет
8
Назначена антиангинальная терапия, в том числе комбинированная, в соответствие с алгоритмом, при отсутствии медицинских противопоказаний
Да/Нет
9
Назначен антиагрегант (ацетилсалициловая кислота или клопидогрел), а у пациентов с высоким ишемическим риском комбинированная антитромботическая терапия (в зависимости от медицинских показаний и при отсутствии медицинских противопоказаний)
Да/Нет
10
Назначена терапия лекарственными препаратами из группы ингибиторов АПФ или антагонистов рецепторов ангиотензина II, как минимум у пациентов с фракцией выброса левого желудочка <= 40%, сердечной недостаточностью, артериальной гипертензии, хронической болезни почек, при сахарном диабете и бета-адреноблокаторы при АГ, ХСН, нарушениях ритма в зависимости от медицинских показаний и при отсутствии медицинских противопоказаний
Да/Нет
11
Назначена терапия статинами, при недостижении целевого уровня ХсЛНП (< 1,4 ммоль/л) и его снижения на 50% от исходного - увеличение дозы статинов или комбинированная терапия (с эзетимибом и/или препаратом из группы другие гиполипидемические средства (ингибиторы PCSK9, инклисиран)) (в зависимости от медицинских показаний и при отсутствии медицинских противопоказаний)
Да/Нет
12
Дано направление на коронарографию и/или реваскуляризацию миокарда при наличии показаний
Да/Нет
Критерии оценки качества специализированной медицинской помощи взрослым при стабильной ишемической болезни сердца
N п/п
Критерии оценки качества
Оценка выполнения
1
Выполнена регистрация электрокардиограммы
Да/Нет
2
Выполнена эхокардиография (при отсутствии данных или части значимых данных после этапа первичной медико-санитарной помощи)
Да/Нет
3
Выполнена стратификация риска сердечно-сосудистых осложнений с помощью с использованием неинвазивного визуализирующего стресс-теста
Да/Нет
4
Назначена антиангинальная терапия, в том числе комбинированная, в соответствие с алгоритмом, при отсутствии медицинских противопоказаний
Да/Нет
5
Назначен антиагрегант (ацетилсалициловая кислота или клопидогрел), а у пациентов с высоким ишемическим риском комбинированная антитромботическая терапия (в зависимости от медицинских показаний и при отсутствии медицинских противопоказаний)
Да/Нет
6
Назначена терапия лекарственными препаратами из группы ингибиторов АПФ или антагонистов рецепторов ангиотензина II, как минимум у пациентов с фракцией выброса левого желудочка <= 40%, сердечной недостаточностью, артериальной гипертензии, хронической болезни почек, при сахарном диабете и бета-адреноблокаторы при АГ, ХСН, нарушениях ритма в зависимости от медицинских показаний и при отсутствии медицинских противопоказаний
7
Назначена терапия статинами, при недостижении целевого уровня ХсЛНП (< 1,4 ммоль/л) и его снижения на 50% от исходного - увеличение дозы статинов или комбинированная терапия (с эзетимибом и/или препаратом из группы другие гиполипидемические средства (ингибиторы PCSK9, инклисиран)) (в зависимости от медицинских показаний и при отсутствии медицинских противопоказаний)
Да/Нет
8
Выполнены коронарография и реваскуляризация миокарда при наличии показаний
Да/Нет
Список литературы
1. Sackett DL, Rosenberg WM, Gray JA et al. Evidence based medicine: what it is and what it isn"t. BMJ 1996; 312: 71 - 72.
2. Федеральный закон от 21.11.2011 N 323-ФЗ (ред. от 03.04.2017) "Об основах охраны здоровья граждан в Российской Федерации".
3. Эпидемиологический словарь: под ред. Джона М. Ласта для Международной эпидемиологической ассоциации. 4-е изд. М., 2009. 316 с.
4. ГОСТ Р 52379-2005. Надлежащая клиническая практика. М.: Стандартинформ, 2005. 39 с.
5. Федеральный закон от 12.04.2010 N 61-ФЗ (ред. от 03.07.2016) "Об обращении лекарственных средств".
6. Малая медицинская энциклопедия. М.: Медицинская энциклопедия, 1991 - 1996 гг. Режим доступа: http://dic.academic.ru/dic.nsf/enc_medicine/28878/Синдром.
7. Андреева Н.С., Реброва О.Ю., Зорин Н.А. и др. Системы оценки достоверности научных доказательств и убедительности рекомендаций: сравнительная характеристика и перспективы унификации. Медицинские технологии. Оценка и выбор. 2012; 4: 10 - 24.
8. Руководство по кардиологии: под ред. акад. Е.И. Чазова. В 4 т. М.: Издательский дом "Практика", 2014.
9. Карпов Ю.А., Сорокин Е.В. Стабильная ишемическая болезнь сердца: стратегия и тактика лечения. 2-е изд., перераб. и доп. М.: Медицинское информационное агентство, 2012. 271 с.
10. Карпов Ю.А., Кухарчук В.В., Лякишев А. и др. Диагностика и лечение хронической ишемической болезни сердца. Практические рекомендации. Кардиологический вестник 2015; 3: 3 - 33.
11. Кардиология: национальное руководство: под ред. Е.В. Шляхто. 2-е изд., перераб. и доп. М.: ГЭОТАР-Медиа, 2015. 800 с.
12. Knuuti J, Wijns W, Saraste A et al. 2019 ESC Guidelines for the diagnosis and management of chronic coronary syndromes. The Task Force for the diagnosis and management of chronic coronary syndromes of the European Society of Cardiology (ESC). Eur Heart J. 2019 Aug 31; pii: ehz 425. doi: 10.1093/eurheartj/ehz425
13. Campeau L. Letter: Grading of angina pectoris. Circulation 1976; 54: 522 - 523.
14. Международная классификация болезней МКБ-10. Режим доступа: http://www.mkb10.ru.
15. Thygesen K, Alpert JS, Jaffe AS, Chaitman BR, Bax JJ, Morrow DA, White HD. Fourth universal definition of myocardial infarction. European Heart Journal. 2019 Jan 14; 40 (3): 237 - 269. doi: 10.1093/eurheartj/ehy462
16. Диагностика и лечение стабильной ишемической болезни сердца. Клинические рекомендации. М.; 2013. 69 с.
17. Diamond GA, Forrester JS. Analysis of probability as an aid in the clinical diagnosis of coronary-artery disease. N Engl J Med. 1979; 300: 1350 - 1358.
18. Genders TS, Steyerberg EW, Alkadhi H, et al. A clinical prediction rule for the diagnosis of coronary artery disease: validation, updating, and extension. Eur Heart. J 2011; 32: 1316 - 1330.
19. Foldyna B, Udelson JE, Karady J et al. Pretest probability for patients with suspected obstructive coronary artery disease: re-evaluating Diamond-Forrester for the contemporary era and clinical implications: insights from the PROMISE trial. Eur Heart J Cardiovasc Imaging. 2018; 20: 574 - 581. doi: 10.1093/ehjci/jey182
20. Adamson PD, Newby DE, Hill CL, et al. Comparison of international guidelines for assessment of suspected stable angina: insights from the PROMISE and SCOT-HEART. JACC Cardiovasc Imaging. 2018; 11: 1301 - 1310. doi: 10.1016/j.jcmg.2018.06.021
21. Montalescot G, SechtemU, Achenbach Set al. 2013 ESC guidelines on the management of stable coronary artery disease: the Task Force on the management of stable Coronary artery disease of European Society of Cardiology. EurHeartJ 2013; 34, 2949 - 3003.
22. Арутюнов Г.П., Бойцов С.А., Воевода М.И. и др. Коррекция гипертриглицеридемии с целью снижения остаточного риска при заболеваниях, вызванных атеросклерозом. Заключение Совета экспертов. Российский кардиологический журнал. 2019; 9: 44 - 51. doi: 10.15829/1560-4071-2019-9-44-51
23. Piepoli MF, Hoes AW, StefanAgewall S., et al. 2016 European Guidelines on cardiovascular disease prevention in clinical practice. The Sixth Joint Task Force of the European Society of Cardiology and Other Societies on Cardiovascular Disease Prevention in Clinical Practice. European Heart Journal. 2016 Aug 1; 37 (29): 2315 - 2381. doi: 10.1093/eurheart/ehw106
24. Кухарчук В.В., Коновалов Г.А., Сусеков А.В. и др. Диагностика и коррекция нарушений липидного обмена с целью профилактики и лечения атеросклероза. Российские рекомендации, VI пересмотр. М., 2017. 44 с.
25. Catapano AL, Graham I, De Backer G, et al. 2016 ESC/EAS Guidelines for the management of dyslipidaemias. Eur Heart J. 2016; 37 (39): 2999 - 3058. doi: 10.1093/eurheartj/ehw272
26. Cohn P.F., Fox K.M., Daly C. Silent myocardial ischemia. Circulation 2003; 108: 1263 - 1277.
27. Androulakis A., Aznaouridis K.A., Aggeli C.J., Roussakis G.N., Michaelides A.P., Kartalis A.N., Stougiannos P.N., Dilaveris P.E., Misovoulos P.I., Stefanadis C.I., Kallikazaros I.E. Transient ST-segment depression during paroxysms of atrial fibrillation in otherwise normal inpiduals: relation with underlying coronary artery disease. J Am Coll Cardiol 2007; 50: 1909 - 1911
28. Steeds R.P., Garbi M., Cardim N. et al. EACVI appropriateness criteria for the use of transthoracic echocardiography in adults: a report of literature and current practice review. Eur Heart J Cardiovasc Imaging. 2017; 18: 1191 - 1204. doi: 10.1093/ehjci/jew333
29. Daly C.A., De Stavola B., Sendon J.L., et al. Predicting prognosis in stable angina - results from the Euro heart survey of stable angina: prospective observational study. BMJ. 2006; 332: 262 - 267.
30. Smedsrud M.K., Gravning J., Omland T., et al. Sensitive cardiac troponins and N-terminal pro-B-type natriuretic peptide in stable coronary artery disease: correlation with left ventricular function as assessed by myocardial strain. Int J Cardiovasc Imaging. 2015; 31: 967 - 973. doi: 10.1007/s10554-015-0646-6
31. Senior R, Becher H, Monaghan M et al. Clinical practice of contrast echocardiography: recommendation by the European Association of Cardiovascular Imaging (EACVI) 2017. EurHeartJCardiovascImaging 2017; 18: 1205 - 1205af. doi: 10.1093/ehjci/jex182
32. Thomson H.L., Basmadjian A.J., Rainbird A.J., Razavi M., Avierinos J.F., Pellikka P.A. et al. Contrast echocardiography improves the accuracy and reproducibility of left ventricular remodeling measurements: a prospective, randomly assigned, blinded study. J Am Coll Cardiol 2001; 38: 867 - 875
33. Greenwood JP, Ripley DP, Berry C, et al. Effect of care guided by cardiovascular magnetic resonance, myocardial perfusion scintigraphy, or NICE guidelines on subsequent unnecessary angiography rates: the CE-MARC 2 randomized clinical trial. JAMA. 2016; 316: 1051 - 1060.
34. Boogers MJ, Broersen A, Van Velzen JE et al. Automated quantification of coronary plaque with computed tomography: comparison with intravascular ultrasound using a dedicated registration algorithm for fusion-based quantification. Eur. Heart J. 2012; 33 (8): 1007 - 1016.
35. Touboul P.J., Hennerici M.G., Meairs S., Adams H., Amarenco P., Desvarieux M., Ebrahim S., Fatar M., Hernandez H.R, Kownator S., Prati P., Rundek T., Taylor A., Bornstein N., Csiba L., Vicaut E., Woo K.S., Zannad F., Advisory Board of the 3rd Watching the Risk Symposium 2004, 13th European Stroke Conference. Mannheim intima-media thickness consensus. Cerebrovasc Dis 2004; 18: 346 - 349
36. Vlachopoulos C., Xaplanteris P., Aboyans V., Brodmann M., Cifkova R., Cosentino F., et al. The role of vascular biomarkers for primary and secondary prevention. A position paper from the European Society of Cardiology Working Group on peripheral circulation: endorsed by the Association for Research into Arterial Structure and Physiology (ARTERY) Society. Atherosclerosis 2015; 241: 507 - 532
37. Forslund L, Hjemdahl P, Held C, Bjorkander I, Eriksson SV, Rehnqvist N. Ischaemia during exercise and ambulatory monitoring in patients with stable angina pectoris and healthy controls. Gender differences and relationships to catecholamines. Eur Heart J. 1998; 19: 578 - 587.
38. Davies RF, Goldberg AD, Forman S, et al. Asymptomatic Cardiac Ischemia Pilot (ACIP) study two-year follow-up: outcomes of patients randomized to initial strategies of medical therapy versus revascularization. Circulation. 1997; 95: 2037 - 2043.
39. Stone PH, Chaitman BR, Forman S, et al. Prognostic significance of myocardial ischemia detected by ambulatory electrocardiography, exercise treadmill testing, and electrocardiogram at rest to predict cardiac events by one year (the Asymptomatic Cardiac Ischemia Pilot [ACIP] study). Am J Cardiol. 1997; 80: 1395 - 1401.
40. Versteylen M.O., Joosen I.A., Shaw L.J., Narula J., Hofstra L. Comparison of Framingham, PROCAM, SCORE, and Diamond Forrester to predict coronary atherosclerosis and cardiovascular events. J Nucl Cardiol. 2011; 18: 904 - 911.
41. Fordyce C.B., Douglas P.S., Roberts R.S. et al. Identification of patients with stable chest pain deriving minimal value from noninvasive testing: the PROMISE minimal-risk tool, a secondary analysis of a randomized clinical trial. JAMA Cardiol. 2017; 2: 400 - 408. doi: 10.1001/jamacardio.2016.5501
42. Jensen J.M., Voss M., Hansen V.B. et al. Risk stratification of patients suspected of coronary artery disease: comparison of five different models. Atherosclerosis. 2012; 220: 557 - 562.
43. Budoff M.J., Mayrhofer T., Ferencik M. et al. Prognostic value of coronary artery calcium in the PROMISE study (Prospective Multicenter Imaging Study for Evaluation of Chest Pain). Circulation. 2017; 136: 1993 - 2005. doi: 10.1161/CIRCULATIONAHA.117.030578
44. Reeh J., Therming C.B., Heitmann M. et al. Prediction of obstructive coronary artery disease and prognosis in patients with suspected stable angina. Eur Heart J. 2018; 40: 1426 - 1435. doi: 10.1093/eurheartj/ehy806
45. Siontis GC, Mavridis D, Greenwood JP, et al. Outcomes of non-invasive diagnostic modalities for the detection of coronary artery disease: network meta-analysis of diagnostic randomised controlled trials. BMJ. 2018; 360: k504. Published 2018 Feb 21. doi: 10.1136/bmj.k504
46. Hoffmann U, Ferencik M, Udelson JE et al. Prognostic value of noninvasive cardiovascular testing in patients with stable chest pain: insights from the PROMISE trial (Prospective Multicenter Imaging Study for Evaluation of Chest Pain). Circulation. 2017; 135: 2320 - 2332. doi: 10.1161/CIRCULATIONAHA.116.024360
47. Knuuti J, Ballo H, Juarez-Orozco LE, et al. The performance of non-invasive tests to rule-in and rule-out significant coronary artery stenosis in patients with stable angina: a meta-analysis focused on post-test disease probability. Eur Heart J. 2018; 39: 3322 - 3330.
48. Zacharias K, Ahmed A, Shah BN, et al. Relative clinical and economic impact of exercise echocardiography vs. exercise electrocardiography, as first line investigation in patients without known coronary artery disease and new stable angina: a randomized prospective study. Eur Heart J Cardiovasc Imaging. 2017; 18: 195 - 202. doi: 10.1093/ehjci/jew049
49. Williams MC, Hunter A, Shah ASV, et al. Use of coronary computed tomographic angiography to guide management of patients with coronary disease. J Am Coll Cardiol. 2016; 67: 1759 - 1768. doi: 10.1016/j.jacc.2016.02.026
50. Knuuti J, Bengel F, Bax JJ et al. Risks and benefits of cardiac imaging: an analysis of risks related to imaging for coronary artery disease. Eur Heart J. 2014; 35: 633 - 638.
51. Jorgensen ME, Andersson C, Norgaard BL, et al. Functional testing or coronary computed tomography angiography in patients with stable coronary artery disease. J AmColl Cardiol. 2017; 69: 1761 - 1770. doi: 10.1016/j.jacc.2017.01.046
52. Roifman I, Wijeysundera HC, Austin PC, et al. Comparison of anatomic and clinical outcomes in patients undergoing alternative initial noninvasive testing strategies for the diagnosis of stable coronary artery disease. J Am Heart Assoc. 2017; 6: e005462. doi: 10.1161/JAHA.116.005462
53. Navare SM, Mather JF, Shaw LJ, Fowler MS, Heller GV. Comparison of risk stratification with pharmacologic and exercise stress myocardial perfusion imaging: a meta-analysis. J Nucl Cardiol. 2004; 11 (5): 551 - 561. doi: 10.1016/j.nuclcard.2004.06.128.
54. Koshy AN, Ha FJ, Gow PJ, et al. Computed tomographic coronary angiography in risk stratification prior to non-cardiac surgery: a systematic review and meta-analysis. Heart. 2019; 105 (17): 1335 - 1342. doi: 10.1136/heartjnl-2018-314649.
55. Johnson NP, Toth GG, Lai D et al. Prognostic value of fractional flow reserve: linking physiologic severity to clinical outcomes. J Am Coll Cardiol. 2014; 64: 1641 - 1654.
56. Barbato E, Toth GG, Johnson NP, et al. A prospective natural history study of coronary atherosclerosis using fractional flow reserve. J Am Coll Cardiol. 2016; 68: 2247 - 2255. doi: 10.1016/j.jacc.2016.08.055
57. Меркулов Е.В., Миронов В.М., Самко А.Н. Коронарная ангиография, вентрикулография, шунтография. В иллюстрациях и схемах. М.: Медиа-Медика, 2011. 100 с.
58. Zimmermann FM, Omerovic E, Fournier S et al. Fractional flow reserve-guided percutaneous coronary intervention vs. medical therapy for patients with stable coronary lesions: meta-analysis of inpidual patient data. Eur Heart J. 2019 Jan 7; 40 (2): 180 - 186. doi: 10.1093/eurheartj/ehy812
59. Emond M, Mock MB, Davis KB, Fisher LD, Holmes DR Jr, Chaitman BR, Kaiser GC, Alderman E, Killip T III. Long-term survival of medically treated patients in the Coronary Artery Surgery Study (CASS) Registry. Circulation 1994; 90: 2645 - 2657
60. DeBruyne B, Pijls NH, Kalesan B et al. Fractional flow reserve-guided PCI versus medical therapy in stable coronary disease. N Engl J Med. 2012; 367: 991 - 1001.
61. Chamuleau SA, Meuwissen M, Koch KT, et al. Usefulness of fractional flow reserve for risk stratification of patients with multivessel coronary artery disease and an intermediate stenosis. Am J Cardiol. 2002; 89 (4): 377 - 380. doi: 10.1016/s0002-9149(01)02255-x
62. Миронов В.М., Меркулов Е.В., Терещенко А.С., Самко А.Н., Соломянный В.В., Тагиева Н.Р., Сергиенко И.В., Карпов Ю.А. Измерение фракционного резерва кровотока для выбора тактики лечения пациентов с многососудистым и многоуровневым поражением коронарного русла. Атеросклероз и дислипидемии, 2014. N 2(15) с. 17 - 22
63. Liou K, Negishi K, Ho S, Russell EA, Cranney G, Ooi SY. Detection of Obstructive Coronary Artery Disease Using Peak Systolic Global Longitudinal Strain Derived by Two-Dimensional Speckle-Tracking: A Systematic Review and Meta-Analysis. J Am Soc Echocardiogr. 2016; 29 (8): 724 - 735.e4. doi: 10.1016/j.echo.2016.03.002
64. Sara JD, Widmer RJ, Matsuzawa Y, et al. Prevalence of coronary microvascular dysfunction among patients with chest pain and nonobstructive coronary artery disease. JACC Cardiovasc Interv. 2015; 8: 1445 - 1453.
65. Lee BK, Lim HS, Fearon WF, et al. Invasive evaluation of patients with angina in the absence of obstructive coronary artery disease. Circulation. 2015; 131: 1054 - 1060.
66. Ong P, Camici PG, Beltrame JF, et al. International standardization of diagnostic criteria for microvascular angina. Int J Cardiol. 2018; 250: 16 - 20. doi: 10.1016/j.ijcard.2017.08.068
67. Sechtem U, Brown D, Godo S, Lanza GA, Shimokawa H, Sidik N. Coronary microvascular dysfunction in stable ischaemic heart disease (non-obstructive coronary artery disease and obstructive coronary artery disease). Cardiovasc Res. 2020; 116 (4): 771 - 786. doi: 10.1093/cvr/cvaa005
68. Aziz A, Hansen HS, Sechtem U, Prescott E, Ong P. Sex-related differences in vasomotor function in patients with angina and unobstructed coronary arteries. J Am Coll Cardiol. 2017; 70: 2349 - 2358. doi: 10.1016/j.jacc.2017.09.016
69. Beltrame JF, Crea F, Kaski JC et al. International standardization of diagnostic criteria for vasospastic angina. Eur Heart J. 2017; 38: 2565 - 2568. doi: 10.1093/eurheartj/ehv351
70. JCS Joint Working Group. Guidelines for diagnosis and treatment of patients with vasospastic angina (Coronary Spastic Angina) (JCS 2013). Circ J. 2014; 78: 2779 - 2801.
71. Visseren F.L.J., Mach F., Smulders Y.M. et al., 2021 ESC Guidelines on cardiovascular disease prevention in clinical practice. Developed by the Task Force for cardiovascular disease prevention in clinical practice with representatives of the European Society of Cardiology and 12 medical societies with the special contribution of the European Association of Preventive Cardiology (EAPC). Eur Heart J. 2021; 42: 3227 - 3337. doi: 10.1093/eurheartj/ehab484.
72. Baumgartner H, Falk V, Bax JJ et al. 2017 ESC/EACTS Guidelines for the management of valvular heart disease. Eur Heart J. 2017; 38: 2739 - 2791.
73. Kass M, Allan R, Haddad H. Diagnosis of graft coronary artery disease. Curr Opin Cardiol. 2007; 22: 139 - 145.
74. Baris N, Sipahi I, Kapadia SR, et al. Coronary angiography for follow-up of heart transplant recipients: insights from TIMI frame count and TIMI myocardial perfusion grade. J Heart Lung Transplant. 2007; 26: 593 - 597.
75. Zimmer RJ, Lee MS. Transplant coronary artery disease. JACC Cardiovasc Interv. 2010; 3: 367 - 377.
76. D'Ascenzo F, Barbero U, Cerrato E, et al. Accuracy of intravascular ultrasound and optical coherence tomography in identifying functionally significant coronary stenosis according to vessel diameter: a meta-analysis of 2,581 patients and 2,807 lesions. Am Heart J. 2015; 169 (5): 663 - 673. doi: 10.1016/j.ahj.2015.01.013
77. Waksman R, Legutko J, Singh J et al. FIRST: Fractional Flow Reserve and Intravascular Ultrasound Relationship Study. J Am Coll Cardiol. 2013; 61: 917 - 923.
78. Park SJ, Ahn JM, Kang SJ, et al. Intravascular ultrasound-derived minimal lumen area criteria for functionally significant left main coronary artery stenosis. JACC Cardiovasc Interv. 2014; 7: 868 - 874.
79. Ben-Dor I, Torguson R, Deksissa T et al. Intravascular ultrasound lumen area parameters for assessment of physiological ischemia by fractional flow reserve in intermediate coronary artery stenosis. Cardiovasc Revasc Med. 2012 May - Jun; 13 (3): 177 - 82.
80. Mark DB, Shaw L, Harrell FE Jr, et al. Prognostic value of a treadmill exercise score in outpatients with suspected coronary artery disease. N Engl J Med. 1991; 325: 849 - 853.
81. Maaniitty T, Stenstrom I, Bax JJ et al. Prognostic value of coronary CT angiography with selective PET perfusion imaging in coronary artery disease. JACC Cardiovasc Imaging. 2017; 10: 1361 - 1370. doi: 10.1016/j.jcmg.2016.10.025
82. SCOT-HEART investigators. CT coronary angiography in patients with suspected angina due to coronary heart disease (SCOT-HEART): an open-label, parallel-group, multicentre trial. Lancet. 2015; 385: 2383 - 2391.
83. Williams B, Mancia G, Spiering W et al. 2018 ESC/ESH Guidelines for the management of arterial hypertension. Eur Heart J. 2018; 39 (33): 3021 - 3104. doi: 10.1093/eurheartj/ehy339
84. Ettehad D, Emdin CA, Kiran A, et al. Blood pressure lowering for prevention of cardiovascular disease and death: a systematic review and meta-analysis. Lancet. 2016; 387: 957 - 967.
85. Xie X, Atkins E, Lv J, Bennett A et al. Effects of intensive blood pressure lowering on cardiovascular and renal outcomes: updated systematic review and meta-analysis. Lancet. 2016; 387: 435 - 443. doi: 10.1016/S0140-6736(15)00805-3
86. Antithrombotic Trialists' (ATT) Collaboration, Baigent C, Blackwell L, Collins R, et al. Aspirin 3567 in the primary and secondary prevention of vascular disease: collaborative meta-analysis of 3568 inpidual participant data from randomized trials. Lancet. 2009; 373: 1849 - 1860. doi: 10.1016/S0140-6736(09)60503-1
87. Sagar K., Smyth M.R. A comparative bioavailability study of different aspirin formulations using on-line multidimensional chromatography. J Pharm Biomed Anal. 1999; 21 (2): 383 - 92. doi: 10.1016/s0731-7085(99)00177-6.;
88. Рафальский В.В., Крикова А.В. Клиническая фармакология ацетилсалициловой кислоты и особенности лекарственных форм - ключ к эффективному и безопасному применению для профилактики тромбозов. Медицинский совет. 2016; 5: 26 - 33.;
89. Haastrup P.F.,  T.,
T., ![]() D.E. Enteric Coating Can Lead to Reduced Antiplatelet Effect of Low-Dose Acetylsalicylic Acid. Basic & Clinical Pharmacology & Toxicology. 2015; 116: 212 - 5. doi: 10.1111/bcpt.12362.;
D.E. Enteric Coating Can Lead to Reduced Antiplatelet Effect of Low-Dose Acetylsalicylic Acid. Basic & Clinical Pharmacology & Toxicology. 2015; 116: 212 - 5. doi: 10.1111/bcpt.12362.;
90. Rocca B, Fox K, Ajjan RA et al. Antithrombotic therapy and body mass: an expert position paper of the ESC Working Group on Thrombosis. Eur Heart J. 2018; 39(19): 1672 - 86f. doi: 10.1093/eurheartj/ehy066.
91. CAPRIE Steering Committee. A randomized, blinded, trial of clopidogrel versus aspirin in patients at risk of ischemic events (CAPRIE). Lancet. 1996; 348: 1329 - 1339. doi: 10.1016/s0140-6736(96)09457-3
92. Steg PG, Bhatt DL, Simon T, Fox K, Mehta SR, Harrington RA, Held C, Andersson M, Himmelmann A, Ridderstrale W, Leonsson-Zachrisson M, Liu Y, Opolski G, Zateyshchikov D, Ge J, Nicolau JC, Corbalan R, Cornel JH, Widimsky P, Leiter LA, THEMIS Steering Committee and Investigators. Ticagrelor in Patients with Stable Coronary Disease and Diabetes. N Engl J Med 2019; 381: 1309 - 1320
93. Mauri L, Kereiakes DJ, Yeh RW, Driscoll-Shempp P, Cutlip DE, Steg PG, Normand SL, Braunwald E, Wiviott SD, Cohen DJ, Holmes DR Jr, Krucoff MW, Hermiller J, Dauerman HL, Simon DI, Kandzari DE, Garratt KN, Lee DP, Pow TK, Ver Lee P, Rinaldi MJ, Massaro JM; DAPT Study Investigators. Twelve or 30 months of dual antiplatelet therapy after drug-eluting stents. N Engl J Med 2014; 371: 21552166
94. Mega JL, Braunwald E, Wiviott SD, Bassand JP, Bhatt DL, Bode C, Burton P, Cohen M, Cook-Bruns N, Fox KA, Goto S, Murphy SA, Plotnikov AN, Schneider D, Sun X, Verheugt FW, Gibson CM; ATLAS ACS 2TIMI 51 Investigators. Rivaroxaban in patients with a recent acute coronary syndrome. N Engl J Med 2012; 366: 919.
95. Eikelboom JW, Connolly SJ, Bosch J, Dagenais GR, Hart RG, Shestakovska O, Diaz R, Alings M, Lonn EM, Anand SS, Widimsky P, Hori M, Avezum A, Piegas LS, Branch KRH, Probstfield J, Bhatt DL, Zhu J, Liang Y, Maggioni AP, LopezJaramillo P, O'Donnell M, Kakkar AK, Fox KAA, Parkhomenko AN, Ertl G, Stork S, Keltai M, Ryden L, Pogosova N, Dans AL, Lanas F, Commerford PJ, Torp-Pedersen C, Guzik TJ, Verhamme PB, Vinereanu D, Kim JH, Tonkin AM, Lewis BS, Felix C, Yusoff K, Steg PG, Metsarinne KP, Cook Bruns N, Misselwitz F, Chen E, Leong D, Yusuf S; COMPASS Investigators. Rivaroxaban with or without aspirin in stable cardiovascular disease. N Engl J Med 2017; 377: 13191330
96. Bonaca MP, Bhatt DL, Cohen M, Steg PG, Storey RF, Jensen EC, Magnani G, Bansilal S, Fish MP, Im K, Bengtsson O, Oude Ophuis T, Budaj A, Theroux P, Ruda M, Hamm C, Goto S, Spinar J, Nicolau JC, Kiss RG, Murphy SA, Wiviott SD, Held P, Braunwald E, Sabatine MS; PEGASUS-TIMI 54 Steering Committee and Investigators. Long-term use of ticagrelor in patients with prior myocardial infarction. N Engl J Med 2015; 372: 17911800.
97. Bertrand ME, Legrand V, Boland J, Fleck E, Bonnier J, Emmanuelson H, Vrolix M, Missault L, Chierchia S, Casaccia M, Niccoli L, Oto A, White C, WebbPeploe M, Van Belle E, McFadden EP. Randomized multicenter comparison of conventional anticoagulation versus antiplatelet therapy in unplanned and elective coronary stenting. Circulation 1998; 98: 1597 - 1603.
98. Urban P, Macaya C, Rupprecht HJ, Kiemeneij F, Emanuelsson H, Fontanelli A, Pieper M, Wesseling T, Sagnard L. Randomized evaluation of anticoagulation versus antiplatelet therapy after coronary stent implantation in high-risk patients: the multicenter aspirin and ticlopidine trial after intracoronary stenting (MATTIS). Circulation 1998; 98: 2126 - 2132.
99. Valgimigli M, Bueno H, Byrne RA, Collet JP, Costa F, Jeppsson A, Juni P, Kastrati A, Kolh P, Mauri L, Montalescot G, Neumann FJ, Petricevic M, Roffi M, Steg PG, Windecker S, Zamorano JL, Levine GN. 2017 ESC focused update on dual antiplatelet therapy in coronary artery disease developed in collaboration with EACTS: The Task Force for dual antiplatelet therapy in coronary artery disease of the European Society of Cardiology (ESC) and of the European Association for Cardio-Thoracic Surgery (EACTS). Eur Heart J 2018; 39: 213260
100. В.В. Кухарчук, М.В. Ежов, И.В. Сергиенко и др. Атеросклероз и дислипидемии. Диагностика и коррекция нарушений липидного обмена с целью профилактики и лечения атеросклероза. Российские рекомендации, VII пересмотр. 2020; 1 (38): 7 - 42. DOI: 10.34687/2219-8202.JAD.2020.01.0002.
101. Lopes RD, Heizer G, Aronson R, Vora AN, Massaro T, Mehran R, Goodman SG, Windecker S, Darius H, Li J, Averkov O, Bahit MC, Berwanger O, Budaj A, Hijazi Z, Parkhomenko A, Sinnaeve P, Storey RF, Thiele H, Vinereanu D, Granger CB, Alexander JH; AUGUSTUS Investigators. Antithrombotic therapy after acute coronary syndrome or PCI in atrial fibrillation. N Engl J Med 2019; 380: 15091524.
102. Cannon CP, Bhatt DL, Oldgren J, Lip GYH, Ellis SG, Kimura T, Maeng M, Merkely B, Zeymer U, Gropper S, Nordaby M, Kleine E, Harper R, Manassie J, Januzzi JL, Ten Berg JM, Steg PG, Hohnloser SH; RE-DUAL PCI Steering Committee and Investigators. Dual antithrombotic therapy with dabigatran after PCI in atrial fibrillation. N Engl J Med 2017; 377: 15131524.
103. Gibson CM, Mehran R, Bode C, Halperin J, Verheugt FW, Wildgoose P, Birmingham M, Ianus J, Burton P, van Eickels M, Korjian S, Daaboul Y, Lip GY, Cohen M, Husted S, Peterson ED, Fox KA. Prevention of bleeding in patients with atrial fibrillation undergoing PCI. N Engl J Med 2016; 375: 24232434.
104. Giugliano RP, Ruff CT, Braunwald E, Murphy SA, Wiviott SD, Halperin JL, Waldo AL, Ezekowitz MD, Weitz JI, Spinar J, Ruzyllo W, Ruda M, Koretsune Y, Betcher J, Shi M, Grip LT, Patel SP, Patel I, Hanyok JJ, Mercuri M, Antman EM; ENGAGE AF-TIMI 48 Investigators. Edoxaban versus warfarin in patients with atrial fibrillation. N Engl J Med 2013; 369: 20932104.
105. Kirchhof P, Benussi S, Kotecha D, Ahlsson A, Atar D, Casadei B, Castella M, Diener HC, Heidbuchel H, Hendriks J, Hindricks G, Manolis AS, Oldgren J, Popescu BA, Schotten U, Van Putte B, Vardas P. 2016 ESC Guidelines for the management of atrial fibrillation developed in collaboration with EACTS. Eur Heart J 2016; 37: 28932962.
106. Hurlen M, Abdelnoor M, Smith P, Erikssen J, Arnesen H. Warfarin, aspirin, or both after myocardial infarction. N Engl J Med 2002; 347: 969974
107. Budoff MJ, Young R, Burke G, Jeffrey Carr J, Detrano RC, Folsom AR, Kronmal R, Lima JAC, Liu KJ, McClelland RL, Michos E, Post WS, Shea S, Watson KE, Wong ND. Ten-year association of coronary artery calcium with atherosclerotic cardiovascular disease (ASCVD) events: the multi-ethnic study of atherosclerosis (MESA). Eur Heart J. 2018 Jul 1; 39 (25): 2401 - 2408. doi: 10.1093/eurheartj/ehy217. PMID: 29688297; PMCID: PMC6030975.
108. Bhatt DL, Cryer BL, Contant CF, et al. Clopidogrel with or without Omeprazole in Coronary Artery Disease. N Engl J Med. 2010; 363: 1909 - 1917. doi: 10.1056/NEJMoa1007964
109. Kwok C, Shing, Jeevanantham V, Dawn B, Loke YK. No consistent evidence of differential cardiovascular risk amongst proton-pump inhibitors when used with clopidogrel: Meta-analysis. Int J Cardiol. 2012; 167: 965 - 974.
110. Huang B, Huang Y, Li Y, Yao H, Jing X, Huang H, Li J. Adverse Cardiovascular Effects of Concomitant Use of Proton Pump Inhibitors and Clopidogrel in Patients with Coronary Artery Disease: A Systematic Review and Meta-Analysis. Archives of Medical Research. 2012; 43: 212 - 224.
111. Melloni C, Washam JB, Jones WS et al. Conflicting Results Between Randomized Trials and Observational Studies on the Impact of Proton Pump Inhibitors on Cardiovascular Events When Coadministered With Dual Antiplatelet Therapy. Systematic Review. CircCardiovascQual Outcomes. 2015; 8: 47 - 55. doi: 10.1161/CIRCOUTCOMES.114.001177
112. Sehested TSG, Carlson N, Hansen PW, et al. Reduced risk of gastrointestinal bleeding associated with proton pump inhibitor therapy in patients treated with dual antiplatelet therapy after myocardial infarction. EurHeart J. 2019; 40: 1963 - 1970. doi: 10.1093/eurheartj/ehz104
113. Mach F., Baigent C., Catapano A.L. et al. 2019 ESC/EAS Guidelines for the management of dyslipidaemias: lipid modification to reduce cardiovascular risk: The Task Force for the management of dyslipidaemias of the European Society of Cardiology (ESC) and European Atherosclerosis Society (EAS). European Heart Journal, Volume 41, Issue 1, 1 January 2020, Pages 111 - 188, https://doi.org/10.1093/eurheartj/ehz455
114. Blaha MJ, Whelton SP, Al Rifai M, Dardari Z, Shaw LJ, Al-Mallah MH, Matsushita K, Rozanski A, Rumberger JA, Berman DS, Budoff MJ, Miedema MD, Nasir K, Cainzos-Achirica M. Comparing Risk Scores in the Prediction of Coronary and Cardiovascular Deaths: Coronary Artery Calcium Consortium. JACC Cardiovasc Imaging. 2021 Feb; 14 (2): 411 - 421. doi: 10.1016/j.jcmg.2019.12.010. Epub 2020 Jan 15. PMID: 31954640; PMCID: PMC7343587.
115. Van Der Aalst C, Denissen SJAM, Vonder M, et al. ROBINSCA. Risk results from screening for a high cardiovascular disease risk by means of traditional risk factor measurement or coronary artery calcium scoring in the ROBINSCA trial. Eur Heart J. 2020; 41 (suppl_2): 2959. https://doi.org/10.1093/ehjci/ehaa946.2959.
116. Pitt B, Zannad F, Remme WJ et al. The effect of spironolactone on morbidity and mortality in patients with severe heart failure. Randomized Aldactone Evaluation Study Investigators. N Engl J Med. 1999; 341: 709 - 717.
117. Singh J, Elton A, Kwa M. Comparison of various calcium antagonist on vasospastic angina: a systematic review. Open Heart 2023; 10: e002179. doi: 10.1136/openhrt-2022-002179
118. Rossignol P, Girerd N, Bakris G et al. Impact of eplerenone on cardiovascular outcomes in heart failure patients with hypokalaemia. Eur J Heart Fail. 2017; 19: 792 - 799. doi: 10.1002/ejhf.688
119. Ponikowski P, Voors AA, Anker SD et al. 2016 ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure: The Task Force for the diagnosis and treatment of acute and chronic heart failure of the European Society of Cardiology (ESC) Developed with the special contribution of the Heart Failure Association (HFA) of the ESC. Eur Heart J. 2016; 37: 2129 - 2200.
120. Pauly DF, Johnson BD, Anderson RD et al. In women with symptoms of cardiac ischemia, nonobstructive coronary arteries, and microvascular dysfunction, angiotensin-converting enzyme inhibition is associated with improved microvascular function: a double-blind randomized study from the National Heart, Lung and Blood Institute Women's Ischemia Syndrome Evaluation (WISE). Am Heart J. 2011; 162: 678684.
121. Ong P, Athanasiadis A, Sechtem U. Pharmacotherapy for coronary microvascular dysfunction. Eur Heart J Cardiovasc Pharmacother. 2015; 1: 6571.
122. Gimelli A, Pugliese NR, Buechel RR, et al. Myocardial perfusion scintigraphy for risk stratification of patients with coronary artery disease: the AMICO registry. Eur Heart J Cardiovasc Imaging. 2022 Feb 22; 23 (3): 372 - 380. doi: 10.1093/ehjci/jeaa298.
123. Buxton A, Goldberg S, Hirshfeld JW, et al. Refractory ergonovine-induced coronary vasospasm: importance of intracoronary nitroglycerin. Am J Cardiol. 1980; 46: 329334.
124. Otaki Y, Betancur J, Sharir T, et al. 5-Year Prognostic Value of Quantitative Versus Visual MPI in Subtle Perfusion Defects: Results From REFINE SPECT. JACC Cardiovasc Imaging. 2020 Mar; 13(3): 774 - 785. doi: 10.1016/j.jcmg.2019.02.028.
125. Tsuburaya R, Takahashi J, Nakamura A et al. Beneficial effects of long acting nifedipine on coronary vasomotion abnormalities after drug-eluting stent implantation: the NOVEL study. Eur Heart J. 2016; 37: 27132721.
126. Boden WE, O'Rourke RA, Teo KK et al.; COURAGE Trial Research Group. Optimal medical therapy with or without PCI for stable coronary disease. N Engl J Med 2007; 356: 1503 - 1516.
127. BARI Study Group 2D, Frye RL, August P et al. A randomized trial of therapies for type 2 diabetes and coronary artery disease. N Engl J Med 2009; 360: 2503 - 2515.
128. Hueb W, Lopes N, Gersh BJ et al. Ten-year follow-up survival of the Medicine, Angioplasty, or Surgery Study (MASS II): A randomized controlled clinical trial of 3 therapeutic strategies for multivessel coronary artery disease. Circulation 2010; 122: 949 - 957.
129. Yusuf S, Zucker D, Peduzzi P et al. Effect of coronary artery bypass graft surgery on survival: Overview of 10-year results from randomized trials by the Coronary Artery Bypass Graft Surgery Trialists Collaboration. Lancet. 1994; 344: 563 - 570.
130. Bittl JA, He Y, Jacobs AK et al. American College of Cardiology Foundation/American Heart Association Task Force on Practice Guidelines. Bayesian methods affirm the use of percutaneous coronary intervention to improve survival in patients with unprotected left main coronary artery disease. Circulation 2013; 127: 2177 - 2185.
131. Dzavik V, Ghali WA, Norris C, Mitchell LB, Koshal A, Saunders LD, Galbraith PD, Hui W, Faris P, Knudtson ML, Alberta for Provincial Project in Outcome Assessment Coronary Heart Disease Investigators. Long-term survival in 11,661 patients with multivessel coronary artery disease in the era of stenting: A report from the Alberta Provincial Project for Outcome Assessment in Coronary Heart Disease (APPROACH) Investigators. Am Heart J 2001; 142: 119 - 126.
132. Lee PH, Ahn JM, Chang M, Baek S, Yoon SH, Kang SJ, Lee SW, Kim YH, Lee CW, Park SW, Park DW, Park SJ. Left main coronary artery disease: Secular trends in patient characteristics, treatments, and outcomes. J Am Coll Cardiol 2016; 68: 1233 - 1246.
133. Smith PK, Califf RM, Tuttle RH, Shaw LK, Lee KL, Delong ER, Lilly RE, Sketch MH Jr, Peterson ED, Jones RH. Selection of surgical or percutaneous coronary intervention provides differential longevity benefit. Ann Thorac Surg 2006; 82: 1420 - 1428; discussion 1428 - 1429.
134. Hannan EL, Wu C, Walford G, Culliford AT, Gold JP, Smith CR, Higgins RS, Carlson RE, Jones RH. Drug-eluting stents vs. coronary-artery ![]() bypass grafting in multivessel coronary disease. N Engl J Med 2008; 358: 331 - 341.
bypass grafting in multivessel coronary disease. N Engl J Med 2008; 358: 331 - 341.
135. Hannan EL, Samadashvili Z, Cozzens K, Walford G, Jacobs AK, Holmes DR Jr, Stamato NJ, Gold JP, Sharma S, Venditti FJ, Powell T, King SB III. Comparative outcomes for patients who do and do not undergo percutaneous coronary intervention for stable coronary artery disease in New York. Circulation 2012; 125: 1870 - 1879.
136. Caracciolo EA, Davis KB, Sopko G, Kaiser GC, Corley SD, Schaff H, Taylor HA, Chaitman BR. Comparison of surgical and medical group survival in patients with left main equivalent coronary artery disease. Long-term CASS experience. Circulation 1995; 91: 2335 - 2344.
137. Chaitman BR, Hardison RM, Adler D, Gebhart S, Grogan M, Ocampo S, Sopko G, Ramires JA, Schneider D, Frye RL; Bypass Angioplasty Revascularization Investigation 2 Diabetes Study G. The Bypass Angioplasty Revascularization Investigation 2 Diabetes randomized trial of different treatment strategies in type 2 diabetes mellitus with stable ischemic heart disease: Impact of treatment strategy on cardiac mortality and myocardial infarction. Circulation 2009; 120: 2529 - 2540. ![]()
138. Passamani E, Davis KB, Gillespie MJ, Killip T. A randomized trial of coronary artery bypass surgery. Survival of patients with a low ejection fraction. N Engl J Med 1985; 312: 1665 - 1671.
139. Velazquez EJ, Lee KL, Deja MA, Jain A, Sopko G, Marchenko A, Ali IS, Pohost G, Gradinac S, Abraham WT, Yii M, Prabhakaran D, Szwed H, Ferrazzi P, Petrie MC, O'Connor CM, Panchavinnin P, She L, Bonow RO, Rankin GR, Jones RH, Rouleau JL; STICH Investigators. Coronary-artery bypass surgery in patients with left ventricular dysfunction. N Engl J Med 2011; 364: 1607 - 1616.
140. Jones RH, Kesler K, Phillips HR III, Mark DB, Smith PK, Nelson CL, Newman MF, Reves JG, Anderson RW, Califf RM. Long-term survival benefits of coronary artery bypass grafting and percutaneous transluminal angioplasty in patients with coronary artery disease. J Thorac Cardiovasc Surg 1996; 111: 1013 - 1025.
141. Baker DW, Jones R, Hodges J, Massie BM, Konstam MA, Rose EA. Management of heart failure. III. The role of revascularization in the treatment of patients with moderate or severe left ventricular systolic dysfunction. JAMA 1994; 272: 1528 - 1534.
142. Velazquez EJ, Lee KL, Jones RH, Al-Khalidi HR, Hill JA, Panza JA, Michler RE, Bonow RO, Doenst T, Petrie MC, Oh JK, She L, Moore VL, Desvigne-Nickens P, Sopko G, Rouleau JL; STICHES Investigators. Coronary-artery bypass surgery in patients with ischemic cardiomyopathy. N Engl J Med 2016; 374: 1511 - 1520.
143. Panza JA, Velazquez EJ, She L, Smith PK, Nicolau JC, Favaloro RR, Gradinac S, Chrzanowski L, Prabhakaran D, Howlett JG, Jasinski M, Hill JA, Szwed H, Larbalestier R, Desvigne-Nickens P, Jones RH, Lee KL, Rouleau JL. Extent of coronary and myocardial disease and benefit from surgical revascularization in ischemic LV dysfunction [Corrected]. J Am Coll Cardiol 2014; 64: 553 - 561.
144. Petrie MC, Jhund PS, She L, Adlbrecht C, Doenst T, Panza JA, Hill JA, Lee KL, Rouleau JL, Prior DL, Ali IS, Maddury J, Golba KS, White HD, Carson P, Chrzanowski L, Romanov A, Miller AB, Velazquez EJ, STICH Trial Investigators. Ten-year outcomes after coronary artery bypass grafting according to age in patients with heart failure and left ventricular systolic dysfunction: An analysis of the extended follow-up of the STICH trial (Surgical Treatment for Ischemic Heart Failure). Circulation 2016; 134: 1314 - 1324.
145. Shaw LJ, Berman DS, Maron DJ, Mancini GB, Hayes SW, Hartigan PM, Weintraub WS, O'Rourke RA, Dada M, Spertus JA, Chaitman BR, Friedman J, Slomka P, Heller GV, Germano G, Gosselin G, Berger P, Kostuk WJ, Schwartz RG, Knudtson M, Veledar E, Bates ER, McCallister B, Teo KK, Boden WE; COURAGE Investigators. Optimal medical therapy with or without percutaneous coronary intervention to reduce ischemic burden: Results from the Clinical Outcomes Utilizing Revascularization and Aggressive Drug Evaluation (COURAGE) trial nuclear substudy. Circulation 2008; 117(10): 1283 - 1291.
146. Hachamovitch R, Hayes SW, Friedman JD, Cohen I, Berman DS. Comparison of the short-term survival benefit associated with revascularization compared with medical therapy in patients with no prior coronary artery disease undergoing stress myocardial perfusion single photon emission computed tomography. Circulation 2003; 107: 2900 - 2907.
147. Gada H, Kirtane AJ, Kereiakes DJ, Bangalore S, Moses JW, Genereux P, Mehran R, Dangas GD, Leon MB, Stone GW. Meta-analysis of trials on mortality after percutaneous coronary intervention compared with medical therapy in patients ![]() with stable coronary heart disease and objective evidence of myocardial ischemia. Am J Cardiol 2015; 115: 1194 - 1199.
with stable coronary heart disease and objective evidence of myocardial ischemia. Am J Cardiol 2015; 115: 1194 - 1199.
148. Stergiopoulos K, Boden WE, Hartigan P, Mobius-Winkler S, Hambrecht R, Hueb W, Hardison RM, Abbott JD, Brown DL. Percutaneous coronary intervention outcomes in patients with stable obstructive coronary artery disease and myocardial ischemia: A collaborative meta-analysis of contemporary randomized clinical trials. JAMA Intern Med 2014; 174: 232 - 240.
149. Nishigaki K, Yamazaki T, Kitabatake A, Yamaguchi T, Kanmatsuse K, Kodama I, Takekoshi N, Tomoike H, Hori M, Matsuzaki M, Takeshita A, Shimbo T, Fujiwara H; Japanese Stable Angina Pectoris Study Investigators. Percutaneous coronary intervention plus medical therapy reduces the incidence of acute coronary syndrome more effectively than initial medical therapy only among patients with low-risk coronary artery disease a randomized, comparative, multicenter study. JACC Cardiovasc Interv 2008; 1: 469 - 479.
150. Al-Lamee R, Thompson D, Dehbi HM, Sen S, Tang K, Davies J, Keeble T, Mielewczik M, Kaprielian R, Malik IS, Nijjer SS, Petraco R, Cook C, Ahmad Y, Howard J, Baker C, Sharp A, Gerber R, Talwar S, Assomull R, Mayet J, Wensel R, Collier D, Shun-Shin M, Thom SA, Davies JE, Francis DP, ORBITA Investigators. Percutaneous coronary intervention in stable angina (ORBITA): A double-blind, randomised controlled trial. Lancet 2018; 391: 31 - 40
151. Katritsis DG, Ioannidis JP. Percutaneous coronary intervention versus conservative therapy in nonacute coronary artery disease: A meta-analysis. Circulation 2005; 111: 2906 - 2912.
152. Schomig A, Mehilli J, de Waha A, Seyfarth M, Pache J, Kastrati A. A meta-analysis of 17 randomized trials of a percutaneous coronary intervention-based strategy in patients with stable coronary artery disease. J Am Coll Cardiol 2008; 52: 894 - 904.
153. Trikalinos TA, Alsheikh-Ali AA, Tatsioni A, Nallamothu BK, Kent DM. Percutaneous coronary interventions for non-acute coronary artery disease: A quantitative 20-year synopsis and a network meta-analysis. Lancet 2009; 373: 911 - 918.
154. Bangalore S, Pursnani S, Kumar S, Bagos PG. Percutaneous coronary intervention versus optimal medical therapy for prevention of spontaneous myocardial infarction in subjects with stable ischemic heart disease. Circulation 2013; 127: 769 - 781.
155. Pursnani S, Korley F, Gopaul R, Kanade P, Chandra N, Shaw RE, Bangalore S. Percutaneous coronary intervention versus optimal medical therapy in stable coronary artery disease: A systematic review and meta-analysis of randomized clinical trials. Circ Cardiovasc Interv 2012; 5: 476 - 490.
156. Thomas S, Gokhale R, Boden WE, Devereaux PJ. A meta-analysis of randomized controlled trials comparing percutaneous coronary intervention with medical therapy in stable angina pectoris. Can J Cardiol 2013; 29: 472 - 482.
157. DeBruyne B, Fearon WF, Pijls NH, Barbato E, Tonino P, Piroth Z, Jagic N, Mobius-Winckler S, Rioufol G, Witt N, Kala P, MacCarthy P, Engstrom T, Oldroyd K, Mavromatis K, Manoharan G, Verlee P, Frobert O, Curzen N, Johnson JB, Limacher A, Nuesch E, Juni P; FAME-2 Trial Investigators. Fractional flow reserve-guided PCI for stable coronary artery disease. N Engl J Med 2014; 371: 1208 - 1217.
158. Ciampi Q., Zagatina A., Cortigiani L. et al. on behalf of the Stress Echo 2020 Study Group of the Italian Society of Echocardiography and Cardiovascular Imaging (SIECVI). Prognostic value of stress echocardiography assessed by the ABCDE protocol.//European Heart Journal, 2021, 00, 1 - 11, ehab493, https://doi.org/10.1093/eurheartj/ehab493.
159. Witberg G, Regev E, Chen S et al. The prognostic effects of coronary disease severity and completeness of revascularization on mortality in patients undergoing transcatheter aortic valve replacement. JACC Cardiovasc Interv. 2017; 10: 1428 - 1435.
160. Chakravarty T, Sharma R, Abramowitz Y, et al. Outcomes in patients with transcatheter aortic valve replacement and left main stenting: the TAVR-LM registry. J Am Coll Cardiol. 2016; 67: 951 - 960.
161. Kaikita K, Ogawa H. [Guidelines for Diagnosis and Treatment of Patients with Vasospastic Angina (Coronary Spastic Angina) (Revised Version 2013). Nihon Rinsho. 2016 Aug; 74 Suppl 6: 54 - 7. Japanese. PubMed PMID: 30540370.
162. Tanabe Y, Itoh E, Suzuki K, Ito M, Hosaka Y, Nakagawa I, et al. Limited role of coronary angioplasty and stenting in coronary spastic angina with organic stenosis. J Am Coll Cardiol 2002; 39: 1120 - 1126.
163. Corcos T, David PR, Bourassa MG, Val PG, Robert J, Mata LA, et al. Percutaneous transluminal coronary angioplasty for the treatment of variant angina. J Am Coll Cardiol 1985; 5: 1046 - 1054.
164. Bertrand ME, LaBlanche JM, Thieuleux FA, Fourrier JL, Traisnel G, Asseman P. Comparative results of percutaneous transluminal coronary angioplasty in patients. J Am Coll Cardiol 1986; 8: 504 - 508.
165. Prinzmetal M, Ekmekci A, Kennamer R, Kwoczynski JK, Shubin H, Toyoshima H. Variantform of angina pectoris, previously undelineated syndrome. JAMA 1960; 174: 1794 - 1800.
166. MacAlpin RN. Relation of coronary arterial spasm to sites of organic stenosis. Am J Cardiol 1980; 46: 143 - 153.
167. Jeremias A, Kaul S, Rosengart TK, Gruberg L, Brown DL. The impact of revascularization on mortality in patients with nonacute coronary artery disease. Am J Med 2009; 122: 152 - 161.
168. Aziz O, Rao C, Panesar SS, Jones C, Morris S, Darzi A, Athanasiou T. Meta-analysis of minimally invasive internal thoracic artery bypass versus percutaneous revascularisation for isolated lesions of the left anterior descending artery. BMJ 2007; 334: 617.
169. Kapoor JR, Gienger AL, Ardehali R, Varghese R, Perez MV, Sundaram V, McDonald KM, Owens DK, Hlatky MA, Bravata DM. Isolated disease of the proximal left anterior descending artery comparing the effectiveness of percutaneous coronary interventions and coronary artery bypass surgery. JACC Cardiovasc Interv 2008; 1: 483 - 491.
170. Blazek S, Holzhey D, Jungert C, Borger MA, Fuernau G, Desch S, Eitel I, de Waha S, Lurz P, Schuler G, Mohr FW, Thiele H. Comparison of bare-metal stenting with minimally invasive bypass surgery for stenosis of the left anterior descending coronary artery: 10-year follow-up of a randomized trial. JACC Cardiovasc Interv 2013; 6: 20 - 26.
171. Hannan EL, Zhong Y, Walford G, Holmes DR Jr, Venditti FJ, Berger PB, Jacobs AK, Stamato NJ, Curtis JP, Sharma S, King SB III. Coronary artery bypass graft surgery versus drug-eluting stents for patients with isolated proximal left anterior descending disease. J Am Coll Cardiol 2014; 64: 2717 - 2126.
172. Blazek S, Rossbach C, Borger MA, Fuernau G, Desch S, Eitel I, Stiermaier T, Lurz P, Holzhey D, Schuler G, Mohr FW, Thiele H. Comparison of sirolimus-eluting stenting with minimally invasive bypass surgery for stenosis of the left anterior descending coronary artery: 7-year follow-up of a randomized trial. JACC Cardiovasc Interv 2015; 8: 30 - 38.
173. Thiele H, Neumann-Schniedewind P, Jacobs S, Boudriot E, Walther T, Mohr FW, Schuler G, Falk V. Randomized comparison of minimally invasive direct coronary artery bypass surgery versus sirolimus-eluting stenting in isolated proximal left anterior descending coronary artery stenosis. J Am Coll Cardiol 2009; 53: 2324 - 2331.
174. Capodanno D, Stone GW, Morice MC, Bass TA, Tamburino C. Percutaneous coronary intervention versus coronary artery bypass graft surgery in left main coronary artery disease: A meta-analysis of randomized clinical data. J Am Coll Cardiol 2011; 58: 1426 - 1432.
175. Giacoppo D, Colleran R, Cassese S, Frangieh AH, Wiebe J, Joner M, Schunkert H, Kastrati A, Byrne RA. Percutaneous coronary intervention vs coronary artery bypass grafting in patients with left main coronary artery stenosis: A systematic review and meta-analysis. JAMA Cardiol 2017; 2: 1079 - 1088.
176. Serruys PW, Morice MC, Kappetein AP, Colombo A, Holmes DR, Mack MJ, Stahle E, Feldman TE, van den Brand M, Bass EJ, Van Dyck N, Leadley K, Dawkins KD, Mohr FW; SYNTAX Investigators S. Percutaneous coronary intervention versus coronary-artery bypass grafting for severe coronary artery disease. N Engl J Med 2009; 360: 961 - 972.
177. Park SJ, Ahn JM, Kim YH, Park DW, Yun SC, Lee JY, Kang SJ, Lee SW, Lee CW, Park SW, Choo SJ, Chung CH, Lee JW, Cohen DJ, Yeung AC, Hur SH, Seung KB, Ahn TH, Kwon HM, Lim DS, Rha SW, Jeong MH, Lee BK, Tresukosol D, Fu GS, Ong TK; BEST Trial Investigators. Trial of everolimus-eluting stents or bypass surgery for coronary disease. N Engl J Med 2015; 372: 1204 - 1212.
178. Chang M, Ahn JM, Lee CW, Cavalcante R, Sotomi Y, Onuma Y, Tenekecioglu E, Han M, Park DW, Kang SJ, Lee SW, Kim YH, Park SW, Serruys PW, Park SJ. Long-term mortality after coronary revascularization in nondiabetic patients with multivessel disease. J Am Coll Cardiol 2016; 68: 29 - 36
179. Head SJ, Davierwala PM, Serruys PW, et al. Coronary artery bypass grafting vs. percutaneous coronary intervention for patients with three-vessel disease: Final five-year follow-up of the SYNTAX trial. Eur Heart J. 2014; 35: 2821 - 2830.
180. Hakeem A, Garg N, Bhatti S, Rajpurohit N, Ahmed Z, Uretsky BF. Effectiveness of percutaneous coronary intervention with drug-eluting stents compared with bypass surgery in diabetics with multivessel coronary disease: Comprehensive systematic review and meta-analysis of randomized clinical data. J Am Heart Assoc 2013; 2: e000354.
181. Herbison P, Wong CK. Has the difference in mortality between percutaneous coronary intervention and coronary artery bypass grafting in people with heart disease and diabetes changed over the years? A systematic review and meta-regression. BMJ Open 2015; 5: e010055.
182. Kamalesh M, Sharp TG, Tang XC, Shunk K, Ward HB, Walsh J, King S III, Colling C, Moritz T, Stroupe K, Reda D; CARDS Investigators VA. Percutaneous coronary intervention versus coronary bypass surgery in United States veterans with diabetes. J Am Coll Cardiol 2013; 61: 808 - 816.
183. Kappetein AP, Head SJ, Morice MC, Banning AP, Serruys PW, Mohr FW, Dawkins KD, Mack MJ, Investigators S. Treatment of complex coronary artery disease in patients with diabetes: 5-year results comparing outcomes of bypass surgery and percutaneous coronary intervention in the SYNTAX trial. Eur J Cardiothorac Surg 2013; 43: 1006 - 1013.
184. Kapur A, Hall RJ, Malik IS, Qureshi AC, Butts J, de Belder M, Baumbach A, Angelini G, de Belder A, Oldroyd KG, Flather M, Roughton M, Nihoyannopoulos P, Bagger JP, Morgan K, Beatt KJ. Randomized comparison of percutaneous coronary intervention with coronary artery bypass grafting in diabetic patients. 1-year results of the CARDia (Coronary Artery Revascularization in Diabetes) trial. J Am Coll Cardiol 2010; 55: 432 - 440.
185. Koskinas KC, Siontis GC, Piccolo R, Franzone A, Haynes A, Rat-Wirtzler J, Silber S, Serruys PW, Pilgrim T, Raber L, Heg D, Juni P, Windecker S. Impact of diabetic status on outcomes after revascularization with drug-eluting stents in relation to coronary artery disease complexity: Patient-level pooled analysis of 6081 patients. Circ Cardiovasc Interv 2016; 9: e003255.
186. Windecker S, Stortecky S, Stefanini GG, et al. Revascularisation versus medical treatment in patients with stable coronary artery disease: Network meta-analysis. BMJ. 2014; 348: g3859.
187. Bonaa KH, Mannsverk J, Wiseth R et al. Drug-eluting or bare-metal stents for coronary artery disease. N Engl J Med. 2016; 375: 1242 - 1252.
188. Palmerini T, Benedetto U, Biondi-Zoccai G et al. Long-term safety of drug-eluting and bare-metal stents: Evidence from a comprehensive network meta-analysis. J Am Coll Cardiol. 2015; 65: 2496 - 2507.
189. Stefanini GG, Byrne RA, Windecker S. State of the art: coronary artery stent - past, present and future. EuroIntervention. 2017; 13(6): 706 - 716. doi: 10.4244/EIJ-D-17-00557
190. Sabate M, Windecker S, Iniguez A et al. Everolimus-eluting bioresorbable stent vs. durable polymer everolimus-eluting metallic stent in patients with ST-segment elevation myocardial infarction: Results of the randomized ABSORB ST-segment elevation myocardial infarction-TROFI II trial. Eur Heart J. 2016; 37: 229 - 240. doi: 10.1093/eurheartj/ehv500
191. Cassese S, Byrne RA, Ndrepepa G et al. Everolimus-eluting bioresorbable vascular scaffolds versus everolimus-eluting metallic stents: A meta-analysis of randomized controlled trials. Lancet. 2016; 387: 537 - 544. doi: 10.1016/S0140-6736(15)00979-4
192. Cassese S, Byrne RA, Juni P, et al. Midterm clinical outcomes with everolimus-eluting bioresorbable scaffolds versus everolimus-eluting metallic stents for percutaneous coronary interventions: A meta-analysis of randomized trials. EuroIntervention. 2018; 13: 1565 - 1573. doi: 10.4244/EIJ-D-17-00492
193. Valgimigli M, Gagnor A, Calabro P et al. Radial versus femoral access in patients with acute coronary syndromes undergoing invasive management: A randomized multicentre trial. Lancet. 2015; 385: 2465 - 2476. doi: 10.1016/S0140-6736(15)60292-6
194. Jolly SS, Yusuf S, Cairns J, et al. Radial versus femoral access for coronary angiography and intervention in patients with acute coronary syndromes (RIVAL): A randomized, parallel group, multicentre trial. Lancet. 2011; 377: 1409 - 1420.
195. Ferrante G, Rao SV, Juni P, et al. Radial versus femoral access for coronary interventions across the entire spectrum of patients with coronary artery disease: A meta-analysis of randomized trials. JACC Cardiovasc Interv. 2016; 9: 1419 - 1434. doi: 10.1016/j.jcin.2016.04.014
196. Neumann FJ, Sousa-Uva M, Ahlsson A et al. 2018 ESC/EACTS Guidelines on myocardial revascularization. Eur Heart J. 2019 Jan 7; 40(2): 87 - 165. doi: 10.1093/eurheartj/ehy394
197. Gaudino M, Angelini G D, Antoniades C et al. Off-Pump Coronary Artery Bypass Grafting: 30 Years of Debate. J Am Heart Assoc. 2018; 7(16): e009934. doi: 10.1161/JAHA.118.009934
198. Melby SJ, Saint LL, Balsara K et al. Complete coronary revascularization improves survival in octogenarians. Ann Thorac Surg. 2016; 102: 505 - 511.
199. Taggart DP, Altman DG, Gray AM et al. Randomized trial of bilateral versus single internal-thoracic-artery grafts. N Engl J Med. 2016; 375: 2540 - 2549. doi: 10.1056/NEJMoa1610021
200. Gaudino M, Tranbaugh R, Fremes S. Bilateral versus single internal thoracic artery grafts. N Engl J Med. 2017; 376: e37. doi: 10.1056/NEJMc1703358
201. Gaudino M, Benedetto U, Fremes S, et al. Radial-artery or saphenous-vein grafts in coronary-artery bypass surgery. N Engl J Med. 2018; 378: 2069 - 2077. doi: 10.1056/NEJMoa1716026
202. Arora RR, Chou TM, Jain D, et al. Effects of enhanced external counter pulsation on Health-Related Quality of Life continue 12 months after treatment: a sub study of the Multicenter Study of Enhanced External Counter pulsation. J Investig Med. 2002; 50: 25 - 32.
203. Zipes DP, Svorkdal N, Berman D, et al. Spinal cord stimulation therapy for patients with refractory angina who are not candidates for revascularization. Neuromodulation. 2012; 15: 550 - 558.
204. Henry TD, Losordo DW, Traverse JH et al. Autologous CD34+ cell therapy improves exercise capacity, angina frequency and reduces mortality in no-option refractory angina: a patient-level pooled analysis of randomized double-blinded trials. Eur Heart J. 2018; 39: 2208 - 2216.
205. Lyamina N.P., Spirina G.K., Glazachev O.S. Hypoxic conditioning in rehabilitation and secondary prevention programs in cardiac patients with multymorbidity: a review. Bulletin of Rehabilitation Medicine. 2022. Т. 21. N 5. С. 78 - 86 DOI: 10.38025/2078-1962-2022-21-5-78-86
206. Briones E, Lacalle JR, Marin-Leon I, Rueda JR. Transmyocardial laser revascularization versus medical therapy for refractory angina. Cochrane Database Syst Rev. 2015; 2: CD003712.
207. HM Dalal, P Doherty, RS Taylor. Cardiac rehabilitation. BMJ 2015; 351: h5000 doi: 10.1136/bmj.h5000
208. Taylor RS, Brown A, Ibrahim S et al. Exercise-based rehabilitation for patients with coronary heart disease: systematic review and meta-analysis of randomized controlled trials. Am J Med. 2004; 116: 682 - 692. doi: 10.1016/j.amjmed.2004.01.009
209. Clark AM, Hurtling L, Vandermeer B, McAlister FA. Meta-analysis: secondary prevention programs for patients with coronary artery disease. Ann Intern Med. 2005; 143: 659 - 672.
210. Постановление Правительства РФ от 16.05.2019 N 607 "О внесении изменений в Правила признания лица инвалидом".
211. Taylor RS, Unal B, Critchley JA, Capewell S. Mortality reductions in patients receiving exercise-based cardiac rehabilitation: how much can be attributed to cardiovascular risk factor improvements? Eur J Cardiovasc Prev Rehabil. 2006; 13: 369 - 374.
212. Ciampi Q., Zagatina A., Cortigiani L., Gaibazzi N., Daros C.B., Zhuravskaya N., Wierzbowska-Drabik K., Kasprzak J.D., Pretto J.L., D"Andrea A., Djordjevic-Dikic A., Monte I., Simova I., Boshchenko A., Citro R., Amor M., Merlo P.M., Dodi C., Rigo F., Gligorova S., Dekleva M., Severino S., Lattanzi F., Scali M.C., Vrublevsky A., Torres M.A.R., Salustri A., Rodriguez-Zanella H., Costantino F.M., Varga A., Bossone E., Colonna P., Nes M.D., Paterni M., Carpeggiani C., Lowenstein J., Gregori D., Picano E. and on behalf of the Stress Echo 2020 Study Group of the Italian Society of Echocardiography and Cardiovascular Imaging. Functional, Anatomical, and Prognostic Correlates of Coronary Flow Velocity Reserve During Stress Echocardiography//J Am Coll Cardiol 2019; 74(18): 2278 - 2291 https://doi.org/10.1016/j.jacc.2019.08.1046.
213. Aldcroft SA, Taylor NF, Blackstock FC, O"Halloran PD. Psychoeducational rehabilitation for health behavior change in coronary artery disease: a systematic review of controlled trials. J Cardiopulm Rehabil Prev. 2011; 31: 273 - 281.
214. Cantoni V, Green R, Acampa W, et al. Diagnostic performance of myocardial perfusion imaging with conventional and CZT single-photon emission computed tomography in detecting coronary artery disease: A meta-analysis. J Nucl Cardiol. 2021 Apr; 28(2): 698 - 715. doi: 10.1007/s12350-019-01747-3.
215. Janssen V, De Gucht V, Dusseldorp E, Maes S. Lifestyle modification programmes for patients with coronary heart disease: a systematic review and meta-analysis of randomized controlled trials. Eur J Prev Cardiol. 2013; 20: 620 - 640.
216. Danad I, Raijmakers PG, Driessen RS, et al. Comparison of Coronary CT Angiography, SPECT, PET, and Hybrid Imaging for Diagnosis of Ischemic Heart Disease Determined by Fractional Flow Reserve. JAMA Cardiol. 2017 Oct 1; 2(10): 1100 - 1107. doi: 10.1001/jamacardio.2017.2471.
217. DISCHARGE Trial Group. Comparative effectiveness of initial computed tomography and invasive coronary angiography in women and men with stable chest pain and suspected coronary artery disease: multicentre randomised trial. BMJ. 2022 Oct 19; 379: e071133. doi: 10.1136/bmj-2022-071133.
218. SCOT-HEART Investigators; Newby DE, Adamson PD, Berry C, et al. Coronary CT Angiography and 5-Year Risk of Myocardial Infarction. N Engl J Med. 2018 Sep 6; 379(10): 924 - 933. doi: 10.1056/NEJMoa1805971.
219. Rauch B, Davos CH, Doherty P, et al. The prognostic effect of cardiac rehabilitation in the era of acute revascularization and statin therapy: A systematic review and meta-analysis of randomized and non-randomized studies - The Cardiac Rehabilitation Outcome Study (CROS). Eur J Prev Cardiol 2016; 23: 1914 - 1939. doi: 10.1177/2047487316671181
220. Douglas PS, Hoffmann U, Patel MR et al. PROMISE Investigators. Outcomes of anatomical versus functional testing for coronary artery disease. N Engl J Med. 2015 Apr 2; 372(14): 1291 - 300. doi: 10.1056/NEJMoa1415516.
221. Scali M.A., Zagatina A., Ciampi Q., Cortigiani L., D"Andrea A., Djordjevic-Dikic A., Merlo P.M., Lattanzi F., Simova I., Monte I., Dodi C., Kasprzak J.D., Galderisi M., Boshchenko A., Rigo F., Varga A., Dekleva M., Re F., PrettoM., Zhuravaskaya N., Wierzbowska-Drabik K., Coviello K., Citro R., Colonna P., Carpeggiani C., Picano E.; On behalf of the Stress Echo 2020 study group of the Italian Society of Cardiovascular Imaging. The Functional Meaning of B-profile During Stress Lung Ultrasound JACC: Cardiovascular Imaging, 2019, 12(5), 928 - 930. https://doi.org/10.1016/j.jcmg.2018.10.017.
222. Cheng W, Zhang Z, Cheng W, Yang C, Diao L, Liu W. Associations of leisure-time physical activity with cardiovascular mortality: A systematic review and meta-analysis of 44 prospective cohort studies. Eur J Prev Cardiol. 2018; 25: 1864 - 1872.
223. Gupta K, Kakar TS, Gupta A, Singh A, et al. Role of left ventricle deformation analysis in stress echocardiography for significant coronary artery disease detection: A diagnostic study meta-analysis. Echocardiography. 2019 Jun; 36(6): 1084 - 1094. doi: 10.1111/echo.14365.
224. Johnson TW, ![]() L, di Mario C et al. Clinical use of intracoronary imaging. Part 2: acute coronary syndromes, ambiguous coronary angiography findings, and guiding interventional decision-making: an expert consensus document of the European Association of Percutaneous Cardiovascular Interventions. Eur Heart J. 2019 Aug 14; 40(31): 2566 - 2584. doi: 10.1093/eurheartj/ehz332. PMID: 31112213.
L, di Mario C et al. Clinical use of intracoronary imaging. Part 2: acute coronary syndromes, ambiguous coronary angiography findings, and guiding interventional decision-making: an expert consensus document of the European Association of Percutaneous Cardiovascular Interventions. Eur Heart J. 2019 Aug 14; 40(31): 2566 - 2584. doi: 10.1093/eurheartj/ehz332. PMID: 31112213.
225. Wood DA, Kotseva K, Connolly S, et al. Nurse-coordinated multidisciplinary, family-based cardiovascular disease prevention programme (EUROACTION) for patients with coronary heart disease and asymptomatic inpiduals at high risk of cardiovascular disease: a paired, cluster-randomized controlled trial. Lancet. 2008; 371: 1999 - 2012. doi: 10.1016/S0140-6736(08)60868-5
226. Slater DK, Hlatky MA, Mark DB, et al. Outcome in suspected acute myocardial infarction with normal or minimally abnormal admission electrocardiographic findings. Am J Cardiol. 1987 Oct 1; 60(10): 766 - 770. doi: 10.1016/0002-9149(87)91020-4
227. Lev EI, Battler A, Behar S, Porter A, Haim M et al. Frequency, characteristics and outcome of patients hospitalized with acute coronary syndromes with undetermined electrocardiographic patterns. Am J Cardiol. 2003 Jan 15; 91(2): 224 - 227. doi: 10.1016/s0002-9149(02)03111-9
228. Rahimi K, Watzlawek S, Thiele H et al. Incidence, time course, and predictors of early malignant ventricular arrhythmias after non-ST-segment elevation myocardial infarction in patients with early invasive treatment. Eur Heart J. 2006; 27: 1706 - 1711. doi: 10.1093/eurheartj/ehl100
229. Piccini JP, White JA, Mehta RH, et al. Sustained ventricular tachycardia and ventricular fibrillation complicating non-ST-segment-elevation acute coronary syndromes. Circulation. 2012; 126: 41 - 49. doi: 10.1161/CIRCULATIONAHA.111.071860.
230. Takx RA, Blomberg BA, El Aidi H, et al. Diagnostic accuracy of stress myocardial perfusion imaging compared to invasive coronary angiography with fractional flow reserve meta-analysis. Circ Cardiovasc Imaging. 2015; 8(1): e002666. doi: 10.1161/CIRCIMAGING.114.002666
231. Danad I, Szymonifka J, Twisk JWR, et al. Diagnostic performance of cardiac imaging methods to diagnose ischaemia-causing coronary artery disease when directly compared with fractional flow reserve as a reference standard: a meta-analysis. Eur Heart J. 2017; 38(13): 991 - 998. doi: 10.1093/eurheartj/ehw095
232. Abdelmoneim SS, Dhoble A, Bernier M, et al. Quantitative myocardial contrast echocardiography during pharmacological stress for diagnosis of coronary artery disease: a systematic review and meta-analysis of diagnostic accuracy studies. Eur J Echocardiogr. 2009; 10(7): 813 - 825. doi: 10.1093/ejechocard/jep084
233. Mowatt G, Brazzelli M, Gemmell H, et al. Systematic review of the prognostic effectiveness of SPECT myocardial perfusion scintigraphy in patients with suspected or known coronary artery disease and following myocardial infarction. Nucl Med Commun. 2005; 26(3): 217 - 229. doi: 10.1097/00006231-200503000-00006
234. Lawton JS, Tamis-Holland JE, Bangalore S, Bates ER, Beckie TM, Bischoff JM, Bittl JA, Cohen MG, DiMaio JM, Don CW, Fremes SE, Gaudino MF, Goldberger ZD, Grant MC, Jaswal JB, Kurlansky PA, Mehran R, Metkus TS Jr, Nnacheta LC, Rao SV, Sellke FW, Sharma G, Yong CM, Zwischenberger BA. 2021 ACC/AHA/SCAI Guideline for Coronary Artery Revascularization: Executive Summary: A Report of the American College of Cardiology/American Heart Association Joint Committee on Clinical Practice Guidelines. Circulation. 2022 Jan 18; 145(3): e4 - e17. doi: 10.1161/CIR.0000000000001039. Epub 2021 Dec 9. Erratum in: Circulation. 2022 Mar 15; 145(11): e771. PMID: 34882436.
235. Koo BK, Hu X, Kang J, Zhang J, Jiang J, Hahn JY, Nam CW, Doh JH, Lee BK, Kim W, Huang J, Jiang F, Zhou H, Chen P, Tang L, Jiang W, Chen X, He W, Ahn SG, Yoon MH, Kim U, Lee JM, Hwang D, Ki YJ, Shin ES, Kim HS, Tahk SJ, Wang J; FLAVOUR Investigators. Fractional Flow Reserve or Intravascular Ultrasonography to Guide PCI. N Engl J Med. 2022 Sep 1; 387(9): 779 - 789. doi: 10.1056/NEJMoa2201546. PMID: 36053504.
236. Васюк Ю.А., Г.Е. Гендлин, Е.И. Емелина, Е.Ю. Шупенина и др. Согласованное мнение Российских экспертов по профилактике, диагностике и лечению сердечно-сосудистой токсичности противоопухолевой терапии. Российский кардиологический журнал. 2021; 26(9): 4703]. https://doi.org/10.15829/1560-4071-2021-4703; 2022 ESC Guidelines on cardio-oncology European Heart Journal; 2022-doi: 10.1093/eurheart/ehac244.
237. Heidenreich PA, McDonald KM, Hastie T, Fadel B, Hagan V, Lee BK, Hlatky MA. Meta-analysis of trials comparing beta-blockers, calcium antagonists, and nitrates for stable angina. JAMA 1999; 281: 1927 - 1936.
238. Wei J, Wu T, Yang Q, Chen M, Ni J, Huang D. Nitrates for stable angina: a systematic review and meta-analysis of randomized clinical trials. Int J Cardiol 2011; 146: 4 - 12.
239. Badran HM, Ibrahim WA, Faheem N, Yassin R, Alashkar T, Yacoub M. Provocation of left ventricular outflow tract obstruction using nitrate inhalation in hypertrophic cardiomyopathy: relation to electromechanical delay. Glob Cardiol Sci Pract 2015; 2015: 15.
240. Webb DJ, Muirhead GJ, Wulff M, Sutton JA, Levi R, Dinsmore WW. Sildenafil citrate potentiates the hypotensive effects of nitric oxide donor drugs in male patients with stable angina. J Am Coll Cardiol 2000; 36: 25 - 31.
241. Doring G. Antianginal and anti-ischemic efficacy of nicorandil in comparison with isosorbide-5-mononitrate and isosorbide dinitrate: results from two multicenter, double-blind, randomized studies with stable coronary heart disease patients. J Cardiovasc Pharmacol 1992; 20: S74 - S81.
242. Di Somma S, Liguori V, Petitto M, Carotenuto A, Bokor D, de Divitiis O, de Divitiis M. A double-blind comparison of nicorandil and metoprolol in stable effort angina pectoris. Cardiovasc Drugs Ther 1993; 7: 119 - 123.
243. Zhu WL, Shan YD, Guo JX, Wei JP, Yang XC, Li TD, Jia SQ, He Q, Chen JZ, Wu ZG, Li ZQ, You K. Double-blind, multicenter, active-controlled, randomized clinical trial to assess the safety and efficacy of orally administered nicorandil in patients with stable angina pectoris in China. Circ J 2007; 71: 826 - 833.
244. Jiang J, Li Y, Zhou Y, Li X, Li H, Tang B, Dai X, Ma T, Li L, Huo Y. Oral nicorandil reduces ischemic attacks in patients with stable angina: a prospective, multicenter, open-label, randomized, controlled study. Int J Cardiol 2016; 224: 183 - 187.
245. IONA Study Group. Effect of nicorandil on coronary events in patients with stable angina: the Impact Of Nicorandil in Angina (IONA) randomised trial. Lancet 2002; 359: 1269 - 1275.
246. Wilson SR, Scirica BM, Braunwald E, Murphy SA, Karwatowska-Prokopczuk E, Buros JL, Chaitman BR, Morrow DA. Efficacy of ranolazine in patients with chronic angina observations from the randomized, double-blind, placebo-controlled MERLIN-TIMI (Metabolic Efficiency With Ranolazine for Less Ischemia in Non-ST-Segment Elevation Acute Coronary Syndromes) 36 Trial. J Am Coll Cardiol 2009; 53: 1510 - 1516.
247. Salazar CA, Basilio Flores JE, Veramendi Espinoza LE, Mejia Dolores JW, Rey Rodriguez DE, Loza Munarriz C. Ranolazine for stable angina pectoris. Cochrane Database Syst Rev 2017; 2: CD011747.
248. Tardif JC, Ford I, Tendera M, Bourassa MG, Fox K; INITIATIVE Investigators. Efficacy of ivabradine, a new selective I(f) inhibitor, compared with atenolol in patients with chronic stable angina. Eur Heart J 2005; 26: 2529 - 2536.
249. Ruzyllo W, Tendera M, Ford I, Fox KM. Antianginal efficacy and safety of ivabradine compared with amlodipine in patients with stable effort angina pectoris: a 3-month randomised, double-blind, multicentre, noninferiority trial. Drugs 2007; 67: 393 - 405.
250. Tardif JC, Ponikowski P, Kahan T; ASSOCIATE Study Investigators. Efficacy of the I(f) current inhibitor ivabradine in patients with chronic stable angina receiving beta-blocker therapy: a 4-month, randomized, placebo-controlled trial. Eur Heart J 2009; 30: 540 - 548.
251. McCarthy CP, Mullins KV, Kerins DM. The role of trimetazidine in cardiovascular disease: beyond an anti-anginal agent. Eur Heart J Cardiovasc Pharmacother 2016; 2: 266 - 272.
252. Peng S, Zhao M, Wan J, Fang Q, Fang D, Li K. The efficacy of trimetazidine on stable angina pectoris: a meta-analysis of randomized clinical trials. Int J Cardiol 2014; 177: 780 - 785.
253. Maagaard M, Nielsen EE, Sethi NJ, Ning L, Yang SH, Gluud C, Jakobsen JC. Effects of adding ivabradine to usual care in patients with angina pectoris: a systematic review of randomised clinical trials with meta-analysis and Trial Sequential Analysis. Open Heart. 2020 Oct; 7(2): e001288. doi: 10.1136/openhrt-2020-001288.
254. Mannacio VA, Di Tommaso L, Antignan A, De Amicis V, Vosa C. Aspirin plus clopidogrel for optimal platelet inhibition following off-pump coronary artery bypass surgery: results from the CRYSSA (prevention of Coronary arteRY bypaSS occlusion After off-pump procedures) randomised study. Heart. 2012; 98: 1710 - 1715. doi: 10.1136/heartjnl-2012-302449.
255. Hindricks G, Potpara T, Dagres N, Arbelo E, Bax JJ,  C, et al.; ESC Scientific Document Group. 2020 ESC Guidelines for the diagnosis and management of atrial fibrillation developed in collaboration with the European Association for Cardio-Thoracic Surgery (EACTS): The Task Force for the diagnosis and management of atrial fibrillation of the European Society of Cardiology (ESC) Developed with the special contribution of the European Heart Rhythm Association (EHRA) of the ESC. Eur Heart J. 2021 Feb 1; 42(5): 373 - 498. doi: 10.1093/eurheartj/ehaa612.
C, et al.; ESC Scientific Document Group. 2020 ESC Guidelines for the diagnosis and management of atrial fibrillation developed in collaboration with the European Association for Cardio-Thoracic Surgery (EACTS): The Task Force for the diagnosis and management of atrial fibrillation of the European Society of Cardiology (ESC) Developed with the special contribution of the European Heart Rhythm Association (EHRA) of the ESC. Eur Heart J. 2021 Feb 1; 42(5): 373 - 498. doi: 10.1093/eurheartj/ehaa612.
256. Gibson CM, Mehran R, Bode C et al. An open-label, randomized, controlled, multicenter study exploring two treatment strategies of rivaroxaban and a dose-adjusted oral vitamin K antagonist treatment strategy in subjects with atrial fibrillation who undergo percutaneous coronary intervention (PIONEER AF-PCI). Am Heart J. 2015; 169: 472 - 478. e5.
257. Dans AL, Connolly SJ, Wallentin L et al. Concomitant use of antiplatelet therapy with dabigatran or warfarin in the Randomized Evaluation of Long-Term Anticoagulation Therapy (RE-LY) trial. Circulation. 2013; 127: 634 - 640.
258. Lopes RD, Hong H, Harskamp RE, et al. Safety and Efficacy of Antithrombotic Strategies in Patients With Atrial Fibrillation Undergoing Percutaneous Coronary Intervention: A Network Meta-analysis of Randomized Controlled Trials. JAMA Cardiol. 2019 Aug 1; 4(8): 747 - 755. doi: 10.1001/jamacardio.2019.1880.
259. Pascal Vranckx, Marco Valgimigli, Lars Eckardt, Jan Tijssen, Thorsten Lewalter, Giuseppe Gargiulo, Valerii Batushkin, Gianluca Campo, Zoreslava Lysak, Igor Vakaliuk, Krzysztof Milewski, Petra Laeis, Paul-Egbert Reimitz, Rudiger Smolnik, Wolfgang Zierhut, Andreas Goette "Edoxaban-based versus vitamin K antagonist-based antithrombotic regimen after successful coronary stenting in patients with atrial fibrillation (ENTRUST-AF PCI): a randomised, open-label, phase 3b trial" Lancet. 2019 Oct 12; 394(10206): 1335 - 1343. doi: 10.1016/S0140-6736(19)31872-0.
260. Lip GYH, Collet JP, Haude M, et al. 2018 Joint European consensus document on the management of antithrombotic therapy in atrial fibrillation patients presenting with acute coronary syndrome and/or undergoing percutaneous cardiovascular interventions: a joint consensus document of the European Heart Rhythm Association (EHRA), European Society of Cardiology Working Group on Thrombosis, European Association of Percutaneous Cardiovascular Interventions (EAPCI), and European Association of Acute Cardiac Care (ACCA) endorsed by the Heart Rhythm Society (HRS), Asia-Pacific Heart Rhythm Society (APHRS), Latin America Heart Rhythm Society (LAHRS), and Cardiac Arrhythmia Society of Southern Africa (CASSA). Europace 2019; 21: 192193.
261. Fiedler KA, Maeng M, Mehilli J. Duration of Triple Therapy in Patients Requiring Oral Anticoagulation After Drug-Eluting Stent Implantation: The ISAR-TRIPLE Trial. J Am Coll Cardiol. 2015; 65: 1619 - 1629. doi: 10.1016/j.jacc.2015.02.050.
262. Rossini R, Musumeci G, Lettieri C, et al. Long-term outcomes in patients undergoing coronary stenting on dual oral antiplatelet treatment requiring oral anticoagulant therapy. Am J Cardiol. 2008; 102(12): 1618 - 1623. doi: 10.1016/j.amjcard.2008.08.021.
263. Dewilde WJ, Oirbans T, Verheugt FW, et al. WOEST study investigators. Use of clopidogrel with or without aspirin in patients taking oral anticoagulant therapy and undergoing percutaneous coronary intervention: an open-label, randomised, controlled trial. Lancet 2013; 381: 11071115.
264. Lamberts M, Gislason GH, Lip GY, et al. Antiplatelet therapy for stable coronary artery disease in atrial fibrillation patients taking an oral anticoagulant: a nationwide cohort study. Circulation 2014; 129: 1577 - 1585.
265. Lopes RD, Vora AN, Liaw D, et al. An open-Label, 2 x 2 factorial, randomized controlled trial to evaluate the safety of apixaban vs. vitamin K antagonist and aspirin vs. placebo in patients with atrial fibrillation and acute coronary syndrome and/or percutaneous coronary intervention: Rationale and design of the AUGUSTUS trial. Am Heart J. 2018; 200: 17 - 23. doi: 10.1016/j.ahj.2018.03.001.
266. Yasuda S, Kaikita K, Akao M, et al. Antithrombotic Therapy for Atrial Fibrillation with Stable Coronary Disease. N Engl J Med 2019; 381: 1103.
267. Cannon CP et al. Ezetimibe added to statin therapy after acute coronary syndromes//New England Journal of Medicine. 2015. Vol. 372. N 25. P. 2387 - 2397.
268. Schwartz GG, et al. Alirocumab and Cardiovascular Outcomes after Acute Coronary Syndrome. N Engl J Med. 2018 Nov 29; 379(22): 2097 - 2107.
269. Sabatine MS et al. Evolocumab and clinical outcomes in patients with cardiovascular disease//N Engl J Med. 2017. Vol. 376. N. 18. P. 1713 - 1722.
270. Wang X, Wen D, Chen Y, Ma L, You C. PCSK9 inhibitors for secondary prevention in patients with cardiovascular diseases: a bayesian network meta-analysis. Cardiovasc Diabetol. 2022 15; 21(1): 107.
271. Ray KK, et al. Combination lipid-lowering therapy as first-line strategy in very high-risk patients. Eur Heart J. 2022; 43(8): 830 - 833.
272. Lee J, et al. Effect of Ezetimibe Added to High-Intensity Statin Therapy on Low-Density Lipoprotein Cholesterol Levels: A Meta-Analysis. Cardiol Res. 2021; 12(2): 98 - 108.
273. Banach M et al. PoLA/CFPiP/PCS/PSLD/PSD/PSH guidelines on diagnosis and therapy of lipid disorders in Poland 2021. Archives of Medical Science. 2021; 17(6): 1447 - 1547.
274. Lloyd-Jones DM, et al. 2022 ACC Expert Consensus Decision Pathway on the Role of Nonstatin Therapies for LDL-Cholesterol Lowering in the Management of Atherosclerotic Cardiovascular Disease Risk: A Report of the American College of Cardiology Solution Set Oversight Committee. J Am Coll Cardiol. 202280(14): 1366 - 1418.
275. Nissen SE et al. Efficacy and tolerability of evolocumab vs ezetimibe in patients with muscle-related statin intolerance: the GAUSS-3 randomized clinical trial//JAMA. 2016. Vol. 315. N. 15. P. 1580 - 1590.
276. Moriarty PM et al. Efficacy and safety of alirocumab vs ezetimibe in statin-intolerant patients, with a statin rechallenge arm: the ODYSSEY ALTERNATIVE randomized trial//Journal of clinical lipidology. 2015. Vol. 9. N. 6. P. 758 - 769.
277. Schreml J, Gouni-Berthold I. Role of anti-PCSK9 antibodies in the treatment of patients with statin intolerance//Current medicinal chemistry. 2018. Vol. 25. N. 13. P. 1538 - 1548.
278. Nissen SE, et al. Effect of very high-intensity statin therapy on regression of coronary atherosclerosis: the ASTEROID trial. JAMA 2006; 295 (13): 1556 - 1565.
279. Tsujita K, et al. Impact of Dual Lipid-Lowering Strategy With Ezetimibe and Atorvastatin on Coronary Plaque Regression in Patients With Percutaneous Coronary Intervention: The Multicenter Randomized Controlled PRECISE-IVUS Trial. J Am Coll Cardiol. 2015; 66(5): 495 - 507.
280. Nicholls SJ, et al. Effect of Evolocumab on Progression of Coronary Disease in Statin-Treated Patients: The GLAGOV Randomized Clinical Trial. JAMA. 2016 13; 316(22): 2373 - 2384.
281. ![]() L. et al. Effect of Alirocumab Added to High-Intensity Statin Therapy on Coronary Atherosclerosis in Patients With Acute Myocardial Infarction: The PACMAN-AMI Randomized Clinical Trial JAMA. 2022; 327(18): 1771 - 1781
L. et al. Effect of Alirocumab Added to High-Intensity Statin Therapy on Coronary Atherosclerosis in Patients With Acute Myocardial Infarction: The PACMAN-AMI Randomized Clinical Trial JAMA. 2022; 327(18): 1771 - 1781
282. Marston NA, et al. Association Between Triglyceride Lowering and Reduction of Cardiovascular Risk Across Multiple Lipid-Lowering Therapeutic Classes: A Systematic Review and Meta-Regression Analysis of Randomized Controlled Trials. Circulation. 2019; 140(16): 1308 - 1317.
283. Bhatt DL et al. Cardiovascular risk reduction with icosapent ethyl for hypertriglyceridemia//N Engl J Med. 2019. Vol. 380. N. 1. P. 11 - 22.
284. ACCORD Study Group. Effects of combination lipid therapy in type 2 diabetes mellitus//N Engl J Med. 2010. Vol. 362. N. 17. P. 1563 - 1574.
285. FIELD Study Investigators et al. Effects of long-term fenofibrate therapy on cardiovascular events in 9795 people with type 2 diabetes mellitus (the FIELD study): randomised controlled trial//The Lancet. 2005. Vol. 366. N. 9500. P. 1849 - 1861.
286. Oscarsson J, et al. Effects of free omega-3 carboxylic acids and fenofibrate on liver fat content in patients with hypertriglyceridemia and non-alcoholic fatty liver disease: A double-blind, randomized, placebo-controlled study. J Clin Lipidol. 2018; 12(6): 1390 - 1403.
287. Kunadian V, Chieffo A, Camici PG, et al. An EAPCI Expert Consensus Document on Ischaemia with Non-Obstructive Coronary Arteries in Collaboration with European Society of Cardiology Working Group on Coronary Pathophysiology & Microcirculation Endorsed by Coronary Vasomotor Disorders International Study Group. Eur Heart J. 2020; 41(37): 3504 - 3520. doi:10.1093/eurheartj/ehaa503.
288. Lotfi A, Davies JE, Fearon WF, Grines CL, Kern MJ, Klein LW. Focused update of expert consensus statement: Use of invasive assessments of coronary physiology and structure: A position statement of the society of cardiac angiography and interventions. Catheter Cardiovasc Interv. 2018 Aug 1; 92(2): 336 - 347. doi: 10.1002/ccd.27672. Epub 2018 Jul 3. PMID: 29968425.
289. Lee HS, Lee JM, Nam CW et al. Consensus document for invasive coronary physiologic assessment in Asia-Pacific countries. Cardiol J. 2019; 26(3): 215 - 225. doi: 10.5603/CJ.a2019.0054. Epub 2019 Jun 21. PMID: 31225632; PMCID: PMC8086662.
290. Toth GG, Johnson NP, Jeremias A et al. Standardization of Fractional Flow Reserve Measurements. J Am Coll Cardiol. 2016 Aug 16; 68(7): 742 - 53. doi: 10.1016/j.jacc.2016.05.067. PMID: 27515335
291.  F,
F,  E, Loughlin G et al. Coronary physiology assessment in the catheterization laboratory. World J Cardiol. 2015 Sep 26; 7(9): 525 - 38. doi: 10.4330/wjc.v7.i9.525. PMID: 26413229; PMCID: PMC4577679.
E, Loughlin G et al. Coronary physiology assessment in the catheterization laboratory. World J Cardiol. 2015 Sep 26; 7(9): 525 - 38. doi: 10.4330/wjc.v7.i9.525. PMID: 26413229; PMCID: PMC4577679.
292. Head SJ, Kaul S, Mack MJ et al. The rationale for Heart Team decision-making for patients with stable, complex coronary artery disease. Eur Heart J 2013; 34: 2510 - 2518.
293. Pavlidis AN, Perera D, Karamasis GV et al. Implementation and consistency of Heart Team decision-making in complex coronary revascularisation. Int J Cardiol 2016; 206: 37 - 41.
294. Sanchez CE, Dota A, Badhwar V et al. Revascularization heart team recommendations as an adjunct to appropriate use criteria for coronary revascularization in patients with complex coronary artery disease. Catheter Cardiovasc Interv 2016; 88: E103 - E112.
295. Cavalcante, R, Sotomi, Y, Mancone, M et al. Impact of the SYNTAX scores I and II in patients with diabetes and multivessel coronary disease: a pooled analysis of patient level data from the SYNTAX, PRECOMBAT, and BEST trials. European heart journal, 2017; 38(25), pp. 1969 - 1977.
296. Head SJ, Milojevic M, Daemen J et al. Mortality after coronary artery bypass grafting versus percutaneous coronary intervention with stenting for coronary artery disease: A pooled analysis of inpidual patient data. Lancet 2018; 391: 939 - 948.
297. Zhang YJ, Iqbal J, Campos CM et al. Prognostic value of site SYNTAX score and rationale for combining anatomic and clinical factors in decision-making: Insights from the SYNTAX trial. J Am Coll 2014 Aug 5; 64(5):423 - 32. doi: 10.1016/j.jacc.2014.05.022.
298. Davies JE, Sen S, Dehbi HM et al. Use of the instantaneous wave-free ratio or fractional flow reserve in PCI. N Engl J Med. 2017; 376(19), pp. 1824 - 1834.
299. Pijls N, Fearon W, Tonino P, et al. Fractional Flow Reserve Versus Angiography for Guiding Percutaneous Coronary Intervention in Patients With Multivessel Coronary Artery Disease. J Am Coll Cardiol. 2010 Jul, 56 (3) 177 - 184.https://doi.org/10.1016/j.jacc.2010.04.012
300. Escaned J, Ryan N,  H, et al. Safety of the Deferral of Coronary Revascularization on the Basis of Instantaneous Wave-Free Ratio and Fractional Flow Reserve Measurements in Stable Coronary Artery Disease and Acute Coronary Syndromes. J Am Coll Cardiol Intv. 2018 Aug, 11 (15) 1437 - 1449. https://doi.org/10.1016/j.jcin.2018.05.029.
H, et al. Safety of the Deferral of Coronary Revascularization on the Basis of Instantaneous Wave-Free Ratio and Fractional Flow Reserve Measurements in Stable Coronary Artery Disease and Acute Coronary Syndromes. J Am Coll Cardiol Intv. 2018 Aug, 11 (15) 1437 - 1449. https://doi.org/10.1016/j.jcin.2018.05.029.
301. Sullivan PG, Wallach JD, Ioannidis JP. Meta-analysis comparing established risk prediction models (EuroSCORE II, STS Score, and ACEF Score) for perioperative mortality during cardiac surgery. Am J Cardiol 2016; 118: 1574 - 1582.
302. Kirmani BH, Mazhar K, Fabri BM, Pullan DM. Comparison of the EuroSCORE II and Society of Thoracic Surgeons 2008 risk tools. Eur J Cardiothorac Surg 2013; 44: 999 - 1005.
303. Ad N, Holmes SD, Patel J, Pritchard G, Shuman DJ, Halpin L. Comparison of EuroSCORE II, original EuroSCORE, and The Society of Thoracic Surgeons Risk Score in cardiac surgery patients. Ann Thorac Surg 2016; 102: 573 - 579.
304. Osnabrugge RL, Speir AM, Head SJ et al. Performance of EuroSCORE II in a large US database: Implications for transcatheter aortic valve implantation. Eur J Cardiothorac Surg 2014; 46: 400 - 4083.
305. Farooq V, Serruys PW, Bourantas CV et al. Quantification of incomplete revascularization and its association with five-year mortality in the synergy between percutaneous coronary intervention with taxus and cardiac surgery (SYNTAX) trial validation of the residual SYNTAX score. Circulation 2013; 128: 141 - 151.
306. Bangalore S, Guo Y, Samadashvili Z, Blecker S, Xu J, Hannan EL. Everolimuseluting stents or bypass surgery for multivessel coronary disease. N Engl J Med 2015; 372: 1213 - 1222.
307. Ahn JM, Park DW, Lee CW et al. Comparison of stenting versus bypass surgery according to the completeness of revascularization in severe coronary artery disease: Patient level pooled analysis of the SYNTAX, PRECOMBAT, and BEST Trials. JACC Cardiovasc Interv 2017; 10: 1415 - 1424.
308. Kuno T, Ueyama H, Rao SV, et al. Percutaneous coronary intervention or coronary artery bypass graft surgery for left main coronary artery disease: a meta-analysis of randomized trials. Am Heart J. 2020; 227: 9 - 10.
309. Vij A, Kassab K, Chawla H, et al. Invasive therapy versus conservative therapy for patients with stable coronary artery disease: an updated meta-analysis.Clin Cardiol. 2021; 44: 675 - 682 Crossref Medline Google Scholar.
310. Laukkanen JA, Kunutsor SK. Revascularization versus medical therapy for the treatment of stable coronary artery disease: a meta-analysis of contemporary randomized controlled trials. Int J Cardiol. 2021; 324: 13 - 21.
311. Alfonso F, Perez-Vizcayno MJ, Cardenas A et al. RIBS V Study Investigators, under the auspices of the Working Group on Interventional Cardiology of the Spanish Society of Cardiology. A randomized comparison of drug-eluting balloon versus everolimus-eluting stent in patients with bare-metal stent-in-stent restenosis: The RIBS V Clinical Trial (Restenosis Intra-stent of Bare Metal Stents: Paclitaxel-eluting balloon vs. everolimus-eluting stent). J Am Coll Cardiol 2014; 63: 1378 - 1386.
312. Pleva L, Kukla P, Kusnierova P, Zapletalova J, Hlinomaz O. Comparison of the efficacy of paclitaxel-eluting balloon catheters and everolimus-eluting stents in the treatment of coronary in-stent restenosis: The treatment of in-stent restenosis study. Circ Cardiovasc Interv 2016; 9: e003316.
313. Alfonso F, Perez-Vizcayno MJ, Cardenas A, et al. RIBS IV Investigators. A prospective randomized trial of drug-eluting balloons versus everolimus-eluting stents in patients with in-stent restenosis of drug-eluting stents: The RIBS IV randomized clinical trial. J Am Coll Cardiol 2015; 66: 23 - 33
314.  P, et. al. Ischemic outcomes after coronary intervention of calcified vessels in acute coronary syndromes. Pooled analysis from the HORIZONS-AMI (Harmonizing Outcomes With Revascularization and Stents in Acute Myocardial Infarction) and ACUITY (Acute Catheterization and Urgent Intervention Triage Strategy) TRIALS JACC 2014; 63: 1845 - 54
P, et. al. Ischemic outcomes after coronary intervention of calcified vessels in acute coronary syndromes. Pooled analysis from the HORIZONS-AMI (Harmonizing Outcomes With Revascularization and Stents in Acute Myocardial Infarction) and ACUITY (Acute Catheterization and Urgent Intervention Triage Strategy) TRIALS JACC 2014; 63: 1845 - 54
315. Thuijs DJ FM, et al. Percutaneous coronary intervention versus coronary artery bypass grafting in patients with three-vessel or left main coronary artery disease: 10-year follow-up of the multicentre randomized controlled SYNTAX trial. Lancet. 2019 Oct 12; 394 (10206): 1325 - 1334.
316. Kuriyama N, et al. Usefulness of rotational atherectomy in preventing polymer damage of everolimus-eluting stent in calcified coronary artery. J Am Coll Cardiol Intv. 2011; 4: 588 - 589 Ertelt K, et al. Impact of the severity of coronary artery calcification on clinical events in patients undergoing coronary artery bypass grafting (from the Acute Catheterization and Urgent Intervention Triage Strategy Trial). Am J Cardiol. 2013; 112(11): 1730 - 1737
317. Li Q., et al. Intensive plaque modification with rotational atherectomy and cutting balloon before drug-eluting stent implantation for patients with severely calcified coronary lesions: a pilot clinical study. BMC Cardiovascular Disorders (2016) 16: 112.
318. Zimarino M, Corcos T, Bramucci E, Tamburino C. Rotational atherectomy: a "survivor" in the drug-eluting stent era. Cardiovasc Revasc Med. 2012
319. Maeng M, Holm NR, Erglis A et al; Nordic-Baltic Percutaneous Coronary Intervention Study Group. Long-term results after simple versus complex stenting of coronary artery bifurcation lesions: Nordic Bifurcation Study 5-year follow-up results. J Am Coll Cardiol 2013; 62: 30 - 34.
320. Hildick-Smith D, de Belder AJ, Cooter N et al. Randomized trial of simple versus complex drug-eluting stenting for bifurcation lesions: The British Bifurcation Coronary Study: Old, new, and evolving strategies. Circulation 2010; 121: 1235 - 1243.
321. Behan MW, Holm NR, Curzen NP et al. Simple or complex stenting for bifurcation coronary lesions: A patient-level pooled-analysis of the Nordic Bifurcation Study and the British Bifurcation Coronary Study. Circ Cardiovasc Interv 2011; 4: 57 - 64
322. Werner GS, Martin-Yuste V, Hildick-Smith D et al; EUROCTO trial investigators. A randomized multicentre trial to compare revascularization with optimal medical therapy for the treatment of chronic total coronary occlusions. Eur Heart J; doi: 10.1093/eurheartj/ehy220.
323. Mehran R, Claessen BE, Godino C et al. Multinational Chronic Total Occlusion Registry. Long-term outcome of percutaneous coronary intervention for chronic total occlusions. JACC Cardiovasc Interv 2011; 4: 952 - 961.
324. Claessen BE, Dangas GD, Godino C et al. Multinational CTO Registry. Long-term clinical outcomes of percutaneous coronary intervention for chronic total occlusions in patients with versus without diabetes mellitus. Am J Cardiol 2011; 108: 924 - 931
325. Tonino PA, De Bruyne B, Pijls NH, Siebert U, Ikeno F, van't Veer M, Klauss V, Manoharan G, Engstrom T, Oldroyd KG, Ver Lee PN, MacCarthy PA, Fearon WF; FAME Study Investigators. Fractional flow reserve versus angiography for guiding percutaneous coronary intervention. N Engl J Med 2009; 360: 213 - 224.
326. van Nunen LX, Zimmermann FM, Tonino PA, Barbato E, Baumbach A, Engstrom T, Klauss V, MacCarthy PA, Manoharan G, Oldroyd KG, Ver Lee PN, Van't Veer M, Fearon WF, De Bruyne B, Pijls NH; FAME study Investigators. Fractional flow reserve versus angiography for guidance of PCI in patients with multivessel coronary artery disease (FAME): 5-year follow-up of a randomised controlled trial. Lancet 2015; 386: 1853 - 1860
327. ![]() L, Mintz GS, Koskinas KC et al.; ESC Scientific Document Group. Clinical use of intracoronary imaging. Part 1: guidance and optimization of coronary interventions. An expert consensus document of the European Association of Percutaneous Cardiovascular Interventions. Eur Heart J. 2018 Sep 14; 39(35): 3281 - 3300. doi: 10.1093/eurheartj/ehy285. Erratum in: Eur Heart J. 2019 Jan 14; 40(3): 308. PMID: 2979095410.1093/eurheartj/ehy285. Erratum in: Eur Heart J. 2019 Jan 14; 40(3): 308. PMID: 29790954
L, Mintz GS, Koskinas KC et al.; ESC Scientific Document Group. Clinical use of intracoronary imaging. Part 1: guidance and optimization of coronary interventions. An expert consensus document of the European Association of Percutaneous Cardiovascular Interventions. Eur Heart J. 2018 Sep 14; 39(35): 3281 - 3300. doi: 10.1093/eurheartj/ehy285. Erratum in: Eur Heart J. 2019 Jan 14; 40(3): 308. PMID: 2979095410.1093/eurheartj/ehy285. Erratum in: Eur Heart J. 2019 Jan 14; 40(3): 308. PMID: 29790954
328. Garcia S, Sandoval Y, Roukoz H et al. Outcomes after complete versus incomplete revascularization of patients with multivessel coronary artery disease: A meta-analysis of 89,883 patients enrolled in randomized clinical trials and observational studies. J Am Coll Cardiol 2013; 62: 1421 - 1431.
329. Zhao DF, Edelman JJ, Seco M et al. Coronary artery bypass grafting with and without manipulation of the ascending aorta: A network meta-analysis. J Am Coll Cardiol 2017; 69: 924 - 936.
330. Moss E, Puskas JD, Thourani VH et al. Avoiding aortic clamping during coronary artery bypass grafting reduces postoperative stroke. J Thorac Cardiovasc Surg 2015; 149: 175 - 180
331. Aboyans V, Ricco JB, et al., ESC Scientific Document Group. 2017 ESC Guidelines on the Diagnosis and Treatment of Peripheral Arterial Diseases, in collaboration with the European Society for Vascular Surgery (ESVS): Document covering atherosclerotic disease of extracranial carotid and vertebral, mesenteric, renal, upper and lower extremity arteriesEndorsed by: The European Stroke Organization (ESO) The Task Force for the Diagnosis and Treatment of Peripheral Arterial Diseases of the European Society of Cardiology (ESC) and of the European Society for Vascular Surgery (ESVS). Eur Heart J 2018; 39: 763 - 816.
332. Harskamp RE, Beijk MA, Damman P et al. Clinical outcome after surgical or percutaneous revascularization in coronary bypass graft failure. J Cardiovasc Med (Hagerstown) 2013; 14: 438 - 445.
333. Benedetto U, Lau C, Caputo M et al. Comparison of outcomes for off-pump versus on-pump coronary artery bypass grafting in low-volume and high-volume centers and by low-volume and high-volume surgeons. Am J Cardiol 2018; 121: 552 - 557.
334. Lapar DJ, Mery CM, Kozower BD, Kern JA, Kron IL, Stukenborg GJ, Ailawadi G. The effect of surgeon volume on mortality for off-pump coronary artery bypass grafting. J Thorac Cardiovasc Surg 2012; 143: 854 - 863.
335. Afilalo J, Rasti M, Ohayon SM, Shimony A, Eisenberg MJ. Off-pump vs. on-pump coronary artery bypass surgery: An updated meta-analysis and meta-regression of randomized trials. Eur Heart J 2012; 33: 1257 - 1267.
336. Lemma MG, Coscioni E, Tritto FP et al. On-pump versus off-pump coronary artery bypass surgery in high-risk patients: Operative results of a prospective randomized trial (on-off study). J Thorac Cardiovasc Surg 2012; 143: 625 - 631
337. Rosenblum JM, Harskamp RE, Hoedemaker N et al. Hybrid coronary revascularization versus coronary artery bypass surgery with bilateral or single internal mammary artery grafts. J Thorac Cardiovasc Surg 2016; 151: 1081 - 1099
338. Harskamp RE, Brennan JM, Xian Y et al. Practice patterns and clinical outcomes after hybrid coronary revascularization in the United States: An analysis from the society of thoracic surgeons adult cardiac database. Circulation 2014; 130: 872 - 879.
339. Puskas JD, Halkos ME, DeRose JJ et al. Hybrid coronary revascularization for the treatment of multivessel coronary artery disease: A multicenter observational study. J Am Coll Cardiol 2016; 68: 356 - 365
340. Приказ Министерства здравоохранения РФ от 31 июля 2020 г. N 778н "О Порядке организации медицинской реабилитации взрослых" Зарегистрировано в Минюсте РФ 25 сентября 2020 г. Регистрационный N 60039 https://www.garant.ru/products/ipo/prime/doc/74581688/
341. Ambrosetti M., Abreu A., ![]() U., et al. Secondary prevention through comprehensive cardiovascular rehabilitation: From knowledge to implementation. 2020 update. A position paper from the Secondary Prevention and Rehabilitation Section of the European Association of Preventive Cardiology. Eur J Prev Cardiol. 2021; 28(5): 460 - 495. doi: 10.1177/2047487320913379.
U., et al. Secondary prevention through comprehensive cardiovascular rehabilitation: From knowledge to implementation. 2020 update. A position paper from the Secondary Prevention and Rehabilitation Section of the European Association of Preventive Cardiology. Eur J Prev Cardiol. 2021; 28(5): 460 - 495. doi: 10.1177/2047487320913379.
342. Long L, Anderson L, He J, et al. Exercise-based cardiac rehabilitation for stable angina: Systematic review and meta-analysis. Open Heart 2019; 6: e000989.
343. Salzwedel A, Jensen K, Rauch B, et al.. Effectiveness of comprehensive cardiac rehabilitation in coronary artery disease patients treated according to contemporary evidence based medicine: update of the Cardiac Rehabilitation Outcome Study (CROS-II). Eur J Prev Cardiol 2020; 27: 1756 - 1774.
344. Аронов Д.М., Красницкий В.Б., Бубнова М.Г. и др. Влияние физических тренировок на физическую работоспособность, гемодинамику, липиды крови, клиническое течение и прогноз у больных ишемической болезнью сердца после острых <...>
345. Приказ Минздрава России от 15 марта 2022 г. N 168н "Об утверждении порядка проведения диспансерного наблюдения за взрослыми".
346. Иванова Г.Е., Мельникова Е.В., Шмонин А.А., Вербицкая Е.В., Аронов Д.М., Белкин А.А., Беляев А.Ф., Бодрова Р.А., Бубнова М.Г., Буйлова Т.В., Мальцева М.Н., Мишина И.Е., Нестерин К.В., Никифоров В.В., Прокопенко С.В., Сарана А.М., Стаховская Л.В., Суворов А.Ю., Хасанова Д.Р., Цыкунов М.Б. и др. Применение международной классификации функционирования в процессе медицинской реабилитации. Вестник восстановительной медицины. 2018. N 6 (88). С. 2 - 77. eLIBRARY ID: 36486374.
347. Бубнова М.Г., Аронов Д.М. Кардиореабилитация: этапы, принципы и международная классификация функционирования. Профилактическая медицина. 2020: 23(5): 40 - 49. doi:10.17116/profmed20202305140.
348. Pack QR, Rodriguez-Escudero JP, Thomas RJ, et al. The prognostic importance of weight loss in coronary artery disease: a systematic review and meta-analysis. Mayo Clin Proc 2014; 89: 1368 - 1377.
349. Sommaruga M., Angelino E., Della Porta P., et al. Best practice in psychological activities in cardiovascular prevention and rehabilitation: Position Paper. Monaldi Arch Chest Dis. 2018; 88: 966. doi: 10.4081/monaldi.2018.966
350. Barth J, Jacob T, Daha I, Critchley JA. Psychosocial interventions for smoking cessation in patients with coronary heart disease. Cochrane Database Syst Rev 2015; 7: CD006886.
351. Baumeister H, Hutter N, Bengel J. Psychological and pharmacological interventions for depression in patients with coronary artery disease. Cochrane Database Syst Rev 2011; 9: CD008012. 207
352. Richards SH, Anderson L, Jenkinson CE, et al. Psychological interventions for coronary heart disease: Cochrane systematic review and meta-analysis. Eur J Prev Cardiol 2018; 25: 247 - 259.
353. Artinian NT, Fletcher GF, Mozaffarian D, et al. American Heart Association Prevention Committee of the Council on Cardiovascular Nursing. Interventions to promote physical activity and dietary lifestyle changes for cardiovascular risk factor reduction in adults: a scientific statement from the American Heart Association. Circulation 2010; 122: 406 - 441
354. Rutledge T, Redwine LS, Linke SE, Mills PJ. A meta-analysis of mental health treatments and cardiac rehabilitation for improving clinical outcomes and depression among patients with coronary heart disease. Psychosom Med 2013; 75: 335 - 349
355. Ambrosetti M., Abreu A., Cornelissen V., et al. Delphi consensus recommendations on how to provide cardiovascular rehabilitation in the COVID-19 era. Eur J Prev Cardiol. 2021; 28(5): 541 - 557. doi: 10.1093/eurjpc/zwaa080
356. Guazzi M., Adams V., Conraads V., et al. European Association for Cardiovascular Prevention & Rehabilitation; American Heart Association. EACPR/AHA Scientific Statement. Clinical recommendations for cardiopulmonary exercise testing data assessment in specific patient populations. Circulation. 2012; 126(18): 2261 - 74. doi: 10.1161/CIR.0b013e31826fb946.
357. Fletcher G.F., Ades P.A., Kligfield P., et al.; American Heart Association Exercise, Cardiac Rehabilitation, and Prevention Committee of the Council on Clinical Cardiology, Council on Nutrition, Physical Activity and Metabolism, Council on Cardiovascular and Stroke Nursing, and Council on Epidemiology and Prevention. Exercise standards for testing and training: a scientific statement from the American Heart Association. Circulation. 2013; 128(8): 873 - 934. doi: 10.1161/CIR.0b013e31829b5b44
358. Лечебная физическая культура при заболеваниях сердечно-сосудистой и дыхательной систем под редакцией В.А. Маргазина и А.В. Коромыслова 2015 г. с 65 - 66
359. Pellikka PA, Arruda-Olson A, Chaudhry FA, Chen MH, Marshall JE, Porter TR, Sawada SG. Guidelines for Performance, Interpretation, and Application of Stress Echocardiography in Ischemic Heart Disease: From the American Society of Echocardiography. J Am Soc Echocardiogr. 2020 Jan; 33(1): 1 - 41.e8. https://doi.org/10.1016/j.echo.2019.07.001.
360. Jun M, Foote C, Lv J, Neal B, Patel A, Nicholls SJ, Grobbee DE, Cass A, Chalmers J, Perkovic V. Effects of fibrates on cardiovascular outcomes: a systematic review and meta-analysis. Lancet. 2010 May 29; 375(9729): 1875 - 84. doi: 10.1016/S0140 - 6736(10) 60656 - 3
361. Сигаев И.Ю., Керен М.А., Шония З.Д. Возможности ультразвуковой флоуметрии в сочетании с эпикардиальным ультразвуковым сканированием для комплексной оценки функционального состояния кондуитов при операциях коронарного шунтирования. Грудная и сердечно-сосудистая хирургия. 2021; 63(2): 133 - 9. DOI: 10.24022/0236-2791-2021-63-2-133-139
362. Niclauss L. Techniques and standards in intraoperative graft verification by transit time flow measurement after coronary artery bypass graft surgery: a critical review. European Journal of Cardio-Thoracic Surgery. 2017; 51(1): 26 - 33. DOI: 10.1093/ejcts/ezw203
Приложение А1
СОСТАВ
РАБОЧЕЙ ГРУППЫ ПО РАЗРАБОТКЕ
И ПЕРЕСМОТРУ КЛИНИЧЕСКИХ РЕКОМЕНДАЦИЙ
Председатели рабочей группы:
Барбараш Ольга Леонидовна
Карпов Юрий Александрович
Панов Алексей Владимирович
Члены рабочей группы:
Акчурин Ринат Сулейманович
Алекян Баграт Гегамович
Алехин Михаил Николаевич
Аронов Давид Меерович
Арутюнян Гоар Кимовна
Беленков Юрий Никитич
Бойцов Сергей Анатольевич
Болдуева Светлана Афанасьевна
Бощенко Алла Александровна
Бубнова Марина Геннадьевна
Булкина Ольга Самуиловна
Васюк Юрий Александрович
Галявич Альберт Сарварович
Глезер Мария Генриховна
Голубев Евгений Павлович
Голухова Елена Зеликовна
Гринштейн Юрий Исаевич
Давидович Илья Михайлович
Ежов Марат Владиславович
Завадовский Константин Валерьевич
Иртюга Ольга Борисовна
Карпов Ростислав Сергеевич
Кашталап Василий Васильевич
Козиолова Наталья Андреевна
Кореннова Ольга Юрьевна
Космачева Елена Дмитриевна
Кошельская Ольга Анатольевна
Кухарчук Валерий Владимирович
Лопатин Юрий Михайлович
Меркулов Евгений Владимирович
Миронов Всеволод Михайлович
Марцевич Сергей Юрьевич
Миролюбова Ольга Алексеевна
Михин Вадим Петрович
Недошивин Александр Олегович
Никулина Наталья Николаевна
Никулина Светлана Юрьевна
Олейников Валентин Эливич
Панченко Елизавета Павловна
Перепеч Никита Борисович
Петрова Марина Михайловна
Протасов Константин Викторович
Саидова Марина Абдулатиповна
Самко Анатолий Николаевич
Сергиенко Игорь Владимирович
Синицын Валентин Евгеньевич
Скибицкий Виталий Викентьевич
Соболева Галина Николаевна
Шалаев Сергей Владимирович
Шапошник Игорь Иосифович
Шевченко Алексей Олегович
Ширяев Андрей Андреевич
Шляхто Евгений Владимирович
Чумакова Галина Александровна
Якушин Сергей Степанович
Члены Рабочей группы подтвердили отсутствие финансовой поддержки/конфликта интересов. В случае сообщения о наличии конфликта интересов член(ы) рабочей группы был(и) исключен(ы) из обсуждения разделов, связанных с областью конфликта интересов.
Приложение А2
МЕТОДОЛОГИЯ РАЗРАБОТКИ КЛИНИЧЕСКИХ РЕКОМЕНДАЦИЙ
Клинические рекомендации разработаны специалистами-экспертами Российского кардиологического общества, Национального общества по изучению атеросклероза, Научного общества по атеротромбозу - на основе достижений доказательной медицины, отечественного и зарубежного клинического опыта в области стабильной ИБС, атеросклероза и сердечно-сосудистой профилактики. Основой настоящей версии клинических рекомендаций стали российские и зарубежные фундаментальные руководства и монографии по кардиологии и внутренним болезням, результаты крупных международных медицинских регистров и рандомизированных исследований, последние версии европейских и американских методических руководств для специалистов-кардиологов и врачей общей практики. Источниками современных обновлений были журнальные публикации в авторитетных рецензируемых журналах, входящих в российские и зарубежные индексы научного цитирования.
Целевая аудитория данных клинических рекомендаций:
1. Врач-кардиолог медицинских организаций, оказывающий помощь в амбулаторных и стационарных условиях.
2. Врач-терапевт медицинских организаций, оказывающий помощь в амбулаторных и стационарных условиях.
3. Врач общей практики (семейный врач).
4. Врач-сердечно-сосудистый хирург.
5. Врач по рентгенэноваскулярным методам диагностики и лечения.
В ходе разработки использованы международные шкалы уровня убедительности рекомендаций и уровня достоверности доказательств (Таблицы ПА2-1 и ПА2-2), а также новая система шкал УДД и УУР для лечебных, реабилитационных, профилактических вмешательств и диагностических вмешательств (Таблицы ПА2-3, ПА2-4 и ПА2-5), введенная в 2018 г. ФГБУ ЦЭККМП Минздрава РФ. Вследствие того, что члены Российского кардиологического общества входят в состав Европейского общества кардиологов и также являются его членами, все рекомендации Европейского общества кардиологов (ЕОК) формируются с участием российских экспертов, которые являются соавторами европейских рекомендаций. Таким образом, существующие рекомендации ЕОК отражают общее мнение ведущих российских и европейских кардиологов. В связи с этим формирование Национальных рекомендаций проводилось на основе рекомендаций ЕОК, с учетом национальной специфики, особенностей обследования, лечения, учитывающих доступность медицинской помощи. По этой причине в тексте настоящих клинических рекомендаций, одновременно использованы две шкалы оценки достоверности доказательств тезисов рекомендаций: уровни достоверности доказательств ЕОК с УУР и УДД. Добавлены классы рекомендаций ЕОК, позволяющие оценить необходимость выполнения тезиса рекомендаций.
Таблица ПА2-1. Классы показаний согласно рекомендациям Европейского общества кардиологов (ЕОК).
Класс рекомендаций ЕОК
Определение
Предлагаемая формулировка
I
Доказано или общепризнанно, что диагностическая процедура, вмешательство/лечение являются эффективными и полезными
Рекомендовано/показано
II
Противоречивые данные и/или мнения об эффективности/пользе диагностической процедуры, вмешательства, лечения
Целесообразно применять
IIa
Большинство данных/мнений в пользу эффективности/пользы диагностической процедуры, вмешательства, лечения
IIb
Эффективность/польза диагностической процедуры, вмешательства, лечения установлены менее убедительно
Можно применять
III
Данные или единое мнение, что диагностическая процедура, вмешательство, лечение бесполезны/неэффективны, а в ряде случаев могут приносить вред.
Не Рекомендуется применять
Таблица ПА2-2. Уровни достоверности доказательств согласно рекомендациям Европейского общества кардиологов (ЕОК).
Уровни достоверности доказательств ЕОК
A
Данные многочисленных рандомизированных клинических исследований или метаанализов
B
Данные получены по результатам одного рандомизированного клинического исследования или крупных нерандомизированных исследований
C
Согласованное мнение экспертов и/или результаты небольших исследований, ретроспективных исследований, регистров
Таблица ПА2-3. Шкала оценки уровней достоверности доказательств (УДД) для методов диагностики (диагностических вмешательств)
УДД
Расшифровка
1
Систематические обзоры исследований с контролем референсным методом или систематический обзор рандомизированных клинических исследований с применением метаанализа
2
Отдельные исследования с контролем референсным методом или отдельные рандомизированные клинические исследования и систематические обзоры исследований любого дизайна, за исключением рандомизированных клинических исследований с применением метаанализа
3
Исследования без последовательного контроля референсным методом, или исследования с референсным методом, не являющимся независимым от исследуемого метода, или нерандомизированные сравнительные исследования, в том числе когортные исследования
4
Несравнительные исследования, описание клинического случая
5
Имеется лишь обоснование механизма действия или мнение экспертов
Таблица ПА2-4. Шкала оценки уровней достоверности доказательств (УДД) для методов профилактики, лечения и реабилитации (профилактических, лечебных, реабилитационных вмешательств)
УДД
Расшифровка
1
Систематический обзор РКИ с применением метаанализа
2
Отдельные РКИ и систематические обзоры исследований любого дизайна, за исключением РКИ, с применением метаанализа
3
Нерандомизированные сравнительные исследования, в т.ч. когортные исследования
4
Несравнительные исследования, описание клинического случая или серии случаев, исследования "случай-контроль"
5
Имеется лишь обоснование механизма действия вмешательства (доклинические исследования) или мнение экспертов
Таблица ПА2-5. Шкала оценки уровней убедительности рекомендаций (УУР) для методов профилактики, диагностики, лечения и реабилитации (профилактических, диагностических, лечебных, реабилитационных вмешательств)
УУР
Расшифровка
A
Сильная рекомендация (все рассматриваемые критерии эффективности (исходы) являются важными, все исследования имеют высокое или удовлетворительное методологическое качество, их выводы по интересующим исходам являются согласованными)
B
Условная рекомендация (не все рассматриваемые критерии эффективности (исходы) являются важными, не все исследования имеют высокое или удовлетворительное методологическое качество и/или их выводы по интересующим исходам не являются согласованными)
C
Слабая рекомендация (отсутствие доказательств надлежащего качества (все рассматриваемые критерии эффективности (исходы) являются неважными, все исследования имеют низкое методологическое качество и их выводы по интересующим исходам не являются согласованными)
Порядок обновления клинических рекомендаций
Механизм обновления клинических рекомендаций предусматривает их систематическую актуализацию - не реже чем один раз в три года или при появлении новой информации о тактике ведения пациентов с данным заболеванием. Решение об обновлении принимает МЗ РФ на основе предложений, представленных медицинскими некоммерческими профессиональными организациями. Сформированные предложения должны учитывать результаты комплексной оценки лекарственных препаратов, медицинских изделий, а также результаты клинической апробации.
Приложение А3
СПРАВОЧНЫЕ МАТЕРИАЛЫ,
ВКЛЮЧАЯ СООТВЕТСТВИЕ ПОКАЗАНИЙ
К ПРИМЕНЕНИЮ И ПРОТИВОПОКАЗАНИЙ, СПОСОБОВ ПРИМЕНЕНИЯ
И ДОЗ ЛЕКАРСТВЕННЫХ ПРЕПАРАТОВ, ИНСТРУКЦИИ ПО ПРИМЕНЕНИЮ
ЛЕКАРСТВЕННОГО ПРЕПАРАТА
1. Приказ Министерства здравоохранения Российской Федерации от 15 ноября 2012 г. N 918н "Об утверждении Порядка оказания медицинской помощи больным с сердечно-сосудистыми заболеваниями".
2. Приказ Министерства здравоохранения Российской Федерации от 15 июля 2016 г. N 520н "Об утверждении критериев оценки качества медицинской помощи".
3. Приказ Министерства здравоохранения РФ от 29 марта 2019 г. N 173н "Об утверждении порядка проведения диспансерного наблюдения за взрослыми".
4. Методические рекомендации по оценке достоверности доказательств и убедительности рекомендаций. ФГБУ ЦЭККМП Минздрава России, 2018.
5. Приказ Минздрава России от 15 марта 2022 г. N 168н "Об утверждении порядка проведения диспансерного наблюдения за взрослыми"
Приложение А3.1
СПРАВОЧНАЯ ИНФОРМАЦИЯ
Таблица ПА3-1. Функциональные классы стенокардии <*>
Функциональный класс I
Функциональный класс II
Функциональный класс III
Функциональный класс IV
Обычная для пациента физическая нагрузка не вызывает приступов стенокардии.
Стенокардия возникает только при физической нагрузке высокой интенсивности и продолжительности
Приступы стенокардии возникают при средней физической нагрузке: быстрой ходьбе, после приема пищи, при выходе на холод, ветре, при эмоциональном стрессе, подъеме в гору, по лестнице более чем на один этаж (> 2 пролетов) или в течение нескольких часов после пробуждения.
Приступы стенокардии резко ограничивают физическую активность: возникают при незначительной физической нагрузке: ходьбе в среднем темпе до 500 м, при подъеме по лестнице на 1 - 2 пролета. Изредка приступы возникают в покое.
Неспособность к выполнению любой, даже минимальной нагрузки из-за возникновения стенокардии.
Приступы возникают в покое.
--------------------------------
<*> Согласно классификации функциональных классов стенокардии, принятой российскими экспертами, в отличие от классификации стенокардии напряжения Канадского кардиологического общества [13] которая лежит в основе данной классификации, к III функциональному классу относят больных не только со стенокардией напряжения, но также и с редкими приступами в покое.
Таблица ПА3-2. Предтестовая вероятность (ПТВ) диагноза ИБС в зависимости от пола, возраста и характера боли в грудной клетке [19, 20]
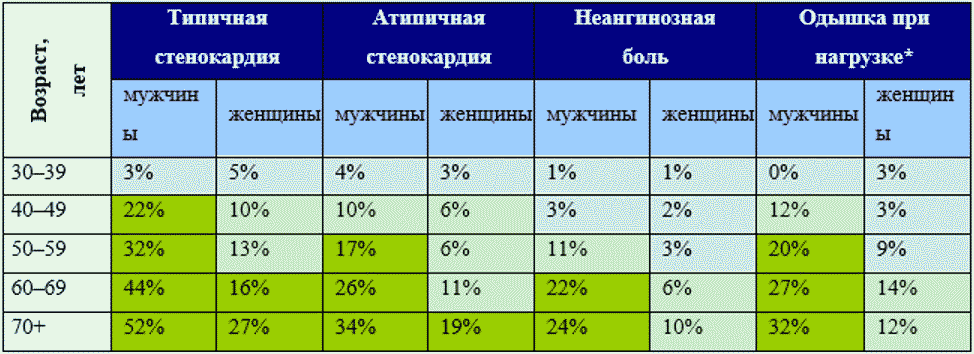
--------------------------------
Примечание: <*> - группа включает пациентов, имеющих только одышку или одышку как основной клинический симптом; темно-зеленым цветом выделены ячейки, где проведение визуализирующих тестов наиболее эффективно (ПТВ > 15%), у этой категории больных ежегодный риск сердечно-сосудистой смерти или острого инфаркта миокарда >= 3%; светло-зеленые ячейки обозначают ПТВ ИБС 5 - 15%, у этой категории больных визуализирующие тесты могут обсуждаться после проведения первичных наспецифических тестов, повышающих вероятность заболевания.
Таблица ПА3-3. Стадии хронического болезни почек и клинический план действий
Стадии
Описание
СКФ (мл/мин/1.73 м2)
Действия <*>
1
Повреждение почек с нормальной или повышенной СКФ
>= 90
Диагноз и лечение; лечение сопутствующих заболеваний; замедление прогрессии заболевания; снижение риска ССЗ
2
Повреждение почек с легким снижением СКФ
60 - 89
Оценка скорости прогрессии
3А
Умеренное снижение СКФ
45 - 59
Исследование и лечение осложнений
3Б
Выраженное снижение СКФ
30 - 44
4
Тяжелое снижение СКФ
15 - 29
Подготовка к заместительной терапии
5
Терминальная почечная недостаточность
< 15
(или диализ)
Заместительная терапия (при наличии уремии)
--------------------------------
Примечание: СКФ - скорость клубочковой фильтрации. Определение хронической болезни почек: признаки повреждения почек или СКФ < 60 мл/мин/1.73 м в течение 3 месяцев и более.
<*> Включает также действия на предшествующих стадиях болезни.
Таблица ПА3-4. Критерии риска ССО по данным диагностических тестов#
Метод диагностики
Риск
Критерий соответствия
Неинвазивные специфические диагностические тесты
Стресс-ЭКГ
низкий риск <*>
умеренный риск
высокий риск
- индекс согласно шкале Дьюка > - 1
- индекс согласно шкале Дьюка - 2 - -10
- индекс согласно шкале Дьюка -11 и менее
Стресс-ЭхоКГ
низкий риск
- НЛС нет или < 2 сегментов, коронарный резерв в ПНА >= 2,0 [68]
умеренный риск
высокий риск
- 2 и более сегмента ЛЖ с новыми НЛС
- 3 и более сегмента ЛЖ с новыми НЛС (акинезией или гипокинезией); коронарный резерв в передней нисходящей артерии < 2,0;
Стресс-ОФЭКТ/стресс-ПЭТ
низкий риск
умеренный риск
высокий риск
- площадь ишемии < 1% миокарда ЛЖ
- площадь ишемии 1 - 10% миокарда ЛЖ
- площадь ишемии > 10% миокарда ЛЖ
Стресс-МРТ
низкий риск
умеренный риск
высокий риск
- нет ишемии, нет дисфункции
- какая-либо ишемия и/или дисфункция
- >= 2 из 16 сегментов ЛЖ с дефектами перфузии на пике стресс-теста или >= 3 из 16 сегментов ЛЖ с индуцируемой добутамином дисфункцией
МСКТ - ангиография КА
низкий риск
умеренный риск
- стенозы <= 50%
- стеноз > 50% (кроме ствола ЛКА, проксимальной трети ПНА, трехсосудистого поражения с проксимальными стенозами)
высокий риск
- стеноз ствола ЛКА > 50%; стеноз проксимальной трети ПНА > 50%; трехсосудистое поражение с проксимальными стенозами > 50%
Инвазивные специфические тесты
КАГ
низкий риск
умеренный риск
высокий риск
- стенозы <= 50%
- стенозы 50 - 90%
- стенозы > 90%
ФРК/МРК
высокий риск
- стеноз 50 - 90% и ФРК/МРК <= 0,80/<= 0,89
--------------------------------
Примечание: # - стратификация риска проводится у всех больных с подозрением на ИБС и установленным диагнозом ИБС на визитах к врачу. Целью стратификации является выделение группы больных высокого риска развития ССО, которым показано проведение реваскуляризации миокарда. Риск является модифицируемой величиной и меняется по мере появления новой диагностической информации. При первичной стратификации риска как умеренного диагностическая информация должна быть дополнена и уточнена с помощью другого метода диагностики; при стратификации риска как высокого у больного должна быть обсуждена возможность проведения реваскуляризации миокарда.
<*> - согласно риску, рассчитанному по шкале Дьюка, исходя из глубины депрессии сегмента ST, METs и возникновению приступа стенокардии, по формуле: индекс Дьюка = время нагрузки - (5 x глубина депрессии ST в мм) - (4 x индекс стенокардии) (https://www.mdcalc.com/calc/3991/duke-treadmill-score). ФВ ЛЖ - фракция выброса левого желудочка, НЛС - нарушения локальной сократимости, ПНА - передняя нисходящая коронарная артерия, ПТВ - предтестовая вероятность ИБС.
Таблица ПА3-10. Механизм действия антиангинальных средств
Лекарство
Механизм действия
БАБ
БАБ снижают ЧСС, сократительную способность и атриовентрикулярную проводимость, тем самым снижая потребность миокарда в кислороде и время до начала стенокардии во время физической нагрузки. Удлиняя диастолический период, БАБ могут повышать время перфузии зоны ишемии. БАБ различаются по нескольким клиническим признакам, включая кардиоселективность. (бета1-селективность) и симпатомиметическую активность, но их клиническая эффективность, по-видимому, эквивалентна. [142] Чаще всего применяются кардиоселективные БАБ: метопролол, бисопролол, бетаксолол и небиволол). Из неселективных - карведилол
БКК
БКК действуют главным образом за счет вазодилатации и снижения периферического сосудистого сопротивления. БКК делятся на ДГП-БКК и не-ДГП-БКК, их общим фармакологическим свойством является селективное ингибирование открытия L-каналов в гладких мышцах сосудов и в миокарде. ДГП-БКК (амлодипин, нифедипин пролонгированного действия, фелодипин) обладают большей сосудистой селективностью. Не-ДГП-БКК (дилтиазем и верапамил) снижают частоту сердечных сокращений и инотропную функцию миокарда, что способствует как их антиангинальным свойствам, так и их побочным эффектам.
Органические нитраты
Антиангинальный эффект нитратов связан с расширением коронарных и периферических сосудов, преимущественно вен, приводя к снижению периферического сосудистого сопротивления, перераспределению коронарного кровотока и уменьшению преднагрузки.
Ивабрадин**
Ивабрадин является препаратом, снижающим частоту сердечных сокращений, который избирательно угнетает синусовый узел, снижая потребность миокарда в кислороде без влияния на сократительную способность или АД [145]
Никорандил
Никорандил - расширяет коронарные сосуды и вены, стимулирует АТФ-чувствительные калиевые каналы гладкой мускулатуры сосудов, не влияя на сократимость и проводимость сердца
Ранолазин
Ранолазин является селективным ингибитором позднего поступления натрия внутрь, что оказывает благотворное влияние на частоту стенокардии и тест толерантности к физической нагрузке за счет ингибирования кальциевой перегрузки кардиомиоцитов без существенных изменений частоты сердечных сокращений или АД. [146, 147]
Триметазидин
Триметазидин воздействует на метаболизм кардиомиоцитов, оптимизируя его особенно при ишемии, оказывая антигипоксическое действие. У больных сахарным диабетом благоприятно влияет на гликемию [148, 149]. (фармакологическое действие достоверно не известно).
Таблица ПА3-11. Основные побочные эффекты, противопоказания, лекарственные взаимодействия, которое следует учитывать и меры предосторожности при применении антиангинальных препаратов
Класс препаратов <а>
Побочные эффекты <а>
Противопоказания
Межлекарственное взаимодействие
Соблюдать меры предосторожности
Коротко действующие органические нитраты и НДД
Головная боль
Приливы
Гипотензия
Синкопэ и ортостатическая гипотензия
Рефлекторная тахикардия
Метгемоглобинемия
Гипертрофическая обструктивная кардиомиопатия
Тяжелый аортальный стеноз.
Прием ингибиторов ФДЭ5
Ингибиторы
ФДЭ5
Альфа-адреноблокаторы
БКК
Соблюдать безнитратный интервал при назначении НДД 10 - 14 часов
БАБ <в>
Усталость
Депрессия
Нарушение или блокада внутрисердечной проводимости
Отрицательный инотропный эффект
Бронхоспазм
Ортостатическая гипотензия
Эректильная дисфункция
Брадикардия
Значимое нарушение проводимости
Кардиогенный шок
Неселективные БАБ противопоказаны при бронхиальной астме и ХОБЛ
Кардиоселективные БАБ могут быть назначены с осторожностью: вне обострения на фоне адекватной базисной терапии комбинацией ингаляционных глюкокортикостероидов и длительно действующих бета-агонистов
Декомпенсированная сердечная недостаточность (требующая инотропной поддержки)
Вазоспастическая стенокардия <в>
Не-ДГП-БКК
Препараты, угнетающие синусовый узел или атриовентрикулярную проводимость
Сахарный диабет
ХОБЛ
Критическая ишемия нижних конечностей
Не-ДГП-БКК
(дилтиазем и верапамил**)
Брадикардия
Нарушение внутрисердечной проводимости
Снижение сократимости миокарда
Запор
Гиперплазия десен
Брадикардия
Слабость синусового узла
Хроническая сердечная недостаточность
Препараты с отрицательным инотропным действием (БАБ, блокаторы натриевых каналов), замедляющие ритм препараты
Препараты, метаболизирующиеся через CYP3A4
Низкое АД
ДГП БКК
Головная боль
Периферические отеки
Приливы жара
Усталость
Рефлекторная тахикардия
Гиперплазия десен
Кардиогенный шок.
Тяжелый аортальный стеноз
Обструктивная кардиомиопатия
Низкое АД
Препараты, метаболизирующиеся через CYP3A4
Нарушение функции печени
Ивабрадин**
Нарушения зрения (фосфены)
Головная боль
Головокружение
Брадикардия
Нарушение функции синусового узла
Отказ синусового узла
Фибрилляция предсердий
ЧСС < 70 в 1 мин
Острый ИМ
Тяжелое заболевание печени
Препараты, удлиняющие QT
Комбинация с сильными CYP450 или CYP3A4 ингибиторами
Возраст > 75 лет
Тяжелая почечная недостаточность
Не применять в комбинации с верапамилом или дилтиаземом
Не применять у пациентов с пароксизмальными тахиаритмиями
Никорандил
Головная боль
Приливы жара
Головокружение
Слабость.
Тошнота
Гипотония
Язвы во рту, в желудочно-кишечном тракте
Ингибиторы ФДЭ 5.
Кардиогенный шок
Острая сердечная недостаточность
Низкое АД
Ингибиторы ФДЭ 5
Не рекомендуется одновременно принимать нестероидные противовоспалительные средства
Триметазидин
Двигательные расстройства
Диспепсия
Тошнота
Сыпь, зуд или крапивница
Головная боль
Аллергия
Болезнь Паркинсона
Тремор и двигательные расстройства
Тяжелая почечная недостаточность
Не известны
Умеренная почечная недостаточность
Пожилой и старческий возраст
Ранолазин
Головокружение
Запор
Тошнота
Астения
Удлинение интервала QT
Цирроз печени
Тяжелая почечная недостаточность
Умеренная или тяжелая печеночная недостаточность
Сильные ингибиторы
CYP3A4
Прием антиаритмических средств класса Ia или III (кроме амиодарона)
Препараты, метаболизирующиеся через CYP3A4 (дигоксин, симвастатин, циклоспорин) и его ингибиторы (включая БКК)
Препараты, удлиняющие QT
Осторожный подбор дозы при умеренной-тяжелой почечной и печеночной недостаточности,
В комбинации с CYP3A4 ингибиторами
Этот список не является исчерпывающим; подробности - в соответствующей инструкции к препарату
ХОБЛ = хроническая обструктивная болезнь легких; ФДЭ5 = фосфодиэстераза типа 5;
--------------------------------
<а> - очень частые и частые побочные эффекты, могут отличаться у разных препаратов одного и того же класса. Подробности - в инструкции к препаратам.
<б> - метопролола сукцинат, бисопролол, небиволол, бетаксолол, карведилол
<в> - При вазоспастической стенокардии в случае необходимости назначения БАБ по другим показаниям, возможно применение с осторожностью кардиоселективных БАБ, но только в сочетании с антагонистами кальция и/или нитратами под контролем частоты приступов стенокардии
Таблица ПА3-5. Терапия стабильной ИБС в зависимости от клинической ситуации
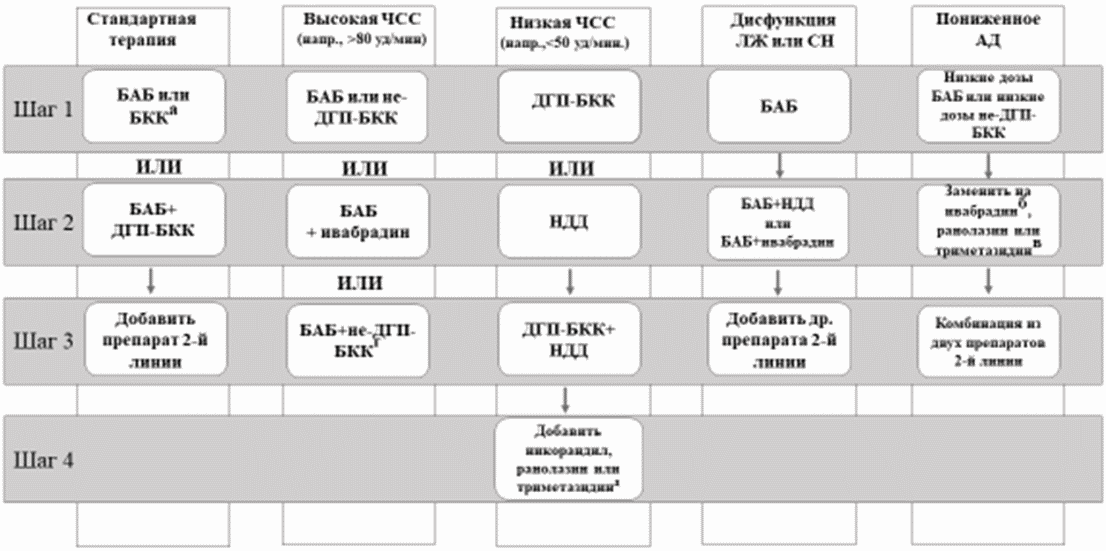
Примечание: Примечание: БАБ - бета-адреноблокаторы; ДГП-БКК - дигидропиридиновые блокаторы "медленных" кальциевых каналов; не-ДГП-БКК - недигидропиридиновые блокаторы кальциевых каналов; НДД - органические нитраты длительного действия. К препаратам второй линии относят: НДД, никорандил, ивабрадин, ранолазин, триметазидин. Предложенный пошаговый алгоритм должен быть адаптирован с учетом индивидуальных особенностей пациента. Учитывая ограниченные доказательства в отношении множества возможных комбинаций у разных пациентов, предложенный алгоритм является лишь опцией и не является строгой рекомендаций к выполнению.
а - в качестве первого шага могут рассматриваться (с учетом коморбидности и инструкции к лекарственному препарату) комбинации из БАБ и ДГП-БКК, а также комбинации из БАБ или БКК с препаратами второй линии; б - ивабрадин нельзя сочетать с не-ДГП-БКК; в - препараты второго шага можно рассмотреть в добавление к препаратам первого шага, если уровень АД не становится ниже исходного; г - сочетание БАБ и не-ДГП-БКК из-за суммирования побочных эффектов - нежелательно, но при необходимости препараты должны быть назначены с малых доз каждого препарата в особых условиях под тщательным мониторированием ЧСС, ЭКГ и АД при условии наличия сохранной фракции выброса, ЧСС выше 60 в 1 мин и при отсутствии нарушений проводимости и заболеваний синусового узла; д - при добавлении препаратов следует учитывать межлекарственные взаимодействия и побочные эффекты. Никорандил нельзя сочетать с НДД.
Таблица ПА3-6. Факторы риска инсульта и системных эмболий у пациентов с ФП и их значимость в баллах (шкала CHA2DS2-VASc)
Факторы риска
Баллы
"C" Хроническая сердечная недостаточность/дисфункция левого желудочка
1
"H" Артериальная гипертония
1
"A" Возраст >= 75 лет
2
"D" Диабет
1
"S" Ишемический инсульт/транзиторная ишемическая атака/системные эмболии в анамнезе
2
"VASc" Сосудистое заболевание (инфаркт миокарда в анамнезе, атеросклероз периферических артерий нижних конечностей, атеросклеротическая бляшка в аорте)
1
Возраст 65 - 74 года
1
Женский пол
1
Таблица ПА3-7. Шкала оценки риска кровотечений HAS-BLEED у пациентов с ФП
Буква <*>
Клиническая характеристика
Число баллов
H
Гипертония
1
A
Нарушение функции печени или почек (по 1 баллу)
1 или 2
S
Инсульт
1
B
Кровотечение
1
L
Лабильное МНО
1
E
Возраст > 65 лет
1
D
Лекарства или алкоголь (по 1 баллу)
1 или 2
<*> Первые буквы английских названий: "Н" - систолическое АД > 160 мм рт. ст.; "A" - нарушение функции почек или печени: диализ, трансплантация почки или сывороточный креатинин >= 200 ммоль/л; хроническое заболевание печени (например, цирроз) или биохимические признаки серьезного поражения печени (например, уровень билирубина по крайней мере в 2 раза выше верхней границы нормы в сочетании с повышением активности АСТ/АЛТ/щелочной фосфатазы более чем в 3 раза по сравнению с верхней границей нормы и т.д.); "S" - инсульт в анамнезе; "B" - кровотечение в анамнезе и/или предрасположенность к кровотечению, например, геморрагический диатез, анемия и т.д.; "L" - нестабильное/высокое МНО или < 60% измерений МНО в пределах целевого диапазона, "E" - возраст старше 65 лет; "D" - лекарства (антитромбоцитарные, нестероидные противовоспалительные средства)/алкоголь.
Таблица ПА3-8. Факторы риска кровотечений у больных фибрилляцией предсердий, получающих антикоагулянты
Модифицируемые факторы риска
Артериальная гипертония (особенно, если САД > 160 мм рт. ст.)
Лабильное МНО или время пребывания МНО в целевом диапазоне менее 60% (для принимающих антагонисты витамина K (ABK))
Сопутствующий прием препаратов, повышающих риск кровотечения (антитромбоцитарные или НПВС)
Злоупотребление алкоголем (>= 8 порций в неделю) (количество порций = произведение объема напитка в литрах, его крепости и удельного веса, равного 0,789)
Частично модифицируемые факторы риска
Анемия
Нарушенная функция почек
Нарушенная функция печени
Снижение числа тромбоцитов или нарушение их функции
Немодифицируемые факторы риска
Возраст (> 65 лет), (>= 75 лет)*
Большое кровотечение в анамнезе
Инсульт в анамнезе
Почечная патология, требующая диализа, либо трансплантация почки
Цирроз печени
Злокачественное новообразование
Генетическне факторы
Биомаркеры - факторы риска кровотечений
Высокочувствительный тропонин
Фактор роста и дифференцировки 15
Уровень креатинина сыворотки/расчетное значение клиренса креатинина
Таблица ПА3-9. Рекомендации по виду реваскуляризации (КШ или ЧКВ) у пациентов со стабильной ИБС с коронарной анатомией, подходящей обоим методам, и низкой прогнозируемой хирургической смертностью.
Локализация и тяжесть поражения коронарного русла
КШ
(УДД, УУР)
ЧКВ
(УДД, УУР)
Ссылка
Класс
Уровень
Класс
Уровень
Однососудистое поражение КА
Без проксимального стеноза ПИА
IIb
C
3C
I
C
1C
[129, 167, 168, 169, 170, 171, 172, 173]
С проксимальным стенозом ПНА
I
A
1A
I
A
1A
Двухсосудистое поражение КА
Без проксимального стеноза ПНА
IIb
C
3C
I
C
1C
[129, 131, 134]
С проксимальным стенозом ПНА
I
B
2B
I
C
2C
Поражение ствола ЛКА
Низкий балл по шкале SYNTAX (0 - 22)
I
A
1A
I
A
1A
[130, 174, 175]
Средним баллом по шкале SYNTAX (23 - 32)
I
A
1A
IIa
A
2A
Высоким баллом по шкале
SYNTAX (>= 33)
I
A
1A
III
B
4A
Трехсосудистое поражение КА без сахарного диабета
Низкий балл по шкале SYNTAX (<= 22)
I
A
2 A
I
A
2A
[176, 177, 178, 179]
Средний или высокий балл по шкале SYNTAX (>= 23)
I
A
2A
III
A
4A
Трехсосудистое поражение КА при наличии сахарного диабета
Низкий балл по шкале SYNTAX (<= 22)
I
A
1A
IIb
A
3
[180, 181, 182, 183, 184, 185]
Средний или высокий балл по шкале SYNTAX (> =23)
I
A
1A
III
A
5A
Рисунок ПА31. Алгоритм выбора режима антитромботической терапии у пациентов с ФП после планового чрескожного коронарного вмешательства
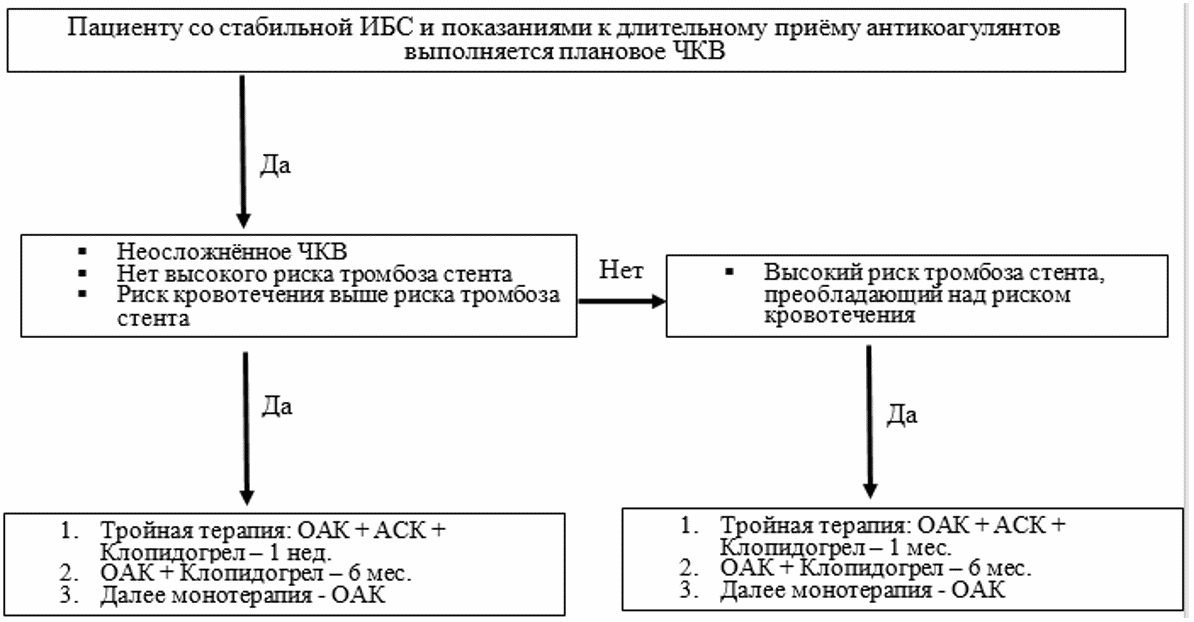
Сокращения: ЧКВ - чрескожное коронарное вмешательство, ОАК - оральные антикоагулянты, АСК** - ацетилсалициловая кислота**.
Приложение Б
АЛГОРИТМЫ ДЕЙСТВИЙ ВРАЧА
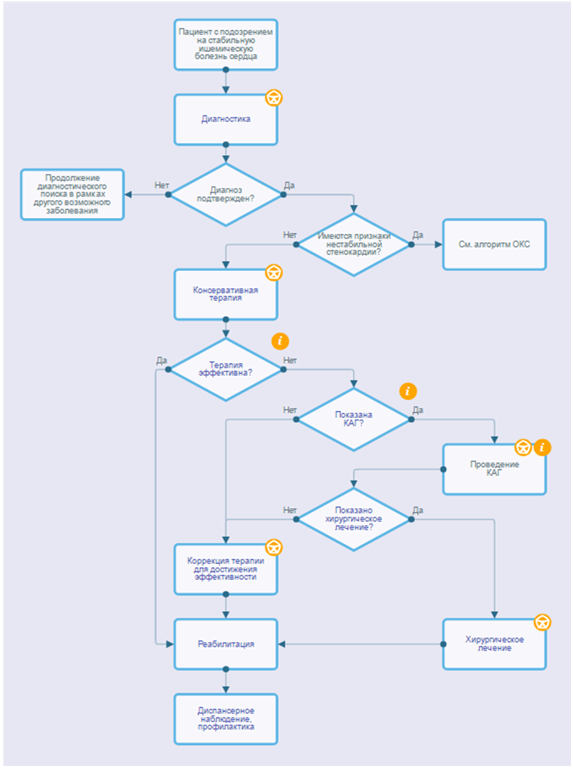
Приложение В
ИНФОРМАЦИЯ ДЛЯ ПАЦИЕНТА
Краткая информация о заболевании
У Вас выявлена одна из форм ишемической болезни сердца (ИБС). Приведенная ниже информация очень важна, поскольку поможет Вам правильно выполнять врачебные рекомендации, которые улучшат Ваше самочувствие, повысят работоспособность и снизят риск тяжелых осложнений. В дальнейшем Вы сможете самостоятельно принимать многие важные решения, касающиеся Вашего здоровья. Пожалуйста, внимательно ознакомьтесь с предлагаемой информацией и обсудите непонятные вопросы с Вашим лечащим врачом.
Главная причина ИБС - постепенное сужение одного или нескольких сердечных сосудов атеросклеротическими бляшками. Основным компонентом атеросклеротической бляшки является холестерин. Постепенно сужая просвет(ы) сосудов сердца, атеросклеротические бляшки приводят к нехватке кровотока в различных участках постоянно работающей сердечной мышцы. Обычно на ранних стадиях этого долгого процесса болезнь не проявляется никакими симптомами, в промежуточной стадии - проявляется болью в груди при физических нагрузках и в покое, в поздней стадии, когда сердечный сосуд закрывается полностью, может развиться инфаркт миокарда. Инфаркт - тяжелое и опасное для жизни осложнение ИБС, однако его можно предотвратить. Для этого успешно применяются многие лекарственные средства и различные способы реваскуляризации миокарда. Предотвращение инфаркта - очень важная задача, поскольку любой инфаркт может быть фатальным, каждый повторный инфаркт протекает тяжелее предыдущего и в дальнейшем приводит к более тяжелой инвалидизации.
Внимательное наблюдение за своим состоянием, аккуратное и точное соблюдение врачебных предписаний, своевременный контакт с врачом позволяют пациентам с ИБС надолго отсрочить развитие инфаркта миокарда, устранить или облегчить симптомы болезни, повысить уровень активности в повседневной жизни.
Важнейший базовый принцип лечения ИБС - придерживаться здорового образа жизни. Это позволит устранить многие факторы риска и снизить риск тяжелых осложнений.
Дополнительно к изменению образа жизни Вам придется принимать медикаментозные средства. Некоторые препараты нужно принимать постоянно, другие - только при ухудшении самочувствия. Пожалуйста, обсудите с Вашим врачом каждый рекомендованный препарат, сообщите ему обо всех известных Ваших аллергических реакциях на лечение, если они отмечались ранее.
Главные мероприятия по здоровому образу жизни:
- Отказ от курения.
- Снижение избыточного веса.
- Повышение уровня физической активности с учетом Вашего возраста, состояния здоровья и наличия других сопутствующих заболеваний. Для выбора оптимального уровня физической нагрузки желательна консультация врача-специалиста.
- Постоянное соблюдение низкожировой диеты, ограничение или полный отказ от алкоголя.
- Регулярный самоконтроль артериального давления, частоты пульса.
- Регулярный контроль уровня холестерина липопротеидов низкой плотности в крови (не реже 1 раза в 6 месяцев).
- Регулярное посещение врача для оценки состояния и необходимой коррекции лечения.
- Лечение сопутствующих заболеваний
Некоторые сопутствующие заболевания могут провоцировать обострение, ухудшать симптомы или затруднять лечение ИБС. Поэтому сообщите врачу о всех известных Вам сопутствующих заболеваниях. Особенно важны:
- Перенесенный ранее инфаркт миокарда. Любые операции на сердце.
- Артериальная гипертония.
- Сахарный диабет и другие эндокринные болезни.
- Сердечная недостаточность.
- Анемия и другие болезни крови.
- Язвенная болезнь желудка и двенадцатиперстной кишки.
Главные принципы лекарственной терапии
Одного препарата для лечения ИБС не существует. Лекарственные средства при этой болезни всегда назначаются комплексно.
Правильно подобранные лекарственные средства действуют на различные механизмы болезни, дополняют друг друга и, как правило, хорошо переносятся при длительном приеме.
Прерывистое или курсовое лечение ИБС не проводится. Лечение этого заболевания является поддерживающим и при хорошей переносимости проводится неопределенно долго. Если на фоне лечения Вы почувствовали себя хуже или появились симптомы побочных эффектов - обязательно обратитесь к врачу для поиска причины ухудшения и возможной замены одного или нескольких препаратов. Изменять схему лечения должен только врач. Не отменяйте самостоятельно ни один из препаратов на долгое время - это может быть опасным для Вашего здоровья.
Обязательно сообщите врачу о всех препаратах, которые Вы принимаете по поводу других заболеваний. Это поможет избежать побочных эффектов и ненужного дублирования лечения.
Всегда смотрите на сроки годности препаратов, указанные производителями на упаковках. Своевременно заменяйте в Вашей аптечке препараты с истекающим сроком годности на новые.
Медицинская документация
Храните дома все выписки из стационаров, электрокардиограммы, копии лабораторных анализов и протоколов инструментальных исследований (если они проводились). Во время планового визита в поликлинику, при госпитализации, при вызове "скорой помощи" обязательно покажите эти документы врачу. Сравнение Ваших данных с предыдущими показателями очень важно и может иметь решающее значение для правильного диагноза и лечения.
Для экстренной помощи:
- Всегда имейте при себе нитроглицерин в таблетках или в аэрозольной упаковке.
- Запишите и храните в доступном месте телефоны "скорой помощи, ближайшей поликлиники, Вашего врача (при возможности). Полезно также знать адреса и телефоны приемных отделений ближайших больниц.
Во время приступа стенокардии
Стенокардией называют боль в груди, вызванную заболеванием сердечных сосудов. В большинстве случаев такая боль возникает в центре груди, "под ложечкой" или в области шеи, может сопровождаться нехваткой воздуха. Иногда боль при стенокардии отдает в спину, левое плечо или левую руку. Как правило, боль при стенокардии давящая, жгучая, распирающая. Может сопровождаться потливостью. Не связана с дыханием и не зависит от изменения положения тела. В большинстве случаев стенокардия возникает при нагрузке (ходьба или физический труд), но может появляться и в покое, а также при воздействии холода (мороз, сильный ветер, купание в открытых водоемах).
Возникновение приступа стенокардии в покое или ночью - тревожный признак. В таких случаях следует немедленно принять нитроглицерин, и при неэффективности - сразу вызвать "скорую помощь", чтобы не допустить развития инфаркта миокарда.
Предотвращение приступов стенокардии
Чтобы предотвратить приступы стенокардии Вам следует регулярно принимать рекомендованные препараты в предписанных дозах. В некоторых случаях можно дополнительно принимать нитроглицерин непосредственно перед ожидаемыми физическими или эмоциональными нагрузками (продолжительная ходьба, физическая работа, сексуальная активность). Если приступы стенокардии в повседневной жизни участились, появились отсутствовавшие ранее приступы в покое и по ночам, если Вы стали чаще принимать нитроглицерин - срочно обращайтесь к врачу. Возможно, Вам потребуется срочное изменение лечения или госпитализация для дообследования.
Амбулаторное наблюдение
Даже при удовлетворительном самочувствии старайтесь не реже 1 раза в год посещать врача для общего осмотра, записи контрольной ЭКГ и оценки результатов анализа крови. Если Вы недавно перенесли инфаркт миокарда, посещать врача нужно чаще. Очень полезно вести дневник своего самочувствия с указанием артериального давления, частоты пульса и принимаемых лекарственных средств. При визите покажите этот дневник врачу. При необходимости врач может назначить Вам дополнительные инструментальные и лабораторные исследования. Если Ваше состояние ухудшается и эффективность лечения снижается - обращайтесь к врачу за помощью чаще. Не занимайтесь самолечением: Вы можете нанести непоправимый вред своему здоровью.
Направление на реваскуляризацию миокарда
При правильно подобранном лечении, аккуратном выполнении врачебных рекомендаций по диете и образу жизни ИБС может долго протекать в стабильной форме, и Ваша трудоспособность не будет существенным образом ограничена. В тех случаях, когда заболевание прогрессирует, приступы стенокардии или симптомы сердечной недостаточности нарастают, и медикаментозная терапия становится малоэффективной, врач может предложить Вам реваскуляризацию миокарда. Современные инвазивные способы лечения (коронарное шунтирование или стентирование коронарных сосудов) способны значительно улучшить состояние больных, существенно снизить риск тяжелых осложнений, в том числе риск смертельного исхода, а в некоторых случаях снизить потребность в лекарственных препаратах. Чтобы выбрать наилучший способ реваскуляризации миокарда, пациенту всегда проводят предварительное исследование в стационаре. Решение о целесообразности и методе реваскуляризации миокарда всегда принимают врачи-специалисты, с обязательным учетом мнения пациента.
Приложение Г1 - ГN
ШКАЛЫ ОЦЕНКИ,
ВОПРОСНИКИ И ДРУГИЕ ОЦЕНОЧНЫЕ ИНСТРУМЕНТЫ СОСТОЯНИЯ
ПАЦИЕНТА, ПРИВЕДЕННЫЕ В КЛИНИЧЕСКИХ РЕКОМЕНДАЦИЯХ
Приложение Г1
МОДИФИЦИРОВАННЫЙ ОПРОСНИК РОУЗА ДЛЯ ВЫЯВЛЕНИЯ СТЕНОКАРДИИ
Модифицированный опросник Роуза (Rose Angina Questionnaire, RAQ) - опросник по выявлению стенокардии. Был разработан в 1962 году для выявления ишемических болей в сердце (при стенокардии и инфарктах миокарда) в целях эпидемиологических исследований. Опросник модифицирован в 2010 г. по результатам проведенного исследования в в Дакке, Бангладеш.
Название на русском языке: Модифицированный опросник Роуза
Оригинальное название (если есть): Rose Angina Questionnaire, RAQ ___________________
Источник (официальный сайт разработчиков, публикация с валидацией): _________________
Тип (подчеркнуть):
- шкала оценки
- индекс
- вопросник
- другое (уточнить): ________________________________________________________________
Назначение: выявление стенокардии ___________________________________________________
Содержание (шаблон): см. ниже _______________________________________________________
Ключ (интерпретация): при выборе ответа Да 2 раза - направление к кардиологу _______________________________________________________________________________________
Если в этом опроснике Вы хотя бы два раза выбрали ответы, выделенные жирным курсивом, Вам необходимо записаться на прием к кардиологу для уточнения причины болей в груди или ухудшения течения Вашего заболевания и назначения соответствующего лечения.
1. Бывает ли у Вас боль или неприятное ощущение в грудной клетке?
- Нет.
- Да.
2. Возникает ли эта боль, когда Вы идете в гору, поднимаетесь по лестнице или спешите?
- Нет.
- Да.
- Никогда не хожу быстро и не поднимаюсь в гору.
3. Возникает ли эта боль при ходьбе обычным шагом по ровному месту?
- Нет.
- Да.
4. Что Вы делаете, если боль (неприятное ощущение) возникает во время ходьбы?
- Останавливаюсь или иду медленнее.
- Продолжаю идти, не снижая темпа.
- Принимаю нитроглицерин или другие препараты.
5. Если Вы останавливаетесь или принимаете нитроглицерин, что происходит с болью?
- Боль исчезает или уменьшается.
- Боль не исчезает.
6. Как быстро проходит боль?
- Через 10 - 15 минут или быстрее.
- Более чем через 10 минут.
7. Можете ли Вы сказать, где ее ощущаете?
- Грудина (верхняя или средняя треть).
- Грудина (нижняя треть).
- Левая сторона грудной клетки спереди.
- Левая рука.
- Другие области.
8. Вы обращались по поводу этих болей к врачу?
- Нет.
- Да.
9. Когда впервые появились эти боли?
- Менее 4 недель назад.
- Более 1 месяца назад.
10. Как часто они возникают в течение последнего месяца?
- Менее 2 раз в неделю.
- Почти каждый день.
11. Изменился ли их характер в течение последнего месяца?
- Нет.
- Да.
Приложение Г2
ШКАЛА SYNTAX SCORE
SYNTAX Score - шкала для оценки тяжести поражения коронарного русла при использовании различных тактик реваскуляризации миокарда у пациентов с многососудистым поражением коронарных артерий (оригинальный калькулятор по ссылке https://syntaxscore.org). Это необходимо для оценки анатомической сложности поражений, что важно для выбора метода реваскуляризации (ЧКВ или КШ), так как предварительная детальная оценка сложности сосудистых поражений позволяет избежать сложностей и осложнений в ходе проведения реваскуляризации и получить оптимальный постпроцедурный результат. Следует отметить, что оценка значимости поражения коронарного русла выполняется для всех сосудов диаметром >= 1,5 мм, имеющих степень стенозирования >= 50%, после чего все полученные баллы суммируются.
Название на русском языке: Шкала SYNTAX Score
Оригинальное название (если есть): SYNergy between percutaneous coronary intervention with TAXus and cardiac surgery (SYNTAX) trial
Sianos G., Morel M.A., Kappetein A.P., Morice M.C., Colombo A., Dawkins K. et al. The SYNTAX Score: an angiographic tool grading the complexity of coronary artery disease. EuroIntervention. 2005; 1 (2): 219 - 27
____________________________________
Источник (официальный сайт разработчиков, публикация с валидацией): https://syntaxscore.org;
____________________________________
Тип (подчеркнуть):
- шкала оценки
- индекс
- вопросник
- другое (уточнить): _________________________________________________________________
Назначение: оценка тяжести поражения коронарного русла при использовании различных тактик реваскуляризации миокарда у пациентов с многососудистым поражением коронарных артерий для выбора оптимального метода реваскуляризации миокарда (ЧКВ или КШ) ________________________________________________________________________________________
Содержание (шаблон): см. ниже ________________________________________________________
Ключ (интерпретация): ЧКВ предпочтительно при поражении устья или ствола незащищенной ЛКА и сумме балов по шкале SYNTAX <= 22, а КШ - при трехсосудистом поражении и сумме баллов SYNTAX > 22 либо при наличии сахарного диабета _______________________________
Показатель
Характеристика
Состояние
Коронарный атеросклероз
Предикторы
Локализация, степень, протяженность кальцификация, тромбоз бляшки
Прогноз
Смертность и сердечно-сосудистые события после вмешательства
Оценка
Предпочтительнее ЧКВ (<= 22 баллов) или шунтирование (> 22 баллов)
С-статистика
0,73 (Melina G. et al., 2017); 0,74 (Zhang Y. et al., 2014); 0,61 (Farooq V et al, 2013)
Ограничение
Отсутствие факторов риска ССЗ и клинических, необструктивная коронарная болезнь
Форма
Компьютерная программа
Онлайн-калькулятор
http://svntaxscore.org
Аналоги
Clinical SYNTAX Score, FREEDOM, Friesinger, Gensini, Global Risk, SYNTAX II, SYNTAX III, Sullivan
Приложение Г3
ШКАЛА ОЦЕНКИ ПЕРИОПЕРАЦИОННОГО РИСКА EUROSCORE II
Шкала EuroSCORE II (European System for Cardiac Operative Risk Evaluation) предназначена для оценки риска неблагоприятного исхода кардиохирургической операции (в данном случае коронарного шунтирования). В таблице представлены факторы, увеличивающие смертность при кардиохирургических вмешательствах. Каждый из этих факторов получил свою оценку. Из суммы этих оценок и складывается показатель риска EuroSCORE II. У пациентов с высоким показателем EuroSCORE II целесообразно выполнение ЧКВ в связи с высоким риском осложнений и летальных исходов после операции КШ. Данная шкала может использоваться для оценки риска оперативных вмешательств (в том числе при клапанной патологии) как с искусственным кровообращением, так и без него.
Название на русском языке: Шкала EuroSCORE II
Оригинальное название (если есть): European System for Cardiac Operative Risk Evaluation _________________________________________________________________
Источник (официальный сайт разработчиков, публикация с валидацией): https://euroscore.org
__________________________________________________________________________
Тип (подчеркнуть):
- шкала оценки
- индекс
- вопросник
- другое (уточнить): _____________________________________________________
Назначение: оценка риска неблагоприятного исхода кардиохирургической операции ____________________________________________________________________________
Содержание (шаблон): см. ниже ____________________________________________
Ключ (интерпретация): показатель риска 1 - 3% расценивается как низкий, 4 - 6% - как средний и >= 7% - как высокий ______________________________________________
ШКАЛА ОЦЕНКИ ПЕРИОПЕРАЦИОННОГО РИСКА EUROSCORE II
Фактор риска
Коэффициент
- СН класс NYHA II
0,1070545
- СН класс NYHA III
0,2958358
- СН класс NYHA IV
0,5597929
Стенокардия 4-й класс по ССS
0,2226147
Инсулинопотребный СД
0,3542749
Возраст
0,0285181
Женский пол
0,2196434
Болезни экстракардиальных артерий
0,5360268
Хроническое заболевание легких
0,1886564
Неврологическая или мышечная дисфункция
0,2407181
Предшествующие операции на сердце
1,118599
Потребность в диализе
0,6421508
Снижение СКФ < 50 мл/мин
0,8592256
СКФ 50 - 85 мл/мин
0,303553
Активный ИЭ
0,6194522
Критическое состояние перед операцией
1,086517
Функция левого желудочка:
- не снижена
0,3150652
- снижена
0,8084096
- сильно снижена
0,9346919
Недавний ИМ
0,1528943
СДЛА: 31 - 55 мм.рт.ст.
0,1788899
> 55 мм рт.ст.
0,3491475
Срок операции:
- Экстренно
0,3174673
- На следующий день
0,7039121
- Требуется проведение СЛР по пути в операционную
1,362947
Тяжесть вмешательства:
- 1 операция не АКШ
0,0062118
- 2 операции, включая АКШ
0,5521478
- 3 и более операций, включая АКШ
0,9724533
Вмешательство на грудной аорте
0,6527205
Константа лог-регрессии (В0)
-5,324537
Примечание: перечисленные коэффициенты подставляются в уравнение:
расчетная летальность =
где B0 - константа лог-регрессии, Bi коэффициент вариабельности Xi, для возраста Xi = 1, если пациент младше 60 лет, Xi увеличивается на 1 за каждый год после 60 (при 61 Xi = 2, при 62 Xi = 3 и так далее). АКШ - аортокоронарное шунтирование, ИМ - инфаркт миокарда, СД - сахарный диабет, СДЛА - систолическое давление в легочной артерии, СКФ - скорость клубочковой фильтрации (рассчитанная по Cockroft-Gault), СЛР - сердечно-легочная реанимация, СН - сердечная недостаточность, CCS - Canadian cardiovascular society (Канадское сердечно-сосудистое общество), NYHA - New York Heart Association (Нью-Йоркская ассоциация сердца)
