"Клинические рекомендации "Легочная гипертензия, в том числе хроническая тромбоэмболическая легочная гипертензия"
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ
КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ
ЛЕГОЧНАЯ ГИПЕРТЕНЗИЯ,
В ТОМ ЧИСЛЕ ХРОНИЧЕСКАЯ ТРОМБОЭМБОЛИЧЕСКАЯ
ЛЕГОЧНАЯ ГИПЕРТЕНЗИЯ
Кодирование по Международной статистической классификации болезней и проблем, связанных со здоровьем: I27.0, I27.2, I27.8
Год утверждения (частота пересмотра): 2024
Возрастная категория: Взрослые
Пересмотр не позднее: 2026
ID: 159
Разработчик клинической рекомендации
- Общероссийская общественная организация "Российское кардиологическое общество"
- Ассоциация сердечно-сосудистых хирургов России
- Евразийская ассоциация кардиологов
- Российское медицинское общество по артериальной гипертонии
- Российское респираторное общество
- Российское общество анестезиологов и реаниматологов
- Общероссийская общественная организация содействия развитию лучевой диагностики и терапии "Российское общество рентгенологов и радиологов"
- Ассоциация ревматологов России
Одобрено Научно-практическим Советом Минздрава РФ
Список сокращений
АЭР - антагонисты рецепторов эндотелина (АТХ Антигипертензивные средства для лечения легочной артериальной гипертензии)
Аналоги простациклина - простаноиды (АТХ Антиагреганты кроме гепарина)
Агонисты рецепторов ПЦ - агонисты рецепторов простациклина (АТХ Антиагреганты кроме гепарина)
Вазопрессоры - вазопрессоры (АТХ адренергические и дофаминергические средства)
ЖНВЛП - жизненно необходимые и важнейшие лекарственные препараты
КИ - клиническое исследование
КР - клинические рекомендации
МКБ 10 - Международная классификация болезней 10-го пересмотра
МНН - Международное непатентованное наименование
РГ - рабочая группа
РФ - Российская Федерация
УДД - уровень достоверности доказательств
УУР - уровень убедительности рекомендаций
БКК - блокаторы кальциевых каналов
ВОЗ - Всемирная организация здравоохранения
ВПС - врожденный порок сердца
ДДЛА - диастолическое давление в легочной артерии
ДЗЛА - давление заклинивания легочной артерии
ДЛА/срДЛА - давление в легочной артерии/среднее давление в легочной артерии
ИЗЛ - интерстициальное заболевание легких
ИЛАГ - идиопатическая легочная артериальная гипертензия
ИФДЭ-5 - ингибиторы фосфодиэстеразы 5 типа (АТХ Препараты для лечения эректильной дисфункции)
КТ - компьютерная томография
ЛА - легочная артерия
ЛАГ - легочная артериальная гипертензия
ЛАГ-специфические препараты - АЭР, аналоги ПД, агонисты рецепторов ПЦ, ИФДЭ-5, стимуляторы рГЦ
ЛВОБ - легочная веноокклюзионная болезнь
ЛГ - легочная гипертензия
ЛП/ЛЖ - левое предсердие/левый желудочек
ЛКГ - легочный капиллярный гемангиоматоз
ЛСС - легочное сосудистое сопротивление
МКК - малый круг кровообращения
МРТ - магнитно-резонансная томография
НЛАГ - наследственная легочная артериальная гипертензия
НПВ - нижняя полая вена
ПЖ - правый желудочек
портоПГ - портопульмональная гипертензия
ПОАК - прямые оральные антикоагулянты (АТХ Прямые ингибиторы тромбина, прямые ингибиторы фактора Xa)
ПП - правое предсердие
ПЦ - простациклин
рГЦ - растворимая гуанилатциклаза
РКИ - рандомизированное контролируемое исследование
СВ - сердечный выброс
СДЛА/рСДЛА - систолическое давление в легочной артерии/расчетное СДЛА
СтЗСТ - системное заболевание соединительной ткани
стимулятор рГЦ - стимулятор растворимой гуанилатциклазы (АТХ антигипертензивные средства для лечения легочной артериальной гипертензии)
СИ - сердечный индекс
СН - сердечная недостаточность
СНнФВ - сердечная недостаточность с низкой фракцией выброса
СНсФВ - сердечная недостаточность с сохраненной фракцией выброса
ССД - системная склеродермия
ТК - трикуспидальный клапан
ТШХ - тест с шестиминутной ходьбой
ТЭЛА - тромбоэмболия легочной артерии
ФВД - функция внешнего дыхания, исследование неспровоцированных дыхательных объемов и потоков
ФК - функциональный класс
ХОБЛ - хроническая обструктивная болезнь легких
ХТЭБЛ - хроническая тромбоэмболическая болезнь легких
ХТЭЛГ - хроническая тромбоэмболическая легочная гипертензия
цГМФ - циклический гуанозинмонофосфат
ЧВКС - чрезвенозная катетеризация сердца
ЭКГ - электрокардиограмма
ЭКМО - экстракорпоральная мембранная оксигенация
ЭТ-1 - эндотелин-1
ЭхоКГ - эхокардиография
BMPR-II (bone morphogenetic protein receptor II) - рецептор костного морфогенетического белка II типа
DLCO - диффузионная способность легких для монооксида углерода, исследование диффузионной способности легких
NO - оксид азота
NT-proBNP - N-терминальный фрагмент мозгового натрийуретического пропептида
NYHA - Нью-Йоркская кардиологическая ассоциация
PaCO2 - парциальное давление углекислого газа в артериальной крови
PaO2 - парциальное давление кислорода в артериальной крови
PETCO2 - парциальное давление углекислого газа в конце выдоха
Qp/Qs - отношение объемного легочного кровотока (Qp) к объемному системному кровотоку (Qs)
SvO2 - сатурация кислорода в смешанной венозной крови
TAPSE - систолическая экскурсия фиброзного кольца трикуспидального клапана
VE/VCO2-вентиляционный эквивалент по углекислому газу
VO2peak - пиковое потребление кислорода
Термины и определения
Доказательная медицина - надлежащее, последовательное и осмысленное использование современных наилучших доказательств (результатов клинических исследований) в процессе принятия решений о состоянии здоровья и лечении пациента [1].
Заболевание - возникающее в связи с воздействием патогенных факторов нарушение деятельности организма, работоспособности, способности адаптироваться к изменяющимся условиям внешней и внутренней среды при одновременном изменении защитно-компенсаторных и защитно-приспособительных реакций и механизмов организма [2].
Инструментальная диагностика - диагностика с использованием для обследования пациента различных приборов, аппаратов и инструментов.
Исход - любой возможный результат, возникающий от воздействия причинного фактора, профилактического или терапевтического вмешательства, все установленные изменения состояния здоровья, возникающие как следствие вмешательства [3].
Клиническое исследование - любое исследование, проводимое с участием человека в качестве субъекта для выявления или подтверждения клинических и/или фармакологических эффектов исследуемых продуктов и/или выявления нежелательных реакций на исследуемые продукты, и/или изучения их всасывания, распределения, метаболизма и выведения с целью оценить их безопасность и/или эффективность. Термины "клиническое испытание" и "клиническое исследование" являются синонимами [4].
Конфликт интересов - ситуация, при которой у медицинского или фармацевтического работника при осуществлении ими профессиональной деятельности возникает личная заинтересованность в получении лично либо через представителя компании материальной выгоды или иного преимущества, которое влияет или может повлиять на надлежащее исполнение ими профессиональных обязанностей вследствие противоречия между личной заинтересованностью медицинского работника или фармацевтического работника и интересами пациента [2].
Лабораторная диагностика - совокупность методов, направленных на анализ исследуемого материала с помощью различного специализированного оборудования.
Легочная гипертензия - патофизиологическое состояние, для которого характерно повышение давления в легочной артерии, ассоциированное с развитием правожелудочковой сердечной недостаточности и преждевременной гибелью пациентов.
Лекарственные препараты - лекарственные средства в виде лекарственных форм, применяемые для профилактики, диагностики, лечения заболевания, реабилитации, для сохранения, предотвращения или прерывания беременности [5].
Медицинский работник - физическое лицо, которое имеет медицинское или иное образование, работает в медицинской организации и в трудовые (должностные) обязанности которого входит осуществление медицинской деятельности, либо физическое лицо, которое является индивидуальным предпринимателем, непосредственно осуществляющим медицинскую деятельность [2].
Медицинское вмешательство - выполняемые медицинским работником и иным работником, имеющим право на осуществление медицинской деятельности, по отношению к пациенту, затрагивающие физическое или психическое состояние человека и имеющие профилактическую, диагностическую, лечебную, реабилитационную или исследовательскую направленность виды медицинских обследований и/или медицинских манипуляций, а также искусственное прерывание беременности (аборт) [2].
Модификация образа жизни - мероприятия, направленные на нормализацию веса и характера питания, двигательной активности, целью которых является снижение сердечно-сосудистого риска.
Пациент - физическое лицо, которому оказывается медицинская помощь или которое обратилось за оказанием медицинской помощи независимо от наличия у него заболевания и от его состояния [2].
Последовательная комбинированная ЛАГ специфическая терапия - это последовательное назначение двух и более разных классов специфических препаратов для лечения легочной гипертензии [6].
Рабочая группа по разработке/актуализации клинических рекомендаций - это коллектив специалистов, работающих совместно и согласованно в целях разработки/актуализации клинических рекомендаций, и несущих общую ответственность за результаты данной работы.
Синдром - устойчивая совокупность ряда симптомов с единым патогенезом [7].
Состояние - изменения организма, возникающие в связи с воздействием патогенных и/или физиологических факторов и требующие оказания медицинской помощи [2].
Стартовая комбинированная ЛАГ специфическая терапия - это одновременное назначение двух и более разных классов специфических препаратов для лечения легочной гипертензии [6].
Тезис-рекомендация - положение, отражающее порядок и правильность выполнения того или иного медицинского вмешательства, имеющего доказанную эффективность и безопасность.
Уровень достоверности доказательств (УДД) - степень уверенности в том, что найденный эффект от применения медицинского вмешательства является истинным [8].
Уровень убедительности рекомендаций (УУР) - степень уверенности в достоверности эффекта вмешательства и в том, что следование рекомендациям принесет больше пользы, чем вреда в конкретной ситуации [8].
Цель медикаментозной терапии - стабильное достижение низкого риска смертности [9, 10].
1. Краткая информация по заболеванию или состоянию (группы заболеваний или состояний)
1.1 Определение заболевания или состояния (группы заболеваний или состояний)
Легочная гипертензия (ЛГ) - гемодинамическое и патофизиологическое состояние, которое характеризуется повышением среднего давления в легочной артерии (ДЛА) > 20 мм рт. ст. в покое, измеренного при чрезвенозной катетеризации сердца (ЧВКС) [11, 12].
Нормальные значения давления в легочной артерии в покое - среднее ДЛА (срДЛА) <= 20 мм рт. ст. [13].
Давление заклинивания в легочной артерии (ДЗЛА) косвенно отражает давление в левом предсердии и конечно-диастолическое давление в левом желудочке (ЛЖ).
Легочное сосудистое сопротивление (ЛСС) - расчетный показатель, отражающий тяжесть поражения артериального русла малого круга кровообращения (МКК) - отношение транслегочного градиента (срДЛА - ДЗЛА) к сердечному выбросу (СВ), измеряемый в единицах (ед.) Вуда [для перевода в дин x с x см-5 величину в ед. Вуда следует умножить на 80] [13 - 15].
Прекапиллярная легочная гипертензия - гемодинамический вариант ЛГ при срДЛА > 20 мм рт. ст., ДЗЛА <= 15 мм рт. ст., ЛСС > 2 ед. Вуда [12].
Посткапиллярная легочная гипертензия - гемодинамический вариант ЛГ при срДЛА > 20 мм рт. ст. и ДЗЛА > 15 мм рт. ст. [12].
Комбинированная пост-/прекапиллярная легочная гипертензия - гемодинамический вариант ЛГ при срДЛА > 20 мм рт. ст., ДЗЛА > 15 мм рт. ст. и ЛСС > 2 ед. Вуда [12].
1.2 Этиология и патогенез заболевания или состояния (группы заболеваний или состояний)
Группа I. В основе развития ЛАГ лежат структурные изменения легочных артерий/артериол за счет гиперплазии интимы; гипертрофии, гиперплазии медии и адвентиции с формированием периваскулярных воспалительных инфильтратов и фиброза [41, 42]. Устойчивый к апоптозу фенотип эндотелиальных клеток, характерный для ЛАГ, способствует развитию плексогенной артериопатии, приводящей к субтотальной облитерации просвета сосуда, увеличению ЛСС и, в конечном итоге, перегрузке правого желудочка (ПЖ). Формирование онкоподобного, пролиферативного фенотипа клеток сосудистой стенки связывают с нарушением митохондриального дыхания и усилением энергетической зависимости от аэробного гликолиза, что приводит к патологической активации факторов транскрипции [6, 15].
Ключевым звеном патогенеза ЛАГ является эндотелиальная дисфункция с гиперпродукцией вазоконстрикторных (эндотелин-1 (ЭТ-1), тромбоксан A2, серотонин) и снижением синтеза вазодилатирующих (оксида азота (NO), простациклин) субстанций и формированием протромботических условий; развитием воспалительных реакций в сосудистой стенке за счет утраты эндотелием антиадгезионных свойств и аутоиммунных нарушений.
Развитие и прогрессирование ЛАГ опосредуется взаимодействием генетических, эпигенетических факторов (метилирование ДНК, модификации гистонов и микроРНК) и факторов окружающей среды. У пациентов с семейной формой ЛАГ в 75% случаев выявляются мутации в гене, кодирующем рецептор типа II к белку костного морфогенеза BMPR2, который относится к семейству трансформирующего фактора роста и регулирует процессы клеточной пролиферации, а у пациентов ИЛАГ (спорадические случаи) - в 25% случаев [18]. При семейном анамнезе ЛАГ, наличии геморрагических телеангиоэктазий у пациентов выявляются мутации генов, кодирующих активин-рецептор-подобную киназу-1 (ALK-1), эндоглин и белки семейства трансформирующего ростового фактора (BMPR1B, SMAD9). При проведении полногеномного секвенирования у пациентов ЛАГ выявлены более редкие мутации в генах, кодирующих кавеолин-1 и калиевые каналы (KCNK3) [6, 15, 16]. Функциональное состояние ПЖ является основным фактором, определяющим прогноз пациентов ЛГ, который напрямую зависит от степени поражения сосудов МКК и миокарда.
Группа II. Заболевания левых отделов сердца, вызывающие повышение ДЛА, чрезвычайно гетерогенны. Основным механизмом развития посткапиллярной ЛГ является пассивная передача повышенного давления наполнения из левых камер сердца на вены МКК. Увеличение ЛП может служить ранним маркером систолической или диастолической дисфункции ЛЖ. На общность патогенетических механизмов комбинированной пост/прекапиллярной ЛГ и ЛАГ указывает сходство гистологической картины. Повышенное венозное давление в МКК приводит к повреждению эндотелия, что сопровождается увеличением секреции ЭТ-1, уменьшением продукции NO и снижением чувствительности к вазодилатирующему действию натрийуретических пептидов [31].
Группа III. Вазоконстрикция сосудов МКК в ответ на гипоксемию с последующим ремоделированием артерий и артериол - ключевое звено патогенеза ЛГ при патологии легких, что подтверждается наличием корреляционной связи между величиной срДЛА, парциальным давлением кислорода и DLCO [35, 36]. Парадоксальный ответ на гипоксемию сосудов МКК может быть генетически детерминирован. Установлена связь между развитием ЛГ у пациентов с патологией легких и носительством LL-полиморфизма в гене 5HTT переносчика серотонина. Наряду с этим, гиперпродукция ЭТ-1, фактора некроза опухолей альфа, трансформирующего ростового фактора бета, сосудистого ростового фактора, а также повышение уровня C-реактивного белка подтверждают общность патогенетических механизмов развития ЛГ при патологии легких и у пациентов с ЛАГ. Дополнительными факторами риска развития ЛГ являются метаболический синдром, инсулинорезистентность и ассоциированный с ними окислительный стресс, приводящий к развитию эндотелиальной дисфункции.
Группа IV. В патогенезе ХТЭЛГ помимо хронической обструкции тромботическими массами легочных артерий эластического типа играет роль дистальная легочная васкулопатия. Развитие заболевания связывают с нарушением процессов фибринолиза, ангиогенеза, ранним развитием фиброзных изменений и вторичной васкулопатией, в том числе вследствие патологического воздействия развившихся аорто-легочных коллатералей [43].
1.3 Эпидемиология заболевания или состояния (группы заболеваний или состояний)
ЛГ является глобальной проблемой здравоохранения: встречается примерно у 1% жителей мира, а в возрастных группах старше 65 лет - в 10% случаев в связи с высокой распространенностью патологии сердца и легких [20]. Заболеваемость и распространенность в различных клинических группах ЛГ существенно различается, однако ведущей причиной является патология левых отделов сердца и легких. Независимо от типа основного заболевания развитие и прогрессирование ЛГ связано с нарастанием симптомов и повышенной смертностью [21].
Группа I. ЛАГ относится к числу орфанных заболеваний, поэтому основная информация о заболеваемости и распространенности в популяции получена в национальных и международных регистрах. В экономически развитых странах заболеваемость и распространенность ЛАГ составляет 6 и 48 - 55 случаев на миллион взрослого населения соответственно [12].
В большинстве регистров ИЛАГ является наиболее распространенной формой группы I (до 50%), далее следуют ЛАГ, ассоциированная с системным заболеванием соединительной ткани (СтЗСТ), ВПС и портальная гипертензия (портопульмональная гипертензия) [6, 12]. По данным российского регистра, среди 740 впервые выявленных пациентов ЛАГ у 40,9% подтверждена ИЛАГ, наиболее частыми причинами ассоциированных форм были простые системно-легочные шунты (36,6%) и СтЗСТ (19,3%).
У российских пациентов диагноз ЛАГ устанавливался в возрасте 45,2 +/- 14,9 лет [17]. В регистре Национального института здоровья США (National Institutes of Health, NIH) средний возраст пациентов с ИЛАГ на момент постановки диагноза составил 35 +/- 15 лет при соотношении женщин и мужчин 1,7:1 [22]. В настоящее время считается, что в молодом возрасте встречается преимущественно НЛАГ, поражая в два раза чаще женщин, чем мужчин [12, 23].
За последние три десятилетия "портрет" пациентов с ИЛАГ изменился за счет увеличения доли пожилых пациентов с сопутствующими сердечно-сосудистыми заболеваниями - артериальной гипертонией (27 - 42%), ожирением (30 - 38%), сахарным диабетом 2 типа (14%) и ишемической болезнью сердца (10 - 12%) [15]. Средний возраст пациентов во французском и американском (REVEAL) регистрах составил 52 +/- 15 лет и 53 +/- 15 лет соответственно [24, 25]. В регистре COMPERA доля пациентов с ИЛАГ старше 65 лет превысила 64% при соотношении женщин и мужчин 2,3:1 [26]. Лекарственные препараты/токсины, приводящие к развитию ЛАГ, в соответствие с предложениями экспертов 6-го Всемирного симпозиума по ЛГ классифицируются как определенные и возможные (Табл. 13 приложение Б1) [11, 27 - 30]. Определенная связь устанавливается на основании данных эпидемий, эпидемиологических исследований или крупных многоцентровых серий. На возможную связь указывают серии случаев, когда ЛАГ развивается при применении лекарств/токсинов или при назначении препаратов со сходными свойствами и механизмом действия [12].
Группа II. ЛГ при заболеваниях левых отделов сердца является одной из наиболее распространенных форм патологии (до 80% всех пациентов ЛГ) [6, 15, 31]. В 2013 г. при оценке глобального бремени болезней отмечено 61,7 млн. случаев СН в мире, что в два раза превышает ее распространенность в 1990 г. [32]. В Европе и США более 80% пациентов с СН в возрасте >= 65 лет. Посткапиллярная ЛГ - изолированная или комбинированная пост-/прекапиллярная, является частым осложнением, главным образом при СНсФВ, поражая не менее 50% пациентов [33].
Распространенность ЛГ увеличивается по мере нарастания тяжести клапанных пороков левых отделов сердца. ДЛА повышается у 60 - 70% пациентов с тяжелыми миокардитами [33] и у 50% пациентов с аортальным стенозом [34].
Группа III. ЛГ выявляется при тяжелых обструктивных и паренхиматозных поражениях легких: повышение срДЛА до 35 - 40 мм рт. ст. имеется у 1 - 5% пациентов с прогрессирующей хронической обструктивной болезнью легких (ХОБЛ), хронической дыхательной недостаточностью, а также у пациентов, находившихся в листе ожидания трансплантации легких [35, 36]. При идиопатическом легочном фиброзе срДЛА >= 25 мм рт. ст. было зарегистрировано у 8 - 15% пациентов в ранней стадии заболевания, у 30 - 50% - при его прогрессировании и 60% - в терминальной стадии [36].
Гипоксия является проблемой общественного здравоохранения у 120 миллионов человек, проживающих на высоте более 2500 м над уровнем моря, которые подвержены риску развития ЛГ и хронической горной болезни. Проблема изучения высокогорной ЛГ должна решаться с помощью обновленной методологии в крупномасштабных популяционных исследованиях [37].
Группа IV. Выявляемость хронической тромбоэмболической ЛГ (ХТЭЛГ) в последние годы увеличивается за счет повышения осведомленности врачей и проведения активного скрининга у пациентов с сохранением одышки после перенесенной тромбоэмболии легочной артерии (ТЭЛА) при наличии факторов риска. По данным регистров, заболеваемость и распространенность ХТЭЛГ составляет 2 - 6 и 26 - 38 случаев на миллион взрослого населения соответственно [12, 38, 39]. Пациенты с хронической тромбоэмболической болезнью легких (ХТЭБЛ) при отсутствии ЛГ составляют лишь небольшую долю среди больных, направляемых в центры ХТЭЛГ [12].
Группа V. Эпидемиологические данные по ЛГ при гематологических, метаболических и др. нарушениях отсутствуют, что обусловлено многофакторным патогенезом, развитием ЛГ как прекапиллярного, так и посткапиллярного типа [20]. Данные регистра взрослых пациентов с саркоидозом показали, что ЛГ часто ассоциируется с повышенной заболеваемостью и смертностью [40].
1.4 Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статистической классификации болезней и проблем, связанных со здоровьем
Другие формы сердечно-легочной недостаточности (I.27):
I27.0 - Первичная легочная гипертензия
I27.2 - Другая вторичная легочная гипертензия
I27.8 - Другие уточненные формы легочно-сердечной недостаточности
1.5 Классификация заболевания или состояния (группы заболеваний или состояний)
ЛГ обычно является синдромом, ассоциированным с различными сердечно-сосудистыми и респираторными заболеваниями, и крайне редко представляет собой самостоятельное заболевание, как в случае идиопатической (ИЛАГ) или наследственной легочной артериальной гипертензии (НЛАГ).
Клиническая классификация ЛГ включает пять групп, объединенных при сходстве патофизиологических механизмов, клинических и гемодинамических характеристик, подходов к лечению (Табл. 1) [11, 16].
Таблица 1. Клиническая классификация
I. Легочная артериальная гипертензия (ЛАГ):
1.1. Идиопатическая
1.1.1. Отрицательный тест на вазореактивность
1.2.2. Положительный тест на вазореактивность
1.2. Наследственная <*>
1.3. Индуцированная лекарственными препаратами и токсинами <*>
1.4. Ассоциированная с:
1.4.1. Врожденными пороками сердца (простые системно-легочные шунты)
1.4.2. Системными заболеваниями соединительной ткани
1.4.3. ВИЧ-инфекций
1.4.4. Портальной гипертензией
1.4.5. Шистосомозом
1.5. ЛАГ с признаками поражения легочных вен/капилляров (легочная веноокклюзионная болезнь/легочный капиллярный гемангиоматоз)
1.6. Персистирующая ЛГ новорожденных
III. Легочная гипертензия, связанная с патологией легких и/или гипоксией:
3.1. ХОБЛ
3.2. Рестриктивные заболевания легких
3.3. Другие заболевания легких с
рестриктивно-обструктивным паттерном
3.4. Гиповентиляционный синдром
3.5. Гипоксия без заболевания легких (высокогорная ЛГ)
3.6. Аномалии развития легких
IV. ЛГ, связанная с обструкцией легочной артерии:
4.1. Хроническая тромбоэмболическая ЛГ
4.2. Другие обструкции легочной артерии
V. Легочная гипертензия с неясными и/или смешанного генеза:
5.1. Гематологические заболевания
5.2. Системные нарушения
5.3. Метаболические нарушения
5.4. Хроническая почечная недостаточность с/без гемодиализа
5.5. Тромботическая микроангиопатия легких вследствие эмболии опухолевыми клетками
5.6. Фиброзирующий медиастинит
5.7. Сложные врожденные пороки сердца
II. Легочная гипертензия, связанная с заболеваниями левых отделов сердца:
2.1. Сердечная недостаточность:
2.1.1. с сохранением фракцией выброса
2.1.2. со сниженной или умеренно сниженной фракцией выброса
2.2. Клапанная патология
2.3. Врожденная/приобретенная сердечно-сосудистая патология, приводящая к посткапиллярной ЛГ
Примечания: <*> Среди пациентов НЛАГ, ЛАГ, индуцированной лекарствами/токсинами, как при ИЛАГ, выделяются подгруппы с отрицательным и положительным тестом на вазореактивность [12].
С учетом положений 6-го Всемирного симпозиума по ЛГ и рекомендаций ESC/ERS 2022 г. в клиническую классификацию внесены следующие изменения:
1. В группе I (ЛАГ) среди пациентов ИЛАГ, НЛАГ; ЛАГ, индуцированной лекарствами/токсинами, выделяются подгруппы с отрицательным и положительным тестом на вазореактивность [12]. При наличии резерва вазореактивности пациенты с указанными формами ЛАГ имеют уникальный фенотип с благоприятным течением заболевания при назначении блокаторов кальциевых каналов (БКК) в максимально переносимых дозах (раздел 3.2.2.1).
По данным российского регистра, наиболее частой причиной ассоциированной ЛАГ являются врожденные пороки сердца (ВПС) - простые системно-легочные шунты (36,6%) (раздел 4.1) [17]. ЛАГ с поражением легочных вен и капилляров (легочная венооклюзионная болезнь (ЛВОБ)/легочный капиллярный гемангиоматоз (ЛКГ), которая характеризуется неблагоприятным прогнозом и сопряжена с риском развития отека легких при назначении ЛАГ-специфической терапии, согласно консенсусу экспертов 6-го Всемирного симпозиума по ЛГ, включена в группу I [11, 15]. Это обусловлено тем, что вовлечение в патологический процесс легочных вен/капилляров может наблюдаться и при заболеваниях, ассоциированных с развитием ЛАГ, в частности системной склеродермии (ССД). Клиническая и гемодинамическая картина ЛВОБ/ЛКГ в большинстве случаев соответствует ЛАГ, а при гистологическом исследовании, наряду с изменениями вен/капилляров, имеется выраженное ремоделирование легочных артериол [11]. ЛВОБ/ЛКГ можно заподозрить при наличии профессионального контакта с органическими растворителями (трихлорэтилен и др.); сниженной диффузионной способности легких для моноксида углерода (DLCO < 50% от должного); выраженной гипоксемии; утолщения септальных линий, центролобулярных изменений по типу "матового стекла" паренхимы легких, увеличения размеров лимфоузлов средостения по данным компьютерной томографии (КТ) органов грудной полости [11, 15, 18].
1. В группе III в качестве причины ЛГ исключен синдром обструктивного апноэ сна, что обусловлено отсутствием доказанной причинно-следственной связи; в структуре этой группы указаны гиповентиляция и гипоксия без патологии легких (высокогорная ЛГ) [12].
2. В группе IV, как и ранее, выделяются ХТЭЛГ и другие заболевания, связанные с обструкцией легочной артерии.
3. В группе V добавлена форма ЛГ при тромботической микроангиопатии легких вследствие эмболии опухолевыми клетками [12]. При сложных ВПС имеются гемодинамические нарушения в МКК по типу пре- и/или посткапиллярной ЛГ (в том числе ЛГ при ВПС с унивентрикулярной гемодинамикой и сегментарная ЛГ в отдельных сегментах легких за счет аортолегочных коллатералей), что позволило российским экспертам сохранить подгруппу сложных ВПС в группе V, несмотря на изменения в рекомендациях ESC/ERS 2022 г. [11, 15].
Таблица 2. Гемодинамическая классификация
Определение
Характеристики
Клинические группы
Легочная гипертензия
Среднее ДЛА > 20 мм рт.ст.
Все варианты ЛГ
Прекапиллярная легочная гипертензия
Среднее ДЛА > 20 мм рт. ст. ДЗЛА <= 15 мм рт. ст.
ЛСС > 2 ед. Вуда
I. Легочная артериальная гипертензия. III. ЛГ, связанная с патологией легких и/или гипоксией.
ЛГ, связанная с обструкцией легочной артерии.
ЛГ неизвестного и/или смешанного генеза.
Изолированная посткапиллярная легочная гипертензия
Среднее ДЛА > 20 мм рт. ст., ДЗЛА > 15 мм рт. ст.
ЛСС <= 2 ед. Вуда
II. ЛГ, связанная с патологией левых отделов сердца.
V. ЛГ неизвестного и/или смешанного генеза
Комбинированная пост-/прекапиллярная легочная гипертензия
Среднее ДЛА > 20 мм рт. ст., ДЗЛА > 15 мм рт. ст.
ЛСС > 2 ед. Вуда
В 2018 г. экспертами 6-го Всемирного конгресса по ЛГ ранее общепринятый диагностический критерий ЛГ (срДЛА >= 25 мм рт. ст.) был изменен на срДЛА > 20 мм рт. ст., а новыми критериями прекапиллярной ЛГ стали срДЛА > 20 мм рт. ст., ДЗЛА <= 15 мм рт. ст., ЛСС > 3 ед. Вуда [18]. В рекомендациях ESC/ERS 2022 г. пороговые значения для величины ЛСС снижены до 2 ед. Вуда с учетом верхнего предела нормальных значений этого показателя [12, 13] (Табл. 2). При этом следует подчеркнуть, что доказательная база в отношении эффективности/безопасности ЛАГ-специфических препаратов получена в рандомизированных контролируемых исследованиях (РКИ), в которые включались пациенты ЛАГ (группа I) при срДЛА >= 25 мм рт. ст., ДЗЛА <= 15 мм рт. ст. и ЛСС > 3 ед. Вуда [12]. Необходимо динамическое наблюдение пациентов со срДЛА 21 - 24 мм рт. ст., ЛСС 2,1 до 2,9 ед. Вуда.
ЛСС зависит от площади поверхности тела и возраста, у лиц пожилого возраста, даже при отсутствии сердечно-сосудистой патологии, как правило, отмечаются более высокие значения [14]. Величину ЛСС необходимо учитывать для исключения повышения ДЛА за счет увеличения легочного кровотока или повышения внутригрудного давления [12]. Хотя верхней границей ДЗЛА в норме считается величина 12 мм рт. ст., в рекомендациях по ЛГ и консенсусе Европейского общества кардиологов по сердечной недостаточности (СН) предложен более высокий порог для диагностики СН с сохраненной фракцией выброса (СНсФВ) (ДЗЛА >= 15 мм рт. ст.) [6, 12, 19]. В РКИ по изучению ЛАГ-специфической терапии использовался порог для ДЗЛА <= 15 мм рт. ст. При сохранении данной величины ДЗЛА как критерия прекапиллярной ЛГ важно иметь ввиду, что этот порог является произвольным, что требует учитывать фенотип пациента, факторы риска и данные эхокардиографии (ЭхоКГ), включая объем левого предсердия (ЛП), при установлении пре- и посткапиллярной ЛГ [12].
Прекапиллярная ЛГ отмечается у пациентов с ЛАГ (группа I), при патологии легких и/или гипоксемии (группа III), при обструкции легочных артерий (группа IV) и при некоторых подтипах группы V. Посткапиллярная ЛГ наблюдается при патологии левых отделов сердца (группа II), может иметь место при ЛГ группы V или изолированном поражении легочных вен или капилляров (ЛВОБ/ЛКГ).
Посткапиллярная ЛГ определяется при повышении срДЛА > 20 мм рт. ст. и ДЗЛА > 15 мм рт. ст. Величина ЛСС используется для установления пациентов со значительным прекапиллярным компонентом - комбинированная пост-/прекапиллярная ЛГ (> 2 ед. Вуда). Ранее для характеристики вовлечения в патологический процесс легочных артерий/артериол при посткапиллярной ЛГ помимо ЛСС рекомендовалось оценивать диастолический пульмональный градиент, как разницу между диастолическим ДЛА (ДДЛА) и ДЗЛА [15, 16, 18]. Согласно рекомендациям, ESC/ERS 2022 г. для определения прекапиллярного компонента достаточно оценки исключительно ЛСС [12]. Изолированная посткапиллярная ЛГ устанавливается при ЛСС <= 2 ед. Вуда.
При повышении срДЛА > 20 мм рт. ст. в сочетании с низким ЛСС (<= 2 ед. Вуда) и ДЗЛА <= 15 мм рт. ст. у пациентов имеется ускоренный легочный кровоток и, как правило, несмотря на наличие ЛГ, последняя не соответствует критериям пре- или посткапиллярной ЛГ. Это гемодинамическое состояние может быть описано термином "неклассифицируемая ЛГ" [12]. Такие пациенты могут иметь ВПС, заболевание печени, патологию легких или гипертиреоз в качестве причины повышения срДЛА, что требует тщательной диагностики и соответствующего лечения (в частности, хирургической коррекции ВПС).
Для оценки функционального статуса больных ЛГ применяется рекомендованная Всемирной организацией здравоохранения (ВОЗ) в 1998 г. функциональная классификация Нью-Йоркской кардиологической ассоциации (NYHA) для больных СН (Табл. 3) [6, 12, 15, 16]. Оценка функционального класса (ФК) NYHA/ВОЗ используется для рутинной оценки статуса пациента на всех этапах оказании медицинской помощи, определения прогноза и эффективности терапии.
Таблица 3. Функциональная классификация (ВОЗ)
Класс
Описание
I ФК
Нет ограничений физической активности, отсутствуют одышка, усталость, боли в груди или пресинкопальные состояния.
II ФК
Легкое ограничение физической активности. Дискомфорт в покое отсутствует, но обычная физическая активность вызывает повышенную одышку, слабость, боль в грудной клетке или пресинкопальные состояния.
III ФК
Значительное ограничение физической активности. В состоянии покоя дискомфорта нет, но физическая активность меньше обычной вызывает повышенную одышку, усталость, боль в груди или пресинкопальные состояния.
IV ФК
Одышка и/или усталость в состоянии покоя усиливаются при минимальной физической активности. Могут быть признаки правожелудочковой недостаточности.
1.6 Клиническая картина заболевания или состояния (группы заболеваний или состояний)
2. Диагностика заболевания или состояния (группы заболеваний или состояний) медицинские показания и противопоказания к применению методов диагностики
Критерием установления диагноза ЛГ является повышение срДЛА > 20 мм рт. ст. в покое при ЧВКС [12].
Целью комплексного обследования является установление диагноза ЛГ, определение клинической группы, гемодинамического типа, функционального статуса у всех пациентов ЛГ, а также профиля риска смертности у всех пациентов ЛАГ [6, 12, 15, 16, 44, 45].
Этапами диагностики ЛГ являются:
- Скрининг, включающий сбор жалоб, оценку факторов риска развития ЛАГ, определение вероятности ЛГ при помощи трансторакальной ЭхоКГ.
- Исключение наиболее частых причин ЛГ - заболеваний левых отделов сердца (группа II), патологии легких (группа III) и ХТЭЛГ (группа IV).
- Верификация диагноза ЛАГ, ХТЭЛГ, тяжелой ЛГ при ЧВКС, определение нозологической формы ЛГ.
- Оценка ФК пациента (ВОЗ).
- Стратификация риска смертности у всех пациентов ЛАГ [6, 10, 12, 15, 16].
Учитывая отсутствие патогномоничных симптомов ЛГ и широкую распространенность патологии при различных заболеваниях, диагностика ЛГ требует мультидисциплинарного подхода и четкого соблюдения диагностического алгоритма с исключением наиболее частых причин развития ЛГ и выявлением более редких форм. По данным российского регистра, медиана времени от дебюта симптомов до подтверждения диагноза ЛАГ при ЧВКС у пациентов ЛАГ составляет 52,8 месяца [17], у пациентов ХТЭЛГ - 14 месяцев [44].
2.1 Жалобы и анамнез
- Рекомендуется сбор анамнеза и жалоб у всех пациентов для уточнения генеза ЛГ [6, 12, 15, 16, 44, 47, 48].
РКО IC (УУР C, УДД 5)
Комментарий. Симптоматика ЛГ значительно варьирует в зависимости от причины ЛГ, ассоциированного состояния, сопутствующей патологии. На ранних стадиях симптомы ЛГ возникают при выполнении физических нагрузок и, главным образом, связаны с дисфункцией ПЖ [6, 49]. В дебюте заболевания пациенты предъявляют жалобы на одышку, которая прогрессирует по мере течения заболевания; повышенную утомляемость, слабость, головокружение. На поздних стадиях появляются синкопальные состояния и/или симптомы правожелудочковой СН: отеки ног, гепатомегалия, асцит, пульсация шейных вен [12, 15, 44]. У пациентов с длительным течением ЛАГ может возникать болевой синдром в груди по типу ангинозного. Причинами ишемии миокарда могут быть относительная коронарная недостаточность вследствие низкого СВ и повышенного напряжения стенки ПЖ; гипоксемия; компрессия левой коронарной артерии аневризматически расширенной легочной артерией (ЛА). При синдроме Эйзенменгера легочные кровотечения регистрируются в 43% случаев и являются причиной смертности у 8% пациентов [45, 48]. Источником кровотечения в 90% случаев служат измененные бронхиальные артерии, которые наиболее часто выявляются у пациентов с ЛАГ на фоне ВПС. У пациентов без ВПС кровохарканье встречается в 1,5 - 6% случаев [6, 15]. Значительное расширение ЛА может быть причиной диссекции или разрыва, что клинически сопровождается тампонадой сердца.
2.2 Физикальное обследование
- Рекомендуется проводить визуальный осмотр терапевтический всем пациентам с ЛГ для выявления специфических клинических проявлений заболевания [6, 12, 15, 16, 44, 47, 48].
РКО IC (УУР C, УДД 5)
Комментарий. Физикальное обследование может выявить возможную причину ЛГ. Телеангиоэктазии, язвенное поражение кончиков пальцев и склеродактилия характерны для ССД, крепитация на вдохе может указывать на интерстициальное заболевание легких (ИЗЛ); сосудистые звездочки, тестикулярная атрофия и пальмарная эритема - на заболевание печени [6, 47 - 49]. При обнаружении симптома "барабанных палочек"/"часовых стекол" можно предположить ВПС с цианозом, ИЗЛ или патологию печени [12, 15, 48]. При осмотре пациентов проводится пульсоксиметрия: у пациентов ИЛАГ показатели сатурации кислорода находятся в пределах нормы, при обнаружении десатурации в покое и при нагрузке следует заподозрить патологию легких или ВПС с веноартериальным шунтированием крови. Наличие дифференцированного цианоза (нормальный цвет кожных покровов верхней половины тела с признаками центрального цианоза нижней половины тела, симптом барабанных палочек и часовых стекол только на пальцах ног) указывает на наличие синдрома Эйзенменгера на фоне открытого артериального протока. При развитии правожелудочковой СН у пациентов отмечаются набухание и пульсация шейных вен, гепатомегалия, периферические отеки, асцит.
При аускультации терапевтической легких у пациентов с выраженной одышкой при посткапиллярной ЛГ выслушиваются мелкопузырчатые хрипы в нижних отделах в сочетании с положением ортопноэ. Аускультативная картина в легких может быть не изменена у пациентов с ЛАГ [16, 49]. При аускультации терапевтической сердца выслушивается акцент второго тона на ЛА - один из ключевых физикальных признаков ЛГ. В ряде случаев определяется систолический шум трикуспидальной регургитации, при дилатации ЛА с развитием относительной недостаточности легочного клапана - диастолический шум Грехема Стилла. У пациентов с синдромом Эйзенменгера при наличии большого дефекта шум шунта может не выслушиваться, что связано с отсутствием или минимальным градиентом давления в области дефекта при высокой ЛГ [15, 45, 48].
2.3 Лабораторные диагностические исследования
- Всем пациентам с ЛГ рекомендуется проведение общего (клинического) анализа крови развернутого с оценкой уровня гемоглобина и гематокрита, количества эритроцитов, лейкоцитов, тромбоцитов, скорости оседания эритроцитов в рамках первичного обследования, при поступлении в стационар и в процессе динамического наблюдения каждые 6 - 12 месяцев [6, 12, 15, 16, 44, 48].
РКО IC (УУР C, УДД 5)
Комментарий. В общем (клиническом) анализе крови развернутом следует оценить уровень гемоглобина и гематокрита, наличие микроцитоза. Вторичный эритроцитоз часто встречается у пациентов с ЛГ при ВПС и патологии легких [47, 48].
- Всем пациентам с ЛГ рекомендовано проведение анализа крови биохимического общетерапевтического (исследование уровня калия, натрия, глюкозы, креатинина, общего белка, мочевины, мочевой кислоты, общего билирубина, свободного и связанного билирубина в крови, определение активности аспартатаминотрансферазы и аланинаминотрансферазы в крови) в рамках первичного обследования, при поступлении в стационар и в процессе динамического наблюдения каждые 3 - 6 месяцев [6, 12, 15, 16, 44, 48].
РКО IC (УУР C, УДД 5)
Комментарий. Функциональные печеночные тесты могут повышаться при декомпенсации правожелудочковой СН и/или на фоне терапии антагонистами эндотелиновых рецепторов (АТХ Антигипертензивные средства для лечения легочной артериальной гипертензии) (АЭР). Уровень мочевой кислоты может быть маркером тяжести СН, однако может повышаться и на фоне терапии диуретиками.
- Рекомендуется исследование уровня железа сыворотки крови, исследование уровня ферритина в крови, исследование насыщения трансферрина железом у пациентов с синдромом Эйзенменгера, при ЛГ с развитием анемии в рамках первичного обследования, при поступлении в стационар и в процессе динамического наблюдения каждые 6 - 12 месяцев [6, 12, 16, 47, 49].
РКО IC (УУР C, УДД 5)
Комментарий. Железодефицитное состояние наблюдается почти у половины пациентов с синдромом Эйзенменгера и ИЛАГ [6, 15, 48].
- Всем пациентам ЛАГ, получающим лечение АЭР (амбризентана**, бозентана**, мацитентана**), рекомендуется ежемесячное определение активности аспартатаминотрансферазы и аланинаминотрансферазы в крови для оценки безопасности терапии [6, 12].
ЕОК IC (УУР 5, УДД C)
Комментарий. Функциональные печеночные тесты могут повышаться на фоне терапии АЭР [16, 47, 49, 50].
- Всем пациентам ЛАГ, получающим лечение АЭР (амбризентана**, бозентана**, мацитентана**), рекомендуется ежемесячное исследование уровня общего гемоглобина в крови для оценки безопасности терапии [6, 15, 16].
ЕОК IC (УУР C, УДД 5)
Комментарий. Исследование уровня общего гемоглобина в крови является обязательным тестом на фоне лечения АЭР, терапия которыми до 15% случаев осложняется снижением уровня гемоглобина [6, 12, 49, 50].
- Всем пациентам с ЛГ рекомендовано выполнение коагулограммы (ориентировочного исследования системы гемостаза) (активированное частичное тромбопластиновое время, определение протромбинового (тромбопластинового) времени в крови или в плазме, определение концентрации Д-димера в крови, исследование уровня фибриногена в крови, определение активности антитромбина III в крови), определение международного нормализованного отношения (МНО) в рамках первичного обследования, при поступлении в стационар и далее каждые 6 - 12 месяцев для диагностики нарушений гемостаза и прогноза риска кровотечений [15, 16, 44, 47].
РКО IC (УУР C, УДД 5)
- Рекомендуется исследование уровня свободного трийодтиронина (СТ3) в крови, исследование уровня свободного тироксина (СТ4) сыворотки крови, исследование уровня тиреотропного гормона (ТТГ) в крови у всех пациентов с ЛГ при первичном обследовании для выявления патологии щитовидной железы и при ухудшении течения заболевания [15, 16, 17, 47, 48].
ЕОК/РКО IC (УУР A, УДД 2)
Комментарий. У пациентов с ЛГ часто встречаются заболевания щитовидной железы. Патология щитовидной железы может затруднять диагностику и лечение пациентов ЛГ или ухудшать течение заболевания [49, 51].
- Рекомендуется определение содержания антител к кардиолипину, антител к фосфолипидам, антител к бета-2-гликопротеину в крови у пациентов с подозрением на ХТЭЛГ для выявления факторов риска [15, 16, 44, 52].
РКО IC (УУР C, УДД 5)
- Рекомендуется определение содержания антител к антигенам ядра клетки и ДНК у всех пациентов с подозрением на ЛАГ для исключения ассоциации с СтЗСТ [6, 16, 17, 49].
ЕОК IC (УУР 5, УДД C)
Комментарий. У пациентов с ЛГ достаточно часто встречается повышение антинуклеарных антител в низком титре (1:80). Диагностическим титром определения антинуклеарных антител методом иммунофлюоресценции считается титр >= 1:160, при котором следует оценить спектр антиядерных антител в целях дифференциальной диагностики ССД или перекрестного синдрома, которые наиболее часто манифестируют ЛГ [6, 16, 47, 49].
- Рекомендуется исследование уровня натрийуретического пептида мозгового (BNP) или N-терминального фрагмента натрийуретического пропептида мозгового (NT-proBNP) в крови у всех пациентов с ЛАГ в рамках первичного обследования и далее каждые 6 - 12 месяцев с целью стратификации риска смертности [6, 16, 17, 49, 50].
РКО IC (УУР 5, УДД C)
Комментарий. BNP и NT-proBNP остаются единственными рутинными биомаркерами, которые эффективно используются в клинической практике для оценки прогноза пациентов ЛАГ и оценки результатов лечения [279].
- Всем пациентам ЛГ с анемией тяжелой или средней степени тяжести, а также при подозрении на кровотечение рекомендовано определение основных групп крови по системе AB0, антигена D системы Резус (резус-фактор), фенотипа по антигенам C, c, E, e, Cw, K, k и определение антиэритроцитарных антител при поступлении в стационар для решения вопроса о переливании одногрупповой эритроцитарной массы [15, 16, 48].
РКО IC (УУР C, УДД 5)
- Всем пациентам с ЛГ рекомендовано определение антигена (HbsAg) вируса гепатита B (Hepatitis B virus) в крови, антител к вирусу гепатита C (Hepatitis C virus) в крови, антител к бледной трепонеме (Treponema pallidum) в крови, антител классов M, G (IgM, IgG) к вирусу иммунодефицита человека ВИЧ-1 (Human immunodeficiency virus HIV 1) в крови, антител классов M, G (IgM, IgG) к вирусу иммунодефицита человека ВИЧ-2 (Human immunodeficiency virus HIV 2) в крови в рамках первичного обследования и при поступлении в стационар [15, 16, 48].
РКО IC (УУР C, УДД 5)
Комментарий. При клинически значимых отклонениях лабораторных тестов, характеризующих функцию печени, необходимо проводить серодиагностику гепатитов для исключения портопульмональной гипертензии. Определение антител классов M, G (IgM, IgG) к вирусу иммунодефицита человека ВИЧ-1 и ВИЧ-2 в крови необходимо для исключения ассоциации ЛГ с ВИЧ-инфекцией [6, 16, 48].
2.4 Инструментальные диагностические исследования
Электрокардиография
- Рекомендуется регистрация электрокардиограммы (ЭКГ) всем пациентам с ЛГ при первичном обследовании и в процессе динамического наблюдения [15, 16, 17, 44, 48].
РКО IC (УУР A, УДД 2)
Комментарий. Типичными признаками ЛГ на ЭКГ являются: отклонение электрической оси вправо, "p-pulmonale", признаки гипертрофии и перегрузки ПЖ, блокада правой ножки пучка Гиса и удлинение интервала QTc [6, 47, 53]. Увеличение амплитуды зубца R и соотношения R/S в правых грудных отведениях, как ЭКГ-признаки гипертрофии ПЖ, имеют недостаточную чувствительность (55%) и специфичность (70%) для применения с целью скрининга, тогда как перегрузка ПЖ является более чувствительным признаком [54]. Расширение комплекса QRS и удлинение интервала QTc свидетельствуют о тяжести заболевания и ассоциированы с неблагоприятным прогнозом ЛГ [55]. Наджелудочковые нарушения ритма чаще возникают в далеко зашедших стадиях заболевания, приводя к декомпенсации явлений СН [6, 56]. У 25% пациентов с ЛАГ в течение 5 лет наблюдения регистрируются трепетание или фибрилляция предсердий, значительно ухудшающие прогноз пациента при невозможности восстановления синусового ритма [6, 12, 15]. Нормальная ЭКГ не исключает наличие ЛГ, однако при сочетании неизмененной ЭКГ с нормальными уровнями биомаркеров (BNP/NT-proBNP) у пациентов с подозрением на ЛГ или факторами риска ЛГ (например, после острой ТЭЛА) имеется низкая вероятность заболевания [12, 57].
Рентгенография органов грудной клетки
- Рекомендуется проведение прицельной рентгенографии органов грудной клетки всем пациентам с ЛГ при первичном обследовании для уточнения причины заболевания, при госпитализации и в процессе динамического наблюдения [15, 16, 18, 44, 48].
РКО IC (УУР A, УДД 2)
Комментарий. При прицельной рентгенографии органов грудной клетки выявляются признаки, характерные для патологии легких (группа III) или застойные явления при заболеваниях левых отделов сердца (группа II), а также специфические признаки ряда редких заболеваний [45, 49]. У 90% пациентов ИЛАГ на момент постановки диагноза выявляются патологические изменения в виде дилатации ствола ЛА (II дуга по левому контуру сердца), обеднения легочного сосудистого рисунка, расширения правых отделов сердца [16, 18, 47]. Тяжесть ЛГ может не коррелировать со степенью рентгенологических изменений.
Комплексное исследование функции внешнего дыхания и анализ газов артериальной крови
- Рекомендуется проводить исследование неспровоцированных дыхательных объемов и потоков диффузионной способности легких всем пациентам с ЛГ при первичном обследовании и ухудшении течения заболевания для исключения патологии легких [6, 12, 15, 38, 45].
ЕОК IC (УУР C, УДД 5)
- Рекомендуется проводить исследование кислотно-основного состояния и газов крови всем пациентам ЛГ с дыхательными нарушениями при первичном обследовании и ухудшении течения заболевания [6, 12, 15, 44, 48].
ЕОК IC (УУР C, УДД 5)
Комментарий. Оценка функции внешнего дыхания (ФВД) - исследование неспровоцированных дыхательных объемов и потоков (см. Список сокращений) необходимо для выявления патологии легких и оценки ее тяжести. ХОБЛ, как причина гипоксической ЛГ, диагностируется при наличии необратимых бронхообструктивных изменений, часто в сочетании с увеличением остаточного объема легких при бодиплетизмографии и возможным снижением DLCO. При анализе газового состава артериальной крови у пациентов с ХОБЛ характерно снижение парциального давления кислорода в артериальной крови (PaO2) при нормальном или повышенном парциальном давлении углекислого газа в артериальной крови (PaCO2) [36, 47]. Тяжесть эмфиземы и/или ИЗЛ оценивается с помощью компьютерной томографии (КТ) органов грудной полости. Сочетание эмфиземы и фиброза легких может приводить к псевдонормальной картине при выполнении спирометрии, при этом DLCO остается сниженной, что требует комплексной оценки как результатов функции легких, так и данных методов визуализации для исключения диагностических ошибок [58]. У пациентов ЛАГ определяется легкое или умеренное уменьшение легочных объемов, ассоциированное с тяжестью заболевания; DLCO снижается вследствие вентиляционно-перфузионного дисбаланса [15, 57]. Низкий уровень DLCO, особенно в сочетании со снижением дыхательных объемов, может свидетельствовать об ассоциации ЛАГ с ССД, а также требует дифференциального диагноза с ИЗЛ (группа III) и ЛВОБ [16, 18]. Крайне низкий уровень DLCO у пациентов с ЛАГ, определенный как 45% от должного, ассоциирован с плохим прогнозом [12]. При анализе газового состава артериальной крови у больных ЛАГ PaO2 в покое остается в пределах нормы или несколько снижено, PaCO2 снижено вследствие альвеолярной гипервентиляции [49].
Эхокардиография
- Рекомендуется проведение трансторакальной эхокардиографии (ЭхоКГ) всем пациентам с подозрением на наличие ЛГ в качестве скринингового неинвазивного диагностического исследования и в процессе динамического наблюдения [6, 12, 15, 16, 18, 44, 49].
ЕОК IC (УУР C, УДД 5)
Комментарий. ЭхоКГ является единственным наиболее информативным неинвазивным диагностическим методом для скрининга больных с подозрением на ЛГ. Вне зависимости от этиологии ЛГ приводит к перегрузке ПЖ давлением и его дисфункции. ЭхоКГ позволяет получить информацию о морфологии правых и левых отделов сердца, функции ПЖ и ЛЖ, состоянии клапанов, а также неинвазивно оценить некоторые гемодинамические параметры (ДЛА, давление в ПП, ударный объем (УО) ПЖ, СВ). ЭхоКГ также является ценным инструментом, с помощью которого возможно выявить причину предполагаемой или уже подтвержденной ЛГ, например, в случаях заболеваний левых отделов сердца или ВПС. Тем не менее, ЭхоКГ не может использоваться для верификации диагноза ЛГ, для этого требуется проведение чрезвенозной катетеризации сердца (ЧВКС). У пациентов с установленным диагнозом ЛГ ЭхоКГ показана с целью оценки прогноза (при ЛАГ) и динамического наблюдения за пациентами на фоне проводимой терапии [15, 16, 44, 48, 59].
Принимая во внимание гетерогенную природу ЛГ и особую геометрию ПЖ, понятно отсутствие единого ЭхоКГ-параметра, который мог бы достоверно свидетельствовать как о наличии ЛГ, так и об этиологии заболевания. В связи с этим требуется комплексное ЭхоКГ-исследование, методические аспекты проведения которого подробно изложены в соответствующих рекомендациях и публикациях [60 - 64]. Наиболее информативными ЭхоКГ-параметрами для диагностики ЛГ являются пиковая скорость потока трикуспидальной регургитации (Vтр) и ее производные (пиковый систолический градиент давления на трикуспидальном клапане (ТК) и расчетная величина систолического ДЛА (рСДЛА) [65, 66]. С учетом неточности неинвазивной оценки давления в ПП с помощью ЭхоКГ [67] и увеличения ошибки измерения при использовании производных переменных от скорости трикуспидальной регургитации [68, 69] в настоящих рекомендациях, как и в рекомендациях ЕОК [12], в качестве ключевого параметра для оценки ЭхоКГ-вероятности ЛГ использована пиковая скорость потока трикуспидальной регургитации (Vтр). Вероятностный подход к ЭхоКГ-диагностике ЛГ рекомендуется только при обследовании первичных больных (до подтверждения диагноза). Вероятность у пациента ЛГ оценивается как низкая, средняя или высокая, в зависимости от пиковой скорости потока трикуспидальной регургитации (определяется с помощью постоянно-волнового допплеровского исследования) и наличия дополнительных ЭхоКГ-признаков со стороны желудочков сердца, ЛА, а также нижней полой вены (НПВ) и правого предсердия (ПП) (Табл. 4 и 5).
Таблица 4. Определение вероятности легочной гипертензии на основании данных эхокардиографии
Скорость трикуспидальной регургитации, м/с
Наличие дополнительных ЭхоКГ-признаков
Вероятность ЛГ по данным ЭхоКГ
< 2,8 или не измеряется
нет
низкая
< 2,8 или не измеряется
да <*>
средняя
2,9 - 3,4
нет
средняя
2,9 - 3,4
да <*>
высокая
> 3,4
не требуется
высокая
Примечание: <*> необходимо наличие дополнительных признаков как минимум из 2 разных категорий (со стороны желудочков/ЛА/НПВ и ПП)
Таблица 5. Дополнительные эхокардиографические признаки, повышающие уровень вероятности легочной гипертензии в дополнение к измерению скорости трикуспидальной регургитации
Желудочки
Легочная артерия
Нижняя полая вена и правое предсердие
Соотношение диаметров правого/левого желудочков на уровне базальных сегментов > 1,0
Время ускорения кровотока в выносящем тракте ПЖ
< 105 мс и/или среднесистолическая выемка
(зазубрина)
Диаметр НПВ > 21 мм в сочетании с уменьшением
спадения на вдохе (< 50% при форсированном вдохе или
< 20% при спокойном вдохе)
Уплощение межжелудочковой перегородки (индекс эксцентричности левого желудочка > 1,1 в систолу или в систолу и диастолу)
Скорость потока регургитации на ЛК в начале диастолы > 2,2 м/с
Площадь правого предсердия > 18 см2
(измеряется в конце систолы)
отношение
TAPSE/pСДЛА < 0,55 мм/мм рт. ст.
диаметр легочного ствола > диаметра корня Ао
диаметр легочного ствола
> 25 мм
Примечание: адаптировано [12]: ЛК - легочный клапан; Ао - аорта; НПВ - нижняя полая вена; TAPSE (мм) - систолическая экскурсия фиброзного кольца трикуспидального клапана; рСДЛА (мм рт. ст.) - расчетная величина СДЛА по данным ЭхоКГ
В случае низкой вероятности ЛГ рекомендуется поиск других причин, объясняющих симптоматику у пациента или наблюдение (если таковые не установлены); при средней и высокой - направление к специалисту по ЛГ (Рис. 1. Приложение Б1).
Важно оценивать полученные результаты ЭхоКГ в клиническом контексте. Помимо ЭхоКГ-параметров, уровень вероятности ЛГ повышает наличие у больного факторов риска ЛАГ (СЗСТ, особенно ССД; портальной гипертензии; ВИЧ-инфекции; семейного анамнеза ЛАГ) и ХТЭЛГ (ТЭЛА в анамнезе; наличие имплантированных внутрисосудистых устройств в правых отделах сердца; воспалительных заболеваний кишечника; эссенциальной тромбоцитемии; спленэктомия в анамнезе; гормональная заместительная терапия гормонами щитовидной железы в высоких дозах; наличие злокачественных новообразований), что требует более тщательного подхода к обследованию и наблюдению за этими категориями больных [12]. Несмотря на критику в последнее время в отношении неинвазивной оценки ДЛА с помощью ЭхоКГ, расчетная величина СДЛА (рСДЛА) на протяжении десятилетий остается неотъемлемой частью стандартного ЭхоКГ-протокола [60, 70].
Расчет СДЛА с помощью ЭхоКГ основывается на определении пиковой скорости потока трикуспидальной регургитации (Vтр) и использовании упрощенного уравнения Бернулли в сочетании с оценкой давления в ПП. По упрощенному уравнению Бернулли рассчитывается систолический градиент давления между ПЖ и ПП: ПсГДтк = 4 x Vтр2; где ПсГДтк - пиковый систолический градиент давления на ТК (= систолический градиент давления между ПЖ и ПП). Давление в ПП (Дпп) может быть рассчитано путем измерения диаметра НПВ и его изменения в зависимости от фаз дыхания: диаметр НПВ <= 2,1 см и спадение на форсированном вдохе > 50% свидетельствуют о нормальном давлении в ПП, равном 3 мм рт. ст. (в пределах 0 - 5 мм рт. ст.), тогда как диаметр НПВ > 2,1 см и спадение на форсированном вдохе < 50% или < 20% при спокойном вдохе говорят о высоком давлении в ПП, равном 15 мм рт. ст. (в пределах 10 - 20 мм рт. ст.). В случае, когда диаметр НПВ и ее спадение на вдохе не соответствуют обозначенным интервалам, может быть использовано промежуточное значение, равное 8 мм рт. ст. (в пределах 5 - 10 мм рт. ст.). При отсутствии обструкции на путях оттока из ПЖ (сужения выносящего тракта ПЖ, легочного стеноза, в т.ч. надклапанного) систолическое давление в правом желудочке считают условно равным систолическому давлению в легочной артерии. В этом случае формула для расчета СДЛА следующая: рСДЛА = ПсГДтк + Дпп. Верхний предел нормы расчетной величины СДЛА (рСДЛА) находится в диапазоне 35 - 40 мм рт. ст. [60].
В крупном одноцентовом исследовании [71] с высокими компетенциями в проведении ЭхоКГ на когорте 1695 пациентов (72% из них были с различными формами ЛГ) выявлена хорошая корреляция между рСДЛА по ЭхоКГ с СДЛА по данным ЧВКС. В этом исследовании также была определена пороговая величина рСДЛА = 36 мм рт. ст., которая соответствовала срДЛА = 25 мм рт. ст. по данным ЧВКС, с хорошими характеристиками для неинвазивного диагностического теста (чувствительность - 87%; специфичность - 79%; прогностическая ценность положительного (91%) и отрицательного (70%) результатов; диагностическая точность - 85% для выявления ЛГ. По данным метаанализа 27 исследований [72], в которых проводилось сравнение рСДЛА и СДЛА по данным ЧВКС, общие чувствительность и специфичность допплер-ЭхоКГ в диагностике ЛГ составили 85% и 74%, соответственно, а отношение правдоподобия положительного результата - 3,2. В случае пороговой величины рСДЛА >= 35 мм рт. ст. (в субанализ вошло 4 из 27 исследований) чувствительность возросла до 92%, а специфичность составила 65%.
Таким образом, в норме рСДЛА < 36 мм рт. ст. При определении рСДЛА следует помнить, как о возможности ее недооценки (малый, либо слишком большой объем трикуспидальной регургитации, несовпадение направления сканирующего УЗ-луча с направлением потока регургитации и др.), так и переоценки (при большом сердечном выбросе у пациентов с заболеваниями печени или при серповидноклеточной анемии; неверной оценке пиковой скорости по спектру потока трикуспидальной регургитации) [12].
Пациентам с ранее установленным диагнозом ЛГ в протоколе ЭхоКГ-исследования следует фиксировать наличие признаков ЛГ с указанием величины рСДЛА, что достаточно для первичного звена здравоохранения. В экспертных протоколах ЭхоКГ могут указываться дополнительные расчетные величины ДЛА: срДЛА, рассчитанное как по потоку ТР, так и по потоку ЛР; ДДЛА, а также ДЗЛА, рассчитанное по формуле Nagueh [74]. Вышеуказанный диагностический алгоритм по выявлению ЛГ с помощью ЭхоКГ, к сожалению, не всегда применим для больных с ВПС [48, 75]. Важной составляющей ЭхоКГ-исследования является оценка сократительной функции миокарда ПЖ, которая определяет прогноз пациентов с ЛГ. Сократительная способность ПЖ оценивается с помощью целого ряда параметров: TAPSE-систолической экскурсии фиброзного кольца трикуспидального клапана (мм); фракционного изменения площади ПЖ (ФИП, %), систолической скорости смещения кольца трикуспидального клапана в режиме импульсной тканевой допплерографии (TAPSV или S', см/с), продольной деформации миокарда свободной стенки ПЖ (стрейн, %; технология спекл-трекинга), а также, потенциально, определения фракции выброса (ФВпж, %) с помощью 3D-эхокардиографии. Диагностическое и прогностическое значение имеет желудочково-артериальное сопряжение ПЖ с ЛА (ПЖ-ЛА), которое характеризует физиологическую адаптацию функции ПЖ к изменениям возрастающей нагрузки в сосудах МКК (к сопротивлению выбросу, т.е. к постнагрузке) и является наиболее надежным маркером сократимости миокарда. В рутинном ЭхоКГ исследование сопряжения ПЖ-ЛА рекомендуется оценивать с помощью неинвазивного суррогата этого показателя - отношения TAPSE/pСДЛА (N > 0,55) [12].
ЭхоКГ-параметры также вносят существенный вклад в стратификацию риска больных с ЛАГ (Табл. 22. Приложение Б1) и дифференциальный диагноз с ЛГ группы II. На ЛГ вследствие патологии левых отделов сердца указывают признаки увеличения ЛП, систолической/диастолической дисфункции ЛЖ, гипертрофия миокарда ЛЖ и др. (Табл. 15. Приложение Б1) При динамическом наблюдении за больными с ЛАГ на фоне ЛАГ-специфической терапии следует обращать внимание не столько на изменение рСДЛА (обычно снижается несущественно), сколько на признаки обратного ремоделирования правых отделов сердца (уменьшение размеров ПП и ПЖ, уменьшение степени трикуспидальной регургитации, индекса эксцентричности ЛЖ), улучшение показателей сократительной способности миокарда ПЖ и увеличение СВ, что будет свидетельством эффективности проводимой терапии [59, 76]. Кроме того, следует иметь в виду, что снижение СДЛА у больных с ЛАГ возможно не только в результате снижения ЛСС на фоне успешной терапии, но и при уменьшении СВ из-за ухудшения сократительной функции ПЖ. В этой связи необходимо оценивать динамику СДЛА у пациентов только в совокупности с данными о сократительной способности ПЖ и СВ.
- Рекомендуется проведение эхокардиографии чреспищеводной пациентам с ЛГ для исключения внутрисердечных шунтов [6, 47, 48].
ЕОК IIaC (УУР C, УДД 5)
Комментарий. Выявление ВПС - одна из важных задач в дифференциально-диагностическом алгоритме больного с ЛГ, особенно при подозрении на дефект межпредсердной перегородки по типу дефектов венозного синуса и/или частичный аномальный дренаж легочных вен. Наиболее частой причиной прекапиллярной ЛГ остаются септальные дефекты, открытый артериальный проток, аномальный дренаж легочных вен и другие, в том числе сложные, ВПС. Таким образом, ЭхоКГ и, при необходимости КТ и магнитно-резонансная томография (МРТ) сердца и магистральных сосудов применяются для выявления и определения вида ВПС у пациентов с ЛГ.
Перфузионная сцинтиграфия легких
- Рекомендуется проведение сцинтиграфии легких перфузионной в сочетании со сцинтиграфией легких вентиляционной пациентам для исключения ХТЭЛГ [6, 15, 16, 38, 44, 77].
ЕОК IC (УУР C, УДД 5)
Комментарий. Планарная вентиляционно-перфузионная сцинтиграфия легких является скрининговым методом, позволяющим исключить тромбоэмболический генез ЛГ. Отсутствие дефектов перфузии при нормальной вентиляции позволяет с чувствительностью 90 - 100% против 51% в случае проведения компьютерно-томографической ангиографии легочных сосудов и специфичностью 94 - 100% исключить ХТЭЛГ [78].
- Рекомендуется проведение планарной перфузионной сцинтиграфии легких для исключения ХТЭЛГ при отсутствии КТ-признаков ХТЭЛГ и клинически значимой патологии легких [16, 44, 79].
РКО IIaC (УУР C, УДД 5)
Комментарий. В нашей стране проведение вентиляционно-перфузионной сцинтиграфии легких возможно исключительно в ряде федеральных центров, поэтому в большинстве случаев выполняется планарная перфузионная сцинтиграфия легких. Для исключения легочной патологии возможно применение прицельной рентгенографии органов грудной клетки или компьютерной томографии органов грудной полости. В ряде исследований было показано, что однофотонная эмиссионная компьютерная томография, совмещенная с компьютерной томографией легких превосходит по чувствительности планарную сцинтиграфию легких для исключения тромбоэмболического поражения легочного сосудистого русла [44, 52, 77]. Недавно новая технология - трехмерное магнитно-резонансное перфузионное картирование - показала сопоставимую с перфузионной сцинтиграфией чувствительность при скрининге ХТЭЛГ [80].
Отсутствие дефектов перфузии при нормальной вентиляции позволяло с чувствительностью 90 - 100% против 51% в случае проведения компьютерно-томографической ангиографии легочных сосудов и специфичностью 94 - 100% исключить ХТЭЛГ по данным исследования 2007 г. [78].
В более новых исследованиях (2017 - 2020 гг.) при сравнении вентиляционно-перфузионной сцинтиграфии с компьютерно-томографической ангиографией легочных сосудов и перфузионной КТ легких, выполненной в режиме двухэнергетической КТ (ДЭКТ), была показана высокая чувствительность (97%) и специфичность КТ в диагностике ХТЭЛГ [81, 82]. Такие же результаты при сравнении перфузионной КТ с вентиляционно-перфузионной сцинтиграфией были получены в рамках исследования PASEP - чувствительность КТ составила 81,3: и 78,9% [82].
При невозможности применения вентиляционно-перфузионной сцинтиграфии возможна ее замена перфузионной КТ в сочетании с компьютерно-томографической ангиографией легочных сосудов или перфузионной МРТ (при наличии у медицинского учреждения опыта в проведении таких исследований) для подтверждения или исключения диагноза ХТЭЛГ у пациентов с ЛГ неясного генеза.
Компьютерная томография органов грудной полости и компьютерно-томографическая ангиография легочных сосудов
- Рекомендуется проведение компьютерной томографии органов грудной полости всем пациентам с предполагаемой или подтвержденной ЛГ [6, 15, 16, 38, 44].
ЕОК IIaC (УУР C, УДД 5)
Комментарий. КТ может предоставить важную информацию для пациентов с одышкой и предполагаемой/подтвержденной ЛГ. КТ-признаки, указывающие на наличие ЛГ, включают увеличенный диаметр ЛА, отношение ЛА к аорте > 0,9 и увеличение правых отделов сердца [84]. Сочетание трех параметров (диаметр ЛА >= 30 мм, толщина передней стенки ПЖ >= 6 мм и отношение ПЖ: ЛЖ >= 1) позволяет с высокой вероятностью диагностировать ЛГ [85]. Выполнение компьютерной томографии органов грудной полости позволяет выявить причину ЛГ при наличии признаков паренхиматозного заболевания легких или изменений, характерных для ЛВОБ, к которым относятся центролобулярные затемнения по типу "матового стекла" (которые также могут быть обнаружены при ЛАГ), утолщение междольковых перегородок и лимфаденопатия [84].
- Рекомендуется проведение компьютерно-томографической ангиографии легочных сосудов всем пациентам с подозрением на ХТЭЛГ, ЛГ неясного генеза для уточнения диагноза и оценки операбельности [6, 15, 16, 38, 44].
ЕОК IC (УУР C, УДД 5)
Комментарий. КТ-ангиография легочных сосудов используется для выявления прямых или косвенных признаков ХТЭЛГ. К прямым признакам относятся дефекты наполнения в виде внутрисосудистых тяжей, мелких пристеночных структур по типу мембран, сетей или перетяжек. Среди косвенных признаков можно выделить обеднение контрастирования дистального сосудистого русла легких, неоднородное контрастирование легочной ткани по типу мозаичной перфузии, расширение бронхиальных артерий, наличие межсистемных коллатералей. Точность диагностики повышается при использовании современных томографов с широким детектором, соблюдении стандартов проведения компьютерно-томографической ангиографии легочных сосудов с предпочтительным выполнением исследования в две фазы: пульмональную (при первом прохождении контрастного средства через правые отделы сердца) и артериальную, что позволяет оценить не только состояние легочных сосудов, но и выявить дополнительные находки, например, наличие тромботических масс в правых отделах сердца. Точность интерпретации результатов зависит от опыта исследователя, в этой связи важную роль играет возможность дистанционной оценки КТ-изображений в экспертных центрах [86, 87]. У пациентов с клинической картиной острой ТЭЛА компьютерно-томографическая ангиография легочных сосудов может помочь обнаружить признаки ХТЭЛГ, включая вышеперечисленные, а также гипертрофию ПЖ, как следствие хронического течения ЛГ [88, 89]. Выявление признаков ХТЭЛГ в этих случаях имеет важное значение, так как может повлиять на тактику ведения пациентов с предполагаемой острой ТЭЛА. Выпот в полости перикарда и заброс контрастированной крови в печеночные вены являются предикторами неблагоприятного прогноза у больных ЛГ [38, 44].
Компьютерно-томографическая ангиография легочных сосудов помогает в определении операбельности пациентов ХТЭЛГ, позволяя оценить локализацию и распространение тромботического поражения: наличие окклюзий основных или долевых ветвей ЛА или преимущественно поражение дистального русла ЛА [90 - 92]. Компьютерная томография органов грудной полости является важным инструментом своевременного диагноза такого грозного осложнения баллонной ангиопластики ЛА (БАП ЛА), как реперфузионный отек легкого [93].
Компьютерно-томографическая ангиография легочных сосудов в режиме субтракции дает дополнительную информацию в виде йодных карт, которые отражают перфузию легочной ткани, повышая точность диагностики ХТЭЛГ [90 - 92]. Эти методы все чаще используются в рамках научных исследований, однако диагностическая ценность йодных карт при обследовании пациентов с ЛГ пока не установлена.
- Рекомендуется проведение компьютерно-томографической ангиографии легочных сосудов пациентам с ЛГ при подозрении на наличие ВПС и неопределенных результатах эхокардиографии [6, 15, 16, 38, 48].
ЕОК IC (УУР C, УДД 5)
Комментарий. Компьютерно-томографическая ангиография легочных сосудов также может быть использована для выявления других сердечно-сосудистых аномалий, включая внутрисердечные шунты, аномальный дренаж легочных вен, открытый артериальный проток и легочные артериовенозные мальформации [16, 47, 48].
Магнитно-резонансная томография сердца и магистральных сосудов
- Рекомендуется проведение магнитно-резонансной томографии сердца и магистральных сосудов пациентам с ЛГ для оценки структурно-функциональных изменений ПЖ и ЛА при неинформативности ЭхоКГ и перед постановкой в лист ожидания трансплантации легких/комплекса легкие-сердце [6, 15, 16, 48].
ЕОК IC (УУР C, УДД 5)
Комментарий. Магнитно-резонансная томография (МРТ) сердца и магистральных сосудов точно и воспроизводимо оценивает размер, морфологию и функцию предсердий и желудочков [94 - 100]. Специальные импульсные последовательности и дополнительная обработка изображений позволяют оценить также параметры деформации ЛЖ и ПЖ. Этот метод не связан с лучевой нагрузкой, что важно при обследовании детей и молодых людей. Специальные импульсные последовательности и дополнительная обработка изображений позволяют оценить параметры деформации миокарда ЛЖ и ПЖ. С помощью магнитно-резонансной томографии сердца и магистральных сосудов можно определять объем кровотока в ЛА, аорте, полых венах, что позволяет рассчитать УО ПЖ, выраженность внутрисердечного шунтирования, объем ретроградного кровотока. Возможность выполнять с помощью магнитно-резонансной ангиографии с контрастированием (одна область) ангиографии ЛА, оценивать перфузию легких и состояние миокарда по данным отсроченного контрастирования, позволяет за одно исследование получить полную информацию о состоянии сердца и легких. У пациентов с подозрением на ВПС МРТ сердца может быть полезным методом при неоднозначных результатах ЭхоКГ-исследования и КТ. Магнитно-резонансная ангиография с контрастированием (одна область) имеет свои перспективы в изучении сосудистого русла у пациентов с предполагаемой ХТЭЛГ, особенно у беременных при подозрении на хронические тромбозы, молодых пациентов или при наличии противопоказаний к использованию соединений йода (125I).
Ультразвуковое исследование органов брюшной полости
- Рекомендуется проведение ультразвукового исследования органов брюшной полости (комплексного) всем пациентам с ЛГ для исключения патологии печени и/или портальной гипертензии [6, 15, 16, 44].
ЕОК IC (УУР C, УДД 5)
Комментарий. Ультразвуковое исследование брюшной полости должно быть частью комплексного диагностического обследования пациентов с впервые диагностированной ЛГ, особенно при подозрении на заболевание печени. Основной задачей является поиск патологии печени и/или портальной гипертензии или портокавального шунтирования (мальформация Абернети). При прогрессировании ЛГ у пациентов может развиваться вторичная дисфункция печени и почек [101, 102]. При неясных результатах УЗИ применяют магнитно-резонансную томографию органов брюшной полости, МРТ органов брюшной полости с внутривенным контрастированием, КТ органов брюшной полости, КТ органов брюшной полости с внутривенным болюсным контрастированием.
- Не рекомендуется проведение биопсии легких при бронхоскопии или открытой биопсия легкого для верификации ЛАГ [6, 15, 16, 47].
ЕОК IIIC (УУР C, УДД 53)
Тест с 6-минутной ходьбой
- Всем пациентам с ЛГ рекомендуется проведение теста с 6-минутной ходьбой для оценки физической работоспособности в рамках первичного обследования, при поступлении в стационар и в процессе динамического наблюдения каждые 6 - 12 месяцев [6, 15, 16, 44, 48, 99].
ЕОК IC (УУР C, УДД 5)
Комментарий. Тест с 6-минутной ходьбой (ТШХ) является наиболее простым методом оценки физической работоспособности пациентов, дополняется оценкой выраженности одышки по Боргу, данными пульсоксиметрии в покое и по завершению теста [15, 16, 49]. Дистанция в ТШХ являлась первичной конечной точкой в большинстве РКИ по изучению эффективности ЛАГ-специфической терапии [6, 12, 103]. Однако в метаанализе 22 РКИ не выявлено достоверной связи между увеличением дистанции в ТШХ и долгосрочным прогнозом пациентов, включая смертность от всех причин, потребность в госпитализации по поводу ухудшения ЛГ, трансплантации легких или комплекса сердце-легкие [104].
Эргоспирометрия
- Рекомендуется проведение эргоспирометрии всем пациентам с ЛГ для оценки физической работоспособности в рамках первичного обследования, при поступлении в стационар и в процессе динамического наблюдения каждые 6 - 12 месяцев [6, 12, 15, 16, 44, 48].
ЕОК IIaC (УУР C, УДД 5)
Комментарий. Эргоспирометрия является важным инструментом для оценки патофизиологических механизмов, приводящих к снижению толерантности к физической нагрузке [105 - 107]. Количественная оценка потребления кислорода в условиях эргоспирометрии остается интегральным показателем, отражающим функциональное состояние и компенсаторные возможности сердечно-сосудистой, легочной и мышечной систем. Пациенты ЛАГ имеют типичную картину с низким парциальным давлением углекислого газа в конце выдоха (PETCO2), высоким вентиляционным эквивалентом по углекислому газу (VE/VCO2), низкими кислородным пульсом (VO2/ЧСС) и пиковым потреблением кислорода (VO2peak) [105, 106]. Считается, что нормальная величина VO2peak позволяет исключить диагноз ЛАГ [107]. Выявление паттерна как при ЛАГ у пациентов ХОБЛ или патологией левых отделов сердца указывает на легочную сосудистую болезнь [108].
Чрезвенозная катетеризация сердца
- Рекомендуется проведение чрезвенозной катетеризации сердца (ЧВКС) пациентам с подозрением на наличие ЛАГ или ХТЭЛГ для подтверждения диагноза и определения тактики лечения [6, 12, 15, 16, 44, 48].
ЕОК IC (УУР C, УДД 5)
- Рекомендуется проводить ЧВКС пациентам с ЛГ в условиях экспертного центра ввиду сложности выполнения и потенциального риска осложнений, связанных с процедурой [6, 12, 15, 16, 109].
ЕОК IC (УУР C, УДД 4)
Комментарий. ЧВКС позволяет верифицировать диагноз и оценить тяжесть пациентов и прогноз заболевания, являясь "золотым стандартом" диагностики ЛГ [49, 52]. Проведение ЧВКС ввиду сложности выполнения и потенциальных рисков для пациента, связанных с процедурой, должно осуществляться в экспертных центрах [109]. Процедура ЧВКС инвазивная, однако риск развития серьезных осложнений при ее выполнении в экспертных центрах довольно низкий (смертность, связанная с процедурой (0,055%). При наличии образования или тромба, любых имплантированных устройств в правых отделах сердца, острой инфекции или необъяснимой лихорадки проведение ЧВКС противопоказано. Соотношение риска и пользы должно оцениваться индивидуально перед каждым исследованием. Наиболее опасным осложнением ЧВКС является перфорация ЛА.
Интерпретация результатов ЧВКС должна проводиться в контексте клинической картины и данных, полученных при проведении других диагностических исследований, в особенности ЭхоКГ. Инвазивная диагностика проводится с целью подтверждения диагноза ЛАГ, оценки степени нарушения гемодинамики, а также для проведения вазореактивного теста у пациентов с ИЛАГ, НЛАГ, ЛАГ при приеме лекарств/токсинов для решения вопроса о выборе патогенетической терапии и оценки ее эффективности [12, 110].
- Рекомендуется проведение чрезвенозной катетеризации сердца согласно стандартизированным протоколам с измерением всех показателей гемодинамики [12, 15].
ЕОК IC (УУР C, УДД 5)
Комментарий. ЧВКС проводится в положении лежа на спине, с постоянным мониторингом основных физиологических параметров. Внешний преобразователь давления (трансдьюсер) должен быть обнулен в положении пациента лежа на спине на уровне среднегрудной линии, которая рассчитывается как половина расстояния между передней грудинной линией и поверхностью кровати и соответствует уровню левого предсердия у большинства пациентов [111]. Среди имеющихся вариантов венозного доступа наиболее безопасным представляется кубитальный [112].
Для комплексной оценки гемодинамики необходимо измерить следующие параметры: среднее ДПП, ДЛА (систолическое, диастолическое, среднее), ДЗЛА, сердечный выброс (СВ) (оценка методом термодилюции или по Фику в случаях наличия системно-легочных шунтов), сердечный индекс (СИ), УО, легочное и системное сосудистое сопротивление, насыщение кислородом артериальной и венозной крови, а также крови из верхней полой вены для исключения системно-легочных шунтов (Табл. 6). СИ необходимо измерять методом термодилюции или прямым/непрямым методом Фика [12, 113, 114].
Таблица 6. Гемодинамические параметры, полученные во время проведения ЧВКС [12]
Параметр
Нормальные значения
Измеряемые параметры
Среднее давление в правом предсердии
2 - 6 мм рт. ст.
Систолическое давление в легочной артерии
15 - 30 мм рт. ст.
Диастолическое давление в легочной артерии
4 - 12 мм рт. ст.
Среднее давление в легочной артерии
8 - 20 мм рт. ст.
Давление заклинивания в легочной артерии
<= 15 мм рт. ст.
Сердечный выброс
4 - 8 л/мин
Насыщение кислородом смешанной венозной крови (SvO2)
65 - 80%
Насыщение артериальной крови кислородом (SaO2)
95 - 100%
Системное артериальное давление
120/80 мм рт. ст.
Расчетные параметры
Легочное сосудистое сопротивление <1>
0,3 - 2 единицы Вуда
Индекс легочного сосудистого сопротивления
3 - 3,5 Вуда X м <2>
Общее легочное сопротивление <2>
< 3 единиц Вуда
Сердечный индекс
2,5 - 4,0 л/мин/м <2>
Ударный объем
60 - 100 мл
Податливость легочной артерии <3>
> 2,3 мл/мм рт. ст.
Для расчетных параметров используются следующие формулы:
1. Легочное сосудистое сопротивление (ЛСС): срДЛА - ДЗЛА / СВ
2. Общее легочное сопротивление: срДЛА / СВ
3. Податливость легочной артерии: УО / (СДЛА - ДДЛА) [12].
Наиболее широко в клинической практике используется метод термодилюции ввиду его простоты и быстроты выполнения, однако, он часто демонстрирует значительную погрешность у больных ЛГ с низким СВ, наличием выраженной трикуспидальной недостаточности и недостаточности клапана ЛА или при наличии патологического сброса крови при ВПС. Погрешности измерения СВ в этих случаях связана с тем, что создаются условия, при которых температура крови, регистрируемая датчиком, быстрее возвращается к исходной, имитируя высокий СВ. Тем не менее в настоящее время основным методом измерения СВ остается термодилюция. Для выполнения расчетов прямым методом Фика требуется прямое измерение потребления кислорода, которое малодоступно в широкой практике. При непрямом методе Фика используется показатель должной потребности в кислороде, которая рассчитывается программой с учетом роста и веса пациента. Такой подход приемлем, однако достоверность метода в этом случае несколько снижается [113 - 115].
Все измерения, включая ДЗЛА, должны проводиться в конце нормального выдоха (без маневра задержки дыхания). Наибольшую техническую сложность и, при этом ценность, при проведении ЧВКС представляет определение ДЗЛА, которое является отражением давления в посткапиллярном легочном русле. Нормальное ДЗЛА колеблется от 6 до 12 мм рт. ст. Уровень ДЗЛА > 15 мм рт. ст. считается пороговой величиной, указывающей на патологию левых отделов сердца различной этиологии с повышением давлением в легочных венах. Для измерения параметров центральной гемодинамики и, в частности, ДЗЛА используется многофункциональный катетер Свана-Ганца с раздуваемым баллоном на конце. Баллон позволяет катетеру продвигаться с током крови в ЛА до достижения заклинивания в мелких ветвях сосудистого русла, после чего через дистальный порт катетера регистрируется посткапиллярное давление [115]. У пациентов со значимыми изменениями внутригрудного давления во время дыхательного цикла (например, при ХОБЛ, ожирении, при выполнении нагрузочной пробы) целесообразно усреднить данные, по крайней мере, за три-четыре дыхательных цикла.
- Рекомендуется измерение конечно-диастолического давления в левом желудочке при невозможности определения давления заклинивания в легочной артерии при чрезвенозной катетеризации сердца у пациентов с ЛГ [12, 15, 16].
ЕОК IIaC (УУР C, УДД 5)
Комментарий. На результаты измерения ДЗЛА влияют внутригрудные колебания давления во время дыхательного цикла, которые могут быть особенно выражены у пациентов с сопутствующими заболеваниями легких, или неадекватное позиционирование катетера Сван-Ганса при выраженной дилатации ЛА. Поэтому при неопределенности в отношении точности измерения, следует рассмотреть вопрос о ретроградной катетеризации левых отделов сердца с измерением конечно-диастолического давления в ЛЖ или проведения пробы с водной нагрузкой [49, 116, 117].
- Рекомендуется выполнение диагностической чрезвенозной катетеризации сердца с расчетом гемодинамики методом Фика пациентам с ВПС для оценки операбельности [6, 12, 16, 45, 48, 113].
ЕОК IC (УУР C, УДД 5)
Комментарий. В процессе ЧВКС необходимо осуществлять забор артериальной (из периферической артерии или левых камер сердца), венозной крови из ПП и смешанной венозной крови (из ЛА) с определением газового состава крови в условиях дыхания атмосферным воздухом и в отсутствие ингаляции кислорода. При подозрении на аномальный дренаж легочных вен дополнительно должен быть осуществлен забор крови для оксиметрии из верхней и нижней полых вен. SvO2 > 75% увеличивает вероятность наличия лево-правого сброса крови и наличия у пациента ВПС [118, 119].
- Рекомендуется проведение чрезвенозной катетеризации сердца пациентам с патологией левых отделов сердца (группа II) или патологией легких (группа III) перед трансплантацией сердца, легких или комплекса сердце-легкие [6, 12, 15, 16, 116].
ЕОК IC (УУР C, УДД 5)
- Рекомендуется рассмотреть возможность проведения чрезвенозной катетеризации сердца у пациентов с подозрением на патологию левых отделов сердца (группа II) или патологией легких (группа III) при неэффективности стандартной терапии для дифференциального диагноза и выбора стратегии лечения [6, 12, 15, 16, 116].
ЕОК IIbC (УУР C, УДД 5)
- Рекомендуется проведение чрезвенозной катетеризации сердца у пациентов с ЛАГ и ХТЭЛГ для оценки эффективности лечения [6, 12, 15, 16, 38, 44].
ESC IIaC (УУР C, УДД 5)
Вазореактивные тесты при чрезвенозной катетеризации сердца
- Рекомендуется проведение вазореактивного теста в процессе чрезвенозной катетеризации сердца пациентам с идиопатической/наследуемой ЛАГ, ЛАГ при приеме лекарств или токсинов для определения потенциальной эффективности лечения блокаторами кальциевых каналов [6, 12, 15, 16, 120].
ЕОК IC (УУР C, УДД 4)
- Рекомендуется применять следующие критерии положительного вазореактивного теста - снижение среднего давления в легочной артерии на >= 10 мм рт. ст. при достижении абсолютных значений <= 40 мм рт. ст. в сочетании с неизменным или увеличившимся СВ [6, 12, 15, 16, 120].
ЕОК IC (УУР C, УДД 4)
Комментарий. Критериев положительного вазореактивного теста достигают не более 10% пациентов с ИЛАГ [120]. По данным российского регистра, доля пациентов ИЛАГ с положительным тестом на вазореактивность составила 18% [17]. При отрицательном вазореактивном тесте или невозможности выполнения вазореактивного теста терапия БКК не показана.
- Рекомендуется проведение вазореактивного теста в процессе чрезвенозной катетеризации сердца в экспертных центрах ЛГ в связи со сложностью выполнения и интерпретации данных [12, 15, 16].
ЕОК IC (УУР C, УДД 5)
- При проведении вазореактивного теста пациентам идиопатической, наследуемой ЛАГ, ЛАГ при приеме лекарств или токсинов рекомендуется применение ингаляционного оксида азота или #илопроста [12, 15, 16, 336, 337].
ЕОК IC (УУР C, УДД 5)
Комментарий. При проведении вазореактивного теста в качестве вазодилататора рекомендуется использовать ингаляционный NO или ингаляционный илопрост [120, 121].
- Проведение вазореактивного теста при проведении ЧВКС не рекомендуется пациентам с ассоциированными формами ЛАГ (за исключением группы с идиопатической, наследуемой ЛАГ, ЛАГ при приеме лекарств или токсинов), а также при ЛГ другой этиологии [6, 12, 15, 16, 122].
ЕОК IIIC (УУР C, УДД 5)
- При проведении вазореактивного теста пациентам с идиопатической, наследуемой ЛАГ, ЛАГ при приеме лекарств или токсинов не рекомендуется использовать блокаторы кальциевых каналов и кислород [6, 12, 15, 16].
ЕОК IIIC (УУР C, УДД 5)
Проба с водной нагрузкой при ЧВКС
- При обследовании пациентов с прекапиллярной легочной гипертензией в случае подозрения на наличие посткапиллярного компонента в индивидуальном порядке следует рассмотреть проведение пробы с водной нагрузкой [6, 12, 116].
ЕОК IIbC (УУР C, УДД 5)
Комментарий. Проба с водной нагрузкой позволяет диагностировать диастолическую дисфункцию ЛЖ у больных с ДЗЛА < 15 мм рт. ст. при наличии объективных данных, указывающих на патологию левых отделов сердца. У пациентов с заболеванием левых отделов сердца ДЗЛА может снижаться менее 15 мм рт. ст. на фоне приема диуретиков. Для проведения дифференциального диагноза между ЛАГ и ЛГ вследствие диастолической дисфункции ЛЖ применяется проба с водной нагрузки в виде быстрого введения (5 - 10 минут) 500 мл 0,9% раствора натрия хлорида** с повторным измерением ДЗЛА. Повышение ДЗЛА > 18 мм рт. ст. указывает на СНсФВ [116]. Однако в настоящее время отсутствуют убедительные доказательства, подтверждающие безопасность и диагностическую ценность такого подхода, что ограничивает его рутинное применение.
Селективная ангиопульмонография
- Рекомендуется проведение ангиографии легочной артерии селективной (ангиопульмонография) при обследовании пациентов с ХТЭЛГ или обструкцией легочной артерии другой этиологии для оценки операбельности в условиях экспертного центра [6, 15, 16, 38, 44].
ЕОК IIaC (УУР C, УДД 5)
Комментарий. Проведение ангиографии легочной артерии селективной (ангиопульмонография) при ЧВКС является обязательным этапом инвазивного обследования для определения типа поражения и решения вопроса о дальнейшей тактике лечения пациента. Выполнять ангиографии легочной артерии селективной (ангиопульмонография) следует поочередно в прямой и боковой проекциях в режиме дигитальной субтракции, что позволяет оценить наличие зон снижения периферической перфузии, оценить объем и тип поражения (проксимальный или дистальный) [15, 16, 38, 123]. Ангиография легочной артерии селективная (ангиопульмонография) необходима для визуализации артериовенозных мальформаций легких и некоторых ВПС (открытый артериальный проток, аномальный дренаж легочных вен) для обсуждения возможности хирургического лечения [45, 48, 124].
Коронарография
- Рекомендуется проведение коронарографии пациентам с ЛГ при наличии симптомов стенокардии или факторов риска ишемической болезни сердца, в плане дообследования перед легочной эндартерэктомией или трансплантацией легких [6, 12, 15, 16, 44, 48].
ЕОК IIaB (УУР C, УДД 5)
Полисомнография и кардиореспираторное мониторирование
- Рекомендуется проводить полисомнографию или суточное кардиореспираторное мониторирование пациентам с ЛГ при подозрении на наличие нарушений дыхания во сне или альвеолярной гиповентиляции [6, 12, 15, 16].
РКО IIaB (УУР C, УДД 5)
Комментарий. Распространенность ночной гипоксемии и нарушения дыхания во сне среди пациентов с ЛАГ достигает 89%, что подчеркивает важность диагностики и коррекции этих состояний [49, 125]. У пациентов с синдромом гиповентиляции на фоне ожирения (синдром Пиквика) и при сочетании ХОБЛ с синдромом обструктивного апноэ сна ЛГ встречается часто (группа III) и, как правило, ассоциирована с дисфункцией ПЖ и плохим прогнозом. В этой подгруппе пациентов эффективна терапия положительным давлением в дыхательных путях, позволяющая в ряде случаев практически нормализовать показатели гемодинамики МКК [125, 126].
2.5 Иные диагностические исследования
2.5.1 Генетическое обследование
- Пациентам с ИЛАГ, НЛАГ, ЛАГ при приеме препаратов, подавляющих аппетит, [анорексигены], а также бессимптомным родственникам первой линии пациентов ЛАГ с выявленными мутациями следует рассмотреть проведение идентификации генов, идентификации генов методом полимеразной цепной реакции [генетическое тестирование] в индивидуальном порядке [6, 12, 15].
РКО IIaB (УУР C, УДД 5)
Комментарий. Учитывая низкую доступность для пациентов ЛАГ в нашей стране, генетическое обследование рассматривается в качестве дополнительного метода обследования. В плане генетического консультирования осуществляется идентификация генов, идентификация генов методом полимеразной цепной реакции - скрининг мутаций BMPR2, ACVRL1, ENG и более редких мутаций (KCNK3, CAV1) [41, 42]. Пациентов со спорадической или семейной формой ЛВОБ/ЛКГ следует обследовать на наличие EIF2AK4-мутаций. При выявлении биаллельной EIF2AK4-мутации возможно подтвердить диагноз ЛВОБ/ЛКГ без гистологического исследования [93].
Ввиду возможного влияния результата тестирования на психологическое состояние больного консультирование пациентов проводится мультидисциплинарной командой, включающей специалиста по ЛГ, медицинского генетика, медицинского психолога. Все пациенты со спорадическими (ИЛАГ) и семейными формами ЛАГ; ЛАГ при приеме препаратов, угнетающих аппетит [анорексигенные средства] должны быть проинформированы о возможности наследственного заболевания и о повышенном риске развития ЛАГ у членов семьи в случае носительства мутации [6, 12, 41]. При невозможности идентификации генов, идентификации генов методом полимеразной цепной реакции [генетическое тестирование] члены семьи должны быть проинформированы о ранних признаках и симптомах ЛАГ для своевременного установления диагноза [15].
2.5.2 Диагностический алгоритм
Алгоритм обследования пациентов с одышкой и другими симптомами/признаками, вызывающими подозрение на наличие ЛГ, включает первичное обследование по месту жительства с целью отбора пациентов для специализированного дообследования в экспертном центре (рисунок 1 (Приложение Б). Российские эксперты адаптировали диагностический алгоритм рекомендаций ESC/ERS 2022 г. с учетом особенностей клинической практики в нашей стране. Пациенты с высоким риском ЛАГ (СтЗСТ, ВПС, портальная гипертензия, ВИЧ-инфекция) или ХТЭЛГ (перенесенная ТЭЛА, наличие факторов риска), при наличии средней/высокой вероятности ЛГ по данным ЭхоКГ должны незамедлительно направляться в экспертный центр [16, 17].
Для улучшения ранней диагностики ЛАГ и ХТЭЛГ, как заболеваний с крайне неблагоприятным прогнозом, применяется комплексный подход: (1) скрининг в бессимптомных группах высокого риска, включая пациентов с ССД (распространенность: 5 - 19%), носителей мутации BMPR2 (14 - 42%), ближайших родственников пациентов с НЛАГ, пациентов, проходящих обследование перед трансплантацией печени (2 - 9%) [12]; (2) раннее выявление у пациентов с симптомами в группах риска: при портальной гипертензии [127], ВИЧ-инфекции (0,5%) [128], СтЗСТ без ССД, при которых отмечаются низкие показатели распространенности ЛАГ, что обосновывает отсутствие необходимости скрининга у бессимптомных больных [129].
Системная склеродермия
- Рекомендуется проведение ежегодной оценки риска развития ЛАГ у пациентов с ССД [12, 16, 129].
ЕОК IB (УУР C, УДД 5)
Комментарий. Факторы риска ЛАГ при ССД включают: (1) клинические и демографические факторы (одышка, сухость кожи, синдром Рейно, дигитальные язвы, пожилой возраст, мужской пол); (2) результаты обследования (повышение титра антинуклеарных антител, легкая степень ИЗЛ, снижение DLCO, повышение соотношения форсированной жизненной емкости легких (ФЖЕЛ) к DLCO или исследование уровня N-терминального фрагмента натрийуретического пропептида мозгового (NT-proBNP) в крови [130, 131].
- У взрослых пациентов с длительностью системной склеродермии > 3 лет при ФЖЕЛ >= 40% и DLCO < 60%, для выявления бессимптомной ЛАГ рекомендуется использовать алгоритм DETECT [132].
ЕОК IB (УУР А, УДД 2)
- У пациентов с ССД следует оценивать риск ЛАГ на основании анализа выраженности одышки, данных ЭхоКГ, исследования неспровоцированных дыхательных объемов и потоков, исследования уровня N-терминального фрагмента натрийуретического пропептида мозгового (NT-proBNP) в крови [130, 131].
ЕОК IIaB (УУР C, УДД 5)
Комментарий. Разработано несколько алгоритмов скрининга с использованием комбинации клинических признаков, данных ЭхоКГ, исследования неспровоцированных дыхательных объемов и потоков, исследования уровня N-терминального фрагмента натрийуретического пропептида мозгового (NT-proBNP) в крови, для отбора пациентов ССД, требующих проведения ЧВКС [132]. Программы скрининга позволяют выявить ЛАГ на ранних стадиях заболевания при менее выраженных гемодинамических нарушениях и достижении лучшей выживаемости пациентов [133, 134]. Применение модели, включающей клинические симптомы, DLCO и уровень NT-proBNP, позволяет выявить пациентов с крайне низкой вероятностью ЛАГ, которые не требуют дальнейшего обследования [12].
- У пациентов с перекрестными заболеваниями соединительной ткани следует рассмотреть ежегодную оценку риска развития ЛАГ [12].
ЕОК IIaC (УУР C, УДД 5)
Группы риска ЛАГ
- Рекомендуется проведение ежегодного скрининга у носителей мутаций, вызывающих ЛАГ, и у ближайших родственников пациентов с НЛАГ [12].
ЕОК IB (УУР C, УДД 5)
Комментарий. В перечне мутаций, которые ассоциированы с развитием ЛАГ опыт скрининга, как правило, ограничивается носителями мутации BMPR2 с риском развития ЛАГ в течение жизни 20% при более высокой пенетрантности при носительстве у женщин (42%) по сравнению с мужчинами (14%) [135]. Бессимптомным родственникам с выявленными мутациями, вызывающими ЛАГ, наиболее часто с целью скрининга предлагается ежегодная ЭхоКГ [25, 26]. Скрининговый алгоритм включает ЭКГ, исследование уровня N-терминального фрагмента натрийуретического пропептида мозгового (NT-proBNP) в крови, исследование диффузионной способности легких, ЭхоКГ, эргоспирометрию и, при необходимости, ЧВКС [136].
- Рекомендуется проведение скрининга пациентам через 3 - 6 месяцев после коррекции ВПС с помощью клинической оценки, ЭхоКГ и ЭКГ и в ходе долгосрочного наблюдения [16, 17].
ЕОК IB (УУР C, УДД 5)
- Пациентам, направленным на трансплантацию печени, рекомендуется проведение ЭхоКГ для скрининга ЛГ [16, 17].
ЕОК IC (УУР C, УДД 4)
- У пациентов с симптомами ЛГ при наличии СтЗСТ, портальной гипертензии, ВИЧ инфекции следует рассмотреть проведение ЭхоКГ, исследование уровня N-терминального фрагмента натрийуретического пропептида мозгового (NT-proBNP) в крови, исследование неспровоцированных дыхательных объемов и потоков и/или эргоспирометрии для скрининга ЛАГ [12].
ЕОК IIaB (УУР C, УДД 5)
Комментарий. Скрининг проводится для выявления бессимптомных лиц из группы риска ЛАГ. Инструменты, используемые для скрининга ЛГ, включают ЭКГ, ЭхоКГ [12]. При СтЗСТ без ССД возможно применять соотношение ФЖЕЛ/DLCO и данные эргоспирометрии [12, 129]. Среди лабораторных тестов следует применять исследование уровня N-терминального фрагмента натрийуретического пропептида мозгового (NT-proBNP) в крови [12].
Хроническая тромбоэмболическая легочная гипертензия
- Пациентам с персистирующей или впервые возникшей одышкой или ухудшением переносимости физической нагрузки после перенесенной ТЭЛА рекомендуется проведение дальнейшего диагностического обследования для исключения хронической тромбоэмболической болезни легких или хронической тромбоэмболической легочной гипертензии [12, 16, 123].
ЕОК IC (УУР C, УДД 5)
Комментарий. Подходы к раннему выявлению ХТЭЛГ после острой ТЭЛА основаны на выявлении пациентов с повышенным риском развития заболевания [38]. Дальнейшее диагностическое обследование целесообразно у бессимптомных пациентов с факторами риска ХТЭЛГ через 3 - 6 месяцев после перенесенной ТЭЛА [44, 123].
- Рекомендуется незамедлительное направление в экспертный центр пациентов с симптомами ЛГ после перенесенной ТЭЛА при наличии дефектов перфузии легких спустя три месяца эффективной антикоагулянтной терапии после оценки результатов ЭхоКГ, уровня BNP/NT-proBNP и/или эргоспирометрии [12].
ЕОК IC (УУР C, УДД 5)
Комментарий. У пациентов с персистирующей или вновь возникшей одышкой после ТЭЛА применяются ЭхоКГ для оценки вероятности ЛГ и сцинтиграфия легких перфузионная для выявления стойких дефектов перфузии. При подозрении на ХТЭЛГ ЭхоКГ является методом первой линии для пациентов с симптомами [52, 125]. Стойкие дефекты перфузии после острой ТЭЛА сохраняются почти у 50% пациентов, однако их клиническая значимость остается неясной [12, 38, 136]. У пациентов с симптомами при доказанном тромботическом поражении легочных артерий диагностируется ХТЭЛГ или ХТЭБЛ при отсутствии ЛГ [85].
Появляются данные о возможности использования компьютерно-томографической ангиографии легочных сосудов, МРТ легких, МРТ органов грудной клетки. Для исключения ХТЭЛГ могут быть использованы Лейденские критерии с целью обоснования дальнейшего обследования [38, 137]. Эргоспирометрия позволяет выявить характерные признаки ограничения физической работоспособности. Для раннего выявления ХТЭЛГ оптимально обследование пациентов с симптомами через 3 - 6 месяцев после острой ТЭЛА, что совпадает с рутинной оценкой после начала антикоагулянтной терапии, однако может рассматриваться и более ранняя оценка у пациентов с клиническим ухудшением [38]. Пациентам с симптомами ЛГ после острой ТЭЛА следует проводить комплексные программы скрининга, хотя до настоящего времени оптимальная стратегия остается неопределенной, что требует проведения международных многоцентровых исследований [12].
Алгоритм
Шаг 1 (подозрение). Пациентов с подозрением на наличие ЛГ консультируют врачи общей практики, врачи-терапевты, врачи-кардиологи, врачи-пульмонологи, врачи-ревматологи. Начальная оценка включает сбор медицинского (в том числе семейного) анамнеза, тщательный физикальный осмотр (включая измерение артериального давления на периферических артериях, частоты сердцебиения и пульсоксиметрии), регистрацию ЭКГ в покое, прицельную рентгенографию органов грудной клетки, исследование неспровоцированных дыхательных объемов и потоков, ультразвуковое исследование органов брюшной полости (комплексное), лабораторные тесты.
ЛГ может быть выявлена случайно при выполнении трансторакальной ЭхоКГ по другим показаниям. Как основной инструмент скрининга, ЭхоКГ позволяет определить вероятность наличия ЛГ. Пациентам с факторами риска развития ЛАГ или ХТЭЛГ при низкой вероятности ЛГ показано динамическое амбулаторное наблюдение по месту жительства с периодическим выполнением ЭхоКГ. У пациентов без значимых факторов риска ЛАГ/ХТЭЛГ при средней и высокой вероятности ЛГ должно быть продолжено обследование по месту жительства. Пациенты с факторами риска ЛАГ при средней или высокой вероятности ЛГ должны незамедлительно направляться в экспертный центр для дообследования, в том числе на основании заключения телемедицинской консультации специалиста экспертного центра.
Шаг 2 (выявление). Второй этап включает традиционное обследование легких и сердца. ЭхоКГ и эргоспирометрия позволяют диагностировать патологию левых отделов сердца, митрального/аортального клапанов (группа II). При проведении прицельной рентгенографии органов грудной клетки, исследования диффузионной способности легких, исследования неспровоцированных дыхательных объемов и потоков, компьютерной томографии органов грудной полости с внутривенным болюсным контрастированием выявляются заболевания легких (группа III). Для скрининга ХТЭЛГ проводится сцинтиграфия легких перфузионная и сцинтиграфия легких вентиляционная. Больные с наличием перфузионных дефектов при отсутствии нарушений вентиляции и/или изменений легочной паренхимы на КТ органов грудной полости должны напрямую направляться в экспертный центр для дообследования в плане ХТЭЛГ и оценки операбельности [38].
Шаг 3 (верификация). Пациенты должны быть направлены в экспертный центр для дальнейшего обследования в следующих ситуациях: (1) при средней/высокой вероятности ЛГ; (2) при наличии факторов риска ЛАГ или ТЭЛА в анамнезе. При наблюдении за пациентами следует выявлять признаки клинического ухудшения, связанные с худшими исходами и требующие срочного вмешательства - быстрое прогрессирование симптоматики (ФК III/IV (ВОЗ)), клинические признаки дисфункции ПЖ, обмороки, признаки низкого СВ, тяжелые аритмии, нарушение или ухудшение гемодинамического статуса (гипотония, тахикардия).
В ходе комплексного обследования в экспертном центре проводится дифференциальная диагностика для установления клинической группы ЛГ, а также инвазивная оценка для определения гемодинамического типа ЛГ и, при необходимости, вазореактивного теста при ЧВКС [15, 16, 18]. В экспертном центре ЛГ анализируются результаты ранее выполненных исследований, при необходимости ключевые исследования должны быть проведены повторно.
Пациентам с прекапиллярной ЛГ проводится дополнительная диагностика для верификации группы I (ЛАГ) и группы V (другие редкие состояния). В сложных клинических ситуациях и при оценке операбельности пациентов с ВПС и ХТЭЛГ необходимо провести консилиум мультидисциплинарной команды специалистов, включающей врачей-рентгенологов и врачей-сердечно-сосудистых хирургов [44, 48].
2.5.3 Оценка тяжести заболевания и прогноза
- Рекомендуется оценивать тяжесть ЛАГ с определением риска смертности на основании комплексного анализа данных клинического статуса, функциональных тестов, ЭхоКГ, исследования уровня N-терминального фрагмента натрийуретического пропептида мозгового (NT-proBNP) в крови, гемодинамических показателей у всех пациентов с впервые установленным диагнозом и в процессе динамического наблюдения каждые 6 - 12 месяцев [6, 10, 12, 15, 16].
ЕОК IB (УУР C, УДД 5)
Комментарий. На основании комплексного обследования с применением многофакторной модели стратификации у всех пациентов ЛАГ следует определить статус риска как низкий, промежуточный и высокий соответственно при оценочной годичной смертности < 5%, 5 - 20% и > 20% соответственно (Табл. 22. Приложение Г1) [12]. Данные современных регистров показали, что наблюдаемые показатели смертности в течение 1 года в группах промежуточного и высокого риска превышают ранее прогнозируемые [138, 139]. Критериями низкого риска являются ФК I или II (ВОЗ) при дистанции в ТШХ > 440 м, давлении в ПП < 8 мм рт. ст. и СИ >= 2,5 л/мин/м2 [10]. Группа промежуточного риска представлена пациентами ФК III (ВОЗ) с умеренно сниженной физической активностью и признаками дисфункции ПЖ без клинических проявлений правожелудочковой СН. Высокий риск смертности следует прогнозировать у пациентов ФК III - IV (ВОЗ) с прогрессирующим течением ЛАГ, проявлениями правожелудочковой СН и вторичной дисфункцией других органов. Известно, что показатели могут относиться к разным категориям риска, что определяет выбор тактики лечения.
В рекомендациях ESC/ERS 2022 г. реализован подход повторной стратификации риска у пациентов, получающих ЛАГ-специфическую терапию, с учетом того факта, что 60 - 70% больных сохраняют промежуточный риск [12]. Выделение когорт пациентов промежуточно-низкого и промежуточно-высокого риска смертности позволяет в зарубежной практике рассматривать подходы к эскалации специфической терапии. В российской практике до настоящего времени не зарегистрированы парентеральные аналоги простациклина, что не позволяет использовать предложенный алгоритм стратификации риска с целью оптимизации терапии.
Клиническая оценка предоставляет важную информацию для определения тяжести ЛАГ у пациентов с установленным диагнозом. При динамическом наблюдении следует учитывать наличие обмороков, кровохарканья, болей в груди, признаков правожелудочковой СН. При физикальном осмотре проводятся измерение артериального давления на периферических артериях, измерение частоты сердцебиения, наличие цианоза и расширения яремных вен, отеков, асцита, плеврального выпота. ФК (ВОЗ) остается одним из наиболее важных предикторов выживаемости пациентов с ЛАГ как при установлении диагноза, так и при динамическом наблюдении, ухудшение которого требует дообследования для выявления причины/причин клинического ухудшения [15, 16, 140, 141].
ТШХ является наиболее доступным методом оценки физической работоспособности пациентов, однако достоверной связи между увеличением дистанции в ТШХ и долгосрочным прогнозом пациентов, включая смертность от всех причин, госпитализации по поводу клинического ухудшения ЛАГ, трансплантации легких или комплекса сердце-легкие, по данным 22 клинических исследований, не выявлено [103]. Вместе с тем, установлены пороговые значения дистанции в ТШХ, указывающие на наихудшую и наилучшую годичную выживаемость пациентов с ЛАГ - < 165 м и > 440 м, соответственно [142]. В ряде исследований показано, что оценка частоты сердечных сокращений и сатурации периферической крови при пульсоксиметрии в динамике может улучшить прогностическую значимость метода [142 - 144].
Количественная оценка потребления кислорода при эргоспирометрии остается наиболее точным интегральным показателем, отражающим функциональное состояние и компенсаторные возможности сердечно-сосудистой, легочной и мышечной систем, и может быть использована для оценки степени тяжести ЛАГ и прогноза [105 - 107]. Проведение эргоспирометрии возможно исключительно в экспертных центрах, что ограничивает широкое применение в рутинной практике.
Визуализация сердца играет важную роль при наблюдении за пациентами с ЛАГ. Ряд ЭхоКГ- и МРТ-параметров с прогностическим значением, позволяют контролировать функцию ПЖ в динамике (Табл. 16. Приложение Б1). В протоколе МРТ сердца для стратификации риска следует использовать следующие параметры, которые указывают на низкий, средний, высокий риск смертности: ФВ ПЖ > 54%; 37 - 54%; < 37%, соответственно; УИ > 40 мл/м2; 26 - 40 мл/м2; < 26 мл/м2, соответственно; индекс конечно-систолического объема ПЖ < 42 мл/м2; 42 - 54 мл/м2; > 54 мл/м2, соответственно [12]. В отличие от ЭхоКГ, данные МРТ сердца и магистральных сосудов возможно оценивать исключительно в экспертных центрах, что ограничивает широкое применение метода в рутинной практике.
Наиболее сильной прогностической значимостью у пациентов с ЛАГ обладают гемодинамические показатели - давление в ПП, СИ и SvO2 [6, 12, 141, 142]. Давление в ПП дает косвенное представление о выраженности дисфункции ПЖ. Величина СИ зависит от УО и отражает то количество оксигенированной крови, которое возвращается из легких в левые отделы сердца. СрДЛА не входит в перечень прогностически значимых гемодинамических показателей, поскольку его снижение может быть следствием дисфункции ПЖ. Улучшение клинического состояния больного с ЛАГ крайне редко приводит к нормализации или снижению срДЛА. Исключение составляют пациенты с положительным вазореактивным тестом, получающие терапию блокаторами кальциевых каналов [120]. Среди оценки биомаркеров наибольшее значение имеет исследования уровня N-терминального фрагмента натрийуретического пропептида мозгового (NT-proBNP) в крови, уровень которого коррелирует с гемодинамическими показателями и структурно-функциональными изменениями ПЖ у пациентов ЛАГ [6, 12, 15, 16].
- Рекомендуется оценивать тяжесть ЛАГ с определением риска смертности у всех пациентов, получающих ЛАГ-специфическую терапию, на основании анализа ФК (ВОЗ), дистанции в ТШХ, BNP/NT-proBNP, и, при необходимости, дополнительных параметров визуализации правых отделов сердца и гемодинамики, в процессе динамического наблюдения каждые 3 - 6 месяцев с целью своевременной эскалации терапии [12].
ЕОК IB (УУР C, УДД 5)
Комментарий. Неинвазивный метод оценки риска, основанный на использовании трех критериев: ФК I - II (ВОЗ), дистанция в ТШХ > 440 м и NT-proBNP < 300 нг/л/BNP < 50 нг/л, для выявления пациентов ЛАГ, достигающих и сохраняющих статус очень низкого риска [140, 145]. Число критериев низкого риска точно предсказывало бессобытийную выживаемость и позволяло идентифицировать когорту пациентов с низким риском смертности от любых причин по данным французского регистра и у впервые выявленных пациентов в регистре COMPERA. При наличии трех критериев низкого риска у пациентов с впервые выявленной ЛАГ наблюдался наиболее благоприятный долгосрочный прогноз. В процессе динамического наблюдения при необходимости уточнения риска следует применять оценку дополнительных параметров визуализации сердца и гемодинамики.
3. Лечение, включая медикаментозную и немедикаментозную терапии, диетотерапию, обезболивание, медицинские показания и противопоказания к применению методов лечения
В современной стратегии ведения пациентов ЛАГ следует выделять общие рекомендации, поддерживающую и специфическую терапию [6, 12, 15, 16]. Если применение препаратов поддерживающей терапии не оказывает влияния на выживаемость пациентов с ЛАГ, то препараты патогенетического действия способствуют увеличению продолжительности жизни пациентов, снижению потребности в госпитализациях и увеличению времени до клинического ухудшения и трансплантации [24 - 26, 47].
- Назначение ЛАГ-специфической терапии рекомендуется пациентам ЛАГ со срДЛА >= 25 мм рт. ст. и ЛСС >= 3 ед. Вуда в соответствии с доказательной базой по применению препаратов [12, 15, 16].
РКО IA (УУР C, УДД 5)
Комментарий. Согласно современным критериям диагноз ЛАГ устанавливается при срДЛА > 20 мм рт. ст. и ЛСС > 2 ед. Вуда [12]. Однако эффективность препаратов, одобренных для лечения ЛАГ, в настоящее время доказана исключительно у пациентов со срДЛА >= 25 мм рт. ст. и ЛСС >= 3 ед. Вуда. При высоком риске развития ЛАГ, например, пациентов с ССД или родственников первой линии больных НЛАГ следует направить в экспертный центр ЛГ для обследования с целью ранней диагностики ЛГ и выбора оптимальной тактики лечения. Пациентам со срДЛА 21 - 24 мм рт. ст. и ЛСС 2,1 до 2,9 ед. Вуда при наличии симптомов ЛГ следует проводить динамическое наблюдение, включающее ЭхоКГ и ТШХ, решение о проведении ЧВКС принимается на индивидуальной основе.
- В качестве цели терапии пациентов ЛАГ рекомендуется использовать достижение и поддержание профиля низкого риска в результате проводимой специфической терапии
[12, 15, 16].
ЕОК IB (УУР C, УДД 5)
- У пациентов с ЛАГ установленной этиологии, при наличии сопутствующих заболеваний оптимизация терапии должна быть рассмотрена в индивидуальном порядке с учетом того, что достижение профиля низкого риска не всегда возможно [12].
ЕОК IIaB (УУР C, УДД 5)
3.1. Общие рекомендации
При установлении диагноза ЛАГ и в ходе наблюдения за пациентами следует обсуждать индивидуальный режим ежедневной физической активности, планирование семьи, контрацепцию и постменопаузальную гормонозаместительную терапию, подготовку к плановым хирургическим вмешательствам, профилактику инфекционных заболеваний, психосоциальную поддержку, путешествия, приверженность лекарственной терапии и необходимость наблюдения специалистами экспертного центра ЛГ [6, 12, 49, 125]. Примерно у 35% пациентов с ЛАГ развиваются тревожные состояния, панические атаки и депрессия, которые тесно взаимосвязаны с тяжестью симптоматики ЛАГ и ограничением физических возможностей [15, 154]. Пациентам ЛАГ и членам их семей следует рекомендовать психологическую помощь, активное участие в пациентских организациях, что может положительно влиять на адаптацию в результате конструктивной совместной работы больного и врача [6, 15].
Физическая активность и реабилитация
- Рекомендуется оказание услуг по медицинской реабилитации пациента с заболеваниями сердечно-сосудистой системы в виде проведения ежедневных дозированных и регулируемых физических нагрузок под наблюдением специалистов экспертного центра стабильным пациентам ЛАГ низкого риска, получающим адекватную ЛАГ-специфическую терапию [6, 12, 15].
ЕОК IA (УУР C, УДД 5)
Комментарий. За последние годы в клинических исследованиях показана эффективность программ физической реабилитации, включающих аэробные физические нагрузки, силовые нагрузки, дыхательную гимнастику и элементы йоги, на работоспособность пациентов ЛАГ с достоверным увеличением дистанции в ТШХ и VO2peak, показателей качества жизни [150 - 152]. Участие в тренировочных программах следует предлагать стабильным пациентам, получающим ЛАГ-специфическую терапию, в экспертных центрах с опытом ведения этой категории больных [6, 12, 15]. Как правило, программы физической реабилитации проводятся в условиях стационара, что является залогом безопасности. Наилучшие результаты были достигнуты в клинических исследованиях при проведении тренировочных программ в течение двух часов в день пять раз в неделю при сочетании аэробных нагрузок на велоэргометре или тредмиле на выносливость, силовых тренировок с использованием малого веса и упражнений для дыхательной мускулатуры [150]. В проспективном РКИ показано улучшение показателей гемодинамики у пациентов с ЛАГ и неоперабельной ХТЭЛГ в виде достоверного увеличения СИ, снижения срДЛА и ЛСС по сравнению с контрольной группой [152].
В нашей стране протоколы физической реабилитации для пациентов с ЛАГ находятся в стадии разработки.
- Пациентам с ЛАГ не рекомендуется избыточная физическая активность, провоцирующая выраженную одышку, головокружение, синкопе, боли в грудной клетке, слабость [6, 15, 16, 47, 48].
ЕОК IIIC (УУР C, УДД 5)
Комментарий. Участие в тренировочных программах противопоказано пациентам ЛАГ с жалобами на боли в груди, приступы сердцебиения, пресинкопальными и синкопальными состояниями на фоне физических нагрузок, с симптомами правожелудочковой СН, недавней госпитализацией или обследованием в связи с клиническим ухудшением [151].
Плановые хирургические вмешательства
- Рекомендуется проводить мультидисциплинарный консилиум в составе врача-кардиолога, врача-анестезиолога-реаниматолога, врача-хирурга экспертного центра и, при необходимости, других специалистов при обсуждении хирургического лечения, выбора типа анестезии и периоперационной тактики ведения пациентов ЛАГ для минимизации рисков вмешательства [12, 15]
РКО IC (УУР C, УДД 5)
- При плановых хирургических вмешательствах следует отдавать предпочтение регионарной, в том числе эпидуральной анестезии, у пациентов ЛАГ для предупреждения осложнений [6, 15, 16].
ЕОК IIaC (УУР C, УДД 5)
- При планировании любого хирургического вмешательства у пациентов с ЛАГ возможно рассмотреть его выполнение в условиях экспертного центра ЛГ для минимизации периоперационных рисков [12, 330].
РКО IIbC (УУР C, УДД 5)
Комментарий. Хирургические вмешательства у пациентов ЛАГ связаны с повышенным риском правожелудочковой СН и смертности, ассоциированным с тяжестью заболевания [6, 12, 152]. В проспективном международном регистре, включающем 114 пациентов с ЛАГ, перенесших некардиохирургические и неакушерские вмешательства, периоперационная смертность составила при плановых и неотложных процедурах 2% и 15% соответственно [153]. Наибольшие риски и трудности периоперационного ведения наблюдаются у пациентов с впервые выявленной ЛГ на момент оперативного вмешательства. По возможности необходимо перенести время выполнения планового хирургического вмешательства и направить пациента в экспертный центр для тщательного обследования с выполнением ЧВКС и, при необходимости, вазореактивного теста, с последующим подбором ЛАГ-специфической терапии [6, 15]. Следует оценить гемодинамический и функциональный статус пациента, детально обсудить объем операции, анестезиологическое пособие, возможность использования оксида азота, илопроста и экстракорпоральной мембранной оксигенации (ЭКМО). Все обследования и оптимизацию терапии ЛАГ желательно выполнить не позднее чем за две недели до предполагаемого оперативного вмешательства [152]. При планировании хирургического вмешательства следует информировать пациента о возможных периоперационных рисках, связанных с характером оперативного вмешательства и анестезиологического пособия, о возможном ухудшении течения ЛАГ и риске летального исхода.
- У пациентов с ЛАГ рекомендовано рассмотреть проведение мини-лапаротомического доступа для предупреждения осложнений [15, 154].
РКО IIbC (УУР C, УДД 4)
Комментарий. У пациентов с ЛАГ наложение пневмоперитонеума или компрессия диафрагмы могут ухудшать вентиляцию легких и значительно увеличить постнагрузку ПЖ вследствие гипертонического криза по МКК [152, 154].
Профилактика инфекций
- Для пациентов с ЛАГ рекомендовано рассмотреть вакцинацию против вируса гриппа, пневмококковой инфекции, SARS-CoV-2 для предупреждения прогрессирования заболевания на фоне интеркуррентной инфекции [6, 12, 15, 16].
ЕОК IIaC (УУР C, УДД 5)
Комментарий. У пациентов с ЛАГ пневмонии были причиной смерти в 7% случаев [6]. Несмотря на отсутствие РКИ, следует проводить вакцинацию против вируса гриппа, пневмококка, SARS-Cov2 [6, 12]. Исключение составляют пациенты с СтЗСТ и ВИЧ инфекцией, у которых решение о вакцинации должно приниматься с учетом активности основного заболевания и проводимой иммуносупрессивной терапии.
Приверженность терапии
Факторами, влияющими на приверженность терапии пациентов с ЛГ, являются демографические особенности, когнитивные нарушения, сопутствующие заболевания, психологический статус, полипрагмазия, побочные эффекты лекарственной терапии, грамотность в вопросах здоровья и понимание задач лечения [15, 155, 156]. Пациенты должны быть информированы о целях терапии, механизме действия основных групп лекарственных средств, вариантах лечения и возможных побочных явлениях, а также последствиях несоблюдения режима терапии и необходимости сообщать лечащему врачу о любых изменениях в лекарственной схеме. Среди факторов, связанных с врачом, следует учитывать опыт, знание рекомендаций, мультидисциплинарный подход; с системой здравоохранения - условия работы, доступ к препаратам и стоимость лечения [12, 156].
Путешествия
- Проведение оксигенотерапии при авиаперелетах рекомендовано рассматривать у пациентов с ЛГ III - IV функционального класса (ВОЗ) при напряжении кислорода в артериальной крови < 8 кПа (60 мм рт. ст.) в покое или при насыщении крови кислородом < 92% по данным пульсоксиметрии при дыхании атмосферным воздухом, для профилактики осложнений [6, 12, 15, 16].
ЕОК IIaC (УУР C, УДД 5)
Комментарий. Показано, что кратковременная (менее одних суток) нормобарическая гипоксемия, как правило, хорошо переносится клинически стабильными пациентами ЛАГ без гипоксемии на уровне моря [125, 157]. Пациентам, использующим кислород, при авиаперелетах рекомендуется проводить ингаляцию кислорода при PaO2 < 8 кПа (< 60 мм рт. ст.) или SaO2 < 92% (в покое при дыхании атмосферным воздухом) [6, 12]. Поскольку эффекты воздействия гипоксемии от умеренной до длительной (часы-дни) при ЛАГ изучены недостаточно, следует рекомендовать пациентам избегать пребывания на высоте выше 1500 м без применения ингаляции кислорода [125]. Скорость потока кислорода 2 л/мин повышает концентрацию кислорода во вдыхаемом воздухе до обычных значений на уровне моря. У пациентов с потребностью длительной оксигенотерапии при авиаперелетах может потребоваться увеличение скорости потока кислорода [12, 158]. Пациентам следует путешествовать при наличии письменной информации о наличии ЛАГ, проводимой терапии и контактной информации о ближайшем к месту нахождения центре ЛГ [6, 12, 15].
3.2. Медикаментозное лечение
Лекарственная терапия у пациентов с ЛГ включает средства поддерживающей терапии (оральные антикоагулянты (АТХ антитромботические средства), диуретики, сердечные гликозиды, оксигенотерапия) и ЛАГ-специфические препараты - БКК, антагонисты рецепторов эндотелина (АТХ антигипертензивные средства для лечения легочной артериальной гипертензии, АЭР), ингибиторы фосфодиэстеразы типа 5 (АТХ препараты для лечения эректильной дисфункции, ИФДЭ-5), стимуляторы растворимой гуанилатциклазы (АТХ антигипертензивные средства для лечения легочной артериальной гипертензии, стимуляторы рГЦ), Аналоги простациклина - простаноиды (АТХ Антиагреганты кроме гепарина), агонисты рецепторов ПЦ (АТХ Антиагреганты кроме гепарина) [6, 12, 15, 16].
3.2.1. Поддерживающая терапия
Влияние поддерживающей терапии ЛАГ на выживаемость пациентов не изучалось в РКИ. Однако в рутинной практике показана эффективность оксигенотерапии при сопутствующей патологии легких или интеркуррентных заболеваниях, влияние диуретиков на симптомы правожелудочковой СН [6, 31, 49, 125].
- У пациентов с ИЛАГ, НЛАГ, ЛАГ при приеме лекарственных препаратов возможно рассмотреть назначение оральных антикоагулянтов (АТХ антитромботические средства) для профилактики тромботических осложнений [6, 12, 161, 59, 159 - 162].
ЕОК IIbC (УУР B, УДД 2)
Комментарий. Обоснованием для назначения антикоагулянтной терапии при ЛАГ явилось выявление организованных тромбозов in situ в мелких легочных артериях в гистопатологических образцах легких пациентов с ИЛАГ [49, 159]. При ЛАГ-ВПС выявляются тромбозы аневризм ствола и ветвей ЛА [45, 118, 160]. У пациентов ЛАГ описаны нарушения свертывающей и фибринолитической системы, что свидетельствует о прокоагулянтном состоянии [6, 47].
Данные РКИ по изучению антикоагулянтной терапии при ЛАГ отсутствуют. Два метаанализа показали, что прием антикоагулянтов может улучшить выживаемость пациентов с ИЛАГ [161, 162]. По данным российского регистра, антикоагулянтная терапия назначается 61,5% больным ЛАГ, включая варфарин** (51,6%), низкомолекулярные гепарины (АТХ группа гепарина) (5,9%) и прямые оральные антикоагулянты (АТХ прямые ингибиторы тромбина, прямые ингибиторы фактора Xa) (4,2%) [51].
- У пациентов ЛАГ, ассоциированной с СтЗСТ, возможно рассмотреть назначение антитромботических средств в индивидуальном порядке при наличии склонности к тромбофилии [6, 15, 16, 133].
ЕОК/РКО IIbC (УУР C, УДД 4)
Комментарий. Данные регистров и метаанализов показали, что назначение оральных антикоагулянтов при ЛАГ, связанной с ССД, связано с риском кровотечений [12, 47, 129].
- Не рекомендуется рутинное назначение антитромботических средств пациентам с портопульмональной гипертензией и ЛАГ, ассоциированной ВИЧ-инфекцией [6, 12, 15, 16].
ЕОК IIIC (УУР C, УДД 5)
Комментарий. У пациентов с портопульмональной гипертензией часто выявляется гипокоагуляция за счет нарушения синтеза/деградации факторов свертывания и тромбоцитопении [47, 49]. У пациентов с циррозом печени источником кровотечения могут быть расширенные вены пищевода и геморроидальные вены. Эффективность и безопасность совместного назначения антитромботических средств и противовирусных препаратов системного действия мало изучены у пациентов с ВИЧ-инфекцией [15].
- Не рекомендуется антикоагулянтная терапия антагонистами витамина K пациентам с ЛАГ, ассоциированной с ВПС, при отсутствии других показаний [6, 15, 48].
ЕОК IIIC (УУР C, УДД 3)
Комментарий. РКИ по применению антитромботических средств у пациентов с ЛАГ-ВПС отсутствуют. Прием антикоагулянтной терапии связан с повышенным риском кровотечения: у пациентов с ВПС отмечаются нарушения синтеза/деградации факторов свертывания и тромбоцитопения. У пациентов с ВПС источником кровотечения могут быть расширенные бронхиальные артерии. Назначение антитромботических средств не оказывало существенного влияния на выживаемость пациентов с синдромом Эйзенменгера [48, 165]. Назначение антитромботических средств может рассматриваться при наличии артериальных/венозных тромбозов, фибрилляции/трепетания предсердий, правожелудочковой СН [6, 160, 161].
- Не рекомендуется назначение прямых ингибиторов тромбина, прямых ингибиторов фактора Xa пациентам с ЛАГ, имеющим фибрилляцию предсердий, в связи с отсутствием подтверждения их эффективности [6, 15, 16].
РКО IIIC (УУР C, УДД 5)
- Не рекомендуется назначение антиагрегантов, кроме гепарина, пациентам с ЛАГ при отсутствии дополнительных показаний в связи с отсутствием подтверждения их эффективности [15, 16, 44].
РКО IIIC (УУР C, УДД 5)
- Пациентам с ЛГ рекомендуется терапия "петлевыми" диуретиками при задержке жидкости или клинических проявлениях отечного синдрома [6, 12, 15, 16].
ЕОК IC (УУР C, УДД 5)
Комментарий. Правожелудочковая СН связана с задержкой жидкости, снижением почечного кровотока и активацией ренин-ангиотензин-альдостероновой системы [19, 49]. РКИ по применению диуретиков у пациентов ЛАГ отсутствуют, однако клинический опыт показывает отчетливое улучшение симптоматики при назначении "петлевых" диуретиков пациентам с застойной СН. Целесообразно сочетание "петлевых" диуретиков (фуросемид**, торасемид) с антагонистами альдостерона (спиронолактон**, эплеренон), при выраженном застое - с ингибиторами карбоангидразы (ацетозоламид**) [16, 159, 163]. У пациентов, получающим терапию диуретиками, следует регулярно осуществлять измерение массы тела и определение объема мочи, исследование артериального давления, исследование уровня креатинина в крови, исследование уровня натрия в крови, исследование уровня калия в крови, исследование уровня хлоридов в крови. В условиях выраженной системной гипотонии и анасарки целесообразно введение фуросемида** внутривенно капельно под контролем артериального давления, центрального венозного давления и почасового диуреза. При наличии показаний может обсуждаться назначение вазопрессоров под контролем гемодинамики в условиях реанимационного отделения.
- Рекомендуется проводить оксигенотерапию пациентам с ЛАГ при стойком снижении парциального давления кислорода в крови менее 8 кПа (менее 60 мм рт. ст.) или при насыщении крови кислородом <= 92% в покое при дыхании атмосферным воздухом [6, 12, 47, 125].
ЕОК IC (УУР CA, УДД 5)
Комментарий. Оксигенотерапия способствует снижению ЛСС, увеличению СИ и улучшению переносимости физических нагрузок у пациентов ЛАГ, однако достоверные данные о положительном влиянии на течение заболевания отсутствуют. Большинство пациентов ЛАГ при отсутствии открытого овального окна, за исключением случаев ВПС и легочно-системных шунтов, имеют легкую степень артериальной гипоксемии в покое. У пациентов с синдромом Эйзенменгера длительная оксигенотерапия не влияет на естественное течение ЛАГ. Гипоксемия может быть обусловлена сопутствующей патологией легких, лечение которой в сочетании с оксигенотерапией благоприятно влияет на течение и переносимость физических нагрузок у пациентов ЛАГ. Назначение оксигенотерапии может рассматриваться для улучшения симптоматики и уменьшения десатурации при физической нагрузке [6, 12, 159]. Ночную оксигенотерапию следует проводить пациентам с десатурацией во время сна <= 90% [125].
- Рекомендуется назначение дигоксина** пациентам с ЛГ для контроля частоты сердечных сокращений при фибрилляции предсердий [6, 15, 16, 159].
ЕОК IB (УУР C, УДД 5)
Комментарий. Эффективность дигоксина** у больных ЛАГ показана в открытых нерандомизированных исследованиях. Его назначение позволяет замедлить желудочковый ритм у пациентов ЛАГ с тахисистолической формой фибрилляции предсердий [12, 49].
- Не рекомендуется назначать ингибиторы АПФ, антагонисты рецепторов ангиотензина II, валсартан + сакубитрил, ингибиторы натрийзависимого переносчика глюкозы 2 типа, бета-адреноблокаторы, ивабрадин** для лечения пациентов ЛАГ [6, 12, 16, 49].
ЕОК IIIC (УУР C, УДД 5)
Комментарий. В настоящее время отсутствуют убедительные данные о пользе и безопасности вышеперечисленных классов препаратов у пациентов с ЛАГ. Назначение рассматривается в соответствии с показаниями при наличии сопутствующей патологии с учетом возможного снижения СВ вследствие гипотонии и брадикардии.
- Рекомендуется проводить коррекцию дефицита железа и лечение анемии у пациентов с ЛГ для профилактики прогрессирования заболевания [6, 12, 15].
ЕОК IC (УУР C, УДД 5)
- При отсутствии анемии рекомендовано рассмотреть коррекцию дефицита железа у пациентов ЛАГ [12].
ЕОК IIaC (УУР C, УДД 5)
Комментарий. У пациентов с ЛАГ дефицит железа ассоциируется с нарушением функции миокарда, повышенным риском клинического ухудшения и смертности независимо от тяжести анемии [12, 15]. Дефицит железа устанавливается при уровне сывороточного ферритина < 100 мкг/л или 100 - 299 мкг/л при насыщении трансферрина < 20%. Железодефицитные состояния выявляются у 43% пациентов с ИЛАГ, 46% пациентов с ЛАГ, ассоциированной с ССД, у 56% пациентов с синдромом Эйзенменгера [12, 165]. У всех пациентов ЛАГ рекомендуется проводить регулярный мониторинг состояния железа (исследование уровня железа сыворотки крови, исследование уровня ферритина в крови, исследование насыщения трансферрина железом). РКИ по сравнению эффективности пероральных и внутривенных форм препаратов железа у пациентов с ЛАГ отсутствуют. Эффективность препаратов, содержащих железа (АТХ B03A) может быть снижена у пациентов с ЛАГ [166, 167].
- Для профилактики клинического ухудшения у пациентов с ЛАГ при развитии фибрилляции предсердий следует рассмотреть стратегию контроля ритма с проведением наружной электрической кардиоверсии (дефибрилляция) и последующим назначением амиодарона** [12, 15].
РКО IIaC (УУР C, УДД 5)
Комментарий. У пациентов с ЛАГ преобладают наджелудочковые тахиаритмии и фибрилляция предсердий [6]. Развитие фибрилляции/трепетания предсердий приводит к клиническому ухудшению, развитию и декомпенсации правожелудочковой СН, ассоциировано с увеличением риска смертности. Восстановление синусового ритма способствует улучшению клинического состояния, снижению уровня NT-proBNP и улучшению выживаемости пациентов с ЛАГ [12]. Методы восстановления синусового ритма зависят от характера нарушений ритма и клинического состояния больного. У пациентов с трепетанием предсердий следует рассмотреть выполнение радиочастотной абляции аритмогенных зон кавотрикуспидального истмуса или модификации атриовентрикулярного соединения при пароксизмальной реципрокной АВ-узловой тахикардии. У пациентов с фибрилляцией предсердий при ЛГ радиочастотная аблация легочных вен не выполняется. При нестабильной гемодинамике проводятся сверхчастая стимуляция, электрическая и медикаментозная кардиоверсия. После успешной радиочастотной аблации аритмогенных зон пациенты обычно не нуждаются в антиаритмической терапии, при выборе других методов восстановления синусового ритма назначается амиодарон** [1591.a.i.159, 168]. При невозможности восстановления синусового ритма применяется ритм-урежающая терапия.
3.2.2. Специфическая терапия
Современная ЛАГ-специфическая терапия включает БКК для лечения пациентов ИЛАГ, НЛАГ, ЛАГ вследствие приема лекарственных препаратов/токсинов при наличии положительного вазореактивного теста; при отрицательном тесте на вазореактивность или у пациентов с другими формами ЛАГ применяются пять классов лекарственных препаратов патогенетического действия, доказавших эффективность и безопасность - АЭР, ингибиторы фосфодиэстеразы 5 типа (ИФДЭ-5) стимуляторы рГЦ, аналоги простациклина (ПЦ) (простаноиды) (АТХ, Антиагреганты кроме гепарина) агонисты рецепторов ПЦ ([12, 15, 16].
- Рекомендуется назначение блокаторов кальциевых каналов - производных дигидропиридина или #дилтиазема 240 - 360 мг в сутки для лечения пациентов идиопатической, наследственной ЛАГ, ЛАГ при приеме лекарственных препаратов при наличии положительного вазореактивного теста [6, 12, 15, 16].
ЕОК IC (УУР C, УДД 5)
Комментарий. Терапия БКК продемонстрировала эффективность в небольшой подгруппе пациентов с ЛАГ - ИЛАГ, НЛАГ и ЛАГ, ассоциированной с приемом лекарственных препаратов, имеющих положительный вазореактивный тест при отсутствии явлений правожелудочковой СН [120]. Выбор БКК зависит от исходной частоты сердечных сокращений: при склонности к синусовой тахикардии следует назначать #дилтиазем 240 - 360 мг, при нормальной частоте сердечных сокращений - #амлодипин 10 - 15 мг или #нифедипин 120 - 240 мг [16]. Терапию БКК начинают с минимальной дозировки с постепенным титрованием дозы до максимальной под контролем артериального давления и переносимости (Табл. 12. Приложение А3). При невозможности назначения высоких дозы БКК следует рассмотреть незамедлительное присоединение других ЛАГ-специфических препаратов [16].
- Не рекомендуется назначать терапию верапамилом** пациентам с ЛАГ в связи с отрицательным инотропным эффектом [6, 15, 16, 47].
ЕОК IIIC (УУР C, УДД 5)
- Не рекомендуется назначать блокаторы кальциевых каналов пациентам с идиопатической, наследственной ЛАГ, ЛАГ при приеме лекарственных препаратов при отрицательном вазореактивном тесте или невозможности его проведения [6, 15, 16].
ЕОК IIIC (УУР C, УДД 5)
- Не рекомендуется назначение блокаторов кальциевых каналов для лечения пациентов с ассоциированными формами ЛАГ при отсутствии показаний к назначению этого класса препаратов [12, 15, 16].
ЕОК IIIC (УУР C, УДД 5)
- Рекомендуется продолжить терапию блокаторами кальциевых каналов в высоких дозах у пациентов ИЛАГ, НЛАГ, ЛАГ при приеме лекарственных препаратов при достижении близких к нормальным значений показателей гемодинамики (срДЛА < 30 мм рт. Ст. и ЛСС < 4 ед. Вуда) по данным ЧВКС и I - II ФК (ВОЗ) [12].
ЕОК IC (УУР C, УДД 5)
- У пациентов с положительным вазореактивным тестом, получающих БКК при недостижении близких к нормальным значений показателей гемодинамики (срДЛА < 30 мм рт. ст. и ЛСС < 4 ед. Вуда) по данным ЧВКС, сохранении III - IV ФК (ВОЗ) следует рассмотреть вопрос о продолжении лечения БКК совместно с АЭР, стимулятором рГЦ, ИФДЭ-5, простаноидами, агонистом рецепторов простациклина (АТХ Антиагреганты кроме гепарина) (АРП) [12, 15, 16]
ЕОК IIaC (УУР C, УДД 5)
Комментарий. Через 3 - 4 месяца после начала терапии БКК пациенты с положительным вазореактивным тестом должны достигнуть вышеуказанных показателей гемодинамики по данным ЧВКС при I - II ФК (ВОЗ) [12]. Пациенты с долгосрочной эффективностью БКК встречаются крайне редко и требуют тщательного наблюдения для своевременной эскалации терапии за счет присоединения других препаратов ЛАГ-специфической терапии [16].
Эндотелин-1 (ЭТ-1) - пептид эндотелиального происхождения, вызывающий вазоконстрикцию и пролиферацию гладкомышечных клеток сосудистой стенки, активацию синтеза белков внеклеточного матрикса фибробластами при связывании с рецепторами типа А (ЭТА) [169]. Воздействие ЭТ-1 на рецепторы типа В (ЭТВ) эндотелиальных клеток за счет усиления клиренса в легких и посредством увеличения продукции NO и ПЦ стимулирует вазодилатацию. В настоящее время доказано, что клиническая эффективность АЭР при селективной блокаде ЭТА-рецепторов или неселективной блокаде рецепторов обоих типов является сопоставимой, а различия определяются фармакокинетическими особенностями препаратов [6, 15, 16, 170]. В Российской Федерации для лечения ЛАГ одобрены три АЭР: селективный антагонист ЭТА-рецепторов амбризентан**, неселективные АЭР бозентан** и мацитентан** (таблица А3.1 (Приложение А3) [15].
- Рекомендуется ежемесячное определение активности аспартатаминотрансферазы и аланинаминотрансферазы в крови на фоне приема антагонистов эндотелиновых рецепторов (АТХ Антигипертензивные средства для лечения легочной артериальной гипертензии) [6, 15, 16, 169].
РКО IB (УУР C, УДД 5)
- Рекомендуется исследование уровня общего гемоглобина в крови у пациентов с ЛАГ, получающих АЭР [6, 170].
РКО IB (УУР B, УДД 2)
Комментарий. До начала лечения и в ходе динамического наблюдения рекомендуется ежемесячное определение активности аспартатаминотрансферазы и аланинаминотрансферазы в крови с учетом риска гепатотоксичности и общего (клинического) анализа крови в связи с вероятностью снижения уровня гемоглобина.
- Рекомендуется адекватная контрацепция у всех пациенток с ЛАГ, получающих АЭР [6, 12, 15, 16].
РКО IB (УУР C, УДД 5)
Комментарий. АЭР обладают тератогенным действием и противопоказаны во время беременности [6, 15]. При назначении бозентана** необходимо применение двойной контрацепции в связи с межлекарственным взаимодействием препарата с гормональными контрацептивами системного действия [12, 16].
Амбризентан** - несульфонамидный селективный антагонист ЭТА-рецепторов в двух плацебо-контролируемых РКИ ARIES-1 и ARIES-2 доказал эффективность у пациентов ЛАГ в отношении симптомов, улучшения переносимости физической нагрузки и параметров гемодинамики, увеличения времени до клинического ухудшения [49, 170]. В РКИ подтверждена эффективность препарата у пациентов с ИЛАГ, НЛАГ, ЛАГ, ассоциированной с СтЗСТ, имеющих II - III ФК (ВОЗ). При назначении амбризентана** в суточной дозе 5 и 10 мг отмечалось увеличение частоты периферических отеков при низкой вероятности повышения уровня печеночных трансаминаз (0,8 - 3%) [12, 169, 170].
- Рекомендовано назначение амбризентана** пациентам ЛАГ для улучшения переносимости физической нагрузки и замедления прогрессирования клинических симптомов [6, 15, 16].
ЕОК IA (УУР C, УДД 5) для пациентов II - III ФК
ЕОК IIbC (УУР C, УДД 5) для пациентов IV ФК
Бозентан** - неселективный АЭР, блокирующий рецепторы эндотелина типов A и B, доказал улучшение переносимости физической нагрузки, ФК (ВОЗ), показателей гемодинамики и увеличение времени до клинического ухудшения в шести РКИ (Study-351, BREATHE-1, BREATHE-2, BREATHE-5, EARLY, COMPASS-2) у пациентов с ИЛАГ, ЛАГ-СтЗСТ, синдромом Эйзенменгера [6, 16, 171]. Бозентан** у взрослых назначается в дозе 62,5 мг два раза в сутки с последующим увеличением дозы до 125 мг два раза в день через 4 недели после контроля лабораторных тестов. Дозозависимое повышение активности печеночных трансаминаз может наблюдаться у 10% пациентов (обратимое после снижения дозы или прекращения лечения), что требует тщательного ежемесячного контроля печеночных тестов - определение активности аспартатаминотрансферазы и аланинаминотрансферазы в крови [172]. В качестве наиболее вероятного механизма повышения уровня печеночных ферментов рассматривают ингибирование транспорта желчных солей [174]. На фоне приема бозентана** может снижаться уровень гемоглобина, развиваются периферические отеки.
Следует учитывать широкий спектр межлекарственных взаимодействий бозентана** с препаратами, которые метаболизируются в печени с участием системы цитохромов CYP3A4 и CYP2C9. На фоне приема бозентана** снижается эффективность гормональных контрацептивов системного действия, что требует применения двойных методов контрацепции, и варфарина**. Совместное использование бозентана** и силденафила приводит к снижению концентрации последнего на 50% с увеличением концентрации бозентана** на 50%, что увеличивает риск гепатотоксичности [172].
- Рекомендуется назначение бозентана** пациентам с ИЛАГ, ЛАГ на фоне СтЗСТ, синдромом Эйзенменгера для улучшения переносимости физических нагрузок и снижения частоты госпитализаций по причине ухудшения ЛАГ [6, 15, 16].
ЕОК IA (УУР C, УДД 5) для пациентов II - III ФК
ЕОК IIbC (УУР C, УДД 5) для пациентов IV ФК
- Рекомендуется использовать двойной метод контрацепции на фоне приема бозентана** для предупреждения беременности [12, 15].
РКО IC (УУР C, УДД 5)
Мацитентан** - неселективный АЭР с высокой тканевой специфичностью способствует улучшению переносимости физических нагрузок и снижает риск заболеваемости/смертности пациентов ЛАГ при оценке комбинированной конечной точки, включающей время до наступления первого события прогрессирования ЛАГ (клиническое ухудшение, атриосептостомия, трансплантация легких, потребность в назначении парентеральных аналогов простациклина или смертности от любых причин по результатам длительного многоцентрового двойного слепого плацебо-контролируемого РКИ SERAPHIN [50]. У пациентов ЛАГ выявлено достоверное снижение ЛСС и повышение СИ, доказана эффективность терапии мацитентаном** независимо от предшествующей ЛАГ-специфической терапии ИФДЭ-5 или ингаляционными простаноидами.
Мацитентан** обладает хорошим спектром безопасности: частота более чем 3-кратного повышения трансаминаз и развития периферических отеков не различалась в группах лечения, что указывает на отсутствие гепатотоксичности препарата. При назначении мацитентана** достоверно чаще в сравнении с плацебо отмечалась анемия: снижение уровня гемоглобина <= 8 г/дл наблюдалось у 4,3% пациентов, получавших мацитентан** в дозе суточной 10 мг [50]. Мацитентан** - единственный препарат, эффективность и безопасность которого изучена у пациентов с портопульмональной гипертензией в РКИ PORTICO [127]. Значимых межлекарственных взаимодействий у мацитентана**, в том числе при совместном назначении с силденафилом, не отмечено [6, 12, 15].
- Рекомендуется назначение мацитентана** пациентам с ЛАГ для улучшения функционального статуса и предотвращения прогрессирования заболевания [6, 15, 16].
ЕОК/РКО IB (УУР C, УДД 5) для пациентов II - III ФК
ЕОК/РКО IIbC (УУР C, УДД 5) для пациентов IV ФК
В патогенезе ЛАГ доказана роль сигнального пути NO-рГЦ-циклический гуанозинмонофосфат (цГМФ): эффекты оксида азота реализуются путем активации рГЦ и увеличения синтеза цГМФ, регулирующего релаксацию гладкомышечных клеток сосудов, проницаемость эндотелия, процессы пролиферации и воспаления, агрегацию тромбоцитов [49, 125]. В сосудах легких пациентов с ЛАГ значительно повышен уровень фосфодиэстеразы 5-го типа - фермента, нивелирующего эффекты цГМФ, как вторичного мессенджера NO.
Силденафил - первый ИФДЭ-5, одобренный для лечения пациентов с ЛАГ [15, 16]. В 4-х РКИ у пациентов с ЛАГ препарат продемонстрировал положительное влияние на переносимость физических нагрузок, ФК (ВОЗ), гемодинамические параметры [6, 12, 173]. Препарат назначается в дозе 20 мг три раза в день. Большинство побочных эффектов силденафила выражены в легкой или умеренной степени и, в основном, связаны с вазодилатацией (головная боль, гиперемия лица, носовое кровотечение) [173, 174]. В плане межлекарственных взаимодействий следует учитывать риск многократного увеличения концентрации силденафила на фоне приема высокоактивной антиретровирусной терапии. У пациентов, получающих ингибиторы протеаз, сообщалось о значительном повышении концентраций ИФДЭ-5, что требует назначения в низких дозах с тщательным контролем потенциальных побочных эффектов, включая гипотонию [175]. Однако в рутинной практике изменения дозирования силденафила у пациентов с ЛАГ-ВИЧ, как правило, не требуется. Совместное применение силденафила, молсидомина, органических нитратов и риоцигуата** противопоказано из-за риска гипотензии и синкопальных состояний [6, 12, 174].
- Рекомендовано назначение силденафила для улучшения переносимости физических нагрузок и функционального статуса пациентов с ЛАГ [6, 12, 15, 16].
ЕОК IA (УУР C, УДД 5) для пациентов II - III ФК
ЕОК IIbC (УУР C, УДД 5) для пациентов IV ФК
Тадалафил - пероральный ИФДЭ-5 для приема один раз в сутки (период полувыведения 17,5 часов) [5]. В РКИ PHIRST у 406 пациентов с ЛАГ, получавших тадалафил в дозах до 40 мг в сутки (53% находились на базовой терапии бозентаном), показаны положительные эффекты лечения на переносимость физических нагрузок, выраженность симптоматики, показатели гемодинамики с увеличением времени до клинического ухудшения [12, 16, 331, 335].
Профиль НЯ сопоставим с таковым при применении силденафила. Однако в исследовании SITAR у 35 пациентов с ЛАГ показано, что перевод с силденафила на тадалафил сопровождался большей удовлетворенностью пациентов качеством лечения. Это позволяет рассматривать такую замену у пациентов с выраженными побочными эффектами на фоне приема силденафила [332]. Рекомендованная доза составляет 20 - 40 мг однократно в сутки [12, 16]. Следует назначать тадалафил в низких дозах с тщательным контролем потенциальных побочных эффектов, включая гипотонию
- Рекомендовано назначение тадалафила для улучшения переносимости физических нагрузок и функционального статуса пациентов с ЛАГ II - III ФК [12, 331].
ЕОК IB (УУР C, УДД 5) для пациентов II - III ФК
ЕОК IIbC (УУР C, УДД 5) для пациентов IV ФК
Риоцигуат**, первый стимулятор рГЦ, имеет двойной механизм действия:
сенсибилизирует рГЦ к эндогенному NO путем стабилизации их связи, а также напрямую стимулирует фермент через другой участок связи, независимо от NO [176]. В отличие от ИФДЭ-5, которые предупреждают деградацию цГМФ, стимуляторы рГЦ повышают его продукцию в условиях нарушений окислительно-восстановительного статуса рГЦ [174, 177, 178]. В 12-недельном двойном слепом плацебо-контролируемом РКИ PATENT-1 продемонстрирована эффективность риоцигуата** у пациентов с ЛАГ (n = 443) (44% и 6% на фоне терапии АЭР или аналогами ПЦ соответственно) при назначении в дозе до 2,5 мг 3 раза в день с улучшением клинической симптоматики, переносимости физических нагрузок, гемодинамических параметров, ФК (ВОЗ), увеличением времени до развития клинического ухудшения [177]. По данным открытого двухлетнего исследования PATENT-2 двухлетняя выживаемость пациентов с ЛАГ на фоне терапии риоцигуатом** составила 93%, при этом у 79% пациентов не наблюдалось клинического ухудшения. 83% пациентов через два года продолжали прием риоцигуата** в качестве монотерапии [178]. Риоцигуат** обладает хорошим спектром безопасности, профиль побочных эффектов риоцигуата аналогичен таковому у ИФДЭ-5 [49].
Титрация риоцигуата** с дозы 1 мг три раза в день осуществляется каждые две недели на 0,5 мг 3 раза в день под контролем переносимости и уровня систолического артериального давления (в положении сидя в покое >= 95 мм рт. ст.) до максимальной суточной дозы 7,5 мг. Следует информировать пациентов о необходимости отказа от курения с учетом существенного снижения концентрация риоцигуата** в крови [177]. Риоцигуат** противопоказан при беременности, поскольку обладает тератогенным эффектом [15, 16].
- Рекомендовано назначение риоцигуата** для улучшения переносимости физических нагрузок, улучшения ФК (ВОЗ) и предотвращения прогрессирования ЛАГ [6, 15, 16, 177].
ЕОК IB (УУР B, УДД 2) для пациентов II - III ФК
ЕОК IIbC (УУР C, УДД 5) для пациентов IV ФК
- Не рекомендуется комбинация риоцигуата** и ИФДЭ-5 из-за риска развития системной гипотонии и других побочных эффектов [6, 15, 16, 174, 335].
ЕОК IIIB (УУР C, УДД 5)
Одной из патофизиологических мишеней для лекарственного воздействия при ЛАГ является нарушение синтеза ПЦ - мощного вазодилататора с цитопротекторным, антипролиферативным, противовоспалительным и дезагрегантным эффектом [179]. Его действие осуществляется через активацию рецепторов ПЦ (IP) за счет увеличения продукции циклического аденозинмонофосфата. В клинической практике для коррекции дефицита ПЦ применяются его синтетические аналоги - простаноиды.
Илопрост - единственный стабильный аналог ПЦ в аэрозольной форме, зарегистрированный в Российской Федерации, применяется 6 - 9 раз в сутки с помощью mesh небулайзера в дозе, эквивалентной содержанию 2,5 - 5 мкг препарата на уровне альвеол. Эффективность ингаляционного илопроста оценивалась в 12-недельном РКИ AIR-1 у ранее не получавших лечения пациентов с ЛАГ и неоперабельными формами ХТЭЛГ III - IV ФК (NYHA) [180]. На фоне терапии илопростом отмечалось достоверное улучшение толерантности к физической нагрузке, ФК (ВОЗ), показателей гемодинамики и клинических событий при приеме илопроста по сравнению с группой плацебо. Однако длительная монотерапия илопростом не приводила к улучшению выживаемости и заболеваемости [181]. Предпочтительно применение илопроста в составе комбинированной ЛАГ-специфической терапии [15].
Наиболее частые побочные эффекты илопроста (головная боль, гиперемия лица, с системной вазодилатацией или неселективным воздействием на рецепторы ПЦ (боль в челюсти, диарея) [180, 182]. На фоне приема илопроста может появиться кашель за счет повышения реактивности верхних дыхательных путей, особенно у пациентов с бронхообструктивным синдромом. Илопрост обладает выраженным дезагрегантным эффектом, поэтому его применение у пациентов с кровотечением противопоказано.
- Рекомендуется назначение илопроста в ингаляционной форме для лечения пациентов ИЛАГ, наследственной ЛАГ, ЛАГ вследствие СтЗСТ, ЛАГ на фоне приема лекарственных препаратов с III - IV ФК (ВОЗ) для улучшения переносимости физических нагрузок, улучшения ФК (ВОЗ) и предотвращения прогрессирования заболевания [6, 12, 15, 16].
ЕОК IB (УУР C, УДД 5) для пациентов III ФК
ЕОК IIbC (УУР C, УДД 5) для пациентов IV ФК
Селексипаг** - первый пероральный селективный агонист IP-рецепторов непростаноидной структуры в крупномасштабном РКИ 3-й фазы GRIPHON, включавшем 1156 пациентов с ЛАГ, доказано, что специфическая терапия, включавшая селексипаг**, приводила к увеличению времени до наступления первого события заболеваемости/смертности на 40% [183]. Эффективность селексипага** доказана в отношении ИЛАГ, НЛАГ, ЛАГ-СЗСТ, ЛАГ, ассоциированной с компенсированным простым ВПС при назначении в комбинации с ИФДЭ-5 и/или АЭР или в виде монотерапии независимо от возраста пациентов и этиологии ЛАГ [12].
Терапия селексипагом** начинается с дозы 200 мкг два раза в день с еженедельной титрацией разовой дозы на 200 мкг до максимально переносимой дозы 1600 мкг 2 раза. В РКИ GRIPHON 42,9% пациентов получали высокие дозы (1200 - 1600 мкг 2 раза), 31,2% - средние и 23,2% - низкие (200 - 400 мкг 2 раза). Наиболее частыми побочными эффектами были головная боль, диарея, тошнота и боль в челюсти. Нежелательные явления, связанные с приемом селексипага**, встречались в 14,3% случаев по сравнению с 7,1% в группе плацебо, что в ряде случаев было причиной прекращения дальнейшего участия в исследовании GRIPHON (p < 0,001) [12].
- Рекомендуется назначение селексипага** в качестве монотерапии и в комбинации с ИФДЭ-5 и/или АЭР пациентам с ЛАГ II - III ФК для предупреждения прогрессирования заболевания [6, 12, 15, 16, 335].
ЕОК IB (УУР C, УДД 5) для пациентов II - III ФК
ЕОК IIbC (УУР C, УДД 5) для пациентов IV ФК
БКК в высоких дозах - оптимальный выбор стартовой терапии для пациентов ИЛАГ/НЛАГ/ЛАГ при приеме лекарственных препаратов с положительным тестом на вазореактивность (Рисунок 2, Приложение Б1, раздел 3.2.2.1.) [6, 12, 15, 16]. Важной задачей является тщательное динамическое наблюдение за больными через 3 - 4 месяца с целью своевременной коррекции терапии при недостижении оптимальных результатов лечения (раздел 3.2.2.1.). При реализации целей лечения в индивидуальном порядке следует рассмотреть последующие визиты наблюдения каждые 3 - 12 месяцев [16].
С учетом спектра одобренных ЛАГ-специфических препаратов и особенностей лекарственного обеспечения в регионах РФ представляется целесообразным применять стратегию начальной комбинированной терапии у больных ЛАГ промежуточного риска. У больных ЛАГ низкого риска после назначения начальной монотерапии следует тщательно контролировать результаты лечения с целью своевременной эскалации в режиме ранней последовательной терапии не позднее 3 - 4 месяцев после начала лечения.
- У пациентов ИЛАГ, НЛАГ, ЛАГ при приеме лекарственных препаратов, ЛАГ на фоне СтЗСТ, резидуальной ЛАГ после коррекции простых системно-легочных шунтов низкого риска без сердечно-легочной коморбидности рекомендуется начальная монотерапия АЭР, ИФДЭ-5, риоцигуатом** или селексипагом** [6, 12, 15, 16].
ЕОК IA-B (УУР C, УДД 5)
Комментарий. Стратегия стартовой монотерапии, включающей АЭР, ИФДЭ-5, риоцигуат** или селексипаг**, может рассматриваться у пациентов ЛАГ (ИЛАГ/НЛАГ, ЛАГ при приеме лекарственных препаратов) при отрицательном вазореактивном тесте; а также при резидуальной ЛАГ после коррекции простых системно-легочных шунтов, ЛАГ-СтЗСТ низкого риска (Таблица А3.7, раздел 3.2.2.2 - 3.2.2.6.) [6, 15, 16]. По данным современных регистров, доля пациентов низкого риска при установлении диагноза ЛАГ варьирует от 12,3% до 23% [138 - 140]. При оценке кумулятивной выживаемости пациентов ЛАГ низкого риска, получавших стартовую монотерапию и двойную комбинированную терапию, по данным Французского регистра, достоверных различий выявлено не было [184].
- У пациентов с ИЛАГ/нЛАГ/ЛАГ при приеме лекарственных препаратов, ЛАГ на фоне СтЗСТ, резидуальной ЛАГ после коррекции простых системно-легочных шунтов без сердечно-легочной коморбидности при назначении стартовой монотерапии низкого риска следует рассмотреть решение об эскалации терапии через 3 - 4 месяца после начала лечения [12, 15, 16].
ЕОК IIaC (УУР C, УДД 5)
Комментарий. При выборе стартовой стратегии лечения пациентов ИЛАГ/НЛАГ/ЛАГ при приеме лекарств и ЛАГ - СтЗСТ в рекомендациях ESC/ERS 2022 г. впервые предлагается стратификации на две когорты в зависимости от наличия или отсутствия сердечно-легочной коморбидности [12]. В 2018 г. этот подход был предложен экспертами Кельнского консенсуса: среди пациентов с указанными формами ЛАГ выделяется классический фенотип прекапиллярной ЛГ без коморбидности и фенотип с заболеваниями левых отделов сердца и ассоциированными состояниями (> 3 факторов риска патологии левых отделов сердца: сахарный диабет, ожирение, артериальная гипертония, фибрилляция предсердий) или патологией легких (наличие гипоксемии, значительный стаж курения, факторы риска заболеваний легких, ОФВ1 < 60%, ФЖЕЛ < 70%; DLCO < 45%) [9, 188]. Для пациентов ЛАГ с коморбидными состояниями, как правило старшей возрастной группы независимо от риска летальности, предложено использовать монотерапию с последующей оценкой эффективности и индивидуальным решением о назначении последовательной комбинированной терапии (Рисунок 2, Приложение Б1) [12].
- У пациентов ИЛАГ, НЛАГ, ЛАГ при приеме лекарственных препаратов, ЛАГ на фоне СтЗСТ, резидуальной ЛАГ после коррекции простых системно-легочных шунтов при сердечно-легочной коморбидности следует рассмотреть проведение начальной монотерапии ИФДЭ-5 или АЭР [12].
ЕОК IIaC (УУР C, УДД 5)
Комментарий. Назначение стартовой комбинированной ЛАГ-специфической терапии у пациентов с ИЛАГ/НЛАГ/ ЛАГ, ассоциированной с приемом лекарственных препаратов, ЛАГ-СтЗСТ старших возрастных групп при наличии сердечно-легочной коморбидности не показало результатов, наблюдаемых у более молодых классических пациентов с ЛАГ [189]. Следует отметить, что значимая сопутствующая патология, включая заболевания сердца и легких, традиционно являлась критерием исключения для участия пациентов во всех РКИ по оценке эффективности/безопасности ЛАГ-специфической терапии [6, 189, 190]. По данным регистра COMPERA, 35,8% больных ИЛАГ имели патологию левых отделов сердца и 51,6% - заболевания легких [139]. По сравнению с пациентами без сердечно-легочной коморбидности у больных с патологией левых отделов сердца или легких отмечается худший ответ на ЛАГ-специфическую терапию и меньшая вероятность достижения статуса низкого риска, более высокий риск прекращения лечения по причине неэффективности или плохой переносимости и смертности [12].
- У пациентов ИЛАГ, НЛАГ, ЛАГ при приеме лекарственных препаратов, ЛАГ-СтЗСТ, резидуальной ЛАГ после коррекции простых системно-легочных шунтов с сердечно-легочной коморбидностью, сохраняющих промежуточный/высокий риск на фоне монотерапии ИФДЭ-5 или АЭР, возможно рассмотреть вопрос о назначении дополнительных препаратов для лечения ЛАГ в индивидуальном порядке [12].
ЕОК IIbC (УУР C, УДД 5)
Комментарий. С учетом выраженной гетерогенности популяции пациентов, исходно стратифицированных в группу низкого риска и возможности прогрессирования ЛАГ следует обеспечить тщательное наблюдение за больными каждые 6 - 12 месяцев с целью своевременной коррекции терапии [15, 185]. По данным метаанализа зарубежных регистров, у пациентов ЛАГ с исходным I - II ФК через три года наблюдения летальность составила 22% [186].
Стратегия стартовой монотерапии предпочтительна у пациентов с ЛАГ-ВИЧ, портопульмональной ЛАГ, при синдроме Эйзенменгера с учетом отсутствия данных о влиянии стартовой комбинированной терапии на выживаемость и прогрессирование ЛАГ (раздел 4.1) [9, 12]. Стратегия монотерапии может быть обоснована критериями безопасности: у пациентов с подозрением или высокой вероятностью ЛВОБ/ЛКГ, а также при возможных противопоказаниях, например, тяжелой патологии печени [15]. При назначении начальной комбинированной ЛАГ-специфической терапии следует учитывать организационные, юридические и другие формальности, приводящие к сложностям лекарственного обеспечения в регионах РФ [187].
- У пациентов с ЛАГ, ассоциированной с ВИЧ-инфекцией, следует рассмотреть применение начальной монотерапии с последующим назначением, при необходимости, последовательной комбинированной терапии с учетом сопутствующих заболеваний и межлекарственных взаимодействий [12, 15, 16].
ЕОК IIaC (УУР C, УДД 3)
- У пациентов с портопульмональной гипертензией следует рассмотреть применение начальной монотерапии с последующим назначением, при необходимости, последовательной комбинированной терапии с учетом патологии печени и показаний к трансплантации печени [12, 15, 16].
ЕОК IIaC (УУР C, УДД 5)
- У пациентов с синдромом Эйзенменгера для улучшения переносимости физической нагрузки рекомендуется применение бозентана** [191].
ЕОК IB (УУР B, УДД 2)
- У взрослых с ВПС, включая синдром Эйзенменгера, следует рассмотреть вопрос о назначении других АРЭ, ИФДЭ-5, риоцигуата**, илопроста или селексипага** [12, 15, 16].
ЕОК IIaC (УУР C, УДД 3)
- У взрослых пациентов с синдромом Эйзенменгера рекомендовано рассмотреть вопрос о назначении последовательной комбинированной терапии при недостижении целей лечения [12, 16, 48].
ЕОК IIaC (УУР C, УДД 5)
При совместном назначении ЛАГ-специфических препаратов, влияющих на несколько путей патогенеза заболевания, наблюдается синергизм действия. Эффективность комбинированной терапии определяется с учетом возможных межлекарственных взаимодействий и риска побочных эффектов [15, 16, 187, 335].
- Пациентам ИЛАГ/НЛАГ/ЛАГ при приеме лекарственных препаратов, резидуальной ЛАГ после коррекции простых системно-легочных шунтов, ЛАГ-СтЗСТ промежуточного риска без сердечно-легочной коморбидности рекомендуется начальная комбинированная терапия АЭР в сочетании с ИФДЭ-5 или риоцигуатом** [15, 16, 187, 333, 334].
РКО IIaC (УУР C, УДД 5)
- Пациентам ИЛАГ/НЛАГ/ЛАГ при приеме лекарственных препаратов, резидуальной ЛАГ после коррекции простых системно-легочных шунтов, ЛАГ-СтЗСТ промежуточного риска без сердечно-легочной коморбидности рекомендуется начальная комбинированная терапия риоцигуатом** или ИФДЭ-5 в сочетании с АЭР [187, 192].
РКО IIbC (УУР C, УДД 5)
- Пациентам ИЛАГ/НЛАГ/ЛАГ при приеме лекарственных препаратов, резидуальной ЛАГ после коррекции простых системно-легочных шунтов, ЛАГ-СтЗСТ промежуточного риска без сердечно-легочной коморбидности рекомендуется начальная комбинированная терапия селексипагом** или илопростом в сочетании с АЭР [187, 192].
РКО IIbC (УУР C, УДД 5)
- Пациентам ИЛАГ/НЛАГ/ЛАГ при приеме лекарственных препаратов, резидуальной ЛАГ после коррекции простых системно-легочных шунтов, ЛАГ-СтЗСТ высокого риска (> 20% в год) без сердечно-легочной коморбидности рекомендуется начальная комбинированная ЛАГ-специфическая терапия ИФДЭ-5/риоцигуатом**, АЭР и ингаляционным илопростом [12, 15, 16, 48].
ЕОК IIbC (УУР C, УДД 5)
- Пациентам ИЛАГ/НЛАГ/ЛАГ при приеме лекарственных препаратов, резидуальной ЛАГ после коррекции простых системно-легочных шунтов, ЛАГ-СтЗСТ высокого риска без сердечно-легочной коморбидности рекомендуется начальная комбинированная ЛАГ-специфическая терапия ИФДЭ-5/риоцигуатом**, АЭР и селексипагом** [12, 15, 16, 48].
ЕОК IIbC (УУР C, УДД 4)
Большинство РКИ проводилось в режиме последовательной комбинированной терапии, что отражает концепцию увеличения объема ЛАГ специфической терапии при недостижении критериев низкого риска летальности [49, 125, 187].
- Рекомендуется осуществлять эскалацию ЛАГ-специфической терапии на основании данных оценки риска смертности и общих лечебных стратегий [12].
ЕОК IC (УУР C, УДД 5)
- Рекомендовано назначение мацитентана** пациентам с ЛАГ, не достигшим целей лечения при назначении ИФДЭ-5 или ингаляционного илопроста, для снижения риска заболеваемости/смертности [6, 12, 15, 16, 335].
ЕОК IB (УУР C, УДД 5)
Комментарий. В РКИ SERAPHIN 63,7% пациентов с ЛАГ получали базовую специфическую терапию, преимущественно ИФДЭ-5, 5,4% пациентов - аналогами простациклина. На фоне последовательной комбинированной терапии, включавшей мацитентан** риск неблагоприятных событий (госпитализации, смерть, ухудшение течения ЛАГ, трансплантация/атриосептотомия) снижался на 38% (p = 0,009) [50].
- Пациентам с ИЛАГ, НЛАГ, ЛАГ вследствие приема лекарственных препаратов/токсинов рекомендуется добавление селексипага** для снижения риска заболеваемости/смертности при достижении промежуточного риска на фоне терапии ИФДЭ-5 и/или АЭР [12, 183, 193].
ЕОК IB (УУР C, УДД 5)
Комментарий. В РКИ GRIPHON риск неблагоприятных событий снижался на 37% в группе пациентов, получавших селексипаг** в дополнение к терапии ИФДЭ-5 и АЭР (n = 179) по сравнению с группой, получавшей двойную комбинированную терапию (n = 197) [183]. Риск неблагоприятных событий за 30-месячный период наблюдения в РКИ GRIPHON уменьшался на 63% у пациентов со II ФК (ВОЗ) на фоне последовательной тройной терапии (n = 55) по сравнению с двойной ЛАГ-специфической терапией (n = 60). Наибольшее снижение риска неблагоприятных событий регистрировался при назначении селексипага** в качестве второго или третьего препарата по отношению к ИФДЭ-5 и/или АРЭ у пациентов низкого риска и в течение первых 6 месяцев после установления диагноза [193, 194].
- Рекомендовано назначение риоцигуата** больным ЛАГ, не достигшим целей лечения при назначении бозентана**, для улучшения переносимости физической нагрузки [6, 15, 16, 177].
ЕОК IB (УУР B, УДД 2)
- Для улучшения переносимости физической нагрузки рекомендовано рассмотреть добавление ингаляционного илопроста к бозентану** [6, 15, 16, 195, 196].
ЕОК IIaB (УУР B, УДД 2) ЕОК
- Для улучшения переносимости физической нагрузки рекомендовано рассмотреть добавление ингаляционного илопроста к амбризентану** или мацитентану** [6, 15, 16].
ЕОК IIbC (УУР C, УДД 5)
- Для улучшения переносимости физической нагрузки рекомендовано рассмотреть добавление амбризентана** к ИФДЭ-5 или риоцигуату** [197, 198].
ЕОК IIbC (УУР C, УДД 4)
- Для улучшения переносимости физической нагрузки рекомендовано рассмотреть добавление мацитентана** к риоцигуату** [187, 199].
ЕОК IIbC (УУР C, УДД 5)
- Для улучшения переносимости физических нагрузок рекомендовано рассмотреть добавление тадалафила к бозентану** [12, 335].
РКО IIaC (УУР C, УДД 5)
- Добавление бозентана** к силденафилу не рекомендуется для снижения риска заболеваемости/смертности [12, 15].
ЕОК IIIB (УУР C, УДД 5)
- Добавление риоцигуата** к силденафилу/тадалафилу не рекомендуется в связи с риском нежелательных явлений [12, 15].
ЕОК IIIB (УУР C, УДД 5)
- У пациентов с ЛАГ, получающих ИФДЭ-5 в комбинации с АЭР, при сохранении промежуточного риска следует рассмотреть замену ИФДЭ-5 на риоцигуат [9, 16, 201, 335].
ЕОК IIaB (УУР B, УДД 3)
Комментарий. В проспективном исследовании RESPITE впервые показано эффективность стратегии переключения пациентов ЛАГ III ФК без/с сопутствующей терапии АЭР с неадекватным клиническим ответом с терапии силденафилом на риоцигуат** [202]. Замена ИФДЭ-5 в высоких дозах на риоцигуат** сопровождалась улучшением дистанции в ТШХ, ФК, NT-proBNP, ЛСС и СИ. В проспективном исследовании у пациентов ИЛАГ переключение с ИФДЭ-5 на риоцигуат** способствовало улучшению ФК, ТШХ, систолической функции ПЖ и сопряжения ПЖ и ЛА за счет уменьшения эффективной жесткости последней [203]. В РКИ REPLACE при изучении стратегии замены ИФДЭ-5 на риоцигуат** в сравнении с продолжением ИФДЭ-5 у больных ЛАГ промежуточного риска показано достижение клинического улучшения (первичная конечная точка с достижение как минимум двух из трех параметров: прирост дистанции в Т6МХ >= 10% / >= 30 м, достижение I/II ФК и снижение NT-proBNP >= 30% по сравнению с исходным при отсутствии клинического ухудшения) у 41% пациентов в группе риоцигуат**а по сравнению с 20% в группе ИФДЭ-5 [204].
- У пациентов с ЛАГ, сохраняющих высокий риск на фоне тройной терапии, включающей ИФДЭ-5 или риоцигуат**, АЭР и селексипаг**, целесообразно рассмотреть возможность замены селексипага** на ингаляционный илопрост [12, 16, 335].
ЕОК IIaC (УУР C, УДД 5)
- Переключение с одного препарата на другой в рамках одного класса ЛАГ-специфической терапии или на лекарственный препарат другого класса возможно рассмотреть при развитии клинически значимого нежелательного эффекта и невозможности продолжения терапии [12, 15, 335].
РКО IIbC (УУР C, УДД 4)
Комментарий. По данным метаанализа 9 проспективных когортных исследований, включающих 408 больных ЛАГ, замена бозентана** или амбризентана** на мацитентан** улучшала дистанцию в ТШХ, ФК, профиль безопасности без существенного влияния на уровни NT-proBNP, гемодинамику и параметры ЭхоКГ [205, 206]. В связи с отсутствием многоцентровых РКИ по изучению влияния переключения АЭР (см. Список сокращений) на клиническое течение ЛАГ целесообразна замена только при развитии нежелательных эффектов препарата или неблагоприятных межлекарственных взаимодействиях.
3.3. Хирургическое лечение
3.3.1. Предсердная септостомия
- Рекомендуется рассмотреть возможность предсердной септостомии пациентам с ЛГ IIIIV ФК (ВОЗ), частыми синкопе и/или рефрактерной к максимальной ЛАГ-специфической терапии правожелудочковой сердечной недостаточностью, а также при недоступности ЛАГ-специфической терапии [12, 207 - 211].
РКО IIaC (УУР B, УДД 2)
Комментарий. Общий принцип предсердной септостомии - создание и длительное сохранение межпредсердного сообщения с такой величиной вено-артериального сброса, которая обеспечивала бы декомпрессию правых отделов сердца (с уменьшением клинических проявлений правожелудочковой недостаточности) и при этом увеличивала преднагрузку левых (с увеличением сердечного выброса и доставки к тканям кислорода) без выраженной гипоксемии [12, 207 - 211]. Данные метаанализа 16 наблюдательных исследований у 204 пациентов, перенесших предсердную септостомию, продемонстрировали снижение давления в ПП (p < 0,001) и увеличение СИ (p < 0,001) наряду со снижением насыщения артериальной крови кислородом (p < 0,001) [211]. Предсердная септостомия должна выполняться только в экспертных центрах, располагающих достаточным опытом проведения подобных вмешательств [207 - 211]. Процедура противопоказана при давлении в правом предсердии выше 20 мм рт. ст. и SatO2 в покое менее 90% [207, 208, 211].
- Не рекомендовано проведение баллонной атриосептостомии при среднем давлении в правом предсердии выше 20 мм рт. ст. и сатурации кислородом менее 90% в покое в связи с повышенным риском летального исхода [15, 16, 207 - 211].
РКО IIIC (УУР B, УДД 2)
3.3.2. Трансплантация легких или комплекса сердце-легкие
- Рекомендована двусторонняя трансплантация легких или трансплантация легочносердечного комплекса пациентам с ЛАГ при неэффективности комбинированной ЛАГ-специфической лекарственной терапии [6, 15, 212, 213].
ЕОК IIaC (УУР C, УДД 5)
- Рекомендовано включать в лист ожидания двусторонней трансплантации легких или трансплантации легочно-сердечного комплекса больных ЛАГ и неоперабельной ХТЭЛГ с высоким риском фатального исхода при назначении тройной комбинированной специфической терапии [6, 15].
ЕОК IIbC (УУР C, УДД 5)
Комментарий. Пациенты с ЛАГ промежуточного или высокого риска с клиническим ухудшением, получающие максимально возможную ЛАГ-специфическую терапию, нуждаются в своевременной консультации врача-хирурга (трансплантолога) для включения в лист ожидания трансплантации легких или комплекса сердце-легкие [12]. За последнее десятилетие существенно улучшилась медиана выживаемости пациентов ЛАГ после трансплантации легких: с 4,1 года в 1990 - 1997 гг. до 6,1 года в 2005 - 2012 гг. и трансплантации комплекса с 1,9 (1982 - 1991 гг.) до 5,6 года (2002 - 2012 гг.) [212]. Чаще выполняется двусторонняя трансплантация легких. Однако выживаемость после проведения трансплантации одного или двух легких примерно одинакова. Согласно данным регистра Международного общества трансплантации сердца и легких, при синдроме Эйзенменгера вследствие простых пороков изолированная трансплантация легкого с одновременной коррекцией ВПС может быть методом выбора. При желудочковых дефектах лучшие исходы наблюдаются при трансплантации легочно-сердечного комплекса [6, 212].
3.4. Интенсивная терапия
Симптомы тяжелой правожелудочковой СН в сочетании с системной гипотонией являются показанием для лечения в палате интенсивной терапии. Правожелудочковая СН у больных ЛАГ является следствием, главным образом, систолической дисфункции ПЖ на фоне его хронической перегрузки давлением, что приводит к повышению конечнодиастолического давления в ПЖ, давления в ПП и появлению венозного застоя в большом круге кровообращения. Повышение центрального венозного давления, в свою очередь, вызывает дисфункцию внутренних органов (застойная печень, почки и пр.). Пациент с декомпенсированной ЛАГ нуждается во всестороннем обследовании для исключения возможных триггеров клинического ухудшения (интеркуррентная инфекция, сопутствующая патология, анемия, нарушения ритма/проводимости, острая ТЭЛА, побочные эффекты лекарственной терапии) [6, 15, 213].
- Пациентам ЛГ с частотой сердечных сокращений > 110 ударов/мин, гипотонией (систолическое АД < 90 мм рт. ст.), олигоурией и повышенным уровнем лактата рекомендуется рассмотреть госпитализацию в отделение интенсивной терапии [6, 213, 214].
ЕОК IIaC (УУР C, УДД 5)
- Рекомендуется рассмотреть проведение катетеризации подключичной и других центральных вен у пациентов с тяжелой ЛАГ для контроля центрального венозного давления при проведении инфузионной терапии и адекватного дозирования "петлевых" диуретиков, для оценки сатурации кислорода в смешанной венозной крови, характеризующей сердечный выброс и оксигенацию органов/тканей [214].
РКО IIaC (УУР C, УУД 5)
- Рекомендуется рассматривать снижение уровня сатурации по кислороду смешанной венозной крови, олигоурию в сочетании с повышением уровня лактата как предикторов неблагоприятного исхода заболевания [213, 214].
РКО IIaC (УУР C, УУД 5)
- Рекомендуется рассмотреть возможность ЧВКС для мониторирования состояния пациентов с тяжелой правожелудочковой сердечной недостаточностью [15, 213, 214].
РКО IIaC (УУР C, УУД 5)
- Рекомендуется рассмотреть возможность назначения #добутамина** 2 - 10 мкг/кг/мин, #левосимендана** 0,05 - 0,2 мкг/кг/мин для оптимизации сердечного выброса и диуреза у пациентов с тяжелой ЛГ [15, 338, 339].
РКО IIbB (УУР C, УУД 5)
- Рекомендуется назначение вазопрессоров у пациентов с системной гипотензией для коррекции гемодинамических нарушений [6, 15, 214].
ЕОК IC (УУР C, УДД 5) для пациентов IV ФК
- Рекомендуется рассмотреть возможность назначения #норэпинефрина 0,1 - 0,3 мкг/кг/мин пациентам с ЛГ для коррекции системной гипотензии и нарушений перфузии жизненно важных органов, рефрактерных к другим инотропным препаратам [15, 340].
ЕОК IIbB (УУР C, УДД 5)
Комментарий. При лечении ПЖ сердечной недостаточности ключевой задачей является поддержание среднего системного артериального давления на уровне > 60 мм рт. ст. У пациентов с тяжелой СН, по возможности, следует избегать интубации трахеи, интубации бронхов раздельной и инвазивной механической вентиляции легких из-за высокого риска дальнейшего ухудшения гемодинамики и смерти [12].
- Рекомендуется рассмотреть возможность назначения ингаляционного оксида азота или илопроста для уменьшения постнагрузки правого желудочка у пациентов с ЛГ [6, 15, 213, 214].
РКО IIbB (УУР C, УУД 5)
- Рекомендовано рассмотреть возможность применения вено-артериальной ЭКМО в качестве временной поддержки перед трансплантацией легких или при ожидаемом разрешении триггера клинического ухудшения ЛГ у пациентов с рефрактерной правожелудочковой сердечной недостаточностью на фоне максимально возможной ЛАГспецифической терапии [6, 15, 213, 214].
РКО IIbB (УУР C, УУД 5)
- Не рекомендовано применение методов механической поддержки (вено-артериальная ЭКМО) при невозможности устранения причины декомпенсации ЛАГ или выполнения экстренной трансплантации легких [214].
РКО IIIC (УУР C, УУД 5)
Алгоритм выбора оптимальной тактики лечения пациентов с ЛАГ представлен на рисунке 2 в приложении Б.
3.5 Специфические подгруппы легочной артериальной гипертензии
3.5.1 Легочная артериальная гипертензия, ассоциированная с врожденными пороками сердца
ЛГ, ассоциированная с ВПС, включена в четыре основные группы ЛГ из пяти выделенных в клинической классификации [11, 48]:
- ЛАГ при ВПС (синдром Эйзенменгера, при ВПС с лево-правым сбросом, при малых/сопутствующих дефектах и после коррекции ВПС);
- ЛГ при патологии левых отделов сердца (врожденная/приобретенная сердечно-сосудистая патология с посткапиллярной ЛГ);
- ЛГ при обструкции ЛА (другая обструкция - врожденные стенозы ЛА);
- ЛГ неизвестного и/или смешанного генеза (сложные ВПС - пороки с унивентрикулярной гемодинамикой, сегментарная ЛГ, др.).
Полный перечень ВПС, приводящих к развитию ЛГ, приведен в Евразийских рекомендациях по диагностике и лечению ЛГ, ассоциированной с ВПС у взрослых - 2021 [48].
В РФ ЛАГ при ВПС по распространенности среди всех форм ЛАГ занимает одно из первых мест (в ряде регионов - первое). Диагностика ЛГ при ВПС имеет специфические особенности [48, 113, 118, 122, 124, 215 - 217, 222, 223].
Лечение ВПС с ЛГ включает хирургическую коррекцию (для операбельных пациентов) и медикаментозную терапию (для неоперабельных больных и в случае сохранения резидуальной ЛГ после операции) [12, 45, 48, 118, 119, 217, 218 - 221]. Общие меры и поддерживающая терапия при ЛГ, ассоциированной с ВПС, идентичны подходам к лечению ЛАГ. Особого внимания могут заслуживать эритроцитоз (кровопускание не рекомендуется), восстановление дефицита железа и профилактика воздушной эмболии при использовании венозного доступа [12, 45, 48, 119].
Терапия ЛАГ-специфическими препаратами-АЭР, аналогами простациклина, агонистами рецепторов простаациклина, ИФДЭ-5, стимуляторами растворимой гуанилатциклазы (см. Список сокращений) показана пациентам с прекапиллярными формами ЛГ: ЛАГ при ВПС и прекапиллярной ЛГ при сложных ВПС [12, 119, 218, 220, 221]. Накапливаются данные по так называемому "treat-and-repair approach" (хирургическая коррекция после курса ЛАГ-специфической терапии), однако доказательная база этого подхода пока недостаточна [219].
При анализе 59 клинических исследований (14 из них - РКИ) по терапии одобренными в РФ ЛАГ-специфическими препаратами (см. Список сокращений) показано, что наиболее аргументированно может применяться бозентан** (особенно при синдроме Эйзенменгера - РКИ BREATHE-5 [220]), однако и другие препараты (амбризентан**, мацитентан**, силденафил, ингаляционный илопрост, риоцигуат** и селексипаг**) имеют доказательную базу при "простых" и "сложных" ВПС с прекапиллярной ЛГ [218, 221]. При этом в инструкциях по применению показания "ЛАГ, ассоциированная с ВПС и синдромом Эйзенменгера", или "ЛАГ, ассоциированная с корригированными простыми ВПС" обозначены для трех (бозентан**, мацитентан** и селексипаг**) из восьми зарегистрированных в РФ специфических легочных вазодилататоров [221].
- Рекомендуется обследование пациентов с ЛГ, ассоциированной с ВПС, по стандартному диагностическому алгоритму пациентов с ЛГ с обязательным использованием современных визуализирующих методов (МСКТ, МРТ) и чрезвенозной катетеризации сердца [45, 48, 118, 119]
РКО IC (УУР C, УДД 5)
- Рекомендуется пульсоксиметрия отдельно на руках и ногах в покое и при физической нагрузке пациентам с ЛГ при ВПС [12, 45, 48].
РКО IC (УУР C, УУД 5)
- Рекомендуется чрезвенозная катетеризация сердца пациентам с ЛГ при ВПС для определения тяжести ЛГ, уточнения ее гемодинамического варианта и определения показаний к хирургической коррекции и специфической терапии [12, 113, 118, 119, 222, 223].
РКО IC (УУР C, УДД 5)
- Рекомендуется проводить оценку гемодинамики, включая отношение легочного кровотока к системному (Qp/Qs), у пациентов с ЛГ при ВПС только с помощью прямого или непрямого метода Фика [113, 118, 119, 223].
РКО IC (УУР C, УДД 5)
- Не рекомендуется проведение теста на вазореактивность у взрослых пациентов с ЛАГ при ВПС [12, 48, 122, 217].
РКО IIIC (УУР CB, УДД 5)
Комментарий. Оценка вазореактивности у взрослых пациентов с ЛАГ при ВПС не показана из-за отсутствия общепринятых критериев, указывающих на операбельность ВПС, а также из-за крайне редкого ответа пациентов с "малыми/сопутствующими дефектами" и после коррекции ВПС на терапию БКК [12, 48, 122, 217]. Терапия БКК противопоказана больным с синдромом Эйзенменгера, т.к. может способствовать увеличению веноартериального шунтирования крови и, таким образом, усугубить гипоксемию [6]. В силу вышеперечисленных обстоятельств (крайне малая вероятность положительного результата, нецелесообразность назначения БКК) проведение теста на вазореактивность у больных с синдромом Эйзенменгера не показано.
- Рекомендуется пациентам с ЛАГ при ВПС и отношением Qp/Qs > 1,5:1 радикальная хирургическая/эндоваскулярная коррекция (A16.10.024 Закрытие дефекта перегородки сердца) при индексе ЛСС < 4 ед. Вуда x м2 [6, 45, 48, 118, 119].
РКО IC (УУР C, УДД 5)
- Рекомендуется рассмотреть возможность радикальной хирургической/эндоваскулярной коррекции (A16.10.024 Закрытие дефекта перегородки сердца) с сохранением фенестрации межпредсердной перегородки у пациентов с ЛАГ при ВПС и отношением Qp/Qs > 1,5:1 при индексе ЛСС 4 - 8 ед. Вуда x м2 индивидуально в зависимости от других клинических и гемодинамических показателей [6, 45, 48].
РКО IIaC (УУР C, УУД 5)
Комментарий. Показания к радикальной хирургической/эндоваскулярной коррекции при индексе ЛСС 4 - 8 ед. Вуда x м2 и к некоторым видам паллиативных эндоваскулярных операций (эмболизация легочных коллатеральных артерий при кровохарканье, стентированию ствола левой коронарной артерии при ишемии миокарда и др.) подробно рассмотрены в Евразийских рекомендациях по диагностике и лечению ЛГ, ассоциированной с ВПС у взрослых - 2021 [48].
- Не рекомендуется радикальная хирургическая/эндоваскулярная коррекции пациентам с ЛАГ при ВПС при индексе ЛСС > 8 ед. Вуда x м2, при синдроме Эйзенменгера и "малых/сопутствующих дефектах с ЛАГ" [6, 45, 48, 118, 119].
РКО IIIC (УУР C, УДД 5)
- Рекомендуется рассмотреть возможность у пациентов с претрикуспидальными ВПС и индексом ЛСС > 8 ед. Вуда x м2 короткий (несколько месяцев) курс ЛАГ-специфической терапии с последующей повторной оценкой операбельности [45, 48, 219].
ЕОК IIbC (УУР B, УДД 3)
- Не рекомендуется рутинная флеботомия для снижения повышенного гематокрита у пациентов с синдромом Эйзенменгера [12].
ЕОК IIIC (УУР C, УДД 5)
Комментарий. При наличии клинических симптомов гипервязкости крови у пациентов с гематокритом > 65% прежде всего следует обратить внимание на адекватную гидратацию [12].
- Рекомендуется при использовании венозного доступа у пациентов с синдромом Эйзенменгера тщательная профилактика эмболий [12, 45, 48].
РКО IC (УУР C, УДД 5)
- Рекомендуется терапия ЛАГ-специфическими препаратами (см. Список сокращений) следующим пациентам с прекапиллярной ЛГ при ВПС: 1) с синдромом Эйзенменгера; 2) с резидуальной ЛАГ после радикальной бивентрикулярной коррекции ВПС; 3) с ЛАГ при малых/сопутствующих дефектах; 4) после операции Фонтена и двунаправленного кавопульмонального анастомоза без дополнительных источников легочного кровотока при отсутствии дисфункции системного желудочка и при наличии признаков легочной сосудистой болезни (средний транспульмональный градиент > 6 мм рт. ст. и индекс ЛСС > 3 ед. Вуда X / м2) и/или недостаточности кровообращения [45, 48, 118, 217, 218, 220, 221].
ЕОК I-IIa-IIb - B-C (УУР C, УДД 5)
- Рекомендуется назначение бозентана** пациентам с синдромом Эйзенменгера для улучшения физической работоспособности и гемодинамических показателей [12, 48, 220, 221].
ЕОК IB (УУР B, УДД 2)
- Рекомендуются амбризентан**, мацитентан**, силденафил, риоцигуат**, ингаляционный илопрост и селексипаг** пациентам с прекапиллярной ЛГ при ВПС [12, 48, 218].
ЕОК IIaC (УУР C, УДД 5)
- Рекомендуется комбинированная (начальная и последовательная) терапия ЛАГ-специфическими препаратами пациентам с прекапиллярной ЛГ при ВПС [12, 48, 118, 221].
ЕОК IIaC (УУР B, УДД 2)
3.5.2 Легочная артериальная гипертензия, ассоциированная с системными заболеваниями соединительной ткани
Системная склеродермия - аутоиммунное СтЗСТ неизвестной этиологии, при котором поражение легких в виде ЛАГ или ИЗЛ является основной причиной преждевременной смерти [224 - 226]. Общая распространенность ЛАГ среди пациентов с ССД составляет 6,4% (95% ДИ 5 - 8,3%), а общая заболеваемость 18,2 случая на 1000 человеко-лет (95% ДИ 12 - 27,4), по данным метаанализа [226].
Распространенность при других СтЗСТ менее изучена, что обусловлено значительной редкостью обнаружения, более 70% от всех пациентов с ЛАГ при ревматических заболеваниях составляют пациенты с ССД [227, 228].
- Рекомендуется обследование пациентов с ЛГ при СтЗСТ по стандартному диагностическому алгоритму пациентов с ЛГ с исключением наиболее частых причин ЛГ - патология легких и/или гипоксемия и заболевания левых отделов сердца [12, 15, 16].
РКО IB (УУР C, УДД 5)
Комментарий. Этиология ЛГ у больных СтЗСТ неоднородна и включает: ЛАГ; ЛГ, обусловленную заболеванием легких и/или гипоксемией; посткапиллярную ЛГ, на фоне заболеваний левых отделов сердца (систолическая/диастолическая дисфункция); ЛВОБ; ХТЭЛГ у пациентов с антифосфолипидным синдромом, или после ТЭЛА [229].
- Рекомендуется ежегодный ЭхоКГ-скрининг у пациентов с ССД при наличии ЛАГассоциированного фенотипа (синдром Рейно более 12 лет, наличие телеангиоэктазий, положительных антицентромерных антител, повышение уровня мочевой кислоты > 340 мкмоль/л, отсутствие антител к топоизомеразе-1) [6, 12, 230, 231].
РКО IB (УУР B, УДД 3)
Комментарий. Доказательства клинической ценности раннего выявления ЛАГ при ССД были получены в программах скрининга, показавших менее выраженные гемодинамические нарушения и лучшую выживаемость у выявленных пациентов [129, 130, 225]. Разработано несколько алгоритмов скрининга с использованием комбинации клинических признаков, иммунологических маркеров, ЭхоКГ, функциональных легочных тестов (исследование неспровоцированных дыхательных объемов и потоков, исследование диффузионной способности легких) и исследования уровня N-терминального фрагмента натрийуретического пропептида мозгового (NT-proBNP) в крови для отбора пациентов с ССД для ЧВКС (DETECT) [132] и Австралийской группы по изучению склеродермии (ASIG) [229]). Следует подчеркнуть, что вопросы скрининга ЛАГ не касаются пациентов с ССД с ИЗЛ и/или поражением левых отделов сердца. Выявление ЛГ группы 3 и 2 в ходе динамического наблюдения у этих пациентов свидетельствуют о прогрессировании ИЗЛ и/или поражения левых отделов сердца, ухудшает прогноз, и требует, в первую очередь, оптимизации терапии ИЗЛ и/или поражения левых отделов сердца, поскольку рутинное назначение ЛАГ-специфических препаратов этим пациентам может привести к ухудшению [129, 229, 231].
ЛАГ-ассоциированный фенотип ССД включает анамнестические сведения (длительность синдрома Рейно более 12 лет до первых признаков ЛАГ), клинические (телеангиэктазии, лимитированное поражение кожи или его отсутствие) и лабораторные (гиперурикемия, наличие антицентромерных антител, отсутствие антител к топоизомеразе-1) показатели, связанные с развитием ЛАГ у пациентов с ССД [232]).
- Рекомендуется направлять скринированных пациентов с ССД и другими СтЗСТ со средней и высокой вероятностью ЛАГ по данным эхокардиографии в экспертный центр ЛГ [12, 15, 16].
РКО IA (УУР C, УДД 5)
- Рекомендуется наблюдение пациентов с СтЗСТ и ЛГ, обусловленной ИЗЛ или заболеваниями левого желудочка, многопрофильной группой специалистов, включая врача-кардиолога, врача-пульмонолога, врача-ревматолога и др. [6, 12, 15, 16].
РКО IA (УУР C, УДД 5)
- Рекомендуется использовать исследование уровня мочевой кислоты в качестве дополнительного диагностического и прогностического маркера ЛАГ у пациентов с ССД [233 - 235].
РКО IB (УУР B, УДД 2)
Комментарий. У пациентов с ССД мочевая кислота была идентифицирована как маркер повреждения микрососудов, демонстрируя хорошую корреляцию с уровнем креатинина в сыворотке и показателями гемодинамики [233]. Гиперурикемия является частым явлением при тканевой гипоксии: повышенный уровень мочевой кислоты - побочного продукта окисления пуринов, повышается при нарушении окислительного метаболизма и обнаруживается у пациентов с ЛАГ различной этиологии при доказанной корреляции с ФК по NYHA, смертностью и дистанцией ТШХ [234]. ЛАГ-специфическая терапия значительно снижает уровень мочевой кислоты в периферической крови [235].
- Рекомендуется проведение ЧВКС во всех случаях подозрения на ЛАГ, ассоциированную с СтЗСТ [6, 12, 15, 16].
ЕОК IC (УУР C, УДД 5)
Комментарий. Учитывая многофакторность повышения ДЛА у пациентов с ССД и низкую их выживаемость, ведется поиск дополнительных факторов для раннего выявления ЛАГ. Для решения вопроса о необходимости ЧВКС предложены алгоритмы ранней диагностики ЛАГ, ассоциированной с ССД: в исследовании PHAROS предлагается оценка данных исследования неспровоцированных дыхательных объемов и потоков и исследование диффузионной способности легких: соотношение ФЖЕЛ/DLCO >= 1,6; DLCO < 55%; расчетное давление в ПЖ > 35 мм рт. ст. [12, 236]. В исследовании DETECT для пациентов с лимитированной формой ССД в течение не менее 3 лет, диагностика основывалась на оценке соотношения ФЖЕЛ/DLCO, наличия телеангиэктазий, антицентромерных антител, уровня NT-proBNP и мочевой кислоты, учитывались такие данные, как отклонение электрической оси сердца вправо на ЭКГ, площадь ПП и скорость трикуспидальной регургитации по данным ЭхоКГ [132]. Отрицательная предсказательная ценность данного алгоритма составила 96%. Учитывая финансовые затраты и недоступность некоторых инструментальных методов (исследование диффузионной способности легких (DLCO), связанные с необходимостью ежегодного обследования, выделение групп риска, обозначенных в рекомендации, представляется наиболее целесообразным. Изолированное снижение DLCO наблюдается как при ЛАГ, так и с начальным ИЗЛ, показано, что прогностическое значение данного метода уступает диагностическому [237].
- Не рекомендуется проведение теста на вазореактивность при ЧВКС пациентам с ЛАГ, ассоциированной с СтЗСТ [6, 12, 15, 16].
ЕОК IIIC (УУР C, УДД 5)
Комментарий. Среди пациентов с ЛАГ-СтЗСТ положительный вазореактивный тест наблюдается менее, чем в 1% случаев, поэтому оценка вазореактивности во время ЧВКС у данной категории пациентов не проводится и, соответственно, БКК для лечения ЛАГ не применяются [129]. В большинстве случаев БКК применяют только в качестве терапии синдрома Рейно.
- Рекомендовано у пациентов с ЛАГ, ассоциированной с СтЗСТ, применять тот же алгоритм лечения, что и у пациентов с ИЛАГ [6, 12, 15, 16].
ЕОК IC (УУР C, УДД 5)
Комментарий. Пациенты с СтЗСТ принимали участие в РКИ со всеми группами ЛАГ-специфических препаратов. Назначение специфической терапии ЛАГ больным с ССД позволило увеличить трехлетнюю выживаемость пациентов с 45 до 56% [129, 238]. Однако количество участвующих в РКИ пациентов с ЛАГ-СтЗСТ несопоставимо меньше по сравнению с числом пациентов с ИЛАГ. РКИ, посвященные оценке ЛАГ-специфической терапии исключительно в группе пациентов с ЛАГ-СтЗСТ, в настоящее время отсутствуют. Это имеет определенное значение, поскольку пациенты с СтЗСТ более старшего возраста часто имеют скелетно-мышечные проблемы и сопутствующую патологию, что ограничивает выполнение и интерпретацию нагрузочных проб [6, 49, 103]. У пациентов с ЛАГ-СтЗСТ отмечался меньший прирост дистанции в ТШХ по сравнению с больными с ИЛАГ. В этой связи результаты последних долгосрочных РКИ SERAPHIN и GRIPHON [50, 183], оценивающих комбинированную конечную точку в виде заболеваемости/смертности, представляют особый интерес в когорте пациентов с ЛАГСтЗСТ. Следует иметь в виду неоднородность группы пациентов с ЛАГ-СтЗСТ в РКИ. Течение заболевания, поражение легких и сердца, формирование ЛВОБ, сопутствующая терапия и осложнения могут существенно различаться между пациентами с системной красной волчанкой, ССД и другими СтЗСТ. В большинстве РКИ патология легких исключалась на основании данных исследования функции внешнего дыхания, тогда как выполнение компьютерной томографии органов грудной полости требуется для выявления фиброза/эмфиземы легких. Кроме того, у пациентов с СтЗСТ часто поражаются левые отделы сердца, что значительно ухудшает прогноз у пациентов с ЛГ при СтЗСТ [239, 240].
- Не рекомендуется использование иммуносупрессивной и противовоспалительной терапии для лечения ЛАГ у пациентов с ССД [129, 226 - 228].
ЕОК IIIA (УУР C, УДД 5)
- Не рекомендуется рутинное назначение антитромботических средств пациентам с ЛАГ, ассоциированной с СтЗСТ, при отсутствии дополнительных показаний [129, 241, 242].
ЕОК IIIB (УУР B, УДД 3)
- Рекомендуется применять стратегию оценки риска с достижением низкого риска летальности в результате ЛАГ-специфической терапии у пациентов ЛАГ, ассоциированной с СтЗСТ [6, 12, 15, 16].
ЕОК/РКО IC (УУР C, УДД 5)
Комментарий. РКИ, сравнивающих эффективность ЛАГ-специфической монотерапии у пациентов с ЛАГ-СтЗСТ, не проводилось. В принятии решения по выбору препаратов исходить из риска лекарственных взаимодействий, наличия поражения печени (билиарный цирроз печени) и почек. Применение стартовой комбинированной и последовательной ЛАГспецифической терапии при ЛАГ-СтЗСТ продемонстрировало положительные эффекты, как и у пациентов с ИЛАГ, в отношении уменьшения рисков неблагоприятных событий [12, 129].
3.5.3 Портопульмональная гипертензия
Портопульмональная гипертензия (портоПГ), как прекапиллярная форма ЛГ, отмечается у 2 - 6% пациентов с портальной гипертензией при патологии или отсутствии поражения печени, которую следует дифференцировать с гепатопульмональным синдромом. Последний развивается при заболеваниях печени, врожденных портосистемных шунтах и сопровождается дилатацией сосудов легких в ответ на гипоксемию при нормальном ЛСС [49, 127]. Гепатопульмональный синдром может предшествовать или развиваться одновременно с портоПГ [101, 244].
- Рекомендуется выполнять эхокардиографию у пациентов с симптомами ЛГ при наличии патологии печени или портальной гипертензии и у всех кандидатов на трансплантацию печени [6, 12, 15, 16].
ЕОК IC (УУР C, УДД 5)
Комментарий. Трансторакальная ЭхоКГ является методом выбора при подозрении на ЛГ; рекомендуется в качестве инструмента скрининга у пациентов, ожидающих трансплантацию печени [12].
- Рекомендуется проводить обследование пациентов, находящихся в листе ожидания на проведение трансъюгулярного внутрипеченочного портосистемного шунтирования или трансплантации печени, для исключения портопульмональной гипертензии, как независимого предиктора смертности [6, 15, 245].
ЕОК IB (УУР B, УДД 3)
- Рекомендуется направлять пациентов с портопульмональной гипертензией в экспертные центры, располагающие опытом работы с заболеваниями печени и ЛГ [6, 245].
ЕОК IC (УУР B, УДД 3)
- У пациентов с портопульмональной гипертензией рекомендуется применять алгоритм лечения ЛАГ, учитывая тяжесть заболевания печени [6, 12, 15, 16].
ЕОК IC (УУР C, УДД 5)
- Не рекомендуется назначение ЛАГ-специфической терапии пациентам с портальной гипертензией при повышении среднего ДЛА и сердечного выброса при нормальном ЛСС [12, 127].
ЕОК IIIC (УУР C, УДД 5)
- Пациентам с портопульмональной гипертензией рекомендуется начальная ЛАГ-специфическая монотерапия с дальнейшим назначением, при необходимости, последовательной комбинированной терапии с учетом основного заболевания и показаний к трансплантации печени [12, 127].
ЕОК IIaC (УУР C, УДД 5)
Комментарий. Пациенты с портоПГ не включались в РКИ по оценке эффективности/безопасности ЛАГ-специфической терапии, что необходимо учитывать при назначении препаратов, одобренных для лечения ЛАГ. У пациентов с портоПГ и умеренными/тяжелыми нарушениями функции печени, рекомендуется избегать назначения гепатотоксичных препаратов, в частности АЭР [251, 252]. В плацебо-контролируемом РКИ PORTICO у пациентов с портоПГ (56% пациентов с алкогольным циррозом печени, 41% - вирусным гепатитом C) на фоне терапии мацитентаном** к 12-й неделе достоверно снижалось ЛСС и срДЛА, увеличивался СИ без значимых изменений ФК при отсутствии случаев клинически значимого повышения уровня трансаминаз [246].
У пациентов с портоПГ традиционно применяются ИФДЭ-5. В неконтролируемом исследовании у пациентов с портоПГ при ЧВКС отмечалось снижение ЛСС и срДЛА через 3 года лечения, одному из 11 пациентов удалось успешно выполнить трансплантацию печени [245, 247]. Данные о применении ингаляционных простаноидов ограничены единичными клиническими случаями. Наличие тромбоцитопении и высокого риска геморрагических осложнений требует осторожности применения этой группы препаратов.
В РКИ PATENT-1 11 пациентов с портоПГ получали терапию риоцигуатом** 2,5 мг 3 раза в день, однако анализа эффективности/безопасности лечения в этой подгруппе не проводилось [177]. Данные о применении агониста рецепторов ПЦ селексипага** у пациентов с портоПГ пока отсутствуют.
- Рекомендуется рассмотреть возможность трансплантации печени у пациентов с оптимальным гемодинамическим ответом на ЛАГ-специфическую терапию [6, 12, 15].
ЕОК IIaC (УУР C, УДД 5)
Комментарий. Трансплантацию печени следует рассматривать в индивидуальном порядке у пациентов с портоПГ при достижении нормальной или почти нормальной величины ЛСС [12, 127, 245].
- Не рекомендуется проводить трансплантацию печени пациентам с тяжелой портопульмональной гипертензией [6, 245].
ЕОК IIIC (УУР B, УДД 3)
Комментарий. Развитие ЛАГ сопряжено с высоким риском смертности у пациентов после трансплантации печени по причине тяжелой печеночной патологии: при срДЛА >= 50 мм рт. ст. отмечалась 100% периоперационная смертность, при срДЛА 35 - 50 мм рт. ст. и ЛСС > 3 ед. Вуда - 50% [12, 15]. Международное общество трансплантологов в качестве абсолютных противопоказаний к трансплантации печени предложило гемодинамические критерии, которые нуждаются в дальнейшей валидации: срДЛА >= 35 мм рт. ст. и ЛСС > 5 ед. Вуда у пациентов, получающих ЛАГ-специфическую терапию [247]. После успешной трансплантации решение о деэскалации или отмене терапии принимается на индивидуальной основе [12].
- Не рекомендуется назначение антитромботических средств пациентам с портопульмональной гипертензией из-за риска развития геморрагических осложнений [6, 12, 15, 16].
ЕОК IIIC (УУР C, УДД 5)
Комментарий. Пациенты с портоПГ имеют высокий риск кровотечения, вследствие нарушенного синтеза факторов свертывания и неконтролируемой гипокоагуляции на фоне приема антикоагулянтов, наличием варикозно расширенных вен пищевода и геморроидальных вен [15, 49, 127]. Антикоагулянтная терапия может обсуждаться при наличии жизненно важных показаний, таких как острая ТЭЛА [12].
3.5.4 Легочная артериальная гипертензия, ассоциированная с ВИЧ-инфекцией
Применение высокоактивной антиретровирусной терапии и достижения в лечении оппортунистических инфекций способствовали увеличению продолжительности жизни пациентов с ВИЧ [12, 128, 248]. В спектре сердечно-сосудистых осложнений ЛАГ развивается лишь у 0,5% пациентов с ВИЧ-инфекцией и является независимым фактором риска смертности. За счет применения ЛАГ-специфической терапии удалось улучшить клинические исходы с достижением трехлетней выживаемости 72 - 84% [6, 49]. Патогенез ЛАГ-ВИЧ требует изучения: в воспалительных инфильтратах легких вирус не обнаруживается, что указывает на роль факторов воспаления и роста в качестве триггеров легочной сосудистой болезни у предрасположенных пациентов ВИЧ [249]. При ЛАГ-ВИЧ не выявлено корреляции между тяжестью гемодинамических нарушений и стадией основного заболевания или выраженностью иммунодефицита, могут выявляться дополнительные факторы риска ЛАГ, такие как заболевание печени (хронический вирусный гепатит B или C) или воздействие лекарств/токсинов [12, 250].
- Не рекомендуется выполнение эхокардиографии у бессимптомных пациентов с ВИЧ инфекцией [6, 12, 15, 16].
ЕОК IIIC (УУР C, УДД 5)
Комментарий. Из-за его низкой распространенности ЛАГ при ВИЧ-инфекции ЭхоКГскрининг считается нерациональным у бессимптомных пациентов. ЭхоКГ следует проводить у пациентов с необъяснимой одышкой для выявления сердечно-сосудистых осложнений, связанных с ВИЧ, таких как миокардит, кардиомиопатия, ЛАГ [6, 12]. Алгоритм диагностики при ЛАГ-ВИЧ соответствует общепринятому, ЧВКС обязательна для подтверждения прекапиллярного типа ЛГ [6, 12].
- Рекомендовано назначение высокоактивной антиретровирусной терапии всем пациентам с ЛАГ-ВИЧ для улучшения прогноза [12, 249].
ЕОК IA (УУР C, УДД 5)
Комментарий. В современных рекомендациях высокоактивная антиретровирусная терапия рекомендуется всем пациентам с ВИЧ вне зависимости от уровня CD4+ и вирусной нагрузки [12, 128]. Применение высокоактивной антиретровирусной терапии не предупреждает развитие ЛАГ и не оказывает влияния на гемодинамические параметры. Анализ 509 случаев ЛАГ-ВИЧ за период 1987 - 2009 гг. показал, что выживаемость была выше у пациентов, получающих антиретровирусную терапию (55% против 22%, p < 0,01), у пациентов, получающих только ЛАГ-специфическую терапию (76% против 32%), при сочетании антиретровирусной и ЛАГ-специфической терапии (69% против 38%, p < 0,01) [249].
- Рекомендуется начальная монотерапия пациентам с ЛАГ, ассоциированной с ВИЧ-инфекцией с дальнейшим назначением, при необходимости, последовательной комбинированной терапии с учетом сопутствующих заболеваний и межлекарственных взаимодействий [12].
ЕОК IIaC (УУР C, УДД 5)
Комментарий. Пациенты с ЛАГ-ВИЧ не включались в большинство РКИ. БКК не назначаются этой категории больных в связи с отсутствием вазореактивности [6, 12]. Убедительные доказательства в пользу преимущества того или иного класса ЛАГ-специфических препаратов у пациентов с ЛАГ-ВИЧ не получены. Целесообразность использования комбинированной терапии основывается на данных регистров, полученных у пациентов с ИЛАГ [9, 24, 26]. Следует принимать во внимание риск возникновения новых состояний и заболеваний, которые могут существенно изменять как течение ВИЧ и ЛАГ, так и проводимую терапию с учетом межлекарственных взаимодействий. Развитие ХОБЛ при ЛАГ-ВИЧ может способствовать развитию гипоксемии [128].
Применение неселективного АЭР бозентана** в проспективном открытом исследовании BREATHE-4 у 16 пациентов с ЛАГ-ВИЧ через 16 недель приводило к улучшению ФК (ВОЗ) и дистанции в ТШХ, увеличению СИ и снижению срДЛА при хорошей переносимости препарата [250]. С учетом потенциального взаимодействия с антиретровирусными препаратами требуется тщательный лабораторный мониторинг при назначении бозентана** [12]. Единичные пациенты с ЛАГ-ВИЧ включались в РКИ ARIES-1/2, GRIPHON и SERAPHIN [15, 50, 170, 183]. ИФДЭ-5 наиболее часто применяются для лечения пациентов с ЛАГ-ВИЧ, приводя к улучшению ФК и уменьшению срДЛА. Хотя при совместном приеме с ингибиторами протеаз установлено повышение концентрации силденафила в крови, в рутинной клинической практике не описано нежелательных явлений и системной гипотонии [175]. При ЛАГ-ВИЧ пока отсутствуют данные о применении стимулятора рГЦ риоцигуата**, а также комбинированной терапии. Следует назначать ЛАГ-специфическую монотерапию на фоне противовирусных препаратов системного действия, в последующем под контролем профиля безопасности рекомендуется принятие индивидуальных решений о комбинированной терапии у пациентов с ЛАГ-ВИЧ, не достигших статуса низкого риска [12].
- Не рекомендуется рутинное назначение антитромботических средств пациентам с ЛАГВИЧ [12, 15, 16].
ЕОК IIIC (УУР C, УДД 5)
Комментарий. В комплексной терапии ЛАГ-ВИЧ антитромботические средства обычно не применяются в связи с высоким риском кровотечений на фоне тромбоцитопении и сопутствующей патологии, а также вследствие межлекарственных взаимодействий [6, 49]. При наличии жизнеугрожающих клинических ситуаций (острая ТЭЛА), высоком риске тромботических событий антикоагулянтная терапия может обсуждаться в индивидуальном порядке.
3.5.5 Легочная веноокклюзионная болезнь и легочный капиллярный гемангиоматоз
ЛВОБ и ЛКГ - редкие формы ЛГ с характерным ремоделированием венул МКК [6, 12, 93]. Верификация диагноза нередко возможна только при выполнении аутопсии. В результате полногеномного генетического обследования 13 семей с ЛВОБ выявлены биаллельные мутации в гене EIF2AK4, установлен аутосомно-рецессивный тип наследования. В одном случае доказана ЛКГ, что позволяет рассматривать ЛВОБ и ЛКГ как два клинико-патологических варианта ЛАГ с поражением венул/капилляров МКК [6]. Наряду с генетической предрасположенностью факторами риска ЛВОБ/ЛКГ являются применение алкилирующих средств, органических растворителей и, возможно, лучевая терапия [15, 27]. При СЗСТ и ВИЧ-инфекции может наблюдаться морфологический тип ЛВОБ/ЛКГ, что приводит к осложнениям ЛАГ-специфической терапии у таких пациентов [25, 93].
- Пациентов с подозрением на ЛВОБ/ЛКГ рекомендуется в срочном порядке направлять в экспертный центр ЛГ для верификации диагноза [6, 12, 15, 16].
ЕОК IC (УУР C, УДД 5)
Комментарий. Для диагностики ЛВОБ/ЛКГ применяется сочетание клинических и рентгенологических данных, исследование неспровоцированных дыхательных объемов и потоков, исследование диффузионной способности легких, генетического тестирования для подтверждения ЛАГ с вовлечением легочных венул/капилляров [93]. Рентгенография легких позволяет выявить линии Керли, увеличение лимфатических узлов средостения и интерстициальную инфильтрацию в дополнение к другим признакам ЛГ [49]. КТ органов грудной полости является основным методом неинвазивной диагностики ЛВОБ, выявляющим триаду характерных признаков: центролобулярный симптом "матового стекла", утолщение междольковых перегородок увеличение лимфатических узлов средостения [6, 12, 93].
ЛВОБ/ЛКГ может сопровождаться альвеолярными кровотечениями, поэтому в бронхоальвеолярном лаваже часто присутствует высокий процент сидерофагов [47]. Для пациентов ЛВОБ характерно резкое снижение (< 50%) DLCO на фоне отсутствия существенных нарушений механики дыхания и легочных объемов [125]. Гистологическое исследование остается золотым стандартом для подтверждения диагноза ЛВОБ/ЛКГ, однако проведение биопсии легких не рекомендуется в связи с высоким риском осложнений [6, 12]. Выявление биаллельной мутации гена EIF2AK4 у пациентов с семейными формами позволяет подтвердить диагноз ЛВОБ/ЛКГ без проведения биопсии. Несмотря на локализацию патологического процесса в легочных венулах и капиллярах, ДЗЛА у пациентов часто бывает ниже 15 мм рт. ст. Проведение вазореактивного теста при подозрении на ЛВОБ не рекомендуется в связи с риском отека легких. При назначении длительной ЛАГспецифической терапии следует учитывать высокую вероятность развития отека легких [15].
- Для пациентов ЛВОБ/ЛКГ рекомендовано рассмотреть назначение ЛАГ-специфической терапии в индивидуальном порядке под контролем клинических симптомов и показателей газообмена, учитывая высокий риск развития отека легких [6, 12, 15, 16].
ЕОК IIbC (УУР C, УДД 5)
- Рекомендуется направление пациентов ЛВОБ/ЛКГ в центр трансплантологии для включения в лист ожидания трансплантации легких или комплекса сердце-легкие [6, 12, 15, 16].
ЕОК IC (УУР CA, УДД 5)
3.6 Легочная гипертензия вследствие патологии левых отделов сердца (группа II)
Патология левых отделов сердца представляет собой одну из наиболее частых причин ЛГ: на долю группы II приходится 65 - 80% всех случаев повышения ДЛА. Гемодинамический тип посткапиллярной ЛГ ассоциируется с высокой смертностью [6, 12, 20]. Эта форма ЛГ отмечается при нарушениях функции ЛЖ - СНнФВ и СНсФВ, митральных и аортальный клапанных пороках, врожденных/приобретенных сердечно-сосудистых заболеваниях [33, 34, 251, 252].
Данные о распространенности ЛГ варьируют в зависимости от метода выявления (ЭхоКГ или ЧКВС) и патологии ЛЖ: у пациентов с СНнФВ и СНсФВ составляет 40 - 72% и 36 - 83% соответственно [33, 34, 116]. Комбинированная пост-/прекапиллярная ЛГ встречается в 12 - 38% случаев [6, 15]. У пациентов с клапанными пороками сердца ЛГ выявляется у 65% пациентов с аортальным стенозом по данным ЭхоКГ и практически у всех пациентов с митральным стенозом, а также у большинства пациентов со значительной митральной регургитацией [20, 33, 34, 253]. Риск смертности увеличивается по мере повышения ЛСС: у пациентов с СНнФВ, СНсФВ, клапанной патологией ЛСС > 5 ед. Вуда указывает на наличие выраженного прекапиллярного компонента и имеет неблагоприятное прогностическое значение, что следует учитывать у пациентов, перенесших хирургическое лечение по коррекции клапанов, трансплантацию сердца или имплантацию искусственного ЛЖ, а также при направлении больных в экспертные центры ЛГ [31, 112, 254].
В патофизиологии ЛГ вследствие патологии левых отделов сердца выделяются такие механизмы, как пассивное повышение давления наполнения ЛЖ и обратная передача давления на сосуды МКК; эндотелиальная дисфункция, как причина вазоконстрикции легочных артерий и ремоделирования легочных сосудов, как венул, так и/или артериол; дилатация/дисфункция ПЖ с развитием относительной трикуспидальной регургитации; нарушение сопряжения между ЛА и ПЖ [255, 256].
ЛГ группы II может развиваться по двум сценариям: с преимущественным поражением левых отделов сердца ("левожелудочковый фенотип") или ремоделированием как левых, так и правых отделов сердца ("правожелудочковый фенотип"). Последний ассоциирован с высокой смертностью. При проведении ЧКВС следует учитывать, что петлевые диуретики могут снизить величину ДЗЛА. Наиболее сложной задачей является проведение дифференциальной диагностики между ЛГ при СНсФВ и ЛАГ (Табл. 17. (Приложение Б1).
У пациентов с патологией левых отделов сердца ЛГ может быть обусловлена другими причинами - ХТЭЛГ или ЛАГ, сопутствующими заболеваниями легких (ХОБЛ, обструктивное апноэ сна и др.). Пациенты с ЛГ при СНсФВ могут иметь низкую величину DLCO, которая является независимым предиктором прогноза [116, 252].
- Перед проведением обследования при подозрении на тяжелую ЛГ у всех пациентов с заболеваниями левых отделов сердца рекомендуется оптимизировать лечение основного заболевания [18, 19, 257].
ЕОК IA (УУР A, УДД 1)
Комментарий. ЧВКС должна проводиться в экспертных центрах после достижения стабильного состояния в результате оптимизации лечения. Диуретики остаются ключевым подходом к медикаментозной терапии при наличии задержки жидкости у пациентов с заболеваниями левых отделов сердца [12, 15, 33, 34, 258].
- Рекомендуется направление в экспертный центр пациентов с заболеваниями левых отделов сердца при подозрении на выраженную прекапиллярную ЛГ и/или маркерами дисфункции ПЖ с целью дообследования [12, 15, 31, 116].
ЕОК IC (УУР C, УДД 5)
Комментарий. У пациентов с ЛГ группы II клинические симптомы и данные физикального осмотра могут определяться как основным заболеванием, так и повышением ДЛА. Наличие венозного застоя в легких указывает на возможное нарушение функции ЛЖ (см. Раздел 5.1.1). Повышение BNP/NT-proBNP отмечается как при лево-, так и при правожелудочковой недостаточности [31, 33]. ЭхоКГ позволяет провести дифференциальный диагноз, определить гемодинамический вариант ЛГ и наличие дисфункции ПЖ [60 - 64]. Диагностическую информацию дополнит ЭКГ, методы визуализации, эргоспирометрия [12, 112]. Следует направлять в экспертные центры пациентов с неясным диагнозом при преобладании прекапиллярного компонента (ЛСС > 5 ед. Вуда) для принятия индивидуальных решений.
- Рекомендуется проведение чрезвенозной катетеризации сердца при подозрении на ЛГ у пациентов с заболеваниями левых отделов сердца при необходимости определения стратегии лечения [12, 15, 31, 116].
ЕОК IC (УУР C, УДД 5)
Комментарий. Инвазивная оценка гемодинамики должна проводиться в экспертных центрах у пациентов в клинически стабильном состоянии в результате оптимизации терапии. Показаниями к ЧВКС у пациентов с ЛГ группы II являются: подозрение на ЛАГ или ХТЭЛГ; подозрение на тяжелую ЛГ с выраженным прекапиллярным компонентом при СНсФВ; обследование перед трансплантацией сердца [12, 31]. Показано, что гемодинамические параметры (срДЛА, ЛСС, податливость ЛА, транспульмональный и диастолический градиент давления) у пациентов с ЛГ вследствие патологии левых отделов сердца ассоциируются с клиническими исходами [12, 31, 116, 257]. Наиболее информативным из них является величина ЛСС [116]. У пациентов с высокой вероятностью комбинированной пост-/прекапиллярной ЛГ при нормальном ДЗЛА в покое в условиях экспертного центра следует рассмотреть проведение теста с водной нагрузкой [259].
- Пациентам с ЛГ вследствие заболеваний левых отделов сердца при комбинированной пост-/прекапиллярной ЛГ и пограничном ДЗЛА (13 - 15 мм рт. ст.) рекомендовано рассмотреть дополнительное тестирование с водной нагрузкой для исключения посткапиллярного компонента [116, 259].
ЕОК IIbC (УУР B, УДД 3)
- Рекомендуется проведение чрезвенозной катетеризации сердца пациентам с тяжелой трикуспидальной регургитацией с/без заболеваний левых отделов сердца перед хирургическим или интервенционным лечением [12, 15, 31, 116].
ЕОК IC (УУР C, УДД 5)
- Не рекомендуется назначение препаратов, одобренных для лечения ЛАГ, пациентам с ЛГ вследствие патологии левых отделов сердца [12].
ЕОК IIIA (УУР C, УДД 5)
Комментарий. Пациентам с ЛГ при патологии левых отделов сердца не показано назначение ЛАГ-специфической терапии. Ее эффективность оценивалась в небольших краткосрочных исследованиях и РКИ, которые в целом показали отсутствие снижения заболеваемости и улучшения клинических исходов, при этом у ряда пациентов наблюдалась задержка жидкости и увеличивалась частота госпитализаций в связи с ухудшением течения ХСН [116, 257, 28]. Однако назначение ЛАГ-специфических препаратов может обсуждаться у больных с комбинированной пост-/прекапиллярной ЛГ с выраженным прекапиллярным компонентом в условиях РКИ под наблюдением специалистов экспертного центра ЛГ.
- Рекомендуется индивидуальный подход к лечению пациентов с тяжелой ЛГ вследствие заболеваний левых отделов сердца (ЛСС > 5 ед. Вуда) [12].
ЕОК IC (УУР C, УДД 5)
- Рекомендуется тщательное наблюдение за пациентами с тяжелой ЛГ вследствие заболеваний левых отделов, получающими препараты, одобренные для лечения ЛАГ [12].
ЕОК IC (УУР C, УДД 4)
3.7 Легочная гипертензия вследствие патологии легких и/или гипоксемии (группа III)
ЛГ часто наблюдается у пациентов с ХОБЛ и/или эмфиземой, ИЗЛ, комбинацией легочного фиброза и эмфиземы и синдромом ожирения-альвеолярной гиповентиляции [35, 36, 125]. У пациентов с нарушением дыхания во время сна ЛГ встречается редко при отсутствии сопутствующей патологии - ХОБЛ или дневной гиповентиляции [12]. Считается, что на высоте > 2500 м ЛГ, вызванная гипоксией, развивается у 0,5% населения, что связано с географическими и генетическими факторами [36, 37, 157, 158].
У пациентов с заболеванием легких ЛГ классифицируется на основании гемодинамической оценки как нетяжелая или тяжелая. Ранее тяжелая ЛГ определялась при срДЛА > 35 мм рт. ст. или при срДЛА >= 25 мм рт. ст. в сочетании с СИ < 2,5 л/мин/м2 [6, 15]. В настоящее время показано, что ЛСС > 5 ед. Вуда является оптимальным порогом для прогнозирования неблагоприятных исходов у пациентов с ЛГ как при ХОБЛ, так и ИЗЛ [260]. Нетяжелая ЛГ распространена на ранних стадиях ХОБЛ и ИЗЛ по спирометрическим критериям, тяжелая ЛГ встречается у 1 - 5% пациентов с ХОБЛ и от 32 до 85% < 10% пациентов с поздними стадиями ИЗЛ [261 - 263]. Такой разброс распространенности отражает различные стадии заболевания, причем на более поздних этапах ЛГ встречается чаще. Следует отметить, что даже нетяжелая ЛГ при заболеваниях легких отрицательно влияет на симптомы и выживаемость пациентов и связана с увеличением частоты госпитализаций [264 - 266]. Развитие тяжелой ЛГ, как правило, не зависит от показателей функции дыхания, и как правило, сопровождается гипоксемией и/или гиперкапнией и значительным снижением DLCO [267].
У пациентов с заболеваниями легких следует исключать ХТЭЛГ или ЛАГ [125]. Сопутствующие заболевания сердца также часто встречаются у пациентов с заболеваниями легких и могут способствовать развитию ЛГ. Выделяют различные фенотипы ЛГ у пациентов с заболеванием легких, включая легочно-сосудистый фенотип, который характеризуется лучшей сохранностью спирометрических показателей, низким DLCO, гипоксемией [35, 125, 268, 269].
- Рекомендуется оптимизировать лечение основного заболевания, включая гипоксемию, нарушения дыхания во время сна и/или альвеолярную гиповентиляцию, у всех пациентов с заболеваниями легких перед проведением обследования при подозрении на тяжелую ЛГ [12, 125].
ЕОК/РКО IC (УУР C, УДД 5)
- Рекомендуется направление в экспертный центр пациентов с заболеваниями легких при подозрении на тяжелую ЛГ с целью дообследования [12].
ЕОК/РКО IC (УУР C, УДД 5)
- При подозрении на ЛГ у пациентов с заболеванием легких рекомендуется выполнение эхокардиографии в сочетании с исследованием кислотно-основного состояния и газов крови, исследованием неспровоцированных дыхательных объемов и потоков, исследованием диффузионной способности легких, данными КТ органов грудной полости [6, 12, 15].
ЕОК IC (УУР C, УДД 5)
Комментарий. При подозрении на ЛГ вследствие патологии легких и/или гипоксемии следует учитывать наличие факторов риска ЛАГ или ХТЭЛГ; клинические признаки и особенности течения заболевания (например, быстрое ухудшение после стабильного многолетнего течения, потребность в кислороде); ФВД, включая анализ DLCO и газов артериальной крови); уровень NT-proBNP; данные ЭКГ, ЭхоКГ, визуализации с помощью КТ ангиографии легочных сосудов или сцинтиграфии легких и, в отдельных случаях, МРТ для оценки необходимости проведения ЧВКС. Эргоспирометрия необходима для оценки дыхательной или СН у пациентов с заболеваниями легких [125], хотя данные о клиническом использовании для выявления пациентов с ЛГ при заболеваниях легких ограничены.
- Рекомендуется проведение чрезвенозной катетеризации сердца при тяжелых заболеваниях легких при подозрении на ЛАГ или ХТЭЛГ, а также в случае тяжелой правожелудочковой сердечной недостаточности, при отборе кандидатов на трансплантацию легких и хирургическую редукцию легочного объема [12, 15, 16, 125].
ЕОК IC (УУР C, УДД 5)
Комментарий. Показания к ЧКВС при ЛГ вследствие заболеваний легких включают оценку возможности хирургического лечения (при рассмотрении вопроса о возможности проведения трансплантации легких и операции по уменьшению объема легких), подозрение на ЛАГ или ХТЭЛГ, а также в тех случаях, когда дополнительная информация поможет фенотипированию заболевания и выбору тактики лечения [12, 269, 270]. Предпочтительно проведение инвазивного обследования в экспертных центрах ЛГ при достижении клинически стабильного состояния в результате оптимизации лечения основного заболевания легких.
- Рекомендуется проведение чрезвенозной катетеризации сердца пациентам с заболеванием легких и подозрением на легочную гипертензию при необходимости определения стратегии лечения [6, 12, 269].
ЕОК IC (УУР C, УДД 4)
- Рекомендуется оптимальное лечение основного заболевания легких, включая длительную оксигенотерапию, у пациентов с ЛГ вследствие заболеваний легких и хронической гипоксемией [6, 12, 15, 16].
ЕОК IC (УУР C, УДД 2)
Комментарий. Терапевтические подходы при ЛГ группы III основываются на оптимизации лечения основного заболевания легких, включая назначение оксигенотерапии и неинвазивной искусственной вентиляции легких, при наличии показаний, а также участие в программах легочной реабилитации [125]. Имеются ограниченные и противоречивые данные об использовании препаратов, одобренных для лечения нетяжелой ЛГ, с возможным неблагоприятным влиянием на гемодинамику, переносимость физической нагрузки, газообмен и исходы у этой категории пациентов [6, 12].
- Назначение ЛАГ-специфических препаратов не рекомендуется пациентам с нетяжелой ЛГ при заболеваниях легких [6, 12, 15, 16].
ЕОК/РКО IIIC (УУР C, УДД 5)
Комментарий. Исследования по применению препаратов, одобренных для лечения ЛАГ при ЛГ, связанной с ХОБЛ или эмфиземой, показали противоречивые результаты и, в основном, ограничены небольшим размером выборки, короткой продолжительностью и недостаточной гемодинамической характеристикой ЛГ [6, 12, 125]. Из-за отсутствия крупных РКИ в настоящее время недостаточно доказательств для рекомендации препаратов, одобренных для лечения ЛАГ, пациентам с ЛГ при ХОБЛ. Пациенты ХОБЛ с подозрением или подтвержденной тяжелой ЛГ должны быть направлены в центры ЛГ для принятия индивидуального решения. В ряде исследований 2-й и 3-й фазы при назначении АЭР или силденафила пациентам с ЛГ при ИЗЛ, получены отрицательные результаты [6, 15]. Результаты ряда РКИ с участием пациентов с ЛГ при ХОБЛ, также оказались негативными [12]. Однако, в настоящее время имеются достоверные данные о пользе применения силденафила у пациентов с ИЗЛ [270], показано улучшение выживаемости, функциональных легочных тестов и увеличение толерантности к физической нагрузке у пациентов, получающих такую терапию.
- Рекомендуется индивидуальной подход к лечению пациентов с тяжелой ЛГ вследствие заболеваний легких [6, 12, 15, 16].
ЕОК/РКО IC (УУР C, УДД 5)
- Рекомендуется рассмотреть назначение силденафила пациентам с тяжелой ЛГ на фоне ИЗЛ [6, 12, 15, 16, 270].
ЕОК/РКО IIaC (УУР C, УДД 4)
- Не рекомендуется назначение амбризентана** пациентам с ЛГ вследствие ИЛФ [12, 271].
ЕОК/РКО IIIB (УУР B, УДД 2)
Комментарий. При назначении амбризентана** пациентам с ИЗЛ с/без ЛГ были получены неблагоприятные сигналы о безопасности, связанные с повышенным риском клинического ухудшения [271].
- Не рекомендуется назначение риоцигуата** пациентам с ЛГ при идиопатической интерстициальной пневмонии [12, 272].
ЕОК/РКО IIIB (УУР B, УДД 2)
Комментарий. Применение риоцигуата** было связано с повышенным риском событий клинического ухудшения, включая риск смертности, у пациентов с ЛГ, ассоциированной с идиопатическими интерстициальными пневмониями [272].
3.8 Легочная гипертензия вследствие обструкции легочных артерий (группа IV)
Хроническая тромбоэмболическая легочная гипертензия (ХТЭЛГ) характеризуется посттромбоэмболическим обструктивным ремоделированием ветвей ЛА в сочетании с вторичной дистальной васкулопатией сосудов МКК с развитием прекапиллярной ЛГ [6, 12, 38, 44]. При отсутствии точных эпидемиологических данные считается, что заболеваемость ХТЭЛГ составляет 5 - 15 случаев на миллион населения в год [12, 21, 38, 123]. Частота ХТЭЛГ составляет 0,1 - 9,1% в течение первых двух лет после эпизода симптомной ТЭЛА [57, 89]. При дифференциальной диагностике ХТЭЛГ следует исключать другие причины обструкции ЛА (саркома ЛА, эмболия опухолевыми клетками, паразитические (эхинококкозные кисты), эмболии инородными телами, врожденные или приобретенные стенозы ЛА).
Диагноз ХТЭЛГ основывается на результатах обследования пациента с жалобами на одышку и/или снижение толерантности к физическим нагрузкам, проведенного спустя, как минимум, три месяца антикоагулянтной терапии в терапевтических дозах при выявлении критериев прекапиллярной ЛГ (срДЛА > 20 мм рт. ст., ДЗЛА < 15 мм рт. ст. и ЛСС > 2 ед. Вуда) в сочетании с визуализацией посттромбоэмболического поражения ЛА по данным КТ ангиографии легочных сосудов и/или ангиографии легочной артерии селективной (ангиопульмонография) и/или наличия дефектов перфузии при перфузионной сцинтиграфии легких при отсутствии вентиляционных дефектов [12]. При наличии посттромбоэмболических поражений ЛА по данным методов визуализации у пациентов без прекапиллярной ЛГ диагностируется ХТЭБЛ [38, 125].
ХТЭЛГ является редким поздним осложнением ТЭЛА, при этом влияние большинства классических факторов риска развития венозных тромбоэмболических событий на формирование ХТЭЛГ не подтверждено. Для таких протромботических состояний как антифосфолипидный синдром, истинная полицитемия, спленэктомия, гомозиготное носительство полиморфного варианта гена V фактора свертывания крови, высокодозовая заместительная гормональная терапия при гипотиреозе, наличие внутрисердечных устройств, воспалительные заболевания кишечника, активное онкологическое заболевание была продемонстрирована ассоциация с развитием ХТЭЛГ. Перечисленные состояния наряду с анамнезом рецидивирующих венозных тромбозов, поражение крупных ветвей ЛА при острой ТЭЛА с признаками перегрузки ПЖ следует относить к факторам риска развития ХТЭЛГ [12, 43, 273].
Клинические симптомы ХТЭЛГ неспецифичны, у четверти пациентов в анамнезе отсутствует указание на эпизод ТЭЛА, а одышка развивается постепенно, что затрудняет своевременную диагностику заболевания [274]. Для ранней диагностики ХТЭЛГ следует учитывать, что острая ТЭЛА может развиваться на фоне существующей у пациента ХТЭЛГ. Об этом могут свидетельствовать такие признаки, как повышение расчетной СДЛА > 60 мм рт. ст. по данных ЭхоКГ и признаки ХТЭЛГ при КТ [44, 88].
Сохранение жалоб у пациента на снижение толерантности к физическим нагрузкам, одышку через три месяца антикоагулянтной терапии после эпизода ТЭЛА, особенно при наличии факторов риска ХТЭЛГ требует выполнения ЭхоКГ и оценки вероятности ЛГ у больного [275]. При низкой вероятности ЛГ по данным ЭхоКГ и наличия у симптомного пациента факторов риска ХТЭЛГ целесообразно выполнение эргоспирометрии для дифференциальной диагностики одышки и отбора пациентов для дальнейшего обследования, включая ЧВКС [101, 276 - 279].
КТ органов грудной полости с внутривенным болюсным контрастированием является важным инструментом диференциального диагноза и оценки операбельности пациента с ХТЭЛГ [81, 82, 88, 281, 282]. Альтернативные методы визуализации перфузии, такие как построение перфузионных карт по данным двухэнергетической КТ или МРТ имеют диагностический потенциал, но ограниченную доступность, что затрудняет их многоцентровую валидизацию. ЧВКС в сочетании с ангиографией легочной артерии селективной (ангиопульмонография) выполняется в условиях экспертного центра, является обязательным диагностическим методом для верификации диагноза ХТЭЛГ, оценки операбельности пациента и определения лечебной стратегии [283 - 285].
Алгоритм обследования больного с подозрением на ХТЭЛГ/ХТЭБЛ представлен на рисунке 4 (Приложение Б1).
В лечении пациентов ХТЭЛГ применяется мультимодальный подход с выбором в пользу хирургического лечения у всех технически операбельных пациентов; неоперабельным пациентам назначается специфическая терапия, одобренная для лечения больных ЛАГ: с учетом прекапиллярного характера ЛГ с наличием дистальной легочной васкулопатии при ХТЭЛГ обосновано применение ЛАГ-специфической терапии [38, 44, 52, 283]. При технической возможности проведения эндоваскулярного лечения пациентам проводятся сессии транслюминальной баллонной ангиопластики легочной артерии [285 - 287].
- Рекомендуется проведение лабораторного скрининга на антифосфолипидный синдром у пациентов с ХТЭЛГ [12, 38, 44, 52].
ЕОК IC (УУР C, УДД 5)
- Рекомендуется проведение оценки операбельности мультидисциплинарной командой в экспертном центре ЛГ для выполнения легочной тромбэндартерэктомии у всех пациентов с верифицированным диагнозом ХТЭЛГ [12, 15, 38, 44, 52].
ЕОК IC (УУР C, УДД 5)
Комментарий. Основным методом лечения ХТЭЛГ считается легочная тромбэндартерэктомия (ЛЭЭ), смертность при которой в крупных европейских центрах составляет <= 3,5% [38, 273, 283, 284]. Трехлетняя выживаемость пациентов после ЛЭЭ составляет 90% [38, 52, 273]. Решение об операбельности больного принимается мультидисциплинарной командой (врач-кардиолог/врач-пульмонолог - специалист по ЛГ, врач-рентгенолог, врач-сердечно-сосудистый хирург и врач по рентгенэндоваскулярным диагностике и лечению) в экспертном центре ЛГ, имеющем достаточный опыт выполнения хирургического, эндоваскулярного лечения, назначения и оценки эффективности ЛАГ-специфической терапии этой категории больных [6, 12, 38]. Больной признается неоперабельным, если решение принимается, как минимум, двумя независимыми экспертными центрами. Критериями отбора пациентов для хирургического лечения служит доступность тромбов в стволе ЛА, долевых или сегментарных ЛА. Возраст пациента не является противопоказанием к оперативному лечению, так же, как и величина ЛСС и наличие дисфункции ПЖ.
- Рекомендуется проведение легочной тромбэндартерэктомии технически операбельным пациентам с ХТЭЛГ [12, 15, 38, 44, 273, 283].
ЕОК IB (УДД C, УУР 5)
Комментарий. В отличие от хирургической эмболэктомии при острой ТЭЛА, пациентам ХТЭЛГ проводится билатеральная эндартерэктомии из ветвей ЛА в условиях глубокой гипотермии и остановки кровообращения [284, 288 - 291]. Послеоперационный реперфузионный отек может потребовать проведения веноартериальной ЭКМО [38, 44, 292].
У многих пациентов ХТЭЛГ применяются комбинированные подходы лечения - сочетание ЛЭЭ, эндоваскулярного и медикаментозного лечения, при этом выбор методов и их последовательности определяется анатомическим вариантом поражения ЛА, выраженностью нарушений гемодинамики МКК, профилем сопутствующей патологии [52, 273, 293 - 296]. В случае отказа от операции у потенциально операбельного больного с проксимальным вариантом поражения ЛА (главные и долевые ветви ЛА) пятилетняя выживаемость значительно снижается и составляет 53% против 83% у пациентов после ЛЭЭ [297]. Накоплен некоторый опыт, свидетельствующий об эффективности ЛЭЭ у пациентов с ХТЭБЛ в плане улучшения толерантности к физическим нагрузкам, при этом решение о необходимости оперативного лечения должно приниматься с тщательным анализом соотношения риск/польза [12, 38, 44, 273].
- Пациентам с ХТЭЛГ через 3 - 6 месяцев после легочной тромбэндартерэктомии рекомендуется проведение комплексного обследования, включая проведение чрезвенозной катетеризации сердца [6, 38, 123, 273].
ЕОК IC (УУР C, УДД 5)
Комментарий. Оценку эффективности ЛЭЭ следует проводить через 3 - 6 месяцев после оперативного лечения с оценкой гемодинамики МКК. Резидуальная ЛГ после ЛЭЭ развивается у 25 - 36% пациентов. Основываясь на данных небольшого числа наблюдательных исследований и РКИ, оценивающих эффективность ЛАГ-специфической терапии, критериями резидуальной ЛГ после ЛЭЭ следует считать: срДЛА > 25 мм рт. ст., ДЗЛА < 15 мм рт. ст. и ЛСС > 4 ед. Вуда [294 - 296, 298, 299]. По заключению российских экспертов, в качестве критериев резидуальной ЛГ после ЛЭЭ целесообразно применять принятые критерии прекапиллярной ЛГ: срДЛА > 25 мм рт. ст., ДЗЛА < 15 мм рт. ст. и ЛСС > 3 ед. Вуда.
Дальнейшее наблюдение пациентов должно осуществляться ежегодно с выполнением неинвазивной стратификации риска [300 - 302].
- Рекомендуется пожизненное назначение антитромботических средств в терапевтических дозах всем пациентам с ХТЭЛГ для профилактики рецидива венозных тромбоэмболических событий [12, 38, 128, 273].
ЕОК IC (УУР C, УДД 5)
- Не рекомендуется назначение ПОАК пациентам с ХТЭЛГ в связи с отсутствием данных об их эффективности и безопасности [12, 38, 128, 273].
РКО IIIC (УУР C, УДД 5)
Комментарий. Пациентам с ХТЭЛГ показана пожизненная антикоагулянтная терапия. С учетом отсутствия данных РКИ, сравнивающих эффективность применения антагонистов витамина K (АВК) и ПОАК, приоритет в назначении должен отдаваться АВК (при условии оптимальной приверженности пациента терапии и возможности контроля международного нормализованного отношения (МНО) с целевыми значениями 2,5 - 3,5. Это мнение экспертов поддержано данными нескольких наблюдательных исследований, свидетельствующих о большей частоте повторных тромбозов при использовании ПОАК при сравнении с применением АВК у пациентов с ХТЭЛГ [38, 303, 304]. У пациентов с ХТЭБЛ решение о длительной антикоагулянтной терапии принимается индивидуально после дообследования и оценки риска повторного эпизода венозного тромбоза [38, 275].
- Рекомендуется пожизненный прием антитромботических средств в виде антагонистов витамина K пациентам с ХТЭЛГ и подтвержденным антифосфолипидным синдромом [12, 38, 275].
ЕОК IC (УДД C УУР 5)
Комментарий. Пациентам ХТЭЛГ в случае подтверждения антифосфолипидного синдрома назначается антикоагулянтная терапия АВК, поскольку при применении ПОАК имеется риск рецидива венозных тромбоэмболий [305, 306].
- Назначение ЛАГ-специфической терапии рекомендуется пациентам с неоперабельной/резидуальной ХТЭЛГ при срДЛА >= 25 мм рт. ст. и ЛСС >= 3 ед. Вуда в соответствии с доказательной базой по применению препаратов [12, 44].
РКО IA (УУР C, УДД 5)
Комментарий. Эффективность препаратов, одобренных для лечения ЛАГ, у пациентов с неоперабельной/резидуальной ХТЭЛГ в настоящее время доказана исключительно у пациентов со срДЛА >= 25 мм рт. ст. и ЛСС >= 3 ед. Вуда [44, 52].
- Рекомендуется назначение стимулятора рГЦ - риоцигуата** пациентам с неоперабельной/резидуальной ХТЭЛГ для улучшения переносимости физических нагрузок и гемодинамических показателей [297].
ЕОК IB (УУР B, УДД 2)
Комментарий. Терапия риоцигуатом** в течение 16 недель у неоперабельных пациентов с ХТЭЛГ (при невозможности выполнение ЛЭЭ) или у больных с резидуальной ЛГ после ЛЭЭ (n = 261) по результатам исследования CHEST-1 приводила к улучшению дистанции в ТШХ и параметров гемодинамики, включая снижение ЛСС [297].
- Рекомендовано рассмотреть возможность off-label применения препаратов, одобренных для лечения ЛАГ у неоперабельных больных с ХТЭЛГ [12, 38, 44, 306 - 308].
ЕОК IIbB (УУР B, УДД 2)
- Рекомендовано рассмотреть возможность комбинированной специфической терапии у пациентов с неоперабельной/резидуальной ХТЭЛГ [12, 38, 44, 306 - 308].
ЕОК IIbC (УУР B, УДД 2)
Комментарий. АЭР, ИФДЭ-5, аналоги ПЦ у больных ХТЭЛГ не доказали эффективность в проведенных РКИ, поэтому могут использоваться off-label для терапии неоперабельных пациентов или больных с резидуальной ЛГ после ЛЭЭ, в том числе в составе комбинированной терапии [188, 309, 310]. В Евразийских рекомендациях по лечению ХТЭЛГ с учетом результатов РКИ в спектре дополнительных специфических препаратов, одобренных для лечения ЛАГ, рекомендуются:
- ингаляционный #илопрост 10 мкг каждые 3 - 4 часа через контур ИВЛ до 8 ингаляций в сутки в течение 3 - 4 суток с последующим назначением при сохранении резидуальной ЛГ пероральной специфической терапии, как препарат 2-го выбора;
- #мацитентан** 10 мг 1 раз в сутки или силденафил 60 мг/сутки как препараты 3-го выбора;
- назначение комбинированной терапии, включающей риоцигуат** или ИФДЭ-5 в сочетании с АЭР или ингаляционным илопростом рассматривается у неоперабельных пациентов при невозможности проведения БАП ЛА [44, 306, 308].
- Рекомендовано рассмотреть возможность выполнения баллонной ангиопластики легочной артерии у пациентов с неоперабельной/резидуальной ЛГ после легочной тромбэндартерэктомии в экспертном центре ЛГ [12, 15, 16, 38].
ЕОК IB (УУР C, УДД 5)
Комментарий. Поэтапная БАП ЛА у неоперабельных пациентов с ХТЭЛГ при невозможности выполнения ЛЭЭ, у больных с резидуальной ЛГ после ЛЭЭ продемонстрировала высокую эффективность в виде улучшения параметров гемодинамики (снижения ЛСС на 49 - 66%), функции ПЖ и физической работоспособности пациентов [285 - 287, 310 - 316]. Решение о необходимости проведения БАП ЛА принимается в рамках мультидисциплинарного подхода, БАП ЛА должна выполняться опытным врачом по рентгенэндоваскулярным диагностике и лечению в экспертных центрах с опытом ведения пациентов ХТЭЛГ.
- При выполнении эндоваскулярного лечения у пациентов с неоперабельной/резидуальной ЛГ после легочной тромбэндартерэктомии рекомендуется поэтапное вмешательство на ограниченном числе ветвей легочной артерии для снижения риска осложнений [12, 15, 16, 38].
ЕОК IB (УУР C, УДД 5)
Комментарий. Наиболее частыми осложнениями БАП ЛА являются перфорация сосуда и тяжелое реперфузионное поражение легких [317 - 319]. Количество необходимых этапов БАП ЛА для получения положительного гемодинамического результата зависит от анатомического варианта поражения ЛА и опыта врача по рентгенэндоваскулярным диагностике и лечению [320].
- Рекомендуется рассмотреть возможность комбинированного лечения в виде сочетания или последовательного применения баллонной ангиопластики легочных артерий и специфической медикаментозной терапии у пациентов с неоперабельной/резидуальной ХТЭЛГ [12, 15, 44].
ЕОК IIaC (УУР C, УДД 5)
Комментарий. Для снижения частоты и выраженности реперфузионного поражения легких, согласно мнению экспертов, основанном на результатах РКИ RACE при ЛСС > 4 ед. Вуда целесообразно применение риоцигуата** перед проведением сессий БАП ЛА [298, 311].
- Рекомендуется рассмотреть возможность выполнения эндоваскулярного лечения в условиях экспертного центра ЛГ у технически операбельных пациентов с ХТЭЛГ в случае, если проведение легочной тромбэндартерэктомии сопряжено с высоким периоперационном риском [12, 313, 315].
ЕОК IIbC (УУР C, УДД 4)
- Рекомендуется рассмотреть возможность выполнения легочной тромбэндартерэктомии или БАП ЛА у симптомных пациентов с ХТЭБЛ на индивидуальной основе с учетом анатомического поражения легочной артерии в условиях экспертного центра ЛГ [12, 15, 44].
ЕОК IIaC (УУР C, УДД 5)
Комментарий. Решение о проведении ЛЭЭ или БАП ЛА у пациентов ХТЭБЛ принимается в условиях экспертного центра ЛГ с тщательной оценкой соотношения риск/польза [38, 128, 273].
- Рекомендуется рассмотреть возможность применения ЛАГ-специфической терапии в течение 2 - 3 месяцев у операбельных пациентов с тяжелыми нарушениями гемодинамики в качестве предоперационной подготовки перед выполнением легочной тромбэндартерэктомии, если проведение легочной тромбэндартерэктомии сопряжено с высоким периоперационным риском [44, 52].
ЕОК IIbC (УУР C УДД 5)
Комментарий. В зарубежной практике считается, что применение ЛАГ-специфической терапии может быть отсрочкой оперативного лечения [321], однако по данным российского регистра почти 80% имеют ФК III - IV, проявления тяжелой ХСН (44,1%) [274], что обозначает возможность рассматривать назначение ЛАГ-специфической терапии технически операбельным больным ХТЭЛГ в течение 2 - 3 мес. в рамках предоперационной подготовки для улучшения функционального и гемодинамического статуса.
Алгоритм лечения ХТЭЛГ представлен на рисунке 4 (Приложение Б1).
3.9 Особенности ведения пациенток детородного возраста с легочной гипертензией
- Пациенткам с легочной гипертензией не рекомендуется беременность [6, 12, 15, 16, 44, 47, 48].
ЕОК IIIB (УУР C, УДД 5)
Комментарий. ЛГ ассоциируется с высоким уровнем материнской и перинатальной смертности [15, 16]. Больные ЛАГ и ХТЭЛГ относятся к IV группа риска материнской летальности (ВОЗ), при которой беременность противопоказана [322]. Во время беременности в организме женщины происходят существенные адаптационные изменения: физиологическая гиперволемия и увеличение частоты сердечных сокращений приводят к значительному (от 30 до 50%) повышению СВ; дыхательный объем легких к концу гестационного периода возрастает на 30 - 40%, частота дыхания увеличивается на 10%. Указанные изменения могут привести к декомпенсации ЛГ [6, 326, 323].
- Рекомендуется консультация врача-кардиолога и врача-акушера-гинеколога в центре с опытом ведения беременных с ЛГ для подбора оптимального метода контрацепции с учетом высокого риска прогрессирования заболевания на фоне беременности у пациенток детородного возраста [15, 323, 324].
ЕОК IC (УУР C, УДД 5)
3.9.1 Методы контрацепции
- Не рекомендуется назначать синтетические эстрогены (G03CB) пациенткам с ЛАГ и ХТЭЛГ в связи с высоким риском тромбоэмболических осложнений [15, 47, 52, 323, 324].
ЕОК IIIC (УУР C, УДД 5)
- Рекомендуется сочетание двух методов контрацепции для достижения надежного контрацептивного эффекта у пациенток с ЛГ [15, 164, 323].
РКО IC (УУР C, УДД 5)
Комментарий. Методы контрацепции обсуждаются в индивидуальном порядке с учетом сопутствующей патологии. С учетом IV группы риска материнской летальности (ВОЗ) при ЛАГ и ХТЭЛГ рекомендуется использовать методы контрацепции с уровнем неэффективности < 1% (стерилизация мужчины/женщины [324], этоногестрел в форме имплантата, внутриматочные спирали [322]. Гормональные контрацептивы системного действия, инъекции, пластыри трансдермальные, вагинальные кольца и диафрагмы) не рекомендуется в качестве единственного метода, поскольку в 6 - 12% случаев они неэффективны [325]. Предпочтительно назначение медроксипрогестерона** и этоногестрела, которые обладают эффективным действием и лишены многих побочных эффектов синтетических эстрогенов (G03CB) [6, 44, 52], однако необходимо учитывать, что эффективность контрацепции снижается на фоне приема АЭР бозентана** (раздел 3.2.2.2). Система внутриматочная терапевтическая является современным и высокоэффективным средством, следует учитывать риск развития вазовагальных реакций и инфекционных осложнений во время имплантации системы [323]. Барьерные методы безопасны для пациенток, но не дают надежной гарантии от наступления беременности [6, 47]. Применение гормональных контрацептивов системного действия может обсуждаться у пациенток, принимающих антитромботические средства [15, 16].
- В качестве эффективного метода экстренной контрацепции рекомендуется применение левоноргестрела после незащищенного секса [324, 325].
РКО IC (УУР C, УДД 5)
Комментарий. Левоноргестрел назначается в дозе 1,5 мг однократно в течение 72 ч после незащищенного секса (уровень неэффективности 1,1%).
3.9.2 Ведение беременности у пациенток с легочной гипертензией
Проведение диагностики и лечения ЛГ в период беременности представляет значительные трудности, связанные с ограничением диагностических возможностей и выбором медикаментозной терапии. В настоящее время в мире отсутствуют единые согласованные подходы к ведению беременных с ЛГ, вследствие наличия этических аспектов проблемы проведения крупных рандомизированных плацебо-контролируемых многоцентровых клинических исследований, и все доступные рекомендации носят в основном уровень доказательности C, основываясь на опыте экспертов и отдельных центров.
- Рекомендуется искусственное прерывание беременности (аборт) в случае наступления беременности [15, 323].
ЕОК IC (УУР C, УДД 5)
Комментарий. Согласно модифицированной классификации ВОЗ по оценке риска сердечно-сосудистых осложнений беременные с ЛГ относятся к IV категории риска, при которой беременность противопоказана [15, 323]. Пациентке с ЛАГ должно быть предложено прерывание беременности либо досрочное родоразрешение (в зависимости от срока беременности). Медицинский аборт должен быть выполнен до 22 недель беременности в специализированном центре [322]. Наиболее оптимальным сроком для прерывания беременности является срок в 10 +/- 3 недель гестации [15, 324, 328]. Прерывание беременности на более поздних сроках по рискам развития осложнений сопоставимо с рисками досрочного родоразрешения на 32 - 34-й неделе беременности. Медикаментозные и хирургические методы прерывания беременности одинаково эффективны и сопоставимы по частоте развития серьезных осложнений. Однако, по данным литературы, чаще проводятся хирургические манипуляции (2,1 против 0,6%) [329]. Медикаментозное прерывание беременности целесообразно рассматривать до 9 недель беременности с использованием низких доз #мизопростола (100 мг) [323].
- В случае отказа от прерывания беременности/досрочного родоразрешения рекомендуется ведение беременности пациентки мультидисциплинарной командой с регулярным наблюдением и родоразрешением в специализированных перинатальных центрах III уровня [15, 323].
ЕОК IC (УУР C, УДД 5)
Комментарий. В случае отказа от прерывания беременности/досрочного родоразрешения пациентка ведется с беременностью высокого риска развития сердечно-сосудистых осложнений, в том числе и фатальных, с участием мультидисциплинарной команды в составе врача-кардиолога, врача-акушера-гинеколога, врача-анестезиолога-реаниматолога, врача-педиатра и специалиста по ЛГ [15, 322, 323]. Осмотр беременной врачом-кардиологом (ЭхоКГ, ТШХ, исследование уровня N-терминального фрагмента натрийуретического пропептида мозгового (NT-proBNP) в крови и пульсоксиметрии) проводится каждые 2 - 4 недели, а при необходимости - еженедельно (в третьем триместре беременности в случае пролонгации беременности) [324]. При появлении признаков клинического ухудшения ЛАГ на любом сроке беременности показана госпитализация пациентки в специализированный центр [322, 323].
- Рекомендуется проведение эхокардиографии во время беременности каждые 4 - 6 недель или в случае ухудшения состояния пациентки ЛГ [15, 322, 324].
ЕОК IC (УУР C, УДД 5)
- Рекомендуется рассмотреть возможность проведения чрезвенозной катетеризации сердца беременным с ЛГ при наличии показаний с диагностической целью [6, 15, 322, 323].
ЕОК IIbC (УУР C, УДД 5)
- Рекомендуется выполнение чреспищеводной эхокардиографии беременным с ЛГ для исключения ВПС при недостаточной информативности трансторакальной эхокардиографии [6, 15].
ЕОК IC (УУР CB, УДД 5)
- Рекомендуется рассмотреть возможность выполнения ангиографии легочной артерии селективной (ангиопульмонография) при наличии жизненных показаний, в том числе и при подозрении на острую тромбоэмболию легочной артерии [6, 322, 323].
ЕОК IIbC (УУР C, УДД 5)
Комментарий. Предпочтение отдается КТ с низким уровнем лучевой нагрузки (0,01 - 0,66 мГр) [323].
- Рекомендуется рассмотреть продолжение ЛАГ-специфической терапии во время беременности пациенткам, получавшим ее до беременности, с заменой лекарственных препаратов, обладающих потенциальным тератогенным и эмбриотоксическим действием, на более безопасные [6, 15, 322, 323].
ЕОК IIaC (УУР C, УДД 5)
- Рекомендуется рассмотреть назначение ЛАГ-специфической терапии во время беременности пациенткам без предшествующего лечения с учетом потенциальных тератогенных и эмбриотоксических эффектов препаратов [15, 322, 323].
ЕОК IIaC (УУР C, УДД 5)
Комментарий. Объем ЛАГ-специфической терапии (монотерапия или комбинированная терапия) определяется на основании стратификации риска летальности [10]. В качестве препарата первой линии часто используется ИФДЭ-5 силденафил в стартовой дозе 20 мг 3 раза/сут. Назначение ингаляционного илопроста во время беременности и после родов показано пациенткам с III - IV ФК (ВОЗ). В подгруппе пациентов с положительным вазореактивным тестом необходимо инициировать терапию БКК [6, 15, 49, 322].
- Не рекомендуется назначать АРЭ и риоцигуат** беременным или планирующим беременность пациенткам с ЛАГ в связи с тератогенным и эмбриотоксическим действием препаратов [12, 15, 169, 323].
ЕОК IIIC (УУР C, УДД 5)
- Рекомендуется отменить варфарин** у беременных с ЛАГ/ХТЭЛГ, получавших антикоагулянтную терапию антагонистами витамина K до беременности, из-за эмбрио- и фетотоксических эффектов препарата с назначением низкомолекулярных гепаринов (АТХ група гепарина) в терапевтических дозах в течение всей беременности [15, 166, 323].
ЕОК IC (УУР C, УДД 5)
- Рекомендуется продолжить или начать терапию низкомолекулярными гепаринами (АТХ группа гепарина) в терапевтических дозах в расчете на вес до беременности и в течение всей беременности беременным с ХТЭЛГ [15, 323].
ЕОК IC (УУР C, УДД 5)
- У беременных с ЛАГ, не получавших антикоагулянтную терапию до беременности, возможно рассмотреть назначение низкомолекулярных гепаринов (АТХ группа гепарина) в профилактических дозах в течение всей беременности [6, 15, 323, 329].
ЕОК IIbC (УУР C, УДД 4)
- Не рекомендуется назначение антитромботических средств беременным пациенткам с ЛАГ и ХТЭЛГ в связи с отсутствием данных об эффективности и безопасности этих препаратов [15, 323, 329].
ЕОК IIIC (УУР C, УДД 5)
- Рекомендуется рассмотреть подавление лактации у пациенток с ЛАГ/ХТЭЛГ после родоразрешения для снижения риска развития неблагоприятных событий [15, 322, 323].
ЕОК IIaC (УУР C, УДД 5)
Комментарий. Лактация является метаболически затратным процессом; в послеродовом периоде пациентки с ЛАГ/ХТЭЛГ нуждаются в ранней оптимизации специфической терапии препаратами, экскретирующимися с грудным молоком. Лактацию подавляют с помощью стандартных доз каберголина (0,25 мг каждые 12 ч в течение 2 дней) или бромокриптина** (2,5 мг в день родоразрешения, далее 2,5 мг два раза в день в течение 14 дней) [15, 323].
- Рекомендуется мультидисциплинарного консилиума для определения плана родоразрешения беременных с ЛАГ/ХТЭЛГ [15, 323].
ЕОК IC (УУР C, УДД 5)
Комментарий. Ключевые вопросы связаны со сроками и способом родоразрешения, планом ведения послеродового периода (необходимость механической поддержки, пребывание в палате интенсивной терапии). Предпочтительным способом родоразрешения являются роды через естественные родовые пути, учитывая меньшие риски геморрагических, инфекционных и тромбоэмболических осложнений, а также менее выраженные гемодинамические изменения по сравнению с кесаревым сечением. Считается, что пациенток с ЛАГ/ХТЭЛГ III - IV ФК возможно родоразрешать оперативным путем с мониторированием параметров центральной гемодинамики и газового состава крови [6, 15, 322, 324]. Во многих специализированных центрах рекомендуется проводить родоразрешение досрочно в сроки 34 - 36 недель беременности, при этом минимальный рекомендуемый срок родоразрешения - 32 недели, максимальный (при условии нормально протекающей беременности и гемодинамической стабильности пациентки) - 37 - 38 недель [328, 329].
- В послеродовом периоде рекомендуется применение оксида азота или ингаляционного илопроста** [15, 323].
РКО IC (УУР C, УДД 5)
4. Медицинская реабилитация и санаторно-курортное лечение, медицинские показания и противопоказания к применению методов медицинской реабилитации, в том числе основанных на использовании природных лечебных факторов
См. раздел 3.1 Общие рекомендации, физическая активность и реабилитация.
5. Профилактика и диспансерное наблюдение, медицинские показания и противопоказания к применению методов профилактики
- Рекомендуется оценка клинического статуса у всех пациентов ЛАГ с определением функционального класса (ВОЗ) каждые 6 - 12 месяцев и через 3 - 6 месяцев после коррекции ЛАГ-специфической терапии или при клиническом ухудшении [6, 12, 15, 16].
ЕОК IC (УУР C, УДД 5)
Комментарий. Оценка клинического статуса у каждого пациента необходима для оценки тяжести состояния/стратификации риска и выполняется врачом на каждом визите. Следует последовательно оценить динамику жалоб больного (выраженность одышки, наличие синкопальных состояний, болей в груди, периферических отеков, наличие/характер нарушений ритма сердца), изменение толерантности к физической нагрузке, а также приверженность к рекомендуемой терапии. Пациентам ЛАГ с ФК III - IV (ВОЗ) следует рекомендовать ведение дневника артериального давления, пульса, веса для оценки на визите наблюдения. При физикальном осмотре оцениваются признаки правожелудочковой СН и сатурация периферической крови с помощью пульсоксиметрии. Результатом опроса и осмотра больного является оценка ФК (ВОЗ), который, несмотря на субъективность оценки, обладает высокой предсказательной ценностью [15, 146]. Увеличение ФК является одним из важных показателей прогрессирования заболевания и требует поиска причин клинического ухудшения [12].
- Рекомендуется выполнение теста с шестиминутной ходьбой каждые 6 - 12 месяцев и через 3 - 6 месяцев после изменения ЛАГ-специфической терапии или при клиническом ухудшении [6, 12, 15, 16].
ЕОК IC (УУР C, УДД 5)
Комментарий. Дистанция в ТШХ в метрах фиксируется в абсолютных цифрах, используется для стратификации риска, при этом оценивается динамика пройденной дистанции между визитами. Однако ее прогностическое значение оспаривается: по данным регистра REVEAL снижение дистанции в ТШХ более чем на 15% ассоциировалось с неблагоприятным прогнозом [147]. При выполнении ТШХ следует дополнительно оценивать выраженность одышки по шкале Борга (табл 23, приложение Г), динамику сатурации периферической крови, уровня артериального давления и частоты сердечных сокращений на фоне нагрузки [103, 148].
- Рекомендуется выполнение эхокардиографии всем пациентам ЛАГ каждые 6 - 12 месяцев и через 3 - 6 месяцев после коррекции ЛАГ-специфической терапии или при клиническом ухудшении [6, 15, 16].
ЕОК IC (УУР C, УДД 5)
Комментарий. ЭхоКГ остается доступным и безопасным инструментом динамического наблюдения за пациентами ЛГ (раздел 2.4) [6, 12, 15, 16]. Прогностическими параметрами для больных ЛАГ остаются площадь ПП и наличие выпота в перикарде, следует учитывать индекс эксцентричности ЛЖ, соотношение диаметров правого и левого желудочков, сократительную способность ПЖ. При недостаточной информативности ЭхоКГ пациентам с ЛАГ рекомендуется проведение МРТ для точной оценки УО и СВ [12]. Наиболее информативными прогностическими показателями являются снижение фракции выброса ПЖ, конечно-диастолический индекс и конечно-систолический индекс ЛЖ [12, 94, 95].
- Рекомендуется выполнение ЧВКС пациентам ЛАГ при решении вопроса о проведении предсердной септостомии и/или постановке больного в лист ожидания трансплантации легких или комплекса сердце-легкие [6, 15, 16].
ЕОК IC (УУР C, УДД 5)
- Выполнение ЧВКС следует рассмотреть у пациентов ЛАГ через 3 - 6 месяцев после коррекции ЛАГ-специфической терапии или при клиническом ухудшении [6, 15, 16].
ЕОК IIaC (УУР C, УДД 5)
- Проведение ЧВКС рекомендовано рассмотреть у стабильных пациентов ЛАГ с периодичностью каждые 6 - 12 месяцев [12].
ЕОК IIbC (УУР C, УДД 5)
Комментарий. В настоящее время отсутствует доказательная база в пользу выполнения регулярных ЧВКС для достижения лучших исходов у пациентов ЛАГ. Однако существует консенсус экспертов о необходимости проведения ЧВКС при пересмотре объема ЛАГспецифической терапии или обсуждении вопроса о проведении предсердной септостомии и/или постановке пациента в лист ожидания трансплантации. Остается открытым вопрос о показаниях к выполнению ЧВКС для динамического наблюдения стабильных пациентов. Подходы отличаются между экспертными центрами, начиная от регулярной инвазивной оценки гемодинамики до преимущественно неинвазивной стратегии наблюдения за больными.
- Выполнение эргоспирометрии следует рассмотреть через 3 - 6 месяцев после коррекции ЛАГ-специфической терапии [6, 10, 15, 16].
ЕОК IIaC (УУР C, УДД 5)
- Выполнение эргоспирометрии возможно рассмотреть каждые 6 - 12 месяцев у стабильных пациентов ЛАГ или при клиническом ухудшении [12].
ЕОК IIbC (УУР C, УДД 5)
Комментарий. Наибольшей прогностической ценностью обладают такие интегральные показатели эффективности газообмена в легких, как пиковое потребление кислорода и вентиляционный эквивалент по углекислому газу [15, 16, 105]. Значения VO2peak < 11,4 мл/мин/кг и VE/VCO2 > 45 ассоциированы с низкой выживаемостью у пациентов с ЛАГ [148].
- Рекомендуется исследование уровня N-терминального фрагмента натрийуретического пропептида мозгового (NT-proBNP) в крови каждые 6 - 12 месяцев и через 3 - 6 месяцев после коррекции ЛАГ-специфической терапии или при клиническом ухудшении [6, 12, 15, 16].
ЕОК IC (УУР C, УДД 5)
Комментарий. Уровень BNP/NT-proBNP коррелирует с тяжестью дисфункции миокарда ПЖ и обладает прогностической информацией как при установлении диагноза, так и во время динамического наблюдения за пациентом [12]. Концентрация BNP/NT-proBNP имеет большую вариабельность, поэтому результат следует интерпретировать с учетом клинической ситуации. Хотя BNP имеет более тесную корреляционную связь с гемодинамикой МКК и менее зависит от функции почек, NT-proBNP представляется более сильным прогностическим маркером [149].
- Рекомендуется исследование газового состава крови каждые 6 - 12 месяцев и через 3 - 6 месяцев после коррекции ЛАГ-специфической терапии или при клиническом ухудшении [6, 12, 15, 16].
ЕОК IC (УУР C, УДД 5)
Комментарий. На визитах наблюдения у стабильных пациентов ЛАГ возможна замена исследования кислотно-основного состояния и газов крови на оценку пульсоксиметрии [12].
- Рекомендуется проводить пульсоксиметрию на каждом визите наблюдения у всех пациентов с ЛГ [12, 15, 16].
РКО IC (УУР C, УДД 5)
Алгоритм проведения обследования в рамках динамического наблюдения представлен в таблице А3.5 (Приложение А3).
6. Организация оказания медицинской помощи
6.1. Показания для плановой госпитализации:
- Верификация этиологии и гемодинамического типа ЛГ;
- Выполнение вазореактивного теста (у пациентов с впервые выявленной ИЛАГ, НЛАГ, ЛАГ при приеме лекарств/токсинов);
- Определение показаний для начальной стратегии ЛАГ-специфической терапии;
- Определение показаний к трансплантации легких или комплекса сердце-легкие;
- Беременность и родоразрешение;
- Экстракардиальные хирургические вмешательства;
- Неэффективная ЛАГ-специфическая терапия на амбулаторном этапе.
6.2. Показания для экстренной госпитализации:
- Осложнения ЛАГ, требующие интенсивной терапии: декомпенсированная правожелудочковая СН с системной гипотонией и/или олигурией;
- Острая тромбоэмболия легочной артерии;
- Легочное кровотечение;
- Гемодинамически значимые нарушения ритма/проводимости;
- Рецидивирующие синкопальные состояния
6.3 Показания к выписке пациента из стационара:
- Гемодинамическая стабильность без инотропной поддержки;
- Переход на пероральные диуретики.
6.4 Иные организационные технологии
При анализе работы медицинской организации с пациентами с ЛГ целесообразно анализировать следующие показатели:
- процент пациентов, которым выполнено адекватное обследование в зависимости от уровня медицинской организации;
- процент пациентов, которым выполнена ЧВКС в экспертном центре до инициации ЛАГспецифической терапии;
- процент пациентов с впервые установленной ИЛАГ/НЛАГ/ЛАГ при приеме лекарств/токсинов с выполнением вазореактивного теста до назначения специфической терапии в экспертном центре;
- процент пациентов ЛАГ с выбором стратегии ЛАГ-специфической терапии в соответствии стратификации риска;
- процент пациентов, перенесших экстракардиальные хирургические вмешательства в условиях экспертного центра;
- процент пациентов с ЛАГ, наблюдающихся в амбулаторных условиях, врачом-кардиологом, специалистом по ЛГ;
- процент пациентов, обеспеченных ЛАГ-специфической терапией, в течение одного месяца после верификации диагноза ЛАГ/ХТЭЛГ;
- процент пациентов, которым своевременно определены показания к трансплантации легких или сердечно-легочного комплекса;
- процент пациентов с ХТЭЛГ, направленных в экспертный центр для определения показаний к ЛЭЭ, БАП ЛА или медикаментозной терапии.
7. Дополнительная информация (в том числе факторы, влияющие на исход заболевания или состояния)
Цели лечения пациентов с ЛГ:
- достижение критериев низкого риска (общая смертность < 5% в течение года для больных с ЛАГ);
- коррекция всех модифицируемых ФР (профилактика интеркуррентных инфекций, предупреждение беременности, оптимальное лечение сопутствующей патологии и др.);
- замедление прогрессирования и/или уменьшение частоты госпитализаций в связи с ЛАГ/ХТЭЛГ при регулярном наблюдении и своевременной коррекции специфической и поддерживающей терапии.
Критерии оценки качества медицинской помощи
- наличие развернутого клинического диагноза формы ЛГ, соответствующего МКБ-10 с указанием функционального класса (ВОЗ);
- выполнение стандарта обследования в зависимости от уровня медицинского учреждения (Табл. 1, Приложение Б1);
- верификация диагноза или определение маршрутизации в экспертный центр;
- проведение стратификации риска летальности;
- обоснованность выбора стратегии ЛАГ-специфической терапии;
- обоснованность проведения хирургического лечения у пациентов с ЛАГ/ХТЭЛГ;
- наличие рекомендаций по амбулаторному ведению пациентов.
- своевременность направления беременных с ЛГ в экспертный центр;
- направление в экспертный центр пациента с ЛАГ/ХТЭЛГ для выполнения экстракардиального хирургического вмешательства.
Критерии экспертного центра ЛГ
- Наличие мультидисциплинарной команды специалистов (врач-кардиолог, врач-пульмонолог, врач-рентгенолог, врач-анестезиолог-реаниматолог, врач-сердечно-сосудистый хирург, врач по рентгенэндоваскулярным диагностике и лечению, врач-ревматолог, медицинский психолог), отдельные специалисты (например, врач-пульмонолог, врач-ревматолог, медицинский психолог, врач-акушер-гинеколог и др.) могут привлекаться в мультидисциплинарную команду из других учреждений! [6, 15, 16, 44].
ЕОК IC (УУР C, УДД 5)
- Возможность быстрого перенаправления в специализированные отделения (ревматология), выполнение тромбэндартерэктомии из легочной артерии, хирургической коррекции ВПС, трансплантации легких или комплекса легкие-сердце [6, 15, 16, 44].
ЕОК IA (УУР C, УДД 5)
- Динамическое наблюдение не менее 50 пациентов с верифицированным диагнозом ЛАГ/ХТЭЛГ и не менее двух новых случаев диагностики ЛАГ/ХТЭЛГ ежемесячно [6, 15, 16, 44].
ЕОК IIaC (УУР C, УДД 5)
- Выполнение не менее 20 вазореактивных тестов в год у пациентов с ИЛАГ, НЛАГ и ЛАГ, ассоциированной с лекарственными препаратами/токсинами [6, 15, 16].
ЕОК IIaC (УУР C, УДД 5)
- Проведение клинических исследований II и III фаз у пациентов с ЛГ [6, 12, 15, 16].
ЕОК IIaC (УУР B, УДД 2)
Критерии оценки качества первичной медико-санитарной помощи взрослым при легочной гипертензии (коды по МКБ-10: I27.0, I27.2, I27.8)
N п/п
Критерии оценки качества
Оценка выполнения
1.
Выполнен прием (осмотр, консультация) врача-терапевта или врача-кардиолога
Да/Нет
2.
Выполнен общий (клинический) анализ крови развернутый
Да/Нет
3.
Выполнен анализ крови биохимический общетерапевтический (Исследование уровня мочевины в крови. Исследование уровня мочевой кислоты в крови. Исследование уровня креатинина в крови. Исследование уровня общего белка в крови. Исследование уровня общего билирубина в крови. Исследование уровня глюкозы в крови. Исследование уровня натрия в крови. Исследование уровня калия в крови. Исследование уровня свободного и связанного билирубина в крови. Определение активности аспартатаминотрансферазы в крови. Определение активности аланинаминотрансферазы в крови.
Исследование уровня C-реактивного белка в сыворотке крови)
Да/Нет
4.
Выполнен анализ крови на ВИЧ (определение антител классов M, G (IgM, IgG) к вирусу иммунодефицита человека ВИЧ-1 (Human immunodeficiency virus HIV 1) в крови, определение антител классов M, G (IgM, IgG) к вирусу
Да/Нет
иммунодефицита человека ВИЧ-2 (Human immunodeficiency virus HIV 2) в крови)
6.
Выполнена компьютерно-томографическая ангиография легочных сосудов или дано направление в экспертный центр легочной гипертензии
Да/Нет
7.
Выполнена регистрация электрокардиограммы в 12 отведениях (при установлении диагноза)
Да/Нет
8.
Выполнена прицельная рентгенография органов грудной клетки
Да/Нет
9.
Выполнена эхокардиография
Да/Нет
10.
Выполнено исследование неспровоцированных дыхательных объемов и потоков или дано направление в экспертный центр легочной гипертензии
Да/Нет
11.
Пациент взят под диспансерное наблюдение (при установленном диагнозе легочная артериальная гипертензия и хроническая тромбоэмболическая легочная гипертензия)
Да/Нет
14.
Дано направление в экспертный центр легочной гипертензии
Да/Нет
Критерии оценки качества специализированной медицинской помощи взрослым при легочной гипертензии (коды по МКБ-10: I27.0, I27.2, I27.8)
N п/п
Критерии оценки качества
Оценка выполнения
1.
Выполнен прием (осмотр, консультация) врача-кардиолога
Да/Нет
2.
Выполнен общий (клинический) анализ крови развернутый
Да/Нет
3.
Выполнен анализ крови биохимический общетерапевтический (Исследование уровня мочевины в крови. Исследование уровня мочевой кислоты в крови. Исследование уровня креатинина в крови. Исследование уровня общего белка в крови. Исследование уровня общего билирубина в крови. Исследование уровня глюкозы в крови. Исследование уровня натрия в крови. Исследование уровня калия в крови. Исследование уровня свободного и связанного билирубина в крови. Определение активности аспартатаминотрансферазы в крови. Определение активности аланинаминотрансферазы в крови)
Да/Нет
4.
Выполнен анализ крови на ВИЧ (определение антител классов M, G (IgM, IgG) к вирусу иммунодефицита человека ВИЧ-1 (Human immunodeficiency virus HIV 1) в крови, определение антител классов M, G (IgM, IgG) к вирусу иммунодефицита человека ВИЧ-2 (Human immunodeficiency virus HIV 2) в крови) если не выполнено при оказании при первичной помощи
Да/Нет
5.
Выполнено исследование уровня N-терминального фрагмента натрийуретического пропептида мозгового (NT-proBNP)
Да/Нет
6.
Выполнена компьютерная томография органов грудной полости с внутривенным болюсным контрастированием (в экспертном центре в случае, если не выполнена в амбулаторных условиях)
Да/Нет
7.
Выполнена регистрация электрокардиограммы
Да/Нет
8.
Выполнена эхокардиография
Да/Нет
9.
Выполнено исследование неспровоцированных дыхательных объемов и потоков (в экспертном центре в случае, если не выполнена в амбулаторных условиях)
Да/Нет
10.
Выполнена чрезвенозная катетеризация сердца пациентам с подозрением на наличие ЛАГ или ХТЭЛГ для подтверждения диагноза и определения тактики лечения при невозможности выполнения дано направление в экспертный центр для выполнения
Да/Нет
11.
Выполнена чрезвенозная катетеризация сердца в сочетании с селективной ангиопульмонографией (у больных с хронической тромбоэмболической легочной гипертензией) ) при невозможности выполнения дано направление в экспертный центр для выполнения
Да/Нет
12.
Проведена терапия блокаторами кальциевых каналов - производных дигидропиридина или #дилтиазема для лечения пациентов идиопатической, наследственной ЛАГ, ЛАГ при приеме лекарственных препаратов при наличии положительного вазореактивного теста
Да/Нет
13.
Проведена специфическая стартовая монотерапия у пациентов с ЛАГ-ВИЧ, портопульмональной ЛАГ, при синдроме Эйзенменгера (пациентам с впервые установленным диагнозом)
Да/Нет
14.
У пациентов ИЛАГ, НЛАГ, ЛАГ при приеме лекарственных препаратов, ЛАГ на фоне СтЗСТ, резидуальной ЛАГ после коррекции простых системно-легочных шунтов низкого риска без сердечно-легочной коморбидности проведена начальная монотерапия АЭР, ИФДЭ-5, риоцигуатом** или селексипагом**
15.
Проведена эскалация ЛАГспецифической терапии (на основании данных оценки риска смертности при отсутствии медицинских противопоказаний)
Да/Нет
16.
Проведена легочная тромбэндартерэктомия технически операбельным пациентам с ХТЭЛГ при отсутствии медицинских противопоказаний)
Да/Нет
17.
Назначена специфическая терапия пациентам с хронической тромбоэмболической легочной гипертензией в случае неоперабельности (при отсутствии медицинских противопоказаний)
Да/Нет
Список литературы
1. Sackett DL, Rosenberg WM, Gray JA, et al. Evidence based medicine: what it is and what it isn"t? BMJ. 1996; 312(7023): 71 - 72.
2. Федеральный закон от 21.11.2011 N 323-ФЗ (ред. от 03.04.2017) "Об основах охраны здоровья граждан в Российской Федерации".
3. Эпидемиологический словарь, 4-е издание. Под редакцией Джона М. Ласта для Международной эпидемиологической ассоциации. Москва, 2009, стр. 316.
4. Федеральное агентство по техническому регулированию и метрологии. Клиническая практика. Москва, 2005.
5. Федеральный закон от 12.04.2010 N 61-ФЗ (ред. от 03.07.2016) "Об обращении лекарственных средств".
6. ![]() N, Humbert M, Vachiery JL, et al. 2015 ESC/ERS Guidelines for the diagnosis and treatment of pulmonary hypertension: The Joint Task Force for the Diagnosis and Treatment of Pulmonary Hypertension of the European Society of Cardiology (ESC) and the European Respiratory Society (ERS): Endorsed by: Association for European Paediatric and Congenital Cardiology (AEPC), International Society for Heart and Lung Transplantation (ISHLT). Eur Heart J. 2016; 37(1): 67 - 119.
N, Humbert M, Vachiery JL, et al. 2015 ESC/ERS Guidelines for the diagnosis and treatment of pulmonary hypertension: The Joint Task Force for the Diagnosis and Treatment of Pulmonary Hypertension of the European Society of Cardiology (ESC) and the European Respiratory Society (ERS): Endorsed by: Association for European Paediatric and Congenital Cardiology (AEPC), International Society for Heart and Lung Transplantation (ISHLT). Eur Heart J. 2016; 37(1): 67 - 119.
7. Малая медицинская энциклопедия. - М.: Медицинская энциклопедия. 1991 - 96 гг. [Электронный ресурс]. http://dic.academic.ru/dic.nsf/enc_medicine/28878/Синдром.
8. Андреева Н.С., Реброва О.Ю., Зорин Н.А., др. Системы оценки достоверности научных доказательств и убедительности рекомендаций: сравнительная характеристика и перспективы унификации. Медицинские технологии. Оценка и выбор. 2012; 4: 10 - 24.
9. Hoeper MM, Apitz C,  E, et al. Targeted therapy of pulmonary arterial hypertension: Updated recommendations from the Cologne Consensus Conference 2018. Int J Cardiol. 2018; 272S: 37 - 45.
E, et al. Targeted therapy of pulmonary arterial hypertension: Updated recommendations from the Cologne Consensus Conference 2018. Int J Cardiol. 2018; 272S: 37 - 45.
10. ![]() N, Channick RN, Frantz RP, et al. Risk stratification and medical therapy of pulmonary arterial hypertension. Eur Respir J. 2019; 53(1): pii: 1801889.
N, Channick RN, Frantz RP, et al. Risk stratification and medical therapy of pulmonary arterial hypertension. Eur Respir J. 2019; 53(1): pii: 1801889.
11. Simonneau G, Montani D, Celermajer DS, et al. Haemodynamic definitions and updated clinical classification of pulmonary hypertension. Eur Respir J. 2019; 53: 1801913.
12. Humbert M, Kovacs G, Hoeper MM, et al. ESC/ERS Scientific Document Group. 2022 ESC/ERS Guidelines for the diagnosis and treatment of pulmonary hypertension Developed by the task force for the diagnosis and treatment of pulmonary hypertension of the European Society of Cardiology (ESC) and the European Respiratory Society (ERS). Endorsed by the International Society for Heart and Lung Transplantation (ISHLT) and the European Reference Network on rare respiratory diseases (ERN-LUNG). Eur Heart J. 2022; 43(38): 3618 - 3731.
13. Kovacs G, Berghold A, Scheidl S, et al. Pulmonary arterial pressure during rest and exercise in healthy subjects: a systematic review. Eur Respir J. 2009; 34(4): 888 - 894.
14. Maron BA, Brittain EL, Hess E, et al. Pulmonary vascular resistance and clinical outcomes in patients with pulmonary hypertension: a retrospective cohort study. Lancet Respir Med. 2020; 8: 873 - 884.
15. Авдеев С.Н., Барбараш О.Л., Баутин А.Е., др. Легочная гипертензия, в том числе хроническая тромбоэмболическая легочная гипертензия. Клинические рекомендации 2020. Российский кардиологический журнал. 2021; 26(12): 4683.
16. Чазова И.Е., Мартынюк Т.В., Валиева З.С., др. Евразийские клинические рекомендации по диагностике и лечению легочной гипертензии (2019). Евразийский Кардиологический Журнал. 2020; 1: 78 - 122.
17. Chazova IE, Martynyuk TV, Valieva ZS, et al. Clinical and Instrumental Characteristics of Newly Diagnosed Patients with Various Forms of Pulmonary Hypertension according to the Russian National Registry. BioMed Research International. 2020: 6836973. https://doi.org/10.1155/2020/6836973, PMID: 32626754
18. Frost A, Badesch D, Simon JR, et al. Diagnosis of pulmonary hypertension. Eur Respir J. 2019; 53: 1801904.
19. Pieske B, Tschope C, de Boer RA, et al. How to diagnose heart failure with preserved ejection fraction: the HFA-PEFF diagnostic algorithm: a consensus recommendation from the Heart Failure Association (HFA) of the European Society of Cardiology (ESC). Eur Heart J.2019; 40: 3297 - 3317.
20. Hoeper MM, Humbert M, Souza R, et al. A global view of pulmonary hypertension. Lancet Respir Med. 2016; 4: 306 - 322.
21. Leber L, Beaudet A, Muller A. Epidemiology of pulmonary arterial hypertension and chronic thromboembolic pulmonary hypertension: identification of the most accurate estimates from a systematic literature review. Pulm Circ. 2021; 11: 2045894020977300.
22. Rich S, Dantzker DR, Ayres SM, et al. Primary pulmonary hypertension. A national prospective study.Ann Intern Med. 1987; 107(2). 216 - 223.
23. Montani D, Girerd B, Jais X, et al. Screening for pulmonary arterial hypertension in adults carrying a BMPR2 mutation. Eur Respir J. 2020; 58: 2004229.
24. Humbert M, Sitbon O, Chaouat A, et al. Survival in patients with idiopathic, familial, and anorexigen-associated pulmonary arterial hypertension in the modern management era. Circulation. 2010; 122 (2): 156 - 163;
25. Badesch DB, Raskob GE, Elliott CG, et al. Pulmonary arterial hypertension: baseline characteristics from the REVEAL Registry. Chest. 2010; 137 (2): 376 - 387.
26. Hoeper MM, Huscher D, Ghofrani HA, et al. Elderly patients diagnosed with idiopathic pulmonary arterial hypertension: results from the COMPERA registry. Int J Cardiol. 2013; 168(2): 871 - 880.
27. Certain MC, Chaumais MC, Jais X, et al. Characteristics and long-term outcomes of pulmonary venoocclusive disease induced by mitomycin C. Chest. 2021; 159: 1197 - 1207.
28. Cornet L, Khouri C, Roustit M, et al. Pulmonary arterial hypertension associated with protein kinase inhibitors: a pharmacovigilance-pharmacodynamic study. Eur Respir J. 2019; 53: 1802472.
29. Weatherald J, Bondeelle L, Chaumais MC, et al. Pulmonary complications of BcrAbl tyrosine kinase inhibitors. Eur Respir J. 2020; 56: 2000279.
30. Chen SC, Dastamani A, Pintus D, et al. Diazoxide-induced pulmonary hypertension in hyperinsulinaemic hypoglycaemia: Recommendations from a multicentre study in the UK. Clin Endocrinol (Oxf). 2019; 91: 770 - 775.
31. Rosenkranz S, Lang IM, Blindt R, et al. Pulmonary hypertension associated with left heart disease: Updated Recommendations of the Cologne Consensus Conference 2018. Int J Cardiol. 2018; 272S: 53 - 62.
32. Global Burden of Disease Study Collaborators. Global, regional, and national incidence, prevalence, and years lived with disability for 301 acute and chronic diseases and injuries in 188 countries, 1990 - 2013: a systematic analysis for the Global Burden of Disease Study 2013. Lancet. 2015; 386: 743 - 800.
33. Mehra P, Mehta V, Sukhija R, et al. Pulmonary hypertension in left heart disease. Arch Med Sci. 2019; 15(1): 262 - 273.
34. Tichelbacker T, Dumitrescu D, Gerhardt F, et al. Pulmonary hypertension and valvular heart disease. Herz. 2019; 44: 491 - 501.
35. Hurdman J, Condliffe R, Elliot CA, et al. Pulmonary hypertension in COPD: results from the ASPIRE registry. Eur Respir J. 2013; 41: 1292 - 1301.
36. Nathan SD, Barbera JA, Gaine SP, et al. Pulmonary hypertension in chronic lung disease and hypoxia. Eur Respir J 2019; 53: 1801914.
37. Naeije R. Pulmonary hypertension at high altitude. Eur Respir J. 2019; 53(6): 1900985.
38. Delcroix M, Torbicki A, Gopalan D, et al. ERS statement on chronic thromboembolic pulmonary hypertension. Eur Respir J. 2021; 57(6): 2002828.
39. Kramm T, Wilkens H, Fuge J, et al. Incidence and characteristics of chronic thromboembolic pulmonary hypertension in Germany. Clinical research in cardiology: official journal of the German Cardiac Society. 2018; 1 - 6 () doi: 10.1007/s00392-018-1215-5.
40. Boucly A, Cottin V, Nunes H, et al. Management and long-term outcomes of sarcoidosis-associated pulmonary hypertension. Eur Respir J. 2017; 50: 1700465.
41. Humbert M, Guignabert C, Bonnet S, et al. Pathology and pathobiology of pulmonary hypertension: state of the art and research perspectives. Eur Respir J. 2019; 53(1). pii: 1801887.
42. Olschewski A, Berghausen EM, Eichstaedt CA, et al. Pathobiology, pathology and genetics of pulmonary hypertension: Update from the Cologne Consensus Conference 2018. Int J Cardiol. 2018; 272S: 4 - 10.
43. Simonneau G, Torbicki A,  P, Kim N. The pathophysiology of chronic thromboembolic pulmonary hypertension. Eur Respir Rev 2017; 26 (143): pii: 160112.
P, Kim N. The pathophysiology of chronic thromboembolic pulmonary hypertension. Eur Respir Rev 2017; 26 (143): pii: 160112.
44. Чазова И.Е., Мартынюк Т.В., Валиева З.С., др. Евразийские рекомендации по диагностике и лечению хронической тромбоэмболической легочной гипертензии (2020). Евразийский Кардиологический Журнал. 2021; 1: 6 - 43.
45. Бокерия Л.А., Горбачевский С.В., Шмальц А.А. Легочная артериальная гипертензия, ассоциированная с врожденными пороками сердца у взрослых (клиническая рекомендация). Грудная и сердечно-сосудистая хирургия. 2017; 59(2): 135 - 47.
46. Чазова И.Е., Валиева З.С., Наконечников С.Н., др. Особенности клиникофункционального и гемодинамического профиля, лекарственной терапии и оценка прогноза у пациентов с неоперабельной хронической тромбоэмболической и идиопатической легочной гипертензией по данным Российского регистра. Терапевтический архив. 2019; 91(9): 77 - 87.
47. Чазова И.Е., Авдеев С.Н., Царева Н.А., др. Клинические рекомендации по диагностике и лечению легочной гипертонии. Терапевтический архив. 2014; 9: 4 - 23.
48. Чазова И.Е., Горбачевский С.В., Мартынюк Т.В. и др. Евразийские рекомендации по диагностике и лечению легочной гипертензии, ассоциированной с врожденными пороками сердца у взрослых (2021). Евразийский кардиологический журнал. 2022; 2: 6 - 70.
49. Мартынюк Т.В. Легочная гипертензия: диагностика и лечение. Москва: ООО "Медицинское информационное агентство", 2018. 304 с.
50. Pulido T, Adzerikho I, Channick RN, et al. Macitentan and morbidity and mortality in pulmonary arterial hypertension. N Engl J Med. 2013; 369(9): 809 - 818.
51. Чазова И.Е., Архипова О.А., Мартынюк Т.В. Легочная артериальная гипертензия в России: анализ шестилетнего наблюдения по данным Национального регистра. Терапевтический архив. 2019; 91(1): 10 - 31.
52. Хроническая тромбоэмболическая легочная гипертензия: Руководство для врачей/Под ред. Т.В. Мартынюк, акад. РАН И.Е. Чазовой. - Москва: ООО "Медицинское информационное агентство", 2023. 416 с.
53. Алокова Ф.Х., Блинова Е.В., Сахнова Т.А., др. Изменения электрокардиограммы в 12 отведениях у больных с идиопатической легочной гипертензией. Медицинский алфавит. 2018; 36(4): 29 - 35.
54. Bonderman D, Wexberg P, Martischnig AM, et al. A noninvasive algorithm to exclude pre-capillary pulmonary hypertension. Eur Respir J. 2011; 37: 1096 - 1103.
55. Rich JD, Thenappan T, Freed B, et al. QTc prolongation is associated with impaired right ventricular function and predicts mortality in pulmonary hypertension. Int J Cardiol 2013; 167: 669 - 676.
56. Mercurio V, Peloquin G, Bourji KI, et al. Pulmonary arterial hypertension and atrial arrhythmias: incidence, risk factors, and clinical impact. Pulm Circ. 2018; 8(2): 2045894018769874.
57. Klok FA, Surie S, Kempf T, et al. A simple non-invasive diagnostic algorithm for ruling out chronic thromboembolic pulmonary hypertension in patients after acute pulmonary embolism. Thromb Res 2011; 128: 21 - 26.
58. Pellegrino R, Viegi G, Brusasco V, et al. Interpretative strategies for lung function tests. Eur Respir J. 2005; 26: 948 - 968.
59. Wright LM, Dwyer N, Celermajer D, et al. Follow-Up of Pulmonary Hypertension With Echocardiography. JACC Cardiovasc Imaging. 2016; 9(6): 733 - 746.
60. Rudski LG, Lai WW, Afilalo J, et al. Guidelines for the echocardiographic assessment of the right heart in adults: a report from the American Society of Echocardiography endorsed by the European Association of Echocardiography, a registered branch of the European Society of Cardiology, and the Canadian Society of Echocardiography. J Am Soc Echocardiogr. 2010; 23: 685 - 713.
61. Lang RM, Badano LP, Mor-Avi V, et al. Recommendations for cardiac chamber quantification by echocardiography in adults: an update from the American Society of Echocardiography and the European Association of Cardiovascular Imaging. EurHeart J Cardiovasc Imaging. 2015; 16: 233 - 270.
62. Белевская А.А., Дадачева З.Х., Саидова М.А., др. Возможности эхокардиографии в диагностике легочной гипертензии и оценке ремоделирования сердца. Лечебное дело. 2015; 1: 111 - 121.
63. Неклюдова Г.В., Науменко Ж.К. Эхокардиография при диагностике легочной гипертензии. Практическая пульмонология. 2015; 2: 48 - 56.
64. Казымлы А.В., Рыжков А.В., Симакова М.А., и др. Значение двухмерной эхокардиографии в оценке степени тяжести пациентов с легочной гипертензией Кардиология. 2016; 56(1): 25 - 30.
65. Balakrishnan B, Owens B, Hayes R, et al. A Systematic Review of Echocardiographic Parameters for the Screening of Pulmonary Hypertension: What Are the Odds? Cureus 14(12): e32185.
66. D"Alto M, Di Maio M, Romeo E, et al. Echocardiographic probability of pulmonary hypertension: a validation study. Eur Respir J. 2022; 60: 2102548.
67. Magnino C, Omede P, Avenatti E, et al. Inaccuracy of right atrial pressure estimates through inferior vena cava indices. Am J Cardiol 2017; 120(9): 1667 - 1673.
68. Rich JD, Shah SJ, Swamy RS, et al. Inaccuracy of Doppler echocardiographic estimates of pulmonary artery pressures in patients with pulmonary hypertension: implications for clinical practice. Chest. 2011; 139(5): 988 - 993.
69. Finkelhor RS, Lewis SA, Pillai D. Limitations and strengths of doppler/echo pulmonary artery systolic pressure-right heart catheterization correlations: a systematic literature review. Echocardiography. 2015; 32(1): 10 - 18.
70. Berger M, Haimowitz A, Van Tosh A, et al. Quantitative assessment of pulmonary hypertension in patients with tricuspid regurgitation using continuous wave Doppler ultrasound. J Am Coll Cardiol. 1985; 6(2): 359 - 365.
71. Greiner S, Jud A, Aurich M, et al. Reliability of noninvasive assessment of systolic pulmonary artery pressure by Doppler echocardiography compared to right heart catheterization: analysis in a large patient population. J Am Heart Assoc. 2014; 3(4): e001103.
72. Ni JR, Yan PJ, Liu SD, et al. Diagnostic accuracy of transthoracic echocardiography for pulmonary hypertension: a systematic review and meta-analysis. BMJ Open. 2019; 9(12): e033084.
73. Gall H, Yogeswaran A, Fuge J, et al. Validity of echocardiographic tricuspid regurgitation gradient to screen for new definition of pulmonary hypertension. E Clinical Medicine. 2021; 34: 100822.
74. Nagueh SF, Middleton KJ, Kopelen HA, et al. Doppler tissue imaging: a noninvasive technique for evaluation of left ventricular relaxation and estimation of filling pressures. J Am Coll Cardiol. 1997; 30(6): 1527 - 33.
75. Dimopoulos K, Condliffe R, Tulloh RMR, et al. Echocardiographic Screening for Pulmonary Hypertension in Congenital Heart Disease: JACC Review Topic of the Week. J Am Coll Cardiol. 2018; 72(22): 2778 - 2788.
76. Farmakis IT, Demerouti E, Karyofyllis P et al. Echocardiography in Pulmonary Arterial Hypertension: Is It Time to Reconsider Its Prognostic Utility? J Clin Med. 2021; 10(13): 2826.
77. Bajc M,  C.,
C.,  T. et al. EANM guideline for ventilation/perfusion single-photon emission computed tomography (SPECT) for diagnosis of pulmonary embolism and beyond. Eur J Nucl Med Mol Imaging. 2019; 46: 2429 - 2451.
T. et al. EANM guideline for ventilation/perfusion single-photon emission computed tomography (SPECT) for diagnosis of pulmonary embolism and beyond. Eur J Nucl Med Mol Imaging. 2019; 46: 2429 - 2451.
78. Tunariu N, Gibbs SJR, Win Z, et al. Ventilation-perfusion scintigraphy is more sensitive than multidetector CTPA in detecting chronic thromboembolic pulmonary disease as a treatable cause of pulmonary hypertension. J Nucl Med 2007; 48: 680 - 684.
79. Архипова О.А., Мартынюк Т.В., Самойленко Л.Е., др. Перфузионная сцинтиграфия легких у больных с легочной гипертенззией различной этиологии. Евразийский кардиологический журнал. 2015; 4: 21 - 25.
80. Johns CS, Swift AJ, Rajaram S, et al. Lung perfusion: MRI vs. SPECT for screening in suspected chronic thromboembolic pulmonary hypertension. J Magn Reson Imaging. 2017; 46: 1693 - 1697.
81. Masy M, Giordano J, Petyt, G, et al. Dual-energy CT (DECT) lung perfusion in pulmonary hypertension: concordance rate with V/Q scintigraphy in diagnosing chronic thromboembolic pulmonary hypertension (CTEPH). Eur Radiol. 2018; 28: 5100 - 5110.
82. Dissaux, B, Le Floch, PY, Robin, P, et al. Pulmonary perfusion by iodine subtraction maps CT angiography in acute pulmonary embolism: comparison with pulmonary perfusion SPECT (PASEP trial). Eur Radiol 2020; 30: 4857 - 4864.
83. Czerner CP, Schoenfeld C, Cebotari S, et al. Perioperative CTEPH patient monitoring with 2D phase-contrast MRI reflects clinical, cardiac and pulmonary perfusion changes after pulmonary endarterectomy. PLOS ONE. 2020; 15(9): e023817б.
84. Remy-Jardin M, Ryerson CJ, Schiebler ML, et al. Imaging of pulmonary hypertension in adults: a position paper from the Fleischner Society. Eur Respir J. 2021; 57: 2004455.
85. Swift AJ, Dwivedi K, Johns C, et al. Diagnostic accuracy of CT pulmonary angiography in suspected pulmonary hypertension. Eur Radiol. 2020; 30: 4918 - 4929.
86. Dong C, Zhou M, Liu D, et al. Diagnostic accuracy of computed tomography for chronic thromboembolic pulmonary hypertension: a systematic review and meta-analysis. PLoS One. 2015; 10: e0126985.
87. Rajaram S, Swift AJ, Capener D, et al. Diagnostic accuracy of contrast-enhanced MR angiography and unenhanced proton MR imaging compared with CT pulmonary angiography in chronic thromboembolic pulmonary hypertension. Eur Radiol. 2012; 22: 310 - 317.
88. Ende-Verhaar YM, Meijboom LJ, Kroft LJM, et al. Usefulness of standard computed tomography pulmonary angiography performed for acute pulmonary embolism for identification of chronic thromboembolic pulmonary hypertension: results of the InShape III study. J Heart Lung Transplant. 2019; 38: 731 - 738.
89. Guerin L, Couturaud F, Parent F, et al. Prevalence of chronic thromboembolic pulmonary hypertension after acute pulmonary embolism. Prevalence of CTEPH after pulmonary embolism. Thromb Haemost. 2014; 112: 598 - 605.
90. Tamura M, Yamada Y, Kawakami T, et al. Diagnostic accuracy of lung subtraction iodine mapping CT for the evaluation of pulmonary perfusion in patients with chronic thromboembolic pulmonary hypertension: correlation with perfusion SPECT/CT. Int J Cardiol. 2017; 243: 538 - 543.
91. Masy M, Giordano J, Petyt G, Hossein-Foucher C, et al. Dual-energy CT (DECT) lung perfusion in pulmonary hypertension: concordance rate with V/Q scintigraphy in diagnosing chronic thromboembolic pulmonary hypertension (CTEPH). Eur Radiol. 2018; 28: 5100 - 5110.
92. Веселова Т.Н., Демченкова А.Ю., Ен М.Ю., др. Оценка перфузии легких у больных хронической тромбоэмболической легочной гипертензией методами компьютерной томографии и сцинтиграфии. REJR. 2022; 12(2): 94 - 103.
93. Montani D, Girerd B, Jais X, et al. Clinical phenotypes and outcomes of heritable and sporadic pulmonary veno-occlusive disease: a population-based study. Lancet Respir Med. 2017; 5: 125 - 134.
94. Schiebler ML, Bhalla S, Runo J, et al. Magnetic resonance and computed tomography imaging of the structural and functional changes of pulmonary arterial hypertension. J Thorac Imaging. 2013; 28(3): 178 - 193.
95. de Siqueira MEM, Pozo E, Fernandes VR, et al. Characterization and clinical significance of right ventricular mechanics in pulmonary hypertension evaluated with cardiovascular magnetic resonance feature tracking. J Cardiovasc Magn Reson. 2016; 18(1): 39.
96. Amzulescu MS, De Craene M, Langet H, et al. Myocardial strain imaging: review of general principles, validation, and sources of discrepancies. Eur Heart J Cardiovasc Imaging. 2019; 20(6): 605 - 619
97. Ray JC, Burger C, Mergo P, et al. Pulmonary arterial stiffness assessed by cardiovascular magnetic resonance imaging is a predictor of mild pulmonary arterial hypertension. Int J Cardiovasc Imaging. 2019; 35(10): 1881 - 1892.
98. Ohno Y, Yoshikawa T, Kishida Y, et al. Unenhanced and contrast-enhanced MR angiography and perfusion imaging for suspected pulmonary thromboembolism. Am J Roentgenol. 2017; 208 (3): 517 - 530
99. Swift AJ, Rajaram S, Condliffe R, et al. Diagnostic accuracy of cardiovascular magnetic resonance imaging of right ventricular morphology and function in the assessment of suspected pulmonary hypertension results from the ASPIRE registry. J Cardiovasc Magn Reson 2012; 14: 40 - 50.
100. Swift AJ, Rajaram S, Hurdman J. et al. Noninvasive estimation of PA pressure, flow, and resistance with CMR imaging: derivation and prospective validation study from the ASPIRE registry. JACC Cardiovasc Imaging 2013; 6: 1036 - 1047.
101. Naeije R. Hepatopulmonary syndrome and portopulmonary hypertension. SwissMed Wkly. 2003; 133: 163 - 169.
102. Rosenkranz S, Howard LS, Gomberg-Maitland M, Hoeper MM. Systemic consequences of pulmonary hypertension and right-sided heart failure. Circulation. 2020; 141: 678 - 693.
103. Шмальц А.А. Динамика дистанции шестиминутной ходьбы как показатель эффективности специфических легочных вазодилататоров. Рациональная Фармакотерапия в Кардиологии. 2022; 18 (3): 342 - 349.
104. Savarese G, Paolillo S, Costanzo P, et al. Do changes of 6-minute walk distance predict clinical events in patients with pulmonary arterial hypertension? A meta-analysis of 22 randomized trials. J Am Coll Cardiol. 2012; 60 (13): 1192 - 1201.
105. Таран И.Н., Валиева З.С., Мартынюк Т.В., др. Вклад спировелоэргометрии в диагностический алгоритм обследования больных с легочной артериальной гипертензией. Медицинский алфавит. Больница (кардиология). 2016; 3: 19 - 23.
106. Казымлы А.В., Березина А.В., Рыжков А.В., др. Кардиопульмональное тестирование как метод оценки степени тяжести пациентов с прекапиллярной легочной гипертензией. Кардиология. 2014; 54 (12): 22 - 28.
107. Dumitrescu D, Nagel C, Kovacs G, et al. Cardiopulmonary exercise testing for detecting pulmonary arterial hypertension in systemic sclerosis. Heart 2017; 103: 774 - 782.
108. Boerrigter BG, Bogaard HJ, Trip P, et al. Ventilatory and cardiocirculatory exercise profiles in COPD: the role of pulmonary hypertension. Chest. 2012; 142: 1166 - 1174.
109. Hoeper MM, Lee SH, Voswinckel R, et al. Complications of right heart catheterization procedures in patients with pulmonary hypertension in experienced centers. J Am Coll Cardiol. 2006; 48: 2546 - 2552.
110. D'Alto M, Dimopoulos K, Coghlan JG, et al. Right heart catheterization for the diagnosis of pulmonary hypertension: controversies and practical issues. Heart Fail Clin 2018; 14: 467 - 477.
111. Kovacs G, Avian A, Olschewski A, Olschewski H. Zero reference level for right heart catheterisation. Eur Respir J. 2013; 42: 1586 - 1594.
112. Куропий Т.С., Данилов Н.М., Матчин Ю.Г. Сосудистые доступы к правым отделам сердца и легочным артериям: современное состояние вопроса. Кардиологический вестник. 2022; 17 (3): 23 - 28.
113. Шмальц А.А., Мартынюк Т.В., Наконечников С.Н. Расчет гемодинамики методом Фика при легочной гипертензии, ассоциированной с врожденными пороками сердца. Евразийский кардиологический журнал. 2022; (2): 96 - 102.
114. Opotowsky AR, Hess E, Maron BA, et al. Thermodilution vs estimated Fick cardiac output measurement in clinical practice: an analysis of mortality from the Veterans Affairs Clinical Assessment, Reporting, and Tracking (VA CART) Program and Vanderbilt University. JAMA Cardiol. 2017; 2: 1090 - 1099.
115. Viray MC, Bonno EL, Gabrielle ND, et al. Role of pulmonary artery wedge pressure saturation during right heart catheterization: a prospective study. Circ Heart Fail. 2020; 13: e007981.
116. Vachiery JL, Tedford RJ, Rosenkranz S, et al. Pulmonary hypertension due to left heart disease. Eur Respir J. 2019; 53: 1801897.
117. Kubiak GM, Ciarka A, Biniecka M, et al.. Right heart catheterization - background, physiological basics, and clinical implications. J Clin Med 2019; 8: 1331.
118. Kaemmerer H, Apitz C, Brockmeier K, et al. Pulmonary hypertension in adults with congenital heart disease: Updated recommendations from the Cologne Consensus Conference 2018. Int J Cardiol. 2018; 272S: 79 - 88.
119. Stout KK, Daniels CJ, Aboulhosn JA, et al. 2018 AHA/ACC Guideline for the Management of Adults With Congenital Heart Disease: A Report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines. Circulation. 2019; 139 (14): e698 - e800.
120. Sitbon O, Humbert M, Jais X, et al. Long-term response to calcium channel blockers in idiopathic pulmonary arterial hypertension. Circulation. 2005; 111: 3105 - 3111.
121. Hoeper MM, Olschewski H, Ghofrani HA, et al. A comparison of the acute hemodynamic effects of inhaled nitric oxide and aerosolized iloprost in primary pulmonary hypertension. German PPH study group. J Am Coll Cardiol. 2000; 35: 176 - 182.
122. Шмальц А.А., Горбачевский С.В., Мартынюк Т.В., Наконечников С.Н. Тест на вазореактивность при легочной гипертензии, ассоциированной с врожденными пороками сердца. Евразийский кардиологический журнал. 2022; 3: 58 - 64,
123. Wilkens H, Konstantinides S, Lang IM, et al. Chronic thromboembolic pulmonary hypertension (CTEPH): Updated recommendations from the Cologne Consensus Conference 2018. Int. J. Cardiol. 2018; 272: 69 - 78.
124. Юрпольская Л.А., Шмальц А.А. Рентгенография, рентгеновская компьютерная и магнитно-резонансная томография при легочной гипертензии, ассоциированной с врожденными пороками сердца. Детские болезни сердца и сосудов. 2021; 18 (2): 83 - 93.
125. Легочная гипертензия. Под редакцией С.Н. Авдеева. Москва. ГЭОТАРМедиа. 2019, 608 стр.
126. Jilwan FN, Escourrou P, Garcia G, et al. High occurrence of hypoxemic sleep respiratory disorders in precapillary pulmonary hypertension and mechanisms. Chest. 2013; 143: 47 - 55.
127. Mancuso L, Scordato F, Pieri M, et al. Management of portopulmonary hypertension: new perspectives. World J Gastroenterol. 2013; 19: 8252 - 8257.
128. Sitbon O, Lascoux-Combe C, Delfraissy JF, et al. Prevalence of HIV-related pulmonary arterial hypertension in the current antiretroviral therapy era. Am J Respir Crit Care Med. 2008; 177: 108 - 113.
129. Волков А.В., Мартынюк Т.В. Легочная артериальная гипертензия при системных заболеваниях соединительной ткани: современное состояние проблемы. Научно-практическая ревматология. 2018; 56 (4): 474 - 486.
130. Weatherald J, Montani D, Jevnikar M, et al. Screening for pulmonary arterial hypertension in systemic sclerosis. Eur Respir Rev. 2019; 28: 190023.
131. Morrisroe K, Huq M, Stevens W, et al. Risk factors for development of pulmonary arterial hypertension in Australian systemic sclerosis patients: results from a large multicenter cohort study. BMC Pulm Med. 2016; 16: 134.
132. Coghlan JG, Denton CP, Grunig E, et al. Evidence-based detection of pulmonary arterial hypertension in systemic sclerosis: the DETECT study. Ann Rheum Dis. 2014; 73: 1340 - 1349
133. Hachulla E, Gressin V, Guillevin L, et al. Early detection of pulmonary arterial hypertension in systemic sclerosis: a French nationwide prospective multicenter study. Arthritis Rheum. 2005; 52: 3792 - 3800.
134. Humbert M, Yaici A, de Groote P, et al. Screening for pulmonary arterial hypertension in patients with systemic sclerosis: clinical characteristics at diagnosis and long-term survival. Arthritis Rheum. 2011; 63: 3522 - 3530.
135. Morrell NW, Aldred MA, Chung WK, et al. Genetics and genomics of pulmonary arterial hypertension. Eur Respir J. 2019; 53: 1801899.
136. Kiely DG, Lawrie A, Humbert M. Screening strategies for pulmonary arterial hypertension. Eur Heart J Suppl. 2019; 21: K9 - K20.
137. Boon G, Ende-Verhaar YM, Bavalia R, et al. Non-invasive early exclusion of chronic thromboembolic pulmonary hypertension after acute pulmonary embolism: the InShape II study. Thorax 2021; 76: 1002 - 1009.
138. Kylhammar D, Kjellstrom B, Hjalmarsson C, et al. A comprehensive risk stratification at early follow-up determines prognosis in pulmonary arterial hypertension. Eur Heart J. 2018; 39: 4175 - 4181.
139. Hoeper MM, Kramer T, Pan Z, et al. Mortality in pulmonary arterial hypertension: prediction by the 2015 European pulmonary hypertension guidelines risk stratification model. Eur Respir J. 2017; 50: 1700740.
140. Boucly A, Weatherald J, Savale L, et al. Risk assessment, prognosis and guideline implementation in pulmonary arterial hypertension. Eur Respir J. 2017; 50: 1700889.
141. Benza RL, Kanwar MK, Raina A, et al. Development and validation of an abridged version of the REVEAL 2.0 risk score calculator, REVEAL Lite 2, for use in patients with pulmonary arterial hypertension. Chest. 2021; 159: 337 - 346.
142. Zelniker TA, Huscher D, Vonk-Noordegraaf A, et al. The 6MWT as a prognostic tool in pulmonary arterial hypertension: results from the COMPERA registry. Clin Res Cardiol. 2018; 107 (6): 460 - 70.
143. Provencher S, Chemla D, Herve P, et al. Heart rate responses during the 6-minute walk test in pulmonary arterial hypertension. Eur Respir J. 2006; 27: 114 - 120
144. Khirfan G, Naal T, Abuhalimeh B, et al. Hypoxemia in patients with idiopathic or heritable pulmonary arterial hypertension. PLoS One. 2018; 13: e0191869.
145. Sitbon O, Chin KM, Channick RN, et al. Risk assessment in pulmonary arterial hypertension: insights from the GRIPHON study. J Heart Lung Transpl. 2020; 39: 300 - 309.
146. Nickel N, Golpon H, Greer M, et. al. The prognostic impact of follow-up assessments in patients with idiopathic pulmonary arterial hypertension. Eur Respir J. 2012; 39: 589 - 596.
147. Farber HW, Miller DP, McGoon MD, et al. Predicting outcomes in pulmonary arterial hypertension based on the 6-minute walk distance. J Heart Lung Transplant. 2015; 34 (3): 362 - 368.
148. Groepenhoff H, Vonk-Noordegraaf A, van de Veerdonk MC, et al. Prognostic relevance of changes in exercise test variables in pulmonary arterial hypertension. PLoS One. 2013; 8 (9): e72013.
149. Leuchte HH, El Nounou M, Tuerpe JC, et al. N-terminal pro-brain natriuretic peptide and renal insufficiency as predictors of mortality in pulmonary hypertension. Chest. 2007; 131 (2): 402 - 409.
150. Morris N.R., Kermeen F.D., Holland A.E. Exercise-based rehabilitation programs for pulmonary hypertension. Cochrane Database of Systematic Reviews. 2017; 1 (1): CD011285. doi: 10.1002/14651858.cd011285.pub2.
151. Chia KSW., Wong PKK., Faux SG. et al. The benefit of exercise training in pulmonary hypertension: a clinical review. Intern Med J 2017; 47 (4): 361 - 369.
152. Halvorsen S, Mehilli J, Cassese S, et al. 2022 ESC Guidelines on cardiovascular assessment and management of patients undergoing non-cardiac surgery. Eur Heart J. 2022; 43 (39): 3826 - 3924.
153. Meyer S, McLaughlin VV, Seyfarth HJ, et al. Outcomes of noncardiac, nonobstetric surgery in patients with PAH: an international prospective survey. Eur Respir J. 2013; 41: 1302 - 1307.
154. Thangamathesvaran, L., Armenia, S. J., Merchant, A. M. The effect of pulmonary hypertension on inpatient outcomes of laparoscopic procedures. Updates in Surgery. 2018 doi: 10.1007/s13304-018-0556-y.
155. Osterberg L, Blaschke T. Adherence to medication. N Engl J Med 2005; 353: 487 - 497.
156. Чазова И.Е, Мартынюк Т.В, Валиева З.С, др. Оценка бремени хронической тромбоэмболической легочной гипертензии в Российской Федерации. Терапевтический архив. 2018; 9: 101 - 109.
157. Schneider SR, Mayer LC, Lichtblau M, et al. Effect of a day-trip to altitude (2500 m) on exercise performance in pulmonary hypertension: randomized crossover trial. ERJ Open Res 2021; 7: 00314 - 02021.
158. Groth A, Saxer S, Bader PR, et al. Acute hemodynamic changes by breathing hypoxic and hyperoxic gas mixtures in pulmonary arterial and chronic thromboembolic pulmonary hypertension. Int J Cardiol. 2018; 270: 262 - 267
159.  , E, Benjamin, N,
, E, Benjamin, N,  , U, et al. General measures and supportive therapy for pulmonary arterial hypertension: Updated recommendations from the Cologne Consensus Conference 2018. Int J of Cardiology. 2018. doi: 10.1016/j.ijcard.2018.08.085.
, U, et al. General measures and supportive therapy for pulmonary arterial hypertension: Updated recommendations from the Cologne Consensus Conference 2018. Int J of Cardiology. 2018. doi: 10.1016/j.ijcard.2018.08.085.
160. Грацианская С.Е., Мартынюк Т.В., Наконечников С.Н., Чазова И.Е. Проблемные аспекты применения оральных антикоагулянтов у пациентов с легочной артериальной гипертензией различного генеза. Евразийский Кардиологический Журнал. 2017; 4: 122 - 132.
161. Гончарова Н.С., Симакова М.А., Моисеева О.М. Антитромботическая терапия у пациентов с легочной артериальной гипертензией. Артериальная гипертензия. 2019; 25 (1): 25 - 33.
162. Wang P, Hu L, Yin Y, et al. Can anticoagulants improve the survival rate for patients with idiopathic pulmonary arterial hypertension? A systematic review and meta-analysis. Thromb Res. 2020; 196: 251 - 256.
163. Stickel S, Gin-Sing W, Wagenaar M, Gibbs JSR. The practical management of fluid retention in adults with right heart failure due to pulmonary arterial hypertension. Eur Heart J Suppl. 2019; 21: K46 - K53.
164. Condliffe R, Kiely DG. Critical care management of pulmonary hypertension. BJA Education. 2017; 17 (7): 228 - 234.
165. Rhodes CJ, Wharton J, Howard L, et al. Iron deficiency in pulmonary arterial hypertension: a potential therapeutic target. Eur Respir J. 2011; 38 (6): 1453 - 1460.
166. Olsson KM, Fuge J, Brod T, et al. Oral iron supplementation with ferric maltol in patients with pulmonary hypertension. Eur Respir J. 2020; 56: 2000616.
167. Howard LSGE, He J, Watson GMJ, et al. Supplementation with iron in pulmonary arterial hypertension. Two randomized crossover trials. Ann Am Thorac Soc 2021; 18: 981 - 988.
168. Olsson KM, Nickel NP, Tongers J, Hoeper MM. Atrial flutter and fibrillation in patients with pulmonary hypertension. Int J Cardiol. 2013; 167: 2300 - 2305.
169. Clozel M, Maresta A, Humbert M. Endothelin receptor antagonists. Handb Exp Pharmacol. 2013; 218: 199 - 227.
170. ![]() N, Olschewski H, Oudiz RJ, et al. Ambrisentan for the treatment of pulmonary arterial hypertension: results of the ambrisentan in pulmonary arterial hypertension, randomized, double-blind, placebo-controlled, multicenter, efficacy (ARIES) study 1 and 2. Circulation. 2008; 117: 3010 - 3019.
N, Olschewski H, Oudiz RJ, et al. Ambrisentan for the treatment of pulmonary arterial hypertension: results of the ambrisentan in pulmonary arterial hypertension, randomized, double-blind, placebo-controlled, multicenter, efficacy (ARIES) study 1 and 2. Circulation. 2008; 117: 3010 - 3019.
171. Rubin LJ, Badesch DB, Barst RJ, et al. Bosentan therapy for pulmonary arterial hypertension. N Engl J Med. 2002; 346: 896 - 903.
172. Humbert M, Segal ES, Kiely DG, et al. Results of European post-marketing surveillance of bosentan in pulmonary hypertension. Eur Respir J. 2007; 30: 338 - 344
173. ![]() N, Ghofrani HA, Torbicki A, et al. Sildenafil citrate therapy for pulmonary arterial hypertension. N Engl J Med. 2005; 353: 2148 - 2157.
N, Ghofrani HA, Torbicki A, et al. Sildenafil citrate therapy for pulmonary arterial hypertension. N Engl J Med. 2005; 353: 2148 - 2157.
174. Шмальц А.А., Горбачевский С.В. Риоцигуат и силденафил в лечении легочной гипертензии: сходства и различия. Пульмонология. 2016; 26 (1): 85 - 91.
175. Garraffo R, Lavrut T, Ferrando S, et al. Effect of tipranavir/ritonavir combination on the pharmacokinetics of tadalafil in healthy volunteers. J Clin Pharmacol. 2011; 51: 1071 - 1078.
176. Schermuly RT, Janssen W, Weissmann N, et al. Riociguat for the treatment of pulmonary hypertension. Expert Opin Investig Drugs. 2011; 20: 567 - 576.
177. Ghofrani H-A, ![]() N, Grimminger F, et al. Riociguat for the treatment of pulmonary arterial hypertension. N Engl J Med. 2013; 369: 330 - 340.
N, Grimminger F, et al. Riociguat for the treatment of pulmonary arterial hypertension. N Engl J Med. 2013; 369: 330 - 340.
178. Ghofrani H-A, Grimminger F,  E, et al. Predictors of long-term outcomes in patients treated with riociguat for pulmonary arterial hypertension: data from the PATENT-2 openlabel, randomized, long-term extension trial. Lancet Respir Med. 2016; 4: 361 - 371.
E, et al. Predictors of long-term outcomes in patients treated with riociguat for pulmonary arterial hypertension: data from the PATENT-2 openlabel, randomized, long-term extension trial. Lancet Respir Med. 2016; 4: 361 - 371.
179. ![]() N, Manes A, Branzi A. Prostanoids for pulmonary arterial hypertension. Am J Respir Med. 2003; 2: 123 - 137.
N, Manes A, Branzi A. Prostanoids for pulmonary arterial hypertension. Am J Respir Med. 2003; 2: 123 - 137.
180. Olschewski H. Inhaled iloprost for the treatment of pulmonary hypertension. Eur Respir Rev. 2009; 18 (111): 29 - 34.
181. Opitz CF, Wensel R, Winkler J, et al. Clinical efficacy and survival with first-line inhaled iloprost therapy in patients with idiopathic pulmonary arterial hypertension. Eur Heart J. 2005; 26: 1895 - 1902.
182. Мартынюк Т.В. Оценка приверженности пациентов с легочной гипертензией лечению ингаляционным илопростом (Вентавис): итоги проспективного многоцентрового неинтервенционного исследования IVENT. Системные гипертензии. 2019; 16 (2): 12 - 27.
183. Sitbon O, Channick R, Chin KM, et al. Selexipag for the treatment of pulmonary arterial hypertension. N Engl J Med. 2015; 373: 2522 - 2533.
184. Boucly A, Savale, L, ![]() , X, et al. Association between Initial Treatment Strategy and Long-Term Survival in Pulmonary Arterial Hypertension. Am J of Respir and Crit Care Med. 2021; 204 (7), 842 - 854.
, X, et al. Association between Initial Treatment Strategy and Long-Term Survival in Pulmonary Arterial Hypertension. Am J of Respir and Crit Care Med. 2021; 204 (7), 842 - 854.
185. Kim, N. H., Fisher, M., Poch, D., et al. Long-term outcomes in pulmonary arterial hypertension by functional class: a meta-analysis of randomized controlled trials and observational registries. Pulm Circulation. 2020; 10 (4): 2045894020935291.
186. Hung CC, Cheng CC, Huang WC, et al. Management of Pulmonary Arterial Hypertension Patients with World Health Organization Functional Class II. Acta Cardiol Sin. 2020; 36 (6): 583 - 587.
187. Шмальц А.А., Горбачевский С.В. Возможности и ограничения для начальной комбинированной специфической терапии легочной артериальной гипертензии в Российской Федерации. Терапевтический архив. 2020; 92 (12): 80 - 85.
188. Lang I M, Palazzini, M. The burden of comorbidities in pulmonary arterial hypertension. Eur Heart J Suppl. 2019; 21 (Suppl K): K21 - K28.
189. McLaughlin VV, Vachiery, JL, Oudiz, RJ, et al. (AMBITION Study Group). Patients with pulmonary arterial hypertension with and without cardiovascular risk factors: Results from the AMBITION trial. J of Heart and Lung transplantation: the official publication of the International Society for Heart Transplantation. 2019; 38 (12): 1286 - 1295.
190. Hoeper MM, McLaughlin VV, Barbera JA, et al. Initial combination therapy with ambrisentan and tadalafil and mortality in patients with pulmonary arterial hypertension: a secondary analysis of the results from the randomized, controlled AMBITION study. Lancet Respir Med. 2016; 4: 894 - 901.
191. ![]() N, Beghetti M, Gatzoulis MA, et al. Bosentan therapy in patients with Eisenmenger syndrome: a multicenter, double-blind, randomized, placebo-controlled study. Circulation 2006; 114: 48 - 54.
N, Beghetti M, Gatzoulis MA, et al. Bosentan therapy in patients with Eisenmenger syndrome: a multicenter, double-blind, randomized, placebo-controlled study. Circulation 2006; 114: 48 - 54.
192. Чазова И.Е., Мартынюк Т.В. от имени авторов. Резолюция экспертного совета по проблеме легочной артериальной гипертензии "Меняя парадигму лечения пациентов с ЛАГ". Терапевтический архив. 2019; 91 (3): 114 - 116.
193. Gaine S, Sitbon O, Channick RN, et al. Relationship Between Time From Diagnosis and Morbidity/Mortality in Pulmonary Arterial Hypertension: Results From the Phase III GRIPHON Study. Chest. 2021; 160 (1): 277 - 286.
194. Sitbon O, Chin KM, Channick RN, et al. Risk assessment in pulmonary arterial hypertension: Insights from the GRIPHON study. J of Heart and lung Transplantation: the official publication of the International Society for Heart Transplantation 2020; 39 (4): 300 - 309.
195. Hoeper MM, Leuchte H, Halank M, et al. Combining inhaled iloprost with bosentan in patients with idiopathic pulmonary arterial hypertension. Eur Respir J 2006; 28: 691 - 694.
196. McLaughlin VV, Oudiz RJ, Frost A, et al. Randomized study of adding inhaled iloprost to existing bosentan in pulmonary arterial hypertension. Am J Respir Crit Care Med 2006; 174: 1257 - 1263.
197. Badesch DB, Feldman J, Keogh A, et al. ARIES-3: ambrisentan therapy in a perse population of patients with pulmonary hypertension. Cardiovasc Ther 2012; 30: 93 - 99.
198. Thakrar MV, Weatherald JC, Varughese RA, et al. Initial Combination Therapy With Riociguat and Ambrisentan in Pulmonary Arterial Hypertension: A Prospective Open-label Study. J Heart Lung Transplant. 2018; 37 (4S): S53 - S54.
199. Satoshi A, Yoshihiro D, Kaori I, et al. Effects of Dual Initial Combination Therapy With Macitentan Plus Riociguat or Macitentan Plus Selexipag on Hemodynamics in Patients With Pulmonary Arterial Hypertension (SETOUCHI-PH Study) - Protocol of a Multicenter Randomized Control Trial. Circ Rep. 2021; 3 (2): 105 - 109.
200. McLaughlin V, Channick RN, Ghofrani HA, et al. Bosentan added to sildenafil therapy in patients with pulmonary arterial hypertension. Eur Respir J. 2015; 46 (2): 405 - 13.
201. Hoeper, MM, Al-Hiti, H, Benza, RL, et al. Switching to riociguat versus maintenance therapy with phosphodiesterase - 5 inhibitors in patients with pulmonary arterial hypertension (REPLACE): a multicentre, open-label, randomised controlled trial. The Lancet. Respiratory medicine. 2021; 9 (6) 573 - 584.
202. Hoeper MM, Simonneau G, Corris PA, et al. RESPITE: switching to riociguat in pulmonary arterial hypertension patients with inadequate response to phosphodiesterase-5 inhibitors. Eur Respir J. 2017; 50 (3): 1602425.
203. Taran IN, Belevskaya AA, Saidova MA, et al. Initial Riociguat Monotherapy and Transition from Sildenafil to Riociguat in Patients with Idiopathic Pulmonary Arterial Hypertension: Influence on Right Heart Remodeling and Right Ventricular-Pulmonary Arterial Coupling. Lung. 2018; 196 (6): 745 - 753.
204. Мартынюк Т.В., Шмальц А.А., Горбачевский С.В., Чазова И.Е. Оптимизация специфической терапии легочной гипертензии: возможности риоцигуата. Терапевтический архив. 2021; 93 (9): 1117 - 1124.
205. Li J, Yang ZY, Wang S, et al. Efficacy and safety of switching from bosentan or ambrisentan to macitentan in pulmonary arterial hypertension: A systematic review and metaanalysis.Front Cardiovasc Med. 2022; 9: 977110.
206. Safdar Z, Thakur A, Frost A. Tolerability of switch to macitentan from bosentan in pulmonary arterial hypertension. South Med J. (2017) 110: 223 - 8.
207. Sandoval J, Gomez-Arroyo J, Gaspar J, Pulido-Zamudio T. Interventional and surgical therapeutic strategies for pulmonary arterial hypertension: Beyond palliative treatments. J Cardiol. 2015; 66(4): 304 - 14.
208. Gorbachevsky SV, Shmalts AA, Dadabaev GM, et al. Outcomes of Atrioseptostomy with Stenting in Patients with Pulmonary Arterial Hypertension from a Large Single-Institution Cohort. Diagnostics (Basel). 2020; 10(9): 725.
209. Горбачевский С.В., Пурсанов М.Г., Шмальц А.А., др. Результаты атриосептостомии со стентированием у больных с идиопатической и схожими формами легочной артериальной гипертензии. Грудная и сердечно-сосудистая хирургия. 2019; 61(2): 100 - 113.
210. Шмальц А.А., Нишонов Н.А. Атриосептостомия у больных с легочной гипертензией. Грудная и сердечно-сосудистая хирургия. 2015; 57(5): 18 - 25.
211. Khan MS, Memon MM, Amin E, et al. Use of balloon atrial septostomy in patients with advanced pulmonary arterial hypertension: a systematic review and meta-analysis. Chest. 2019; 156: 53 - 63.
212. Bartolome SD., Torres F. Severe pulmonary arterial hypertension: stratification of medical therapies, mechanical support, and lung transplantation. Heart Fail Rev. 2016; 21(3): 347 - 356.
213. Hoeper MM, Benza RL, Corris P, et al. Intensive care, right ventricular support and lung transplantation in patients with pulmonary hypertension. Eur Respir J. 2019; 53: 1801906.
214. Jentzer JC, Mathier, MA. Pulmonary Hypertension in the Intensive Care Unit. J Intensive Care Med. 2016; 31(6): 369 - 385.
215. Горбачевский С.В., Шмальц А.А., Плотникова Л.Р. Легочная гипертензия у детей с врожденными пороками сердца. М.: ООО "Кедр"; 2018.
216. Барышникова И.Ю., Шмальц А.А. Диагностика легочной гипертензии, ассоциированной с врожденными пороками сердца. Часть 2. Эхокардиография. Российский вестник перинатологии и педиатрии. 2021; 66: (6): 23 - 32.
217. Baumgartner H, De Backer J, Babu-Narayan SV, et al. 2020 ESC Guidelines for the management of adult congenital heart disease. Eur Heart J. 2021; 42(6): 563 - 645.
218. Шмальц А.А., Белкина М.В., Горбачевский С.В. Специфические легочные вазодилататоры после операции Фонтена. Детские болезни сердца и сосудов. 2017; 14(1): 16 - 24.
219. Arvind B, Relan J, Kothari SS. "Treat and repair" strategy for shunt lesions: a critical review. Pulm Circ 2020; 10: 2045894020917885.
220. ![]() N, Beghetti M, Gatzoulis MA, et al. Bosentan therapy in patients with Eisenmenger syndrome: a multicenter, double-blind, randomized, placebo-controlled study. Circulation 2006; 114: 48 - 54.
N, Beghetti M, Gatzoulis MA, et al. Bosentan therapy in patients with Eisenmenger syndrome: a multicenter, double-blind, randomized, placebo-controlled study. Circulation 2006; 114: 48 - 54.
221. Шмальц А.А., Горбачевский С.В. Доказательная база специфических легочных вазодилататоров у взрослых с врожденными пороками сердца. Терапевтический архив. 2021; 93 (9): 1106 - 1116.
222. Соболев А.В., Шмальц А.А. Эндоваскулярная диагностика легочной гипертензии, ассоциированной с врожденными пороками сердца. Часть 1. Катетеризация сердца и ангиокардиография. Эндоваскулярная хирургия. 2021; 8 (3): 263 - 71.
223. Шмальц А.А., Нишонов Н.А. Эндоваскулярная диагностика легочной гипертензии, ассоциированной с врожденными пороками сердца. Часть 2. Расчет гемодинамики методом Фика. Эндоваскулярная хирургия. 2021; 8 (4): 339 - 46.
224. Гусева, Н.Г. Системная склеродермия - мультидисциплинарная проблема. Научно-практическая ревматология. 2011; 49(2): 10 - 14.
225. Волков А.В., Мартынюк Т.В., Юдкина Н.Н. и др. Выживаемость пациентов с легочной артериальной гипертонией, ассоциированной с системной склеродермией. Терапевтический архив. 2012; 84(5): 24 - 28.
226. Rubio-Rivas M, Royo C,  CP, et al. Mortality and survival in systemic sclerosis: systematic review and meta-analysis. Semin Arthritis Rheum. 2014; 44(2): 208 - 19.
CP, et al. Mortality and survival in systemic sclerosis: systematic review and meta-analysis. Semin Arthritis Rheum. 2014; 44(2): 208 - 19.
227. McGoon MD, Miller DP. REVEAL: a contemporary US pulmonary arterial hypertension registry. Eur Respir Rev. 2012; 21(123): 8 - 18.
228. Humbert M, Sitbon O, Chaouat A, et al. Pulmonary arterial hypertension in France: results from a national registry. Am J Respir Crit Care Med. 2006; 173(9): 1023 - 30. Attanasio U, Cuomo A, Pirozzi F, et al. Pulmonary Hypertension Phenotypes in Systemic Sclerosis: The Right Diagnosis for the Right Treatment. Int J Mol Sci. 2020; 21(12): 4430.
229. Николаева Е.В., Корсакова Ю.О., Курмуков И.А. и др. Возможности эхокардиографического определения давления в легочной артерии у пациентов с системными заболеваниями соединительной ткани: данные ревматологического экспертного центра. Научно-практическая ревматология. 2015; 53(1): 51 - 57
230. Юдкина Н.Н., Николаева Е.В., Мартынюк Т.В. и др. Клинический субтип системной склеродермии, ассоциированный с легочной артериальной гипертензией. Кардиологический вестник. 2017; 12(4): 66 - 75.
231. Mularek-Kubzdela T,  M, Kowal Bielecka O, et al. An expert opinion of the Polish Cardiac Society Working Group on Pulmonary Circulation and the Polish Society for Rheumatology on the diagnosis and treatment of pulmonary hypertension in patients with connective tissue disease. Kardiol Pol. 2021; 79(7 - 8): 917 - 929.
M, Kowal Bielecka O, et al. An expert opinion of the Polish Cardiac Society Working Group on Pulmonary Circulation and the Polish Society for Rheumatology on the diagnosis and treatment of pulmonary hypertension in patients with connective tissue disease. Kardiol Pol. 2021; 79(7 - 8): 917 - 929.
232. Simpson CE, Damico RL, Hummers L, et al. Serum uric acid as a marker of disease risk, severity, and survival in systemic sclerosis-related pulmonary arterial hypertension. Pulm Circ. 2019; 9(3): 2045894019859477.
233. Santos-Gomes J, Gandra I, ![]() R, et al. An Overview of Circulating Pulmonary Arterial Hypertension Biomarkers. Front Cardiovasc Med. 2022; 9: 924873.
R, et al. An Overview of Circulating Pulmonary Arterial Hypertension Biomarkers. Front Cardiovasc Med. 2022; 9: 924873.
234. Wang J, Wang Y, Li X, Huang Y, Serum uric acid is associated with disease severity and may predict clinical outcome in patients of pulmonary arterial hypertension secondary to connective tissue disease in Chinese: a single-center retrospective study. BMC Pulm Med. 2020; 20(1): 272.
235. Hao Y, Thakkar V, Stevens W, et al. A comparison of the predictive accuracy of three screening models for pulmonary arterial hypertension in systemic sclerosis. Arthritis Res Ther. 2015; 17(1): 7.
236. Конева О.А., Овсянникова О.Б., М.Н. Старовойтова и др. Изолированное снижение диффузионной способности легких при системной склеродермии без легочной артериальной гипертензии: длительное проспективное наблюдение. Пульмонология. 2016; 26(6): 708 - 714.
237. Xanthouli P. Improved Survival for Patients with Systemic Sclerosis-associated Pulmonary Arterial Hypertension: For Real? Am J Respir Crit Care Med. 2023; 207(3): 238 - 240.
238. Bourji KI, Kelemen BW, Mathai SC, et al. Poor survival in patients with scleroderma and pulmonary hypertension due to heart failure with preserved ejection fraction. Pulm Circ. 2017; 7(2): 409 - 420.
239. Chauvelot L, Gamondes D, Berthiller J, et al. Hemodynamic Response to Treatment and Outcomes in Pulmonary Hypertension Associated With Interstitial Lung Disease Versus Pulmonary Arterial Hypertension in Systemic Sclerosis: Data From a Study Identifying Prognostic Factors in Pulmonary Hypertension Associated With Interstitial Lung Disease. Arthritis Rheumatol. 2021; 73(2): 295 - 304.
240. Olsson KM, Delcroix M, Ghofrani HA, et al. Anticoagulation and survival in pulmonary arterial hypertension: results from the Comparative, Prospective Registry of Newly Initiated Therapies for Pulmonary Hypertension (COMPERA). Circulation. 2014; 129(1): 57 - 65.
241. Garry JD, Kolaitis NA, Kronmal R, et al. Pulmonary Hypertension Association Registry Investigators. Anticoagulation in pulmonary arterial hypertension - association with mortality, healthcare utilization, and quality of life: The Pulmonary Hypertension Association Registry (PHAR). J Heart Lung Transplant. 2022; 41(12): 1808 - 1818.
242. Krowka MJ, Miller DP, Barst RJ, et al. Portopulmonary hypertension: a report from the US-based REVEAL Registry. Chest. 2012; 141: 906 - 915.
243. Baiges A, Turon F, Simon-Talero M, et al. Congenital extrahepatic portosystemic shunts (Abernethy malformation): an international observational study. Hepatology. 2020; 71: 658 - 669.
244. Savale L, Guimas M, Ebstein N, Fertin M, et al. Portopulmonary hypertension in the current era of pulmonary hypertension management. J Hepatol 2020; 73: 130 - 139.
245. Sitbon O, Bosch J, Cottrel E, et al. Macitentan for the treatment of portopulmonary hypertension (PORTICO): a multicentre, randomised, double-blind, placebo-controlled, phase 4 trial. Lancet Respir Med. 2019; 7(7): 594 - 604.
246. Lazaro SM, Quezada Loaiza CA, Rodriguez Padial L, et al. Portopulmonary hypertension: prognosis and management in the current treatment era - results from the REHAP registry. Intern Med J. 2021; 51: 355 - 365.
247. Opravil M, Sereni D. Natural history of HIV-associated pulmonary arterial hypertension: trends in the HAART era. AIDS (London, England) 2008; 22: S35 - S40.
248. Ryom L, Cotter A, De Miguel R, et al. 2019 update of the European AIDS Clinical Society Guidelines for treatment of people living with HIV version 10.0. HIV Med. 2020; 21: 617 - 624.
249. Sitbon O, Gressin V, Speich R, et al. Bosentan for the treatment of human immunodeficiency virus-associated pulmonary arterial hypertension. Am J Respir Crit Care Med. 2004; 170: 1212 - 1217.
250. Bermejo J, Gonzalez-Mansilla A, Mombiela T, et al. Persistent pulmonary hypertension in corrected valvular heart disease: hemodynamic insights and long-term survival. J Am Heart Assoc 2021; 10: e019949.
251. Hoeper MM, Meyer K, Rademacher J, et al. Diffusion capacity and mortality in patients with pulmonary hypertension due to heart failure with preserved ejection fraction. JACC Heart Fail. 2016; 4: 441 - 449
252. Vahanian A, Beyersdorf F, Praz F, et al. 2021 ESC/EACTS Guidelines for the management of valvular heart disease. Eur Heart J. 2022; 43: 561 - 632.
253. Crawford TC, Leary PJ, Fraser CD, et al. Impact of the new pulmonary hypertension definition on heart transplant outcomes: expanding the hemodynamic risk profile. Chest 2020; 157: 151 - 161
254. Muraru D, Parati G, Badano L. The importance and the challenges of predicting the progression of functional tricuspid regurgitation. JACC Cardiovasc Imaging 2020; 13: 1652 - 1654.
255. Andersen MJ, Hwang SJ, Kane GC, et al. Enhanced pulmonary vasodilator reserve and abnormal right ventricular: pulmonary artery coupling in heart failure with preserved ejection fraction. Circ Heart Fail. 2015; 8: 542 - 550
256. Cao JY, Wales KM, Cordina R, et al. Pulmonary vasodilator therapies are of no benefit in pulmonary hypertension due to left heart disease: A meta-analysis. Int J Cardiol 2018; 273: 213 - 220.
257. Алеевская А.М., Выборов О.Н., Грамович В.В., Мартынюк Т.В. Проблемные аспекты легочной гипертензии вследствие патологии левых отделов сердца: фокус на комбинированную пост/прекапиллярную форму. Терапевтический архив. 2020; 92 (9): 54 - 62.
258. D'Alto M, Romeo E, Argiento P, et al. Clinical relevance of fluid challenge in patients evaluated for pulmonary hypertension. Chest 2017; 151: 119 - 126.
259. Zeder K, Avian A, Bachmaier G, et al. Elevated pulmonary vascular resistance predicts mortality in COPD patients. Eur Respir J 2021; 58: 2100944.
260. Nadrous HF, Pellikka PA, Krowka MJ, et al. Pulmonary hypertension in patients with idiopathic pulmonary fibrosis. Chest. 2005; 128: 2393 - 2399.
261. Lettieri CJ, Nathan SD, Barnett SD, Ahmad S, Shorr AF. Prevalence and outcomes of pulmonary arterial hypertension in advanced idiopathic pulmonary fibrosis. Chest 2006; 129: 746 - 752.
262. Zisman DA, Lynch JP, Strieter RM, et al. Pulmonary arterial hypertension (PAH) is common in patients with idiopathic pulmonary fibrosis referred for lung transplantation. Am J Respir Crit Care Med. 2005; 2: A123.
263. Olsson KM, Hoeper MM, Pausch C, et al. Pulmonary vascular resistance predicts mortality in patients with pulmonary hypertension associated with interstitial lung disease: results from the COMPERA registry. Eur Respir J 2021; 58: 2101483.
264. Chaouat A, Bugnet AS, Kadaoui N, Schott R, Enache I, Ducolone A, et al. Severe pulmonary hypertension and chronic obstructive pulmonary disease. Am J Respir Crit Care Med 2005; 172: 189 - 194.
265. Vizza CD, Hoeper MM, Huscher D, Pittrow D, Benjamin N, Olsson KM, et al. Pulmonary hypertension in patients with COPD: results from COMPERA. Chest 2021; 160: 678 - 689.
266. Dauriat G, Reynaud-Gaubert M, Cottin V, Lamia B, Montani D, Canuet M, et al. Severe pulmonary hypertension associated with chronic obstructive pulmonary disease: a prospective French multicenter cohort. J Heart Lung Transplant 2021; 40: 1009 - 1018.
267. Kovacs G, Agusti A, Barbera JA, et al. Pulmonary vascular involvement in COPD - is there a pulmonary vascular phenotype? Am J Respir Crit Care Med 2018; 198: 1000 - 1011.
268. Thabut G, Dauriat G, Stern JB, et al. Pulmonary hemodynamics in advanced COPD candidates for lung volume reduction surgery or lung transplantation. Chest 2005; 127: 1531 - 1536.
269. Dawes TJW, McCabe C, Dimopoulos K, et al. Phosphodiesterase 5 inhibitor treatment and survival in interstitial lung disease pulmonary hypertension: A Bayesian retrospective observational cohort study. Respirology. 2023; 28: 262 - 72.
270. Raghu G, Behr J, Brown KK, et al. Treatment of idiopathic pulmonary fibrosis with ambrisentan: a parallel, randomized trial. Ann Intern Med. 2013; 158: 641 - 649.
271. Nathan SD, Behr J, Collard HR, et al. Riociguat for idiopathic interstitial pneumonia-associated pulmonary hypertension (RISE-IIP): a randomised, placebo-controlled phase 2b study. Lancet Respir Med 2019; 7: 780 - 790.
272. Kim NH, Delcroix M, Jais X, et al. Chronic thromboembolic pulmonary hypertension. Eur Respir J. 2019; 53(1). pii: 1801915.
273. Валиева З.С., Мартынюк Т.В., Наконечников С.Н., Чазова И.Е. Характеристика пациентов с хронической тромбоэмболической легочной гипертензией по данным российского национального регистра Терапевтический архив. 2021; 93(9): 10581065.
274. Konstantinides SV, Meyer G, Becattini C, et al. 2019 ESC Guidelines for the diagnosis and management of acute pulmonary embolism developed in collaboration with the European Respiratory Society (ERS). Eur Heart J. 2020; 41: 543 - 603.
275. Swietlik EM, Ruggiero A, Fletcher AJ, et al. Limitations of resting haemodynamics in chronic thromboembolic disease without pulmonary hypertension. Eur Respir J 2019; 53: 1801787.
276. Wensel R, Francis DP, Meyer FJ, et al. Incremental prognostic value of cardiopulmonary exercise testing and resting haemodynamics in pulmonary arterial hypertension. Int J Cardiol. 2013; 167: 1193 - 1198.
277. Badagliacca R, Rischard F, Giudice FL, et al. Incremental value of cardiopulmonary exercise testing in intermediate-risk pulmonary arterial hypertension. J Heart Lung Transplant. 2022; 41: 780 - 790.
278. Симакова М.А., Злобина И.С., Березина А.В., др. Эффективность лечения пациентов с хронической тромбоэмболической легочной гипертензией. Кардиология. 2022; 62(4): 44 - 54.
279. Helmersen D, Provencher S, Hirsch AM, et al. Diagnosis of chronic thromboembolic pulmonary hypertension: A Canadian Thoracic Society clinical practice guideline update. Can J Respir Crit Care Sleep Med. 2019; 3: 177 - 198.
280. Пищулов К.А., Симакова М.А., Карпова Д.В., Моисеева О.М. Использование компьютерной томографии в оценке степени тяжести пациентов с хронической тромбоэмболической легочной гипертензией. Артериальная гипертензия. 2021; 27(3): 333340.
281. Skoro-Sajer N, Marta G, Gerges C, et al. Surgical specimens, haemodynamics and long-term outcomes after pulmonary endarterectomy. Thorax. 2014; 69(2): 116 - 122.
282. Jenkins DP, Biederman A, D"Armini AM, et al. Operability assessment in CTEPH: Lessons from the CHEST-1 study. J Thorac Cardiovasc Surg. 2016; 152(3): 669 - 674.
283. Чернявский А.М., Едемский А.Г., Новикова Н.В., др. Хирургическое лечение хронической тромбоэмболической легочной гипертензии./Национальный медицинский исследовательский центр имени Е.Н. Мешалкина; под общей редакцией А.М. Чернявского. - Новосибирск: НМИЦ: Издательство СО РАН, 2019. - 317 с.
284. Araszkiewicz A, Darocha S, Pietrasik A, et al. Balloon pulmonary angioplasty for the treatment of residual or recurrent pulmonary hypertension after pulmonary endarterectomy. Int J Cardiol. 2019; 278: 232 - 237.
285. Данилов Н.М., Матчин Ю.Г., Чазова И.Е. Баллонная ангиопластика легочных артерий при неоперабельной хронической тромбоэмболической легочной гипертензии. Consilium Medicum. 2016; 5: 59 - 61.
286. Марукян Н.В., Симакова М.А., Зубарев Д.Д., Моисеева О.М. Принципы выбора лечебной стратегии у пациентов с неоперабельной формой хронической тромбоэмболической легочной гипертензии. Рациональная фармакотерапия в кардиологии. 2021; 17(2): 278 - 285.
287. Madani MM, Auger WR, Pretorius V, et al. Pulmonary endarterectomy: recent changes in a single institution's experience of more than 2,700 patients. Ann Thorac Surg 2012; 94: 97 - 103.
288. Lankeit M, Krieg V, Hobohm L, et al. Pulmonary endarterectomy in chronic thromboembolic pulmonary hypertension. J Heart Lung Transplant 2018; 37: 250 - 258.
289.
290. Акчурин Р.С., Мершин К.В., Табакьян Е.А., др. Хирургическое лечение хронической тромбоэмболической легочной гипертензии: современные тенденции и собственный опыт. Евразийский Кардиологический Журнал. 2016; 2: 40 - 47.
291. D'Armini AM, Morsolini M, Mattiucci G, Grazioli V, Pin M, Valentini A, et al. Pulmonary endarterectomy for distal chronic thromboembolic pulmonary hypertension. J Thorac Cardiovasc Surg 2014; 148: 1005 - 1011.
292. Taboada D, Pepke-Zaba J, Jenkins DP, et al. Outcome of pulmonary endarterectomy in symptomatic chronic thromboembolic disease. Eur Respir J. 2014; 44: 1635 - 1645.
293. Newnham M, Bunclark K, Abraham N, et al. CAMPHOR score: patient-reported outcomes are improved by pulmonary endarterectomy in chronic thromboembolic pulmonary hypertension. Eur Respir J. 2020; 56: 1902096.
294. Чернявский А.М., Едемский А.Г., Чернявский М.А., др. Пятилетние результаты хирургического лечения пациентов с хронической постэмболической легочной гипертензией Хирургия. Журнал им. Н.И. Пирогова. 2017; 2: 21 - 24.
295. Taboada D, Pepke-Zaba J, Jenkins DP, et al. Outcome of pulmonary endarterectomy in symptomatic chronic thromboembolic disease. Eur Respir J. 2014; 44: 1635 - 1645.
296. Quadery SR, Swift AJ, Billings CG, et al. The impact of patient choice on survival in chronic thromboembolic pulmonary hypertension. Eur Respir J. 2018; 52: 1800589.
297. Ghofrani HA, D'Armini AM, Grimminger F, et al. Riociguat for the treatment of chronic thromboembolic pulmonary hypertension. N Engl J Med. 2013; 369: 319 - 329.
298. ![]() X, Brenot P, Bouvaist H, et al. Balloon pulmonary angioplasty versus riociguat for the treatment of inoperable chronic thromboembolic pulmonary hypertension (RACE): a multicentre, phase 3, open-label, randomised controlled trial and ancillary follow-up study. Lancet Respir Med. 2022; 10(10): 961 - 971.
X, Brenot P, Bouvaist H, et al. Balloon pulmonary angioplasty versus riociguat for the treatment of inoperable chronic thromboembolic pulmonary hypertension (RACE): a multicentre, phase 3, open-label, randomised controlled trial and ancillary follow-up study. Lancet Respir Med. 2022; 10(10): 961 - 971.
299. Delcroix M, Staehler G, Gall H, et al. Risk assessment in medically treated chronic thromboembolic pulmonary hypertension patients. Eur Respir J. 2018; 52: 1800248.
300. Benza RL, Farber HW, Frost A, Grunig E, Hoeper MM, Busse D, et al. REVEAL risk score in patients with chronic thromboembolic pulmonary hypertension receiving riociguat. J Heart Lung Transplant. 2018; 37: 836 - 843.
301. Humbert M, Farber HW, Ghofrani HA, et al. Risk assessment in pulmonary arterial hypertension and chronic thromboembolic pulmonary hypertension. Eur Respir J. 2019; 53: 1802004.
302. Bunclark K, Newnham M, Chiu YD, et al. A multicenter study of anticoagulation in operable chronic thromboembolic pulmonary hypertension. J Thromb Haemost. 2020; 18: 114 - 122.
303. Humbert MS, Simonneau G, Pittrow D, et al. Oral anticoagulants (NOAC and VKA) in chronic thromboembolic pulmonary hypertension. J Heart Lung Transplant. 2022; 41: 716 - 721.
304. Ordi-Ros J, Saez-Comet L, Perez-Conesa M, et al. Rivaroxaban versus vitamin K antagonist in antiphospholipid syndrome: a randomized noninferiority trial. Ann Intern Med. 2019; 171: 685 - 694.
305. Pengo V, Denas G, Zoppellaro G, et al. Rivaroxaban vs warfarin in high-risk patients with antiphospholipid syndrome. Blood. 2018; 132: 1365 - 1371.
306. Ghofrani HA, Simonneau G, D'Armini AM, et al. Macitentan for the treatment of inoperable chronic thromboembolic pulmonary hypertension (MERIT-1): results from the multicentre, phase 2, randomised, double-blind, placebo-controlled study. Lancet Respir Med. 2017; 5: 785 - 794.
307. Reesink HJ, Surie S, Kloek JJ, et al. Bosentan as a bridge to pulmonary endarterectomy for chronic thromboembolic pulmonary hypertension. J Thorac Cardiovasc Surg. 2010; 139: 85 - 91.
308. Reichenberger F, Voswinckel R, Enke B, et al. Long-term treatment with sildenafil in chronic thromboembolic pulmonary hyper-tension. Eur Respir J. 2007; 30: 922 - 927
309. Wiedenroth CB, Ghofrani HA, Adameit MSD, et al. Sequential treatment with riociguat and balloon pulmonary angioplasty for patients with inoperable chronic thromboembolic pulmonary hypertension. Pulm Circ. 2018; 8: 2045894018783996.
310. Fukui S, Ogo T, Morita Y, et al. Right ventricular reverse remodelling after balloon pulmonary angioplasty. Eur Respir J. 2014; 43: 1394 - 1402.
311. Darocha S, Pietura R, Pietrasik A, et al. Improvement in quality of life and hemodynamics in chronic thromboembolic pulmonary hypertension treated with balloon pulmonary angioplasty. Circ J 2017; 81: 552 - 557.
312. Lang I, Meyer BC, Ogo T, et al. Balloon pulmonary angioplasty in chronic thromboembolic pulmonary hypertension. Eur Respir Rev. 2017; 26: 160119.
313. Mahmud E, Behnamfar O, Ang L, et al. Balloon pulmonary angioplasty for chronic thromboembolic pulmonary hypertension. Interv Cardiol Clin. 2018; 7: 103 - 117.
314. Ogawa A, Matsubara H. After the dawn-balloon pulmonary angioplasty for patients with chronic thromboembolic pulmonary hypertension. Circ J 2018; 82: 1222 - 1230.
315. Ogawa A, Satoh T, Fukuda T, Sugimura K, Fukumoto Y, Emoto N, et al. Balloon pulmonary angioplasty for chronic thromboembolic pulmonary hypertension: results of a multicenter registry. Circ Cardiovasc Qual Outcomes. 2017; 10: e004029.
316. Данилов Н.М., Матчин Ю.Г., Чернявский А.М., др. Транслюминальная баллонная ангиопластика легочных артерий у больных с неоперабельной хронической тромбоэмболической легочной гипертензией. Терапевтический архив. 2019; 91(4): 43 - 47.
317. Марукян Н.В., Симакова М.А., Карпова Д.В., др. Реперфузионный отек легкого как осложнение баллонной ангиопластики легочной артерии у пациентов с хронической тромбоэмболической легочной гипертензией. Флебология. 2017; 11(4): 243 - 248.
318. Аржанцев А.С., Данилов Н.М., Атанесян Р.В., др. Перфорация легочных артерий при проведении транслюминальной баллонной ангиопластики Кардиологический вестник. 2021; 16(1): 56 - 63.
319. Данилов Н.М., Яровой С.Ю., Елфимова Е.М., др. Клинические и рентгенологические аспекты реперфузионного отека легких после транслюминальной баллонной ангиопластики легочных артерий у пациентов с хронической тромбоэмболической легочной гипертензией. Системные гипертензии. 2022; 19(3): 23 - 30.
320. Brenot P, Jais X, Taniguchi Y, et al. French experience of balloon pulmonary angioplasty for chronic thromboembolic pulmonary hypertension. Eur Respir J. 2019; 53: 1802095.
321. Jensen KW, Kerr KM, Fedullo PF, et al. Pulmonary hypertensive medical therapy in chronic thromboembolic pulmonary hypertension before pulmonary thromboendarterectomy. Circulation. 2009; 120(13): 1248 - 54. DOI: 10.1161/CIRCULATIONAHA.109.865881
322. Диагностика и лечение сердечно-сосудистых заболеваний при беременности 2018. Национальные рекомендации. Российский кардиологический журнал 2018, 3 (155): 91 - 134.
323. Regitz-Zagrosek V, Roos-Hesselink JW, Bauersachs J, et al. 2018 ESC guidelines for the management of cardiovascular diseases during pregnancy. Eur Heart J. 2018; 39: 3165 - 3241.
324. Olsson KM, Channick R. Pregnancy in pulmonary arterial hypertension. Eur Respir Rev. 2016; 25: 431 - 437.
325. Gemzell-Danielsson K, Rabe T, Cheng L. Emergency contraception. Gynecol Endocrinol 2013; 29: 1 - 14.
326. Hemnes AR, Kiely DG, Cockrill BA, et al. Statement on pregnancy in pulmonary hypertension from the Pulmonary Vascular Research Institute. Pulm Circ. 2015; 5: 435 - 465.
327. Roos-Hesselink JW, Budts W, Walker F, et al. Organisation of care for pregnancy in patients with congenital heart disease. Heart. 2017; 103: 1854 - 1859.
328. Hsu CH, Gomberg-Maitland M, Glassner C, et al. The management of pregnancy and pregnancy-related medical conditions in pulmonary arterial hypertension patients. Int J Clin Pract Suppl. 2011; 175: 6 - 14.
329. Terek D, Kayikcioglu M, Kultursay H, et al. Pulmonary arterial hypertension and pregnancy. J Res Med Sci. 2013; 18: 73 - 76.
330. 2022 ESC Guidelines on cardiovascular assessment and management of patients undergoing non-cardiac surgery: Developed by the task force for cardiovascular assessment and management of patients undergoing non-cardiac surgery of the European Society of Cardiology (ESC) Endorsed by the European Society of Anaesthesiology and Intensive Care (ESAIC). S.Halvorsen, J.Mehilli, S.Cassese, et al. Eur Heart J 2022; Vol. 43 (39), 3826 - 3924.
331. ![]() N, Brundage BH, Ghofrani HA, et al. Tadalafil therapy for pulmonary arterial hypertension. Circulation 2009; 119: 2894 - 2903.
N, Brundage BH, Ghofrani HA, et al. Tadalafil therapy for pulmonary arterial hypertension. Circulation 2009; 119: 2894 - 2903.
332. Lichtblau, M., Harzheim, D., Ehlken, N., et al. Safety and long-term efficacy of transition from sildenafil to tadalafil due to side effects in patients with pulmonary arterial hypertension. Lung. 2015; 193(1): 105 - 12.
333. Sitbon O, Cottin V, Canuet M, et al. Initial combination therapy of macitentan and tadalafil in pulmonary arterial hypertension. Eur Respir J. 2020; 56(3): 2000673.
334.  E, Jansa P, Fan F, et al. Randomized Trial of Macitentan/Tadalafil Single-Tablet Combination Therapy for Pulmonary Arterial Hypertension. J Am Coll Cardiol. 2024: 83(4): 473 - 484.
E, Jansa P, Fan F, et al. Randomized Trial of Macitentan/Tadalafil Single-Tablet Combination Therapy for Pulmonary Arterial Hypertension. J Am Coll Cardiol. 2024: 83(4): 473 - 484.
335. Чазова И.Е., Мартынюк Т.В., Шмальц А.А., др. Евразийские рекомендации по диагностике и лечению легочной гипертензии (2023). Евразийский Кардиологический Журнал. 2024; 1: 6 - 85.
336. Hoeper M. M., Olschewski,H., Ghofrani H. A., et al. A comparison of the acute hemodynamic effects of inhaled nitric oxide and aerosolized iloprost in primary pulmonary hypertension. Jof the Amer Coll of Cardiology 2000; 35(1), 176 - 182.
337. Opitz,C. Assessment of the vasodilator response in primary pulmonary hypertension Comparing prostacyclin and iloprost administered by either infusion or inhalation. Eur Heart J 2003; 24(4), 356 - 365.
338. Добутамин (Dobutaminum). Инструкция по применению лекарственного препарата для медицинского применения. Доступно по ссылке: https://www.rlsnet.ru/active-substance/dobutamin-544
339. Левосимендан (Levosimendan-nativ). Инструкция по применению лекарственного препарата для медицинского применения. ЛП-007212. Доступно по ссылке: https://www.rlsnet.ru/drugs/levosimendan-79151#sposob-primeneniia-i-dozy
340. Норадреналин (Noradrenaline. Инструкция по применению лекарственного препарата для медицинского применения. ЛП-002774. Доступно по ссылке: https://www.rlsnet.ru/drugs/noradrenalin-65155#
Приложение А1
СОСТАВ
РАБОЧЕЙ ГРУППЫ ПО РАЗРАБОТКЕ
И ПЕРЕСМОТРУ КЛИНИЧЕСКИХ РЕКОМЕНДАЦИЙ
1. Авдеев Сергей Николаевич (Москва). Российское респираторное общество
2. Барбараш Ольга Леонидовна (Кемерово). Российское кардиологическое общество
3. Валиева Зарина Солтановна (Москва). Российское кардиологическое общество/Российское медицинское общество по артериальной гипертонии
4. Волков Александр Витальевич (Москва). Ассоциация ревматологов России
5. Веселова Татьяна Николаевна (Москва). Российское Общество Рентгенологов и Радиологов
6. Галявич Альберт Сарварович (Казань). Российское кардиологическое общество
7. Гончарова Наталья Сергеевна (Санкт-Петербург). Российское кардиологическое общество
8. Горбачевский Сергей Валерьевич (Москва). Ассоциация сердечно-сосудистых хирургов России
9. Грамович Владимир Владимирович (Москва). Российское кардиологическое общество/Европейская ассоциация по сердечно-сосудистой визуализации/Евразийская ассоциация кардиологов
10. Данилов Николай Михайлович (Москва). Российское кардиологическое общество/Российское медицинское общество по артериальной гипертонии
11. Клименко Алеся Александровна (Москва). Ассоциация ревматологов России
12. Мартынюк Тамила Витальевна (Москва). Российское кардиологическое общество/Евразийская ассоциация кардиологов
13. Моисеева Ольга Михайловна (Санкт-Петербург) Российское кардиологическое общество
14. Рыжкова Дарья Викторовна (Санкт-Петербург). Российское Общество Ядерной медицины
15. Симакова Мария Александровна (Санкт-Петербург). Российское кардиологическое общество
16. Синицын Валентин Евгеньевич (Москва). Российское Общество Рентгенологов и Радиологов
17. Стукалова Ольга Владимировна (Москва). Российское Общество Рентгенологов и Радиологов
18. Чазова Ирина Евгеньевна (Москва). Российское кардиологическое общество/Евразийская ассоциация кардиологов
19. Черногривов Игорь Евгеньевич (Москва). Ассоциация сердечно-сосудистых хирургов России
20. Шмальц Антон Алексеевич (Москва). Ассоциация сердечно-сосудистых хирургов России
21. Царева Наталья Анатольевна (Москва). Российское респираторное общество
Члены рабочей группы подтвердили отсутствие финансовой поддержки/конфликта интересов. В случае сообщения о наличии конфликта интересов, член(ы) рабочей группы был(и) исключен(ы) из обсуждения разделов, связанных с областью конфликта интересов.
Приложение А2
МЕТОДОЛОГИЯ РАЗРАБОТКИ КЛИНИЧЕСКИХ РЕКОМЕНДАЦИЙ
Целевая аудитория данных клинических рекомендаций:
1. Врач-кардиолог
2. Врач-пульмонолог
3. Врач-ревматолог
4. Врач-анестезиолог-реаниматолог
5. Врач-сердечно-сосудистый хирург
6. Врач-рентгенолог
7. Врач общей практики (семейный врач)
Вследствие того, что РКО входит в состав Европейского общества кардиологов (ЕОК), и члены РКО также являются членами ЕОК, все европейские рекомендации формируются с участием российских экспертов, которые являются соавторами рекомендаций. Таким образом, существующие рекомендации ЕОК отражают общее мнение ведущих российских и европейских кардиологов.
В связи с этим формирование национальных рекомендаций проводилось на основе рекомендаций ЕОК с учетом национальной специфики, особенностей обследования, лечения, доступности той или иной медицинской помощи. По этой причине в ходе разработки российских клинических рекомендаций РКО использованы международные классы показаний рекомендаций, позволяющие оценить необходимость выполнения тезиса рекомендаций и уровни достоверности доказательств данных классов (Таблицы А2.1 и А2.2).
В тех случаях, когда в Европейских рекомендациях отсутствовали классы и уровни доказательности, но по мнению экспертов РКО данные тезисы являлись крайне необходимыми для выполнения или наоборот абсолютно не рекомендованы к применению эксперты РКО основываясь на правилах формирования классов показаний согласно рекомендациям европейского общества кардиологов, сами проставляли классы и уровни. В данной ситуации обозначение ЕОК заменено на РКО - классы и уровни, проставленные экспертами РКО.
Кроме того, добавлена новая система шкал УДД и УУР для лечебных, реабилитационных, профилактических вмешательств и диагностических вмешательств (Таблицы А2.3, А2.4 и А2.5), введенная в 2018 г. ФГБУ ЦЭККМП Минздрава РФ. Таким образом, в тексте клинических рекомендаций, разрабатываемых экспертами РКО, одновременно использованы две шкалы (Таблицы А2.1 - А2.5).
Порядок обновления клинических рекомендаций.
Механизм обновления клинических рекомендаций предусматривает их систематическую актуализацию - не реже чем один раз в три года, а также при появлении новых данных с позиции доказательной медицины по вопросам диагностики, лечения, профилактики и реабилитации конкретных заболеваний, наличии обоснованных дополнений/замечаний к ранее утвержденным КР, но не чаще 1 раза в 6 месяцев
Таблица А2.1. Классы показаний согласно рекомендациям Европейского Общества Кардиологов (ЕОК).
Класс рекомендаций (ЕОК)
Определение
Предлагаемая формулировка для использования
I
Доказано или общепризнанно, что диагностическая процедура, вмешательство/лечение являются эффективными и полезными
Рекомендовано/показано
IIa
Большинство данных/мнений в пользу эффективности/пользы диагностической процедуры, вмешательства, лечения
Целесообразно Применять
Можно
IIb
Эффективность/польза диагностической процедуры, вмешательства, лечения установлены менее убедительно
применять
III
Данные или единое мнение, что диагностическая процедура, вмешательство, лечение бесполезны/не эффективны, а в ряде случаев могут приносить вред
Не рекомендуется применять
Таблица А2.2. Уровни достоверности доказательств согласно рекомендациям Европейского Общества Кардиологов (ЕОК).
Уровни достоверности доказательств (ЕОК)
A
Данные многочисленных рандомизированных клинических исследований или метаанализов
B
Данные получены по результатам одного рандомизированного клинического исследования или крупных нерандомизированных исследований
C
Согласованное мнение экспертов и/или результаты небольших исследований, ретроспективных исследований, регистров
Таблица А3.3. Шкала оценки уровней достоверности доказательств (УДД) для методов диагностики (диагностических вмешательств)
УДД
Расшифровка
1
Систематические обзоры исследований с контролем референсным методом или систематический обзор рандомизированных клинических исследований с применением метаанализа
2
Отдельные исследования с контролем референсным методом или отдельные рандомизированные клинические исследования и систематические обзоры исследований любого дизайна, за исключением рандомизированных клинических исследований, с применением метаанализа
3
Исследования без последовательного контроля референсным методом или исследования с референсным методом, не являющимся независимым от исследуемого метода или нерандомизированные сравнительные исследования, в том числе когортные исследования
4
Несравнительные исследования, описание клинического случая
5
Имеется лишь обоснование механизма действия или мнение экспертов
Таблица А3.4. Шкала оценки уровней достоверности доказательств (УДД) для методов профилактики, лечения и реабилитации (профилактических, лечебных, реабилитационных вмешательств)
УДД
Расшифровка
1
Систематический обзор РКИ с применением метаанализа
2
Отдельные РКИ и систематические обзоры исследований любого дизайна, за исключением РКИ, с применением метаанализа
3
Нерандомизированные сравнительные исследования, в т.ч. когортные исследования
4
Несравнительные исследования, описание клинического случая или серии случаев, исследования "случай-контроль"
5
Имеется лишь обоснование механизма действия вмешательства (доклинические исследования) или мнение экспертов
Таблица А3.5. Шкала оценки уровней убедительности рекомендаций (УУР) для методов профилактики, диагностики, лечения и реабилитации (профилактических, диагностических, лечебных, реабилитационных вмешательств)
УУР
Расшифровка
A
Сильная рекомендация (все рассматриваемые критерии эффективности (исходы) являются важными, все исследования имеют высокое или удовлетворительное методологическое качество, их выводы по интересующим исходам являются согласованными)
B
Условная рекомендация (не все рассматриваемые критерии эффективности (исходы) являются важными, не все исследования имеют высокое или удовлетворительное методологическое качество и/или их выводы по интересующим исходам не являются согласованными)
C
Слабая рекомендация (отсутствие доказательств надлежащего качества (все рассматриваемые критерии эффективности (исходы) являются неважными, все исследования имеют низкое методологическое качество и их выводы по интересующим исходам не являются согласованными)
Приложение А3
СПРАВОЧНЫЕ МАТЕРИАЛЫ,
ВКЛЮЧАЯ СООТВЕТСТВИЕ ПОКАЗАНИЙ
К ПРИМЕНЕНИЮ И ПРОТИВОПОКАЗАНИЙ, СПОСОБОВ ПРИМЕНЕНИЯ
И ДОЗ ЛЕКАРСТВЕННЫХ ПРЕПАРАТОВ, ИНСТРУКЦИИ ПО ПРИМЕНЕНИЮ
ЛЕКАРСТВЕННОГО ПРЕПАРАТА
Таблица А3.1. Стартовые и максимальные дозы ЛАГ-специфических препаратов
Препарат
Стартовая доза
Максимальная суточная дозировка
Блокаторы кальциевых каналов
#Нифедипин** [12, 15, 16]
30 мг x 2 раза в день
120 - 240 мг
#Амлодипин** [12, 15, 16]
2,5 мг x 1 раз в день
15 мг
#Дилтиазем [12, 15, 16]
60 мг x 3 раза в день
240 - 360 мг
Антагонисты рецепторов эндотелина (C02KX Антигипертензивные средства для лечения легочной артериальной гипертензии)
Амбризентан**
5 мг x 1 раз в день
10 мг
Бозентан**
62,5 мг x 2 раза в день
250 мг
Мацитентан**
10 мг x 1 раз в день
10 мг
Ингибиторы ФДЭ-5 (G04BE Препараты для лечения эректильной дисфункции)
Силденафил
5 - 10 мг x 2 - 3 раза в день
60 мг
Тадалафил
20 мг x 1 раз в день
40 мг
Стимулятор рГЦ (C02KX Антигипертензивные средства для лечения легочной артериальной гипертензии)
Риоцигуат**
1 мг x 3 раз в день
7,5 мг
Аналоги простациклина - простаноиды (B01AC Антиагреганты, кроме гепарина)
Ингаляционный илопрост
2,5 мкг 6 раз
5 мкг 6 - 9 раз
Агонисты рецепторов ПЦ - агонист рецепторов простациклина (B01AC Антиагреганты, кроме гепарина)
Селексипаг**
200 мкг 2 раза
3200 мкг
--------------------------------
Примечание: <*> Доза, доставляемая через мундштук ингалятора
Таблица А3.2. Распределение лекарственных препаратов и токсинов в зависимости от степени риска развития легочной артериальной гипертензии [6, 11]
Определенный
Вероятный
-
Аминорекс
- - -
Кокаин
-
Фенфлюрамин
Дексфенфлюрамин
Токсическое рапсовое масло
-
Фенилпропаноламин
Амфетаминоподобные препараты
Интерферон ![]() и
и ![]()
Алкилирующие средства
- -
Бенфлюорекс
(циклофосфамид**, митомидицин**)
-
Дазатиниб**
Метамфетамины
-
Экстракты травы зверобоя продырявленного
-
Бозутиниб**
-
Антивирусные препараты против вируса гепатита C прямого действия (АТХ Противовирусные препараты для лечения гепатита C) (софосбувир**)
-
Индирубин (китайская трава Цин-Дай)
-
Диазоксид
-
Лефлуномид**
-
Амид N-(6-фенилгексаноил)глицил-L-триптофана
-
Понатиниб
-
Селективные ингибиторы протеасомы (карфилзомиб**)
-
Растворители (трихлорэтилен)
Таблица А3.3. Основные формулы для расчета гемодинамических показателей
Показатель
Формула
Среднее ДЛА, мм рт. ст.
(СДЛА + 2 * ДДЛА) / 3
Сердечный индекс (СИ), л/мин/м2
МОК/площадь поверхности тела
ЛСС, ед. Вуда
(сред. ДЛА - ДЗЛА) / МОК
ТПГ, мм рт. ст.
сред. ДЛА - ДЗЛА
ДПГ, мм рт. ст.
ДДЛА - ДЗЛА
Ударный объем левого желудочка (УО ЛЖ)
МОК/ЧСС
Индекс ударного объема левого желудочка
УО ЛЖ/площадь поверхности тела
Примечание: ДЗЛА - давление заклинивания в легочной артерии, ДЛА - давление в легочной артерии; ДДЛА - диастолическое давление в легочной артерии; ЛЖ - левый желудочек, ЛСС - легочное сосудистое сопротивление, МОК - минутный объем кровообращения; СДЛА - систолическое давление в легочной артерии; ТПГ - транспульмональный градиент, УО - ударный объем, ЧСС - частота сердечных сокращений
Таблица А3.4. Вероятность наличия ЛГ, связанной с патологией левых отделов сердца
Данные
Маловероятно
Промежуточная вероятность
Вероятно
Возраст
< 60 лет
60 - 70 лет
> 70 лет
Ожирение, АГ дислипидемия, нарушение толерантности к глюкозе/сахарный диабет
Отсутствуют
1 - 2
> 2
Наличие заболеваний левых отделов сердца
Нет
Да
Да
Вмешательства на сердце в анамнезе
Нет
Нет
Да
Фибриляция предсердий
отсутствует
пароксизмальная
постоянная/персистирующая
Структурные заболевания сердца
Нет
Нет
Присутствуют
ЭКГ
В норме или признаки перегрузки ПЖ
Умеренная ГЛЖ
БЛНПГ или ГЛЖ
ЭхоКГ
Отсутствие дилатации ЛП
Начальная диастолическая дисфункция миокарда ЛЖ
Дилатация ЛП
(индекс объема ЛП > 34 мл/м2)
ГЛЖ
Выраженные нарушения диастолической функции ЛЖ
(рестриктивный тип трансмитрального потока)
Отсутствие дилатации ЛП E/e' < 13 |
Эргоспирометрия
- Высокий
- VE/VCO2
Отсутствует
феномен нагрузочной осцилляторной ветиляции
- Повышенный
- VE/VCO2
феномен
нагрузочной осцилляторной ветиляции
- Умеренно
- повышенный VE/VCO2
феномен нагрузочной осцилляторной ветиляции
-
- ГЛЖ
Таблица А3.5. Динамическое наблюдение пациентов ЛАГ
Исходно
Через 3 - 6 мес. после коррекции терапии <1>
Каждые 6 - 12 мес. у стабильных больных <1>
При клиническом ухудшении
Клиническая оценка (ФК)
I
I
I
I
Тест с 6-минутной ходьбой
I
I
I
I
Анализы крови
(вкл. NT-proBNP) <2>, <3>
I
I
I
I
ЭКГ
I
I
I
I
ЭхоКГ
I
I
I
I
--------------------------------
Примечания: Сроки наблюдения должны быть скорректированы в зависимости от клинической ситуации, этиологии ЛАГ, категории риска, сопутствующей патологии.
<2> Основные лабораторные тесты включают общий (клинический) анализ крови развернутый, МНО (у пациентов, получающих антагонисты витамина K), анализ крови биохимический общетерапевтический, исследование уровня натрийуретического пептида мозгового (BNP) или N-терминального фрагмента натрийуретического пропептида мозгового (NT-proBNP)
<3> Доп. лабораторные анализы (Исследование уровня тиреотропного гормона (ТТГ) в крови, исследование уровня тропонинов I, T в крови, исследование уровня тропонина T в крови, исследование уровня мочевой кислоты, исследование уровня железа сыворотки крови, исследование уровня ферритина в крови, исследование насыщения трансферрина железом) проводятся в зависимости от клинических особенностей пациента.
<4> Исследование кислотно-основного состояния и газов крови следует проводить при начальной оценке, а при динамическом наблюдении у стабильных пациентов возможна замена на пульсоксиметрию.
Таблица А3.6. Диагностические признаки у пациентов с различными формами ЛГ
Диагностический метод
Результаты/признаки
Группа 1 (ЛАГ)
Группа 2
(ЛГ вследствие патологии левых отделов сердца)
Группа 3
(ЛГ вследствие заболеваний легких)
Группа 4
(ЛГ вследствие обструкции легочных артерий)
Клинические проявления
Клинические признаки
Пациенты разных возрастных групп, но преимущественно молодые женщины. Клиническая картина зависит от наличия ассоциированных заболеваний/состояний и фенотипа
Преимущественно пациенты пожилого возраста, преобладание женского пола при СНсФВ.
Анамнез заболевания и клинические данные, указывающие на ПЛОС
Преимущественно пациенты пожилого возраста, преобладание мужского пола. Анамнез заболевания и клинические данные, указывающие на заболевание легких. Часто курение в анамнезе
Пациенты разного возраста, с одинаковой встречаемостью у пациентов мужского и женского пола. ВТЭ в анамнезе (ХТЭЛГ может возникать и при отсутствии ВТЭ в анамнезе).
Факторы риска ХТЭЛГ
Потребность в кислороде при гипоксемии
Нечасто, за исключением состояний с низкой DLCO или веноартериальным шунтом
Нечасто
Обычно имеется; часто выраженная гипоксемия при тяжелой ЛГ
Нечасто; встречается в тяжелых случаях с преимущественно дистальными поражениями легочной артерии
Прицельная рентгенография органов грудной клетки
![]() размера ПП/ПЖ/ЛА Диффузное обеднение периферического сосудистого рисунка
размера ПП/ПЖ/ЛА Диффузное обеднение периферического сосудистого рисунка
![]() размера ЛП/ЛЖ Признаки венозного застоя в легких, интерстициального отека.
размера ЛП/ЛЖ Признаки венозного застоя в легких, интерстициального отека.
Сочетание признаков венозной и артериальной ЛГ
Признаки паренхиматозного заболевания легких
![]() размера ПП/ПЖ/ЛА
размера ПП/ПЖ/ЛА
![]() количества и размера периферических сосудов, зоны локальной олигемии, деформация корней легких, зоны пневмофиброза как исход перенесенных инфарктов легкого
количества и размера периферических сосудов, зоны локальной олигемии, деформация корней легких, зоны пневмофиброза как исход перенесенных инфарктов легкого
ФВД (см. Список сокращений) и Исследование кислотно-основного состояния и газов крови
Отклонения от нормы при спирометрии/исследовании ФВД
В норме или небольшие отклонения
В норме или небольшие отклонения
Отклонения от нормы, тяжесть которых зависит от основного заболевания легких
В норме или небольшие отклонения
состава артериальной крови
DLCO
Нормальная или со снижением легкой/средней степени (низкое значение DLCO при ССД-ЛАГ, ЛВОБ и некоторых фенотипах ИЛАГ)
Нормальная или со снижением легкой/средней степени, особенно при СНсФВ
Часто очень низкая (< 45% от должного значения)
Нормальная или со снижением легкой/средней степени
Исследование функции внешнего дыхания и анализ газового состава артериальной крови
(продолжение)
Газовый состав артериальной крови
PaO2
Нормальное или снижено
Нормальное или снижено
Снижено
Нормальное или снижено
PaCO2
Снижено
обычно в пределах нормы
Снижено, в пределах нормы или повышено
Нормальное или снижено
Эхокардиография
Признаки ЛГ (повышенное СДЛА, увеличение ПП/ПЖ), могут быть ВПС
Признаки ПЛОС (СНнФВ, СНсФВ, клапанные пороки) и ЛГ (повышенное СДЛА, возможно увеличение размеров ПП/ПЖ)
Признаки ЛГ (увеличение СДЛА, размеров ПП/ПЖ)
Признаки ЛГ (увеличение СДЛА, размеров ПП/ПЖ)
Сцинтиграфия легких
Планарная - В/П ОФЭКТ
Норма или соответствие В/П дефектов
Норма или В/П соответствие
Норма или В/П соответствие
Несоответствие дефектов перфузии и вентиляции
КТ органов грудной полости
Признаки ЛГ или ЛВОБ
Признаки ПЛОС, застойных изменений в МКК, ЛГ
Признаки паренхиматозного заболевания легких, ЛГ
Дефекты внутрисосудистого наполнения, мозаичная перфузия, расширение бронхиальных артерий Признаки ЛГ
Эргоспиромет рия
Увеличение угла наклона VE/VCO2
Низкое P CO, со ET2 снижением во время физической нагрузки
Без EOV
Небольшое повышение наклона VE/VCO2
Нормальное P CO, ET2 повышающееся во время физической нагрузки EOV
Небольшое повышение наклона VE/VCO2
Нормальное P CO, ET2 с повышением во время физической нагрузки
Сильный наклон VE/VCO2
Низкое P CO, со ET2 снижением во время физической нагрузки
Без EOV
Катетеризация правых отделов сердца
Прекапиллярная ЛГ
Изолированная посткапиллярная, либо комбинированнная пост-/прекапиллярная ЛГ
Прекапиллярная ЛГ
Прекапиллярная ЛГ
Примечания: СНсФВ - сердечная недостаточность с сохраненной фракцией выброса; СНнФВ - сердечная недостаточность с сохраненной фракцией выброса; СДЛА - систолическое давление в легочной артерии; ВТЭ - венозная тромбоэмболия; ХТЭЛГ - хроническая тромбоэмболическая легочная гипертензия; DLCO - диффузионная способность легких для монооксида углерода; ПП - правое предсердие; ПЖ - правый желудочек; ЛА - легочная артерия; ЛГ - легочная гипертензия; PaO2 - парциальное давление кислорода; PaCO2 - парциальное давление углекислого газа; PETCO2 - парциальное давление углекислого газа в конце выдоха; EOV - феномен осцилляторной нагрузочной вентиляции; VE/VCO2 - вентиляционный эквивалент по углекислому газу; ИЛАГ - идиопатическая легочная артериальная гипертензия; ПЛОС - признаки поражения левых отделов сердца; ЛВОБ - легочная веноокклюзионная болезнь; В/П ОФЭКТ - вентиляционно-перфузионная однофотонная эмиссионная компьютерная томография
Таблица А3.7. Рекомендации по эффективности ЛАГ-специфической монотерапии (ЛАГ - Группа I)
Группы препаратов
Уровень убедительности рекомендаций/уровень достоверности доказательств
ФК II
ФК III
ФК IV
ЕОК
УУР
УДД
ЕОК
УУР
УДД
ЕОК
УУР
УДД
Антагонисты кальция (АТХ Блокаторы кальпиевых каналов) <*>
IC
A3
IC
A3
-
Антагонисты рецепторов эндотелии а
Аморизентан
IA
A1
IA
A1
IIb C
C3
Бозентан
IA
A1
IA
A1
IIb C
C3
Мацитентан
IB
A2
IB
A2
IIb C
C3
Ингибиторы фосфодиэстеразы 5 типа
Силденафил
IA
A1
IA
A1
IIb C
C3
Тадалафил
IA
A1
IA
A1
IIb C
C3
Стимуляторы гуанилатциклазы
Риопигуат
IB
A2
IB
A2
IIb C
C3
Агонисты рецепторов простациклина
Селексипаг
IB
A2
IB
A2
IIb C
C3
--------------------------------
<*> При положительном тесте на вазореактивность у больных ИЛАГ/НЛАГ, ЛАГ-л/т - производные дигидропиридина или дилтиазем в максимально переносимых дозах
Таблица А3.8. Рекомендации по эффективности последовательной комбинированной ЛАГспецифической терапии (ЛАГ группа I) <*>
Терапия
ФК II ВОЗ
ФК III ФК IV ВОЗ
ВОЗ
ЕОК
УУР
ЕОК
УУР
ЕОК
УУР
УДД
УДД
УДД
Мацитентан** в дополнение к ИФДЭ-5
IB
A2
IB
A2
IIaC
B2
Риоцигуат** в дополнение к бозентану**
IB
A2
IB
A2
IIaC
B2
Селексипаг** в дополнение к АЭР и/или ИФДЭ-5
IB
A2
IB
A2
IIaC
B2
Илопрост** ингаляционный в дополнение к бозенгану**
IIbB
B3
IIbB
B3
IIbC
C3
Илопрост** ингалляционный в дополнение к мацитентану или амбризентану**
IIbB
B3
IIbB
B3
IIbC
C3
Амбризентан** в дополнение к ИФДЭ-5 или риоцигуату
IIbC
C3
IIbC
C3
IIbC
C3
Мацитентан** в дополнение к риоцигуату**
IIbC
C3
IIbC
C3
IIbC
C3
Риоцигуат ** в дополнение к ИФДЭ-3
IIIB
A2
IIIB
A2
IIIB
A2
Таблица А3.9. Рекомендации по эффективности стартовой комбинированной ЛАГспецифической терапии (ЛАГ группа I) <*>
Терапия
ФК III ФК IV ВОЗ
ВОЗ
ЕОК
УУР
ЕОК
УУР
ЕОК
УРР
УДД
УДД
УДД
АЭР в сочетании с - - силденафилом + ИФДЭ-5 или риоцигуатом
IIaC
B3
IIbC
B3
Риоцнгуат или ИФДЭ-5 в - - сочетании с АЭР или селексипагом
IIbC
C3
-
-
ИФДЭ-5/риоцигуат в сочетании с АЭР и ингаляционным илопростом
-
-
IIaC
B3
IIaC
B3
Таблица А3.10. Выполнение стандарта обследования в зависимости от уровня медицинского учреждения
Наименование медицинской услуги
Уровень МСП
Уровень медицинской организации
Регистрация электрокардиограммы
Первичная
Региональный
Холтеровское мониторирование сердечного ритма
Первичная
Региональный
Прицельная рентгенография органов грудной клетки
Первичная
Региональный
Ультразвуковое исследование органов брюшной полости (комплексное)
Первичная
Региональный
Эхокардиография
Первичная/специализированная
Региональный
Эхокардиография чреспищеводная
Специализированная
Региональный
Компьютерно-томографическая ангиография легочных сосудов
Специализированная
Региональный
Сцинтиграфия легких перфузионная
Специализированная
Региональный/экспертный центр
Сцинтиграфия легких перфузионная в сочетании со сцинтиграфией легких вентиляционной
Специализированная
Экспертный центр
Коронарография (при наличии показаний)
Специализированная
Региональный
Ангиография легочной артерии селективная (ангиопульмонография)
Специализированная
Региональный/экспертный центр
Стандартное лабораторное обследование
Первичная
Региональный
Определение антител
классов M, G (IgM, IgG) к вирусу иммунодефицита человека ВИЧ-1, (Human immunodeficiency virus HIV 1) в крови; определение антител к вирусу гепатита C и поверхностному антигену
(HBsAg) гепатита B
Первичная + специализированная
Региональный
Иммунологические тесты
Специализированная
Региональный
Генетическое обследование
Специализированная
Экспертный центр
Исследования уровня N-терминального фрагмента натрийуретического пропептида мозгового (NT-proBNP) в крови
Специализированная
Региональный
Исследование неспровоцированных дыхательных объемов и потоков, исследование диффузионной способности легких
Специализированная
Экспертный центр
Полисомнографическое исследование
Специализированная
Экспертный центр
Бронхоскопия с цитологическим исследованием лаважной жидкости
Специализированная
Региональный/экспертный центр
Магнитно-резонансная томография сердца и магистральных сосудов
Специализированная
Экспертный центр
Чрезвенозная катетеризация сердца
Специализированная
Экспертный центр
Эргоспирометрия
Специализированная
Экспертный центр
Родоразрешение
Специализированная
Экспертный центр
Хирургические вмешательства
Специализированная
Экспертный центр
Приложение Б
АЛГОРИТМЫ ДЕЙСТВИЙ ВРАЧА
Рисунок 1. Алгоритм диагностики легочной гипертензии

Рисунок 2. Алгоритм лечения ЛАГ (ИЛАГ, НЛАГ, ЛАГ при приеме лекарств/токсинов, резидуальная ЛАГ после коррекции простых системно-легочных шунтов,
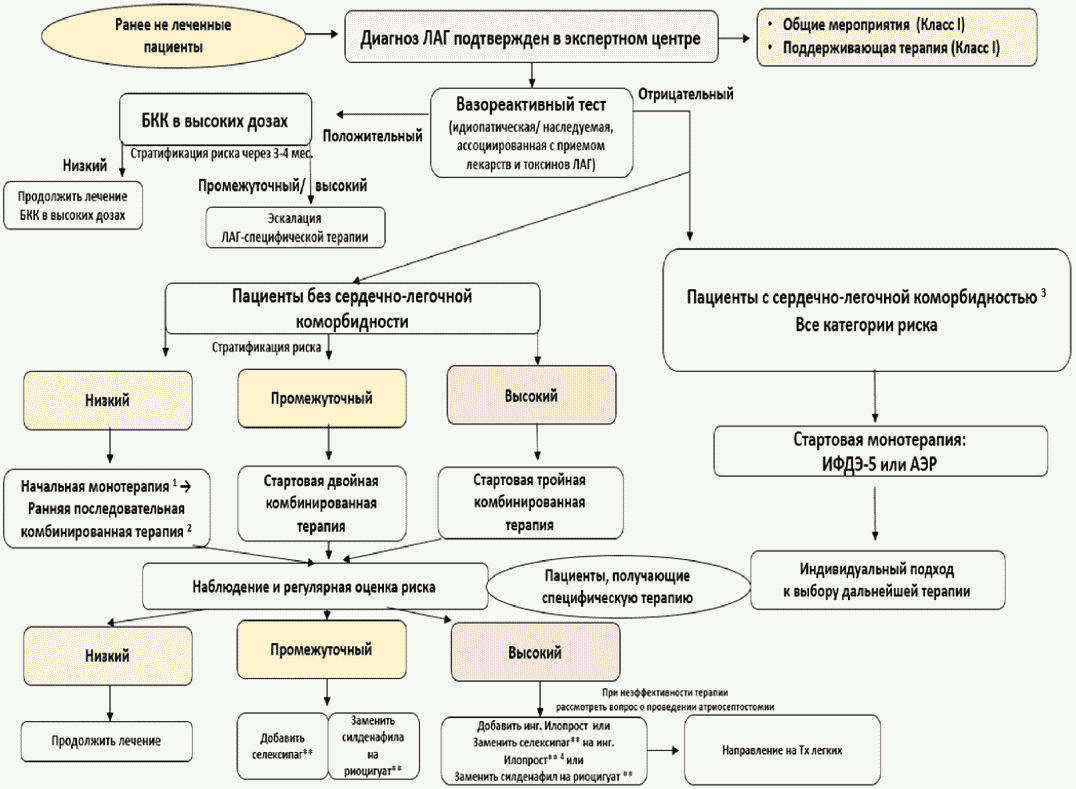
ЛАГ-СЗСТ
Примечания: 1. Пероральная ЛАГ-специфическая терапия (АЭР, ИФДЭ-5, риоцигуат, селексипаг)
2. Решение вопроса об эскалации терапии через 3 - 4 мес. для оценки результатов лечения
3. Наличие трех и более факторов риска патологии левых отделов сердца
(артериальная гипертония, сахарный диабет 2 типа, ИБС, ожирение, фибрилляция предсердий) или наличие патологии легких в сочетании с DLCO < 45%
4. В случае выраженных нежелательных явления возможна замена илопроста на селексипаг**
Рисунок 3. Алгоритм диагностики хронической тромбоэмболической легочной гипертензии и хронической тромбоэмболической болезни легких
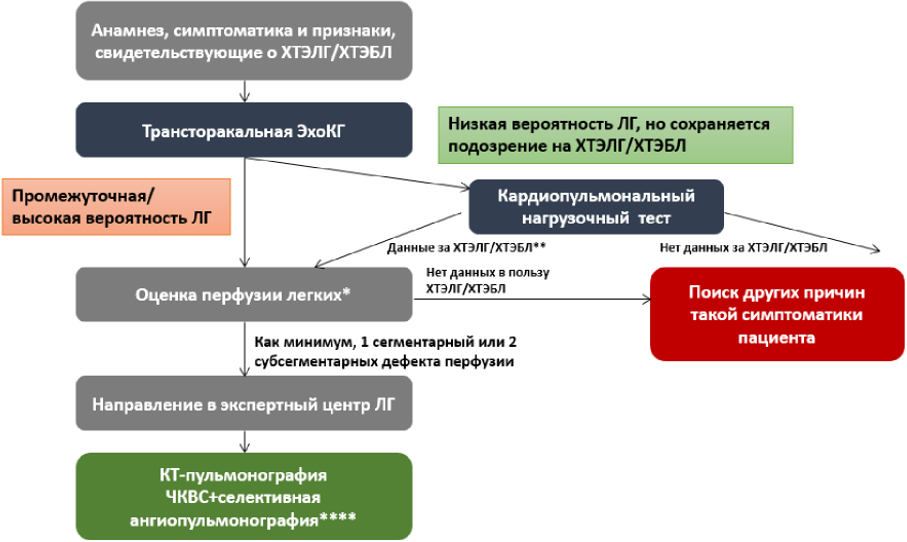
Примечания: <*> с помощью сцинтиграфии легких перфузионной или сцинтиграфии легких перфузионной в сочетании с КТ органов грудной полости или ангиографией легочной артерии селективной (ангиопульмонография); <**> Признаки ХТЭЛГ/ХТЭБЛ при эргоспирометрии: ограничение физической работоспособности и нарушение легочной перфузии (снижение PETCO2, повышение P(a-ET) CO2, EQ O2, EQ CO2, наклон VE/VCO2 или P (A-a) O2); <***> Коронарография при наличии показаний.
Рисунок 4. Алгоритм лечения хронической тромбоэмболической легочной гипертензии [12]
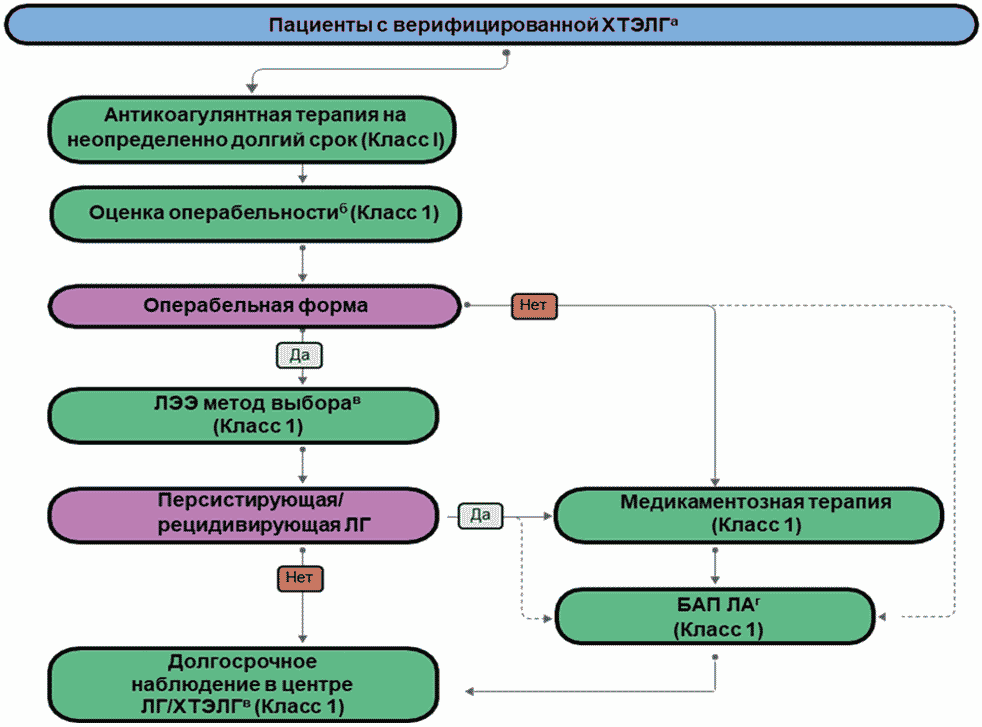
Приложение В
ИНФОРМАЦИЯ ДЛЯ ПАЦИЕНТА
Легочная гипертензия - это состояние, при котором происходит повышение давления в сосудах легких в результате разнообразных причин и заболеваний. Наиболее часто легочная гипертензия (ЛГ) развивается на фоне исходно существующих заболеваний сердца, легких, тромботических состояний и системных заболеваний соединительной ткани. Более редкими причинами для возникновения ЛГ являются хронические заболевания печени и ВИЧ-инфекция. Однако бывают ситуации, когда не удается обнаружить причину ЛГ, и в таком случае ЛГ называют идиопатической легочной артериальной гипертензией (ЛАГ).
Симптоматика ЛГ неспецифична и обычно характеризуется одышкой при физических нагрузках, которая прогрессирует со временем; общей слабостью, сердцебиением. Боли в грудной клетке, головокружения и синкопальные состояния при физической нагрузке являются крайне неблагоприятными симптомами. А появление отеков нижних конечностей, увеличение в объеме живота, набухание и пульсация вен шеи являются признаками тяжелой недостаточности правых камер сердца и свидетельствуют о далеко зашедшей стадии заболевания.
ЛАГ встречается у людей всех возрастов, рас, как у мужчин, так и у женщин. Врачи разных специальностей могут диагностировать и лечить ЛГ. Объем исследований, выполняемый при ЛГ, достаточно большой и включает в себя прежде всего эхокардиографию, исследование функции легких, компьютерную томографию органов грудной полости с внутривенным болюсным контрастированием, ультразвуковое исследование брюшной полости (комплексное) и выполнение разнообразных исследований крови. Выявление причины ЛГ может потребовать консультации врача-пульмонолога, врача-ревматолога, врача-инфекциониста. Однако наибольший опыт в ведении пациентов с ЛГ, прежде всего, имеют врачи-кардиологи, в особенности работающие в специализированных центрах, где существует возможность выполнения зондирования камер сердца - исследования, без которого невозможно поставить окончательный диагноз и определить тактику ведения больного с ЛГ.
Принципиально выделяют три варианта ЛГ с различными цифрами давления в камерах сердца и легочной артерии: прекапиллярная (артериальная), посткапиллярная (венозная) и смешанная (артериальная + венозная) легочная гипертензия. Охарактеризовать гемодинамический вариант возможно только во время проведения инвазивного метода исследования - зондирования камер сердца. Данное исследование является принципиальным как для верификации самого диагноза легочной гипертензии, установления его типа, так и для определения возможности назначения блокаторов кальциевых каналов или ЛАГ-специфических препаратов (см. Список сокращений). Наличие венозной (посткапиллярной) легочной гипертензии является противопоказанием для назначения ЛАГ-специфической терапии, поскольку ассоциировано с увеличением госпитализаций с нарастанием признаков сердечной недостаточности и смертности.
ЛАГ, в зависимости от этиологии, может возникать в различном возрасте и развиваться с различной скоростью: как постепенно, на фоне предсуществующего заболевания (врожденного порока сердца, склеродермии, патологии легких и т.д.), так и достаточно стремительно у пациента без видимых причин, как это происходит в случае с идиопатической ЛАГ.
Учитывая, что одышка при физической нагрузке является одним из основных симптомов легочной гипертензии, пациенту с ЛГ потребуется пересмотреть ежедневную физическую активность. Большинство пациентов, живущих с легочной гипертензией, находят, что им становится не по силам тот активный образ жизни, к которому они привыкли. Следует определить приоритеты в вопросах, требующих быстрого решения, а также в делах, которые могут подождать. Это поможет сконцентрироваться на важных задачах. Цели должны быть реалистичными для выполнения, а время для их решения - достаточным. Заблаговременное планирование поездок и достаточное время позволят не торопиться и не усугублять симптомы ЛГ. Большинству пациентов со временем приходится оставить ранее выполняемую работу и искать более легкую.
В настоящее время не установлено, как влияют физические упражнения на прогноз при легочной гипертензии. Не существует определенных программ лечебной физкультуры именно для пациентов с легочной артериальной гипертензией. Объем допустимых безопасных физических нагрузок определяется после всестороннего обследования в экспертном центре ЛАГ врачом-кардиологом-специалистом по ЛАГ. Соревновательные виды спорта, подъем тяжестей нежелательны для пациентов с ЛАГ. В большинстве случаев объем допустимой физической нагрузки определяется симптомами заболевания. Кроме того, обсуждение физических нагрузок возможно только у пациентов, находящихся на оптимальной ЛАГ-специфической терапии при отсутствии таких симптомов, как головокружения/потери сознания, нарушения ритма, кровохарканье, отеки нижних конечностей.
Необходимо следовать следующим правилам, чтобы не нанести вред: занятие физическими упражнениями необходимо остановить при появлении таких признаков, как общая слабость, усталость, ощущение сдавливания в грудной клетке, учащенного сердцебиения, головокружения или чрезмерной одышки. Между упражнениями используйте достаточное время для восстановления. Избегайте физической активности на улице при низкой или высокой температуре, высокой влажности.
Пациентам с легочной артериальной гипертензией нежелательны пребывание в сауне и другие виды гидротерапии, а также массаж и физиотерапевтические воздействия.
Пациентам с легочной артериальной гипертензией нежелательно пребывание в условиях высокогорья (более 2000 м над уровнем моря) или занятия дайвингом.
Желательно, чтобы члены семьи и близкие друзья были информированы Вами об имеющемся у Вас заболевании. Поддержка близких как в бытовом, так и психологическом отношении может существенно облегчить ежедневную нагрузку и эмоциональное бремя. Обращение за помощью к медицинскому психологу, активное участие в группах поддержки пациентов могут положительно повлиять на принятие Вами заболевания, адаптацию к неопределенности, связанной с серьезным хроническим угрожающим жизни заболеванием, и конструктивную совместную работу с лечащим врачом.
Пациенткам с легочной артериальной гипертензией противопоказана беременность, учитывая высокий риск материнской смертности как во время беременности, так и в послеродовом периоде. Даже в случае успешного родоразрешения течение легочной артериальной гипертензии существенно ухудшается после родоразрешения. Беременная пациентка с легочной артериальной гипертензией должна быть проконсультирована врачом-кардиологом-специалистом по ЛАГ экспертного перинатального центра как можно быстрее с момента выявления беременности для определения тактики ведения. Следует иметь в виду, что большинство препаратов ЛАГ-специфической терапии способны вызывать уродства и аномалии развития у плода. Тем не менее, объем ЛАГ-специфической терапии во время беременности определяется тяжестью заболевания и риском летальности. Поскольку грудное вскармливание является большой нагрузкой, то рекомендуется подавление лактации у пациенток с легочной артериальной гипертензией.
Если запланировано оперативное вмешательство, необходима консультация врача-кардиолога-специалиста по ЛАГ в экспертном центре. Важно понимать, что решение о целесообразности, сроках, методах обезболивания должно приниматься командой специалистов, которая включает врача-кардиолога, врача-реаниматолога-анестезиолога и непосредственно оперирующего врача-хирурга. Предпочтение отдается регионарной, а не общей анестезии. По возможности пациенты с ЛАГ должны направляться для выполнения плановых оперативных вмешательств в крупные экспертные центры ЛГ.
Пациенты с ЛАГ чувствительны к возникновению пневмонии, которая может стать причиной смерти. Рекомендуется проводить вакцинацию против вируса гриппа, пневмококка, SARS-Cov2. Исключением могут быть пациенты с системными заболеваниями соединительной ткани и ВИЧ-инфекцией, решение о вакцинации у которых должно приниматься с учетом активности основной патологии врачами-ревматологами и врачами-инфекционистами.
При ЛГ нет каких-либо специальных диет или продуктов, которые могут усугубить болезнь.
При появлении отеков у пациентов с ЛАГ следует ограничить употребление поваренной соли и количество выпиваемой жидкости. Поваренная соль содержит натрий, который регулирует баланс жидкости в организме. Когда содержание жидкости в тканях увеличивается, объем крови также увеличивается, что сопровождается увеличением нагрузки на сердце. Допустимый объем выпиваемой жидкости определяется индивидуально лечащим доктором, но чаще всего не должен превышать более 2 литров за сутки.
Для нормализации водного баланса могут помочь следующие советы:
Следует измерять количество выпиваемой жидкости в течение суток, по крайней мере в течение первых нескольких недель. Два литра жидкости равняются в среднем 8 чашкам. Супы, мороженое, желе также должны быть посчитаны как жидкости. Увеличение веса - один из первых признаков задержки жидкости. Необходимо взвешиваться ежедневно утром натощак и записывать вес. При прибавке веса на 2 и более кг за неделю при прежнем режиме питания необходимо уведомить об этом своего врача.
При появлении или возобновлении головокружения или потерь сознания при физических нагрузках, кровохарканья, возникновении приступов сердцебиения следует незамедлительно сообщить об этом лечащему врачу.
Подробно на все вопросы, связанные с диагнозом "легочная гипертензия", образом жизни и лечением, может ответить врач - специалист по легочной гипертензии.
В настоящее время нет лекарства, излечивающего ЛГ. Однако существуют специфические препараты, созданные специально для пациентов с легочной артериальной гипертензией. Регулярный прием данных препаратов приводит к снижению легочного сосудистого сопротивления и улучшению наполнения кровью левых камер сердца, что сопровождается уменьшением одышки и увеличением переносимости физических нагрузок. Врач, являющийся специалистом по ЛГ, подбирает адекватное состоянию пациента лечение. Все пациенты с ЛГ разные, поэтому подбор терапии осуществляется индивидуально.
Пациенту с установленным диагнозом ЛГ показано тщательное амбулаторное наблюдение. Частота визитов зависит от исходного состояния пациента и может варьировать от 1 месяца с момента старта ЛАГ-специфической терапии (см. Список сокращений) до 3 - 6 месяцев. Требуется регулярный прием лекарственных препаратов строго в соответствии с режимом лечения. В случае приема диуретиков - ежедневный контроль веса и диуреза, варфарина** - МНО ежемесячно, при приеме антагонистов к рецепторам эндотелина (АТХ Антиагреганты кроме гепарина) (бозентан**, амбризентан**) - ежемесячный контроль печеночных тестов (анализ крови биохимический общетерапевтический) и контроль уровня гемоглобина через 3 месяца с момента начала терапии.
Легочная артериальная гипертензия не является противопоказанием для авиаперелетов. Однако пациентам с низкой сатурацией по кислороду в покое (< 92% по данным пульсоксиметрии) целесообразно информировать авиакомпанию о возможной потребности в кислородной поддержке во время авиаперелета.
Всем пациентам, совершающим авиаперелеты в другие страны, важно иметь иметь при себе медицинские документы о диагнозе, местонахождении ближайшего местного центра ЛГ, контактной информации с ним.
Приложение Г1 - ГN
ШКАЛЫ ОЦЕНКИ,
ВОПРОСНИКИ И ДРУГИЕ ОЦЕНОЧНЫЕ ИНСТРУМЕНТЫ СОСТОЯНИЯ
ПАЦИЕНТА, ПРИВЕДЕННЫЕ В КЛИНИЧЕСКИХ РЕКОМЕНДАЦИЯХ
Приложение Г1
ОЦЕНКА РИСКА <*>
У ПАЦИЕНТОВ ЛЕГОЧНОЙ АРТЕРИАЛЬНОЙ ГИПЕРТЕНЗИЕЙ
Оригинальное название (если есть): Comprehensive risk assessment in pulmonary arterial hypertension (three-strata model)
Источник (официальный сайт разработчиков, публикация с валидацией):
ESC/ERS Scientific Document Group, Humbert M. et al. 2022 ESC/ERS Guidelines for the diagnosis and treatment of pulmonary hypertension: Developed by the task force for the diagnosis and treatment of pulmonary hypertension of the European Society of Cardiology (ESC) and the European Respiratory Society (ERS). Endorsed by the International Society for Heart and Lung Transplantation (ISHLT) and the European Reference Network on rare respiratory diseases (ERN-LUNG)//European heart journal. - 2022. - Т. 43. - N. 38. - С. 3618 - 3731.
Тип (подчеркнуть): шкала оценки
Назначение: комплексная оценка риска у пациентов легочной артериальной гипертензией
Содержание (шаблон):
Параметры риска
Низкий риск < 5%
Средний риск 5 - 20%
Высокий риск > 20%
Клинические признаки правожелудочковой CH
нет
нет
да
Прогрессирование заболевания
нет
постепенное
быстрое
Синкопе
нет
редкие
повторные
ФК (ВОЗ)
I, II
III
IV
Дистанция в ТбМХ
> 440 м
165 - 440 м
< 165 м
Эргоспирометрия
VO2 пик. > 15 мл/мин/кг
VE/VCO2 < 36
VO2 пик. 11 - 15 мл/мин/кг
VE/VCO2 36 - 44,9
VO2 пик. < 11 мл/мин/кг
VE/VCO2 > 45
BNP/NT-proBNP
BNP < 50 нг/мл/NT-proBNP < 300 нг/мл
BNP 50 - 300 нг/мл/NT-proBNP 300 - 1400 нг/мл
BNP > 300 нг/мл/NT-proBNP > 1400 нг/мл
ЭхоКГ/КТ/МРТ*
Площадь ПП < 18 см2
Отсутствие выпота в перикарде
TAPSE/СДЛА
> 0,32 мм/мм рт. ст.
Площадь ПП 18 - 26 см2
Небольшой перикардиальный выпот
TAPSE/СДЛА 0,19 - 0,32 мм/мм рт. ст.
Площадь ПП > 26 см2
Перикардиальный выпот
TAPSE/СДЛА < 0,19 мм/мм рт. ст.
Примечания: В протоколе МРТ сердца следующие параметры указывают на низкий, средний, высокий риск летальности - фракция выброса ПЖ > 54%; 37 - 54%; < 37% соответственно; УИ > 40 мл/м2; 26 - 40 мл/м2; < 26 мл/м2; индекс конечно-систолического объема ПЖ < 42 мл/м2; 42 - 54 мл/м2; > 54 мл/м2 соответственно [12].
Ключ (интерпретация): в самой таблице
Приложение Г2
ШКАЛА ОЦЕНКИ ОДЫШКИ ПО БОРГУ
Название на русском языке: шкала субъективной оценки переносимости физической нагрузки (шкала Борга) (Borg scale)
Оригинальное название: Borg rating of perceived exertion scale (RPE scale)
Источник (официальный сайт разработчиков, публикация с валидацией): https://www.brianmac.co.uk/borgscale.htm Borg GA (1982). "Psychophysical bases of perceived exertion". Med Sci Sports Exerc. 14 (5): 377 - 81. doi: 10.1249/00005768-198205000-00012
Тип (подчеркнуть): шкала оценки
Назначение: субъективная оценка переносимости физической нагрузки
Содержание: Пациент получает инструкции по оценке одышки во время физической нагрузки: от 0 баллов - спокойное дыхание, нет ощущения одышки и далее - до 10 баллов, когда одышка максимальна.
Балл
Выраженность одышки
0
отсутствует
0,5
очень, очень слабая (едва заметная)
1
очень слабая
2
слабая
3
умеренная
4
более тяжелая
5
тяжелая
6; 7
очень тяжелая
8; 9
очень, очень тяжелая
10
максимальная
Ключ (интерпретация): проводится сравнение с результатами теста, проведенного ранее (до начала терапии, на фоне терапии и т.д.)
