"Клинические рекомендации "Острый парапроктит"
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ
КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ
ОСТРЫЙ ПАРАПРОКТИТ
Кодирование по Международной статистической классификации болезней и проблем, связанных со здоровьем: K61, K61.0, K61.1, K61.2, K61.3, K61.4
Год утверждения (частота пересмотра): 2024
Возрастная категория: Взрослые, Дети
Пересмотр не позднее: 2026
ID: 185
Разработчик клинической рекомендации
- Общероссийская общественная организация "Ассоциация колопроктологов России"
- Общероссийская общественная организация "Российская ассоциация детских хирургов"
Одобрено Научно-практическим Советом Минздрава РФ
Список сокращений
ВЗК - воспалительные заболевания кишечника
ЗАПК - запирательный аппарат прямой кишки
МРТ - магнитно-резонансная томография
ОП - острый парапроктит
СЗП - свищ заднего прохода
ТРУЗИ - трансректальное ультразвуковое исследование
Термины и определения
Свищ заднего прохода (СЗП) - это патологический ход между анальным каналом и окружающими его тканями и/или органами и/или перианальной кожей.
Морганиевы крипты - это небольшие углубления между продольными складками слизистой (Морганиевыми колоннами), находящиеся непосредственно над зубчатой линией, располагающейся в верхней трети анального канала.
Анаэробный парапроктит - это парапроктит, вызванный клостридиальной инфекцией, отличается чрезвычайно тяжелым течением.
1. Краткая информация по заболеванию или состоянию (группы заболеваний или состояний)
1.1 Определение заболевания или состояния (группы заболеваний или состояний)
Острый парапроктит (ОП) - острое воспаление околопрямокишечной клетчатки, обусловленное распространением гнойно-воспалительного процесса из анальных крипт и анальных желез. Основной причиной развития ОП является смешанная кишечная микрофлора, чаще представленная аэробными микроорганизмами [1 - 5].
Анаэробный парапроктит является отдельным жизненно опасным заболеванием, сопровождающимся высоким уровнем летальности, требующим совершенно иных диагностических и лечебных подходов, чем острый аэробный парапроктит и, в данных клинических рекомендациях, не рассматривается.
1.2 Этиология и патогенез заболевания или состояния (группы заболеваний или состояний)
Чаще всего в практике встречается криптогенный парапроктит (около 90%), реже встречаются парапроктиты как осложнение других заболеваний, таких как ВЗК, опухоли, кисты таза, тератомы, травмы и лучевые поражения. Развитие ОП обусловлено рядом предрасполагающих факторов: ослабление иммунитета, нарушения микроциркуляции, желудочно-кишечные расстройства, осложнения геморроя, трещин, криптита. В детском возрасте причиной острого парапроктита могут быть первичные иммунодефицитные состояния. Кроме того, рассматривается врожденная теория, основанная на концепции дисбаланса андрогенов и эстрогенов или чрезмерной стимуляции андрогенами слизистых желез, из-за чего морганиевы крипты становятся глубже, чем обычно, на 1 - 2 мм [1 - 3, 5 - 9].
1.3 Эпидемиология заболевания или состояния (группы заболеваний или состояний)
ОП является самым распространенным заболеванием в практике неотложной проктологии. Пациенты этой группы составляют около 1% всех госпитализированных в различные стационары хирургического профиля и 5% среди страдающих заболеваниями ободочной и прямой кишок [10, 11]. В целом, частота развития острого парапроктита среди взрослого населения составляет 16,1 - 20,2 на 100 тысяч [4, 12, 13]. От 2 до 7% всех хирургических заболеваний детского возраста, требующих стационарного лечения, приходится на пациентов с острым парапроктитом, ОП может встречаться в любой возрастной группе у детей, но абсолютно превалирует у детей первых месяцев жизни - 22 - 60% [14].
1.4 Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статистической классификации болезней и проблем, связанных со здоровьем
Коды по МКБ-10
Класс - Болезни органов пищеварения (XI).
Блок - Абсцесс заднего прохода и прямой кишки (K61).
Код:
K61.0 Анальный [заднепроходный] абсцесс
K61.1 - Ректальный абсцесс
K61.2 - Аноректальный абсцесс
K61.3 - Ишиоректальный абсцесс
K61.4 - Интрасфинктерный абсцесс
1.5 Классификация заболевания или состояния (группы заболеваний или состояний)
По локализации поражения относительно анатомических образований:
а) подкожный;
б) подслизистый;
в) межмышечный;
г) ишиоанальный;
д) тазово-прямокишечный:
- пельвиоректальный;
- ретроректальный.
По локализации воспалительного очага по условному циферблату:
а) задний (с 4 до 8 часов условного циферблата);
б) передний (с 10 до 2 часов условного циферблата);
в) боковой (с 8 до 10 часов условного циферблата или с 2 до 4 часов условного циферблата);
г) подковообразный (при распространении воспаления более чем на одну зону из указанных выше).
По характеру гнойного хода (при его интраоперационном выявлении):
а) интрасфинктерный;
б) транссфинктерный;
в) экстрасфинктерный.
1.6 Клиническая картина заболевания или состояния (группы заболеваний или состояний)
Клиническая картина зависит от выраженности, локализации и распространенности воспалительного процесса. При подкожном парапроктите образуется плотный инфильтрат в перианальной области с гиперемией кожи над ним, болезненный при пальпации, возможно с участком флюктуации. Боль усиливается при дефекации, в положении сидя, при кашле и ходьбе. Симптомы интоксикации чаще всего отсутствуют.
Подслизистый парапроктит проявляется болью при дефекации, повышением температуры тела до субфебрильной, симптомы интоксикации чаще всего отсутствуют.
У детей грудного возраста преобладают подкожные и подслизистые локализации острого парапроктита.
При ишиоанальном парапроктите, кроме боли обнаруживается асимметрия ягодиц, гиперемия кожи проявляется отсрочено на 5 - 6 сутки.
Ишиоанальный парапроктит в первые дни заболевания сопровождается симптомами интоксикации, а в дальнейшем появляются местные изменения в перианальной области: асимметрия ягодиц, уплотнение и гиперемия перианальной кожи.
Пельвиоректальный парапроктит имеет наиболее тяжелое течение, на первый план выходят выраженные симптомы интоксикации (недомогание, слабость, расстройство сна, выраженная потливость в ночное время, озноб, фебрильная температура, головные боли, головокружение). Также возможно появление болей в нижних отделах живота. Неопределенная симптоматика в среднем продолжается до 12 суток, далее возникает дискомфорт и боли в анальном канале при дефекации, затруднение опорожнения прямой кишки, затруднение мочеиспускания, могут возникнуть боли в нижней конечности на стороне ОП по ходу нервов. При пальпации у мужчин может чувствоваться позыв к мочеиспусканию вследствие прилежания инфильтрата к уретре [1, 15 - 19].
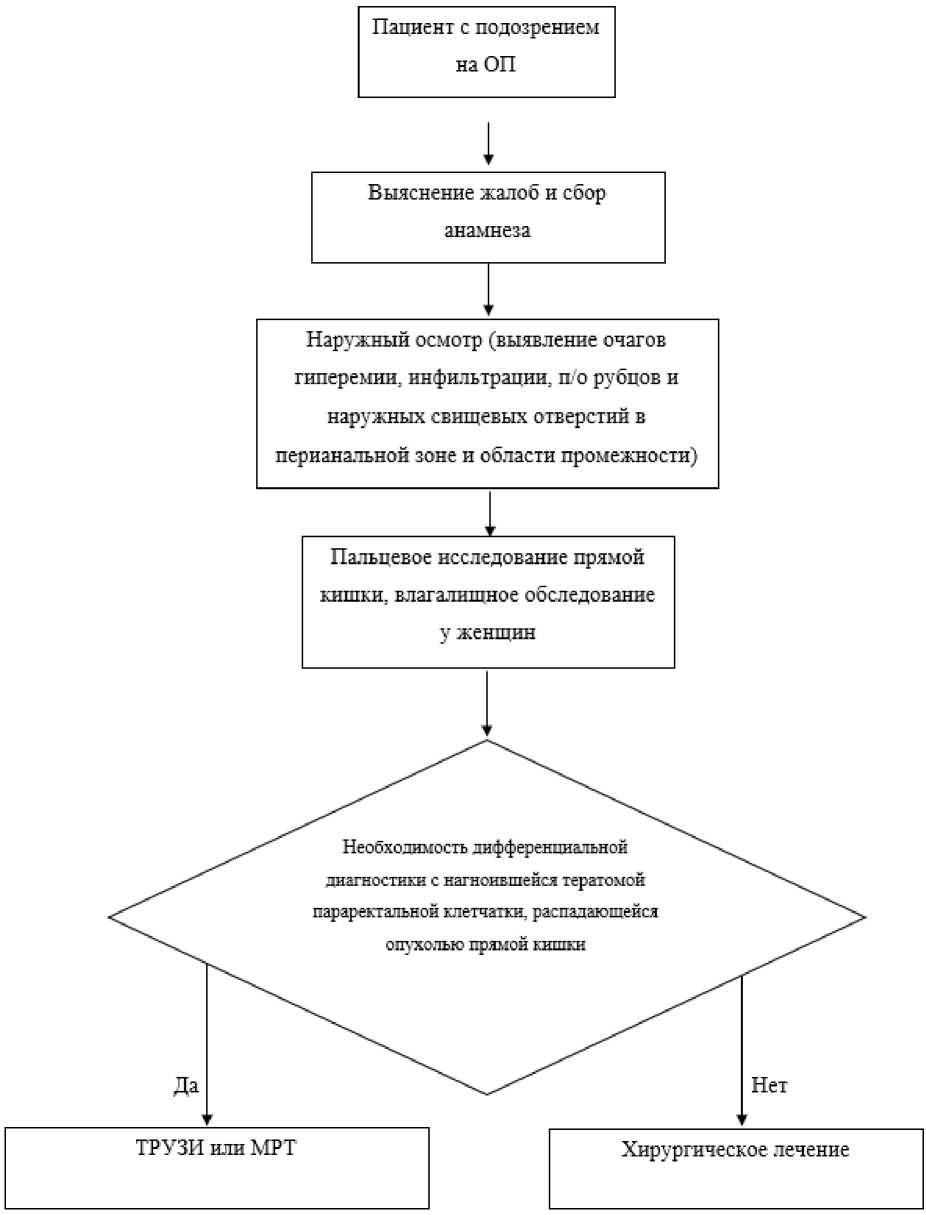
2. Диагностика заболевания или состояния (группы заболеваний или состояний) медицинские показания и противопоказания к применению методов диагностики
Критерии установления диагноза/состояния - на основании данных клинического обследования и, при необходимости, инструментального обследования.
Дифференциальная диагностика ОП, обусловленного первичным воспалением в области анальной крипты, проводится с такими заболеваниями как:
1. Гнойно-воспалительные заболевания кожи промежности, крестцово-копчиковой и ягодичной области.
2. Бартолинит.
3. Пресакральные кисты с воспалительным компонентом.
4. Травмы перианальной области.
5. Тератомы.
6. Анаэробный парапроктит.
7. Опухоли прямой кишки.
8. Болезнь Крона, язвенный колит, осложненные абсцессом.
9. Дивертикулярная болезнь, осложненная абсцессом.
10. Осложнения лучевой терапии.
Принципы формирования диагноза.
При формулировке диагноза следует отразить локализацию воспалительного процесса. Ниже приведены примеры формулировок диагноза:
1. Острый передний подковообразный парапроктит.
2. Острый задний пельвиоректальный парапроктит.
3. Острый ретроректальный парапроктит.
2.1 Жалобы и анамнез
Характерные жалобы: дискомфорт и/или боли в области заднего прохода и промежности, усиливающиеся по мере прогрессирования воспалительного процесса, наличие припухлости в мягких тканях перианальной области, промежности или ягодичной области, затруднение дефекации и/или мочеиспускания, локальное повышение температуры кожи в области очага воспаления, а также возможно появление болей в нижних отделах живота [1, 9, 10].
В анамнезе заболевания возможны:
- Ослабление иммунитета вследствие сопутствующей острой или хронической инфекции
- Переохлаждение
- Сосудистые изменения вследствие сахарного диабета
- Желудочно-кишечные расстройства (запоры и/или диарея)
- Криптит
- Анальная трещина
- Первичные или вторичные иммунодефицитные состояния (ВИЧ инфекция)
- Предыдущие аноректальные или промежностные оперативные вмешательства.
2.2 Физикальное обследование
- Рекомендуется пациентам с подозрением на ОП проводить осмотр и пальпацию перианальной, крестцово-копчиковой, ягодичной областей, а также трансректальное пальцевое исследование [1, 19 - 21].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
Комментарий. Клинический осмотр и пальцевое исследование прямой кишки проводят на гинекологическом кресле в положении как для литотомии или в коленно-локтевом положении.
Стандартный клинический осмотр включает осмотр промежности и заднего прохода, при котором проводится оценка выраженности и распространенности воспалительного процесса.
При стандартном пальцевом исследовании возможно определить:
- локализацию воспаленной крипты (болезненность стенки) на стороне инфильтрата;
- выбухание стенки прямой кишки, боль, сглаженность складок на стороне поражения;
- при ретроректальном парапроктите - выбухание в области задней стенки прямой кишки, а также усиление болей при давлении на копчик;
- при пельвиоректальном парапроктите - болезненность одной из стенок прямой кишки, инфильтрацию кишечной стенки или плотный инфильтрат за ее пределами. В более поздних стадиях определяют утолщение стенки кишки, оттеснение ее извне, затем выбухание в просвет эластичного, иногда флюктуирующего, образования, над которым слизистая оболочка кишки может оставаться подвижной. При распространении воспаления на предстательную железу и мочеиспускательный канал, пальпация стенки прямой кишки вызывает болезненный позыв на мочеиспускание [1, 20].
2.3 Лабораторные диагностические исследования
Специфическая лабораторная диагностика ОП отсутствует. Лабораторные диагностические исследования следует выполнять пациентам в ходе диагностики и лечения ОП для исключения сопутствующих заболеваний и состояний. В общем анализе крови, при обширном воспалительном поражении может определяться лейкоцитоз.
2.4 Инструментальные диагностические исследования
В большинстве случаев, для постановки диагноза острого парапроктита не требуется инструментальная диагностика.
- Рекомендуется пациентам проведение ультразвукового исследования прямой кишки трансректального или ультразвукового исследования мягких тканей при нечеткой и нетипичной клинической картине, отсутствии четких границ распространения воспалительного процесса [21 - 27]
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5)
Комментарий: ультразвуковое исследование прямой кишки трансректальное выполняется для оценки локализации и размеров гнойной полости, степени вовлеченности в воспалительный процесс стенки прямой кишки и запирательного аппарата прямой кишки [24 - 27]. Информативность ультразвукового исследования достигает 90% [24].
- Не рекомендуется пациентам детского возраста с острым парапроктитом проведение ультразвукового исследования прямой кишки трансректального из-за несоответствия размеров датчика и анального канала [15, 28].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5)
- Рекомендуется пациентам с острым парапроктитом выполнение магнитно-резонансной томографии органов малого таза при нечеткой и нетипичной клинической картине, отсутствии четких границ распространения воспалительного процесса, при подозрении на наличие обширных затеков и высокое расположение абсцесса [24, 26, 27, 29, 30].
Уровень убедительности рекомендаций - B (уровень достоверности доказательств - 3)
Комментарий: МРТ дает возможность анатомической детализации, является бесконтактным методом обследования. К недостаткам метода относятся высокая стоимость, необходимость специалиста по МРТ и длительность в исполнении.
2.5 Иные диагностические исследования
Микробиологическое (культуральное) исследование гнойного отделяемого на аэробные и факультативно-анаэробные микроорганизмы не является обязательным методом диагностики, однако целесообразно для определения дальнейшей тактики лечения, для исключения/подтверждения анаэробной или иной специфической бактериальной флоры. Заключается в видовом исследовании микрофлоры гнойного очага для уточнения диагноза и проведения адекватной антибиотикотерапии. Забор материала производится в условиях операционной во время пункции абсцесса [5, 31, 32].
3. Лечение, включая медикаментозную и немедикаментозную терапии, диетотерапию, обезболивание, медицинские показания и противопоказания к применению методов лечения
3.1 Общие принципы лечения ОП
Основным методом лечения острого парапроктита является хирургический.
Операция должна быть выполнена в ближайшие часы после верификации диагноза.
Цель операции - вскрытие и дренирование абсцесса, поиск и, при возможности, ликвидация пораженной крипты и гнойного хода [1, 33 - 40].
Показания к госпитализации - верифицированный диагноз острого парапроктита [3, 10].
Вид оперативного вмешательства зависит от локализации абсцесса и распространенности воспалительного инфильтрата в окружающих тканях [1, 33 - 38].
У пациентов грудного возраста рассматривается возможность консервативного лечения подкожного парапроктита. Вскрытие ОП необходимо выполнять, при вероятности распространения абсцесса [41 - 45].
Рекомендуется антибиотикотерапия (Антибактериальные препараты системного действия) в периоперационном периоде при значительной распространенности воспалительного процесса, при сепсисе, иммунодефицитных состояниях и заболеваниях [46 - 50].
Для взрослых: Уровень убедительности рекомендаций - B (уровень достоверности доказательств - 1).
Для детей: Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 4).
3.2 Вскрытие острого гнойного парапроктита
- Рекомендуется всем пациентам с диагностированным острым парапроктитом вскрытие и дренирование абсцесса для предупреждения развития гнойно-септических осложнений [16, 51 - 53].
Уровень убедительности рекомендаций - A (уровень достоверности доказательств - 2)
Комментарий. При отсутствии четкой верификации пораженной крипты, оперативное вмешательство ограничивается вскрытием и дренированием абсцесса.
Вскрытие и дренирование подкожного и ишиоанального ОП.
Методика: полулунным разрезом на стороне поражения, в центральной части абсцесса, рассекают кожу и подкожную клетчатку. Дренирование абсцесса выполняется с таким расчетом, чтобы в глубине раны не оставалось кармана, и отток был достаточным. С этой целью кожную рану расширяют и дренируют.
Вскрытие и дренирование пельвиоректального ОП.
Методика: полулунным разрезом на стороне поражения, отступя от края ануса не менее чем на 3 см, рассекают кожу, подкожную и ишиоанальную клетчатку. Продольным разрезом рассекают мышечную ткань диафрагмы таза. Эта манипуляция должна выполняться под визуальным контролем. Если ее не удается произвести под зрительным контролем, расслаивание мышцы может быть осуществлено тупым путем - пальцем, браншами зажима или корнцангом. Дренирование абсцесса выполняется с таким расчетом, чтобы в глубине раны не оставалось кармана, и отток был достаточным.
Вскрытие и дренирование ретроректального парапроктита.
Показания: абсцессы, локализующиеся в ретроректальном пространстве.
Методика: производят разрез кожи посередине между проекцией верхушки копчика и задним краем анального отверстия, длиной до 5 см. После эвакуации гноя рану обрабатывают растворами антисептиков. Край раны, прилегающий к стенке кишки, с помощью крючка отводят и хорошо экспонируют заднюю стенку анального канала, окруженного мышцами сфинктера.
Вскрытие и дренирование подковообразного парапроктита.
Методика: объем хирургического вмешательства зависит от расположения абсцесса по отношению к мышцам сфинктера.
3.3 Вскрытие и дренирование ОП, иссечение пораженной крипты, проведение эластической дренирующей лигатуры
- Рекомендуется пациентам после вскрытия ОП при четкой верификации пораженной крипты с транссфинктерным (захватывает более 30% сфинктера) или экстрасфинктерным расположением гнойного хода, с целью лучшего дренирования и заживления ран, профилактики рецидива ОП и послеоперационных осложнений, а также с целью подготовки к радикальной операции производить иссечение пораженной крипты и проведение через пораженную крипту и кожную рану эластической дренирующей лигатуры [7, 8, 39, 52, 53].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 5).
Комментарий.
Методика: производят широкий полулунный разрез кожи на стороне поражения, затем после эвакуации гноя и обнаружения гнойного хода разрез продлевается до средней линии. Из просвета кишки производят окаймляющий разрез вокруг пораженной крипты с его продолжением по всей длине анального канала до соединения с углом промежностной раны. Узкой полоской иссекают выстилку анального канала и перианальную кожу. Через отверстие в месте удаленной крипты проводят эластический дренаж, один конец которого выводят из раны промежности по средней линии, а второй через внутреннее отверстие в просвете кишки. Концы дренажа соединяются друг с другом и фиксируются между собой лигатурой. При этом дренаж не должен сжимать и прорезывать вовлеченные ткани. Эластическую дренирующую лигатуру не следует удалять до формирования консолидированного свища [52, 53].
3.4 Радикальные операции при остром парапроктите
- Рекомендуется всем пациентам после вскрытия ОП при четкой верификации пораженной крипты с интрасфинктерным или транссфинктерным расположением гнойного хода (с захватом менее 30% порции наружного сфинктера) производить радикальное иссечение свищевого хода в просвет кишки [52, 53 - 56].
Уровень убедительности рекомендаций - A (уровень достоверности доказательств - 2).
Комментарий.
Методика: проводят ревизию анального канала с целью поиска пораженной крипты внутреннего свищевого отверстия. Для четкой визуализации гнойной полости и обнаружения пораженной крипты используют пробу с красителем. Для уточнения расположения хода относительно волокон сфинктера проводят исследование пуговчатым зондом. После этого производят широкий полулунный разрез кожи на стороне поражения, а затем рассекают гнойный ход в просвет кишки, иссекают пораженную анальную крипту. Вероятность рецидива ОП составляет до 6% [53].
3.5 Лечение ОП при нейтропении
Нейтропения существенным образом меняет клинику и течение инфекционных процессов в тканях. Формирование абсцессов в условиях нейтропении происходит редко, изменения в тканях чаще представляют собой воспалительные инфильтраты и некрозы [57 - 61]. ОП, развившийся на фоне гранулоцитопении, является тяжелым осложнением, что связано с высокой вероятностью сепсиса (30%) в условиях иммуносупрессии [60, 61].
- Рекомендуется всем пациентам с острым парапроктитом и нейтропенией, назначение эмпирических схем антибиотикотерапии, что позволяет остановить прогрессирование аноректальной инфекции и развитие сепсиса [47, 58, 59].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 4).
Комментарий. Целесообразно применение на первом этапе антибиотиков (J01: Антибактериальные препараты системного действия), проявляющих активность в отношении грамотрицательных бактерий, включая синегнойную палочку. Введение антибиотиков (J01: Антибактериальные препараты системного действия) только внутривенное [51].
- Рекомендуется всем пациентам с нейтропенией при подтвержденном абсцессе или некрозе тканей вскрытие и дренирование острого парапроктита [57 - 63].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 4).
Комментарий. Хирургическое вмешательство должно быть проведено на фоне антибактериальной терапии под общим обезболиванием. Антибактериальная терапия должна быть продолжена в послеоперационном периоде до исчезновения признаков инфекции [59].
Пациенты с тяжелой формой нейтропении (абсолютным количеством нейтрофилов менее 1000 x 109/л) и отсутствием абсцесса в тканях более успешно лечатся только с помощью применения антибактериальной терапии [57, 58, 62]. Прогноз зависит от клинической ситуации. Показатель летальности, непосредственно связанный с перианальными инфекционными осложнениями, среди онкогематологических пациентов в современных исследованиях составляет менее 5% [57 - 60].
4. Медицинская реабилитация и санаторно-курортное лечение, медицинские показания и противопоказания к применению методов медицинской реабилитации, в том числе основанных на использовании природных лечебных факторов
- Рекомендуется всем пациентам, перенесшим операцию по поводу острого парапроктита регулярное выполнение перевязок, заключающихся в обработке ран растворами антисептиков и нанесении на раневую поверхность мазей, обладающих противовоспалительными, ранозаживляющими свойствами до их эпителизации. При выполнении перевязок требуется контроль с целью предотвращения раннего слипания/заживления кожных краев раны при сохранении воспалительного процесса в подлежащих тканях [14, 51].
Уровень убедительности рекомендаций - B (уровень достоверности доказательств - 2).
После выписки из стационара, на период заживления раны всем пациентам целесообразно находиться под наблюдением врача-колопроктолога или врача-хирурга или врача - детского хирурга.
5. Профилактика и диспансерное наблюдение, медицинские показания и противопоказания к применению методов профилактики
Специфической профилактики ОП не существует. Профилактика острого парапроктита заключается в основном в общеукрепляющих организм мероприятиях, направленных на устранение этиологических факторов возникновения заболевания:
1) лечение и санация очагов острой и хронической инфекции;
2) коррекция хронических заболеваний - сахарного диабета, атеросклероза;
3) коррекция функциональных нарушений (запоров, поносов);
4) своевременное лечение сопутствующих проктологических заболеваний (геморроя, трещин заднего прохода, криптита и т.д.).
6. Организация оказания медицинской помощи
Медицинская помощь, за исключением медицинской помощи в рамках клинической апробации, в соответствии с Федеральным законом от 21.11.2011 N 323-ФЗ (ред. от 28.12.2022) "Об основах охраны здоровья граждан в Российской Федерации", постановлением Правительства Российской Федерации от 17.11.2021 N 1968 "Об утверждении Правил поэтапного перехода медицинских организаций к оказанию медицинской помощи на основе клинических рекомендаций, разработанных и утвержденных в соответствии с частями 3, 4, 6 - 9 и 11 статьи 37 Федерального закона "Об основах охраны здоровья граждан в Российской Федерации" организуется и оказывается:
1) в соответствии с положением об организации оказания медицинской помощи по видам медицинской помощи, которое утверждается уполномоченным федеральным органом исполнительной власти;
2) в соответствии с порядками оказания помощи по профилю "колопроктология", обязательным для исполнения на территории Российской Федерации всеми медицинскими организациями;
3) на основе настоящих клинических рекомендаций;
4) с учетом стандартов медицинской помощи, утвержденных уполномоченным федеральным органом исполнительной власти.
Госпитализация пациентов с острым парапроктитом осуществляется в экстренном порядке с целью выполнения хирургического вмешательства в ближайшие часы после верификации диагноза. Лечение пациентов этой категории проводится в условиях специализированного колопроктологического стационара, при отсутствии такового в условиях хирургического стационара. При подкожной и подслизистой локализации абсцесса лечение может проводиться в дневном, круглосуточном стационаре, а также в стационаре краткосрочного пребывания. Лечение в условиях дневного стационара и стационара краткосрочного пребывания возможно при отсутствии признаков общей интоксикации, отсутствии признаков декомпенсации сопутствующих заболеваний, а также данных за наличие парапроктита на фоне нейтропении и верифицированной болезни Крона. Оказание медицинской помощи пациентам ОП осуществляется врачами-колопроктологами, а при отсутствии таковых - врачами-хирургами, врачами - детскими хирургами.
Показание для госпитализации:
- подтвержденный диагноз острого парапроктита.
Показания к выписке пациента:
- при стойком улучшении, когда пациент может без ущерба для здоровья продолжать лечение амбулаторно под наблюдением врача-колопроктолога или врача-хирурга или врача - детского хирурга
- при отсутствии показаний к дальнейшему лечению в стационаре
- при необходимости перевода пациента в другое лечебное учреждение
- по требованию пациента или его законного представителя
- в случаях несоблюдения пациентом предписаний или правил внутреннего распорядка стационара, если это не угрожает жизни пациента и здоровью окружающих.
7. Дополнительная информация (в том числе факторы, влияющие на исход заболевания или состояния)
Отрицательно влияют на исход лечения:
1. Присоединение инфекционных осложнений.
2. Нарушение стула (диарея или запор).
3. Несоблюдение пациентом ограничений двигательной активности и физических нагрузок.
Критерии оценки качества медицинской помощи
Критерии оценки качества первичной медико-санитарной помощи взрослым при остром парапроктите
N п/п
Критерии оценки качества
Оценка выполнения
1.
Выполнен прием (осмотр, консультация) врача-колопроктолога/хирурга
Да/Нет
2.
Выполнено визуальное исследование при патологии сигмовидной и прямой кишки (при установлении диагноза)
Да/Нет
3.
Выполнено трансректальное пальцевое исследование прямой кишки
Да/Нет
Критерии оценки качества специализированной медицинской помощи взрослым при остром парапроктите
N п/п
Критерии оценки качества
Оценка выполнения
1.
Выполнен прием (осмотр, консультация) врача-колопроктолога
Да/Нет
2.
Выполнено трансректальное пальцевое исследование (при установлении диагноза)
Да/Нет
3.
Проведено вскрытие острого парапроктита
Да/Нет
4.
Проведено вскрытие и дренирование острого парапроктита (при нейтропении и подтвержденном абсцессе или некрозе)
Да/Нет
5.
Проведены перевязки в послеоперационном периоде не менее 1 раза в день до выписки из стационара (при хирургическом вмешательстве)
Да/Нет
Список литературы
1. Шелыгин, Ю.А. Справочник по колопроктологии/Ю.А. Шелыгин, Л.А. Благодарный//М.: Литтерра. - 2012. - с. 96 - 114.
2. Gosselink, M.P. The cryptoglandular theory revisited/M.P. Gosselink, R.S. Onkelen, W.R. Schouten//Colorectal Dis. - 2015. - N 17. - p. 1041 - 1043.
3. Sugrue, J. Pathogenesis and persistence of cryptoglandular anal fistula: a systematic review/J. Sugrue, J. Nordenstam, H. Abcarian//Tech Coloproctol. - 2017. - N 21(6). - p. 425 - 432.
4. Ladinsky, A. Elderly Patients Managed Non-Operatively with Abscesses of the Anorectal Region Have Five Times Higher Rate of Mortality Compared to Non-Elderly/A. Ladinsky, A. Smiley, R. Latifi//Int J Environ Res Public Health. - 2023. - N 20(7). - p. 5387.
5. Guner Ozenen, G. Perianal abscess in children: an evaluation of microbiological etiology and the effectiveness of antibiotics/G. Guner Ozenen, A. Akaslan Kara, A. Ozer, P. Kacar, D. Ergun, et al.//Pediatr Surg Int. - 2023. - N 39(1). - р. 272.
6. Щербакова, О.В. Первичные иммунодефицитные состояния, имитирующие воспалительные заболевания кишечника: клинические аспекты и проблемы дифференциальной диагностики/О.В. Щербакова//Альманах клинической медицины. - 2023. - Т. 51. - N 8. - с. 456 - 468.
7. Gosemann, J-H. Perianal abscesses and fistulas in infants and children/J-H. Gosemann, M. Lacher//Eur J Pediatr Surg. - 2020. - N 30(5). - р. 386 - 390.
8. Ding, W. Treatment of perianal abscess and fistula in infants and young children: from basic etiology to clinical features/W. Ding, Y-R. Sun, Z-j. Wu//Am Surg. - 2021. - N 87(6). - р. 927 - 932.
9. Newton, K. PPAC2 Collaborators. Postoperative Packing of Perianal Abscess Cavities (PPAC2): randomized clinical trial/K. Newton, J. Dumville, M. Briggs, et al.//Br J Surg. - 2022. - N 109(10). - p. 951 - 957.
10. Pearce, L. North West Research Collaborative. Multicentre observational study of outcomes after drainage of acute perianal abscess/L. Pearce, K. Newton, S.R. Smith, et al.//Br J Surg. - 2016. - N 103(8). - p. 1063 - 1068.
11. Болквадзе, Э.Э. Сложные формы острого парапроктита. Обзор литературы/Э.Э. Болквадзе//Колопроктология. - 2009. - N 27(1). - с. 38 - 46.
12. Sahnan, K. Natural history of anorectal sepsis/K. Sahnan, A. Askari, S.O. Adegbola, et al.//Br J Surg. - 2017. - N 104(13). - p. 1857 - 1865.
13. Adamo, K. Prevalence and recurrence rate of perianal abscess-a population-based study, Sweden 1997 - 2009/K. Adamo, G. Sandblom, F.  , K.
, K.  //Int J Colorectal. - 2016. - N 31(3). - p. 669 - 673.
//Int J Colorectal. - 2016. - N 31(3). - p. 669 - 673.
14. Гераськин, А.В. Детская колопроктология: Руководство для врачей/А.В. Гераськин, А.Ф. Дронов, А.Н. Смирнов//М.: "Контэнт". - 2012. - 664 с.
15. Зюзько, Д.Д. Острый парапроктит и параректальные свищи у детей. Обзор литературы/Д.Д. Зюзько, О.В. Щербакова//Российский вестник детской хирургии, анестезиологии и реаниматологии. - 2023. - Т. 13. - N 3. - с. 419 - 430.
16. Разумовский, А.Ю. Детская хирургия: национальное руководство/под. Ред. А.Ю. Разумовского. - 2-е изд., перераб. и доп.//М.: "ГЭОТАР-Медиа". - 2021. - 280 с.
17. Кузьмин, А.И. Особенности диагностики и лечения парапроктитов у детей/А.И. Кузьмин, А.Г. Мунин, М.А. Барская и соавт.//Детская хирургия. - 2020 - N 24(1). - с. 29 - 34.
18. Sigmon, D.F. Perianal Abscess/D.F. Sigmon, B. Emmanuel, F. Tuma//StatPearls [Internet] Treasure Island (FL): StatPearls Publishing. - 2024. - Available from: https://www.ncbi.nlm.nih.gov/books/NBK459167/
19. Akinmoladun, O. Anal Cryptoglandular Suppuration: Evidence-Based Management/O. Akinmoladun, Q.M. Hatch//Surg Clin North Am. - 2024. - N 104(3). - р. 491 - 501.
20. Gaertner, W.B. On behalf of the Clinical Practice Guidelines Committee of the American Society of Colon and Rectal Surgeons. The American Society of Colon and Rectal Surgeons/W.B. Gaertner, P.L. Burgess, J.S. Davids, et al.//Clinical Practice Guidelines for the Management of Anorectal Abscess, Fistula-in-Ano, and Rectovaginal Fistula. Diseases of the Colon & Rectum. - 2022. - N 65(8). - р. 964 - 985.
21. Tan Tanny, S.P. Surgical management of perianal abscess in neonates and infants/S.P. Tan Tanny, N. Wijekoon, R.M. Nataraja, et al.//ANZ J Surg. - 2020. - N 90(6). - p. 1034 - 1036.
22. Hwang, J.Y. Transperineal ultrasonography for evaluation of the perianal fistula and abscess in pediatric Crohn disease: preliminary study/J.Y. Hwang, H.K. Yoon, W.K., et al.//Ultrasonography. - 2014. - N 33(3). - p. 184 - 190.
23. Crowley, E. Recommendations for Standardizing MRI-based Evaluation of Perianal Fistulizing Disease Activity in Pediatric Crohn's Disease Clinical Trials/E. Crowley, C. Ma, L. Guizzetti, et al.//Inflamm Bowel Dis. - 2024. - N 30(3). - p. 357 - 369.
24. Maconi, G. Transperineal ultrasound for perianal fistulas and abscesses - a systematic review and meta-analysis/G. Maconi, M.T. Greco, A.K. Asthana//Ultraschall Med. - 2017. - N 38(3). - р. 265 - 272.
25. Kumar, S. Current update on the role of endoanal ultrasound: a primer for radiologists/S. Kumar, R.K. Chaudhary, S.S. Shah, D. Kumar, P. Nepal, V. Ojili//Abdom Radiol (NY). - 2024. Published online.
26. Amato, A. Evaluation and management of perianal abscess and anal fistula: SICCR position statement/A. Amato, C. Bottini, P. De Nardi, et al.//Tech Coloproctol. - 2020. - N 24. - p. 127 - 143.
27. Nuernberg, D. EFSUMB Recommendations for Gastrointestinal Ultrasound Part 3: Endorectal, Endoanal and Perineal Ultrasound/D. Nuernberg, A. Saftoiu, A.P. Barreiros, et al.//Ultrasound Int Open. - 2019. - N 5(1). - p. 34 - 51.
28. Ding, Y.W. Can transcutaneous perianal ultrasonography be the first-line diagnostic instrument for evaluating pediatric perianal fistulas?/Y.W. Ding, H.Q. Yin, H.T. Liang, et al.//Gastroenterol Rep (Oxf). - 2022. - N 10 - goac071.
29. Zinicola, R. Acute supralevator abscess: the little we know/R. Zinicola, N. Cracco, G. Rossi, et al.//Ann R Coll Surg Engl. - 2022. - N 104(9). - p. 645 - 649.
30. Tabari, A. Clinical characteristics and MRI-based phenotypes of perianal abscess formation in children with fistulizing Crohn's Disease/A. Tabari, J.L. Kaplan, S.Y. Huh, et al.//Front Pediatr. - 2022. - N 10 - 1045583.
31. Toyonaga, T. Microbiological analysis and endoanal ultrasonography for diagnosis of anal fistula in acute anorectal sepsis/T. Toyonaga, M. Matsushima, Y. Tanaka, et al.//Int J Color Dis. - 2007. - N 22. - p. 209 - 213.
32. Du, J. No Difference in the Pathogenic Microorganisms Among Different Types of Anorectal Abscesses: A Retrospective Study/J. Du, Y. Miao, S. Zhen, et al.//Cureus. - 2024. - N 16(3). - e. 56504.
33. Vogel, J.D. Clinical Practice Guideline for the Management of Anorectal Abscess, Fistula-in-Ano, and Rectovaginal Fistula/J.D. Vogel, E.K. Johnson, A.M. Morris, et al.//Dis Colon Rectum. - 2016. - N 59(12). - p. 1117 - 1133.
34. Ommer, A. German S3 guidelines: anal abscess and fistula (second revised version)/A. Ommer, A. Herold, E. Berg, et al.//Langenbecks Arch Surg. - 2017. - N 402(2). - p. 191 - 201.
35. Yamana, T. Japanese Practice Guidelines for Anal Disorders II. Anal fistula/T. Yamana//J Anus Rectum Colon. - 2018. - N 2(3). - p. 103 - 109.
36. Steele, S.R. Standards Practice Task Force of the American Society of Colon and Rectal Surgeons. Practice parameters for the management of perianal abscess and fistula-in-ano/S.R. Steele, R. Kumar, D.L. Feingold, et al.//Dis Colon Rectum. - 2011. - N 54(12). - p. 1465 - 1474.
37. Pearce, L. Multicentre observational study of outcomes after drainage of acute perianal abscess/L. Pearce, K. Newton, S.R. Smith, et al.//Br J Surg. - 2016. - N 103(8). - p. 1063 - 1068.
38. Abcarian, H. Anorectal Infection: Abscess-Fistula/H. Abcarian//Clin Colon Rectal Surg. - 2011. - N 24(1). - p. 14 - 21.
39. Shi, Y. A systematic review and meta-analysis of incision and seton drainage in the treatment of high perianal abscess/Y. Shi, C. Zhi, Y. Cheng, L. Zheng//Ann Palliat Med. - 2021. - N 10(9). - p. 9830 - 9840.
40. Juth Karlsson, A. Outcomes of Various Interventions for First-Time Perianal Abscesses in Children/A. Juth Karlsson, M. ![]() , P.
, P.  //Biomed Res Int. - 2016. - 9712854.
//Biomed Res Int. - 2016. - 9712854.
41. Gong, Z. Treatment of First-Time Perianal Abscess in Childhood, Balance Recurrence and Fistula Formation Rate with Medical Intervention/Z. Gong, M. Han, Y. Wu, et al.//Eur J Pediatr Surg. - 2018. - N 28(4). - p. 373 - 377.
42. Yin, W. Natural course of perianal abscess in infants: a real-world study/W. Yin, Y. Li, J. Zhang, et al.//Sci Rep. - 2023. - N 13(1) - 18416.
43. Christison-Lagay, E.R. Nonoperative management of perianal abscess in infants is associated with decreased risk for fistula formation/E.R. Christison-Lagay, J.F. Hall, P.W. Wales, et al.//Pediatrics. - 2007. - N 120(3). - e548 - 52.
44. Kang, C. Intermediate-term evaluation of initial non-surgical management of pediatric perianal abscess and fistula-in-ano/C. Kang, G. Liu, R. Zhang, et al.//Surg Infect (Larchmt). - 2022. - N 5(23). - p. 465 - 469.
45. Stokes, R. Management of perianal abscesses in infants without general anaesthesia: a systematic review of the literature/R. Stokes, D. Wanaguru, A. Saadi, S. Adams//Pediatr Surg Int. - 2020. - N 36(11). - p. 1317 - 1325.
46.  , U. Does adjuvant antibiotic treatment after drainage of anorectal abscess prevent development of anal fistulas?/U.
, U. Does adjuvant antibiotic treatment after drainage of anorectal abscess prevent development of anal fistulas?/U.  , E. Gedik, A.A. Kessaf, et al.//Dis Colon rectum. - 2011. - N 54. - p. 923 - 929.
, E. Gedik, A.A. Kessaf, et al.//Dis Colon rectum. - 2011. - N 54. - p. 923 - 929.
47. He, J. Efficacy of surgical treatment of perianal infection in patients with hematological malignancy/J. He, Z. Ni, Z. Li.//Medicine (Baltimore). - 2024. - N 103(19). - e38082.
48. Mocanu, V. Antibiotic use in prevention of anal fistulas following incision and drainage of anorectal abscesses: A systematic review and meta-analysis/V. Mocanu, J.T. Dang, F. Ladak, et al.//Am J Surg. - 2019. - N 217(5). - p. 910 - 917.
49.  Perianal abscess and fistula-in-ano in children: clinical characteristic, management and outcome/
Perianal abscess and fistula-in-ano in children: clinical characteristic, management and outcome/ , A. Karaman, G.
, A. Karaman, G. ![]() , et al.//Pediatr Surg Int. - 2011. - N 10. - p. 1063 - 1068.
, et al.//Pediatr Surg Int. - 2011. - N 10. - p. 1063 - 1068.
50. Chakarov, D. Aerobic Microbiological Spectrum and Antibiotic Resistance in Children Operated for Anorectal Abscesses/D. Chakarov, E. Hadzhieva, Y. Kalchev, D. Hadzhiev//J Clin Med. - 2024. - N 13(8) - 2414.
51. Smith, S.R. Internal dressings for healing perianal abscess cavities/S.R. Smith, K. Newton, J.A. Smith, et al.//Cochrane Database Syst Rev. - 2016. - N 26(8).
52. Malik, A.I. Incision and drainage of perianal abscess with or without treatment of anal fistula/A.I. Malik, R.L. Nelson, S. Tou//Cochrane Database of Systematic Reviews. - 2010. - Issue 7. - Art. No.: CD006827.
53. Galanis, I. Prospective Randomized Trial of Simple Drainage vs. Drainage and Initial Fistula Management for Perianal Abscesses/I. Galanis, G. Chatzimavroudis, P. Christopoulos, J. Makris//J Gastrointest Dig Syst. - 2016. - N 6. - р. 382.
54. Ding, C. Risk factors for therapy failure after incision and drainage alone for perianal abscesses in children/C. Ding, Y. Chen, J. Yan, et al.//Front Pediatr. - 2024. - N 8(12) - 1342892.
55. ![]() , K. Perianal abscess and fistula-in-ano in children - evaluation of treatment efficacy. Is it possible to avoid recurrence?/K.
, K. Perianal abscess and fistula-in-ano in children - evaluation of treatment efficacy. Is it possible to avoid recurrence?/K. ![]() , A. Trypens, D. Polnik, et al.//Pol Przegl Chir. - 2020. - N 92(2). - p. 29 - 33.
, A. Trypens, D. Polnik, et al.//Pol Przegl Chir. - 2020. - N 92(2). - p. 29 - 33.
56. Sun, Y. A Systematic Review and Meta-Analysis of Comparing Drainage Alone versus Drainage with Primary Fistula Treatment for the Perianal Abscess in Children/Y. Sun, S. Hao, X. Zhang, et al.//Eur J Pediatr Surg. - 2024. - N 34(3). - p. 204 - 214.
57. Badgwell, B.D. Management and outcomes of anorectal infection in the cancer patient/B.D. Badgwell, G.J. Chang, M.A. Rodriguez-Bigas, et al.//Ann Surg Oncol. - 2009. - N 16. - р. 2752 - 2758.
58.  , Y. Perianal infections in patients with leukemia: importance of the course of neutrophil count/Y.
, Y. Perianal infections in patients with leukemia: importance of the course of neutrophil count/Y.  , O.I. Ozcebe, N. Sayinalp, et al.//Dis Colon Rectum. - 1998. - N 41. - р. 81 - 85.
, O.I. Ozcebe, N. Sayinalp, et al.//Dis Colon Rectum. - 1998. - N 41. - р. 81 - 85.
59. Штыркова, С.В. Перианальная инфекция у больных гемобластозами: факторы риска и возможности профилактики/С.В. Штыркова, Г.А. Клясова, К.И. Данишян, Э.Г. Гемджян и соавт.//Терапевтический архив. - 2016. - N 7. - с. 72 - 77.
60. Morcos, B. Contemporary management of perianal conditions in febrile neutropenic patients./B. Morcos, R. Amarin, A. Abu Sba, R. Al-Ramahi, et al.//Eur. J. Surg. Oncol. - 2013. - N 39(4). - p. 404 - 407.
61. Solmaz, S. Anorectal Complications During Neutropenic Period in Patients with Hematologic Diseases/S. Solmaz, A. Korur,  , S. Asma, et al.//Mediterr J Hematol Infect Dis. - 2016. - N 8(1). - e2016019.
, S. Asma, et al.//Mediterr J Hematol Infect Dis. - 2016. - N 8(1). - e2016019.
62. Штыркова, С.В. Диагностика и лечение сложных форм острого парапроктита у пациентов с опухолевыми заболеваниями системы крови/С.В. Штыркова, О.А. Соболева, К.Р. Сабиров и соавт.//Колопроктология. - 2024. - Т. 23, N 1(87). - с. 117 - 128.
63. Renzi, S. Perianal Infections in Children With Acute Myeloid Leukemia: A Report From the Canadian Infection in Acute Myeloid Leukemia Research Group/S. Renzi, J. Bartram, S. Ali, et al.//J Pediatric Infect Dis Soc. - 2019. - N 8(4). - p. 354 - 357.
Приложение А1
СОСТАВ
РАБОЧЕЙ ГРУППЫ ПО РАЗРАБОТКЕ И ПЕРЕСМОТРУ
КЛИНИЧЕСКИХ РЕКОМЕНДАЦИЙ
N
Ф.И.О.
Ученая степень
Ученое звание
Профессиональная ассоциация
1.
Аксельров Михаил Александрович
Д.м.н
Доцент
Ассоциация колопроктологов России
Российская Ассоциация детских хирургов
2.
Алиев Фуад Шамильевич
Д.м.н.
Профессор
Ассоциация колопроктологов России
3.
Амирова Амина Хаджимурадовна
Ассоциация колопроктологов России
4.
Ачкасов Сергей Иванович
Д.м.н.
Член-корр РАН, профессор
Ассоциация колопроктологов России
5.
Грошилин Виталий Сергеевич
Д.м.н.
Профессор
Ассоциация колопроктологов России
6.
Егоркин Михаил Александрович
Д.м.н.
Ассоциация колопроктологов России
7.
Ильканич Андрей Яношевич
Д.м.н.
Профессор
Ассоциация колопроктологов России
8.
Кашников Владимир Николаевич
Д.м.н.
Ассоциация колопроктологов России
9.
Костарев Иван Васильевич
Д.м.н.
Доцент
Ассоциация колопроктологов России
10.
Костенко Николай Владимирович
Д.м.н.
Профессор
Ассоциация колопроктологов России
11.
Котин Алексей Николаевич
К.м.н.
Доцент
Ассоциация колопроктологов России
Российская Ассоциация детских хирургов
12.
Кузьминов Александр Михайлович
Д.м.н.
Профессор
Ассоциация колопроктологов России
13.
Лукьянов Антон Сергеевич
К.м.н.
Ассоциация колопроктологов России
14.
Морозов Дмитрий Анатольевич
Д.м.н.
Профессор
Ассоциация колопроктологов России
Российская Ассоциация детских хирургов
15.
Москалев Алексей Игоревич
К.м.н.
Ассоциация колопроктологов России
16.
Муравьев Александр Васильевич
Д.м.н.
Профессор
Ассоциация колопроктологов России
17.
Новожилов Владимир Александрович
Д.м.н.
Доцент
Ассоциация колопроктологов России
Российская Ассоциация детских хирургов
18.
Нечай Игорь Анатольевич
Д.м.н.
Профессор
Ассоциация колопроктологов России
19.
Попов Дмитрий Евгеньевич
К.м.н.
Доцент
Ассоциация колопроктологов России
20.
Разумовский Александр Юрьевич
Д.м.н.
Член-корр РАН,
профессор
Ассоциация колопроктологов России
21.
Сварич Вячеслав Гаврилович
Д.м.н.
Доцент
Ассоциация колопроктологов России
Российская Ассоциация детских хирургов
22.
Степанова Наталья Маратовна
К.м.н.
Доцент
Ассоциация колопроктологов России
Российская Ассоциация детских хирургов
23.
Титов Александр Юрьевич
Д.м.н.
Ассоциация колопроктологов России
24.
Фролов Сергей Алексеевич
Д.м.н.
Профессор
Ассоциация колопроктологов России
25.
Шелыгин Юрий Анатольевич
Д.м.н.
Академик РАН, профессор
Ассоциация колопроктологов России
26.
Штыркова Светлана Витальевна
К.м.н.
Ассоциация колопроктологов России
27.
Щербакова Ольга Вячеславовна
Д.м.н.
Ассоциация колопроктологов России
Российская Ассоциация детских хирургов
Все члены рабочей группы являются членами ассоциации колопроктологов России. Конфликт интересов отсутствует.
Приложение А2
МЕТОДОЛОГИЯ РАЗРАБОТКИ КЛИНИЧЕСКИХ РЕКОМЕНДАЦИЙ
Целевая аудитория клинических рекомендаций:
1. Врачи колопроктологи
2. Врачи хирурги
3. Врачи детские хирурги
4. Врачи гастроэнтерологи
5. Врачи терапевты
6. Врачи общей практики (семейные врачи)
7. Врачи эндоскописты
8. Медицинские работники со средним медицинским образованием
9. Организаторы здравоохранения
10. Врачи-эксперты медицинских страховых организаций (в том числе при проведении медико-экономической экспертизы)
11. Студенты медицинских ВУЗов, ординаторы, аспиранты.
В данных клинических рекомендациях все сведения ранжированы по уровню достоверности (доказательности) в зависимости от количества и качества исследований по данной проблеме.
Таблица 1. Шкала оценки уровней достоверности доказательств (УДД) для методов диагностики (диагностических вмешательств)
УДД
Расшифровка
1
Систематические обзоры исследований с контролем референсным методом или систематический обзор рандомизированных клинических исследований с применением метаанализа
2
Отдельные исследования с контролем референсным методом или отдельные рандомизированные клинические исследования и систематические обзоры исследований любого дизайна, за исключением рандомизированных клинических исследований с применением метаанализа
3
Исследования без последовательного контроля референсным методом или исследования с референсным методом, не являющимся независимым от исследуемого метода или нерандомизированные сравнительные исследования, в том числе когортные исследования
4
Несравнительные исследования, описание клинического случая
5
Имеется лишь обоснование механизма действия или мнение экспертов
Таблица 2. Шкала оценки уровней достоверности доказательств (УДД) для методов профилактики, лечения и реабилитации (профилактических, лечебных, реабилитационных вмешательств)
УДД
Расшифровка
1
Систематический обзор рандомизированных клинических исследований с применением метаанализа
2
Отдельные рандомизированные клинические исследования и систематические обзоры исследований любого дизайна, за исключением рандомизированных клинических исследований, с применением метаанализа
3
Нерандомизированные сравнительные исследования, в том числе когортные исследования
4
Несравнительные исследования, описание клинического случая или серии случаев, исследование "случай-контроль"
5
Имеется лишь обоснование механизма действия вмешательства (доклинические исследования) или мнение экспертов
Таблица 3. Шкала оценки уровней убедительности рекомендаций (УРР) для методов профилактики, лечения и реабилитации (профилактических, диагностических, лечебных, реабилитационных вмешательств)
УРР
Расшифровка
A
Сильная рекомендация (все рассматриваемые критерии эффективности (исходы) являются важными, все исследования имеют высокое удовлетворительное методологическое качество, их выводы по интересующим исходам являются согласованными)
B
Условная рекомендация (не все рассматриваемые критерии эффективности (исходы) являются важными, не все исследования имеют высокое удовлетворительное методологическое качество и/или их выводы по интересующим исходам не являются согласованными)
C
Слабая рекомендация (отсутствие доказательств надлежащего качества (все рассматриваемые критерии эффективности (исходы) являются неважными, все исследования имеют низкое методологическое качество и их выводы по интересующим исходам не являются согласованными)
Порядок обновления клинических рекомендаций
Механизм обновления клинических рекомендаций предусматривает систематическую актуализацию - не реже чем один раз в три года, а также при появлении новых данных с позиции доказательной медицины по вопросам диагностики, лечения, профилактики и реабилитации конкретных заболеваний, наличии обоснованных дополнений/замечаний к ранее утвержденным КР (клинических рекомендации), но не чаще 1 раз в 6 месяцев.
Приложение А3
СПРАВОЧНЫЕ МАТЕРИАЛЫ, ВКЛЮЧАЯ СООТВЕТСТВИЕ ПОКАЗАНИЙ
К ПРИМЕНЕНИЮ И ПРОТИВОПОКАЗАНИЙ, СПОСОБОВ ПРИМЕНЕНИЯ
И ДОЗ ЛЕКАРСТВЕННЫХ ПРЕПАРАТОВ, ИНСТРУКЦИИ
ПО ПРИМЕНЕНИЮ ЛЕКАРСТВЕННОГО ПРЕПАРАТА
Связанные документы
Данные клинические рекомендации разработаны с учетом следующих нормативно-правовых документов:
1. Пунктом 3 Статьи 37 Федерального Закона Российской Федерации от 21.11.2011 N 323-ФЗ "Об основах охраны здоровья граждан в Российской Федерации" (с изм. и доп., вступ. в силу с 11.01.2023);
2. Приказом Министерства здравоохранения Российской Федерации от 10 мая 2017 г. N 203н "Об утверждении критериев оценки качества медицинской помощи";
3. Приказом Министерства здравоохранения Российской Федерации от 2 апреля 2010 г. N 206н (ред. от 21.02.2020) "Об утверждении порядка оказания медицинской помощи населению с заболеваниями толстой кишки, анального канала и промежности колопроктологического профиля";
4. Приказом Минздрава России Приказ Министерства здравоохранения Российской Федерации от 11.02.2022 N 71н "Об утверждении стандарта медицинской помощи взрослым при остром парапроктите (диагностика и лечение)".
Приложение Б
АЛГОРИТМЫ ДЕЙСТВИЙ ВРАЧА
Приложение В
ИНФОРМАЦИЯ ДЛЯ ПАЦИЕНТА
Острый парапроктит - острое гнойно-воспалительное заболевание параректальной клетчатки. Инфекция из прямой кишки по протокам анальных желез может быстро проникать в одно из параректальных клетчаточных пространств - подкожное (чаще всего), ишиоанальное, пельвиоректальное, ретроректальное (очень редко).
По названиям этих пространств именуется и форма острого парапроктита - подслизистый, подкожный, ишиоанальный, пельвиоректальный (тазово-прямокишечный), ретроректальный. Различают иногда интрасфинктерный абсцесс, но этот термин лучше применять при хроническом парапроктите, ибо точно локализовать полость гнойника при остром процессе трудно. Внутреннее отверстие гнойника почти всегда одно, а наружных гнойников может быть два и более, причем эти наружные абсцессы нередко располагаются по обе стороны от заднего прохода - сзади или спереди от прямой кишки (подковообразный парапроктит). "Дуга" такого абсцесса проходит позади, между анусом и копчиком (чаще) или спереди от заднего прохода (у женщин между анусом и ректовагинальной перегородкой). При этом диагностируют соответственно, задний или передний подковообразный острый парапроктит, причем с одной стороны абсцесс может быть подкожным, а с другой ишиоанальным и т.п. Чаще всего, более чем у половины всех пациентов, гнойник располагается на границе кожи и слизистой - подкожно-подслизистый краевой острый парапроктит.
Клиника острого парапроктита характерна для любого параректального нагноения: припухлость, болезненность при пальпации, боли, нарастающие, а иногда внезапные, усиливающиеся при ходьбе и сидении, при кашле, при дефекации (не всегда), размягчение в центре. Ухудшается общее состояние, появляется субфебрилитет. Более всего общее состояние страдает при глубоких (ишиоанальных, тазово-прямокишечных) гнойниках, в то время как местно при этих формах абсцесса изменения минимальны - почти нет покраснения кожи, и только глубокий толчок верхушками пальцев вызывает боль с пораженной стороны.
При глубоком (высоком) ишиоанальном, пельвиоректальном или ретроректальном ОП общее состояние пациента может быть тяжелым (высокая лихорадка, все признаки интоксикации, боли в глубине таза), а местные изменения подчас оказываются мало демонстративными.
Нередко после вскрытия ОП развиваются свищи заднего прохода.
Решение вопроса о применении той или иной радикальной операции при остром парапроктите должно приниматься только специалистом-колопроктологом, а при поступлении таких пациента в общехирургический стационар следует просто широко вскрыть и дренировать гнойник на промежности и предупредить пациента о возможном рецидиве гнойника или образовании свища прямой кишки. Если это произойдет, следует направить пациента для плановой операции в колопроктологическое отделение.
После вскрытия гнойника лучше впоследствии в плановом порядке, в колопроктологической клинике выполнить квалифицированно операцию по поводу СЗП, чем пытаться любым путем одномоментно радикально прооперировать острый парапроктит, не думая о будущей функции запирательного аппарата.
Полное выздоровление наступает при своевременном хирургическом лечении. В случае недостаточного дренирования, при отсутствии лечения, при хронической инфекции в качестве последствия парапроктита образовывается свищевой ход.
Иногда свищевые ходы способствуют распространению воспаления в труднодоступные места малого таза. Как результат - инфекцию становится невозможно устранить полностью. Это провоцирует постоянные рецидивы парапроктита. Продолжительное течение заболевания может вызвать спаечные процессы в малом тазу и рубцовые изменения в стенках анального канала.
Профилактика состоит в своевременном лечении болезней прямой кишки, соблюдении личной гигиены. Безотлагательное хирургическое лечение острого течения заболевания предупреждает образование СЗП. Немаловажным фактором в предупреждении недуга является нормализация деятельности кишечника.
Приложение Г1 - ГN
ШКАЛЫ ОЦЕНКИ, ВОПРОСНИКИ И ДРУГИЕ ОЦЕНОЧНЫЕ ИНСТРУМЕНТЫ
СОСТОЯНИЯ ПАЦИЕНТА, ПРИВЕДЕННЫЕ В КЛИНИЧЕСКИХ РЕКОМЕНДАЦИЯХ
Нет.
