"Клинические рекомендации "Острый гепатит C (ОГC) у детей"
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ
КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ
ОСТРЫЙ ГЕПАТИТ C (ОГC) У ДЕТЕЙ
Кодирование по Международной статистической классификации болезней и проблем, связанных со здоровьем: B17.1
Год утверждения (частота пересмотра): 2022
Возрастная категория: Дети
Пересмотр не позднее: 2024
ID: 57
Разработчик клинической рекомендации
- Межрегиональная общественная организация "Ассоциация врачей-инфекционистов Санкт-Петербурга и Ленинградской области"
- Международная общественная организация "Евро-Азиатское общество по инфекционным болезням"
Одобрено Научно-практическим Советом Минздрава РФ
Список сокращений
AHTH-NS3, -NS4, -NS5 - Anti-HCV-NS3, Anti-HCV-NS4, Anti-HCV-NS5 - антитела к неструктурным белкам NS3, NS4, NS5, NS4a, NS4b, NS5a, NS5b
Анти-core, Anti-HCV-core IgG - антитела к ядерному белку класса G вируса гепатита C
Анти-HCV IgM-антитела класса IgM к антигенам вируса гепатита C
Анти-HCV Anti-HC V-total - антитела к вирусу гепатита C (суммарные)
АЛТ - аланинаминотрансфераза
АСТ - аспартатаминотрансфераза
ВГB - вирусный гепатит B3
ВГC - вирусный гепатит C
ВИЧ - вирус иммунодефицита человека
ВН - вирусная нагрузка - Viral Load (VL) - количественное содержание нуклеиновой кислоты вируса в 1 мкл крови/плазмы (копий/мкл, МЕ/мкл/МЕ/мл)
ВОЗ - Всемирная организация здравоохранения
ГГТП - гаммаглютаминтранспептидаза
ДВС - диссеминированное внутрисосудистое свертывание
ДНК - дезоксирибонуклеаза
ЖКТ - желудочно-кишечный тракт
ИФА - иммуно ферментный анализ
лдг - лактатдегидрогеназа
МЕ - международные единицы
МЗ РФ - Министерство здравоохранения Российской Федерации
МКБ-10 - Международная классификация болезней, травм, и состояний, влияющих на здоровье, 10-го пересмотра
МИО - международное нормализованное отношение
МРТ - магнитно-резонансная томография
ОАК - общий анализ крови
ОАМ - общий анализ мочи
ОГB - острый гепатит B
ОВГB - острый вирусный гепатит B
ОГC - острый гепатит C
ОВГC - острый вирусный гепатит C
ОМС - обязательное медицинское страхование граждан
ОПП - острая печеночная недостаточность
ОРИТ - отделение интенсивной терапии
ПВТ - противовирусная терапия
ПППД - противовирусные препараты прямого действия
ПТИ - протромбиновый индекс
ПЦР - полимеразная цепная реакция
РКП - рандомизированное контролируемое исследование
РИГА - реакция непрямой гемагглютинации
РНК - рибонуклеиновая кислота
РФ - Российская Федерация
СОЭ - скорость оседания эритроцитов
УЗИ - ультразвуковое исследование
УФО - ультрафиолетовое облучение
ФГДС - фиброгастродуоденоскопия
ФЗ - федеральный закон
ХВГC - хронический вирусный гепатит C
ХЛИА - хемилюминесцентный иммунный анализ
ЦТЛ - цитотоксические лимфоциты
ЧДД - частота дыхательный движений
ЧСС - частота сердечных сокращений
ЩФ - щелочная фосфатаза
CD - антигены дифференцировки лейкоцитов человека
HAV - вирус гепатита A
HBV - вирус гепатита B
HCV - вирус гепатита C
IgM, G - иммуноглобулины класса M, G
Th - Т-хелперы
л - литр
мкл - микролитр
мкмоль - микромоль
Термины и определения
Заболевание - возникающее в связи с воздействием патогенных факторов нарушение деятельности организма, работоспособности, способности адаптироваться к изменяющимся условиям внешней и внутренней среды при одновременном изменении защитно-компенсаторных и защитно-приспособительных реакций и механизмов организма.
Инструментальная диагностика - диагностика с использованием для обследования больного различных приборов, аппаратов и инструментов.
Исходы заболеваний - медицинские и биологические последствия заболевания.
Качество медицинской помощи - совокупность характеристик, отражающих своевременность оказания медицинской помощи, правильность выбора методов профилактики, диагностики, лечения и реабилитации при оказании медицинской помощи, степень достижения запланированного результата.
Клинические рекомендации - документ, основанный на доказанном клиническом опыте, описывающий действия врача по диагностике, лечению, реабилитации и профилактике заболеваний, помогающий ему принимать правильные клинические решения.
Клиническая ситуация - случай, требующий регламентации медицинской помощи вне зависимости от заболевания или синдрома.
Лабораторная диагностика - совокупность методов, направленных на анализ исследуемого материала с помощью различного специального оборудования.
Медицинское вмешательство - выполняемые медицинским работником по отношению к пациенту, затрагивающие физическое или психическое состояние человека и имеющие профилактическую, исследовательскую, диагностическую, лечебную, реабилитационную направленность виды медицинских обследований и (или) медицинских манипуляций, а также искусственное прерывание беременности.
Уровень достоверности доказательств - отражает степень уверенности в том, что найденный эффект от применения медицинского вмешательства является истинным.
Уровень убедительности рекомендаций - отражает не только степень уверенности в достоверности эффекта вмешательства, но и степень уверенности в том, что следование рекомендациям принесет больше пользы, чем вреда в конкретной ситуации.
1. Краткая информация по заболеванию или состоянию
(группы заболеваний или состояний)
1.1 Определение заболевания или состояния
(группы заболеваний или состояний)
Острый гепатит C (ОГC) - антропонозное инфекционное заболевание, вызываемое вирусом гепатита C (HCV), с парентеральным, преимущественно гемотрансмиссивным, механизмом передачи. Клинически проявляется симптомами поражения печени (гепатита) различной степени тяжести. Характеризуется высоко частотой перехода в хроническую форму
1.2 Этиология и патогенез заболевания или состояния
(группы заболеваний или состояний)
Этиология. Вирус гепатита C (HCV) был открыт в 1989 году [1]. За открытие и изучение этого вируса H.J. Alter (США), M. Houghton (Великобритания) и C.M. Rice (США) в 2020 году были награждены Нобелевской премией. HCV содержит однонитевую РНК и относится к семейству Flaviviridae, представляя в нем третий, самостоятельный род Hepacivirus. Геном HCV кодирует структурные и неструктурные белки. К структурным белкам относятся C-core protein и гликопротеины оболочки E1 и E2, к неструктурным - комплекс белков, имеющих определенную ферментативную активность (NS 2-3 - NS-5: NS2. NS3, NS4a, NS4b, NS5a, NS5b). К каждому из структурных и неструктурных белков вируса вырабатываются антитела, которые не обладают вируснейтрализующим свойством. Особенностью HCV является способность к быстрой замене нуклеотидов, что приводит к образованию большого числа генотипов, субтипов и мутантных штаммов [2]. Выделяют 8 генотипов вируса. Венотипы далее подразделяются на подтипы с расхождением нуклеотидных последовательностей более 15%. На сегодняшний день описано более 90 подтвержденных подтипов HCV, и возможно, будет идентифицировано еще больше генотипов и подтипов. Кроме того, у инфицированных пациентов вирус существует в виде набора вирионов, содержащих слегка измененные, но близкородственные геномы, так называемые квазивиды [3]. Такая вариабельность генома вируса приводит к изменениям в строении антигенных детерминант, которые определяют выработку специфических антител, не способных элиминировать вирус из организма и препятствующих созданию эффективной вакцины против гепатита C. До недавнего времени HCV классифицировали на семь различных генотипов, которые отличаются нуклеотидной последовательностью более чем на 30% [4]. Новый - 8 генотип HCV, который образует отличную филогенетическую группу из ранее описанных последовательностей, недавно был идентифицирован у четырех эпидемиологически несвязанных пациентов из Индии [5]. В Российской Федерации (РФ) наиболее распространены 1, 2, 3 генотипы и субтипы 1в и 3а. Прочие генотипы вируса на территории РФ практически не встречаются [6]. Генотипирование 11CV (методом ПЦР или секвенированием) с определением генотипа и субтипа вируса обязательно у детей с ХВГC, т.к. имеет не только диагностическое значение (распознавание повторного инфицирования другим генотипом вируса), но и позволяет определить предикторы ответа на терапию, определить выбор препарата, необходимые дозы и длительность лечения.
HCV, по сравнению с HAV и HBV, малоустойчив во внешней среде, и к действию физических и химических факторов. Он чувствителен к хлороформу, формалину, действию УФО, при температуре 60 °C инактивируется через 30 мин., а при кипячении (100 °C) - в течение 2 мин [2, 7].
Патогенез. Вирус попадает в организм восприимчивого человека вместе с инфицированной кровью. Непременным условием развития инфекционного процесса является проникновение HCV в гепатоциты, где и происходит его репликация и взаимодействие с иммунной системой. Поражение гепатоцитов обусловлено включением клеточных и гуморальных реакций иммунной системы, направленных в конечном счете на удаление HCV. На элиминацию HCV работают клеточные цитотоксические реакции, опосредованные различными классами клеток-эффекторов. Нарушение баланса продукции цитокинов Thl/Th2 клетками играет важнейшую роль в развитии различных форм HCV-инфекции. Усиленная продукция IL-4 и IL-10 ингибирует функцию Th1, угнетает продукцию IFN-y и IL-2, способствуя хроническому течению болезни [8, 9].
Клетками-мишенями для HCV являются не только гепатоциты, но и иммунокомпетентные клетки периферической крови PBMC/WBC (Peripheral Blood Mononuclear Cells/White Blood cells). На сегодняшний день верифицированы два специфичных лимфотропных штамма вируса гепатита C (Ly-HCV и SB-HCV). В случае инфицирования восприимчивого организма одним из этих лимфотропных штаммов, патологический (воспалительный) процесс в печени минимален, так как свой основной "удар" вирус HCV наносит не по клеткам печени гепатоцитам, а по иммунным клеткам периферической крови PBMC/WBC со всеми вытекающими неблагоприятными клиническими последствиями (аутоиммунными, лимфопролиферативными и проч.) [10].
HCV способен подавлять активацию CD4+, нарушая взаимодействие антигенпрезентирующих клеток и T-лимфоцитов. Возможность репликации вируса в иммунопривилегированных местах (клетках иммунной системы, тканях головного мозга) делает его недоступным для цитотоксических лимфоцитов (ЦТЛ). Гуморальный ответ при ВГC выражен слабее.
Кроме прямого цитопатического действия, ведущими механизмами повреждения печени являются иммунный цитолиз, апоптоз, а также аутоиммунный механизм, с которым связана высокая частота внепеченочных проявлений при HCV-инфекции (васкулит, гломерулонефрит, периферическая нейропатия, узелковый периартериит, артриты, синдром Шегрена). В генезе этих заболеваний лежат иммуноклеточные и иммунокомплексные процессы. Поэтому HCV-инфекцию возможно рассматривать как мультисистемное заболевание. Однако, в детском возрасте при ВГC полиорганность поражения практически не прослеживается [2, 10, 11].
При внутриутробном инфицировании в первые 12 недель (главным образом 15 - 75 дней) при высокой вирусной нагрузке (ВН), при наличии патологии фетоплацентарного комплекса (хроническая внутриутробная гипоксия плода, задержка внутриутробного развития, плацентит) возможно прерывание беременности в ранние сроки. При продолжающейся инфекции у матери при высокой ВН в сроки от 75 до 180 дней внутриутробного периода плода возможно развитие ранних фетопатий, приводящих к позднему прерыванию беременности или аномалиям развития печени и желчевыводящих путей. При продолжающейся инфекции у матери при высокой ВН в сроки более 180 дней внутриутробного периода плода возможно развитие фетального HCV-гепатита или, что наблюдается крайне редко при отсутствии коморбидной патологии фетального HCV-цирроза печени [2, 11].
1.3 Эпидемиология заболевания или состояния
(группы заболеваний или состояний)
Источником инфекции являются лица, инфицированные HCV и находящихся в инкубационном периоде (14 - 180 дней), больные бессимптомной острой или хронической формой ВГC. Механизм инфицирования - парентеральный, гемоконтактный, который реализуется естественными и искусственными путями передачи возбудителя [2, 7, 12].
Среди естественных путей передачи ведущее значение (более 95% случаев) в детском возрасте имеет вертикальный - с трансплацентарным, интранатальным и постнатальным инфицированием ребенка от матери, а также горизонтальный - который в ряде случаев встречается у подростков при сексуальном контакте [2, 7, 11, 12]. Артифициальный (гемоконтактный) путь инфицирования, при котором ХВГC развивается как инфекция, связанная с оказанием медицинской помощи (ИСМП) посттрансфузионный, катетер-ассоциированный, постиньекционный и ассоциированный с другими инвазивными вмешательствами - может быть реализован у детей любого возраста.
К основным медицинским манипуляциям, при которых возможно инфицирование HCV, относятся переливание крови или ее компонентов, пересадка органов или тканей, процедуры гемодиализа (высокий риск), а также различные парентеральные вмешательства [13]. В странах Западной Европы, США на долю ВГC приходится 75 - 95% посттрансфузионных гепатитов. Среди больных, получавших в комплексном лечении инфузии крови, наиболее высокая инфицированность HCV регистрируется у больных гемофилией - в 45 - 80% [14]. Группой риска являются и дети с онкогематологическими болезнями. Однако, в настоящее время, после введения в службах переливания крови рутинного скрининга на наличие HCV инфекции, частота данного пути передачи инфекции резко снизилась и не превышает 2 - 3% [15, 16].
У подростков эпидемиологическое значение могут иметь искусственные пути передачи возбудителя, которые реализуются при проведении немедицинских и медицинских манипуляций, сопровождающихся повреждением кожи или слизистых оболочек, а также манипуляций, связанных с риском их повреждения. К немедицинским манипуляциям относят: инъекционное введение наркотических средств (наибольший риск), парамедицинские вмешательства - нанесение татуировок, пирсинга, проведение косметических, маникюрных, педикюрных и других процедур с использованием контаминированных HCV инструментов, а иногда особые ритуальные обряды у отдельных этносов. Кроме того, подростки подвергаются риску заражения в результате незащищенной сексуальной практики, особенно среди мужчин-гомосексуалистов [2, 11, 12].
Большое внимание исследователей направлено на изучение реализации естественных путей передачи HCV. Основным фактором передачи возбудителя является кровь или ее компоненты, в меньшей степени - другие биологические жидкости человека (сперма, вагинальный секрет, слезная жидкость, слюна и др.). Установлено, что инфицирующая доза HCV на 2 - 3 порядка выше, чем при ВГB; соответственно, вероятность инфицирования при контакте ниже. Однако большинство авторов указывают на возможность инфицирования ВГC при гетеро- и гомосексуальных половых контактах - риск заражения среди постоянных гетеросексуальных партнеров, один из которых болен ХВГC, составляет 1,5% (при отсутствии других факторов риска) [2, 6, 7, 11, 12]. Однако, в детском возрасте эти пути практически не имеют значения. Указанные эпидемиологические факторы необходимо учитывать при оценке эпидемиологической ситуации по HCV-инфекции в семье, особенно в случаях инфицирования матери, ухаживающей за ребенком [17].
К настоящему времени накоплено достаточно информации и о передаче HCV при бытовом общении в семье - скрытое гемоконтактное инфицирование через микротравмы наружных покровов. По данным ВОЗ, вероятность инфицирования в семье может достигать 7% [14].
Передача вируса от инфицированной матери к ребенку возможна во время беременности и родов (риск 1 - 5%). Вероятность инфицирования новорожденного значительно возрастает при высоких концентрациях HCV в сыворотке крови матери (7 - 12%), а также при наличии у нее ВИЧ-инфекции (14 - 16%) [11, 12, 18]. Частота передачи HCV увеличивается при увеличении продолжительности родов, использовании амниоцентеза, или при мониторинговом заборе крови из кожи головы плода и длительном безводном периоде. Исследования последних лет показали, что грудное вскармливание не влияет на частоту инфицирования детей [19, 20, 21, 58, 59].
В России ОГC у детей обнаруживается редко и составляет 0,55 случаев на 100 тыс. детского населения, а в структуре всех острых гепатитов доля детей, больных острым ВГC, не превышает 1 - 2% [22, 23].
В 90 - 95% случаев заболевание в раннем детском возрасте протекает в безжелтушной, субклинической и инаппарантной формах с высокой частотой хронизации - от 40 - 56% до 81% и более [2, 18 - 20].
1.4 Особенности кодирования заболевания
или состояния (группы заболеваний или состояний)
по Международной статистической классификации болезней
и проблем, связанных со здоровьем
B17.1 - Острый вирусный гепатит C
1.5 Классификация заболевания или состояния
(группы заболеваний или состояний)
По клинической картине
Манифестная
Бессимптомная
Желтушная
Безжелтушная
Субклиническая
Инаппарантная (наличие только серологических маркеров репликации)
По степени тяжести
Легкая
Средняя
Тяжелая
По длительности
Острое < 3 мес
Затяжное 3 - 6 мес
Хронический гепатит C > 6 мес
По клинической картине [7, 25 - 31]:
1. Типичная (манифестная):
a) желтушная цитолитическая;
b) безжелтушная;
2. Атипичная:
a) субклиническая;
b) инаппарантная;
По степени тяжести [7, 25 - 31]:
1. Легкая;
2. Средняя;
3. Тяжелая;
По длительности течения [7, 25 - 31]:
1. Острое - до 3 мес.;
2. Острое затяжное (прогредиентное) - 3 - 6 мес.;
3. Хроническое - более 6 мес.
Желтушная форма характеризуется наличием интоксикации, диспептических нарушений, цитолиза, повышением билирубина за счет прямой фракции, гепатомегалией. Возможно нарушение белково-синтетической функции печени с соответствующей диспротеинемией и снижением протромбинового индекса. Степень выраженности симптомов и лабораторных отклонений вариабельна и коррелирует со степенью тяжести заболевания.
Безжелтушная форма характеризуется симптомами интоксикации, диспептическими расстройствами. Увеличение печени может быть минимальным, но и гепатомегалия, и гиперферментемия - обязательные симптомы данной формы. Заболевание, как правило, протекает в легкой форме, но носит затяжной, прогредиентный характер.
Бессимптомные формы диагностируются при проведении иммунобиохимических исследований в очагах, плановых обследованиях отдельных категорий граждан (доноров, медицинского персонала, работников общественного питания, военнослужащих и других). У больных с субклинической формой выявляется умеренная гиперферментемия. Наблюдается гепатомегалия. При инаппарантной форме клинико-биохимические симптомы отсутствуют. Подтверждением диагноза служат серологические маркеры репликативной активности вируса [7, 25 - 31].
Критериями оценки тяжести заболевания являются как клинические (выраженность интоксикации, желтухи, гепатомегалии), так и лабораторные отклонения (уровни печеночных трансаминаз, билирубина, нарушение белково-синтетической функции печени) [7, 25 - 31].
Примеры формулировки диагноза:
Предварительный диагноз (впервые выявленное заболевание/случай подозрительный на ОГC/вероятный случай ОГB): Острый вирусный гепатит C, желтушная форма средней тяжести?
Клинический диагноз (подтвержденный случай ОГC): B17.1 Острый вирусный гепатит C (anti-HCV IgM положительно; РНК HCV положительно), вызванный вирусом генотипа 1a, средней степени тяжести.
1.6 Клиническая картина заболевания или состояния
(группы заболеваний или состояний)
Инкубационный период составляет от 3 недель до 4 месяцев, в среднем 2 - 3 месяца. Длительность его зависит от пути проникновения вируса, дозы инфекта и возраста заболевшего. При массивных гемотрансфузиях он сокращается [7, 25 - 31].
Выделяют следующие периоды заболевания:
Продромальный (преджелтушный) период - 4 - 7 суток, у отдельных больных до 3-х недель. Однако, в 80 - 90% случаев при остром ВГC желтуха не возникает. Заболевание характеризуется постепенным началом болезни. Основными симптомами и синдромами данного периода являются:
- интоксикационный (гриппоподобный)
- астеновегетативный
- катаральный
- диспептический
- смешанный (диспептический ^катаральный)
- артралгический
Однако все симптомы могут быть слабо выражены. У детей чаще всего регистрируется астеновегетативный и диспептический синдромы. При диспептическом синдроме отмечается снижение аппетита до полного отсутствия, дискомфорт в правом подреберье, ноющие боли в животе, тошнота, возможны 1 - 2-кратная рвоты [7, 25, 28 - 31].
Период паренхиматозного гепатита (желтушный). При появлении желтухи симптомы интоксикации сохраняются или усиливаются. Клинические проявления часто ограничиваются вялостью, слабостью, снижением аппетита, появлением тяжести и неприятных ощущений в правом подреберье. Ведущие клинические симптомы и синдромы этого периода:
- интоксикация
- желтушность кожи и слизистых
- гепатомегалия
- спленомегалия
- холурия
- ахолия кала
Ведущие лабораторные синдромы:
- синдром цитолиза (повышение АЛТ, АСТ, ЛДГ)
- желтуха (гипербилирубинемия за счет прямой фракции, выявление желчных пигментов, уробилина в моче, исчезновение стеркобилина и стеркобилиногена в кале)
- синдром холестаза (гипербилирубинемия за счет прямой фракции, повышение уровня ГТТП, ЩФ)
- синдром мезенхимального воспаления (ускорение СОЭ, повышение общего белка, p-, y-глобулинов, белков острой фазы)
- синдром печеночно-клеточной недостаточности (снижение альбумина, общего белка, протромбина, фибриногена, факторов свертывания).
Завершение данного периода ассоциируется с уменьшением ведущих клинических и лабораторных симптомов и синдромов [7, 25, 28 - 31].
Период реконвалесценции - длительность периода от 3 до 6 месяцев. В этот период происходит полное исчезновение клинических симптомов заболевания, восстановление функциональной активности и морфологической структуры печени [7].
В 90 - 95% случаев заболевание в раннем детском возрасте протекает в безжелтушной, субклинической и инаппарантной формах. Затяжной процесс может возникать в любом периоде заболевания. Отмечается высокая частота хронизации HCV-инфекции от 40 до 81%. У взрослых частота перехода в хроническую ВСГ-инфекцию, аналогична детям, составляет 50 - 85% [7, 25 - 31].
Вероятность спонтанного выздоровления
У пациентов с манифестной формой ОГC вероятность спонтанного выздоровления выше, чем у пациентов с бессимптомной формой [32, 35, 37, 38]. Считается, что развитие симптомов отражает более устойчивый иммунный ответ, направленный на вирус, что приводит к быстрому снижению РНК HCV и увеличивает вероятность элиминации [33, 34, 36, 39].
Критерии оценки степени тяжести
Легкая степень тяжести
Средняя степень тяжести
Тяжелая степень тяжести
Уровень общего билирубина
< 85 - 100 мкмоль/л
100 - 170 мкмоль/л
170 - 200 мкмоль/л
Протромбиновый индекс
> 80%
80 - 60%
< 60 - 40%
Уровень повышения аминотрансфераз (АлТ)
< 400 - 500 ед/л
< 10 норм
500 - 1000 ед/л
10 - 20 норм
> 1000 ед/л
> 20 норм
Степень тяжести острого ВГC зависит от выраженности и длительности сохранения синдромов и симптомов заболевания [7, 25 - 31].
Осложнения
Острая печеночная недостаточность при ОГC встречается очень редко, менее 1%. Однако, на этапе предварительного диагноза нельзя упускать из виду это грозное состояние.
ВГC редко является самостоятельной причиной развития острой печеной недостаточности. Часто наличие ко-инфекции/суперинфекции с гепатитом B может приводить к данному осложнению [40].
Острая печеночная недостаточность - это тяжелое острое поражения печени с энцефалопатией и нарушением синтетической функции печени (МНО > 1,5) у пациента без цирроза или предшествующего заболевания печени, а также у пациентов с ранее недиагностированным заболеванием печени, при условии, что заболевание было распознано в течение < 26 недель [7, 25, 27, 31].
Классификация острой печеночной недостаточности (в зависимости от времени развития печеночной энцефалопатии) [7, 25, 27, 31, 4, 41]
Течение ОПН
Длительность болезни на момент развития ОПН
Лабораторные показатели и размеры печени
Фульминантное
< 7 суток
Билирубин ~ 80 - 100 мкмоль/л
АЛТ - > 2000 - 3000 ед/л
Протромбин - 10 - 29%
Печень + 1.0 - 1.5 см
Острое
8 - 28 суток
Билирубин - 200 - 300 мкмоль/л
АЛТ - > 60 - 100 ед/л
Протромбин - 10 - 29%
Печень "с-м пустого подреберья"
Подострое
29 суток - 26 недель
Билирубин - 100 - 200 мкмоль/л
АЛТ - > 200 - 500 ед/л
Протромбин - 30 - 60%
Печень +2.0 - 4.0 см
2. Диагностика заболевания или состояния (группы заболеваний
или состояний) медицинские показания и противопоказания
к применению методов диагностики
Диагноз устанавливается на основании патогномоничных данных:
1) анамнестически-перинатальный контакт с матерью, инфицированной HCV, гемотрасфузии, парентеральные вмешательства (в том числе хирургическое лечение, стоматологическое лечение, татуировки, пирсинг, маникюр с использованием нестерильного инструментария, употребление инъекционных наркотиков), контакт с кровью инфицированного HCV человека (в т.ч. бытовой - пользование общей бритвой, маникюрным инструментом и пр.), незащищенный половой акт и т.п. за недели - 6 месяцев до появления симптомов заболевания;
2) физикального обследования - желтушность кожи и склер, изменение окраски кала и мочи, дискомфорт и/или болезненность в правом подреберье; гепатомегалия при пальпации
3) лабораторных исследований - повышение уровня печеночных трансаминаз (АЛТ, АСТ), билирубина за счет прямой фракции;
Окончательный диагноз ОГC устанавливается на основании обнаружения РНК HCV в крови пациента, вне зависимости от наличия или отсутствия характерного симптомокомплекса и/или отклонений в результатах лабораторного обследования, т.к. помимо клинически манифестных форм возможно и латентное течение заболевания. Критерием дифференциальной диагностики острого и хронического гепатита является длительность течения заболевания. При течении заболевания менее 6 месяцев диагноз формулируется как острый гепатит C.
2.1 Жалобы и анамнез
- Рекомендуется у всех пациентов с подозрением на вирусный гепатит тщательный сбор жалоб и анамнеза болезни с целью оценки состояния больного, определения плана обследования и лечения, и постановки предварительного диагноза [7, 25, 28 - 31, 42 - 43].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарий: При сборе жалоб и анамнеза рекомендовано тщательно расспрашивать пациента о характере начала болезни, наличии или отсутствии жалоб на повышение температуры, слабость, снижение аппетита, сонливость и т.п. для выявления первичных симптомов продромального периода. Целенаправленно уточняют сроки появления желтушности кожи, склер, изменения окраски мочи и кала (если таковые имеются) [7, 25, 28 - 31, 42 - 43].
- При опросе у всех пациентов с подозрением на гепатит рекомендуется выяснять данные эпидемиологического анамнеза с целью выявления факторов риска инфицирования вирусом гепатита C [7, 25, 28 - 31, 42 - 43].
Комментарий: При опросе следует обращать внимание на выяснение данных эпидемиологического анамнеза. Факт эпидемиологического контакта (перинатального, полового, бытового) с человеком, инфицированным HCV, а также наличие парентерального анамнеза (операции, гемотрансфузии, инъекции) являются опорными признаками при диагностике ВГC. Для эпидемиологического анамнеза ОГC необходимы сведения о трансфузиях, оперативных вмешательствах, инъекциях, инструментальном обследовании, стоматологическом лечении и других медицинских манипуляциях за последние 6 месяцев до заболевания, а также данные о половых и бытовых контактах с больными острыми и хроническими формами ВГC, незащищенных половых контактах, употреблении инъекционных наркотиков. Для детей раннего возраста первостепенное значение имеют сведения о наличии инфекции у матери [7, 25, 28 - 31, 42 - 43].
2.2 Физикальное обследование
- Рекомендуется у всех пациентов при внешнем осмотре оценить общее состояние и самочувствие пациента, цвет кожного покрова, слизистой полости рта и склер, с целью выявления симптомов, характерных для продромального периода, а также указывающих на вовлечение в патологический процесс печени [7, 25, 28 - 31, 42 - 43].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
- Рекомендуется при осмотре всех пациентов с целью оценки степени повреждения печени и тяжести заболевания - визуальная и мануальная оценка состояния живота и органов брюшной полости: оценивают размеры живота, его форму, участие в акте дыхания, пальпируют и определяют границы печени и селезенки. С помощью перкуссии определяют наличие или отсутствие выпота в брюшной полости (при тяжелой форме возможно развитие асцита), проверяют перитонеальные симптомы, оценивают перистальтику [7, 25, 28 - 31, 42 - 43].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: Гепатомегалия может быть выражена слабо или быть единственным клиническим признаком при безжелтушной форме ОГC. При типичной форме, увеличение размеров печени и ее плотности максимальны в желтушный период. Чем меньше ребенок, тем чаще регистрируется спленомегалия. Степень выраженности гепатомегалии и спленомегалии коррелируют со степенью тяжести болезни.
Уменьшение размеров печени (по сравнению с нормальными) может быть прогностически опасным признаком, свидетельствующем о злокачественном течении процесса.
- Рекомендуется оценить окраску мочи и кала у всех обследуемых детей с целью своевременного выявления холестаза [7, 25, 28 - 31, 42 - 43].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: У детей потемнение мочи и "пятнистый", а затем ахоличный (светло-серый) стул появляются за 2 - 3 дня до начала желтухи. При легких вариантах болезнь может начинаться сразу с потемнения мочи и желтухи. Появление "пестрого" кала после обесцвеченного указывает на восстановление желчеотделения и соответствует кризису болезни, далее отмечается обратное развитие всех симптомов [7, 25, 28 - 31, 42 - 43].
- Рекомендуется оценить состояние сердечно-сосудистой и дыхательной систем - проводят измерение частоты сердцебиения, исследование пульса, измерение артериального давления на периферических артериях, измерение частоты дыхания у всех обследуемых детей для своевременного выявления поражения сердечно-сосудистой системы [7, 25, 28 - 31, 42 - 43].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарии: Нередко в процесс вовлекаются сердечно-сосудистая, нервная, мочевыделительная и другие системы, но эти изменения никогда не являются ведущими.
- Рекомендуется пациентам с тяжелым течением заболевания определение признаков декомпенсации функции печени: появление симптомов энцефалопатии, появление периферических отеков, геморрагического синдрома - для своевременной диагностики печеночной недостаточности [7, 25, 28 - 31, 42 - 43].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
- Рекомендуется пациентам с тяжелым течением ОГC, при наличии признаков острой печеночной недостаточности (развитии энцефалопатии, отечного синдрома, геморрагического синдрома) оценка степени нарушения сознания и комы по шкале Глазго для своевременного перевода и дальнейшего оказания специализированной помощи в условиях ОРИТ [7, 25, 28 - 31, 42 - 43].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: Критерии оценки степени нарушения сознания и комы по шкале Глазго представлены в Приложении Г1.
2.3 Лабораторные диагностические исследования
Лабораторные методы исследования с исследованием биохимических и гематологических показателей позволяют диагностировать острую фазу заболевания и степень тяжести; этиологическая верификация гепатита осуществляется только серологическими и молекулярно-генетическими методами.
Диагноз ОГC или ХГC подтверждается только при выявлении в сыворотке (плазме) крови РНК ВГC или core Ag ВГC с учетом данных эпидемиологического анамнеза и результатов клинико-лабораторных исследований (активность АлАТ, концентрация билирубина, определение размеров печени и других), п. 721 Постановление Главного государственного санитарного врача РФ от 28.01.2021 N 4 "Об утверждении санитарных правил и норм СанПиН 3.3686-21 "Санитарно-эпидемиологические требования по профилактике инфекционных болезней" (вместе с "СанПиН 3.3686-21. Санитарные правила и нормы...") (Зарегистрировано в Минюсте России 15.02.2021 N 62500)
- Рекомендуется всем пациентам выполнение общего (клинического) анализа крови, развернутого с определением лейкоцитарной формулы для оценки тяжести состояния - степени выраженности воспалительных изменений, исключения анемии, тромбоцитопении. Динамический контроль показателей проводится всем пациентам с целью выявления осложнений и сопутствующей патологии не реже 1 раза в 14 дней до выздоровления [7, 25, 28 - 31, 42 - 43, 48].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: В периферической крови при легкой и средней степени тяжести ОГC выявляется лейкопения или тенденция к ней, лимфоцитов, а при тяжелой степени тяжести лейкопения сменяется лейкоцитозом со сдвигом влево, регистрируется замедленная СОЭ, тромбоцитопения, возможно развитие анемии.
- Рекомендуется всем пациентам выполнение общего (клинического) анализа мочи для оценки нарушения билирубинового обмена и вовлеченности мочевыделительной системы в патологический процесс [7, 25, 28 - 31, 42 - 43, 48].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: Повышение в моче уровней уробилина и желчных пигментов характерны для начала желтушного периода гепатита и указывают на первые признаки нарушения пигментного обмена и внутрипеченочного холестаза.
- Рекомендуется всем пациентам определение активности аланинаминотрансферазы (АЛТ) и аспартатаминотрансферазы (АСТ) в крови с целью оценки степени повреждения печени и тяжести заболевания [7, 25, 28 - 31, 42 - 43, 48].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарии: Выявление повышенного уровня АЛТ и АСТ в сыворотке указывает на цитолиз гепатоцитов и с высокой степенью вероятности подтверждает диагноз острого гепатита. Характерно превалирование АЛТ над АСТ.
- Рекомендуется всем пациентам исследование уровня свободного и связанного билирубина в крови с целью оценки степени нарушения метаболизма билирубина и соответствия тяжести заболевания [7, 25, 28 - 31, 42 - 43].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: Признаками нарушения пигментного обмена и внутрипеченочного холестаза являются нарастание уровней общего билирубина в сыворотке крови с преобладанием прямой фракции, ТЦФ, ГГТП и холестерина.
- Рекомендуется всем пациентам определение активности щелочной фосфатазы в крови с целью оценки степени холестаза и тяжести заболевания [7, 25, 28 - 31, 42 - 43, 48].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
- Рекомендуется всем пациентам определение активности гамма-глютамилтрансферазы в крови с целью оценки степени холестаза и тяжести заболевания [1 - 6, 8, 10, 48].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарии: Признаками нарушения пигментного обмена и внутрипеченочного холестаза являются нарастание уровней общего билирубина с преобладанием прямой фракции в сыворотке крови, ЩФ, 11ТП и холестерина.
- Рекомендуется всем пациентам исследование уровня общего белка и уровня альбумина в крови с целью оценки белково-синтетической печени [7, 25, 28 - 31, 42 - 43].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
- Рекомендуется пациентам с повышенной активностью АЛТ, АСТ, щелочной фосфатазы, гамма-глутамилтранспептидазы, уровня билирубина, и отклонениями в других показателях биохимического анализа крови на этапе диагностики и лечения заболевания, динамический контроль показателей, не реже 1 раза в 14 дней с целью своевременного выявления тяжелого и осложненного течения заболевания [7, 25, 28 - 31, 42 - 43].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: выполняется в среднем с периодичностью 1 раз в 7 - 14 дней. При наличии клинических показаний - частота выполнения биохимического анализа крови на усмотрение лечащего врача.
- Рекомендуется всем пациентам исследование коагулограммы (ориентировочное исследование системы гемостаза) для оценки степени тяжести заболевания и с целью раннего выявления признаков острой печеночной недостаточности [7, 25, 28 - 31, 42 - 43, 48].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарии: Данные протеинограммы и коагулограммы необходимы для оценки степени тяжести заболевания. Снижение уровня общего белка, альбумина, фибриногена и протромбинового индекса (ПТИ) - указывает на нарушение белково-синтетической функции печени (признаки гепатоцеллюлярной недостаточности) и возможность развития ДВС-синдрома, который сопровождается фазовыми изменениями в свертывающей системы крови [7, 25, 28 - 31, 42 - 43].
- Пациентам, имеющим отклонения в показателях коагулограммы, общего белка и альбумина на этапе постановки диагноза и лечения, а также пациентам с клиническими признаками снижения белково-синтетической функции печени (отеки, геморрагический синдром) рекомендуется динамический контроль этих показателей не реже 1 раза в 14 дней для контроля за течением заболевания [7, 25, 28 - 31, 42 - 43].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарии: выполняется с периодичностью 1 раз в 7 - 14 дней. При наличии клинических показаний - частота выполнения на усмотрение лечащего врача [7, 25, 28 - 31, 42 - 43].
- Рекомендуется всем пациентам с подозрением на ОГC с целью уточнения диагноза проведение серологических исследований методом ИФА или ХЛИА - Определение антител к вирусу гепатиту C (Hepatitis C virus) в крови [14]
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
- Рекомендуется определение РНК вируса гепатита C (Hepatitis C virus) в крови методом ПЦР, качественное исследование, с целью подтверждения этиологии гепатита всем пациентам с наличием антител к HCV. При положительном результате качественного теста - определение РНК вируса гепатита C (Hepatitis C virus) в крови методом ПЦР, количественное исследование [44 - 46].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: Важной особенностью течения HCV-инфекции у детей первых 3-х лет жизни является достаточно высокий процент спонтанного клиренса вируса (35 - 45%). Однако в большей мере это относится к посттрансфузионному ВГC. При перинатальном гепатите частота спонтанного клиренса вируса, по данным различных авторов, составляет 2,4 - 18%, и единичные исследования указывают на более высокие цифры - до 50%. [11, 18 - 20, 47].
Лишь выявление специфических маркеров HCV является абсолютным этиологическим подтверждением диагноза ВГC. РНК HCV - показатель репликации вируса, она может быть обнаружена в инкубационный, желтушный периоды, а также в более поздние сроки заболевания. РНК начинает обнаруживаться в крови в среднем через месяц после инфицирования и является первым диагностическим маркером ВГC, Исследование на РНК ВГC позволяет проводить раннюю диагностику ОГC и выявлять скрытые (латентные) формы При затяжном течении гепатита целесообразно определение РНК вируса гепатита C (Hepatitis C virus) в крови методом ПЦР, количественное исследование для оценки динамики вирусной активности и прогнозирования исхода заболевания.
- Рекомендуется пациентам с тяжелым течением заболевания определение группы крови по системе АВО, определение антигена D системы Резус (резус-фактор) для своевременного проведения гемотрансфузии в случае развития геморрагического синдрома [7, 25, 28 - 31, 42 - 43].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: проводится у пациентов с тяжелыми и фульминантными формами течения гепатита.
Ввиду возможного латентного и инаппарантного течения HCV-инфекции, и социальной значимости заболевания, целесообразно проведение скринингового обследования по ВГC. Лица со стертым течением заболевания представляют эпидемическую угрозу для населения, являясь не диагностированным источником инфекции. Безусловно, большинство таких пациентов более вероятно имеют хроническое течение заболевания, одна возможна диагностики и острого периода заболевания.
На этапе скрининга:
- Рекомендуется с целью исключения инфицирования HCV определение суммарных антител классов M и G (anti-HCV IgG и anti-HCV IgM) к вирусу гепатита C (Hepatitis C virus) в крови следующим группам населения:
1) Новорожденные дети и дети в возрасте до 12 месяцев, рожденные от матерей, инфицированных HCV (в возрасте 2, 6 (при отсутствии РНК HCV в возрасте 2 месяца) и 12 месяцев) [44, 47, 48]
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: Обследование детей из перинатального контакта по вирусному гепатиту C рекомендовано проводить в возрасте старше 2 мес. Рекомендовано определение РНК вируса гепатита C в крови методом ПЦР (качественное исследование). При отсутствии РНК HCV в крови ребенка, наблюдение проводится до 18 месяцев с обследованиями 1 раз в 6 месяцев. В случае стойко отрицательных результатов ПЦР и отсутствии anti-HCV в ИФА крови ребенок снимается с учета, как здоровый. В том случае, если ИФА крови anti-HCV отрицательно уже к возрасту 12 мес., допустимо снятие с учета в этом возрасте. Проведение ИФА крови anti-HCV целесообразно в возрасте 12 и 18 месяцев для решения о снятии с учета по перинатальному контакту. ПЦР крови HCV РНК - в возрасте 2 месяца 6 месяцев, 12 месяцев, 18 месяцев. При обнаружении РНК HCV в крови ребенка в возрасте младше 6 месяцев выставляется диагноз "Острый вирусный гепатит C", в возрасте старше 6 месяцев - "Хронический вирусный гепатит C". В случае инфицирования и подтверждения диагноза (ОВГC или ХВГC) диспансерное наблюдение проводится аналогично старшим возрастным группам.
2) Дети любого возраста из семейного очага по ВГC [41, 42, 55].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
3) Дети с иммунодефицитом (пациенты с онкологическими заболеваниями, пациенты на гемодиализе, пациенты на лечении иммунодепрессантами и др.) [11, 41, 42].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: У пациентов с иммунодефицитом возможно отсутствие иммунного ответа на инфицирование HCV, вследствие чего антитела к HCV могут отсутствовать. Пациентам из этой группы необходимо помимо определения антител, проводить ПЦР крови HCV РНК.
4) Дети, имеющие заболевание печени неясной этиологии (в процессе первичного клинико-лабораторного обследования) [11, 12, 14].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
5) Лица, относящиеся к группам риска по заражению ВГC (подростки: со склонностью к бродяжничеству; потребители инъекционных наркотиков; с ранним началом половой жизни; имеющие татуировки) [2, 20, 55, 56].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
6) Лица, находящиеся в закрытых учреждениях (дома ребенка, пенитенциарные учреждения) - при поступлении в учреждение [2, 20, 57].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
2.4 Инструментальные диагностические исследования
- Рекомендуется всем пациентам на этапе постановки диагноза проведение ультразвукового исследования (УЗИ) органов брюшной полости и забрюшинного пространства для характеристики состояния печени, селезенки, исключения сопутствующей патологии желудочно-кишечного тракта [7, 25, 28 - 31, 42 - 43].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарий: характерна гепатомегалия без изменения структуры печени, возможна спленомегалия. При наличии выраженных изменений при первичном исследовании, по клиническим показаниям возможно повторное проведение исследования для оценки динамики заболевания [7, 25, 28].
2.5 Иные диагностические исследования
- Рекомендуется пациентам с тяжелым течением острого вирусного гепатита C при наличии неотложных состояний, консультация врача анестезиолога-реаниматолога для определений показаний к переводу в отделение реанимации и интенсивной терапии (ОРИТ) [25, 31, 42, 43].
- Рекомендуется пациентам с тяжелым течением острого вирусного гепатита C при развитии неотложных состояний и угрозы жизни круглосуточное наблюдение врачом-анестезиологом-реаниматологом [25, 31, 42, 43].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
- Рекомендуется пациентам с тяжелым течением острого вирусного гепатита C при подозрении на развитие энцефалопатии консультация врача-невролога для коррекции терапии [25, 31, 42, 43].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
3. Лечение, включая медикаментозную и немедикаментозную
терапии, диетотерапию, обезболивание, медицинские показания
и противопоказания к применению методов лечения
- Рекомендуется пациентам со средней и тяжелой степенью тяжести назначение охранительного режима [7, 27, 31, 49, 50].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарии: В острый период заболевания рекомендуется назначение постельного режима, а больным с тяжелым, злокачественным течением заболевания строгого постельного режима. В периоды угасания желтухи и реконвалесценции пациенты переходят на палатный режим [50].
- Рекомендуется сохранить естественное вскармливание новорожденным и детям раннего возраста, рожденным женщинами, инфицированными HCV, т.к. отказ от него не является способом профилактики инфицирования [19, 20, 21, 58, 59].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
Комментарии: Многочисленные исследования показали, что грудное вскармливание не является фактором риска инфицирования и не повышает вероятность заражения младенца от матери [19, 20, 21, 58, 59].
- Рекомендуется всем пациентам назначение щадящей диеты. Из рациона исключают жареные, копченые, маринованные блюда, тугоплавкие жиры (свинина, баранина). Категорически запрещается алкоголь [7, 27, 31, 49, 50].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
- Рекомендуется проведение дезинтоксикационной терапии в пероральном и/или инфузионном режиме по клиническим показаниям с учетом степени тяжести заболевания для купирования синдрома интоксикации. Выбор препаратов и объем данной терапии зависит от степени тяжести заболевания [7, 27, 31, 42, 49, 50].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарии: Легкое течение - пероральная дезинтоксикация в объеме физиологической потребности в зависимости от возраста (по показаниям).
Средняя степень тяжести - инфузионная терапия в объеме физиологической потребности (при отсутствии патологических потерь) с использованием растворов для внутривенного введения (5% раствора декстрозы**, раствора меглюмина натрия сукцината** (детям старше 1 года), 0,9% раствор натрия хлорида**). Длительность курса определяется лечащим врачом, по клиническим показания.
- Рекомендуется всем пациентам с дезинтоксикационной целью назначение адсорбирующих кишечных препаратов [7, 27, 31, 49 - 52].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарии: Выбор адсорбента осуществляется в соответствии с учетом возрастных ограничений согласно инструкции но применению лекарственного средства.
- Рекомендуется в случае тяжелого течения заболевания с формированием печеночной недостаточности, фульминантного течения назначение глюкокортикоидов. Длительность терапии определяется индивидуально, по клиническим показаниям [31, 42, 50 - 52].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарии: Рекомендуется назначение глюкокортикоидов пациентам с любыми проявления фульминантной формы ОГC (прекома, кома, признаки массивного некроза печени), с тяжелыми формами гепатита с признаками острой печеночной недостаточности, а также тяжелыми формами без признаков печеночной прекомы - комы, но с выраженными проявлениями интоксикации и их прогрессированием, несмотря на проводимую активную инфузионную терапию с целью подавления иммунопатологических, воспалительных реакций и предотвращения отека-набухания головного мозга. Препаратом выбора является преднизолон** [25, 31, 42, 50, 51].
- Рекомендовано при тяжелом течении ОГC с нарушением альбумин-синтезирующей функции печени (гипоальбуминемии) назначение 10% раствора альбумина человека**. При развитии печеночной недостаточности - терапия по протоколам ОРИТ [25, 31, 42, 50, 51].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
- Рекомендуется больным с желтушной формой ОГC проведение терапии, направленной на нормализацию функции ЖКТ (при возникновении запоров), для опорожнения кишечника в соответствии с возрастной физиологической нормой [25, 27 - 30, 52].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарии: При лечении больных с ОГC необходимо следить за регулярным опорожнением кишечника в соответствии с физиологической нормой. С этой целью используются слабительные средства (лактулоза**). Доза лактулозы** должна подбираться индивидуально таким образом, чтобы стул был, оформленный или кашицеобразный.
- Рекомендуется больным ОГC в случае формирования холестаза проведение терапии, направленной на нормализацию функции желчеобразования и желчевыведения с использованием препаратов для лечения заболеваний печени и желчевыводящих путей Длительность курса 10 - 14 дней [25, 27 - 30, 53].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
- Рекомендуется больным ОГC старше 12 лет назначение препаратов для лечения заболеваний печени (глицирризиновая кислота + фосфолипиды**) [25, 27 - 30, 53].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарии: Рекомендуется больным ОГC проведение гепатопротекторной метаболической терапии, направленной на улучшение тканевого обмена, стабилизацию клеточных мембран и снижение цитолиза гепатоцитов. Выбор препарата осуществляется с учетом возрастных ограничений согласно инструкции по применению лекарственного средства [25, 27 - 30, 50, 53].
- Рекомендуется пациентам с симптомами ферментативной недостаточности поджелудочной железы назначение ферментных препаратов с целью нормализации пищеварения [25, 27 - 30, 50].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
- Рекомендуется при развитии асцита и/или периферических отеков применение диуретиков с целью купирования отечного синдрома [25, 27 - 30, 50].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Проведение этиотропной терапии острого вирусного гепатита C у детей нецелесообразно. Назначение противовирусных препаратов показано пациентам с хроническим течением заболевания. Вопрос о назначении ПВТ следует рассмотреть в случае длительности заболевания 6 месяцев. При назначении терапии следует руководствоваться соответствующими клиническими рекомендациями.
4. Медицинская реабилитация, медицинские показания
и противопоказания к применению методов реабилитации
Для пациентов с ОГC специализированные реабилитационные мероприятия не разработаны.
5. Профилактика и диспансерное наблюдение, медицинские
показания и противопоказания к применению
методов профилактики
5.1 Профилактика
Специфическая профилактика вирусного гепатита C в настоящее время не разработана.
- Рекомендуется активное выявление источников инфекции (обследование лиц, подверженных повышенному риску инфицирования и/или имеющие особую эпидемиологическую значимость) [6] (см. Скрининг в разделе Диагностика).
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
- Рекомендуется профилактика искусственных путей передачи HCV-инфекции (переливание крови и ее компонентов только по жизненным показаниям, обоснованность инвазивных методов обследования, использовании одноразового инструментария, строгое соблюдение режимов обработки медицинского инструментария и оборудования, использование защитных средств медработниками) [6].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
- Рекомендуется с целью профилактики перинатальной передачи HCV женщинам репродуктивного возраста с ХВГC проведение ПВТ, направленной на полную эрадикацию возбудителя на этапе планирования беременности [14].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
5.2 Диспансерное наблюдение
Все переболевшие ОГC подлежат обязательному диспансерному наблюдению у врача-инфекциониста (врача-педиатра, врача-гастроэнтеролога) в медицинской организации по месту жительства или в территориальном гепатологическом (специализированном) центре.
- Рекомендовано всем больным ОГC диспансерное наблюдение - клинический осмотр и лабораторное обследование с обязательным определением РНК вируса гепатита C (Hepatitis C virus) в крови методом ПЦР, качественное исследование через 6 месяцев после выявления заболевания. При этом в случае выявления РНК вируса гепатита C данные лица считаются больными ХВГC. В случае если через 6 месяцев РНК вируса гепатита C не выявляется, данные лица считаются реконвалесцентами ОГC и подлежат динамическому наблюдению в течение 2 лет и обследованию с определением РНК вируса гепатита C (Hepatitis C virus) в крови методом ПЦР, качественное исследование не реже одного раза в 6 месяцев [7, 25, 28 - 31, 42 - 44, 47, 48, 54].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
- Рекомендуется всем пациентам выполнение общего (клинического) анализа крови, развернутого с определением лейкоцитарной формулы для оценки тяжести состояния - степени выраженности воспалительных изменений, исключения анемии, тромбоцитопении через 1 месяц выписки из стационара, а при обнаружении отклонений - посторнов динамике. Кратность и сроки потворных обследований зависят от тяжести и специфики отклонений и определяются лечащим врачом [7, 25, 28 - 31, 42 - 43, 48].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
- Рекомендуется пациентам с повышенной активностью АЛТ, АСТ, щелочной фосфатазы, гамма-глутамилтранспептидазы, уровня билирубина, и отклонениями в других показателях биохимического анализа крови на момент выписки из стационара динамический контроль показателей, через 1 месяц после выписки, а при обнаружении отклонений - повторно через 1 - 3 месяца с целью оценки восстановления печени [7, 25, 28 - 31, 42 - 43].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
6. Организация оказания медицинской помощи
Лица, у которых при обследовании в сыворотке (плазме) крови впервые выявлены; anti-HCV и (или) РНК ВГC, в течение 3 календарных дней направляются врачом, назначившим обследование, к врачу-инфекционисту. При выявлении таких лиц среди, находящихся на стационарном лечении, необходимо обеспечить проведение им консультации врача-инфекциониста в течение 24 часов с момента их выявления. Обследование лиц с наличием anti-HCV и (или) РНК ВГC проводится в амбулаторных условиях (в кабинете инфекционных заболеваний, в гепатологическом центре), в инфекционном стационаре (отделении), а также в других МО, имеющих лицензию на соответствующий вид медицинской деятельности. Госпитализация и выписка больных ОГC проводится по клиническим показаниям. Во время стационарного лечения больные ОГC размещаются отдельно от больных вирусными гепатитами A и E, а также больных с неуточненной формой гепатита [СанПиН 3.3686-21].
Выписка из стационара производится при полном исчезновении симптомов интоксикации, желтухи, уменьшении размеров печени, нормализации пигментного обмена и нормализации или значительном снижении активности трансфераз (уровень билирубина менее 40 мкмоль/л, АЛТ - не более 150 Ед/л, протромбина - не ниже 80%). При легком течении заболевания это происходит в среднем на 10 - 15 день, при среднетяжелом - на 15 - 20 день, при тяжелом - на 25 - 30 день. Сроки полного выздоровления и допуск в детские учреждения и школу устанавливается врачом в каждом случае индивидуально, с учетом динамики клинико-лабораторных показателей, наличия/отсутствия осложнений и сопутствующих соматических заболеваний [26, 27, 30, 31, 43].
7. Дополнительная информация (в том числе факторы,
влияющие на исход заболевания или состояния)
Дети, рожденные от инфицированных вирусом гепатита C матерей, подлежат диспансерному наблюдению в медицинской организации по месту жительства с обязательным исследованием сыворотки (плазмы) крови на наличие anti-HCV IgG и РНК вируса гепатита C. Выявление у таких детей anti-HCV IgG самостоятельного диагностического значения не имеет, так как могут выявляться антитела к вирусу гепатита C, полученные от матери во время беременности. Первое обследование ребенка проводится в возрасте 2 месяцев. При отсутствии в этом возрасте РНК вируса гепатита C проводится повторное обследование ребенка на наличие в сыворотке (плазме) крови anti-HCV IgG и РНК вируса гепатита C в возрасте 6 месяцев. Выявление у ребенка РНК вируса гепатита C в возрасте 2 месяцев или 6 месяцев свидетельствует о наличии ОГC. Дальнейшее обследование ребенка проводится в возрасте 12 месяцев. Повторное выявление РНК вируса гепатита C в данном возрасте свидетельствует о ХВГC. При первичном выявлении РНК вируса гепатита C в возрасте 12 месяцев необходимо исключить инфицирование ребенка в более поздние сроки при реализации других путей передачи вируса гепатита C. При отсутствии РНК вируса гепатита C в возрасте 12 месяцев (если РНК вируса гепатита C выявлялась ранее в 2 или 6 месяцев) ребенок считается реконвалесцентом ОГC и подлежит обследованию на наличие anti-HCV IgG и РНК вируса гепатита C в возрасте 18 и 24 месяцев. Ребенок, у которого не выявляется РНК вируса гепатита C в возрасте 2 месяцев, 6 месяцев и 12 месяцев, подлежит снятию с диспансерного наблюдения при отсутствии у него anti-HCV IgG в 12 месяцев жизни. Ребенок, у которого не выявляется РНК вируса гепатита C в возрасте 2 месяцев, 6 месяцев и 12 месяцев, но выявляются anti-HCV IgG в возрасте 12 месяцев, подлежит дополнительному обследованию на наличие в сыворотке (плазме) крови anti-HCV IgG и РНК вируса гепатита C в 18 месяцев жизни. При отсутствии в возрасте 18 месяцев anti-HCV IgG и РНК вируса гепатита C ребенок подлежит снятию с диспансерного наблюдения. Выявление anti-HCV IgG в возрасте 18 месяцев и старше (при отсутствии РНК вируса гепатита C) может быть признаком перенесенного ОГC в первые месяцы жизни. Диагностика гепатита C у детей, рожденных от инфицированных вирусом гепатита C матерей и достигших возраста 18 месяцев, осуществляется так же, как у взрослых [54].
Исследования последних лет показали, что грудное вскармливание не влияет на частоту инфицирования детей [19, 20, 21, 58, 59]. Опубликованы данные, свидетельствующие, что в грудном молоке содержатся свободные жирные кислоты, разрушающие липидную оболочку вируса, тем самым вызывая его инактивацию [21]. Эти данные подтверждают, что даже в случае проникновения HCV в молоко, вирус будет инактивирован. Таким образом, предотвращение грудного вскармливания не является средством профилактики вертикальной передачи HCV. При отсутствии других противопоказаний, таких как коинфекция ВИЧ, женщинам с HCV-инфекцией рекомендовано придерживаться естественного вскармливания.
Критерии оценки качества медицинской помощи
Критерии качества
Оценка
Проведен сбор жалоб, анамнеза болезни
да
нет
Выяснены данные эпидемиологического анамнеза
да
нет
Проведено физикальное обследование
да
нет
Проведено определение признаков декомпенсации функции печени
да
нет
Выполнен общий (клинический) анализа крови, развернутый с определением лейкоцитарной формулы
да
нет
Проведено определение активности аланинаминотрансферазы (АЛТ), аспартатаминотрансферазы (АСТ) в крови
да
нет
Проведено исследование уровня свободного и связанного билирубина в крови
да
нет
Выполнено исследование уровня общего белка и уровня альбумина в крови
да
нет
Выполнена коагулограмма (ориентировочное исследование системы гемостаза)
да
нет
Проведено серологическое исследование с целью установления этиологии гепатита C методами иммуноферментного анализа (ИФА) или хемилюминесцентного иммунного (ХЛИА) анализа: суммарных антител классов M и G (anti-HCV IgG и anti-HCV IgM) к вирусу гепатита C (Hepatitis C virus)
да
нет
Проведено молекулярно-биологическое исследование крови (ПЦР) на вирус гепатита C (Hepatitis C virus)
да
нет
Проведен динамический контроль показателей, у пациентов с повышенной активностью АЛТ, АСТ, щелочной фосфатазы, гаммаглютамилтранфферазы уровня билирубина
да
нет
Проведен динамический контроль показателей пациентам, имеющим отклонения в показателях коагулограммы, общего белка и альбумина, а также пациентам с клиническими признаками снижения белково-синтетической функции печени
да
нет
Выполнено ультразвуковое исследование органов брюшной полости и забрюшинного пространства
да
нет
Проведена консультация врача-невролога пациентам с тяжелым течением ОГC при подозрении на развитие энцефалопатии
да
нет
Назначена инфузионная терапия в случае среднетяжелого и тяжелого течения заболевания
да
нет
Назначены глюкокортикоиды в случае тяжелого течения заболевания с формированием печеночной недостаточности или фульминантного течения
да
нет
Список литературы
1. Choo Q.-L., Kuo G., Weiner A. J. Isolation of a cDNA clone derived from a blood-borne non-A, non-B viral hepatitis genome. Science. 1989; 244: P. 359 - 362.
2. Волынец Г.В., Панфилова В.Н., Жаворонок С.В. Хронические вирусные гепатиты у детей. Учебное пособие. - М.: Издательский Дом ТОНЧУ, 2020. - 376 с.
3. International Committee on Taxonomy of Viruses (ICTV): [https://talk.ictvonline.Org/ictv_wikis/flaviviridae/w/sg_flavi/56/hcv-classification] Обращение 06.12.2021
4. Gower E, Estes C, Blach S, et al. Global epidemiology and genotype distribution of the hepatitis C virus infection. JHepatol 2014; 61: S 45 - 57
5. Borgia, S.M., Hedskog, C., Parhy, B., Hyland, R.H., Stamm, L.M., Brainard, D.M., Subramanian, M.G., McHutchison, J. G., Mo, H., Svarovskaia, E. & Shafran, S. D. (2018). Identification of a novel hepatitis C virus genotype from Punjab, India: expanding classification of hepatitis C virus into 8 genotypes. J Infect Dis 2018, 1722 - 1729.
6. Пименов Н.Н., Чуланов В.П., Комарова С.В. и соавт. Гепатит C в России: эпидемиологическая характеристика и пути совершенствования диагностики и надзора. Эпидемиология и инфекционные болезни. 2012; 3: С. 4 - 9.
7. Жданов К.В., Лобзин Ю.В., Гусев Д.А., Козлов К.В. Вирусные гепатиты. СПб.: Фолиант, 2011. - 304 с.
8. Larrubia J.R., Moreno-Cubero E., Lokhande M.U., Garcia-Garzon S., Lazaro A., Miquel J., et al. Adaptive immune response during hepatitis C virus infection. World J Gastroenterol. 2014; 20(13): 3418 - 30. doi: 10.3748/wjg.v20.il3.3418.
9. Urbani S., Amadei B., Fisicaro P, Tola D., Orlandini A., Sacchelli L., et al. Outcome of acute hepatitis C is related to virusspecific CD4 function and maturation of antiviral memory CD8 responses. Hepatology. 2006; 44: 126 - 39. DOI: 10.1002/hep.21242
10. Cacoub P, Gragnani L., Comannond C., Zignego A.L. Extrahepatic manifestations of chronic hepatitis C virus infection. Dig Liver Dis. 2014; 46(5): 165 - 73. doi: 10.1016/j.dld.2014.10.005
11. Indolfi G, Easterbrook P, Dusheiko G, et al. Hepatitis C virus infection in children and adolescents. Lancet Gastroenterol Hepatol 2019; 4: 477 - 87
12. Nwaohiri, A., Schillie, S., Bulterys, M., & Kourtis, A.P. Towards elimination of hepatitis C virus infection in children. The Lancet Child & Adolescent Health. 2018. 2(4). 235237. doi: 10.1016/s2352 - 4642(18) 30069-5
13. Layden JE, Phillips RO, Owusu-Ofori S, et al. High frequency of active HCV infection among seropositive cases in West Africa and evidence for multiple transmission pathways. Clin Infect Dis 2015; 60: 1033 - 41
14. WHO. Global Hepatitis Report 2017. Geneva: World Health Organization; 2017. [https://www. who.int/publications/i/item/global-hepatitis-report-2017]. Обращение 06.12.2021
15. Marie-Claude Pelland-Marcotte, Jeremiah Hwee, Jason D. Pole, Paul C. Nathan; Lillian Sung (2019): Incidence of infections after therapy completion in children with acute lymphoblastic leukemia or acute myeloid leukemia: a systematic review of the literature, Leukemia & Lymphoma, DOI: 10.1080/10428194.2019.1573369
16. Рубанова М.Н., Мадзаев С.Р., Жибург Е.Б. Распространенность и встречаемость инфекций у доноров крови в России. / Вопросы вирусологии. 2015; 60 (5): 29 - 31.
17. Indolfi G., Nesi A., Resti M. Intrafamilial transmission of hepatitis C vims. J Med Virol. 2013; 85(4): 608 - 14. doi: 10.1002/jmv.23522.
18. Benova L, Mohamoud YA, Calvert C, Abu-Raddad LJ. Vertical transmission of hepatitis C vims: systematic review and meta-analysis. Clin Infect Dis. 2014; 59(6): 765 - 73.
19. Volynets G.V. et al. Chronic hepatitis C in children in the Russian Federation: a multicenter study. Journal of Hepatology. 2017; V66 (1), 316 - 317.
20. Грешнякова В.А., Горячева Л.Г., Скрипченко Н.В. Вирусный гепатит C с перинатальным путем инфицирования: эпидемиология и особенности клинического течения. Педиатрия. 2019; 98 (2): 203 - 208.
21. Pfaender S. Heyden J, Friesland M, Ciesek W, Ejaz A, Steimnann J, Steimnann J, Malarski A, Stoiber H, Tsiavaliaris G, Bader W, Jahreis G, Pietschmann T, Steimnann E. Inactivation of hepatitis C vims infectivity by human breast milk. The Journal of Infectious Diseases. 2013; 208 (12): 1943 - 1952. doi: 10.1093/infdis/jit519.
22. Вирусные гепатиты в Российской Федерации. Аналитический обзор. 11 выпуск / Под ред. В.И. Покровского, А.А. Тотоляна. - СПб.: ФБУН НИИЭМ имени Пастера, 2018. - 112 с.
23. О состоянии санитарно-эпидемиологического благополучия населения в Российской Федерации в 2019 году: Государственный доклад. -М.: Федеральная служба по надзору в сфере защиты прав потребителей и благополучия человека, 2020. -299 с.
24. European Paediatric Hepatitis C Vims Network. Three broad modalities in the natural history of vertically acquired hepatitis C vims infection. Clin Infect Dis. 2005; 41(1): 45 - 51. Doi: 10.1086/430601.
25. Цыркунов В.М., Матиевская Н.В., Лукашик С.П. HCV-инфекция. Минск: Асар. 2012. - 480 с.
26. Инфекционные болезни. Национальное руководство. 3-е издание, переработанное и дополненное / ed. Юшук Н.Д., Венгеров ЮЛ. Москва: ГЭОТАР-Медиа. 2021. 1104 р.
27. Ющук Н.Д., Знойко О.О., Белый П.А. Вирусные гепатиты. Клиника, диагностика, лечение. Библиотека врача-специалиста / под ред. Ющук Н.Д. Москва: ГЭОТАР-Медиа, 2018. 368 р.
28. Покровский В.И. Инфекционные болезни и эпидемиология: учебник - 3-е изд., испр. и доп. Москва: ГЭОТАР-Медиа, 2018. 1008 p.
29. Справочник по инфекционным болезням у детей / под ред. Лобзина Ю.В. Санкт-Петербург: СпецЛит, 2013. 591 p.
30. Лобзин Ю.В. Вирусные гепатиты. СПб: ФОЛИАНТ, 2011. 304 p.
31. Шамшева О. В Парентеральные вирусные гепатиты у детей: учебное пособие [для студентов медицинских вузов]. Москва: РНИМУ им. Н.И. Пирогова, 2021. 108 p.
32. Gerlach JT, Diepolder HM, Zachoval R, et al. Acute hepatitis C: high rate of both spontaneous and treatment-induced viral clearance. Gastroenterology 2003; 125: 80.
33. Santantonio T, Sinisi E, Guastadisegni A, et al. Natural course of acute hepatitis C: a longterm prospective study. Dig Liver Dis 2003; 35: 104.
34. Hofer H, Watkins-Riedel T, Janata O, et al. Spontaneous viral clearance in patients with acute hepatitis C can be predicted by repeated measurements of serum viral load. Hepatology 2003; 37: 60.
35. Kenny-Walsh E. Clinical outcomes after hepatitis C infection from contaminated anti-D immune globulin. Irish Hepatology Research Group. N Engl J Med 1999; 340: 1228.
36. Kamal SM, Kassim SK, Ahmed Al, et al. Host and viral determinants of the outcome of exposure to HCV infection genotype 4: a large longitudinal study. Am J Gastroenterol 2014; 109: 199.
37. Missale G, Bertoni R, Lamonaca V, et al. Different clinical behaviors of acute hepatitis C virus infection are associated with different vigor of the anti-viral cell-mediated immune response. J Clin Invest 1996; 98: 706.
38. Diepolder HM, Zachoval R, Hoffmann RM, et al. Possible mechanism involving T-lymphocyte response to non-structural protein 3 in viral clearance in acute hepatitis C virus infection. Lancet 1995; 346: 1006
39. Page K, Mirzazadeh A, Rice TM, et al. Interferon Lambda 4 Genotype Is Associated With Jaundice and Elevated Aminotransferase Levels During Acute Hepatitis C Virus Infection: Findings From the InC3 Collaborative. Open Forum Infect Dis 2016;
40. Chu CM, Yeh CT, Liaw YF. Fulminant hepatic failure in acute hepatitis C: increased risk in chronic carriers of hepatitis В virus. Gut 1999; 45: 613.
41. Lee WS, McKieman P, Kelly DA. Etiology, outcome and prognostic indicators of childhood fulminant hepatic failure in the United kingdom. J Pediatr Gastroenterol Nutr 2005; 40: 575.
42. Чередниченко Т.В., Московская И.А. Вирусные гепатиты у детей первого года жизни // Детские Инфекции. 2003. Vol. 3. P 11 - 14.
43. Учайкин В.Ф., Чередниченко Г.В., Смирнов А.В. Инфекционная гепатология. Руководство для врачей. Москва: ГЭОТЛР-Медиа, 2014. 608 р.
44. Kamili S., Drobeniuc J., Araujo A.C. et al. Laboratory diagnostics for hepatitis C virus infection. Clin Infect Dis. 2012; 55: S43 - S48
45. Smith BD, Yartel AK, Krauskopf K, et al. Hepatitis C virus antibody positivity and predictors among previously undiagnosed adult primary care outpatients: cross-sectional analysis of a multisite retrospective cohort study. Clin Infect Dis. 2015; 60(8): 1 145 - 1152.
46. Rein DB, Wagner LD, Brown KA, et al. Current practices of hepatitis C antibody testing and follow-up evaluation in primary care settings: a retrospective study of four large, primary care service centers. Hepatology. 2012; 56: 1094
47. Горячева, Л.Г., Грешнякова, В.А., Рогозина, Н.В., Иванова В.В. Перинатальный вирусный гепатит C и возможности его лечения. Эпидемиология и инфекционные болезни. 2014. N 3. С. 4 - 8.
48. Leung DH, Squires JE, Jhaveri R, Kerkar N, Lin CH, Mohan P, Murray KF, Gonzalez-Peralta RP, Roberts EA, Sundaram SS. Hepatitis C in 2020: A North American Society for Pediatric Gastroenterology, Hepatology, and Nutrition Position Paper. J Pediatr Gastroenterol Nutr. 2020 Sep; 71(3): 407 - 417. doi: 10.1097/MPG.0000000000002814. PMID: 32826718.
49. Еналеева Д.Ш., Фазылов В.Х., Созинов А.С. Хронические вирусные гепатиты B, C и D. Руководство для врачей. Москва: ГЭОТАР-Меди, 2015. 194 р.
50. Крамарь Л.В. Особенности лечения вирусных гепатитов у детей // Лекарственный Вестник. 2018. Vol. 4, N 72. P 34 - 40.
51. Горячева Л.Г. Неонатальные гепатиты: прогноз течения и тактика ведения. Методическое пособие // Современные подходы к диагностике, терапии и профилактике инфекционных заболеваний у детей. СПб: Тактик-Студио, 2013. P 531 - 548.
52. Корчинский Н.Ч. Применение энтеросорбентов в лечении больных острыми вирусными гепатитами // Клиническая инфектология и паразитология. 2014. Vol. 3, N 10. P 125 - 136.
53. Сундуков А.В. Растительные гепатопротекторы в комплексной терапии вирусных гепатитов. // Инфекционные болезни. 2008. Vol. 6, N 1. P 47 - 50.
54. Санитарные правила и нормы СанПиН 3.3686-21 "Санитарно-эпидемиологические требования по профилактике инфекционных болезней" (утв. постановлением Главного государственного санитарного врача РФ от 28 января 2021 г. N 4).
55. Jafri W. et al. Hepatitis B and C: prevalence and risk factors associated with seropositivity among children in Karachi, Pakistan // BMC infectious diseases. - 2006. - T. 6. - N. 1. - C. 1 - 10.
56. Fernandes N. D. et al. Hepatitis C vims screening among adolescents attending a dmg rehabilitation center // Journal of the Pediatric Infectious Diseases Society. - 2020. - T. 9. - N. 4. - C. 437 - 441.
57. Rauf A. et al. Tuberculosis and hepatitis infections among the underprivileged orphan children of Northern Pakistan // Pakistan Journal of Zoology. - 2013. - T. 45. - N. 6.
58. Грешнякова В.А. Клинико-лабораторные факторы риска инфицирования и прогноза элиминации вируса у детей с перинатальным контактом по гепатиту C: Автореф. дисс... канд. мед. наук. СПб., 2018:
59. Epstein RL, Sabharwal V, Wachman EM, Saia KA, Vellozzi C, Hariri S, Linas BP. Perinatal Transmission of Hepatitis C Vims: Defining the Cascade of Care. J. Pediatr. 2018; 203: 34 - 40. el. doi: 10.1016/j.jpeds.2018.07.006.
Приложение А1
СОСТАВ РАБОЧЕЙ ГРУППЫ
ПО РАЗРАБОТКЕ И ПЕРЕСМОТРУ КЛИНИЧЕСКИХ РЕКОМЕНДАЦИЙ
Клинические рекомендации "Хронический вирусный гепатит C у детей" разработаны членами "Ассоциации врачей инфекционистов Санкт-Петербурга и Ленинградской области (МОО "АВИСПО") и "Евро-азиатское общество по инфекционным болезням (МОО "ЕАОИБ").
Фамилии, имена, отчества разработчиков
Место работы с указанием занимаемой должности, ученой степени и звания
Адрес места работы с указанием почтового индекса
Рабочий телефон с указанием кода города
Членство в ассоциациях
Горячева
Лариса
Георгиевна
ФГБУ ДНКЦИБ ФМБА России. Заведующий НИО вирусных гепатитов и заболеваний печени, д.м.н.
197022,
Санкт-Петербург, ул. Профессора Попова, д. 9
(812) 234-34-16
Евро-Азиатское общество по инфекционным болезням; Ассоциация врачей инфекционистов Санкт-Петербурга и Ленинградской области
Грешнякова
Вера
Александровна
ФГБУ ДНКЦИБ ФМБА России. Научный сотрудник НИО вирусных гепатитов и заболеваний печени, к.м.н.
197022, Санкт-Петербург, ул. Профессора Попова, д. 9
(812) 234-34-16
Евро-Азиатское общество по инфекционным болезням; Ассоциация врачей инфекционистов Санкт-Петербурга и Ленинградской области
Рычкова
Светлана
Владиславовна
Заведующая НИО организации медицинской помощи ФГБУ
ДНКЦИБ
ФМБА России.
Д.М.Н., доцент
197022, Санкт-Петербург, ул. профессора Попова, д. 9
(812) 234-37-18
Евро-Азиатское общество по инфекционным болезням; Ассоциация врачей инфекционистов Санкт-Петербурга и Ленинградской области
Лобзин
Юрий
Владимирович
Президент ФГБУ
ДНКЦИБ
ФМБА России, академик РАН,
Д.М.Н., профессор
197022, Санкт-Петербург, ул. профессора Попова, д. 9
(812) 234-60-04
Евро-Азиатское общество по инфекционным болезням: Ассоциация врачей инфекционистов Санкт-Петербурга и Ленинградской области
Усков
Александр
Николаевич
Директор ФГБУ
ДНКЦИБ
ФМБА России,
д.м.н., доцент
197022, Санкт-Петербург, ул. профессора Попова, д. 9
(812) 234-60-04
Евро-Азиатское общество по инфекционным болезням; Ассоциация врачей инфекционистов Санкт-Петербурга и Ленинградской области
Волжанин
Валерий
Михайлович
Ученый секретарь ФГБУ
ДНКЦИБ
ФМБА России,
к.м.н., доцент
197022, Санкт-Петербург, ул. профессора Попова, д. 9
(812) 234-60-04
Евро-Азиатское общество по инфекционным болезням; Ассоциация врачей инфекционистов Санкт-Петербурга и Ленинградской области
Конфликт интересов:
Авторы подтверждают отсутствие конфликта интересов.
Приложение А2
МЕТОДОЛОГИЯ РАЗРАБОТКИ КЛИНИЧЕСКИХ РЕКОМЕНДАЦИИ
Целевая аудитория данных клинических рекомендаций:
- врач-анестезиолог-реаниматолог;
- врач-вирусолог;
- врач-дезинфектолог;
- врач здравпункта:
- врач-инфекционист;
- врач клинической лабораторной диагностики;
- врач - клинический фармаколог;
- врач-лаборант;
- врач-невролог;
- врач общей практики (семейный врач);
- врач-педиатр;
- врач-гастроэнтеролог;
- врач-педиатр городской (районный);
- врач-педиатр участковый;
- врач по медицинской профилактике;
- врач приемного отделения;
- врач-терапевт;
- врач-терапевт подростковый;
- врач-терапевт участковый;
- врач-эпидемиолог
- Студенты медицинских ВУЗов, ординаторы, аспиранты
Таблица 1. Шкала оценки уровней достоверности доказательств (УДД) для методов диагностики (диагностических вмешательств)
УДД
Расшифровка
1
Систематические обзоры исследований с контролем референсным методом или систематический обзор рандомизированных клинических исследований с применением мета-анализа
2
Отдельные исследования с контролем референсным методом или отдельные рандомизированные клинические исследования и систематические обзоры исследований любого дизайна, за исключением рандомизированных клинических исследований, с применением мета-анализа
3
Исследования без последовательного контроля референсным методом или исследования с референсным методом, не являющимся независимым от исследуемого метода или нерандомизированные сравнительные исследования, в том числе когортные исследования
4
Несравнительные исследования, описание клинического случая
5
Имеется лишь обоснование механизма действия или мнение экспертов
Таблица 2. Шкала оценки уровней достоверности доказательств (УДД) для методов профилактики, лечения и реабилитации (профилактических, лечебных, реабилитационных
УДД
Расшифровка
1
Систематический обзор РКИ с применением мета-анализа
2
Отдельные РКИ и систематические обзоры исследований любого дизайна, за исключением РКИ, с применением мета-анализа
3
Нерандомизированные сравнительные исследования, в т.ч. когортные исследования
4
Несравнительные исследования, описание клинического случая или серии случаев, исследования "случай-контроль"
5
Имеется лишь обоснование механизма действия вмешательства (доклинические исследования) или мнение экспертов
Таблица 3. Шкала оценки уровней убедительности рекомендаций (УУР) для методов профилактики, диагностики, лечения и реабилитации (профилактических, диагностических, лечебных, реабилитационных вмешательств)
УУР
Расшифровка
A
Сильная рекомендация (все рассматриваемые критерии эффективности (исходы) являются важными, все исследования имеют высокое или удовлетворительное методологическое качество, их выводы по интересующим исходам являются согласованными)
B
Условная рекомендация (не все рассматриваемые критерии эффективности (исходы) являются важными, не все исследования имеют высокое или удовлетворительное методологическое качество и/или их выводы по интересующим исходам не являются согласованными)
C
Слабая рекомендация (отсутствие доказательств надлежащего качества (все рассматриваемые критерии эффективности (исходы) являются неважными, все исследования имеют низкое методологическое качество и их выводы по интересующим исходам не являются согласованными)
Порядок обновления клинических рекомендаций.
Механизм обновления клинических рекомендаций предусматривает их систематическую актуализацию - не реже чем один раз в три года, а также при появлении новых данных с позиции доказательной медицины по вопросам диагностики, лечения, профилактики и реабилитации конкретных заболеваний, наличии обоснованных дополнений/замечаний к ранее утвержденным КР, но не чаще 1 раза в 6 месяцев.
Приложение А3
СПРАВОЧНЫЕ МАТЕРИАЛЫ, ВКЛЮЧАЯ СООТВЕТСТВИЕ ПОКАЗАНИЙ
К ПРИМЕНЕНИЮ И ПРОТИВОПОКАЗАНИЙ, СПОСОБОВ ПРИМЕНЕНИЯ И ДОЗ
ЛЕКАРСТВЕННЫХ ПРЕПАРАТОВ, ИНСТРУКЦИИ ПО ПРИМЕНЕНИЮ
ЛЕКАРСТВЕННОГО ПРЕПАРАТА
Данные клинические рекомендации разработаны с учетом следующих нормативно-правовых документов:
1. Федеральный закон от 29.11.2010 N 326-ФЗ (ред. от 24.02.2021) "Об обязательном медицинском страховании в Российской Федерации".
2. Федеральный закон от 21 ноября 2011 г. N 323-ФЗ (ред. от 02.07.2021) "Об основах охраны здоровья граждан в Российской Федерации".
3. Приказ Минздравсоцразвития России от 9 августа 2005 г. N 494 "О порядке применения лекарственных средств у больных по жизненным показаниям".
4. Приказ Минздрава России N 804н от 13.10.2017 "Об утверждении номенклатуры медицинских услуг" (с изменениями 24.09.2020)
5. Приказ Минздрава России от 20.12.2012 N 1183н (ред. от 04.09.2020) "Об утверждении Номенклатуры должностей медицинских работников и фармацевтических работников" (Зарегистрировано в Минюсте России 18.03.2013 N 27723)
6. Приказ Минздрава России от 07.10.2015 N 700н (ред. от 09.12.2019) "О номенклатуре специальностей специалистов, имеющих высшее медицинское и фармацевтическое образование" (Зарегистрировано в Минюсте России 12.11.2015 N 39696)
7. Приказ Минздрава России от 10.05.2017 N 203н "Об утверждении критериев оценки качества медицинской помощи" (Зарегистрировано в Минюсте России 17.05.2017 N 46740)
8. Санитарные правила и нормы СанПиН 3.3686-21 "Санитарно-эпидемиологические требования по профилактике инфекционных болезней" (утв. постановлением Главного государственного санитарного врача РФ от 28 января 2021 г. N 4).
9. Приказ Минздравсоцразвития России от 05.05.2012 N 521н (ред. от 21.02.2020)" Об утверждении Порядка оказания медицинской помощи детям с инфекционными заболеваниями" (Зарегистрировано в Минюсте России 10.07.2012 N 24867)
10. Приказ Минздрава РФ от 23.09.2020 N 1008н "Об утверждении порядка обеспечения пациентов лечебным питанием" (Зарегистрировано в Минюсте РФ 30.09.2020 N 60137)
Приложение Б
АЛГОРИТМЫ ДЕЙСТВИЙ ВРАЧА
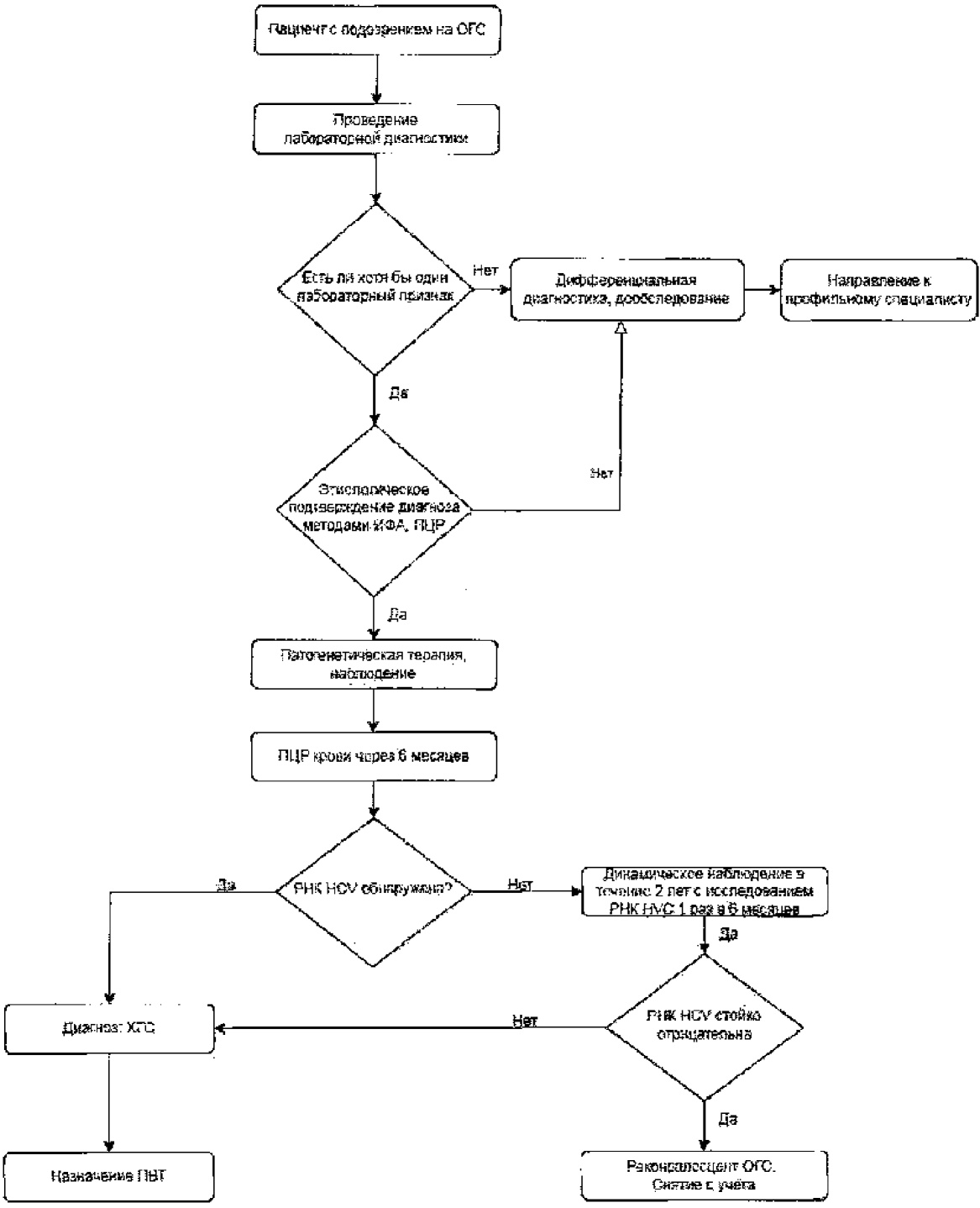
Приложение В
ИНФОРМАЦИЯ ДЛЯ ПАЦИЕНТА
Острый вирусный гепатит C - инфекционное заболевание, вызываемое вирусом гепатита C. Основным органом, страдающим при данной инфекции, является печень. ОГC характеризуется, как правило, легким или субклиническим течением, с высокой частотой формирования хронических форм (55 - 85%) и возможностью последующего развития у части больных цирроза печени и гепатоцеллюлярной карциномы. Заболеванию подвержены и взрослые, и дети, независимо от половой принадлежности. В настоящее время инфицировано около 71 миллиона жителей земного шара. В России ежегодно регистрируется около 55 тысяч новых случаев инфицирования. В Российской Федерации с 2014 года отмечается неуклонное ежегодное снижение заболеваемости острым гепатитом C. За период с 2011 г. по 2020 г. заболеваемость снизилась в 2,8 раз. В 2020 году всего зарегистрировано 964 случая ОГC. Удельный вес детей, от общего числа заболевших, составил 3,1%. Доля детей до 1 года среди всех заболевших ОГC детей в 2020 г. составила 46,7% (14 случаев), а в 2019 г. - 54,3% (19 случаев).
Заражение ребенка вирусом гепатита C может произойти во время манипуляций, осуществляемых с повреждением кожных покровов, если применяются инфицированные инструменты - хирургические вмешательства, повторное применение шприцев, а также гемодиализ, стоматологические манипуляции, применение бритвенных принадлежностей, акупунктура, татуировки и пирсинг, маникюр и педикюр. У подростков инфицирование отмечается также при внутривенном использовании наркотиков, вирус может передаваться при половых контактах. Возможна передача вируса от инфицированной матери ребенку при беременности и родах. Именно этот путь инфицирования является основным для детей. Заражение ребенка от матери во время беременности и родов происходит не всегда, инфицируются около 5 - 10% новорожденных. Значительно повышают риски инфицирования сопутствующая ВИЧ-инфекция, акушерские манипуляции, длительный безводный период. Способов лекарственной профилактики передачи вируса от матери ребенку на данный момент не существует. По всему миру ведутся работы по разработке вакцины от гепатита C, однако до настоящего времени они не увенчались успехом.
В соответствии с действующим законодательством, Вы не обязаны информировать окружающих о том, что инфицированы. Однако, необходимо стремиться избежать заражения других людей. Убедитесь, что в Вашем распоряжении индивидуальная зубная щетка, бритвенные принадлежности, инструменты для маникюра и педикюра. От употребления спиртных напитков необходимо воздерживаться. Занятия спортом могут быть продолжены. В целом, рекомендован обычный здоровый образ жизни.
В случае острого течения инфекции, назначение противовирусной терапии не показано, т.к. заболевание купируется самостоятельно. Несмотря на относительно легкое течение, очень часто гепатит C переходит в хроническую форму. HCV-инфекция в настоящее время полностью излечима. Лечат гепатит C его с помощью лекарственных средств, включая противовирусные препараты в форме таблеток. Современная противовирусная терапия при ХВГC позволяет излечить заболевание, не влияет на образ жизни и характер человека. Она не вызывает многочисленных нежелательных явлении и психических изменений, связанных с необходимостью принимать лечение. Тревога, напряжение, страх, возбуждение, депрессия, надежда являются обычными реакциями для многих пациентов.
С целью предупреждения инфицирования будущего ребенка настоятельно рекомендовано пройти лечение от ХВГC на этапе планирования беременности, до ее наступления. Лекарственные препараты, используемые для лечения гепатита, не окажут никакого влияния на репродуктивное здоровье и на организм будущего ребенка. Тем не менее, применение этих средств не рекомендовано во время беременности, поэтому во время терапии необходимо использовать методы контрацепции.
Приложение Г1 - ГN
ШКАЛЫ ОЦЕНКИ, ВОПРОСНИКИ И ДРУГИЕ ОЦЕНОЧНЫЕ ИНСТРУМЕНТЫ
СОСТОЯНИЯ ПАЦИЕНТА, ПРИВЕДЕННЫЕ В КЛИНИЧЕСКИХ РЕКОМЕНДАЦИЯХ
Приложение Г1
ШКАЛА КОМЫ ГЛАЗГО
Шкала ком Глазго Glasgow Coma Scale (Teasdale G.M., Jennett B., 1974) [66]
Название на русском языке: Шкала комы Глазго Оригинальное название: Glasgow Coma Scale Источник: Teasdale G.M., Jennett B., 1974 Тип: шкала оценки
Назначение: Критерий для оценки уровня сознания, коррелирует с тяжестью церебрального повреждения и прогнозом.
Содержание: Шкала состоит из трех тестов, оценивающих реакцию открывания глаз, а также речевые и двигательные реакции. За каждый тест начисляется определенное количество баллов. В тесте открывания глаз от 1 до 4, в тесте речевых реакций от 1 до 5, а в тесте на двигательные реакции от 1 до 6 баллов. Уровень сознания выражается суммой баллов по каждому из параметров
Признак
Баллы
1. Открывание глаз:
Спонтанное
4
на вербальную стимуляцию
3
на боль
2
нет реакции
1
2. Вербальная реакция:
Соответствующая
5
Спутанная
4
бессвязные слова
3
нечленораздельные звуки
2
нет реакции
1
3. Двигательная реакция:
выполняет словесные команды
6
локализует боль
5
реакция одергивания в ответ на боль
4
сгибание верхних конечностей в ответ на боль (поза декортикации)
3
разгибание верхних конечностей в ответ на боль
2
нет реакции
1
Начальная оценка по шкале Глазго коррелирует с тяжестью церебрального повреждения и прогнозом. Таким образом, шкала Глазго является важным критерием для оценки уровня сознания. Каждая отдельная реакция оценивается в баллах, а уровень сознания выражается суммой баллов по каждому из параметров.
Ключ (интерпретация): Самая низкая оценка - 3 балла, а самая высокая - 15 баллов. Оценка 8 баллов и ниже определяется как кома.
Пояснения: Оценка по шкале 3 - 5 баллов прогностически крайне неблагоприятна, особенно если она сочетается с широкими зрачками и отсутствием окуловестибулярного рефлекса.
