"Клинические рекомендации "Первичная надпочечниковая недостаточность"
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ
КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ
ПЕРВИЧНАЯ НАДПОЧЕЧНИКОВАЯ НЕДОСТАТОЧНОСТЬ
Кодирование по Международной статистической классификации болезней и проблем, связанных со здоровьем: E27.1/E27.2/E27.3/E27.4/E35.1/E89.6
Год утверждения (частота пересмотра): 2021
Возрастная категория: Взрослые
Год окончания действия: 2023
ID: 524
Разработчик клинической рекомендации
- Российская ассоциация эндокринологов
Одобрено Научно-практическим Советом Минздрава РФ
Список сокращений
1-НН - первичная надпочечниковая недостаточность
2-НН - вторичная надпочечниковая недостаточность
А - альдостерон
АГ - артериальная гипертензия
АД - артериальное давление
АЗЩЖ - аутоиммунное заболевание щитовидной железы
АИЗ - аутоиммунное заболевание
АК - аддисонический криз
АКТГ - адренокортикотропный гормон
АЛД - адренолейкодистрофия
АНН - аутоиммунная надпочечниковая недостаточность
АПС - аутоиммунный полигландулярный синдром
АПС1 - аутоиммунный полигландулярный синдром 1 типа
АПС2 - аутоиммунный полигландулярный синдром 2 типа
АПС3 - аутоиммунный полигландулярный синдром 3 типа
АПС4 - аутоиммунный полигландулярный синдром 4 типа
АТ - антитела
в/в - внутривенное
в/м - внутримышечное
ВДКН - врожденная дисфункция коры надпочечников
ВИЧ - вирус иммунодефицита человека
ГГНС - гипоталамо-гипофизарная надпочечниковая система
ГК - глюкокортикоиды
ДГЭА - дегидроэпиандростерон
ДГЭА-С - дегидроэпиандростерон-сульфат
ДЦЖК - длинноцепочечные жирные кислоты
ЖКТ - желудочно-кишечный тракт
ИТТ - инсулинотолерантный тест
КСГ - кортизол-связывающий глобулин
КСК - кожно-слизистый кандидоз
КТ - компьютерная томография
МАС - множественный аутоиммунный синдром
МК - минералокортикоиды
НН - надпочечниковая недостаточность
ОДН - острая дыхательная недостаточность
ОНН - острая надпочечниковая недостаточность
ОПН - острая почечная недостаточность
ОСН - острая сердечная недостаточность
ПАП - полиаутоиммунопатия
п/к - подкожное
Р - ренин
СД - сахарный диабет
СД1 - сахарный диабет 1 типа
СКФ - скорость клубочковой фильтрации
ТТГ - тиреотропный гормон
УДД - уровень достоверности доказательств
УУР - уровень убедительности рекомендаций
ХНН - хроническая надпочечниковая недостаточность
эАИЗ - эндокринное аутоиммунное заболевание
CTLA-4 - цитотоксический связанный с T-лимфоцитом белок 4
CYP - цитохром P
CYP11A1 - фермент отщепления боковой цепи
CYP21A2 - фермент 21-гидроксилаза
HRQoL - анкета "Качество жизни, связанное со здоровьем"
IMAGe - intrauterine growth restriction, metaphyseal dysplasia, adrenal hypoplasia congenital, genital abnormalities
LADA - латентный аутоиммунный диабет взрослых
LC-MS/MS - жидкостная хроматография/ тандемная масс-спектрометрия
P450c21 - фермент 21-гидроксилаза
PD1 - рецептор (белок) программированной смерти
PD-L1 - лиганд рецептора программированной смерти
QR-код - код Quick Response
t - температура
Термины и определения
21-гидроксилаза (P450c21, CYP21A2) - фермент надпочечникового стероидогенеза. Антитела (АТ) к данному ферменту являются специфическими иммунологическими маркерами аутоиммунной формы первичной надпочечниковой недостаточности.
Аддисонический (надпочечниковый) криз (АК; острый гипокортицизм; острая надпочечниковая недостаточность (ОНН)) - жизнеугрожающее осложнение надпочечниковой недостаточности (НН), возникающее при несоответствии уровня кортизола увеличенной потребности в нем.
Адренокортикотропный гормон (АКТГ) - гормон, который синтезируется адренокортикотрофами гипофиза и стимулирует синтез глюкокортикоидов и андрогенов коры надпочечников.
Аутоиммунный полигландулярный синдром (АПС) - аутоиммунное поражение 2х и более эндокринных желез. Исключением аутоиммунный полигландулярный синдром 1 типа (АПС1), диагноз которого может быть подтвержден и при наличии 1го эндокринного аутоиммунного заболевания (эАИЗ), при условии либо выявления мутации AIRE, либо сочетания с кожно-слизистым кандидозом), которое может сопровождаться неэндокринными аутоиммунными заболеваниями (АИЗ).
Вторичная надпочечниковая недостаточность (2-НН) - заболевание гипофиза или гипоталамуса различного генеза, характеризующееся неспособностью произвести достаточное количество ГК и андрогенов.
Глюкокортикоиды (ГК) - гормоны, которые синтезируются пучковой зоной коры надпочечников и обеспечивают адаптацию организма к стрессовым факторам окружающей среды. Основным ГК является кортизол.
Корковое вещество (кора) надпочечника - наружная часть надпочечника, располагающаяся над его мозговым (внутренним) слоем, которая дифференцируется из интерреналовой ткани и состоит из трех зон: клубочковая, пучковая и сетчатая.
Минералокортикоиды (МК) - гормоны, которые синтезируются клубочковой зоной коры надпочечников и обеспечивают регуляцию водно-электролитного обмена и системного артериального давления (АД). Основным МК является альдостерон (А).
Множественный аутоиммунный синдром (МАС) - сочетание трех и более АИЗ (не обязательно эндокринных).
Надпочечник - парная железа внутренней секреции, расположенная в забрюшинном пространстве над верхним полюсом почки и состоящая из мозгового и коркового вещества.
Надпочечниковые андрогены - половые гормоны, которые синтезируются сетчатой зоной коры надпочечников. К основным надпочечниковым андрогенам относятся дегидроэпиандростерон (ДГЭА, который перед секрецией сульфатируется до дегидроэпиандростерон-сульфата (ДГЭА-С)) и андростендион.
Первичная надпочечниковая недостаточность (1-НН, первичный гипокортицизм, Болезнь Аддисона) - заболевание надпочечника различного генеза, характеризующееся неспособностью произвести достаточное количество ГК, МК и андрогенов.
Полиаутоиммунопатия (ПАП) - сочетание двух АИЗ (не обязательно эндокринных).
Ренин (Р) - фермент (действующий как гормон), который синтезируется юкстагломерулярными клетками почек и катализирует образование ангиотензина I. В свою очередь, ангиотензин I превращается в ангиотензин II, который стимулирует синтез А.
Хроническая надпочечниковая недостаточность (ХНН) - НН вне обострения. При увеличении потребности в кортизоле на фоне отсутствия лечения ХНН или неадекватной коррекции заместительной терапии может перейти в ОНН.
1. Краткая информация по заболеванию или состоянию (группы заболеваний или состояний)
1.1 Определение заболевания или состояния (группы заболеваний или состояний)
1-НН - тяжелое жизнеугрожающее заболевание, характеризующееся неспособностью коры надпочечников произвести достаточное количество ГК, МК и андрогенов. 1-НН впервые описана Томасом Аддисоном и поэтому называется Болезнью Аддисона [1].
1.2 Этиология и патогенез заболевания или состояния (группы заболеваний или состояний)
Наиболее распространенная причина 1-НН - аутоиммунная (более 90%). Специфическими иммунологическими маркерами аутоиммунной деструкции коры надпочечников являются АТ к ферменту надпочечникового стероидогенеза 21-гидроксилазе (P450c21). Аутоиммунная 1-НН может быть изолированной (то есть не сочетаться с другими эАИЗ) или являться компонентом АПС 1, 2 или 4 типов [1, 2] (табл. 1). АПС может быть в составе как ПАП [3], так и МАС [4].
Таблица 1. Основные эндокринные аутоиммунные заболевания, входящие в состав АПС (модифицировано авторами).
АПС1
(мутация гена AIRE)
АПС2
АПС3
АПС4
- 1-НН <*>
- Гипопаратиреоз <*>
(+/- КСК <*>, другие эАИЗ ![]() ) [5]
) [5]
- 1-НН
- АЗЩЖ и/или СД1/LADA [6, 7]
+/- другие эАИЗ ![]()
- АЗЩЖ
+ другие эАИЗ ![]() кроме: 1-НН [8]
кроме: 1-НН [8]
- 1-НН
+ другие эАИЗ ![]() кроме: АЗЩЖ, СД1/LADA [9]
кроме: АЗЩЖ, СД1/LADA [9]
Сокращения: КСК - кожно-слизистый кандидоз; АЗЩЖ - аутоиммунные заболевания щитовидной железы; СД1 - сахарный диабет 1 типа; LADA - латентный аутоиммунный диабет взрослых.
--------------------------------
<*> Патогномоничные заболевания, пенетрантность менее 100%.
![]() Другие эАИЗ: гипергонадотропный гипогонадизм, гипофизит, болезнь Хирата.
Другие эАИЗ: гипергонадотропный гипогонадизм, гипофизит, болезнь Хирата.
По мере появления новых компонентов при АПС3 и АПС4, диагноз может быть переклассифицирован в АПС2 (например, при появлении у пациента с АПС4 АЗЩЖ или с АПС3 НН) [10]. Таким образом, поскольку для АПС2, АПС3 и АПС4 характерны единый патогенез заболевания, полигенный тип наследования, манифестация АИЗ, в большинстве случаев, во взрослом возрасте, по нашему мнению, целесообразно выделять единый тип АПС (АПС2 или АПС взрослых). Некоторые эксперты разделяют данную позицию [11], но в тоже время большинство специалистов все же пользуется расширенной классификацией, в связи с чем, важно исключить разночтения и определить единые критерии для всех.
К другим причинам 1-НН (табл. 2) относятся инфекционные заболевания (например, туберкулез), различные наследственные патологии, которые в большинстве случаев диагностируют в детском возрасте, тотальная адреналэктомия, метастатическое поражение и лимфома надпочечников [12 - 14]. Кроме того, вследствие увеличения числа хронических тяжелых пациентов, требующих многократных и многокомпонентных медикаментозных методов лечения, возрастает влияние дополнительных ятрогенных факторов: кровоизлияние в надпочечники при лечении противосвертывающими средствами, блокада синтеза кортизола некоторыми ингибиторами ароматазы и препаратами для общей анестезии, ускорение метаболизма ГК вследствие приема противоэпилептических препаратов (фенитоин** и фенобарбитал**) и антибиотиков (рифампицин**) [12].
Таблица 2. Прочие причины первичной надпочечниковой недостаточности [1, 15, 16].
Причина
Особенности
Наследственные варианты первичной надпочечниковой недостаточности
Врожденная дисфункция коры надпочечников
(самая частая причина первичной надпочечниковой недостаточности у детей - 80%)
Дефицит 21-гидроксилазы (мутация CYP21A2, CYP21B)
Наиболее распространенный вариант, сопровождается гиперандрогенией
Дефицит 11бета-гидроксилазы (мутация CYP11B1)
Сопровождается гиперандрогенией, гипертензией
Дефицит 3бета-гидроксистероиддегидрогеназы II (мутация HSD3B2)
Нарушение половой дифференцировки у мальчиков, гиперандрогения у девочек
Дефицит фермента отщепления боковой цепи (мутация CYP11A1)
XY реверсия пола
Дефицит оксидоредуктазы (мутация POR)
Нарушение половой дифференцировки, скелетные мальформации
Врожденная липоидная гиперплазия надпочечников (мутация StAR)
XY реверсия пола
Врожденная гипоплазия надпочечников
Мутация NROB1
X-сцепленная; вторичный гипогонадизм
Делеция Xp21
Миодистрофия Дюшена
Мутация SF-1
XY реверсия пола
IMAGe синдром
Задержка внутриутробного развития, метафизальная дисплазия, врожденная гипоплазия надпочечников, гермафродитизм
Врожденная нечувствительность к адренокортикотропному гормону (изолированный дефицит глюкокортикоидов)
1 типа
Мутация гена рецептора к адренокортикотропному гормону (синоним - рецептор к меланокортину 2) MC2R
2 типа
Мутация гена вспомогательного протеина рецептора к меланокортину 2 MRAP
Семейный дефицит ГК
Мутация генов MCM4 (контролирует репликацию генома), NNT (кодирует НАД/НАДФ-трансгидрогеназу), TXNRD2 (регулирует окислительно-восстановительный гомеостаз)
Синдром трех А (Синдром Олгроува)
Ахалазия, болезнь Аддисона, алакримия (AAAS)
Другие метаболические нарушения
Адренолейкодисторофия
В основном болеют мужчины; избыточное накопление предельных длинноцепочечных жирных кислот (ДЦЖК); поражение белого вещества центральной нервной системы, коры надпочечников и яичек
Митохондриальные болезни (редко)
Множественные аномалии развития
Болезнь Волмана
Дислипидемия, заболевание печени
Приобретенные варианты первичной надпочечниковой недостаточности
Повреждение ткани надпочечника
Инфекции
Туберкулез, ВИЧ-инфекция, кандидоз, гистоплазмоз, цитомегаловирус, сифилис, африканский трипаносомоз
Метастазы
Рак легких, средостения, толстой кишки, лимфома, меланома
Кровоизлияние в надпочечники
На фоне сепсиса, антикоагулянтного синдрома, приема антикоагулянтов
Тотальная адреналэктомия
Некоторые случаи болезни Иценко-Кушинга, двусторонней феохромоцитомы
Односторонняя адреналэктомия с атрофией контралатерального надпочечника
Синдром Иценко-Кушинга
Инфильтративные заболевания
Гемохроматоз, амилоидоз, саркоидоз
Медикаментозная
Противотуберкулезные препараты
Рифампицин** <1>
Противогрибковые препараты системного действия
Кетоконазол
Другие противоопухолевые препараты (моноклональные антитела)
Гиперактивация аутоиммунитета (за счет ингибирования контрольных точек передачи иммунного сигнала: CTLA-4, PD1, PD-L1)
Прочие противоопухолевые препараты
Митотан**
Препараты других групп
Некоторые ингибиторы ароматозы <2>, препараты для общей анестезии, диагностические препараты <3>, ингибиторы протеинкиназы
--------------------------------
<1> Случаи развития 1-НН у пациентов, получающих данный препарат, необходимо интерпретировать с осторожностью, так как туберкулез может быть самостоятельной причиной поражения надпочечников.
<2> Некоторые ингибиторы ароматазы, митотан** и кетоконазол назначаются, в том числе, при лечении эндогенного гиперкортицизма.
<3> Которые могут применяться в диагностике 2-НН.
Сокращения: ВДКН - врожденная дисфункция коры надпочечников; ВИЧ - вирус иммунодефицита человека; CTLA-4 - цитотоксический связанный с T-лимфоцитом белок 4; PD1 - рецептор программированной смерти, PD-L1 - лиганд PD1, CYP - цитохром P; IMAGe - intrauterine growth restriction, metaphyseal dysplasia, adrenal hypoplasia congenital, genital abnormalities.
В основе 1-НН лежит абсолютный дефицит кортикостероидов. Дефицит А приводит к потере через почки и желудочно-кишечный тракт (ЖКТ) натрия и воды с развитием дегидратации, гиповолемии, гипотонии, а также прогрессирующей гиперкалиемии. Дефицит кортизола - основного адаптогенного гормона человеческого организма - приводит к снижению сопротивляемости к различным эндо- и экзогенным стрессорам, на фоне которых (в большинстве случаев на фоне инфекций) и происходит манифестация/декомпенсация НН. Таким образом, в патогенезе гипокортицизма первую и основную роль играют циркуляторная недостаточность и дегидратация [17].
Дефицит кортизола посредством обратной связи воздействует на гипоталамо-гипофизарную ось и приводит к повышению уровня АКТГ. При дефиците МК возрастает уровень Р, синтезирующегося юкстагломерулярными клетками почек. Это имеет важное клиническое значение, так как при 2-НН, когда отсутствует секреция АКТГ, минералокортикоидная функция, регулируемая ренин-ангиотензин-альдостероновой системой, не страдает.
В связи с тем, что АКТГ оказывает влияние только на пучковую и клубочковую зоны, а секреция А контролируется другими механизмами, гиповолемия при 2-НН менее выражена, так как на кортизол приходится около половины минералокортикоидной реакции, ответственной за поддержание водного гомеостаза.
В основе ОНН лежит резкий и выраженный дефицит ГК и МК. У пациента с ОНН наблюдаются такие же изменения, как и при ХНН, но скорость и тяжесть этих нарушений значительно выше: развивается дегидратация, происходит потеря натрия, снижается экскреция ионов калия и ионов водорода почками, в результате развивается гиперкалиемия и метаболический ацидоз, возможно повышение уровня кальция в крови. Дегидратацию и потерю ионов натрия и хлора усугубляет уменьшение скорости всасывания их в кишечнике, а позднее - рвота и понос. Прогрессирующая потеря внеклеточной жидкости, уменьшение объема циркулирующей крови приводит к падению АД, пролонгированному снижению скорости клубочковой фильтрации (СКФ) и почечного кровотока, гипотонии гладкой мускулатуры и миокарда. Развивается сосудистый коллапс. При этом нарастающий дефицит ГК снижает чувствительность артериол к норадреналину. Необходимо учитывать и то, что недостаток ГК вызывает замедление катаболизма белка, снижение дезаминирования, и, как следствие, значительное ограничение экскреции азота и аминокислот, торможение глюконеогенеза, падения уровня глюкозы крови, вплоть до развития гипогликемической комы. Тяжелые, быстро прогрессирующие нарушения метаболизма проявляются в резкой астении, острых нарушениях сердечно-сосудистой деятельности, желудочно-кишечных расстройствах, нарушениях нервно-психического статуса (рис. 1) [1].

Рисунок 1. Патогенез 1-НН [18].
Сокращения: ОПН - острая почечная недостаточность; ОСН - острая сердечная недостаточность; ОДН - острая дыхательная недостаточность.
Диагноз ОНН можно предположить у пациента с выраженной гипотонией или шоком и отсутствием эффекта от применения адренергических и дофаминергических средств, т.к. глюкокортикоидный дефицит уменьшает сосудистую реактивность к ангиотензину, норадреналину и другим вазоконстрикторным воздействиям, уменьшает синтез субстрата Р, увеличивая производство и эффекты простациклина и других сосудорасширяющих метаболитов [18, 19].
1.3 Эпидемиология заболевания или состояния (группы заболеваний или состояний)
1-НН - относительно редкое заболевание с распространенностью в мире, приблизительно 100 - 144 случаев на миллион населения [20] (по данным Martina M. Erichsen и соавт. [20]), а заболеваемостью 4,4 - 6 случаев на миллион населения в год [22]. Однако, в последние годы появились новые данные об увеличении распространенности, особенно среди женщин [23].
1.4 Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статической классификации болезней и проблем, связанных со здоровьем
Другие нарушения надпочечников (E27):
E27.1 - Первичная недостаточность коры надпочечников;
E27.2 - Аддисонов криз;
E27.3 - Медикаментозная недостаточность коры надпочечников;
E27.4 - Другая и неуточненная недостаточность коры надпочечников.
Нарушения эндокринных желез при болезнях, классифицированных в других рубриках (E35*):
E35.1 - Нарушения надпочечников при болезнях, классифицированных в других рубриках.
Эндокринные и метаболические нарушения, возникшие после медицинских процедур, не классифицированные в других рубриках (E89):
E89.6 - Гипофункция коры надпочечников (мозгового слоя), возникшая после медицинских процедур.
1.5 Классификация заболевания или состояния (группы заболеваний или состояний)
По течению различают хроническую и острую 1-НН [24].
По причине различают наследственную и приобретенную 1-НН [1].
В зависимости от степени адекватности заместительной терапии, различают медикаментозную компенсацию, субкомпенсацию и декомпенсацию (АК) 1-НН.
1.6 Клиническая картина заболевания или состояния (группы заболеваний или состояний)
Симптомы НН представлены в табл. 3. При 1-НН часто наблюдаются: потеря веса, ортостатическая гипотензия вследствие обезвоживания, тяга к соленому, гипонатриемия, гиперкалиемия (чаще после манифестации гипонатриемии), изменения в клиническом анализе крови (анемия, эозинофилия, лимфоцитоз) и гипогликемия. Повышенная секреция АКТГ и других пептидов проопиомеланокортина часто приводит к гиперпигментации кожи и слизистых. Однако, данный признак проявляется в различной степени и иногда быть вовсе незаметным (желательно, сравнить цвет кожных покровов с сибсом пациента). У женщин исчезает подмышечное и лобковое оволосение вследствие снижения уровня надпочечниковых андрогенов. Все остальные симптомы 1-НН являются неспецифичными: слабость, усталость, костно-мышечные и абдоминальные боли, депрессия и повышенная тревожность. В результате достаточно часто болезнь диагностируется только на этапе АК, крайне опасного для жизни состояния [25].
Таблица 3. Клинические проявления 1-НН [26] (модифицировано авторами).
Жалобы/симптомы
Клинические признаки
Лабораторные изменения
Надпочечниковая недостаточность
1. Усталость, слабость
2. Снижение веса
3. Постуральное головокружение
4. Анорексия, абдоминальный дискомфорт
5. Тяга к соленому
6. Депрессия, чувство тревоги
7. Тяжелое течение интеркуррентных заболеваний
1. Гиперпигментация складок кожи, слизистых, рубцовых изменений, сосков, особенно кожных покровов, подвергшихся инсоляции (только при первичной надпочечниковой недостаточности)
2. Гипотония с постуральным выраженным снижением
3. Иногда, отсутствие лобкового и подмышечного оволосения у женщин
1. Гипонатриемия
2. Гиперкалиемия
Аддисонический криз
1. Выраженная слабость
2. Синкопальные состояния
3. Боли в животе, тошнота, рвота; клинические симптомы, идентичные "острому животу"
4. Резкие боли в поясничной области
5. Спутанность сознания, сопор
1. Выраженная гипотензия
2. Болезненная пальпация живота/напряженность мышц передней брюшной стенки
3. Лихорадка
4. Спутанность сознания, делирий
5. Олигурия с исходом в острую почечную недостаточность
1. Гипонатриемия (< 132 ммоль/л)
2. Гиперкалиемия
3. Гипогликемия
4. Гиперкальциемия
5. Повышение креатинина
Выраженный положительный эффект от терапии глюкокортикоидами
Необходимо также отметить трудности диагностики НН у беременных, так как неспецифические симптомы, такие как усталость, тошнота и рвота, часто не отличаются от сопутствующих обычной беременности [1].
2. Диагностика заболевания или состояния (группы заболеваний или состояний) медицинские показания и противопоказания к применению методов диагностики
Основополагающими для установления диагноза НН являются результаты лабораторного обследования. Важно, что тяжелым пациентам с клиническими признаками НН предварительно необходимо провести забор крови в диагностических целях, если имеется такая возможность, и, не дожидаясь результатов, начинать лечение ГК. Подтверждающее тестирование может быть выполнено после лечения, на фоне временной отмены терапии, когда состояние пациента стабилизировано [27, 28].
2.1 Жалобы и анамнез
- Обследование с целью исключения 1-НН рекомендуется у пациентов с необъяснимыми другой патологией симптомами, подозрительными относительно наличия 1-НН: снижение веса, гипотензия, гипонатриемия, гиперкалиемия, лихорадка, боли в животе, гиперпигментация, гипогликемия [12, 25, 29].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: 1-НН часто вовремя не диагностируется вследствие преобладания неспецифических симптомов в течение нескольких месяцев и, даже, лет. В связи с чем, необходима тщательная многосторонняя оценка состояния и жалоб пациента. Наиболее подозрительно сочетание нескольких симптомов НН, а также, симптомы 1-НН у пациентов с аутоиммунными нарушениями (например, СД1, аутоиммунный гастрит, пернициозная анемия, витилиго), инфекционными заболеваниями (туберкулез, ВИЧ-инфекция, цитомегаловирус, кандидоз, гистоплазмоз) или принимающих соответствующие препараты (табл. 1, 2). Такие пациенты входят в группу риска и требуют более тщательного наблюдения.
2.2 Физикальное обследование
Признаки 1-НН, которые могут быть выявлены при физикальном обследовании, представлены в табл. 3.
2.3 Лабораторные диагностические исследования
- Пациентам с клиническими симптомами, подозрительными на НН, для уточнения диагноза рекомендуется исследование уровней общего кортизола и АКТГ в крови утром [30, 31].
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 2)
- Пациентам с клиническими симптомами, подозрительными на НН, для уточнения диагноза рекомендуется исследование уровней альдостерона и Р в крови утром [32, 33].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
Комментарии: Так как 80% плазменного кортизола связано с кортизол-связывающим глобулином (КСГ) и 10 - 15% - с альбумином, интерпретировать плазменные уровни кортизола нужно в соответствии с нарушениями, которые уменьшают (воспаление, редкая генетическая патология) или увеличивают уровни КСГ (эстрогены, беременность, митотан**) [34].
В редких случаях (менее 1 на миллион населения [35]) причиной снижения КСГ может быть наследственное заболевание - семейный дефицит КСГ. Причина заболевания - мутация в гене CBG (полу-доминантный тип наследования [35]). Клинически у пациентов определяется гипотензия и слабость. При лабораторном обследовании при гомозиготной мутации может быть выявлено значительное снижение общего кортизола крови (1,9 мкг/дл и ниже) на фоне нормального уровня АКТГ, а также кортизола мочи и свободного кортизола крови, но фракция свободного кортизола в % значительно превышает нормальные значения. При гетерозиготной мутации уровень общего кортизола может быть нормальным (до 17 мкг/дл), а фракция свободного кортизола в % - сопоставима с показателями здоровых или превышает их. Предполагается, что глюкокортикоидная активность обусловлена именно свободной фракцией кортизола. Кроме того, не исключается, что чувствительность рецепторов к ГК у таких пациентов повышена, чем можно объяснить отсутствие повышения АКТГ по механизму обратной отрицательной связи [36]. Таким образом, вопрос о необходимости назначения заместительной терапии у таких пациентов остается открытым.
Исследование уровней Р и А в крови имеет важное значение в начале заболевания, когда минералокортикоидный дефицит может либо преобладать в клинической картине, либо быть пока еще единственным признаком заболевания [32, 33].
Для первичной диагностики 1-НН могут дополнительно исследоваться уровни свободного (неконъюгированного) ДГЭА или ДГЭА-С в крови, которые будут снижены. Однако, так как уровень данных гормонов может быть снижен и у здоровых, особенно у лиц старшего возраста, контроль и изолированное исследование этих показателей нецелесообразно [26].
- Рекомендуется у пациентов с подозрением на 1-НН установить диагноз при снижении кортизола крови менее 140 нмоль/л, 2хкратном превышении верхнего референсного значения АКТГ, повышенном уровне Р в комбинации с низконормальным или сниженным уровнем А, исследованных утром [27, 30 - 32, 37 - 38].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
- У пациентов с подозрением на НН рекомендуется исключить диагноз, если уровень кортизола крови утром более 500 нмоль/л [39].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
Комментарии: Забор крови рекомендовано осуществлять с 6:00 до 10:00 утра. К сожалению, большая часть исследований, определивших диагностический уровень кортизола, выполнена на пациентах не с 1-НН. Кроме того, утренний кортизол крови при НН, как правило, ниже или около нижней границы нормы (113 - 131 нмоль/л (4,1 - 4,7 мкг/дл)) [40]. Различия между методами измерения кортизола оказывают существенное влияние на фактическую точку cut-off, используемую в клинической практике.
Уровень АКТГ превышающий 300 нг/л (66 пмоль/л) - это максимальный уровень стимуляции глюкокортикоидного синтеза [26], и соответственно, низкий уровень кортизола (140 нмоль/л [5 мкг/дл]) в комбинации с повышенной концентрацией АКТГ указывает на неспособность коры надпочечников ответить на АКТГ-стимуляцию и диагностируется 1-НН [30, 31, 41, 42]. Повышенная концентрация АКТГ при нормальных показателях кортизола может являться начальным признаком 1-НН [43]. В связи со значительной зависимостью уровня АКТГ от наборов, применяемых в лабораториях, вывести определенный порог диагностического показателя АКТГ невозможно [44, 45]. Только два исследования определили диагностический порог для АКТГ при 1-НН в сравнении с группой контроля и в этих исследованиях АКТГ, как правило, был значительно повышен. Таким образом, для диагностики 1-НН предлагается именно 2хкратное превышение АКТГ верхнего уровня референсного интервала. Необходимо иметь в виду, что в редких случаях, при доказанной 1-НН, показатели АКТГ могут быть ненамного выше верхнего порога референсного диапазона и не превышать 2хкратный уровень [30, 31].
Разными исследователями предлагаются разные пороговые значения утренней концентрации кортизола для исключения НН: от > 285 нмоль/л (10,3 мкг/дл) до > 480 нмоль/л (17 мкг/дл) [46]. Диагностическая ценность показателя кортизола в другое время суток (не утром) для исключения НН, в настоящее время, в достаточной мере не исследована.
Остается много вопросов относительно лабораторных методов исследования уровней А и Р в крови (или определения рениновой активности плазмы крови), поэтому, в настоящее время, диагностика должна основываться на референсных диапазонах конкретной лаборатории [47]. В некоторых случаях, например, при семейном глюкокортикоидном дефиците или у пациентов с более "мягкими" мутациями при ВДКН, на фоне 1-НН минералокортикоидная недостаточность не наблюдается.
- Пациентам с симптомами НН, у которых результаты лабораторных исследований не соответствуют лабораторным критериям 1-НН, но и не исключают ее, рекомендуется проведение пробы с лекарственным препаратом при отсутствии противопоказаний [46, 48].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
- У пациентов с подозрением на НН рекомендуется исключить диагноз при пиковом уровне кортизола на фоне проб с лекарственными препаратами более 500 нмоль/л [49].
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 3)
Комментарии: С целью диагностики 1-НН большинство экспертов рекомендуют стимуляционный тест с препаратами из АТХ-группы АКТГ [18, 26, 40, 50 - 59]. Необходимо принимать во внимание факторы, которые могут влиять на результат, например, соединение кортизола с КСГ [52] и, в меньшей степени, с альбумином [53]. Использование препаратов эстрогенов приводит к повышению КСГ с соответствующим повышением уровня кортизола [40, 54]. У пациентов с нефротическим синдромом [54] и с заболеваниями печени [55], а также у пациентов в послеоперационном периоде [56] или в критическом состоянии [57], уровни КСГ и альбумина могут быть снижены, следовательно, будут определяться более низкие концентрации кортизола.
Также, с целью диагностики 1-НН применяется инсулинотолерантный тест (ИТТ). Это один из самых старых, однако до сегодняшнего дня не потерявших своего значения в диагностике НН тестов, который позволяет исследовать интегративную целостность сразу всей гипоталамо-гипофизарно-надпочечниковой системы (ГГНС). Гипогликемический стресс является сильным непрямым стимулятором секреции кортизола, которая опосредуется через активацию гипоталамических центров и кортикотропной функции гипофиза. В ходе ИТТ в любое время суток однократно проводится в/в введение лекарственного препарата (#инсулин растворимый [человеческий генно-инженерный]**) в дозе 0,1 - 0,15 ЕД/кг (если у пациента имеет место инсулинорезистентность, дозу #инсулина растворимого [человеческого генно-инженерного]**** можно повысить), и исходно и через 30, 45, 60 и 90 минут - взятие крови из периферической вены для исследования уровней общего кортизола и глюкозы в крови. Тест считается информативным при гликемии в любой точке менее 2,2 ммоль/л и/или при уровне кортизола более 500 нмоль/л в любой точке. НН исключена, если уровень кортизола в любой точке более 500 нмоль/л. Если не происходит снижения уровня глюкозы в сыворотке менее 2,2 ммоль/л, пробу следует повторить. Основным недостатком ИТТ является потенциальная опасность развития, при имеющейся НН, тяжелой гипогликемии и может быть спровоцирован АК. Поэтому тест следует сразу прервать при ухудшении самочувствия пациента, предварительно выполнив последнее взятие крови из периферической вены. Пожилым пациентам, пациентам с эпилепсией, а также при имеющейся сердечно-сосудистой и другой тяжелой патологии ИТТ противопоказан [60]. Факторы, которые могут оказывать влияние на результаты ИТТ, описаны выше.
Кроме того, может применяться проба с #глюкагоном**: в любое время суток однократно проводится в/м введение лекарственного препарата (#глюкагон**) в дозе 1 мг, и взятие крови из периферической вены исходно и через 90, 120, 150, 180, 210, 240 минут для исследования уровня общего кортизола в крови. Тест может применяться при наличии противопоказаний к ИТТ [61]. Однако, проба с #глюкагоном** характеризуется низкой специфичностью (39% [62]). По данным Karaca Z и соавт. [63], ложноположительные результаты имели место в 10 - 20% случаев (необходимо отметить, что в данных исследованиях [62, 63] диагноз НН исключался при уровне кортизола более 599 нмоль/л). В связи с чем, по результатам пробы с #глюкагоном**, диагноз НН может быть установлен только в совокупности с другими показателями, свидетельствующими в пользу наличия НН. Например, возможно исследование уровня свободного кортизола в моче. Так, при развернутой клинической картине первичного гипокортицизма обнаружение значительного снижения суточной экскреции свободного кортизола с мочой позволяет подтвердить диагноз [18]. В качестве диагностического порога может быть принята нижняя граница референсного интервала конкретной лаборатории.
Изолированное исследование уровня свободного кортизола в моче для диагностики 1-НН не рекомендуется, так как характеризуется низкой чувствительностью (примерно у 20% пациентов данный показатель в пределах референсных значений) [64].
- У всех пациентов с 1-НН рекомендуется определить этиологию заболевания [26].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: Когда 1-НН подтверждена на лабораторном этапе, далее важно идентифицировать причину заболевания (табл. 1, 2, рис. 2). Аутоиммунный адреналит является наиболее распространенной причиной 1-НН у взрослой категории пациентов и скрининг на АТ к CYP21A2 и другие аутоиммунные заболевания очень важен, принимая во внимание, что лабораторные анализы на АТ к CYP21A2 на территории РФ не являются стандартизированными. АТ к CYP21A2 могут циркулировать за несколько лет до манифестации 1-НН. Определено, что приблизительно у 30% здоровых пациентов, позитивных на наличие АТ к CYP21A2, в течение 5 лет манифестировала 1-НН [33].
У мужчин с отрицательными АТ к CYP21A2 должен быть выполнен комплекс исследований для диагностики X-сцепленной АЛД [65]. НН может быть единственным признаком АЛД, которая наиболее часто встречается у мальчиков от 2 до 10 лет. При двустороннем поражении надпочечников могут потребоваться дополнительные диагностические мероприятия - например, определение антител к цитомегаловирусу (Cytomegalovirus) в крови или микробиологическое (культуральное) исследование мокроты или другого диагностического материала на микобактерии туберкулеза, а в некоторых случаях - генетические исследования [12, 66]. Неаутоиммунные случаи 1-НН наиболее часто выявляются у детей и пожилых пациентов.
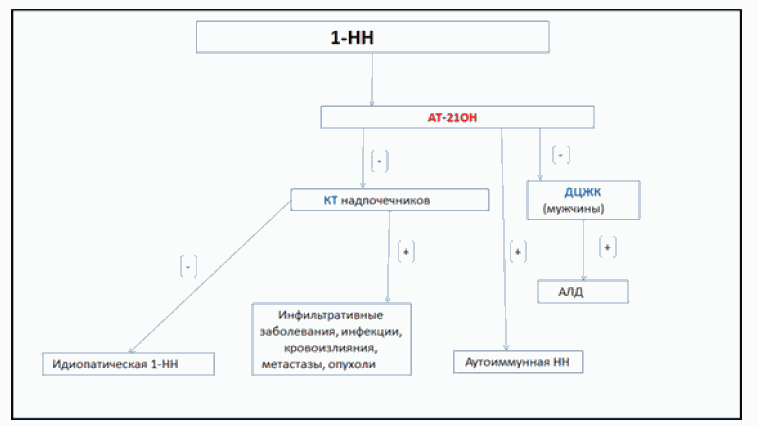
Рисунок 2. Алгоритм определения этиологии первичной
надпочечниковой недостаточности.
Сокращения: КТ - компьютерная томография.
2.4 Инструментальные диагностические исследования
- У всех пациентов с 1-НН в ходе обследования для определения этиологии заболевания при отрицательных результатах анализов крови на АТ к P450c21 и, при необходимости, ДЦЖК или при отсутствии возможности их проведения, рекомендуется визуализирующее обследование [26].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: При отрицательных анализах на АТ к CYP21A2 и ДЦЖК необходимо проведение КТ надпочечников для идентификации инфекционных заболеваний (например, туберкулеза) или опухолей. Однако, КТ в случае инфильтративного процесса в надпочечниках, в том числе и при туберкулезе, не всегда информативна [26].
Принимая во внимание отсутствие возможности проведения полноценного лабораторного обследования для определения этиологии 1-НН всем пациентам показана визуализация надпочечников.
В случаях, когда причина заболевания не выявлена, говорят об идиопатической 1-НН.
2.5 Иные диагностические исследования
- Для исключения моногенных заболеваний пациентам с 1-НН рекомендуется рассмотрение вопроса о генетическом обследовании [26].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: Несколько форм 1-НН являются семейными. Так, определено, что у 10% норвежских пациентов 1-НН генетически детерминирована. Известно, что 1-НН в сочетании с АЛД наследуется X-сцепленно, тогда как ВДКН и АПС1 - аутосомно-рецессивно [22].
3. Лечение, включая медикаментозную и немедикаментозную терапии, диетотерапию, обезболивание, медицинские показания и противопоказания к применению методов лечения
3.1 Заместительная терапия ГК
- Всем пациентам с НН рекомендуется терапия ГК [67 - 88, 93].
Уровень убедительности рекомендаций A (уровень достоверности доказательств - 2)
Комментарии: Характеристика препаратов, которые могут применяться для заместительной терапии глюкокортикоидной недостаточности, приведена в табл. 4.
Таблица 4. Характеристика таблетированных препаратов, которые могут применяться для заместительной терапии глюкокортикоидной недостаточности [1, 61].
Название
Гидрокортизон**
Кортизон
Преднизолон**
Продолжительность действия
Короткая
Короткая
Средняя
Период полувыведения
90 минут
90 минут
200 минут
Эквивалентная доза
20 мг
25 мг
5 мг
Период полураспада
6 - 12 часов
6 - 12 часов
12 - 36 часов
- У пациентов с 1-НН компенсацию дефицита ГК рекомендуется оценивать только по клиническим признакам: изменение массы тела и АД, наличие/отсутствие слабости, симптомы гиперкортицизма. Исследование уровня гормонов в динамике не рекомендуется [26].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: Симптомами передозировки препаратов являются: увеличение веса, бессонница и отеки. Недостаточность характеризуется тошнотой, снижением аппетита и веса, сонливостью и гиперпигментацией. Для того чтобы определить время, дозу и частоту приема препаратов, необходимо подробно расспросить пациента о его обычном рационе труда и отдыха, наличии слабости, снижения концентрации внимания, дневной сонливости и прочих изменений состояния в течение дня. Исследование уровня АКТГ в крови для контроля за терапией не рекомендуется, так как уровень АКТГ может повышаться и при адекватном лечении. Исследование уровня общего кортизола в крови на фоне лечения может применяться только в случаях, когда подозревается синдром мальабсорбции (например, при приеме лекарственных средств, которые влияют на период полураспада), чтобы адекватно подобрать дозу [26].
Исследование уровня свободного кортизола в моче для контроля за адекватностью заместительной терапии ГК также не рекомендуется [61, 90]. Данный показатель отражает распад комплекса ГК с КСГ, который зависит от множества факторов. При этом высокий уровень кортизола суточной мочи может иметь место при низком сывороточном уровне данного гормона.
- Для лечения 1-НН рекомендуется гидрокортизон** (15 - 25 мг в сутки) или кортизон (20 - 35 мг в сутки) перорально в два или три приема в сутки: рекомендуется назначать самую высокую дозу утром после пробуждения, следующую днем (около 14 ч) при 2хкратном режиме, либо в полдень и днем (ближе к вечеру) при 3хкратном режиме. В отдельных случаях возможно увеличение частоты приема и дозы препарата [61, 67 - 87, 91 - 93].
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 2)
Комментарии: ГК секретируются в пульсирующем и циркадном ритме, с самым высоким пиком утром и самым низким около полуночи. У взрослых секреция кортизола зависит от возраста и состава тела и, в среднем, составляет 5 - 8 мг/м2/сутки [68 - 71], которая эквивалентна 15 - 25 мг/сутки гидрокортизона** или 20 - 35 мг/сутки кортизона для пероральных форм (с тенденцией к более низкому порогу).
Гидрокортизон** и преднизолон** - активные ГК, тогда как для активации кортизона требуется 11-гидроксистероиддегидрогеназа 1 типа (фермент печени). Поэтому заместительная терапия неактивными ГК может приводить к значительной фармакокинетической вариабельности у пациентов, но это подробно еще не изучалось [75].
Из-за короткого плазменного периода полураспада гидрокортизона** (приблизительно 90 минут), чтобы приблизиться к физиологическим условиям, рекомендуется многократный прием препарата. Первую и самую большую дозу необходимо принимать после пробуждения, вторую после обеда, и, в случае 3хкратного режима, третью, последнюю и самую меньшую дозу, не позже, чем за 4 - 6 часов до сна. Такой режим более приближен к циркадному ритму, а более низкая последняя доза, поможет избежать нарушение сна и чувствительности к инсулину [73 - 74].
Все исследования по сравнению режимов дозирования выполнялись на небольших когортах пациентов, поэтому трудно определить наиболее адекватный. Принимая во внимание нормальный колеблющийся диапазон кортизола в течение суток, Peacey и др. и Howlett и др., независимо друг от друга, рекомендовали гидрокортизон** 10 мг после пробуждения, 5 мг около полудня и 5 мг рано вечером [76 - 77]. Некоторым пациентам требуются большая доза ГК, к чему нужно подходить с осторожностью. В исследовании, где однократная утренняя доза гидрокортизона** у пациентов с НН рассчитывалась на площадь поверхности тела (5,5 мг/м2) или на вес (0,12 мг/кг), уровни кортизола более чем 6 часов находились в пределах нормы, практически как у здоровой группы контроля, в отличие от фиксированной утренней дозы 10 мг [78]. Следовательно, титрование дозы на вес или площадь поверхности тела более физиологично, чем фиксированный режим. Laureti и др. [79] и Barbetta и др. [80] определили, что 3хкратное назначение #кортизона больше снижали уровни АКТГ, а суточные колебания кортизола, больше соответствовали эндогенному ритму кортизола по сравнению с 2хкратным режимом. Одно двойное слепое, рандомизированное, перекрестное исследование оценивало 2хкратный и 4хкратный режим приема гидрокортизона** [81] и пришло к заключению, что фармакокинетика кортизола была более физиологична при 4хкратном режиме, который неожиданно лучше воспринимали участвующие пациенты. Alonso и др. [82] напротив, определил, что показатели, по данным анкеты качества жизни, связанного со здоровьем (HRQoL), были либо сходны, либо по некотором параметрам хуже на 3хкратном режиме по сравнению с 2хкратным режимом приема гидрокортизона**. Таким образом, основываясь на преобладающих результатах исследований и клинический опыт, 3х- и 4хкратные режимы дозирования более физиологичны и предпочтительны для заместительной терапии 1-НН. Доза, рассчитанная на вес, с высокой долей вероятности будет удерживать уровень кортизола в пределах референсного диапазона. Однако, исследований, подтверждающих эту рекомендацию, недостаточно, а менее частое дозирование может ассоциироваться с лучшей комплаентностью пациентов [83].
Серьезные фармакокинетические сравнительные исследования при НН проводились только для гидрокортизона** и кортизона. Фармакокинетическая кривая кортизона менее крутая и с более поздним началом, чем у гидрокортизона** [75, 84], что может быть более предпочтительным, учитывая короткий период полураспада гидрокортизона**.
- Как альтернатива гидрокортизону**, особенно для некомплаентных пациентов с 1-НН, рекомендуется назначение #преднизолона** (3 - 5 мг/сутки), перорально однократно или дважды в день [89].
Уровень убедительности рекомендаций A (уровень достоверности доказательств - 3)
Комментарии: В тех случаях, когда у пациента нет улучшения с точки зрения качества жизни и работоспособности или пациенту тяжело придерживаться многократного режима дозирования, можно предложить 1 - 2хкратный прием #преднизолона** в дозе 3 - 5 мг в день. Ретроспективные исследования пациентов, принимающих более высокие дозы ГК, включая #преднизолон** или дексаметазон**, имели неблагоприятный прогноз относительно метаболических нарушений, включая увеличение веса, дислипидемию и сахарный диабет (СД) [85]. Согласно данным систематического обзора [89] #преднизолон** является безопасной и эффективной альтернативой гидрокортизону**, однако увеличение дозы препарата ассоциировано с риском дислипидемии и сердечно-сосудистых заболеваний. При наблюдении в течении 10,0 +/- 4,9 месяцев за пациентами, получавшими #преднизолон** в дозе 3 - 6 мг в день и гидрокортизон** в дозе 15 - 30 мг в день, выявлено значимое повышение общего холестерина и липопротеидов низкой плотности в первой группе [94]. Однако проспективные исследования, сравнивающие безопасность и эффективность #преднизолона** и гидрокортизона** в течение более длительного времени, еще не проводились.
- Назначение дексаметазона** пациентам с 1-НН не рекомендуется, в связи с высоким риском передозировки [95].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
Комментарии: На фоне приема дексаметазона** наиболее часто проявляются побочные кушингоидные эффекты [95].
3.2 Заместительная терапия МК
- Всем пациентам с 1-НН рекомендуется минералокортикоидная терапия - #флудрокортизон** (стартовая суточная доза 50 - 100 мкг), потребление соли не ограничивать [27, 87 - 88, 96 - 105].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
Комментарии: Синтетический МК #флудрокортизон** используется в заместительной терапии, но его использование при 1-НН не изучено в достаточной мере. #Флудрокортизон** обычно назначается однократно утром, так как уровень эндогенного А в норме является самым высоким в это время по аналогии с циркадным ритмом кортизола [96]. Суточная доза #флудрокортизона** зависит от потребления/потери жидкости и электролитов и обычно составляет 0,05 - 0,2 мг. При чрезмерном потоотделении, например, в условиях жаркого климата, может потребоваться временное увеличение дозы на 50 - 100% или увеличение потребления соленых продуктов. На фоне терапии #преднизолоном** может потребоваться доза #флудрокортизона** больше, чем на фоне лечения гидрокортизоном** и, тем более, на фоне приема дексаметазона**, который не обладает минералокортикоидной активностью [26].
Терапия #флудрокортизоном** при 1-НН может не назначаться в исключительных случаях (при семейном изолированном дефиците ГК и некоторых формах ВДКН).
- Компенсацию недостаточности МК у пациентов с 1-НН рекомендуется оценивать по клиническим признакам (тяга к соленому, ортостатическая гипотензия, отеки, артериальная гипертензия) и результатам исследования уровней натрия и калия крови [26, 98, 99].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
Комментарии: Пациентов необходимо расспрашивать о наличии тяги к соленым и предобморочным состояниям, измерять АД в положении сидя и стоя, осматривать на наличие периферических отеков (имеет низкую чувствительность). Общее хорошее самочувствие, нормальный уровень электролитов и АД, отсутствие ортостатической гипотензии - признаки адекватной компенсации минералокортикоидной недостаточности. Кроме того, плазменная активность Р в верхнем референсном диапазоне, также, является полезным маркером компенсации [26, 98, 99]. Необходимо учитывать, что лакрица и грейпфрутовый сок усиливают минералокортикоидный эффект гидрокортизона** и должны исключаться из употребления [100]. Фенитоин** усиливает метаболизм #флудрокортизона**, в связи с чем, дозу препарата приходится увеличивать [101].
- Рекомендуется уменьшить дозу #флудрокортизона** у пациентов с 1-НН и артериальной гипертензией, так как повышение АД может свидетельствовать о передозировке препаратом. Если АД остается повышенным, рекомендуется назначить гипотензивную терапию, а лечение #флудрокортизоном** продолжить [102, 103].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
Комментарии: 1-НН может сочетаться с эссенциальной артериальной гипертензией (АГ) [102]. У пациента с 1-НН и АГ необходимо оценивать адекватность и минералокортикоидной, и глюкокортикоидной терапии, так как передозировка любого из препаратов может повышать АД. Кроме того, пациенту может быть рекомендовано ограничение чрезмерного потребления соленых продуктов и жидкости [61].
Если после коррекции заместительной терапии (уменьшение дозы #флудрокортизона**) АД не нормализуется, необходимо назначать антигипертензивные средства, преимущественно, средства, действующие на ренин-ангиотензиновую систему: антагонисты рецепторов ангиотензина II или ингибиторы ангиотензин-превращающего фермента [102]. Препаратами второго ряда являются селективные блокаторы кальциевых каналов с преимущественным действием на сосуды (производные дигидропиридина). Диуретики назначаются в исключительных случаях, а антагонисты альдостерона противопоказаны пациентам с 1-НН [26].
3.3 Лечение во время беременности
- Для всех беременных с 1-НН рекомендуется рассмотреть вопрос о повышении дозы гидрокортизона**, особенно в третьем триместре [26].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: Во время нормальной беременности уровень кортизола постепенно повышается (в 2 - 3 раза) начиная с первого триместра вследствие повышения уровня КСГ [59, 106]. С 22-ой недели беременности начинает значительно увеличиваться уровень свободного кортизола [106, 107]. Уровень кортизола возвращается к исходному сразу после родов [59]. Вследствие некорректной заместительной терапии во время беременности возможно развитие АК [103]. В настоящее время имеется мало доказательной базы оптимизации заместительной терапии 1-НН у беременных, однако большинство специалистов рекомендуют увеличение дозы гидрокортизона** на 20 - 40% с 24-ой недели беременности в соответствии с физиологическими изменениями [26].
Потребность в МК во время беременности оценить сложно, в связи со схожестью симптомов (например, отеки или постуральная гипотензия). Можно исследовать уровни натрия и калия в крови или в моче, но исследование уровня Р в крови, который физиологически увеличивается во время беременности, нельзя использовать для контроля. Известно, что А во время нормальной беременности увеличивается [58], так как увеличивается и уровень прогестерона, который имеет некоторый антиминералокортикоидный эффект. Следовательно, во время беременности пациенткам с 1-НН может потребоваться увеличение дозы МК [108]. Однако, на практике необходимость в этом возникает редко, так как увеличение дозы гидрокортизона** перекрывает дополнительную потребность в МК [26].
- При беременности пациенткам с 1-НН для заместительной терапии глюкокортикоидной недостаточности рекомендуется назначение гидрокортизона** [26].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: Могут также использоваться #кортизон и #преднизолон**.
- При беременности пациенткам с 1-НН назначение дексаметазона** для заместительной терапии глюкокортикоидной недостаточности не рекомендуется [26].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: Дексаметазон** противопоказан при беременности, так как он не инактивируется плацентарной 11бета-гидроксистероиддегидрогеназой 2 типа и может поступать через плаценту к плоду [26].
- В родах пациенткам с 1-НН рекомендуется назначение стрессовой дозы гидрокортизона** как при хирургических вмешательствах [59, 109].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: Введение стрессовой дозы гидрокортизона** должно быть выполнено в начале активных родов (расширение шейки матки на 4 см и/или схватки каждые 5 минут в течение часа): в/в болюсно вводят 100 мг гидрокортизона** и далее непрерывно в/в вводится 200 мг гидрокортизона** в течение 24 часов [59, 109]. После родов доза гидрокортизона** постепенно снижается до дозы, получаемой вне беременности.
3.4 Лечение аддисонического криза
В ретроспективном анализе 444 пациентов с НН частота надпочечниковых кризов составляла в среднем 6,6 случаев на 100 пациенто-лет [110]. Наиболее частой причиной кризов являются инфекции: ЖКТ - 32,6% и 24,3% - иной локализации. В другом наблюдении более чем 1000 пациентов с 1-НН у 8% пациентов ежегодно диагностировали криз, при этом желудочно-кишечная и острая респираторная вирусная инфекции были самыми распространенными пусковыми факторами [110]. В проспективном исследовании, включающем 768 пациенто-лет, сообщили о 8,3 кризах на 100 пациенто-лет [112]. Таким образом, приблизительно каждый 12-ый пациент перенесет опасный для жизни криз в наступающем году, а частота смертельного криза может составлять приблизительно 0,5 случаев на 100 пациенто-лет.
В перекрестном исследовании, основанном на анкетном опросе 122 пациентов с 1-НН и классической ВДКН (включая детей), зафиксировали 5,8 надпочечниковых кризов на 100 пациенто-лет [113]. У детей наиболее частой причиной кризов были респираторные инфекции, а у взрослых - желудочно-кишечные. Среднее время от проявления первых симптомов до явного надпочечникового криза - 1 день.
- Пациентам в тяжелом состоянии с симптомами АК, рекомендуется незамедлительно начинать терапию, не дожидаясь результатов лабораторных анализов [27, 28].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: Несвоевременное лечение значительно увеличивает летальность, поэтому не должно быть отсрочено до получения результатов анализов. У тяжелых пациентов с клиническими признаками НН предварительно необходимо провести забор крови в диагностических целях и, не дожидаясь результатов, начинать лечение ГК. Перед назначением ГК в первую очередь исследуют уровень АКТГ и кортизола. Подтверждающее тестирование может быть выполнено после лечения, на фоне временной отмены терапии, когда состояние пациента стабилизировано [27, 28].
- Пациентам с АК рекомендуется проводить терапию гидрокортизоном**. В качестве альтернативы возможно назначение в эквивалентных дозах #преднизолона** и, в исключительных случаях, дексаметазона** [17, 34, 61].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
Комментарии: В настоящее время, для в/в введения применяется 3 основных ГК: гидрокортизон**, #преднизолон** и дексаметазон**. Синтетические кортикостероиды в сравнении с гидрокортизоном** менее активно связываются с белками плазмы, медленнее подвергаются деградации в печени и поэтому обладают более выраженным эффектом. Важным отличием препаратов является их минералокортикоидный эффект (табл. 5). Гидрокортизон** обладает самым большим натрийзадерживающим действием, поэтому его применение предпочтительнее для пациентов с ОНН. При дозировке более 40 мг в сутки, что эквивалентно 100 мкг #флудрокортизона**, гидрокортизон** способен полностью обеспечить организм минералокортикоидным действием [26].
Таблица 5. Глюкокортикоидный и минералокортикоидный эффект основных препаратов глюкокортикоидов [114].
Препарат
Гидрокортизон**
Преднизолон**
Дексаметазон**
(ДЛЯ ИСКЛЮЧИТЕЛЬНЫХ СЛУЧАЕВ)
Глюкокортикоидная активность
1
4
25
Минералокортикоидная активность
1
0,8
0
Пути введения
Раствор гидрокортизона** (в виде гидрокортизона сукцината натрия) (ПРЕДПОЧТИТЕЛЬНО) - внутривенно или внутримышечно
Внутривенно или внутримышечно
Внутривенно или внутримышечно
Раствор гидрокортизона** (в виде гидрокортизона ацетата) - ТОЛЬКО внутримышечно
Эквивалентная доза
20 мг
5 мг
0,75 мг
При отсутствии водорастворимых препаратов для в/в введения проводят лечение препаратами для в/м введения.
Важно помнить, что при АК введение адренергических и дофаминергических средств неэффективно, так как глюкокортикоидный дефицит уменьшает сосудистую реактивность к норадреналину и другим вазоконстрикторным воздействиям.
- Пациентам с подозрением на АК рекомендуется парентерально ввести 100 мг гидрокортизона**, провести гидратацию, далее в первые сутки ввести 200 мг гидрокортизона** (непрерывно через систему или разделить на инъекции каждые 6 часов) [17, 26] (табл. 6).
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
Комментарии: Недостаточное увеличение дозы ГК при кризе потенциально опасно для жизни. Однако, в настоящее время, не проведены систематические исследования, определяющие адекватную дозу при АК, поэтому рекомендуемая терапия в значительной степени подбирается эмпирически [26].
Предложенный в табл. 6 объем глюкокортикоидной терапии в лечении надпочечникового криза имеет, безусловно, более высокую ценность, чем потенциальные побочные эффекты кратковременной передозировки.
Таблица 6. Коррекция заместительной терапии при первичной надпочечниковой недостаточности [17, 62, 115 - 117].
Условие
Действие
Госпитализация на усмотрение лечащего врача
Сильный эмоциональный стресс
Кратковременный: коррекция не требуется (возможен дополнительный прием 10 мг гидрокортизона** за 1 час до стрессовой ситуации).
Длительный выраженный стресс: увеличение суточной дозы гидрокортизона** на 10 - 20 мг
Сменная работа
Адаптация дозы глюкокортикоидов в соответствии с режимом сна и бодрствования
Лихорадка, нетяжелые травмы
Увеличение дозы гидрокортизона** в 2 раза при t 38 °C, в 3 раза при t 39 °C до нормализации (обычно 2 - 3 дня); повышенное употребление электролит-содержащих жидкостей. Возвращение к исходной терапии после выздоровления: в течение 1 - 2 дней, если доза удваивалась, и в течение 2 дней, если доза утраивалась
Гастроэнтерит, пищевая токсикоинфекция (особенно при рвоте и поносах) или травма
Раствор гидрокортизона** (в виде гидрокортизона сукцината натрия) внутримышечно 100 мг в сутки (например, утром 50 мг, днем 25 мг и вечером 25 мг).
Стоматологические процедуры
Увеличение дозы гидрокортизона** в 2 раза за 2 часа до проведения стоматологических процедур длительностью менее часа под местной анестезией. Со следующего дня - возвращение к прежней схеме лечения при отсутствии осложнений.
Увеличение дозы гидрокортизона** в 2 раза или внутривенное или внутримышечное введение 25 - 50 мг раствора гидрокортизона** (в виде гидрокортизона сукцината натрия) за 2 часа до проведения стоматологических процедур длительностью более часа под местной анестезией. Со следующего дня при отсутствии осложнений - возвращение к прежней схеме лечения, если доза не увеличивалась больше чем в 2 раза. В противном случае - снижение до стандартной дозы постепенно в течение 2 - 3 дней.
Малоинвазивные несложные вмешательства (например, эзофагогастродуоденоскопия)
Внутримышечное введение раствора гидрокортизона** (в виде гидрокортизона сукцината натрия) в дозе 25 - 50 мг в сутки (например, 25 мг до вмешательства и, при необходимости, 25 мг после вмешательства)
Любая жизнеугрожающая ситуация до госпитализации
Внутривенное болюсное (или внутримышечное) введение раствора гидрокортизона** (в виде гидрокортизона сукцината натрия) в дозе 100 мг
Госпитализация обязательна
Артериография (коронарография) и другие сложные малоинвазивные вмешательства
Непосредственно перед процедурой - внутривенное или внутримышечное введение 100 мг раствора гидрокортизона** (в виде гидрокортизона сукцината натрия). После исследования - в течение суток таблетированный гидрокортизон** в удвоенной дозе с последующим переходом к привычной схеме лечения.
Подготовка к колоноскопии
Перед началом подготовки - внутривенное или внутримышечное введение 25 мг раствора гидрокортизона** (в виде гидрокортизона сукцината натрия). Непосредственно перед и после процедуры - внутривенное или внутримышечное введение 25 мг раствора гидрокортизона** (в виде гидрокортизона сукцината натрия). После исследования - в течение суток таблетированный гидрокортизон** в удвоенной дозе с последующим переходом к привычной схеме лечения.
Тяжелые инфекции (пневмония, пиелонефрит)
Раствор гидрокортизона** (в виде гидрокортизона сукцината натрия) внутривенно 25 мг каждые 8 часов до полного выздоровления
Хирургическое лечение (несложное)
Внутривенное введение раствора гидрокортизона** (в виде гидрокортизона сукцината натрия) в дозе 75 мг в сутки (например, 25 мг каждые 8 часов); вернуться к базисной заместительной терапии в течение 1 - 2 дней при отсутствии осложнений
Большое хирургическое вмешательство под общим наркозом, роды (кесарево сечение)
Внутривенное введение раствора гидрокортизона** (в виде гидрокортизона сукцината натрия) в дозе 100 мг болюсно (непосредственно до операции/в начале активных родов (расширение шейки матки на 4 см и/или схватки каждые 5 минут в течение часа)), далее непрерывное введение 200 мг в сутки (или по 50 мг каждые 6 ч внутривенно или внутримышечно); непрерывное внутривенное введение жидкостей (5%-ый раствор декстрозы** и 0,20%-ый или 0,45%-ый раствор натрия хлорида**).
1-й день после операции - внутримышечное введение раствора гидрокортизона** (в виде гидрокортизона сукцината натрия) в дозе 100 мг в сутки (25 мг каждые 6 часов); при плохом самочувствии, низком артериальном давлении дозу можно увеличить на 50 - 100%.
Далее, при отсутствии осложнений - постепенно (уменьшение на 30% в сутки) вернуться к базисной заместительной терапии в течение 5 - 7 дней. В зависимости от возможности энтерального питания, переход на таблетированную терапию.
Исследование уровней калия, натрия, глюкозы в крови.
Болезни, которые требуют интенсивной терапии (реанимационные мероприятия), например, септический шок
Непрерывное введение раствора гидрокортизона** (в виде гидрокортизона сукцината натрия) 200 мг в сутки (или по 50 мг каждые 6 ч внутривенно или внутримышечно)
Тяжелые неинфекционные заболевания: инфаркт миокарда, панкреатит, тяжелая травма
Раствор гидрокортизона** (в виде гидрокортизона сукцината натрия) 150 мг в сутки внутривенно (например, 50 мг каждые 8 часов) до нормализации состояния
Аддисонический криз
Внутривенное болюсное введение раствора гидрокортизона** (в виде гидрокортизона сукцината натрия) в дозе 100 мг, далее непрерывное введение 200 мг в сутки; на следующий день 100 мг в сутки;
внутривенное введение 0,9%-го раствора натрия хлорида** 1000 мл в течение первого часа или 5%-ого раствора декстрозы** в 0,9%-ом растворе натрия хлорида**, далее непрерывное внутривенное введение 0,9%-го раствора натрия хлорида** при необходимости;
контроль гемодинамики
Принципы обезболивающей терапии у пациентов с 1-НН не отличаются от лиц общей популяции.
4. Медицинская реабилитация, медицинские показания и противопоказания к применению методов реабилитации
У большинства пациентов на фоне адекватного лечения качество жизни, связанное со здоровьем, снижено [117]. Кроме того, качество жизни, связанное со здоровьем, обратно пропорционально количеству времени задержки установления диагноза (иногда в течение ряда лет) [118].
- Рекомендуется неоднократное обучение пациентов с 1-НН распознаванию признаков неадекватной заместительной терапии, самостоятельной коррекции лечения в различных ситуациях и при интеркуррентных заболеваниях, самостоятельному парентеральному введению ГК [26].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: Большинство исследований подтверждают, что в целом у пациентов с 1-НН летальность выше общепопуляционной [26]. Во всех этих исследованиях основной причиной смерти пациентов является АК. Таким образом, крайне необходимо обучение пациента профилактике криза и экстренному введению ГК [119]. Показано, что значительная часть пациентов (46%) не была достаточно обучена введению кортикостероидов в стрессовой ситуации [26]. Таким образом, необходимо неоднократное обучение пациентов в ходе каждого амбулаторного посещения врача.
По результатам большой обзорной работы, определено, что приблизительно треть всех ургентных состояний у пациентов с 1-НН возникало вне дома. Только 12% пациентов с АК самостоятельно вводили себе ГК, а 2/3 пациентов дожидались лечения медперсоналом. В другом исследовании (в Великобритании) из 26 пациентов с 1-НН, только два пациента умели самостоятельно в/м ввести раствор гидрокортизона**, а 10 пациентов утверждали, что никогда не обучались выполнению инъекций. При опросе 254 пациентов с 1-НН из Германии только 63% считали себя хорошо информированными о действиях в ургентных/стрессовых ситуациях [26].
Специфической медицинской реабилитации пациентам с 1-НН не требуется. В круг реабилитационных мероприятий может быть включено клинико-психологическое консультирование.
5. Профилактика и диспансерное наблюдение, медицинские показания и противопоказания к применению методов профилактики
- Для профилактики АК пациентам с 1-НН рекомендуется адекватная коррекция дозы ГК в зависимости от тяжести интеркуррентного заболевания и степени стрессового воздействия (табл. 6) [120 - 131].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: Многочисленными исследованиями доказано увеличение (в различной степени) уровня эндогенного кортизола во время анестезии, хирургических вмешательств, травм и критических состояний [120 - 124]. В настоящее время еще не проведены рандомизированные исследования, которые могли бы определить дозу ГК в условиях повышенной потребности в них. Доза обычно рассчитывается в зависимости от тяжести и продолжительности стрессорного фактора. Считается, что в физиологических условиях надпочечники секретируют 75 - 100 мг кортизола в сутки в ответ на сложное хирургическое вмешательство и 50 мг в сутки при незначительных инвазивных процедурах. Таким образом, доза ГК при хирургических вмешательствах должна быть не меньше, чем секреция здоровых надпочечников во время операции, а также, должна быть такой, чтобы перекрыть внезапные дополнительные потребности при осложнениях. Кроме того, нет доказательств, что такие дозы ведут к негативным последствиям (осложнениям) и, в то же время, нет исследований, указывающих на то, что низкие дозы более безопасны. В одной обзорной работе показано, что секреция кортизола в первые 24 часа после операции редко превышала 200 мг, а уровень секреции коррелировал с продолжительностью и сложностью вмешательства [127]. Доказано, что метаболизм кортизола замедляется во время критических состояний [129]. В исследовании 158 пациентов отделения интенсивной терапии и 64 из группы контроля, определено, что уровень общего и свободного кортизола выше у пациентов отделения интенсивной терапии, чем у субъектов из группы контроля вследствие сокращения клиренса кортизола более чем на 50% и снижения инактивации кортизола до кортизона. Причины замедления метаболизма кортизола во время критического состояния у пациентов с 1-НН, в настоящее время, еще не изучались.
При лихорадке суточную дозу перорального ГК увеличивают в два или три раза, до нормализации состояния, обычно в течение двух или трех дней. Если пациент не способен принимать пероральный препарат из-за рвоты или травмы, показано в течение этого периода парентеральное введение (в/в, в/м или п/к) ГК. Назначение МК не требуется, если суточная доза гидрокортизона** превышает 40 - 50 мг [26].
В одноцентровом, открытом, рандомизированном, перекрестном исследовании на 12 пациентах с 1-НН показано, что и при п/к, и при в/м введении #гидрокортизона** результаты фармакокинетики почти идентичны. Однако, при п/к введении требуется две инъекции, а не одна как при в/м введении, и для достижения уровня кортизола 1000 нмоль/л (36 мкг/дл) потребовалось больше времени (22 и 11 минут соответственно) [130 - 131].
Сопутствующая терапия, которая влияет на концентрацию кортизола, также может вызвать криз. Поэтому в таких случаях должен рассматриваться вопрос о коррекции дозы ГК. Инициирование заместительной терапии левотироксином натрия** может вызвать надпочечниковый криз вследствие ускорения метаболизма кортизола [26]. Увеличивают клиренс кортизола медикаменты, активирующие фермент CYP3A4: карбамазепин**, митотан**, зверобоя продырявленного травы экстракт [132].
Назначение дексаметазона** без МК, также может вызвать надпочечниковый криз, так как дексаметазон** не имеет минералокортикоидной активности [26].
Показано, что у пациентов с 1-НН (ВДКН) при физической нагрузке высокой интенсивности до 20 минут не требуется дополнительный прием гидрокортизона** [26], но при более длительной нагрузке дополнительно к терапии рекомендовано 5 - 10 мг гидрокортизона** [93]. Однако, в настоящее время, нет существенных доказательств для введения такой рекомендации.
- Всем пациентам с 1-НН рекомендуется иметь идентификационную карточку (медицинский браслет или кулон) с указанием заболевания и необходимости введения ГК [26].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: Пациенту необходимо всегда иметь при себе медицинский браслет или кулон с минимальной информацией о заболевании и лечении (которая в том числе может быть зашифрована при помощи QR-кода) [108]. Кроме того, не все врачи могут знать о необходимости незамедлительного лечения АК. Поэтому пациенту желательно иметь всегда при себе "памятку" с простыми инструкциями по лечению АК [133].
- Всем пациентам с 1-НН рекомендуется иметь ГК в инъекционной форме для использования в ургентных ситуациях [26].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
- Всем пациентам с 1-НН рекомендуется наблюдение врачом-эндокринологом не реже 1 раза в год для исключения признаков неадекватной терапии [26].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: Цель лечения и наблюдения состоит в том, чтобы у пациентов было удовлетворительное общее самочувствие, они могли вести свою обычную профессиональную деятельность и максимально приближенный к обычному образ жизни. Регулярные осмотры позволяют провести оценку физического состояния, особенно, относительно передозировки или недостаточности заместительной терапии, и качества жизни. Любой эпизод ОНН должен быть тщательно обсужден.
Контроль заместительной терапии, главным образом, проводится по клиническим симптомам. На фоне адекватной терапии у пациента отсутствует гиперпигментация, должны быть нормальные показатели АД и устойчивый вес. Наличие ортостатической гипотензии указывает на недостаточную минералокортикоидную терапию или ограниченное потребление соли.
Рутинное лабораторное обследование должно включать исследование уровней натрия и калия в крови. Определение рениновой активности плазмы крови и исследование уровня Р в крови необходимы для мониторинга минералокортикоидной недостаточности; уровень данных показателей должен стремиться к верхнему референсному диапазону или немного выше [26].
В настоящее время, отсутствует единое мнение по поводу необходимости регулярного проведения рентгеноденситометрии у пациентов с 1-НН. Так, при отсутствии передозировки препаратами ГК у женщин в пременопаузе и мужчин с 1-НН, снижения минеральной плотности костной ткани (МПК) не обнаружено [105]. В то же время, увеличение дозы ГК ассоциировано с уменьшением МПК [134]. Мы предполагаем, что рутинное проведение рентгеноденситометрии всем пациентам с 1-НН не целесообразно; исследование показано только тем лицам, которые длительное время находились в состоянии передозировки ГК. Однако, некоторые авторы [135] не исключают необходимость проводить мониторинг МПК регулярно (1 раз в 2 - 5 лет) даже пациентам, получающим ГК в небольшой дозе.
- Пациентам с аутоиммунным генезом 1-НН рекомендуется ежегодное обследование на предмет наличия другой аутоиммунной патологии: АЗЩЖ, СД, гипогонадизм, целиакия, аутоиммунный гастрит и дефицит витамина B12 [136 - 141].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
Комментарии: Повышенный риск других аутоиммунных нарушений диктует необходимость тщательного наблюдения в этом направлении, особенно выявления АЗЩЖ, которое отмечено у половины женщин и у 25% мужчин с 1-НН. СД1 выявляется у 10 - 15% пациентов. Поэтому, ежегодно необходимо исследование уровней тиреотропного гормона (ТТГ), свободного тироксина и гликированного гемоглобина крови [136 - 139]. Следует отметить, что при ОНН может быть зафиксировано повышение ТТГ. При этом повышение до 10 мМЕ/л включительно, как правило, обусловлено, потерей ингибирующего влияния ГК на секрецию ТТГ и медикаментозной коррекции не требует [142].
Женщинам нужно сообщить о риске (8%) преждевременной овариальной недостаточности [136]. Betterle и др. показали, что преждевременная овариальная недостаточность была диагностирована у 20,2% из 258 женщин с 1-НН, у 20 из 49 (40,8%) с АПС1, у 6 из 18 (33,3%) с АПС4, у 26 из 163 (16%) с АПС2, но ни у одной из 28 с изолированной 1-НН [143]. Несмотря на то, что CYP11A1 экспрессируется во всех стероидогенных тканях, доказано, что наличие АТ к данному белку коррелирует с наличием гипогонадизма [144]. Однако, прогнозирующая ценность CYP11A1 сомнительна. Так, Reato и др. [143] определили, что только у 3 из 13 серопозитивных пациенток за 8 лет наблюдения был диагностирован гипогонадизм. В отличие от пациенток с неаутоиммунным гипогонадизмом, у пациентов с 1-НН фолликулярная функция сохраняется в течение нескольких лет после установления диагноза [145]. Это дает возможность криоконсервации ооцитов для экстракорпорального оплодотворения.
Пациентам с 1-НН ежегодно необходимо выполнять общий (клинический) анализ крови развернутый. Вследствие аутоиммунного гастрита часто выявляется дефицит витамина B12, поэтому дополнительно проводится ежегодное определение уровня витамина B12 (цианокобаламин) в крови. При подозрении/выявлении дефицита витамина B12, также, желательно исследование холотранскобаламина, гомоцистеина, метилмалоновой кислоты, АТ к париетальным клеткам желудка и к внутреннему фактору Кастла [26].
Поскольку распространенность целиакии при 1-НН составляет приблизительно 5% [137, 140 - 141], необходимо определение содержания антител к тканевой трансглютаминазе в крови и исследование уровня общего IgA, даже если симптомы отсутствуют [26].
Часто выявляются витилиго и алопеция, которые рассматриваются как маркеры аутоиммунной патологии [26].
- Беременным с НН рекомендуется наблюдение у врача-эндокринолога не реже, чем 1 раз в триместр, для исключения клинических симптомов неадекватной терапии [26].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
6. Организация оказания медицинской помощи
Медицинская помощь, за исключением помощи в рамках клинической апробации, в соответствии с федеральным законом от 21.11.2011 N 323-ФЗ (ред. от 25.05.2019) "Об основах охраны здоровья граждан в РФ".
Показания для госпитализации в медицинскую организацию (форма - экстренная, условия - стационарно):
1) АК;
2) подозрение на АК;
3) впервые выявленная 1-НН (при отсутствии подозрений на АК);
4) тяжелая передозировка ГК или МК.
Показания для госпитализации в медицинскую организацию (форма - плановая, условия - стационарно):
1) наличие нетяжелых признаков неадекватной терапии ГК или МК (в случае, если коррекция терапии в амбулаторных условиях не эффективна).
Показания к выписке пациента из медицинской организации
1) стойкое улучшение состояния (удовлетворительное общее самочувствие, отсутствие признаков неадекватной терапии) и нормальные показатели электролитного состава, когда пациент может без ущерба для здоровья продолжить лечение в амбулаторно-поликлиническом учреждении или домашних условиях;
2) при необходимости перевода пациента в другую организацию здравоохранения;
3) грубое нарушение госпитального режима;
4) по письменному требованию пациента либо его законного представителя, если выписка не угрожает жизни пациента и не опасна для окружающих. В этом случае выписка может быть произведена только с разрешения главного врача больницы или его заместителя по лечебной работе.
7. Дополнительная информация (в том числе факторы, влияющие на исход заболевания или состояния)
7.1 Классификация аутоиммунной надпочечниковой недостаточности
Betterle C. и соавт. [146] на основании клинических и лабораторных данных предложили классификацию аутоиммунной надпочечниковой недостаточности (АНН), выделив 3 основные стадии заболевания. На начальной стадии, (т.н. потенциальная НН) у лиц с генетической предрасположенностью при воздействии триггерных факторов окружающей среды [21, 147] инициируются реакции иммунной аутоагрессии с формированием АТ к P450c21. Клинические проявления и гормональные изменения на этой стадии отсутствуют.
На следующей субклинической (латентной) стадии НН происходит деструкция клеток клубочковой и затем пучковой зоны коры [146]. При этом заболевание длительное время имеет субклинический характер: симптомы в основном эпизодические, легкие и неспецифические. Однако, при воздействии значимых провоцирующих факторов, в частности во время оперативных вмешательств, родоразрешении, при острых заболеваниях, травмах и пр., латентная 1-НН может манифестировать с развития АК [148 - 149]. В зависимости от результатов гормональных исследований, выделяют 3 подстадии субклинической НН:
1 - нарушение минералокортикоидной функции (повышение концентрации Р/активности Р плазмы в сочетании с нормальным или сниженным уровнем А);
2 - дополнительно выявляется нарушение глюкокортикоидной функции (снижение кортизола на фоне теста с препаратами из фармакологической группы АКТГ/ИТТ; уровень АКТГ в норме или повышен);
3 - прогрессирование нарушения глюкокортикоидной функции (снижение базального кортизола; уровень АКТГ в норме или повышен) [146].
При разрушении 90% адренокортикальных клеток [147] развивается манифестная НН, которая проявляется более яркой клинической картиной и характерными лабораторными изменениями [146]. В подавляющем большинстве случаев заболевание диагностируется только на этой стадии, нередко при развитии АК (табл. 7, рис. 3).

Рисунок 3. Стадии аутоиммунной надпочечниковой недостаточности [144] (модифицировано авторами).
Таблица 7. Классификация аутоиммунной надпочечниковой недостаточности [144] (модифицировано авторами).
Стадии
Антитела к P450c21
АКТГ
Кортизол базальный
Кортизол на фоне стимуляционных тестов
Ренин
Альдостерон
Клинические проявления
Потенциальная АНН
+
N
N
N
N
N
-
Латентная АНН
- подстадия 1
+
![]()
N
N
![]()
![]()
-
- подстадия 2
+
![]()
N
![]()
![]()
![]()
+/-
- подстадия 3
+
![]()
![]()
![]()
![]()
![]()
+/-
Манифестная АНН
+/-
![]()
![]()
![]()
![]()
![]()
+
Сокращения: N - норма; ![]() - снижен;
- снижен; ![]() - повышен.
- повышен.
В настоящее время представленная классификация не является общепринятой. Наиболее вероятно, это обусловлено отсутствием четких критериев диагностики (прежде всего, уровня гормонов, отражающих функцию ГГНС) для определения каждой стадии и подстадии АНН. Таким образом, требуется модификация классификации Betterle C. и соавт.
Однако, бесспорно, внедрение классификации АНН в клиническую практику крайне необходимо, т.к. позволит значительно уменьшить смертность пациентов за счет активного поиска потенциальной и латентной форм заболевания (прежде всего в группах риска - у лиц с другими аутоиммунными заболеваниями) и своевременного лечения. Кроме того, целесообразно проведение эпидемиологических исследований, посвященных изучению потенциальных и латентных форм НН, с целью оценки истинной распространенности заболевания и определения риска развития данной патологии в когорте пациентов с другими аутоиммунными заболеваниями.
Кроме того, в настоящее время, все еще требуют более оптимальных подходов диагностика и лечение 1-НН.
7.2 Диагностика первичной надпочечниковой недостаточности
Существует много нерешенных вопросов относительно определения функции надпочечников. В частности, нет согласия в необходимости мониторинга ГК во время присоединения интеркуррентных заболеваний и приеме различных лекарственных средств, а также в определении надпочечниковой дисфункции во время критических состояний.
В частности, некоторые авторы предполагают ключевую роль дисфункции ГГНС (или "относительной НН") в патофизиологии полиорганной недостаточности. Так, была высказана гипотеза о более низком уровне кортизола у пациентов в критическом состоянии с неблагоприятным исходом по сравнению с пациентами в критическом состоянии и благоприятным исходом. Однако, результаты сравнительных исследований опровергли данную гипотезу: уровень кортизола у пациентов с неблагоприятным исходом был даже выше, чем в группе контроля. Также, высказывалось предположение, что развитие "относительной НН" является следствием резистентности тканей к действию ГК у пациентов в критическом состоянии. Однако, в настоящее время отсутствуют стандартные методы оценки активности ГК в тканях. Таким образом, наличие "относительной НН" или "НН при критических состояниях" остается спорным, и некоторые авторы не рекомендуют рутинное исследование функции надпочечников у данной категории пациентов [150].
Клиницисты нуждаются в более надежном биохимическом маркере НН. В настоящее время, перспективными являются два направления. Первое - это исследование уровня свободного кортизола в слюне [26]. Исследование уровня свободного кортизола в слюне утром может применяться как метод второго ряда или как дополнительный анализ в сложных случаях. Однако, необходимо проведение исследований для подтверждения данных выводов.
Второе направление касается массового внедрения специфического диагностического тестирования: жидкостной хроматографии/ тандемной масс-спектрометрии (LC-MS/MS), что должно обеспечить лучшую стандартизацию в измерении кортизола. Такие методы относительно свободны от аналитических вмешательств, связанных с перекрестной реактивностью, свойственной иммунологическим анализам [151].
7.3 Перспективы заместительной терапии первичной надпочечниковой недостаточности
7.3.1 Заместительная терапия андрогенодефицита
У женщин надпочечник является единственным источником секреции андрогенов (ДГЭА и андростендиона). Следовательно, надпочечниковая недостаточность проявляется также и дефицитом андрогенов. ДГЭА активируется до ДГЭА-С в периферических тканях и в гонадах при участии фермента сульфотрансферазы. Физиологическая концентрация ДГЭА-С в сыворотке достигает максимума в возрасте 20 и 30 лет с постепенным снижением независимо от наступления менопаузы. ДГЭА является предшественником половых гормонов (эстрогенов и андрогенов). Кроме того, данный гормон напрямую связывается с рецепторами половых стероидов, активирует их, а также увеличивает их число. При этом, результаты исследований предполагают, что в ткани, содержащей рецепторы как к эстрогенам, так и к андрогенам, ДГЭА активирует преимущественно рецепторы к эстрогенам [152]. ДГЭА также активируется в головном мозге, где его метаболит уже причисляется к нейростероидам, так как влияет на рецепторы 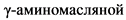 кислоты и оказывает антидепрессивное действие. В исследованиях на грызунах ДГЭА, активируя
кислоты и оказывает антидепрессивное действие. В исследованиях на грызунах ДГЭА, активируя  головного мозга, восстанавливал нарушение памяти, индуцированное перинатальным воздействием кокаина или транзиторным перинатальным лигированием общих сонных артерий.
головного мозга, восстанавливал нарушение памяти, индуцированное перинатальным воздействием кокаина или транзиторным перинатальным лигированием общих сонных артерий.
Согласно экспериментальным данным, полученным на животных, ДГЭА оказывает положительное влияние на поддержание мышечной массы, а также уменьшает риск развития ожирения, СД, системной красной волчанки, онкологических заболеваний (при действии химических агентов): рака ободочной кишки, легких, папилломы кожи. Предполагается, что данные эффекты ДГЭА опосредованы влиянием на число рецепторов (печеночных ядерных, PPAR и др.), которые регулируют транскрипцию генов CYP. Также, воздействуя на PPAR, ДГЭА усиливает метаболизм жирных кислот. Известно, что уровень ДГЭА-С обратно пропорционален сердечно-сосудистому риску, а также заболеваемости и смертности. Предполагается, что данный эффект обусловлен активацией NO-синтазы [152].
Кроме того, ДГЭА уменьшает продукцию реактивных форм кислорода в гладкомышечных клетках аорты крыс, ингибируя таким образом воспаление, индуцированное ангиотензином 2. Также, ДГЭА способствует увеличению минеральной плотности костной ткани за счет стимуляции дифференцировки остеобластов (путем усиления транскрипции гена инсулиноподобного фактора роста 1) и ингибирования остеолиза (путем уменьшения секреции интерлейкина-6) [152].
Таким образом, физиологическое значение ДГЭА не ограничивается исключительно превращением в половые стероиды. Данный гормон, предположительно, является сигнальной молекулой, так как может непосредственно воздействовать на клетки.
Ежедневный однократный пероральный прием ДГЭА при 1-НН восстанавливает уровень андрогена и его предшественника до нормальных значений. Исследования показали, что терапия ДГЭА при 1-НН может улучшать качество жизни и настроение, снижать уровень депрессии и тревожности. Систематический обзор и мета-анализ рандомизированных плацебо-контролируемых исследований не показал существенной клинической выгоды такой терапии для всех женщин с 1-НН, но имеется достаточно много научных работ, которые зарегистрировали положительные эффекты на либидо и восстановление пубархе у молодых девушек на фоне терапии ДГЭА при 1-НН [25, 153]. Однако, долгосрочных исследований женщин с 1-НН, принимающих ДГЭА, в настоящее время, крайне мало.
Прием ДГЭА (биологически активная добавка) в дозе 25 - 50 мг однократно перорально утром рассматривается только для женщин репродуктивного возраста с 1-НН и снижением/отсутствием либидо, депрессией, тревожностью, выраженной слабостью, несмотря на оптимизированную глюкокортикоид- и минералокортикоидную терапию. Если пациентка не сообщает о стойком, благоприятном воздействии терапии ДГЭА в течение 6 месяцев, препарат рекомендуют отменить. В дополнение к контролю за клинической эффективностью и потенциальными побочными эффектами, индивидуальный подбор дозы проводится с помощью исследования утреннего образца крови на ДГЭА-С до приема препарата. Целью терапии является достижение среднего уровня референсного диапазона для репродуктивного периода [26].
7.3.2 ГК с модифицированным высвобождением
Несмотря на оптимальную заместительную терапию, значительное количество пациентов продолжают предъявлять объективные и субъективные жалобы: симптомы передозировки и декомпенсации, снижение работоспособности и физической активности, особенно у женщин, ухудшение общего состояния здоровья, метаболические и сердечно-сосудистые осложнения, включая АГ. Новые препараты с модифицированным высвобождением гидрокортизона** в некоторой степени имитируют циркадный ритм секреции эндогенного кортизола [25, 154]. Препараты с двойным и медленным (отсроченным) высвобождением максимально приблизились к этому [155].
Так, гидрокортизон** двойного высвобождения одобрен для применения в ряде Европейских стран с конца 2012 года. Препарат выпускается в дозах 5 и 20 мг и состоит из наружной оболочки, содержащей гидрокортизон** быстрого высвобождения и внутреннего ядра с гидрокортизоном** замедленного высвобождения. Препарат принимается однократно утром [156].
Согласно данным клинического исследования 2 фазы, профиль кортизола при приеме гидрокортизона** медленного высвобождения (в начальной дозе 10 мг в 07.00 и 20 мг в 23.00 с дальнейшей титрацией) у пациентов с ВДКН был приближен к физиологическому. Более того, на фоне данной терапии отмечено уменьшение потребности в суточной дозе гидрокортизона**. В исследовании препарат назначался пациентам в капсулах по 5, 10 или 20 мг [154].
В 2019 году завершилось многоцентровое открытое рандомизированное исследование 3 фазы данного препарата (включено 122 пациента с ВДКН, получавших гидрокортизон** медленного высвобождения или стандартную терапию различными препаратами ГК в течение 6 месяцев). Примечательно, что на фоне стандартной терапии в 4,92% случаев развился АК, тогда как на фоне приема препарата отсроченного высвобождения данное состояние не развилось ни у одного пациента [157].
Однако, препараты с двойным и медленным высвобождением не имитируют физиологическую пульсирующую секрецию кортизола. Несмотря на то, что имеются доказательства небольшого снижения АД и гликированного гемоглобина при приеме гидрокортизона** двойного высвобождения [155], такие результаты, возможно, не всегда будут воспроизводимы у пациентов с 1-НН.
Также, на фармацевтическом рынке некоторых стран доступен аналог преднизолона с модифицированным высвобождением. Прием препарата рекомендуется в 22.00 (действие начинается приблизительно в 03.00) [156]. По данным Langenheim и соавт. [158], на фоне приема аналога преднизолона с модифицированным высвобождением (по сравнению с преднизолоном**) отмечено уменьшение усталости и улучшение ряда показателей качества жизни.
Для того, чтобы полностью оценить возможные преимущества препаратов медленного высвобождения потребуются дополнительные, предпочтительно двойные слепые, исследования в сравнении с гидрокортизоном** и #кортизоном.
7.3.3 Непрерывное подкожное введение глюкокортикоидов посредством инсулиновых помп
Непрерывное п/к введение ГК посредством инсулиновых помп лучше обеспечивает пульсирующий и циркадный ритм [25, 159]. В открытом перекрестном исследовании такое введение #гидрокортизона** ассоциировалось с улучшением качества жизни, связанного со здоровьем [159]. Однако в другом, двойном слепом исследовании никакого влияния на качество жизни, связанного со здоровьем, отмечено не было [160]. Лечение помпой более трудоемко, чем традиционное и может быть предложено только пациентам, которые не отвечают на традиционное лечение. Поскольку при таком введении #гидрокортизона** почти полностью имитируется ритм эндогенного кортизола, в качестве биохимического маркера оптимального дозирования может использоваться исследование уровня АКТГ в крови [159]. Для увеличения доказательной базы эффективности и безопасности различных схем заместительной терапии 1-НН необходимы большие, рандомизированные клинические исследования [161].
7.3.4 Другие перспективы лечения
В начале заболевания большинство пациентов 1-НН еще сохраняют в различном объеме эндогенную секрецию кортизола. Продемонстрировано, что для таких пациентов стимуляция препаратами из АТХ-группы АКТГ [162] или введение иммунодепрессанта #ритуксимаба** [163] может восстановить на определенное время эндогенное производство кортизола. Однако, в недавнем исследовании [164] назначение комбинации этих препаратов было неэффективным в восстановлении функции коры надпочечников. Кроме того, необходимо учитывать риск развития побочных эффектов #ритуксимаба: ОПН, нейтропения, инфузионные реакции (в том числе фатальные) и другие.
Кроме того, для лечения 1-НН могут применяться современные технологии регенеративной медицины. В частности, в литературе описан один случай успешной надпочечниковой трансплантации от матери дочери, а также аллотрансплантации комплексов надпочечник-почка и надпочечник-почка-поджелудочная железа [165].
Также, огромный потенциал представляет клеточной терапия, позволяющая стволовым клеткам трансформироваться в клетки с фенотипом адренокортикальных. Более того, дифференцированные специализированные клетки (например, фибробласты) также могут приобретать фенотип адренокортикальных (как напрямую, так и через стадию плюрипотентных клеток). При этом, в случае моногенных наследственных форм 1-НН на этом этапе также рассматривается возможность редактирования генов. При трансплантации клеток, с целью предупреждения отторжения, предлагается применение устройств для инкапсуляции, которые обладают отличной биосовместимостью [165].
Необходимо отметить, что в настоящее время все описанные методы лечения 1-НН не внедрены в клиническую практику; прочая дополнительная информация, влияющая на исход при 1-НН, отсутствует.
Критерии оценки качества медицинской помощи
N
Критерии качества
Уровень убедительности рекомендаций
Уровень достоверности доказательств
1
Выполнено исследование уровней кортизола и адренокортикотропного гормона в крови утром пациентам с клиническими симптомами, подозрительными на надпочечниковую недостаточность
B
4
2
Выполнено исследование уровней альдостерона и ренина в крови утром пациентам с клиническими симптомами, подозрительными на надпочечниковую недостаточность
A
2
3
Выполнена проба с лекарственным препаратом (при отсутствии противопоказаний) пациентам, у которых результаты лабораторных исследований (при заборе крови утром) не соответствуют следующим показателям: 1) уровень кортизола менее 140 нмоль/л, 2хкратное превышение верхнего референсного значения адренокортикотропного гормона, повышение уровня ренина в комбинации с низконормальным или сниженным уровнем альдостерона
A
1
4
Выполнено определение этиологии первичной надпочечниковой недостаточности у пациента с подтвержденным диагнозом
C
5
5
Выполнено назначение терапии глюкокортикоидами пациенту с подтвержденной первичной надпочечниковой недостаточностью
A
1
6
Выполнено назначение минералокортикоидной терапии пациенту с первичной надпочечниковой недостаточностью
A
1
7
Выполнено обучение пациента с первичной надпочечниковой недостаточностью распознаванию признаков неадекватной заместительной терапии, самостоятельной коррекции лечения в стрессовых ситуациях и при интеркуррентных заболеваниях, самостоятельному парентеральному введению глюкокортикоидов
C
5
8
Выполнена разъяснительная беседа с пациентом с первичной надпочечниковой недостаточностью о необходимости иметь идентификационную карточку (медицинский браслет или кулон) с указанием заболевания и необходимости введения глюкокортикоидов
C
5
9
Выполнена разъяснительная беседа с пациентом с первичной надпочечниковой недостаточностью о необходимости иметь глюкокортикоиды в инъекционной форме для использования в ургентных ситуациях
C
5
10
Выполнена оценка компенсации недостаточности глюкокортикоидов у пациента с первичной надпочечниковой недостаточностью по клиническим признакам: изменение массы тела и артериальному давлению, наличие/отсутствие слабости, симптомы гиперкортицизма
B
2
11
Выполнена оценка компенсации недостаточности минералокортикоидов у пациента с первичной надпочечниковой недостаточностью по клиническим признакам (тяга к соленому, ортостатическая гипотензия, отеки, артериальная гипертензия) и результатам исследования уровней натрия и калия крови
A
2
12
Выполнена коррекция заместительной терапии недостаточности глюкокортикоидов у пациента с первичной надпочечниковой недостаточностью при наличии признаков неадекватной терапии
C
5
Список литературы
1. Юкина М.Ю., Трошина Е.А., Платонова Н.М., Бельцевич Д.Г. Надпочечниковая недостаточность. В кн.: Трошина Е.А. Сборник методических рекомендаций (в помощь практическому врачу) - Тверь: Триада, 2017. - С. 149 - 192.
2. Ramos-Prol A., Rubio-Almanza M., Campos-Alborg V., Febrer-Bosch I., Merino-Torres J.F. Chronic autoimmune urticaria as a possible non endocrine manifestation of autoimmune polyglandular syndrome type II. Endocrinol Nutr. 2011; N 58 (9): 497 - 505.
3. Anaya J.M. The diagnosis and clinical significance of polyautoimmunity. Autoimmunity Reviews. 2014; N 13 (4 - 5): 423 - 426.
4. Cojocaru M., Cojocaru I.M., Silosi I. Multiple autoimmune syndrome. Maedica (Buchar). 2010; N 5 (2): 132 - 134.
5. Husebye E.S., Perheentupa J., Rautemaa R., Kampe O. Clinical manifestations and management of patients with autoimmune polyendocrine syndrome type I. J Intern Med. 2009; N 265: 514 - 29.
6.  E., Ballester-Herrera M.J., Palomo-Atance E.,
E., Ballester-Herrera M.J., Palomo-Atance E.,  P.,
P.,  P. Hyponatremic rhabdomyolysis in Addison's disease in a child with autoimmune polyglandular syndrome type 2. Endocrinol Nutr. 2015; N 62: 511 - 512.
P. Hyponatremic rhabdomyolysis in Addison's disease in a child with autoimmune polyglandular syndrome type 2. Endocrinol Nutr. 2015; N 62: 511 - 512.
7. Al-sharefi A., Khan U., Tarigopula G., Peter P., Kamaruddin S., Partha P. Late Onset Diabetes of Adults (LADA) Masked By Coexistent Adrenal Failure in the Context of Autoimmune Polyglandular Syndrome 2. Journal of Diabetes, Metabolic Disorders & Control. 2016; N 3 (3): 00070.
8. Betterle C., Garelli S., Coco G., Burra P. A rare combination of type 3 autoimmune polyendocrine syndrome (APS-3) or multiple autoimmune syndrome (MAS-3). Auto Immun Highlights. 2014; N 5 (1): 27 - 31.
9. Naletto L., Frigo A., Ceccato F., Sabbadin C., Scarpa R., Presotto F., Dalla Costa M., Faggian D., Plebani M., Censi S., Manso J., Furmaniak J., Chen S., Rees Smith B., Masiero S., Pigliaru F., Boscaro M., Scaroni C., Betterle C. The natural history of autoimmune Addison"s disease from the detection of autoantibodies to development of the disease: a long follow-up study on 143 patients. Eur J Endocrinol. 2019. pii: EJE-18-0313.R3.
10. Gherbon A. Prevalence of polyglandular autoimmune syndrome type iii in a group of adults with thyroid diseases and diabetes mellitus. 1st Annual International Interdisciplinary Conference, AIIC 2013, 24 - 26 April, Azores, Portugal.
11. Husebye E.S., Anderson M.S.,  O. Autoimmune Polyendocrine Syndromes. N Engl J Med. 2018; N 378 (12): 1132 - 1141.
O. Autoimmune Polyendocrine Syndromes. N Engl J Med. 2018; N 378 (12): 1132 - 1141.
12. Bornstein S.R. Predisposing factors for adrenal insufficiency. N Engl J Med. 2009; N 360: 2328 - 2339.
13. Rashidi A., Fisher S.I. Primary adrenal lymphoma: a systematic review. Ann Hematol. 2013; N 92 (12): 1583 - 93.
14. Laurent C., Casasnovas O., Martin L., Chauchet A., Ghesquieres H., Aussedat G., Fornecker L., Bologna S., Borot S., Laurent K., Bouillet B., Verges B., Petit J-M. Primary Adrenal Lymphoma: presentation, management and prognosis. QJM. 2017; N 110 (2): 103 - 109.
15. Gonzalez-Rodriguez E., Rodriguez-Abreu D., Spanish Group for Cancer I-B. Immune checkpoint inhibitors: review and management of endocrine adverse events. Oncologist. 2016; N 21 (7): 804 - 816.
16. Colombo C, De Leo S, Di Stefano M, Vannucchi G, Persani L, Fugazzola L. Primary Adrenal Insufficiency During Lenvatinib or Vandetanib and Improvement of Fatigue After Cortisone Acetate Therapy. J Clin Endocrinol Metab. 2019; N 104 (3): 779 - 784.
17. Allolio B. Extensive expertise in endocrinology: adrenal crisis. Eur J Endocrinol. 2015; N 172 (3): R115 - R124.
18. Фадеев В.В., Мельниченко Г.А. Надпочечниковая недостаточность (клиника, диагностика, лечение). Методические рекомендации для врачей. Москва: Медпрактика-М; 2003.
19. Дедов И.И., Мельниченко Г.А., Фадеев В.В. Эндокринология. 3-е изд., перераб. и доп. - Москва: Литтерра; 2015.
20. Chakera A.J., Vaidya B. Addison disease in adults: diagnosis and management. Am J Med. 2010; N 123: 409 - 413.
21. Erichsen M.M., ![]() K., Skinningsrud B., Wolff A.B., Undlien D.E., Svartberg J., Fougner K.J., Berg T.J., Bollerslev J., Mella B., Carlson J.A., Erlich H., Husebye E.S. Clinical, immunological, and genetic features of autoimmune primary adrenal insufficiency: observations from a Norwegian registry. J Clin Endocrinol Metab. 2009; N 94 (12): 4882 - 90.
K., Skinningsrud B., Wolff A.B., Undlien D.E., Svartberg J., Fougner K.J., Berg T.J., Bollerslev J., Mella B., Carlson J.A., Erlich H., Husebye E.S. Clinical, immunological, and genetic features of autoimmune primary adrenal insufficiency: observations from a Norwegian registry. J Clin Endocrinol Metab. 2009; N 94 (12): 4882 - 90.
22. Charmandari E., Nicolaides N.C., Chrousos G.P. Adrenal insufficiency. Lancet. 2014; N 383 (9935): 2152 - 2167.
23. Meyer G., Neumann K., Badenhoop K., Linder R. Increasing prevalence of Addison's disease in German females: health insurance data 2008 - 2012. Eur J Endocrinol. 2014; N 170: 367 - 373.
24. Quinkler M., Beuschlein F., Hahner S., Meyer G., ![]() C., Stalla G.K. Adrenal cortical insufficiency - a life threatening illness with multiple etiologies. Dtsch Arztebl Int 2013; N 110 (51 - 52): 882 - 8.
C., Stalla G.K. Adrenal cortical insufficiency - a life threatening illness with multiple etiologies. Dtsch Arztebl Int 2013; N 110 (51 - 52): 882 - 8.
25. Bleicken B., Hahner S., Ventz M., Quinkler M. Delayed diagnosis of adrenal insufficiency is common: a cross-sectional study in 216 patients. Am J Med Sci. 2010; N 339: 525 - 531.
26. Bornstein S.R., Allolio B., Arlt W., Barthel A., Don-Wauchope A., Hammer G.D., Husebye E.S., Merke D.P., Murad M.H., Stratakis C.A., Torpy D.J. Diagnosis and Treatment of Primary Adrenal Insufficiency: An Endocrine Society Clinical Practice Guideline. J Clin Endocrinol Metab. 2016; N 101 (2): 364 - 89.
27. Oelkers W., Diederich S., ![]() V. Diagnosis and therapy surveillance in Addison's disease: rapid adrenocorticotropin (ACTH) test and measurement of plasma ACTH, renin activity, and aldosterone. J Clin Endocrinol Metab. 1992; N 75: 259 - 264.
V. Diagnosis and therapy surveillance in Addison's disease: rapid adrenocorticotropin (ACTH) test and measurement of plasma ACTH, renin activity, and aldosterone. J Clin Endocrinol Metab. 1992; N 75: 259 - 264.
28. Oelkers W. Adrenal insufficiency. NEngl J Med. 1996; N 335: 1206 - 1212.
29. Jones D.A., Miras A., Tringham J.R. Addison's disease: a diagnostic challenge. Br J Hosp Med (Lond). 2008; N 69: M192 - M195.
30. Oelkers W., Boelke T., ![]() V. Dose-response relationships between plasma adrenocorticotropin (ACTH), cortisol, aldosterone, and 18-hydroxycorticosterone after injection of ACTH-(1 - 39) or human corticotropin-releasing hormone in man. J Clin Endocrinol Metab. 1988; N 66: 181 - 186.
V. Dose-response relationships between plasma adrenocorticotropin (ACTH), cortisol, aldosterone, and 18-hydroxycorticosterone after injection of ACTH-(1 - 39) or human corticotropin-releasing hormone in man. J Clin Endocrinol Metab. 1988; N 66: 181 - 186.
31. Lee M.K., Vasikaran S., Doery J.C., Wijeratne N., Prentice D. Cortisol: ACTH ratio to test for primary hypoadrenalism: a pilot study. Postgrad Med J. 2013; N 89: 617 - 620.
32. Saenger P., Levine L.S., Irvine W.J., Gottesdiener K., Rauh W., Sonino N., Chow D., New M.I. Progressive adrenal failure in polyglandular autoimmune disease. J Clin Endocrinol Metab. 1982; N 54: 863 - 867.
33. Coco G., Dal Pra C., Presotto F., Albergoni M.P., Canova C., Pedini B., Zanchetta R., Chen S., Furmaniak J., Rees Smith B., Mantero F., Betterle C. Estimated risk for developing autoimmune Addison's disease in patients with adrenal cortex autoantibodies. J Clin Endocrinol Metab. 2006; N 91: 1637 - 1645.
34. Gagliardi L., Ho J.T., Torpy D.J. Corticosteroid-binding globulin: the clinical significance of altered levels and heritable mutations. Mol Cell Endocrinol. 2010; N 316: 24 - 34.
35. Orphanet [Internet]: Corticosteroid-binding globulin deficiency. URL: https://www.orpha.net/consor/cgi-bin/OC_Exp.php?lng=en&Expert=199247.
36. Torpy D.J., Bachmann A.W., Grice J.E., Fitzgerald S.P., Phillips P.J., Whitworth J.A., Jackson R.V. Familial corticosteroid-binding globulin deficiency due to a novel null mutation: association with fatigue and relative hypotension. J Clin Endocrinol Metab. 2001; N 86 (8): 3692 - 700.
37. De Bellis A., Bizzarro A., Rossi R., Paglionico V.A., Criscuolo T., Lombardi G., Bellastella A. Remission of subclinical adrenocortical failure in subjects with adrenal autoantibodies. J Clin Endocrinol Metab. 1993; N 76: 1002 - 1007.
38. Betterle C., Scalici C., Presotto F., Pedini B., Moro L., Rigon F., Mantero F. The natural history of adrenal function in autoimmune patients with adrenal autoantibodies. J Endocrinol. 1988; N 117: 467 - 475.
39. Le Roux C.W., Meeran K., Alaghband-Zadeh J. Is a 0900-h serum cortisol useful prior to a short synacthen test in outpatient assessment? Ann Clin Biochem. 2002; N 39 (2): 148 - 50.
40. El-Farhan N., Pickett A., Ducroq D., Bailey C., Mitchem K., Morgan N., Armston A., Jones L., Evans C., Rees D.A. Method-specific serum cortisol responses to the adrenocorticotrophin test: comparison of gas chromatography-mass spectrometry and five automated immunoassays. Clin Endocrinol (Oxf). 2013; N 78: 673 - 680.
41. Jenkins D., Forsham P.H., Laidlaw J.C., Reddy W.J., Thorn G.W. Use of ACTH in the diagnosis of adrenal cortical insufficiency. Am J Med. 1955; N 18: 3 - 14.
42. ![]() E., Asplund K., Lithner F. Value of basal plasma cortisol assays in the assessment of pituitary-adrenal insufficiency. Clin Endocrinol (Oxf). 1987; N 26: 221 - 226.
E., Asplund K., Lithner F. Value of basal plasma cortisol assays in the assessment of pituitary-adrenal insufficiency. Clin Endocrinol (Oxf). 1987; N 26: 221 - 226.
43. Baker P.R., Baschal E.E., Fain P.R., Triolo T.M., Nanduri P., Siebert J.C., Armstrong T.K., Babu S.R., Rewers M.J., Gottlieb P.A., Barker J.M., Eisenbarth G.S. Haplotype analysis discriminates genetic risk for DR3-associated endocrine autoimmunity and helps define extreme risk for Addison's disease. J Clin Endocrinol Metab. 2010; N 95: E263 - E270.
44. Van Rijn J.L., Van Landeghem B.A., Haima P., Goldschmidt H.M. Evaluation of ACTH immunoradiometric assays. Clin Biochem. 1996; N 29: 93 - 95.
45. Pecori Giraldi F., Saccani A., Cavagnini F. Assessment of ACTH assay variability: a multicenter study. Eur J Endocrinol. 2011; N 164: 505 - 512.
46. Erturk E., Jaffe C.A., Barkan A.L. Evaluation of the integrity of the hypothalamic-pituitary-adrenal axis by insulin hypoglycemia test. J Clin Endocrinol Metab. 1998; N 83: 2350 - 2354.
47. Rehan M., Raizman J.E., Cavalier E., Don-Wauchope A.C., Holmes D.T. Laboratory challenges in primary aldosteronism screening and diagnosis. Clin Biochem. 2015; N 48: 377 - 387.
48. Schmidt I.L., Lahner H., Mann K., Petersenn S. Diagnosis of adrenal insufficiency: evaluation of the corticotropin-releasing hormone test and basal serum cortisol in comparison to the insulin tolerance test in patients with hypothalamic-pituitary-adrenal disease. J Clin Endocrinol Metab. 2003; N 88: 4193 - 4198.
49. Nelson J.C., Tindall D.J.Jr. A comparison of the adrenal responses to hypoglycemia, metyrapone and ACTH. Am J Med Sci. 1978; N 275 (2): 165 - 72.
50. Grinspoon S.K., Biller B.M. Clinical review 62: Laboratory assessment of adrenal insufficiency. J Clin Endocrinol Metab. 1994; N 79: 923 - 931.
51. Gundgurthi A., Garg M.K., Dutta M.K., Pakhetra R. Intramuscular ACTH stimulation test for assessment of adrenal function. J Assoc Physicians India. 2013; N 61: 320 - 324.
52. Dhillo W.S., Kong W.M., Le Roux C.W., Alaghband-Zadeh J., Jones J., Carter G., Mendoza N., Meeran K., O"Shea D. Cortisol-binding globulin is important in the interpretation of dynamic tests of the hypothalamic-pituitary-adrenal axis. Eur J Endocrinol. 2002; N 146: 231 - 235.
53. Mueller U.W., Potter J. Binding of cortisol to human albumin and serum: the effect of protein concentration. Biochem Pharmacol. 1981; N 30: 727 - 733.
54. Klose M., Lange M., Rasmussen A.K., Skakkebaek N.E., Hilsted L., Haug E., Andersen M., Feldt-Rasmussen U. Factors influencing the adrenocorticotropin test: role of contemporary cortisol assays, body composition, and oral contraceptive agents. J Clin Endocrinol Metab. 2007; N 92: 1326 - 1333.
55. Vincent R.P., Etogo-Asse F.E., Dew T., Bernal W., Alaghband-Zadeh J., le Roux C.W. Serum total cortisol and free cortisol index give different information regarding the hypothalamus-pituitary-adrenal axis reserve in patients with liver impairment. Ann Clin Biochem. 2009; N 46: 505 - 507.
56. le Roux C.W., Chapman G.A., Kong W.M., Dhillo W.S., Jones J., Alaghband-Zadeh J. Free cortisol index is better than serum total cortisol in determining hypothalamic-pituitary-adrenal status in patientsundergoing surgery. J Clin Endocrinol Metab. 2003; N 88: 2045 - 2048.
57. Hamrahian A.H., Oseni T.S., Arafah B.M. Measurements of serum free cortisol in critically ill patients. N Engl J Med. 2004; N 350: 1629 - 1638.
58. Suri D., Moran J., Hibbard J.U., Kasza K., Weiss R.E. Assessment of adrenal reserve in pregnancy: defining the normal response to the adrenocorticotropin stimulation test. J Clin Endocrinol Metab. 2006; N 91: 3866 - 3872.
59. Lebbe M., Arlt W. What is the best diagnostic and therapeutic management strategy for an Addison patient during pregnancy? Clin Endocrinol (Oxf). 2013; N 78: 497 - 502.
60. Reimondo G., Bovio S., Allasino B., Terzolo A. Secondary hypoadrenalism. Pituitary. 2008; N 11: 147 - 54.
61. de Miguel Novoa P., Vela E.T., ![]() N.P.,
N.P.,  M.M., Guerras I.S.,
M.M., Guerras I.S.,  de Salinas
de Salinas  Mde L.,
Mde L., ![]() A.A.,
A.A., ![]() de Conocimiento del Grupo de Neuroendocrino de la SEEN (Grupo Insuficiencia Adrenal). Guidelines for the diagnosis and treatment of adrenal insufficiency in the adult. Endocrinol Nutr. 2014; N 61 Suppl 1: 1 - 35.
de Conocimiento del Grupo de Neuroendocrino de la SEEN (Grupo Insuficiencia Adrenal). Guidelines for the diagnosis and treatment of adrenal insufficiency in the adult. Endocrinol Nutr. 2014; N 61 Suppl 1: 1 - 35.
62. Berg C., Meinel T., Lahner H., Yuece A., Mann K., Petersenn S. Diagnostic utility of the glucagon stimulation test in comparison to the insulin tolerance test in patients following pituitary surgery. Eur J Endocrinol. 2010; N 162(3): 477 - 82.
63. Karaca Z., Lale A., Tanriverdi F., Kula M., Unluhizarci K., Kelestimur F. The comparison of low and standard dose ACTH and glucagon stimulation test in the evaluation of hypothalamo-pituitary-adrenal axis in healthy adults. Pituitary. 2011; N 14: 134 - 40.
64. Snow K., Jiang N.S., Kao P.C., Scheithauer B.W. Biochemical evaluation of adrenal dysfunction: the laboratory perspective. Mayo Clin Proc. 1992; N 67 (11): 1055 - 65.
65. Horn M.A., Erichsen M.M., Wolff A.S.,  J.E., Husebye E.S., Tallaksen C.M., Skjeldal O.H. Screening for X-linked adrenoleukodystrophy among adult men with Addison's disease. Clin Endocrinol (Oxf). 2013; N 79: 316 - 320.
J.E., Husebye E.S., Tallaksen C.M., Skjeldal O.H. Screening for X-linked adrenoleukodystrophy among adult men with Addison's disease. Clin Endocrinol (Oxf). 2013; N 79: 316 - 320.
66. Vita JA, Silverberg SJ, Goland RS, Austin JH, Knowlton AI. Clinical clues to the cause of Addison's disease. Am J Med. 1985; N 78: 461 - 466.
67. Knutsson U., Dahlgren J., Marcus C., Rosberg S.,  M., Stierna P., Albertsson-Wikland K. Circadian cortisol rhythms in healthy boys and girls: relationship with age, growth, body composition, and pubertal development. J Clin Endocrinol Metab. 1997; N 82: 536 - 540.
M., Stierna P., Albertsson-Wikland K. Circadian cortisol rhythms in healthy boys and girls: relationship with age, growth, body composition, and pubertal development. J Clin Endocrinol Metab. 1997; N 82: 536 - 540.
68. Linder B.L., Esteban N.V., Yergey A.L., Winterer J.C., Loriaux D.L., Cassorla F. Cortisol production rate in childhood and adolescence. J Pediatr. 1990; N 117: 892 - 896.
69. Esteban N.V., Loughlin T., Yergey A.L., Zawadzki J.K., Booth J.D., Winterer J.C., Loriaux D.L. Daily cortisol production rate in man determined by stable isotope dilution/mass spectrometry. J Clin Endocrinol Metab. 1991; N 72: 39 - 45.
70. Kerrigan J.R., Veldhuis J.D., Leyo S.A., Iranmanesh A., Rogol A.D. Estimation of daily cortisol production and clearance rates in normal pubertal males by deconvolution analysis. J Clin Endocrinol Metab. 1993; N 76: 1505 - 1510.
71. Purnell J.Q., Brandon D.D., Isabelle L.M., Loriaux D.L., Samuels M.H. Association of 24-hour cortisol production rates, cortisol-binding globulin, and plasma-free cortisol levels with body composition, leptin levels, and aging in adult men and women. J Clin Endocrinol Metab. 2004; N 89: 281 - 287.
72. Czock D., Keller F., Rasche F.M.,  U. Pharmacokinetics and pharmacodynamics of systemically administered glucocorticoids. Clin Pharmacokinet. 2005; N 44: 61 - 98.
U. Pharmacokinetics and pharmacodynamics of systemically administered glucocorticoids. Clin Pharmacokinet. 2005; N 44: 61 - 98.
73. Plat L., Leproult R., L'Hermite-Baleriaux M., Fery F., Mockel J., Polonsky K.S., Van Cauter E. Metabolic effects of short-term elevations of plasma cortisol are more pronounced in the evening than in the morning. J Clin Endocrinol Metab. 1999; N 84: 3082 - 3092.
74. Simon N. Castinetti F., Ouliac F., Lesavre N., Brue T., Oliver C. Pharmacokinetic evidence for suboptimal treatment of adrenal insufficiency with currently available hydrocortisone tablets. Clin Pharmacokinet. 2010; N 49: 455 - 463.
75. Allolio B., Winkelmann W., Fricke U., Heesen D., Kaulen D. Cortisol plasma concentration in patients with primary adrenal cortex insufficiency during substitution therapy with cortisone acetate [in German]. Verh Dtsch Ges Inn Med. 1978; N 84: 1456 - 1458.
76. Peacey S.R., Guo C.Y., Robinson A.M., Price A, Giles M.A., Eastell R., Weetman A.P. Glucocorticoid replacement therapy: are patients over treated and does it matter? Clin Endocrinol (Oxf). 1997; N 46: 255 - 261.
77. Howlett T.A. An assessment of optimal hydrocortisone replacement therapy. Clin Endocrinol (Oxf). 1997; N 46: 263 - 268.
78. Mah P.M., Jenkins R.C., Rostami-Hodjegan A., Newell-Price J., Doane A., Ibbotson V., Tucker G.T., Ross R.J. Weight-related dosing, timing and monitoring hydrocortisone replacement therapy in patients with adrenal insufficiency. Clin Endocrinol (Oxf). 2004; N 61: 367 - 375.
79. Laureti S., Falorni A., Santeusanio F. Improvement of treatment of primary adrenal insufficiency by administration of cortisone acetate in three daily doses. J Endocrinol Invest. 2003; N 26: 1071 - 1075.
80. Barbetta L., Dall'Asta C., Re T., ![]() R., Costa E., Ambrosi B. Comparison of different regimens of glucocorticoid replacement therapy in patients with hypoadrenalism. J Endocrinol Invest. 2005; N 28: 632 - 637.
R., Costa E., Ambrosi B. Comparison of different regimens of glucocorticoid replacement therapy in patients with hypoadrenalism. J Endocrinol Invest. 2005; N 28: 632 - 637.
81. Ekman B.,  M.,
M.,  T., Wahlberg J., Blomgren J., Arnqvist H.J. A randomized, double-blind, crossover study comparing two- and four-dose hydrocortisone regimen with regard to quality of life, cortisol and ACTHprofiles in patients with primary adrenal insufficiency. Clin Endocrinol (Oxf). 2012; N 77: 18 - 25.
T., Wahlberg J., Blomgren J., Arnqvist H.J. A randomized, double-blind, crossover study comparing two- and four-dose hydrocortisone regimen with regard to quality of life, cortisol and ACTHprofiles in patients with primary adrenal insufficiency. Clin Endocrinol (Oxf). 2012; N 77: 18 - 25.
82. Alonso N., Granada M.L., Lucas A., Salinas I., Reverter J., Oriol A., Sanmarti A. Evaluation of two replacement regimens in primary adrenal insufficiency patients. Effect on clinical symptoms, health-related quality of life and biochemical parameters. J Endocrinol Invest. 2004; N 27: 449 - 454.
83. Forss M., Batcheller G., Skrtic S., Johannsson G. Current practice of glucocorticoid replacement therapy and patient-perceived health outcomes in adrenal insufficiency - a worldwide patient survey. BMC Endocr Disord. 2012; N 12: 8.
84. Fariss B.L., Hane S., Shinsako J., Forsham P.H. Comparison of absorption of cortisone acetate and hydrocortisone hemisuccinate. J Clin Endocrinol Metab. 1978; N 47: 1137 - 1140.
85. Filipsson H., Monson J.P.,  M., Mattsson A., Johannsson G. The impact of glucocorticoid replacement regimens on metabolic outcome and comorbidity in hypopituitary patients. J Clin Endocrinol Metab. 2006; N 91: 3954 - 3961.
M., Mattsson A., Johannsson G. The impact of glucocorticoid replacement regimens on metabolic outcome and comorbidity in hypopituitary patients. J Clin Endocrinol Metab. 2006; N 91: 3954 - 3961.
86. Fadeev V.V., Gitel E.P., Mel'nichenko G.A. The diurnal rhythm of adrenocorticotropic hormone secretion in the assessment of the adequacy of replacement therapy in primary chronic adrenal failure. Neurosci Behav Physiol. 2001; N 31: 237 - 242.
87. Falorni A., Minarelli V., Morelli S. Therapy of adrenal insufficiency: an update. Endocrine. 2013; N 43 (3): 514 - 28.
88. ![]() K., Husebye E.S. Replacement therapy in Addison"s disease. Expert Opin Pharmacother. 2003; N 4 (12): 2145 - 9.
K., Husebye E.S. Replacement therapy in Addison"s disease. Expert Opin Pharmacother. 2003; N 4 (12): 2145 - 9.
89. Kiko N., Kalhan A. Comparison of Various Glucocorticoid Replacement Regimens Used in Chronic Adrenal Insufficiency: A Systematic Review. Dubai Diabetes Endocrinol J. 2020; N 26: 50 - 68.
90. Debono M., Ross R.J. What is the best approach to tailoring hydrocortisone dose to meet patient needs in 2012? Clinical Endocrinology. 2013; N 78: 659 - 664.
91. Grossman A., Johannsson G., Quinkler M., Zelissen P. Perspectives on the management of adrenal insufficiency: clinical insights from across Europe. Eur J Endocrinol. 2013; N 169: 165 - 75.
92. Reisch N., Arlt W. Fine tuning for quality of life: 21st century approach to treatment of Addison's disease. Endocrinol Metab Clin N Am. 2009; N 38: 407 - 18.
93. Quinkler M., Hahner S. What is the best long-term management strategy for patients with primary adrenal insufficiency? Clin Endocrinol (Oxf). 2012; N 76: 21 - 25.
94. Quinkler M., Ekman B., Marelli C., Uddin S., Zelissen P., Murray R.D., EU-AIR Investigators. Prednisolone is associated with a worse lipid profile than hydrocortisone in patients with adrenal insufficiency. Endocr Connect. 2017; N 6 (1): 1 - 8.
95. Bouvattier C., Esterle L., Renoult-Pierre P., de la  A.B., Illouz F., Kerlan V., Pascal-Vigneron V., Drui D., Christin-Maitre S., Galland F., Brue T., Reznik Y., Schillo F., Pinsard D., Piguel X., Chabrier G., Decoudier B., Emy P., Tauveron I., Raffin-Sanson M.L., Bertherat J., Kuhn J.M., Caron P., Cartigny M., Chabre O., Dewailly D., Morel Y., Touraine P., Tardy-Guidollet V., Young J. Clinical Outcome, Hormonal Status, Gonadotrope Axis, and Testicular Function in 219 Adult Men Born With Classic 21-Hydroxylase Deficiency. A French National Survey. J Clin Endocrinol Metab. 2015; N 100 (6): 2303 - 13.
A.B., Illouz F., Kerlan V., Pascal-Vigneron V., Drui D., Christin-Maitre S., Galland F., Brue T., Reznik Y., Schillo F., Pinsard D., Piguel X., Chabrier G., Decoudier B., Emy P., Tauveron I., Raffin-Sanson M.L., Bertherat J., Kuhn J.M., Caron P., Cartigny M., Chabre O., Dewailly D., Morel Y., Touraine P., Tardy-Guidollet V., Young J. Clinical Outcome, Hormonal Status, Gonadotrope Axis, and Testicular Function in 219 Adult Men Born With Classic 21-Hydroxylase Deficiency. A French National Survey. J Clin Endocrinol Metab. 2015; N 100 (6): 2303 - 13.
96. Williams G.H., Cain J.P., Dluhy R.G., Underwood R.H. Studies of the control of plasma aldosterone concentration in normal man. I. Response to posture, acute and chronic volume depletion, and sodium loading. J Clin Invest. 1972; N 51: 1731 - 1742.
97. Miller W.L., Auchus R.J. The molecular biology, biochemistry, and physiology of human steroidogenesis and its disorders. Endocr Rev. 2011; N 32: 81 - 151.
98. Oelkers W., L'Age M. Control of mineralocorticoid substitution in Addison's disease by plasma renin measurement. Klin Wochenschr. 1976; N 54: 607 - 612.
99. Flad T.M., Conway J.D., Cunningham S.K., McKenna T.J. The role of plasma renin activity in evaluating the adequacy of mineralocorticoid replacement in primary adrenal insufficiency. Clin Endocrinol (Oxf). 1996; N 45: 529 - 534.
100. Methlie P., Husebye E.E., Hustad S., Lien E.A., ![]() K. Grapefruit juice and licorice increase cortisol availability in patients with Addison's disease. Eur J Endocrinol. 2011; N 165: 761 - 769.
K. Grapefruit juice and licorice increase cortisol availability in patients with Addison's disease. Eur J Endocrinol. 2011; N 165: 761 - 769.
101. Keilholz U., Guthrie G.P. Jr. Adverse effect of phenytoin on mineralocorticoid replacement with fludrocortisone in adrenal insufficiency. Am J Med Sci. 1986; N 291: 280 - 283.
102. Ross I.L., Bergthorsdottir R., Levitt N., Dave J.A., Schatz D., Marais D., Johannsson G. Cardiovascular risk factors in patients with Addison's disease: a comparative study of South African and Swedish patients. PLoS One. 2014; N 9: e90768.
103. Inder W.J., Meyer C., Hunt P.J. Management of hypertension and heart failure in patients with Addison's disease. Clin Endocrinol (Oxf). 2015; N 82: 789 - 792.
104. Quinkler M., Oelkers W., Remde H., Allolio B. Mineralocorticoid substitution and monitoring in primary adrenal insufficiency. Best Pract Res Clin Endocrinol Metab. 2015; N 29 (1): 17 - 24.
105. Devogelaer J.P.,  J., Nagant de Deuxchaisnes C. Bone mineral density in Addison"s disease: evidence for an effect of adrenal androgens on bone mass. Br Med J (Clin Res Ed). 1987; N 294 (6575): 798 - 800.
J., Nagant de Deuxchaisnes C. Bone mineral density in Addison"s disease: evidence for an effect of adrenal androgens on bone mass. Br Med J (Clin Res Ed). 1987; N 294 (6575): 798 - 800.
106. Jung C., Ho J.T., Torpy D.J., Doogue M., Lewis J.G., Czajko R.J., Inder W.J. A longitudinal study of plasma and urinary cortisol in pregnancy and postpartum. J Clin Endocrinol Metab. 2011; N 96: 1533 - 1540.
107. Allolio B., Hoffmann J., Linton E.A., Winkelmann W., Kusche M., Schulte H.M. Diurnal salivary cortisol patterns during pregnancy and after delivery: relationship to plasma corticotrophin-releasinghormone. Clin Endocrinol (Oxf). 1990; N 33: 279 - 289.
108. Zelissen P.M., Croughs R.J., van Rijk P.P., Raymakers J.A. Effect of glucocorticoid replacement therapy on bone mineral density in patients with Addison disease. Ann Intern Med. 1994; N 120: 207 - 210.
109. Bancos I., Hahner S., Tomlinson J., Arlt W. Diagnosis and management of adrenal insufficiency. Lancet Diabetes Endocrinol. 2015; N 3: 216 - 226.
110. Hahner S., Loeffler M., Bleicken B., Drechsler C., Milovanovic D., Fassnacht M., Ventz M., Quinkler M., Allolio B. Epidemiology of adrenal crisis in chronic adrenal insufficiency: the need for new prevention strategies. Eur J Endocrinol. 2010; N 162: 597 - 602.
111. White K., Arlt W. Adrenal crisis in treated Addison's disease: a predictable but under-managed event. Eur J Endocrinol. 2010; N 162: 115 - 120.
112. Hahner S., Spinnler C., Fassnacht M., Burger-Stritt S., Lang K., Milovanovic D., Beuschlein F., Willenberg H.S., Quinkler M., Allolio B. High incidence of adrenal crisis in educated patients with chronic adrenal insufficiency: a prospective study. J Clin Endocrinol Metab. 2015; N 100: 407 - 416.
113. Reisch N., Willige M., Kohn D., Schwarz H.P., Allolio B., Reincke M., Quinkler M., Hahner S., Beuschlein F. Frequency and causes of adrenal crises over lifetime in patients with 21-hydroxylase deficiency. Eur J Endocrinol. 2012; N 167: 35 - 42.
114. Abdallah M.S., Madi A.F., Rana M.A. The Best Use of Systemic Corticosteroids in the Intensive Care Units, Review. J Steroids Horm Sci. 2015; N 6: 1. DOI: 10.4172/2157-7536.1000149.
115. Woodcock T., Barker P., Daniel S., Fletcher S., Wass J.A.H., Tomlinson J.W., Misra U., Dattani M., Arlt W., Vercueil A. Guidelines for the management of glucocorticoids during the peri-operative period for patients with adrenal insufficiency: Guidelines from the Association of Anaesthetists, the Royal College of Physicians and the Society for Endocrinology UK.Anaesthesia. 2020; N 75: 654 - 663.
116. Jung C., Inder W.J. Management of adrenal insufficiency during the stress of medical illness and surgery. Med J Aust. 2008; N 188 (7): 409 - 13.
117. Hahner S., Allolio B. Therapeutic management of adrenal insufficiency. Best Pract Res Clin Endocrinol Metab. 2009; N 23: 167 - 179.
118. Meyer G., Hackemann A., Penna-Martinez M., Badenhoop K. What affects the quality of life in autoimmune Addison's disease? Horm Metab Res. 2013; N 45: 92 - 95.
119. Repping-Wuts H.J., Stikkelbroeck N.M., Noordzij A., Kerstens M., Hermus A.R. A glucocorticoid education group meeting: an effective strategy for improving self-management to prevent adrenal crisis. Eur J Endocrinol. 2013; N 169: 17 - 22.
120. Chernow B., Alexander H.R., Smallridge R.C., Thompson W.R., Cook D., Beardsley D., Fink M.P., Lake C.R., Fletcher J.R. Hormonal responses to graded surgical stress. Arch Intern Med. 1987; N 147: 1273 - 1278.
121. Udelsman R., Norton J.A., Jelenich S.E., Goldstein D.S., Linehan W.M., Loriaux D.L., Chrousos G.P. Responses of the hypothalamic-pituitary-adrenal and renin-angiotensin axes and the sympathetic system during controlled surgical and anesthetic stress. J Clin Endocrinol Metab. 1987; N 64: 986 - 994.
122. Rains P.C., Rampersad N., De Lima J., Murrell D., Kinchington D., Lee J.W., Maguire A.M., Donaghue K.C. Cortisol response to general anaesthesia for medical imaging in children. Clin Endocrinol (Oxf). 2009; N 71: 834 - 839.
123. Hsu A.A., von Elten K., ChanD., Flynn T., Walker K., Barnhill J., Naun C., Pedersen A.M., Ponaman M., Fredericks G.J., Crudo D.F., Pinsker J.E. Characterization of the cortisol stress response to sedation and anesthesia in children. J Clin Endocrinol Metab. 2012; N 97: E1830 - E1835.
124. Taylor L.K., Auchus R.J., Baskin L.S., Miller W.L. Cortisol response to operative stress with anesthesia in healthy children. J Clin Endocrinol Metab. 2013; N 98: 3687 - 3693.
125. Sapolsky R.M., Romero L.M., Munck A.U. How do glucocorticoids influence stress responses? Integrating permissive, suppressive, stimulatory, and preparative actions. Endocr Rev. 2000; N 21: 55 - 89.
126. Koniaris L.G., Wand G., Wright T.M. TNF mediates a murine model of Addison's crisis. Shock. 2001; N 15: 29 - 34.
127. Salem M, Tainsh RE Jr, Bromberg J, Loriaux DL, Chernow B. Perioperative glucocorticoid coverage. A reassessment 42 years after emergence of a problem. Ann Surg. 1994; N 219: 416 - 425.
128. Glowniak JV, Loriaux DL. A double-blind study of perioperative steroid requirements in secondary adrenal insufficiency. Surgery. 1997; N 121: 123 - 129.
129. Boonen E, Vervenne H, Meersseman P, et al. Reduced cortisol metabolism during critical illness. NEngl J Med. 2013; N 368: 1477 - 1488.
130. Hahner S, Burger-Stritt S, Allolio B. Subcutaneous hydrocortisone administration for emergency use in adrenal insufficiency. Eur J Endocrinol. 2013; N 169: 147 - 154.
131. Hahner S, Hemmelmann N, Quinkler M, Beuschlein F, Spinnler C, Allolio B. Timelines in the management of adrenal crisis - targets, limits and reality. Clin Endocrinol (Oxf). 2015; N 82: 497 - 502.
132. Chortis V., Taylor A.E., Schneider P., Tomlinson J.W., Hughes B.A., O"Neil D.M., ![]() R., Allolio B., Bertagna X., Bertherat J., Beuschlein F., Fassnacht M., Karavitaki N., Mannelli M., Mantero F., Opocher G., Porfiri E., Quinkler M., Sherlock M., Terzolo M., Nightingale P., Shackleton C.H., Stewart P.M., Hahner S., Arlt W. Mitotane therapy in adrenocortical cancer induces CYP3A4 and inhibits
R., Allolio B., Bertagna X., Bertherat J., Beuschlein F., Fassnacht M., Karavitaki N., Mannelli M., Mantero F., Opocher G., Porfiri E., Quinkler M., Sherlock M., Terzolo M., Nightingale P., Shackleton C.H., Stewart P.M., Hahner S., Arlt W. Mitotane therapy in adrenocortical cancer induces CYP3A4 and inhibits  , explaining the need for personalized glucocorticoid and androgen replacement. J Clin Endocrinol Metab. 2013; N 98: 161 - 171.
, explaining the need for personalized glucocorticoid and androgen replacement. J Clin Endocrinol Metab. 2013; N 98: 161 - 171.
133. Quinkler M., Dahlqvist P., Husebye E.S.,  O. A European Emergency Card for adrenal insufficiency can save lives. Eur J Intern Med. 2015; N 26: 75 - 76.
O. A European Emergency Card for adrenal insufficiency can save lives. Eur J Intern Med. 2015; N 26: 75 - 76.
134. Schulz J., Frey K.R., Cooper M.S., Zopf K., Ventz M., Diederich S., Quinkler M. Reduction in daily hydrocortisone dose improves bone health in primary adrenal insufficiency. Eur J Endocrinol. 2016; N 174 (4): 531 - 8.
135. Falhammar H. Skeletal fragility induced by overtreatment of adrenal insufficiency. Endocrine. 2018; N 59 (2): 239 - 241.
136. Erichsen M.M., ![]() K., Fougner K.J., Svartberg J., Hauge E.R., Bollerslev J., Berg J.P., Mella B., Husebye E.S. Normal overall mortality rate in Addison's disease, but young patients are at risk of premature death. Eur J Endocrinol. 2009; N 160: 233 - 237.
K., Fougner K.J., Svartberg J., Hauge E.R., Bollerslev J., Berg J.P., Mella B., Husebye E.S. Normal overall mortality rate in Addison's disease, but young patients are at risk of premature death. Eur J Endocrinol. 2009; N 160: 233 - 237.
137. Fichna M., Fichna P.,  M., Walkowiak J., Zurawek M.,
M., Walkowiak J., Zurawek M.,  J. Screening for associated autoimmune disorders in Polish patients with Addison's disease. Endocrine. 2010; N 37: 349 - 360.
J. Screening for associated autoimmune disorders in Polish patients with Addison's disease. Endocrine. 2010; N 37: 349 - 360.
138. Zelissen PM, Bast EJ, Croughs RJ. Associated autoimmunity in Addison's disease. J Autoimmun. 1995; N 8: 121 - 130.
139. Betterle C., Scarpa R., Garelli S., Morlin L., Lazzarotto F., Presotto F., Coco G., Masiero S., Parolo A., Albergoni M.P., Favero R., Barollo S., ![]() M., Basso D., Chen S., Rees Smith B., Furmaniak J., Mantero F. Addison's disease: a survey on 633 patients in Padova. Eur J Endocrinol. 2013; N 169: 773 - 784.
M., Basso D., Chen S., Rees Smith B., Furmaniak J., Mantero F. Addison's disease: a survey on 633 patients in Padova. Eur J Endocrinol. 2013; N 169: 773 - 784.
140. Myhre A.G.,  H., Undlien D.E., Hovdenak N., Aksnes L., Husebye E.S. High frequency of coeliac diseaseamongpatients with autoimmune adrenocortical failure. Scand J Gastroenterol. 2003; N 38: 511 - 515.
H., Undlien D.E., Hovdenak N., Aksnes L., Husebye E.S. High frequency of coeliac diseaseamongpatients with autoimmune adrenocortical failure. Scand J Gastroenterol. 2003; N 38: 511 - 515.
141. Betterle C., Lazzarotto F., Spadaccino A.C., Basso D., Plebani M., Pedini B., Chiarelli S., Albergoni M. Celiac disease in North Italian patients with autoimmune Addison's disease. Eur J Endocrinol. 2006; N 154: 275 - 279.
142. Arlt W., Society for Endocrinology Clinical Committee. Society for endocrinology endocrine emergency guidance: Emergency management of acute adrenal insufficiency (adrenal crisis) in adult patients. Endocr Connect. 2016; N 5 (5): G1 - G3.
143. Reato G., Morlin L., Chen S., Furmaniak J., Smith B.R., Masiero S., Albergoni M.P., Cervato S., Zanchetta R., Betterle C. Premature ovarian failure in patients with autoimmune Addison's disease: clinical, genetic, and immunological evaluation. J Clin Endocrinol Metab. 2011; N 96: E1255 - E1261.
144. Winqvist O., Gustafsson J., Rorsman F., Karlsson F.A.,  O. Two different cytochrome P450 enzymes are the adrenal antigens in autoimmune polyendocrine syndrome type I and Addison's disease. J Clin Invest. 1993; N 92: 2377 - 2385.
O. Two different cytochrome P450 enzymes are the adrenal antigens in autoimmune polyendocrine syndrome type I and Addison's disease. J Clin Invest. 1993; N 92: 2377 - 2385.
145. Falorni A., Brozzetti A., Aglietti M.C., Esposito R., Minarelli V., Morelli S., Sbroma Tomaro E., Marzotti S. Progressive decline of residual follicle pool after clinical diagnosis of autoimmune ovarian insufficiency. Clin Endocrinol (Oxf). 2012; N 77: 453 - 458.
146. Betterle C., Dal Pra C., Mantero F., Zanchetta R. Autoimmune adrenal insufficiency and autoimmune polyendocrine syndromes: Autoantibodies, autoantigens, and their applicability in diagnosis and disease prediction. Endocr Rev. 2002; 23 (3): 327 - 364. doi: 10.1210/er.23.3.327.
147. Bratland E., Husebye E.S. Cellular immunity and immunopathology in autoimmune Addison's disease. Mol Cell Endocrinol. 2011; N 336 (1 - 2): 180 - 190.
148. Yamamoto T. Comorbid Latent Adrenal Insufficiency with Autoimmune Thyroid Disease. Eur Thyroid J. 2015; N 4 (3): 201 - 206.
149. Yamamoto T. History of Stress-related Health Changes: A Cue to Pursue a Diagnosis of Latent Primary Adrenal Insufficiency. Intern Med. 2014; N 53 (3): 183 - 188. doi: 10.2169/internalmedicine.53.1156.
150. Cohen J., Venkatesh B. Relative adrenal insufficiency in the intensive care population; background and critical appraisal of the evidence. Anaesth Intensive Care. 2010; N 38 (3): 425 - 36.
151. Keevil B.G. Novel liquid chromatography tandem mass spectrometry (LC-MS/MS) methods for measuring steroids. Best Pract Res Clin Endocrinol Metab. 2013; N 27: 663 - 674.
152. Prough R.A., Clark B.J., Klinge C.M. Novel mechanisms for DHEA action. Journal of Molecular Endocrinology. 2016; N 3: R139 - R155.
153. Christiansen J.J., Bruun J.M., Christiansen J.S.,  J.O., Gravholt C.H. Long-term DHEA substitution in female adrenocortical failure, body composition, muscle function, and bone metabolism: a randomized trial. Eur J Endocrinol. 2011; N 165: 293 - 300.
J.O., Gravholt C.H. Long-term DHEA substitution in female adrenocortical failure, body composition, muscle function, and bone metabolism: a randomized trial. Eur J Endocrinol. 2011; N 165: 293 - 300.
154. Mallappa A., Sinaii N., Kumar P., Whitaker M.J., Daley L.A., Digweed D., Eckland D.J., Van Ryzin C., Nieman L.K., Arlt W., Ross R.J., Merke D.P. A phase 2 study of Chronocort, a modified-release formulation of hydrocortisone, in the treatment of adults with classic congenital adrenal hyperplasia. J Clin Endocrinol Metab. 2015; N 100: 1137 - 1145.
155. Johannsson G., Nilsson A.G., Bergthorsdottir R., Burman P., Dahlqvist P., Ekman B.,  B.E., Olsson T., Ragnarsson O., Ryberg M., Wahlberg J., Biller B.M., Monson J.P., Stewart P.M.,
B.E., Olsson T., Ragnarsson O., Ryberg M., Wahlberg J., Biller B.M., Monson J.P., Stewart P.M.,  H., Skrtic S. Improved cortisol exposure-time profile and outcome in patients with adrenal insufficiency: a prospective randomized trial of a novel hydrocortisone dual-release formulation. J Clin Endocrinol Metab. 2012; N 97: 473 - 481.
H., Skrtic S. Improved cortisol exposure-time profile and outcome in patients with adrenal insufficiency: a prospective randomized trial of a novel hydrocortisone dual-release formulation. J Clin Endocrinol Metab. 2012; N 97: 473 - 481.
156. Quinkler M., Beuschlein F., Hahner S., Meyer G., ![]() C., Stalla G.K. Adrenal cortical insufficiency - a life threatening illness with multiple etiologies. Dtsch Arztebl Int. 2013; N 110 (51 - 52): 882 - 8.
C., Stalla G.K. Adrenal cortical insufficiency - a life threatening illness with multiple etiologies. Dtsch Arztebl Int. 2013; N 110 (51 - 52): 882 - 8.
157. ClinicalTrials.gov [Internet]: Comparison of  With Standard Glucocorticoid Therapy in Patients With Congenital Adrenal Hyperplasia. URL: https://clinicaltrials.gov/ct2/show/study/NCT02716818.
With Standard Glucocorticoid Therapy in Patients With Congenital Adrenal Hyperplasia. URL: https://clinicaltrials.gov/ct2/show/study/NCT02716818.
158. Langenheim J., Ventz M., Hinz A., Quinkler M. Modified-release prednisone decreases complaints and fatigue compared to standard prednisolone in patients with adrenal insufficiency. Horm Metab Res. 2013; N 45 (2): 96 - 101.
159. Oksnes M.,  S., Isaksson M., Methlie P., Carlsen S., Nilsen R.M., Broman J.E., Triebner K.,
S., Isaksson M., Methlie P., Carlsen S., Nilsen R.M., Broman J.E., Triebner K.,  O., Hulting A.L., Bensing S., Husebye E.S.,
O., Hulting A.L., Bensing S., Husebye E.S., ![]() K. Continuous subcutaneous hydrocortisone infusion versus oral hydrocortisone replacement for treatment of Addison's disease: a randomized clinical trial. J Clin Endocrinol Metab. 2014; N 99: 1665 - 1674.
K. Continuous subcutaneous hydrocortisone infusion versus oral hydrocortisone replacement for treatment of Addison's disease: a randomized clinical trial. J Clin Endocrinol Metab. 2014; N 99: 1665 - 1674.
160. Gagliardi L., Nenke M.A., Thynne T.R., von der Borch J., Rankin W.A., Henley D.E., Sorbello J., Inder W.J., Torpy D.J. Continuous subcutaneous hydrocortisone infusion therapy in Addison's disease: a randomized, placebo-controlled clinical trial. J Clin Endocrinol Metab. 2014; N 99: 4149 - 4157.
161. Russell G.M., Durant C., Ataya A., Papastathi C., Bhake R., Woltersdorf W., Lightman S. Subcutaneous pulsatile glucocorticoid replacement therapy. Clin Endocrinol (Oxf). 2014; N 81: 289 - 293.
162. Gan E.H., MacArthur K., Mitchell A.L., Hughes B.A., Perros P., Ball S.G., James R.A., Quinton R., Chen S., Furmaniak J., Arlt W., Pearce S.H. Residual adrenal function in autoimmune Addison's disease: improvement after tetracosactide (ACTH1 - 24) treatment. J Clin Endocrinol Metab. 2014; N 99: 111 - 118.
163. Pearce S.H., Mitchell A.L., Bennett S., King P., Chandran S., Nag S., Chen S., Smith B.R., Isaacs J.D., Vaidya B. Adrenal steroidogenesis after B lymphocyte depletion therapy in new-onset Addison's disease. J Clin Endocrinol Metab. 2012; N 97: E1927 - E1932.
164. Napier C., Gan E.H., Mitchell A.L., Gilligan L.C., Rees D.A., Moran C., Chatterjee K., Vaidya B., James R.A., Mamoojee Y., Ashwell S., Arlt W., Pearce S.H.S. Residual Adrenal Function in Autoimmune Addison's Disease - Effect of Dual Therapy With Rituximab and Depot Tetracosactide. J Clin Endocrinol Metab. 2020; N 105 (4): e1250 - e1259.
165. Ruiz-Babot G., Hadjidemetriou I., King P.J. Guasti L. New directions for the treatment of adrenal insufficiency. Front. Endocrinol. 2015; N 6: 70.
Приложение А1
СОСТАВ
РАБОЧЕЙ ГРУППЫ ПО РАЗРАБОТКЕ И ПЕРЕСМОТРУ
КЛИНИЧЕСКИХ РЕКОМЕНДАЦИЙ
1. Мокрышева Наталья Георгиевна, член-корреспондент РАН, д.м.н., профессор, член Российской ассоциации эндокринологов.
2. Мельниченко Галина Афанасьевна, академик РАН, д.м.н., профессор, член Российской ассоциации эндокринологов.
3. Трошина Екатерина Анатольевна, член-корреспондент РАН, д.м.н., профессор, член Российской ассоциации эндокринологов.
4. Юкина Марина Юрьевна, к.м.н., член Российской ассоциации эндокринологов.
5. Фадеев Валентин Викторович, член-корреспондент РАН, д.м.н., профессор, член Российской ассоциации эндокринологов.
6. Бельцевич Дмитрий Германович, д.м.н., профессор, член Российской ассоциации эндокринологов.
7. Платонова Надежда Михайловна, д.м.н., член Российской ассоциации эндокринологов.
8. Нуралиева Нурана Фейзуллаевна, член Российской ассоциации эндокринологов.
Конфликт интересов:
Авторы декларируют отсутствие конфликта интересов.
Приложение А2
МЕТОДОЛОГИЯ РАЗРАБОТКИ КЛИНИЧЕСКИХ РЕКОМЕНДАЦИЙ
Целевая аудитория данных клинических рекомендаций:
1. врач-эндокринолог;
2. врач-терапевт;
3. врач-терапевт участковый;
4. врач-терапевт участковый цехового врачебного участка;
5. врач общей практики (семейный врач);
6. врач здравпункта;
7. врач скорой медицинской помощи;
8. старший врач станции (отделения) скорой медицинской помощи;
9. врач-анестезиолог-реаниматолог;
10. врач-акушер-гинеколог;
11. врач-акушер-гинеколог цехового врачебного участка;
12. врач-хирург;
13. врач-диабетолог;
14. врач-генетик;
15. врач-инфекционист;
16. врач-кардиолог;
17. врач-фтизиатр;
18. врач-фтизиатр участковый;
19. врач-эндоскопист.
Таблица А2.1. Шкала оценки уровней достоверности доказательств (УДД) для методов диагностики (диагностических вмешательств)
УДД
Расшифровка
1
Систематические обзоры исследований с контролем референсным методом или систематический обзор рандомизированных клинических исследований с применением мета-анализа
2
Отдельные исследования с контролем референсным методом или отдельные рандомизированные клинические исследования и систематические обзоры исследований любого дизайна, за исключением рандомизированных клинических исследований, с применением мета-анализа
3
Исследования без последовательного контроля референсным методом или исследования с референсным методом, не являющимся независимым от исследуемого метода или нерандомизированные сравнительные исследования, в том числе когортные исследования
4
Несравнительные исследования, описание клинического случая
5
Имеется лишь обоснование механизма действия или мнение экспертов
Таблица А2.2. Шкала оценки уровней достоверности доказательств (УДД) для методов профилактики, лечения и реабилитации (профилактических, лечебных, реабилитационных вмешательств)
УДД
Расшифровка
1
Систематический обзор РКИ с применением мета-анализа
2
Отдельные РКИ и систематические обзоры исследований любого дизайна, за исключением РКИ, с применением мета-анализа
3
Нерандомизированные сравнительные исследования, в т.ч. когортные исследования
4
Несравнительные исследования, описание клинического случая или серии случаев, исследования "случай-контроль"
5
Имеется лишь обоснование механизма действия вмешательства (доклинические исследования) или мнение экспертов
Таблица А2.3. Шкала оценки уровней убедительности рекомендаций (УУР) для методов профилактики, диагностики, лечения и реабилитации (профилактических, диагностических, лечебных, реабилитационных вмешательств)
УУР
Расшифровка
A
Сильная рекомендация (все рассматриваемые критерии эффективности (исходы) являются важными, все исследования имеют высокое или удовлетворительное методологическое качество, их выводы по интересующим исходам являются согласованными)
B
Условная рекомендация (не все рассматриваемые критерии эффективности (исходы) являются важными, не все исследования имеют высокое или удовлетворительное методологическое качество и/или их выводы по интересующим исходам не являются согласованными)
C
Слабая рекомендация (отсутствие доказательств надлежащего качества (все рассматриваемые критерии эффективности (исходы) являются неважными, все исследования имеют низкое методологическое качество и их выводы по интересующим исходам не являются согласованными)
Порядок обновления клинических рекомендаций.
Механизм обновления клинических рекомендаций предусматривает их систематическую актуализацию - не реже чем один раз в три года, а также при появлении новых данных с позиции доказательной медицины по вопросам диагностики, лечения, профилактики и реабилитации конкретных заболеваний, наличии обоснованных дополнений/замечаний к ранее утвержденным КР, но не чаще 1 раза в 6 месяцев.
Приложение А3
СПРАВОЧНЫЕ МАТЕРИАЛЫ,
ВКЛЮЧАЯ СООТВЕТСТВИЕ ПОКАЗАНИЙ К ПРИМЕНЕНИЮ
И ПРОТИВОПОКАЗАНИЙ, СПОСОБОВ ПРИМЕНЕНИЯ И ДОЗ ЛЕКАРСТВЕННЫХ
ПРЕПАРАТОВ, ИНСТРУКЦИИ ПО ПРИМЕНЕНИЮ
ЛЕКАРСТВЕННОГО ПРЕПАРАТА
Актуальные инструкции к лекарственным препаратам, упоминаемым в данных клинических рекомендациях, можно найти на сайте http://grls.rosminzdrav.ru.
1. Инструкции по применению гидрокортизона** http://grls.rosminzdrav.ru/Grls_View_v2.aspx?routingGuid=c1e77d64-929d-43b9-bd72-ef9b1be5ff72&t=; http://grls.rosminzdrav.ru/Grls_View_v2.aspx?routingGuid=5d9fe173-3760-410d-a134 - 8f95191f133d&t=; http://grls.rosminzdrav.ru/Grls_View_v2.aspx?routingGuid=fbcbdf31 - 9c97-4650-8356-e8fc336729a3&t=.
2. Инструкция по применению #кортизона http://grls.rosminzdrav.ru/Grls_View_v2.aspx?routingGuid=0520e9e1-c416-4083-bd98-78a453141c12&t=.
3. Инструкции по применению #преднизолона** http://grls.rosminzdrav.ru/Grls_View_v2.aspx?routingGuid=0bae57ed-f795-4cab-ba98-0efa31cdac0b&t=; http://grls.rosminzdrav.ru/Grls_View_v2.aspx?routingGuid=5bb36449-e307-43d1-ad5a-7171d992c66a&t=.
4. Инструкции по применению дексаметазона** http://grls.rosminzdrav.ru/Grls_View_v2.aspx?routingGuid=750062c9-62ff-45c8-aa44-98d2dba6d6f8&t=; http://grls.rosminzdrav.ru/Grls_View_v2.aspx?routingGuid=e5a54a56-22c9-4336-8e19-2e521f8a29cd&t=.
5. Инструкция по применению #флудрокортизона** http://grls.rosminzdrav.ru/Grls_View_v2.aspx?routingGuid=84721278-8107-4f05-afc2-3f24209faae2&t=.
6. Инструкция по применению #глюкагона** http://grls.rosminzdrav.ru/Grls_View_v2.aspx?routingGuid=5b735c6c-6854-4f5b-81fd-cdffb0eaa2c7&t=.
7. Инструкция по применению #инсулина растворимого [человеческого генно-инженерного]** http://grls.rosminzdrav.ru/Grls_View_v2.aspx?routingGuid=992ee31f-d426-48e1-b9cb-2e4cbd7b02fc&t=.
8. Порядок оказания медицинской помощи взрослому населению по профилю "эндокринология" (Приказ Министерства здравоохранения РФ от 12 ноября 2012 г. N 899н) https://base.garant.ru/70293326/.
9. Номенклатура должностей медицинских работников и фармацевтических работников (Приказ Минздрава России от 20.12.2012 N 1183н (ред. от 01.08.2014)) https://legalacts.ru/doc/prikaz-minzdrava-rossii-ot-20122012-n-1183n/.
10. Номенклатура медицинских услуг (Приказ Минздрава России от 13.10.2017 N 804н) https://minjust.consultant.ru/documents/37309?items=1&page=1.
Приложение Б
АЛГОРИТМЫ ДЕЙСТВИЙ ВРАЧА
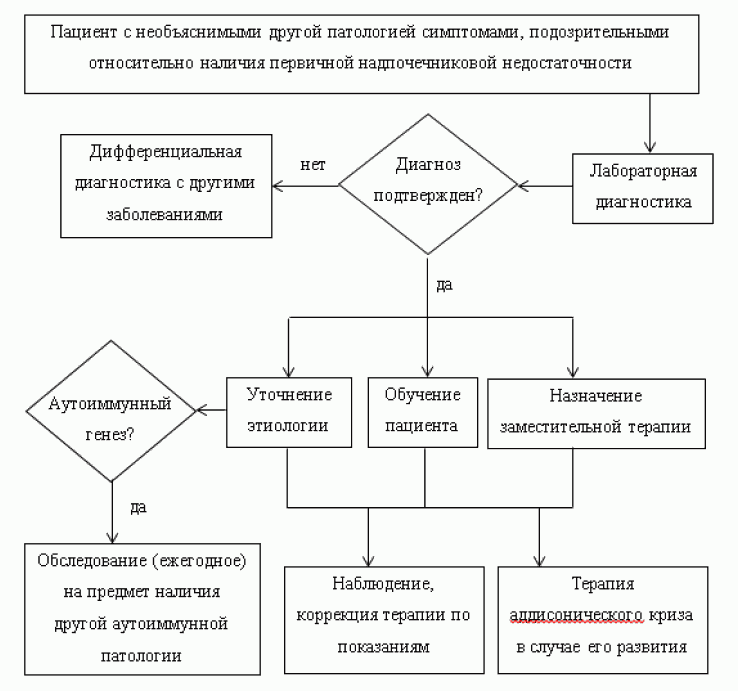
Приложение В
ИНФОРМАЦИЯ ДЛЯ ПАЦИЕНТА
Надпочечник - это парный орган, синтезирующий гормоны: глюкокортикоиды (ГК), минералокортикоиды (МК), надпочечниковые андрогены и катехоламины. ГК и МК выполняют наиболее жизненно важные функции: выживание организма в стрессовых ситуациях и поддержание нормального уровня натрия, калия, воды, артериального давления (АД). При первичной надпочечниковой недостаточности (1-НН) синтез гормонов надпочечников нарушается. В большинстве случаев причиной заболевания является разрушение надпочечников вследствие аутоиммунного поражения (при нарушении работы иммунной системы), когда 1-НН может сочетаться с другой аутоиммунной патологией. Различают хроническую и острую 1-НН. Острая 1-НН, или аддисонический криз (АК), является критическим состоянием, при котором симптомы заболевания выражены в значительной степени. АК может привести к летальному исходу! При подтвержденном диагнозе врач назначает препараты ГК и МК и определяет дозу, режим и кратность приема. Индивидуальный подбор терапии проводится на основании информации о Вашем самочувствии в течение дня, показателях АД, динамике веса, потребности в соленой пище, наличии отеков, головокружения при резком изменении положения тела.
Врач Вам разъяснит особенности самостоятельной коррекции лечения на непродолжительное время при определенных обстоятельствах: инфекционных заболеваниях, травмах, диагностических процедурах с целью профилактики АК. Кроме того, врач обучит Вас и Ваших близких оказанию первой помощи при развитии АК: незамедлительному введению лекарственного средства (внутримышечно) до приезда бригады скорой медицинской помощи. Необходимо, чтобы у Вас всегда при себе были эти медикаменты, а также идентификационная карточка (браслет или кулон) с информацией о наличии 1-НН и первой помощи в случае развития АК.
Рацион питания пациентов с 1-НН должен соответствовать рациону питания здоровых людей (сбалансированному по калорийности и содержанию основных питательных веществ). Рекомендуется не ограничивать потребление соли (особенно в жаркое время года) и исключить из употребления лакрицу и грейпфрутовый сок.
В случае адекватной терапии дополнительных ограничений в отношении занятий спортом, косметологических и оздоровительных процедур, связанных с наличием 1-НН, нет. Наблюдение врача-эндокринолога является обязательным для всех пациентов с 1-НН.
Приложение Г1 - ГN.
ШКАЛЫ ОЦЕНКИ,
ВОПРОСНИКИ И ДРУГИЕ ОЦЕНОЧНЫЕ ИНСТРУМЕНТЫ СОСТОЯНИЯ
ПАЦИЕНТА, ПРИВЕДЕННЫЕ В КЛИНИЧЕСКИХ РЕКОМЕНДАЦИЯХ
Не предусмотрено.
