"Клинические рекомендации "Психические и поведенческие расстройства, вызванные употреблением алкоголя. Синдром зависимости от алкоголя"
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ
КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ
ПСИХИЧЕСКИЕ И ПОВЕДЕНЧЕСКИЕ РАССТРОЙСТВА,
ВЫЗВАННЫЕ УПОТРЕБЛЕНИЕМ АЛКОГОЛЯ. СИНДРОМ
ЗАВИСИМОСТИ ОТ АЛКОГОЛЯ
МКБ 10: F10.2
Год утверждения (частота пересмотра): 2018 (пересмотр каждые 3 года)
ID: 111
URL
Профессиональные ассоциации
- Ассоциация наркологов России (Профессиональное сообщество врачей-наркологов)
Ключевые слова
- Синдром зависимости
- Психическая зависимость
- Физическая зависимость
- Толерантность
- Синдром патологического влечения к алкоголю
- Алкоголь
Список сокращений
ААС - алкогольный абстинентный синдром
АС - абстинентный синдром
АД - артериальное давление
АлАТ - аланинаминотрансфераза (alanineaminotransferase)
АсАТ - аспартатаминотрансфераза (aspartateaminotransferase)
АЛДГ - альдегиддегидрогеназа
ВОЗ - Всемирная организация здравоохранения
ГАМК - гамма-аминомасляная кислота
Гамма-ГТ - гамма-глютамилтрансфераза (gammaglutamiltransferase)
ДА - дофамин
КА - катехоламины
ЛРП - лечебно-реабилитационная программа
ЛС - лекарственные средства
МЗ РФ - Министерство здравоохранения Российской Федерации
МИ - мотивационное интервью
МКБ-10 - международная классификация болезней 10-го пересмотра
НА - норадреналин
НД - наркологический диспансер
НЯ - нежелательное явление
ПАВ - психоактивное вещество
ПВА - патологическое влечение к алкоголю
ПТ - психотерапия
СИОЗС - селективные ингибиторы обратного захвата серотонина
СИОЗСН - селективные ингибиторы обратного захвата серотонина и норадреналина
СЗ - синдром зависимости
УЗИ - ультразвуковое исследование
УРП - уровень реабилитационного потенциала
ХАИ - хроническая алкогольная интоксикация
ЦНС - центральная нервная система
ЧДД - частота дыхательных движений
ЧСС - частота сердечных сокращений
ЭЭГ - электроэнцефалография
ЭКГ - электрокардиограмма
Эхо-ЭГ - эхоэнцефалография
CDT (УДТ) - carbohydrate-deficienttransferrin (карбогидрат-дефицитный трансферрин; син: углевод-дефицитный трасферрин)
MCV - erythrocyte mean corpuscular volume (средний объем эритроцитов)
NMDA - N-метил-D-аспартатная система
Rg - рентгенография
Термины и определения
Абстинентный синдром (физическая зависимость) - это комплекс вегетативных, соматических, неврологических и психических нарушений, возникающих у больных алкоголизмом/наркоманией (токсикоманией) вслед за прекращением или резким сокращением более или менее длительной и массивной алкогольной/наркотической интоксикации.
Комплайенс - добровольное следование пациента предписанному ему режиму лечения, синоним: приверженность лечению
Нежелательное явление - любое выявленное неблагоприятное с медицинской точки зрения медицинское событие, развившееся после применения лекарственного средства, которое может и не иметь причинно-следственной связи с его применением.
Реабилитация (лат. rehabilitatio - восстановление в правах) - комплексное, направленное использование медицинских, социальных, образовательных, трудовых мероприятий с целью приспособления больного к деятельности на максимально возможном для него уровне (определение ВОЗ, 1995).
Реабилитационный потенциал - многофакторная клиническая, психологическая и социальная диагностика, а также прогностическая оценка способностей и возможностей наркологических больных на продолжительные ремиссии и ресоциализацию, возвращение в семью и к общественно полезной деятельности. Базируется на объективных данных о наследственности, преморбиде, соматическом состоянии, виде, тяжести и последствиях наркологического заболевания, особенностях личностного (духовного) развития и социальном статусе больных.
Синдром зависимости - это сочетание физиологических, поведенческих и когнитивных явлений, при которых употребление веществ психоактивных веществ (ПАВ) или класса веществ занимает в системе ценностей больного ведущее место (определение МКБ-10).
Синдром патологического влечения (психическая зависимость) - это определенная (патологическая) психическая деятельность, имеющая следующие составляющие: идеаторную (мыслительную), поведенческую, аффективную (эмоциональную), вегетативную и сенсорную.
Скрининг состояния хронической алкогольной интоксикации (ХАИ) (англ. - screening) - это массовое обследование лиц, не считающих себя больными (например, алкоголизмом), для выявления скрыто протекающих заболеваний или других состояний (факторов риска будущих заболеваний). Обычно проводится с использованием дешевых, простых, неинвазивных диагностических процедур, имеющих высокую чувствительность.
Толерантность ("выносливость") - прогрессирующее ослабление желаемого психотропного эффекта ПАВ (эйфория, успокоение, расслабление и др.), что заставляет больного повышать дозы и учащать прием ПАВ. В основе лежит физиологический механизм адаптации организма к токсическому действию ПАВ. Перекрестная толерантность (англ. - cross-tolerance) - развитие толерантности к веществу, воздействию которого индивидуум ранее не подвергался, в результате приема другого вещества. Оба вещества, как правило, но не обязательно имеют схожее фармакологическое действие.
Уровень реабилитационного потенциала - потенциальная возможность пациента с синдромом зависимости от ПАВ к отказу от употребления ПАВ, возвращению в семью, к общественно полезной деятельности, что может расцениваться как выздоровление, определяется многообразными клиническими и внеклиническими факторами, к которым относятся особенности наследственности, физического и психического развития в преморбидном периоде, социального статуса, а также форма и тяжесть синдрома зависимости от ПАВ, медицинские и социальные последствия употребления ПАВ, индивидуальные когнитивные, эмоциональные, мотивационные, коммуникативные, морально-этические особенности, направление личностного и социального развития, ценностная ориентация пациента.
1. Краткая информация
1.1. Определение
Синдром зависимости (СЗ) - это сочетание физиологических, поведенческих и когнитивных явлений, при которых употребление ПАВ или класса веществ занимает в системе ценностей больного ведущее место (определение по МКБ-10) [1].
СЗ - заболевание мозга, сходное по своему течению с другими хроническими болезнями и проявляющимся комплексом поведенческих нарушений, являющихся результатом взаимодействия генетических, биологических, психосоциальных факторов и влияния окружающей среды.
СЗ может быть по отношению к определенному веществу (например, табаку, алкоголю или диазепаму), классу веществ (например, опиоидным наркотикам) или к широкому ряду фармакологически различных психоактивных веществ.
Синонимы: алкоголизм, алкогольная зависимость, синдром зависимости от алкоголя.
1.2. Этиология и патогенез
В патогенезе алкоголизма участвуют:
1) катехоламиновая (КА), дофаминовая (ДА) системы в лимбических структурах мозга;
2) эндогенная опиоидная система;
3) ГАМК-ергическая система;
4) N-метил-D-аспартатная система [1].
При длительном приеме ПАВ развивается дефицит нейромедиаторов. В качестве механизма компенсации выступает усиленный синтез КА и подавление активности ферментов их метаболизма, в первую очередь монооксидазы и 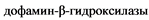 , контролирующей превращение дофамина (ДА) в норадреналин (НА). Происходит формирование ускоренного кругооборота КА. При прекращении приема ПАВ усиленное высвобождение КА из депо прекращается, но остается ускоренным их синтез. Вследствие изменения активности ферментов в биологических жидкостях и тканях (главным образом в мозге) происходит накопление ДА. Именно этот процесс обусловливает развитие основных клинических признаков абстинентного синдрома (АС).
, контролирующей превращение дофамина (ДА) в норадреналин (НА). Происходит формирование ускоренного кругооборота КА. При прекращении приема ПАВ усиленное высвобождение КА из депо прекращается, но остается ускоренным их синтез. Вследствие изменения активности ферментов в биологических жидкостях и тканях (главным образом в мозге) происходит накопление ДА. Именно этот процесс обусловливает развитие основных клинических признаков абстинентного синдрома (АС).
Уровень ДА в крови четко коррелирует с клинической тяжестью АС: превышение его исходных показателей в два раза сочетается с картиной тяжелого АС, при превышении в три раза, как правило, развивается острое психотическое состояние [1]. При развитии АС уровень ДА повышается независимо от принадлежности ПАВ, вызвавшего зависимость, к той или иной химической группе. Поэтому основная мишень терапевтического воздействия при всех типах зависимости от ПАВ - регуляция и нормализация функций мезолимбической дофаминовой системы мозга.
Перевозбуждение симпатического отдела вегетативной нервной системы и избыточная продукция гормонов надпочечников повреждают мозговые нейроны, а особенно - клетки гиппокампа, который имеет тесное отношение к процессам памяти и к эмоциональной сфере; резкое повышение уровня КА оказывает токсический эффект на сердечную мышцу, что проявляется снижением ее сократительной способности, аритмиями, фибрилляцией и нередко служит причиной внезапной смерти.
Алкоголь оказывает угнетающее влияние на центральную нервную систему (ЦНС), реализуя свое действие через тормозной нейротрансмиттер - 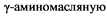 кислоту (ГАМК). В норме, нейротрансмиттерные системы, отвечающие за возбуждение (глутаматная) и торможение (ГАМК), находятся в состоянии равновесия. Алкоголь повышает влияние ГАМК, вызывая угнетение ЦНС. При длительном употреблении алкоголя возникает снижение количества ГАМК рецепторов (по механизму отрицательной обратной связи). Это приводит к тому, что для достижения опьянения требуются
кислоту (ГАМК). В норме, нейротрансмиттерные системы, отвечающие за возбуждение (глутаматная) и торможение (ГАМК), находятся в состоянии равновесия. Алкоголь повышает влияние ГАМК, вызывая угнетение ЦНС. При длительном употреблении алкоголя возникает снижение количества ГАМК рецепторов (по механизму отрицательной обратной связи). Это приводит к тому, что для достижения опьянения требуются 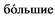 дозы алкоголя. Этот феномен носит название толерантности. Алкоголь действует как блокатор N-метил-D-аспратных (NMDA) рецепторов, снижая таким образом активность ЦНС. Хроническое злоупотребление алкоголем приводит к повышению количества NMDA рецепторов и усилению синтеза глутамата для поддержания гомеостаза.
дозы алкоголя. Этот феномен носит название толерантности. Алкоголь действует как блокатор N-метил-D-аспратных (NMDA) рецепторов, снижая таким образом активность ЦНС. Хроническое злоупотребление алкоголем приводит к повышению количества NMDA рецепторов и усилению синтеза глутамата для поддержания гомеостаза.
Резкая отмена алкоголя при хроническом употреблении приводит к прекращению его тормозного влияния на ЦНС и усилению возбуждающего влияния глутамата, приводя к возбуждению ЦНС. Клиническим выражением возбуждения ЦНС является алкогольный абстинентный синдром с такими симптомами, как: тахикардия, тремор, потливость и психотическими симптомами: алкогольный делирий и судорожный синдром [2].
1.3. Эпидемиология
Алкоголь - наиболее употребляемое ПАВ в мире, его потребление занимает особое место в перечне ведущих факторов риска популяционного здоровья человечества. В Европейском регионе оно несет максимальные по масштабу негативные медико-социальные последствия [3].
По данным ВОЗ в 2012 году 3,3 миллиона случаев смерти, или 5,9% всех случаев смерти в мире, были связаны с алкоголем [4].
В России число больных алкоголизмом и алкогольными психозами, зарегистрированных наркологической службой в 2015 г., составило 1 719 156 человек (1175,4 на 100 тыс. населения) - это около 1,2% общей численности населения [5].
В 2016 году данный показатель немного снизился: число больных алкоголизмом и алкогольными психозами, зарегистрированных наркологической службой в 2016 г., составило 1 589 525 человек (1084,7 на 100 тыс. населения), что составляет около 1,1% общей численности населения [6].
1.4. Кодирование по МКБ-10
F10 - психические и поведенческие расстройства вследствие употребления алкоголя
F10.2xx - синдром зависимости, вызванный употреблением алкоголя
1.5. Классификация
Формулировка диагноза по МКБ-10 имеет большое значение в юридическом (ограничение видов деятельности в связи учетом в наркологическом диспансере (НД)), статистическом и клиническом аспектах. В МКБ-10 присутствует кодирование не только вида употребляемого вещества, но и кодирование стадии заболевания, а также характера синдрома зависимости в настоящее время (Таблица 1)
Таблица 1 - Постановка диагноза синдрома зависимости от алкоголя.
Категории
Определения
определение
Сочетание физиологических, поведенческих и когнитивных явлений, при которых употребление ПАВ или класса веществ занимает в системе ценностей больного ведущее место (определение по МКБ-10).
Зависимость от ПАВ является заболеванием мозга, сходным по своему течению с другими хроническими болезнями и проявляющимся комплексом поведенческих нарушений, являющихся результатом взаимодействия генетических, биологических, психосоциальных факторов и влияния окружающей среды [1]
уточнения
Характер синдрома зависимости в настоящее время уточняется пятым знаком:
F10.20.. в настоящее время воздержание
F10.21.. в настоящее время воздержание, но в условиях, исключающих употребление (больница, тюрьма, иное)
F10.22.. в настоящее время под клиническим наблюдением на поддерживающей или заместительной терапии
F10.23.. в настоящее время под клиническим наблюдением, но на лечении, вызывающем отвращение или блокирующими лекарствами
F10.24... в настоящее время употребление ПАВ.. постоянное употребление
F10.25.. эпизодическое употребление
Стадия синдрома зависимости уточняется шестым знаком:
F10.2x1.. начальная (первая) стадия
F10.2x2.. средняя (вторая) стадия
F10.2x3.. конечная (третья) стадия
F10.2x9.. стадия не известна
пример диагноза
F10.252. Синдром зависимости от алкоголя. Постоянная форма употребления. Средняя стадия.
F 10.232. Синдром зависимости от алкоголя. Средняя стадия. Под клиническим наблюдением, но на лечении сенсибилизирующими препаратами.
Примечание:
ПАВ - психоактивное вещество
МКБ-10 - международная классификация болезней 10 пересмотра
--------------------------------
[1] Психические расстройства и расстройства поведения (F00 - F99) (Класс V МКБ-10, адаптированный для использования в Российской Федерации). Электронный ресурс: http://mkb10.su/F00-F99.html. Дата посещения: 01.09.17.
2. Диагностика
Основное значение при постановке диагноза "Синдром зависимости от алкоголя" имеет клиническая диагностика, состоящая из сбора жалоб, анамнеза, динамического наблюдения и анализа полученных данных. Остальные виды диагностики играют второстепенную роль.
2.1 Жалобы и анамнез
- Рекомендуется при сборе анамнеза выявлять, что употребление алкоголя приводит к, по меньшей мере, 3 (трем) клинически значимым нарушениям, приведенным ниже, в течение 12-месячного периода [1, 7, 8, 9, 10]:
- алкоголь часто принимается в больших количествах или в течение более длительного периода, чем предполагалось.
- присутствует постоянное стремление или безуспешные усилия по сокращению или контролю употребления алкоголя.
- увеличение количества времени, затрачиваемое на поиски алкоголя и его употребление, несмотря на негативные последствия, с этим связанные
- сильное (непреодолимое) желание принять алкоголь
- забвение основных интересов и обязанностей
- продолжение употребления алкоголя, несмотря на постоянные или повторяющиеся социальные или межличностные проблемы, вызванные или усугубляемые воздействием алкоголя.
- сформированный синдром отмены
- толерантность, определяемая одним из следующих признаков:
а - для достижения опьянения или желаемого эффекта необходимо заметно увеличенное количество алкоголя
б - при постоянном употреблении такого же количества алкоголя опьянение или желаемый эффект достигаются заметно труднее.
Уровень GPP
- Рекомендуется при выяснении жалоб обращать внимание на ниже перечисленные [1, 7, 8, 9, 10]:
- снижение умственной работоспособности, повышенная утомляемость, нарушения сна, эмоциональная лабильность, колебания АД, тягостные ощущения в области сердца, чувство тяжести в голове, ослабление памяти и внимания, исчезновение интереса к творческому труду, шаблонизация деятельности, снижение чувства долга, пренебрежение своими обязанностями, притупление высших эмоций (чувства совести, долга, заботы, сострадания и т.п.) и усиление низших (эгоизм, раздражительность, любовь к наслаждениям, паразитические тенденции и проч.).
Уровень GPP
Комментарии: СЗ, по сути, заменяет собой понятие "наркологическая болезнь", как нозология. Именно с этим связан феномен существования "синдрома в синдроме". СЗ включает в себя, по меньшей мере, еще 3 синдрома: синдром патологического влечения к ПАВ, синдром отмены, синдром психической деградации. Некоторые исследователи выделяют и толерантность, как самостоятельный синдром.
Согласно МКБ-10, структура синдрома зависимости образована 7 критериями, однако вклад в диагностику каждого отдельного признака неодинаков.
Вслед за привычным или эпизодическим потреблением алкоголя со временем наступает систематическое злоупотребление алкоголем, в процессе которого формируются основные признаки синдрома зависимости от алкоголя. В результате увеличения дозы потребляемого алкоголя возникают преходящие интоксикационные расстройства - утомляемость, эмоциональная лабильность, ухудшение сна. Но на данном этапе еще сохраняется контроль за количеством потребляемого алкоголя. Согласно МКБ-10, данное состояние обозначается как "Пагубное (или неоднократное) употребление ПАВ с вредными последствиями". Оно не является сформированным синдромом зависимости от алкоголя, но содержит в себе его фрагменты.
Признаки начальной (первой) стадии: 1) повышение толерантности - самый ранний признак формирования болезни; 2) формирование патологического влечения к алкоголю (ПВА), которое может быть выражено то более, то менее отчетливо, характерна утрата количественного и ситуационного контроля над потреблением алкоголя и появление вторичного патологического влечения; 3) изменение характера опьянения с запамятованием событий, происходивших во время опьянения, особенно при употреблении максимальных для данного больного доз алкоголя.
Признаки развернутой (второй) стадии: 1) алкогольный абстинентный синдром (ААС), в динамике болезни он утяжеляется и усложняется (присоединяются судорожные припадки, психозы, обратимые психоорганические расстройства; 2) толерантность к алкоголю превышает исходную в 5 - 6 раз; 3) ПВА утрачивает связь с психологически понятными мотивами и доминирует среди мотивов поведения; 4) формируется "привычная" форма употребления алкоголя - постоянная, перемежающаяся или запойная; 5) изменения личности (алкогольная деградация) во второй стадии проявляются чертами "нравственного огрубения" (притупление высших и усиление низших эмоций), заострением преморбидных черт характера и интеллектуально-мнестическим снижением с ухудшением внимания, памяти, затруднениями в приобретении новых знаний и навыков и появлением "палимпсестов" (выпадение из памяти ("запамятование") определенных событий в период опьянения).
Признаки конечной (третьей) стадии: 1) наступает общее одряхление, аналогичное преждевременному старению - ухудшение функций всех органов и систем, интеллектуальная беспомощность, достигающая степени алкогольного слабоумия; 2) переносимость алкоголя резко снижается, опьянение возникает уже после небольшого количества спиртного (снижение толерантности); 3) ААС (алкогольный абстинентный синдром) протекает тяжело и включает психопатологические нарушения - страх, идеи отношения, виновности, отдельные иллюзорные и галлюцинаторные расстройства, эпилептиформные припадки; 4) велика вероятность развития психозов, в том числе, хронических (длительных, затяжных) форм; 5) присоединяется разнообразная соматическая патология (цирроз печени, миокардиодистрофия, пневмосклероз и др.), которая служит причиной преждевременной смерти.
2.2. Физикальное обследование
Несмотря на то, что данные физикального обследования не являются специфическими при СЗ, тем не менее, тщательное медицинское обследование является подтверждающим дополнением к клинической диагностике, позволяет определить клинико-динамические особенности заболевания и создать ориентиры в определении тяжести состояния. Например, для второй стадии СЗ (син: алкоголизма) характерны соматовегетативные нарушения в виде повышенного артериального давления (АД), его частых колебаний, аритмии, изменение частоты сердечных сокращений (ЧСС) и частоты дыхательных движений (ЧДД) возможны неврологические расстройства в виде преходящего тремора, нистагма. В третьей же стадии неврологические нарушения уже явные: выраженный тремор, нарушения походки, атаксия, нарушения чувствительности, другие проявления периферической полинейропатии. То же самое относится и к соматическим проявлениям заболевания: увеличение размеров печени, ее болезненность вполне могут быть признаками хронической алкогольной интоксикации (ХАИ).
Физикальное обследование проводится до начала терапии, а также в процессе проводимого лечения для оценки динамики состояния пациента.
- Рекомендуется обследование соматического состояния пациента: определение состояния кожных покровов, инъецированности склер, мышечного тонуса, пальпация и перкуссия печени, почек, аускультация сердца, измерение АД, ЧСС, ЧДД [1, 7, 8, 9, 10].
Уровень GPP
- Рекомендуется обследование неврологического состояния пациента: определение реакции зрачков, нистагма, тремора, состояния периферической нервной системы (тактильная и болевая чувствительность), статической и динамической координации [1, 7, 8, 9, 10].
Уровень GPP
2.3. Лабораторная диагностика
При установлении диагноза СЗ наиболее важна клиническая диагностика: правильность сбора анамнестических данных и оценка психического статуса играют первостепенную роль. Необходимость в лабораторной диагностике возникает в случаях затруднения определения ПАВ по клинической картине, при проведении дифференциального диагноза, для подтверждения состояния хронической интоксикации ПАВ. Проведение лабораторной диагностики более востребовано при уточнении абстинентного состояния.
Следует понимать, что отсутствие состояния опьянения или синдрома отмены при повышенных уровнях биомаркеров является проявлением хронической интоксикации и толерантности.
Лабораторные биомаркеры отражают факт потребления алкоголя, но не позволяют установить диагноз "Синдром зависимости". С другой стороны, являются важным объективным показателем в дополнение к классической клинической диагностике.
Большинство биомаркеров (гамма-ГТ (гамма-глютамилтрансферазы), АсАт (аспартатаминотрансферазы), этанол и его метаболиты, в меньшей степени - АлАт (аланинаминотрансферазы)) имеют значение для определения состояния опьянения или недавнего употребления алкоголя (см. клинические рекомендации "Синдром отмены алкоголя"). Для подтверждения диагноза "алкогольная зависимость" значение имеют лишь некоторые [1, 7, 8, 11, 12, 13, 14, 15, 16, 17, 18, 19, 20].
- Рекомендуется определение среднего объема эритроцитов (MCV) [14, 15, 16, 18, 19, 20].
Уровень убедительности рекомендаций B (Уровень достоверности доказательств 2).
Комментарии: Размер эритроцитов не изменяется вслед за недавним (в течение последнего месяца) алкогольным эксцессом. Для изменения среднего объема эритроцитов требуется длительное ежедневное употребление спиртных напитков в дозе, эквивалентной 60 г чистого этанола. Чувствительность теста - не менее 50%. Его специфичность довольно высока (90%), поскольку у людей, не употребляющих спиртных напитков или пьющих в социально приемлемых нормах, редко обнаруживают высокие значения MCV. Если употребление алкоголя прекращено, то уровень MCV к норме приходит медленно - в течение не менее 4 месяцев. Это позволяет использовать данный показатель не только как маркер хронической алкогольной интоксикации, но и для подтверждения ремиссии (правда, следует иметь в виду, что разовое употребление алкоголя в динамике ремиссии вряд ли приведет к резким изменениям MCV). Комбинация высокой чувствительности и специфичности теста позволяет идентифицировать больных алкогольной зависимостью с точностью до 96% [1]. Показатель среднего объема эритроцитов зависит от возраста пациента, так как норма у каждой возрастной группы индивидуальна. Единицы измерения - фемтолитры. Для взрослых пациентов норма находится в пределах 80 - 100 фемтолитров. Соотношение АсАТ/АлАТ и MCV часто используются в клинической практике для выявления злоупотребления алкоголем [1, 14, 15, 18, 19, 20].
- Рекомендуется определение концентрации карбогидрат-дефицитного трансферрина (CDT) [1, 7, 8, 11, 12, 13, 14, 15, 16, 17, 21, 22, 23, 24].
Уровень убедительности рекомендаций A (Уровень достоверности доказательств 2).
Комментарии: Ежедневный прием алкоголя в дозе, превышающей 60 г этанола, в течение, по меньшей мере, недели сопровождается заметным повышением уровня CDT в плазме крови. В зарубежных исследованиях показано, что потребление алкоголя выше 50 - 80 г/сут в течение 2 - 3 недель появляется увеличением концентрации в сыворотке CDT [14, 15]. В исследованиях, проведенных в России, было показано, что среднее значение концентрации CDT у здоровых добровольцев мужчин составило 17,4 +/- 1,3 Ед/л, в группе здоровых женщин - 22,2 +/- 0,8 Ед/л, а у больных алкогольной зависимостью при поступлении на стационарное лечение - 38,6 +/- 3,8 Ед/л. На основании результатов определения CDT, полученных в России и других странах [14, 15, 16], исследователи рекомендуют использовать указанный тест для определения злоупотребления спиртными напитками, для диагностики абстинентного синдрома, при наблюдении за больными алкогольной зависимостью в процессе лечения и для контроля качества ремиссии [1].
В качестве скрининга для алкогольной зависимости, чувствительность/специфичность CDT, как правило, выше, чем АсАТ, АлАТ, гамма-ГТ или MCV [13, 14, 16, 21, 22, 23, 24]. CDT более чувствителен у мужчин, нежели у женщин [17].
Некоторые исследования показывают, что использование в комбинации биомаркеров АсАТ, гамма-ГТ и CDT является наиболее эффективным в качестве скринингового метода [17]. Сочетанное использование гамма-ГТ и CDT показывает более высокую диагностическую чувствительность/специфичность, а также более сильную корреляцию с фактическими объемами потребления алкоголя [14, 15]. Этот подход является экономически эффективным, легок в применении, что делает его пригодным для рутинной клинической практики [14].
Другие непрямые маркеры употребления алкоголя, такие как сывороточные сиаловые кислоты, 5-гидрокситриптофол, N-ацетил-бета-гексозамидаза, плазматический сиаловый индекс аполипопротеина J и салсолинол, в настоящее время активно изучаются [1, 13, 25], однако в клинической практике пока широко не используются.
- Рекомендуется выполнить анализ крови биохимический общетерапевтический, общий (клинический) анализ крови развернутый, анализ мочи общий до начала лечения для оценки безопасности лечения [1, 8, 9, 10].
Уровень убедительности рекомендаций C (уровень достоверности доказательств 5)
Комментарии: Выполнение данных анализов важно не столько для выявления состояния хронической алкогольной интоксикации или постановки диагноза "алкогольная зависимость", сколько для определения статуса общего соматического здоровья, исключения возможных острых состояний, требующих оказания специализированной медицинской помощи в первую очередь, а также для контроля возможных осложнений в процессе лечения.
Как правило, выполнение рутинных лабораторных анализов проводится до начала назначения терапии.
2.4. Инструментальная диагностика
Возможности использования инструментальной диагностики при СЗ ограничены, так как отсутствуют специфические физикальные и лабораторные признаки, характерные для заболевания. Инструментальные методы проводятся по клиническим показаниям.
- Рекомендуется исследование ЭКГ с расшифровкой, описанием и интерпретацией данных до начала лечения для оценки тяжести состояния пациента и безопасности лечения [1, 8, 9, 10].
Уровень убедительности рекомендаций C (уровень достоверности доказательств 5)
Комментарии: Хроническая интоксикация ПАВ пагубно влияет на ЦНС, сердечно-сосудистую систему, сопряжена с развитием множества сопутствующих заболеваний соматической сферы, поэтому может быть полезным проведение следующих исследований: ультразвуковое исследование внутренних органов (УЗИ), электроэнцефалография (ЭЭГ), эхоэнцефалография (Эхо-ЭГ), электрокардиография (ЭКГ), рентгенография (Rg) черепа, легких и др.
2.5. Иные методы диагностики
Иные методы диагностики назначаются специалистами, исходя из конкретной клинической ситуации, в соответствии с показаниями.
3. Лечение
3.1. Общие вопросы лечения синдрома зависимости от алкоголя
Терапия синдрома зависимости - процесс многоэтапный, комплексный, индивидуальный и длительный. Зависимость от ПАВ является хроническим заболеванием, течение носит рецидивирующий характер, поэтому длительная поддерживающая терапия обязательна. Она может осуществляться в течение нескольких лет. Решение о коррекции поддерживающей терапии СЗ принимается индивидуально с учетом актуального состояния пациента, выраженности влечения к ПАВ, а также коморбидной патологии (расстройства личности, эндогенное заболевание, экзогенно-органическое заболевание и пр.), если таковая имеется.
Терапия СЗ может осуществляться в стационарных и амбулаторных условиях. Между стационарным и амбулаторным звеном наркологической помощи существует преемственность.
Стационарный курс лечения продолжается до стабилизации психофизического состояния пациента, что предполагает редукцию клинических проявлений синдрома ПВА и соматических последствий хронической интоксикации алкоголем. Курс амбулаторного лечения и наблюдения имеет различную длительность и определяется порядком оказания медицинской помощи по профилю "психиатрия-наркология" и порядком диспансерного наблюдения за лицами с психическими расстройствами и (или) расстройствами поведения, связанными с употреблением психоактивных веществ [1].
Ориентировочными клиническими критериями для лечения в стационарных условиях могут являться:
1. показатели тяжести течения заболевания: средняя или высокая степень прогредиентности заболевания; постоянная или перемежающаяся форма употребления ПАВ; высокая толерантность к ПАВ. Эти признаки с высокой степенью вероятности предполагают развитие обострений хронических заболеваний и выраженные психопатологические расстройства не только в остром, но и в подостром состоянии;
2. тяжело и/или длительно протекавший абстинентный синдром;
3. синдром зависимости, сопровождающийся клинически выраженными соматическими и неврологические осложнениями;
4. выраженное влечение к ПАВ: безудержное, неодолимое;
5. снижение критических способностей и низкая мотивация больного на поддержание трезвого образа жизни;
6. кратковременные, нестойкие ремиссии или их отсутствие в анамнезе.
В других, клинически более благоприятных ситуациях, лечение может проводиться в амбулаторных условиях.
Любое фармакологическое вмешательство преследует определенные задачи, имеет определенную тактику и предполагает оценку его эффективности.
Задачи терапии:
1. профилактика рецидивов и поддержание ремиссии (трезвого состояния);
2. купирование синдрома патологического влечения для обеспечения возможности проведения психотерапии и реабилитации;
3. предотвращение развития осложнений употребления ПАВ (терапия соматоневрологических последствий хронической интоксикации, проводится по показаниям);
4. купирование иных психопатологических расстройств, если таковые имеют место быть (например, наличие коморбидной патологии).
Тактика терапии: проведение комплексного медикаментозного и психотерапевтического лечения.
Критерий эффективности лечения: стабилизация психофизического состояния больного.
- Рекомендуется определить степень тяжести актуального состояния больного с учетом клинического, физикального и лабораторного обследований.
Уровень убедительности рекомендаций C (уровень достоверности доказательств 5)
3.2. Частные вопросы лечения синдрома зависимости от алкоголя.
3.2.1. Блокаторы опиатных рецепторов
К настоящему времени существует, по крайней мере, три гипотезы патогенеза алкогольной зависимости, в которых ведущая роль отдается опиоидергической системе. Первая - гипотеза опиоидной избыточности. Она предполагает биологическую предрасположенность к избыточному потреблению алкоголя, а также зависимость данного феномена от повышенной активности эндогенной опиоидной системы. При употреблении алкоголя происходит активация этой системы, что, в свою очередь, определяющим образом влияет на избыточное потребление алкоголя. Вторая гипотеза рассматривает возможность т.н. опиоидной компенсации. Данная гипотеза также предполагает биологическую детерминированность алкоголизма (синдрома зависимости от алкоголя), но уточняет, что связана она с недостаточной активностью эндогенной опиоидной системы. В результате этого алкоголь компенсирует дефицитарность системы опиоидов, что также в конечном итоге приводит к чрезмерному потреблению алкоголя. Третья гипотеза опиоидной чувствительности к алкоголю предполагает, что исходно низкий или высокий уровень эндогенной опиоидной активности не связан с потреблением алкоголя. Развитие зависимости происходит за счет повышения активности данной системы, возникающей при приеме алкоголя и формирования положительного подкрепляющего эффекта приема алкоголя, что опять же, в конечном итоге приводит к его чрезмерному потреблению.
Основной эффект налтрексона при лечении больных алкогольной зависимостью заключается в уменьшении вызываемой алкоголем эйфории. Как следствие этого, ослабевает влечение к алкоголю, происходит уменьшение потребления алкоголя и снижается частота рецидивов.
- Рекомендуется назначение блокаторов опиатных рецепторов длительного действия - налтрексона** [26, 27, 28, 29, 30, 31, 32, 33, 34, 35, 36, 37, 38, 39, 40, 41, 42].
Уровень убедительности рекомендаций A (Уровень достоверности доказательств 1).
Комментарии: Эффективность использования блокаторов опиатных рецепторов при лечении зависимости от алкоголя уже не оспаривается исследователями и практиками: налтрексон** показал свою эффективность во многих рандомизированных контролируемых исследованиях [26, 27, 28, 29]. Большинство этих исследований показывают, что блокаторы опиатных рецепторов снижают эйфоризирующий эффект алкоголя и избирательно влияют на патологическое влечение к алкоголю [29, 32].
Особенно высока эффективность терапии блокаторами при их комплексном использовании с психотерапией [30, 31, 33]. Препарат для перорального приема назначается в дозе 50 мг/сут.
Решить наиболее сложные проблемы поддержания комплайенса и удержания пациента в терапевтической программе позволяют пролонгированные формы налтрексона**.
Налтрексон** с длительным высвобождением (extended-releasenaltrexone) - форма налтрексона**, предназначенная для внутримышечного введения. Препарат вводится раз в месяц, длительность его действия составляет 4 недели. Препарат имеет относительно плавный фармакокинетический профиль с небольшими флюктуациями в течение дня или без них [34].
До настоящего времени было проведено уже сравнительно много рандомизированных контролируемых исследований формы налтрексона** с длительным высвобождением [35, 36, 37, 38]. Наиболее важными клиническими наблюдениями являются следующие. У пациентов, получавших лечение налтрексоном** с длительным высвобождением, отмечалось выраженное снижение количества эпизодов злоупотребления алкоголем по сравнению с получавшими плацебо - более, чем на 25%. В соответствии с отмеченным снижением количества эпизодов злоупотребления алкоголем было выявлено и снижение уровня гамма-ГТ на 15%. Это является понятным и закономерным фактом: отсутствие (или снижение) постоянной интоксикации алкоголем благотворно сказывается на здоровье (физическом функционировании) пациента. Побочные эффекты имели место как минимум у 10% пациентов, получавших длительно действующий налтрексон**. Наиболее частыми среди них были тошнота, головная боль и слабость. Примерно в 95% случаев тошнота была слабой, кроме того, подавляющее большинство подобных эпизодов были отмечены в течение первого месяца лечения. В месте инъекции часть пациентов отмечала болезненность.
При проведении расширенного исследования препарата на той же выборке больных [39, 40], которое продолжалось более 12 месяцев, было сделано заключение, что продолжительность эффекта лечения превышает период приема препарата.
Продолжительность лечения - от 3 до 6 месяцев, после чего решается вопрос о возможном продлении приема препарата. Полное воздержание от алкоголя является целью лечения налтрексоном**, но его не следует выдвигать в качестве безусловного требования; если больной согласен лечиться, но продолжает периодически выпивать, это не означает, что лечение надо прекратить: некоторые больные, особенно на первых порах, реагируют на налтрексон** не прекращением, а лишь сокращением приема алкоголя.
Абсолютными противопоказаниями к назначению налтрексона** являются печеночная недостаточность и острый гепатит. Относительные противопоказания - повышенный уровень билирубина, беременность, грудное кормление, подростковый возраст. В таких случаях решение принимает врач с оценкой ситуации по принципу "риск-польза".
3.2.2. Сенсибилизирующие средства
Сенсибилизирующие средства в терапии алкогольной зависимости до настоящего времени остаются препаратами выбора на этапе формирования ремиссии. Сенсибилизирующая терапия была внедрена в медицинскую практику в середине XX столетия с целью профилактики возобновления употребления алкоголя зависимыми больными. Суть сенсибилизирующей терапии основана на применении средств, резко повышающих чувствительность организма к спиртным напиткам. К ним относятся дисульфирам, цианамид, метронидазол и некоторые другие лекарственные средства (ЛС). Все они в той или иной мере создают физическую непереносимость алкоголя, связанную с нарушением его метаболизма и с появлением в крови токсичных продуктов его неполного распада, образующих "химическое препятствие" ("метаболическую блокаду") дальнейшему потреблению спиртного. В тех случаях, когда больной имеет внутреннюю установку на трезвость и внешний социальный контроль, при отсутствии противопоказаний, сенсибилизирующие ЛС оказывают существенную помощь для становления и поддержания ремиссии.
- Рекомендуется назначение дисульфирама [43, 44, 45, 46, 48, 53, 54, 58, 59, 60, 61, 62].
Уровень убедительности рекомендаций A (Уровень достоверности доказательств 1).
Комментарии: Дисульфирам используется в мировой клинической практике уже более 60 лет [44 - 62]. Этот факт, хоть и опосредованно, но свидетельствует о том, что эффективность сенсибилизирующей терапии сложно подвергнуть каким-либо сомнениям. Воздержание от приема алкоголя является наиболее строгим критерием эффективности, однако и сокращение употребления алкоголя может также привести к снижению болезненности, связанной со злоупотреблением алкоголя.
Дисульфирам превращается в организме в N,N-диэтилдитиокарбаминовую кислоту, блокирующую ионы металлов и сульфгидрильные группы ферментов, участвующих в биотрансформации этанола [49]. К этим ферментам относится альдегиддегидрогеназа (АЛДГ), которая способствует превращению токсичного ацетальдегида в нетоксичные углекислый газ и воду. Поэтому при применении дисульфирама употребление этанола становится физически невозможным из-за возникновения крайне неприятных, угрожающих здоровью состояний, связанных с накоплением ацетальдегида. Таким образом, образуется "химическая защита", противодействующая дальнейшему приему спиртного. Через 5 - 10 минут после употребления алкоголя у больных, принимающих дисульфирам, появляется чувство жара, затем гиперемия лица и тела, вызванные расширением сосудов. Все это сопровождается пульсирующей головной болью, потливостью, сухостью во рту, тошнотой, рвотой, головокружением и слабостью. В более тяжелых случаях возможны боли в груди, одышка, выраженная гипотензия и спутанность сознания. Зарегистрированы случаи смерти в результате приема более 500 мг (иногда меньше) дисульфирама [50]. Описаны случаи передозировки дисульфирама, проявляющейся делирием с выраженными галлюцинациями, тахикардией и гипертензией. После исчезновения симптомов больные, как правило, чувствуют истощение и засыпают, после чего полностью приходят в себя. Дисульфирам-алкогольная реакция длится от получаса до 2 часов. Продолжительность и выраженность симптомов зависит как от дозы дисульфирама, так и от количества потребленного алкоголя. Пороговый уровень алкоголя, достаточного для наступления реакции, эквивалентен приблизительно 7 мл 100% этилового спирта. Существуют данные, что для развития дисульфирам-алкогольной реакции достаточно 5 г алкоголя [51]. После приема дисульфирама повышенная чувствительность к этанолу сохраняется в течение 6 - 14 дней, в течение которых синтезируется достаточное количество новых молекул АЛДГ.
Дисульфирам назначается только после купирования алкогольного абстинентного синдрома, то есть, необходимо проведение дезинтоксикационных мероприятий. Обычно препарат принимают по 250 мг/сутки по утрам, когда легче воздерживаться от употребления алкоголя. Если препарат вызывает сонливость, лучше принимать его на ночь. Наиболее безопасная и эффективная доза препарата не установлена. Дозы, превышающие 250 мг, вызывают тяжелые побочные эффекты. Назначение таких доз нецелесообразно. Дозы могут уменьшаться до 100 мг, если побочные эффекты не позволяют использовать более высокие дозы. После того как доза подобрана, необходимо строго соблюдать режим приема препарата. Каждые 3 - 6 месяцев следует проводить общий анализ крови и оценивать функцию печени. Поскольку дисульфирам обладает тератогенным эффектом, его не следует назначать беременным женщинам [49].
Результаты крупных многоцентровых и рандомизированных контролируемых исследований указали на ограниченную "полезность" дисульфирама, связанную с несоблюдением комплайенса больными. И только осуществление контроля за приемом препарата и психотерапевтическое воздействие позволяют в значительной степени повысить эффективность терапии [45, 52, 53, 54]. С целью улучшить соблюдение режима терапии (комплайенса) была разработана форма имплант дисульфирама. Однако имплантаты не привели к желаемым результатам во многом из-за неспособности поддерживать адекватную постоянную дозировку дисульфирама в организме [54, 55, 56, 57].
- Рекомендуется назначение цианамида в качестве альтернативы терапии дисульфирамом [63, 64, 65, 66, 67, 68, 69, 70, 71].
Уровень убедительности рекомендаций B (Уровень достоверности доказательств 2).
Комментарии: Цианамид также относится к ЛС, механизм действия которых связан с блокадой АЛДГ. По данным сравнительных исследований, цианамид имеет более благоприятный профиль безопасности по сравнению с дисульфирамом.
Цианамид назначают в дозе от 12 до 24 капель (36 - 75 мг) в день. Цианамид более специфический препарат по механизму действия, так как влияет только на ацетальдегиддегидрогеназу (дисульфирам, помимо этого механизма, еще блокирует - 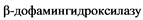 ) Курс лечения длительный - 3 - 6 месяцев и более.
) Курс лечения длительный - 3 - 6 месяцев и более.
- Рекомендуется назначение метронидазола в качестве альтернативы терапии дисульфирамом [1, 7, 8, 9, 10, 72, 73].
Уровень убедительности рекомендаций C (Уровень достоверности доказательств 4).
Комментарии: Метронидазол, также используемый в качестве средства "сенсибилизации" к алкоголю, менее токсичен, чем дисульфирам, и потому не требует особых предосторожностей. Его назначают по 0,75 г 3 раза в день в течение 2 - 3 недель.
3.2.3. Другие лекарственные средства
Антидепрессанты
- Рекомендуется назначение препаратов группы "Антидепрессанты" при наличии депрессивных расстройств в структуре патологического влечения к ПАВ при отсутствии противопоказаний к конкретным препаратам в соответствии с инструкцией [74, 75, 76, 77].
Уровень убедительности рекомендаций B (уровень достоверности доказательств 2)
Комментарии: Применение антидепрессантов показано при наличии депрессивных расстройств в структуре патологического влечения к ПАВ: тревожно-депрессивных, астено-депрессивных состояний, сопровождающихся моторной и идеаторной заторможенностью, снижением побудительной активности, а также других нарушений депрессивного спектра [1, 8, 9]. Механизм антикрейвингового действия антидепрессантов связан со сложным влиянием на серотонинергическую и дофаминергическую нейропередачу. Дифференцировать проявления аффективной (как правило, депрессивной) патологии от коморбидного психического расстройства возможно лишь на основе синдромального подхода. Имеются, в частности, свидетельства того, что эффект редукции влечения к ПАВ возникает уже в первые несколько дней приема антидепрессантов, подчас за 1 - 1,5 недели до того, как развивается их антидепрессивное действие [74, 79]. Иными словами, подавление патологического влечения к ПАВ может быть вполне самостоятельным их свойством, наряду с основным - антидепрессивным.
- Рекомендуется назначение препаратов группы "Антидепрессанты" при коморбидной аффективной патологии неалкогольного генеза при отсутствии противопоказаний к конкретным препаратам в соответствии с инструкцией [74, 75, 76, 77, 78].
Уровень убедительности рекомендаций B (Уровень достоверности доказательств 2).
Комментарии: Самостоятельная, т.е. коморбидная, психопатология депрессивного спектра служит вторым важным показанием к назначению антидепрессантов при алкогольной зависимости.
При наличии коморбидной аффективной патологии действие антидепрессантов на формирование ремиссии оценивается опосредованно - через редукцию депрессивных, тревожных или смешанных расстройств [78, 80, 81].
Наиболее часто используются антидепрессанты, относящиеся к классу селективных ингибиторов обратного захвата серотонина (сертралин**, циталопрам, эсциталопрам, флуоксетин**, флувоксамин, пароксетин**); ингибиторы обратного захвата серотонина и норадреналина (венлафаксин, миртазапин), трициклические (амитриптилин**, имипрамин**), четырехциклические (миансерин). Назначаемые дозы препаратов соответствуют средним терапевтическим, указанным в инструкции.
Антиконвульсанты
- Рекомендуется назначение ЛС группы "Противоэпилептические препараты" при резких, аффективно насыщенных обострениях патологического влечения к алкоголю при отсутствии противопоказаний к конкретным препаратам в соответствии с инструкцией [78, 79, 82, 83, 84].
Уровень убедительности рекомендаций B (Уровень достоверности доказательств 3).
Комментарии: Противоэпилептические препараты (антиконвульсанты), как правило, применяются на этапе противорецидивной и стабилизирующей терапии с целью купирования обострений и дальнейшей терапии патологического влечения к ПАВ [1, 8, 9]. Эти ЛС в рекомендованных дозах редко вызывают побочные эффекты, но следует учитывать возможность индивидуальной непереносимости препаратов и токсических влияний на кровь.
Патогенетическим обоснованием использования антиконвульсантов для подавления первичного патологического влечения к алкоголю может служить концепция "киндлинга", которая сводится к возникновению эпилептиформной активности в лимбических структурах мозга после повторных алкогольных эксцессов; сначала эта активность имеет временный характер, а затем стабилизируется ("хронический эпилептогенез") [79]. Сама ее локализация становится причиной разнообразной психической патологии, окрашенной эмоциональными и вегетативными нарушениями. Предложение использовать карбамазепин** и соли вальпроевой кислоты# для подавления первичного патологического влечения к алкоголю связано с тем, что противосудорожное действие этих препаратов локализуется преимущественно в лимбических структурах мозга. Тем же, по-видимому, объясняется их терапевтическая эффективность по отношению к различной эмоциональной патологии [79].
Не противоречит данной теории также и еще одна, связанная с нормотимическим действием антиконвульсантов. Нормотимический эффект этих средств связан с воздействием на ГАМК-ергическую систему: антиконвульсанты снижают метаболизм ГАМК в головном мозге. ГАМК же, в свою очередь, является пресинаптическим модулятором дофаминергических нейронов, вызывая снижение концентрации дофамина в пресинаптических образованиях [82].
Дозы карбамазепина** - 200 - 600 мг в сутки, вальпроевой кислоты**# - 300 - 900 мг в сутки, ламотриджина - 25 - 200 мг в сутки [79, 83, 84]. Использование топирамата при лечении алкогольной зависимости до настоящего времени дискутабельно [82].
Следует подчеркнуть, что до настоящего времени еще не существует неопровержимых доказательств эффективности использования антиконвульсантов в терапии синдрома зависимости от алкоголя [85]. В связи с неоднозначностью результатов исследований, клиницистам необходимо в каждом конкретном случае оценивать назначение антиконвульсантов по принципу "риск-польза".
Антипсихотические препараты
- Рекомендуется назначение препаратов группы "Антипсихотические средства" при наличии психомоторного возбуждения, агрессивного, суицидального или психопатоподобного поведения, сверхценных образований в структуре синдрома патологического влечения к алкоголю при отсутствии противопоказаний к конкретным препаратам в соответствии с инструкцией [66, 67, 68, 70].
Уровень убедительности рекомендаций B (Уровень достоверности доказательств 3)
Комментарии: Антипсихотические средства (антипсихотики) используются для купирования напряженного аффекта, психопатоподобных (поведенческих) расстройств, психомоторного возбуждения, сверхценных образований в структуре актуализации синдрома патологического влечения.
Следует сказать, что большинство наркологических больных переносят терапию антипсихотическими препаратами сравнительно хорошо. Это связано с назначением, все-таки, невысоких, средних доз, необходимых для получения терапевтического результата, и коротких (в среднем, 2 - 3 недели, не более 4 - 6 недель) курсов терапии.
По механизму действия антипсихотические препараты оказывают блокирующее влияние на дофаминергические рецепторы, с чем и связано их положительное терапевтическое влияние на психопатологическую симптоматику: "психотическую" заряженность, напряженность и стойкость аффекта, наблюдающиеся при актуализации патологического влечения.
Использование антипсихотических препаратов в наркологической практике позволяет быстро купировать состояния, сопровождающиеся психомоторным возбуждением, ажитацией, агрессивным поведением [1, 8, 9, 86, 87, 88, 89, 90].
Однако необходимо правильно понимать, что использование антипсихотических препаратов (впрочем, как и других психотропных препаратов) проводится только по строгим показаниям, так как они (антипсихотическое препараты) не являются базовыми средствами терапии синдрома зависимости.
При обострениях патологического влечения, когда в клинической картине присутствуют беспокойство, возбуждение, расстройства сна, ажитированная тревога, нарушения поведения, такие как агрессия, гиперактивность, наиболее эффективными препаратами являются: алимемазин, галоперидол**, зуклопентиксол**, клозапин, левомепромазин**, хлорпротиксен, хлорпромазин**, рисперидон**# и некоторые другие [88, 89, 90]. При наличии в клинической картине обострения патологических мотиваций, кататимных образований, установочных форм поведения, сверхценных суждений о "пользе алкоголя" эффективно используются: перфеназин**#, трифлуоперазин**. При наличии неврозоподобных нарушений, нарушениях поведения, связанных с эксплозивностью, истеричностью, эмоциональной расторможенностью, используют тиоридазин**, перициазин**, кветиапин**. Дозы препаратов индивидуальны, зависят от клинических проявлений, не противоречат дозам, указанным в инструкциях, как правило, минимальные или средние. Назначать препараты с этими целями следует на ограниченное время, поскольку дальнейший прием этих препаратов ведет к возникновению тягостных состояний вялости и субдепрессии [1, 8, 9, 88, 89, 90].
3.3 Психотерапия
Психотерапия в наркологии представляет собой целенаправленную профессиональную помощь в изменении и восстановлении здорового состояния организма психологическими средствами и направлена на устранение личностных, аффективных, поведенческих и иных расстройств, оптимизацию межличностных отношений пациента, усиление мотивов на участие в лечебной программе, отказ от употребления ПАВ, социальную и профессиональную реинтеграцию [91].
Психотерапия является неотъемлемой частью любой терапевтической программы при синдроме зависимости. Психотерапевтические интервенции непосредственно изменяют психологические и социальные факторы, связанные с злоупотреблением ПАВ, а также значимо повышают эффективность медикаментозной терапии синдрома зависимости.
Цель психотерапии: мотивирование на лечение и реабилитацию, формирование отказа от ПАВ и достижение стойкой ремиссии.
Задачи терапии: мотивирование на лечение; коррекция и/или компенсация нарушенных психических (в том числе исполнительных) функций; формирование и развитие навыков эмоциональной саморегуляции, релаксации, совладания со стрессом и профилактики рецидива; формирование навыков самоконтроля, произвольного торможения импульсивного поведения и коррекции гиперболического обесценивания последствий; изменение внутренних и внешних (в том числе семейных) факторов, стимулирующих зависимое поведение.
Проведение психотерапии у каждого пациента определяется поставленной целью и задачами в соответствии с выделенными мишенями психотерапии [92] (Приложение Д1).
С первого контакта с зависимым от алкоголя пациентом важно учитывать формирование основных неспецифических лечебных факторов психотерапии, которые не зависят от специфического метода применяемой ПТ [93]:
- психотерапевтические отношения: терапевтический альянс; эмпатия, конгруэнтность и безусловное принятие; анализ реакций переноса и контрпереноса;
- обратная связь (пациенту и со стороны пациента);
- эффект ожиданий (эффект плацебо);
- групповая динамика (групповая сплоченность).
При отборе специфических методов психотерапии учитываются 4 основных группы факторов: (1) факторы пациента (диагноз и тяжесть заболевания; наличие коморбидной психической патологии; стадия мотивации; индивидуальные возможности и личностные особенности; способность пациента принять ту или иную психотерапевтическую концепцию); (2) факторы целеполагания (мишени, цель и задачи ПТ); (3) профессиональная компетентность в том или ином методе психотерапии; (4) организационные факторы. Все психотерапевтические методы с установленной эффективностью обладают лечебным потенциалом, но включение в лечебную программу каждого пациента как можно большего числа методов, или даже всех возможных, не является целесообразным.
Наиболее эффективны в лечении СЗ от алкоголя следующие психотерапевтические методы: краткосрочные интервенции, мотивационная психотерапия (мотивационное интервью), когнитивно-поведенческая, семейная, психодинамическая психотерапия, трансакционный анализ и некоторые другие [94 - 100] (Приложение Д2). Указанные воздействия могут проводиться в индивидуальном, парном (работа с семьей) и групповом форматах.
Критерии эффективности психотерапии
1. отказ от приема ПАВ;
2. формирование терапевтической ремиссии;
3. сформированный комплайенс к фармакотерапии;
4. удержание пациента в лечебной, в том числе, реабилитационной программе;
5. улучшение качества жизни, в том числе, психического состояния и семейного функционирования;
6. удовлетворенность пациента решением поставленных проблем.
- Рекомендуется при организации лечения пациентов с синдромом зависимости от алкоголя использовать методы психотерапии с доказанной эффективностью как методы первого выбора в лечении синдрома зависимости [93; 95 - 100; 103; 190].
Уровень убедительности рекомендаций C (Уровень достоверности доказательств - 5).
Комментарии: методы психотерапии с неопределенной эффективностью могут использоваться как вспомогательные, при условии, что они относятся к профессиональным и этичным методам психотерапии (Приложение Г).
- Рекомендуется проведение личностно-ориентированной психотерапии для изменения поведенческих, эмоциональных, когнитивных паттернов, связанных с злоупотреблением алкоголем [101 - 109].
Уровень убедительности рекомендаций A (Уровень достоверности доказательств - 1).
- Рекомендуется психотерапевтическое усиление мотивации и комплайенса к проводимому лечению (включая медикаментозную терапию и последующую медицинскую реабилитацию) [94; 100; 111 - 123].
Уровень убедительности рекомендаций A (Уровень достоверности доказательств - 2).
- Рекомендуется осуществлять коррекцию и/или компенсацию нарушенных исполнительных функций психокоррекционными методами [124 - 133].
Уровень убедительности рекомендаций A (Уровень достоверности доказательств - 2).
- Рекомендуется формировать навыки эмоциональной саморегуляции, релаксации, совладания со стрессом [134; 135; 136; 137; 138; 139; 140; 141; 145].
Уровень убедительности рекомендаций A (Уровень достоверности доказательств - 2).
- Рекомендуется формировать противорецидивные навыки психотерапевтическими методами [95; 134; 135; 141 - 145].
Уровень убедительности рекомендаций A (Уровень достоверности доказательств - 2).
- Рекомендуется формировать навыки самоконтроля, произвольного торможения импульсивного поведения и коррекции гиперболического обесценивания последствий [146 - 150].
Уровень убедительности рекомендаций B (Уровень достоверности доказательств - 2).
- Рекомендуется проведение семейной психотерапии для воздействия на семейные факторы, стимулирующие зависимое поведение, всем тем, у кого в доступе есть родственник/родственники или значимое лицо [151 - 160; 248].
Уровень убедительности рекомендаций A (Уровень достоверности доказательств - 2).
- Рекомендуется формировать неспецифические факторы психотерапевтического лечения в психотерапии пациентов с синдромом зависимости от алкоголя, независимо от используемого метода психотерапии [161 - 165].
Уровень убедительности рекомендаций A (Уровень достоверности доказательств - 2).
- Рекомендуется концентрировать усилия на формировании терапевтического альянса с пациентами с синдромом зависимости от алкоголя с первых сеансов [164 - 167].
Уровень убедительности рекомендаций A (Уровень достоверности доказательств - 2).
- Рекомендуется использовать эмпатический стиль общения в психотерапии пациентов с синдромом зависимости от алкоголя [168 - 176].
Уровень убедительности рекомендаций A (Уровень достоверности доказательств - 2).
Комментарии: дефицит эмпатии и высоко конфронтирующий стиль приводят к возникновению ятрогенных и соррогенных эффектов ПТ и выбыванию пациентов с СЗ из программ лечения. Интервенции, конфронтирующие дезадаптивные психические и поведенческие паттерны, следует максимально ограничить до установления достаточно стойкого терапевтического альянса. При проведении конфронтации необходимо использовать мягкий и уважительный конфронтирующий стиль.
- Рекомендуется проведение краткосрочных поведенческих и/или мотивационных интервенций при обращении пациента, имеющего признаки синдрома зависимости, в лечебное учреждение [177 - 183].
Уровень убедительности рекомендаций B (Уровень достоверности доказательств - 1).
Комментарии: Потенциал указанных интервенций в плане отказа от ПАВ и редукции симптомов синдрома зависимости ограничен [182]. Смысл краткосрочного вмешательства состоит в том, что даже если процент лиц, которые изменяют характер потребления веществ после одноразового вмешательства, невелик, вклад в общественное здравоохранение большого числа работников первичной медико-санитарной помощи, систематически осуществляющих это вмешательство, значителен.
- Рекомендуется использовать мотивационную психотерапию (мотивационное интервью) с первого контакта с пациентом (1 - 3 сеансы), вне зависимости от основного выбранного метода психотерапии [94; 110; 111; 184 - 187].
Уровень убедительности рекомендаций A (Уровень достоверности доказательств - 1).
Комментарии: Применение МИ не ограничивается первыми сеансами. Необходимо проводить промежуточные сеансы МИ в течение курса лечения с целью диагностики стадии изменений и колебаний мотивации пациента.
- Рекомендуется проведение когнитивно-поведенческой психотерапии [95; 104; 105; 112; 188 - 191].
Уровень убедительности рекомендаций A (Уровень достоверности доказательств 1).
- Рекомендуется проведение противорецидивного тренинга [134; 135; 143 - 145].
Уровень убедительности рекомендаций A (Уровень достоверности доказательств - 2).
- Рекомендуется включение элементов терапии ситуационного контроля на протяжении всего курса психотерапии [192 - 195].
Уровень убедительности рекомендаций A (Уровень достоверности доказательств - 2).
- Рекомендуется проведение диалектической бихевиоральной терапии для пациентов с сопутствующим пограничным расстройством личности и/или суицидальным риском [196 - 198].
Уровень убедительности рекомендаций B (Уровень достоверности доказательств - 2).
- Рекомендуется использование техник континуальной психотерапии для коррекции аддиктивного расщепления личности [199 - 201].
Уровень убедительности рекомендаций B (Уровень достоверности доказательств - 3).
- Рекомендуется проведение трансакционного анализа [202 - 207].
Уровень убедительности рекомендаций B (Уровень достоверности доказательств - 3).
- Рекомендуется проведение психодинамической психотерапии [208 - 210].
Уровень убедительности рекомендаций B (Уровень достоверности доказательств - 2).
- Рекомендуется мотивировать и всячески поддерживать участие пациентов и их родственников во встречах групп само- и взаимопомощи [211 - 214].
Уровень убедительности рекомендаций B (Уровень достоверности доказательств - 3).
Комментарии: Группы само- и взаимопомощи проводятся либо в рамках открытых терапевтических сообществ ("Анонимные алкоголики", "Взрослые дети алкоголиков", "Анонимные наркоманы", семейные группы взаимопомощи, и т.д.) либо им предоставляется возможность для проведения встреч в лечебно-реабилитационных учреждениях.
- Рекомендуется создавать терапевтическую среду в организации, где проводится лечение пациентов с синдромом зависимости [199 - 201; 213; 215 - 221].
Уровень убедительности рекомендаций B (Уровень достоверности доказательств - 2).
Комментарии: В рамках терапии средой создается спокойная, хорошо структурированная атмосфера для реализации программы лечения. Она характеризуется следующими факторами:
1. Четкое формулирование и обозначение правил поведения и границ ответственности персонала и пациентов;
2. Наличие постоянного расписания и режима дня, известного пациентам;
3. Включение элементов трудовой терапии, подразумевающей восстановление навыков ответственного отношения к собственному и чужому труду и деятельности, самообслуживания, самоконтроля, коммуникации с другими людьми;
4. Проведение оценки функционирования пациентов с целью коррекции лечебного плана и анализа эффективности лечения.
- Рекомендуется проведение сеансов арттерапии и/или терапии музыкой [222].
Уровень убедительности рекомендаций - B (Уровень достоверности доказательств - 2).
3.4. Оценка эффективности и безопасности лечения
- Для оценки эффективности терапии рекомендуется использовать клинический метод [1].
Уровень убедительности рекомендаций C (Уровень достоверности доказательств 5).
Комментарии: Оценка эффективности комплексного лечения проводится, исходя из динамики психопатологических, соматовегетативных и неврологических нарушений СЗ, что позволяет сделать клинический метод - наблюдение и описание симптоматики.
Критерий эффективности медикаментозного лечения: стабилизация психофизического состояния больного.
Критерий эффективности психотерапевтического лечения: удержание пациента в лечебной программе, его согласие на продолжение лечения.
- Оценку безопасности терапии рекомендуется проводить по частоте возникновения и развития нежелательных явлений [1].
Уровень убедительности рекомендаций C (Уровень достоверности доказательств 5).
Комментарии: Оценка безопасности и переносимости терапии проводится на всем ее протяжении по частоте возникновения и развития нежелательных явлений (НЯ) [2].
НЯ регистрируются по данным:
- спонтанных сообщений пациентов;
- физикального осмотра и клинически значимых изменений жизненно важных показателей (АД, ЧСС, ЧДД, температура тела) от исходных значений;
- клинически значимых отклонениям показателей лабораторных анализов и инструментальных методов диагностики от исходных значений.
Связь НЯ с ЛС оценивается по алгоритму Наранжо [3] (Приложение Г). Степень достоверности взаимосвязи "ЛС-НЯ" по алгоритму Наранжо определяется так:
определенная, если 9 и более баллов;
вероятная, если 5 - 8 баллов;
возможная, если 1 - 4 балла;
сомнительная, если 0 баллов и меньше.
При возникновении НЯ врачу необходимо зарегистрировать свои действия в первичной документации, к примеру, назначить дополнительные препараты (какие, в какой дозе, на какой период) и др., а также заполнить соответствующую форму [4].
--------------------------------
[1] Приказ Министерства здравоохранения РФ от 30 декабря 2015 г. N 1034н "Об утверждении Порядка оказания медицинской помощи по профилю "психиатрия-наркология" и Порядка диспансерного наблюдения за лицами с психическими расстройствами и (или) расстройствами поведения, связанными с употреблением психоактивных веществ".
[2] ФЗ 61 "Об обращении лекарственных средств" от 12.04.2010 (статья 64); Приказ МЗ РФ от 26 августа 2010 г. N 757н "Об утверждении порядка осуществления мониторинга безопасности лекарственных препаратов для медицинского применения, регистрации побочных действий, серьезных нежелательных реакций, непредвиденных нежелательных реакций при применении лекарственных препаратов для медицинского применения".
[3] Методические рекомендации "Определение степени достоверности причинно-следственной связи "Неблагоприятная побочная реакция - лекарственное средство" (классификация и методы)" (утв. руководителем Федеральной службы по надзору в сфере здравоохранения и социального развития Н.В. Юргелем 2 октября 2008 г.) http://www.rosminzdravnadzor.ru/.
[4] http://www.rosminzdravnadzor.ru/medicines/monitor_bezopasnosti/.
4. Реабилитация
Реабилитация пациента с зависимостью от ПАВ - совокупность медицинских (лечебных), психологических, социальных, образовательных и трудовых мер, направленных на восстановление физического и психического состояния больного; коррекцию, восстановление или формирование его социально приемлемых поведенческих, личностных и социальных качеств, способности приспособления к окружающей среде, полноценного функционирования в обществе без употребления ПАВ.
Реабилитация направлена на сохранение положительных результатов, полученных в процессе предшествовавшего лечения, за счет восстановления (формирования) нормативного личностного и социального статуса пациента с СЗ благодаря поддержанию трезвого состояния, дальнейшей коррекции и развитию его личностного, интеллектуального, нравственного, эмоционального и творческого потенциала [222 - 227].
Стратегическими целями реабилитации у пациентов с СЗ являются:
1. безопасное прекращение употребления ПАВ и поддержание трезвого образа жизни;
2. достижение преморбидного личностного и/или социального статуса;
3. создание адаптивного социального окружения, в первую очередь, для предотвращения доступа к ПАВ и профилактики рецидивов.
Прагматическими целями реабилитации являются:
1. формирование у пациента осознанной и устойчивой мотивации (установки) на отказ от ПАВ и участие в лечебно-реабилитационной программе (ЛРП);
2. проведение лечебных мероприятий, направленных на купирование психических расстройств и расстройств поведения вследствие употребления ПАВ и на предупреждение рецидивов заболевания;
3. терапия имеющихся соматических и неврологических расстройств и заболеваний;
4. коррекция структуры личности пациента и обеспечение условий для позитивного личностного развития;
5. коррекция семейных отношений;
6. повышение уровня социального функционирования пациента (с подключением ресурсов семьи, общества);
7. достижение реальной социальной занятости: учеба, работа.
Одна из проблем, усложняющих процесс реабилитации пациентов с СЗ, состоит в том, что ряд психологических функций, необходимых для полноценного восстановления нормативного личностного и социального статуса, у них серьезна повреждена [228]. Тем не менее, эти функции могут быть восстановлены до нормативного уровня в результате прохождения ЛРП или компенсированы за счет развития других функций и формирования совершенно новых умений и навыков. В связи с этим при построении реабилитационной программы необходимо учитывать не только реабилитационный, но и абилитационный аспекты реабилитации [225, 226, 230, 231].
Реабилитация осуществляется независимо от продолжительности заболевания и тяжести СЗ, при условии стабильности клинического состояния пациента и в зависимости от уровня реабилитационного потенциала (УРП).
ЛРП включает три этапа: восстановительный (предреабилитационный), медицинская реабилитация; профилактический (постреабилитационный). Медицинская реабилитация также проходит в три этапа: адаптационный, интеграционный и стабилизационный.
Оптимальный алгоритм движения пациентов в процессе осуществления последовательных этапов ЛРП:
1. Лечение психических и поведенческих расстройств вследствие употребления ПАВ: отделение неотложной наркологической помощи или наркологическое отделение наркологической больницы (диспансера).
2. Реабилитация в стационарных условиях: отделение медицинской реабилитации наркологической больницы (диспансера) или реабилитационный наркологический центр.
3. Реабилитация в амбулаторных условиях: отделение медицинской реабилитации (дневной наркологический стационар или наркологическое отделение наркологического диспансера (больницы).
4. Диспансерное наблюдение участкового врача психиатра-нарколога.
- Рекомендуется в обязательном порядке направлять пациентов с синдромом зависимости, получивших первичную стационарную наркологическую помощь, на дальнейшую реабилитацию [98 - 100; 216; 232 - 237].
Уровень GPP.
- Рекомендуется соблюдать принцип этапности и непрерывности лечебных и реабилитационных мероприятий при организации медицинской реабилитации [98 - 100; 107; 216; 234 - 236; 238].
Уровень GPP.
Комментарии: принцип предполагает достаточную продолжительность лечебных мероприятий, преемственность стационарной и амбулаторной помощи, а также поэтапный переход пациентов с одного этапа ЛРП на другой с учетом стадий изменения и изменения УРП.
- Рекомендуется применять мультидисциплинарный подход в реабилитации пациентов с синдромом зависимости [98 - 100; 112; 216; 223; 239 - 252].
Уровень GPP.
Комментарии: Данный подход предполагает наличие разносторонних усилий, направленных на разные сферы функционирования пациентов: психологическую, профессиональную, семейную, общественную, сферу досуга. В связи с этим выделяют следующие направления реабилитации: медицинское (предоставление необходимой медицинской помощи для лечения синдрома зависимости от алкоголя, имеющихся соматических проблем; терапия сопутствующих психических расстройств); организационное направление (создание структурированной терапевтической среды); психолого-психотерапевтическое направление (когнитивная реабилитация, психотерапевтическая и психологическая коррекция личностного, семейного и социального функционирования; мотивация и поддержание комплайенса); работа в 12-шаговой программе; социально-педагогическое направление (стимулирование физической активности, формирование, развитие и усиление навыков самообслуживания, социальной коммуникации; трудотерапия); социальное сопровождение. Смотрите Приложение Е1; Е2.
- Рекомендуется проводить диагностику уровня реабилитационного потенциала у всех пациентов, поступающих на реабилитацию [242, 243].
Уровень убедительности рекомендаций C (Уровень достоверности доказательств - 5).
- Рекомендуется проводить краткосрочную интервенцию в виде первичной консультации и мотивационного интервью при поступлении пациентов на реабилитационную программу [98 - 100, 177 - 182].
Уровень убедительности рекомендаций B (Уровень достоверности доказательств - 1).
Комментарии: Краткосрочная интервенция имеет следующие цели:
1. Формирование мотивации на начало реабилитации;
2. Усиление собственной мотивации к реабилитации, имеющейся у пациента;
3. Усиление мотивации к МР пациента у родственников, сопровождающих больного и получивших возможность присутствовать на сеансе (участвовать в отдельном сеансе) с разрешения больного.
- Рекомендуется формировать (стимулировать) мотивацию пациента на участие в реабилитационной программе и дальнейшее поддержание трезвости психотерапевтическими методами [94; 95; 98 - 100; 104; 105; 111; 116; 117; 198; 223; 244; 245].
Уровень убедительности рекомендаций A (Уровень достоверности доказательств - 2).
Комментарии: Для этой цели используются техники когнитивно-поведенческой и мотивационной психотерапии.
- Рекомендуется проводить психообразовательную работу с пациентами и их родственниками на всех этапах лечебно-реабилитационного процесса [98; 99; 198 - 200; 253 - 255].
Уровень убедительности рекомендаций A (Уровень достоверности доказательств - 2).
Комментарии: Основные задачи психообразования: преодоление наркологической неграмотности; изменения и коррекции внутренней картины болезни; формирование у пациентов понимания мультифакторности причин зависимости от ПАВ; формирование осознавания и принятия негативных медицинских и социальных последствий СЗ; формирование понимания значения личной ответственности за реализацию ЛРП и выздоровление.
Психообразовательная работа может вестись в ходе индивидуальных и групповых психотерапевтических и/или психокорреционных сеансов, а также в рамках "Школы профилактики для пациентов и их родственников" (далее "Школа"). На занятиях "Школы" (Приложение Г) расширяются знания о биологических эффектах ПАВ и медицинских и социальных последствиях их потребления, о принципах лечения синдрома зависимости от ПАВ, формируется критика к состоянию, преодолевается анозогнозия.
- Рекомендуется осуществлять противорецидивный тренинг на всех этапах процесса реабилитации [134; 135; 141 - 145; 199 - 200]
Уровень убедительности рекомендаций A (Уровень достоверности доказательств - 2).
Комментарии: Противорецидивный тренинг закрепляет навыки противостояния стрессовым ситуациям и умению сказать "нет" употреблению ПАВ, а также включает дальнейшую работу по обучению умению определять предвестники обострения влечения к ПАВ и преодолевать срывы заболевания. Кроме того, проводится обучение навыкам планирования и управления временем. Обучение может проходить в рамках психокоррекционных и психообразовательных сеансов, а также путем копирования поведения, моделируемого лечащими специалистами. Для этого пациент и член реабилитационной бригады осуществляет совместное с пациентом планирование учебы, работы и досуга в краткосрочной и долгосрочной перспективе.
- Рекомендуется проводить психотерапию пациентов, находящихся на реабилитации, с помощью доказанных методов психотерапии синдрома зависимости [94; 95; 98 - 100; 223].
Уровень убедительности рекомендаций C (Уровень достоверности доказательств - 5).
Комментарии: Подробное описание рекомендаций к психотерапии пациентов с синдромом зависимости смотрите в разделе 3 "Лечение".
- Рекомендуется проводить личностно-ориентированную психотерапию на всех этапах реабилитации [100 - 109; 202; 203; 199 - 200].
Уровень убедительности рекомендаций A (Уровень достоверности доказательств - 2).
Комментарии: Основные задачи - коррекция приобретенных в результате заболевания зависимостью от ПАВ личностных особенностей; личностная реструктуризация; возвращение (формирование) утраченной системы ценностных норм и ценностной ориентации.
- Рекомендуется проводить психотерапию, ориентированную на формирование коммуникативных и поведенческих навыков, а также коррекцию межличностных отношений [134 - 141; 146 - 150; 153; 154; 204 - 207; 248 - 252].
Уровень убедительности рекомендаций A (Уровень достоверности доказательств - 2).
Комментарии: Основные задачи - восстановление коммуникативных и поведенческих навыков в социально-сохранной социальной среде; улучшение отношений с членами семьи и ближайшего окружения; обучение приемам эффективной коммуникации и выхода из конфликтных ситуаций. Как правило, для решения указанных задач используются техники семейной терапии, когнитивно-поведенческой терапии, трансакционного анализа, различные тренинги навыков (поведенческих, коммуникативных, социальных).
- Рекомендуется проводить психотерапевтическую и психокоррекционную работу с родственниками пациента на всех этапах реабилитационного процесса [151 - 160; 248 - 255].
Уровень убедительности рекомендаций A (Уровень достоверности доказательств - 2).
Комментарии: Для этого могут использоваться основные психотерапевтические методы, рекомендуемые для лечения СЗ в рамках семейной терапии (см. раздел "Психотерапия").
- Рекомендуется использовать трудотерапию [213; 214; 217; 219 - 221; 253].
Уровень убедительности рекомендаций B (Уровень достоверности доказательств 2).
- Рекомендуется организовывать и стимулировать участие пациентов в группах само- и взаимопомощи [211 - 214].
Уровень убедительности рекомендаций B (Уровень достоверности доказательств - 2).
Комментарии: Можно стимулировать создание групп само- и взаимопомощи среди участников программы, а также организовывать участие пациентов во внешних группах. Если мероприятия данного этапа проводятся в стационарных условиях, пациенты должны регулярно вывозиться для участия в работе этих сообществ, при работе в амбулаторных условиях - пациенты направляются для участия в работе этих сообществ (Приложение Г).
- Рекомендуется осуществлять социальную поддержку пациентов, находящихся на реабилитации [98 - 100; 231 - 236].
Уровень убедительности рекомендаций C (Уровень достоверности доказательств - 5).
Комментарии: Поддержка осуществляется в рамках социального блока реабилитации (Приложение Г)
5. Профилактика
При сформированном СЗ наиболее важное значение приобретает третичная (модификационная) профилактика. Она является преимущественно медицинской, индивидуальной, ориентирована на лиц со сформированной зависимостью от ПАВ, направлена на предупреждение дальнейшего развития заболевания, уменьшение вредных последствий и на предупреждение рецидива.
Диспансерное наблюдение осуществляется в соответствии с Порядком диспансерного наблюдения за лицами с психическими расстройствами и/или расстройствами поведения, связанными с употреблением ПАВ [1]
6. Организация медицинской помощи
- Рекомендуется госпитализация в плановом порядке при средне-тяжелом и тяжелом течении заболевания.
Уровень GPP
Комментарии: ориентировочные клинические критерии тяжести заболевания и лечения в стационарных условиях см. выше (п. "Лечение")
- Рекомендуется осмотр врача психиатра-нарколога не позднее 2 часов с момента поступления в стационар
Уровень GPP.
- Медицинскими показаниями к выписке пациента из стационара рекомендуется считать стабилизацию психофизического состояния пациента.
Уровень убедительности рекомендаций C (Уровень достоверности доказательств 5).
Комментарии: Стабилизация психофизического состояния пациента предполагает:
- редукцию синдрома патологического влечения к алкоголю и другим ПАВ, проявляющуюся в поведенческой, аффективной, идеаторной и вегетативной сферах. Ориентировочно динамику синдрома ПВА можно оценить по квантифицированной шкале В.Б. Альтшулера (Приложение Ж).
- положительную динамику неврологических расстройств: тремора, головной боли, тяжести в голове (если таковые имелись);
- положительную динамику соматических расстройств: тошноты, рвоты, пароксизмальной потливости, АД (если таковые имелись).
--------------------------------
[1] Приказ МЗ РФ от 30 декабря 2015 года N 1034 (зарегистрировано в Минюсте России 22.03.2016 г. N 41495) "Об утверждении порядка оказания медицинской помощи по профилю "психиатрия-наркология" и порядка диспансерного наблюдения за лицами с психическими расстройствами и/или расстройствами поведения, связанными с употреблением психоактивных веществ.
6. Дополнительная информация, влияющая на течение и исход заболевания
Нет.
Критерии оценки качества медицинской помощи
N
Критерии качества
Уровень достоверности доказательств
Уровень убедительности рекомендаций
1.
Выполнен осмотр врачом-психиатром-наркологом не позднее 2 часов с момента поступления в стационар
GPP
2.
Выполнен общий (клинический) анализ мочи
5
C
3.
Выполнен анализ крови биохимический общетерапевтический (общий белок, аланинаминотрансфераза, аспартатаминотрансфераза, гамма-глутамилтранспептидаза общий билирубин, прямой билирубин, альбумин, глюкоза, общий холестерин)
5
C
4.
Выполнен общий (клинический) анализ крови развернутый
5
C
5.
Выполнена регистрация электрокардиограммы
5
C
6.
Проведено определение среднего объема эритроцитов (MCV)
2
A
7.
Проведено определение концентрации углевод-дефицитного трансферрина (CDT)
2
A
8.
Проведена терапия блокаторами опиатных рецепторов длительного действия - налтрексоном (в зависимости от медицинских показаний и при отсутствии медицинских противопоказаний)
1
A
9.
Проведена терапия дисульфирамом (в зависимости от медицинских показаний и при отсутствии медицинских противопоказаний)
2
B
10.
Проведена терапия цианамидом в качестве альтернативы терапии дисульфирамом (в зависимости от медицинских показаний и при отсутствии медицинских противопоказаний)
2
B
11.
Проведена терапия метронидазолом в качестве альтернативы терапии дисульфирамом (в зависимости от медицинских показаний и при отсутствии медицинских противопоказаний)
4
C
12.
Проведена терапия лекарственными препаратами группы "антидепрессанты" (при наличии депрессивных расстройств), при отсутствии медицинских противопоказаний
2
B
13.
Проведена терапия лекарственными препаратами группы "противоэпилептические препараты" (при аффективных колебаниях, эмоциональной лабильности и при отсутствии медицинских противопоказаний)
3
B
14.
Проведена терапия лекарственными препаратами группы "антипсихотические препараты" (при наличии психомоторного возбуждения, агрессивного, суицидального или психопатоподобного поведения и отсутствии медицинских противопоказаний)
2
B
Список литературы
1. Иванец Н.Н., Анохина И.П., Винникова М.А., редакторы. Наркология: национальное руководство. 2-е издание, переработанное и дополненное. М.: ГЭОТАР-Медиа. 2016; 944 с.
2. Koob G.F. The neurobiology of addiction: A neuroadaptational view relevant for diagnosis. Addiction. 2006; 101(Supp 1): 23 - 30.
3. Соловьев А.Г., Вязьмин А.М., Мордовский Э.А. Методологические подходы к учету алкоголь-атрибутивной смертности в России и за рубежом. Обзоры по клинической фармакологии и лекарственной терапии. 2012; 4(10): 30 - 41.
4. Global status report on alcohol and health - 2014 ed. URL: www.who.int World Health Organization 2014; 86 c. ISBN 978 92 4 069276 3 (PDF) Дата обращения: 28.02.2017
5. Киржанова В.В., Григорова Н.И., Киржанов В.Н., Сидорюк О.В. Основные показатели деятельности наркологической службы в Российской Федерации в 2014 - 2015 годах: статистический сборник. М.: НИИ наркологии - филиал ФГБУ "ФМИЦПН им. В.П. Сербского" Минздрава России. 2016; 177 с.
6. Киржанова В.В., Григорова Н.И., Киржанов В.Н., Сидорюк О.В. Основные показатели деятельности наркологической службы в Российской Федерации в 2015 - 2016 годах: Статистический сборник. М.: ФГБУ "ФМИЦПН им. В.П. Сербского" Минздрава России. 2017; 183 с.
7. Diagnostic and statistical manual of mental disorders. 5th ed. 2. Mental Disorders - classification. 3. Mental Disorders-diagnosis. WM 15. p. 481 - 590, 809 - 916. URL: https://www.psychiatry.org/psychiatrists/practice/dsm. Дата обращения: 10.09.2018.
8. Иванец Н.Н., Анохина И.П., Винникова М.А., редакторы. Алкоголизм. Руководство для врачей. М.: Медицинское информационное агентство. 2011; 856 с.
9. Иванец Н.Н., Винникова М.А. Психические и поведенческие расстройства вследствие злоупотребления психоактивными веществами. Рациональная фармакотерапия в психиатрической практике. Руководство для практикующих врачей. Под общей редакцией чл-корр. РАМН Ю.А. Александровского, проф. Н.Г. Незнанова. М.: Литттера. 2014; 582 - 692.
10. Гофман А.Г. Клиническая наркология. М.: Миклош. 2003; 215 с.
11. Standridge J.B., Adams S.M., Zotos A.P., Urine Drug Screening: A Valuable Office Procedure. Am. Fam. Physician.2010 Mar 1; 81(5): 635 - 640.
12. Alcoholism Workup. Laboratory Studies. URL: http://emedicine.medscape.com/article/285913-workup#c6 Дата обращения: 28.02.2017.
13.  S.,
S.,  J.B.,
J.B.,  J.,
J.,  R.C.,
R.C.,  J.A. et al. Alcoholism: Common and Oxidative Damage Biomarkers. J Clin Toxicol 2014; S7: S7-006. doi: 10.4172/2161-0495.S7-006 URL: https://www.omicsonline.org/open-access/alcoholism-common-and-oxidative-damage-biomarkers-2161-0495.1000-S7-006.pdf Дата обращения: 28.02.2017.
J.A. et al. Alcoholism: Common and Oxidative Damage Biomarkers. J Clin Toxicol 2014; S7: S7-006. doi: 10.4172/2161-0495.S7-006 URL: https://www.omicsonline.org/open-access/alcoholism-common-and-oxidative-damage-biomarkers-2161-0495.1000-S7-006.pdf Дата обращения: 28.02.2017.
14.  O. Biomarkers in alcoholism. Clin. Chim. Acta. 2007 Feb; 377(1-2): 39 - 49.
O. Biomarkers in alcoholism. Clin. Chim. Acta. 2007 Feb; 377(1-2): 39 - 49.
15. Hannuksela M.L. Liisanantti M.K. Nissinen A.E. Savolainen M.J. Biochemical markers of alcoholism. Clin. Chem. Lab. Med. 2007; 45(8): 953 - 961.
16. Substance Abuse and Mental Health Services Administration. Center for Substance Abuse Treatment. The role of biomarkers in the Treatment of Alcohol Use Disorders. US Department of Health and Human Services. September. 2006 URL:http://kap.samsha.gov/. Дата обращения: 28.02.2017.
17. Sommers M.S. Savage C., Wray J., Dyehouse J.M., Laboratory measures of alcohol (ethanol) consumption: strategies of assess drinking patterns with biochemical measures. Biol. Res. Nurs. 2003 Jun; 4(3): 203 - 207.
18. Hock B., Schwarz M., Domke I., Grunert V.P., Wuertemberger M., Schiemann U., Horster S., Limmer C., Stecker G., Soyka M. Validity of carbohydrate-deficient transferrin (CDT), gamma-glutamyltransferase (gamma-GT) and mean corpuscular erythrocyte volume (MCV) as biomarkers for chronic alcohol abuse: a study in patients with alcohol dependence and liver disorders of non-alcoholic and alcoholic origin. Addiction.2005 Oct; 100(10): 1477 - 1486. URL:https://www.ncbi.nlm.nih.gov/pubmed/16185209 Дата обращения: 10.09.2018.
19. Fuster D., Sanvisens A., Bolao F., Zuluaga P., Rivas I., Tor J., Muga R. Markers of inflammation and mortality in a cohort of patients with alcohol dependence. Medicine (Baltimore). 2015 Mar; 94(10): 607. doi: 10.1097/MD.0000000000000607. URL:https://www.ncbi.nlm.nih.gov/pubmed/25761182 Дата обращения: 10.09.2018.
20. Dastych M.,  J., Pokora J.,
J., Pokora J.,  B.,
B.,  H.,
H.,  E.,
E.,  J. [Article in Czech] Diagnostic value of carbohydrate-deficient transferrin, gamma-glutamyltransferase and mean erythrocyte volume as laboratory markers of chronic alcohol abuse. VnitrLek. 2003 Feb; 49(2): 115 - 20. URL:https://www.ncbi.nlm.nih.gov/pubmed/12728578 Дата обращения: 10.09.2018.
J. [Article in Czech] Diagnostic value of carbohydrate-deficient transferrin, gamma-glutamyltransferase and mean erythrocyte volume as laboratory markers of chronic alcohol abuse. VnitrLek. 2003 Feb; 49(2): 115 - 20. URL:https://www.ncbi.nlm.nih.gov/pubmed/12728578 Дата обращения: 10.09.2018.
21. Anton R.F., Youngblood M. Factors affecting CDT status at entry into a multisite clinical treatment trial: experience from the COMBINE Study./Alcoholism, clinical and experimental research. 2006; 30(11): 1878 - 1883. doi: https://doi.org/10.1111/j.1530-0277.2006.00225.xURL: https://www.cochranelibrary.com/search Дата обращения: 10.09.2018.
22. Schwan R., Albuisson E., Malet L., Loiseaux M.N., Reynaud M., Schellenberg F., Brousse G., Llorca P.M. The use of biological laboratory markers in the diagnosis of alcohol misuse: an evidence-based approach. Drug Alcohol Depend. 2004 Jun 11; 74(3): 273 - 279. URL:https://www.ncbi.nlm.nih.gov/pubmed/15194205 Дата обращения: 10.09.2018.
23. Sharpe P.C. Biochemical detection and monitoring of alcohol abuse and abstinence. Ann Clin Biochem. 2001 Nov; 38(Pt6): 652 - 664. URL:https://www.ncbi.nlm.nih.gov/pubmed/11732647 Дата обращения: 10.09.2018.
24. Golka K., Wiese A. Carbohydrate-deficient transferrin (CDT) - a biomarker for long-term alcohol consumption. JToxicol Environ Health B Crit Rev. 2004 Jul - Aug; 7(4): 319 - 37. URL: https://www.ncbi.nlm.nih.gov/pubmed/15205047 Дата обращения: 10.09.2018.
25. Aithal G.P., Thornes H., Dwarakanath A.D., Tanner A.R. Measurement of carbohydrate-deficient transferrin (CDT) in a general medical clinic: Is this test useful in assessing alcohol consumption? Alcohol and Alcoholism. 1998; 33(3): 304 - 309.
26. Srisurapanont M., Jarusuraisin N. Opioid antagonists for alcohol dependence. Cochrane Database Syst Rev. 2005; 1: CD001867. URL:https://www.ncbi.nlm.nih.gov/pubmed/21154349. Дата обращения: 23.07.2018.
27. Opioid antagonists for alcohol dependence. Cochrane Systematic Review. URL: https://www.cochranelibrary.com/cdsr/doi/10.1002/14651858.CD001867.pub3/full?highlightAbstract=naltrexone&highlightAbstract=naltrexon Дата обращения: 10.09.2018.
28. Volpicelli J.R., Alterman A.I., Hayashida M., O'Brien C.P. Naltrexone in the treatment of alcohol dependence. Arch Gen Psychiatry. 1992; 49: 876 - 880.
29. Volpicelli J.R., Watson N.T., King A.C., Sherman Ce., O'Brien C.P. Effect of naltrexon on alcohol "high" in alcoholics. Am J Psychiatry. 1995; 152(4): 613 - 615.
30. O' Malley S.S., Jaffe A.J., Chang G et al. Naltrexone and coping skills therapy for alcohol dependence: a controlled study. Archives of General Psychiatry. 1992 Nov; 49: 881 - 887.
31. Volpicelli J.R., Rhines K.S., Rhines J.S. et al. Naltrexone and alcohol dependence: role of subject compliance. J. Arch. Gen. Psychiatry. 1997 Aug; 54(8): 737 - 742.
32. Jaffe A.J., Rounsaville B., Chang G., Schottenfeld R.S., Meyer R.E., O'Malley S.S. Naltrexone, relapse prevention, and supportive therapy with alcoholics: an analysis of patient treatment matching. J. Consult Clin Psychol. 1996; 64: 1044 - 1053.
33. Винникова М.А. Лобачева А.С., Басманова Т.В., Бойко Е.О., Гуревич Г.П. Антаксон в терапии патологического влечения к алкоголю: результаты сравнительных исследований. Вопросы наркологии. 2007; 1: 5 - 11.
34. Dunbar J.D., Turncliff R.Z., Dong Q. et al. Single and multiple dose pharmacokinetics of long-acting naltrexone. Alcohol Clin Exp. Res. 2006; 30: 480 - 490.
35. Krupitsky E., Woody G.E, Zvartau E., O"Brien C.P. Addiction treatment in Russia. Lancet. 2010 Oct 2; 376 (9747): 1145. PubMed PMID: 20888988. Comment on: Lancet. 2010 Jul 3; 376(9734): 13 - 14.
36. Kranzler H.R., Song Liou et al. Effect of long-acting injectable Naltrexone on Quality of Life URL: http://www.biomedcentral.com/1471-244X/5/18 Дата обращения: 01.12.2017.
37. National Institute on Alcohol abuse and alcoholism. Helping Patients Who Drink Too Much: A Clinitian Guide. URL:https://www.niaaa.nih.gov/guide. Дата обращения: 01.12.2017.
38. Garbutt J.C., Kranzler H.R., O'Malley S.S. et al. Efficacy and tolerability of long-acting injectable naltrexone for alcohol dependence: a randomized controlled trial. JAMA. 2005; 293(13): 1617 - 1625.
39. Gastfriend D.R., Dong Q., Loewy J. et al. Durability of Effect of Long-Acting Injectable Naltrexone. URL:https://www.ncbi.nlm.nih.gov/pubmed/15811981. Дата обращения: 01.12.2017.
40. Gastfriend D.R., Dong Q., Loewy J. et al. Durability of effect of long-acting injectable naltrexone. Presented at: Annual Meeting of the American Psychiatric Association, 2005. Atlanta, GA.
41. Крупицкий Е.М. Различные стратегии применения налтрексона для лечения алкоголизма: краткий обзор результатов научных исследований. Новые лекарственные препараты. 2006; 2: 44 - 47.
42. Блохина Е.А., Крупицкий Е.М., Брюн Е.А. Опыт применения Вивитрола (налтрексона пролонгированного действия в инъекциях) в клинической практике для лечения алкогольной зависимости. Обозрение психиатрии и медицинской психологии им. В.М. Бехтерева. 2010; 3: 58 - 61.
43. Aubin H.J. Efficacy of Disulfiram revisited: systematic review and meta-analysis. Alcohol and alcoholism. Conference: 15th European society for biomedical research on alcoholism congress, ESBRA 2015. Spain, 2015, 50 (Supplement 1), i14 (added to CENTRAL: 30 April 2018 Issue 4). doi:https://doi.org/10.1093/alcalc/agv076.50. URL: https://www.cochranelibrary.com/central/doi/10.1002/central/CN-01468501/full?highlightAbstract=disulfiram. Дата обращения: 10.09.2018.
44. Kleber H.D., Weiss R.D., Anton R.F. Jr. et al. Work Group on Substance Use Disorders; American Psychiatric Association; Steering Committee on Practice Guidelines. Treatment of patients with substance use disorders (2nd Edition). Am J Psychiatry. 2007; 164: 5 - 123.
45. Chick J., Gough K., Falkowski W., Kershaw P., Hore B., Mehta B., Ritson B., Ropner R., Torley D. Disulfiram treatment of alcoholism./British journal of psychiatry. 1992; 161: 84 - 89
46. Fuller R., Roth H., Long S. Compliance with disulfiram treatment of alcoholism./Journal of chronic diseases. 1983; 36(2): 161 - 170.
47. Christensen J.K., ![]() P., Vaag U.H. Side effects after disulfiram. Comparison of disulfiram and placebo in a double-blind multicentre study. Acta psychiatricascandinavica, 1984; 69(4): 265 - 273.
P., Vaag U.H. Side effects after disulfiram. Comparison of disulfiram and placebo in a double-blind multicentre study. Acta psychiatricascandinavica, 1984; 69(4): 265 - 273.
48. Azrin N.H., Sissons R.W., Meyer R.J. et al. Alcoholism treatment by disulfiram and community reinforcement therapy. J BehavTher Exp Psychiat. 1982; 13: 105 - 112.
49. Кораблев М.В., Курбат Н.М., Евец М.А. Молекулярные основы механизма противоалкогольного действия тетурама. Журн. невропатологии и психиатрии. 1981; 2: 128 - 134.
50. Арана Дж., Розенбаум Дж. Фармакотерапия психических расстройств. Руководство по психофармакотерапии. М.: Бином; 2004. 415 с.
51. Brewer C. How effective is the standard dose of disulfiram? Br J Psychiatry. 1984; 144: 200 - 202.
52. Fuller R.K., Branchey L., Brightwell D.R. et al. Disulfiram treatment of alcoholism: a Veterans Administration cooperative study. JAMA. 1986; 25: 1449 - 1455.
53. BAP updated guidelines: evidence-based guidelines for the pharmacological management of substance abuse, harmful use, addiction and comorbidity: recommendations from BAP. URL: http://journals.sagepub.com/doi/full/10.1177/0269881112444324 Дата обращения: 01.12.2017
54. Steven H. Williams, Medications for Treating Alcohol Dependence. Am Fam Physician. 2005 Nov 1; 72(9): 1775 - 1780.
55. Johnsen J., Morland J. Depot preparations of disulfiram: experimental and clinical results. Acta PsychiatrScand 1992; 86: 27 - 30.
56. Johnsen J., Morland J. Disulfiram implant: a double-blind placebo controlled follow-up on treatment outcome. Alcohol Clin Exp Res. 1991; 15(3): 532 - 536.
57. Wilson A, Blanchard R, Davidson W, et al. Disulfiram implantation: a dose response trial. J Clin Psychiatry. 1984; 45(6): 242 - 247.
58. Минко А.И., Линский И.В. Применение Дисульфирама (Эсперали) в наркологической практике: история и новые возможности. Здоровье Украины. 2007; 11(1): 46 - 47.
59. Brewer C., Robert J. Meyers, Johnsen J. Does Disulfiram Help to Prevent Relapse in Alcohol Abuse? CNS Drugs. 2000; 14(5): 329 - 341.
60. Richard K. Fuller Enoch Gordis. For Debate - Does disulfiram have a role in alcoholism treatment today? Addictions. January 2004; 99(1): 21 - 24. doi: 10.1111/j.1360-0443.2004.00597.x
61. JasonLuty. Какие методы наиболее эффективны в лечении расстройств, связанных с употреблением алкоголя? Advances in Psychiatric Treatment. 2006; 12: 13 - 22.
62. Soyka M. Relapse prevention in alcoholism, recent advances and future possibilities. CNS Drugs. 1997; 4: 313 - 327.
63. Валентик Ю.В., Новиков Е.М. Применение препарата Колме при лечении больных алкоголизмом. Наркология. 2002; 3: 2 - 4.
64. Иванец Н.Н., Кинкулькина М.А. Новые данные о сенсибилизирующей терапии алкогольной зависимости. Журнал неврологии и психиатрии им. С.С. Корсакова. 2004; 7: 43 - 48.
65. Иванец Н.Н., Винникова М.А., Козырева А.В. Результаты клинико-катамнестического сравнительного исследования препарата Колме в терапии алкогольной зависимости Вопросы наркологии. 2006; 2: 21 - 29.
66. Ajima M., Usuki K., Igarashi A., Okazaki R., Hamano, K., Urabe A. and Totsuka Y. Cyanamide-induced granulocytopenia. Internal Medicine. 1997; 36: 640 - 642.
67. Suzuki Y., Yokoyama A., Nakano M., Okuyama K., Takahash, H., Tamai H., Maruyama K. aIshii, H. Cyanamide-induced liver dysfunction after abstinence in alcoholics: a long-term follow-up study on four cases. Alcoholism: Clinical and Experimental Research. 2000; 24: 100 - 105.
68. Винникова М.А., Мохначев С.О., Ненастьева А.Ю., Усманова Н.Н., Козырева А.В., Лобачева А.С., Русинова О.И., Жердева М.А., Пинская Н.В., Сивач Т.В. Терапевтическая эффективность и безопасность Цианамида в сравнении Дисульфирамом при лечении больных с зависимостью от алкоголя: сравнительное открытое рандомизированное мультицентровое клиническое исследование. Вопросы наркологии. 2013; 1: 46 - 64.
69. Tamai H., Yokoyama A., Okuyama K., Takahashi H., Maruyama K., Suzuki Y., Ishii H. Comparison of cyanamide and disulfiram in effects on liver function. Alcohol Clin Exp Res. 2000 Apr; 24(4 Suppl): 97 - 99.
70. Niederhofer H., Staffen W., Mair A. Comparison of cyanamide and placebo in the treatment of alcohol dependence of adolescents. Alcohol and alcoholism. 2003; 38(1): 50 - 53.
71. Brewer C. Cyanamide or disulfiram in the treatment of adolescent alcohol misusers? Alcohol and Alcoholism. 2003 Sep - Oct; 38(5): 442.
72. ![]() J.P., Tillonen J.S., Kaihovaara P.S., Salaspuro M.P. Lack of disulfiram-like reaction with metronidazole and ethanol./Annals of pharmacotherapy. 2002; 36(6): 971 - 974. doi:https://doi.org/10.1345/aph.1A066.
J.P., Tillonen J.S., Kaihovaara P.S., Salaspuro M.P. Lack of disulfiram-like reaction with metronidazole and ethanol./Annals of pharmacotherapy. 2002; 36(6): 971 - 974. doi:https://doi.org/10.1345/aph.1A066.
73. Semer J.M., Friedland P., Vaisberg M., Greenberg A. The use of metronidazole in the treatment of alcoholism: a pilot study./Am J Psychiatry. 1966 Dec; 23(6): 722 - 724.
74. Иванец Н.Н. Место антидепрессантов в терапии патологического влечения к алкоголю. Сб. Антидепрессанты в терапии патологического влечения к психотропным веществам. М.: Политек-Ф; 2000. 8 - 16.
75. Крупицкий Е.М., Ериш С.М., Бернцев В.А., Киселев А.С., Александровский Н.А., Торбан М.Н., Ерошин С.П., Ерышев О.Ф. Двойное слепое рандомизированное плацебо-контролируемое исследование эффективности применения эсциталопрама для коррекции аффективных расстройств у больных алкогольной зависимостью в ремиссии. Вопросы наркологии. 2009; 6: 17 - 34.
76. Крупицкий Е.М., Ериш С.М., Рыбакова К.В., Киселев А.С., Бернцев В.А., Торбан М.Н., Ерошин С.П., Ерышев О.Ф. Простое слепое рандомизированное плацебо-контролируемое исследование эффективности применения тразодона для коррекции аффективных расстройств у больных с алкогольной зависимостью в ремиссии. Обозрение психиатрии и медицинской психологии имени В.М. Бехтерева. 2012; 1: 29 - 37.
77. Krupitsky E.M., Yerish S.M., Kiselev A.S., Berntsev V.A., Alexandrovskyi N.A., Torban M.N., Eroshin S.P., Eryshev O.F. A double blind, placebo-controlled, randomized clinical trial of escitalopram for the treatment of affective disorders in alcohol depedent patients in eraly remission. Chapter 16. In: The international psychiatry and behavioral neuroscience yearbook, Vol. II/Eds: N. Boutros, T. Sumiyoshi, A. Javanbakht, E. M. Krupitsky. - New York: Nova Science Publisher; 2012. 239 - 256.
78. Ivanets N.N., Lavrinenko O.V., Maximova T.N. Treatment of depression complicated by abuse and dependence on alcohol. NevrolPsikhiatrIm S SKorsakova. 2017; 117(7): 53 - 58. doi: 10.17116/jnevro20171177153-58.
79. Альтшулер В.Б. Патологическое влечение к алкоголю: вопросы клиники и терапии. М.: Издат. дом "Имидж"; 1994. 216 с.
80. Antidepressants for the treatment of people with co occurring depression and alcohol dependence. Cochrane Systematic Review. URL:https://www.cochranelibrary.com/cdsr/doi/10.1002/14651858.CD008581.pub2/full?highlightAbstract=alcohol&highlightAbstract=antidepress&highlightAbstract=antidepressants. Дата обращения 10.09.2018.
81. Pharmacotherapy for anxiety and comorbid alcohol use disorders. Cochrane Systematic Review. URL:https://www.cochranelibrary.com/cdsr/doi/10.1002/14651858.CD007505.pub2/full?highlightAbstract=alcohol&highlightAbstract=antidepress&highlightAbstract=antidepressants. Дата обращения 10.09.2018.
82. Soyka M., Kranzler H.R., Hesselbrock V., Kasper S., Mutschler J., ![]() H.J. Guidelines for biological treatment of substance use and related disorders, part 1: Alcoholism, first revision. URL:http://www.wfsbp.org/fileadmin/user_upload/Treatment_Guidelines/Guidelines_for_biological_treatment_of_substance_use_and_related_disorders Дата обращения: 13.07.2018
H.J. Guidelines for biological treatment of substance use and related disorders, part 1: Alcoholism, first revision. URL:http://www.wfsbp.org/fileadmin/user_upload/Treatment_Guidelines/Guidelines_for_biological_treatment_of_substance_use_and_related_disorders Дата обращения: 13.07.2018
83. Винникова М.А. Агибалова Т.В., Гуревич Г.Л., Мищенко Л.В. Использование ламиктала (ламотриджина) в терапии больных с алкогольной зависимостью: результаты сравнительного исследования. Психиатрия и психофармакотерапия. 2004; 5(6): 245 - 248.
84. Ivanets N., Vinnikova M., Agibalova T., Zhirov I. Normothymics in treatment of alcohol craving:results of a comparative study. European Neuropsychopharmacology. The Yournal of the European College of Neuropsychopharmacology. Abstracts of the 8th ECNP Regional Meeting; 2005 April 14 - 16. 274.
85. Anticonvulsants for alcohol dependence. Cochrane Systematic Review. URL:https://www.cochranelibrary.com/cdsr/doi/10.1002/14651858.CD008544.pub2/full?highlightAbstract=alcohol&highlightAbstract=antidepress&highlightAbstract=antidepressants. Дата обращения 10.09.2018.
86. Anton R.F., Kranzler H., Breder C. A randomized, multicenter, double-blind, placebo-controlled study of the efficacy and safety of aripiprazole for the treatment of alcohol dependence. J Clin Psychopharmacol. 2008; 28: 5 - 12.
87. Martinotti G., Di Nicola M., Di Giannantonio M., Aripiprazole in the treatment of patients with alcohol dependence: a double-blind, comparison trial vs. naltrexone. J Psychopharmacol. 2009; 23: 123 - 129.
88. Иванец Н.Н., Винникова М.А. Рисполепт (рисперидон) в терапии алкогольной зависимости. Вопросы наркологии. 2003; 2: 4 - 12.
89. Дмитриева Т.Б., Игонин А.Л., Клименко Т.В. и др. Злоупотребление психоактивными веществами (общая и судебно-психиатрическая практика). Москва: ГНЦ СиСП им. В.П. Сербского; 2000. 300 с.
90. Альтшулер В.Б. Соотношение биологического и социального в болезненном влечении к алкоголю и терапия алкоголизма нейролептиками. Сб.: Патогенез, клиника и лечение алкоголизма; 1976. 68 - 71.
91. Агибалова Т.В., Шустов Д.И., Тучина О.Д. Введение в психотерапию в наркологии, применение научно-доказательных моделей психотерапевтического воздействия. Оценка эффективности психотерапии. В кн.: Н.Н. Иванец, И.П. Анохина, М.А. Винникова. Национальное руководство по наркологии. М.: ГЭОТАР-Медиа, 2016; Глава 10; С. 688 - 699.
92. Назыров Р.К., Ремесло М.Б., Ляшковская С.В. и др. Типология психотерапевтических мишеней и ее использование для повышения качества индивидуальных психотерапевтических программ в лечении больных с невротическими расстройствами. СПб.: СПб НИПНИ им. В.М. Бехтерева, 2014; 19 с.
93. Norcross J.C., Lambert M.J. Evidence-based therapy relationships. In: J.C. Norcross. Psychotherapy relationships that work: Evidence-based responsiveness. New York: Oxford University Press, 2011; 3 - 24.
94. Smedslund G., Berg R.C.,  K.T., et al. Motivational interviewing for substance abuse. CochraneDatabaseSystRev. 2011; CD008063.
K.T., et al. Motivational interviewing for substance abuse. CochraneDatabaseSystRev. 2011; CD008063.
95. Magill M., Ray L.A.Cognitive-behavioral treatment with adult alcohol and illicit drug users: a meta-analysis of randomized controlled trials.J Stud Alcohol Drugs. 2009; N 70(4): 516 - 27.
96. Агибалова Т.В., Шустов Д.И., Кошкина Е.А., Тучина О.Д. Психотерапия в наркологии - обзор научно-доказательных моделей психотерапевтического вмешательства: зарубежный опыт. Часть 1. Психотерапия как эмпирически обоснованный метод лечения. Вопросы наркологии. 2015; N 2: С. 69 - 81.
97. Агибалова Т.В., Шустов Д.И., Тучина О.Д., Тучин П.В. Психотерапия в наркологии - обзор научно-доказательных моделей психотерапевтического вмешательства: зарубежный опыт. Часть 2. Эмпирически обоснованные методы психотерапии наркологических заболеваний. Вопросы наркологии. 2015; N 5: С. 46 - 65.
98. Tai B., Straus M.M., Liu S.D. et al. The first decade of the national drug abuse treatment clinical trials network: bridging the gap between research and practice to improve drug abuse treatment. Journal of Substance Abuse Treatment. 2010. N 38 (Suppl. 1): 4 - 13.
99. Glasner-Edwards S., Rawson R. Evidence-based practices in addiction treatment: review and recommendations for public policy. Health Policy. 2010. N 97 (2 - 3): 93 - 104.
100. National Institute on Drug Abuse. Principles of drug addiction treatment: a research-based guide. NIH, 2012; 176 p.
101. Newton-Howes G.M., Foulds J.A., Guy N.H., Boden J.M, Mulder R.T. Personality disorder and alcohol treatment outcome: systematic reviewandmeta-analysis. Br J Psychiatry. 2017; N 211(1): 22 - 30.
102. Morin J., Harris M., Conrod P. A review of CBT treatments for Substance Use Disorders. Oxford Handbooks Online. 2017; URL: http: www.oxfordhandbooks.com. view. 10.1093. oxfordhb. 9780199935291.001.0001. oxfordhb-9780199935291-e-57.
103. McGovern M.P., Carroll K.M. Evidence-based practices for substance use disorders. Psychiatr Clin North Am. 2003; N 26(4): 991 - 1010.
104. Carroll K.M., Kiluk B.D. Cognitive behavioral interventions for alcohol and drug use disorders: Through the stage model and back again. Psychol Addict Behav. 2017; N 31 (8): 847 - 861.
105. Dutra L, Stathopolou G, Basden S, et al. A meta-analytic review of psychosocial interventions for substance use disorders. Am J Psychiatry. 2008; N 165: 179 - 87.
106. Conrod P.J. Personality-Targeted Interventions for Substance Use and Misuse. Current Addiction Reports. 2016; N 3(4): 426 - 36.
107. Kramer Schmidt L., Bojesen A.B., Nielsen A.S., Andersen K. Duration of therapy - Does it matter?: Asystematic review and meta-regressionof the duration of psychosocial treatmentsforalcohol use disorder. J Subst Abuse Treat. 2018; N 84: 57 - 67.
108. Foulds J., Newton-Howes G., Guy N., Boden J.M., Mulder R.T. Dimensional personality traits and alcohol treatment outcome: a systematic review and meta-analysis. Addiction. 2017; N 112 (8): 1345 - 1357.
109. Hershberger A.R., Um M., Cyders M.A. The relationship betweenthe UPPS-P impulsive personality traits and substance use psychotherapy outcomes: Ameta-analysis. DrugAlcoholDepend. 2017; N 178: 408 - 416.
110. Dieperink E., Fuller B., Isenhart C., McMaken K., Lenox R., Pocha C., Thuras P., Hauser P. Efficacy of motivational enhancement therapy on alcohol use disorders in patients with chronic hepatitis C: a randomized controlled trial. Addiction. 2014; N 109: 1869 - 1877.
111. Lundahl B.W., Kunz C., Brownell C., Tollefson D., Burke B.L. A meta-analysis of motivational interviewing: twenty-five years of empirical studies. Research on Social Work Practice. 2010; N 20(2): 137 - 160.
112. Reid S.C., Teesson M., Sannibale C., Matsuda M., Haber P.S. The efficacy of compliance therapy in pharmacotherapy for alcohol dependence: a randomized controlled trial. Journal of Studies on Alcohol. 2005; N 66(6): 833 - 41.
113. Bauer S., Strik W., Moggi F. Motivationas apredictor of drinking outcomes after residential treatment programs for alcohol dependence. J Addict Med. 2014; N 8(2): 137 - 42.
114. Lenz A.S., Rosenbaum L., Sheperis D. Meta-Analysis of Randomized Controlled Trials of Motivational Enhancement Therapy for Reducing Substance Use. Journal of Addictions & Offender Counseling. 2016; N 37(2): 66 - 86.
115. Kelly J.F., Magill M., Stout R.L. How do people recover from alcohol dependence? A systematic review of the research on mechanisms of behavior change in Alcoholics Anonymous. AddictionResearch&Theory. 2009; N 17(3): 236 - 59.
116. Small J., Ounpraseuth S., Curran G.M., Booth B.M. Motivation to change as a mediator for the longitudinal relationships of gender and alcohol severity with one-year drinking outcome. Journal of Studies on Alcohol and Drugs. 2012; N 73: 504 - 513.
117. Magill M., Kiluk B.D., McCrady B.S., Tonigan J.S., Longabaugh R. Active ingredients of treatment and client mechanisms of change in behavioral treatments for alcohol use disorders: progress 10 years later. Alcohol Clin Exp Res. 2015; N 39 (10): 1852 - 62.
118. Sellman J.D., Sullivan P.F., Dore G.M., Adamson S.J., MacEwan I. A randomized controlled trial of motivational enhancement therapy (MET) for mild to moderate alcohol dependence. Journal of Studies on Alcohol. 2001; N 62(3): 389 - 96.
119. O'Farrell T.J., Allen J.P., Litten R.Z. Disulfiram (antabuse) contracts in treatment of alcoholism. NIDA ResMonogr. 1995; N 150: 65 - 91.
120. Агибалова Т.В., Шустов Д.И., Тучина О.Д., Мухин А.А., Гуревич Г.Л. Стратегия снижения потребления алкоголя как новая возможность в терапии алкогольной зависимости. Социальная и клиническая психиатрия. 2015; N 25 (3): С. 61 - 68.
121. Агибалова Т.В., Бузик О.Ж., Голощапов И.В., Рычкова О.В. Согласие на лечение в наркологии: старая проблема и новый подход. Наркология. 2008; N 1: С. 91 - 95.
122. Jarosz J., Miernik K., Wachal M., Walczak J., Krumpl G. Naltrexone (50 mg) plus psychotherapyinalcohol-dependent patients: a meta-analysis of randomized controlled trials. Am J Drug Alcohol Abuse. 2013; N 39(3): 144 - 60.
123. Simpson D.D., Flynn P.M. Drug Abuse Treatment Outcome Studies (DATOS): a national evaluation of treatment effectiveness. In: Fisher G., Roget N. Encyclopedia of Substance Abuse Prevention, Treatment, and Recovery. ThousandOaks (CA): SagePublishing, 2008; 303 - 7.
124. Svanberg J., Evans J. J. Neuropsychological rehabilitation in alcohol-related brain damage: a systematic review. Alcohol and Alcoholism. 2013; N 48: 704 - 711.
125. Bates M.E., Buckman J.F., Nguyen T.T. A role for cognitive rehabilitation in increasing the effectiveness of treatment for alcohol use disorders
126. Oudman E., Nijboer T. C. W., Postma A., et al. Acquisition of an instrumental activity of daily living in patients with Korsakoff's syndrome: A comparison of trial and error and errorless learning. Neuropsychological Rehabilitation. 2013; N 23: 888 - 913.
127. Nandrino J.-L., Gandolphe M.-C., El Haj M. Autobiographical memory compromise in inpiduals with alcohol use disorders: Towards implications for psychotherapy research. Drug and Alcohol Dependence. 2017; N 179: 61 - 70.
128. Fals-Stewart W., Lucente S. The effect of cognitive rehabilitation on the neuropsychological status of patients in drug abuse treatment who display neurocognitive impairment. Cognit Rehabil. 1994; N 39: 75 - 94.
129. Bickel W., Jarmolowicz D.P., Mueller E.T., Koffarnus M.N., Gatchalian K.M. Excessive discounting of delayed reinforcers as a trans-disease process contributing to addiction and other disease-related vulnerabilities: Emerging evidence. Pharmacology & Therapeutics. 2012; N 134 (3): 287 - 97
130. Hien D.A., Wells E.A., Jiang H., et al. Multisite randomized trial of behavioral interventions for women with co-occurring PTSD and substance use disorders. J Consult Clin Psychol. 2009; N 77: 607 - 619.
131. Rezapour T., Hatami J., Farhoudian A., et al. NEuroCOgnitiveREhabilitation for Disease of Addiction (NECOREDA) Program: From Development to Trial. Basic Clin Neurosci. 2015; N 6(4): 291 - 8.
132. Houben K., Wiers R.W., Jansen A. Getting a grip on drinking behavior: training working memory to reduce alcohol abuse. Psychol. Sci. 2011; N 22 (7): 968 - 75.
133. Тучина О.Д., Шустов Д.И., Новиков С.А., Тучин П.В. Память будущего: обзор исследований проспективного мышления у пациентов с синдромом зависимости от алкоголя. Вопросы наркологии. 2017; N 12. C. 145 - 177.
134. Grant S., Colaiaco B., Motala A., et al. Mindfulness-based relapse prevention for substance use disorders: a systematic review and meta-analysis. Addict Med. 2017; N 11(5): 386 - 396.
135. Irvin J.E., Bowers C.A., Dunn M.E., Wang M.C. Efficacy of relapse prevention: A meta-analytic review. J Consult Clin Psychol. 1999; N 67: 563 - 570.
136. Brown R.A., Ramsey S.E., Kahler C.W., et al. A randomized controlled trial of cognitive-behavioral treatment for depression versus relaxation training for alcohol-dependent inpiduals with elevated depressive symptoms. J Stud Alcohol Drugs. 2011; N 72(2): 286 - 296.
137. Valentine S.E., Bankoff S.M., Poulin R.M. et al. The use of dialectical behavior therapy skills training as stand-alone treatment: a systematic review of the treatment outcome literature. J Clin Psychol. 2015; N 71(1): 1 - 20.
138. Агибалова Т.В., Рычкова О.В., Вальчук Д.С., и др. Психотерапевтическая программа по снижению патологического влечения к алкоголю: предварительная оценка эффективности. Вопросы наркологии. 2016; N 7 - 8: С. 34 - 43.
139. Шустов Д.И., Тучина О.Д. Психотерапия алкогольной зависимости. СПб.: СпецЛит, 2016; 416 с.
140. Berking M., Margraf M., Ebert D., et al. Deficits in emotion-regulation skills predict alcohol use during and after cognitive-behavioral therapy for alcohol dependence. J Consult Clin Psychol. 2011; N 79(3): 307 - 18.
141. Tang Y.Y., Tang R., Posner M.I. Mindfulness meditation improves emotion regulation and reduces drug abuse. Drug Alcohol Depend. 2016; N 163 (Suppl 1): 13 - 8.
142. Grow J.C., Collins S.E., Harrop E.N., Marlatt G.A. Enactment of home practice following mindfulness-based relapse prevention and its association with substance-use outcomes. Addictive Behaviors. 2015; N 40: 16 - 20.
143. Carroll K.M., Onken L.S. Behavioral therapies for drug abuse. Am J Psychiatry. 2005; N 162: 1452 - 60.
144. Bowen S., Witkiewitz K., Clifasefi S. L., et al. Relative efficacy of mindfulness based relapse prevention, standard relapse prevention, and treatment as usual for substance use disorders: a randomized clinical trial. JAMA Psychiatry. 2014; N 71 (5): 547 - 556.
145. Sancho M., De Gracia M.,  R.C., et al. Mindfulness-Based Interventions for the Treatment of Substance and Behavioral Addictions: A Systematic Review. Frontiers in Psychiatry. 2018; 9. URL:http://dx.doi.org/10.3389/fpsyt.2018.00095
R.C., et al. Mindfulness-Based Interventions for the Treatment of Substance and Behavioral Addictions: A Systematic Review. Frontiers in Psychiatry. 2018; 9. URL:http://dx.doi.org/10.3389/fpsyt.2018.00095
146. Naqvi N.H., Ochsner K.N., Kober H., et al. Cognitive regulation of craving in alcohol-dependent and social drinkers. Alcohol Clin Exp Res. 2015; N 39(2): 343 - 9.
147. Jones A., Di Lemma L.C., Robinson E., et al. Inhibitory control trainingforappetitive behaviour change: A meta-analytic investigation of mechanisms of action and moderators of effectiveness. Appetite. 2016; N 97: 16 - 28.
148. Coates J.M., Gullo M.J., Feeney G.F.X., Young R.M., Connor J.P. A Randomized Trial of Personalized Cognitive-Behavior Therapy for Alcohol Use Disorder in a Public Health Clinic. Frontiers in Psychiatry. 2018; N 9. URL: http://dx.doi.org/10.3389/fpsyt.2018.00297
149. Hester R.K., Delaney H.D., Campbell W., Handmaker N. A web application for moderation training: Initial results of a randomized clinical trial. Journal of Substance Abuse Treatment. 2009; N 37: 266 - 276.
150. Miller W.R., Leckman A.L., Delaney H.D., Tinkcom M. Long-term follow-up of behavioral self-control training. J Stud Alcohol. 1992; N 53(3): 249 - 61.
151. O'Farrell T. J., Choquette K. A., Cutter H. S., et al. Behavioral marital therapy with and without additional couples relapse prevention sessions for alcoholics and their wives. Journal of Studies on Alcohol. 1993; N 54(6): 652 - 666.
152. McCrady B.S., Epstein E.E., Cook S., Jensen N., Hildebrandt T. A randomized trial of inpidual and couple behavioral alcohol treatment for women. J Consult Clin Psychol. 2009; N 77(2): 243 - 256.
153. O'Farrell T.J. Review of outcome research on marital and family therapy in treatment of alcoholism. Journal of Marital and Family Therapy. 2012; N 38(1): 122 - 144.
154. Klostermann K., Kelley M.L., Mignone T., Pusateri L., Wills K. Behavioral couples therapy for substance abusers: where do we go from here? Subst Use Misuse. 2011; N 46(12): 1502 - 9.
155. Giusto A., Puffer E.A systematic review of interventions targeting men"s alcohol use and family relationships in low- and middle-income countries. Glob Ment Health (Camb). 2018; N 5: e10. URL:https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5885490/
156. Агибалова Т.В., Бузик О.Ж., Эм Т.В. Психотерапия психопатологических расстройств у матерей и жен, сыновья и мужья которых страдают алкогольной зависимостью. Вопросы наркологии. 2016; N 11 - 12: С. 71 - 85.
157. Schumm J.A., O"Farrell T.J., Kahler C.W., Murphy M.M., Muchowski P.A randomized clinical trial of behavioralcouples therapy versus inpidually based treatment for women with alcohol dependence. J Consult Clin Psychol. 2014; N 82(6): 993 - 1004.
158. Vedel, E., Emmelkamp, P. M. G., & Schippers, G. M. Inpidual cognitive behavioral therapy and behavioralcouples therapy in alcohol use disorder: A comparative evaluation in community based addiction treatment centers. Psychotherapy and Psychosomatics, 2008; N 77(5): 280 - 288.
159. Henderson C.E., Dakof G.A., Greenbaum P.E., Liddle H.A. Effectivenessofmultidimensional family therapy with higher severity substance-abusing adolescents: report from two randomized controlled trials. J Consult Clin Psychol. 2010; N 78(6): 885 - 97.
160. Slesnick N., Zhang J. Family systems therapyforsubstance-using mothersandtheir 8- to 16-year-old children. Psychol Addict Behav. 2016; N 30(6): 619 - 29.
161. Del Re A.C., Fluckiger C., Horvath A.O. et al. Therapist effects in the therapeutic alliance-outcome relationship: a restricted-maximum likelihood meta-analysis. Clin Psychol Rev 2012; N 32: 642 - 9.
162. Norcross J.C., Lambert M.J. Psychotherapy relationships that work II. Psychotherapy. 2011; N 48(1): 4 - 8.
163. Imel Z.E., Wampold B.E., Miller S.D., Fleming R.R. Distinctions without a difference: direct comparisons of psychotherapies for alcohol use disorders. Psychol Addict Behav. 2008; N 22(4): 533 - 43.
164. Meier P.S., Donmall M.C., McElduff P., et al. The role of the early therapeutic alliance in predicting drug treatment dropout. Drug and Alcohol Dependence. 2006; N 83(1): 57 - 64.
165.  , C., Del Re, A. C., Wampold, B. E., & Horvath, A. O. The alliance in adult psychotherapy: A meta-analytic synthesis. Psychotherapy, 2018; N 55(4): 316 - 340.
, C., Del Re, A. C., Wampold, B. E., & Horvath, A. O. The alliance in adult psychotherapy: A meta-analytic synthesis. Psychotherapy, 2018; N 55(4): 316 - 340.
166. Cook S., Heather N., McCambridge J. The role of the working alliance in treatment for alcohol problems. Psychol Addict Behav. 2015; N 29(2): 371 - 81.
167. Richardson D.F., Adamson S.J., Deering D.E.A. The role of therapeutic alliance in treatment for people with mild to moderate alcohol dependence. International Journal of Mental Health and Addiction. 2011; N 10(5): 597 - 606.
168. Moyers T.B., Miller W.R. Is low therapist empathy toxic? Psychol Addict Behav. 2013; N 27 (3): 878 - 884.
169. Moyers T.B., Houck J., Rice S.L., Longabaugh R., Miller W.R. Therapist empathy, combined behavioral intervention, and alcohol outcomes in the COMBINE research project. Journal of Consulting and Clinical Psychology. 2016; N 84(3): 221 - 9.
170. White W.L., Miller W.R. The use of confrontation in addiction treatment: History, science, and time for a change. The Counselor. 2007; N 8 (4): 12 - 30.
171. Miller W.R., Benefield R.G., Tonigan J.S. Enhancing motivation for change in problem drinking: A controlled comparison of two therapist styles. Journal of Consulting and Clinical Psychology. 1993; N 61: 455 - 461.
172. Saarnio P. Factors associated with dropping out from outpatient treatment of alcohol-other drug abuse. Alcoholism Treatment Quarterly. 2002; N 20(2): 17 - 33.
173. Morgenstern J., Kuerbis A., Amrhein P., et al. Motivational interviewing: a pilot test of active ingredients and mechanisms of change. Psychol Addict Behav. 2012; N 26(4): 859 - 869.
174. Dundon W.D., Pettinati H.M., Lynch K.G., et al. The therapeutic alliance in medical-based interventions impacts outcome in treating alcohol dependence. Drug Alcohol Depend. 2008; N 95(3): 230 - 236.
175. Karno M.P., Longabaugh R. An examination of how therapist directiveness interacts with patient anger and reactance to predict alcohol use. Journal of Studies on Alcohol. 2005; N 66: 825 - 832.
176. Urbanoski K.A., Kelly J.F., Hoeppner B.B., Slaymaker V. The role of therapeutic alliance in substance use disorder treatment for young adults. J Subst Abuse Treat. 2012; N 43(3): 344 - 51.
177. Kaner E.F., Dickinson H.O., Beyer F., et al. The effectiveness of brief alcohol interventions in primary care settings: a systematic review. Drug Alcohol Rev. 2009; N 28: 301 - 323.
178. Schmidt C.S., Schulte B., Seo H.N., et al. Meta-analysis on the effectiveness of alcohol screening with brief interventions for patients in emergency care settings. Addiction. 2016; N 111: 783 - 94.
179. Pettinati H.M., Volpicelli J.R., Pierce J.D., Jr, et al. Improving naltrexone response: An intervention for medical practitioners to enhance medication compliance in alcohol dependent patients. J AddictDis. 2000; N 19: 71 - 83.
180. Tanner-Smith E.E., Risser M.D. A meta-analysis of brief alcohol interventions for adolescents and young adults: variability in effects across alcohol measures. Am J Drug Alcohol Abuse. 2016; N 42(2): 140 - 151.
181. Klimas J., Tobin H., Field C.A., et al. Psychosocial interventions to reduce alcohol consumption in concurrent problem alcohol and illicit drug users. Cochrane Database of Systematic Reviews. 2014; Issue 12., Art. No.: CD009269.
182. DiClemente C. C., Soderstrom, C. Intervening with alcohol problems in emergency settings. In: D. W. Hungerford & D. A. Pollock. Alcohol problems among emergency department patients: Proceedings of a research conference on identification and intervention. 2002: P. 89 - 131.
183. Saitz R. Alcohol screening and brief intervention in primary care: Absence of evidence for efficacy in people with dependence or very heavy drinking. Drug Alcohol Rev. 2010; N 29: 631 - 40.
184. Ball S.A., Martino S., Nich C., et al. Site matters: multisite randomized trial of motivational enhancement therapy in community drug abuse clinics. J Consult Clin Psychol. 2007; N 75: 556 - 67.
185. Witkiewitz K., Hartzler B., Donovan D. Matching motivation enhancement treatment to client motivation: re-examining the Project MATCH motivation matching hypothesis. Addiction. 2010; N 105(8): 1403 - 13.
186. Lundahl B., Burke B.L. The effectiveness and applicability of motivational interviewing: a practice-friendly review of four meta-analyses. J Clin Psychol. 2009; N 65: 1232 - 45.
187. Sayegh C.S., Huey S.J., Zara E.J., Jhaveri K. Follow-up treatment effects of contingency management and motivational interviewing on substance use: A meta-analysis. Psychol Addict Behav. 2017; N 31: 403 - 414.
188. Riper H., Andersson G., Hunter S.B., de Wit J., Berking M., Cuijpers P. Treatment of comorbid alcohol use disorders and depression with cognitive-behavioural therapy and motivational interviewing: a meta-analysis. Addiction. 2014; N 109(3): 394 - 406.
189. Baker A., Bucci, S., Lewin T. J., et al. Cognitive-behavioural therapy for substance use disorders in people with psychotic disorders. British Journal of Psychiatry. 2006; N 188: 439 - 448.
190. Barrowclough C., Haddock G., Tarrier N., et al. Randomized controlled trial of motivational interviewing, cognitive behavior therapy, and family intervention for patients with comorbid schizophrenia and substance use disorders. Am J Psychiatry 2001; N 158: 1706 - 13.
191. Windsor L.C., Jemal A., Alessi E.J. Cognitive behavioral therapy: a meta-analysis of race and substance use outcomes. Cultur Divers Ethnic Minor Psychol. 2014; N 21(2): 300 - 313.
192. Benishek L.A., Dugosh K.L., Kirby K.C., et al. Prize-based contingency management for the treatment of substance abusers: a meta-analysis. Addiction. 2014; N 109: 1426 - 36.
193. Petry N.M., Martin B., Cooney J.L., Kranzler H.R. Give them prizes, and they will come: contingency management for treatment of alcohol dependence. J Consult Clin Psychol. 2000; N 68: 250 - 7.
194. McDonell M.G., Leickly E., McPherson S., et al. A randomized controlled trial of ethyl glucuronide-based contingency management for outpatients with co-occurring alcohol use disorders and serious mental illness. Am J Psychiatry. 2017; N 174: 370 - 377.
195. Barnett N.P., Celio M.A., Tidey J.W., et al. A preliminary randomized controlled trial of contingency management for alcohol use reduction using a transdermal alcohol sensor. Addiction. 2017; N 112: 1025 - 1035.
196. Linehan M.M., et al. Dialectical behavior therapy for patients with borderline personality disorder and drug-dependence. American Journal on Addictions. 1999; N 8(4): 279 - 292.
197. Lee N.K., Cameron J., Jenner L.A systematic review of interventions for co-occurring substance use and borderline personality disorders. Drug Alcohol Rev. 2015; N 34(6): 663 - 72.
198. Dimeff L.A., Linehan M.M. Dialectical behavior therapy for substance abusers. Addict Sci Clin Pract. 2008; N 4(2): 47 - 9.
199. Валентик Ю.В. Континуальная терапия. Московский психотерапевтический журнал. 1999; N 1: С. 47 - 58.
200. Валентик Ю.В., Булатников А.Н. Континуальный подход к психотерапии больных алкоголизмом. Вопр. наркологии. 1994; N 3: С. 8 - 12.
201. Валентик Ю.В. Континуальная психотерапия больных алкогольной зависимостью: автореф. дис.... д-ра мед. наук. М., 1993; 70 с.
202. Шустов Д.И. Аутоагрессия и самоубийство при алкогольной зависимости: клиника и психотерапия. СПб: Спецлит, 2016; 207 с
203. Шустов Д.И., Новиков С.А., Тучин П.В. Психотерапия алкогольной зависимости в классическом и современном трансакционном анализе. Российский психотерапевтический журнал. СПб, 2012; N 3-4 (4-5): С. 47 - 57.
204. Forghani M., Abadi B. H. The Effect of group therapy with transactional analysis approach on emotional intelligence, executive functions and drug dependency. Iranian Journal Of Psychiatry &Behavioral Sciences. 2016; N 10(2): 1 - 6.
205. Noce J.S., Noce S.F., McClellan A.T. The parenting function of therapeutic communities: Test of a model in an alcohol rehabilitation program. Transactional Analysis Journal. 1981; N 11: 236 - 240.
206. Olson R.P., Ganley R., Devine V.T., Dorsey G.C. Long-term effects of behavioral versus insight-oriented therapy with inpatient alcoholics. Journal of Consulting and Clinical Psychology. 1981; N 48: 866 - 877.
207. Shustov D.I., Tuchina O.D., Novikov S. Fedotov I. Combinations of injunctions and personality types determining forms of self-destructive behavior in alcohol-dependent clients: findings of a russian observational study. IJTAR (International Journal of Transactional Analysis Research). 2016; N 7(2): 10 - 20.
208. Knekt P., Laaksonen M.A., Raitasalo R., Haaramo P., Lindfors O. Changes in lifestyle for psychiatric patients three years after the start of short- and long-term psychodynamic psychotherapy and solution-focused therapy. European Psychiatry. 2010; N 25: 1 - 7.
209. Leichsenring F. Are psychodynamic and psychoanalytic therapies effective? International Journal of Psychoanalysis. 2005; N 86: 841 - 868.
210. Gregory R. J., Chlebowski S., Kang D., et al. A controlled trial of psychodynamic psychotherapy for co-occurring borderline personality disorder and alcohol use disorder. Psychotherapy, 2008; N 45: 28 - 41.
211. Ferri M., Amato L., Davoli M. Alcoholics Anonymous and other 12-step programmes for alcohol dependence. Cochrane Data base of Systematic Reviews. 2006, Issue 3. Art. No.: CD005032.
212. Kaskutas L.A. Alcoholics anonymous effectiveness: faith meets science. J Addict Dis. 2009; N 28(2): 145 - 57.
213. Vanderplasschen W., Vandevelde S., Broekaert E. Therapeutic communities for treating addictions in Europe: Evidence, current practices and future challenges. Luxembourg, 2014; 92 p.
214. Gossop M., Stewart D., Marsden J. Attendance at Narcotics Anonymous and Alcoholics Anonymous meetings, frequency of attendance and substance use outcomes after residential treatment for drug dependence: a 5-year follow-up study. Addiction. 2008; N 103: 119 - 25.
215. De Leon G., Sacks S., Staines G., Mc Kendrick K. Modified therapeutic community for homeless mentally ill chemical abusers: treatment outcomes. American Journal of Drug and Alcohol Abuse. 2000; N 26: 461 - 480.
216. Pearson F.S., Prendergast M.L., Podus D. et al.Meta-analyses of seven of the National Institute on Drug Abuse"s principles of drug addiction treatment. Journal of Substance Abuse Treatment, 2012; N 43(1): 1 - 11.
217. Bell M.D., Vissicchio N.A., Weinstein A.J. Cognitive training and work therapy for the treatment of verbal learning and memory deficits in veterans with alcohol use disorders. J Dual Diagn. 2016; N 12(1): 83 - 9.
218. Carr W.A., Ball S.A. Predictors and treatment outcomes of perceived ward atmosphere among therapeutic community residents. J Subst Abuse Treat. 2014; N 46(5): 567 - 73.
219. Carroll K.M. Behavioral therapies for co-occurring substance use and mood disorders. Biol Psychiatry. 2004; N 56(10): 778 - 84.
220. Cakmak S., Sut H., Ozturk S., Tamam L., Bal U. The effects of occupational therapy and psychosocial interventions on interpersonal functioning and personal and social performance levels of corresponding patients. Noro Psikiyatri Arsivi [Internet]. Turk Noropsikiyatri Dernegi. 2016; N 53(3): 234 - 40.
221. Davis A., Marlow A. Occupational Therapy: Implications for substance abuse recovery and the criminal justice system. Innovative Practice Projects. 2014; Paper 54. URL: http://commons.pacificu.edu/ipp/54
222. Hohmann L., Bradt J., Stegemann T., Koelsch S. Effects of music therapy and music-based interventions in the treatment of substance use disorders: A systematic review. PLoS One.2017; N 12(11): e0187363. URL: doi: 10.1371/journal.pone.0187363.
223. United Nations. Drug abuse treatment and rehabilitation: a practical planning and implementation guide. Vienna, United Nations Office on Drugs and Crime, 2003; 143 p.
224. Валентик Ю.В., Сирота Н.А. Руководство по реабилитации больных с зависимостью от психоактивных веществ. М., 2002; 256 с.
225. Валентик Ю.В., Зыков О.В., Цетлин М.Г. Теория и практика медико-социальной работы в наркологии. М., 1997.
226. Дудко Т.Н. Концепции, принципы, технологии, методология, условия, порядок оказания реабилитационной помощи. В кн.: Н.Н. Иванец, И.П. Анохина, М.А. Винникова. Наркология: национальное руководство. М.: ГЭОТАР-Медиа, 2016; С. 774 - 787.
227. Брюн Е.А., Савченко Л.М., Соборникова Е.А. Опыт реабилитационной работы в системе помощи лицам, злоупотребляющим психоактивными веществами. Российский медицинский журнал. 2013; N 4: С. 45 - 49.
228. Агибалова Т.В., Тучин П.В., Тучина О.Д. Клинические рекомендации по медицинской реабилитации больных наркологического профиля: психотерапия в программах медицинской реабилитации. Вопросы наркологии. 2015; N 3: С. 87 - 107.
229. Hagen E., Erga A.H., Hagen K.P., et al. Assessment of executive function in patients with substance use disorder: a comparison of inventory- and performance-based assessment. J Subst Abuse Treat. 2016; N 66: 1 - 8.
230. Катков А.Л., Пак Т.В., Россинский Ю.А. Интегративно-развивающая групповая психотерапия зависимых от психоактивных веществ. Психотерапия, 2003; N 12: С. 15 - 24.
231. Kopelman M.D., Thomson A., Guerrini I., Marshall E. J. The Korsakoff syndrome: clinical aspects, psychology and treatment. Alcohol & Alcoholism. 2009; N 44: 148 - 154.
232. Брюн Е.А., Москвичев В.Г., Духанина И.В. Реабилитационно-профилактические технологии наркологической помощи. Здравоохранение Российской Федерации, 2007; N 4: С. 16 - 19.
233. Брюн Е.А. Совершенствование технологий управления профилактической и лечебно-реабилитационной наркологической помощью: Дис.... д-ра мед. наук. М.; 2007.
234. Дудко Т.Н. Медико-социальная реабилитация больных наркоманией: Дис.... д-ра мед. наук. М.; 2003.
235. Дудко Т.Н. Система основных принципов построения лечебно-реабилитационного процесса в наркологии. Вопросы наркологии. 1999; N 2: С. 28 - 34.
236. Winters K.C., Botzet A., Fahnhorst T. Advances in adolescent substance abuse treatment. Curr Psychiatry Rep. 2011; N 13(5): 416 - 21.
237. Krampe H., Stawicki S., Hoehe M.R., Ehrenreich H. Outpatient Long-term Intensive Therapy for Alcoholics (OLITA): a successful biopsychosocial approach to the treatment of alcoholism. Dialogues Clin Neurosci. 2007; N 9(4): 399 - 412.
238. Witkiewitz K., Hartzler B., Donovan D. Matching motivation enhancement treatment to client motivation: re-examining the Project MATCH motivation matching hypothesis. Addiction. 2010; N 105(8): 1403 - 13.
239. Daughters S.B., Magidson J.F., Anand D., et al. The effectof a behavioral activation treatment for substance useonpost-treatment abstinence: a randomized controlled trial. Addiction. 2017; URL: https: www.ncbi.nlm.nih.gov. pubmed. 28963853.
240. Smith M.A., Lynch W.J. Exercise as a potential treatment for drug abuse: evidence from preclinical studies. Front Psychiatry. 2012; N 2 (82). URL: https:. www.ncbi.nlm.nih.gov. pmc. articles. PMC3276339.
241. Moos R.H. Theory-based active ingredients of effective treatmentsfor substance use disorders. Drug Alcohol Depend. 2007; N 88 (2-3): 109 - 21.
242. Дудко Т.Н. Концепции, принципы, технологии, методология, условия, порядок оказания реабилитационной помощи. В кн.: Н.Н. Иванец, И.П. Анохина, М.А. Винникова. Наркология: национальное руководство. М.: ГЭОТАР-Медиа, 2016; С. 774 - 787.
243. Дудко Т.Н. Уровни реабилитационного потенциала наркологических больных как основа дифференцированной системы их медико-социальной реабилитации. Вопросы наркологии. 2000; N 3: С. 13 - 21.
244. United Nations. TREATNET Quality standards for drug dependence treatment and care services. New York: UNITED NATIONS, 2012; 60 p.
245. Tai B., Volkow N.D. Treatment for substance use disorder: opportunities and challenges under the affordable care act. Soc Work Public Health. 2013; N 28 (3-4): 165 - 174.
246. Валентик Ю.В. Континуальная психотерапия больных с зависимостью от психоактивных веществ. В кн.: Н.Н. Иванец. Лекции по наркологии. М.: Нолидж, 2000; С. 341 - 364.
247. Агибалова Т.В., Тучин П.В., Тучина О.Д. Психотерапия в реабилитации наркологических больных. В кн. Национальное руководство по наркологии. М.: ГЭОТАР-Медиа, 2016. Глава 10: С. 740 - 743.
248. Powers M.B., Vedel E., Emmelkamp P.M.G. Behavioral couples therapy (BCT) for alcohol and drug use disorders: A metaanalysis. Clinical Psychology Review. 2008; N 28(6): 952 - 962.
249. Fals-Stewart W, Clinton-Sherrod M. Treating intimate partner violence among substance-abusing dyads: The effect of couples therapy. Professional Psychology: Research and Practice. 2009; N 40(3): 257 - 263.
250. Kraanen F.L., Vedel E., Scholing A., Emmelkamp P.M. The comparative effectiveness of Integrated treatment for Substance abuse and Partner violence (I-StoP) and substance abuse treatment alone: a randomized controlled trial. BMC Psychiatry. 2013; N 13:189. URL: http://journals.sagepub.com/doi/abs/10.1177/0886260515586369
251. Klostermann K., Kelley M.L., Mignone T., Pusateri L., Wills K. Behavioral couples therapy for substance abusers: where do we go from here? Subst Use Misuse. 2011; N 46(12): 1502 - 9.
252. Меринов А.В., Д.И. Шустов Психологические и суицидологические особенности женщин, состоящих в браке с мужчинами, страдающими алкогольной зависимостью и имеющие суицидальные наклонности. Журнал невропатологии и психиатрии им. С.С. Корсакова. 2011; N 111(2): С. 58 - 61.
253. Fals-Stewart W., Birchler G.R., Kelley M.L. Learning sobriety together: a randomized clinical trial examining behavioral couple's therapy with alcoholic female patients. Journal of Consulting and Clinical Psychology. 2006; N 74(3): 579 - 591.
254. Fals-Stewart W., Klosterman K., Yates B.T., O'Farrell T.J., Birchler G.R. Brief relationship therapy for alcoholism: A randomized clinical trial examining clinical efficacy and cost-effectiveness. Psychology of Addictive Behaviors. 2005; N 19(4): 363 - 371.
255. Smith J.E., Meyers R.J., Austin J.L. Working with family members to engage treatment-refusing drinkers: The CRAFT program. Alcoholism Treatment Quarterly. 2008; N 26: 169 - 193.
256. Koffarnus M.N., Wong C.J., Diemer K., et al. A randomized clinical trial of a Therapeutic Workplace for chronically unemployed, homeless, alcohol-dependent adults. Alcohol Alcohol. 2011; N 46(5): 561 - 9.
257. Wang D., Wang Y., Wang Y., Li R., Zhou C.Impact of physical exercise on substance use disorders: a meta-analysis. PLoS One. 2014; N 9(10): e110728. URL: doi: 10.1371. journal.pone.0110728. eCollection 2014.
258. Энтин Г.М. Летальные исходы при нарушениях режима трезвости после опосредованной стресс-психотерапии больных алкоголизмом. Социальная и клиническая психиатрия. 2001; N 4: С. 88 - 89.
259. Энтин Г.М., Копоров С.Г. Алкогольная ситуация в России и эффективность опосредованной стресс-психотерапии при лечении больных синдромом алкогольной зависимости. Наркология. 2004; N 11: С. 25 - 32.
Приложение А1
СОСТАВ РАБОЧЕЙ ГРУППЫ
Председатель: Брюн Евгений Алексеевич д.м.н., проф.
Секретарь: Поплевченков Константин Николаевич к.м.н.
Состав рабочей группы:
Агибалова Татьяна Васильевна д.м.н.
Бедина Инесса Александровна к.м.н.
Бузик Олег Жанович д.м.н.
Винникова Мария Алексеевна д.м.н., проф.
Кошкина Евгения Анатольевна д.м.н., проф.
Михайлов Михаил Альбертович к.м.н
Надеждин Алексей Валентинович к.м.н
Тетенова Елена Юрьевна к.м.н
Авторы
1. Агибалова Татьяна Васильевна, доктор медицинских наук. Ассоциация наркологов России (Профессиональное сообщество врачей-наркологов). Национальное наркологическое общество. ЕАТА (Европейская ассоциация транзактного анализа).
2. Бузик Олег Жанович, доктор медицинских наук, Ассоциация наркологов России (Профессиональное сообщество врачей-наркологов).
3. Винникова Мария Алексеевна, доктор медицинских наук, профессор. Ассоциация наркологов России (Профессиональное сообщество врачей-наркологов). Национальное наркологическое общество.
4. Ненастьева Анна Юрьевна, кандидат медицинских наук. Национальное наркологическое общество. Российское общество психиатров.
5. Петухов Алексей Евгеньевич, кандидат фармацевтических наук. Федерация лабораторной медицины. Российская наркологическая лига.
6. Поплевченков Константин Николаевич, кандидат медицинских наук. Ассоциация наркологов России (Профессиональное сообщество врачей-наркологов). Национальное наркологическое общество. Российское общество психиатров.
7. Титков Максим Сергеевич, кандидат медицинских наук. Национальное наркологическое общество
8. Уткин Сергей Ионович, кандидат медицинских наук. Российское общество психиатров. Федерация анестезиологов и реаниматологов.
9. Тучина Ольга Дмитриевна, психолог, ЕАТА (Европейская ассоциация трансакционного анализа), ISCAR (Международное общество культурно-исторических деятельностных исследований).
Конфликт интересов: нет
Все члены рабочей группы подтвердили отсутствие финансовой поддержки/конфликта интересов, о которых необходимо сообщить.
Приложение А2
МЕТОДОЛОГИЯ РАЗРАБОТКИ КЛИНИЧЕСКИХ РЕКОМЕНДАЦИЙ
Целевая аудитория данных клинических рекомендаций:
1. Врач психиатр-нарколог
2. Врач - психиатр-нарколог участковый
3. Врач психиатр - подростковый
4. Врач психиатр
5. Врач-психиатр участковый
6. Врач психотерапевт
7. Медицинский психолог
При разработке настоящих клинических рекомендаций использованы следующие информационные средства:
- "Требования к оформлению клинических рекомендаций для размещения в Рубрикаторе". Письмо Первого заместителя министра здравоохранения И.Н. Каграманяна от 01 сентября 2016 г. N 17-4/10/1-4939.
- Анализ источников научной литературы и других данных, а также интернет-ресурсов за последние 10 лет:
- отечественные: руководства для врачей, научные публикации в периодических изданиях, научная электронная библиотека e-library, Государственный Реестр Лекарственных Средств, Регистр лекарственных средств, Федеральная служба государственной статистики Российской Федерации;
- зарубежные: Cochrane Library, Medline, MedScape, PubMed, National Institute on Alcohol Abuse and Alcoholism (NIAAA), Substance Abuse and Mental Health Services Administration (SAMSHA), European Monitoring Centre for Drugs and Drug Addiction (EMCDDA)
- Регламентирующие документы Правительства Российской Федерации и Министерства здравоохранения Российской Федерации.
При разработке настоящих клинических рекомендаций использовалась рейтинговые схемы для оценки уровня достоверности доказательств (1, 2, 3, 4, 5) (Приложение А2.2., А2.4.) и уровня убедительности рекомендаций (A, B, C) (Приложение А2.1., А2.3.)
Уровень GPP - сложившаяся клиническая практика.
Уровень GPP используется в случае, если для данного тезиса-рекомендации отсутствуют доказательства, полученные на основании результатов систематического поиска и отбора КИ.
Уровень GPP используется для тезис-рекомендаций, относящихся к: сбору жалоб и анамнеза пациента; физикальному осмотру пациента; организации медицинской помощи (медицинского процесса); а также для медицинских вмешательств, для оценки эффективности и/или безопасности которых в силу этических причин (например, экстренная терапия и др.) невозможно выполнение КИ более высокого дизайна, чем несравнительные исследования, описания клинических случаев или серии случаев.
Приложение А2.1
РЕЙТИНГОВАЯ СХЕМА
ОЦЕНКИ УРОВНЯ ДОСТОВЕРНОСТИ ДОКАЗАТЕЛЬСТВ
ДЛЯ ДИАГНОСТИЧЕСКИХ ВМЕШАТЕЛЬСТВ
УДД
Иерархия дизайнов клинических исследований по убыванию уровня достоверности доказательств от 1 до 5
1
Систематические обзоры исследований с контролем референсным методом
2
Отдельные исследования с контролем референсным методом
3
Исследования без последовательного контроля референсным методом или исследования с референсным методом, не являющимся независимым от исследуемого метода
4
Несравнительные исследования, описание клинического случая
5
Имеется лишь обоснование механизма действия или мнение экспертов
Примечание:
УДД - уровень достоверности доказательств.
Приложение А2.2
РЕЙТИНГОВАЯ СХЕМА
ОЦЕНКИ УРОВНЯ ДОСТОВЕРНОСТИ ДОКАЗАТЕЛЬСТВ ДЛЯ ЛЕЧЕБНЫХ,
РЕАБИЛИТАЦИОННЫХ, ПРОФИЛАКТИЧЕСКИХ ВМЕШАТЕЛЬСТВ
УДД
Иерархия дизайнов клинических исследований по убыванию уровня достоверности доказательств от 1 до 5
1
Систематический обзор рандомизированных клинических исследований (РКИ) с применением мета-анализа
2
Отдельные РКИ и систематические обзоры исследований любого дизайна (помимо РКИ) с применением мета-анализа
3
Нерандомизированные сравнительные исследования, в том числе когортные исследования
4
Несравнительные исследования, описание клинического случая или серии случаев, исследования "случай-контроль"
5
Имеется лишь обоснование механизма действия вмешательства (доклинические исследования) или мнение экспертов
Примечание:
УДД - уровень достоверности доказательств
РКИ - рандомизированное клиническое исследование.
Приложение А2.3
РЕЙТИНГОВАЯ СХЕМА
ОЦЕНКИ УРОВНЯ УБЕДИТЕЛЬНОСТИ РЕКОМЕНДАЦИЙ
ДЛЯ ДИАГНОСТИЧЕСКИХ ВМЕШАТЕЛЬСТВ
УУР
Описание
A
Однозначная (сильная) рекомендация (все исследования имеют высокое или удовлетворительное методологическое качество, их выводы по интересующим исходам являются согласованными)
B
Неоднозначная (условная) рекомендация (не все исследования имеют высокое или удовлетворительное методологическое качество и/или их выводы по интересующим исходам не являются согласованными)
C
Низкая (слабая) рекомендация - отсутствие доказательств надлежащего качества (все исследования имеют низкое методологическое качество и их выводы по интересующим исходам не являются согласованными)
Примечание:
УУР - уровень убедительности рекомендаций.
Приложение А2.4
РЕЙТИНГОВАЯ СХЕМА
ОЦЕНКИ УРОВНЯ УБЕДИТЕЛЬНОСТИ РЕКОМЕНДАЦИЙ ДЛЯ ЛЕЧЕБНЫХ,
РЕАБИЛИТАЦИОННЫХ, ПРОФИЛАКТИЧЕСКИХ ВМЕШАТЕЛЬСТВ
УУР
Описание
A
Однозначная (сильная) рекомендация (все рассматриваемые критерии эффективности (исходы) являются важными, все исследования имеют высокое или удовлетворительное методологическое качество, их выводы по интересующим исходам являются согласованными)
B
Неоднозначная (условная) рекомендация (не все рассматриваемые критерии эффективности (исходы) являются важными, не все исследования имеют высокое или удовлетворительное методологическое качество и/или их выводы по интересующим исходам не являются согласованными)
C
Низкая (слабая) рекомендация - отсутствие доказательств надлежащего качества (все рассматриваемые критерии эффективности (исходы) являются неважными, все исследования имеют низкое методологическое качество и их выводы по интересующим исходам не являются согласованными)
Примечание:
УУР - уровень убедительности рекомендаций.
Порядок обновления клинических рекомендаций - пересмотр 1 раз в 3 года.
Приложение А3
СВЯЗАННЫЕ ДОКУМЕНТЫ
Нет.
Приложение Б
АЛГОРИТМЫ ВЕДЕНИЯ ПАЦИЕНТА
Алгоритм ведения пациента
Приложение В
ИНФОРМАЦИЯ ДЛЯ ПАЦИЕНТОВ
Что такое алкоголизм?
В медицине алкоголизм и наркомания (независимо от вида употребляемого наркотика) имеют одно общее название - болезни зависимости. Почему? Ответим на этот вопрос.
С медицинской точки зрения алкоголизм - это хроническое, прогредиентное (прогрессирующее) заболевание, обусловленное действием алкоголя как наркотического вещества. Данное заболевание имеет свои характерные синдромы (проявления), особенности развития и течения, а также определенные исходы, которые определяются стойкими соматоневрологическими нарушениями (болезни внутренних органов и нервной системы) и психической деградацией (поглупение, слабоумие).
Основные проявления алкоголизма, особенности течения и формирования данного заболевания.
1. Случайное пьянство, эпизодическое пьянство
Очень часто пациент на вопрос врача "Как Вы употребляете алкоголь?" отвечает: "Умеренно, как все, по праздникам". Потом, в процессе беседы, конечно же, все встает на свои места, но, тем не менее, нужно четко понимать градацию и разницу между умеренным, обычным употреблением спиртных напитков и привычным или бытовым пьянством. При всей относительности понятия "умеренное" употребление алкоголя, оно характеризуется определенными признаками:
1. Спиртные напитки употребляются редко - не чаще 1 раза в месяц, дозы небольшие и не вызывают сколь-нибудь заметного опьянения;
2. При умеренном употреблении спиртных напитков полностью сохраняется контроль за количеством выпиваемого алкоголя, а также критическая оценка своего поведения, не наблюдается заметных расстройств моторики;
3. Спиртные напитки употребляются лишь в нерабочее время, при соответствующей ситуации.
Злоупотребление алкоголем начинается, как правило, со случайного или эпизодического пьянства. При этом употребляются такие дозы алкогольных напитков, которые вызывают выраженное состояние опьянения, но это происходит эпизодически, а в периоды воздержания влечение к алкоголю отсутствует. Уже на этом этапе можно заметить, что у человека постепенно развивается привыкание организма к алкоголю, то есть прежние дозы не вызывают заметного опьянения, поэтому для получения соответствующего эффекта пьющий начинает повышать дозы. На медицинском языке это называется рост толерантности.
2. Систематическое злоупотребление алкоголем
За привычным или эпизодическим пьянством следует систематическое пьянство, во время которого формируются основные симптомы (проявления) алкоголизма. На этом этапе выпивки учащаются, возникают они практически по любому поводу, значительному или незначительному. Человеку очень трудно воздерживаться от употребления спиртных напитков, он начинает сам активно искать поводы для выпивки. В периоды вынужденного воздержания от алкоголя (семейные неурядицы, отсутствие денег, работа и пр.) у такого человека (привычного пьяницы) возникают расстройства настроения, у него появляется такое чувство, как будто чего-то не хватает, "все не по себе". Но человек уже знает "свое лекарство": очередной прием алкоголя снимает все эти неприятные ощущения. Спиртные напитки употребляются как правило, не реже 1 - 2 раз в неделю, а в ряде случаев - ежедневно. Но на данном этапе еще сохраняется контроль за количеством потребляемого алкоголя. Тем не менее, здесь уже четко выражено повышение толерантности к алкоголю (см. выше). Одновременно исчезают защитные рефлексы. Например, если раньше человек выпивал достаточную дозу алкоголя и у него могла возникнуть рвота, то теперь рвота исчезает. Следует отметить, что даже очень большая, обычно сильно опьяняющая доза не вызывает рвоты. Проще говоря, организм устает бороться и болезнь начинает властвовать.
3. Начальная (первая) стадия алкоголизма
А) Повышение толерантности - самый ранний и наиболее распространенный признак привыкания к алкоголю и формирования болезни.
Б) Следующий признак болезни - формирование патологического влечения к алкоголю, иными словами - формирование психической зависимости. Влечение к алкоголю может быть выражено то более, то менее отчетливо. Нередко желание выпить носит довольно навязчивый характер, отвлекает человека от работы, направляет его энергию на удовлетворение своего желания. Вот так пьянство превращается в основной жизненный интерес. Характерно, что теперь уже больной человек стремится к выпивке несмотря на все противодействующие этому моменты: нехватка денег, семейные конфликты, служебные неприятности и пр. Когда сформировалось влечение к алкоголю, больной, что очень характерно, не хочет ему препятствовать, а если и хочет, то уже, как правило, не может с ним справиться без врачебной помощи.
В) Еще один немаловажный признак болезни - потеря контроля за выпитым. После первой порции спиртного резко усиливается желание выпить еще, появляется своеобразная "жадность к алкоголю". Поэтому пьющий продолжает пить до тех пор, пока не наступит глубокое опьянение. Таким образом человек лишается возможности "пить умеренно, как все". С этим мифом и желанием можно распрощаться навсегда. Все!
Всегда следует помнить, что потеря контроля над выпитым не исчезает даже после многих лет воздержания от алкоголя, чем и обусловлена невозможность перейти к "умеренному" употреблению алкоголя после лечения и воздержания, а всякая попытка возобновить употребление спиртных напитков неминуемо ведет к рецидиву ("срыву") алкоголизма. Конечно, можно и отрицать потерю контроля, говорить, что Вы "можете не пить", что Вас "напоили" или найти любое другое оправдание своей болезни и пьянства. Выбор за Вами.
Г) Следующий признак болезни, который является следствием двух предыдущих - изменение характера опьянения. Появляется запамятование, как правило, конца опьянения. То есть, чтобы привести себя в состояние опьянения, алкоголик поглощает токсическую дозу алкоголя - до 0.5 л водки и более. Естественно, такое выраженное опьянение может сопровождаться злобностью, агрессивностью, драчливостью. После протрезвления человек может не помнить как он дошел до дома, как скандалил с женой или соседями, как подрался с соседом по лестничной клетке и кто вытащил все деньги из карманов. Он может искренне считать, что не мог себя так вести, как ему об этом рассказывают. Может даже подумать, что его ложно обвиняют.
Все вышеперечисленные признаки характеризуют начальную, первую или "преклиническую" стадию алкоголизма. Название "преклиническая" обусловлено тем, что не все признаки болезни выражены ярко и отчетливо. Как правило, больные в этой стадии, к сожалению, к врачам не обращаются, алкоголиками себя не считают, оправдываясь пресловутым "пью как все", и лечиться не желают.
4. Развернутая (вторая) стадия алкоголизма
Здесь формируются основные симптомы заболевания. Ко всем вышеперечисленным проявлениям присоединяются следующие:
А) Алкогольный абстинентный синдром (похмелье, желание опохмелиться с целью улучшить свое физическое состояние). Симптомы похмелья вызываются уже не столько самим алкоголем, сколько продуктами его неполного распада, образующимися в организме. Абстинентный синдром также развивается исподволь, постепенно, не сразу. На первых этапах становления абстинентного синдрома потребность в опохмелении возникает только после приема больших доз алкоголя, например, 0.5 - 0.7 л водки, а после употребления 200 - 300 мл потребности в опохмелении нет. При дальнейшем злоупотреблении алкоголем потребность в опохмелении возникает и после небольших количеств выпитого. Клинически абстинентный синдром на первом этапе проявляется головной болью, слабостью, недомоганием, тошнотой, иногда - рвотой, дрожью в руках и в теле, перебоями в сердце. В последующем присоединяются и психические нарушения: больной мучается бессонницей, у него развивается тревога, не может найти себе места, могут возникать беспричинные вспышки раздражительности и злости, в это время держится потливость и дрожь, одним словом: "на душе муторно". Еще один немаловажный факт: если раньше "похмелье" длилось всего несколько часов, то на более развернутых стадиях оно длится уже 2 - 7 суток и даже больше.
Итак, формирование алкогольного абстинентного синдрома свидетельствует о том, что в организме произошли необратимые изменения по отношению к алкоголю. Алкогольный абстинентный синдром, возникнув, уже не исчезает даже после многих лет воздержания от алкоголя. Он может только утяжеляться. Этим во многом и определяется врачебная тактика: добиться полного воздержания от алкоголя, исключить употребление каких бы то ни было спиртных напитков в течение всей дальнейшей жизни.
Б) Постоянное, перемежающееся и запойное пьянство - одно из проявлений болезни, при котором формируется, так скажем, наиболее привычный ритм злоупотребления спиртных напитков.
Постоянная форма характеризуется длительным, продолжающимся недели и месяцы злоупотреблением алкоголем. Это не значит, что при этой форме не бывает перерывов, однако они редки, кратковременны и, как правило, обусловлены экстраординарными ситуациями (например, соматическими заболеваниями, тяжелой или сменной работой и т.д.).
Вторая форма - перемежающееся пьянство - имеет следующий характер: на фоне многонедельного или многомесячного пьянства возникают периоды его резкого усиления. В конце такого "запоя" могут быть короткие (1 - 3 дня) перерывы, связанные, с истощением организма и непереносимостью спиртных напитков. Затем выраженность этих явлений вновь уменьшается. Наступает период, когда больной пьет относительно умеренно, после чего следует "запой", подобный описанному выше.
Третья форма - запойное пьянство. Алкоголь употребляется регулярно на протяжении нескольких дней или недель. Потом следуют "светлые промежутки". Их длительность различна - от 7 - 10 дней до нескольких недель и даже месяцев. После окончания "запоя" наблюдается резко выраженный абстинентный синдром, часто отмечаются психические нарушения в виде бессонницы, пониженного фона настроения, чувства виновности, тревоги, немотивированных страхов и др.
В) Изменения личности (алкогольная деградация). Теперь уже, то есть во второй стадии, в облике алкоголика отчетливо проявляются черты "нравственного огрубения", "портится характер": человек лжив, бахвалится несуществующими победами и подвигами, становится грубым, бесцеремонным, эгоистичным, циничным. Не считаясь с интересами семьи, алкоголик проявляет чрезвычайное упорство при требовании и доставании денег на выпивку, утрачивает чувство такта. Эмоциональная сфера также страдает: появляются беспричинные колебания настроения - от беспричинной веселости, общительности, оптимистичности до мрачности, подавленности, злобности, гневливости. Появляется грубый юмор - склонность к плоским, пошлым шуткам. Причем самое печальное в этом то, что сам больной этого, как правило, не замечает. Страдают окружающие. Может быть и снижение интеллекта и памяти: ухудшается внимание, снижается способность запоминать, приобретение новых знаний и навыков также затруднительно и пр.
Г) Алкогольные психозы - отдельная тема.
5. Конечная (третья) стадия алкоголизма
На этой, можно сказать, заключительной стадии алкоголизма, наступает выраженное истощение организма. Переносимость алкоголя резко снижается, опьянение возникает уже после небольшого количества спиртного (водки, вина, пива и пр.). Алкоголик постоянно находится в опьянении и испытывает непреодолимое желание влечение к алкоголю - дрожащими руками тянется за очередной дозой алкоголя, попрошайничает, унижается. "Трезвых дней" очень мало, они бывают, когда больной не в состоянии достать спиртные напитки. Развиваются резкие нарушения психики вплоть до психозов (напомним, что это тема отдельной лекции), особенно хронические (длительные, затяжные) формы. Утрачивается способность к производительному труду. Больной уже не в состоянии работать, теряет свою квалификацию, стремится вести паразитический образ жизни. Не будем говорить о том, что утрачиваются духовные интересы, теряются семейные связи. Алкоголик превращается в тяжелое бремя для окружающих. На этой последней стадии наиболее выражены поражения внутренних органов и нервной системы, обусловленные влиянием длительной алкогольной интоксикации, в том числе такие тяжелые заболевания как полиневриты, цирроз печени, слабоумие и другие.
Описанное течение заболевания обусловлено действием алкоголя, прежде всего, на центральную нервную систему, в которой при хроническом алкоголизме постепенно возникает атрофия (уменьшение) головного мозга, поражение и гибель нервных клеток, изменения кровеносных сосудов. Одновременно развиваются и постепенно нарастают болезненные изменения внутренних органов: печени, желудочно-кишечного тракта, сердца, половой системы. Распад личности, физическая немощность - неминуемые исходы алкоголизма.
Такой человек нуждается в лечении, и чем раньше оно начато, тем лучше. Но очень многое зависит от того, насколько сам пациент понимает то, что он болен. Именно осознание и признание своей болезни является первым шагом к восстановлению. И этот первый шаг, как правило, всегда является самым трудным.
Соматические осложнения алкоголизма
Этиловый спирт - это универсальный яд. В организме человека нет ни одной клетки, которую бы спирт не повреждал, проникая в нее. Поражаются все органы, но некоторые ткани - нервная и железистая, к примеру, разрушаются в большей степени, так как алкоголь легче в них проникает, и клетки этих систем не приспособлены для переработки вредных веществ.
Поражение пищеварительной системы
Изменения начинаются уже в полости рта, где алкоголь подавляет секрецию и повышает вязкость слюны. Зубы алкоголика разрушаются по многим причинам - это и угнетение иммунитета, и нарушение режима питания, и неряшливость.
Из-за того, что угнетаются защитные механизмы, развивается алкогольный эзофагит (воспаление пищевода). Нарушается процесс глотания - пища начинает забрасываться из желудка в пищевод. Это связано с воздействием алкоголя на сфинктеры пищевода. Изжога, рвота - неизбежные спутники алкоголика. Вены пищевода при хроническом отравлении этанолом расширяются (это называется - варикозное расширение вен пищевода), стенка их истончается и наступает момент, когда вены лопаются в момент рвоты и начинается сильное кровотечение. Только экстренная хирургическая операция спасает в этом случае больного. Но чаще смерть наступает раньше, чем больного доставляют к хирургу.
При алкоголизме снижается секреция желудочного сока, претерпевает изменения защитный гель стенок желудка, развивается воспалительный процесс (гастрит). Итогом является атрофия клеток желудка, нарушение переваривания пищи, усвоения пищевых веществ, желудочные кровотечения, развиваются язвы желудка, рак желудка. Изменения в желудке обнаруживаются у 95% алкоголиков.
При хроническом употреблении спиртного замедляется продвижение пищевых масс по кишечнику. Прием алкоголя повреждает мембраны и содержимое клеток кишечника. Происходит разрушение сосудов стенок кишки, нарушается кровоснабжение ворсинок, отвечающих за всасывание. Нарушается всасывание полезных веществ и выделение вредных, нарушается обмен веществ.
На стенках кишечника образуются эрозии (это связано с тем, что при нарушении кровоснабжения повышается давление в мелких сосудах и они лопаются). Кишечные ворсинки постепенно укорачиваются.
Погибают полезные микроорганизмы - обитатели кишечника, которые вырабатывают витамины группы B. Т.е. постепенно, по истощении витаминного депо (запаса витаминов группы B) наступает авитаминоз. А именно авитаминоз является основной причиной тяжелых нервных осложнений алкоголизма. Нарушается усвоение всех микроэлементов, в обмене которых задействованы витамины, происходит потеря белка.
Одновременно размножаются вредные микроорганизмы - обитатели кишечника, использующие для питания полезные вещества пищи и отравляющие организм продуктами своей жизнедеятельности. Развивается алкогольный энтерит (воспаление кишечника), основным проявлением которого является диарея (послабление стула). Систематическое употребление алкоголя истощает секреторные процессы поджелудочной железы. Секреторные клетки замещаются опорными, все меньше остается клеток, способных функционировать. Развивается острый или подострый панкреатит. Как известно, поджелудочная железа вырабатывает инсулин - гормон, отвечающий за обмен сахаров в организме человека. Его выработка закономерно снижается при алкоголизме. Сначала возникает состояние, которое врачи называют "изменение толерантности к глюкозе" а затем - приобретенный сахарный диабет.
Алкогольное поражение печени - процесс, имеющий несколько стадий. На первой стадии из-за того, что печень не справляется с переработкой токсинов, происходит ее компенсаторное увеличение. Затем клетки, постоянно нейтрализующие этанол и его метаболиты, погибают от чрезмерной работы и их место занимает жировая ткань (алкогольный жировой гепатоз). На фоне жирового перерождения печени развивается алкогольный гепатит (воспаление клеток печени). По изменениям тканей, проявлениям, последствиям алкогольный гепатит не отличим от вирусного гепатита. Постепенно в определенных областях печени происходят некрозы (гибель клеток). С этого момента заболевание печени приобретает необратимый характер, т.е. даже при прекращении приема алкоголя печеночные клетки не восстановятся.
Алкогольный цирроз печени, 3-ю стадию алкогольного поражения печени, можно охарактеризовать так. После того, как основная часть клеток печени погибает, из оставшихся клеток начинают формироваться узлы, представляющие собой хаотично расположенные нефункционирующие клетки печени. Печень становится бугристой, уменьшается в размерах. Узлы сдавливают вены печени и кровообращение всего тела нарушается. Компенсаторно расширяются вены пищевода, желудка, кишечника. Алкоголики, у которых диагностирован цирроз печени, быстро умирают, так как происходит отравление вредными веществами, которые больше не утилизируются печенью; часто пациенты гибнут от кровотечений из расширенных вен. Из крупных узлов печени (если больной доживает до этого времени) образуются раковые опухоли (гепатоцеллюлярная карцинома). Опухоли развиваются из-за прямого токсического действия алкоголя и из-за иммунодефицита.
Поражение сердечно-сосудистой системы
Алкогольное поражение сердца развивается вследствие прямого действия алкоголя ацетальдегида (продукта переработки алкоголя), глубоких структурных перестроек и физико-химических нарушений. При систематическом приеме алкоголя снижаются сократимость и работоспособность миокарда (сердечной мышцы). Клетки сердца отекают, разрушаются, уменьшается количество клеточных ядер, нарушается структура мышечных волокон, разрыхляются и разрушаются клеточные оболочки, нарушается синтез белка в клетках сердца. Затем обнаруживается дистрофия клеток, микро- и макронекрозы.
У больных алкоголизмом регистрируют весь спектр нарушений проводимости и возбудимости. Чаще всего встречается предсердно-желудочковая блокада, синдром преждевременного возбуждения желудочков и блокада проводящих путей сердца.
Осложняется алкогольное поражение сердца гипертонической болезнью и атеросклерозом сосудов.
Величина артериального давления у лиц, злоупотребляющих алкоголем, изначально выше (на 10 - 15%), чем у воздерживающихся от его приема. Это - дополнительная нагрузка на сердце.
Существует понятие "алкогольного сердца". Им обозначают наблюдающееся на вскрытии типичный вид сердца алкоголика. Размер сердца увеличен за счет увеличения полостей и разрастания соединительной (не функциональной, мышечной, а соединительной) ткани. Прекращение употребления алкоголя в состоянии компенсации приостанавливает токсическое поражение миокарда. Если воздействие повреждающего фактора остается, развивается декомпенсация. Уменьшается сила и скорость сердечных сокращений, развивается сердечная недостаточность: отеки всех органов. Выздоровление на этой стадии алкогольного поражения сердца невозможно.
Поражение иммунной системы
Систематическое злоупотребление спиртными напитками вызывает снижение фагоцитоза. Фагоцитоз относится к числу важнейших защитных антиинфекционных механизмов организма. С его помощью уничтожаются микробы и измененные, опасные клетки организма. Угнетается защитная функция белков крови. Снижается уровень лизоцима, белка, содержащегося во многих секретах человека (слюне, слезах, тканях различных органов, скелетных мышцах) и способного оказывать антимикробное действие, расщеплять оболочку микробов. Уменьшается количество лимфоцитов - клеток иммунитета. Это обусловлено как прямым токсическим действием этанола на костный мозг, где вырабатываются лимфоциты, так и дисфункцией печени. Снижение иммунитета приводит к образованию стойких очагов хронической инфекции. Алкоголики чаще, чем люди, воздерживающиеся от спиртного, болеют инфекционными заболеваниями (пневмониями, абсцессами и пр.). Но основную опасность для организма представляют антитела к собственным нормальным клеткам (аутоантитела), которые начинают синтезироваться под влиянием алкоголя. В частности, у каждого второго больного обнаруживают аутоантитела к печени, у каждого четвертого к селезенке. Существуют аутоантитела к мозговой ткани.
Поражение нервной системы
Алкоголизм проявляется множеством неврологических симптомов, в основе которых лежат нарушения обмена в нервной ткани, гибель нервных клеток, увеличение внутричерепного давления, разрушение оболочек нервных стволов.
Систематическое употребление алкоголя приводит к преждевременной старости и инвалидности. Продолжительность жизни лиц, склонных к пьянству, на 15 - 20 лет короче среднестатистической. Главными причинами смерти лиц, злоупотребляющих алкоголем, служат несчастные случаи и травмы. Больные алкоголизмом умирают, как правило, не от алкогольной болезни, а от сопутствующих заболеваний, развивающихся в связи со снижением иммунитета, поражения печени, сердца, сосудов.
Психические и неврологические последствия алкоголизма.
Психоз - состояние, возникающее у 10% больных на поздних (второй-третьей) стадиях алкоголизма, связанное нарушением обмена веществ в головном мозге, кислородным голоданием нервных клеток, токсическим влиянием алкоголя и присоединением других заболеваний. Возникают психозы, как правило, не в момент алкогольной интоксикации, а спустя несколько дней после прекращения приема алкоголя. У больного алкоголизмом развивается помрачение сознания, человек живет в своих фантазиях, не отдает себе отчета о своих действиях. Больному страшно, кажется, что кто-то его преследует, хочет причинить вред, все это сопровождается тяжелыми болезненными переживаниями. От состояния аффекта психоз отличается тем, что при психозе человек как бы живет "внутри себя", не понимает, что переживания его не связаны с реально существующими проблемами.
После каждого психоза в головном мозгу остается след, похожий на маленький рубец. В свою очередь, каждая новая доза спиртного оставляет после себя разрушенные нервные клетки. Когда "рубцов" на головном мозгу становится много, наступает слабоумие.
Белая горячка (делирий, deliriumtremens) - самый частый из алкогольных психозов. Возникает она, прежде всего, из-за глубоких нарушений обмена веществ во всем организме. Первому приступу делирия обычно предшествует длительный запой или длительное, длящееся месяцами, непрерывное пьянство. Последующие психозы могут возникать и после непродолжительных периодов пьянства. Поражение печени при злоупотреблении алкоголем приводит к нарушению ее функции, поломке компенсаторного механизма. Прекращается переработка спирта, находящегося в организме в значительных концентрациях. Образуется много промежуточных токсичных продуктов разложения алкоголя. Кроме того, сопровождающий алкоголизм авитаминоз (особенно витаминов группы B) вызывает нарушение обмена такого вещества как глютаминовая кислота, что повышает патологическую возбудимость нервной системы. Пусковым механизмом для белой горячки является 3 - 5 день воздержания от спиртного, момент снижения концентрации алкоголя в крови. Чаще белая горячка (делирий) развивается у людей с ранее перенесенными черепно-мозговыми травмами, с хроническими заболеваниями, у больных с поздним началом алкоголизма.
Чем же проявляется белая горячка? Вначале наблюдаются расстройства сна, кошмарные, устрашающие сновидения, страхи. У 20% пациентов на этой стадии делирия отмечаются судорожные припадки. Затем подавленность, беспокойство, страх сменяются благодушным, приподнятым настроением, беспричинным весельем. Больные становятся разговорчивы, непоседливы, говорят быстро, бессвязно, легко отвлекаются. Появляются наплывы ярких воспоминаний, могут отмечаться даже слуховые галлюцинации (оклики, щелчки, звуки), бред. Затем возникают зрительные иллюзии, галлюцинации. Сон по-прежнему прерывистый, с устрашающими сновидениями. Проснувшись, больной не может отличить сновидения от реальности. Появляется светобоязнь. Затем возникает полная бессонница.
Преобладают микроскопические подвижные множественные галлюцинации: насекомые или мелкие животные. Значительно реже возникают галлюцинации в виде крупных животных или фантастических чудовищ. Больные испытывают страх. Часто встречаются зрительные галлюцинации в виде паутины, нитей, проволоки. Окружающие предметы кабы качаются, падают, вращаются.
Изменяется чувство времени, время для больного укорачивается или удлиняется. Поведение, эмоции, бредовые высказывания соответствуют содержанию галлюцинаций. Больные пытаются убежать, уехать, спрятаться, стряхивают что-то с себя, обращаются к мнимым собеседникам. Возможны 3 варианта дальнейшего развития психоза. Либо психоз заканчивается, либо переходит в хроническую форму, либо наступает глубокое помрачение сознания, кома, и пациент умирает. Воспоминания о перенесенном психозе сохраняются частично. Психоз продолжается до 10 дней. Смертность при делириях составляет 1 - 2% по данным разных исследователей. Среди причин смерти основными являются отек мозга и присоединение воспаления легких, сердечно-сосудистой недостаточности.
Алкогольные энцефалопатии - общее обозначение для особой группы психических нарушений, развивающихся, как правило, на 3-й стадии алкоголизма. При энцефалопатиях психические расстройства всегда сочетаются с нарушениями функционирования внутренних органов и поражением нервов. Чаще болеют мужчины. Чаще заболеванию предшествует психоз.
Энцефалопатия Гайе-Вернике. Начинается эта энцефалопатия после белой горячки. Больной отмечает сонливость, зрительные галлюцинации и иллюзии, может периодически выкрикивать отдельные слова, что-то невнятно бормотать; возможны кратковременные состояния обездвиженности, "застывания" с напряжением всех групп мышц. Быстро нарастают физическая слабость, пропадает аппетит, больной перестает двигаться. Через несколько дней нарушается сознание, вплоть до комы.
С самого начала энцефалопатии Вернике наблюдается дрожь, приступы спазмов, непроизвольные движения конечностей, полиневриты. Характерен внешний вид больных. Как правило, они истощены, цвет лица у них землисто-серый или желтоватый с грязным оттенком, лицо одутловато, характерна своеобразная сальность лица. Кожа сухая, дряблая, шелушится. Конечности синюшны, отечны, на них легко образуются обширные некротические пролежни (особенно при недостаточном уходе). Повышение температуры - это неблагоприятный признак. Артериальное давление низкое, часты обмороки. Часто отмечается жидкий стул. Смертельный исход при острой энцефалопатии - не редкость, смерть обычно наступает в середине или к концу второй недели от начала психоза. Чаще всего этому способствует пневмония. Психоз, не приводящий к смерти, длится 3 - 6 недель. Варианты исходов: переход в Корсаковский психоз (описан ниже), слабоумие, других исходов нет.
Корсаковский психоз называют "алкогольным параличом". Как правило, Корсаковский психоз развивается после перенесенных тяжелых делириев, но может возникнуть и без тяжелых предшествующих нарушений сознания.
Корсаковский психоз - это хроническая энцефалопатия.
Пациент путается во временной последовательности событий. Он рассказывает о как будто только что произошедших с ним событиях из обыденной жизни или о ситуациях, связанных с профессиональной деятельностью (например, пациент, который несколько недель не покидал клинику, говорит, что вчера ездил на дачу, копал, сажал саженцы и т.п.) Иногда наблюдаются фантастические, приключенческие высказывания.
Наблюдаются невриты нижних конечностей. Степень поражения нервов ног может быть различной, от легких нарушений походки до полного нарушения способности самостоятельно передвигаться.
Выздоровление, если оно наступает, что бывает крайне редко, происходит в течение года от начала психоза, т.е. заболевание непременно хронизируется. Чаще формируется выраженный дефект - слабоумие. Встречаются летальные исходы от кровоизлияний, приводящих к размягчениям в больших полушариях головного мозга. Алкогольная эпилепсия - это возникающие из-за токсического поражения мозга судорожные припадки.
Следует понимать, что припадки возникают из-за длительного приема спиртных напитков. Чаще всего они формируются на 2 - 3 стадии алкоголизма. Возникают в стадии похмелья. Наиболее характерны большие судорожные припадки (с падением человека на пол, судорогами всего тела, прикусом языка, мочеиспусканием), но могут наблюдаться и другие. Каждый припадок оставляет след в головном мозге. При полном воздержании от алкоголя у небольшого количества пациентов возможно прекращение припадков.
Алкогольная деградация развивается на поздних стадиях алкоголизма. Характеризуется стойким ухудшением памяти и интеллекта, эмоциональным огрубением, этическим снижением, утратой критики к своему злоупотреблению алкоголем и состоянию в целом, упадком способности к систематическому труду и обычно потерей прежнего положения в обществе. Существует 3 типа деградации. Рассмотрим их.
Деградация с пассивностью - больной вял, пассивен, безинициативен, утрачивает прежние интересы. Даже в кругу собутыльников он остается пассивным свидетелем происходящего; какая-либо активность возникает только тогда, когда речь идет о приобретении спиртных напитков. Такие больные склонны к иждивенческому образу жизни.
Деградация с психопатоподобными симптомами - у больного отмечается повышенная раздражительность, гневливость, склонность к истерикам и депрессиям. Такие больные откровенно циничны, не терпят возражений, агрессивны или же, наоборот, трусливы, подобострастны и лживы.
Деградация с эйфорией - в состоянии больного преобладает беспечное, благодушное настроение при резком снижении критики к своему поведению и положению. Характерны излишняя откровенность больных в общении с окружающими, шутливый тон и изобилие шаблонных оборотов речи и стереотипных избитых шуток. Описанный при алкоголизме алкогольный юмор наиболее выражен у этих больных. У этих больных "невозможно пробудить ни гордость, ни самолюбие, ни чувство достоинства".
Осложнения алкоголизма, описанные в этой работе, типичны для далеко зашедшей болезни. Лечить их сложно. Предотвратить также сложно - надо отказаться от приема спиртного вовремя.
Приложение Г
Алгоритм Наранжо
NN
Вопросы
Да
Нет
Неизвестно
1
Были ли ранее достоверные сообщения об этом НЯ?
1
0
0
2
НЯ возникло после введения (приема) подозреваемого лекарства?
2
-1
0
3
Улучшилось ли состояние испытуемого (проявления НЯ) после прекращения приема препарата или после введения специфического антидота?
1
0
0
4
Возобновилось ли НЯ после повторного введения препарата?
2
-1
0
5
Есть ли еще причины (кроме подозреваемого лекарства), которые могли вызвать НЯ?
-1
2
0
6
Было ли лекарство обнаружено в крови (или других жидкостях) в концентрациях, известных как токсические?
1
0
0
7
Было ли НЯ более тяжелым после увеличения дозы и менее тяжелым после ее уменьшения?
1
0
0
8
Отмечал ли испытуемый аналогичную реакцию на то же или подобное лекарство при прежних его приемах?
1
0
0
9
Было ли НЯ подтверждено объективно?
1
0
0
10
Отмечалось ли повторение НЯ после назначения плацебо?
-1
1
0
Психотерапия
Мишени психотерапевтического воздействия
Уровни мишеней
Специфические мишени психотерапевтического воздействия
Уровень целостной личности
1. Аддиктивное "расщепление" Я на нормативную и патологическую (зависимую) субличности
2. Расстройства личности согласно МКБ-10
3. Нарушения самооценки и низкая самоэффективность
4. Дисфункциональное использование механизмов психологической защиты (отрицание, рационализация, проекция, регрессия и т.д.)
5. Нарушения идентичности и способности к ментализации - психического отражения и переработки опыта
6. Аутоагрессия
Психобиологический уровень
1. Патологические потребности: влечение к ПАВ
Психологический уровень
1. Искажения мышления вследствие дезадаптивных убеждений и установок, выработанных по мере обобщения субъективного опыта употребления ПАВ:
Когнитивная сфера
- Нарушения нозогнозии, искаженное осознание болезни, экстернализация причин заболевания
- Пессимистические установки и паттерны "выученной беспомощности", разрушающие и искажающие "образ будущего" больного
- Убеждения, связанные с употреблением ПАВ (ожидание позитивных эффектов ПАВ, рационализация употребления)
2. Слабые рефлексивные способности, невозможность оценки своего актуального состояния
Эмоциональная сфера
1. Низкая аффективная (фрустрационная) толерантность
2. Поляризация эмоций (позитивных - вокруг позитивных эффектов употребления ПАВ, негативных - вокруг синдрома отмены)
3. Преобладание негативных чувств и эмоций в постинтоксикационном/пострецидивном периоде (злость, стыд, вина, тревога)
4. Напряженный тревожный аффект, приводящий к актуализации влечения
5. Дефицит навыков управления и контроля эмоций (использование поведенческих отыгрываний)
6. Алекситимия
Поведенческая сфера
1. Использование дефицитарных стратегий совладания (со стрессом, влечением);
2. Недостаток навыков здорового образа жизни;
3. Агрессивное и аутоагрессивное поведение;
4. Пассивность (в том числе, эмоциональный "уход" из лечебного процесса).
Мотивационная сфера
1. Эгоцентризм
2. Искаженные представления (и/или опасения) по поводу лечения
3. Нарушения терапевтических установок: на лечение, трезвость и достижение позитивных социально-значимых целей в жизни
Духовная сфера
1. Кризис эмоционально-духовных ценностей
Социальный уровень
1. Нарушения эмпатии
2. Нарушения привязанности (родительско-детских отношений) как основа будущих дисфункциональных межличностных отношений
3. Созависимость
4. Нарушения способности установления глубокого контакта (в рамках терапевтического альянса), в том числе способности к получению эмоциональной поддержки от специалиста
5. Дефицит коммуникативных навыков
6. Дисфункциональные модели общения (в том числе, группирование с другими зависимыми).
Примечания:
ПАВ - психоактивные вещества.
Методы психотерапии с доказанной эффективностью, которые рекомендуются к применению при лечении синдрома зависимости от психоактивных веществ
ПАВ
Рекомендуемый метод психотерапии
УУР (УДД)
Литература
Алкоголь
Терапия ситуационного контроля (условные контракты; подкрепление вознаграждениями)
A (2)
192 - 195
Мотивационное интервью и мотивационная психотерапия
A (1)
94; 111; 184 - 187
Когнитивно-поведенческая психотерапия
A (1)
95; 104; 105; 102; 188 - 190
Профилактика рецидива
A (2)
134; 135; 138; 141 - 145
Трансакционный анализ
B (3)
202 - 207
Семейная психотерапия (различные виды)
A (2)
151 - 160
Терапия средой, трудотерапия, окуппационная терапия,
B (2)
213; 214; 217; 219 - 221
Терапия, стимулирующая участие в 12 шаговой программе
B (2)
211; 212
Континуальная психотерапия
B (3)
199 - 201
Краткосрочные мотивационные и поведенческие интервенции
B (1)
177 - 182
Психодинамическая психотерапия
B (2)
208 - 210
Физические упражнения, упражнения, духовно-физические практики (mind&body)
B (2)
256
Арттерапия/терапия музыкой
B (2)
222
Предметно-опосредованная психотерапия
C (3)
257; 258
Основные воздействия, применяющиеся при проведении психотерапии
Воздействие
Развернутое определение
Психодиагностическое обследование
Применение стандартизированных психодиагностических инструментов, структурированных и полуструктурированных интервью и пр. с целью оценки характерологических особенностей пациента, когнитивных функций, актуального эмоционального состояния, особенностей мотивационной сферы, наличия сопутствующих психических заболеваний, расстройств, связанных с употреблением ПАВ
Психотерапия
Целенаправленная профессиональная помощь в изменении и восстановлении здорового состояния организма психологическими средствами; направлена на устранение личностных, аффективных, поведенческих и иных расстройств, оптимизацию межличностных отношений пациента, усиление мотивов на участие в лечебной программе, отказ от употребления ПАВ, социальную и профессиональную реинтеграцию
- Индивидуальная
- Групповая
- Семейная
Психологическая адаптация
Приспособление человека к существующим в обществе требованиям и критериям оценки за счет присвоения норм и ценностей данного общества. Цель ПА в работе с пациентами с СЗ - восстановление психологической адаптации к трезвому образу жизни
Психологическое консультирование
Совокупность процедур, направленных на помощь человеку в разрешении проблем и принятии решений относительно профессиональной карьеры, брака, семьи, совершенствования личности и межличностных отношений.
Семейное ПК в работе с пациентами с СЗ и их родственниками ориентировано на:
- Индивидуальное
- Групповое
- Семейное
1. Психообразование
2. Улучшение семейного функционирования, за счет:
- Изменения паттернов зависимо-созависимых отношений
- Изменения паттернов привязанности
- Коррекции негативных когнитивных и эмоциональных состояний и обучение способам совладания с ними
- Обучения методам поддержки и противорецидивной профилактики
- Профилактики внутрисемейной передачи злоупотребления ПАВ между поколениями
3. Повышение мотивации к лечению и комплаенса пациента за счет обеспечения социального контроля со стороны родственника
Психологическая коррекция
Психологическая коррекция направлена на исправление особенностей психологического развития, не соответствующих нормативной модели, с помощью специальных средств психологического воздействия; а также деятельность, направленная на формирование у человека нужных психологических качеств для поддержания трезвости, повышения его социализации и адаптации к изменяющимся жизненным условиям.
Целью психологической коррекции у больных с СЗ является развитие и усиление нарушенных исполнительных, а также иных высших психических функций.
КР представляет собой поведенческий тренинг, ориентированный на достижение стойкого улучшения когнитивных процессов (внимания, памяти, исполнительных функций, социального познания и метапознания) и генерализацию полученных навыков в привычной среде
- Индивидуальная
- Групповая
- КР
Трудотерапия; оккупационная терапия (синоним - эрготерапия)
Терапия занятостью. ТТ: ремесленный труд, иная профессиональная деятельность, целью которой является развитие либо формирование основных умений труда; адекватного восприятия ежедневной работы; ответственности; мотивации к трудовой деятельности. ОТ - осуществление пациентами каждодневной деятельности в контексте терапевтической среды с целью опробывания ролей и ситуаций, которые могут происходить дома, в образовательном учреждении, на рабочем месте, социальных взаимодействиях и т.д. В рамках ОТ осуществляется оценка бытового функционирования и соответствия уровня компенсации психических функций нормативным задачам самообслуживания, профилактики рецидива, обеспечения самопомощи. Центральная задача - адаптация больного к социуму посредством его включения в активную трудовую деятельность, моделируемую в стационаре или на производстве
Терапия средой
Использование терапевтического потенциала взаимодействия больного с окружением, средой. Это искусственно созданная среда функционирования больных, в которой реализуется терапевтическая программа и которая включает систему контроля, поощрения или порицания, ответственности и психологической поддержки, что в значительной степени гарантирует предотвращение срывов или рецидивов заболевания. Терапия средой является терапевтическим инструментом реадаптации и ресоциализации, защищает больных от негативного воздействия наркоманической/алкогольной среды (субкультуры) и, прежде всего, от потребления ПАВ, а также в значительной степени моделирует их функционирование в открытом обществе
Социально-реабилитационная работа
Система медицинских, психологических, воспитательных, образовательных, социальных, правовых, трудовых мер, направленных на личностную реадаптацию больных, их ресоциализацию и реинтеграцию в общество при условии отказа от употребления ПАВ, вызывающих зависимость. Целью социально-реабилитационной работы является восстановление (формирование) нормативного личностного и социального статуса больного на основе раскрытия и развития его интеллектуального, нравственного, эмоционального, творческого потенциала
Аутогенная тренировка
Группа психотерапевтических техник, направленных на восстановление динамического равновесия гомеостатических механизмов человеческого организма, нарушенных в результате стресса. Методика аутогенной тренировки основана на применении мышечной релаксации, самовнушении и аутодидактике. Лечебный эффект обусловлен возникающей в результате релаксации трофотропной реакции, сопровождающейся повышением тонуса парасимпатического отдела вегетативной нервной системы, что, в свою очередь, способствует нейтрализации негативной стрессовой реакции организма
Техники осознанности
Осознанность (mindfulness) - способность безоценочно, предметно и буквально осознавать свой жизненный опыт (полноту и разнообразие содержания переживаемых событий и явлений) и одновременно осознание, что переживаемые ощущения есть внутренняя репрезентация опыта, некий субъективный слепок с реальности, а не сама объективная реальность. Цель ТО в лечении СЗ - обучение пациентов произвольному контролю и концентрации внимания для стимулирования более осознанного поведенческого выбора; совладания с патогенными когнициями и аффектом, что играет первостепенную роль в профилактике рецидива
Примечания:
КР - когнитивная реабилитация
ОТ - оккупационная терапия
ПА - психологическая адаптация
ПАВ - психоактивное(-ые) вещество(-а)
ПК - психологическое консультирование
ТО - техники осознанности
ТТ - трудотерапия.
Реабилитация
Содержание медицинской реабилитационной программы
Медицинская реабилитационная программа (МРП) представляет организационно-методическую основу медицинского реабилитационного процесса для достижения максимально возможного эффекта в максимально короткие сроки.
МРП включает несколько основных блоков: медицинский, психологический (психокоррекционный), психотерапевтический и социальный.
Медицинский блок включает диагностику клинического и социального состояния пациента и проведение по показаниям фармако- и психофармакотерапии.
Психологический блок включает нейро- и патопсихологическую диагностику, психологическое консультирование, психокоррекцию, психообразовательную работу с пациентами и их родственниками, а также супервизию персонала, оказывающего реабилитационные услуги. Разрабатывает и воплощает на практике развивающие и психокоррекционные программы с учетом индивидуальных, половых и возрастных факторов пациентов, выполняет работу по профориентации больных с учетом их пожеланий, способностей и ситуационных возможностей. Оценивает эффективность проводимых психологических и профилактических мероприятий (Приказ N 391 от 26.11.96 Минздрава РФ).
Психотерапевтический блок включает групповые и индивидуальные формы психотерапевтической работы в соответствии с адекватными методами психотерапевтического вмешательства.
Психологическое и психотерапевтическое воздействия в рамках МРП направлены на единые мишени: эмоциональную, когнитивную, поведенческую, мотивационную сферы пациентов (подробно об индивидуальных мишенях психотерапии пациентов с СЗ см. раздел "Психотерапия"). Психологическое и психотерапевтическое воздействия ориентированы на работу с пациентами и их родственниками, в том числе для:
- преодоления отрицания болезни (анозогнозии),
- понимания и принятия факта наличия болезни,
- формирования личностной установки на воздержание от ПАВ,
- формирования навыков преодоления патологического влечения к ПАВ и осознания психологических защит, распознавания предвестников обострения болезни,
- проработки иррациональных установок, дезадаптивных личностных паттернов поведения, автоматических мыслей, поддерживающих аддикцию;
- осознания наиболее типичных когнитивных механизмов обострения болезни.
Социальный блок подразумевает работу с социальной (семейной) системой пациента, в том числе психологическими и психотерапевтическими методами и оказание реабилитационных социальных услуг. Специалист по социальной работе и социальный работник исследуют социальный маршрут лиц, зависимых от ПАВ, включая уровень образования, степень трудовой подготовки, конкретные профессиональные знания, адреса трудовой деятельности, отношение к труду и учебе, продолжительность рабочего стажа, особенности отношений с производственным коллективом и руководством, собирают информацию о семейном статусе, качестве межличностных отношений с членами семьи. Полученная информация позволяет сделать объективный вывод о социальном маршруте, социальной дезадаптации, семейных проблемах и степени деструктивности конкретной семьи. Блок данных может быть использован для коррекции социального маршрута, создания семейной реабилитационной среды психокоррекции межличностных отношений, без которой не представляется возможным решать задачи медико-социального восстановления больных.
Индивидуальная программа реабилитации пациента с зависимостью от ПАВ - комплекс оптимальных для пациента реабилитационных мероприятий, включающий различные виды, объемы, сроки и порядок реализации медицинских, профессиональных и других реабилитационных мер, направленных на восстановление, компенсацию нарушенных или утраченных функций организма, восстановление, компенсацию способностей пациента к выполнению определенных видов деятельности (обучение, труд). ИРП согласовывается с пациентом, что позволяет усилить ее психотерапевтическое значение и повысить ответственность пациента за ее реализацию. Каждый этап предоставления и вид реабилитационных услуг ориентированы на конкретную реально достижимую цель, отраженную в договоре между потребителем услуг (пациентом) и реабилитационным учреждением, о которой он должен знать и к достижению которой должен стремиться.
Таблица П1. Структура МРП с учетом основных направлений реабилитации
I. МЕДИЦИНСКОЕ НАПРАВЛЕНИЕ
1. Медицинские лекции для пациентов стационарного отделения
Цель: формирование общемедицинских знаний у пациентов, создание ответственного отношения к здоровью, вырабатывание критического отношения к употреблению психоактивных веществ, развитие устойчивой антинаркотической направленности личности
Лекции читают врачи психиатры-наркологи. Курс рассчитан на 10 - 15 занятий по 30 - 45 минут, с периодичностью 1 раз в неделю
После лекций идет обсуждение, врач отвечает на вопросы пациентов
2. Лекарственная терапия
II. ОРГАНИЗАЦИОННОЕ НАПРАВЛЕНИЕ (адаптационно-реабилитационные мероприятия)
1. Группа знакомства вновь поступивших пациентов с другими пациентами
Цель: преодоление отрицания, а также барьеров и стереотипов в общении путем коллективного знакомства в группе с реабилитационной средой отделения
Задачи:
- Принятие вновь прибывшим пациентом группы, места, специалистов, пациентов в качестве единого компонента процесса реабилитации
- Поддержка новичка в его желании выздоравливать
- Способ общения, когда пациенты оказываются одинаково важными, ответственными личностями, участвующими в решении своей проблемы, а не направленно получающими воздействие со стороны специалистов
2. Ежедневное утреннее мероприятие по планированию
Цель: Формирование навыков анализа и планирования своего времени, конструктивного решения возникших проблем, развитие коммуникативных способностей, умения формулировать и грамотно выражать свои мысли
Задачи:
- Отслеживание динамики по баллам за предыдущий день
- Формирование и оглашение планов на день
- Индивидуальное расписание консультаций специалистов для каждого пациента
3. Ежевечернее мероприятие по подведению итогов дня
Цель: формирование навыков анализа выполненной работы и проведенного времени, навыков конструктивного решения вопросов и проблем, развитие коммуникативных способностей, умения формулировать и грамотно выражать свои мысли,
Задачи:
- Анализ прошедшего дня и круг чувств
- Подведение итогов дня в отделении
- Оценка дежурств
- Обсуждение информации на следующий день
4. Еженедельное мероприятие по анализу произошедшего за неделю
Цель: формирование навыков самоанализа и самоконтроля; развитие коммуникативных способностей; принятие критики и похвалы.
Задачи:
- Подведение итогов работы за неделю
- Определение лидеров по баллам и по работе над собой
- Распределение ответственностей по ведению различных мероприятий
5. Групповое мероприятие с участием всех пациентов отделения и сотрудников (воспитателей, соцработников, психологов)
Совместное обсуждение проблемных вопросов, возникающих в отделении: разбор конфликтов, нарушение режимных моментов, снижение баллов и т.д.
Цель: формирование навыков позитивного и конструктивного решения проблем, возникших внутри коллектива пациентов, развитие коммуникативных способностей, умения формулировать и грамотно выражать свои мысли
6. Формирование терапевтической среды, компенсирующей дефициты когнитивных функций
Цель: компенсация утраченных и нарушенных когнитивных (мнестических) функций; моделирование способов совладания с дефицитами когнитивных функций
- Создание системы навигации в отделении/организации, оказывающей услуги МР
- Максимальное использование и внедрение внешних опор, позволяющих пациенту безопасно и эффективно ориентироваться во времени, пространстве, режиме и социальных коммуникациях организации
III. ПСИХОЛОГО-ПСИХОТЕРАПЕВТИЧЕСКОЕ НАПРАВЛЕНИЕ
1. Индивидуальная работа:
1. Психодиагностическое обследование
Цель: выявление степени повреждения психологических и социальных функций, характерологических особенностей пациента, актуального эмоционального состояния, особенностей мотивационной сферы, семейного функционирования
2. Индивидуальная психокоррекция и психотерапия
Цели и задачи зависят от этапа реабилитационного процесса, стадии готовности изменения пациента, этапа психотерапевтического процесса, индивидуальных мишеней психотерапии и психокоррекции и пр. (см. раздел "Психотерапия" настоящих Клинических рекомендаций)
2. Групповая работа:
1. Групповая терапия
Цели и задачи зависят от этапа реабилитационного процесса, стадии готовности изменения пациента, этапа психотерапевтического процесса, индивидуальных мишеней психотерапии и психокоррекции и пр. (см. раздел "Психотерапия" настоящих Клинических рекомендаций)
2. Групповая телесно-ориентированная терапия
Цели и задачи:
- Эмоциональная абреакция
- Релаксация и снятие эмоционального и телесного перенапряжения
- Оздоровление организма при психосоматике
3. Групповая (индивидуальная) арт-терапия
Цели и задачи:
- Проективная диагностика личностных особенностей и жизненной ситуации пациента
- Эмоциональное отреагирование
- Освоение новых навыков и способностей к самовыражению
- Повышение самооценки и укрепление личной идентичности
- Развитие социальных навыков
- Укрепление терапевтического альянса
- Подкрепление мотивации на продолжение лечения
4. Работа с семьей
1. Индивидуальное семейное консультирование
Цели и задачи
1. Психообразование
2. Улучшение семейного функционирования, за счет:
- Коррекции негативных когнитивных и эмоциональных состояний и обучение способам совладания с ними
- Обучения методам поддержки и когнитивной реабилитации
- Профилактики внутрисемейной передачи злоупотребления ПАВ между поколениями
3. Повышение мотивации к лечению и комплаенса пациента за счет обеспечения социального контроля со стороны родственника
2. Семейное консультирование и терапия
Цели и задачи:
- Привлечение родственников к решению проблемы зависимости как общесемейной проблемы
- Прояснение семейных взаимоотношений
- Выявление ведущих конфликтов и паттернов семейного взаимодействия
- Поиск новых стратегий внутрисемейного взаимодействия
- Обучение и отработка навыков адекватного проявления своих эмоций (по типу "обратной связи"), а также навыков конструктивного взаимодействия
Прочие цели и задачи зависят от этапа реабилитационного процесса, стадии готовности изменения пациента, этапа психотерапевтического процесса, индивидуальных мишеней психотерапии и психокоррекции и пр. (см. раздел "Психотерапия" настоящих Клинических рекомендаций).
3. Психотерапевтическая группа для родственников
Цель: включение родственников в лечебно-реабилитационный процесс для повышения эффективности оказываемой помощи пациентам.
Задачи:
- Выявить в семье факторы, поддерживающие у пациентов злоупотребление ПАВ
- Обучить родственников эффективному взаимодействию между членами семьи
- Ориентировать родственников на разрешение своих личностных проблем, поддерживающих зависимость от ПАВ
- Ориентировать родственников на посещение групп НАР-Анон, АЛ-Анон
5. Лекции консультантов по химической зависимости для родителей
Цели:
- Формирование верного представления о заболевании (хим. зависимости и созависимости, АС) в процессе посещения лекций
- Преодоление отрицания, признание необходимости решения проблем посредством инструментов программы в предлагаемом объеме, взятие на себя ответственности за свое выздоровление
IV. ВВЕДЕНИЕ В ПРОГРАММУ "12 ШАГОВ"
1. Индивидуальная работа с консультантом по химической зависимости
- Первичное консультирование:
- Индивидуальное консультирование в течение всего срока реабилитации
2. Наставничество
(оказание помощи новичку со стороны пациента, успешно работающего по программе)
Цели:
- Установление доверительных взаимоотношений и вовлечение в терапевтическую среду группы.
- Практика в действии основополагающих принципов "12 шаговой" программы: служение, непредубежденность, доверие, готовность и т.д.
3. Групповая работа в рамках программы "12 шагов"
1. Группа по шагам (групповое обсуждение индивидуальных заданий пациентов)
2. Группа по химической зависимости (ознакомление с проблемами зависимости и способами их решения)
3. Группа по мотивациям в выздоровлении (осознание заболевания, признание необходимости выздоровления, определение целей и мотиваций в своем "движении вперед").
4. Группа по дневникам чувств (еженедельный самоанализ):
5. Спикерские группы (личные истории выздоровления):
6. Групповое чтение программной литературы:
7. Просмотр программных фильмов:
8. Выезд с пациентами на городские собрания АА, АН, ВДА.
9. Группы АА, АН, ВДА (презентации сообществ)
V. СОЦИАЛЬНО-ПЕДАГОГИЧЕСКОЕ НАПРАВЛЕНИЕ
1. Трудовое воспитание
Цель: Вторичное формирование навыков социально-бытового и санитарно-гигиенического обслуживания, ориентация на здоровый образ жизни.
Формы проведения:
- Ежедневная утренняя и еженедельная генеральная уборка;
- Оккупационные клубы по интересам:
a. Производственное (столярные, слесарные, швейные мастерские; мастерская по ремонту помещений и пр.)
b. Сельскохозяйственное (теплицы, зеленое хозяйство, грибной цех, садовое хозяйство)
c. Животноводческое с целью осуществления зоотерапии или анимотерапии (конное хозяйство, кролиководство, птицеводство, собакопитомник и др.)
2. Физкультурно-оздоровительная работа
Цель: ориентация на здоровый образ жизни, развитие ловкости, силы, выносливости, снижение психо-эмоционального напряжения, создание положительного эмоционального фона, формирование навыка расслабления и снятия стресса.
Формы проведения:
- Ежедневная утренняя зарядка
- Занятия в спортзале
- Релаксационные занятия
3. Досуговые и просветительские мероприятия
1. Кинопоказы
2. Изостудия (рисование, лепка, фотография и др.)
3. Спортивный и досуговый комплекс (открытая спортплощадка, зал для спортивных игр, занятий, помещение для просмотра тематических кинофильмов, телепередач и пр.)
4. Лекторий
VI. СОЦИАЛЬНОЕ СОПРОВОЖДЕНИЕ
1. Работа с пациентами с СЗ
1. Социальная диагностика (мотивационное интервью, сбор информации о пациенте и его семье, в том числе о профессиональной деятельности; наличии административной либо уголовной ответственности
2. Работа социальной службы на этапе лечения (социально-правовое консультирование (правовые формы помощи пациентам, соблюдение врачебной тайны, оформление согласия на лечение); участие в групповых психотерапевтических мероприятиях специалистов совместно с пациентами; работа по профориентации)
3. Проведение экспертизы временной нетрудоспособности: оформление, выплата пособий, обеспечение сохранения рабочего места после выхода на работу
4. Работа социальной службы на стадии подготовки к выписке пациента (индивидуальный план дальнейшей реабилитации пациента и его семьи)
5. Проведение экспертизы стойкой утраты трудоспособности: оформление III или II группы инвалидности и сохранение или изменение в желательную сторону условий труда, оформление I группы инвалидности и организация ухода за больными
6. Проведение экспертизы по установлению противопоказаний для осуществления пациентом отдельных видов деятельности: подготовка экспертизы, защита интересов больных при проведении экспертизы и последующем изменении их условий труда, контроль за своевременной отменой противопоказаний для занятий той или иной деятельностью
7. Мероприятия по восстановлению у пациентов прежних и формированию новых интересов и увлечений
2. Работа с семьей
1. Консультирование родственников по вопросам госпитализации пациентов; первичное консультирование родственников пациентов и мотивирование на включение в лечебную программу
2. Информирование: о работе групп; о времени консультаций с врачами и психологами; о предполагаемом дне выписки пациента
3. Сбор катамнеза на постстационарном этапе
4. Защита интересов пациентов в семье: урегулирование семейных конфликтов, улучшение материального положения пациентов, помощь при расторжении брака
3. Взаимодействие с учреждениями профилактики и другими внешними структурами и институтами
1. Взаимодействие с представителями внешних структур
2. Присутствие при осуществлении следственных действий в отношении пациентов в целях защиты их прав и интересов
3. Помощь в жизнеустройстве после выписки
4. Защита интересов пациентов, не имеющих инвалидности, на производстве: экспертная оценка ситуации, меры по сохранению прежних условий труда, меры по изменению их в необходимую сторону, урегулирование конфликтов с администрацией
5. Работа с терапевтическими сообществами: их организация, установление неформальных связей между пациентами, совместное проведение досуга, культивирование "защитной" идеологии
6. Взаимодействие с государственными учреждениями и предприятиями, общественными организациями и частными лицами, оказывающими помощь пациентам с зависимостью от ПАВ.
Школа психологической профилактики (Школа пациента и родственников)
Реабилитация предусматривает Школу психологической профилактики для пациентов и родственников (далее - Школа для пациентов) в качестве одного из методов реабилитации пациентов с СЗ.
Школа для пациентов - это совокупность средств и методов индивидуального и группового консультирования пациентов с целью повысить уровень их знаний, информированности и практических навыков, направленных на рациональное лечение заболевания, профилактику осложнений и повышение качества жизни. Цель организации школ здоровья - повысить информированность пациентов о факторах риска возникновения алкогольной зависимости, о факторах риска возникновения срывов и рецидивов, сформировать в пациенте желание сохранить собственное здоровье, способствовать серьезному отношению к выполнению рекомендаций врача.
В группы обучения рекомендуется включать пациентов со сходными характеристиками синдрома зависимости. При формировании групп необходимо учитывать также возраст слушателей, более взрослые пациенты требуют чаще индивидуальной работы, а для подростков программы группового обучения должны быть адаптированы с учетом особенностей их когнитивных способностей, жизненного опыта и т.д.
Программа обучения состоит из цикла структурированных занятий, продолжительностью по 60 - 90 минут каждое. Начальные занятия могут быть посвящены общим знаниям о проблеме зависимости, основным симптомам зависимости, стержневому расстройству зависимости - патологическому влечению, соматическим, неврологическим и психическим осложнениям болезни. Предоставление знаний о неблагоприятном воздействии ПАВ. Желательно, чтобы пациенты посещали полный цикл занятий.
Темы индивидуального и группового консультирования в психолого-психотерапевтическом блоке, которые могут использоваться и как темы для занятий в Школе пациента и родственников:
1. Концепция лечения и соответствующие симптомы при химической зависимости.
2. Люди, места, вещи, вызывающие у пациента желание употреблять ПАВ.
3. Структура личного времени.
4. Влечение к употреблению.
5. Ситуации повышенного риска.
6. Социальный прессинг к употреблению.
7. Острые симптомы, возникающие после отказа от употребления привычного наркотика, способы их преодоления.
8. Употребление других наркотических веществ (алкоголя, лекарств, не прописанных врачом и др.).
9. Участие в группах АА, НА и в других группах само- и взаимопомощи.
Групповое консультирование включает пошаговую работу по программе "12 шагов". Тема для обсуждения на каждой сессии может быть задана либо психотерапевтом или психологом, либо быть выбрана согласно индивидуальным потребностям пациента на данном этапе МР. Однако при проведении консультирования должны быть рассмотрены все указанные темы.
Образовательная программа охватывает следующие области:
- информационные занятия по концепции болезни и выздоровления;
- семейное образование;
- философия духовности;
- антистрессовая программа;
- профилактика инфекционных заболеваний (гепатит, ВИЧ и т.д.).
Целью проведения образовательных программ является изменение у пациента отношения к употреблению ПАВ и формирование представления о медицинских и социальных последствиях употребления ПАВ.
Основные темы информационных занятий по концепции болезни и выздоровления:
- Наркомания, алкоголизм - болезнь.
- Природа зависимости.
- Поведенческие признаки зависимости.
- Медицинские симптомы зависимости.
- Формы психологической защиты у зависимых.
- Психология поведения зависимых людей.
- Нейробиологическая теория зависимости.
- Программа выздоровления АА и НА.
- Негативные личностные характеристики и их проявления при зависимости.
- Рецидивы (срывы) и стратегии их профилактики.
- Психологические факторы формирования зависимости.
- Стыд и вина.
Семейное образование (основные темы):
- Алкоголизм и наркомания - болезнь семейная.
- Дисфункциональные семьи. Что это?
- Созависимость: признаки и симптомы.
Философия духовности:
Цель проведения занятий по философии духовности - формирование у пациента духовных ценностей и потребностей, а также чувства сопричастности к силе, большей, чем его собственная, что поможет ему развить стиль жизни, свободный от наркотиков.
Темы:
- Понятие духовности.
- Три основных компонента выздоровления: честность, открытость, готовность стараться.
- Духовные потребности и ценности.
- Концепция Высшей силы в процессе выздоровления.
Антистрессовая программа:
Цель проведения антистрессовой программы - научить пациентов справляться с напряженными жизненными ситуациями, познакомить с техниками саморегуляции без употребления ПАВ.
Занятия по профилактике инфекционных заболеваний:
Целью этих занятий является информирование пациентов об инфекционных заболеваниях, сопутствующих употреблению ПАВ, и методам профилактики, формирование у пациентов ответственности за их здоровье и здоровье других людей.
Важная вспомогательная роль отводится трудотерапии (трудовые мастерские, дежурство на кухне, помощь персоналу в уборке отделения), которая должна иметь гуманистическую направленность (например, участие в различных формах благотворительной деятельности) и учитывать креативные данные пациентов (оформление отделения, составление санитарных бюллетеней, помощь врачу при проведении лекционных занятий). Для формирования сознательного позитивного самотворчества и повышения самоуважения личности, для режимной организации психотерапевтической среды используется гуманистическая и духовно-ориентированная психотерапия. Наряду с психосоциальными реабилитационными мероприятиями на данном этапе продолжается лечение резидуальных психических и соматоневрологических расстройств.
Количественная оценка структуры и динамики патологического влечения к алкоголю
(В.Б. Альтшулер, 1992).
Квантифицированная оценка патологического влечения к алкоголю (ПВА) необходима для объективного изучения этого клинического синдрома в процессе его терапевтической динамики.
Квантификация
Баллы
АФФЕКТИВНЫЙ компонент
1. Субдепрессивное состояние.
а) Пасмурный внешний вид, пассивность, неразговорчивость;
1 балл
б) Избегает общения из-за отсутствия интереса. Жалобы на скуку, однообразие жизни. Избегает всякой деятельности. Медлительность, вялость. Фиксация на жизненных невзгодах и понесенных обидах.
2 балла
в) Подавленность, жалобы на плохое настроение, безразличие к окружающему, утрата эмоциональных контактов, нежелание чем-либо заниматься. Стремление к залеживанию в постели. Перестает следить за собой, становится неряшливым.
3 балла
2. Тревога.
а) Озабоченность по различным конкретным поводам.
1 балл
б) Мрачные предчувствия, пугающая неопределенность будущего, неуверенность в собственных силах.
2 балла
в) Напряженное ожидание надвигающегося срыва. Ощущение беспомощности. Не находит себе места, неусидчив, беспокоен, назойлив.
3 балла
3. Эмоциональная лабильность.
а) Слезы и омраченность только при обсуждении неприятных для больного вопросов. Перепады настроения незначительны и непродолжительны.
1 балл
б) Взволнованность и слезы в течение всей беседы и некоторое время после нее.
2 балла
в) Обидчивость, капризность, слезливость в течение всего дня
3 балла
4. Дисфория.
а) Недовольство, ворчливость, угрюмый вид, мрачное настроение.
1 балл
б) Напряженность, раздражительность, ощущение внутреннего дискомфорта, чувство угнетенности;
2 балла
в) Подавленность, напряженность, взрывчатость, агрессивность
3 балла
ВЕГЕТАТИВНЫЙ компонент
1. Алкогольные сновидения, нарушения сна.
а) Спокойная констатация сновидения с алкогольной тематикой. Могут быть трудности при его воспроизведении.
1 балл
б) Яркое алкогольное сновидение, оставляющее сильное впечатление. Оживление мимических реакций при воспроизведении содержания сна.
2 балла
в) Поверхностный сон, частые просыпания. Яркие будоражащие алкогольные сновидения.
3 балла
2. Мимические реакции (заметное оживление, блеск глаз, покраснение или побледнение лица, гиперсаливация, глотательные движения при обсуждении алкогольных тем)
а) нет
1 балл
б) есть
2 балла
3. Изменение аппетита.
а) Неустойчивость аппетита
1 балл
б) Стойкое снижение или повышение аппетита
2 балла
в) Анорексия, булимия. Жажда
3 балла
ИДЕАТОРНЫЙ компонент
1. Симптоматика, отражающая отношение к алкоголю.
а) Эпизодически появляющиеся мысли (воспоминания) о спиртном.
1 балл
б) Частые возвращения к мыслям о спиртном.
2 балла
в) Постоянные размышления о спиртном.
3 балла
2. Симптоматика, отражающая отношение к болезни и лечению.
а) Формальная критика к болезни, сомнения в необходимости лечения.
1 балл
б) Частичная критика к болезни, мнение о нецелесообразности дальнейшего лечения.
2 балла
в) Отсутствие критики к болезни, уверенность в ненужности и бессмысленности лечения.
3 балла
ПОВЕДЕНЧЕСКИЙ компонент
а) Смакование алкогольной тематики в беседах. Гиперактивность и хлопотливость в попытках отвлечься от мыслей о спиртном. Просьбы о дополнительном лечении. Горячность, показной пафос в осуждении пьянства. Несобранность, забывчивость, непоседливость.
1 балл
б) Стремление уклониться от лечения. Недовольство режимом, желание ускорить выписку из больницы. Изменение круга общения (общение с больными, не настроенными на лечение). Неустойчивость и непоследовательность в повседневных делах. Суетливость, рассеянность. Не сразу включается в беседу. Медленно осмысливает вопросы. С трудом переключается на другие темы
2 балла
в) Враждебность, оппозиция к лицам, навязывающим трезвость. "Эксперименты" с алкоголем. Обращения с жалобами на тягу к спиртному. Стремление немедленно выписаться.
3 балла
