"Клинические рекомендации "Дефект межпредсердной перегородки"
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ
КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ
ДЕФЕКТ МЕЖПРЕДСЕРДНОЙ ПЕРЕГОРОДКИ
МКБ 10: Q21.1
Год утверждения (частота пересмотра): 2018 (не реже 1 раза в 3 года)
ID: КР46
URL
Профессиональные ассоциации
- Ассоциация сердечно-сосудистых хирургов России
Ключевые слова
- одышка
- сердцебиение
- цианоз
- кардиомегалия
- недостаточность кровообращения
- аритмии
- парадоксальная эмболия
- неполная блокада правой ножки пучка Гиса
- посткардиотомный синдром
- тампонада сердца
Список сокращений
ВПС - врожденные пороки сердца
ДМПП - дефект межпредсердной перегородки
ИБС - ишемическая болезнь сердца
КТ - компьютерная томография
МРТ - магнитно-резонансная томография
ОЛС - общелегочное сосудистое сопротивление
ОРИТ - отделение реанимации и интенсивной терапии
ПЖ - правый желудочек
ПП - правое предсердие
ЭКГ - электрокардиография
ЭхоКГ - эхокардиография
Qp/Qs - соотношение объемов кровотока по малому и большому кругам кровообращения
Термины и определения
Кардиомегалия - увеличение сердца, вызванное гипертрофией объема сердечной мышцы или дилатацией камер сердца.
Катетеризация сердца - инвазивная процедура, проводимая с лечебными или диагностическими целями при патологии сердечно-сосудистой системы.
Посткардиотомный синдром - осложнение раннего послеоперационного периода в хирургии врожденных пороков сердца, проявляющееся наличием выпота в перикардиальной полости.
1. Краткая информация
1.1. Определение
Дефект межпредсердной перегородки (ДМПП) - врожденный порок сердца (ВПС), характеризующийся наличием сообщения (отверстия) между правым и левым предсердием, который обусловливает существование артериовенозного сброса между ними.
1.2. Этиология и патогенез
Формирование дефекта связано с недоразвитием первичной и вторичной межпредсердной перегородки и эндокардиальных валиков в эмбриональном периоде. К нарушению органогенеза приводят генетические, физические, экологические и инфекционные факторы. Риск развития ДМПП у будущего ребенка существенно выше в тех семьях, где есть родственники с ВПС. Кроме наследственной обусловленности, к возникновению ДМПП могут приводить вирусные заболевания беременной (краснуха, ветряная оспа и др.), эндокринопатии, прием некоторых медикаментов и алкоголя во время беременности, производственные вредности, гестационные осложнения (токсикозы, угроза выкидыша и др.).
1.3. Эпидемиология
ДМПП составляет 7,1 - 8,7% от всех врожденных пороков сердца [1]. Заболеваемость ДМПП колеблется от 0,317 до 0,941 случая на 1000 живорожденных детей в зависимости от популяции, методов диагностики и времени эпидемиологических исследований [1, 2].
1.4. Кодирование по МКБ 10
Q21.1 - Дефект межпредсердной перегородки.
1.5. Классификация
Классификация ДМПП [2, 3]:
- открытое овальное окно;
- первичный дефект межпредсердной перегородки;
- вторичный дефект межпредсердной перегородки;
- дефект венозного синуса:
- верхний;
- нижний.
- дефект коронарного синуса (обескрышенный коронарный синус):
- проксимальный;
- средний;
- дистальный.
1.6. Клиническая картина
Пороки этого типа имеют скудную клиническую картину и часто протекают бессимптомно. Они могут манифестировать сниженной толерантностью к физической нагрузке, частыми инфекционными заболеваниями легких. Явления недостаточности кровообращения незначительны и могут ограничиваться умеренно выраженной слабостью, потливостью ребенка, цианозом носогубного треугольника. Дети нередко имеют астеническое телосложение с заметной бледностью кожных покровов. Диффузный цианоз может отмечаться в случаях веноартериального сброса.
При физикальном осмотре могут отмечаться расщепление II тона (следствие большей продолжительности систолы правого желудочка) и/или систолический шум функционального стеноза над легочной артерией. В случаях больших дефектов возможно наличие диастолических шумов над трехстворчатым клапаном (функциональный стеноз) и легочной артерией (недостаточность клапана легочной артерии, шум Грехема-Стилла).
2. Диагностика
2.1. Жалобы и анамнез
- При сборе анамнеза рекомендуется выявить у родителей ребенка или пациентов взрослого возраста с подозрением на ДМПП наличие ВПС в семье и у родственников, уточнить течение беременности матери ребенка (как протекала, имели ли место инфекционные заболевания беременной, осложнения во время вынашивания плода и др.) для верификации диагноза [2 - 7].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
Комментарии: Как правило, данный ВПС имеет скудную клиническую картину и часто протекает бессимптомно. Большинство ДМПП выявляются случайно при медицинских осмотрах или диагностических исследованиях (обзорная рентгенография, ультразвуковое исследование).
- При сборе жалоб при подозрении на ДМПП рекомендуется уточнить у родителей информацию об одышке, сердцебиении, утомляемости, возникающих у ребенка после физических нагрузок; плохой прибавке массы тела, частых инфекционных заболеваниях легких для верификации диагноза [2 - 5].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
Комментарии: Одышка и сердцебиение являются наиболее частыми ранними симптомами заболевания при больших ДМПП у детей, но обычно в течение первых месяцев жизни происходят компенсация гемодинамики и регресс клинической картины. В дальнейшем у большей части детей ДМПП протекают асимптомно, пациенты жалоб не имеют. Явления недостаточности кровообращения незначительны и могут ограничиваться умеренно выраженной слабостью, потливостью ребенка, цианозом носогубного треугольника. Дети нередко имеют астеническое телосложение с заметной бледностью кожных покровов.
- При сборе жалоб и анамнеза при подозрении на ДМПП у взрослых пациентов рекомендуется выяснить информацию о нарушениях ритма сердца для верификации диагноза [2 - 5, 8].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
Комментарии: Проявлениями ДМПП у взрослых, которым этот диагноз не был ранее поставлен, являются суправентрикулярные нарушения ритма: предсердные экстрасистолы, суправентрикулярная пароксизмальная тахикардия, трепетание или фибрилляция предсердий (их возникновение связывают с дилатацией предсердий и митральной регургитацией), а также парадоксальная эмболия [2, 3, 9 - 12]. Пациенты с небольшими дефектами (менее 8 - 10 мм) могут оставаться бессимптомными в течение четвертого и пятого десятилетий жизни, нередки случаи выявления порока у пациентов старше 70 лет, известно о четырех случаях выявления ДМПП у долгожителей [2, 3]. Причинами смерти пациентам с ДМПП являются пневмония, сердечная недостаточность или высокая легочная гипертензия.
2.2. Физикальное обследование
- Всем пациентам при подозрении на ДМПП рекомендуется выполнить аускультацию сердца для диагностики ВПС [2 - 5, 8].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
Комментарии: Клиническая диагностика порока в обычных случаях достаточно проста и основывается на специфической аускультативной картине. При аускультации сердца выслушивается систолический шум во втором и третьем межреберьях слева от грудины, акцент второго тона в проекции легочной артерии. В случаях больших дефектов возможно наличие диастолических шумов над трехстворчатым клапаном и легочной артерией.
2.3. Лабораторная диагностика
- Если пациент с ДМПП поступил в профильный стационар для оперативного лечения порока рекомендуется определить группу крови и резус-фактор для подбора крови [2].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
- Рекомендуется всем пациентам выполнять общий анализ крови для определения исходного уровня гемоглобина и тромбоцитов перед оперативным вмешательством [2].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
2.4. Инструментальная диагностика
Диагноз ДМПП ставится на основании визуализирующих методов, которые демонстрируют сброс крови через дефект, признаки перегрузки объемом правого желудочка (ПЖ) и связанные с ними аномалии.
- Рекомендуется всем пациентам выполнение трансторакальной эхокардиографии (ЭхоКГ) с применением режима цветного допплеровского картирования, что является основным диагностическим инструментом в постановке диагноза ДМПП, определении его размера, локализации, объема и направления шунтирования крови [2 - 5].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
Комментарии: Косвенными признаками ДМПП при ультразвуковой диагностике являются увеличение линейных и объемных размеров правого желудочка, появление трехстворчатой или легочной регургитации, парадоксальное движение межжелудочковой перегородки, возможно уменьшение объема левого желудочка.
- Выполнение магнитно-резонансной томографии (МРТ) для уточнения диагноза ДМПП рекомендуется в том случае, если результаты ЭхоКГ неубедительны [2, 3].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
- Катетеризация сердца с ангиографией рекомендуется для выявления сопутствующей ишемической болезни сердца у пациентов с возрастными или другими факторами риска [2, 3, 5].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
Комментарии: В настоящее время ангиокардиографическая диагностика ДМПП выполняется при наличии сопутствующих аномалий развития сердца, а также у пациентов с подозрением на легочную гипертензию. Диагностическое обследование пациента с подозрением на ДМПП направлено на определение размера и расположения ДМПП, функциональной оценки правого и левого желудочков и легочного кровообращения, а также сопутствующих пороков.
- Диагностическая катетеризация сердца не рекомендуется детям с неосложненным ДМПП, у которых результаты неинвазивных исследований не вызывают сомнений [2, 3].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 3)
- Всем пациентам с подозрением на ДМПП рекомендуется выполнение рентгенографии органов грудной клетки для определения конфигурации сердца [2 - 5].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
Комментарии: Рентгенография грудной клетки позволяет выявить увеличение ПЖ или правого предсердия (ПП), выбухание дуги легочной артерии и усиление легочного артериального рисунка, свидетельствующее о перегрузке правых отделов сердца.
- Всем пациентам с подозрением на ДМПП рекомендуется выполнить электрокардиографию (ЭКГ) для определения перегрузки правых отделов сердца, электрической оси сердца, оценки сердечного ритма и проводимости [2 - 5, 8, 12].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
Комментарии: На ЭКГ часто имеют место отклонение электрической оси сердца вправо, увеличение правого предсердия (ПП), неполная блокада правой ножки пучка Гиса или аномальная ось зубца Р (дефект венозного синуса).
2.5. Иная диагностика
Клиническая диагностика ДМПП в обычных случаях достаточно проста и основывается на специфической аускультативной картине, данных ЭКГ и рентгенологическом исследовании.
- Дифференцировать порок рекомендуется со стенозом легочной артерии, открытым артериальным протоком с высокой легочной гипертензией, дефектом межжелудочковой перегородки [2 - 5].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
3. Лечение
3.1. Консервативное лечение
- Рекомендуется назначение диуретиков в возрастных дозировках пациентам, у которых течение порока сопровождается явлениями недостаточности кровообращения [2 - 5, 8].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
Комментарии: Начальная разовая доза фуросемида** у детей определяется из расчета 1 - 2 мг/кг массы тела/сутки с возможным увеличением дозы до максимальной 6 мг/кг/сутки, при условии приема препарата не чаще, чем через 6 ч. Начальная доза фуросемида** для взрослых составляет 20 - 80 мг/сутки. Рекомендуется делить суточную дозу на 2 - 3 приема.
Пациенты с небольшими ДМПП и нормальным размером ПЖ обычно не имеют симптомов, и им не требуется медикаментозная терапия.
- У взрослой категории пациентов рекомендуется лечить суправентрикулярные аритмии назначением антиаритмических препаратов [2, 12, 14, 15].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
- Взрослой категории пациентов, у которых в результате некорригированного ДМПП развивается необратимая легочная гипертензия, рекомендуется назначение легочных вазодилататоров [16].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
3.2. Хирургическое лечение
- Оперативное лечение при ДМПП рекомендуется пациентам при соотношении объемов кровотока по малому и большому кругам кровообращения (Qp/Qs) более 1,5 [2 - 4].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
Комментарии: Ранняя смертность составляет примерно 1% при отсутствии легочной артериальной гипертензии или других серьезных сопутствующих заболеваний. Отдаленные результаты после операции хорошие. Необходимость повторного хирургического вмешательства по поводу рецидива ДМПП возникает редко. ДМПП без признаков перегрузки объемом ПЖ не влияют на продолжительность жизни человека и, поэтому, никакого закрытия не требуется, если только не наблюдается парадоксальная эмболия. При более крупных дефектах с признаками перегрузки объемом ПЖ (по данным ЭхоКГ) симптомы развиваются на третьей декаде жизни пациента, поэтому закрытие таких дефектов предпочтительно в раннем детском возрасте для профилактики отдаленных осложнений, таких как: снижение толерантности к физической нагрузке, недостаточность трехстворчатого клапана, суправентрикулярные аритмии и сброс крови справа налево.
- Хирургическое лечение ДМПП рекомендуется выполнять в возрасте 1 - 2 года жизни ребенка [2 - 5].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
- Хирургическое лечение неосложненных ДМПП не рекомендуется детям в возрасте менее 6 месяцев [2 - 5, 8].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
- Лечение дефекта венозного синуса рекомендуется пациентам проводить хирургическим, а не чрескожным путем [2, 3, 13, 16].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 3)
- Хирургическое закрытие вторичного ДМПП рекомендуется пациентам, если рассматривается сопутствующая хирургическая реконструкция/протезирование трехстворчатого клапана или если анатомия дефекта исключает чрескожный способ [2, 17, 18].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 3)
- Хирургическое закрытие (в т.ч. эндоваскулярно) ДМПП рекомендуется пациентам при наличии парадоксальной эмболии [2, 3, 9 - 11].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
- Пациентам с тяжелой необратимой легочной гипертензией без признаков сброса крови слева направо не рекомендуется выполнять закрытие ДМПП [3].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
- Чрескожное закрытие ДМПП рекомендуется при увеличении у пациентов ПЖ и ПП, при наличии симптомов или без таковых [19, 20].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 3)
Комментарии: В настоящее время большинство вторичных ДМПП с подходящей морфологией могут быть закрыты с помощью чрескожного катетерного метода [2, 3, 19, 20]. Если эта процедура технически невыполнима или не подходит пациенту, то рекомендуется выполнение стандартного открытого хирургического вмешательства.
- Катетерное вмешательство не рекомендуется у детей до 3-х лет [2, 3, 18 - 20].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 3)
Комментарии: в силу несоответствия размеров сосудов и доставляющих систем.
3.3. Иное лечение
Обезболивающая терапия у детей
- Рекомендуется пациентам для премедикации, с целью седации и обеспечения эмоциональной стабильности перед транспортировкой в операционную, применять опиаты и/или бензодиазепины в возрастных дозировках [21 - 23].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
Комментарии: Дети до 6 месяцев в премедикации не нуждаются. Дети от 6 месяцев до 3 лет: мидазолам** или диазепам** в/м, либо в/в в возрастных дозировках. Дети старше 3 лет: тримепередин** и/или мидазолам** либо диазепам** в/м, в/в в возрастных дозировках.
- Рекомендуется пациентам для индукции в наркоз и поддержания анестезии использовать: фентанил**, пропофол**, бензодиазепины, натрия оксибутират**, фторсодержащие газовые анестетики в возрастных дозировках. Предпочтительным является проведение комбинированной анестезии с применением галогенсодержащих газовых анестетиков на всех этапах хирургического вмешательства, включая искусственное кровообращение [21 - 23].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
Комментарии: препараты, используемые для индукции и поддержании анестезии у детей:
Индукция: Дети до 1 месяца: мидазолам**/натрия оксибутират** и фентанил** в/в в возрастных дозировках. Дети старше 1 месяца: мидазолам**/натрия оксибутират**/пропофол" и фентанил" - в/в в возрастных дозировках. Во всех возрастных группах возможно проведение индукции севофлураном** (как моноиндукции, так и в комбинации с в/в введением фентанила").
Поддержание анестезии: Дети до 1 месяца: мидазолам**/натрия оксибутират" и фентанил" в/в в возрастных дозировках. Дети старше 1 месяца: мидазолам**/натрия оксибутират**/пропофол" и фентанил" в/в в возрастных дозировках. Во всех возрастных группах возможно применение галогенсодержащих газовых анестетиков в комбинации с фентанилом". При превышении дозировок (применении дозировок, превышающих указанные в инструкции к препарату) необходимо решение врачебной комиссии.
- Рекомендуется пациентам для обезболивания в раннем послеоперационном периоде использовать опиаты и нестероидные противовоспалительные препараты в возрастных дозировках [21 - 23].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
Комментарии: препараты, используемые для обезболивания в послеоперационном периоде:
Первые сутки после операции - тримепередин** в/м каждые 6 - 8 часов, либо в/в инфузия морфина** в возрастных дозировках, далее НПВП. При сохранении выраженного болевого синдрома тримеперидин**/морфин** в возрастных дозировках по показаниям. При превышении дозировок (применении дозировок, превышающих указанные в инструкции к препарату) необходимо решение врачебной комиссии. При сохранении выраженного болевого синдрома тримеперидин**/морфин** в возрастных дозировках по показаниям.
Обезболивающая терапия у взрослых
- Рекомендуется пациентам для премедикации с целью седации и обеспечения эмоциональной стабильности вечером накануне операции с целью уменьшения эмоционального стресса назначить транквилизаторы и нейролептики. Для премедикации перед подачей пациента в операционную с целью седации и обеспечения эмоциональной стабильности применяются опиаты и/или бензодиазепины [22, 23].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
Комментарии: Вечером накануне операции: бензодиазепины (Бромдигидрохлорфенилбензодиазепин**, лоразепам), атипичные нейролептики (тиоридазин** сульпирид**) в индивидуальных дозировках. Перед подачей в операционную в/м тримепередин** и/или диазепам**/мидазолам**.
Рекомендуется пациентам для индукции в наркоз использовать: фентанил**, пропофол**, бензодиазепины, для поддержания анестезии - фентанил**, пропофол**, бензодиазепины, фторсодержащие газовые анестетики. Предпочтение необходимо отдавать проведению комбинированной анестезии с применением галогенсодержащих газовых анестетиков на всех этапах хирургического вмешательства, включая искусственное кровообращение [22, 23].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
Комментарии: препараты, используемые для индукции и поддержания анестезии:
Индукция: мидазолам**/диазепам**/пропофол** и фентанил** в/в в расчетных дозировках.
Поддержание анестезии: мидазолам**/диазепам**/пропофол** и фентанил** - в/в в расчетных дозировках. Возможно применение галогенсодержащих газовых анестетиков в комбинации с фентанилом**. При превышении дозировок (применении дозировок, превышающих указанные в инструкции к препарату) необходимо решение врачебной комиссии.
- Рекомендуется пациентам для обезболивания в раннем послеоперационном периоде использовать опиаты и НПВП в возрастных дозировках [22, 23].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
Комментарии: препараты, используемые для обезболивания в послеоперационном периоде:
Первые сутки после операции - тримепередин** либо морфин** в/м каждые 4 - 8 часов, далее НПВП. При наличии специальных дозаторов эффективно применение пациент-контролируемой анальгезии фентанилом**. При сохранении выраженного болевого синдрома тримепередин**/морфин**/фентанил** по показаниям.
4. Реабилитация
- В течение 3 месяцев после операции всем пациентам рекомендуется пройти восстановительное лечение в условиях санатория кардиологического профиля или реабилитационного центра [24].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
- Рекомендуется ограничить всем пациентам физическую нагрузку в течение полугода с момента выписки из стационара [24].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
Комментарии: Большинство программ кардиологической реабилитации длятся от трех до шести месяцев.
- При развитии у пациентов в послеоперационном периоде посткардиотомного синдрома рекомендуется немедленное выполнение ЭхоКГ с целью исключения этого осложнения [2, 3, 5, 8].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
Комментарии: Ранние послеоперационные симптомы, такие как повышение температуры, утомляемость, рвота, боль в груди или абдоминальная боль, могут означать посткардиотомный синдром с тампонадой сердца, которые могут возникнуть через несколько недель после хирургического закрытия ДМПП, и их необходимо оценить клинически и с помощью ЭхоКГ до выписки и в течение месяца после выписки пациента. Пациенты, их родители и врачи первичного звена должны быть проинструктированы о том, что необходимо сообщать о температуре или необычных симптомах (грудной или абдоминальной боли, рвоте, непривычной утомляемости) в первые недели после операции, так как эти симптомы могут представлять ранние признаки сердечной тампонады.
5. Профилактика
- Рекомендуется детям первого года жизни диспансерное наблюдение у врача-кардиолога в первом полугодии после оперативного вмешательства 2 раза в месяц, во втором - ежемесячно; на втором году жизни 2 раза в год, далее ребенок наблюдается не реже 1 раза в 2 года [24].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
Комментарии: Один раз в квартал необходимо выполнение ЭКГ, два раза в год проводится ЭхоКГ и один раз в год рентгенография грудной клетки (во фронтальной и боковой проекциях).
- Ежегодный клинический осмотр у кардиолога рекомендуется пациентам после операции, если ДМПП был закрыт, а остались или появились следующие состояния [2, 3, 8, 12, 17]:
1. Легочная артериальная гипертензия.
2. Суправентрикулярная аритмия.
3. Правожелудочковая или левожелудочковая дисфункция.
4. Сопутствующие пороки или другие заболевания сердца.
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 3)
Комментарии: Клиническое обследование и ЭКГ по поводу рецидивирующей или вновь появившейся аритмии является важной частью послеоперационного обследования.
- При наблюдении пациентов после транскатетерного закрытия ДМПП рекомендуется клиническая оценка возможных приступов аритмии, болей в груди или симптомов эмболии, а также ЭхоКГ-исследования положения окклюдера, резидуального сброса (шунта), осложнений, таких как: тромбоз или перикардиальный выпот [18 - 20].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 3)
Комментарии: Обычно ЭхоКГ выполняют через 24 ч после операции, перед выпиской из стационара, в 1 мес., 6 мес. и 1 год с последующими обследованиями на регулярной основе.
6. Дополнительная информация, влияющая на течение и исход заболевания
Нет.
7. Организация медицинской помощи
Показания для плановой госпитализации:
1. наличие симптомов недостаточности кровообращения;
2. наличие суправентрикулярных нарушений ритма сердца;
3. плановое оперативное лечение.
Показания для экстренной госпитализации:
1. ухудшение функционального статуса пациента в связи с прогрессированием симптомов недостаточности кровообращения;
2. наличие парадоксальной эмболии системных сосудов, в том числе мозга.
Показания к выписке пациента из стационара:
1. отсутствие сброса на межпредсердной перегородке после хирургической коррекции порока;
2. отсутствие симптомов недостаточности кровообращения.
Критерии оценки качества медицинской помощи
N
Критерии качества
Уровень достоверности доказательств
Уровень убедительности рекомендаций
Этап постановки диагноза
1
Выполнен сбор анамнеза и жалоб пациента
4
C
2
Выполнена аускультация сердца
4
C
3
Выполнена эхокардиография с применением режима цветного допплеровского картирования
4
C
Этап консервативного и хирургического лечения
1
Назначены диуретики
4
C
2
Выполнено оперативное вмешательство по устранению дефекта межпредсердной перегородки
4
C
Этап послеоперационного контроля
1
Выполнена эхокардиография перед выпиской из стационара
3
C
2
Пациент направлен на реабилитацию
4
C
Список литературы
1. Hoffman JIE, Kaplan S. The incidence of congenital heart disease. J Am CollCardiol. 2002; 39: 1890 - 900.
2. Kouchoukos N.T., Blackstone E.H., Hanley F.L., Kirklin J.K. Kirklin/Barratt-Boyes cardiac surgery: morphology, diagnostic criteria, natural history, techniques, results, and indications. - 4th ed. Philadelphia: Elsevier; 2013.
3. Купряшов А.А. Дефект межпредсердной перегородки. Частичный аномальный дренаж легочных вен. В кн.: Бокерия Л.А., Шаталов К.В. (ред.). Детская кардиохирургия. Руководство для врачей. ФГБУ "НМИЦССХ им. А.Н. Бакулева" МЗ РФ, 2016, с. 294 - 312.
4. Шарыкин А.С. Врожденные пороки сердца. Руководство для педиатров, кардиологов, неонатологов. М.: Теремок; 2005.
5. Бураковский В.И., Бокерия Л.А. // Сердечно-сосудистая хирургия // М., 1996.
6. Benson DW, Sharkey A, Fatkin D, et al. Reduced penetrance, variable expressivity, and genetic heterogeneity of familial atrial septal defects. Circulation. 1998; 97: 2043 - 8.
7. Basson CT, Bachinsky DR, Lin RC, et al. Mutations in human TBX5 [corrected] cause limb and cardiac malformation in Holt-Oram syndrome. Nat Genet. 1997; 15: 30 - 5.
8. Fuster V, Brandenburg RO, McGoon DC, Giuliani ER. Clinical approach and management of congenital heart disease in the adolescent and adult. CardiovascClin. 1980; 10: 161 - 97.
9. Loscalzo J. Paradoxical embolism: clinical presentation, diagnostic strategies, and therapeutic options. Am Heart J. 1986; 112: 141 - 5.
10. Ward R, Jones D, Haponik EF. Paradoxical embolism. An underrecognized problem. Chest. 1995; 108: 549 - 58.
11. Silka MJ, Rice MJ. Paradoxic embolism due to altered hemodynamic sequencing following transvenous pacing. Pacing ClinElectrophysiol. 1991; 14: 499 - 503.
12. Prystowsky EN, Benson DW Jr, Fuster V, et al. Management of patients with atrial fibrillation. A statement for healthcare professionals. From the Subcommittee on Electrocardiography and Electrophysiology, American Heart Association. Circulation. 1996; 93: 1262 - 77.
13. Konstantinides S, Geibel A, Olschewski M, et al. A comparison of surgical and medical therapy for atrial septal defect in adults. NEnglJMed. 1995; 333: 469 - 73.
14. Клинические рекомендации: Наджелудочковые нарушения ритма сердца у взрослых, http://cr.rosminzdrav.ru/#!/schema/242#doc_abbreviation (дата обращения 18.06.2019).
15. Клинические рекомендации: Фибрилляция и трепетание предсердий у взрослых. http://cr.rosminzdrav.ru/#!/schema/888#doc_al (дата обращения 18.06.2019).
16. Клинические рекомендации: Легочная гипертензия. http://cr.rosminzdrav.ru/#!/schema/136 (дата обращения 18.06.2019).
17. Helber U, Baumann R, Seboldt H, Reinhard U, Hoffmeister HM. Atrial septal defect in adults: cardiopulmonary exercise capacity before and 4 months and 10 years after defect closure. J Am CollCardiol. 1997; 29: 1345 - 50.
18. Du Z.D., Hijazi Z.M., Kleinman C.S., Silverman N.H., Larntz K. Comparison between transcatheter and surgical closure of secundum atrial septal defect in children and adults: results of a multicenter nonrandomized trial. J. Am. Coll. Cardiol. 2002; 39: 1836 - 44.
19. Fischer G, Stieh J, Uebing A, Hoffmann U, Morf G, Kramer HH. Experience with transcatheter closure of secundum atrial septal defects using the Amplatzer septal occluder: a single centre study in 236 consecutive patients. Heart. 2003; 89: 199 - 204.
20. Dhillon R, Thanopoulos B, Tsaousis G, Triposkiadis F, Kyriakidis M, Redington A. Transcatheter closure of atrial septal defects in adults with the Amplatzer septal occluder. Heart. 1999; 82: 559 - 62.
21. Рыбка М.М., Хинчагов Д.Я., Мумладзе К.В., Лобачева Г.В., Ведерникова Л.В. Под ред. Л.А. Бокерия. Протоколы анестезиологического обеспечения кардиохирургических операций, выполняемых у новорожденных и детей. Методические рекомендации. М.: НЦССХ им. А.Н. Бакулева РАМН; 2014.
22. Рыбка М.М., Хинчагов Д.Я. Под ред. Л.А. Бокерия. Протоколы анестезиологического обеспечения кардиохирургических операций, выполняемых при ишемической болезни сердца, патологии клапанного аппарата, нарушениях ритма, гипертрофической кардиомиопатии, аневризмах восходящего отдела аорты у пациентов различных возрастных групп. Методические рекомендации. М.: НЦССХ им. А.Н. Бакулева РАМН; 2015.
23. Рыбка М.М., Хинчагов Д.Я., Мумладзе К.В., Никулкина Е.С. Под ред. Л.А. Бокерия. Протоколы анестезиологического обеспечения рентгенэндоваскулярных и диагностических процедур, выполняемых у кардиохирургических пациентов различных возрастных групп. Методические рекомендации. М: НЦССХ им. А.Н. Бакулева РАМН; 2018.
24. Подзолков В.П., Кассирский Г.И. (ред.). Реабилитация больных после хирургического лечения врожденных пороков сердца. М.: НЦССХ им. А.Н. Бакулева; 2015.
25. Фальковский Г.Э., Крупянко С.М. Сердце ребенка: книга для родителей о врожденных пороках сердца. - М.: Никея, 2011.
26.
Приложение А1
СОСТАВ РАБОЧЕЙ ГРУППЫ
1. Бокерия Л.А., академик РАН (Москва), Ассоциация сердечно-сосудистых хирургов России
2. Свободов А.А., д.м.н. (Москва)
3. Арнаутова И.В., д.м.н. (Москва)
4. Белов В.Н., д.м.н. (Калининград)
5. Борисков М.В., д.м.н. (Краснодар)
6. Волков С.С., к.м.н. (Москва)
7. Горбатиков К.В., д.м.н. (Тюмень)
8. Горбатых Ю.Н., д.м.н. (Новосибирск)
9. Горбачевский С.В., проф. (Москва)
10. Гущин Д.К. (Москва)
11. Ермоленко М.Л., д.м.н. (Москва)
12. Зеленикин М.А., проф. (Москва), Ассоциация сердечно-сосудистых хирургов России
13. Зеленикин М.М., проф. (Москва), Ассоциация сердечно-сосудистых хирургов России
14. Ким А.И., проф. (Москва)
15. Кокшенев И.В., проф. (Москва)
16. Кривощеков Е.В., д.м.н. (Томск)
17. Крупянко С.М., д.м.н. (Москва)
18. Купряшов А.А., д.м.н (Москва)
19. Мовсесян Р.Р., д.м.н. (С-Петербург), Ассоциация сердечно-сосудистых хирургов России
20. Никифоров А.Б. (Москва)
21. Петрушенко А.В., к.м.н. (Казань)
22. Плотников М.В., к.м.н. (Астрахань)
23. Подзолков В.П. академик РАН (Москва)
24. Сабиров Б.Н., д.м.н. (Москва)
25. Синельников Ю.А., д.м.н. (Пермь)
26. Сокольская Н.О. д.м.н., (Москва)
27. Туманян М.Р., проф. (Москва)
28. Шаталов К.В., д.м.н. (Москва)
29. Шмальц А.А., д.м.н. (Москва)
30. Черногривов А.Е., д.м.н. (Пенза), Ассоциация сердечно-сосудистых хирургов России
Конфликт интересов отсутствует.
Все члены Рабочей группы подтвердили отсутствие финансовой поддержки/конфликта интересов, о которых необходимо сообщить.
Приложение А2
МЕТОДОЛОГИЯ РАЗРАБОТКИ КЛИНИЧЕСКИХ РЕКОМЕНДАЦИЙ
Целевая аудитория разработанных клинических рекомендаций:
1. Врач-педиатр
2. Врач-кардиолог
3. Врач-детский кардиолог
4. Врач-сердечно-сосудистый хирург
5. Врач-хирург
6. Врач ультразвуковой диагностики
Таблица П1. Уровни убедительности рекомендаций
Уровень убедительности
Основание рекомендации
A
Основана на клинических исследованиях хорошего качества, по своей тематике непосредственно применимых к данной специфической рекомендации, включающих по меньшей мере одно РКИ
B
Основана на результатах клинических исследований хорошего дизайна, но без рандомизации
C
Составлена при отсутствии клинических исследований хорошего качества, непосредственно применимых к данной рекомендации
Таблица П2. Уровни достоверности доказательности
Уровень достоверности
Тип данных
1a
Метаанализ рандомизированных контролируемых исследований (РКИ)
1b
Хотя бы одно РКИ
2a
Хотя бы одно хорошо выполненное контролируемое исследование без рандомизации
2b
Хотя бы одно хорошо выполненное квазиэкспериментальное исследование
3
Хорошо выполненные не экспериментальные исследования: сравнительные, корреляционные или "случай-контроль"
4
Экспертное консенсусное мнение либо клинический опыт признанного авторитета
Порядок обновления клинических рекомендаций.
Механизм обновления клинических рекомендаций предусматривает их систематическую актуализацию - не реже чем один раз в три года или при появлении новой информации о тактике ведения пациентов с данным заболеванием. Решение об обновлении принимает МЗ РФ на основе предложений, представленных медицинскими некоммерческими профессиональными организациями. Сформированные предложения должны учитывать результаты комплексной оценки лекарственных препаратов, медицинских изделий, а также результаты клинической апробации.
Приложение А3
СВЯЗАННЫЕ ДОКУМЕНТЫ
1. Об основах охраны здоровья граждан в Российской Федерации (ФЗ N 323 от 21.11.2011)
2. Порядок оказания медицинской помощи больным с сердечно-сосудистыми заболеваниями (Приказ Минздрава России N 918н от 15.11.2012)
3. "О классификации и критериях, используемых при осуществлении медико-социальной экспертизы граждан федеральными государственными учреждениями медико-социальной экспертизы" (Приказ Минздрава России N 1024н от 17 декабря 2015 г.)
Приложение Б
АЛГОРИТМЫ ВЕДЕНИЯ ПАЦИЕНТА
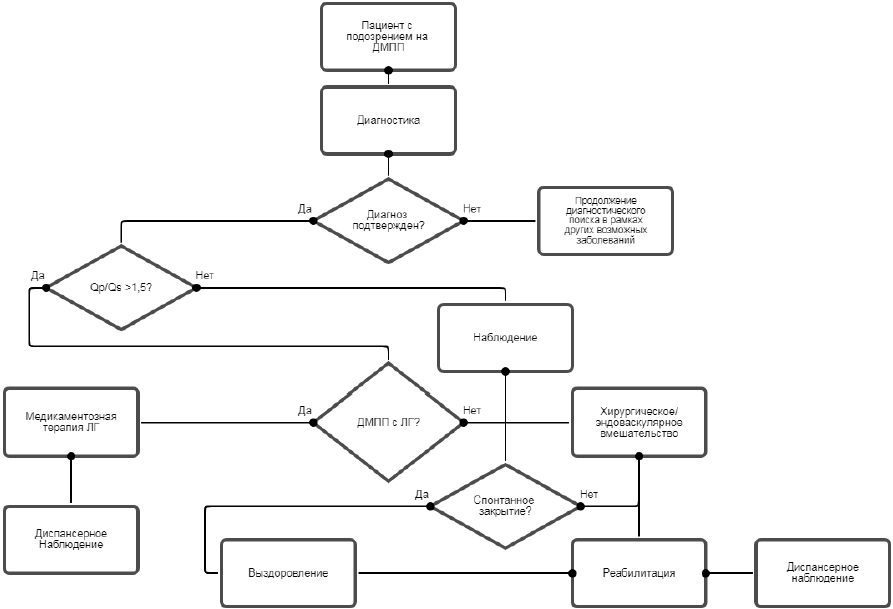
Алгоритм ведения пациентов с ДМПП
Приложение В
ИНФОРМАЦИЯ ДЛЯ ПАЦИЕНТОВ
Дефекты межпредсердной перегородки - второй по частоте врожденный порок сердца. При этом пороке имеется отверстие в перегородке, разделяющей правое и левое предсердие на две отдельные камеры. Истинные дефекты межпредсердной перегородки могут быть очень больших размеров. Они располагаются в разных отделах самой перегородки, и тогда говорят о "центральном дефекте" или "дефекте без верхнего или нижнего края", "первичном" или "вторичном".
При существовании отверстия в перегородке возникает шунт со сбросом крови слева направо. При ДМПП кровь из левого предсердия частично уходит в правое при каждом сокращении. Соответственно правые камеры сердца переполняются, т.к. им приходится пропускать через себя, лишний объем крови, да еще один раз прошедший через легкие. Поэтому легочные сосуды переполнены кровью. Отсюда склонность к пневмониям. Давление, однако, в предсердиях низкое, а правое предсердие - самая "растяжимая" камера сердца. Поэтому оно, увеличиваясь в размерах, справляется с нагрузкой до поры до времени достаточно легко.
Новорожденные и грудные дети, да и дети раннего возраста в подавляющем большинстве растут и развиваются абсолютно нормально. Родители могут замечать их склонность к частым простудам, иногда заканчивающихся воспалением легких, что должно насторожить. Часто эти дети растут бледными, худенькими и несколько отличаются от своих здоровых сверстников.
Жалобы на сердце могут и, как правило, появляются в отроческом возрасте, и нередко - после 20 лет. Обычно это жалобы на "перебои" сердечного ритма, который человек ощущает. Со временем они становятся чаще, а иногда приводят к тому, что пациент становится уже неспособным к нормальным, обычным физическим нагрузкам. Чтобы избежать подобного "естественного" течения порока, рекомендуют отверстие закрывать хирургическим путем. Операция по поводу ДМПП проводится в условиях искусственного кровообращения, на открытом сердце, и заключается в ушивании отверстия или закрытия его заплатой.
Сегодня, кроме хирургической операции, в некоторых случаях можно безопасно закрыть дефект с помощью рентгенохирургической техники. Вместо ушивания дефекта или вшивания заплаты, его закрывают специальным устройством в виде зонтика - окклюдером, который проводят по катетеру в сложенном виде, и раскрывают, пройдя через дефект. Закрытие дефекта таким "безоперационным" методом далеко не всегда возможно и требует определенных условий: анатомического расположения отверстия, достаточный возраст ребенка и др.
Сегодня оба способа широко применяются с отличными результатами. В любом случае вмешательство носит не срочный характер. Но нужно делать его в раннем детстве, если частота простуд, и особенно пневмоний, становится устрашающей и угрожает бронхиальной астмой, а размеры сердца увеличиваются. Вообще, чем раньше будет сделана операция, тем быстрее ребенок и вы о ней забудете.
Приложение Г
Нет.
