"Клинические рекомендации "Варикозное расширение вен нижних конечностей без хронической венозной недостаточности"
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ
КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ
ВАРИКОЗНОЕ РАСШИРЕНИЕ ВЕН
НИЖНИХ КОНЕЧНОСТЕЙ БЕЗ ХРОНИЧЕСКОЙ
ВЕНОЗНОЙ НЕДОСТАТОЧНОСТИ
МКБ 10: I83.9
Год утверждения (частота пересмотра): 2017 (пересмотр каждые 4 года)
ID: КР48
URL
Профессиональные ассоциации
- Ассоциация флебологов России; Ассоциация сердечно-сосудистых хирургов России
Ключевые слова
- варикозная болезнь;
- варикозное расширение вен;
- веноактивные препараты;
- компрессионная терапия;
- лазерная облитерация вен;
- радиочастотная облитерация вен;
- склерооблитерация;
- термооблитерация;
- фармакотерапия;
- флеботропные препараты;
- флебэктомия;
- хирургия вен;
- электромышечная стимуляция;
- эндовазальная облитерация вен.
Список сокращений
UIP (International Union of Phlebology) - Международный союз флебологов;
АФР - Ассоциация флебологов России;
БПВ - большая подкожная вена;
ВБНК - варикозная болезнь нижних конечностей;
ВТЭО - венозные тромбоэмболические осложнения;
ДИ - доверительный интервал;
ЛПЭ - линейная плотность энергии;
МКБ 10 - Международная классификация болезней 10 пересмотра;
микронизированная очищенная фракция флавоноидов);
МПВ - малая подкожная вена;
ОБВ - общая бедренная вены;
ОР - относительный риск;
ПДПВ - передняя добавочная подкожная вена (передняя добавочная большая подкожная вена);
РВ - ретикулярные вены;
РКИ - рандомизированное контролируемое исследование;
РЧО - радиочастотная облитерация;
CEAP - классификация хронических заболеваний вен;
СПС - сафено-поплитеальное соустье;
СФС - сафено-феморальное соустье;
ТАЭ - телеангиоэктазы (телангиэктазы);
УЗАС - ультразвуковое ангиосканирование;
ХВН - хроническая венозная недостаточность;
ХЗВ - хроническое заболевание вен;
ЭВЛО - эндовазальная (эндовенозная) лазерная облитерация.
Термины и определения
Варикозная болезнь нижних конечностей (ВБНК) - заболевание, характеризующееся первичной варикозной трансформацией поверхностных вен.
Варикозное расширение подкожных вен (варикозная трансформация подкожных вен) - подкожные расширенные вены диаметром более 3 мм в положении стоя. Обычно имеют узловатый (мешковидный) и/или извитой (змеевидный) вид.
Венозный рефлюкс - извращение работы клапанной системы вен с формированием ретроградного заброса крови по поверхностной и/или глубокой венозной системе конечности, а также в системе перфорантных вен.
Дуплексное сканирование - метод ультразвукового исследования вен, при котором, в случае необходимости, возможно одновременное использование двух или трех режимов сканирования. Является одним из типов ультразвукового ангиосканирования (УЗАС).
Кроссэктомия - приустьевое пересечение большой или малой подкожных вен с лигированием и/или пересечением их приустьевых притоков.
Объективные симптомы хронических заболеваний вен - видимые проявления заболеваний вен, а именно: расширенные вены, телеангиэктазы (ТАЭ), ретикулярные вены (РВ), варикозные вены, отек голеней, изменения кожи и подкожной клетчатки, венозные трофические язвы.
Пенная (микропенная, foam-form) склерооблитерация, склеротерапия - метод склерооблитерации с применением склерозирующего агента в виде микропены, приготавливаемой вручную или на производстве из жидкого препарата и воздуха или специального газа (смеси газов).
Ретикулярные вены (РВ) - расширенные и извитые подкожные вены 1 - 3 мм в диаметре.
Стриппинг - удаление ствола большой или малой подкожной вены.
Субъективные симптомы хронических заболеваний вен - жалобы, вызванные заболеванием вен или функциональной перегрузкой венозной системы, а именно: боль, чувство тяжести и распирания, покалывание, жжение, зуд, мышечные судороги, пульсация, усталость и утомляемость в голенях, синдром беспокойных ног. Указанные симптомы не являются патогномоничными.
Телеангиэктазы (телангиэктазы, ТАЭ) - расширенные внутрикожные вены.
Термоиндуцированный тромбоз (термически индуцированный тромбоз, эндовенозный термически индуцированный тромбоз, EHIT) - пролабирование тромботических масс через соустье большой или малой подкожной вены в глубокую вену.
Традиционное хирургическое вмешательство - открытая хирургия, подразумевает приустьевое пересечение или лигирование большой или малой подкожных вен с их последующим удалением (стриппингом). В сочетании с удалением варикозных подкожных вен операция иногда называется "комбинированной флебэктомией".
Тумесцентная анестезия - разновидность местной анестезии с использованием значительных объемов местного анестетика низкой концентрации. В хирургии ХЗВ тумесцентная анестезия заключается в создании вокруг большой или малой большой подкожной вены "футляра" из раствора анестетика.
Хроническая венозная недостаточность (ХВН) патологическое состояние, обусловленное нарушением венозного оттока, проявляющееся умеренным или выраженным отеком, изменениями кожи и подкожной клетчатки, трофическими язвами (классы C3 - C6 по CEAP).
Хронические заболевания вен (ХЗВ) - все морфологические и функциональные нарушения венозной системы. Основными нозологическими формами ХЗВ являются: варикозная болезнь нижних конечностей, посттромботическая болезнь нижних конечностей, ангиодисплазии (флебодисплазии), ТАЭ и РВ, флебопатии.
Эндовенозная термооблитерация (эндовазальная термооблитерация) - методы устранения патологического рефлюкса за счет внутрисосудистого температурного воздействия на вену с ее последующей облитерацией и фиброзной трансформацией. Основные методы эндовенозной термооблитерации - лазерная и радиочастотная.
1. Краткая информация
1.1. Определение
Варикозное расширение вен без хронической венозной недостаточности - хроническое заболевание с первичным (варикозная болезнь) или вторичным варикозным расширением подкожных вен нижних конечностей без явлений хронической венозной недостаточности (отек, гиперпигментация, венозная экзема, липодерматосклероз, трофическая язва), классифицируемое как C2 по системе CEAP. Краткое обозначение: ХЗВ C2 (CEAP).
1.2. Этиология и патогенез
Единых взглядов на патогенез варикозного расширения вен нижних конечностей на сегодняшний день нет. Основными патофизиологическими процессами при ХЗВ считаются хроническое воспаление и нарушение венозного оттока.
1.3. Эпидемиология
По данным Министерства здравоохранения Российской Федерации, заболеваемость всего населения России варикозным расширением вен нижних конечностей составила в 2013 - 14 годах 850 - 860 человек на 100 000 населения [1]. По данным российских популяционных исследований распространенность ХЗВ C2 (CEAP) в популяции составляет от 10% до 19,3% [2, 3], а доля класса C2 в структуре ХЗВ составляет около 30% [3]. Зарубежные популяционные исследования показывают распространенность варикозного расширения вен 23% - 35%, однако в эти данные часто включаются пациенты с хронической венозной недостаточностью (классы C3 - C6 по CEAP) [4 - 7].
1.4. Кодирование по МКБ 10
Варикозное расширение вен нижних конечностей (I83):
I83.9 - Варикозное расширение вен нижних конечностей без язвы или воспаления.
1.5. Классификация
В описательной части медицинской документации для обозначения вен рекомендуется использовать номенклатуру международного консенсусного документа от Международного союза флебологов (UIP) [8] в переводе Ассоциации флебологов России (АФР). Соответствие анатомической терминологии и терминологии консенсусного документа UIP приведено в Таблице N 1.
Таблица 1. Соответствие анатомической терминологии вен и терминологии консенсусного документа UIP
Анатомическая терминология (Terminologia Anatomica)
Терминология Международного Союза Флебологов (UIP)
Глубокие вены
Бедренная вена
Общая бедренная вена
Бедренная вена
Глубокая вена бедра
Перфорантные вены
Глубокие коммуникантные вены бедра
Медиальные вены, огибающие бедро
Латеральные вены, огибающие бедро
Седалищные вены
Подколенная вена
Глубокие вены голени
Глубокие вены голени
Камбаловидные вены
Икроножные вены
Медиальные
Латеральные
Междуглавая (intergemellar)
Коленные вены
Коленное венозное сплетение
Передние большеберцовые вены
Задние большеберцовые вены
Малоберцовые вены
Медиальные подошвенные вены
Латеральные подошвенные вены
Глубокая подошвенная венозная дуга
Глубокие плюсневые вены (тыльные и подошвенные)
Глубокие пальцевые вены (тыльные и подошвенные)
Вены стопы
Поверхностные вены
Большая подкожная вена
Сафенофеморальное соустье
Терминальный клапан
Претерминальный клапан
Наружные срамные вены
Поверхностная вена, огибающая подвздошную кость
Поверхностная надчревная вена
Поверхностные дорсальные вены клитора или полового члена
Передние вены половых губ
Передние вены мошонки
Добавочная подкожная вена
Передняя добавочная большая подкожная вена
Задняя добавочная большая подкожная вена
Поверхностная добавочная большая подкожная вена
Малая подкожная вена
Сафенопоплитеальное соустье
Терминальный клапан
Претерминальный клапан
Приустьевое расширение малой подкожной вены
Поверхностная добавочная малая подкожная вена
Передняя бедренная огибающая вена
Задняя бедренная огибающая вена
Межсафенная вена
Латеральная венозная система
Тыльная венозная сеть стопы
Тыльная венозная дуга стопы
Тыльные плюсневые вены
Тыльные поверхностные плюсневые вены
Тыльные пальцевые вены
Тыльные поверхностные пальцевые вены
Подошвенная венозная сеть стопы
Подкожная подошвенная венозная сеть стопы
Подошвенная венозная дуга стопы
Подошвенные плюсневые вены
Подошвенные поверхностные плюсневые вены
Подошвенные пальцевые вены
Подошвенные поверхностные пальцевые вены
Межголовчатые вены
Латеральная краевая вена
Медиальная краевая вена
Перфорантные вены
Перфорантные вены стопы
Тыльные или межголовчатые
Медиальные
Латеральные
Подошвенные
Лодыжечные перфорантные вены
Медиальные
Передние
Латеральные
Перфорантные вены голени
Медиальные
Паратибиальные
Заднебольшеберцовые (Коккетта)
Передние
Латеральные
Задние
Медиальные икроножные
Латеральные икроножные
Междуглавые (intergemellar)
Параахиллярные
Перфорантные вены области коленного сустава
Медиальные
Супрапателлярные
Латеральные
Инфрапателлярные
Подколенные
Перфорантные вены бедра
Медиальные
Бедренного канала
Паховые
Передние
Латеральные
Задние
Заднемедиальные
Седалищные
Заднелатеральные
Промежностные
Ягодичные перфорантные вены
Верхнеягодичные
Среднеягодичные
Нижнеягодичные
Классификация хронических заболеваний вен (ХЗВ)
1.5.1. Описание классификации CEAP
- Для формулировки диагноза пациенту с ХЗВ рекомендуется использовать классификацию CEAP [9 - 14].
Уровень убедительности рекомендации A (уровень достоверности доказательств - 1).
Комментарий. Классификация ХЗВ должна отвечать как запросам повседневной практики, так и соответствовать нуждам исследовательской работы в области флебологии. Этим требованиям удовлетворяет классификация CEAP, учитывающая клинические проявления (C - clinic), этиологию (E - etiology), анатомическую локализацию (A - anatomy) и патогенез (P - pathogenesis) заболевания. Классификация CEAP рекомендована к использованию всеми ведущими профессиональными ассоциациями по флебологии [9 - 14]. Классификация CEAP приведена в Таблице 2.
Таблица 2. Классификация хронических заболеваний вен CEAP
Клинический раздел (C)
В этом разделе классификации описывают клинический статус пациента. Поводом для отнесения больного к тому или иному классу служит наличие у него наиболее выраженного объективного симптома ХЗВ
C0 - нет видимых или пальпируемых признаков ХЗВ
C1 - телеангиэктазии или ретикулярные вены
C2 - варикозно измененные подкожные вены
C3 - отек
C4 - трофические изменения кожи и подкожных тканей
a - гиперпигментация и/или варикозная экзема
b - липодерматосклероз и/или белая атрофия кожи
C5 - зажившая венозная язва
C6 - открытая (активная) венозная язва
При наличии симптомов ХЗВ к обозначению клинического класса добавляют S. При отсутствии симптомов добавляют A. Классы ХЗВ не являются стадиями заболевания. Между ними нет последовательной связи, заболевание может проявиться сразу отеком и даже трофическими нарушениями
Этиологический раздел (E)
В этом разделе указывают происхождение заболевания
Ec - врожденное заболевание
Eo - первичное заболевание
Es - вторичное заболевание с известной
причиной
En - не удается установить этиологический фактор
Анатомический раздел (A)
В этом разделе указывают локализацию патологических изменений
As - поверхностные вены
Ap - перфорантные вены
Ad - глубокие вены
An - не удается выявить изменения в венозной системе
Поражение может локализоваться в одной (например, Ad) или в нескольких системах одновременно (As, p, d)
Патофизиологический раздел (P)
В этом разделе указывают характер нарушений венозной гемодинамики
Pr - рефлюкс
Po - окклюзия
Pr, o - сочетание рефлюкса и окклюзии
Pn - не удается выявить изменения в венозной системе
1.5.2. Базовый и расширенный варианты классификации
При описании флебологического статуса пациента можно использовать базовый или расширенный варианты классификации. Для лечебных учреждений и врачей, специализирующихся на лечении ХЗВ, предпочтителен расширенный вариант. Базовым является вариант, в котором указывают клинический класс по максимально выраженному клиническому признаку, а в патофизиологическом разделе отмечают только сам факт наличия рефлюкса, окклюзии или их отсутствие. В расширенном варианте используется обозначение клинического класса с перечислением всех имеющихся объективных проявлений и указанием тех сегментов венозной системы, в которых были обнаружены патологические изменения (рефлюкс или окклюзия) [10]. Каждому гемодинамически значимому отделу венозного русла нижней конечности присваивают цифровое обозначение:
Поверхностные вены:
1. Телеангиэктазии и/или ретикулярные вены;
2. Большая подкожная вена бедра;
3. Большая подкожная вена голени;
4. Малая подкожная вена;
5. Вены, не принадлежащие к системам большой или малой подкожных вен.
Глубокие вены:
6. Нижняя полая вена;
7. Общая подвздошная вена;
8. Внутренняя подвздошная вена;
9. Наружная подвздошная вена;
10. Тазовые вены: гонадная, широкой связки, другие;
11. Общая бедренная вена;
12. Глубокая вена бедра;
13. Поверхностная бедренная вена;
14. Подколенная вена;
15. Вены голени: передние большеберцовые, задние большеберцовые, малоберцовые;
16. Мышечные вены голени.
Перфорантные вены:
17. Бедра;
18. Голени.
1.5.3. Уровень диагностических действий
В конце диагноза указывают уровень диагностических действий и дату обследования.
Уровни диагностических действий (L):
LI - клиническое обследование +/- ультразвуковая допплерография;
LII - клиническое обследование + ультразвуковое ангиосканирование +/- плетизмография;
LIII - клиническое обследование + ультразвуковое ангиосканирование + флебография, или флеботонометрия, или спиральная компьютерная томография, или магнитно-резонансная томография.
1.5.4. Пример формулировки диагноза согласно классификации CEAP
Пациентка обратилась к флебологу 03.09.2016. Предъявляет жалобы на наличие варикозно измененных вен на левой нижней конечности, отеки дистальных отделов голени, боли и тяжесть в икроножных мышцах во второй половине дня. Выполнено ультразвуковое ангиосканирование: глубокие вены - без патологии, клапанная недостаточность большой подкожной вены на бедре, несостоятельность перфорантной вены в средней трети бедра.
Формулировка диагноза согласно классификации CEAP:
Базовый вариант: C3s, Ep, As, p, Pr; 03.09.2012; LII.
Полный вариант: C2, 3s, Ep, As, p, Pr 2,17; 03.09.2012; LII.
Статус пациента, описанный с помощью CEAP, не является неизменным. Динамика может быть как положительной (успешное лечение), так и отрицательной (прогрессирование заболевания). В отечественной флебологии принят нозологический подход к формулировке диагноза. Выделяют варикозную болезнь (Ep), при которой происходит трансформация поверхностных вен, посттромботическую болезнь (Es) с преимущественным поражением глубокой венозной системы и врожденные аномалии развития венозной системы - флебодисплазии (Ec). Использование нозологических формулировок в практической деятельности позволяет врачу быстро ориентироваться при изучении медицинских документов пациента, поэтому целесообразно использовать эти термины одновременно с классификацией CEAP. Например, вышеописанный случай можно охарактеризовать следующим образом: Варикозная болезнь левой нижней конечности. C2, 3s, Ep, As, p, Pr 2,17; 03.09.2012; LII.
2. Диагностика
Общие положения по диагностике
- Рекомендуется провести клиническое обследование перед инструментальным.
Уровень убедительности рекомендации C (уровень достоверности доказательств - 2) [15].
Комментарий. Клиническое обследование включает анализ жалоб больного, сбор анамнеза и физикальное обследование (осмотр и пальпацию). Выполнение инструментального исследования до клинического может оказать влияние на мнение врача, исказить последующий ход диагностического поиска и, соответственно, привести к неверной оценке клинической ситуации и выбору неадекватного метода лечения.
- Рекомендуется ограничиться клиническим обследованием (без инструментального) у пациента с любым ХЗВ при несомненно ясном диагнозе, если инвазивное лечение (склерооблитерация, термооблитерация, флебэктомия) не планируется.
Уровень убедительности рекомендации B (уровень достоверности доказательств - 1) [9 - 11].
Комментарий. В результате осмотра, оценки жалоб, анамнестических сведений и пальпации, у большинства больных можно определить нозологический вариант ХЗВ и стратегию лечения: пациента следует оперировать или необходимо использовать только консервативное лечение. Если инвазивное лечение применяться не будет, отказ от дальнейшего обследования не является ошибкой.
- Рекомендуется провести инструментальное обследование при необходимости уточнения диагноза или при планировании инвазивного лечения.
Уровень убедительности рекомендации A (уровень достоверности доказательств - 1) [9 - 11].
2.1. Жалобы и анамнез
Рекомендуется относить к жалобам, ассоцированным с ХЗВ, следующие
- Боль: ноющая, тупая, мозжащая
- Ощущение пульсации, пульсирующей боли
- Ощущение стеснения, сдавления
- Тяжесть
- Быстрая утомляемость ног
- Ощущение отека
- Судороги
- Кожный зуд
- "Беспокойство" в ногах" (синдром беспокойных ног)
- Ощущение покалывания
- Ощущение жара или жжения
Уровень убедительности рекомендации B (уровень достоверности доказательств - 1) [16]:
- Рекомендуется считать относительно характерными для венозной симптоматики следующие закономерности.
Уровень убедительности рекомендации B (уровень достоверности доказательств 2) [9 - 11]:
- Симптомы усиливаются при недостаточной активности мышечно-венозной помпы голени (длительное положение "стоя" или "сидя") или к концу дня;
- Симптомы регрессируют после ходьбы, отдыха в горизонтальном положении или при использовании медицинских компрессионных изделий;
- Возможно сезонное изменение интенсивности проявлений венозной недостаточности (как правило, может усиливаться в летний период);
- у женщин молодого и среднего возраста жалобы могут усиливаться во время или перед менструацией.
Комментарий. Описанные жалобы широко распространены в популяции и встречаются вне зависимости от наличия или отсутствия ХЗВ [17]. Распространенность симптомов имеет тенденцию увеличиваться с возрастом вне зависимости от пола. Уровень корреляции между выраженностью указанных симптомов и клиническими проявлениями заболевания вен низок и не имеет прямой диагностической ценности [5, 16]. Также необходимо учитывать, что иногда боль в нижних конечностях при ходьбе при сохраненной пульсации периферических артерий (венозная перемежающаяся хромота) может быть вызвана затруднением венозного оттока на высоком уровне (нижняя полая или подвздошные вены) по причине перенесенного тромбоза или синдрома Мей-Тернера [18, 19]. Сбор анамнеза позволяет провести дифференциальную диагностику между первичным, вторичным или врожденным варикозным расширением поверхностных вен. Пациентов необходимо опрашивать о перенесенных тромбофлебитах и тромбозах глубоких вен. Также необходимо собирать гинекологический и лекарственный анамнез (в т.ч. прием гормональных препаратов, аллергии и т.д.), учитывать возможную сопутствующую патологию, включая заболевания сердца и почек, которые также могут оказывать влияние на течение ХЗВ [15].
2.2. Физикальное обследование
- Рекомендуется проводить физикальное обследование пациента с ХЗВ в положении стоя.
Уровень убедительности рекомендации C (уровень достоверности доказательств - 1) [9 - 11].
Комментарий. Объективными признаками ХЗВ являются:
- телеангиэктазы (телангиэктазы);
- ретикулярные вены;
- варикозное расширение (трансформация) подкожных вен;
- отек;
- трофические расстройства.
Указанные проявления могут быть обнаружены в разных сочетаниях. Выявление ТАЭ, РВ и узловатой трансформации подкожных вен, как правило, не вызывает затруднений.
- Рекомендуется считать обязательным объективным признаком ХЗВ C2 (CEAP) наличие варикозного расширения (трансформации) подкожных вен.
Уровень убедительности рекомендации C (уровень достоверности доказательств - 1) [9 - 11].
- Рекомендуется осмотр живота, паховых областей и промежности при наличии жалоб на варикозное расширение вен в этих зонах.
Уровень убедительности рекомендации C (уровень достоверности доказательств - 2) [9 - 10].
Комментарий. Варикозная трансформация вен в указанных областях может быть признаком обструкции подвздошных вен, нижней полой вены (НПВ), несостоятельности гонадных вен, синдрома аорто-мезентериального "нинцета" (nutcracker syndrome, сдавление левой почечной вены между верхней брыжеечной артерией и аортой), и даже признаком рака почки.
- Рекомендуется при пальпации оценить пульсацию магистральных артерий и подвижность голеностопных суставов.
Уровень убедительности рекомендации C (уровень достоверности доказательств - 2) [9 - 10].
- Не рекомендуется проводить функциональные пробы (такие как Тренделенбурга, Пертеса, и другие) для диагностики и планирования лечения ХЗВ.
Уровень убедительности рекомендации B (уровень достоверности доказательств - 2) [19, 20].
Комментарий. Традиционные клинические, в том числе турникетные пробы, такие как Тренделенбурга, Пертеса, и другие, сегодня представляют только исторический интерес и не должны применяться при диагностике и планировании лечения.
3.3. Инструментальная диагностика
3.3.1. Дуплексное сканирование вен нижних конечностей
- Рекомендуется в определении тактики лечения пациентов с ХЗВ ориентироваться преимущественно на клиническую картину.
Уровень убедительности рекомендации C (уровень достоверности доказательств - 1) [9 - 11].
Комментарий. Дуплексное сканирование в значительной степени является "операторозависимым" методом. На его качество влияют не только опыт и знания исследователя, но и тактические подходы к лечению заболеваний вен, принятые в данном лечебном учреждении. Результаты ультразвукового сканирования носят вспомогательную роль в абсолютном большинстве случаев. Определение тактики лечения проводят ориентируясь, прежде всего, на данные клинического обследования.
- Дуплексное сканирование рекомендуется в качестве инструментального метода первой линии при планировании инвазивного лечения пациентов с варикозным расширением вен нижних конечностей.
Уровень убедительности рекомендации A (уровень достоверности доказательств - 1) [9 - 11, 21, 22].
Комментарий. Дуплексное сканирование является методом ультразвукового исследования вен, при котором, в случае необходимости, возможно одновременное использование двух или трех режимов сканирования. Основным является B-режим, дополнительным может быть цветовое кодирование потока крови, импульсно-волновой допплер или их сочетание. Такое сочетание позволяет одновременно визуализировать исследуемый сосуд, определять направление кровотока и его параметры. Метод позволяет получить информацию об анатомии и гемодинамике венозного русла, в том числе о клапанной недостаточности и венозной обструкции [23 - 27]. Дуплексное сканирование является "золотым стандартом" инструментального обследования пациентов с варикозным расширением вен нижних конечностей. Данный метод не инвазивен и обладает высокой воспроизводимостью.
- Ультразвуковое ангиосканирование должно включать исследование поверхностных и глубоких вен (в доступных сегментах) обеих нижних конечностей.
Уровень убедительности рекомендации B (уровень достоверности доказательств - 2) [28].
- При дуплексном сканировании рекомендовано оценивать анатомию (особенности расположения) вен, их диаметры, сжимаемость, характеристики венозного кровотока, включая продолжительность рефлюкса.
Уровень убедительности рекомендации A (уровень достоверности доказательств - 1) [9 - 11].
Комментарий. Методика дуплексного сканирования вен разработана и подробно описана многими авторами [21, 29 - 36]. Используются ультразвуковые аппараты, оснащенные линейными датчиками частотой 5 - 13 МГц. В повседневной практике достаточно возможностей недорогих портативных аппаратов. Для сканирования глубоких вен, особенно у полных пациентов, при исследовании вен малого таза и забрюшинного пространства применяют конвексные датчики с меньшей частотой излучения (3,5 - 5 МГц). Для визуализации следует использовать настройки, оптимизированные для оценки низкоскоростных потоков (5 - 10 см/с) [21].
- Исследование функции клапанов (оценку состоятельности) поверхностных, глубоких и перфорантных вен следует проводить в положении пациента стоя.
Уровень убедительности рекомендации B (уровень достоверности доказательств - 1) [21, 37].
Комментарий. Исследование рефлюкса крови в положении лежа может давать как ложноположительные, так и ложноотрицательные результаты [31]. При необходимости (пациент не может стоять необходимое для обследования время) вены ниже середины бедра можно лоцировать в положении сидя с полусогнутой расслабленной ногой. Исследование в положении пациента лежа проводят для оценки глубокого венозного русла нижних конечностей, вен полости малого таза и забрюшинного пространства. При исследовании в положении лежа для оценки рефлюкса головной конец кушетки должен быть приподнят до угла в 45°.
- Для оценки состоятельности сафено-феморального соустья (СФС), проксимального сегмента большой подкожной вены (БПВ) и общей бедренной вены (ОБВ) рекомендованы проба Вальсальвы и дистальные компрессионные пробы в вертикальном положении пациента.
Уровень убедительности рекомендации A (уровень достоверности доказательств - 1) [9 - 11].
Комментарий. Рефлюкс оценивают при проведении маневра Вальсальвы (задержка дыхания с натуживанием для повышения внутрибрюшного давления) и дистальных компрессионных проб (как ручных, так и с помощью пневматической манжеты). Пробу Вальсальвы применяют для оценки состояния сафенофеморального соустья и проксимального сегмента общей бедренной вены.
- Венозные сегменты, расположенные дистальнее проксимального сегмента БПВ и ОБВ, рекомендовано оценивать с помощью дистальных компрессионных проб (как ручных, так и с помощью пневматической манжеты.
Уровень убедительности рекомендации A (уровень достоверности доказательств - 1)) [31].
- Рекомендуется использовать имитацию ходьбы или периодическое напряжение пациентом мышц голени в качестве вспомогательных приемов для оценки особенностей гемодинамики вен нижних конечностей.
Уровень убедительности рекомендации C (уровень достоверности доказательств - 1) [9 - 11].
Комментарий. Для имитации ходьбы пациент переносит вес с исследуемой конечности на другую, сохраняя опору на пятку, и совершает тыльные сгибания стопы при фиксированной пятке.
- Рекомендуется считать патологическим рефлюкс продолжительностью более 0,5 секунды для подкожной венозной системы, берцовых вен, вен икроножных мышц и глубокой вены бедра, и более 1 секунды для общей бедренной, бедренной и подколенной вен.
Уровень убедительности рекомендации B (уровень достоверности доказательств - 1) [37].
- Не рекомендуется считать патологическим рефлюкс продолжительностью более 0,5 сек при отсутствии варикозного расширения подкожных вен.
Уровень убедительности рекомендации C (уровень достоверности доказательств - 1) [9 - 11].
Комментарий. Описанные изменения целесообразно трактовать как "функциональные" и проводить оценку клинической и ультразвуковой картины в динамике. Наличие рефлюкса продолжительностью более 0,5 сек. при отсутствии варикозного расширения подкожных вен не является безусловным основанием для назначения инвазиваного лечения.
- Рекомендуется у пациента с ХЗВ C2 (CEAP) считать гемодинамически значимой несостоятельность перфоранта только в том случае, если отсутствует недостаточность магистральных стволов, а перфорантная вена является источником рефлюкса, т.е. расположена проксимальнее варикозно расширенных подкожных вен.
Уровень убедительности рекомендации B (уровень достоверности доказательств - 1) [9 - 11].
Комментарий. Оценку гемодинамического значения перфорантных вен рекомендовано проводить только с учетом клинической картины и анатомического варианта ВБНК. В настоящее время точно не определены критерии несостоятельности перфорантных вен. Данные исследований противоречивы. Продолжительность рефлюкса в 0,35 и 0,5 секунды были предложены, при диаметре не менее 3,5 мм [21, 37]. Однако ни один из ультразвуковых параметров (диаметр, продолжительность рефлюкса, двунаправленный кровоток) не может быть основанием для признания определенной перфорантной вены несостоятельной. Даже несостоятельные (по данным ультразвукового сканирования) перфорантные вены при физической нагрузке продолжают выполнять свою естественную дренирующую функцию. Оценку гемодинамического значения перфорантной вены проводит клиницист с учетом клинической картины. Необходимо помнить, что у пациентов с C2 классом по CEAP вмешательство на перфорантных венах осуществляется выборочно, особенно при наличии патологического рефлюкса по магистральным подкожным венам и их притокам, устранение которых может значительно сократить продолжительность рефлюкса через перфорант. Однозначно говорить о гемодинамической значимости некомпетентной перфорантной вены можно только в том случае, если она является непосредственной и единственной точкой входа рефлюкса в варикозно расширенные подкожные вены.
- Рекомендуется определить и указать в заключении
Уровень убедительности рекомендации A (уровень достоверности доказательств - 1) [9 - 11]:
- источник рефлюкса по несостоятельной БПВ или малой подкожной вене (МПВ) (соустье с глубокими венами, перфорантная вена, промежностные вены и т.п.);
- диаметры несостоятельной БПВ в вертикальном положении на уровне СФС; в средней трети бедра; в верхней трети голени, в средней трети голени;
- протяженность рефлюкса по БПВ в вертикальном положении (от ... и до ...);
- вариант строения несостоятельной БПВ;
- диаметры несостоятельной МПВ в вертикальном положении на уровне сафено-поплитеального соустья (СПС), в верхней и средней трети голени;
- протяженность рефлюкса по МПВ в вертикальном положении (от ... и до ...);
- наличие, локализацию и диаметр в вертикальном положении несостоятельных перфорантных вен бедра и голени, имеющих связь с варикозно измененными подкожными венами.
Комментарий. У пациентов, которым планируется то или иное хирургическое вмешательство целесообразно отразить в заключении индивидуальных анатомических особенностей (истинные удвоения, локальные расширения, существенные изгибы магистральных вен, рефлюкс по магистральной вене при состоятельном остиальном клапане и т.п.).
3.3.2. Дополнительные методы диагностики
- Рекомендуется выполнение дополнительных инструментальных методов обследования (флебография, МРТ-венография, КТ-венография) у пациентов с ХЗВ C2 (CEAP) только при подозрении на вторичный характер варикозной трансформации поверхностных вен или на наличие ангиодисплазии.
Уровень убедительности рекомендации C (уровень достоверности доказательств - 1) [9 - 11].
- Ультразвуковая допплерография не рекомендуется в качестве самостоятельного метода диагностики у пациентов с ХЗВ C2 (CEAP).
Уровень убедительности рекомендации B (уровень достоверности доказательств - 1) [9 - 11].
Комментарий. При допплерографии получают звуковую информацию, позволяющую судить о наличии или отсутствии кровотока. По изменению звуковых сигналов при проведении функциональных тестов можно вынести заключение о направлении кровотока, т.е. обнаружить рефлюкс крови. В то же время, допплерография не дает никакой информации об анатомии и содержании венозного русла, что не позволяет рекомендовать ее в качестве самостоятельного метода исследования у пациентов, которым планируется хирургическое вмешательство [38, 39].
- Не рекомендуется использование плетизмографии у пациентов с ХЗВ C2 (CEAP).
Уровень убедительности рекомендации C (уровень достоверности доказательств - 2) [9 - 11].
- Не рекомендуется лабораторная диагностика в связи с наличием у пациента ХЗВ C2 (CEAP).
Уровень убедительности рекомендации A (уровень достоверности доказательств - 1) [9 - 11].
Комментарий. Дополнительные лабораторные или инструментальные методы диагностики сопутствующей патологии могут быть назначены на усмотрение лечащего врача в зависимости от характера планируемого лечения и анестезиологического пособия.
3.4. Иная диагностика
Оценка тяжести ХЗВ
- Для оценки тяжести ХЗВ рекомендуется использовать шкалу VCSS.
Уровень убедительности рекомендации B (уровень достоверности доказательств - 1) [9 - 11].
Комментарий. Шкала оценки тяжести ХЗВ известна в мировой литературе, как VCSS (Venous Clinical Severity Score) [40, 41]. В шкале используют ряд клинических признаков, которым присваивают балльный эквивалент в зависимости от их выраженности (Приложение Г1, "VCSS - шкала оценки тяжести ХЗВ"). Сумма баллов отражает тяжесть патологии - чем больше баллов, тем тяжелее течение ХЗВ. Изменение суммы баллов в динамике позволяет оценивать степень прогрессирования заболевания или эффективность лечебных мероприятий.
3. Лечение
3.1. Консервативное лечение
3.1.1. Компрессионное лечение
Компрессионная терапия является простым в применении и неинвазивным методом лечения. Несмотря на широкое распространение, на сегодняшний день недостаточно данных высокого качества для того чтобы определить, является ли компрессионный трикотаж эффективным самостоятельным средством лечения пациентов с ХЗВ без активной или зажившей язвы [42].
Цели компрессионной терапии при ХЗВ C2 (CEAP)
- Уменьшение выраженности или устранение субъективных симптомов ХЗВ;
- Снижение уровня болей и сокращение сроков реабилитации после инвазивного лечения по поводу варикозного расширения вен.
Противопоказания к компрессионной терапии
Перед назначением компрессии у пациентов с ХЗВ C2 класса всегда нужно оценивать соотношение риска и пользы с учетом возможного негативного влияния на артериальный кровоток и аллергии на компоненты компрессионных изделий. Следует учитывать, что несмотря на назначения врачей, многие пожилые пациенты не используют компрессионный трикотаж, а в значительной части случаев требуется посторонняя помощь для его надевания [60, 61].
- Рекомендуется предпочитать компрессионный трикотаж эластичным бинтам для проведения компрессионной терапии у пациентов с ХЗВ C2 (CEAP).
Уровень убедительности рекомендации C (уровень достоверности доказательств - 2)) [43, 44].
Комментарий. На сегодняшний день недостаточно сравнительных исследований различных видов компрессионных изделий и режимов их применения. Для предметных рекомендаций требуется дальнейшее изучение этого вопроса [45].
- Эластическая компрессия рекомендуется в качестве эффективного средства устранения субъективных симптомов ХЗВ.
Уровень убедительности рекомендации B (уровень достоверности доказательств - 1) [43, 44].
Комментарий. Несмотря на ограниченное количество крупных рандомизированных контролируемых исследований (РКИ), сегодня накоплено большое количество нерандомизированных исследований, свидетельствующих об уменьшении выраженности венозной симптоматики и улучшении качества жизни у пациентов с C0s-2, использующих компрессионное лечение [42, 46 - 49] при этом величина компрессии на уровне лодыжки должна составлять от 10 до 30 мм рт. ст.
- Рекомендуется временное использование компрессионных изделий у пациентов с ХЗВ, которые ожидают оперативного пособия, или как самостоятельный метод лечения у пациентов, которым хирургическое вмешательство не планируется.
Уровень убедительности рекомендации B (уровень достоверности доказательств - 2) [43, 44].
- Компрессионные изделия не рекомендуются в качестве средства профилактики рецидива варикозного расширения вен после проведенного лечения.
Уровень убедительности рекомендации C (уровень достоверности доказательств - 2) [43].
Комментарий. Систематический обзор литературы показал, что сегодня нет убедительных доказательств эффективности компрессионной терапии в профилактике рецидива варикозного расширения вен после проведенного лечения [43]. Однако результаты этих исследований могут быть недостоверны ввиду низкой комплаентности пациентов.
- Эластическая компрессия не менее одной недели рекомендована после открытого хирургического лечения варикозных вен.
Уровень убедительности рекомендации A (уровень достоверности доказательств - 1) [43, 44].
Комментарий. Метаанализ литературы показал, что компрессионная терапия после открытого хирургического лечения варикозного расширения вен снижает послеоперационный болевой синдром, количество осложнений и ускоряет возврат к труду. При этом результаты компрессии в течение одной недели были сопоставимы с более длительной продолжительностью ее применения (3 - 6 недель) [50, 51]. Улучшить результаты хирургического лечения могут как эластические чулки, так и бинты [52, 53].
- Рекомендуется применение компрессионного трикотажа (чулок) у пациентов, которые перенесли эндовенозные термические вмешательства на подкожных венах.
Уровень убедительности рекомендации B (уровень достоверности доказательств - 1) [43, 44].
Комментарий. Литературные данные свидетельствуют о том, что применение компрессионного трикотажа высокой компрессии (35 мм рт. ст.) после ЭВЛО в течение одной недели способствовало уменьшению болевого синдрома, а также улучшению качества жизни оперированных пациентов, по сравнению с двухдневной компрессией [54]. Применение компрессионных чулок (23 - 32 мм рт. ст.) после РЧО в течение 4 часов снижало количество осложнений и объем оперированной конечности [55]. В то же время интерпретировать результаты этих исследований стоит с осторожностью. Длительность и степень компрессии после эндовенозных термических вмешательств требует дальнейшего изучения и в настоящий момент может определяться предпочтениями врача.
- Рекомендуется использовать компрессионный трикотаж или эластичное бинтование после пенной склеротерапии крупных вен.
Уровень убедительности рекомендации C (уровень достоверности доказательств - 2) [43, 44].
Комментарий. На сегодняшний день нет убедительных данных о необходимости применения компрессии у пациентов после пенной склеротерапии крупных вен. Не было выявлено различий по эффективности, симптоматике, качеству жизни, удовлетворенности пациентов, количеству осложнений после пенной склеротерапии с и без использования компрессионных изделий [56]. Также не было разницы по эффективности, количеству флебитов, изменению цвета кожи, качеству жизни, уровню болевого синдрома при сравнении применения компрессии в течение 24 часов и 5 суток [57]. Необходимы дальнейшие рандомизированные контролируемые исследования для установления роли компрессии после пенной склеротерапии крупных вен. На сегодняшний день показания к ее применению и режим компрессии не могут быть регламентированы.
- Рекомендуется использовать компрессионный трикотаж для устранения симптомов ХЗВ у беременных.
Уровень убедительности рекомендации B (уровень достоверности доказательств - 1) [58].
Комментарий. В проспективном рандомизированном исследовании не было выявлено снижения риска развития варикозного расширения вен нижних конечностей у женщин, носивших компрессионные чулки (18 - 32 мм рт. ст.) во время беременности [59]. В то же время, было отмечено статистически значимое снижение частоты развития патологического рефлюкса по большим подкожным венам, а также улучшение венозной симптоматики. Необходимы дальнейшие исследования применения эластической компрессии у беременных женщин.
3.1.2. Фармакотерапия
Цели фармакотерапии при ХЗВ C2 (CEAP)
- Уменьшение выраженности или устранение субъективных симптомов ХЗВ;
Профилактика и снижение выраженности нежелательных (побочных) явлений после различных хирургических вмешательств на венозной системе нижних конечностей.
Фармакологические препараты, применяемые при лечении хронических заболеваний вен
Средствами базисной фармакотерапии ХЗВ служат флеботропные лекарственные препараты (синонимы: ФЛП, веноактивные препараты, флебопротекторы, венотоники), которые представляют собой гетерогенную группу лекарственных средств получаемых путем переработки растительного сырья или химического синтеза, объединенные способностью уменьшать выраженность проявлений и симптомов хронических заболеваний вен.
Научные данные по применению флеботропных средств в лечении хронических заболеваний вен консолидированы в Кохрейновском систематическом обзоре с метаанализом данных "Phlebotonics for venous insufficiency", прошедшим последнее обновление в 2016 году [62]. В анализ, в соответствии с критериями отбора, включено 53 исследования, объединяющих 6013 пациентов. Распределение исследований по препаратам (группам): 28 - рутозиды, 10 - диосмин и гидросмин, 9 - кальция добезилат. Ряд исследований, включенных в обзор и анализ, относятся к препаратам, не зарегистрированным на территории РФ в качестве лекарственных средств (1 - экстракт семян винограда; 2 - центелла азиатская, 1 - пикногенол, экстракт из коры сосны Pinus maritima, 2 - аминафтон). Вместе с тем, некоторые препараты, широко применяемые в РФ в качестве веноактивных средств, не входят в Кохреновский обзор, например, препарат на основе экстракта иглицы колючей ("Цикло-3-форт"), экстракт из красных листьев винограда ("Антистакс"). По этим препаратам доступны отдельные проспективные исследования. Экстракт конского каштана рассматривается в отдельном Кохрейновском обзоре [63]. Сулодексид обычно не включается в список флеботропных препаратов. Эффективность в отношении симптомов ХЗВ показана в двух исследованиях со значительными методологическими ограничениями [64, 65].
- Пероральные флеботропные препараты рекомендуются как безопасные средства устранения симптомов ХЗВ.
Уровень убедительности рекомендации C (уровень достоверности доказательств - 2) [62, 66].
Комментарий. Имеющиеся данные позволяют судить о безопасности веноактивных препаратов только в короткие сроки наблюдения. Безопасность в средние и отдаленные сроки наблюдения на основании имеющихся данных оценена быть не может [66]. Флеботропные препараты повышают риск развития нетяжелых неблагоприятных эффектов в сравнении с плацебо. Доказательства умеренного качества свидетельствуют, что группа флеботропных средств повышает риск развития нетяжелых неблагоприятных эффектов в сравнении с плацебо (ОР 1,21 95% ДИ 1,05 - 1,41). Наиболее частыми побочными эффектами являются желудочно-кишечные расстройства [62]. Неблагоприятные явления чаще ассоциированы с приемом рутозидов [62]. Некоторые побочные эффекты могут выпадать из анализа данных в систематических обзорах ввиду короткого периода наблюдения и малого количества пациентов во включаемых исследованиях. В частности, в одном исследовании случай-контроль потенциальный риск развития агранулоцитоза, ассоциированный с приемом добезилата кальция, оценен ОР 23,66 95% ДИ 7,54 - 74,24 при инцидентности 1,21 случай на 10 000 пациенто-лет [67].
- Применение веноактивных препаратов не рекомендуется при отсутствии у пациента субъективных симптомов ХЗВ (класс C2A по CEAP).
Уровень убедительности рекомендации C (уровень достоверности доказательств - 1) [9, 11, 62].
- Применение веноактивных препаратов у пациентов с классом ХЗВ C2 рекомендуется при наличии субъективных симптомов хронических заболеваний вен.
Уровень убедительности рекомендации B (уровень достоверности доказательств - 2) [9, 11, 62].
Применение веноактивных препаратов во время беременности не рекомендуется.
Уровень убедительности рекомендации C (уровень достоверности доказательств - 1) [79].
Комментарий. В обновлении Кохрейновского обзора методов лечения беременных с варикозными венами и отеками нижних конечностей от 2015 г. подчеркивается, что оценка безопасности флеботропных средств на основании имеющихся данных невозможна [79].
- Применение веноактивных препаратов во время грудного вскармливания не рекомендуется.
Уровень убедительности рекомендации C (уровень достоверности доказательств - 1) [79].
- Рекомендуется назначать указанные производителем дозы флеботропных лекарственных препаратов и придерживаться рекомендуемой производителем продолжительности лечения.
Уровень убедительности рекомендации B (уровень достоверности доказательств - 2) [80].
Комментарий. Превышение стандартных суточных доз не всегда повышает клинический эффект, но увеличивает частоту нежелательных побочных реакций. Вместе с тем, ряд исследований свидетельствует, что в отдельных клинических ситуациях увеличение дозы флеботропного лекарственного препарата может повышать его терапевтическую эффективность. Доза и режим назначения веноактивного препарата могут быть изменены после документального обоснования и получения информированного согласия у пациента.
- Рекомендуется назначать веноактивные препараты в виде монотерапии, поскольку одновременный прием двух и более лекарственных препаратов, не усиливает терапевтический эффект, но увеличивает вероятность развития нежелательных побочных реакций.
Уровень убедительности рекомендации C (уровень достоверности доказательств - 2) [80].
- Для препаратов с четко не указанной производителем длительностью лечения рекомендуется применение в виде курса продолжительностью до 3 месяцев.
Уровень убедительности рекомендации C (уровень достоверности доказательств - 2) [80].
- Применение местных лекарственных форм веноактивных препаратов у пациентов без субъективных симптомов ХЗВ (класс C2A по CEAP) не рекомендуется [62].
Уровень убедительности рекомендации C (уровень достоверности доказательств - 1).
- Не рекомендуется применять дженерики или аналоги веноактивных препаратов, не прошедшие оценку эффективности и безопасности в самостоятельных клинических исследованиях.
Уровень убедительности рекомендации B (уровень достоверности доказательств - 1).
3.2. Флебосклерозирующее лечение
Задачей склеротерапии является значительное повреждение эндотелия и субэндотелиальных структур, что приводит к образованию в просвете вены специфического сгустка крови, прекращению кровотока по ней и, в последующем, превращению вены в фиброзный тяж. Целью склеротерапии является не достижение тромбоза вены, который может реканализоваться, а фиброз (склероз) вены. В таком случае результат склеротерапии эквивалентен хирургическому лечению.
3.2.1. Показания к склеротерапии
- Выполнение склеротерапии рекомендуется для устранения варикозно измененных подкожных вен [85].
Уровень убедительности рекомендации B (уровень достоверности доказательств - 1).
Комментарий: при сравнении с плацебо внутривенные инъекции полидоканола позволяют эффективно устранять варикозные вены на нижних конечностях [86]. Между тем, у пациентов без стволового рефлюкса при устранении варикозного синдрома одни исследования демонстрируют преимущества склеротерапии перед открытым хирургическим вмешательством в отношении клинических исходов [87], в то время как другие показывают более высокую частоту возникновения рецидивов в отдаленном периоде после склеротерапии [88].
- Склеротерапия рекомендуется для устранения несостоятельных перфорантных вен [86 - 88].
Уровень убедительности рекомендации C (уровень достоверности доказательств - 2).
Комментарий: несмотря на наличие сведений о клинической эффективности склеротерапии в ликвидации перфорантного сброса [89, 90] рутинное вмешательство на перфорантных венах у пациентов с неосложненными формами варикозной болезни не рекомендуется. Исключение могут составлять те случаи варикозной болезни, при которых отсутствуют другие источники рефлюкса, кроме несостоятельной перфорантной вены.
- Выполнение склеротерапии рекомендуется для устранения резидуальных варикозных вен после ранее выполненного вмешательства [91, 92].
Уровень убедительности рекомендации B (уровень достоверности доказательств - 1).
- Выполнение склеротерапии рекомендуется для устранения рецидива варикозных вен после ранее выполненного вмешательства [93 - 95].
Уровень убедительности рекомендации C (уровень достоверности доказательств - 1).
- Выполнение склеротерапии рекомендуется для устранения варикозных вен с рефлюксом из вен малого таза [96, 97].
Уровень убедительности рекомендации C (уровень достоверности доказательств - 2).
3.2.2. Противопоказания к склеротерапии
- Использовать жидкую или пенную склеротерапию категорически не рекомендуется (абсолютные противопоказания) при наличии известной аллергии на склерозант, при остром тромбозе глубоких вен и/или тромбоэмболии легочной артерии, при наличии локального инфекционного процесса в зоне предполагаемой инъекции или генерализованной инфекции, при длительном постельном режиме или иммобилизации [98].
Уровень убедительности рекомендации C (уровень достоверности доказательств - 1).
- Использовать пенную склеротерапию категорически не рекомендуется (абсолютное противопоказание) при наличии известного инструментально подтвержденного сброса крови справа-налево (открытое овальное окно) [98].
Уровень убедительности рекомендации C (уровень достоверности доказательств - 1).
- Не рекомендуется рутинно использовать жидкую или пенную склеротерапию при беременности, лактации, при тяжелых формах облитерирующих заболеваний артерий нижних конечностей, при наличии декомпенсированной хронической патологии, при наличии высокого индивидуального риска ВТЭО (эпизоды ВТЭО в анамнезе, известная наследственная тромбофилия, активный рак, подтвержденное состояние гиперкоагуляции), при остром тромбозе подкожных вен [98].
Уровень убедительности рекомендации C (уровень достоверности доказательств - 1).
Комментарий. В указанных ситуациях применение склерооблитерации возможно в том случае, если проведена оценка баланса индивидуальной пользы лечения и рисков, с ним связанных, при этом ожидаемая индивидуальная польза значительно превышает индивидуальный риск.
3.2.3. Методы склеротерапии
- С целью проведения склеротерапии рекомендуется использовать препараты из группы детергентов (полидоканол, натрия тетрадецил сульфат).
Уровень убедительности рекомендации B (уровень достоверности доказательств - 1).
Комментарий: Натрия тетрадецил сульфат и полидоканол, как в виде раствора, так и пены, в эквивалентных концентрациях обладают сходной эффективностью и переносимостью. Не было отмечено различий между двумя препаратами в отношении достижения исчезновения сосудов или побочных явлений [99]. В отдельных исследованиях была показана меньшая частота возникновения кожных реакций (в том числе, некрозов) на фоне использования полидоканола по сравнению с натрия тетрадецил сульфатом при устранении вен мелкого калибра [100, 101].
- Препараты из группы детергентов рекомендуется использовать в виде раствора или пены.
Уровень убедительности рекомендации B (уровень достоверности доказательств - 1).
Комментарий: проведенные метаанализы не демонстрируют достоверных различий между склеротерапией варикозных вен с применением жидкой и пенной формы склерозанта [99], однако, отдельные работы выявляют преимущества пенной над жидкой формой полидоканола при склеротерапии варикозных притоков [102] и ствола БПВ [103 - 105].
- После выполнения склеротерапии рекомендуется использование медицинского компрессионного трикотажа или компрессионного бандажа [52, 56, 57].
Уровень убедительности рекомендации B (уровень достоверности доказательств - 2).
Комментарий: на сегодняшний день отсутствуют убедительные сведения о необходимости и оптимальной продолжительности компрессионной терапии после склерооблитерации варикозных вен.
3.2.3.1. Склеротерапия с использованием жидкой формы склерозанта
- Рекомендуется использовать жидкую форму склерозанта в концентрации, соответствующей диаметру сосуда, согласно инструкции производителя [98].
Уровень убедительности рекомендации B (уровень достоверности доказательств - 2).
Комментарий: рекомендуемые производителем концентрации и объемы препарата являются ориентировочными и могут изменяться в соответствии с клинической ситуацией и опытом клинициста [98].
- Рекомендуется использовать ультразвуковое наведение во время пункции вены и в процессе введения склерозанта (ЭХО-контролируемая склеротерапия) [98, 106, 107].
Уровень убедительности рекомендации C (уровень достоверности доказательств - 1).
Комментарий. При наличии явно определяемых визуально и при пальпации варикозных вен введение склерозанта допустимо без ультразвукового контроля [98, 107].
3.2.3.2. Склеротерапия с использованием пенной формы склерозанта
- Пенную форму склерозанта рекомендуется готовить по методике Tessari (с помощью двух шприцев, соединенных через трехходовый переходник) путем смешивания раствора склерозанта и атмосферного воздуха в соотношении 1 + 4 или 1 + 5 [98, 108].
Уровень убедительности рекомендации C (уровень достоверности доказательств - 1).
Комментарий: использование нестерильного атмосферного воздуха не несет угрозы бактериальной контаминации пенной формы склерозанта, что определяет отсутствие необходимости в использовании стерильных воздушных смесей [109, 110].
- Введение пенной формы склерозанта рекомендуется осуществлять в течение минимально короткого срока от момента ее приготовления [98].
Уровень убедительности рекомендации C (уровень достоверности доказательств - 1).
- В течение одного сеанса рекомендуется вводить не более 10 мл пенной формы склерозанта [98].
Уровень убедительности рекомендации C (уровень достоверности доказательств - 1).
Комментарий: на сегодняшний день отсутствуют объективные свидетельства, позволяющие установить максимально допустимый и безопасный для однократного введения объем пенной формы склерозанта. В то же время, существуют данные, позволяющие связать объем вводимой пены с частотой возникновения серьезных неврологических нарушений [116]. Таким образом, объем 10 мл был принят международными и российскими экспертами в качестве максимального количества пенной формы склерозанта, обеспечивающего безопасное введение за один сеанс.
3.2.4. Побочные реакции и осложнения склеротерапии
1. Анафилактический шок, требующий интенсивной терапии, при склеротерапии развивается казуистически редко.
2. Глубокие некрозы кожи возникают чрезвычайно редко в результате ошибочно произведенной внутриартериальной инъекции склерозанта.
3. Поверхностные некрозы кожи возникают редко и развиваются либо при ошибочном паравазальном введении высококонцентрированного склерозанта за счет специфического повреждения тканей, либо при быстром введении под избыточным давлением больших объемов склерозанта любой концентрации (в т.ч. низкой) за счет его проникновения в артериальное микроциркуляторное русло или за счет рефлекторного ангиоспазма.
4. Embolia cutis medicamentosa (синдром Николау) - формирование обширных некрозов в зоне лечения - возникают чрезвычайно редко, генез неясен.
5. Гиперпигментация кожи наблюдается в 0,3 - 30% случаев, и, чаще всего, спонтанно медленно регрессирует, исчезая у 70 - 90% пациентов в течение первого года после склеротерапии. Несколько чаще она возникает при пенной склеротерапии.
6. Вторичные ТАЭ - индивидуальная и непредсказуемая реакция в виде появления большого количества очень малого калибра ТАЭ в зоне проведенной склеротерапии. Частота этого нежелательного явления составляет 5 - 10%.
7. Повреждение нерва, проявляющееся в виде парестезии в зоне склеротерапии, встречается чрезвычайно редко. Возможно при паравазальном введении препарата, или неадекватной эластической компрессии.
8. Ортостатический коллапс рассматривается как вегетативная реакция на манипуляцию, особенно у гипотоников; обычно проходит спонтанно.
9. Дыхательные нарушения в виде тяжести в грудной клетке, затрудненного вдоха, ощущения першения, саднения в горле и трахее, а также появления сухого кашля встречаются чрезвычайно редко. Связаны с распространением пенной формы склерозанта по системе кровообращения через правые отделы сердца в легочную артерию с развитием воздушной микроэмболии легочного русла. Угрозы для жизни это состояние не представляет и самостоятельно разрешается в течение 30 - 60 минут. Частота встречаемости данных симптомов повышается с увеличением вводимого объема пенной формы склерозанта.
10. Неврологические симптомы в виде преходящих нарушений зрения, головных болей, мигрени, преходящих парестезий и дисфазии встречаются чрезвычайно редко. Могут быть связаны с проведением склеротерапии любым способом, но более характерны для введения пенной формы препарата. Генез неясен.
11. Транзиторные ишемические атаки и ишемический инсульт встречаются чрезвычайно редко (единичные случаи в литературе). Ассоциированы с наличием у пациента открытого овального окна. Ранний инсульт связан с воздушной эмболией системы мозговых артерий при проведении пенной склеротерапии. Поздний инсульт связан с явлениями парадоксальной тромбоэмболии и может встречаться после проведения любого хирургического вмешательства на венозной системе.
12. Тромбофлебит склерозированных вен не имеет убедительного разграничения с нормальной воспалительной реакцией, сопровождающей рассасывание подвергшейся вмешательству вены. Истинным тромбофлебитом следует считать появление воспалительной реакции в вене, которая не подвергалась склеротерапии.
13. Симптоматические тромбоз глубоких вен и тромбоэмболия легочной артерии являются исключительно редкими осложнениями склеротерапии и требуют назначения специфического лечения. Бессимптомные дистальные тромбозы могут выявлять намного чаще при выполнении ультразвукового ангиосканирования (УЗАС), однако их клиническое значение и необходимость активного лечения до конца не выяснены. Использование больших объемов склерозанта, в частности, пенной формы, ассоциируется с повышенной частотой обнаружения тромбов в глубоких венах.
- Рекомендуется во избежание возникновения кожных некрозов избегать введения больших объемом склерозанта под избыточным давлением [98].
Уровень убедительности рекомендации C (уровень достоверности доказательств - 1).
- Не рекомендуется рутинное обследование пациентов на предмет наличия открытого овального окна (ЭХО-кардиография) перед выполнением пенной склеротерапии [98].
Уровень убедительности рекомендации C (уровень достоверности доказательств - 1).
Комментарий: до 30% общей популяции имеет открытое овальное окно, которое обеспечивает возможность проникновения пузырьков воздуха в систему церебральных артерий [118]. Эта цифра существенно превышает частоту возникновения неврологических нарушений при выполнении пенной склеротерапии. Более того, на сегодняшний день убедительно доказана лишь взаимосвязь открытого овального окна и ишемического инсульта, но не прочих неврологических реакций. Таким образом, тотальный скрининг всех пациентов перед проведением склеротерапии считается нецелесообразным.
- Пациентам с наличием анамнестических указаний на возникновение неврологических реакций при ранее выполненной склеротерапии рекомендуется проводить склеротерапию лишь в том случае, если индивидуальная польза значительно превышает риск, отдавать предпочтение склеротерапии жидкой формой склерозанта, избегать введения больших объемов склерозанта, избегать активизации и натуживания сразу после выполнения инъекции [98].
Уровень убедительности рекомендации C (уровень достоверности доказательств - 2).
- Не рекомендуется рутинное обследование пациентов на предмет наследственной тромбофилии перед выполнением пенной склеротерапии [98].
Уровень убедительности рекомендации C (уровень достоверности доказательств - 1).
- Пациентам с высоким индивидуальным риском ВТЭО (наличие эпизодов ВТЭО в анамнезе, верифицированная наследственная тромбофилия) рекомендуется проводить склеротерапию лишь в том случае, если индивидуальная польза значительно превышает риск, проводить фармакопрофилактику в соответствии с актуальными рекомендациями, использовать эластичную компрессию, избегать введения больших объемов склерозанта, проводить максимально раннюю активизацию после выполнения инъекции [98].
Уровень убедительности рекомендации C (уровень достоверности доказательств - 1)
3.3. Хирургическое лечение
Целями хирургического лечения при ХЗВ C2 являются: улучшение внешнего вида; устранение или ослабление симптомов ХЗВ. Возможна польза в отношении снижения риска развития тромбофлебита поверхностных вен и снижения риска развития ХВН.
Задачи хирургического лечения
- устранение вертикальных и горизонтальных патологических рефлюксов (в том числе перфорации Тьери и т.п.);
- устранение варикозных вен.
Основные методы хирургического лечения вен:
- Методы температурной облитерации (лазерная и радиочастотная). Синонимы: методы температурной абляции, коагуляции, методы эндовенозной термооблитерации;
- Традиционное хирургическое вмешательство, подразумевает приустьевое пересечение или лигирование БПВ или МПВ с последующим удалением (стриппингом) БПВ или МПВ;
- Флебэктомия варикозных подкожных вен (флебэктомия варикозных притоков БП или МПВ, минифлебэктомия). Подразумевает использование специального инструмента: крючков для флебэктомии подкожных вен. Флебэктомия варикозных подкожных вен может являться как самостоятельным методом лечения [119 - 121], так и дополнять стриппинг или эндовенозную облитерацию магистральных подкожных вен [122 - 125].
- Пациентам с ХЗВ C2 (CEAP) рекомендуется хирургическое лечение с целью уменьшения выраженности субъективных симптомов ХЗВ, улучшения качества жизни и улучшения внешнего вида.
Уровень убедительности рекомендации B (уровень достоверности доказательств - 1).
Комментарий. Хирургическое лечение показало лучшие результаты в отношении регресса субъективной симптоматики ХЗВ, косметического эффекта, удовлетворенности и качества жизни пациентов по сравнению с консервативным лечением [126 - 128].
- Не рекомендуется хирургическое лечение при наличии рефлюкса по стволам БПВ, МПВ, передней добавочной большой подкожной вене (ПДПВ), по перфорантным венам при отсутствии варикозной трансформации их притоков.
Уровень убедительности рекомендации C (уровень достоверности доказательств - 2).
Комментарий. В редких случаях рефлюкс по указанным венам может признаваться клинически значимым и являться основанием для хирургического вмешательства в отсутствие варикозного изменения притоков (например, появление в бассейне несостоятельной вены других признаков ХЗВ: телангиэктазов и/или РВ).
- Для устранения патологического вертикального рефлюкса методы термооблитерации рекомендуются как предпочтительные в сравнении с традиционной хирургией [9 - 11, 81, 85].
Уровень убедительности рекомендации A (уровень достоверности доказательств - 1).
Комментарий. Традиционная операция оправдана, если нет возможности выполнить ЭВЛО или РЧО по организационным, финансовым или другим причинам. Традиционная операция не уступает эндовенозным вмешательствам в ближайшем, среднесрочном и отдаленном периоде. Возможно снижение травматичности традиционного вмешательства за счет использования небольших разрезов и инвагинационного стриппинга. Такое вмешательство может выполняться амбулаторно под тумесцентной анестезией. Результаты такого вмешательства по риску развития гематом и кровоизлияний, уровню болевых ощущений и качеству жизни пациентов в раннем послеоперационном периоде сопоставимы с эндовенозными методами облитерации подкожных вен [129, 130].
- Для устранения патологического вертикального рефлюкса методы термооблитерации рекомендуются как предпочтительные в сравнении со склерооблитерацией [9 - 11].
Уровень убедительности рекомендации A (уровень достоверности доказательств - 1).
- Рекомендуется дополнять термооблитерацию БПВ или МПВ флебэктомией варикозно измененных притоков [9 - 11].
Уровень убедительности рекомендации B (уровень достоверности доказательств - 2).
Комментарий. Удалять притоки можно одномоментно с магистральной веной [131, 132] или отсрочено спустя несколько месяцев [133, 134].
Профилактика ВТЭО в хирургии вен при ХЗВ C2 (CEAP)
- Рекомендуется оценка рисков развития венозных тромбоэмболических осложнений перед проведением хирургического лечения любого типа [11, 135 - 138].
Уровень убедительности рекомендации B (уровень достоверности доказательств - 1).
- Для оценки рисков развития ВТЭО рекомендуется использовать шкалу Каприни [9 - 11, 139, 140].
Уровень убедительности рекомендации B (уровень достоверности доказательств - 1).
Комментарий. Шкала Каприни доступна в приложении Г (таблица Г-2 "Шкала Каприни (Caprini) оценки риска развития венозных тромбоэмболических осложнений у пациентов хирургического профиля"). Следует отметить, что шкала Каприни не валидирована для пациентов, получающих лечение по поводу варикозного расширения вен. Такая валидация необходима, так как имеющиеся литературные данные по частоте ВТЭО после инвазивного лечения по поводу варикозного расширения вен нижних конечностей крайне неоднородны. По ряду источников ВТЭО после эндовенозной лазерной облитерации (ЭВЛО) встречаются довольно часто (2 - 5%) [141 - 144]. До результатам анализа базы данных Manufacturer and User Facility Device Experience (MAUDE) с 2000 по 2012 год рост ВТЭО сопровождал расширение применения методов термооблитерации, максимальный уровень ВТЭО отмечен в 2008 г., после чего он стабилизировался [145]. Согласно этому исследованию на протяжении последних 5 лет частота ВТЭО после ЭВЛО и радиочастотной облитерации (РЧО) составляет 1 и 2 на 10000 процедур. Структура ВТЭО: ТГВ < 1:2500, ТЭЛА < 1:10000, летальный исход < 1:50000. Имеющиеся данные не позволяют убедительно выделить группы пациентов, где фармакопрофилактика ВТЭО безусловно показана, определить оптимальную продолжительность, интенсивность антикоагуляции, оптимальный препарат, установить зависимость между потребностью в антикоагуляции и типом вмешательства [146 - 148].
- Всем пациентам после хирургического лечения рекомендуется назначение профилактических мероприятий в соответствии с определенным риском на основании актуальных рекомендаций.
Уровень убедительности рекомендации C (уровень достоверности доказательств - 1).
Комментарий. Вопрос о необходимости назначения антикоагулянтов после термооблитерации не имеет однозначного решения. В настоящее время не опубликовано ни одного рандомизированного клинического исследования, посвященного данной проблеме. Сторонники и противники применения профилактических доз низкомолекулярных гепаринов, основываются на результатах отдельных работ. Так в качестве, основных факторов риска развития тромбозов глубоких вен после выполненной эндовенозной термооблитерации, приводят мужской пол, умеренный и высокий риск по шкале Каприни, а также диаметр большой подкожной вены более 7,5 мм. Противники назначения антикоагулянтов, свои аргументы, обосновывают низкой частотой развития ТГВ после подобных вмешательств. Проводится изучение значимости и частоты встречаемости термоиндуцированных тромбозов [146 - 148].
3.3.2. Традиционное хирургическое вмешательство
3.3.2.1. Кроссэктомия и удаление ствола большой подкожной вены
- Рекомендуется выполнять кроссэктомию или приустьевое лигирование БПВ паховым или надпаховым доступом [9 - 11].
Уровень убедительности рекомендации B (уровень достоверности доказательств - 1).
- Не рекомендуется применение "заплат" из политетрафторэтилена для профилактики неоангиогенеза [149, 150].
Уровень убедительности рекомендации C (уровень достоверности доказательств - 1).
- При традиционной операции рекомендуется выполнять кроссэктомию и стриппинг БПВ, а не только кроссэктомию [9 - 11].
Уровень убедительности рекомендации A (уровень достоверности доказательств - 1).
Комментарий. В предыдущих исследованиях было показано, что комбинация кроссэктомии и удаления (стриппинга) ствола большой подкожной вены, значительно снижала риск повторных вмешательствах в сравнении с пациентами, у которых была выполнена только кроссэктомия [151, 152], при этом разницы в визуальном прогрессировании варикозных вен получено не было [151].
- Рекомендуется выполнение "короткого" стриппинга (удаление БПВ до верхней трети голени), а не "длинного" стриппинга (удаление БПВ до уровня лодыжки) [9 - 11].
Уровень убедительности рекомендации A (уровень достоверности доказательств - 1).
Комментарий. В подавляющем большинстве наблюдений (80 - 90%) рефлюкс по БПВ регистрируется от соустья только до верхней трети голени. Удаление БПВ на всем протяжении сопровождается достоверно более высокой частотой повреждений подкожных нервов [153], при этом частота рецидивов варикозного расширения вен не уменьшается. Остающийся сегмент вены в дальнейшем можно использовать для реконструктивных сосудистых операций. В случае необходимости устранения рефлюкса по БПВ на голени можно сочетать короткий стриппинг со склерооблитерацией сегмента БПВ на голени.
- Рекомендуется для удаления БПВ применять инвагинационные методы или криостриппинг.
Уровень убедительности рекомендации B (уровень достоверности доказательств - 1).
Комментарий. Инвагинационные методы (в том числе PIN-стриппинг) или криостриппинг менее травматичны, чем удаление вены по Бэбкоку [154 - 159].
3.3.2.2. Кроссэктомия и удаление ствола малой подкожной вены
- Рекомендуется для удаления МПВ применять инвагинационные методы.
Уровень убедительности рекомендации B (уровень достоверности доказательств - 1).
Комментарий. Инвагинационные методы (в том числе PIN-стриппинг) или криостриппинг менее травматичны, чем удаление вены по Бэбкоку [154 - 159].
- Рекомендуется оценка и/или маркировка зоны СПС под ультразвуковым контролем перед оперативным вмешательством.
Уровень убедительности рекомендации C (уровень достоверности доказательств - 2).
- Не рекомендуется целенаправленное выделение и перевязка ствола МПВ непосредственно ниже впадения в подколенную вену.
Уровень убедительности рекомендации C (уровень достоверности доказательств - 1).
Комментарий. Нет убедительных доказательств того, что перевязка МПВ сразу возле СПС лучше, чем ее перевязка на расстоянии 3 - 5 см от подколенной вены, непосредственно рядом с кожей [15]. Лигирование МПВ отступая 3 - 5 см от СПС позволяет уменьшить размер разреза и снизить риск ассоциированных с глубоким доступом осложнений.
3.3.2.3. Коррекция клапанов глубоких вен
- Коррекция клапанов глубоких вен не рекомендована у пациентов с классом ХЗВ C2 (CEAP).
Уровень убедительности рекомендации B (уровень достоверности доказательств - 2).
Комментарий. Показания к коррекции клапанного аппарата глубоких вен в настоящее время находятся в стадии изучения. В значительной части наблюдений при варикозной болезни полноценное устранение патологических рефлюксов в поверхностных венах приводит к регрессу рефлюкса в глубоких венах. При этом большинство исследований по коррекции рефлюксов в глубоких венах при первичном варикозном расширении вен базируются на лечении пациентов с хронической венозной недостаточностью (C3 - C6 по CEAP) [10].
3.3.2.4. Побочные эффекты и осложнения, ассоциированные с применением традиционной хирургии
К ранним осложнениям открытой хирургии относятся дискомфорт (часто), экхимозы (часто), повреждение подкожного или икроножного нерва (часто), кровотечение (редко), лимфоррея и лимфоцеле (редко), раневые инфекции (редко), повреждение бедренной или подколенной вены (очень редко), тромбоз глубоких вен (редко), ТЭЛА (очень редко). К поздним осложнениям относятся перманентные неврологические расстройства (редко), хронический отек вследствие травматизации лимфатических коллекторов (очень редко), прогрессирование варикозного расширения вен.
- Для купирования болей в послеоперационном периоде рекомендуется назначение НПВС per os.
Уровень убедительности рекомендации C (уровень достоверности доказательств - 1).
- Не рекомендуется назначение фармакологических препаратов для лечения внутрикожных кровоизлияний.
Уровень убедительности рекомендации C (уровень достоверности доказательств - 1).
- Рекомендуется применение НПВС и эластической компрессии при воспалении подкожных вен после хирургического лечения.
Уровень убедительности рекомендации C (уровень достоверности доказательств - 1).
- Рекомендуется при выявлении ВТЭО проведение лечения в соответствии с Российскими клиническими рекомендациями по профилактике, диагностике и лечению ВТЭО 2015 г. [160].
Уровень убедительности рекомендации A (уровень достоверности доказательств - 1).
3.3.3. Эндовазальная термическая облитерация (аблация)
Методы термической облитерации вен основаны на эндовазальном тепловом повреждении венозной стенки, приводящем к окклюзивному фиброзу и трансформации вены в соединительно-тканный тяж, т.е. исчезновению вены, как морфологической и функционирующей структуры [161].
- Эндовазальная лазерная и радиочастотная облитерация рекомендуются для устранения стволового рефлюкса по БПВ, МПВ, вене Джиакомини, передней добавочной подкожной вене, перфорантным венам.
Уровень убедительности рекомендации A (уровень достоверности доказательств - 1).
Комментарий. Выполненные метаанализы демонстрируют, что методы термооблитерации не уступают традиционному хирургическому вмешательству по частоте возникновения клинического рецидива заболевания в раннем и отдаленном периоде (срок наблюдения до 5 лет), однако характеризуются меньшим риском развития неоангиогенеза, технических неудач, меньшим уровнем послеоперационной боли и более коротким периодом реабилитации [9 - 11, 81, 162].
- Эндовазальная лазерная и радиочастотная облитерация рекомендуются для устранения рефлюкса по интрафасциальным фрагментам поверхностных вен при рецидиве варикозной болезни [163 - 165].
Уровень убедительности рекомендации C (уровень достоверности доказательств - 1).
- При выборе между ЭВЛО и РЧО не рекомендуется какой-либо метод термооблитерации как предпочтительный.
Уровень убедительности рекомендации B (уровень достоверности доказательств - 1).
Комментарий. При сравнении с ЭВЛО и РЧО оба метода демонстрируют эквивалентную эффективность по частоте достижения стойкой окклюзии БПВ, однако, ЭВЛО характеризуется повышенным уровнем послеоперационных болей и большей выраженностью внутрикожных кровоизлияний [130, 166 - 172]. Следует учитывать, что актуальная доказательная база включает результаты ранних клинических исследований с применением коротковолнового лазерного излучения, торцевых световодов, первой генерации катетеров для РЧО ("VNUS Closure PLUS") и не может быть в полной степени экстраполирована на современные методы эндовазальной термической облитерации (длинноволновое лазерное излучение, радиальный или двукольцевой световод, катетер ClosureFast).
- Не рекомендуется термооблитерацию БПВ дополнять выполнением кроссэктомии.
Уровень убедительности рекомендации B (уровень достоверности доказательств - 1).
Комментарий: было показано, что выполнение кроссэктомии совместно с ЭВЛО ствола БПВ не снижает риск рецидива варикозной болезни в отдаленном периоде (срок наблюдения - до 6 лет) [173].
- Не рекомендуется проведение термооблитерации сегментов вен со свежими тромботическими массами в просвете.
Уровень убедительности рекомендации C (уровень достоверности доказательств - 2).
- Не рекомендуется проведение термооблитерации при подтвержденной обструкции глубоких вен в случае, если подкожная вена выполняет функцию коллатерального пути оттока [174, 175].
Уровень убедительности рекомендации C (уровень достоверности доказательств - 1).
- Не рекомендуется пункция в зоне острого воспалительного процесса кожи и мягких тканей [174, 175].
Уровень убедительности рекомендации C (уровень достоверности доказательств - 1).
- Не рекомендуется (относительные противопоказания) применять ЭВЛО у иммобилизованных и ограниченно подвижных пациентов, при беременности, при наличии облитерирующих заболеваний артерий нижних конечностей (лодыжечно-плечевой индекс менее 0,5 и/или систолическое давление на берцовых артериях менее 60 мм рт. ст.), при повышенном индивидуальном риске ВТЭО (венозный тромбоз и легочная эмболия в анамнезе, при наличии неконтролируемого отека конечности, затрудняющего ультразвуковую визуализацию вен, при наличии декомпенсированной соматической патологии [137].
Уровень убедительности рекомендации C (уровень достоверности доказательств - 1).
Комментарий. В подобных ситуациях применение методов термооблитерации возможно, если проведена оценка баланса индивидуальной пользы лечения и рисков, с ним связанных, при этом ожидаемая индивидуальная польза значительно превышает индивидуальный риск.
- У пациентов длительно принимающих оральные антикоагулянты выполнение ЭВЛО рекомендуется без прерывания терапии.
Уровень убедительности рекомендации C (уровень достоверности доказательств - 1).
Комментарий: проведенные исследования показали высокую эффективность и безопасность проведения ЭВЛО на фоне приема антагонистов витамина K с достижением терапевтических значений МНО [176, 177].
- В случае применения проводниковой анестезии или наркоза рекомендуется создать "футляр" вокруг ствола БПВ или МПВ с помощью физиологического раствора (аналогично тумесцентной анестезии) [137].
Уровень убедительности рекомендации C (уровень достоверности доказательств - 1).
- При выполнении термооблитерации рекомендуется осуществлять ультразвуковой контроль на всех этапах операции [137].
Уровень убедительности рекомендации C (уровень достоверности доказательств - 1).
- Для термооблитерации МПВ пункцию вены рекомендуется выполнять в средней трети голени и выше [137].
Уровень убедительности рекомендации B (уровень достоверности доказательств - 1).
Комментарий: пункция МПВ в области латеральной лодыжки ассоциируется с более частым возникновением парестезий по сравнению с пункцией в области средней трети голени. При этом влияния места пункции на частоту достижения стойкой окклюзии целевой вены выявлено не было [178].
Побочные эффекты и осложнения, ассоциированные с применением методов термооблитерации
К общим побочным эффектам применения методов термооблитерации относятся: боли, внутрикожные кровоизлияния, гематомы, неврологические нарушения, инфекционные осложнения, ВТЭО. Неврологические нарушения (парестезии, гипер-, гипоестезии, анестезия) возникают в результате термического повреждения кожных ветвей n.suralis или n.saphenus. Тяжелый и длительный неврологический дефицит встречается крайне редко. Крайне редкие осложнения, требующие лечения в зависимости от особенностей конкретного случая: инфекционные осложнения, фрагментация эндовенозного устройства (части световода) [179], острое нарушение мозгового кровообращения (описание единичного случая у пациента с подтвержденным дефектом межпредсердной перегородки) [180], формирование артериовенозной фистулы [181 - 186]. Ожоги кожи и подкожной клетчатки являются эксклюзивными осложнением ЭВЛО, связанным с недостатком или отсутствием изолирующего "футляра" из физиологического раствора или анестетика.
- Для купирования болей в послеоперационном периоде рекомендуется назначение НПВС per os.
Уровень убедительности рекомендации C (уровень достоверности доказательств - 1).
Комментарий. Болевой синдром после ЭВЛО обычно характеризуется низкой или умеренной интенсивностью.
- Рекомендуется применение НПВС и эластической компрессии при воспалении подкожных вен после ЭВЛО или РЧО.
Уровень убедительности рекомендации C (уровень достоверности доказательств - 1).
- Рекомендуется при выявлении ВТЭО проведение лечения в соответствии с российскими клиническими рекомендациями по профилактике, диагностике и лечению ВТЭО 2015 г. [160].
Уровень убедительности рекомендации A (уровень достоверности доказательств - 1).
- При термически индуцированном тромбозе I и II типа рекомендуется динамическое наблюдение и применение дезагрегантов [147, 187].
Уровень убедительности рекомендации C (уровень достоверности доказательств - 2).
Комментарий. Термически индуцированный тромбоз бедренной или подколенной вены является наиболее характерным вариантом ВТЭО после термооблитерации, который, однако, очень редко приводит к развитию легочной эмболии (до 0,03% без описанных фатальных исходов) и полностью рассасывается в течение 4 недель [147, 187, 188]. Термически индуцированный тромбоз принято делить на 4 типа: I тип - тромботическая окклюзия, достигающая устья БПВ или МПВ, II тип - распространение тромба на глубокую вену с закрытием не более 50% ее просвета, III тип - распространение тромба на глубокую вену с закрытием более 50% ее просвета, IV тип - распространение тромба на глубокую вену с полным закрытием ее просвета. В настоящее время нет убедительно доказанных факторов риска развития термоиндуцированных тромбозов [148, 189]. В качестве дезагрегантов при лечении термоиндуцированного тромбоза в опубликованных исследованиях применялась ацетилсалициловая кислота [187, 188].
- При термически индуцированном тромбозе III и IV типа рекомендуется проведение антикоагулянтной терапии [187].
Уровень убедительности рекомендации C (уровень достоверности доказательств - 2).
3.3.3.2. Особенности проведения лазерной облитерации
- Для выполнения ЭВЛО рекомендуется использовать "гемоглобиновые" или "водные" лазеры.
Уровень убедительности рекомендации C (уровень достоверности доказательств - 1).
Комментарий. К "гемоглобиновым" (H-лазеры) относят лазеры с длиной волны, близкой к 1000 нм (например, 810 нм, 940 нм, 980 нм, 1030 нм). К "водным" (W-лазеры) относят лазеры с длиной волны, близкой к 1500 нм (например, 1320 нм, 1470 нм, 1500 нм, 1560 нм). Длина волны имеет важное, но не решающее значение в исходе вмешательства. На эффективность применения, а также частоту и выраженность побочных эффектов не меньшее значение оказывают энергетический режим (линейная плотность энергии, соотношение мощности и длительности воздействия, характер эмиссии излучения (тип лазерного волокна) [190 - 194].
- При выполнении ЭВЛО рекомендуется отдавать предпочтение современным типам световода (радиальный, 2-ring, "тюльпан", never-touch) перед использованием торцевого волокна.
Уровень убедительности рекомендации C (уровень достоверности доказательств - 2).
Комментарий: недостатком торцевого волокна считается неравномерное воздействие лазерного излучения на стенку сосуда, которое приводит к микроперфорациям вены и повреждению окружающих тканей, что определяет развитие послеоперационных осложнений и нежелательных реакций. Применение современных световодов характеризуется низкой частотой возникновения нежелательных реакций [195 - 200]. Между тем, достоверное преимущество перед торцевым волокном при использовании одной длины волны было продемонстрировано лишь для световода типа "тюльпан" [201]. С позиции эффективности новые типы световодов не имеют преимуществ перед торцевым волокном [199 - 201].
- Для эффективной и безопасной облитерации ствола БПВ на "гемоглобиновых" лазерах рекомендуется использовать линейную плотность энергии (ЛПЭ) 80 - 95 Дж/см [202].
Уровень убедительности рекомендации C (уровень достоверности доказательств - 1).
Комментарий: оптимальная линейная плотность энергии для эффективной и безопасной облитерации ствола МПВ к сегодняшнему дню достоверно не определена.
- Для эффективной и безопасной облитерации ствола БПВ на "водных" лазерах рекомендуется использовать ЛПЭ 60 - 85 Дж/см [202].
Уровень убедительности рекомендации C (уровень достоверности доказательств - 1).
Комментарий: оптимальная линейная плотность энергии для эффективной и безопасной облитерации ствола МПВ к сегодняшнему дню достоверно не определена.
3.3.4. Удаление (флебэктомия) варикозных подкожных вен
- Удаление варикозных вен рекомендуется для устранения варикозно измененных подкожных вен [88, 132].
Уровень убедительности рекомендации B (уровень достоверности доказательств - 1).
Комментарий. Флебэктомия варикозно измененных подкожных вен может выполняться в сочетании с любым методом устранения патологического вертикального или горизонтального рефлюкса, а также в качестве самостоятельной операции при отсутствии таких рефлюксов.
- Для устранения варикозных подкожных вен рекомендуется методика с применением специальных флебэктомических крючков.
Уровень убедительности рекомендации B (уровень достоверности доказательств - 1).
Комментарий. В РФ методика традиционно называется "минифлебэктомия" или "микрофлебэктомия". Методика подразумевает использование специальных флебэктомических крючков, удаление варикозных вен через проколы кожи иглой калибра 18G или лезвием скальпеля N 11 с предоперационной маркировкой варикозных вен.
- Методика минифлебэктомии является безопасной и эффективной, ее можно выполнять под местной анестезией и в амбулаторных условиях [119, 203 - 206].
Уровень убедительности рекомендации B (уровень достоверности доказательств - 1).
- Не рекомендуется специально лечение по поводу гематом в зоне удаления варикозных подкожных вен.
Уровень убедительности рекомендации C (уровень достоверности доказательств - 1).
Комментарий. Гематома является редким осложнением и, обычно, самостоятельно рассасывается на фоне адекватной компрессии. По решению лечащего врача возможна пункция и эвакуация гематомы.
3.3.5. Перфорантные вены
Рекомендуется устранение рефлюкса по перфорантной вене в случае, если данный перфорант является основным и/или клинически значимым источником рефлюкса.
Уровень убедительности рекомендации C (уровень достоверности доказательств - 1).
Комментарий. В некоторых клинических рекомендациях указывается, что продолжительность патологического горизонтального рефлюкса должна составлять не менее 0,5 секунды [9 - 10]. Вместе с тем, эта рекомендация основана на информации низкого уровня доказательности.
- Не рекомендуется прямое вмешательство на перфорантных венах (ликвидация горизонтального рефлюкса) у пациентов с ХЗВ C2 (CEAP).
Уровень убедительности рекомендации B (уровень достоверности доказательств - 1).
Комментарий. Устранение перфорантных вен не повышает эффективность вмешательства в отношении облегчения симптомов, улучшения качества жизни или снижения риска рецидива/прогрессирования заболевания [207, 208]. После устранения вертикального рефлюкса по стволам и притокам БПВ и МПВ патологический рефлюкс в ранее несостоятельных перфорантных венах часто нивелируется [209, 210].
- Для устранения перфорантных вен при ХЗВ C2 рекомендуются малоинвазивные вмешательства: надфасциальная перевязка с применением крючков для минифлебэктомии, склеро-термооблитерация, лазерная или радиочастотная облитерация под ультразвуковым контролем.
Уровень убедительности рекомендации B (уровень достоверности доказательств - 1).
Комментарий. Применение перечисленных методов не имеет ограничений по локализации перфорантов. Их эффективность в среднесрочном и отдаленном периодах изучена недостаточно.
- Для устранения перфорантных вен при ХЗВ C2 не рекомендуются эндоскопическая субфасциальная диссекция и открытая диссекция перфорантных вен (метод Линтона-Фельдера).
Уровень убедительности рекомендации B (уровень достоверности доказательств - 1).
3.4. Рецидив варикозного расширения вен после инвазивного лечения
Выбор метода лечения не влияет существенно на частоту рецидива варикозного расширения вен на отдаленных сроках наблюдения. Причиной повторного развития варикозно-трансформированных вен являются естественное прогрессирование заболевания, неоваскулогенез и технические погрешности в планировании и проведении лечения [211 - 213].
- Рекомендуется выполнение ультразвукового ангиосканирования поверхностных и глубоких вен нижних конечностей, а также вен малого таза всем пациентам с рецидивом варикозного расширения вен нижних конечностей для определения причин повторного развития ВБНК, выявления сосудов с патологическим рефлюксом, его протяженности, картирования и маркировки данных сосудов, а также оценки проходимости глубокой венозной системы [214, 215].
Уровень убедительности рекомендации C (уровень достоверности доказательств - 1).
- Рекомендуется использование эндовазальных методов термооблитерации у пациентов с рецидивом варикозного расширения вен нижних конечностей [216].
Уровень убедительности рекомендации B (уровень достоверности доказательств - 2).
Комментарий. Задача применения методов термооблитерации - устранение патологических рефлюксов из глубоких вен в поверхностные. Результаты проведенных рандомизированных клинических исследований показывают равную эффективность эндовенозных методов термооблитерации по сравнению с "открытыми" хирургическими вмешательствами в коррекции рецидива при меньшей частоте осложнений при применении эндовенозных методов [163 - 165, 217, 218].
- Рекомендуется использование пенной склеротерапии у пациентов с рецидивом варикозного расширения вен нижних конечностей.
Уровень убедительности рекомендации B (уровень достоверности доказательств - 2).
Комментарий. Склерооблитерация применима как для устранения патологических рефлюксов из глубоких вен в поверхностные, так и для устранения рецидивных варикозно измененных вен. Применение методов термооблитерации для устранения патологических рефлюксов не всегда возможно в связи с чрезмерной извитостью рецидивных вен, отсутствием необходимого оборудования, опыта. Склерооблитерация легче в исполнении и позволяет проводить коррекцию поэтапно. Склеротерапия может применяться как самостоятельный метод лечения рецидива, так и в сочетании с "открытой" хирургией или термооблитерацией [93, 95, 219, 220].
- Рекомендуется выполнение микрофлебэктомии у пациентов с рецидивом варикозного расширения вен нижних конечностей.
Уровень убедительности рекомендации C (уровень достоверности доказательств - 2).
Комментарий. При коррекции рецидива варикозного расширения вен частота исчезновения патологического рефлюкса у пациентов, перенесших изолированную микрофлебэктомию сопоставима с результатами в группе с "открытыми" и эндовенозными хирургическими методами. Тем не менее, изолированная микрофлебэктомия снижает риск развития послеоперационных осложнений, может выполняться в условиях местной анестезии, а также ассоциирована с коротким периодом реабилитации [221].
4. Реабилитация
4.1. Медико-социальная экспертиза
- Пациенты с ХЗВ C2 не подлежат медико-социальной экспертизе, так как данный класс хронического заболевания вен не сопровождается стойким расстройством функции организма, ограничением жизнедеятельности и не требует мер социальной защиты. (Постановление Правительства РФ от 20.02.2006 N 95 (ред. от 10.08.2016) "О порядке и условиях признания лица инвалидом").
- Ориентировочные сроки временной нетрудоспособности вследствие проведения хирургического и склерозирующего лечения по поводу ХЗВ C2 составляют:
- Склерооблитерация стволов БПВ и МПВ: 0 - 7
- Термооблитерация 1 - 14
- Открытая хирургия (кроссэктомия и стриппинг) 1 - 14
Комментарий. Представленные сроки выставлены на основании данных исследований с целенаправленной оценкой данного показателя [81]. Данные рекомендации отличаются от рекомендаций, изложенных в Письме ФСС РФ от 01.09.2000 N 02-18/10-5766 "Об ориентировочных сроках временной нетрудоспособности при наиболее распространенных заболеваниях и травмах", что связано с появлением и внедрением в широкую клиническую практику новых технологий и методов лечения ХЗВ.
4.2. Физиотерапевтическое лечение
- Для купирования субъективных симптомов ХЗВ, таких как боль, ночные судороги, рекомендуется электрическая стимуляция мышц голени [222 - 224].
Уровень убедительности рекомендации C (уровень достоверности доказательств - 2).
Комментарий. Нет доказательств эффективности других видов физиотерапевтического лечения пациентов с ХЗВ C2 (CEAP).
- Не рекомендуется применение физиотерапевтических методов лечения у пациентов с бессимптомным течением ХЗВ C2 (CEAP).
Уровень убедительности рекомендации C (уровень достоверности доказательств - 1).
- Не рекомендуется применение санаторно-курортного лечения пациентам с ХЗВ C2 (CEAP) ввиду отсутствия методов с доказанной эффективностью.
Уровень убедительности рекомендации C (уровень достоверности доказательств - 1).
4.3. Реабилитация
- Не рекомендуется применение специальных методов реабилитации пациентам с ХЗВ C2 (CEAP).
Уровень убедительности рекомендации C (уровень достоверности доказательств - 2).
Комментарий. Коррекция образа жизни (изменение условий труда, увеличение динамической активности, дозированная ходьба, регулярная гимнастика, плавание) приводит к явному симптоматическому улучшению. Необходимо уменьшить непрерывную и суммарную дневную статическую нагрузку, гиподинамию, физические перегрузки, излишнюю массу тела. Простые изменения условий труда, соблюдение режима труда и отдыха могут оказаться эффективными в устранении симптомов ХЗВ. Доказанным фактором риска для прогрессирования ХЗВ и развития ХВН служит ожирение. Именно поэтому коррекция массы тела составляет важную часть реабилитационной программы для больных с любым классом ХЗВ.
5. Профилактика
- Не рекомендуется проведение профилактики осложнений и прогрессирования заболевания пациентам с ХЗВ C2 (CEAP) ввиду отсутствия методов с доказанной эффективностью.
Уровень убедительности рекомендации C (уровень достоверности доказательств - 2).
Комментарий. Методом профилактики осложнений и прогрессирования заболевания пациентам с ХЗВ класса C2 по классификации CEAP является своевременное проведение лечения с устранением источников рефлюкса и варикозно измененных вен.
6. Дополнительная информация, влияющая на течение и исход заболевания
(Не приводится)
Критерии оценки качества медицинской помощи
N
Критерии качества
Уровень убедительности рекомендаций
Уровень достоверности доказательств
Этап постановки диагноза
1
Выполнено клиническое обследование пациента (выявление веноспецифических жалоб, сбор анамнеза, осмотр, пальпации нижних конечностей).
B
1
2
Определен клинический класс заболевания по CEAP как C2.
A
1
3
Перед проведением инвазивного вмешательства выполнено дуплексное сканирование поверхностных и глубоких вен нижних конечностей с определением факта наличия, источника и пути распространения рефлюкса, изучением особенностей анатомии подкожных вен.
A
1
4
При обоснованном подозрении на поражение подвздошных вен, вен малого таза, вен забрюшинного пространства выполнены дополнительные методы визуализации венозной системы (КТ-флебография, МРТ-флебография, рентгеноконтрастная флебография, интраваскулярная ультрасонография).
C
1
Этап консервативного и хирургического лечения
1
При согласии пациента на инвазивное лечение ликвидированы патологические рефлюксы по поверхностным венам
A
1
2
При согласии пациента на инвазивное лечение ликвидированы варикозно расширенные подкожные вены
A
1
3
Перед проведением инвазивного лечения произведена индивидуальная оценка риска возникновения ВТЭО.
A
1
4
В период проведения инвазивного лечения назначена профилактика ВТЭО в соответствии с индивидуальным уровнем риска.
A
1
5
После инвазивного вмешательства назначена компрессионная терапия на ограниченный промежуток времени.
B
1
6
При сохранении субъективных симптомов ХЗВ после инвазивного вмешательства назначена компрессионная терапия и/или курсовой прием флеботоников и/или электрическая стимуляция мышц голени.
B
2
7
При отказе пациента от инвазивного вмешательства и при наличии субъективных симптомов ХЗВ назначена компрессионная терапия и/или курсовой прием флеботоников и/или электрическая стимуляция мышц голени.
B
2
Этап послеоперационного контроля
1
Отсутствие ранее выявленного патологического рефлюкса крови при ультразвуковом дуплексном сканировании.
C
1
2
Отсутствие определяемых при физикальном обследовании варикозных вен.
C
2
3
Регресс веноспецифических субъективных симптомов ХЗВ.
C
1
Список литературы
1. Александрова Г., Поликарпов А., Огрызко Е., Голубев Н., Кадулина Н., Беляева И., Гладких Т., Щербакова Г., Семенова Т. Заболеваемость всего населения России в 2014 году. Статистические материалы. Москва, 2015.142 р.
2. Мазайшвили К.В., Чен В.И. Распространенность хронических заболеваний вен нижних конечностей в Петропавловске-Камчатском // Флебология. 2008. N 4. Р. 52 - 54.
3. Золотухин И., Селиверстов Е., Шевцов Ю., Авакьянц И., Никишков А., Татаринцев А., Кириенко А. Распространенность хронических заболеваний вен: результаты популяционного эпидемиологического исследования // Флебология. 2016. N 4. Р. 119 - 125.
4. Evans C.J., Fowkes F.G., Ruckley C.V., Lee a J. Prevalence of varicose veins and chronic venous insufficiency in men and women in the general population: Edinburgh Vein Study. // J Epidemiol Community Heal. 1999. Vol. 53, N 3. P. 149 - 153.
5. Langer R.D., Ho E., Denenberg J.O., Fronek A., Allison M., Criqui M., Ho E., Denenberg J. Relationships between symptoms and venous disease: the San Diego population study. // Arch Intern Med. 2005. Vol. 165, N 12. P. 1420 - 1424.
6. Chiesa R., Marone E.M., Limoni C.,  , Schaefer E., Petrini O. Chronic venous insufficiency in Italy: the 24-cities cohort study. // Eur J Vase Endovasc Surg. 2005. Vol. 30, N 4. P. 422 - 429.
, Schaefer E., Petrini O. Chronic venous insufficiency in Italy: the 24-cities cohort study. // Eur J Vase Endovasc Surg. 2005. Vol. 30, N 4. P. 422 - 429.
7. Jawien A., Grzela T., Ochwat A. Prevalence of chronic venous insufficiency in men and women in Poland: multicenter cross-sectional study in 40095 patients // Phlebology. 2003. Vol. 18. P. 110 - 121.
8. Caggiati a, Bergan J., Gloviczki P., Jantet G., Wendellsmith C., Partsch H. Nomenclature of the veins of the lower limbs: An international interdisciplinary consensus statement // J Vase Surg. 2002. Vol. 36, N 2. P. 416 - 422.
9. Gloviczki P. Handbook of Venous Disorders Guidelines of the American Venous Forum. 3rd ed. / ed. Gloviczki P. Hodder Arnold Publishers, 2009. 624 p.
10. Nicolaides A., Kakkos S., Eklof B., Perrin M., Nelzen O., Neglen P., Partsch H., Rybak Z. Management of chronic venous disorders of the lower limbs - guidelines according to scientific evidence. // Int Angiol. 2014. Vol. 33, N 2. P. 87 - 208.
11. Wittens C., Davies A.H.,  , Broholm R., Cavezzi A., Chastanet S., de Wolf M., Eggen C., Giannoukas A., Gohel M., Kakkos S., Lawson J., Noppeney T., Onida S., Pittaluga P., Thomis S., Toonder I., Vuylsteke M., Committee E.G., Kolh P., de Borst G.J.,
, Broholm R., Cavezzi A., Chastanet S., de Wolf M., Eggen C., Giannoukas A., Gohel M., Kakkos S., Lawson J., Noppeney T., Onida S., Pittaluga P., Thomis S., Toonder I., Vuylsteke M., Committee E.G., Kolh P., de Borst G.J.,  , Debus S., Hinchliffe R., Koncar I., Lindholt J., de Ceniga M.V., Vermassen F., Verzini F., Reviewers D., De Maeseneer M.G., Blomgren L., Hartung O., Kalodiki E., Korten E., Lugli M., Naylor R., Nicolini P., Rosales A. Management of Chronic Venous Disease // Eur J Vase Endovasc Surg. 2015. Vol. 49, N 6. P. 678 - 737.
, Debus S., Hinchliffe R., Koncar I., Lindholt J., de Ceniga M.V., Vermassen F., Verzini F., Reviewers D., De Maeseneer M.G., Blomgren L., Hartung O., Kalodiki E., Korten E., Lugli M., Naylor R., Nicolini P., Rosales A. Management of Chronic Venous Disease // Eur J Vase Endovasc Surg. 2015. Vol. 49, N 6. P. 678 - 737.
12. Beebe H.G., Bergan J.J., Bergqvist D., Eklof B., Eriksson I., Goldman M.P., Greenfield L.J., Hobson R.W., Juhan C., Kistner R.L., Labropoulos N., Malouf G.M., Menzoian J.O., Moneta G.L., Myers K.A., Neglen P., Nicolaides A.N., O'Donnell T.F., Partsch H., Perrin M., Porter J.M., Raju S., Rich N.M., Richardson G., Sumner D.S. Classification and grading of chronic venous disease in the lower limbs. A consensus statement. // Eur. J. Vase. Endovasc. Surg. Off. J. Eur. Soc. Vase. Surgery Eur J Vase Endovasc Surg. 1996. Vol. 12, N 4. P. 487-91-2.
13. ![]() , Rutherford R.B., Bergan J.J., Carpentier P.H., Gloviczki P., Kistner R.L., Meissner M.H., Moneta G.L., Myers K., Padberg F.T., Perrin M., Ruckley C.V., Smith P.C., Wakefield T.W. Revision of the CEAP classification for chronic venous disorders: consensus statement. //J. Vase. Surg. 2004. Vol. 40, N 6. P. 1248 - 1252.
, Rutherford R.B., Bergan J.J., Carpentier P.H., Gloviczki P., Kistner R.L., Meissner M.H., Moneta G.L., Myers K., Padberg F.T., Perrin M., Ruckley C.V., Smith P.C., Wakefield T.W. Revision of the CEAP classification for chronic venous disorders: consensus statement. //J. Vase. Surg. 2004. Vol. 40, N 6. P. 1248 - 1252.
14. Rabe E., Pannier F. Clinical, Aetiological, Anatomical and Pathological Classification (Ceap): Gold Standard and Limits // Phlebology. 2012. Vol. 27, N 1-suppl. P. 114 - 118.
15. Gloviczki P., Comerota A.J., Dalsing M.C., Eklof B.G., Gillespie D.L., Gloviczki M.L., Lohr J.M., Mclafferty R.B., Meissner M.H., Murad M.H., Padberg F.T., Pappas P.J., Passman M.A., Raffetto J.D., Vasquez M. a, Wakefield T.W. The care of patients with varicose veins and associated chronic venous diseases: clinical practice guidelines of the Society for Vascular Surgery and the American Venous Forum. // J Vase Surg. Elsevier Inc., 2011. Vol. 53, N 5 Suppl. P. 2S - 48S.
16. Perrin M., Eklof B., Van Rij A., Labropoulos N., Vasquez M., Nicolaides A., Blattler W., Bouhassira D., Bouskela E., Carpentier P., Darvall K., Maeseneer M., Flour M., Guex J.J., Hamel-Desnos C., Kakkos S., Launois R., Lugli M., Maleti O., Mansilha A.,  , Rabe E., Shaydakov E. Venous symptoms: the SYM Vein Consensus statement developed under the auspices of the European Venous Forum. // Int Angiol. 2016. Vol. 35, N 4. P. 374 - 398.
, Rabe E., Shaydakov E. Venous symptoms: the SYM Vein Consensus statement developed under the auspices of the European Venous Forum. // Int Angiol. 2016. Vol. 35, N 4. P. 374 - 398.
17. Cronenwett J.L., Johnston K.W. Patient Clinical Evaluation // Rutherford's Vase. Surg. 2nd ed. Elsevier, 2014. P. 2784.
18. LePage P.A., Villavicencio J.L., Gomez E.R., Sheridan M.N., Rich N.M. The valvular anatomy of the iliac venous system and its clinical implications. //J Vase Surg.. 1991. Vol. 14, N 5. P. 678 - 683.
19. Bradbury A., Ruckley C. Clinical presentation and assessment of patients with venous disease // Handb. venous Disord. Guidel. Am. Venous Forum. 3rd ed. London, 2009. P. 331 - 341.
20. Hoffmann W., Toonder I., Wittens C. Value of the Trendelenburg tourniquet test in the assessment of primary varicose veins //Phlebology. 2004. Vol. 19. P. 77 - 80.
21. Coleridge-Smith P., Labropoulos N., Partsch H., Myers K., Nicolaides a, Cavezzi a. Duplex ultrasound investigation of the veins in chronic venous disease of the lower limbs-UIP consensus document. Part I. Basic principles. // Eur. J. Vase. Endovasc. Surg. 2006. Vol. 31, N 1. P. 83 - 92.
22. Cavezzi A., Labropoulos N., Partsch H., Ricci S., Caggiati A., Myers K., Nicolaides A., Smith P.C. Duplex ultrasound investigation of the veins in chronic venous disease of the lower limbs-UIP consensus document. Part II. Anatomy// Eur J Vase Endovasc Surg. 2006. Vol. 31, N 3. P. 288 - 299.
23. Baker S.R., Burnand K.G., Sommerville K.M., Thomas M.L., Wilson N.M., Browse N.L. Comparison of venous reflux assessed by duplex scanning and descending phlebography in chronic venous disease //Lancet. 1993. Vol. 341, N 8842. P. 400 - 403.
24. Magnusson M., Kalebo P., Lukes R, Sivertsson R., Risberg B. Colour Doppler ultrasound in diagnosing venous insufficiency. A comparison to descending phlebography // Eur J Vase Endovasc Surg. 1995. Vol. 9. R 437 - 443.
25. Baldt M.M.,  , Zontsich T., Bankier A.A., Breitenseher M., Schneider B., Mostbeck G.H. Preoperative imaging of lower extremity varicose veins: color coded duplex sonography or venography. //J Ultrasound Med. 1996. Vol. 15, N 2. P. 143 - 154.
, Zontsich T., Bankier A.A., Breitenseher M., Schneider B., Mostbeck G.H. Preoperative imaging of lower extremity varicose veins: color coded duplex sonography or venography. //J Ultrasound Med. 1996. Vol. 15, N 2. P. 143 - 154.
26. Meyer T., Cavallaro A., Lang W. Duplex ultrasonography in the diagnosis of incompetent Cockett veins. // Eur J Ultrasound. 2000. Vol. 11, N 3. P. 175 - 180.
27. Blomgren L., Johansson G., Bergqvist D. Randomized clinical trial of routine preoperative duplex imaging before varicose vein surgery // Br J Surg. 2005. Vol. 92, N 6. P. 688 - 694.
28. Haenen J.H., van Langen H., Janssen M.C., Wollersheim H., van't hof M.A., van Asten W.N., Skotnicki S.H., Thien T. Venous duplex scanning of the leg: range, variability and reproducibility. // Clin Sci (Lond). 1999. Vol. 96, N 3. P. 271 - 277.
29. Abai B., Labropoulos N. Duplex ultrasound scanning for chronic venous obstruction and valvular incompetence // Handb. venous Disord. Guidel. Am. Venous Forum. 3rd ed. / ed. Gloviczki P. London, 2009. P. 142 - 155.
30. McMullin G.M., Coleridge Smith P.D. An evaluation of Doppler ultrasound and photoplethysmography in the investigation of venous insufficiency. // Aust N Z J Surg. 1992. Vol. 62, N 4. P. 270 - 275.
31. Markel A., Meissner M.H., Manzo R.A., Bergelin R.O., Strandness D.E. A comparison of the cuff deflation method with Valsalva's maneuver and limb compression in detecting venous valvular reflux. // Arch Surg. 1994. Vol. 129, N 7. P. 701 - 705.
32. van Bemmelen P.S., Bedford G., Beach K., Strandness D.E. Quantitative segmental evaluation of venous valvular reflux with duplex ultrasound scanning. // J Vase Surg. 1989. Vol. 10, N 4. P. 425 - 431.
33. Desk R., Williams L., Health K. Investigation of Chronic Venous Insufficiency: A Consensus Statement A. N. Nicolaides Circulation 2000;102;e126-e163 // Circulation. 2000.
34. Labropoulos N., Mansour M., Kang S., Gloviczki P., Baker W. New Insights into Perforator Vein Incompetence // Eur J Vase Endovasc Surg. 1999. Vol. 18, N 3. P. 228 - 234.
35. Чуриков Д.А., Кириенко А.И. Ультразвуковая диагностика болезней вен. 2-е издание d. Литтерра, 2016. 176 р.
36. Васильев А.Ю., Постнова Н.А., Дибиров М.Д., А.И.Ш. Руководство по ультразвуковой флебологии. МИА, 2007. 80 р.
37. Labropoulos N., Tiongson J., Pryor L., Tassiopoulos A.K., Kang S.S., Ashraf Mansour M., Baker W.H. Definition of venous reflux in lower-extremity veins. // J Vase Surg. 2003. Vol. 38, N 4. P. 793 - 798.
38. Rautio T., ![]() , Biancari F., Wiik H., Ohtonen P., Haukipuro K., Juvonen T. Accuracy of hand-held Doppler in planning the operation for primary varicose veins. // Eur J Vase Endovasc Surg. 2002. Vol. 24, N 5. P. 450 - 455.
, Biancari F., Wiik H., Ohtonen P., Haukipuro K., Juvonen T. Accuracy of hand-held Doppler in planning the operation for primary varicose veins. // Eur J Vase Endovasc Surg. 2002. Vol. 24, N 5. P. 450 - 455.
39. DePalma R.G., Hart M.T., Zanin L., Massarin E.H. Phyical examination, Doppler ultrasound and colour flow duplex scanning: guides to therapy for primary varicose veins // Phlebology. 1993. Vol. 8. P. 7 - 11.
40. Rutherford R.B., Padberg F.T., Comerota A.J., Kistner R.L., Meissner M.H., Moneta G.L. Venous severity scoring: An adjunct to venous outcome assessment. // J Vase Surg. 2000. Vol. 31, N 6. P. 1307 - 1312.
41. Vasquez M. a, Rabe E., Mclafferty R.B., Shortell C.K., Marston W. a, Gillespie D., Meissner M.H., Rutherford R.B., Hill C. Revision of the venous clinical severity score: venous outcomes consensus statement: special communication of the American Venous Forum Ad Hoc Outcomes Working Group. // J Vase Surg. Elsevier Inc., 2010. Vol. 52, N 5. P. 1387 - 1396.
42. Shingler S., Robertson L., Boghossian S., Stewart M. Compression stockings for the initial treatment of varicose veins in patients without venous ulceration // Cochrane Database Syst Rev. / ed. Shingler S. Chichester, UK: John Wiley & Sons, Ltd, 2013. N 12. P. CD008819.
43. Palfreyman S.J., Michaels J.A. A systematic review of compression hosiery for uncomplicated varicose veins // Phlebology. 2009. Vol. 24, N Suppl 1. P. 13 - 33.
44. Partsch H., Flour M., Smith P.C. Indications for compression therapy in venous and lymphatic disease consensus based on experimental data and scientific evidence. Under the auspices of the IUP. // Int Angiol. 2008. Vol. 27, N 3. P. 193 - 219.
45. Rabe E., Partsch H.,  , Abel M., Achhammer I., Becker F., Cornu-Thenard A., Flour M., Hutchinson J.,
, Abel M., Achhammer I., Becker F., Cornu-Thenard A., Flour M., Hutchinson J.,  , Moffatt C., Pannier F. Guidelines for Clinical Studies with Compression Devices in Patients with Venous Disorders of the Lower Limb // Eur J Vase Endovasc Surg. 2008. Vol. 35, N 4. P. 494 - 500.
, Moffatt C., Pannier F. Guidelines for Clinical Studies with Compression Devices in Patients with Venous Disorders of the Lower Limb // Eur J Vase Endovasc Surg. 2008. Vol. 35, N 4. P. 494 - 500.
46. Vayssairat M., Ziani E., Houot B. [Placebo controlled efficacy of class 1 elastic stockings in chronic venous insufficiency of the lower limbs]. [Article in French] // J Mai Vase. 2000. Vol. 25, N 4. P. 256 - 262.
47. Benigni J.P., Sadoun S., Allaert F.A., Vin F. Efficacy of Class 1 elastic compression stockings in the early stages of chronic venous disease. A comparative study. // Int Angiol. 2003. Vol. 22, N 4. P. 383 - 392.
48. Angiology D., Consulting A. Compression hosiery for occupational leg symptoms and leg volume: a randomized crossover trial in a cohort of hairdressers. 2012. N March. P. 1 - 9.
49. Amsler F.,  Compression therapy for occupational leg symptoms and chronic venous disorders - a metaanalysis of randomised controlled trials. // Eur J Vase Endovasc Surg. 2008. Vol. 35, N 3. P. 366 - 372.
Compression therapy for occupational leg symptoms and chronic venous disorders - a metaanalysis of randomised controlled trials. // Eur J Vase Endovasc Surg. 2008. Vol. 35, N 3. P. 366 - 372.
50. Biswas S., Clark A., Shields D.A. Randomised Clinical Trial of the Duration of Compression Therapy after Varicose Vein Surgery // Eur J Vase Endovasc Surg. 2007. Vol. 33, N 5. P. 631 - 637.
51. Huang T.-W., Chen S.-L., Bai C.-H., Wu C.-H., Tam K.-W. The Optimal Duration of Compression Therapy Following Varicose Vein Surgery: A Meta-analysis of Randomized Controlled Trials // Eur J Vase Endovasc Surg. 2013. Vol. 45, N 4. P. 397 - 402.
52. Shouler P.J., Runchman P.C. Varicose veins: optimum compression after surgery and sclerotherapy. // Ann R Coll Surg Engl. 1989. Vol. 71, N 6. P. 402 - 404.
53. Bond R., Whyman M.R., Wilkins D.C., Walker A.J., Ashlez S. A randomized trial of different compression dressings following varicose veins surgery // Phlebology. 1999. Vol. 14. P. 9 - 11.
54. Bakker N.A., Schieven L.W., Bruins R.M.G., van den Berg M., Hissink R.J. Compression Stockings after Endovenous Laser Ablation of the Great Saphenous Vein: A Prospective Randomized Controlled Trial // Eur J Vase Endovasc Surg. 2013. Vol. 46, N 5. P. 588 - 592.
55. Krasznai A.G., Sigterman T.A., Troquay S., Houtermans-Auckel J.P., Snoeijs M., Rensma H.G., Sikkink C., Bouwman L.H. A randomised controlled trial comparing compression therapy after radiofrequency ablation for primary great saphenous vein incompetence. // Phlebology. 2016. Vol. 31, N 2. P. 118 - 124.
56. Hamel-Desnos C.M., Guias B.J., Desnos P.R., Mesgard A. Foam Sclerotherapy of the Saphenous Veins: Randomised Controlled Trial with or without Compression // Eur J Vase Endovasc Surg. 2010. Vol. 39, N 4. P. 500 - 507.
57. O'Hare J.L., Stephens J., Parkin D., Earnshaw J.J. Randomized clinical trial of different bandage regimens after foam sclerotherapy for varicose veins // Br J Surg. 2010. Vol. 97, N 5. P. 650 - 656.
58. Smyth R.M., Aflaifel N., Bamigboye A.A. Interventions for varicose veins and leg oedema in pregnancy // Cochrane Database Syst Rev / ed. Smyth R.M. Chichester, UK: John Wiley & Sons, Ltd, 2015. N 10. P. CD001066.
59. Thaler E., Huch R., Huch A., Zimmermann R. Compression stockings prophylaxis of emergent varicose veins in pregnancy: a prospective randomised controlled study. // Swiss Med Wkly. 2001. Vol. 131, N 45 - 46. P. 659 - 662.
60. Franks P.J., Moffatt C.J., Connolly M., Bosanquet N., Oldroyd M.I., Greenhalgh R.M., McCollum C.N. Factors associated with healing leg ulceration with high compression. // Age Ageing. 1995. Vol. 24, N 5. P. 407 - 410.
61. Carpentier P.H., Becker F., Thiney G., Poensin D., Satger B. Acceptability and practicability of elastic compression stockings in the elderly: a randomized controlled evaluation. // Phlebology. 2011. Vol. 26, N 3. P. 107 - 113.
62. Martinez-Zapata M.J., Vernooij R.W., Uriona Tuma S.M., Stein A.T., Moreno R.M., Vargas E.,  , Bonfill Cosp X. Phlebotonics for venous insufficiency // Cochrane Database Syst. Rev. / ed. Martinez-Zapata M.J. Chichester, UK: John Wiley & Sons, Ltd, 2016. Vol. 4. P. 269.
, Bonfill Cosp X. Phlebotonics for venous insufficiency // Cochrane Database Syst. Rev. / ed. Martinez-Zapata M.J. Chichester, UK: John Wiley & Sons, Ltd, 2016. Vol. 4. P. 269.
63. Pittler M.H., Ernst E. Horse chestnut seed extract for chronic venous insufficiency // Cochrane Database Syst. Rev. / ed. Pittler M.H. Chichester, UK: John Wiley & Sons, Ltd, 2012. Vol. 11.
64. Saviano M., Maleti O., Liguori L. Double-blind, double-dummy, randomized, multi-centre clinical assessment of the efficacy, tolerability and dose-effect relationship of sulodexide in chronic venous insufficiency. // Curr Med Res Opin. 1993. Vol. 13, N 2. P. 96 - 108.
65. Elleuch N., Zidi H., Bellamine Z., Hamdane A., Guerchi M., Jellazi N., CVD study investigators. Sulodexide in Patients with Chronic Venous Disease of the Lower Limbs: Clinical Efficacy and Impact on Quality of Life // Adv Ther. 2016. Vol. 33, N 9. P. 1536 - 1549.
66. Martinez M.J., Bonfill X., Moreno R.M., Vargas E.,  Phlebotonics for venous insufficiency // Cochrane database Syst. Rev. 2005. N 3.
Phlebotonics for venous insufficiency // Cochrane database Syst. Rev. 2005. N 3.
67.  ,
,  , Vidal X., Laporte J.R. Agranulocytosis associated with calcium dobesilate clinical course and risk estimation with the case-control and the case-population approaches. // Eur J Clin Pharmacol. 2000. Vol. 56, N 9 - 10. P. 763 - 767.
, Vidal X., Laporte J.R. Agranulocytosis associated with calcium dobesilate clinical course and risk estimation with the case-control and the case-population approaches. // Eur J Clin Pharmacol. 2000. Vol. 56, N 9 - 10. P. 763 - 767.
68. Ramelet A.A., Boisseau M.R., Allegra C., Nicolaides A., Jaeger K., Carpentier P., Cappelli R., Forconi S. Veno-active drugs in the management of chronic venous disease. An international consensus statement: current medical position, prospective views and final resolution. // Clin Hemorheol Microcirc. 2005. Vol. 33, N 4. P. 309 - 319.
69. Nicolaides A.N. From symptoms to leg edema: efficacy of Daflon 500 mg. // Angiology. 2003. Vol. 54 Suppl 1. P. S33 - 44.
70. Galley P., Thiollet M. A double-blind, placebo-controlled trial of a new veno-active flavonoid fraction (S 5682) in the treatment of symptomatic capillary fragility. // Int Angiol. 1993. Vol. 12, N 1. P. 69 - 72.
71. Gilly R., Pillion G., Frileux C. Evaluation of a New Venoactive Micronized Flavonoid Fraction (S 5682) in Symptomatic Disturbances of the Venolymphatic Circulation of the Lower Limb: A Double-Blind, Placebo-Controlled Study // Phlebology. 1994. Vol. 9, N 2. P. 67 - 70.
72. Jantet G. Chronic Venous Insufficiency: Worldwide Results of the RELIEF Study // Angiology. 2002. Vol. 53. P. 245 - 256.
73.  , Moreno R.M., Gich I.,
, Moreno R.M., Gich I.,  , Bonfill X., Chronic Venous Insufficiency Study Group. A randomized, double-blind multicentre clinical trial comparing the efficacy of calcium dobesilate with placebo in the treatment of chronic venous disease. // Eur J Vase Endovasc Surg. 2008. Vol. 35, N 3. P. 358 - 365.
, Bonfill X., Chronic Venous Insufficiency Study Group. A randomized, double-blind multicentre clinical trial comparing the efficacy of calcium dobesilate with placebo in the treatment of chronic venous disease. // Eur J Vase Endovasc Surg. 2008. Vol. 35, N 3. P. 358 - 365.
74. Rabe E., Jaeger K.A., Bulitta M., Pannier F. Calcium dobesilate in patients suffering from chronic venous insufficiency: a doubleblind, placebo-controlled, clinical trial. // Phlebology. 2011. Vol. 26, N 4. P. 162 - 168.
75. Rabe E.,  , Esperester A.,
, Esperester A.,  , Ottillinger B. Efficacy and tolerability of a red-vine-leaf extract in patients suffering from chronic venous insufficiency-results of a double-blind placebo-controlled study. // Eur J Vase Endovasc Surg. 2011. Vol. 41, N 4. P. 540 - 547.
, Ottillinger B. Efficacy and tolerability of a red-vine-leaf extract in patients suffering from chronic venous insufficiency-results of a double-blind placebo-controlled study. // Eur J Vase Endovasc Surg. 2011. Vol. 41, N 4. P. 540 - 547.
76. Beltramino R., Penenory A., Buceta A.M. An open-label, randomized multicenter study comparing the efficacy and safety of Cyclo 3 Fort versus hydroxyethyl rutoside in chronic venous lymphatic insufficiency. //Angiology. 2000. Vol. 51, N 7. P. 535 - 544.
77. Pokrovsky A. V, Saveljev V.S., Kirienko A.I., Bogachev V.Y., Zolotukhin I.A., Sapelkin S.V., Shvalb P.G., Zhukov B.N., Vozlubleny S.I., Sabelnikov V.V., Voskanian Y.E., Katelnitsky I.I., Burleva E.P., Tolstikhin V.Y. Surgical correction of varicose vein disease under micronized diosmin protection (results of the Russian multicenter controlled trial DEFANS). // Angiol Sosud Khir. 2007. Vol. 13, N 2. P. 47 - 55.
78. Bogachev V.I., Golovanova O.V., Kuzhetsov A.N., Shekoian A.O. [On advisability of perioperative phleboprotection in endovascular treatment of lower in varicose disease: first initial results of the decision study]. // Angiol Sosud Khir. 2012. Vol. 18, N 2. P. 90 - 95.
79. Smyth R.M.D., Aflaifel N., Bamigboye A.A. Interventions for varicose veins and leg oedema in pregnancy // Cochrane database Syst. Rev. 2015. Vol. 10, N 1. P. CD001066.
80. Российские клинические рекомендации по диагностике и лечению хронических заболеваний вен // Флебология. 2013. Vol. 2, N 2. P. 1 - 49.
81. Nesbitt C., Bedenis R., Bhattacharya V., Stansby G. Endovenous ablation (radiofrequency and laser) and foam sclerotherapy versus open surgery for great saphenous vein varices // Cochrane Database Syst Rev. 2014. N 7.
82. Asciutto G., Lindblad B. Catheter-directed foam sclerotherapy treatment of saphenous vein incompetence // Vasa. 2012. Vol. 41, N 2. P. 120 - 124.
83. Tan V.K.M., Abidin S.Z., Tan S.G. Medium-term results of ultrasonography-guided, catheter-assisted foam sclerotherapy of the long saphenous vein for treatment of varicose veins. // Singapore Med J. 2012. Vol. 53, N 2. P. 91 - 94.
84. Gohel M.S., Epstein D.M., Davies A.H. Cost-effectiveness of traditional and endovenous treatments for varicose veins // Br J Surg. 2010. Vol. 97, N 12. P. 1815 - 1823.
85. Paravastu S.C.V., Horne M., Dodd P.D.F. Endovenous ablation therapy (laser or radiofrequency) or foam sclerotherapy versus conventional surgical repair for short saphenous varicose veins // Cochrane Database Syst Rev. / ed. Paravastu S.C.V. Chichester, UK: John Wiley & Sons, Ltd, 2016. Vol. 11. P. CD010878.
86. Zhang J., Jing Z., Schliephake D.E., Otto J., Malouf G.M., Gu Y.-O. Efficacy and safety of Aethoxysklerol(R) (polidocanol) 0.5%, 1% and 3% in comparison with placebo solution for the treatment of varicose veins of the lower extremities in Chinese patients (ESA-China Study). // Phlebology. 2012. Vol. 27, N 4. P. 184 - 190.
87. Hobbs J.T. Surgery and sclerotherapy in the treatment of varicose veins. A random trial. // Arch Surg. 1974. Vol. 109, N 6. P. 793 - 796.
88. de Roos K.-P., Nieman F.H.M., Neumann H.A.M. Ambulatory phlebectomy versus compression sclerotherapy: results of a randomized controlled trial. // Dermatol Surg. 2003. Vol. 29, N 3. P. 221 - 226.
89. Masuda E.M., Kessler D.M., Lurie F., Puggioni A., Kistner R.L., Eklof B. The effect of ultrasound-guided sclerotherapy of incompetent perforator veins on venous clinical severity and disability scores. // J Vase Surg. 2006. Vol. 43, N 3. P. 551-6-7.
90. van Neer P., Veraart J.C.J.M., Neumann H. Posterolateral thigh perforator varicosities in 12 patients: a normal deep venous system and successful treatment with ultrasound-guided sclerotherapy. // Dermatol Surg. 2006. Vol. 32, N 11. P. 1346-52-2.
91. King T., Coulomb G., Goldman A., Sheen V., McWilliams S., Guptan R.C. Experience with concomitant ultrasound-guided foam sclerotherapy and endovenous laser treatment in chronic venous disorder and its influence on Health Related Quality of Life: interim analysis of more than 1000 consecutive procedures. // Int Angiol. 2009. Vol. 28, N 4. P. 289 - 297.
92. Bountouroglou D.G., Azzam M., Kakkos S.K., Pathmarajah M., Young P., Geroulakos G. Ultrasound-guided foam sclerotherapy combined with sapheno-femoral ligation compared to surgical treatment of varicose veins: early results of a randomised controlled trial. // Eur J Vase Endovasc Surg. 2006. Vol. 31, N 1. P. 93 - 100.
93. Kakkos S.K., Bountouroglou D.G., Azzam M., Kalodiki E., Daskalopoulos M., Geroulakos G. Effectiveness and safety of ultrasound-guided foam sclerotherapy for recurrent varicose veins: immediate results. // J Endovasc Ther. 2006. Vol. 13, N 3. P. 357 - 364.
94. McDonagh B., Sorenson S., Gray C. Clinical spectrum of recurrent postoperative varicose veins and efficacy of sclerotherapy management using the compass technique // Phlebology. 2003. Vol. 18. P. 173 - 186.
95. Darvall K.A.L., Bate G.R., Adam D.J., Silverman S.H., Bradbury A.W. Duplex ultrasound outcomes following ultrasound-guided foam sclerotherapy of symptomatic recurrent great saphenous varicose veins. // Eur J Vase Endovasc Surg. 2011. Vol. 42, N 1. P. 107 - 114.
96. Суковатых Б., Родионов О., Суковатых М., Ходыкин С. Диагностика и лечение атипичных форм варикозной болезни вен таза // Вестник хирургии им. И.И. Грекова. 2008. Vol. 167, N 3. P. 43 - 45.
97. Paraskevas P. Successful ultrasound-guided foam sclerotherapy for vulval and leg varicosities secondary to ovarian vein reflux: a case study. // Phlebology. 2011. Vol. 26, N 1. P. 29 - 31.
98. Rabe E., Breu F.X., Cavezzi A., Smith P.C., Frullini A. European guidelines for sclerotherapy in chronic venous disorders // Phlebology. 2014. Vol. 29, N 6. P. 338 - 354.
99. Tisi P.V., Beverley C., Rees A. Injection sclerotherapy for varicose veins // Cochrane Database Syst Rev. / ed. Tisi P.V. Chichester, UK: John Wiley & Sons, Ltd, 2006. N 4. P. CD001732.
100. Goldman M.P. Treatment of varicose and telangiectatic leg veins: double-blind prospective comparative trial between aethoxyskerol and sotradecol. // Dermatol Surg. 2002. Vol. 28, N 1. P. 52 - 55.
101. Labas P., Ohradka B., Cambal M., Reis R., Fillo J. Long term results of compression sclerotherapy. // Bratisl Lek List. 2003. Vol. 104, N 2. P. 78 - 81.
102. ![]() ,
,  ,
,  , Estadella B., Serra-Prat M., Marinel-lo J. Efficacy and Safety of Sclerotherapy Using Polidocanol Foam: A Controlled Clinical Trial // Eur J Vase Endovasc Surg. 2006. Vol. 31, N 1. P. 101 - 107.
, Estadella B., Serra-Prat M., Marinel-lo J. Efficacy and Safety of Sclerotherapy Using Polidocanol Foam: A Controlled Clinical Trial // Eur J Vase Endovasc Surg. 2006. Vol. 31, N 1. P. 101 - 107.
103. Hamel-Desnos C., Desnos P., Wollmann J.-C., Ouvry P., Mako S., Allaert F.-A. Evaluation of the efficacy of polidocanol in the form of foam compared with liquid form in sclerotherapy of the greater saphenous vein: initial results. //Dermatol Surg. 2003. Vol. 29, N 12. P. 1170-5; discussion 1175.
104. Ouvry P., Allaert F.-A., Desnos P., Hamel-Desnos C. Efficacy of polidocanol foam versus liquid in sclerotherapy of the great saphenous vein: a multicentre randomised controlled trial with a 2-year follow-up. // Eur J Vase Endovasc Surg. 2008. Vol. 36, N 3. P. 366 - 370.
105. Rabe E., Otto J., Schliephake D., Pannier F. Efficacy and safety of great saphenous vein sclerotherapy using standardised polidocanol foam (ESAF): a randomised controlled multicentre clinical trial. // Eur. J. Vase. Endovasc. Surg. 2008. Vol. 35, N 2. P. 238 - 245.
106. Ranter A., Thibault P. Saphenofemoral incompetence treated by ultrasound-guided sclerotherapy. // Dermatol Surg. 1996. Vol. 22, N 7. P. 648 - 652.
107. Yamaki T., Hamahata A., Soejima К., Kono T., Nozaki M., Sakurai H. Prospective Randomised Comparative Study of Visual Foam Sclerotherapy Alone or in Combination with Ultrasound-guided Foam Sclerotherapy for Treatment of Superficial Venous Insufficiency: Preliminary Report // Eur J Vase Endovasc Surg. 2012. Vol. 43, N 3. P. 343 - 347.
108. Tessari L., Cavezzi A., Frullini A. Preliminary experience with a new sclerosing foam in the treatment of varicose veins. // Dermatol Surg. 2001. Vol. 27, N 1. P. 58 - 60.
109. de Roos K.-P., Groen L., Leenders A.C.A.P. Foam sclerotherapy: investigating the need for sterile air. // Dermatol Surg. 2011. Vol. 37, N 8. P. 1119 - 1124.
110. Chen J., Liu Y.-R., Sun Y.-D., Liu C., Zhuo S.-Y., Li K., Wei F.-C., Liu S.-H. The risk of bacteria in foam sclerotherapy: does the condition of the air in outpatient vs. operating rooms make a difference? // Br J Dermatol. 2014. Vol. 171, N 6. P. 1386 - 1390.
111. Morrison N., Neuhardt D.L., Rogers C.R., McEown J., Morrison T., Johnson E., Salles-Cunha S.X. Comparisons of side effects using air and carbon dioxide foam for endovenous chemical ablation. // J Vase Surg. 2008. Vol. 47, N 4. P. 830 - 836.
112. Morrison N., Neuhardt D.L., Rogers C.R., McEown J., Morrison T., Johnson E., Salles-Cunha S.X. Incidence of side effects using carbon dioxide-oxygen foam for chemical ablation of superficial veins of the lower extremity. // Eur J Vase Endovasc Surg. 2010. Vol. 40, N 3. P. 407 - 413.
113. Beckitt T., Elstone A., Ashley S. Air versus physiological gas for ultrasound guided foam sclerotherapy treatment of varicose veins. // Eur J Vase Endovasc Surg. 2011. Vol. 42, N 1. P. 115 - 119.
114. Hesse G., Breu F., Kuschmann A., Hartmann K., Salomon N. Sclerotherapy using air-or CO2-O2-foam: post-approval study // Phlebologie. 2012. Vol. 41. P. 77 - 88.
115. Cavezzi A., Tessari L. Foam sclerotherapy techniques: different gases and methods of preparation, catheter versus direct injection. // Phlebology. 2009. Vol. 24, N 6. P. 247 - 251.
116. Leslie-Mazwi T.M., Avery L.L., Sims J.R. Intra-arterial Air Thrombogenesis after Cerebral Air Embolism Complicating Lower Extremity Sclerotherapy // Neurocrit Care. 2009. Vol. 11, N 1. P. 97 - 100.
117. Scultetus A.H., Villavicencio J.L., Kao T.-C., Gillespie D.L., Ketron G.D., Iafrati M.D., Pikoulis E., Eifert S. Microthrombectomy reduces postsclerotherapy pigmentation: multicenter randomized trial. // J Vase Surg. 2003. Vol. 38, N 5. P. 896 - 903.
118. Parsi K. Paradoxical embolism, stroke and sclerotherapy // Phlebology. 2012. Vol. 27, N 4. P. 147 - 167.
119. Ramelet A.-A. Phlebectomy. Technique, indications and complications. // Int Angiol. 2002. Vol. 21, N 2 Suppl 1. P. 46 - 51.
120. Cohn M.S., Seiger E., Goldman S. Ambulatory phlebectomy using the tumescent technique for local anesthesia. // Dermatol Surg. 1995. Vol. 21, N 4. P. 315 - 318.
121. Ricci S. Ambulatory phlebectomy. Principles and evolution of the method. //Dermatol Surg. 1998. Vol. 24, N 4. P. 459 - 464.
122. Proebstle T.M., Paepcke U., Weisel G., Gass S., Weber L. High ligation and stripping of the long saphenous vein using the tumescent technique for local anesthesia. // Dermatol Surg. 1998. Vol. 24, N 1. P. 149 - 153.
123. Sadick N.S., Wasser S. Combined endovascular laser plus ambulatory phlebectomy for the treatment of superficial venous incompetence: a 4-year perspective. // J Cosmet Laser Ther. 2007. Vol. 9, N 1. P. 9 - 13.
124. Kim H.K., Kim H.J., Shim J.H., Baek M.-J., Sohn Y., Choi Y.H. Endovenous Lasering Versus Ambulatory Phlebectomy of Varicose Tributaries in Conjunction with Endovenous Laser Treatment of the Great or Small Saphenous Vein // Ann Vase Surg. 2009. Vol. 23, N 2. P. 207 - 211.
125. Jung I.M., Min S.I., Heo S.C., Ahn Y.J., Hwang K.-T., Chung J.K. Combined endovenous laser treatment and ambulatory phlebectomy for the treatment of saphenous vein incompetence. // Phlebology. 2008. Vol. 23, N 4. P. 172 - 177.
126. Michaels J.A., Campbell W.B., Brazier J.E., Macintyre J.B., Palfreyman S.J., Ratcliffe J., Rigby K. Randomised clinical trial, observational study and assessment of cost-effectiveness of the treatment of varicose veins (REACTIV trial). // Heal. Technol Assess. 2006. Vol. 10, N 13. P. 1 - 196, iii - iv.
127. Michaels J.A., Brazier J.E., Campbell W.B., MacIntyre J.B., Palfreyman S.J., Ratcliffe J. Randomized clinical trial comparing surgery with conservative treatment for uncomplicated varicose veins //Br J Surg. 2006. Vol. 93, N 2. P. 175 - 181.
128. Sam R., MacKenzie R., Paisley A., Ruckley C., Bradbury A. The Effect of Superficial Venous Surgery on Generic Health-related Quality of Life // Eur J Vase Endovasc Surg. 2004. Vol. 28, N 3. P. 253 - 256.
129. Creton D., ![]() , Pittaluga P., Chastanet S., Allaert F.A. Evaluation of the pain in varicose vein surgery under tumescent local anaesthesia using sodium bicarbonate as excipient without any intravenous sedation. // Phlebology. 2012. Vol. 27, N 7. P. 368 - 373.
, Pittaluga P., Chastanet S., Allaert F.A. Evaluation of the pain in varicose vein surgery under tumescent local anaesthesia using sodium bicarbonate as excipient without any intravenous sedation. // Phlebology. 2012. Vol. 27, N 7. P. 368 - 373.
130. Rasmussen L.H., Lawaetz M., Bjoern L., Vennits B., Blemings A., Eklof B. Randomized clinical trial comparing endovenous laser ablation, radiofrequency ablation, foam sclerotherapy and surgical stripping for great saphenous varicose veins. // Br J Surg. 2011. Vol. 98, N 8. P. 1079 - 1087.
131. Mekako A., Hatfield J., Bryce J., Heng M., Lee D., McCollum P., Chetter I. Combined endovenous laser therapy and ambulatory phlebectomy: refinement of a new technique. // Eur J Vase Endovasc Surg. 2006. Vol. 32, N 6. P. 725 - 729.
132. Carradice D., Mekako A.I., Hatfield J., Chetter I.C. Randomized clinical trial of concomitant or sequential phlebectomy after endovenous laser therapy for varicose veins. // Br J Surg. 2009. Vol. 96, N 4. P. 369 - 375.
133. Monahan D.L. Can phlebectomy be deferred in the treatment of varicose veins? // J Vase Surg. 2005. Vol. 42, N 6. P. 1145 - 1149.
134. Welch H.J. Endovenous ablation of the great saphenous vein may avert phlebectomy for branch varicose veins. // J Vase Surg. 2006. Vol. 44, N 3. P. 601 - 605.
135. Caprini J. a. Thrombosis risk assessment as a guide to quality patient care. // Dis Mon. Vol. 51, N 2 - 3. P. 70 - 78.
136. Wittens C., Davies A.H., Baekgaard N., Broholm R., Cavezzi A., Chastanet S., de Wolf M., Eggen C., Giannoukas A., Gohel M., Kakkos S., Lawson J., Noppeney T., Onida S., Pittaluga P., Thomis S., Toonder I., Vuylsteke M., Kolh P., de Borst G.J., Chakfe N., Debus S., Hinchliffe R., Koncar I., Lindholt J., de Ceniga M. V, Vermassen F., Verzini F., De Maeseneer M.G., Blomgren L., Hartung O., Kalodiki E., Korten E., Lugli M., Naylor R., Nicolini P., Rosales A. Editor's Choice - Management of Chronic Venous Disease: Clinical Practice Guidelines of the European Society for Vascular Surgery (ESVS). // Eur J Vase Endovasc Surg. 2015. Vol. 49, N 6. P. 678 - 737.
137. Pavlovic M.D., Schuller-Petrovic S., Pichot O., Rabe E., Maurins U., Morrison N., Pannier F. Guidelines of the First International Consensus Conference on Endovenous Thermal Ablation for Varicose Vein Disease-ETAV Consensus Meeting 2012 // Phlebology. 2015. Vol. 30, N 4. P. 257 - 273.
138. Caprini J. a, Arcelus J.I., Hasty J.H., Tamhane a C., Fabrega F. Clinical assessment of venous thromboembolic risk in surgical patients // Semin Thromb Hemost. 1991. Vol. 17 Suppl 3. P. 304 - 312.
139. KV L., VE B., IV S., LA L. [Caprini score as inpidual risk assessment model of postoperative venous thromboembolism in patients with high surgical risk] // Khirurgiia (Sofiia). 2014.
140. Bahl V., Hu H.M., Henke P.K., Wakefield T.W., Campbell D. a, Caprini J. a. A validation study of a retrospective venous thromboembolism risk scoring method // Ann Surg. 2010. Vol. 251, N 2. P. 344 - 350.
141. Knipp B.S., Blackburn S.A., Bloom J.R., Fellows E., Laforge W., Pfeifer J.R., Williams D.M., Wakefield T.W., Michigan Venous Study Group. Endovenous laser ablation: venous outcomes and thrombotic complications are independent of the presence of deep venous insufficiency. // J Vase Surg. 2008. Vol. 48, N 6. P. 1538 - 1545.
142. Van Den Bos R.R., Neumann M., De Roos K.-P., Nijsten T. Endovenous laser ablation-induced complications: review of the literature and new cases. // Dermatol Surg. 2009. Vol. 35, N 8. P. 1206 - 1214.
143. Marsch P., Price B., Holdstock J., Harrison C., Whiteley M.S. Deep vein thrombosis (DVT) after venous thermoablation techniques: rates of endovenous heat-induced thrombosis (EHIT) and classical DVT after radiofrequency and endovenous laser ablation in a single centre // Eur J Vase Endovasc Surg. 2010.
144. Chi Y.-W., Woods T.C. Clinical risk factors to predict deep venous thrombosis post-endovenous laser ablation of saphenous veins. // Phlebology. 2014. Vol. 29, N 3. P. 150 - 153.
145. Malgor R.D., Gasparis A.P., Labropoulos N. Morbidity and mortality after thermal venous ablations. // Int Angiol. 2016. Vol. 35, N 1. P. 57 - 61.
146. Testroote M.J.G., Wittens C.H.A. Prevention of venous thromboembolism in patients undergoing surgical treatment of varicose veins // Phlebology. 2013. Vol. 28, N Supplement 1. P. 86 - 90.
147. Kane K., Fisher T., Bennett M., Shutze W., Hicks T., Grimsley B., Gable D., Pearl G., Smith B., Shutze W. The incidence and outcome of endothermal heat-induced thrombosis after endovenous laser ablation // Ann Vase Surg. Elsevier Ltd, 2014. Vol. 28, N 7. P. 1744 - 1750.
148. Rhee S.J., Cantelmo N.L., Conrad M.F., Stoughton J. Factors influencing the incidence of endovenous heat-induced thrombosis (EHIT). // Vase Endovasc. Surg. 2013. Vol. 47, N 3. P. 207 - 212.
149. van Rij A.M., Jones G.T., Hill B.G., Amer M., Thomson I.A., Pettigrew R.A., Packer S.G.K. Mechanical Inhibition of Angiogenesis at the Saphenofemoral Junction in the Surgical Treatment of Varicose Veins: Early Results of a Blinded Randomized Controlled Trial // Circulation. 2008. Vol. 118, N 1. P. 66 - 74.
150. Winterborn R.J., Earnshaw J.J. Randomised trial of polytetrafluoroethylene patch insertion for recurrent great saphenous varicose veins. // Eur J Vase Endovasc Surg. 2007. Vol. 34, N 3. P. 367 - 373.
151. Winterborn R.J., Foy C., Earnshaw J.J. Causes of varicose vein recurrence: late results of a randomized controlled trial of stripping the long saphenous vein. // J Vase Surg. 2004. Vol. 40, N 4. P. 634 - 639.
152. Dwerryhouse S., Davies B., Harradine K., Earnshaw J.J. Stripping the long saphenous vein reduces the rate of reoperation for recurrent varicose veins: five-year results of a randomized trial. // J Vase Surg. 1999. Vol. 29. P. 589 - 592.
153. Holme J., Sjkajaa K., Holme K. Incidence of lesions of the saphenous nerve after partial or complete stripping of the long saphenous vein. // Acta Chir Scand. 1990. Vol. 156. P. 145 - 148.
154. VAN DER STRICHT J. [Saphenectomy by invagination by thread]. // Press. Med. 1963. Vol. 71. P. 1081 - 1082.
155. Fullarton G.M., Calvert M.H. Intraluminal long saphenous vein stripping: a technique minimizing perivenous tissue trauma. // Br J Surg. 1987. Vol. 74, N 4. P. 255.
156. Oesch A. "Pin-stripping": a novel method of atraumatic stripping // Phlebology. 1993. Vol. 4. P. 171 - 173.
157. Goren G., Yellin A.E. Invaginated axial saphenectomy by a semirigid stripper: perforate-invaginate stripping. // J Vase Surg. 1994. Vol. 20, N 6. P. 970 - 977.
158. Menyhei G.,  ,
, ![]() , Kelemen O.,
, Kelemen O.,  Conventional stripping versus cryostripping: a prospective randomised trial to compare improvement in quality of life and complications. // Eur J Vase Endovasc Surg. 2008. Vol. 35, N 2. P. 218 - 223.
Conventional stripping versus cryostripping: a prospective randomised trial to compare improvement in quality of life and complications. // Eur J Vase Endovasc Surg. 2008. Vol. 35, N 2. P. 218 - 223.
159. Klem T.M.A.L., Schnater J.M.,  , Hop W., van der Ham A.C., Wittens C.H.A. A randomized trial of cryo stripping versus conventional stripping of the great saphenous vein // J Vase Surg. 2009. Vol. 49, N 2. P. 403 - 409.
, Hop W., van der Ham A.C., Wittens C.H.A. A randomized trial of cryo stripping versus conventional stripping of the great saphenous vein // J Vase Surg. 2009. Vol. 49, N 2. P. 403 - 409.
160. Российские клинические рекомендации по диагностике, лечению и профилактике венозных тромбоэмболических осложнений // Флебология. 2015. Vol. 9, N 4. Р. 1 - 52.
161. Passariello F., Goldman M., Mordon S., Corcos L., Vaghi M., Gonzales R. The mechanism of action of LASER and radiofrequency in great saphenouse vein thermal ablation // Acta Phlebol. 2010. Vol. 11, N 2. P. 35 - 39.
162. Merchant R.F., Pichot O., Group. C.S. Long-term outcomes of endovenous radiofrequency obliteration of saphenous reflux as a treatment for superficial venous insufficiency. // J Vase Surg. 2005. Vol. 42. P. 502 - 509.
163. van Groenendael L., van der Vliet J.A.,  , Roovers E.A., van Sterkenburg S.M.M., Reijnen M.M.P.J. Treatment of recurrent varicose veins of the great saphenous vein by conventional surgery and endovenous laser ablation // J Vase Surg. 2009. Vol. 50, N 5. P. 1106 - 1113.
, Roovers E.A., van Sterkenburg S.M.M., Reijnen M.M.P.J. Treatment of recurrent varicose veins of the great saphenous vein by conventional surgery and endovenous laser ablation // J Vase Surg. 2009. Vol. 50, N 5. P. 1106 - 1113.
164. Theivacumar N.S., Gough M.J. Endovenous Laser Ablation (EVLA) to Treat Recurrent Varicose Veins // Eur J Vase Endovasc Surg. 2011. Vol. 41, N 5. P. 691 - 696.
165. Nwaejike N., Srodon P.D., Kyriakides C. Endovenous laser ablation for the treatment of recurrent varicose vein disease-a single centre experience. // Int J Surg. 2010. Vol. 8, N 4. P. 299 - 301.
166. Rasmussen L., Lawaetz M., Serup J., Bjoern L., Vennits B., Blemings A., Eklof B. Randomized clinical trial comparing endovenous laser ablation, radiofrequency ablation, foam sclerotherapy, and surgical stripping for great saphenous varicose veins with 3-year follow-up // J Vase Surg Venous Lymphat Disord. Society for Vascular Surgery, 2013. Vol. 1, N 4. P. 349 - 356.
167. Almeida J.I., Kaufman J.,  , Chopra P., Evans M.T., Hoheim D.F., Makhoul R.G., Richards T., Wenzel C., Raines J.K. Radiofrequency endovenous ClosureFAST versus laser ablation for the treatment of great saphenous reflux: a multicenter, single-blinded, randomized study (RECOVERY study). // J Vase Interv Radiol. 2009. Vol. 20, N 6. P. 752 - 759.
, Chopra P., Evans M.T., Hoheim D.F., Makhoul R.G., Richards T., Wenzel C., Raines J.K. Radiofrequency endovenous ClosureFAST versus laser ablation for the treatment of great saphenous reflux: a multicenter, single-blinded, randomized study (RECOVERY study). // J Vase Interv Radiol. 2009. Vol. 20, N 6. P. 752 - 759.
168. Gale S.S., Lee J.N., Walsh M.E., Wojnarowski D.L., Comerota A.J. A randomized, controlled trial of endovenous thermal ablation using the 810-nm wavelength laser and the ClosurePLUS radiofrequency ablation methods for superficial venous insufficiency of the great saphenous vein. // J Vase Surg. 2010. Vol. 52, N 3. P. 645 - 650.
169. Goode S.D., Chowdhury A., Crockett M., Beech A., Simpson R., Richards T., Braithwaite B.D. Laser and radiofrequency ablation study (LARA study): a randomised study comparing radio frequency ablation and endovenous laser ablation (810 nm). // Eur J Vase Endovasc Surg. 2010. Vol. 40, N 2. P. 246 - 253.
170. Nordon I.M., Hinchliffe R.J., Brar R., Moxey R, Black S.A., Thompson M.M., Loftus I.M. A Prospective Double-Blind Randomized Controlled Trial of Radiofrequency Versus Laser Treatment of the Great Saphenous Vein in Patients With Varicose Veins. // Ann Surg. 2011. Vol. 254, N 6. P. 876 - 881.
171. Шайдаков Е.В., Илюхин Е.А., Петухов А.И., Григорян А.Г., Росуховский Д.А., Shaidakov E.V., Ilyukhin E.A., Petukhov A.V., Grigoryan A.G., Rosuchovsky D.A. Радиочастотная облитерация ClosureFAST и эндовазальная лазерная облитерация 1470 нм: многоцентровое проспективное нерандомизированное исследование // Флебология. 2012. Vol. 6, N 3. P. 20 - 27.
172. Shepherd A.C., Gohel M.S., Brown L.C., Metcalfe M.J., Hamish M., Davies A.H. Randomized clinical trial of VNUS ClosureFAST radiofrequency ablation versus laser for varicose veins. // Br J Surg. 2010. Vol. 97, N 6. P. 810 - 818.
173.  , Hartmann M., Stenger D., Roll S. Endovenous laser ablation with and without high ligation compared with high ligation and stripping in the treatment of great saphenous varicose veins: initial results of a multicentre randomized controlled trial. //Phlebology. 2013. Vol. 28, N 1. P. 16 - 23.
, Hartmann M., Stenger D., Roll S. Endovenous laser ablation with and without high ligation compared with high ligation and stripping in the treatment of great saphenous varicose veins: initial results of a multicentre randomized controlled trial. //Phlebology. 2013. Vol. 28, N 1. P. 16 - 23.
174. Schoonover J.P., King J.T., Gray C., Campbell K., Sherman C. 3 alternatives to standard varicose vein treatment. // J Fam Pr. 2009. Vol. 58, N 10. P. 522 - 526.
175. Sadick N.S. Advances in the treatment of varicose veins: ambulatory phlebectomy, foam sclerotherapy, endovascular laser, and radiofrequency closure. // Adv Dermatol. 2006. Vol. 22. P. 139 - 156.
176. Riesenman P.J., de Fritas D.J., Konigsberg S.G., Kasirajan K. Noninterruption of warfarin therapy is safe and does not compromise outcome in patients undergoing endovenous laser therapy (EVLT). // Vase Endovasc. Surg. 2011. Vol. 45, N 6. P. 524 - 526.
177. Delaney C.L., Russell D.A., Iannos J., Spark J.I. Is endovenous laser ablation possible while taking warfarin? // Phlebology. 2012. Vol. 27, N 5. P. 231 - 234.
178. Doganci S., Yildirim V., Demirkilic U. Does puncture site affect the rate of nerve injuries following endovenous laser ablation of the small saphenous veins? // Eur J Vase Endovasc Surg. 2011. Vol. 41, N 3. P. 400 - 405.
179. Селиверстов Е., Балашов А., Лебедев И., Ан Е., Солдатский Е. Случай фрагментации световода в большой подкожной вене после эндовенозной лазерной облитерации // Флебология. 2014. Vol. 8, N 4. Р. 55 - 58.
180. Caggiati A., Franceschini M. Stroke following endovenous laser treatment of varicose veins // J Vase Surg. 2010. Vol. 51, N 1. P. 218 - 220.
181. Wheatcroft M., Lindsay T., Lossing A. Two cases of arteriovenous fistula formation between the external iliac vessels following endovenous laser therapy // Vascular. 2014. Vol. 22, N 6. P. 464 - 467.
182. Hashimoto O., Miyazaki T., Hosokawa J., Shimura Y., Okuyama H., Endo M. A case of high-output heart failure caused by a femoral arteriovenous fistula after endovenous laser ablation treatment of the saphenous vein//Phlebology. 2015. Vol. 30, N 4. P. 290 - 292.
183. Rudarakanchana N., Berland T.L., Chasin C., Sadek M., Kabnick L.S. Arteriovenous fistula after endovenous ablation for varicose veins // J Vase Surg. 2012. Vol. 55, N 5. P. 1492 - 1494.
184. Ziporin S.J., Ifune C.K., MacConmara M.P., Geraghty P.J., Choi E.T. A case of external iliac arteriovenous fistula and high-output cardiac failure after endovenous laser treatment of great saphenous vein // J Vase Surg. 2010. Vol. 51, N 3. P. 715 - 719.
185. Theivacumar N.S., Gough M.J. Arterio-Venous Fistula Following Endovenous Laser Ablation for Varicose Veins // Eur J Vase Endovasc Surg. 2009. Vol. 38, N 2. P. 234 - 236.
186. Vaz C., Matos A., Oliveira J., Nogueira C., Almeida R., Mendonga M. Iatrogenic Arteriovenous Fistula Following Endovenous Laser Therapy of the Short Saphenous Vein // Ann Vase Surg. 2009. Vol. 23, N 3. P. 412.e15 - 412.e17.
187. Sufian S., Arnez A., Labropoulos N., Lakhanpal S. Incidence, progression, and risk factors for endovenous heat-induced thrombosis after radiofrequency ablation. // J Vase Surg Venous Lymphat Disord. 2013. Vol. 1, N 2. P. 159 - 164.
188. Sufian S., Arnez A., Labropoulos N., Lakhanpal S. Endovenous heat-induced thrombosis after ablation with 1470 nm laser: Incidence, progression, and risk factors. // Phlebology. 2014. Vol. 30, N 5. P. 325 - 330.
189. Sadek M., Kabnick L.S., Rockman C.B., Berland T.L., Zhou D., Chasin C., Jacobowitz G.R., Adelman M.A. Increasing ablation distance peripheral to the saphenofemoral junction may result in a diminished rate of endothermal heat-induced thrombosis. // J Vase Surg Venous Lymphat Disord. 2013. Vol. 1, N 3. P. 257 - 262.
190. Vuylsteke M., De Bo T., Dompe G., Di Crisci D., Abbad C., Mordon S. Endovenous laser treatment: is there a clinical difference between using a 1500 nm and a 980 nm diode laser? A multicenter randomised clinical trial. // Int Angiol. 2011. Vol. 30, N 4. P. 327 - 334.
191. Proebstle T.M., Moehler T., ![]() , Herdemann S. Endovenous treatment of the great saphenous vein using a 1,320 nm Nd:YAG laser causes fewer side effects than using a 940 nm diode laser. // Dermatol Surg. 2005. Vol. 31, N 12. P. 1678 - 1683.
, Herdemann S. Endovenous treatment of the great saphenous vein using a 1,320 nm Nd:YAG laser causes fewer side effects than using a 940 nm diode laser. // Dermatol Surg. 2005. Vol. 31, N 12. P. 1678 - 1683.
192. Goldman M.R, Mauricio M., Rao J. Intravascular 1320-nm laser closure of the great saphenous vein: a 6- to 12-month follow-up study. // Dermatol Surg. 2004. Vol. 30, N 11. P. 1380 - 1385.
193. Pannier F., Rabe E., Maurins U. First results with a new 1470-nm diode laser for endovenous ablation of incompetent saphenous veins. // Phlebology. 2009. Vol. 24, N 1. P. 26 - 30.
194. Shaydakov E., Ilyukhin E., Rosukhovskiy D. Blood absorption during 970 and 1470 nm laser radiation in vitro. // Int Angiol. 2015. Vol. 34, N 1.
195. Pannier F., Rabe E., Rits J., Kadiss A., Maurins U. Endovenous laser ablation of great saphenous veins using a 1470 nm diode laser and the radial fibre - follow-up after six months // Phlebology. 2011. Vol. 26, N 1. P. 35 - 39.
196. Prince E.A., Soares G.M., Silva M., Taner A., Ahn S., Dubel G.J., Jay B.S. Impact of laser fiber design on outcome of endovenous ablation of lower-extremity varicose veins: results from a single practice. // Cardiovasc Interv. Radiol. 2011. Vol. 34, N 3. P. 536 - 541.
197. Schwarz T., von Hodenberg E.,  , Rastan A., Zeller T., Neumann F.J. Endovenous laser ablation of varicose veins with the 1470-nm diode laser // J Vase Surg. Elsevier Inc., 2010. Vol. 51, N 6. P. 1474 - 1478.
, Rastan A., Zeller T., Neumann F.J. Endovenous laser ablation of varicose veins with the 1470-nm diode laser // J Vase Surg. Elsevier Inc., 2010. Vol. 51, N 6. P. 1474 - 1478.
198. Doganci S., Demirkilic U. Comparison of 980 nm laser and bare-tip fibre with 1470 nm laser and radial fibre in the treatment of great saphenous vein varicosities: a prospective randomised clinical trial. // Eur J Vase Endovasc Surg. Elsevier Ltd, 2010. Vol. 40, N 2. P. 254 - 259.
199. Hirokawa M., Ogawa T., Sugawara H., Shokoku S., Sato S. Comparison of 1470 nm Laser and Radial 2ring Fiber with 980 nm Laser and Bare-Tip Fiber in Endovenous Laser Ablation of Saphenous Varicose Veins: A Multicenter, Prospective, Randomized, Non-Blind Study. // Ann Vase Dis. 2015. Vol. 8, N 4. P. 282 - 289.
200. Hirokawa M., Kurihara N. Comparison of Bare-Tip and Radial Fiber in Endovenous Laser Ablation with 1470 nm Diode Laser // Ann Vase Dis. 2014. Vol. 7, N 3. P. 239 - 245.
201. Vuylsteke M.E., Thomis S., Mahieu P., Mordon S., Fourneau I. Endovenous laser ablation of the great saphenous vein using a bare fibre versus a tulip fibre: a randomised clinical trial. // Eur J Vase Endovasc Surg. 2012. Vol. 44, N 6. P. 587 - 592.
202. Cowpland C.A., Cleese A.L., Whiteley M.S. Factors affecting optimal linear endovenous energy density for endovenous laser ablation in incompetent lower limb truncal veins - A review of the clinical evidence. // Phlebology. 2016.
203. Olivencia J.A. Minimally invasive vein surgery: ambulatory phlebectomy. // Tech Vase Interv Radiol. 2003. Vol. 6, N 3. P. 121 - 124.
204. Kabnick L.S., Ombrellino M. Ambulatory Phlebectomy // Semin Interv. Radiol. 2005. Vol. 22, N 3. P. 218 - 224.
205. Almeida J.I., Raines J.K. Ambulatory phlebectomy in the office // Perspect Vase Surg Endovasc Ther. 2008. N 20. P. 348 - 355.
206. Carr S.C. Update on Venous Procedures Performed in the Office Setting // Perspect Vase Surg Endovasc Ther. 2009. Vol. 21, N 1. P. 21 - 26.
207. Kianifard B., Holdstock J., Allen C., Smith C., Price B., Whiteley M.S. Randomized clinical trial of the effect of adding subfascial endoscopic perforator surgery to standard great saphenous vein stripping. // Br J Surg. 2007. Vol. 94, N 9. P. 1075 - 1080.
208. van Neer P., Kessels F.G., Estourgie R.J., de Haan E.F., Neumann M.A., Veraart J.C. Persistent reflux below the knee after stripping of the great saphenous vein. // J Vase Surg. 2009. Vol. 50, N 4. P. 831 - 834.
209. Al-Mulhim A.S., El-Hoseiny H., Al-Mulhim F.M., Bayameen O., Sami M.M., Abdulaziz K., Raslan M., Al-Shewy A., Al-Malt M. Surgical correction of main stem reflux in the superficial venous system: does it improve the blood flow of incompetent perforating veins? // World J Surg. 2003. Vol. 27, N 7. P. 793 - 796.
210. Stuart W.P., Adam D.J., Allan P.L., Ruckley C.V., Bradbury A.W. Saphenous surgery does not correct perforator incompetence in the presence of deep venous reflux. // J Vase Surg. 1998. Vol. 28, N 5. P. 834 - 838.
211. Brake M., Lim C.S., Shepherd A.C., Shalhoub J., Davies A.H. Pathogenesis and etiology of recurrent varicose veins // J Vase Surg. 2013. Vol. 57, N 3. P. 860 - 868.
212. O'Donnell T.F., Balk E.M., Dermody M., Tangney E., Iafrati M.D. Recurrence of varicose veins after endovenous ablation of the great saphenous vein in randomized trials // J Vase Surg Venous Lymphat Disord. 2016. Vol. 4, N 1. P. 97 - 105.
213. Rass K., Frings N., Glowacki P. Same Site Recurrence is More Frequent After Endovenous Laser Ablation Compared with High Ligation and Stripping of the Great Saphenous Vein: 5 year Results of a Randomized Clinical Trial (RELACS Study) // Eur J Vase Endovasc Surg. Elsevier Ltd, 2015. Vol. 5, N 50. P. 648 - 656.
214. Labropoulos N., Touloupakis E., Giannoukas A.D., Leon M., Katsamouris A., Nicolaides A.N. Recurrent varicose veins: investigation of the pattern and extent of reflux with color flow duplex scanning. // Surgery. 1996. Vol. 119, N 4. P. 406 - 409.
215. De Maeseneer M., Pichot O., Cavezzi A., Earnshaw J., van Rij A., Lurie F., Smith P.C., Union Internationale de Phlebologie. Duplex Ultrasound Investigation of the Veins of the Lower Limbs after Treatment for Varicose Veins - UIP Consensus Document // Eur J Vase Endovasc Surg. 2011. Vol. 42, N 1. P. 89 - 102.
216. Hayden A., Holdsworth J. Complications following re-exploration of the groin for recurrent varicose veins. // Ann R Coll Surg Engl. 2001. Vol. 83, N 4. P. 272 - 273.
217. Hinchliffe R.J., Ubhi J., Beech A., Ellison J., Braithwaite B.D. A prospective randomised controlled trial of VNUS closure versus surgery for the treatment of recurrent long saphenous varicose veins. // Eur J Vase Endovasc Surg. 2006. Vol. 31, N 2. P. 212 - 218.
218. van Groenendael L., Flinkenflogel L., van der Vliet J.A., Roovers E.A., van Sterkenburg S.M.M., Reijnen M.M.P.J. Conventional surgery and endovenous laser ablation of recurrent varicose veins of the small saphenous vein: a retrospective clinical comparison and assessment of patient satisfaction // Phlebology. 2010. Vol. 25, N 3. P. 151 - 157.
219. Creton D., Uhl J.F. Foam sclerotherapy combined with surgical treatment for recurrent varicose veins: short term results. // Eur J Vase Endovasc Surg. 2007. Vol. 33, N 5. P. 619 - 624.
220. Perrin M., Gillet J.-L. Management of recurrent varices at the popliteal fossa after surgical treatment // Phlebology. 2008. Vol. 23, N 2. P. 64 - 68.
221. Pittaluga P., Chastanet S., Locret T., Rousset O. Retrospective evaluation of the need of a redo surgery at the groin for the surgical treatment of varicose vein. // J Vase Surg. 2010. Vol. 51, N 6. P. 1442 - 1450.
222. Zuccarelli F., Launay J., Magrex J., Le Mollard R., Fargier P. Activation of the calf muscle pump action by electro-stimulation with Veinoplus device // Angeologie. 2005. Vol. 57, N 2. P. 48 - 54.
223. Тоик А.Л.Е., Бастьян Э., Пюжо М., Бесло П., Моллар Р., Мадлена П. Влияние электростимуляции на венозный отток из нижних конечностей у беременных. Предварительное исследование. // Флебология. 2009. Vol. 2, N 3. Р. 18 - 26.
224. Богачев В.Ю., Голованова О.В., Кузнецов А.Н., Bogachev V.Y.U., Golovanova O.V., Kuznetsov A.N., Shekoyan A.O. Электромышечная стимуляция - новый метод лечения хронической венозной недостаточности нижних конечностей // Флебология. 2010. Vol. 1, N 4. Р. 22 - 27.
225. Guyatt G., Gutterman D., Baumann M.H., Addrizzo-Harris D., Hylek E.M., Phillips B., Raskob G., Lewis S.Z.,  Grading strength of recommendations and quality of evidence in clinical guidelines: Report from an American College of Chest Physicians task force // Chest. 2006. Vol. 129, N 1. P. 174 - 181.
Grading strength of recommendations and quality of evidence in clinical guidelines: Report from an American College of Chest Physicians task force // Chest. 2006. Vol. 129, N 1. P. 174 - 181.
226. Guyatt G.H., Oxman A.D., Vist G.E., Kunz R., Falck-Ytter Y., Alonso-Coello P.,  GRADE: an emerging consensus on rating quality of evidence and strength of recommendations. // BMJ. 2008. Vol. 336, N 7650. P. 924 - 926.
GRADE: an emerging consensus on rating quality of evidence and strength of recommendations. // BMJ. 2008. Vol. 336, N 7650. P. 924 - 926.
Приложение А1
СОСТАВ РАБОЧЕЙ ГРУППЫ
1. Борсук Д.А., к.м.н., член Ассоциации флебологов России;
2. Бурлева Е.П., д.м.н., доцент, профессор кафедры общей хирургии ФГБОУ ВО "Уральский государственный медицинский университет", член Ассоциации флебологов России;
3. ФГБОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России, член Ассоциации флебологов России;
4. Илюхин Е.А., к.м.н. член Ассоциации флебологов России;
5. Лобастов К.В., к.м.н., доцент кафедры общей хирургии и лучевой диагностики лечебного факультета РНИМУ им. Н.И. Пирогова; член Ассоциации флебологов России;
6. Прядко С.И., к.м.н., заведующий отделением венозной патологии и микрососудистой хирургии с лабораторией комплексной реабилитации ФГБУ "ННПЦССХ им. А.Н. Бакулева" МЗ РФ; член Российской ассоциации сердечно-сосудистых хирургов, член Ассоциации флебологов России;
7. Селиверстов Е.И., к.м.н., ассистент кафедры факультетской хирургии ФГБОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России, член Ассоциации флебологов России.
Все члены Рабочей группы подтвердили отсутствие финансовой поддержки или другого конфликта интересов при составлении данных рекомендаций.
Приложение А2
МЕТОДОЛОГИЯ РАЗРАБОТКИ КЛИНИЧЕСКИХ РЕКОМЕНДАЦИЙ
Целевая аудитория разработанных клинических рекомендаций:
1. Врач-сердечно-сосудистый хирург;
2. Врач-хирург;
3. Врач ультразвуковой диагностики;
4. Студенты медицинских ВУЗов, ординаторы, аспиранты.
В данных клинических рекомендациях применена наиболее распространенная в мировой медицинской литературе система градации уровня доказательности GRADE [225, 226]. Уровень достоверности доказательств обозначает качество доказательной базы, лежащей в основе рекомендации (дизайн и качество клинических исследований, наличие метаанализа данных и т.п.). убедительности рекомендаций обозначает "силу" рекомендации (насколько ожидаемая польза превышает риски и обременения, связанные с предлагаемым вмешательством). Градация уровней убедительности рекомендаций приведена в таблице П2.
Сочетание убедительности рекомендации и достоверности доказательств определяет уровень рекомендации. Ранжирование и интерпретация уровней рекомендаций, в зависимости от сочетания убедительности и достоверности, приведено в таблице П3.
Таблица П1. Уровни достоверности доказательности
Уровень достоверности
Тип данных
A
РКИ без существенных ограничений или исключительно убедительные данные обсервационных исследований
B
РКИ с существенными ограничениями (противоречивые результаты, методологические недостатки и др.) или очень убедительные данные обсервационных исследований
C
По крайней мере одно обсервационное исследование, описание серии случаев или РКИ с серьезными ограничениями
Таблица П2. Уровни убедительности рекомендаций
Уровень убедительности
Основание рекомендации
1
Польза явно перевешивает риски и обременения
2
Польза близка к рискам и обременениям, или есть неопределенность в оценке отношений пользы, риска и обременений
Таблица П3. Ранжирование и интерпретация уровней рекомендаций, в зависимости от сочетания убедительности и достоверности
Градация доказательности
Интерпретация
Настоятельные рекомендации, высокое качество доказательств (1A)
Сильная рекомендация: метод должен применяться у большинства пациентов в большинстве случаев без ограничений
Настоятельные рекомендации, умеренное качество доказательств (1B)
Сильная рекомендация: метод может применяться у большинства пациентов в большинстве случаев
Настоятельные рекомендации, низкое или очень низкое качество доказательств (1C)
Рекомендация умеренной силы: метод может применяться, но возможно изменение уровня рекомендаций при появлении новой доказательной базы
Слабые рекомендации, высокое качество доказательств (2A)
Рекомендация умеренной силы: метод может применяться, но в отдельных случаях альтернативные методы могут быть более эффективными
Слабые рекомендации, умеренное качество доказательств (2B)
Слабая рекомендация: рекомендация не носит обязательного характера
Слабые рекомендации, низкое или очень низкое качество доказательств (2C)
Очень слабая рекомендация: рекомендация не носит обязательного характера
Порядок обновления клинических рекомендаций
Клинические рекомендации обновляются каждые 4 года.
Приложение А3
СВЯЗАННЫЕ ДОКУМЕНТЫ
Данные клинические рекомендации разработаны с учетом следующих нормативно-правовых документов:
1. Федеральный закон от 21.11.2011 N 323-ФЗ "Об основах охраны здоровья граждан в Российской Федерации";
2. Приказ Минздрава России от 15.11.2012 N 918н "Об утверждении Порядка оказания медицинской помощи больным с сердечно-сосудистыми заболеваниями";
3. Приказ Минздрава России от 15.11.2012 N 922н "Об утверждении Порядка оказания медицинской помощи взрослому населению по профилю "хирургия";
4. Приказ Минздрава России от 7 июля 2015 г. N 422ан "Об утверждении критериев оценки качества медицинской помощи";
5. Письмо ФСС РФ от 01.09.2000 N 02-18/10-5766 "Об ориентировочных сроках временной нетрудоспособности при наиболее распространенных заболеваниях и травмах";
6. Постановление Правительства РФ от 20.02.2006 N 95 (ред. от 10.08.2016) "О порядке и условиях признания лица инвалидом";
7. Приказ Министерства Здравоохранения и Социального развития Российской Федерации от 17 декабря 2015 г. N 1024н "О классификации и критериях, используемых при осуществлении медико-социальной экспертизы граждан федеральными государственными учреждениями медико-социальной экспертизы".
КР400. Хронический болевой синдром (ХБС) у взрослых пациентов, нуждающихся в паллиативной медицинской помощи (http://cr.rosminzdrav.ru/#!/schema/708).
Приложение Б
АЛГОРИТМЫ ВЕДЕНИЯ ПАЦИЕНТА
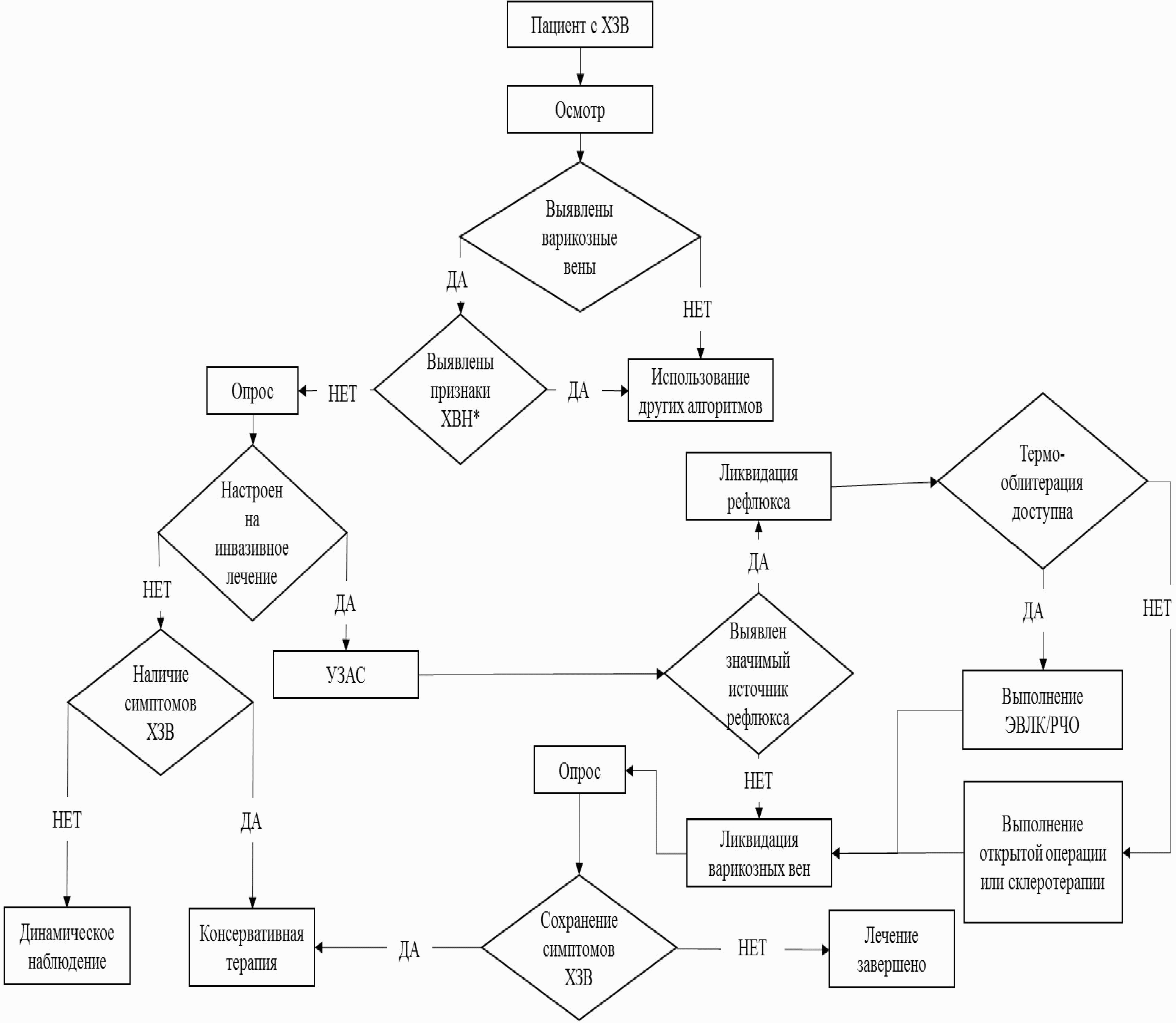
--------------------------------
<*> Выявлен хотя бы один из следующих признаков: венозный отек, гиперпигментация, варикозная экзема, липодерматосклероз, белая атрофия кожи, зажившая венозная язва, открытая венозная язва.
Приложение В
ИНФОРМАЦИЯ ДЛЯ ПАЦИЕНТОВ
Варикозная болезнь является хроническим медленно прогрессирующим заболеванием, в основе которого лежит наследственно обусловленная слабость каркаса венозной стенки. В то же время, варикозная болезнь не является генетическим заболеванием. Для ее возникновения необходимо воздействие факторов окружающей среды, к которым относится, в первую очередь, образ жизни. Возникновение и прогрессирование заболевания связано с воздействием таких провоцирующих факторов, как длительные статические нагрузки в положении стоя или сидя, поднятие тяжестей, беременности, роды, прием эстрогенсодержащих препаратов и пр. Заболеваемость увеличивается с возрастом, однако значительное количество случаев варикозной болезни наблюдается у лиц моложе 30 лет.
Варикозные вены могут быть единственным проявлением хронических заболеваний вен или сопровождаться наличием субъективных симптомов: боль (ноющая, тупая, мозжащая), ощущение пульсации, пульсирующей боли, ощущение стеснения, сдавления, тяжесть в ногах, быстрая утомляемость ног, ощущение отека, судороги, кожный зуд, ощущение беспокойства в ногах, ощущение покалывания, ощущение жара или жжения. Нередко варикозным венам сопутствует наличие сосудистых "звездочек" (телангиэктазов) и "сеточек" (ретикулярных вен). Эти сосудистые элементы представляют собой сугубо эстетическую проблему и широко распространены даже в отсутствие варикозной болезни, у здоровых людей. Осложнением варикозной болезни является хроническая венозная недостаточность, которая проявляется отеками и трофическими нарушениями, вплоть до формирования венозной трофической язвы.
Варикозная болезнь является неуклонно прогрессирующим заболеванием, которое при отсутствии своевременного лечения может приводить к формированию осложнений. Установлено, что при наличии варикозной болезни ежегодная вероятность появления новых варикозных вен достигает 25%, вероятность появления отека и трофических нарушений достигает 5%, вероятность возникновения трофической язвы - до 1% и опасность возникновения тромбофлебита - до 1,3%.
Сформировавшиеся варикозные вены могут быть устранены только путем хирургического удаления, термической облитерации или склерозирования. На сегодняшний день отсутствуют безоперационные методы ликвидации варикозных вен. Любые способы нехирургического лечения направлены лишь на устранение субъективных симптомов, которые могут сопровождать наличие варикозных вен. Устранение варикозных вен необходимо для профилактики дальнейшего прогрессирования заболевания, снижения риска возникновения возможных осложнений, улучшения венозного оттока, уменьшения выраженности субъективных симптомов и улучшения внешнего вида.
Патологический сброс крови (рефлюкс) из глубоких вен в варикозно измененные подкожные вены приводит к депонированию (застою) в них крови и к последующей перегрузке поверхностных и глубоких вен объемом. Это способствует прогрессированию заболевания и возникновению осложнений. Поэтому устранение источника сброса (рефлюкса) и устранение варикозных вен являются критически важными компонентами лечения варикозной болезни. Удаление подкожных вен не может ухудшить функцию венозного оттока, т.к. в пораженных венах отсутствует правильный направленный к сердцу кровоток.
Для удаления источников патологического сброса крови и варикозных вен могут использоваться различные методы и их комбинации: удаление, эндовазальная лазерная облитерация (ЭВЛО), радиочастотная облитерация (РЧО), склерооблитерация (склеротерапия). Все методы обладают сходной эффективностью и выбор конкретного способа лечения основывается на опыте и предпочтениях врача, а также технической оснащенности медицинского учреждения. К сожалению, любой метод лечения не гарантирует пожизненный результат. После проведенного оперативного вмешательства частота возникновения новых варикозных вен через 3 года достигает 30%, а через 5 лет - 50%. Это связано с сохранением наследственно обусловленной слабости венозной стенки и продолжающимся воздействием провоцирующих факторов. Вместе с тем, корректно проведенное лечение в значительной степени снижает риск развития осложнений варикозной болезни, рецидив в большинстве случаев долгое время имеет лишь косметическое значение и может быть ликвидирован с помощью минимально инвазивного вмешательства (склеротоблитерация). Повторное устранение варикозных вен может быть выполнено неограниченное число раз на протяжении всей жизни.
Улучшение функции венозного оттока после проведения оперативного лечения, как правило, приводит к уменьшению или полному исчезновению субъективных симптомов. Однако, в ряде случаев жалобы могут сохраняться после операции, что связано с системным характером поражения венозной стенки. В таких ситуациях может быть назначена консервативная терапия в виде регулярного курсового приема флеботропных препаратов, использования медицинского компрессионного трикотажа, проведения физиотерапевтических процедур (электрическая стимуляция мышц голени), лечебной физкультуры и пр. К сожалению, ни один из методов консервативного лечения, применяемых в послеоперационном периоде, не влияет на риск рецидива варикозных вен.
Открытое оперативное вмешательство (комбинированная флебэктомия, кроссэктомия, стриппинг, минифлебэктомия) обычно проводится в стационаре, стационаре одного дня или в амбулаторных условиях под местной анестезией, проводниковой анестезией, спинальной анестезией или под наркозом. Операция заключается в ликвидации основных путей сброса крови в подкожные вены и устранении варикозного синдрома путем обнажения вен через маленькие разрезы и/или их удаления через микроскопические проколы кожи, располагающиеся по ходу вены на разном расстоянии друг от друга. Количество разрезов и проколов кожи зависит от выраженности варикозной трансформации. По окончании вмешательства, на кожные разрезы могут накладываться швы или использоваться другие способы сведения краев раны, а проколы кожи могут не ушиваться. В периоде подготовки к открытому хирургическому вмешательству и после его выполнения следует помнить простые правила:
1. В течение 7 - 10 дней до операции Вы должны пройти предоперационное обследование, назначенное Вашим хирургом. Обычно это рутинные лабораторные и инструментальные методы диагностики, такие как анализы крови и мочи, рентгенография органов грудной клетки, ЭКГ, консультация терапевта. Объем предоперационного обследования определяют внутренние правила конкретного лечебного учреждения, он может существенно варьировать.
2. Если Вы принимаете антикоагулянты или антитромбоцитарные препараты, обязательно предупредите лечащего врача об этом за неделю до операции.
3. За несколько недель до операции Вам могут быть назначены флеботропные препараты в стандартных дозировках с целью ускорения реабилитации в послеоперационном периоде.
4. При проведении вмешательства в условиях стационара, Вы можете провести там несколько дней, поэтому возьмите с собой свободную удобную одежду и удобную обувь. Вы можете использовать хлопковое белье. Принесите все лекарства, которые вы принимаете. Если Вы используете очки или слуховой аппарат - необходимо взять их с собой. Возьмите туалетные принадлежности.
5. Поинтересуйтесь у лечащего врача, требуется ли к операции компрессионный трикотаж или эластичные бинты. Не забудьте взять их с собой, эти изделия могут потребоваться в операционной, после завершения процедуры.
6. Необходимо побрить ноги за день до вмешательства. Поинтересуйтесь у лечащего врача, требуется ли очистка от волос паховых складок. Не используйте масла, лосьоны, крема. Утром в день операции нужно принять душ.
7. При выполнении операции под спинальной анестезией или под наркозом последний прием пищи осуществите накануне вечером, а утром в день операции ничего не ешьте. Последний прием жидкости обычно допускается за 2 - 4 часа до операции, однако, это стоит уточнить у лечащего врача или анестезиолога. О возможности принять необходимые лекарственные средства утром в день операции проконсультируйтесь у своего лечащего врача или анестезиолога.
8. После операции соблюдайте указания хирурга и анестезиолога.
9. В течение первых 12 - 24 часов после операции возможна кровоточивость ран. Чаще всего это небольшие по объему выделения крови в виде пятен на повязке или трикотаже. Не должно быть значительного пропитывания повязки или наклеек кровью и ее подтекания. О таких событиях необходимо сообщить оперировавшему хирургу или представителю лечебного учреждения.
10. На протяжении нескольких месяцев Вас могут беспокоить "утолщения", "уплотнения" либо "бугорки" в зоне проведения операции, которые самостоятельно исчезнут.
11. Первую перевязку обычно выполняют на следующий день после операции, а затем - при необходимости. Техника перевязок, их частота обсуждается с оперирующим хирургом.
12. Возможность и сроки принятия душа после операции зависит от вида закрытия послеоперационных ран. Проконсультируйтесь на этот счет у оперирующего хирурга.
13. После операции Вам может быть рекомендовано использование бандажа из эластичных бинтов или медицинского компрессионного трикотажа на протяжении определенного времени. Срок использования эластичной компрессии Вам следует обсудить с оперирующим хирургом.
14. В послеоперационном периоде Вам могут быть назначены флеботропные препараты, которые позволят ускорить реабилитацию. Режим дозирования и длительность курса регулируется оперирующим хирургом.
15. Вы можете начать ходить, как только закончится действие анестезии или наркоза. Движения в оперированной конечности должны быть полноценными - сгибание в голеностопном, коленном суставах. Вы не должны бояться, что при ходьбе у Вас что-то произойдет. В течение первого месяца после операции Вы вернетесь к своим повседневным физическим нагрузкам.
16. Возможность управления автомобилем и осуществления других видов деятельности, требующих повышенного внимания и концентрации, зависит не только от факта проведения операции, наложенного на конечность бандажа, но и от применяемых в ходе операции медикаментов. Проконсультируйтесь у лечащего врача о сроках возврата к подобной деятельности.
17. При планировании операции, следует предусмотреть возможность для избегания значительных физических и/или статических нагрузок на протяжении 2 - 3 недель после вмешательства.
18. Выполняйте все рекомендации данные Вашим оперирующим хирургом.
19. При проведении открытого хирургического вмешательства может возникать ряд нежелательных реакций и осложнений: болевой синдром (очень часто), внутрикожные кровоизлияния (часто), повреждение нервов (часто), кровотечение (редко), лимфоррея и лимфоцеле (редко), раневая инфекция (редко), повреждение глубокой вены (очень редко), тромбоз глубоких вен (редко), легочная эмболия (очень редко), стойкие неврологические нарушения (редко), хронический отек вследствие травмы лимфатических коллекторов (очень редко). О риске возникновения осложнений и их последствиях проконсультируйтесь у оперирующего хирурга.
20. В тех случаях, когда у Вас появились признаки большого кровотечения, инфекционных осложнений (повышение температуры тела, покраснение в области послеоперационных ран), боли в икроножных мышцах, отеки нижних конечностей, боли за грудиной, одышка, или какие-нибудь другие расстройства - обратитесь за помощью к Вашему оперирующему хирургу либо в скорую медицинскую помощь.
Эндовенозная термическая облитерация представляет собой малоинвазивный (без разрезов) метод хирургического вмешательства, который может быть выполнен в стационарных или амбулаторных условиях под местной анестезией, проводниковой анестезией, регионарной анестезией или под наркозом. Целью термической облитерации является "спаивание" или "заваривание" вены изнутри, что приводит к прекращению кровотока по ней и последующему ее полному рассасыванию. Термической облитерации подвергаются магистральные подкожные вены (большая и малая подкожные вены) и/или перфорантные вены. Задачей лечения является прекращение сброса крови из системы глубоких вен в поверхностные. В то же время, термической облитерации не подвергаются видимые глазом варикозные притоки. Для их устранения может быть дополнительно использована минифлебэктомия (удаление вены через микроскопические проколы кожи с помощью специального инструмента), склеротерапия (введение в вену специальных веществ, вызывающих их "склеивание"). В ряде случаев после проведения термооблитерации варикозные вены могут полностью спадаться самостоятельно, что позволяет обойтись без их целенаправленного устранения.
Для проведения термической облитерации целевая вены пунктируется под ультразвуковым наведением, в ее просвет вводится лазерный световод или радиочастотный катетер, который проводится по всей длине вены и устанавливается у ее устья. Далее, посредством неоднократных инъекций, вокруг вены вводится обезболивающий раствор, создающий своеобразную "подушку", обеспечивающую плотное соприкосновение стенки вены с источником теплового излучения, а также защищающую окружающие ткани от возможного повреждения. По завершении подготовительного этапа начинается непосредственный процесс термического воздействия на стенку вены. В течение этого периода хирург руками или с помощью специального устройства медленно извлекает световод или катетер из вены, обеспечивая тем самым термическую обработку сосуда на всем протяжении. По окончанию процесса термической облитерации операция может быть завершена или может быть начат второй этап, нацеленный на устранение варикозных притоков. В периоде подготовки к эндовазальной термооблитерации и после ее выполнения следует помнить простые правила:
1. Перед вмешательством оперирующему хирургу необходимо убедиться в состоянии Вашего здоровья и отсутствии противопоказаний к оперативному лечению, для чего может потребоваться выполнение ряда рутинных лабораторных и инструментальных методов обследования, число и характер которых определяется наличием у Вас сопутствующей патологии, объемом предстоящего вмешательства и предполагаемым видом обезболивания. Вам следует в обязательном порядке сообщить оперирующему хирургу о наличии хронических заболеваний внутренних органов, инфекционных заболеваний (ВИЧ-инфекция, гепатиты B, C, сифилис и др.), злокачественного новообразования, болезней системы кровообращения.
2. Эндовенозная термическая облитерация в большинстве случае выполняется под местной анестезией, поэтому, если Вы страдаете аллергией на местные анестетики (новокаин, лидокаин) или ранее отмечали побочные реакции при выполнении местной анестезии, обязательно сообщите об этом оперирующему хирургу.
3. Если Вы принимаете антикоагулянты или антитромбоцитарные препараты, обязательно предупредите об этом оперирующего хирурга.
4. За несколько недель до вмешательства Вам могут быть назначены флеботропные препараты в стандартных дозировках с целью уменьшения риска возникновения и тяжести нежелательных реакций (болевой синдром, внутрикожные кровоизлияния и пр.).
5. Поинтересуйтесь у лечащего врача, требуется ли к операции компрессионный трикотаж или эластичные бинты. Не забудьте взять их с собой, эти изделия могут потребоваться в операционной, после завершения процедуры.
6. Необходимо побрить ноги за день до вмешательства. Поинтересуйтесь у лечащего врача, требуется ли очистка от волос паховых складок. Не используйте масла, лосьоны, крема. Утром в день операции нужно принять душ.
7. При выполнении операции под местной анестезией Вы можете легко позавтракать и пить воду утром накануне операции.
8. При выполнении операции под спинальной анестезией или под наркозом последний прием пищи осуществите накануне вечером, а утром в день операции ничего не ешьте. Последний прием жидкости обычно допускается за 2 - 4 часа до операции, однако, это стоит уточнить у лечащего врача или анестезиолога. О возможности принять необходимые лекарственные средства утром в день операции проконсультируйтесь у своего лечащего врача или анестезиолога.
9. Длительность операции зависит от индивидуальных особенностей анатомии венозного русла и выбранного метода устранения варикозных притоков. Выполнение минифлебэктомии после завершения термооблитерации увеличивает общую продолжительность вмешательства.
10. При выполнении вмешательства под местной анестезией Вы сохраните свою активность. Сразу после операции Вам может быть рекомендована пешая прогулка длительностью 20 - 40 минут. Движения в оперированной конечности должны быть полноценными - сгибание в голеностопном, коленном суставах. Вы не должны бояться, что при ходьбе у Вас что-то произойдет.
11. При выполнении вмешательства под спинальной анестезией или под наркозом Вы сможете ходить сразу по окончании действия обезболивания.
12. В течение первых суток после операции Вы можете отметить увлажнение повязки, эластичного бинта или компрессионного чулка в зоне выполненной анестезии, что является следствием вытекания введенного раствора через проколы кожи. Опасаться этого не стоит.
13. В связи с отсутствием операционных ран Вы можете принять душ на следующей день после вмешательства. При дополнительно выполненной минифлебэктомии или склеротерапии возможность водных процедур следует обсудить с оперирующим хирургом.
14. Практически сразу после операции Вы можете вернуться к своей работе и повседневной активности. Возможность занятия трудом, сопряженным с длительными статическими нагрузками или большими физическими усилиями, а также занятия спортом следует обсудить с оперирующим хирургом. При планировании операции следует предусмотреть возможность избежать значительных физических и/или статических нагрузок на протяжении 2 - 3 недель после вмешательства.
15. Возможность управления автомобилем и осуществления других видов деятельности, требующих повышенного внимания и концентрации, зависит не только от факта проведения операции, наложенного на конечность бандажа, но и от применяемых в ходе операции медикаментов. Проконсультируйтесь у лечащего врача о сроках возврата к подобной деятельности.
16. После операции Вам может быть рекомендовано использование бандажа из эластичных бинтов или медицинского компрессионного трикотажа на протяжении определенного времени. Срок использования эластичной компрессии Вам следует обсудить с оперирующим хирургом.
17. В первую неделю после операции Вас могут беспокоить боли низкой или умеренной интенсивности в зоне выполненной операции. При наличии серьезного дискомфорта, ограничивающего повседневную активность или препятствующего глубокому сну, вы можете использовать медикаментозные средства для снятия неприятных ощущений. О предпочтительном характере медикаментозного обезболивания проконсультируйтесь у оперирующего хирурга.
18. На протяжении месяца Вас могут беспокоить ощущения пульсации, "наливания крови", неинтенсивные тянущие боли по ходу облитерированной вены, что является закономерным проявлением процесса ее рассасывания. Не стоит беспокоиться по этому поводу.
19. В послеоперационном периоде Вам могут быть назначены флеботропные препараты, которые позволят снизить выраженность нежелательных последствий вмешательства. Режим дозирования и длительность курса регулируется оперирующим хирургом.
20. Выполняйте все рекомендации данные Вашим оперирующим хирургом.
21. При проведении эндовазальной термической облитерации может возникать ряд нежелательных реакций и осложнений: болевой синдром (часто), внутрикожные кровоизлияния (очень часто), гематома (редко), повреждение нервов (часто), ожоги кожи (чрезвычайно редко), воспаление подкожных вен (часто), гиперпигментация (часто), тромбоз глубоких вен (очень редко), термически индуцированный тромбоз глубоких вен (редко), легочная эмболия (очень редко), острое нарушение мозгового кровообращения (чрезвычайно редко), возникновение артериовенозной фистулы (чрезвычайно редко). О риске возникновения осложнений и их последствиях проконсультируйтесь у оперирующего хирурга.
22. В тех случаях, когда у Вас появились признаки кровотечения, инфекционных осложнений (повышение температуры тела, покраснение в области послеоперационных ран), боли в икроножных мышцах, отеки нижних конечностей, боли за грудиной, одышка, или какие-нибудь другие проблемы - обратитесь за помощью к Вашему оперирующему хирургу, либо в скорую медицинскую помощь.
Склеротерапия (флебосклерозирование, склерооблитерация) - метод удаления варикозных вен, заключающийся в инъекционном (с помощью шприца и иглы) введении в их просвет специальных препаратов-склерозантов с последующей компрессией эластическими бинтами или медицинским трикотажем. Метод относится к малоинвазивным (без разрезов) способам лечения варикозной болезни.
Флебосклерозирующие препараты (или склерозанты - специально разработанные вещества на основе спиртов) предназначенные для внутривенного введения. Склерозанты вызывают разрушение внутреннего (эндотелиального) слоя вены и ее значительное сужение, что создает условия для склерооблитерации (склеивания) и полного закрытия венозного сосуда. Препарат, его концентрация и объем подбираются врачом индивидуально для каждого пациента. При правильном использовании склерозант вызывает только местное действие и его общее токсическое воздействие на организм исключено. При попадании небольшого количества склерозанта в глубокую венозную систему происходит его быстрое растворение (кровоток в глубоких венах намного выше, чем в поверхностных) без местного и общего повреждающего действия. Сразу после воздействия склерозанта в просвете вены формируется специфический сгусток, в результате чего сосуд становится плотным, слегка болезненным. Далее начинается процесс рассасывания вены, который может занимать 2 - 6 месяцев, в течение которых происходит формирование тонкого соединительнотканного тяжа и его практически полное исчезновение через 1 - 1,5 года. Обычно сеансы склеротерапии проводятся один раз в неделю. Продолжительность лечения зависит от стадии и формы заболевания и определяется лечащим врачом. Положительный косметический результат лечения проявляется не ранее, чем через 2 - 8 недель после окончания склеротерапии.
Для устранения варикозной болезни могут применяться различные разновидности склеротерапии и их комбинация: склеротерапия жидкой и пенной формой склерозанта, склеротерапия под ультразвуковым наведением, катетерная склеротерапия. Склерозированию могут подвергаться варикозные притоки, стволы большой и малой подкожной вен, перфорантные вены. Вид и способ склеротерапии определяет лечащий врач. Процедура склеротерапии заключается в пункции вены иглой различного диаметра, что зависит от калибра сосуда, и внутрисосудистом введении препарата. Процедура может быть слегка болезненной, но специального обезболивания не требует. Во время введения препарата могут наблюдаться ощущения покалывания, жжения по ходу вены. Количество инъекцией на один сеанс определяется индивидуально исходя из степени поражения и максимально допустимого количества препарата. В ряде случаев может применяться катетерная склеротерапия. В этом случае в просвет вены через прокол кожи под ультразвуковым наведением вводится специальный катетер, через который подают склерозант. В процессе введения препарата катетер перемещают вдоль вены, обеспечивая полноценный контакт агента с ее стенкой на всем протяжении. Иногда, процедура склеротерапии может сопровождаться обкалыванием вены специальным раствором с целью обеспечения более плотного контакта ее внутренней оболочки со склерозирующим агентом.
В периоде подготовки к склеротерапии и после ее выполнения следует помнить простые правила:
1. Склеротерапия является безопасным методом лечения с минимальным количеством противопоказаний, поэтому, подготовка к ней обычно не подразумевает проведения дополнительных методов обследования. Однако, в ряде случаев лечащему врачу может потребоваться дополнительная информация о состоянии Вашего здоровья, и он может назначить ряд лабораторных и инструментальных тестов.
2. Пенная склеротерапия опасна для лиц с наличием врожденных пороков сердца, сопровождающихся шунтированием крови "справа-налево" (например, открытое овальное окно в межпредсердной перегородке). Если вы имеете подтвержденный порок сердца или ранее при проведении склеротерапии отмечали появление неврологических симптомов (двоение в глазах, выпадение полей зрения, нарушения речи, мигренеподобные головные боли) в обязательном порядке предупредите об этом Вашего лечащего врача. Подобные явления не обязательно являются противопоказанием к повторной склеротерапии, но должны быть приняты лечащим врачом во внимание.
3. Если Вы принимаете антикоагулянты или антитромбоцитарные препараты, обязательно предупредите об этом лечащего врача.
4. Сразу после проведения процедуры на Вашу ногу будет наложен бандаж из эластичных бинтов и/или надет медицинский компрессионный трикотаж. В зависимости от формы поражения и вида склеротерапии Вам будет необходимо использовать компрессию в круглосуточном или ежедневном режиме на протяжении установленного времени. Уточните у своего лечащего врача режим эластичной компрессии (когда можно первый раз снимать бинт или чулок и мыть ногу, как долго необходимо спать в компрессии и на протяжении какого срока использовать ее непрерывно) и строго следуйте его предписаниям.
5. Сразу после процедуры Вам будет рекомендована пешая прогулка на протяжении 30 - 40 минут. Уделите этой прогулке должное внимание, т.к. она необходима для полноценной эвакуации препарата из глубоких вен и для предотвращения образования в них тромбов. Во время прогулки следует полноценно сгибать ногу в коленном и голеностопном суставах и сокращать икроножную мышцу.
6. В редких случаях у пациентов с большим объемом варикозного поражения вен в первые сутки после склеротерапии появляется чувство легкого недомогания и/или головокружения, повышается температура тела до 37 - 38 °С. Эти изменения самочувствия быстро проходят после приема нестероидных противовоспалительных средств (например, ацетилсалициловая кислота, ибупрофен). При головокружении необходимо несколько минут посидеть или полежать. Обо всех изменениях самочувствия на время прохождения курса склеротерапии необходимо информировать Вашего лечащего врача.
7. В первый раз после снятия компрессионного бандажа или медицинского трикотажа Вы можете обнаружить кровоизлияния в области выполненных инъекций, потемнение кожи, наличие припухших и болезненных вен. Данные реакции являются типичным последствием склеротерапии, поэтому не стоит их опасаться.
8. Уплотнения, легкая болезненность, потемнение кожи по ходу варикозных вен могут сохраняться на протяжении нескольких месяцев.
9. Если у Вас сухая кожа или появилось ее раздражение от эластических бинтов, нужно смазать кожу ног после мытья любым, удобным для Вас питательным кремом.
10. Если у Вас появляется отек в области голеностопного сустава или болевые ощущения, чувство "распирания" в ноге (в первые сутки после сеанса склеротерапии), то необходимо снять бинт, расправить все складки бинта и, если это рекомендовано лечащим врачом, полностью перебинтовать ногу, но не ранее чем через 2 часа после сеанса. Далее, желательно пройтись в течение 30 - 60 минут. При использовании медицинского компрессионного трикотажа подобные ситуации возникают редко.
11. Компрессионные изделия необходимо регулярно менять. Частота их смены определяется производителем, поэтому следуйте в этом вопросе официальной инструкции. При круглосуточном использовании трикотажа удобно иметь два комплекта компрессионных изделий.
12. На весь период лечения лечащим врачом могут быть не рекомендованы горячие ванны, бани, сауны, любые другие тепловые и солнечные процедуры (включая солярий), а также "разогревающие" мази, компрессы; массаж ног; силовую физическую нагрузку (тренажеры с отягощениями); подъем тяжестей, ношение тяжелых сумок. Отнеситесь к этим ограничениям с вниманием.
13. Для уменьшения выраженности побочных реакций склеротерапии Вам может быть рекомендован прием флеботропных препаратов в стандартных дозировках в период выполнения склеротерапии.
14. Необходимость снимать компрессионный бандаж или медицинский трикотаж перед проведением очередного сеанса склеротерапии уточните у своего лечащего врача.
15. При проведении склеротерапии может возникать ряд нежелательных реакций и осложнений: аллергические реакции (чрезвычайно редко), глубокие некрозы кожи (чрезвычайно редко), поверхностные некрозы кожи (редко), гиперпигментация (часто), вторичные телеангиоэктазии (часто), повреждение нервов (чрезвычайно редко), дыхательные нарушения: затруднение вдоха, тяжесть за грудиной, кашель, чувство саднения, жжения в дыхательных путях (часто), неврологические нарушения: мигренеподобные боли, нарушения зрения, речи (редко), транзиторные ишемические атаки и нарушения мозгового кровообращения (чрезвычайно редко), флебит подкожных вен (редко), симптоматический тромбоз глубоких вен и легочная эмболия (очень редко). О риске возникновения осложнений и их последствиях проконсультируйтесь у своего лечащего врача перед началом лечения.
16. В тех случаях, когда у Вас появились признаки кровотечения, инфекционных осложнений (повышение температуры тела, покраснение в области послеоперационных ран), боли в икроножных мышцах, отеки нижних конечностей, боли за грудиной, одышка, или какие-нибудь другие проблемы - обратитесь за помощью к Вашему оперирующему хирургу, либо в скорую медицинскую помощь.
Приложение Г
VCSS - ШКАЛА ОЦЕНКИ ТЯЖЕСТИ ХЗВ
(РЕВИЗИЯ ОТ 2010 ГОДА, REVISED VENOUS CLINICAL
SEVERITY SCORE, RVCSS)
Признак
0 баллов
1 балл
2 балла
3 балл
Боль
Отсутствие
Редкая боль или другой дискомфорт, не ограничивающая повседневную активность
Ежедневная боль или другой дискомфорт, влияющая, но значительно не ограничивающая повседневную активность
Ежедн <...> или <...> значи <...> огран <...> актив <...>
Варикозные вены (диаметром > 3 мм в вертикальном положении тела)
Отсутствие
Единичные разбросанные (изолированные варикозные притоки) и/или флебэктатическая корона
Варикозные вены на бедре или голени
Варик <...> на <...> голен <...>
Отек
Отсутствие
Ограничен стопой и голеностопным суставом
Распространяется выше голеностопного сустава но ниже колена
Распр <...> выше <...>
Пигментация (без учета локальной пигментации над варикозными венами и другой этиологии)
Отсутствие или точечная, низкоинтенсивная (светло-коричневая, цвет загара)
Локальная, ограниченная областью вокруг лодыжки
Диффузная ограниченная нижней третью голени
Дифф <...> выход <...> преде <...> трети
Воспаление (эритема, экзема, дерматит, целлюлит)
Отсутствие
Локальное, ограниченное областью вокруг лодыжки
Диффузное ограниченное нижней третью голени
Дифф <...> выход <...> преде <...> трети
Индурация (индуративный отек, гиподермит) в т.ч. белая атрофия и липодерматосклероз
Отсутствие
Локальная, ограниченная областью вокруг лодыжки
Диффузная ограниченная нижней третью голени
Дифф <...> выход <...> преде <...> трети
Активная язва (количество)
0
1
2
>= 3
Максимальное время существования открытой язвы
нет
Менее 3 мес.
3 мес. - 1 год
1 год
Максимальный размер язвы
нет
Менее 2 см2
2 - 6 см2
Более <...>
Использование компрессионной терапии
Не используется
Периодическая
Большая часть дня
Целый <...>
Приложение Г2
ШКАЛА КАПРИНИ (CAPRINI)
ОЦЕНКИ РИСКА РАЗВИТИЯ ВЕНОЗНЫХ ТРОМБОЭМБОЛИЧЕСКИХ ОСЛОЖНЕНИЙ
У ПАЦИЕНТОВ ХИРУРГИЧЕСКОГО ПРОФИЛЯ
Новая версия
Баллы
Возраст 41 - 60
1
Варикозные вены
ИМТ > 25 кг/м2
Малое хирургическое вмешательство
Сепсис (давностью до 1 мес.)
Тяжелое заболевание легких (в т.ч. пневмония давностью до 1 мес.)
Прием оральных контрацептивов или гормонозаместительная терапия
Беременность и послеродовый период (до 1 мес.)
В анамнезе: необъяснимые мертворождения, выкидыши
Острый инфаркт миокарда
Хроническая сердечная недостаточность (сейчас или в последний 1 мес.)
Постельный режим у нехирургического пациента
Воспалительные заболевания толстой кишки в анамнезе
ХОБЛ
Отеки нижних конечностей
Возраст 61 - 74 года
2
Артроскопическая хирургия
Злокачественное новообразование
Лапароскопическое вмешательство (более 60 мин.)
Постельный режим более 72 часов
Иммобилизация конечности (давностью до 1 мес.)
Катетеризация центральных вен
Большое хирургическое вмешательство (> 45 мин)
Возраст старше 75 лет
3
Личный анамнез ВТЭО
Семейный анамнез ВТЭО
Полиморфизм Vф Лейден
Полиморфизм гена IIф (протромбин) 20210А
Гипергомоцистеинемия
Гепарин-индуцированная тромбоцитопения
Повышенный уровень антител к кардиолипину
Волчаночный антикоагулянт
Другие врожденные или приобретенные тромбофилии
Инсульт (давностью до 1 мес.)
4
Эндопротезирование крупных суставов
Перелом костей конечности или таза
Травма спинного мозга (давностью до 1 мес.)
Примечание. Градация рисков развития ВТЭО по баллам согласно АССР 2012: 0 - 1 балл - очень низкий (0,5%); 2 балла - низкий (1,5%); 3 - 4 балла - умеренный (3%); >= 5 баллов - высокий (6%)
[МП1] В данной таблице аббревиатуры запрещены
[МП2] В каждом квадратике должны стоять страницы ссылки где это указано в вашем тексте.
