"Клинические рекомендации "Миокардит у детей"
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ
КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ
МИОКАРДИТ У ДЕТЕЙ
МКБ 10: I01.2/I09.0/I40/I41/I51.4/I98.1
Год утверждения (частота пересмотра): 2016 (пересмотр каждые 3 года)
ID: КР408
URL
Профессиональные ассоциации
- Союз педиатров России
Ключевые слова
- Дети
- Детская кардиология
- Маркеры повреждения миокарда
- Миокардит
- Острый миокардит
- Педиатрия
- Хронический миокардит
Список сокращений
CAR - Coxsackie adenovirus receptor (рецептор к вирусу Коксаки и аденовирусу)
CRP - C-реактивный протеин (белок)
WPW - Синдром Вольфа-Паркинсона-Уайта
АДКР - Ассоциация детских кардиологов России
АСЛО - Антистрептолизин-О
ВНОК - Всероссийское научное общество кардиологов
ВОЗ - Всемирная организация здравоохранения
ВПС - Врожденный порок сердца
ДКМП - Дилатационная кардиомиопатия
ЕОК - Европейское общество кардиологов
иАПФ - Ингибитор ангиотензинпревращающего фермента
ИЛ - Интерлейкин
КТИ - Кардиоторакальный индекс
КФК - Креатинфосфокиназа
ЛДГ - Лактатдегидрогеназа
ЛЖ - Левый желудочек
МРТ - Магнитно-резонансная томография
НК - Недостаточность кровообращения
НПВС - нестероидное противовоспалительное средство
СН - Сердечная недостаточность
СОЭ - Скорость оседания эритроцитов
ФК - Функциональный класс
 - Фактор некроза опухоли
- Фактор некроза опухоли ![]()
ХСН - Хроническая сердечная недостаточность
ЭКГ - Электрокардиография
Эхо-КГ - Эхокардиография
Термины и определения
Новые и узконаправленные термины в данных клинических рекомендациях не используются.
1. Краткая информация
1.1 Определение
Миокардит - это воспалительное поражение миокарда инфекционной, токсико-инфекционной, инфекционно-аллергической, аутоиммунной или токсической этиологии.
Миокардит может быть как самостоятельным патологическим процессом, так и сопутствовать инфекционным или системным заболеваниям, таким как дифтерия, корь, системные васкулиты, болезни соединительной ткани, инфекционный эндокардит и др. Впервые термин "миокардит" был предложен G. Sobernheim в 1837 г. Определение "воспалительная кардиомиопатия", обозначающее хронический миокардит с миокардиальной дисфункцией, было предложено рабочей группой экспертов ВОЗ в рекомендациях по классификации кардиомиопатий в разделе "специфическая кардиомиопатия" в 1995 г. В медицинской литературе продолжают использовать оба термина. При этом воспалительную кардиомиопатию (КМП) ряд авторов ассоциируют с вирусиндуцированным миокардитом и дифференцируют по наличию (при миокардите) или отсутствию (при воспалительной КМП) маркеров вирусной инфекции в биоптатах.
1.2 Этиология и патогенез
Причиной миокардита может стать любое инфекционное заболевание вирусной, бактериальной, грибковой, риккетсиозной, паразитарной, смешанной этиологии и токсическое воздействие, включая лекарственное, химическое, а также ионизирующее излучение (таблица 1)
Таблица 1 - Основные этиологические факторы миокардитов (Рабочая группа по миокардитам и перикардитам Европейского общества кардиологов, 2013 г.)
1. Инфекционный
Бактериальные
Staphylococcus spp., Streptococcus spp, в т.ч., Streptococcus pneumoniae, Neisseria meningitidis, Neisseria gonorrhoeae, Salmonella spp., Corynebacterium diphtheriae, Haemophilus influenzae, Mycobacterium tuberculosis, Mycoplasma pneumoniae, Brucella spp.
Спирохеты
Borrelia burgdorferi (болезнь Лайма), Leptospira icterohemorrhagica (болезнь Вейля)
Грибы
Aspergillus spp, Actinomyces spp, Blastomyces spp., Candida spp., Coccidioides spp., Cryptococcus spp., Histoplasma spp., Mucor spp., Nocardia spp., Sporothrix spp.
Протозоозы
Trypanosoma cruzi, Toxoplasma gondii, Entamoeba, Leishmania
Паразитарные
Trichinella spiralis, Echinococcus granulosus, Taenia solium
Риккетсии
Coxiella burnetii (Q-лихорадка), Rickettsia rickettsii (пятнистая лихорадка Скалистых гор), Rickettsia tsutsugamuschi
Вирусы
РНК вирусы: коксаки A и B, Вирус ECHO, полиовирус, вирусы гриппа A и B, PC-вирус, эпидемического паротита, кори, краснухи, гепатита C, вирус Dengue, вирус желтой лихорадки, Вирус Чикунгунья, вирус Хунин, вирус лихорадки Ласса, бешенства, вирус иммунодефицита человека-1 (ВИЧ);
ДНК-вирусы: аденовирусы, парвовирус - B19, цитомегаловирус, герпес 6 типа, Эпштейн-Барр вирус, вирус ветряной оспы, вирус простого герпеса, вирус натуральной оспы, вирус коровьей оспы
2. Иммуноопосредованный
Аллергены
Столбнячный анатоксин, сывороточная болезнь, вакцины; лекарственные препараты: пенициллин, цефаклор, колхицин, фуросемид, изониазид, лидокаин, тетрациклин, сульфаниламиды, фенитоин, фенилбутазон, метилдопа, тиазидные диуретики, амитриптилин
Аллоантигены
Отторжение трансплантата сердца
Аутоантигены
Неинфекционный лимфоцитарный миокардит. Неинфекционный гигантоклеточный миокардит. Ассоциированные с аутоиммунными или иммуноопосредованными заболеваниями (системная красная волчанка, ревматоидный артрит, синдром Черджа-Стросса, Болезнь Такаясу, болезнь Кавасаки, болезнь Крона, склеродермия, полимиозит, миастения, инсулинзависимый диабет, тиреотоксикоз, саркоидоз, гранулематоз Вегенера, ревматизм (ревматическая лихорадка)
3. Токсический
Лекарственные
Амфетамины, антрациклины, кокаин, циклофосфамид, этанол, фторурацил, литий, катехоламины, интерлейкин-2, трастузумаб, клозапин
Тяжелые металлы
Медь, железо, свинец (редко, чаще накопление внутри кардиомиоцитов)
Разное
Укусы насекомых, змей, скорпионов, отравление мышьяком, угарным газом
Гормоны
Феохромоцитома, авитаминоз B1
Физические
Радиация, электрошок
Несмотря на полиэтиологичность заболевания, более чем в половине случаев возбудителями миокардитов являются не менее 20 типов кардиотропных вирусов. Ранее основным этиологическим фактором вирусных миокардитов считалась энтеровирусная инфекция. В настоящее время установлено, что эпидемиология вирусных миокардитов значительно варьирует в зависимости от возраста, географического региона, популяции, а также имеет тенденцию меняться с течением времени. Так, в последние годы отмечается увеличение частоты аденовирусных, цитомегаловирусных, парвовирусных (парвовирус B19) или нескольких агентов в качестве этиологических факторов. Эндомиокардиальная биопсия подтвердила миокардит в 52 - 67% случаев у больных ВИЧ-инфекцией и выявила геном ВИЧ в кардиомиоцитах в 83% случаев в группе риска ВИЧ (т.е. у больных с неокончательным тестом на ВИЧ).
У новорожденных и детей раннего возраста наиболее распространенной причиной инфекционных врожденных и приобретенных миокардитов по-прежнему являются энтеровирусы Коксаки (типов B и реже A) и ECHO, ряд кардиотропных вирусов полиомиелита, аденовирусы, цитомегаловирусы, вирусы простого герпеса I и II типов, некоторые типы вируса гриппа. Описаны вирусные миокардиты при Эпштейн-Барр-вирусной инфекции, краснухе, ветряной оспе и эпидемическом паротите. Причиной врожденного миокардита могут быть один или несколько инфекционных агентов TORCH-комплекса: T-токсоплазмоз (Toxoplasmosis); O - другие инфекции (others), включая гепатиты B и C, сифилис, хламидиоз, гонококковую инфекцию, листериоз, ВИЧ-инфекцию, ветряную оспу, энтеровирусную инфекцию; R - краснуха (Rubella); C - цитомегаловирусная инфекция (Cytomegalovirus); H - герпес (Herpes simplex virus). Это объясняется кардиотропностью вирусов и несовершенством иммунологической защиты новорожденных и детей раннего возраста, предрасположенных к данному заболеванию.
Из бактериальных миокардитов наиболее опасными являются дифтерийные (инфекционно-токсические), миокардиты при скарлатине, брюшном тифе и сальмонеллезах, туберкулезе, иерсиниозах (кишечном и псевдотуберкулезе), при генерализованных стрептококковых и стафилококковых инфекциях и тонзиллогенные миокардиты, связанные с данными возбудителями. Описаны спирохетозные миокардиты при врожденном и приобретенном висцеральном сифилисе и лептоспирозе, при паразитарных (токсоплазмоз, болезнь Чагаса, трихинеллез) и грибковых (аспергиллез, актиномикоз, кандидоз) заболеваниях, при внутриклеточных микоплазменной и хламидийной инфекциях. Вариантом инфекционного миокардита неизвестной этиологии является болезнь Кавасаки с миокардитом, коронариитом, острой сердечной недостаточностью у детей любого возраста, в единичных случаях уже на первом месяце жизни.
В патогенезе миокардита имеет значение сходство иммунопатологических феноменов при многообразии этиологических факторов.
Экспериментально установлен патогенез вирусных миокардитов с вирусемией в течение 24 - 72 часов, последующей атакой кардиомиоцитов кардиотропными вирусами через специфические клеточные рецепторы, цитоплазматической репликацией вируса с подавлением синтеза собственных макромолекул белка, ДНК, РНК за счет синтеза белков, кодированных вирусом, изменением кардиомиоцита, его гибелью и запуском иммунных механизмов воспаления в миокарде.
Полученные экспериментальные и морфологические данные позволяют считать, что повреждение миокарда является результатом как прямого, так и опосредованного цитотоксического воздействия. По крайней мере, в остром периоде заболевания основной объем поражения миокарда развивается за счет прямого вирусного поражения кардиомиоцитов. Иммунологическая недостаточность становится причиной развития аутоиммунных процессов с выработкой антител к структурам кардиомиоцитов, приобретает ведущую роль в дальнейшем миокардиальном повреждении и прогрессировании миокардиальной дисфункции на следующих этапах болезни. Развивающаяся при этом сердечная недостаточность (СН) сопровождается гиперпродукцией нейрогормонов и дальнейшим системным и миокардиальным синтезом провоспалительных цитокинов ( , ИЛ1, ИЛ6, ИЛ8), инициирующих ремоделирование и прогрессирующую дисфункцию миокарда. На фоне анатомо-физиологических особенностей миокарда новорожденных и детей раннего возраста эти процессы являются причиной быстрого дезадаптивного ремоделирования миокарда с развитием сферичности, кардиомегалии с нарушением функции ЛЖ, быстрой декомпенсации кровообращения, нарушений ритма. Клинически это коррелирует с тяжестью проявлений и прогнозом заболевания.
, ИЛ1, ИЛ6, ИЛ8), инициирующих ремоделирование и прогрессирующую дисфункцию миокарда. На фоне анатомо-физиологических особенностей миокарда новорожденных и детей раннего возраста эти процессы являются причиной быстрого дезадаптивного ремоделирования миокарда с развитием сферичности, кардиомегалии с нарушением функции ЛЖ, быстрой декомпенсации кровообращения, нарушений ритма. Клинически это коррелирует с тяжестью проявлений и прогнозом заболевания.
Значение концентрации антимиокардиальных антител, играющих в норме важную роль в гуморальной защите, но обладающих кардиотоксичностью и цитолитической активностью пропорционально их титру, активно изучается. Принята гипотеза перекрестного реагирования аутоантител с миолеммальной мембраной и вирусом. Кроме того, причиной аутоиммунизации могут стать аномальные белковые молекулы, образующиеся вследствие дистрофии и некроза кардиомиоцитов.
Сохраняющийся высокий, несмотря на лечение, уровень антител, свидетельствует о прогрессировании миокардита и его тяжелом течении. Повышение титра антител к рецепторам B1 приводит к снижению сократительной способности миокарда, антитела к тропонину I способствуют развитию выраженного воспаления с последующим фиброзом миокарда, выраженной дилатацией камер сердца и высоким риском летальности. Антитела к тропонину T таким действием не обладают. В развитии аутоиммунных процессов при наличии предшествующего или текущего повреждающего инфекционного воспаления в миокарде имеет значение генетическая детерминированность противоинфекционного иммунного ответа.
1.3 Эпидемиология
Точные данные о распространенности миокардитов отсутствуют, поскольку в части случаев заболевание протекает латентно, без каких-либо значимых клинических проявлений. Диагностика затруднена выраженной вариабельностью клинических проявлений: от минимальных ЭКГ изменений до кардиогенного шока и внезапной смерти. Миокардит чаще всего развивается у новорожденных и детей раннего возраста, нередко ему сопутствует перикардит (наблюдается миоперикардит). При исследовании аутопсий при внезапной сердечной смерти в молодом возрасте миокардит диагностируется в 2 - 42% случаев. Миокардит может быть причиной развития дилатационной кардиомиопатии (ДКМП) в 46% случаев у детей.
1.4 Кодирование по МКБ-10
I01.2 - Острый ревматический миокардит;
I09.0 - Ревматический миокардит.
Острый миокардит (I40):
I40.0 - Инфекционный миокардит;
I40.1 - Изолированный миокардит;
I40.8 - Другие виды острого миокардита;
I40.9 - Острый миокардит неуточненный;
Миокардит при болезнях, классифицированных в других рубриках (I41):
I41.0 - Миокардит при бактериальных болезнях, классифицированных в других рубриках;
I41.1 - Миокардит при вирусных болезнях, классифицированных в других рубриках;
I41.2 - Миокардит при инфекционных и паразитарных болезнях, классифицированных в других рубриках;
I41.8 - Миокардит при других болезнях, классифицированных в других рубриках;
I51.4 - Миокардит неуточненный;
I98.1 - Поражение сердечно-сосудистой системы при других инфекционных и паразитарных болезнях, классифицированных в других рубриках;
1.5. Примеры диагнозов
- Острый вирусный миокардит, тяжелое течение. ХСН II Б степени. ФК III - IV по Ross.
- Острый инфекционный миокардит неуточненной этиологии с поражением проводящей системы сердца: частая мономорфная желудочковая экстрасистолия, градация II по Lown, среднетяжелое течение. ХСН I - II А степени. ФК II по NYHA.
- Болезнь Кавасаки, полная форма. Острая лихорадочная стадия. Миокардит, коронариит, тяжелое течение. ХСН II А степени. ФК II по Ross.
- Хронический аутоиммунный миокардит с исходом в кардиофиброз, аневризматическая деформация верхушки левого желудочка с переходом на боковую стенку левого желудочка. ХСН 2А степени. ФК II по Ross.
1.6 Классификация
Общепринятой классификации миокардитов (кардитов) не существует. Предлагаемые классификации в той или иной степени отражают этиологические факторы, патогенетические механизмы развития и варианты течения. Выделяют инфекционные и неинфекционные миокардиты.
Клиницистами широко используется клинико-морфологическая классификация (E.B. Lieberman с соавт. 1991 г.), согласно которой различают следующие формы миокардита:
- фульминантный;
- острый (нефульминантный);
- подострый;
- хронический активный;
- хронический персистирующий.
Рабочей группой Японского кардиологического общества (2009 г.) предложена классификация миокардита с учетом этиологического фактора, гистологии и клинического типа (таблица 2).
Таблица 2 - Классификация рабочей группы Японского кардиологического общества (2009).
Этиология
- Вирус
- Бактерия
- Грибок
- Риккетсия
- Спирохета
- Простейшие, паразиты
- Другие инфекционные причины
- Лекарства, химические вещества
- Аллергия, аутоиммунные процессы
- Коллагенозы
- Болезнь Кавасаки
- Саркоидоз
- Радиация, тепловой удар
- Неизвестные причины
- Идиопатический
Клеточный тип
- Лимфоцитарный
- Гигантоклеточный
- Эозинофильный
- Гранулематозный
Клинический тип
- Острый
- Фульминантный
- Хронический
- Подострый
- Латентный
В МКБ-10 присутствует рубрика "острые" миокардиты и отсутствует рубрика "хронические" миокардиты. Поэтому, если воспалительное заболевание миокарда имеет не острое (затяжное или хроническое), а относительно благоприятное течение, оно может быть отнесено в рубрику "миокардиты" с кодами - I41.1; I41.0; I41; I41.2; I41.8; I51.4. При неблагоприятном хроническом течении с прогрессирующими кардиомегалией и сердечной недостаточностью заболевание может быть отнесено в рубрику "кардиомиопатии" с кодами - I42 (воспалительная кардиомиопатия). Данным термином в большинстве современных исследований называют хронический миокардит.
В педиатрии выделяют врожденный (антенатальный) и приобретенный (постнатальный) миокардиты.
Таблица 3 - Классификация миокардитов у детей (по Н.А. Белоконь, 1984 г. в модификации рабочей группы АДКР (Ассоциации детских кардиологов России) 2010 г.)
Классифицирующий признак
Типы миокардитов
Период возникновения заболевания
Врожденный
Приобретенный
Этиологический фактор
Вирусные, бактериальные, грибковые, спирохетозные, риккетсиозные, протозойные, паразитарные, токсические, аллергические, аутоиммунные.
Форма (по локализации)
Очаговый
Диффузный
Течение
Фульминантный
Острый - до 6 недель от начала заболевания
Подострый - от 6 недель до 6 месяцев от начала заболевания
Хронический (активный/персистирующий) - более 6 месяцев от начала заболевания
Тяжесть кардита
Легкий
Среднетяжелый
Тяжелый
Стадия и функциональный класс сердечной недостаточности
I, IIА, IIБ, III стадии
I, II, III, IV функциональный класс
Исходы и осложнения
Выздоровление, кардиосклероз, гипертрофия миокарда, нарушение ритма и проводимости, легочная гипертензия, поражение клапанов, миоперикардит, тромбоэмболический синдром, дилатационная кардиомиопатия, кардиогенный шок, летальный исход
2. Диагностика
Диагностика острого миокардита основывается на динамике клинических симптомов, на основании кардиомегалии, остро или подостро начавшейся и прогрессирующей застойной сердечной недостаточности, выявленных после инфекционного процесса или когда причина неясна при наличии патологических изменений электрокардиограммы (ЭКГ), эхокардиограммы (Эхо-КГ), повышения кардиоспецифических ферментов.
- В соответствии с Canadian Cardiovascular Society Consensus Conference guidelines on heart failure (Рекомендации Консенсуса Конференции Канадского Общества по сердечным заболеваниям, 2009 г.), наличие миокардита рекомендуется предполагать в ситуациях:
(а) кардиогенного шока вследствие левожелудочковой (общей или региональной) систолической дисфункции или когда причина неясна;
(б) острого или подострого развития левожелудочковой (общей или региональной) дисфункции, когда причина неясна;
(в) при подтверждении некоронарогенного поражения миокарда [1]
(Сила рекомендации 1, уровень доказательств C)
- В связи с тем, что диагностика миокардита во многих случаях затруднена из-за вариабельности симптомов, большого количества клинических "масок", возможности бессимптомного течения, в ряде ситуаций для установления диагноза рекомендуется экспертный клинический катамнез до тех пор, пока миокардит не разрешится или до составления постоянного плана ведения [1, 2]
(Сила рекомендации 2; уровень доказательств C)
2.1 Жалобы и анамнез
- Отягощенный острыми воспалительными заболеваниями анамнез матери при антенатальном выявлении миокардитов;
- Для приобретенных миокардитов, в том числе постнатальных, важна связь кардиальных симптомов с предшествующими (за 1 - 2 недели) эпизодами вирусных, бактериальных инфекций и неясной лихорадки (уровень доказательности A), аллергическими реакциями, вакцинацией.
- При врожденных миокардитах клиника сердечной недостаточности проявляется в первые 72 часа после рождения;
- При приобретенных миокардитах характерно острое развитие симптомов СН на 5 - 7 день вирусной инфекции (чаще инфекции верхних дыхательных путей с фебрильной лихорадкой, диарейным синдромом), а у детей более старшего возраста - на 1 - 2 неделе реконвалесценции.
- одышка, утомляемость при кормлении вплоть до анорексии, стонущее, кряхтящее дыхание
- потливость, слабость и адинамия,
- у старших детей возможны жалобы на боли в области сердца кашель при перемене положения тела
- при тяжелом течении миокардита возможно появление отеков, болей в животе.
- Тяжелое течение сопровождается быстрым развитием признаков острой левожелудочковой СН с одышкой, цианозом слизистых оболочек, тахикардией, сердцебиением, застойными влажными хрипами в легких, а затем правожелудочковой сердечной недостаточностью с увеличением печени, в меньшей степени - селезенки (особенно у детей до 1 года), отеками конечностей, полисерозитом и асцитом в терминальной стадии.
- При легком течении единственными жалобами при текущем миокардите могут быть ощущения "перебоев" в сердце или сердебиения как проявления нарушения ритма.
2.2. Физикальное обследование
- При осмотре ребенка необходимо обращать внимание на:
- положение ортопноэ (полусидячее);
- напряжение и раздувание крыльев носа, втяжение податливых мест грудной клетки, тахипноэ (реже диспноэ);
- тахикардия (реже брадикардия);
- влажные разнокалиберные хрипы в легких (сначала в нижнебоковых отделах легких и/или преимущественно слева из-за сдавливания левого легкого увеличенным сердцем, затем над всей поверхностью легких);
- сердечный горб (при остром миокардите может не выявляться);
- расширение границ относительной сердечной тупости влево при перкуссии;
- глухость сердечных тонов и появление дополнительных тонов - протодиастолического III и пресистолического IV, акцент II тона (характерен для легочной гипертензии), возможен суммационный ритм галопа. Имеют место шум относительной недостаточности трикуспидального или митрального клапана;
- увеличение размеров и болезненность при пальпации печени;
- симптом Плеша (набухание шейных вен при надавливании на область печени);
- умеренное увеличение селезенки (характерно у детей раннего возраста);
- диспептические явления (понос, запор, тошнота, рвота), связанные с застоем крови в мезентериальных сосудах и застойным гастритом;
- периферические отеки на стопах, затем на лодыжках, голенях, у лежачих больных - в области крестца, обычно увеличивающиеся к вечеру (чаще у детей старшего возраста, так как у детей первых лет жизни отеки могут быть не видны из-за высокой гидрофильности тканей);
- могут выявляться гидроторакс, асцит, обычно появляющиеся позднее, чем периферические отеки;
2.3 Лабораторная диагностика
- Рутинные лабораторные исследования (клинический и биохимический анализы крови и мочи) в диагностике кардитов недостаточно информативны [1, 2].
(Сила рекомендации 1; уровень доказательств C)
Комментарии: изменения при рутинных обследованиях неспецифичны и имеют диагностическое значение только в сочетании с клиническими данными и данными функциональных исследований. Повышение СОЭ может отражать наличие системного заболевания соединительной ткани в качестве причины миокардита.
- Рекомендовано исследование биохимических и иммунных маркеров миокардиального повреждения.
(Сила рекомендации 1; уровень доказательности B)
Комментарий: исследование тропонина и его изоферментов в острый период считают высоко информативным I (ТнI, референсные величины 0 - 1 нг/мл) и тропонин T (ТнT, референсные величины 0 - 0,1 нг/мл). При отсутствии клинических и/или ЭКГ-признаков ишемии, возрастание уровней ТнI или ТнT в крови указывает на повреждение (некроз) некоронарогенного генеза, что имеет важное значение для педиатрической и неонатальной практики и является более чувствительным признаком для диагностики миокардита, чем креатинфосфокиназа (КФК) и и МВ-фракция КФК (КФК-МВ) [1, 2, 3]
Повышение концентрации тропонина I или тропонина T наблюдается при миокардиальных повреждениях различного генеза (воспалительных, травматических, ишемических и гипоксических). Отмечается при миокардитах, сепсисе и системном воспалительном синдроме, при различных шоковых состояниях, при лекарственной интоксикации цитостатиками, при травматическом повреждении сердца, включая кардиохирургию, после дефибрилляции, при отторжении сердечного трансплантата, при кардиомиопатии, при хронических сердечной и почечной недостаточности, при гипертензии с выраженной гипертрофией левого желудочка, при острой легочной эмболии с дисфункцией правого желудочка. Таким образом, определение тропонинов I и T при этих состояниях характеризует наличие провоспалительного цитокининдуцированного повреждения и энергетический дефицит.
- Рекомендовано исследование активности лактатдегидрогеназы (ЛДГ) и креатинфосфокиназы (КФК) с отдельным исследованием сердечной фракции [1, 2, 3].
(Сила рекомендации 1; уровень доказательств B)
Комментарии: Повышение активности ЛДГ и креатинфосфокиназы недостаточно специфично, чаще отражает активность и генерализацию общего инфекционного процесса.
Повышение активности сердечных изоферментов КФК-МВ (4 - 6% от уровня КФК, или менее 5 мкг/л), ЛДГ1 (от 14 - 26% от общей активности ЛДГ) и ЛДГ2 (от 29 - 39% от общей активности ЛДГ) более специфично, есть данные об их повышении в острой фазе миокардита до цифр, сопоставимых с результатами при остром инфаркте миокарда.
- Рекомендовано определение уровня N-концевого фрагмента промозгового натрийуретического пептида (NT-proBNP), как специфического маркера СН [1, 2].
(Сила рекомендации 1; уровень доказательств A)
Комментарий: Уровень 200 пг/мл принят в качестве порогового для диагностики кардиальной патологии.
Для выявления этиологического фактора миокардита рекомендовано проведение серологического обследования, при необходимости бактериологического обследования, а также молекулярно-биологического исследования (полимеразно-цепной реакции (ПЦР)) СН [2, 3].
(Сила рекомендации 1; уровень доказательств C)
Комментарии: Посевы крови и других биологических жидкостей (в частности, перикардиального выпота), серологические и иммуноферментные методы (ИФА и ПЦР) позволяют с той или иной степенью точности установить бактериальную или вирусную этиологию общего инфекционного процесса, но не всегда соответствуют причинным факторам миокардита. Достоверным способом определения этиологии миокардита является обнаружение вирусного генома в ткани миокарда, полученной при эндомиокардиальной биопсии, однако рутинно в клинической практике данный метод не применяется [1, 4].
- Рекомендовано выявление хронического очага инфекции (хронический тонзиллит, синуситы, патология полости рта, холецистит), являющегося источником длительной интоксикации и сенсибилизации, потенциальным источником инфекции миокарда (особенно тонзиллогенной), дополнительно проводятся исследования антистрептолизина O (АСЛО), посевы из носоглотки и кишечника с идентификацией флоры и определением ее чувствительности к антимикробным препаратам [3].
(Сила рекомендации 1; уровень доказательств C)
2.4 Инструментальная диагностика.
- Рекомендовано проведение рентгенографии органов грудной клетки [1, 2, 3].
(Сила рекомендации 1; уровень доказательств A)
Комментарий: определяется увеличение размеров сердца (с увеличением кардиоторакального индекса (КТИ) > 0,5, при кардиомегалии - > 0,6 - 0,7). Характерно изменение конфигурации сердца (патологическое ремоделирование) со сглаженностью контуров и развитием сферичности ("шарообразности"), могут определяться признаки венозного застоя в легких, умеренный плевральный выпот.
- Рекомендовано проведение электрокардиографии (ЭКГ) в покое и проведение холтеровского мониторирования [1, 2, 3].
(Сила рекомендации 1; уровень доказательств A)
Комментарии: снижение вольтажа зубцов QRS; выраженность признаков перегрузки (гипертрофии) левых отделов сердца вариабельна; признаки перегрузки обоих предсердий и правого желудочка сердца; отмечаются преходящие нестойкие неспецифические изменения реполяризации в виде депрессии сегмента ST, при сочетании с перикардитом - в виде подъема сегмента ST более чем в 3-х отведениях, а также уменьшение амплитуды, изоэлектричность, инверсия зубца T. Псевдоинфарктные изменения и выраженные признаки субэндокардиальной ишемии могут быть признаками коронариита.
Ранними признаками могут являться различные виды нарушений проводимости в виде блокад ножек пучка Гиса, атриовентрикулярных блокад [1, 2, 3] (уровень доказательств C).
У 60% детей регистрируются нарушения ритма в виде экстрасистолии, реже - пароксизмальной тахикардии, трепетания предсердий. Появление экстрасистолии высоких градаций, желудочковых аритмий, аллоритмий при выраженной дисфункции миокарда прогностически неблагоприятно, иногда аритмия может быть единственным проявлением миокардита. Патологические изменения ЭКГ в остром периоде быстро изменяются, часто сочетаются, при благоприятном течении могут полностью нивелироваться.
- Рекомендовано проведение эхокардиографии с допплерографией для выявления дилатации полостей сердца с нарушением сократимости миокарда, локальных гипокинезов, признаков отека миокарда при остром миокардите [1, 2, 3].
(Сила рекомендации 1; уровень доказательств A)
Комментарии: При высокой остроте процесса меньше вероятность дилатации полостей сердца (уровень доказательств C). Обратимая концентрическая гипертрофия ЛЖ с нарушением его локальной сократимости вследствие интерстициального отека наблюдается у 15% больных, чаще при фульминантной форме (уровень доказательств C), и регрессирует в течение нескольких месяцев на фоне адекватной кортикостероидной терапии.
- Рекомендовано проведение магнитно-резонансной томографии (МРТ) [1, 2, 3, 4].
(Сила рекомендации 1; уровень доказательств A)
Комментарии: Способность усиленной контрастом МРТ диагностировать различные формы воспалительных заболеваний сердца хорошо доказана многочисленными исследованиями. Использование в качестве контраста при МРТ препаратов на основе гадолиния (Gd-DTPA), обладающего способностью аккумулироваться в воспалительном тканевом субстрате, увеличивает диагностическую значимость метода. Фокальное усиление МР-сигнала в сочетании с региональным гипо- или дискинезом, выявленное при МРТ с данным контрастом, признано достоверным признаком миокардита.
- Наличие не менее двух из МРТ-критериев диагностики миокардита, предложенных канадской рабочей группой, (Lake Louise Criteria) на фоне клинической симптоматики позволяет диагностировать миокардит [1, 2, 3, 4].
(Сила рекомендации 1; уровень доказательств C)
Комментарии: Предложенные канадской рабочей группой МРТ-критерии диагностики миокардита (Lake Louise Criteria) включают:
1) локальное или диффузное усиление интенсивности T2-сигнала;
2) увеличение отношения интенсивности раннего T1-сигнала от миокарда к сигналу от скелетных мышц;
3) визуализацию как минимум одной зоны с повышенным накоплением гадолиния на отсроченных T1-взвешенных изображениях, что может свидетельствовать о некротических или фиброзирующих изменениях сердечной мышцы.
- Рекомендовано проведение радионуклидных методов исследования [1, 2, 3, 4].
(Сила рекомендации 1; уровень доказательств B)
Комментарий: Сцинтиграфия миокарда с технецием позволяет выявить зоны гипоперфузии при интактных коронарных артериях. Выявление признаков воспалительного повреждения миокарда, в том числе лейкоцитарных инфильтратов в ткани при проведении сцинтиграфии с таллием, позволяет предположить текущий миокардит [1, 2, 3]. Однофотонная эмиссионная томография и позитронно-эмиссионная томография достаточно информативны для дифференциальной диагностики обратимых (воспалительных и ишемических) и необратимых (деструктивных) миокардиальных изменений. Эти неинвазивные методы используются в педиатрической практике для уточнения или установления диагноза.
- Проведение инвазивных методов исследования: катетеризация сердца, коронароангиография, трансвенозная эндомиокардиальная биопсия в острой фазе заболевания не рекомендуется из-за высокого риска тромбоэмболических осложнений, асистолии и фибрилляции [1, 3].
(Сила рекомендации 1; уровень доказательств B)
Комментарии: методики используются по строгим показаниям, при улучшении клинического состояния, относительной компенсации кровообращения, при отсутствии иммуно-биохимических маркеров острого миокардиального повреждения, вне остроты процесса.
- Эндомиокардиальную биопсию рекомендовано к проводить по следующим показаниям:
1. впервые возникшая, необъяснимая СН, продолжительностью < 2 недель с нормальными размерами или дилатированным ЛЖ и гемодинамическими нарушениями [1, 3]
(Сила рекомендации 1; уровень доказательств B)
и
2. впервые возникшая, необъяснимая СН, продолжительностью от 2 недель до 3 месяцев с дилатированным ЛЖ, не поддающаяся лечению в течение 1 - 2 недель или при развитии ЖТ, АВ-блокады II - III степени [1, 3].
(Сила рекомендации 1, уровень доказательств B)
Комментарии: при оценке результатов биопсии, как правило, используются Далласские (1986 г.) морфологические диагностические критерии диагностики миокардита
Таблица 4 - Далласские критерии гистологической диагностики миокардита.
Определенный миокардит
Воспалительная инфильтрация миокарда с некрозом и/или дегенерации прилегающих миоцитов, не характерная для ишемических изменений при ИБС
Вероятный миокардит
Воспалительные инфильтраты достаточно редки, либо кардимиоциты инфильтрированы лейкоцитами. Нет участков миоцитонекроза. Миокардит не может быть диагностирован в отсутствие воспаления
Нет миокардита
Нормальный миокард или патологические изменения ткани невоспалительной природы
В рекомендациях Японского кардиологического общества (2009) приводятся критерии острого миокардита по данным биопсии эндомиокарда, указывается, что выполнение эндомиокардиальной биопсии относительно безопасно у детей старшего возраста [4].
Таблица 5 - Критерии острого миокардита при биопсии эндомиокарда (2009).
Диагностические критерии острого миокардита при биопсии эндомиокарда
1. В инфильтрате большое количество больших или малых многоядерных клеток (иногда с появлением небольшого числа полиморфноядерных лейкоцитов и многоядерных гигантских клеток)
2. Разрушение, слияние кардиомиоцитов
3. Интерстициальный отек
Уверенно поставить диагноз миокардита по результатам биопсии можно только при наличии в биоптате воспалительной инфильтрации миокарда и/или некроза и дегенерации прилегающих кардиомиоцитов. Если лимфоцитарная инфильтрация персистирует в биоптате, констатируют продолжающийся миокардит; если инфильтрация значительно уменьшается со временем или исчезает, говорят о разрешающемся или излеченном миокардите. Помимо технических сложностей, возможно получение ложноположительных и ложноотрицательных результатов.
Несмотря на высокую информативность, биопсия миокарда у детей применяется ограниченно.
2.6 Дифференциальный диагноз
- Отсутствием специфических диагностических критериев, сходство клинических проявлений сердечно-сосудистой и дыхательной недостаточности, особенно на фоне генерализованной инфекционной патологии затрудняет диагностику миокардитов. Ранняя манифестации (в том числе у новорожденных) различных форм врожденных кардиомиопатий, заболеваний миокарда неизвестной этиологии (включая эндомиокардиальный фиброэластоз), в генезе которых наряду с другими факторами большое значение придается инфекции в раннем фетальном периоде.
- При дифдиагностике с идиопатической дилатационной кардиомиопатией (ДКМП) решающее значение имеет постепенное развитие симптомов застойной сердечной недостаточности, отсутствие или минимальные лабораторные признаки воспаления, отсутствие эффекта от противовоспалительной терапии. Несмотря на существующие критерии диагностики миокардитов и кардиомиопатий (заболеваний миокарда неизвестной этиологии, по определению ВОЗ), дифференциальная диагностика этих состояний, особенно у детей первого года жизни, очень сложна, так как между ними существует не только клиническое и патогенетическое, но и морфологическое сходство, общность электрокардиографических и эхокардиографических характеристик. Эндомиокардиальная биопсия миокарда, показанная в этих случаях, часто (но не всегда) подтверждает диагноз.
- Дифференциальная диагностика ревматических и неревматических миокардитов основана на исключении ревматической лихорадки, наблюдающейся у детей старше 5 - 7 лет. Характерны наличие связи манифестации миокардита с перенесенной стрептококковой инфекцией, имеют место экстракардиальные проявления - анулярная сыпь, артралгии, полиартрит, хорея. Для ревматического миокардита не характерна кардиомегалия и выраженная миокардиальная недостаточность, часто в процесс вовлекается перикард, рано может обнаруживаться деформация атриовентрикулярных клапанов, в дальнейшем формируются пороки сердца. Обнаруживаются лабораторные изменения, типичные для острой ревматической лихорадки (лейкоцитоз, повышение СОЭ, высокие титры АСЛО, CRP, антиген 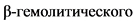 стрептококка группы A), при бактериологическом исследовании мазка из зева может выделяться
стрептококка группы A), при бактериологическом исследовании мазка из зева может выделяться 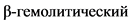 стрептококк группы A. Характерны: отчетливая устойчивая положительная динамика признаков декомпенсации кровообращения, изменений ЭКГ, ликвидация перикардиального выпота на фоне противовоспалительной и антибиотикотерапии.
стрептококк группы A. Характерны: отчетливая устойчивая положительная динамика признаков декомпенсации кровообращения, изменений ЭКГ, ликвидация перикардиального выпота на фоне противовоспалительной и антибиотикотерапии.
- Миокардиты новорожденных с кардиомегалией, цианозом, тахикардией, декомпенсацией кровообращения достаточно сложно дифференцировать с другими кардиомегалиями новорожденных, хотя это важно для назначения адекватной терапии и определения прогноза заболевания. В генезе различных форм врожденных кардиомиопатий и эндомиокардиального фиброэластоза наряду с другими факторами большое значение придается инфекции в раннем фетальном периоде. Любое интеркуррентное заболевание у ребенка грудного возраста может стать триггером манифестации этих врожденных заболеваний.
- Эндомиокардиальный фиброэластоз (ФЭ) - врожденное заболевание неясной этиологии, начинающееся во внутриутробном периоде, характеризующееся значительным утолщением эндокарда, обусловленным фиброзом, кардиомегалией и застойной сердечной недостаточностью. Считается, что фиброэластоз не является самостоятельным заболеванием, а представляет собой неспецифическую реакцию эндокарда на любой миокардиальный стресс, в качестве которого могут выступать гемодинамические перегрузки из-за врожденных пороков сердца и сосудов и их сочетаний, вирусные или бактериальные агенты, генетические аберрации, гипоксия, кардиомиопатии и т.д. Клинические проявления варьируют. На первом плане стоят кардиомегалия и рано появляющаяся декомпенсация кровообращения у новорожденных, чаще - у детей грудного возраста (до 6 месяцев). Признаки тяжелой застойной недостаточности могут развиваться у ранее клинически здорового ребенка, манифестация и прогрессирование может обнаруживаться на фоне рецидивирующих легочных инфекций. Симптомы заболевания могут носить постоянно прогрессирующий характер или протекать с периодами ремиссии. Прогноз неблагоприятен.
- Неинфекционные кардиомегалии новорожденных - представлены острыми цереброкардиальным и кардиопульмональным синдромами, афоничными врожденными пороками сердца и гетерогенной группой генетических и врожденных заболеваний (гликогенозная кардиомегалия - болезнь Помпе или гликогеноз II типа, митохондриальная патология, врожденные миопатии и прогрессирующие мышечные дистрофии), эти заболевания характеризуются плохим прогнозом.
- Транзиторная ишемия миокарда новорожденных (постгипоксический синдром дезадаптации сердечно-сосудистой системы, цереброкардиальный синдром) развивается на фоне неврологических эквивалентов перенесенной гипоксии, кардиопульмональный синдром или острое легочное сердце (cor pulmonalis acutum) при респираторном дистресс-синдроме, при множественных ателектазах в возрасте нескольких дней.
- К врожденным порокам сердца (ВПС) и сосудов с кардиомегалией, но без выраженной аускультативной симптоматики, относятся аномальное отхождение левой коронарной артерии от легочной артерии, синдром Бланда-Уайта-Гарланда (Bland-White-Garland), изолированная коарктация аорты, полная форма общего открытого атриовентрикулярного канала, дефект межпредсердной перегородки, тотальный или частичный аномальный дренаж легочных вен. Возможна кардиомегалия, связанная с аритмогенной кардиопатией при фетальных аритмиях. Основным в исключении всех видов афоничных ВПС является Эхо-КГ исследование, также необходимы пульсоксиметрия на верхних и нижних конечностях у новорожденных (для диагностики коарктации аорты и других дуктус-зависимых пороков), информативны электрокардиографические исследования (для синдрома Бланда-Уайта-Гарленда).
- Аритмогенная дисфункция миокарда с признаками недостаточности миокарда и дилатацией камер сердца развивается у 15 - 80% больных с хроническими тахиаритмиями (эктопической предсердной тахикардией, предсердножелудочковой тахикардией, желудочковой тахикардией, хронической формой трепетания предсердий). Более высокий риск развития аритмогенной дисфункции миокарда наблюдается при стабильно высокой частоте сердечного ритма в течение суток.
- Степень дисфункции варьирует от умеренной дилатации ЛЖ до значительного расширения камер сердца по типу синдрома дилатационной кардиомиопатии с резким снижением сократимости миокарда, выраженными признаками хронической сердечной недостаточности. Рентгенологическая картина неспецифична. Отсутствие явной связи с перенесенной инфекцией, нормальные значения или умеренное повышение уровня биохимических маркеров повреждения миокарда, постепенное, но довольно быстрое (2 - 4 недели) повышение фракции выброса и нормализация полостей сердца после устранения аритмии подтверждают предположение об аритмогенном генезе кардиомегалии и дисфункции миокарда.
- Легкие формы миокардита у детей школьного возраста и подростков следует дифференцировать с миокардиодистрофией на фоне вегетативной дисфункции, особенно при наличии наджелудочковой экстрасистолии, кардиалгического синдрома. Главным отличием является отсутствие кардиомегалии и сердечной недостаточности, отсутствие повышения уровня биохимических маркеров повреждения миокарда, наличие ярких вегетативных нарушений со стороны других органов и систем. ЭКГ-изменения, как правило, исчезают на фоне физической нагрузки (в отличие от миокардита).
3. Лечение
3.1 Консервативная терапия
Немедикаментозное лечение
- Рекомендован постельный режим (2 - 8 недель в зависимости от тяжести заболевания) с лечебной физкультурой и дыхательной гимнастикой без усилия до разрешения острой фазы [2, 3, 8].
(Сила рекомендации 1; уровень доказательств C)
Комментарий: интенсивная физическая нагрузка способствует усилению воспаления и некроза (уровень доказательств C), увеличивает риск внезапной сердечной смерти (уровень доказательств C);
- Рекомендовано полноценное рациональное питание с достаточным количеством витаминов, микроэлементов, белков, про- и пребиотиков, ограничением поваренной соли (до 1 - 1,5 г у детей старшего возраста) [2, 3].
(Сила рекомендации 1; уровень доказательств C)
- Питьевой режим рекомендуется контролировать диурезом. Объем выпитого ребенком должен быть на 200 - 300 мл меньше выделенного за сутки, составляя в среднем от 400 до 600 мл/сутки у детей первых лет жизни [2, 3].
(Сила рекомендации 1; уровень доказательств C)
Медикаментозное лечение
- Рекомендуется этиотропная терапия инфекции, подтвержденной бактериологическими и серологическими исследованиями (антибактериальную, противовирусную) [4].
- Рекомендуется лечение СН (см. клинические рекомендации по терапии острой и хронической СН) [1, 2, 3, 4].
- Рекомендуется проведение индивидуально обоснованной патогенетической терапии: противовоспалительной (иммуносупрессивной), антиферментной, антикоагулянтной, дезинтоксикационной, иммунотерапии [1, 2, 3, 4].
- При наличии электролитных нарушений необходима их коррекция (по стандартным правилам).
- Рекомендовано назначение антибактериальной терапии препаратами широкого спектра в стандартных дозировках (чаще защищенными пенициллинами, в сочетании с аминогликозидами, цефалоспоринами II, III, IV поколения) в течение 2 - 4 недель, так как причиной миокардита может быть вирусно-бактериальная ассоциация, а также для профилактики осложнений в раннем возрасте; при подозрении на эндокардит, далее коррекция терапии по данным результатов посевов [2, 4].
(Сила рекомендации 1; уровень доказательств C)
- Противовирусная терапия. Противовирусная терапия эффективна только в период непосредственного проникновения вируса в организм или вскоре после этого. В настоящее время противовирусные средства не рекомендованы к использованию в лечении острого миокардита [3].
(Сила рекомендации 2; уровень доказательств C)
Комментарии: При документированной вирусной этиологии генерализованного инфекционного процесса, на фоне которого подозревается поражение миокарда (при отсутствии данных биопсии миокарда), могут использоваться:
- при герпетической инфекции ацикловирЖ (Код АТХ: J05AB01) 60 мг/кг/сутки в неонатальном периоде в/в капельно 3 р/день не менее 14 дней, детям от 3 мес до 12 лет - по 5 мг/кг (250 мг/м2 поверхности тела), per osЖ,ВК у детей старше 2 лет по 200 мг 4 раза в сутки не менее 5-ти дней;
- при Herpes simplex 1, 2 типа - по 10 мг/кг каждые 8 ч; больным с нарушениями иммунной системы - одновременно с индукторами интерферона; при Эпштейн-Барр-вирусной инфекции инозин пранобекс (Код АТХ: J05AX05) 50 - 100 мг/кг/сут в 3 - 4 приема 7 - 10 дней;
- при цитомегаловирусной этиологии - иммуноглобулин человека антицитомегаловирусный (Код АТХ: J06BB09) в разовой дозе 2 мл/кг N 6; при ВИЧ-инфекции - зидовудинж (Код АТХ: J05AF01): per os 0,2 мл/кг/сут в 4 приема за 30 минут до еды, внутривенно капельно 0,15 мл/кг/сут в 4 приема в разведении на 5 - 10 мл 5% декстрозыЖ в течение 30 - 60 минут.
- Лечение острой сердечной недостаточности при миокардитах рекомендуется осуществлять в соответствии с современными национальными рекомендациями, обеспечивается сочетанным применением диуретиков, ингибиторов ангиотензинпревращающего фермента (АПФ)*, реже 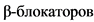 *, сердечных гликозидов (в низких дозах), метаболических и (по показаниям) иммунотропных средств.
*, сердечных гликозидов (в низких дозах), метаболических и (по показаниям) иммунотропных средств.
- Не рекомендуется рутинное назначение иммуносупрессивной терапии (глюкокортикоидов, азатиоприна, циклоспорина) и нестероидных противовоспалительных средств (НПВС) всем пациентам с миокардитом, так как современные доказательные исследования не подтвердили их эффективность и положительное влияние на отдаленный прогноз. Применение данных групп препаратов рекомендовано при доказанном аутоиммунном характере заболевания [2, 3].
(Сила рекомендации 1; уровень доказательств A).
- У пациентов с доказанным миокардиальным воспалением и левожелудочковой дисфункцией необходимость терапии иммуносупрессорами является спорной
(Сила рекомендации 2; уровень доказательств B)
- Применение глюкокортикоидов (преднизолонж,вк, код АТХ: H02AB06, 3 - 5 мг/кг/сут парентерально, 1 - 2 мг/кг/с перорально) рекомендуется только при тяжелом течении миокардита с прогрессирующей СН, при инфекционно-токсическом шоке, падении АД, в ряде случаев - при тяжелом поражении проводящей системы и тенденции к затяжному течению, без наличия персистентного вируса, при высоких титрах антител к структурам миокарда. Иммуносупрессия не показана при доказанной персистенции вируса, так как установлено отрицательное действие глюкокортикоидов на элиминацию возбудителя и репаративные процессы в миокарде. Назначение глюкокортикоидов в ранних стадиях, при недостаточном количестве нейтрализующих АТ, усугубляет течение миокардита [2, 3].
(Сила рекомендации 1; уровень доказательств B)
- Нестероидные противовоспалительные средства (НПВС) не рекомендовано назначать при лечении острого миокардита, так как имеются данные о замедлении репаративных процессов в миокарде с увеличением летальности [2, 3, 4, 8].
(Сила рекомендации 1; уровень доказательств B)
- Применение внутривенных иммуноглобулинов, включая специфические, не оказывает выраженного положительного влияния на течение миокардита и его исход и не рекомендуется в рутинной практике [2, 3, 4, 8].
(Сила рекомендации 2; уровень доказательств B)
Комментарии: применение в/в иммуноглобулинов может быть рекомендовано с заместительной и цитостатической целью в дозах до 2 г/кг/сутки при остром и прогрессирующем течении хронического миокардита, подозрении на коронариит (т.е. при выраженных признаках субэндокардиальной ишемии по ЭКГ), подозрении на синдром диссеминированного внутрисосудистого свертывания (ДВС-синдром) [2, 3, 4, 5, 7]. При тромбоцитопении и ДВС-синдроме рекомендуется как препарат выбора иммуноглобулин человека нормальныйЖ,ВК [IgG + IgA + IgM] (Код АТХ: J06BA02) в дозе 3 - 5 мл/кг/сутки, при цитомегаловирусной этиологии миокардита - иммуноглобулин человека антицитомегаловирусный (Код АТХ: J06BB09) [5, 6].
- Антиферментные средства рекомендуется назначать при высоких биохимических показателях острой фазы воспалительного синдрома (апротининЖ, код АТХ: B02AB01) 1000 АТрЕ/кг/сут, но не более 10 000 АТрЕ/сут) [2, 3, 5].
(Сила рекомендации 2; уровень доказательств C)
- Нет специфических рекомендаций по лечению нарушений ритма сердца при миокардитах - целесообразно назначение терапии в соответствии с национальными рекомендациями [1, 2, 3, 7, 8].
(Сила рекомендации 2; уровень доказательств A)
Комментарий: Препаратом выбора является амиодаронЖ,ВК,* (Код АТХ: C01BD01) в дозе насыщения 10 - 20 мг/кг/сут с последующим переходом на поддерживающую дозу 5 мг/кг/сут.
3.2 Хирургическое лечение.
- При тяжелом нарушении проводимости рекомендуется имплантация кардиовертера-дефибриллятора, электрокардиостимулятора. Однако, необходимость в данной процедуре возникает редко (у 1% больных миокардитом) [1, 3, 7, 8].
(Сила рекомендации 1; уровень доказательств A)
- Рекомендована неотложная трансплантация сердца или аппаратная поддержка циркуляции (внутриаортальная баллонная контрпульсация, применение различных модификаций искусственных желудочков сердца, ЭКМО) пациентам с тяжелой СН, подтвержденным консилиумом специалистов прогрессирующим клиническим ухудшением вплоть до терминальной дисфункции органа на фоне стандартной терапии, чаще при фульминантных формах или в терминальной стадии острого и хронического течения [1, 3, 7, 8].
(Сила рекомендации 1; уровень доказательств C)
4. Реабилитация
Реабилитационные мероприятия при миокардитах определяются фазой заболевания:
- в острой фазе рекомендовано ограничение двигательной активности, вплоть до соблюдения строгого постельного режима на короткий период (не более 3 - 5 дней), исключение различных физиотерапевтических процедур, в фазу восстановления рекомендовано проведение занятий ЛФК
- через 6 мес после начала заболевания целесообразно рассмотреть вопрос о постепенном расширении двигательного режима;
- рекомендовано рациональное питание, соблюдение питьевого режима
- при хроническом течении миокардита, протекающем с клиникой хронической сердечной недостаточности рекомендовано проведение реабилитационных мероприятий в соответствии с национальными рекомендациями по ХСН.
После стабилизации состояния и отсутствии воспалительной активности возможно санаторно-курортное лечение в санаториях кардиологического профиля, причем следует учитывать регион проживания ребенка и сезон - целесообразно избегать резкой смены климата.
5. Профилактика
5.1 Профилактика
Профилактика острого миокардита заключается в предупреждении вирусных инфекций: ведение здорового образа жизни, а также регулярные профилактические осмотры, санация очагов хронической инфекции, избегать контакта с больными вирусными заболеваниями. Важно проведение своевременной вакцинации ребенка по национальному календарю.
Раннее выявление заболевания поможет предотвратить его трансформацию в Дилатационную кардиомиомапатию.
Все пациенты с миокардитами нуждаются в диспансерном наблюдении по месту жительства, в случае хронического течения заболевания с клиникой сердечной недостаточности ребенок должен регулярно обследоваться стационарно для проведения обследования и коррекции терапии.
5.2 Ведение пацентов
При выявлении миокардита основное наблюдение за ребенком осуществляет кардиолог и педиатр в поликлинике по месту жительства. Кардиологом (или педиатром) осуществляется динамический контроль за состоянием ребенка, оценивается соблюдение пациентом и его родителями рекомендаций, данных при выписке из стационара. Важно соблюдение двигательного и питьевого режима, режима и времени приема медикаментов. В случае необходимости госпитализации или при проведении плановой госпитализации, в стационаре проводится необходимая коррекция терапии с учетом выявленных новых данных.
После выписки из стационара дети продолжают лечение амбулаторно, вопрос о посещении школы решается индивидуально.
Прививки противопоказаны в течение 6 мес - 1 года после перенесенного острого или подострого кардита, при хроническом - вопрос рассматривается индивидуально: рекомендуется проведение вакцинации в щадящем режиме при условии стабилизации состояния и положительной динамике не ранее, чем через 1 год после дебюта заболевания. Проведение реакции Манту необходимо проводить ежегодно. Реакция Манту не является прививкой.
6. Дополнительная информация, влияющая на течение и исход заболевания
6.1 Осложнения
- Кардиофиброз
- Стойкие нарушения ритма сердца и проводимости
- ХСН
6.2 Исходы и прогноз
При остром миокардите без ХСН прогноз, как правило, благоприятный.
Острое начало миокардита у детей в раннем возрасте с клиникой ХСН, как правило, так же имеет благоприятный прогноз при условии раннего выявления и адекватной терапии. Однако длительность заболевания напрямую зависит от степени повреждения миокарда - при минимальных изменениях - возможно полное восстановление, при значительном повреждении миокарда - формируется синдром дилатационной кардиомиопатии - кардиомегалия, дилатация полостей сердца, снижение сократительной способности миокарда.
Фульминантное течение миокардита с ХСН может иметь неблагоприятный исход. Так же прогрессирующая сердечная недостаточность при хроническом миокардите может привести к летальному исходу.
Критерии оценки качества медицинской помощи
Таблица 1 - Организационно-технические условия оказания медицинской помощи.
Вид медицинской помощи
специализированная, в том числе высокотехнологичная, медицинская помощь
Возрастная группа
дети
Условия оказания медицинской помощи
стационарно, в дневном стационаре
Форма оказания медицинской помощи
неотложная, плановая
Таблица 2 - Критерии качества оценки медицинской помощи
N
Критерии качества
Сила рекомендаций
Уровень убедительности рекомендаций
1.
Выполнена консультация врача - детского кардиолога
1
A
2.
Выполнена эхокардиография с допплерографическим анализом с определением частоты сердечных сокращений во время исследования
1
A
3.
Выполнено измерение уровня артериального давления, мониторирование при его повышении
1
B
4.
Выполнена оценка типа и степени недостаточности (функциональный класс) кровообращения
1
A
5.
Выполнена электрокардиография
1
A
6.
Выполнено суточное мониторирование электрокардиограммы (при клинических и/или электрокардиографических признаках нарушения ритма сердца)
1
B
7.
Выполнены магнитно-резонансная томография сердца (при наличии сомнений в диагнозе и/или при хроническом течении миокардита - если не проводилась в течение 24 месяцев)
1
A
8.
Выполнена биопсия миокарда (при наличии сомнений в диагнозе)
1
B
9.
Выполнен учет соотношения выпитой жидкости с величиной диуреза
1
A
10.
Выполнено исследование уровня креатинфосфокиназы МВ, лактатдегидрогеназы, мочевины, креатинина, натрия, калия, лактата, аспартатаминотрансферазы, аланинаминотрансферазы в крови, NTproBNP, тропонина I или T.
1
A
11.
Выполнено определение маркеров бактериальных и/или вирусных инфекций, тропных к миокарду
1
A
12.
Выполнено определение маркеров острого воспаления: клинический анализ крови с оценкой уровня лейкоцитов, абсолютного значения нейтрофилов и палочкоядерных нейтрофилов, скорости оседания эритроциотов, C-реактивного белка
1
A
13.
Выполнена сцинтиграфия миокарда (при хроническом течении, если не проводилась в течение предшествующих 24 мес)
1
B
14.
Проведена терапия препаратами из группы антикоагулянтов (при наличии жизнеугрожающих аритмий или тромбозов и при отсутствии противопоказаний)
1
A
15.
Проведена терапия препаратами из группы антиагрегантов (при сердечной недостаточности функционального класса 24 и при отсутствии противопоказаний)
1
A
16.
Проведена терапия хронической сердечной недостаточности в соответствии с выраженностью симптомов сердечной недостаточности
1
A
17.
Проведена этиотропная терапия (при выявлении значимого инфекционного агента и при отсутствии противопоказаний)
1
C
18.
Проведена терапия препаратами из группы глюкокортикостероидов (при тяжелом течении миокардита с прогрессирующей сердечной недостаточностью и/или при инфекционно-токсическом шоке, падении артериального давления и/или при тяжелом поражении проводящей системы и тенденции к затяжному течению, без наличия персистентного вируса и при отсутствии противопоказаний)
1
C
19.
Выполнено внутривенное введение иммуноглобулина человека нормального (при остром миокардите и прогрессирующем течении хронического миокардита, подозрении на коронариит и при отсутствии медицинских противопоказаний)
1
C
20.
Достигнуто уменьшение выраженности/тенденции к уменьшению симптомов недостаточности кровообращения (за исключением тяжелых фульминантных форм заболевания)
1
A
21.
Достигнуто снижение (тенденции к снижению) и/или нормализация уровня маркеров воспаления в случае исходного их повышения (за исключением тяжелых фульминантных форм заболевания)
1
A
Список литературы
1. Kantor PF, Lougheed J, Dancea A, McGillion M, Barbosa N, Chan C, Dillenburg R, Atallah J, Buchholz H, Chant-Gambacort C, Conway J, Gardin L, George K, Greenway S, Human DG, Jeewa A, Price JF, Ross RD, Roche SL, Ryerson L, Soni R, Wilson J, Wong K; Children"s Heart Failure Study Group. Presentation, diagnosis, and medical management of heart failure in children: Canadian Cardiovascular Society guidelines. Can J Cardiol. 2013 Dec; 29(12): 1535 - 52;
2. Школьникова М.А, Алексеева Е.И. Клинические рекомендации по детской кардиологии и ревматологии. М. - 2011. - 512 с.
3. Current state of knowledge on aetiology, diagnosis, management, and therapy of myocarditis: a position statement of the European Society of Cardiology Working Group on Myocardialand Pericardial Diseases. European Heart Journal. 2013; 34: 2636 - 2648
4. Принципы медикаментозной терапии миокардитов у детей, Садыкова Д.И., Ж Вестник современной клинической медицины, Выпуск N 3/том 6/2013
5. Клинические рекомендации "Болезнь Кавасаки у детей".
6. И.В. Кондратенко, А.Л. Заплатников, А.А. Бологов Внутривенные иммуноглобулины: что и когда? (Лекция). Детская больница. 2010; 4 (42): 56 - 60.
7. JCS Joint Working Group. Guidelines for Diagnosis and Treatment of Myocarditis (JCS 2009) Circulation Journal. Official Journal of the Japanese Circulation Society, http://www.j-circ.or.jp; 2011; 75(3): 734 - 43.
8. Canter CE, Simpson KE. Diagnosis and treatment of myocarditis in children in the current era. Circulation. 2014 Jan 7; 129(1): 115 - 128
9. Е.Н. Серебрякова К вопросу об использовании препаратов гидроксиэтилкрахмала в педиатрии, Ж Трудный пациент. 2013; 8 - 9: http://t-pacient.ru/articles/7870/
10. Cornelius Jungheinrich, The starch family: are they all equal? Pharmacokinetics and pharmacodynamics of hydroxyethyl starches Transfusion Alternatives in Transfusion Medicine; 2007; 9(3): 152 - 163.
Приложение А1
СОСТАВ РАБОЧЕЙ ГРУППЫ
Баранов А.А. акад. РАН, д.м.н., профессор, Председатель Исполкома Союза педиатров России.
Намазова-Баранова Л.С., акад. РАН, д.м.н., профессор, заместитель Председателя Исполкома Союза педиатров России.
Басаргина Е.Н. проф., д.м.н., проф., член Союза педиатров России, вице-президент Всероссийской организации "Ассоциации детских кардиологов России";
Федорова Н.В., врач-кардиолог высшей категории, член Союза педиатров России.
Белозеров Ю.М., проф., д.м.н.
Дегтярева Е.А., проф., д.м.н., академик РАЕН, вице-президент Всероссийской организации "Ассоциации детских кардиологов России";
Балыкова Л.А., проф., д.м.н.
Котлукова Н.П., проф., д.м.н., вице-президент Всероссийской организации "Ассоциации детских кардиологов России";
Садыкова Д.И., проф., д.м.н., генеральный директор Всероссийской организации "Ассоциации детских кардиологов России";
Ковалев И.А., д.м.н., проф., вице-президент Всероссийской организации "Ассоциации детских кардиологов России";
Яковлева Л.В., проф., д.м.н.
Авторы подтверждают отсутствие финансовой поддержки/конфликта интересов, который необходимо обнародовать.
Приложение А2
МЕТОДОЛОГИЯ РАЗРАБОТКИ КЛИНИЧЕСКИХ РЕКОМЕНДАЦИЙ
Целевая аудитория данных клинических рекомендаций:
1. Врачи педиатры
2. Врачи общей семейной практики (семейная медицина)
3. Детские кардиологи
4. Студенты медицинских ВУЗов, интерны, ординаторы;
При разработке клинические рекомендации соблюдались принципы, являющиеся залогом высококачественных и надежных клинических рекомендаций.
Методы, использованные для сбора/селекции доказательств]
Поиск в электронных базах данных.
Описание методов, использованных для сбора/селекции доказательств
Доказательной базой для публикации являются публикации, вошедшие в Кокрановскую библиотеку, базы данных EMBASE и MEDLINE. Глубина поиска составляла 5 лет.
Методы, использованные для оценки качества и силы доказательств
Консенсус экспертов.
Оценка значимости в соответствии с рейтинговой схемой (табл. 1).
Таблица П1 - Рейтинговая схема для оценки силы рекомендации
Степень достоверности рекомендаций
Соотношение риска и преимуществ
Методологическое качество имеющихся доказательств
Пояснения по применению рекомендаций
1A
Сильная рекомендация, основанная на доказательствах высокого качества
Польза отчетливо превалирует над рисками и затратами, либо наоборот
Надежные непротиворечивые доказательства, основанные на хорошо выполненных РКИ или неопровержимые доказательства, представленные в какой-либо другой форме.
Дальнейшие исследования вряд ли изменят нашу уверенность в оценке соотношения пользы и риска.
Сильная рекомендация, которая может использоваться в большинстве случаев у преимущественного количества пациентов без каких-либо изменений и исключений
1B
Сильная рекомендация, основанная на доказательствах умеренного качества
Польза отчетливо превалирует над рисками и затратами, либо наоборот
Доказательства, основанные на результатах РКИ, выполненных с некоторыми ограничениями (противоречивые результаты, методологические ошибки, косвенные или случайные и т.п.), либо других веских основаниях.
Дальнейшие исследования (если они проводятся), вероятно, окажут влияние на нашу уверенность в оценке соотношения пользы и риска и могут изменить ее.
Сильная рекомендация, применение которой возможно в большинстве случаев
1C
Сильная рекомендация, основанная на доказательствах низкого качества
Польза, вероятно, будет превалировать над возможными рисками и затратами, либо наоборот
Доказательства, основанные на обсервационных исследованиях, бессистемном клиническом опыте, результатах РКИ, выполненных с существенными недостатками. Любая оценка эффекта расценивается как неопределенная.
Относительно сильная рекомендация, которая может быть изменена при получении доказательств более высокого качества
2A
Слабая рекомендация, основанная на доказательствах высокого качества
Польза сопоставима с возможными рисками и затратами
Надежные доказательства, основанные на хорошо выполненных РКИ или подтвержденные другими неопровержимыми данными.
Дальнейшие исследования вряд ли изменят нашу уверенность в оценке соотношения пользы и риска.
Слабая рекомендация.
Выбор наилучшей тактики будет зависеть от клинической ситуации (обстоятельств), пациента или социальных предпочтений.
2B
Слабая рекомендация, основанная на доказательствах умеренного качества
Польза сопоставима с рисками и осложнениями, однако в этой оценке есть неопределенность.
Доказательства, основанные на результатах РКИ, выполненных с существенными ограничениями (противоречивые результаты, методологические дефекты, косвенные или случайные), или сильные доказательства, представленные в какой-либо другой форме.
Дальнейшие исследования (если они проводятся), скорее всего, окажут влияние на нашу уверенность в оценке соотношения пользы и риска и могут изменить ее.
Слабая рекомендация.
Альтернативная тактика в определенных ситуациях может явиться для некоторых пациентов лучшим выбором.
2C
Слабая рекомендация, основанная на доказательствах низкого качества
Неоднозначность в оценке соотношения пользы, рисков и осложнений; польза может быть сопоставима с возможными рисками и осложнениями.
Доказательства, основанные на обсервационных исследованиях, бессистемного клинического опыта или РКИ с существенными недостатками. Любая оценка эффекта расценивается как неопределенная.
Очень слабая рекомендация; альтернативные подходы могут быть использованы в равной степени.
Методы, использованные для анализа доказательств:
- Обзоры опубликованных мета-анализов;
- Систематические обзоры с таблицами доказательств.
Описание методов, использованных для анализа доказательств
С целью исключения влияния субъективного фактора и минимизации потенциальных ошибок каждое исследование оценивалось независимо, по меньшей мере, двумя независимыми членами рабочей группы. Какие-либо различия в оценках обсуждались всей группой в полном составе. При невозможности достижения консенсуса привлекался независимый эксперт.
Методы, использованные для формулирования рекомендаций
Консенсус экспертов.
Метод валидации рекомендаций
- Внешняя экспертная оценка
- Внутренняя экспертная оценка
Описание метода валидации рекомендаций
Представленные рекомендации в предварительной версии были рецензированы независимыми экспертами, установившими, что доказательства, лежащие в основе настоящих рекомендаций, доступны для понимания.
С настоящими рекомендациями ознакомлены педиатры, которые указали на доходчивость изложения и их важность, как рабочего инструмента повседневной практики.
Все комментарии, полученные от экспертов, тщательно систематизировались и обсуждались председателем и членами рабочей группы и, в случае необходимости, вносились поправки в клинические рекомендации.
Экономический анализ
Анализ стоимости не проводился и публикации по фармакоэкономике не анализировались.
Консультация и экспертная оценка
Последние изменения в настоящих рекомендациях были представлены для обсуждения в предварительной версии на совещании рабочей группы, Исполкома СПР и членов профильной комиссии в феврале 2015 года.
Проект рекомендаций был рецензирован также независимыми экспертами, которых попросили прокомментировать доходчивость и точность интерпретации доказательной базы, лежащей в основе рекомендаций.
Рабочая группа
Для окончательной редакции и контроля качества рекомендации были повторно проанализированы членами рабочей группы, которые пришли к заключению, что все замечания и комментарии экспертов приняты во внимание, риск систематической ошибки при разработке рекомендаций сведен к минимуму.
Приложение А3
СВЯЗАННЫЕ ДОКУМЕНТЫ
Порядки оказания медицинской помощи:
1. Приказ Министерства здравоохранения и социального развития РФ от 16 апреля 2012 г. N 366н "Об утверждении Порядка оказания педиатрической помощи"
2. Приказ Минздрава России от 25.10.2012 N 440н "Об утверждении Порядка оказания медицинской помощи по профилю "детская кардиология"
КР337. Болевой синдром (БС) у детей, нуждающихся в паллиативной медицинской помощи (http://cr.rosminzdrav.ru/#!/schema/886)
Приложение Б
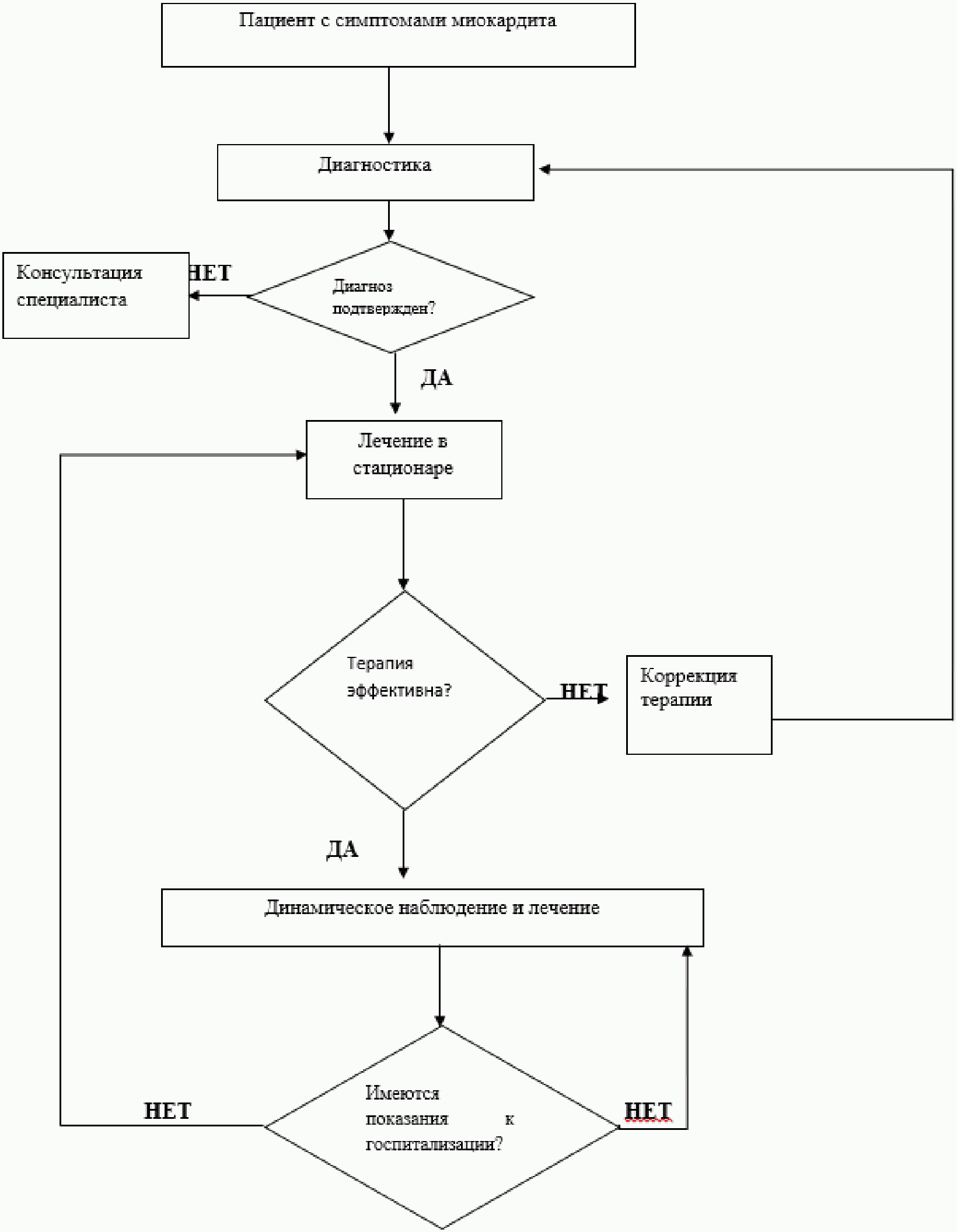
АЛГОРИТМЫ ВЕДЕНИЯ ПАЦИЕНТА
Приложение В
ИНФОРМАЦИЯ ДЛЯ ПАЦИЕНТОВ
Миокардит - воспалительное заболевания сердечной мышцы. Миокардитом чаще болеют дети до 3 лет, но может диагностироваться и в старших возрастных группах. Чаще всего миокардит вызывают вирусы, но редко бывают и бактериальные миокардиты. Также миокардит может быть проявлением аутоиммунного заболевания. Из вирусов выделяется группа вирусов, тропных к сердечной мышце. К ним относятся герпесвирусы, цитомегаловирус, парвовирус B19 и некоторые другие.
Клинические проявления миокардита также разнообразны и зависят от возраста ребенка. Так, у грудных детей и детей до 3 лет чаще всего заболевание начинается остро, после перенесенного ОРВИ, когда после эпизода высокой температуры появляется слабость, одышка, ребенок становится более вялым, капризным, дети грудного возраста начинают хуже сосать из груди, иногда отказываются от кормлений, отмечается повышенная потливость. В этом случае следует немедленно обратиться к врачу или вызвать бригаду 03. В случае выявления патологии сердца ребенок будет госпитализирован в стационар. Врачом будет определена тяжесть состояния, при необходимости ребенок может быть переведен в отделение реанимации для стабилизации состояния. Ребенку будет проведено необходимое обследование, включающее ЭКГ, Эхо-КГ, рентгенографию грудной клетки, проведены лабораторные обследования, включающие общий анализ крови, биохимию крови, коагулограмму. В зависимости от тяжести состояния и выявленных изменений ребенку будет назначена индивидуальная терапия. Как правило, у детей выявляется увеличение сердечной тени, расширение полостей сердца, сократительной функции миокарда ("силы сердца").
Как правило, детей грудного и раннего возраста миокардит протекает с симптомами сердечной недостаточности. В случае позднего обращения и тяжелого прогрессирующего течения, несмотря на проводимую необходимую терапию, возможен летальный исход. При стабилизации состояния при условии выполнения всех рекомендаций, как правило, в этом возрасте течение миокардита носит хронический характер.
Дети с хроническим миокардитом нуждаются в длительном лечении. Любое лечение начинается с немедикаментозных назначений: это ограничение объема потребляемой жидкости - в зависимости от выраженности симптомов сердечной недостаточности необходимо ограничение до 2/3 от нормы для данного возраста, ограничение физических нагрузок. Медикаментозная терапия, как правило, включает применение препаратов, поддерживающих работу сердечной мышцы, мочегонных и ряда других средств. Как правило, лечение хронического миокардита длительное, в течение нескольких лет. При условии восстановления функции миокарда проводится постепенная отмена терапии под контролем кардиолога.
Прогноз заболевания определяет степень поражения миокарда в острую фазу заболевания: при значительном повреждении - постепенно формируется кардиофиброз (поврежденные клетки миокарда гибнут, на их месте развивается рубец). При выявлении значительного повреждения миокарда чаще всего констатируется трансформация в дилатационную кардиомиопатию. В этом случае комплексное лечение продолжается пожизненно. При средней степени повреждения миокарда - возможно восстановление субнормальных функций сердца, в этом случае не всегда удается полностью отменить терапию, но удается ослабить до 1 - 2 препаратов. При минимальном повреждении миокарда удается полностью восстановить функции сердца и провести постепенную (в течение нескольких лет) отмену медикаментозной терапии.
Оценивают степень повреждения миокарда с помощью МРТ сердца и сцинтиграфии миокарда для определения прогноза заболевания, как правило, спустя несколько лет после начала заболевания. В начале заболевания эти исследования могут только подтвердить текущий воспалительный процесс.
В старшем возрасте миокардит встречается реже, как правило протекает без признаков сердечной недостаточности. Дети могут жаловаться на слабость, сердцебиения. Считается, что нарушения ритма сердца могут быть проявлением текущего и перенесенного миокардита. Однако, чаще всего миокардит проявляет себя прогрессирующим ухудшением реполяризации по данным ЭКГ (изменения нарастают ежедневно). По данным УЗИ сердца при этом выявляется отек миокарда. В этом случае ребенок также нуждается в госпитализации и проведении своевременного лечения. Детям также проводится комплекс лабораторно-инструментального обследования и назначается индивидуальная терапия. В диагностике также помогают МРТ и сцинтиграфия миокарда.
Следует знать следующее: в случае подозрения на миокардит ребенок должен однозначно госпитализироваться в стационар. После выписки из стационара наблюдение за ребенком осуществляет участковый педиатр и кардиолог (детский кардиолог) по месту жительства. В их задачу входит контроль за выполнением рекомендаций, регулярные осмотры детей. В случае течения заболевания с хронической сердечной недостаточностью - ребенку оформляется инвалидность. Длительность зависит от восстановления функции сердца и снятии ограничений кардиологами.
В острый период миокардита и в течение 1 года после выявления заболевания не рекомендуется проведение профилактических прививок. Однако спустя год, при стабилизации состояния целесообразно рассмотреть вопрос о возобновлении прививок по национальному календарю. Причем, отдельно хотим отметить, что проведение реакции Манту необходимо ежегодно, так как реакция Манту не является прививкой, а является своего рода "анализом" на туберкулез.
Приложение Г
...Ж - лекарственный препарат, входящий в Перечень жизненно необходимых и важнейших лекарственных препаратов для медицинского применения на 2016 года (Распоряжение Правительства РФ от 26.12.2015 N 2724-р)
...ВК - лекарственный препарат, входящий в Перечень лекарственных препаратов для медицинского применения, в том числе лекарственных препаратов для медицинского применения, назначаемых по решению врачебных комиссий медицинских организаций (Распоряжение Правительства РФ от 26.12.2015 N 2724-р)
...* - Применение препарата у детей off label - вне зарегистрированных в инструкции лекарственного средства показаний, с разрешения Локального этического комитета медицинской организации, при наличии подписанного информированного согласия законного представителя и ребенка в возрасте старше 14 лет.
